Похожие презентации:
Осложнения ИМ
1. Осложнения ИМ
Кафедра кардиологии и внутренних болезней БГМУд.м.н. Н.Л.Цапаева
2. Третье универсальное определение инфаркта миокарда
Критерии, использующиеся длядиагностики ОИМ:
- Выявление повышенного уровня Т
- Симптомы ишемии миокарда
- Диагностически значимая элевация
сегмента ST
- Впервые зарегистрированная блокада
левой ножки пучка Гиса.
- Патологический зубец Q наЭКГ.
- Появление нежизнеспособного
миокарда или выявление зон гипо/акинеза.
- Выявление интракоронарного
тромбоза :
- на ангиографическом
- патологоанатомическом
исследованиях.
Кардиальная смерть с
симптомами, позволяющими
предположить ишемию миокарда
ЧКВ-ассоциированный ИМ,
устанавливается на основании
повышения концентрации тропонина
(>5х99 процентиля URL) у лиц с исходно
N значениями
Тромбоз стента при ИМ,
выявленный на коронароангиографии
или патологоанатомическом
исследовании
АКШ-ассоциированный ИМ,
устанавливается на основании
повышения концентрации тропонина
(>10х99 процентиля URL) у лиц с исходно
N значениями
«Российский кардиологический журнал», 2013; 2(100), приложение1
3. Клиническое течение инфаркта миокарда нередко отягощается различными осложнениями. Их развитие обусловлено не только размерами
поражения, но и комбинациейпричин (прежде всего, состоянием миокарда на
фоне атеросклероза коронарных артерий,
перенесенных ранее болезней миокарда,
наличием электролитных нарушений,
коморбидными состояниями).
4. Осложнения инфаркта миокарда можно разделить на три основные группы
• электрические — нарушения ритма и проводимости (бради-тахиаритмии,экстрасистолии, внутрижелудочковые и АВ-блокады) — наиболее частые осложнения
крупноочагового ИМ. Часто аритмии не являются угрожающими для жизни, но
свидетельствуют о серьезных нарушениях (электролитных, продолжающейся ишемии,
вагальной или симпатической гиперактивности ), требующих коррекции;
• гемодинамические вследствие нарушений насосной функции сердца (ОЛЖН,
ОПЖН и бивентрикулярная недостаточность, КШ, аневризма желудочка, расширение
инфаркта); дисфункции сосочковых мышц; механических нарушений (острая зоны
митральная регургитация вследствие разрыва сосочковых мышц, разрывы сердца,
свободной стенки или межжелудочковой перегородки, отрывы сосочковых мышц);
электромеханической диссоциации;
• реактивные, тромбоэмболические осложнения — эпистенокардический
перикардит, тромбоэмболии сосудов малого и большого круга кровообращения, ранняя
постинфарктная стенокардия, синдром Дресслера.
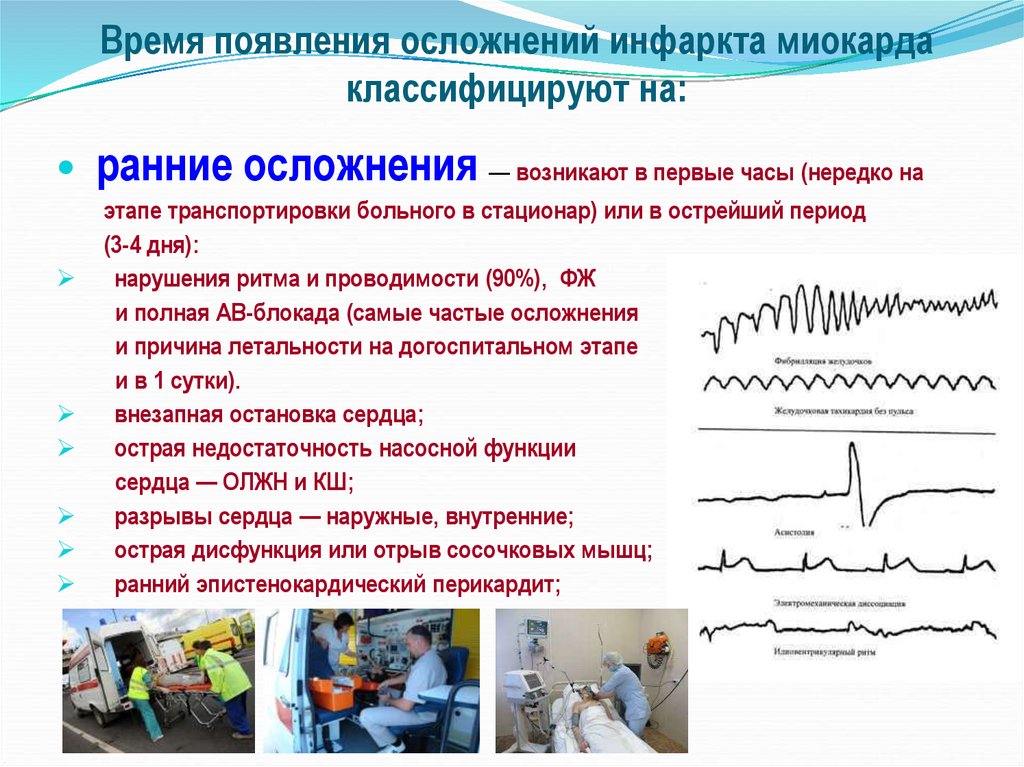
5. Время появления осложнений инфаркта миокарда классифицируют на:
ранние осложнения — возникают в первые часы (нередко наэтапе транспортировки больного в стационар) или в острейший период
(3-4 дня):
нарушения ритма и проводимости (90%), ФЖ
и полная АВ-блокада (самые частые осложнения
и причина летальности на догоспитальном этапе
и в 1 сутки).
внезапная остановка сердца;
острая недостаточность насосной функции
сердца — ОЛЖН и КШ;
разрывы сердца — наружные, внутренние;
острая дисфункция или отрыв сосочковых мышц;
ранний эпистенокардический перикардит;
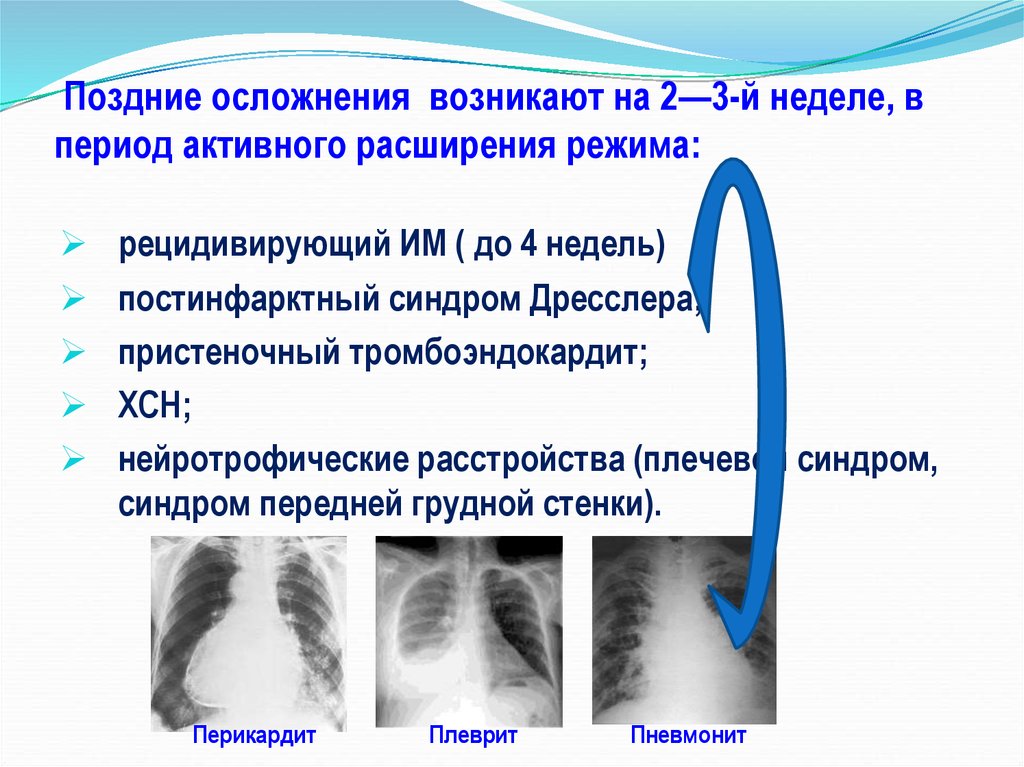
6. Поздние осложнения возникают на 2—3-й неделе, в период активного расширения режима:
рецидивирующий ИМ ( до 4 недель)постинфарктный синдром Дресслера;
пристеночный тромбоэндокардит;
ХСН;
нейротрофические расстройства (плечевой синдром,
синдром передней грудной стенки).
Перикардит
Плеврит
Пневмонит
7.
Как на ранних, так и на поздних стадиях ОИМ могут возникать:острая патология ЖКТ (острые язвы, желудочно-кишечный
синдром, кровотечения);
психические изменения (депрессия, истерические реакции,
психоз);
аневризмы сердца;
тромбоэмболические осложнения — системные (вследствие
пристеночного тромбоза) и ТЭЛА (из-за тромбоза глубоких
вен голеней).
Тромбоэмболии клинически выявляются у 5—10% больных (на аутопсии — у 45%),
часто протекают бессимптомно и являются причиной смерти у ряда
госпитализированных больных ИМ (до 20%).
8. Нарушения ритма при инфаркте миокарда С практической точки зрения выделяют:
жизнеопасные аритмии:фибрилляция желудочков,
устойчивая желудочковая
тахикардия, асистолия, полная
субнодальная АВ блокада;
потенциально жизнеопасные
аритмии: желудочковая
экстрасистолия высоких градация
по Lown и Wolf (частая, ранняя,
политопная экстрасистолия, куплеты,
триплеты), неустойчивая
желудочковая тахикардия,
альтернирующая блокада ножек
пучка Гиса, АВ блокада
2 степени типа Мобитц 2;
гемодинамически
неблагоприятные аритмии:
выраженная тахикардия или
брадикардия (любой локализации),
пароксизмальная суправентрикулярная
тахикардия, фибрилляция и трепетание
предсердий;
нежизнеопасные аритмии:
умеренная синусовая тахикардия или
брадикардия, редкие желудочковые или
суправентрикулярные экстрасистолы,
АВ блокада 1 степени или 2 степени
1 типа без нарушения внутрижелудоч
кового проведения.
9. NB! Особенности назначения антиаритмических препаратов на фоне ОИМ
Противопоказаны препараты IА и IС β-адреноблокаторы при отсутствииклассов: этацизин, пропафенон,
новокаинамид, хинидин, флекаинид –
повышают риск внезапной смерти
(укорачивают потенциал действия, что ведет к
повышению вероятности фибрилляции желудочков)
Данные о возможности использования
антагонистов кальция группы верапамила
противоречивы – по некоторым данным, они
могут ограничивать зону некроза, однако есть
также сведения о повышении
при их использовании.
риска смерти
Доказаны низкая эффективность сердечных
гликозидов и высокий риск развития
дигиталисной интоксикации у больных с
ОЛЖН.
В настоящее время они используются
только при тахисистолической форме
мерцательной аритмии.
нарушения проводимости и выраженной СН
должны назначаться с 1-ых суток ИМ.
При относительно стабильной гемодинамике
для восстановления синусового
ритма используются амиодарон или
пропранолол, позволяющие уменьшить
тахикардию и восстановить синусовый ритм.
ЖЭ: ранняя, политопная, би-тригеминия,
куплеты, триплеты потенциально опасны,
прогностиески неблагоприятнаы:
препаратом выбора является лидокаин и
назначение β блокаторов.
Пароксизмы неустойчивой желудочковой
тахикардии (длительность от 4 комплексов
подряд до 1 минуты): препараты выбора β-
адреноблокаторы, амиодарон, лидокаин.
При пароксизме устойчивой
желудочковой тахикардии необходимо
экстренное восстановление ритма!
10. Интенсивная терапия брадикардий при ОИМ необходима при появлении приступов МАС, артериальной гипотензии, ОСН:
Временная ЭКСПоказания к постоянной ЭКС после ОИМ
Решение вопроса о постоянной ЭКС Класс I – абсолютные показания к
должно приниматься в течение 1-ой
недели при сохранении
гемодинамически значимой
брадикардии ( контрольное отключение ИВР) .
2-х камерная предсердно-желудочковая
стимуляция, сохраняя вклад предсердий в
систолу и физиологическую
последовательность предсердножелудочкового сокращения, значительно
уменьшает выраженность СН и улучшает
прогноз пациентов после ИМ.
имплантации постоянного ЭКС:
стойкая и симптомная АВ блокада II или III ст.
стойкая АВ блокада II ст. на уровне пучка Гиса с
билатеральной блокадой ножек или АВ
блокада III ст. на уровне или ниже пучка Гиса.
транзиторная далеко зашедшая (II или III
степени) АВ блокада на уровне АВ узла в
сочетании с блокадой ножки пучка Гиса.
Класс II b – имплантация ЭКС не
обязательна: стойкая бессимптомная АВ
блокада II или III степени на уровне АВ
узла.
Класс III - имплантация ЭКС не показана.
11. Острая левожелудочковая недостаточность
Классификация левожелудочковойТактика ведения:
недостаточности при остром ИМ (Killip): Больному придается сидячее или
I – нет признаков сердечной недостаточности;
полусидячее положение в кровати;
II – умеренная сердечная недостаточность
Нитроглицерин;
(влажные хрипы не более,чем над 50% легких);
Морфин;
III – отек легких (влажные хрипы более, чем над
Быстродействующие диуретики
50% легких);
IV – кардиогенный шок.
Периферические вазодилататоры
Аспирация пены из верхних
Отек легких
дыхательных путей.
– клинический синдром, обусловленный
гиперволемией малого круга кровообращения в Ингаляция кислорода с пеногасителем.
результате ОЛЖН.
Наложение турникетов на бедра.
Патогенез
Коррекция кислотно-основного
Выпадение из сократительного процесса
равновесия.
до30% массы ЛЖ;
При необходимости ИВЛ
Резкое снижение насосной функции сердца;
При необходимости инотропная
Гиперволемия и гипертензия малого круга
поддержка
Проникновение жидкости в интерстициальную
ткань легких (интерстициальный отек «сердечная астма»), затем – в полость
альвеол (альвеолярный отек).
12. Острая левожелудочковая недостаточность
Кардиогенный шокКлассификация кардиогенного шока (Е.И. Чазов)
клинический синдром, обусловленный резким
падением насосной функции сердца, сосудистой недостаточностью и выраженными
расстройствами микроциркуляции.
Патогенез
Выпадение из сократительного процесса 50% и
более массы ЛЖ;
Падение АД, прогрессирующее ухудшение перфузии сердца, мозга, почек и периферической МКЦ.
Открытие артерио-венозных шунтов :
- декомпенсированный метаболический ацидоз.
- переполнение кровью венул с пропотеванием
жидкости в периваскулярное пространство – синдром
гиповолемии;
Ухудшение коронарной перфузии, расширение зоны
некроза, снижение сердечного выброса;
Повышение агрегации тромбоцитов и эритроцитов,
вязкости крови, уровня фибриногена, снижение
фибринолитической активности крови Формирование синдрома ДВС и прогрессирующее
ухудшению коронарной и периферической перфузии.
Рефлекторный КШ: снижение CВ обусловлено
рефлекторными влияниями из зоны поражения на
насосную функцию сердца и тонус периферических
сосудов: Немедленное и полное купирование
ангинозного приступа.
Аритмическая форма КШ обусловлена
гемодинамически значимыми аритмиями :
восстановление синусового ритма, нормализации
ЧCC при пароксизмальной тахикардии.
Истинный КШ характеризуется глубокой
артериальной гипотонией, выраженной ЛЖ
недостаточностью и нарушением тканевой
перфузии : ВАБК, экстренная реваскуляризация
миокарда
Гиповолемический КШ диагносцируется с
помощью экспресс-методов определения основных
параметров ЦГД.: Показания к коррекции
гиповолемии - ЦВД менее 5 мм вод. ст. и ДЗЛА
менее 12 мм рт. ст. Немедленное восполнение ОЦК,
ТЛТ, ВАБК, экстренная реваску ляризация
миокарда
13. Комплексная медикаментозная терапия КШ, помимо нормализации гемодинамики, предполагает коррекцию гипоксемии, метаболического
ацидоза:Коррекция метаболического ацидоза
осуществляется введением 150-200
мл 4% раствора
гидрокарбоната натрия под
контролем показателей КОС из
расчета 1 ммоль (2 мл) на кг
Целесообразна активная оксигенация
крови с помощью вдыхания
увлажненного кислорода
через носовые катетеры со
скоростью потока 8-10 л/мин.
гиперсимпатикотонии:
Глюкокортикоидные гормоны
(преднизолон, в/в струйно в дозе
90-150 мг) - обязательный компонент
комплексной фармакотерапии КШ
Благоприятное действие
кортикостероидов обусловлено:
уменьшением влияния катехоламинов на
гладкую мускулатуру сосудов,
периферической вазодилатацией,
снижением общего сосудистого
сопротивления,
улучшением состояния
микроциркуляции,
стабилизацией лизосомальных
капиллярных мембран. Преднизолон
назначается внутривенно
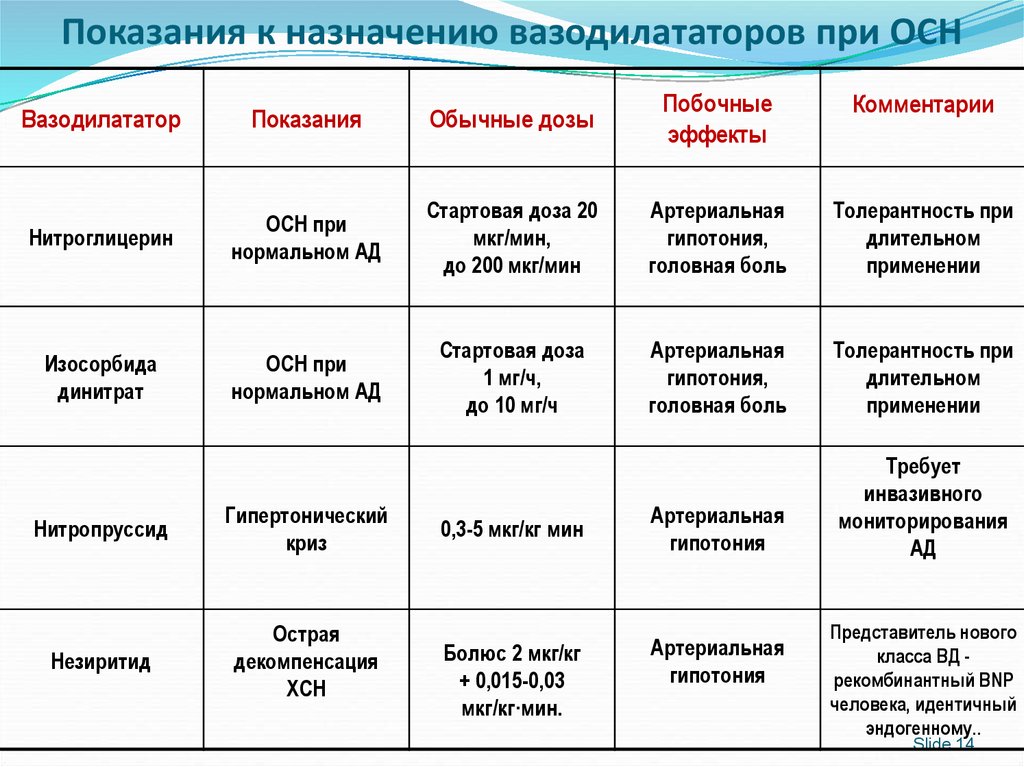
14. Показания к назначению вазодилататоров при ОСН
ВазодилататорПоказания
Обычные дозы
Побочные
эффекты
Комментарии
Нитроглицерин
ОСН при
нормальном АД
Стартовая доза 20
мкг/мин,
до 200 мкг/мин
Артериальная
гипотония,
головная боль
Толерантность при
длительном
применении
Изосорбида
динитрат
ОСН при
нормальном АД
Стартовая доза
1 мг/ч,
до 10 мг/ч
Артериальная
гипотония,
головная боль
Толерантность при
длительном
применении
Артериальная
гипотония
Требует
инвазивного
мониторирования
АД
Нитропруссид
Гипертонический
криз
Незиритид
Острая
декомпенсация
ХСН
0,3-5 мкг/кг мин
Болюс 2 мкг/кг
+ 0,015-0,03
мкг/кг·мин.
Артериальная
гипотония
Представитель нового
класса ВД рекомбинантный BNP
человека, идентичный
эндогенному..
Slide 14
15.
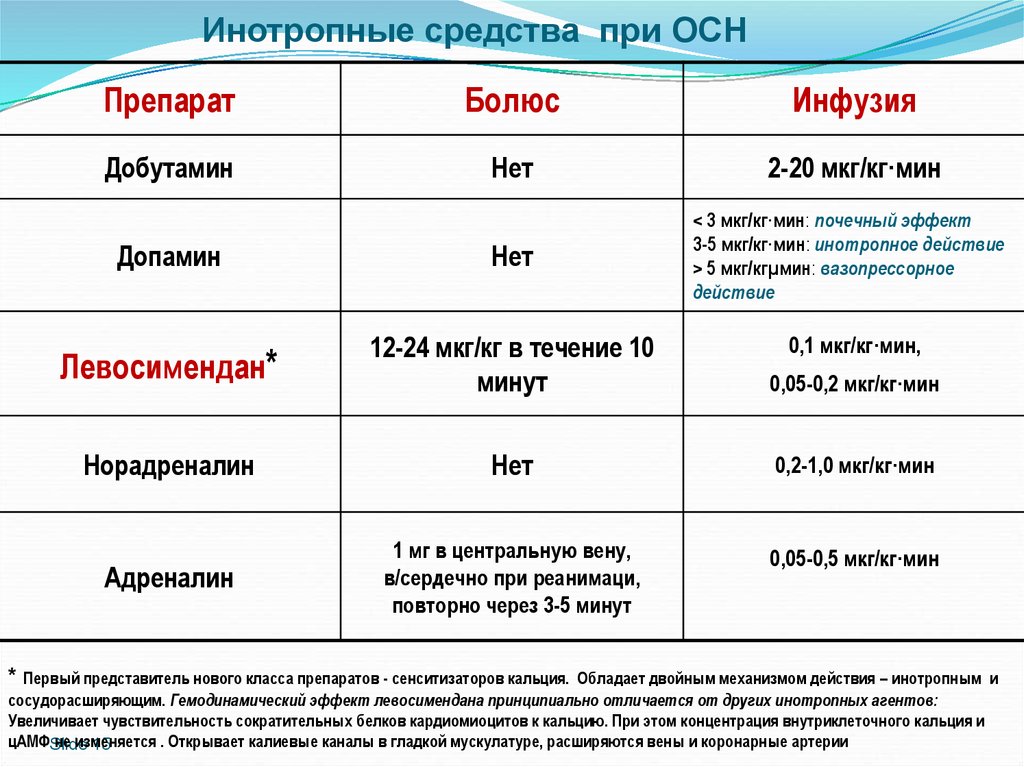
Инотропные средства при ОСН*
Препарат
Болюс
Инфузия
Добутамин
Нет
2-20 мкг/кг·мин
< 3 мкг/кг·мин: почечный эффект
3-5 мкг/кг·мин: инотропное действие
> 5 мкг/кгµмин: вазопрессорное
действие
Допамин
Нет
Левосимендан*
12-24 мкг/кг в течение 10
минут
0,05-0,2 мкг/кг·мин
Норадреналин
Нет
0,2-1,0 мкг/кг·мин
Адреналин
1 мг в центральную вену,
в/сердечно при реанимаци,
повторно через 3-5 минут
0,05-0,5 мкг/кг·мин
0,1 мкг/кг·мин,
Первый представитель нового класса препаратов - сенситизаторов кальция. Обладает двойным механизмом действия – инотропным и
сосудорасширяющим. Гемодинамический эффект левосимендана принципиально отличается от других инотропных агентов:
Увеличивает чувствительность сократительных белков кардиомиоцитов к кальцию. При этом концентрация внутриклеточного кальция и
цАМФSlide
не изменяется
. Открывает калиевые каналы в гладкой мускулатуре, расширяются вены и коронарные артерии
15
16.
Показания к назначению мочегонных при ОСНСтепень задержки
жидкости
Диуретик
Доза (мг)
Комментарии
Умеренная
Фуросемид,
Буметанид
Торасемид
20-40
0,5-1,0
0-20
Per os или в/в. Титрование дозы
Мониторирование содержания
калия, натрия, креатинина
Тяжелая
Фуросемид
Фуросемид инф.
Буметанид
Торасемид
40-100
5-40 мг/ч
1-4
20-100
В/в.инфузия эффективнее, чем
бюлюсное. введение.
Рефрактерность к
фуросемиду
Добавить торасемид
10 - 20 (до 100) мг/ сут
Гипотиазид
25-50 дважды в сутки
Спиронолактон
Slide 16
25-50 однократно
Per os или в/в.
Per os
При нарушении функции почек.
Комбинация с тиазидамими
лучше, чем высокие дозы
петлевых диуретиков
При отсутствии почечной
недостаточности и
гиперкалиемии
17. Разрывы сердца
15% всех смертельных исходов ИМРазличают внешние и внут
обусловлены разрывами сердца.
ренние разрывы сердца
Наиболее часто разрывы возникают
Внешние разрывы бывают острые и подострые:
в 1 и на 3-5-е сутки заболевания
При острых разрывах возникает
Факторы риска разрывов сердца:
Обширный трансмуральный инфаркт;
Пожилой возраст;
Женский пол;
Артериальная гипертензия;
Прием кортикостероидов и НПВП (кроме
аспирина);
Проведение ТЛТ более чем через 14 часов
от начала заболевания.
Профилактика разрывов сердца:
Эффективная коронарная реперфузия с
помощью ТЛТ/ЧКВ.
Максимально раннее назначение βблокаторов.
Прогноз зависит от возможности
осуществления экстренного хирургического
вмешательства.
гемотампонада, приводящая к мгновенной смерти.
Подострый разрыв возникает при небольшом
дефекте миокарда: формируются тромбы, ложные
аневризмы.
NB! Такой вариант разрыва необходимо
дифференцировать с рецидивирующим ИМ.
К внутренним разрывам сердца относятся
разрывы МЖП и папиллярных мышц.
Диагноз подтверждается с помощью допплерэхокардиографии, позволяющей увидеть сброс
крови слева направо через дефект МЖП.
Лечение – хирургическое. Перед
операцией для стабилизации
гемодинамики показана ВАБК
18.
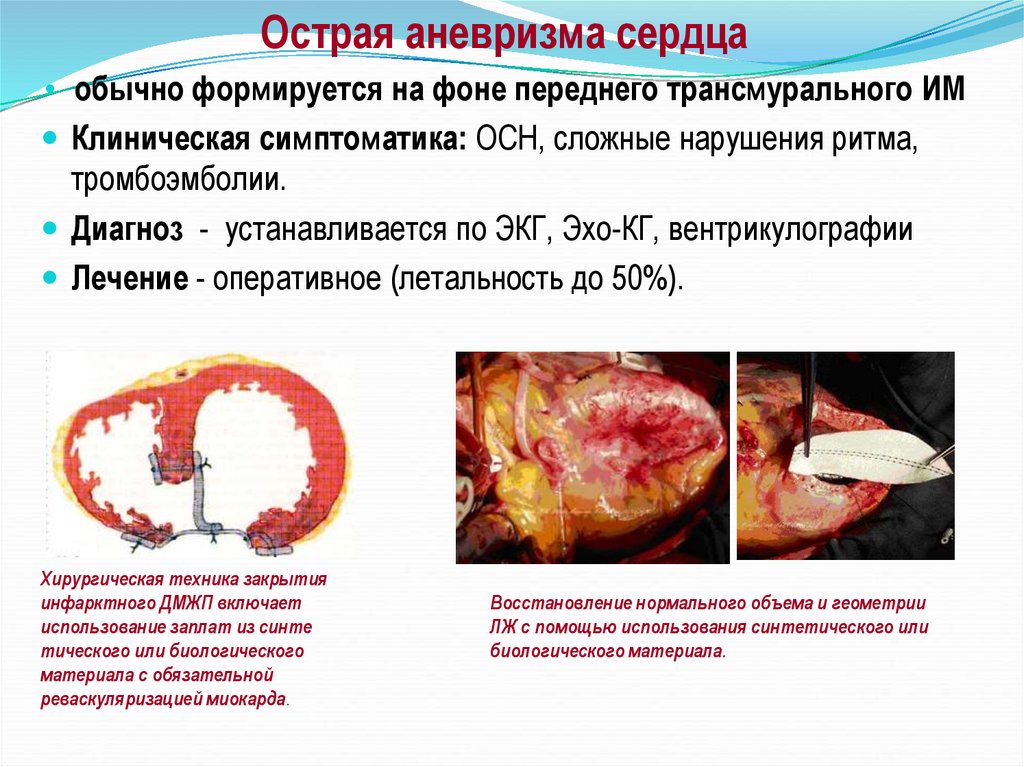
Острая аневризма сердца• обычно формируется на фоне переднего трансмурального ИМ
Клиническая симптоматика: ОСН, сложные нарушения ритма,
тромбоэмболии.
Диагноз - устанавливается по ЭКГ, Эхо-КГ, вентрикулографии
Лечение - оперативное (летальность до 50%).
Хирургическая техника закрытия
инфарктного ДМЖП включает
использование заплат из синте
тического или биологического
материала с обязательной
реваскуляризацией миокарда.
Восстановление нормального объема и геометрии
ЛЖ с помощью использования синтетического или
биологического материала.
19.
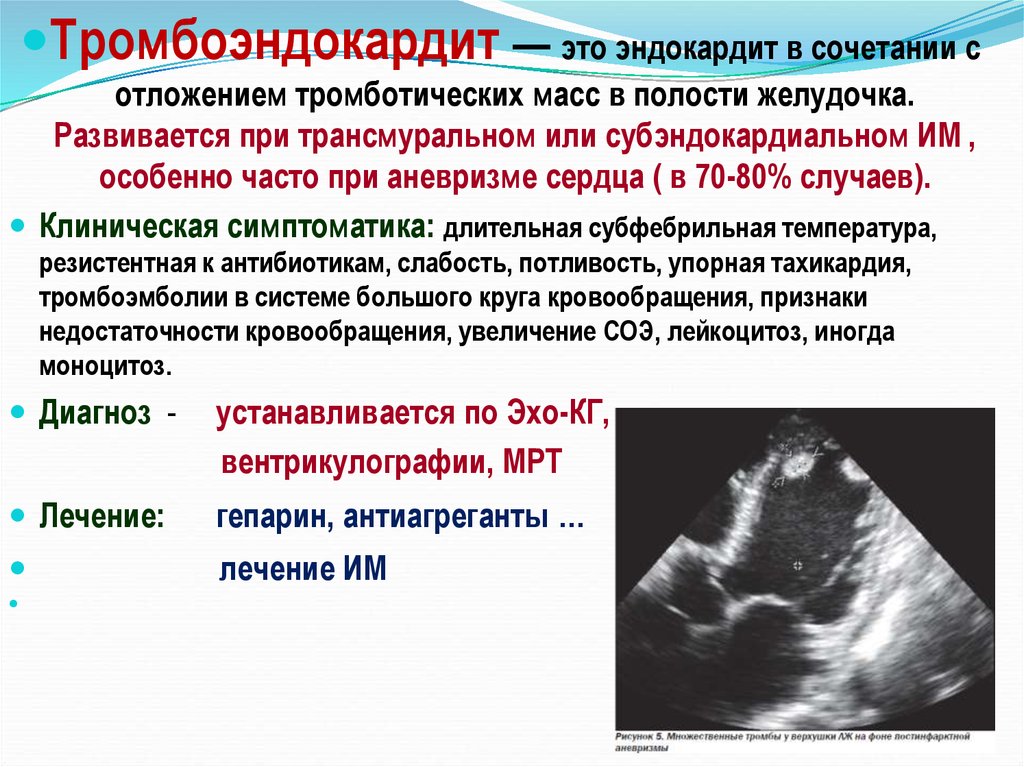
Тромбоэндокардит — это эндокардит в сочетании сотложением тромботических масс в полости желудочка.
Развивается при трансмуральном или субэндокардиальном ИМ ,
особенно часто при аневризме сердца ( в 70-80% случаев).
Клиническая симптоматика: длительная субфебрильная температура,
резистентная к антибиотикам, слабость, потливость, упорная тахикардия,
тромбоэмболии в системе большого круга кровообращения, признаки
недостаточности кровообращения, увеличение СОЭ, лейкоцитоз, иногда
моноцитоз.
Диагноз -
устанавливается по Эхо-КГ,
вентрикулографии, МРТ
Лечение:
гепарин, антиагреганты …
лечение ИМ
20. Синдром Дресслера –осложнение ОИМ, развивающееся по аутоиммунному механизму. Возникает обычно на 2-4 неделе, иногда – в более
ранние(на 1-й неделе) или поздние (на 6-8 неделе) сроки.
Характерными признаками
Основной принцип лечения: стероидные
гормоны и антигистаминных препаратов.
синдрома Дресслера являются:
перикардит, плеврит, пневмонит,
сопровождающиеся повышением
температуры тела,
лейкоцитозом, увеличением СОЭ,
эозинофилией.
В некоторых случаях синдром
Начальная доза преднизолона – 20-40 мг / сутки
внутрь. Дозу снижают по мере улучшения клинической
картины и анализа крови (на 2,5 мг каждые 3-5 дней).
Прием препарата в поддерживающей дозе (2,5 мг
в сутки) продолжают несколько недель.
Больным с повышенным риском желудочнокишечных кровотечений следует назначать
урбазон (4 мг 3-4 раза в сутки) или вводить
стероиды парентерально.
Дополнительно применяются антигистаминные
Дресслера приобретает «абортивное» препараты и НПВС.
NB! Ибупрофен использовать не следует,
течение, проявляясь только
(блокирует антитромбоцитарный эффект аспирина и
повышением СОЭ, слабостью,
вызывает истончение постинфарктного рубца.)
тахикардией.
При наличии плеврального или
перикардиального выпота антикоагулянты
необходимо отменить.
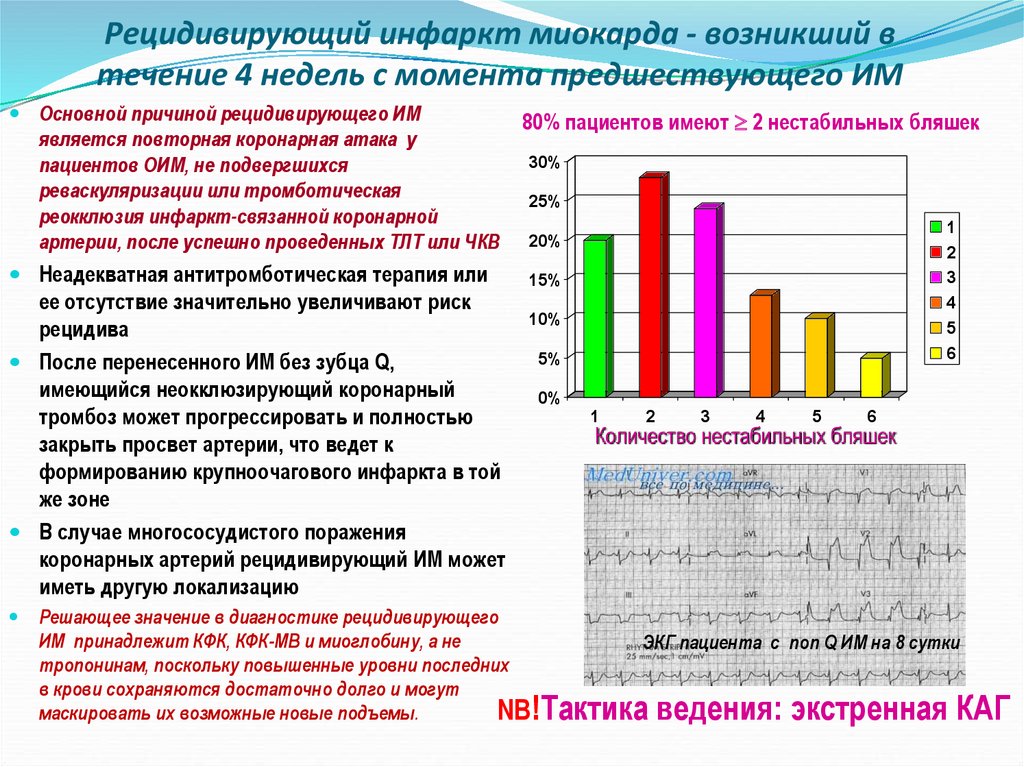
21. Рецидивирующий инфаркт миокарда - возникший в течение 4 недель с момента предшествующего ИМ
Основной причиной рецидивирующего ИМявляется повторная коронарная атака у
пациентов ОИМ, не подвергшихся
реваскуляризации или тромботическая
реокклюзия инфаркт-связанной коронарной
артерии, после успешно проведенных ТЛТ или ЧКВ
Неадекватная антитромботическая терапия или
ее отсутствие значительно увеличивают риск
рецидива
80% пациентов имеют 2 нестабильных бляшек
30%
25%
1
2
3
4
5
6
20%
15%
10%
После перенесенного ИМ без зубца Q,
имеющийся неокклюзирующий коронарный
тромбоз может прогрессировать и полностью
закрыть просвет артерии, что ведет к
формированию крупноочагового инфаркта в той
же зоне
5%
0%
1
2
3
4
5
6
Количество нестабильных бляшек
В случае многососудистого поражения
коронарных артерий рецидивирующий ИМ может
иметь другую локализацию
Решающее значение в диагностике рецидивирующего
ИМ принадлежит КФК, КФК-MB и миоглобину, а не
тропонинам, поскольку повышенные уровни последних
в крови сохраняются достаточно долго и могут
маскировать их возможные новые подъемы.
NB
ЭКГ пациента с non Q ИМ на 8 сутки
!Тактика ведения: экстренная КАГ
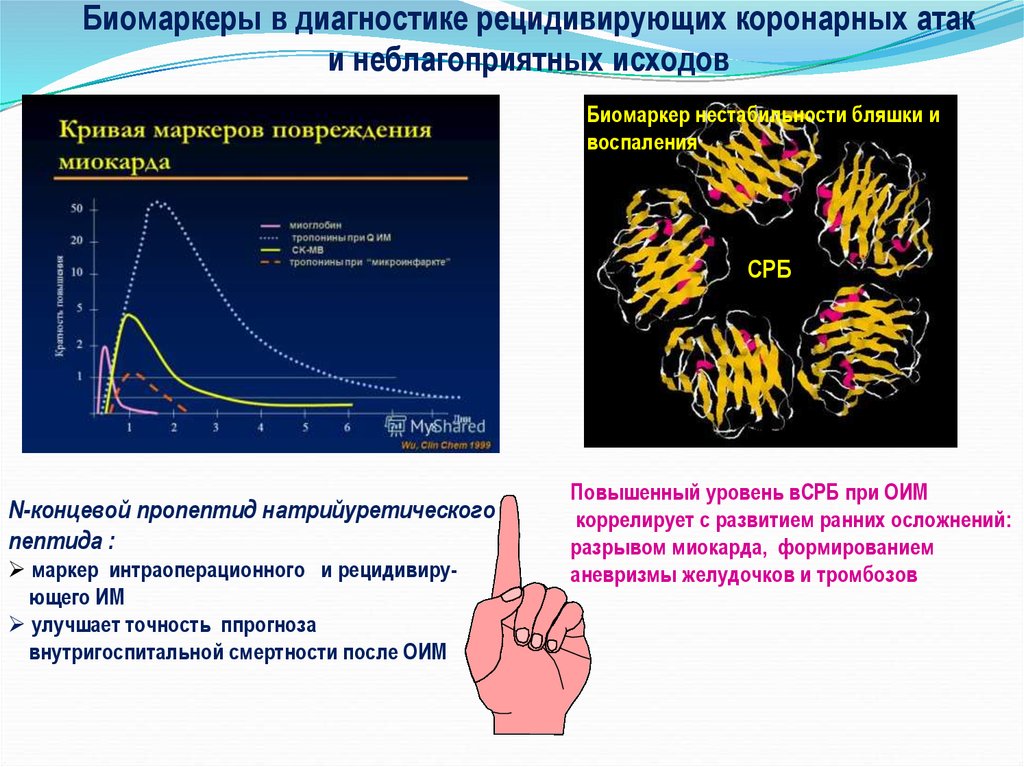
22. Биомаркеры в диагностике рецидивирующих коронарных атак и неблагоприятных исходов
Биомаркер нестабильности бляшки ивоспаления
СРБ
N-концевой пропептид натрийуретического
пептида :
маркер интраоперационного и рецидивирующего ИМ
улучшает точность ппрогноза
внутригоспитальной смертности после ОИМ
Повышенный уровень вСРБ при ОИМ
коррелирует с развитием ранних осложнений:
разрывом миокарда, формированием
аневризмы желудочков и тромбозов
23. Почему стентирование при ОКС само по себе не достаточно эффективно и потенциально опасно
?системное воспаление и повышенная активность ТР
дистальная эмболизация
тромбоз стента
наличие множественных нестабильных бляшек –
повторные ишемические атаки и повторные ИМ
24.
По данным ряда обсервационных исследований, основнымифакторами, приводящими к тромбозу стента, являются:
• пожилой возраст
• сахарный диабет
• почечная недостаточность
• низкая фракция выброса левого желудочка
• установка при остром коронарном синдроме
• недораскрытие стента
• стентирование на бифуркации, в устье сосуда мелких, либо протяженноокклюзированных артерий, множественных стенозов
• наложение стентов способом «stent by stent»
• выраженный остаточный стеноз после установки стента
• индивидуальная реакция организма на инородный предмет
преждевременное прекращение антитромбоцитарной терапии
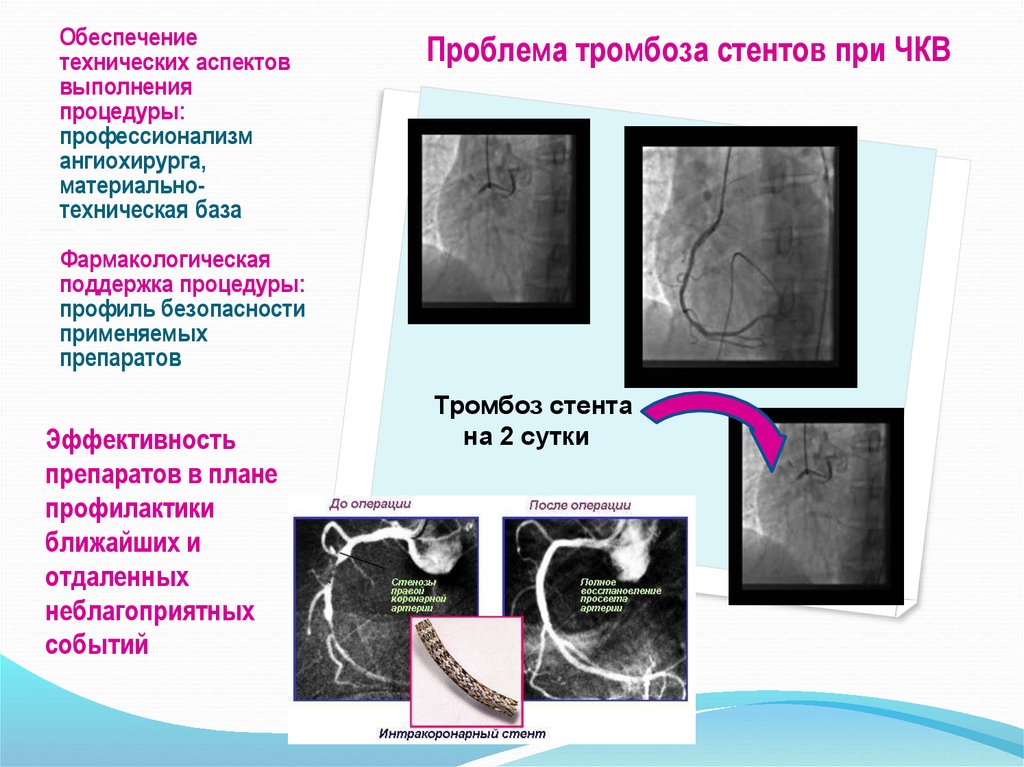
25. Обеспечение технических аспектов выполнения процедуры: профессионализм ангиохирурга, материально-техническая база
Обеспечениетехнических аспектов
выполнения
процедуры:
профессионализм
ангиохирурга,
материальнотехническая база
Проблема тромбоза стентов при ЧКВ
Фармакологическая
поддержка процедуры:
профиль безопасности
применяемых
препаратов
Эффективность
препаратов в плане
профилактики
ближайших и
отдаленных
неблагоприятных
событий
Тромбоз стента
на 2 сутки
26.
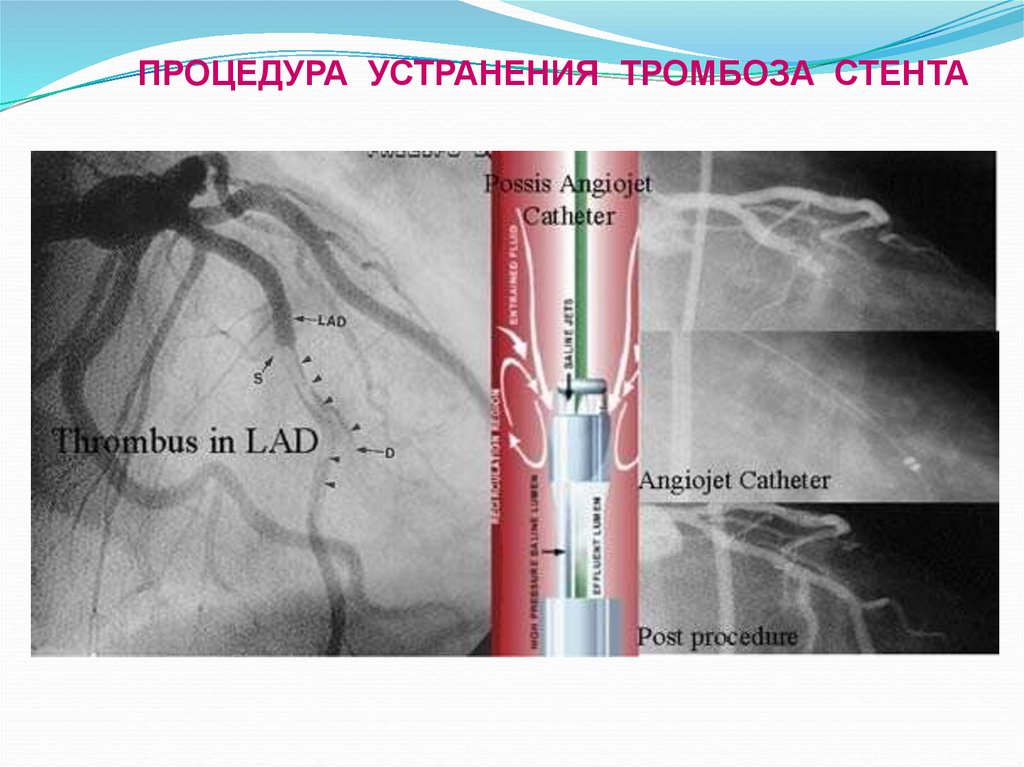
ПРОЦЕДУРА УСТРАНЕНИЯ ТРОМБОЗА СТЕНТА27. Международные рекомендации 2013-2014 гг по лечению больных ОКС при экстренном ЧКВ
В стратегии лечения пересмотренподход в пользу проведения
первичного ЧКВ ( I А)
Перед ЧКВ пациент должен получить:
аспирин 250-325 мг на
догоспитальном этапе ( I А);
Установка стента имеет существенные нагрузочную дозу прасугреля 60 мг
преимущества перед баллонной
ангиопластикой ( I А)
Стенты с лекарственным покрытием
или тикагрелора 180 мг (I В) или
клопидогреля 600 мг (IВ)
Первичное ЧКВ должно
имеют преимущество перед
голометаллическими стентами за счет
снижения частоты (IIА)
проводиться на фоне ДАТ ( I А) комбинации АСК 75–100 мг/сут и
блокатора АДФ–рецепторов
тромбоцитов : прасугреля 10 мг/сутки
Возникновение ОКС у пациентов,
подвегшихся стентированию или АКШ или тикагрелора 90 мг 2 раза/ сутки
или клопидогреля 75 мг/сутки;
- показание к проведению
экстренной КАГ

















 Медицина
Медицина