Похожие презентации:
Осложнения инфаркта миокарда
1. Осложнения инфаркта миокарда
Составитель:профессор Чамсутдинов Н.У.
2. Ранние осложнения инфаркта миокарда
Отек легкихКардиогенный шок
Нарушения ритма и проводимости
Тромбоэмболические осложнения
Разрыв миокарда с развитием
тампонады сердца
Перикардит
Желудочно-кишечные кровотечения
Психические нарушения.
3. Поздние осложнения инфаркта миокарда
Постинфарктныйсиндром
(синдром Дресслера)
Хроническая сердечная
недостаточность
Постинфарктная стенокардия.
4. Осложнения развивающимся, как в ранние, так и в поздние сроки заболевания
Аневризмасердца
Тромбоэндокардит
Тромбоэмболические
осложнения
5. Отек легких
Встречается у 10-15% больных. При отекелегких увеличивается кровенаполнение
легочных вен и капилляров, повышается
проницаемость сосудистой стенки,
снижается онкотическое давление, что
приводит к пропотеванию жидкой части
крови в альвеолы. В начале жидкость
накапливается в стенках альвеол, что
обуславливает развитие интерстициального
отека (сердечная астма), а затем и в
альвеолах - альвеолярного отека. При этом
чем больше площадь некроза, тем
вероятнее развитие отека легких.
6. Клинические проявления отека легких
Интерстициальный отек легких проявляетсяобычно сердечной астмой. Появляется чувство
нехватки воздуха переходящее в удушье.
Больной принимает вынужденное сидячее
положение (ортопноэ), появляется чувство
страха. Отмечаются синюшность кожи, частый
пульс. При нарастании отека и выходе жидкости
в альвеолы , т.е. при альвеолярном отеке легких
появляются влажные хрипы, вначале в задненижних отделах легких, а затем над всей
поверхностью легких. Усиливается одышка,
выделяется пенистая, иногда с розовым
оттенком, мокрота.
7. Классификация острой сердечной недостаточности при инфаркте миокарда (Killip T., 1967)
Частота, %Смертность, %
I
Хрипов в легких и
третьего тона нет
33
8
II
Влажные хрипы в нижней
половине (не более, чем над 50%
поверхности) , третий тон
38
30
III
Влажные хрипы более
занимающие более 50%
поверхности легких (явный отек
легких)
10
44
IV
Кардиогенный шок.
19
80-100
Класс
Клинические признаки
недостаточности
8. Лечение отёка лёгких
1.Усадить больного и опустить конечности
2.
Оксигенация с помощью маски 4-8 л/мин или ИВЛ под
положительным давлением (сатурацию крови поддерживать на
уровне ≥90%).
Показания для ИВЛ:
признаки слабости дыхательных мышц (уменьшение ЧДД,
нарастание гиперкапнии и угнетение сознания);
тяжелое нарушение дыхания;
необходимость защиты дыхательных путей от регургитации
желудочного содержимого;
устранение гиперкапнии и гипоксемии у больных без сознания
после длительных реанимационных мероприятий или введения
ЛС;
необходимость санации трахеобронхиальногот дерева для
предупреждения обтурации бронхов и ателектазов.
9.
3.Пеногасители – этиловый спирт.
4.
Морфин в/в 2-5 мг через каждые 10-25 минут до полного
купирования отека легких
5.
Нитроглицерин 50-100 мг (на 500 мл 5% глюкозы или физ.рра). Начальная инфузия от 5 до 30 мкг/мин, через каждые 510 мин скорость увеличивают на 5 мкг/мин каждые 10минут
(сист. АД не должно быть < 90 мм рт.ст.). Оптимальная
скорость инфузии 40-60 мкг/мин, максимальная 150-200
мкг/мин.
При <АД начальная доза нитроглицерина составляет 0,3-0,5
мкг/кг/мин, с постепенным увеличением дозы на 5мкг/каждые
10 минут. Если АД падает <90 мм рт.ст., присоединяют
инфузии инотропных средств (допамина, добутамина,
норадреналина)
10.
6.Фуросемид в/в 20-40 мг (при необходимости в более высоких
дозах - до 1мг/кг/массы тела и выше).
7. При низком АД подключаются вазопрессоры.
При систолическом АД около 100 мм. рт. ст. в/в капельно
вводят добутамин со скоростью 200мкг/мин, при
необходимости увеличивая ее до 1000 мкг/мин.
При систолическом АД 70-100 мм. рт. ст. в/в капельно вводят
допамин в со скоростью 150-300 мкг/мин.
При систолическом АД менее 70 мм. рт. ст. в/в капельно вводят
норадреналин с начальной скоростью 2-4 мкг/мин, с
увеличением при необходимости скорости введения до 15
мкг/мин (Р.Г.Оганов, И.Г.Фомина, 2004; П.Х.Джанашия с соавт.,
2006).
8. После отмены нитроглицерина назначают перорально
пролонгированные формы нитратов, возможна их комбинация
с ингибиторами АПФ (если позволяет АД).
11. Кардиогенный шок
Снижение систолического АД<80 мм рт.ст., а припредшествующей гипертензии - <90 мм рт.ст.
Пульсовое давление снижается до 20-25 мм рт.ст. и
ниже.
Кожа бледная, с цианотичным оттенком.
Холодный липкий пот.
Пульс частый, нитевидный.
Сознание затемнено, больной не способен
адекватно оценивать свое состояние.
Уменьшается кровоток во всех жизненно важных
органах, уменьшается фильтрационная функция
почек. Диурез снижается до 20 мл/ч и менее.
Изменяются реологические свойства крови:
повышается вязкость, усиливается агрегация
форменных элементов, образуются множественные
микротромбы.
12. Факторы риска развития кардиогенного шока
Кардиогенный шок 5-10%смертность 70-75%
Возраст > 65 лет
Снижение ФВ ЛЖ ниже 35% (ЭхоКГ)
Большие размеры ИМ (ЭКГ и ЭхоКГ)
Предшествующий ИМ
Сахарный диабет
13. Формы кардиогенного шока
ИстинныйАритмический
Рефлекторный
Ареактивный
14. Истинный кардиогенный шок
Развивается при обширном очагенекроза миокарда (поражение более
40% мышечной массы)
Частота составляет 10-15%.
Диагноз истинного КШ достоверен
тогда, когда все его признаки
остаются после купирования боли и
устранения нарушения ритма.
15. Аритмическая форма шока
Является следствием резкогоснижения сократительной функции
миокарда при таких нарушениях
ритма и проводимости сердца, как
пароксизмальная тахикардия
(особенно желудочковая) и полная
поперечная блокада.
Характеризуется всеми описанными
выше клиническими признаками.
Купирование аритмий и AV-блокад
устраняет проявления шока.
16. Рефлекторный шок
Является результатом перераздражения болевыхрецепторных зон миокарда. Снижение АД при
этом является не столько следствием снижения
сократительной способности миокарда,
сколько результатом сосудистого коллапса.
Клиническими проявлениями этой формы шока
являются: снижение АД, выраженный болевой
синдром, склонность к брадикардии.
Существенных нарушений периферической
микроциркуляции не наблюдается.
Обезболивающая терапия в сочетании с
вазопрессорами уменьшает или устраняет
проявления шока.
17.
Крайне тяжелый вариантистинного КШ выделен в
ареактивную форму шока.
Практически это
терминальная и
необратимая стадия шока.
18. Тактика лечения кардиогенного шока
1. Катетеризация легочной артерии плавающимкатетером Сван-Ганса, для определения ДЗЛА.
В норме должно быть в пределах 15-18 мм.рт.ст.
(<15 мм.рт.ст. - гиповолемия, >18 мм.рт.ст. –
гиперволемия);
Катетеризация мочевого пузыря - для
измерения диуреза.
2. Улучшение центральной и периферической
гемодинамики (вазопрессоры)
3. Оксигенотерапия. Больному необходимо
организовать подачу 100% кислорода со
скоростью 8-15 л/мин (при этом РО2 в
артериальной крови должно держаться на
уровне от 70 до 120 мм рт.ст.).
19. Тактика введения вазопрессоров
При очень низком АД в/в капельно вводятнорэпинефрин с начальной скоростью 0,5
мкг/кг/мин, увеличивая ее при необходимости до 15
мкг/кг/мин (при неэффективности увеличивая
скорость введения до 30 мкг/кг/мин) до повышения
систолического АД до 80-90мм.рт.ст.
При достижении уровня систолического АД 80-90
мм.рт.ст. и выше переходят на в/в капельное
введение допамина с начальной скоростью 2,5-5
мкг/кг/мин увеличивая дозу препарата каждые 5
минут до скорости 20-40 мкг/кг/мин (или
добутамина в/в капельно в дозе 2,5-10 мкг/кг/мин).
Инфузии вазопрессоров прекращают, когда
систолическое АД удерживается на уровне 100-110
мм.рт.ст. и исчезают признаки сниженной перфузии
органов и тканей.
20. Тактика введения больных в зависимости от ДЗЛА
При гиповолемии (ДЗЛА<15 мм.рт.ст.) для увеличения ОЦКпациентам в/в вводят жидкость (физ. р-р, альбумин,
плазма, реополиглюкин, декстрон 40). Во время введения
жидкостей необходимо тщательно контролировать
признаки застоя в легких.
При КШ протекающего с нормоволемией (ДЗЛА=15-18
мм рт.ст.) в/в введение жидкостей нецелесообразно и
этим больным необходимо вводить в/в лишь
вазопрессоры.
При гиперволемии (ДЗЛА>18 мм рт.ст.) и систолическом
давление >100 мм рт.ст., а также если при этом
нарастают явления застоя в легких, то это является прямым
показанием для в/в капельного введения нитроглицерина.
Можно ввести в/в также фуросемид в дозе 10-20 мг
21. Нарушения ритма и проводимости
синусовая брадикардия,синусовая тахикардия,
предсердная экстрасистолия,
наджелудочковая пароксизмальная тахикардия,
мерцательная аритмия,
трепетание предсердий,
желудочковая экстрасистолия,
желудочковая пароксизмальная тахикардия,
фибрилляция желудочков,
AV - блокады сердца,
блокады ножек пучка Гиса,
асистолия.
22. Классификация антиаритмиков
Класс I Блокаторы натриевых каналов:IA дизопирамид, новокаинамид, хинидин, аймалин;
IВ лидокаин, мексилетин, фенитоин (дифенин);
IС морацизин (этмозин), пропафенон, этацизин и аллапинин
(лаппаконитина гидробромид)
Класс II Бета-блокаторы.
Класс III Препараты, увеличивающие продолжительность потенциала
действия: амиодарон, соталол.
Класс IV Негидидропиридиновые антагонисты кальция: верапамил,
дилтиазем.
Не вошедшие в классификацию антиаритмических ЛС
Сердечные гликозиды
АТФ, аденозина фосфат
Препараты калия и магния
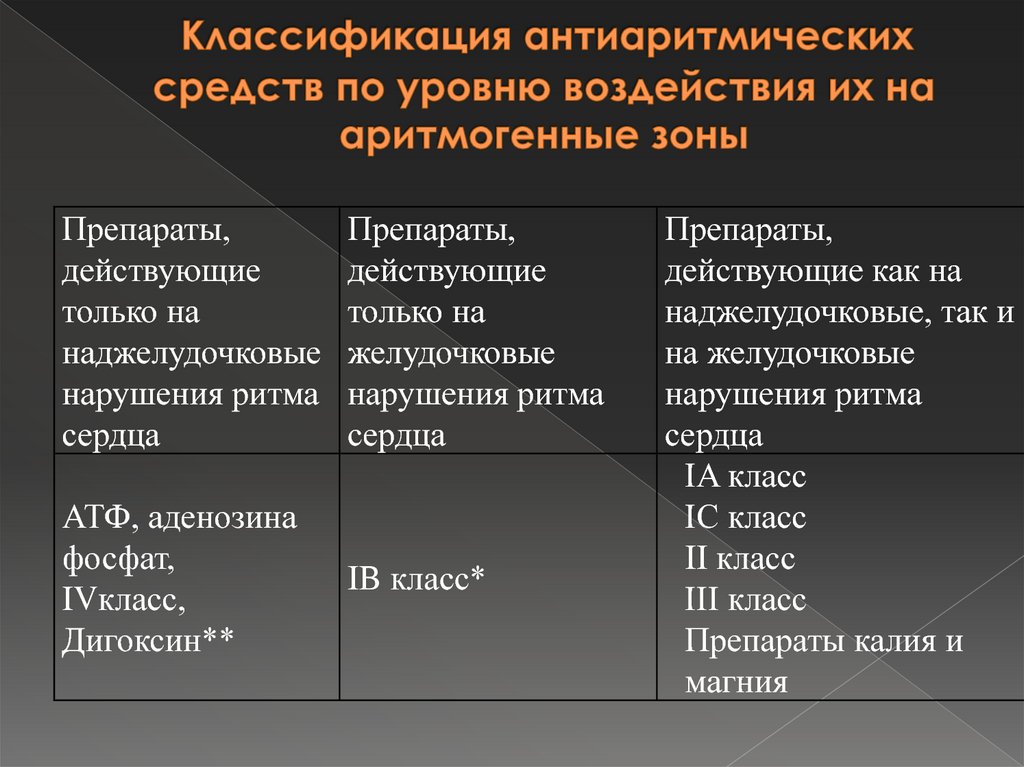
23. Классификация антиаритмических средств по уровню воздействия их на аритмогенные зоны
Препараты,действующие
только на
наджелудочковые
нарушения ритма
сердца
Препараты,
действующие
только на
желудочковые
нарушения ритма
сердца
АТФ, аденозина
фосфат,
IVкласс,
Дигоксин**
IB класс*
Препараты,
действующие как на
наджелудочковые, так и
на желудочковые
нарушения ритма
сердца
IA класс
IC класс
II класс
III класс
Препараты калия и
магния
24. Синусовая брадикардия
Синусовый ритм, с ЧСС<50/мин.Наиболее часто возникает при
локализации ИМ в задней стенке левого
желудочка.
Показания для лечения: ЧСС<50/мин при
наличии артериальной гипотензии
(обмороки) и/или сердечной
недостаточности, и/или желудочковых
нарушений ритма сердца. Препаратом
выбора - атропин. При стойкой
брадикардии (ЧСС<40/мин) показана
электрокардиостимуляция.
25. Синусовая тахикардия
Синусовый ритм, с ЧСС от 100 до 150 в мин. При наличиисинусовой тахикардии в острой стадии ИМ необходимо
принять меры для его купирования, т.к. при тахикардии
увеличивается потребность миокарда в кислороде.
Тактика лечения синусовой тахикардии напрямую зависит
от ДЗЛА:
а) При гиповолемии, необходима коррекция гиповолемии,
т.е. введение жидкостей для увеличения ОЦК и ДЗЛА до 1518 мм рт.ст., что может приводить к устранению
тахикардии;
б) При гиперволемии, необходимо введение диуретиков под
контролем анализа крови на содержание калия, что
может также привести к устранению тахикардии.
в)При неэффективности указанных выше мероприятий, а
также при нормальном ДЗЛА может быть полезным
пероральное применение малых доз БАБ (без ССА и при
отсутствии сердечной недостаточности, AV-блокады и
бронхообструкции).
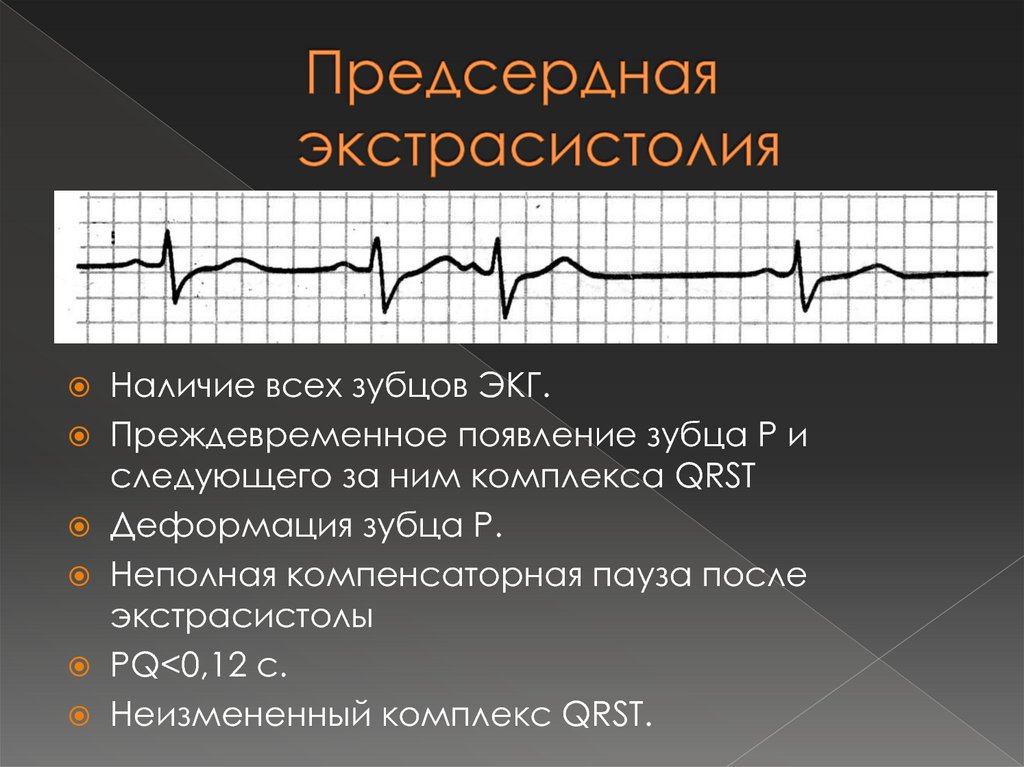
26. Предсердная экстрасистолия
Наличие всех зубцов ЭКГ.Преждевременное появление зубца Р и
следующего за ним комплекса QRST
Деформация зубца Р.
Неполная компенсаторная пауза после
экстрасистолы
PQ<0,12 с.
Неизмененный комплекс QRSТ.
27.
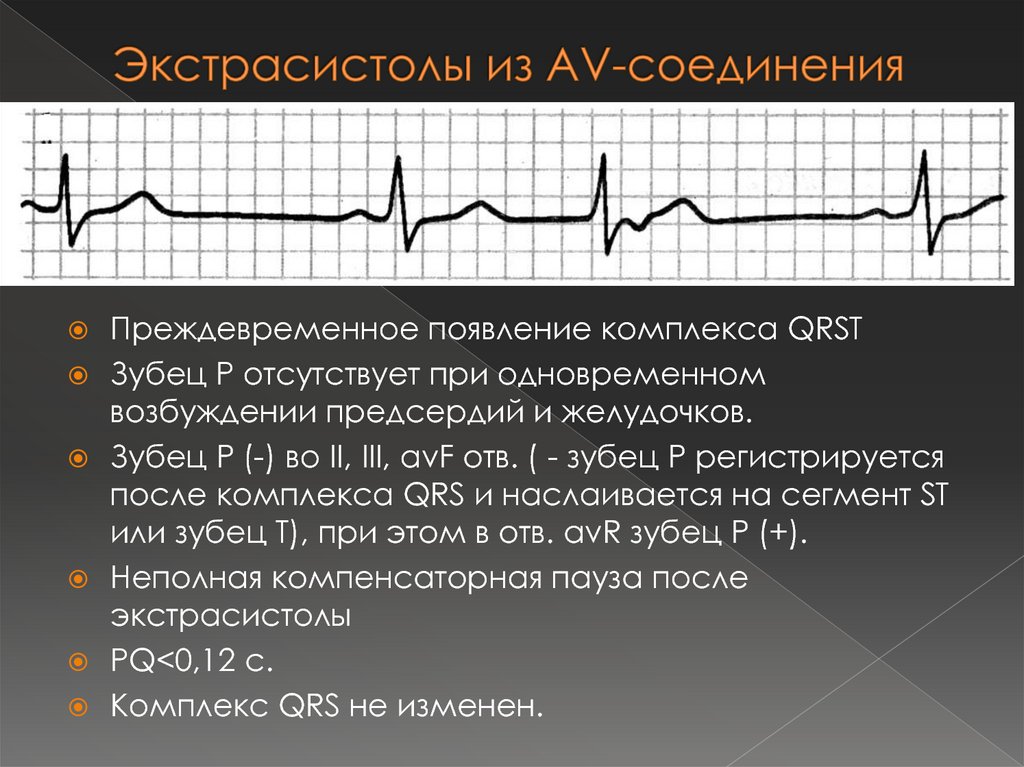
28. Экстрасистолы из AV-соединения
Преждевременное появление комплекса QRSTЗубец Р отсутствует при одновременном
возбуждении предсердий и желудочков.
Зубец Р (-) во II, III, avF отв. ( - зубец Р регистрируется
после комплекса QRS и наслаивается на сегмент ST
или зубец Т), при этом в отв. avR зубец Р (+).
Неполная компенсаторная пауза после
экстрасистолы
PQ<0,12 с.
Комплекс QRS не изменен.
29. Показания для лечения наджелудочковых экстрасистолий (предсердные и из AV-соединения)
частая экстрасистолия(более 6/мин),
бигимения и тригимения, если
таковые беспокоят больного
сердцебиениями, перебоями в
работе сердца/бессонницей.
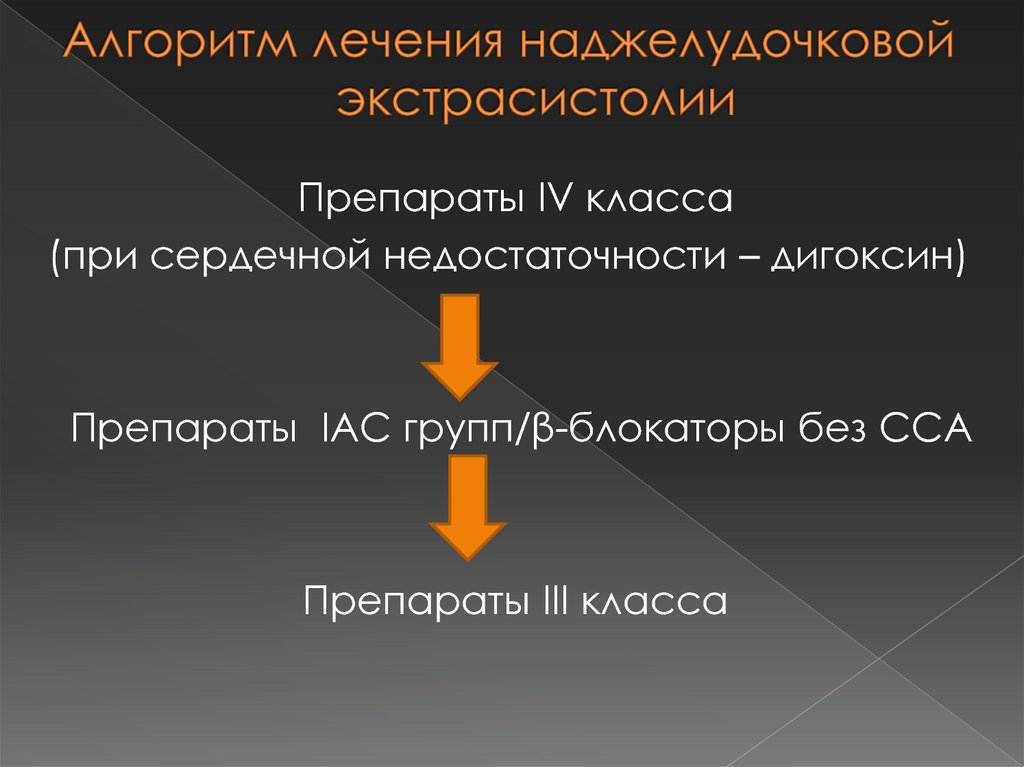
30. Алгоритм лечения наджелудочковой экстрасистолии
Препараты IV класса(при сердечной недостаточности – дигоксин)
Препараты IAC групп/β-блокаторы без ССА
Препараты III класса
31. Наджелудочковая пароксизмальная тахикардия
Приступы частой, но ритмичнойдеятельности сердца, внезапно
начинающейся и внезапно
прекращающейся. Может иметь
различную продолжительность – от
нескольких секунд до недели, а в
некоторых случаях до месяца и более.
Различают следующие ее виды:
наджелудочковую (предсердную и
атривентрикулярную) и желудочковую.
32. ЭКГ признаки предсердной пароксизмальной тахикардии
ЧСС - 140-240/минСохранение правильного ритма
Зубец Р снижен, деформирован,
двухфазный или отрицательный
Желудочковые комплексы не изменены.
33. ЭКГ признаки наджелудочковой пароксизмальной тахикардии
ЧСС – 140-220/минСохранение правильного ритма
Зубец Р отрицательный, расположен позади
желудочкового комплекса или сливаясь с желудочковым
комплексом не выявляется.
Желудочковые комплексы не изменены.
34.
35. Алгоритм лечения наджелудочковой пароксизмальной тахикардии (эту форму тахикардии следует незамедлительно купировать, т.к. она
Препараты IV класса(при сердечной недостаточности – дигоксин)
Препараты IAC групп/β-блокаторы без
ССА
Препараты III класса
При неэффективности, а также при наличии
выраженной СН и низком АД показана
электрическая кардиоверсия.
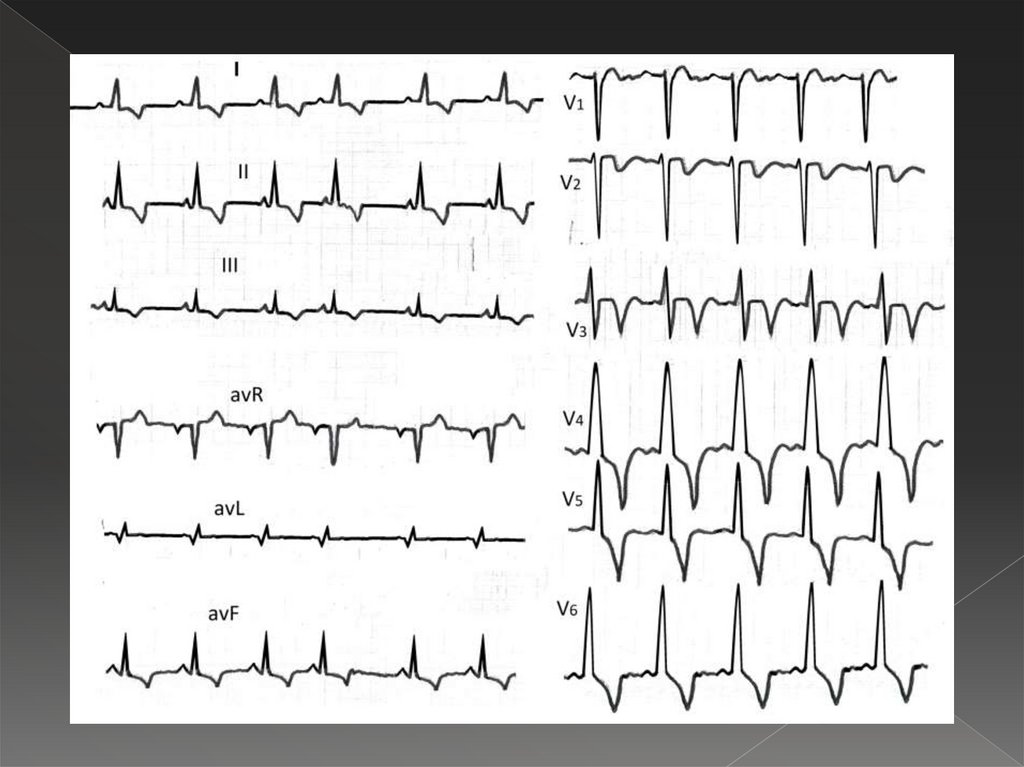
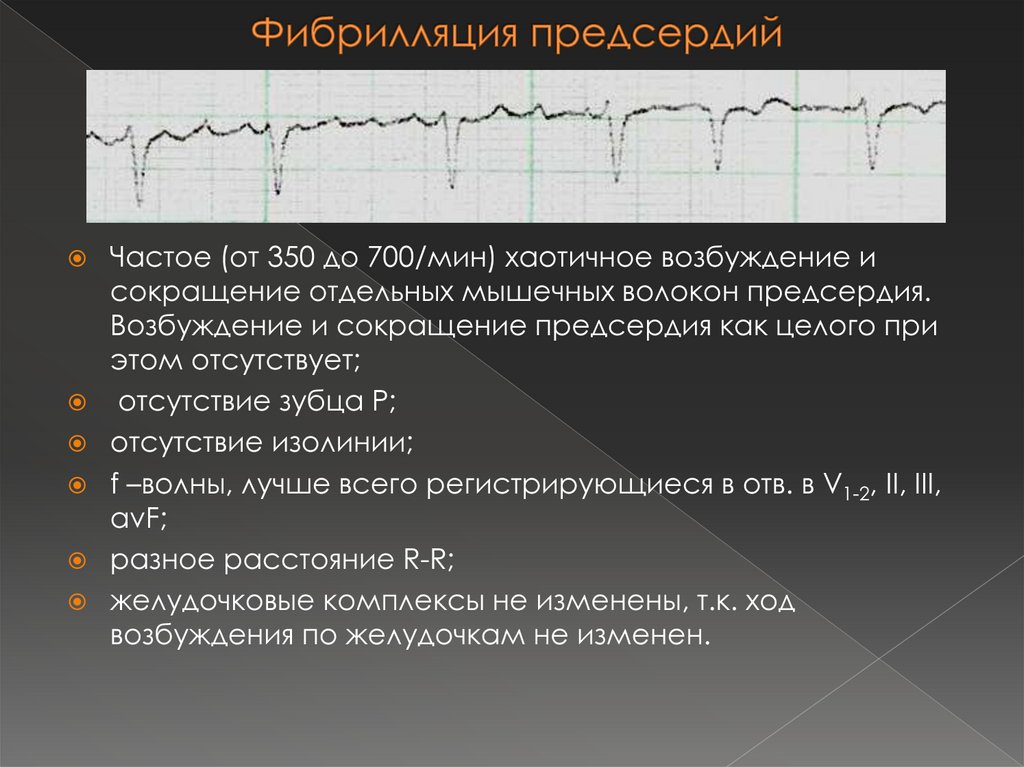
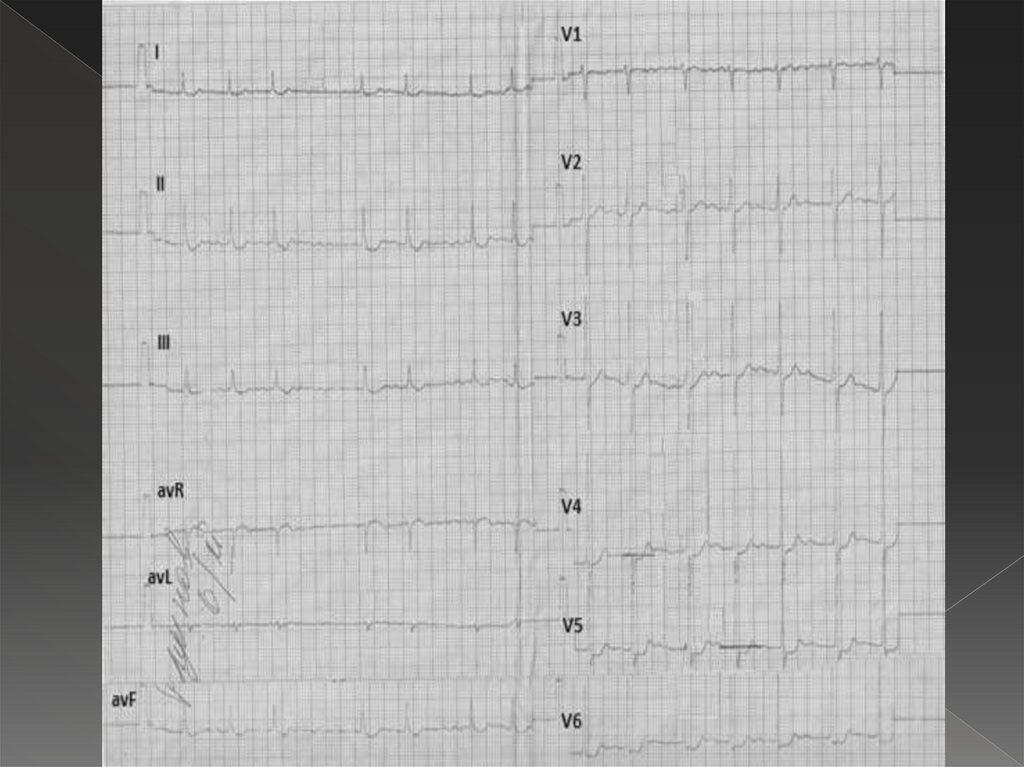
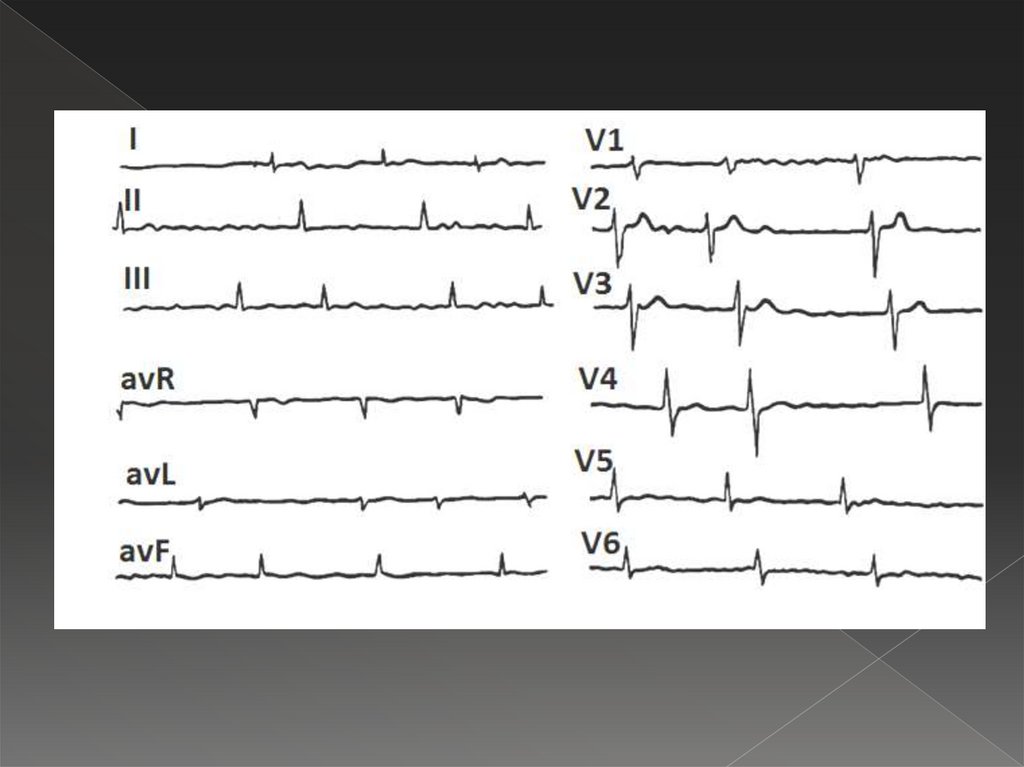
36. Фибрилляция предсердий
Частое (от 350 до 700/мин) хаотичное возбуждение исокращение отдельных мышечных волокон предсердия.
Возбуждение и сокращение предсердия как целого при
этом отсутствует;
отсутствие зубца Р;
отсутствие изолинии;
f –волны, лучше всего регистрирующиеся в отв. в V1-2, II, III,
avF;
разное расстояние R-R;
желудочковые комплексы не изменены, т.к. ход
возбуждения по желудочкам не изменен.
37.
38.
39.
40. Алгоритм лечения фибрилляции предсердий
Препараты IV класса(при сердечной недостаточности – дигоксин)
Препараты IAC групп/β-блокаторы без
ССА
Препараты III класса
При неэффективности и нестабильности
состояния гемодинамики (артериальной
гипотензии, острой левожелудочковой
недостаточности) - электрическая
кардиоверсия
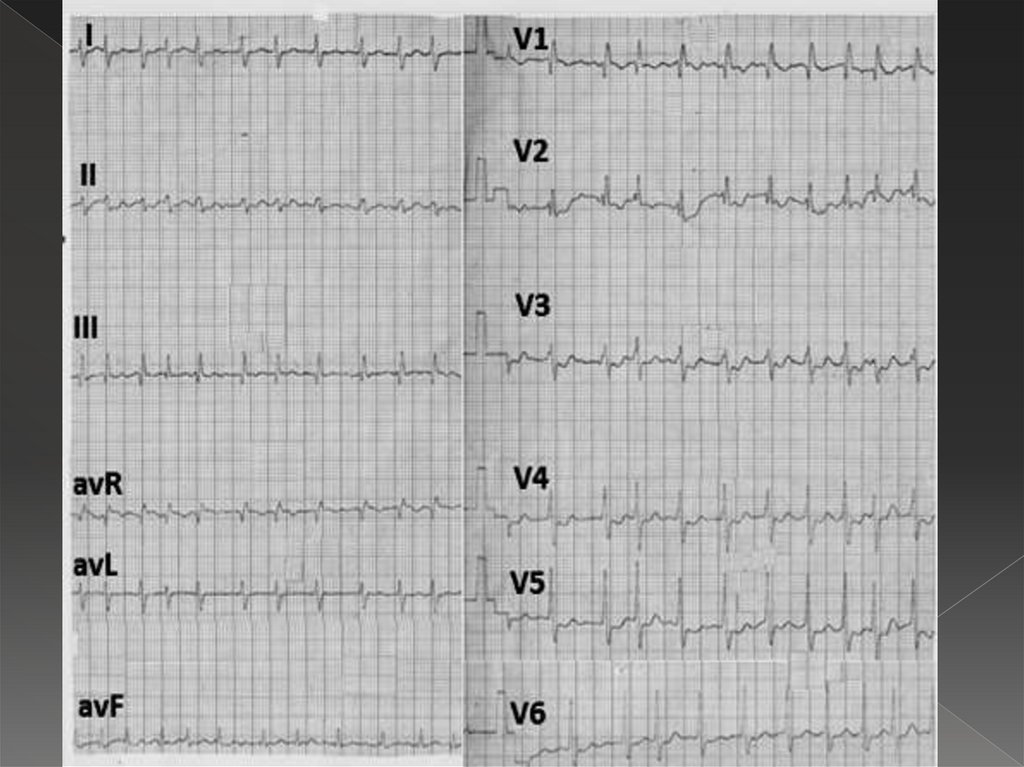
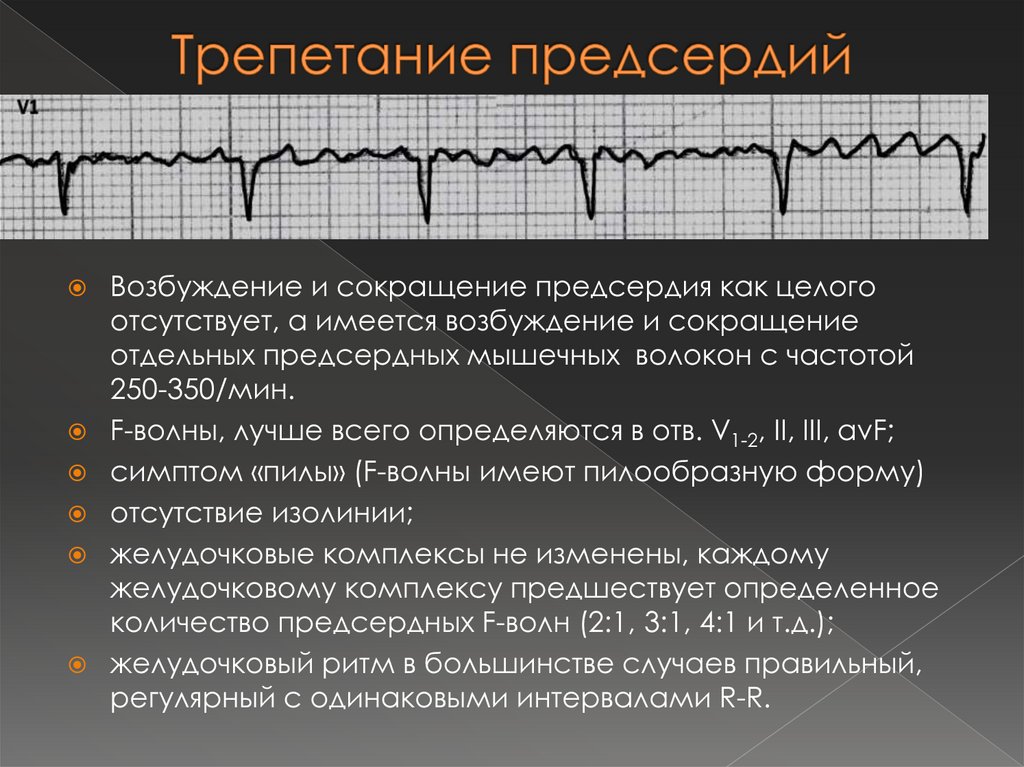
41. Трепетание предсердий
Возбуждение и сокращение предсердия как целогоотсутствует, а имеется возбуждение и сокращение
отдельных предсердных мышечных волокон с частотой
250-350/мин.
F-волны, лучше всего определяются в отв. V1-2, II, III, avF;
симптом «пилы» (F-волны имеют пилообразную форму)
отсутствие изолинии;
желудочковые комплексы не изменены, каждому
желудочковому комплексу предшествует определенное
количество предсердных F-волн (2:1, 3:1, 4:1 и т.д.);
желудочковый ритм в большинстве случаев правильный,
регулярный с одинаковыми интервалами R-R.
42. Лечение трепетания предсердий
Методом выбора при трепетании предсердийявляется электрическая дефибриляция, т.к.
трепетание прогностически неблагоприятно.
Трепетание предсердий может привести к
острой левожелудочковой недостаточности и
довольно часто является предвестником
кардиогенного шока. В случае если нет
угрожающих симптомов сердечной
недостаточности или невозможно провести
электроимпульсную терапию, проводят
медикаментозную терапию (также, как и при
фибрилляции предсердий.
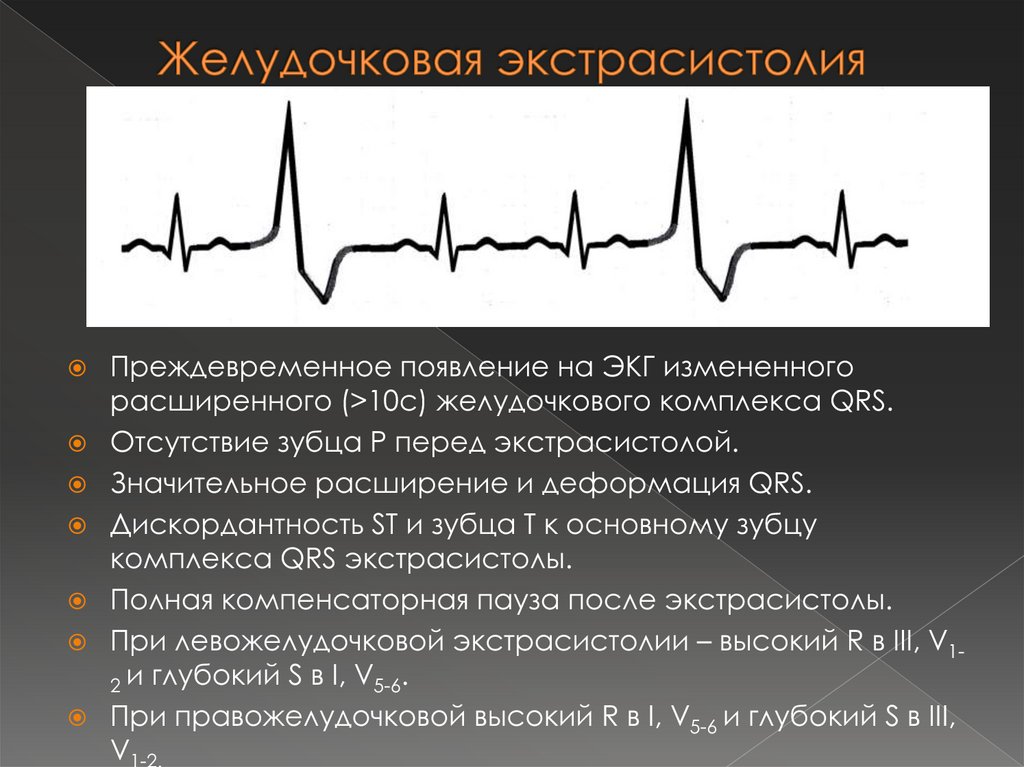
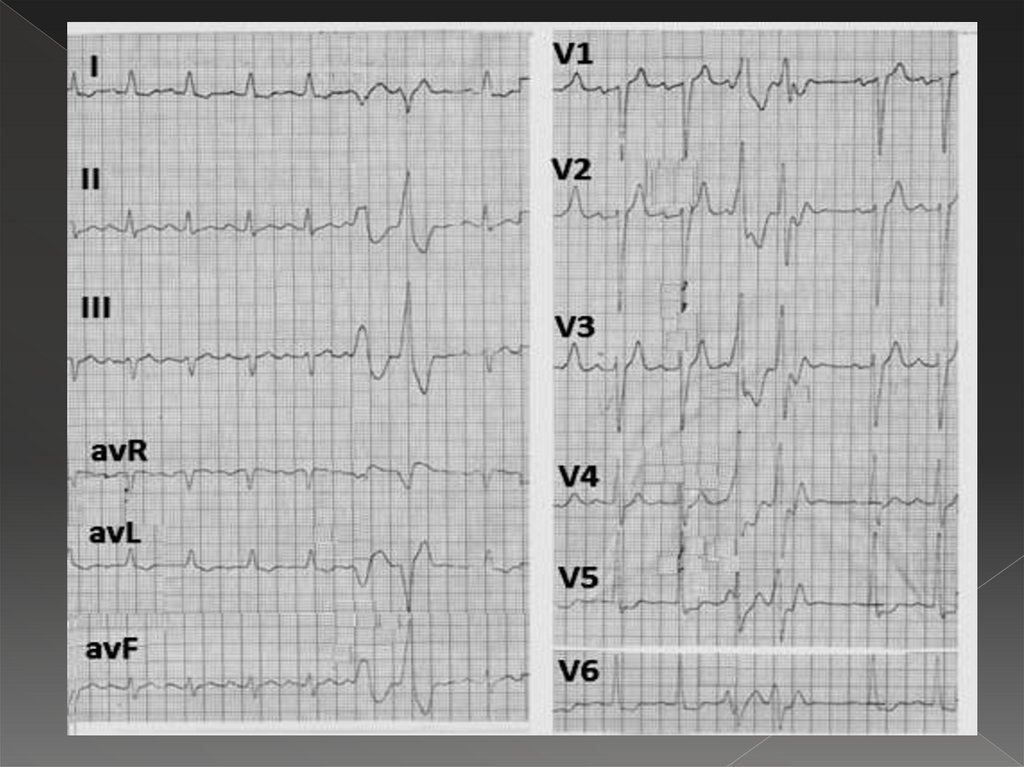
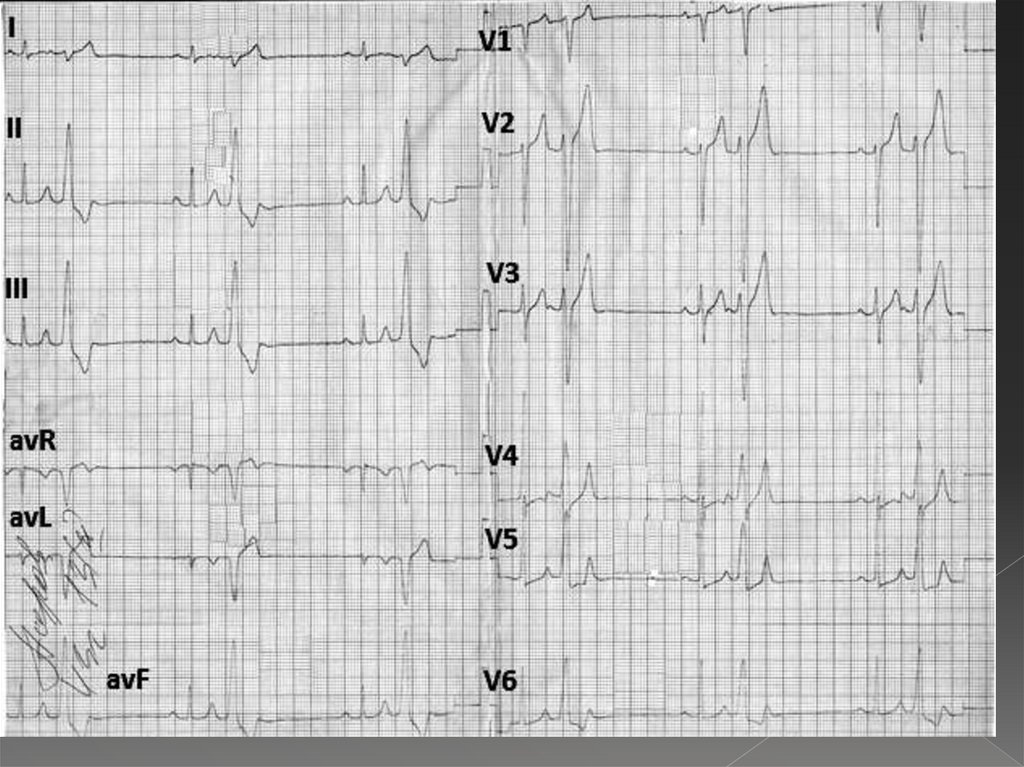
43. Желудочковая экстрасистолия
Преждевременное появление на ЭКГ измененногорасширенного (>10с) желудочкового комплекса QRS.
Отсутствие зубца Р перед экстрасистолой.
Значительное расширение и деформация QRS.
Дискордантность ST и зубца Т к основному зубцу
комплекса QRS экстрасистолы.
Полная компенсаторная пауза после экстрасистолы.
При левожелудочковой экстрасистолии – высокий R в III, V12 и глубокий S в I, V5-6.
При правожелудочковой высокий R в I, V5-6 и глубокий S в III,
V1-2.
44.
45.
46. Показания для лечения желудочковой экстрасистолии
частая (более 5/мин) экстрасистолия,появление “ранних” экстрасистол (типа
“R” на “T”),
политопные и полиморфные
желудочковые экстрасистолы,
эпизоды парных или групповых
экстрасистол,
появление экстрасистол, после
перенесенной фибрилляции желудочков
и желудочковой пароксимальной
тахикардии.
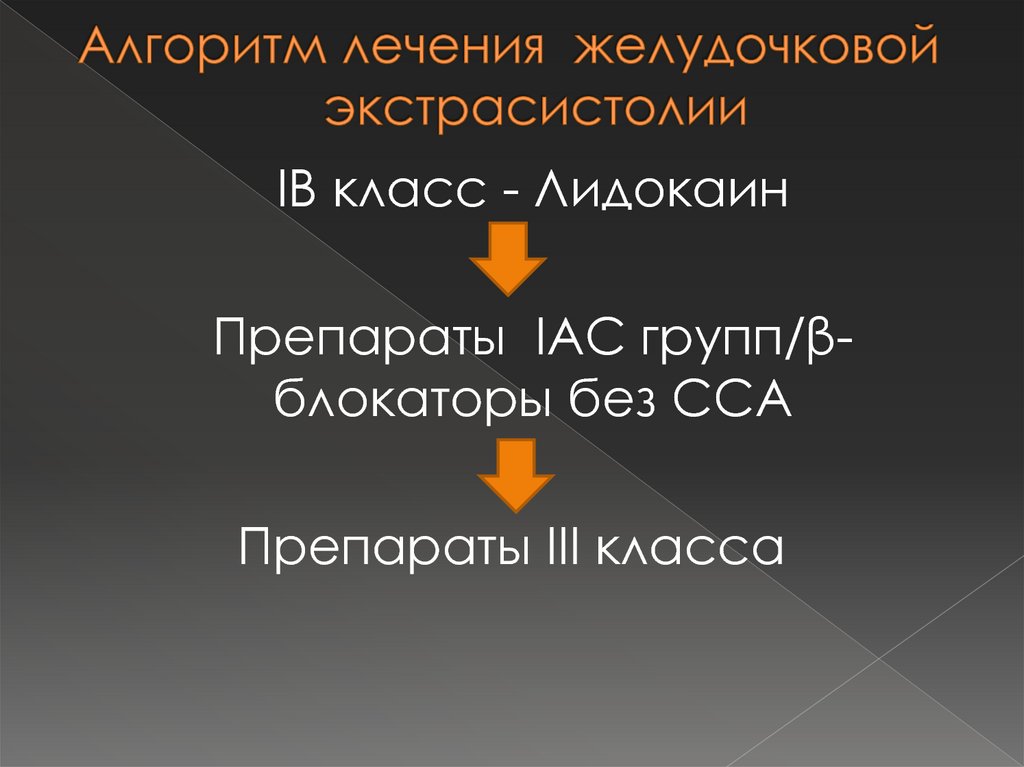
47. Алгоритм лечения желудочковой экстрасистолии
IB класс - ЛидокаинПрепараты IAC групп/βблокаторы без ССА
Препараты III класса
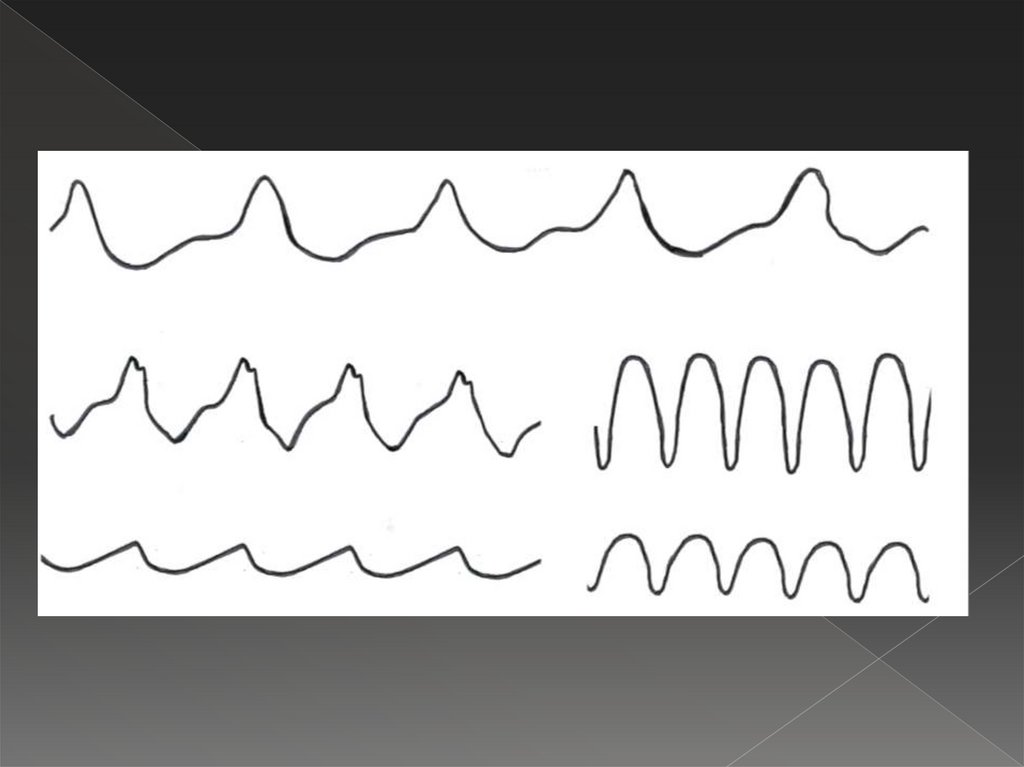
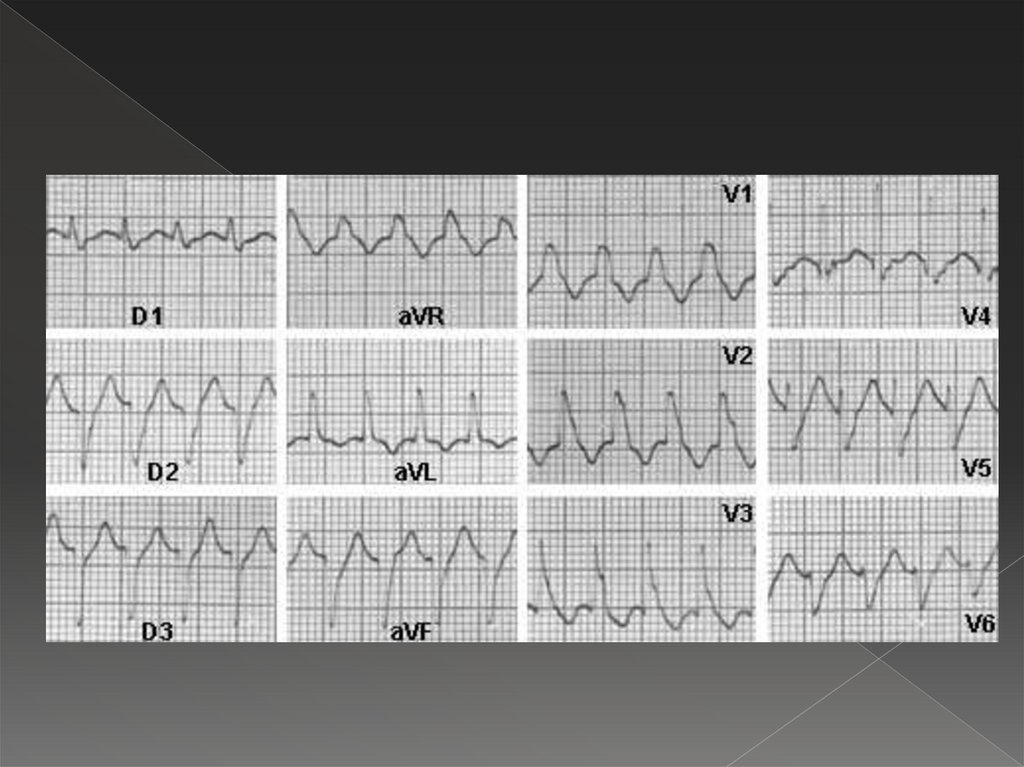
48. Желудочковая пароксизмальная тахикардия
Последовательность 5 и более желудочковых экстрасистол, с частотой140-220/мин, часто переходящая в фибрилляцию желудочков. Источник
импульсации расположен в п.Гиса, его ветвях или волокнах Пуркинье, в
связи с чем ход возбуждения в желудочках нарушен и напоминает
таковые при блокаде ножек п.Гиса.
ЧСС – 140-220/мин
уширение и деформация QRS более 0,12 с., с дискордантностью ST и
зубца Т к основному зубцу экстрасистолы, напоминает цепь следующих
друг за другом желудочковых экстрасистол
наличие диссоциации в деятельности предсердий и желудочков, при
этом желудочки сокращаются значительно чаще, чем предсердия.
(Импульс из желудочков не может быть проведен к предсердиям, в связи
с чем, предсердия возбуждаются под влиянием импульсов исходящих из
синусового узла. Из предсердий импульс не может быть проведен к
желудочкам, т.к. застает их в рефрактерной фазе. Поэтому волны Р
выявляются реже, чем желудочковые комплексы. Они не зависимы от
желудочковых комплексов (появляются перед желудочковым
комплексом, или сливаются с ним, или появляются после желудочкового
комплекса).
49.
50.
экстрасистолаЖТ
продолжение
51.
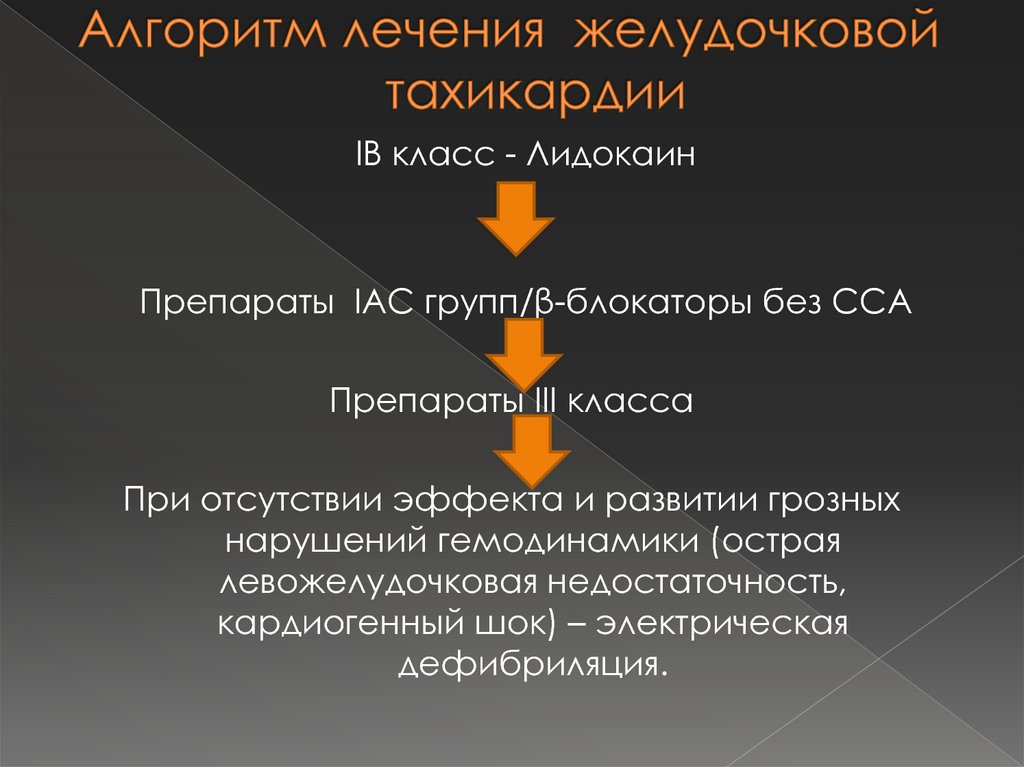
52. Алгоритм лечения желудочковой тахикардии
IB класс - ЛидокаинПрепараты IAC групп/β-блокаторы без ССА
Препараты III класса
При отсутствии эффекта и развитии грозных
нарушений гемодинамики (острая
левожелудочковая недостаточность,
кардиогенный шок) – электрическая
дефибриляция.
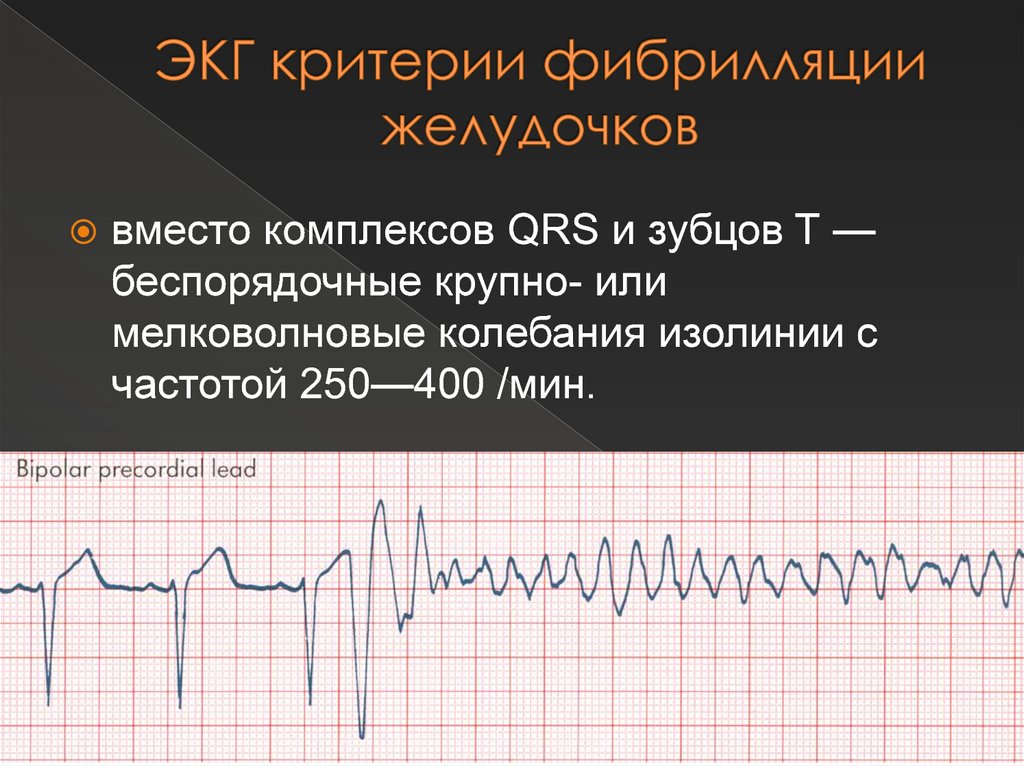
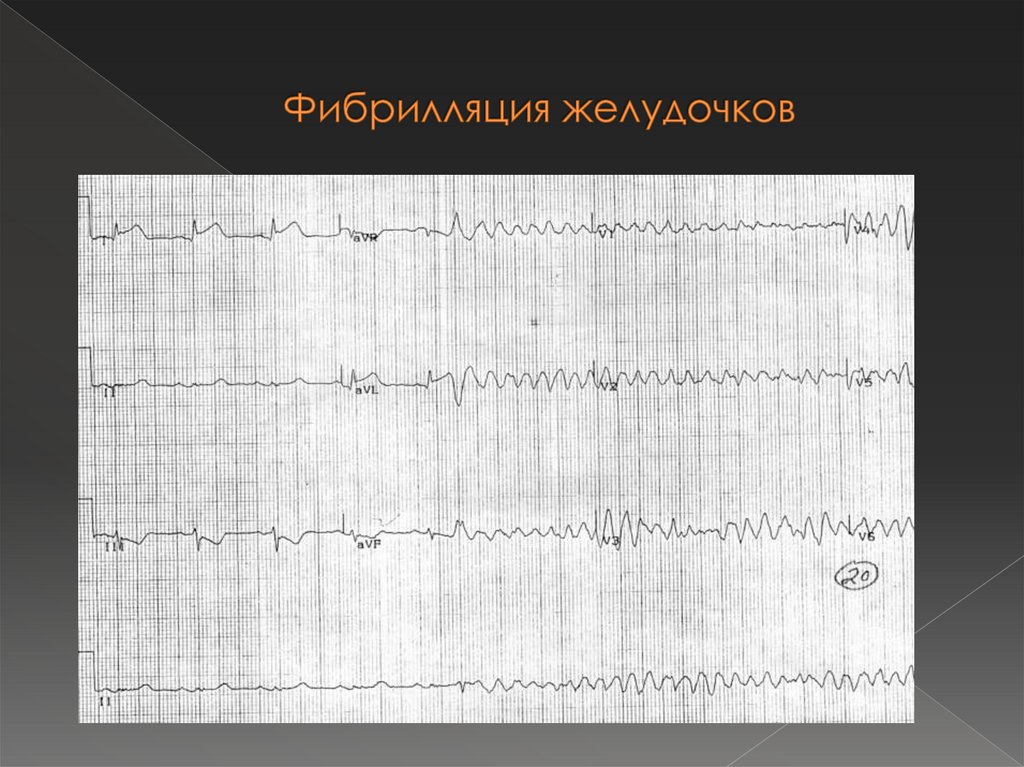
53. ЭКГ критерии фибрилляции желудочков
вместо комплексов QRS и зубцов T —беспорядочные крупно- или
мелковолновые колебания изолинии с
частотой 250—400 /мин.
54. Фибрилляция желудочков
55. Реанимационные мероприятия при фибрилляции желудочков и асистолии
Восстановить проходимостьдыхательных путей
Наладить ИВЛ и непрямой массаж
сердца
При наличии дефибрилятора начать
реанимационные мероприятия с
дефибриляции, при отсутствии
дефибрилятора пытаться провести
медикаментозную реанимацию.
56. АV-блокада I степени
удлинением интервала PQ более 0,20возникает чаще при локализации ИМ в задней
стенке
не требует специального лечения
в ряде случаев может возникнуть при лечении
некоторыми антиаритмическими
препаратами, после отмены, которых
проводимость, как правило, нормализуется.
57. АV-блокада II степени
II степень, характеризуется периодически возникающимпрекращением проведения отдельных импульсов от
предсердий к желудочкам. Разделяется на 4 типа:
› Тип I. (Мобитц I). Проводимость AV-узла ухудшается с
каждым импульсом, проведенным от предсердий к
желудочкам. В конце концов, наступает момент, когда
один из импульсов выпадает и не доходит до желудочков,
поэтому выпадет и желудочковое сокращение (при
сохранении зубца P). За время длиной диастолы,
проводящая способность AV-системы восстанавливается,
и все повторяется заново. На ЭКГ это проявляется
постепенным от сокращения к сокращению удлинением
интервала PQ с последующим выпадением
желудочкового комплекса (так называемые периоды
Самойлова-Венкебаха). Периодичность выпадения
желудочковых комплексов может быть различной 3:2; 4:3;
5:4; 6:5 и т.д. (где в числителе указывается количество
предсердных зубцов - P, а в знаменателе число
желудочковых комплексов - QRS).
58.
› Тип II. (Мобитц II). Наблюдается периодическоевыпадение желудочковых комплексов без постепенного
удлинения интервала PQ. Периодичность выпадения
может желудочковых комплексов, также может быть
различной 3:2; 4:3; 5:4; 6:5 и т.д.
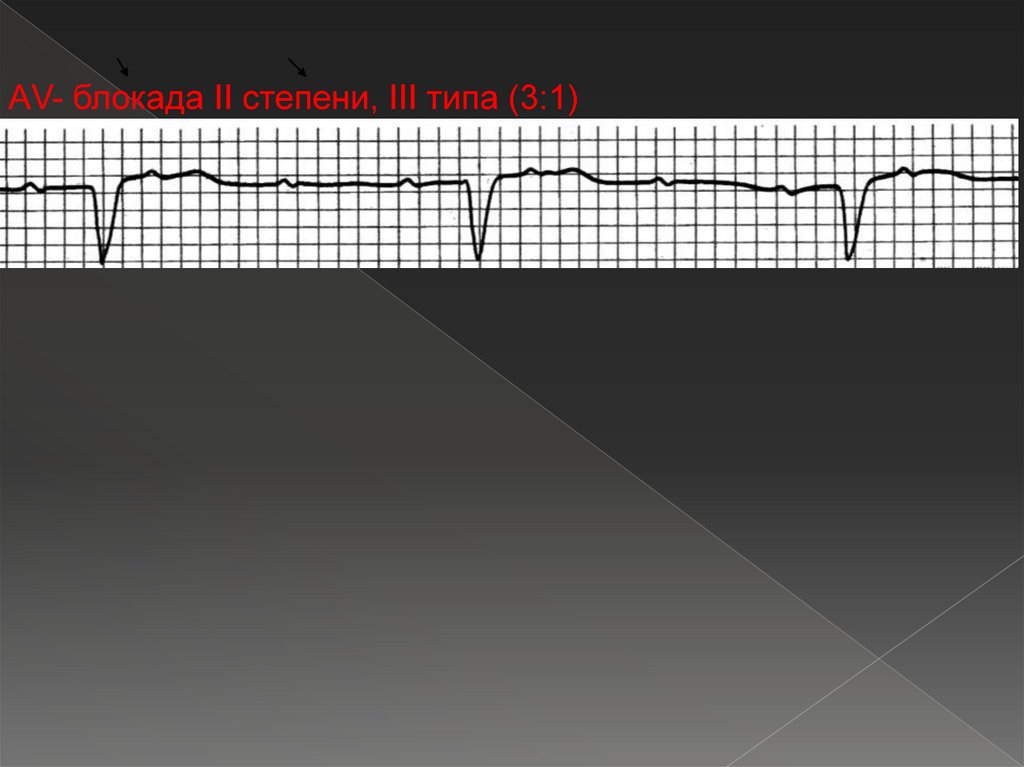
› Тип III (2:1), т.е. выпадает каждый второй желудочковый
комплекс.
› Тип IV – высокая степень блокады, из 2-х, 3-х, 4-х
импульсов проходит только один желудочковый
комплекс (3:1; 4:1, 5:1, 6:1 и т.д.).
АV- блокада II степени, II типа
59.
АV- блокада II степени, III типа (3:1)60. АV-блокада III степени
III степень – полная AV-блокада, т.е. происходит полноепрекращение передачи импульсов от предсердий к
желудочкам, при этом предсердия работают из
синусового узла, а желудочки из автоматических центров
2-го или 3-го порядка. Наблюдается AV-диссоциация, т.е.
желудочки работают сами по себе, предсердия сами по
себе (интервалы P-P и R-R постоянны). На ЭКГ при этом
выявляется следующая картина:
отсутствует связь между P и QRS
предсердных комплексов больше, чем желудочковых;
Р=Р; R=R;
зубцы Р могут наслаиваться на различные моменты
систолы и диастолы желудочков.
61. Лечение AV-блокад
I cтепень - возникает чаще при локализации ИМ в заднейстенке левого желудочка и не требует специального
лечения. В ряде случаев может возникнуть при лечении
некоторыми антиаритмическими препаратами, после
отмены, которых проводимость, как правило,
нормализуется.
II степень Мобитц I (периодика Венкебаха) – при
нарушениях гемодинамики – атропина сульфат 1,5-2
мг/сутки, при отсутствии эффекта - ЭКС.
II cтепень Мобитц II - наблюдается чаще при локализации
в передней стенке левого желудочка – ЭКС
III cтепень - может иметь место, как при передней, так и
при задней локализации ИМ, а также при повышении
тонуса блуждающего нерва - ЭКС.
62. Способы введения антиаритмических ЛС в ургентных ситуациях
I А классНовокаинамид Начинают с повторных (с интервалами 5 мин) в/в
введений по 50 мг/мин в течение 2-х минут
(разводят в 5% глюкозе или физ. р-ре).
Максимальная доза не должна быть свыше 1000 мг
в течение 1 часа. Поддерживающая инфузия
проводится со скоростью 2-6 мг/мин (т.е. 500-600 мг
в течение 25-30 мин) под контролем АД.
Дизопирамид Вводится в/в медленно 100 мг в течение 5 мин.
(ритмилен)
(10мл. 1% р-ра) в 10мл физ. р-ра, затем в/в капельно
со скоростью 20-40мг/ч. Максимальная суточная
доза 800мг.
63. продолжение
ЛидокаинМексилетин
Дифенин
(фенитоин)
I B класс
Имеются несколько схем введения.
1-я: вводят в/в в течение 3-4 минут 50-100мг (из
расчета 1 мг/кг) 2% р-ра лидокаина, вслед за чем
начинают немедленно капельную инфузию со
скоростью 1-4 мг/мин (в среднем 2 мг/мин).
2-я: вводят в/мышечно в дельтовидную мышцу
250-420мг. 10% р-ра (из расчета 3,0 – 6мг/кг).
Оптимальный режим введения по 600мг. через
каждые 3 часа. 3-я комбинированная схема:
после в/в болюсного введения в дозе 100мг,
сразу же в/м вводят 400-600мг 10% р-ра и
продолжают в/мышечные введения в той же
дозировке через каждые 3 часа.
Вводится в/в 150-250мг (6-10мл. 2,5% р-ра) в 10 мл.
физ.р-ра в течение 2-5 мин, затем 250мг. в течение 30
мин, 250мг в течение 1 часа и 500мг в течение 8 часов.
В/в 250мг в течение 10 минут, затем по 100мг каждые
5 минут (при необходимости до общей дозы -1000мг).
64. продолжение
IC классЭтмозин
(морацизин)
50-150 мг (2,5%-2мл-6мл) разведенного физ.р-ром
вводят в/в медленно в течение 5-7 минут.
Пропафенон
В/в медленно 500-1000мкг/кг однократно
Этацизин
50 мг этацизина (2,5%-2мл) разводят до 20мл физ.рром вводят в/в струйно со скоростью 10мг/мин под
контролем АД и ЭКГ до устранения нарушений
ритма сердца или до общей дозы 1мг/кг.
Возможно в/в капельное введение этацизина
разведенного 100-200 мл физ.р-ра
65. продолжение
ОбзиданМетопролол
Атенолол
II класс
Вводится в/в по 0,5-1 мг через каждые 5 минут,
максимальная нагрузочная доза 0,2 мг/кг,
вводить под контролем АД.
Вводится в/в в общей дозе до 15 мг (по 5 мг с
интервалом в 2 минуты), после чего
назначается внутрь по 50 мг каждые 6 часов
Вводится вначале в/в в дозе по 5 мг 2раза с
интервалом 10 минут, а затем назначают внутрь
по 50мг 2 р/сутки
66. продолжение
КордаронВерапамил
(изоптин )
III класс
Водится в/в 300-450мг (6-9 мл) в 10 мл. физ. рра или 5% глюкозы в течение 3 мин., далее
поддерживающая инфузия 300мг. в 250мл. 5%
р-ра глюкозы или физ. р-ра в течение 20 мин – 2
часов. Инфузию можно повторить через каждые
24 часа в дозе 600-1200 мг в 250-500 мл
раствора, затем перейти на прием внутрь.
IV класс
Водится в/в медленно в течение 2-5 минут под
контролем ЭКГ и АД. Начальная доза 5-10мг
(0,075-0,15 мг/кг) в 10 мл физ. р-ра. При
отсутствии эффекта повторяют в/венное
введение препарата в той же дозе. Для
поддерживающей терапии возможно в/в
капельное введение 10 мг в 500мл. 5% р-ра
глюкозы или физ. р-ра. (0,15 мг/кг).
67. продолжение
Другие ЛС, обладающие антиаритмической активностьюДигоксин
АТФ
Аденозина
фосфат
Калия хлорид*
Вначале вводят в/в медленно в нагрузочной дозе 0,25-0,5
мг (1-2 мл 0,025% р-ра ) в 10-20 мл физ. р-ра в течение 510 минут, далее по 0,1-0,3 мг ч/з каждые 4-8 часов, общая
нагрузочная доза не более 1-1,5 мг за 24 часа. Затем
переводят на индивидуальную поддерживающую дозу
перорально (0,05-0,35мг/сутки в 1-2 приема). Обычная
поддерживающая доза – 0,125-0,25 мг/сутки.
Вводится в/в без разведения в дозе 10-20 мг. (1-2мл. 1%
р-ра) в течение 10сек.
В/в быстро 3-6 мг, при отсутствии эффекта через 3
минуты можно повторить в/в введение в дозе – 6-12мг
Вводится в/в капельно 20-40 ммоль* (1,5-3г. калия
хлорида, 37,5-75 мл. 4% р-ра) в 500 мл. 10% р-ра глюкозы
с добавлением 10 ЕД инсулина, скорость вливания 40-50
капель/мин. Максимальная суточная доза 100 ммоль
(т.е.7,5г) или 2 ммоль/кг.
Дозу лучше рассчитывать по уровню калия в крови.
68. продолжение
Другие ЛС, обладающие антиаритмической активностьюПанангин
В 10мл. р-ра содержится 0,452г калия аспарагината
(103,3 мг калия) и магния аспарагината (33,7
мг.магния). Вводится в/в капельно в виде
поляризующей смеси: панангина 50-80 мл.,
инсулина 10ЕД., 10% глюкозы 500 мл. Для
купирования приступов аритмии 10 мл панангина
разводят в 10 мл физ. р-ра или 5% глюкозы и вводят
в/в медленно.
Сульфат магния Назначается при аритмиях связанных с дефицитом
магния, в виде 20% р-ра магния сульфата и
эффективен как при наджелудочковых, так и при
желудочковых нарушениях ритма. Для купирования
аритмий вводится в/в сначала в дозе 2г в течение
более 1 минуты с последующей капельной инфузией
5г в течение более 6 часов. Дозу лкчше
рассчитывать по уровню магния в крови.
69. продолжение
Препараты, использующиеся для лечения блокад сердцаАтропин
Алупент
Изадрин
Внутрь 0,1% р-р по 10 капель 3 р/сутки
В/в, начальная доза 0,5-3 мг в виде одного или двух
болюсов или в виде в/в инфузии в течение более 30
минут.
Внутрь тб по 20мг 3 р/сутки
Применяется при медленно в/в 0,5-1 мл 0,05% р-ра
(разведенного в 10-20 мл физ. р-ра), иногда в виде
медленной в/в инфузии, для чего 1-2 ампулы по 1 мл
0,05% р-ра разводят в 250мл 5% глюкозы или физ. рра и вводят со скоростью 10-20 капель/мин.
Внутрь по 1тб (5мг) под язык 3 р/сутки.
В/в капельно (для чего 5 мг изадрина растворяют
250 мл 5% р-ра глюкозы) в дозе 0,5 – 5 мкг/мин
(максимально до 10 мкг/мин).
70. Эпистенокардитический перикардит
Развивается при трансмуральном ИМ.Проявляется болью в груди и появлением
“шума трения перикарда”.
Определяется он чаще в точке БоткинаЭрба при передней локализации ИМ.
Выслушивается “шум трения перикарда”
в течение нескольких часов, а с
появлением в полости перикарда
экссудата исчезает. На ЭКГ появляется
подъем ST с вогнутостью и депрессией
интервала PR.
71. Рентгенограмма грудной клетки
Сухой перикардит72.
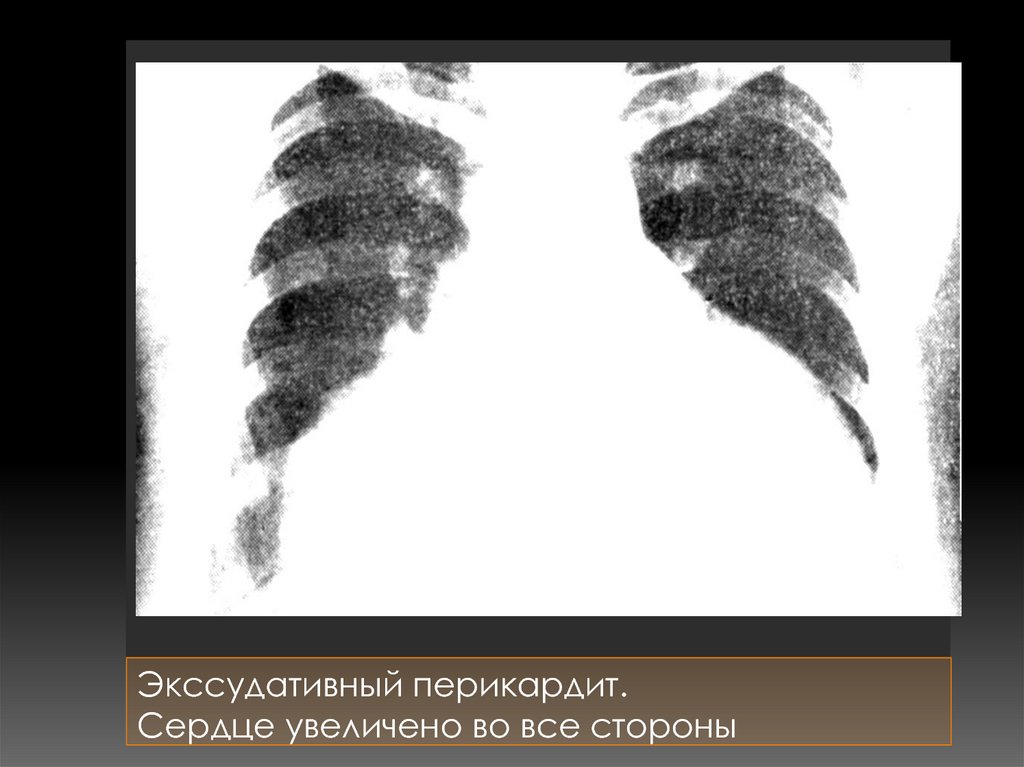
Экссудативный перикардит.Сердце увеличено во все стороны
73. Рентгенограмма грудной клетки
Экссудативный перикардит. Тень сердца увеличена впоперечном размере (трапециевидное сердце).
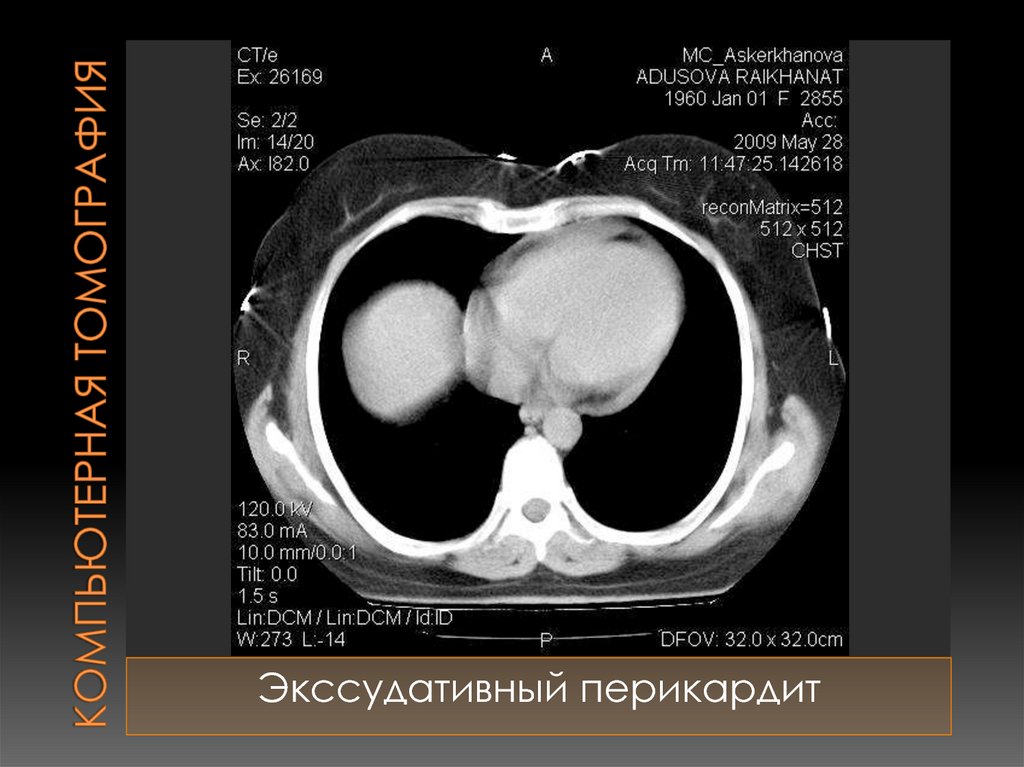
74. Компьютерная томография
Экссудативный перикардит75. ЭхоКГ
Сухой перикардит76. ЭХОКГ
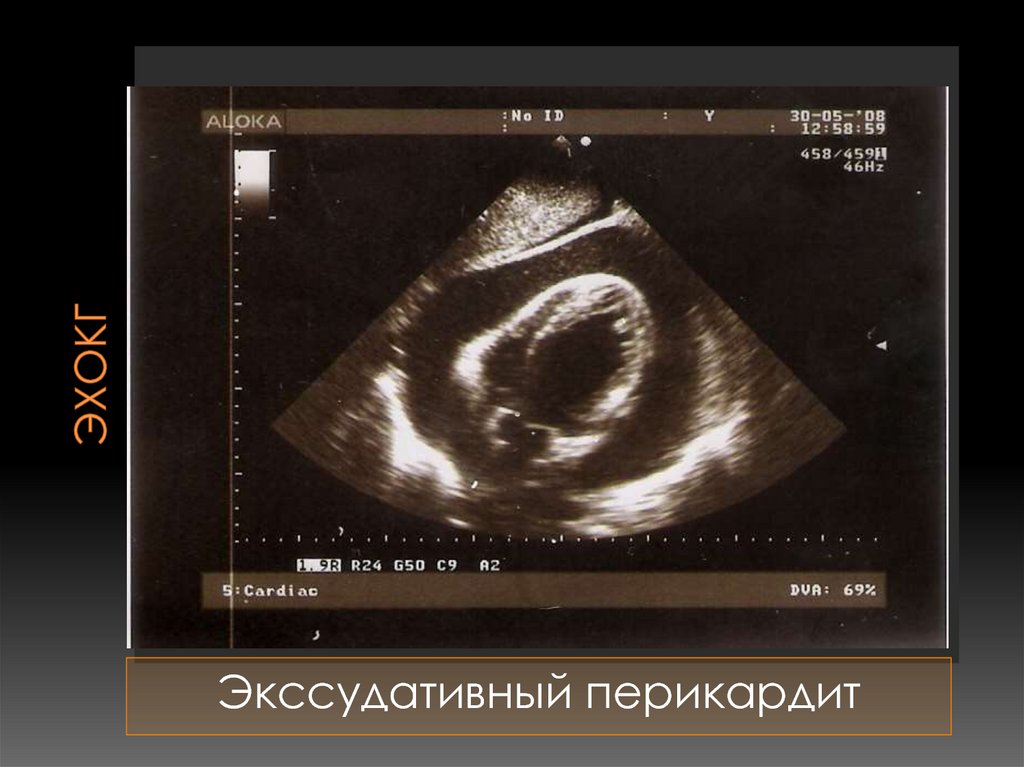
Экссудативный перикардит77. ЭХОКГ
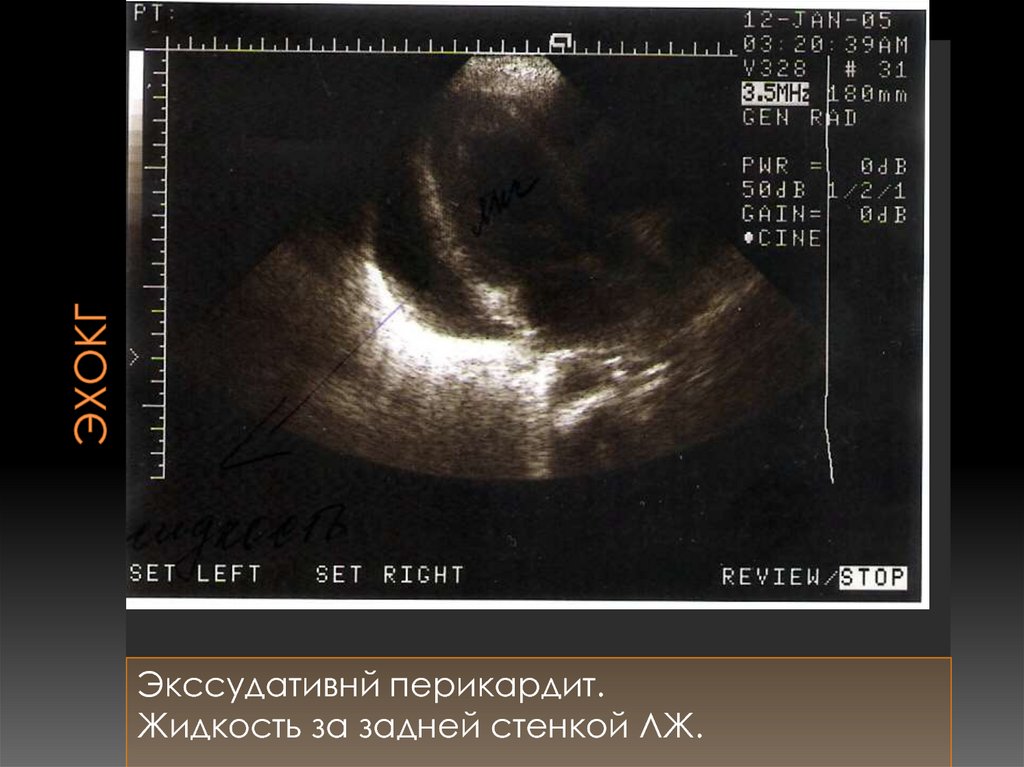
Экссудативнй перикардит.Жидкость за задней стенкой ЛЖ.
78. Лечение перикардита
Препаратами выбора для лечения перикадита являютсяНПВП: индометацин в дозе 75-150 мг/сутки, вольтарен в
дозе 75-150 мг/сутки перорально и др.
У больных с воспалительными и эрозивно-язвенными
заболеваниями эзофагогастродуоденальной зоны
предпочтение отдают ингибиторам ЦОГ-2 (мовалис,
нимесулид).
При неэффективности НПВП и выраженном болевом
синдроме целесообразно подключить к лечению
кортикостероиды – преднизолон в дозе 40-60 мг/сутки (2-3
недели). Длительная терапия кортикостероидами
тормозит образование рубца при ИМ и может привести к
разрывам миокарда или формированию аневризмы.
НПВП и кортикостероиды назначаются на фоне приема
противоязвенных ЛС (ингибиторы протонной помпы или Н2блокаторы и/или гастроцитопротекторы)
При наличии большого экссудата в перикарде показана
пункция полости перикарда.
79. Разрывы сердца
Встречаются в 2-6% случаев ИМпST.Составляют 10% во всех причинах смерти
при ИМ. Развиваются чаще всего в 1-ю и
2-ю недели заболевания, при наличии
обширного очага некроза. Чем
обширнее очаг некроза, тем выше
вероятность разрывов сердца.
Разрывам сердца могут способствовать:
артериальная гипертония;
возраст старше 60 лет;
наличие острой аневризмы сердца;
физическое перенапряжение.
80. Наружный разрыв сердца с тампонадой перикарда (встречается у 5-6% больных с ИМпST)
Сопровождается внезапным ухудшением состояния,сильнейшей болью и потерей сознания. Клиническая
картина шока развивается через несколько секунд.
Больной может погибнуть в первые минуты разрыва.
Иногда при медленно развивающемся разрыве,
больной может жить от нескольких часов до
нескольких суток. В этом случае у больного
отмечается цианоз тела, резкое набухание шейных
вен, малый частый пульс, снижение АД, смещение
границ сердца и т.д. На ЭКГ в момент разрыва
регистрируется синусовый или идиовентрикулярный
ритм, иногда асистолия и фибрилляция желудочков.
В редких случаях, если кровоизлияние происходит в
осумкованный участок перикарда, развивается
«ложная аневризма» и больные при этом могут жить
до нескольких месяцев.
81. Внутренний разрыв сердца
Разрыв межжелудочковойперегородки
резкая боль,
сопровождающаяся
обмороком или
рефлекторным КШ;
быстрое нарастание явлений
правожелудочковой
недостаточности;
резкое появление,
одновременно с болью,
грубого систолического шума
в т. Боткина или у верхушки, в
этих же точках, но
сравнительно реже возможно
появление и диастолического
шума;
нередки нарушения ритма и
проводимости (чаще
развивается полная AV блокада).
Разрыв сосочковой мышцы
резкое появление,
одновременно с болью,
грубого систолического шума
митральной регургитации, с
эпицентром на верхушке и с
иррадиацией в левую
подмышечную область;
развитие острой
левожелудочковой
недостаточности.
Разрывы сердца являются
смертельными
осложнениями, которые
требует неотлагательного
оперативного
вмешательства
(летальность-50%).
82. Макропрепарат сердца
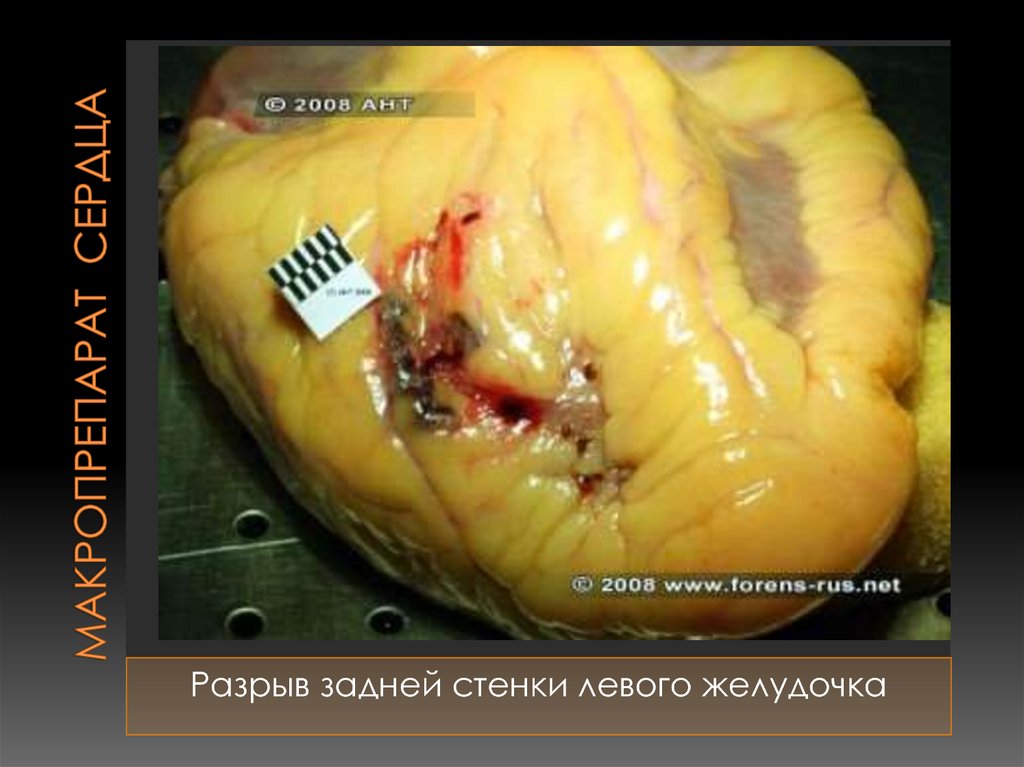
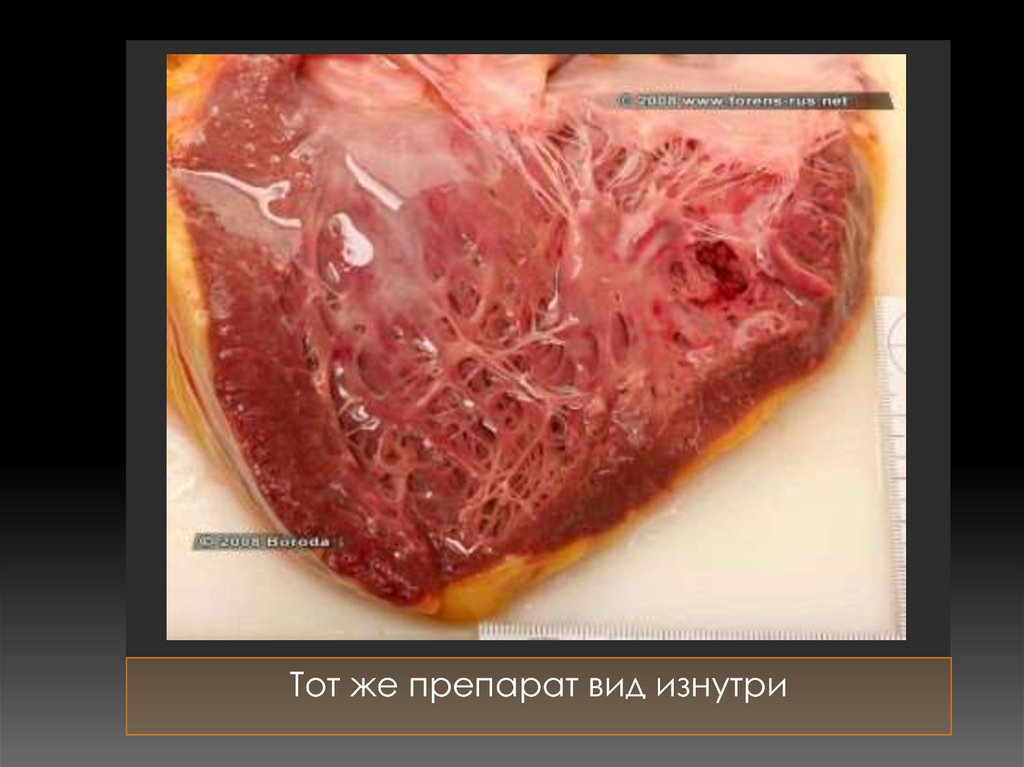
Разрыв задней стенки левого желудочка83. Макропрепарат сердца
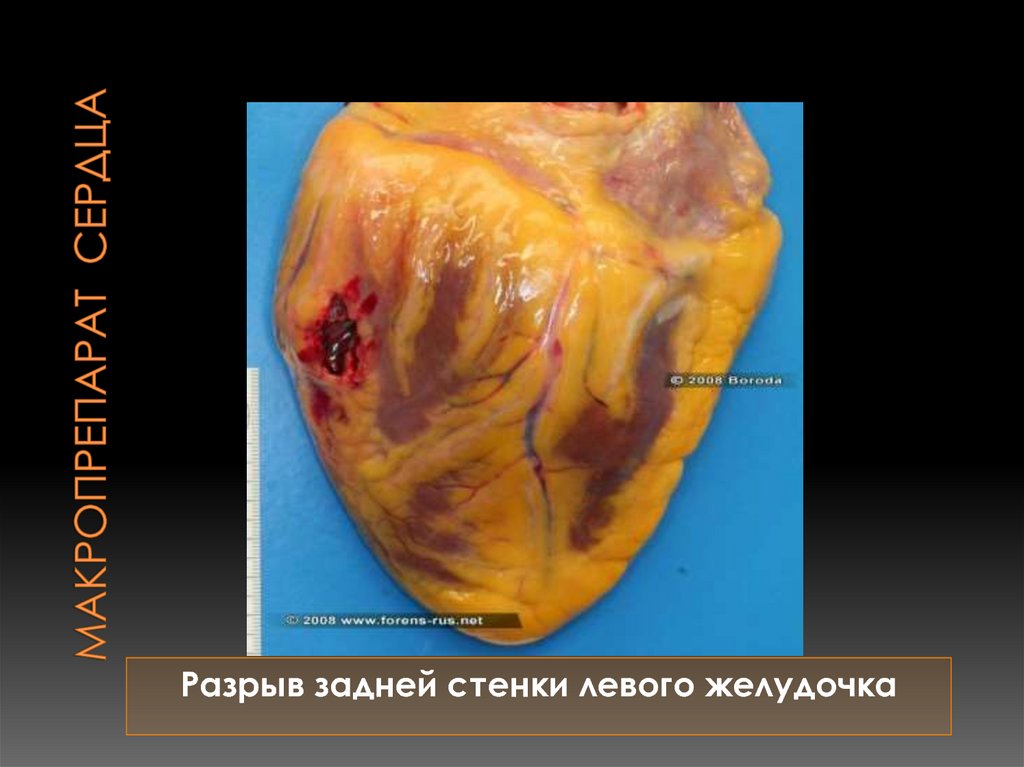
Разрыв задней стенки левого желудочка84.
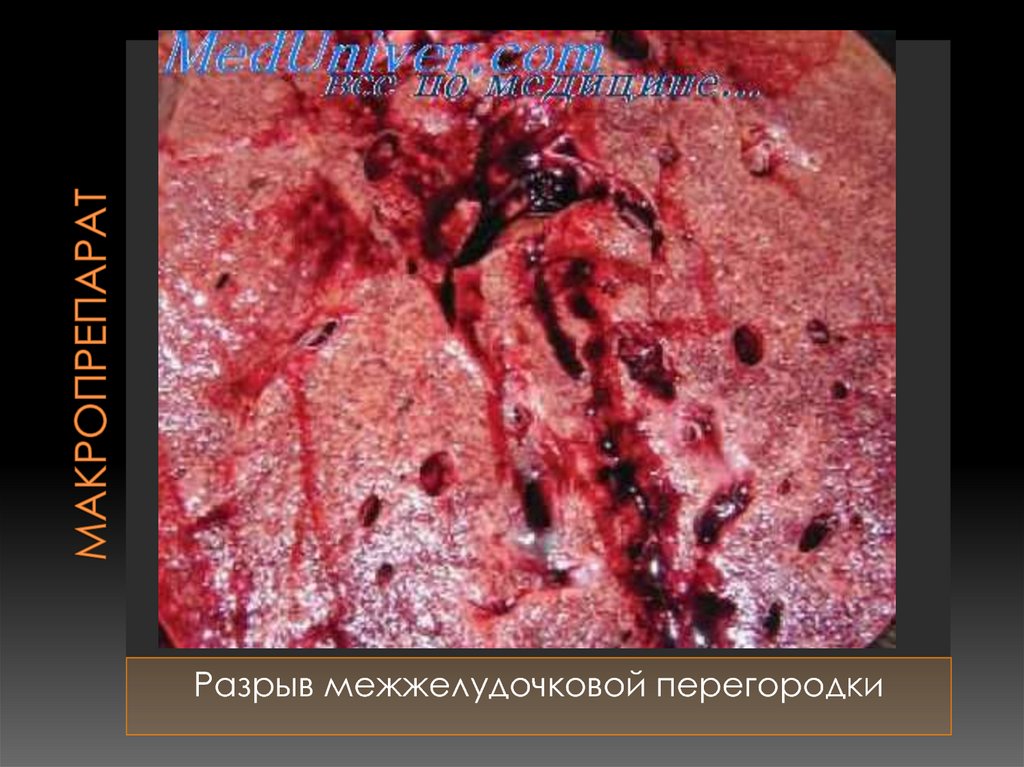
Тот же препарат вид изнутри85. Макропрепарат
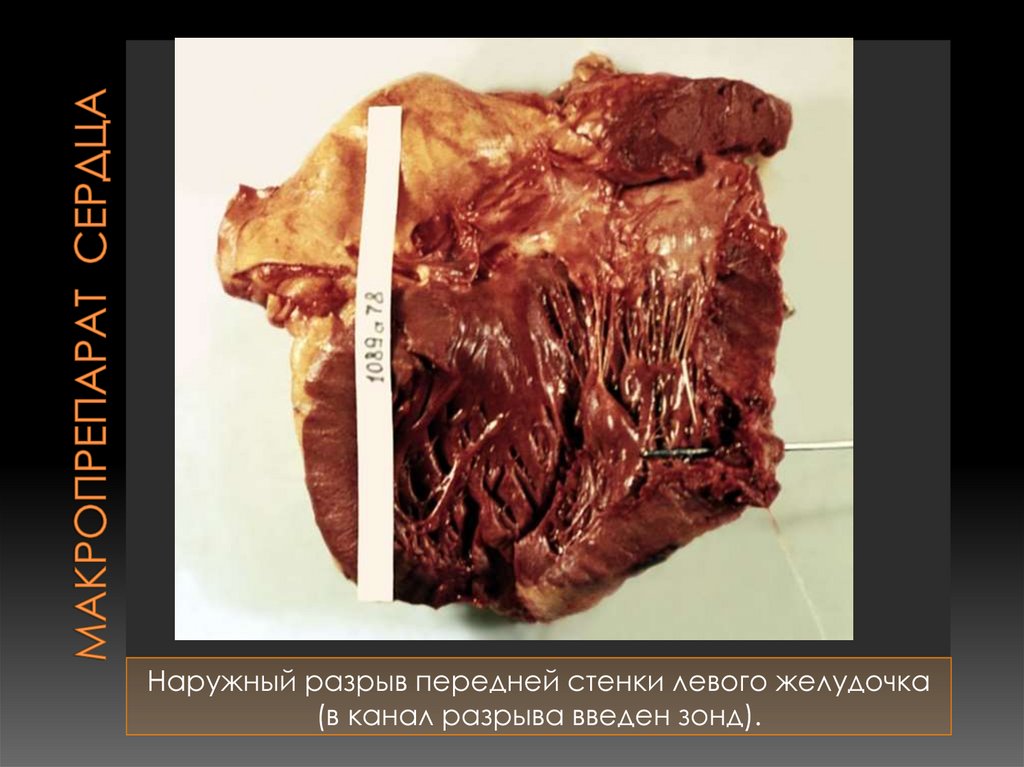
Разрыв межжелудочковой перегородки86. Макропрепарат сердца
Наружный разрыв передней стенки левого желудочка(в канал разрыва введен зонд).
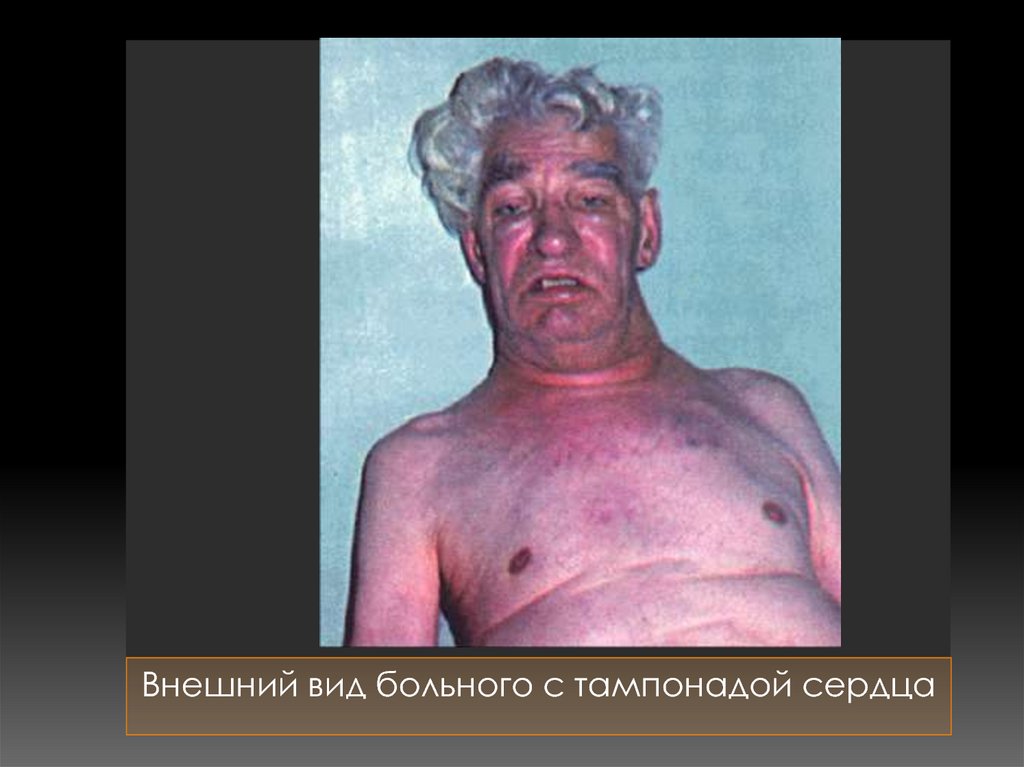
87.
Внешний вид больного с тампонадой сердца88. Аневризма сердца
В остром периоде ИМ может сформироватьсяострая аневризма сердца, представляющая
собой ограниченное выпячивание стенки
сердца, когда неокрепший рубец выпячивается
под воздействием внутрижелудочкового
давления. Развивается аневризма сердца при
обширных трансмуральных ИМ.
Развитию аневризмы сердца могут
способствовать
артериальная гипертония;
возраст старше 60 лет;
физическое перенапряжение в острый период
болезни.
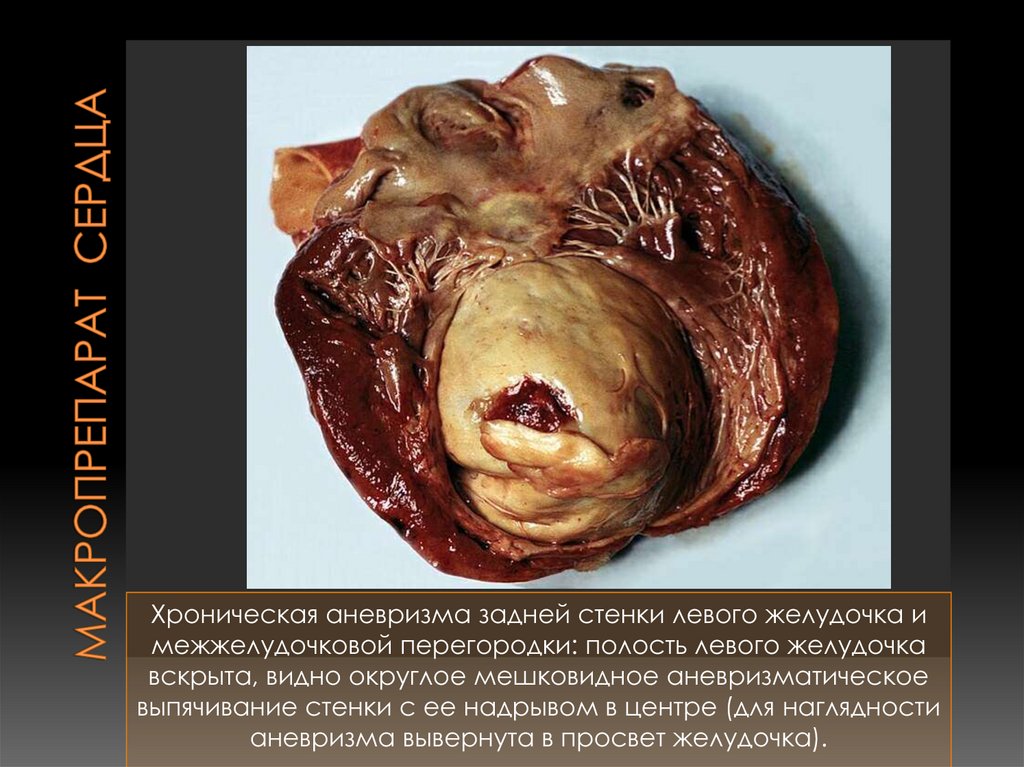
89. Макропрепарат сердца
Хроническая аневризма задней стенки левого желудочка имежжелудочковой перегородки: полость левого желудочка
вскрыта, видно округлое мешковидное аневризматическое
выпячивание стенки с ее надрывом в центре (для наглядности
аневризма вывернута в просвет желудочка).
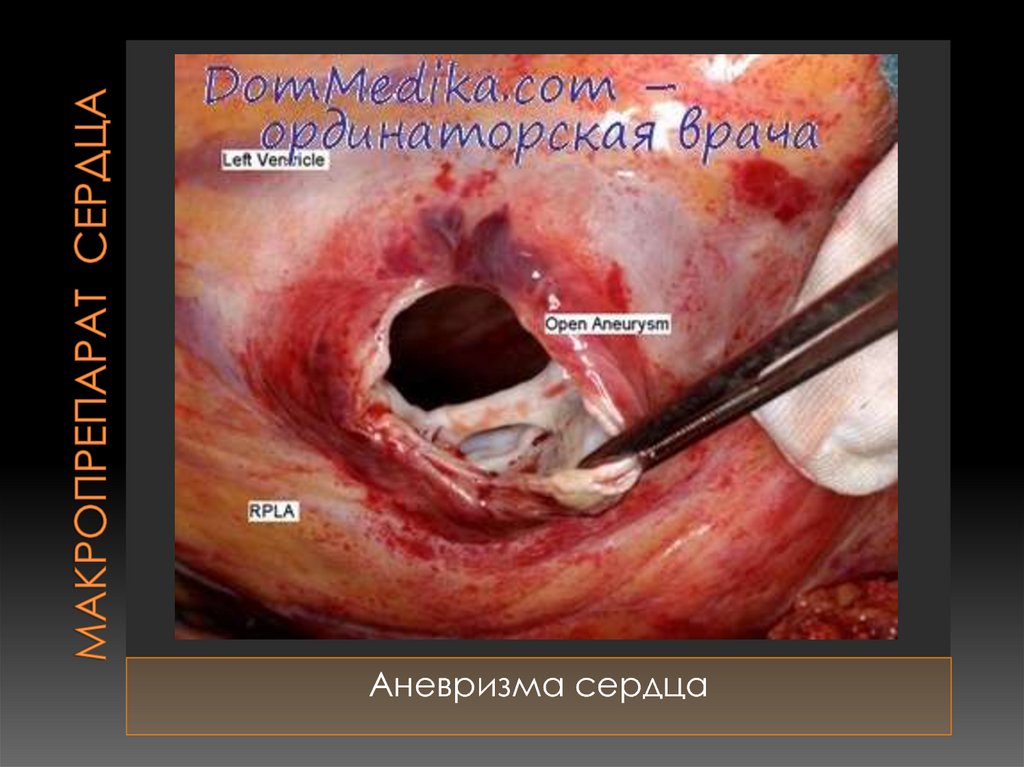
90. Макропрепарат сердца
Аневризма сердца91. Критерии диагностики аневризмы сердца
плохо поддающаяся лечению сердечная недостаточностьв остром периоде ИМ;
появлении патологической пульсации в прекардиальной
области (в проекции прилежания аневризмы);
появление систолического шума в проекции аневризмы
(за счет тока крови в систолу между аневризматическим
мешком и камерой сердца, а также вследствие
дилатации левого желудочка и развития функциональной
митральной недостаточности);
появление так называемой “застывшей ЭКГ”, которая
может сохраняться на длительные годы, а то и на всю
жизнь и напоминающая ЭКГ в острую стадию
трансмурального ИМ типа QS c дугообразным подъемом
ST выше изолинии (при тромбировании полости
аневризмы ST может опуститься к изолинии);
выбухание контура сердца, патологическая пульсация и
другие признаки при рентгенологическом и УЗИ
исследовании сердца.
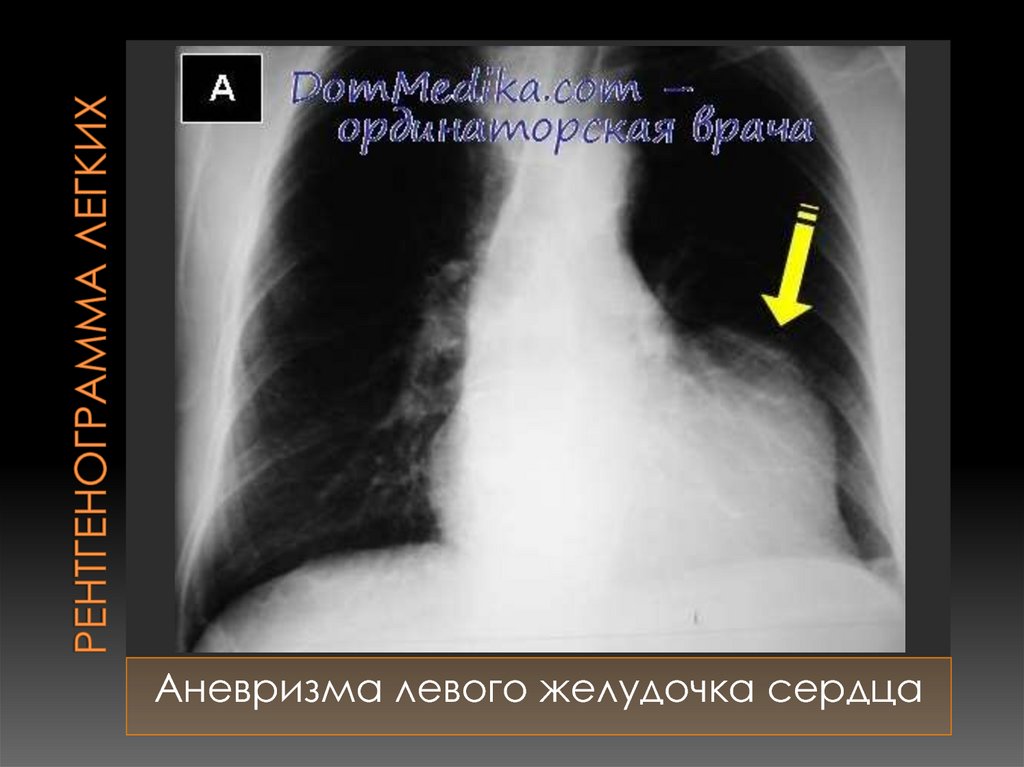
92. Рентгенограмма легких
Аневризма левого желудочка сердца93. Постинфарктный рубец (после перенесенного о.трансмурального передне-перегородочного с переходом на верхушку инфаркта миокарда
94. Лечение аневризмы сердца
Рекомендовано хирургическое лечениечерез 3 месяца после ее развития, т.к.
аневризма является источником
тромбоэмболических осложнений,
может приводить к хронической
сердечной недостаточности и различным
угрожающим нарушениям ритма и
проводимости сердца.
В каждом конкретном случае
необходима консультация
кардиохирурга и индивидуальный подход
к решению вопроса об оперативном
лечении аневризмы.
95. Синдром Бернгейма
Развивается при аневризмемежжелудочковой перегородки, с
выпячиванием ее в полость правого
желудочка. Появляется застойная
правожелудочковая сердечная
недостаточность
96. Синдром Дресслера
Постинфарктный синдром Дресслера, этоаутоиммунное состояние, обусловленное
появлением аутоантител к миокардиальным и
перикардиальным антигенам. Развивается
обычно на 2-11-й неделе заболевания.
Проявляется появлением заболеваний:
перикардит
плеврита,
пневмонит (очаговый, чаще односторонний,
резистентный к антибиотикам),
поражение синовиальных оболочек суставов.
97. Лечение с.Дресслера
Преднизолон в дозе 20-60мг/суткивнутрь в первой половине дня (для
предотвращения надпочечниковой
недостаточности), в течение 2-4
недель.
При рецидивирующем течении
синдрома - поддерживающая доза
составляет 2,5-5мг/сутки, в течение
нескольких месяцев.
98. Острые желудочно-кишечные кровотечения
развиваются в острый период ИМ вследствиеэрозивно-язвенного поражения пищевода,
желудка и двенадцатиперстной кишки.
Кровотечения в остром периоде обусловлены, в
основном стрессом каковым является ИМ и
гипоксией слизистой оболочки ЖКТ.
Развиваются кровотечения чаще всего при КШ.
В более поздние сроки нередки желудочные
кровотечения спровоцированные
медикаментами (тромболитики,
антикоагулянты, антиагреганты), т.е.
лекарственно-индуцированные.
99. Лечение желудочно-кишечных кровотечений
При кровотечениях используетсяобщепринятая тактика.
Необходима осторожность в
применении гемостатиков, так как они
могут привести к коронарному
ретромбозу.
После остановки кровотечения проводят
лечение антисекреторными ЛС
(ингибиторы протонной помпы, или Н2блокаторы) и гастроцитопротекторами
(вентер, или де-нол).
100. Тромбоэндокардит
Субфебрильная температура тела,реже высокая лихорадка со слабостью, потливостью,
утомляемостью.
Может наблюдаться умеренный нейтрофильный
лейкоцитоз, с небольшим палочкоядерным
сдвигом, эозинофилией и увеличением СОЭ.
Тромбоэмболии артерий большого круга
кровообращения.
Для лечения используют антиагреганты (чаще
всего аспирин) длительное время (годы), т.к.
имеется огромный риск тромбоэмболий в
системе большого круга кровообращения.
101. Тромбоэмболические осложнения
Тромбоэмболии сосудов мозга – ишемические инсульты.Тромбоэмболия центральной артерии сетчатки глаза –
потеря зрения.
Тромбоэмболии брыжеечных сосудов - развивается картина
острого живота - сильные боли в животе, парез кишечника,
коллапс, может наблюдаться дегтеобразный стул, некроз
кишечника.
Тромбоэмболия артерий нижних конечностей может
приводить к гангрене.
Тромбоэмболия почечных артерий проявляется сильнейшими
болями в пояснице, олигурией, иногда гематурией с
развитием инфаркта почек, хотя в редких случаях может
протекать бессимптомно.
Тромбоэмболия селезеночной артерии протекает болями в
левом подреберье.
При инфаркте правого желудочка могут иметь место
тромбоэмболии легочной артерии (ТЭЛА).
102. Лечение тромбоэмболических осложнений
Лечение проводят гепаринами с переводомза 3-5 дней до их отмены на непрямые
антикоагулянты или же одновременно с
гепарином назначаются антиагреганты
(аспирин). Аспирин в дозе менее 300 мг в
сутки относительно безопасен, не обладает
ульцерогенным, иммунодепрессивным
действием. Антиагрегационный эффект
достигается дозой аспирина более 70
мг/сут. Поэтому для антиагрегации
тромбоцитов используют данный препарат в
дозе 100-150 мг/сут однократно внутрь в
течение длительного времени.
103. Психические нарушения
В первые часы ИМ - в/ввведение транквилизаторов
(седуксен и др.) или
нейролептиков (дроперидол и
др.).
В последующие дни, при
нерезко выраженных неврозах
- таблетированные
транквилизаторы.
При выраженных
кардиофобических,
депрессивных и истерических
реакциях - транквилизаторы,
или нейролептики, или
антидепрессанты, или их
комбинация.
неврозы,
депрессия,
тревожнодепрессивные
состояния,
Эйфория
104. Хроническая сердечная недостаточность
Лечение проводится по общим принципам леченияхронической недостаточности кровообращения.
Предпочтение отдается ингибиторам
АПФ/антагонистам АII - рецепторов и нитратам.
При необходимости – диуретики.
Сердечные гликозиды назначаются лишь при
сопутствующей тахиформе мерцательной аритмии
и/или значительном снижении сократительной
функции миокарда. При лечении сердечными
гликозидами в первые дни наблюдается
гиперкалиемия, а через несколько дней истощаются
запасы калия в клетках и наступает гипокалиемия,
поэтому на фоне лечения дигоксином следует
определять периодически уровень калия в крови.
105. Ранняя постинфарктная стенокардия
Чаще обусловлена ухудшениемкоронарного кровотока в той же
области где развился инфаркт. В
основе может лежать ретромбоз, а
так же другие клинические ситуации:
повышение АД, НРС увеличивающие
потребность миокарда в кислороде и
др. Рассматривается как вариант
нестабильной стенокардии.
106. Лечение ранней постинфарктной стенокардии
В/в нитратыБАБ без ССА
Антикоагулянты (гепарины)
Антиагреганты
(Аспирин+Клопидогрел)
При неэффективности
медикаментозной терапии АКШ или
баллонная ангиопластика, или
стентирование (не ранее чем через 34 недели после ИМ).









































































 Медицина
Медицина