Похожие презентации:
Сестринский процесс при аллергодерматозах. Синдром Лайелла, отёк Квинке
1.
Преподаватель: Федив Лиана Любомировнана тему:
- Сестринский процесс при аллергодерматозах
- Синдром Лайелла, отёк Квинке
2.
Аллергия (alergiae)— это реакции гиперчувствительности, опосредованные
иммунологическими механизмами.
У большинства больных аллергические проявления
ассоциированы с антителами IgE-класса, в связи с чем они
отнесены в IgE-опосредованной аллергии.
Аллергические дерматозы (Аллергодерматозы) - гетерогенная
группа заболеваний кожи, ведущее значение в развитии которых
придается аллергической реакции немедленного или
замедленного типа.
Характерным признаком заболеваний является повышенная
чувствительность организма к различным химическим,
лекарственным веществам, а также к пищевым продуктам,
запахам растений, низким температурам и др.
3.
Факторы вызывающие аллергию• экзогенные
- физические — температурные
- механические;
- химические – лекарственные препараты
- пищевые продукты
• эндогенные
- патологические процессы во внутренних органах –
пищеварительном тракте, эндокринной и других системах
организма.
Аллерген – любой антиген, вызывающий аллергию у людей с
повышенной чувствительностью к нему.
4.
Аллергические реакции можно классифицировать по:этиологическому фактору:
лекарственная
пищевая
поллиноз
инсектная
характеру течения:
сезонная
круглогодичная аллергия
локализации клинических проявлений:
ринит
конъюнктивит
дерматоз
тяжести течения:
нетяжелые (аллергический ринит, конъюнктивит и др.)
тяжелые (анафилактический шок, сывороточная болезнь, синдром
Стивенса–Джонсона, синдром Лайелла, бронхиальная астма).
5.
Классификация аллергодерматозовКонтактный дерматит
Аллергический дерматит
Атопический дерматит
Нейродерматозы
Экзема
Крапивница
6.
КлиникаПервичные элементы — папулы, везикулы, отёки, бляшки
Вторичные элементы — трещины, корки, чешуйки.
Симптомы большинства дерматитов:
Воспалительное покраснение (гиперемия)
Отёчность
Зуд
Жжение
Повышение температуры кожи в месте воспаления
Ощущение жара в месте воспаления
Появление волдырей, пузырей
7.
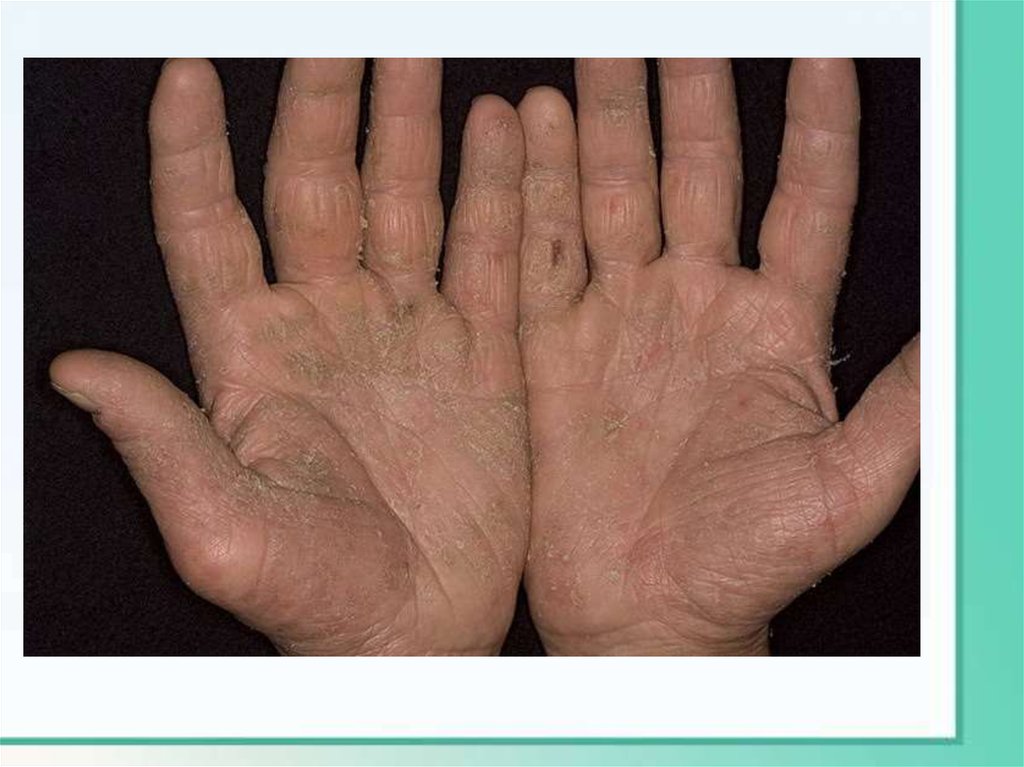
Контактный дерматитэто своеобразная реакция человеческой кожи на раздражитель, в
качествекоторого зачастую выступает аллерген – чуждый организму
антиген.
Попадая на кожу, аллерген проникает через эпидермис в лимфу, клетки
которой – лимфоциты — несовместимы с раздражителем, и в
результате
этого конфликта на коже появляется реакция.
Выделяют несколько видов заболевания:
Простой контактный дерматит развивается вследствие воздействия
на
кожу раздражающего вещества (кислоты, щелочи и другие
химические вещества).
Аллергический контактный дерматит возникает как аллергическая
реакция на контакт с металлами, косметическими средствами,
красителями, растениями и др.
Фототоксический контактный дерматит – заболевание, возникающее
при воздействии на кожу ультрафиолета. Следует отметить, что эту
форму заболевания труднее всего диагностировать, поскольку
признаки его проявляются после контакта с раздражителем.
8.
Кожная реакция может возникнуть в ответ на воздействие любоговещества.
В развитии болезни решающую роль играет не характер раздражителя, а
индивидуальная чувствительность к нему каждого человека.
Вещества, наиболее часто вызывающие контактный дерматит:
- никель – металл, широко применяемый для изготовления монет,
украшений, пряжек, посуды, а также зубных протезов;
- латекс – используется для изготовления презервативов, резиновых
перчаток, детских пустышек, сосок и игрушек;
- лекарственные кремы и мази, в состав которых входят антибиотики,
гормоны;
- косметические средства, предназначенные для ухода за кожей, и
декоративная косметика;
- бытовая химия (стиральные порошки, средства для мыться посуды и
др.);
- синтетические материалы, используемые для изготовления одежды;
различные вещества, такие как краски, клей, чернила и др.
9.
10.
11. Лечение контактного дерматита Лечение заболевания необходимо начинать с исключения контакта кожи с аллергеном, возможно,
Лечение заболевания необходимо начинать с исключения контакта кожи саллергеном, возможно, навсегда. Если развитие контактного дерматита связано с
профессиональной деятельностью пациента, то необходимо постоянное
использование защитных средств (перчатки, маски, защитные костюмы).
Больным, у которых выявлена аллергическая реакция на никель, рекомендуется
соблюдение диеты, ограничивающей продукты, содержащие это вещество
(геркулес, греча, пшено, соя, чечевица, томаты, семечки, шоколад, какао).
Больным рекомендуется в течение нескольких дней принимать
антигистаминные средства. Желательно использовать препараты нового
поколения, обладающие меньшим количеством побочных эффектов (Зиртек,
Зодак, Эриус).
При выраженном воспалительном процессе на пораженном участке кожи
пациентам назначается местное применение мазей, кремов или лосьонов,
содержащих кортикостероиды (Адвантан, Локоид, Элидел). Гормональные мази
наносятся на чистую кожу 1–2 раза в день тонким слоем. Длительность курса
лечения обычно не превышает 2 недель.
При обширных поражениях, а также тяжелых реакциях организма на контакт с
аллергеном, врач может назначить кортикостероидные препараты для приема
внутрь.
Пузырьки, образовавшиеся на пораженном участке кожи, не следует вскрывать,
поскольку на этом месте может развиться инфекционный процесс, требующий
более серьезного лечения.
12.
Аллергический дерматит- заболевание кожи, развивающееся, как ответная реакция
организма на взаимодействие с факультативным раздражителем
(вещество, вызывающее аллергические реакции у лиц с
повышенной чувствительностью к ним) путем экзо- и
эндогенных воздействий.
В таких случаях говоря о сенсибилизации организма, к данному
раздражителю, который становится для больного аллергеном с
момента начала заболевания.
Причем сенсибилизация – явление довольно специфическое и
развивается, как правило, только в отношении одного
определенного вещества либо группы сходных по химическим
составам веществ.
13. Причины болезни Если отойти от медицинских терминов и говорить проще, то причина аллергического дерматита - реакция организма
на какой-то аллерген издесь совершенно не важно, внешний это раздражитель или внутренний.
Хотя аллерген сам по себе очень часто не может вызывать аллергическую
реакцию, потому что имеет весьма малые размеры, не распознаваемые
иммунными клетками организма.
Но, проникая в кровоток, он вступает во взаимосвязь с белками крови,
имеющими достаточно крупные размеры. В итоге и получаются
соединения, начинающие играть роль раздражителей. Причем, очень часто
спровоцированная аллергическая реакция проявляется не сразу. Может
пройти от нескольких дней до нескольких недель после контакта с
веществом-аллергеном, когда люди уже и не помнят, что послужило
первопричиной заболевания (замедленная аллергическая реакция). И это
существенно затрудняет выявление возбудителя.
14.
15.
16.
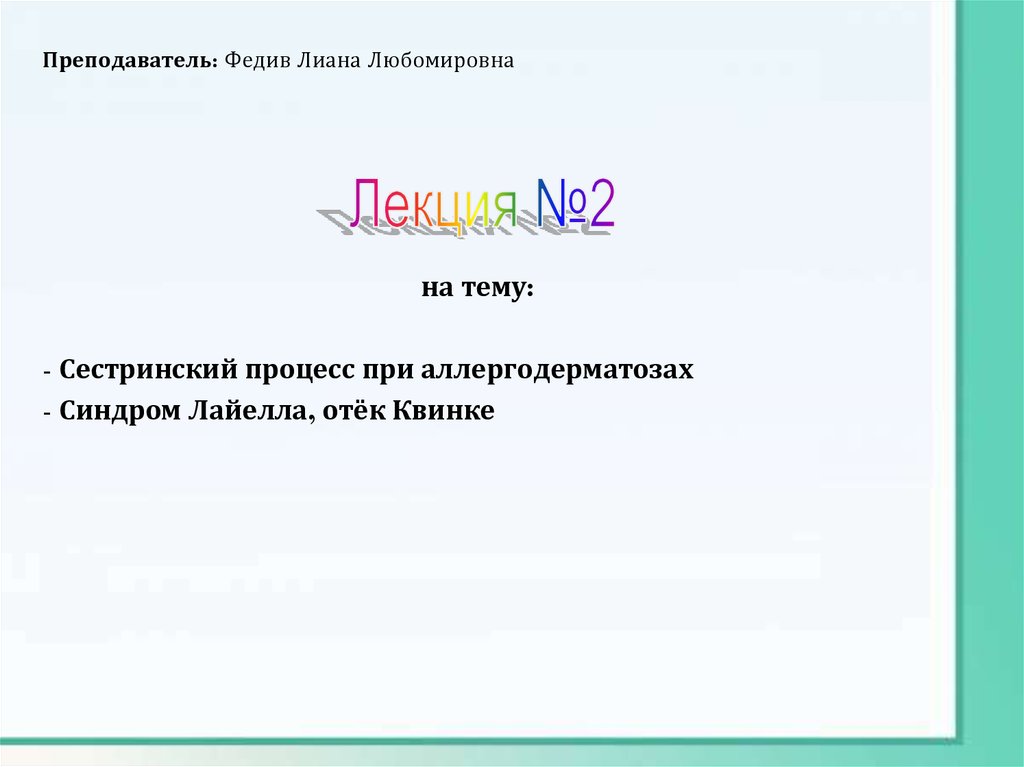
Атопический дерматит (АД)(конституциональная экзема,
конституциональный нейродермит, пруриго
Бенье)— хронический аллергический
дерматит; заболевание, которое развивается у лиц
с генетической предрасположенностью к атопии,
имеет рецидивирующее течение, возрастные
особенности клинических проявлений.
Характеризуется экссудативными и (или)
лихеноидными высыпаниями, повышением
уровня сывороточного IgE и
гиперчувствительностью к специфическим
(аллергенным) и неспецифическим
раздражителям.
Имеет чёткую сезонную зависимость: зимой —
обострения или рецидивы, летом — частичные
или полные ремиссии.
17.
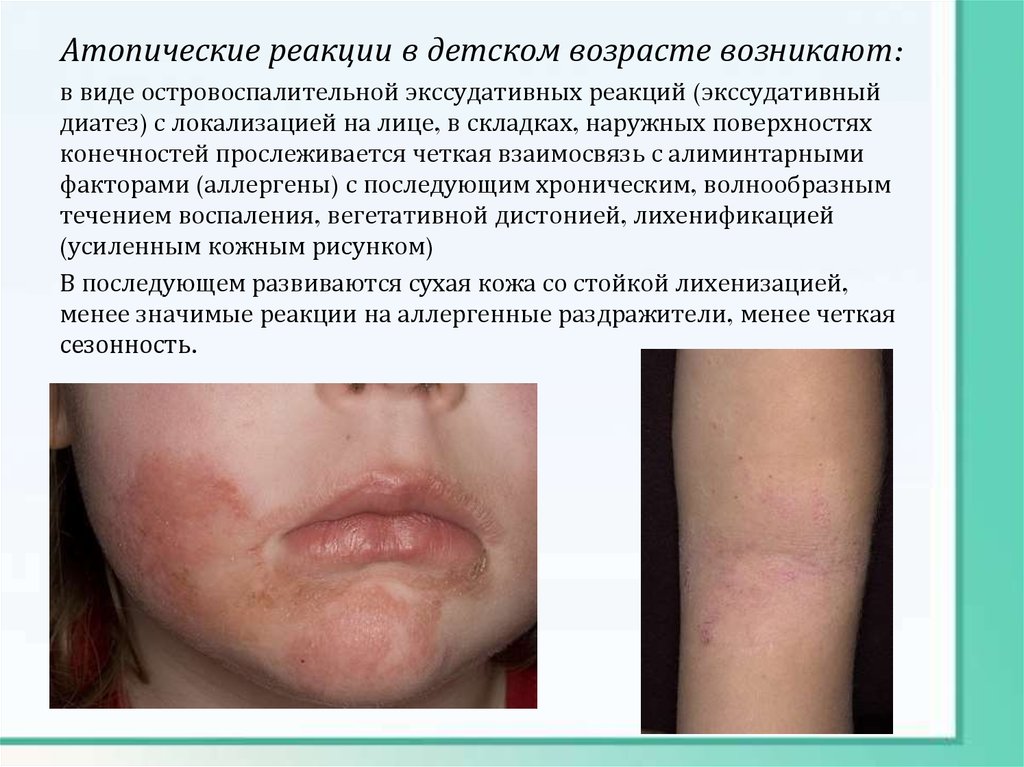
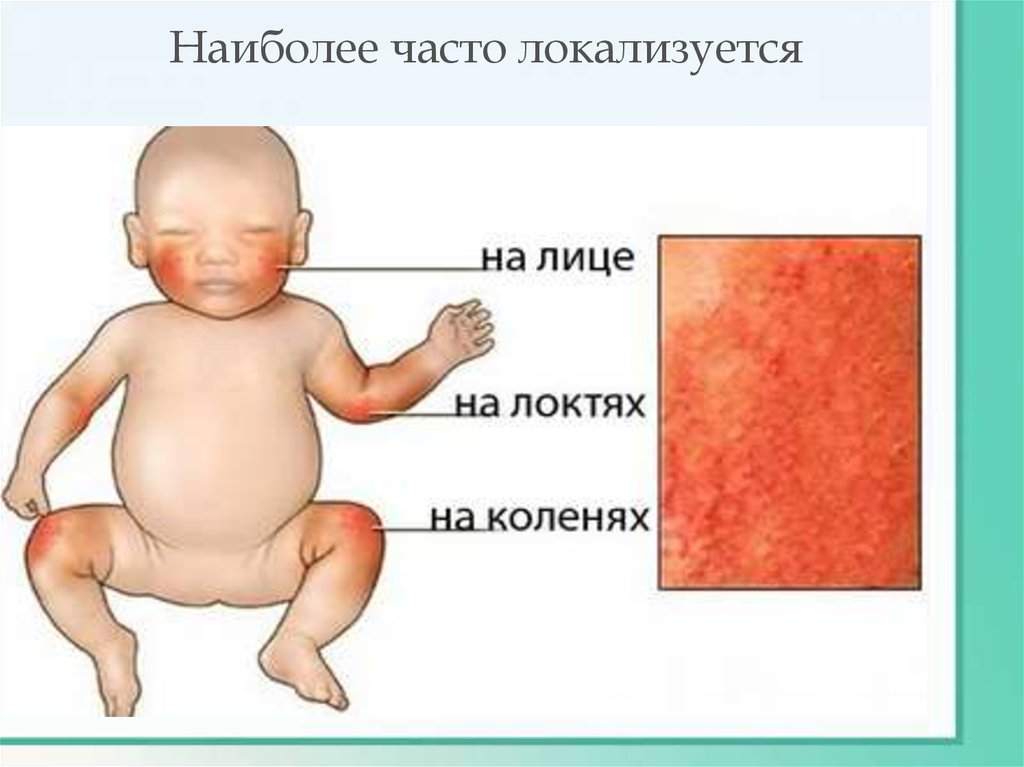
Атопические реакции в детском возрасте возникают:в виде островоспалительной экссудативных реакций (экссудативный
диатез) с локализацией на лице, в складках, наружных поверхностях
конечностей прослеживается четкая взаимосвязь с алиминтарными
факторами (аллергены) с последующим хроническим, волнообразным
течением воспаления, вегетативной дистонией, лихенификацией
(усиленным кожным рисунком)
В последующем развиваются сухая кожа со стойкой лихенизацией,
менее значимые реакции на аллергенные раздражители, менее четкая
сезонность.
18.
Наиболее часто локализуется19.
20.
Медикаментозная терапия:антигистаминные препараты (супрастин, диазолин и др.), обладающие
десенсибилизирующим, противовоспалительным и седативным эффектом, уменьшают зуд;
кларитин, зиртек, кестин, телфаст - препараты нового поколения, не обладают седативным
эффектом, не вызывают привыкание, назначаются длительно до 6 мес.; применяются у детей
старше 1 года.
Витаминные препараты назначают для нормализации обменных процессов; ферментативные
препараты - абомин, панзинорм форте, креон и биопрепараты хилак форте - при
функциональных нарушениях желудочно-кишечного тракта.
Наружная (местная) терапия для восстановления эпидермиса
Устранения субъективных ощущений и воспалительной реакции кожи лечения и
профилактики вторичной инфекции: примочки, эмульсии, лосьоны, болтушки, пасты, кремы,
присыпки, мази, гели.
Прогноз
Полное клиническое выздоровление наступает у 17- 30 % больных детей.
Неблагоприятный прогноз на выздоровление имеют дети, у которых АтД развился в
возрасте 1 -3 мес. жизни; дети с АтД в сочетании с бронхиальной астмой.
Показания к госпитализации. Обострение АтД с нарушением общего состояния;
распространенный кожный процесс, сопровождающийся вторичным инфицированием;
рецидивирующие кожные инфекции; неэффективность стандартной противовоспалительной
терапии.
21.
Диетотерапия!!!22.
Этапы сестринского процесса при атопическом дерматите:Сбор информации о пациенте
Субъективные методы обследования. Характерные жалобы: беспокойство, нарушение сна,
нарушение аппетита, кожный зуд, сухость. шелушение, различные высыпания, отеки, локальные
или распространенные. гиперемия на коже: упорные опрелости (у детей первых месяцев жизни).
История (анамнез) заболевания: начало острое или постепенное, чаше в грудном возрасте.
История (анамнез) жизни: заболевший ребенок из группы риска, наличие аллергических
заболеваний у родителей и/или родственников.
Объективные методы обследования:
Осмотр: ребенок беспокойный, раздражительный, кожный зуд. Опрелости в области ягодиц и
промежности: гнейс на бровях и волосистой части головы, гиперемия и шелушение, мелкие
чешуйки на коже щек: мокнущие трещины, эрозии; полиморфные высыпания, пятна, везикулы,
папулы, мелкая узелковая сыпь, наполненная серозным содержимым.
Результаты методов диагностики (амбулаторная карта или история болезни): общий анализ
крови - эозинофилия, лейкоцитоз, лимфоцитоз; скарификационные кожные пробы - выявляются
причинно-значимые аллергены.
Выявление проблем больного ребенка
Существующие проблемы, обусловленные аллергигеским воспалением кожи и слизистых
оболочек. Кожный зуд. Патологические изменения на коже (отек, гиперемия, мокнутие или
сухость, высыпания). Обильные слизистые выделения из носа. Неустойчивый стул, метеоризм.
Возможные потенциальные проблемы: прогрессирование заболевания в более тяжелое течение;
риск вторичного инфицирования.
23.
Нейродерматозы-группа дерматозов, характеризующихся удом кожи,
папулезными высыпаниями и невротическими
нарушениями.
В XIX вене Н.И. Полотебнов объединил их под
названием «нервные болезни кожи».
Классификация нейродерматозов:
1. Кожный зуд (локализованный, универсальный)
2. Нейродермит (очаговый, диффузный, атопический
дерматит)
3. Почесуха «пруриго» - детская, взрослая, узловатая.
24.
1. Кожный зудЗуд- это разновидность боли, вызываемой слабым раздражителем.
Больные подлежат тщательному обследованию для исключения
системных заболеваний, сопровождающихся кожным зудом (болезни крови,
печени, почек, поджелудочной железы, онкологические поражения
органов).
Локализованный зуд чаще поражает область наружных половых органов
(вульва, мошонка) и ануса, реже – область внутренней поверхности бедер,
кожу голеней, шеи, головы.
Возникает вследствие глистной инвазии, дисбактериоза, кандидоза,
гонорейно-трихомонадной инфекции, а также вегетоневроза с локальным
повышением потоотделения или при наличии воспалительных процессов в
области вульвы, влагалища, прямой кишки неспецифического характера.
Генерализованный зуд чаще возникает у лиц преклонного возраста,
беременных и сопровождается лейкопенией, эозинофилией.
25.
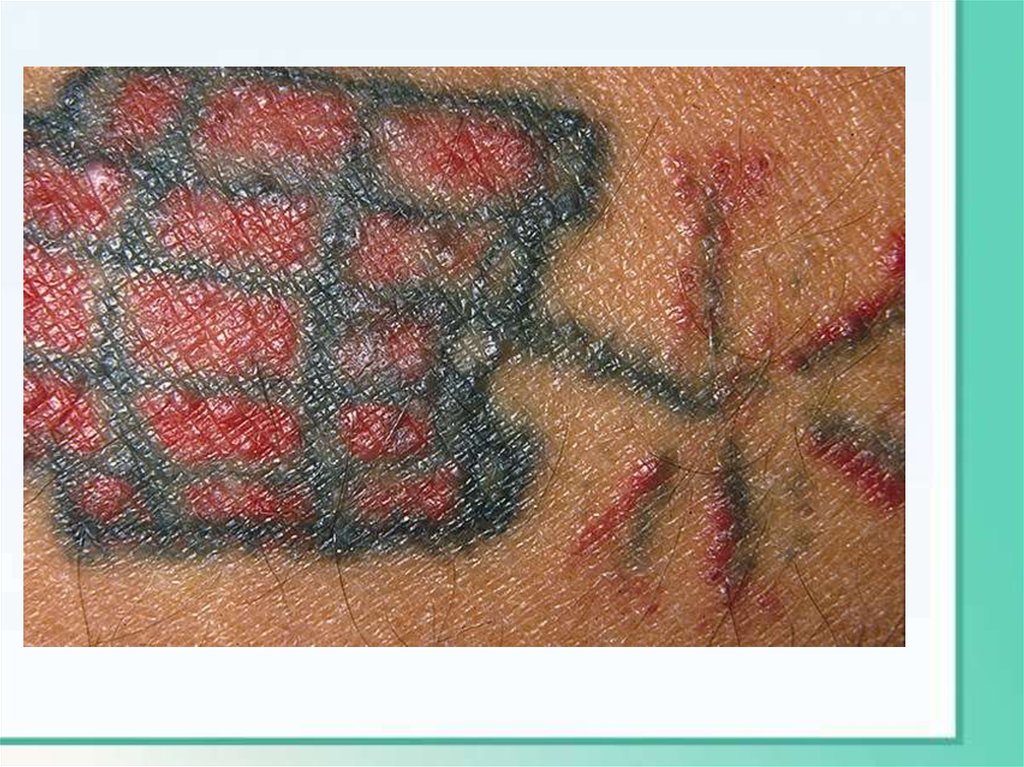
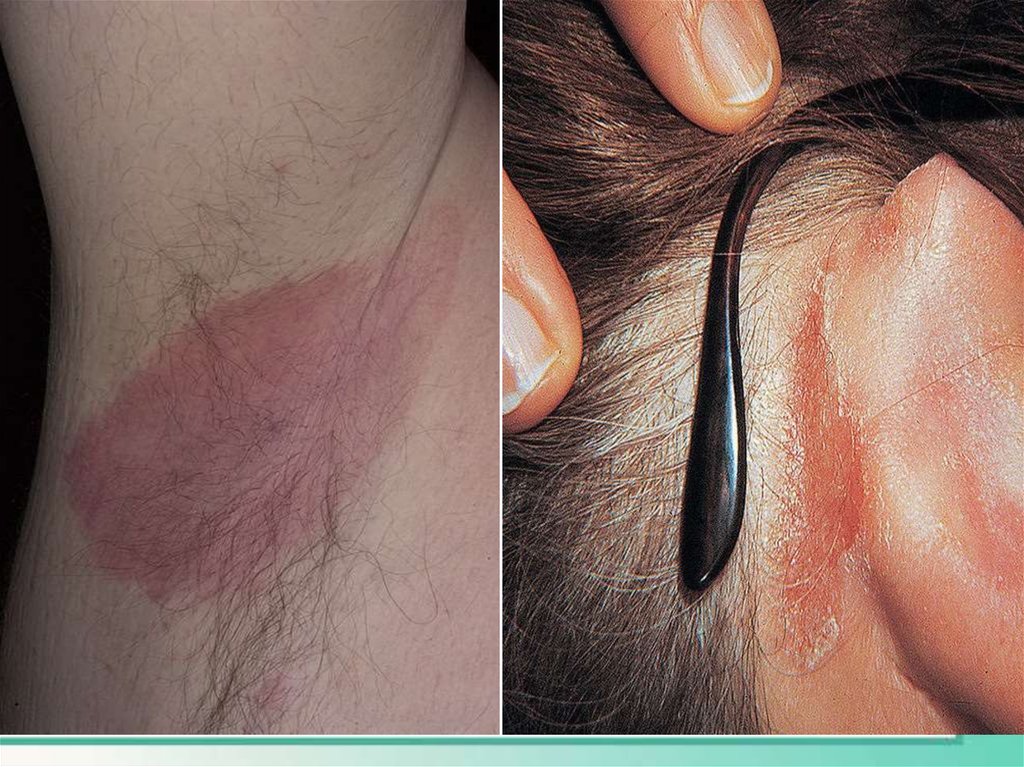
2. НейродермитЧаще возникает в детском возрасте на фоне экзематозного процесса.
Причины:
• аллергические реакции и родителей (наследственность)
• нерациональное питание
• обменные нарушения
• расстройства нервной системы
• неблагоприятные факторы окружающей среды
Функция щитовидной железы чаще повышена, нередко констатируется
дисфункция коры надпочечников и половых желез. У 10-13% женщин,
болеющих нейродермитом, выявляется снижение функции яичников,
обусловленное недостаточностью фолликулярного аппарата яичников.
Очаговый нейродермит развивается на ограниченном участке кожи и
сопровождается сильным зудом. На коже видны расчесы, уплотнение и
лижнезация с выраженным рисунком, очаг чаще на задней и боковой
поверхности шеи, аногенитальная область, внутренняя поверхность бедер,
межягодичные складки, область голеностопного сгиба.
Диффузный нейродермит характеризуется инфильтрацией кожи
(уплотнение) с выраженным кожным рисунком на фоне эритемы не
островоспалительного характера, очаги сливаются в сплошную
инфильтрацию.
26.
3. Почесуха (пруриго)Детская почесуха (строфулюс) начинается с первого года жизни, может
возникать в возрасте 5-7 лет. В патогенезе важным фактором является
сенсибилизация к коровьему или материнскому молоку, яичному белку,
клубнике, лекарственным препаратам. Нередко возникает на фоне
дисбактериоза.
Высыпания на туловище, конечностях, в виде плотных папул или
папул с мелкими пузырьками (папуловезикула) или мелких
пузырьков.
Беспокоит зуд, поэтому могут быть расчесы и эрозии с
геморрагическими корочками. У детей с хроническим течением
заболевания отмечается белый дермографизм, сухость кожи, снижение
потоотделения, лимфоаденопатия. В крови эозонофилия, лимфоцитоз,
ускоренная СОЭ.
Почесуха взрослых
Чаще возникает на фоне интоксикации, дисфункции желудочнокишечного тракта, эндокринных нарушений, иногда в период
беременности (пруриго gestations).
Почесуха узловатая Гайда
Высыпаниям предшествует интенсивный зуд, затем появляются
плотные округлые папулы розового цвета, выступающие над уровнем
кожи и покрытые кровянистыми корочками. Интенсивный зуд
прекращается после биопсирующих расчесов.
27.
Экзема– воспалительное заболевание кожи, развивающееся под влиянием
множества факторов, характеризующееся стадийностью процесса,
клиническим полиморфизмом высыпаний, основными из которых
являются пузырьки, возникающие вследствие спонгиоза, при вскрытии
дающие патогномоничное симптом-точечное мокнутие («серозные
колодцы»).
Ведущим фактором патогенеза являются иммунные нарушения,
приводящие к аллергическому воспалению замедленного типа.
Наиболее частыми аллергенами бывают химические соединения
неорганической и органической природы, микробные антигены.
Влияют на течение экземы психоэмоциональные расстройства,
заболевания эндокринной системы (сахарный диабет,
гиперфункция щитовидной железы, гипофункция надпочечников),
конституциональные особенности.
Имеет значение наследственная предрасположенность, заболевания
желудочно-кишечного тракта.
28.
Общепризнанной классификации экземы нет.Чаще всего различают такие формы, как:
истинная (обычная, идиопатическая)
дисгидротическая
микробная
микотическая
себорейная
детская
профессиональная
По течению экзема может быть:
острой
подострой
хронической.
Клинически наиболее типичные проявления экземы: отек,
краснота, везикуляция (пузырьки), папулы и папуловезикулезные
высыпания, встречающиеся в разных сочетаниях в зависимости от
формы экземы.
29.
Крапивница-это токсико-аллергический дерматоз, возникает на фоне дисбактериоза
кишечника, полипоза кишечника, очаговой инфекции, аллергии
различного происхождения.
Различают Острую форму продолжается несколько дней или одну-две
недели.
Хроническую форму протекает с рецидивами многие месяцы или даже
годы, при этом могут чередоваться почти ежедневные высыпания и
различные по длительности светлые промежутки.
Выделяют так называемую «искусственную крапивницу» (синонимы:
аутографизм, уртикарный дермографизм). Под этим подразумевают
появление отёчной волдыреобразной полосы на коже после того, как по
ней провели, например, ногтем. У лиц, страдающих обычной крапивницей,
часто можно вызвать подобные явления.
Некоторые авторы описывают атипичную форму крапивницы,
хроническую стойкую папулёзную крапивницу.
В развитии волдырной реакции лежит гиперчувствительность
немедленного типа. У таких больных увеличено содержание гистамина
сыворотки крови, а его избыток оказывает токсическое действие,
расширяя капилляры и повышая проницаемость сосудов.
Острая крапивница возникает внезапно в виде обильных уртикарных
высыпаний на туловище, конечностях. Волдыри сочные, розовые, зуд,
температура 37,4-37,6 (крапивная лихорадка). Волдыри локализуются на
коже, слизистых гортани, носоглотки, сопровождаются отеком,
затруднением дыхания и глотания. Волдыри существуют недолго (до 2-х
часов) и исчезают
30.
Лечение крапивницысостоит в отыскании аллергена и его устранении.
Обычно это легко сделать в отношении острой крапивницы.
При хроническом течении крапивницы требуется более тщательное
обследование, включающее в себя подробную историю заболевания,
анализа крови, мочи и кала, а также в некоторых случаях
рентгенологическое исследование.
При крапивнице помогают антигистаминные препараты - это
главное лечение, холодные компрессы и успокаивающие зуд
лосьоны.
В тяжелых случаях иногда приходится прибегать к
кортикостероидам.
Если отек распространяется на большие участки тела и захватывает
слизистые оболочки тела, создавая угрозу жизни, то приходится
использовать экстренные меры - введение больших доз активных
стероидов и адреналина (эпинефрина)
31.
Отек Квинке-острый, внезапно развившийся, ограниченный отек кожи и подкожной
клетчатки и (или) слизистых оболочек.
К редким локализациям патологического процесса относятся отек мозговых
оболочек, слизистой оболочки матки и мочевого пузыря, синовиальной
оболочки суставов.
Чаще отек Квинке наблюдается у женщин; у детей и лиц старческого
возраста встречается реже.
Различают аллергические и псевдоаллергические (как правило,
наследственные) формы отек Квинке
Аллергический отек Квинке часто сочетается с крапивницей. У больных с
отек Квинке нередко отмечаются и другие заболевания аллергической
природы: бронхиальная астма, поллиноз и др. Причины и механизмы
развития аллергического отек Квинке такие же, как и при аллергической
крапивнице.
При отек Квинке псевдоаллергического генеза основные изменения
сводятся к генетически обусловленному нарушению активации системы
комплемента, образованию кининоподобного пептида, под воздействием
которого развивается отек.
32.
Причиной возникновения псевдоаллергическогоотек Квинке могут быть:
- незначительные физические
- термические
-химические воздействия.
Клинически отек Квинке характеризуется остро
возникающим и спонтанно проходящим, нередко
рецидивирующим локальным отеком кожи, подкожной
клетчатки и (или) слизистых оболочек. Чаще
наблюдается отек тканей лица, тыльной поверхности
кистей и стоп. В области отека кожа обычно бледная или
бледно-розовая, зуд в большинстве случаев отсутствует.
Местные изменения сохраняются несколько часов или
дней, а затем бесследно исчезают.
33.
Лечение больных с отек Квинке в остром периоде должно бытькомплексным, оно направлено на ликвидацию аллергической реакции,
уменьшение отека, снижение чувствительности организма к гистамину.
Неотложного лечения требует отек гортани, при котором необходимо
немедленно ввести подкожно 0,1% раствор адреналина в дозе,
соответствующей возрасту (0,3-0,5-0,8 мл); внутривенно или внутримышечно
один из антигистаминных препаратов (дипразин, димедрол, супрастин и др.),
гидрокортизона гемисукцинат (75-125 мг) или преднизолон гемисукцинат (30-60
мг).
Больной с отеком гортани нуждается в срочной госпитализации в отделение
интенсивной терапии или реанимации. Ему необходимо обеспечить вдыхание
увлажненного кислорода, введение диуретиков: фуросемида (внутривенно или
внутримышечно 1% раствор по 1-2 мл), 15% раствора маннита (внутривенно
струйно медленно или капельно из расчета 1-1,5 г/кг массы тела), 30% раствора
мочевины (внутривенно капельно из расчета 0,5-1,5 г/кг массы тела) и др.;
введение аскорбиновой кислоты, препаратов кальция. В случае дальнейшего
ухудшения состояния показана срочная трахеостомия.
При локализации патологического процесса в желудочно-кишечном тракте,
мозговых оболочках благоприятный эффект оказывает введение
антигистаминных препаратов и диуретиков.
При псевдоаллергическом отеке Квинке рекомендуется введение Zаминокапроновой кислоты внутрь (2,5-5 г) или внутривенно (2-5 г в 20 мл 40%
раствора глюкозы), контрикала (30000 ЕД в 300 мл изотонического раствора
натрия хлорида внутривенно капельно), переливание плазмы.
34.
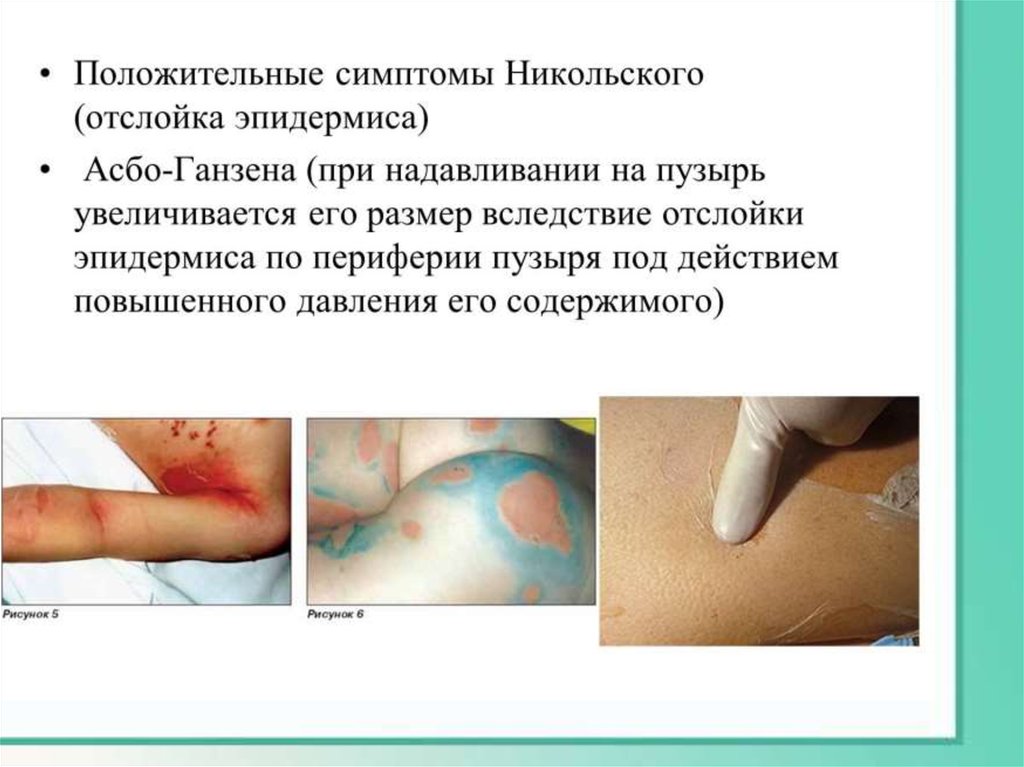
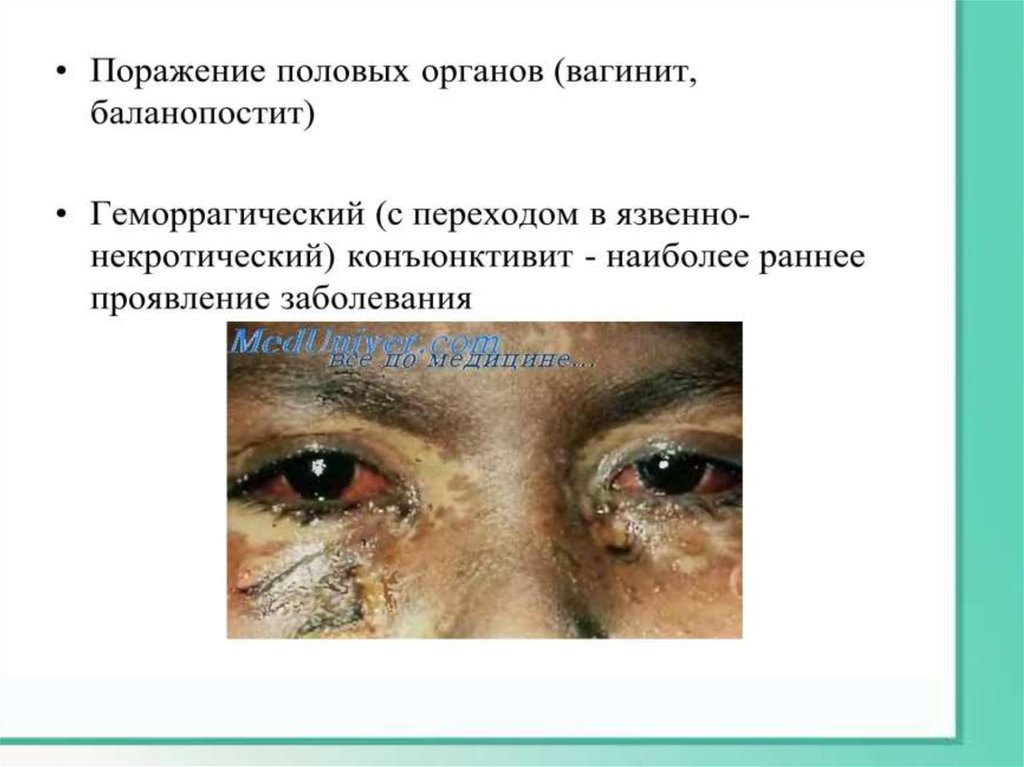
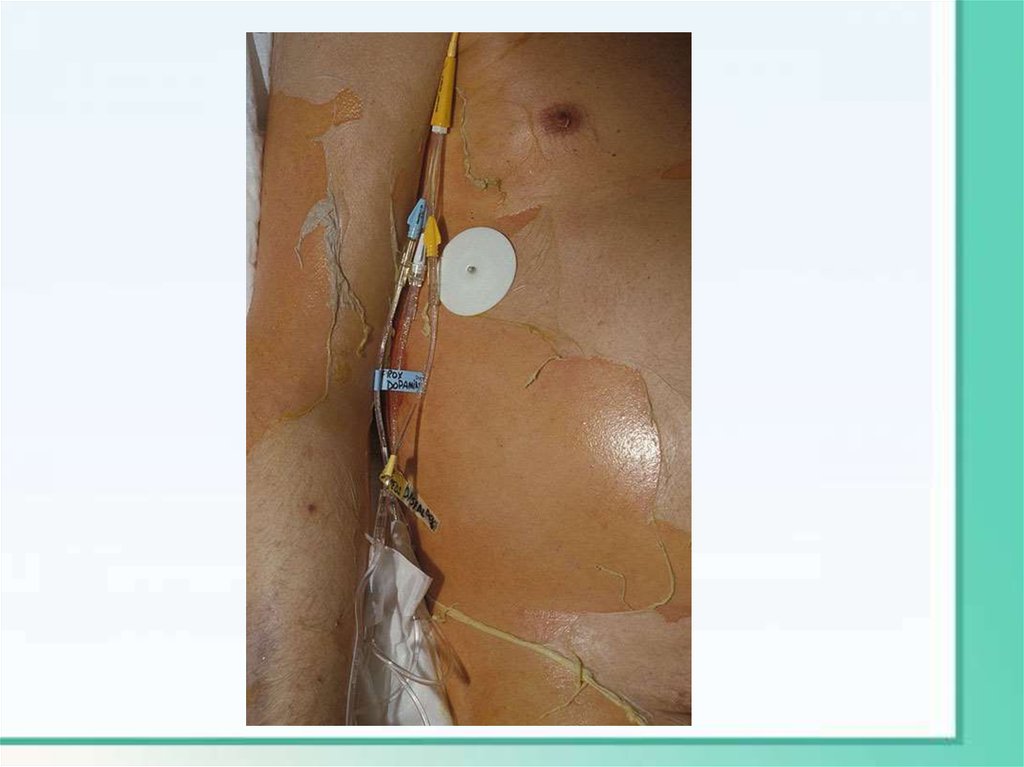
Синдром Лайелла-это тяжёлое заболевание, сопровождающееся буллёзным
поражением кожи и слизистых оболочек с отслойкой эпидермиса
или пласта эпителиальных клеток, часто обусловленное
применением ЛС.
Чаще всего синдром Лайелла представляет собой реакцию на
лекарственные препараты (антибиотики, сульфаниламиды, НПВС).
Впервые описал Лайелл в 1956 г. Частота — 0,3% всех случаев
лекарственной аллергии. Этиология в большинстве случаев
неизвестна, часто (в 30-50%) связана с приёмом ЛС
(сульфаниламидов, антибиотиков, НПВС и др.). Патогенез неясен.
В случаях, связанных с приёмом ЛС, предполагают участие
аллергических механизмов (III и IV типы аллергических реакций),
где препарат вероятно играет роль гаптена, фиксирующегося к
белкам клеток кожи. Некоторые исследователи рассматривают
синдром Лайелла как наиболее тяжёлое проявление
многоформной эритемы.
35.
36.
37.
38.
39.
40.
41.
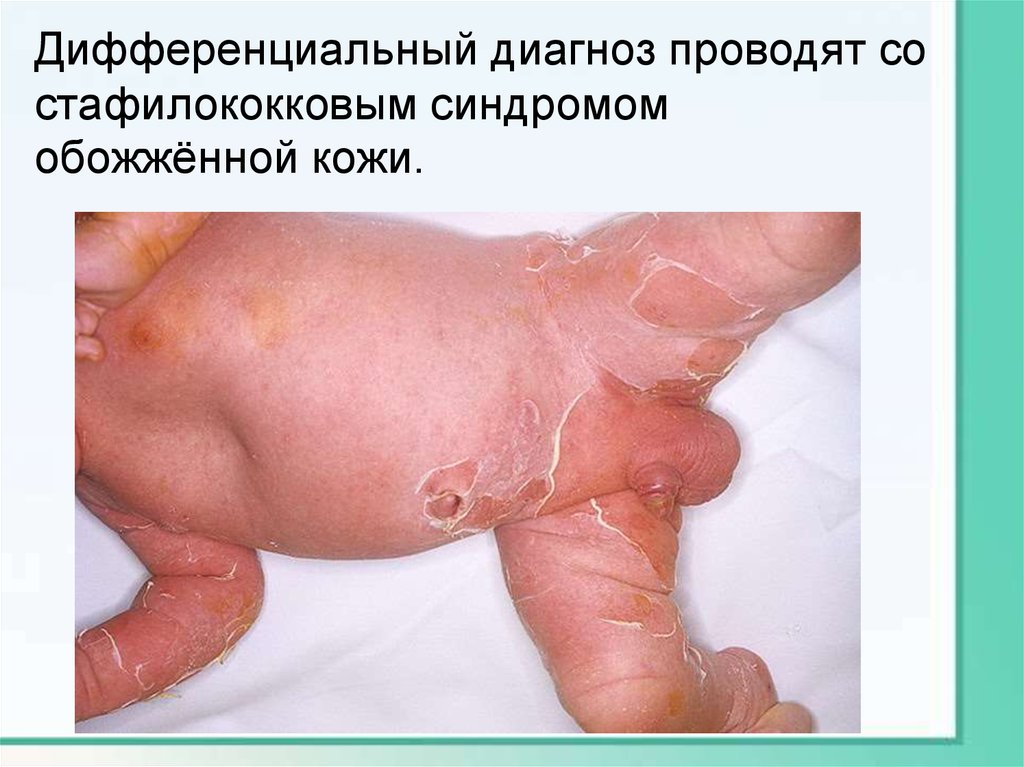
Дифференциальный диагноз проводят состафилококковым синдромом
обожжённой кожи.
42.
43.
Лечение:Тактика ведения
• Больные подлежат обязательной госпитализации в
реанимационное отделение или блок интенсивной
терапии
• Больных ведут как ожоговых (желательна ожоговая
палатка) в максимально стерильных условиях, чтобы
не допустить экзогенного инфицирования
• Применяемые ЛС подлежат немедленной отмене.
44.
Лекарственная терапияМестное лечение
• Поражённые участки кожи обрабатывают дезинфицирующими
растворами (фурацилин, олазоль, возможно применение краски
кастеллани).
• Вскрытие пузырей не рекомендовано
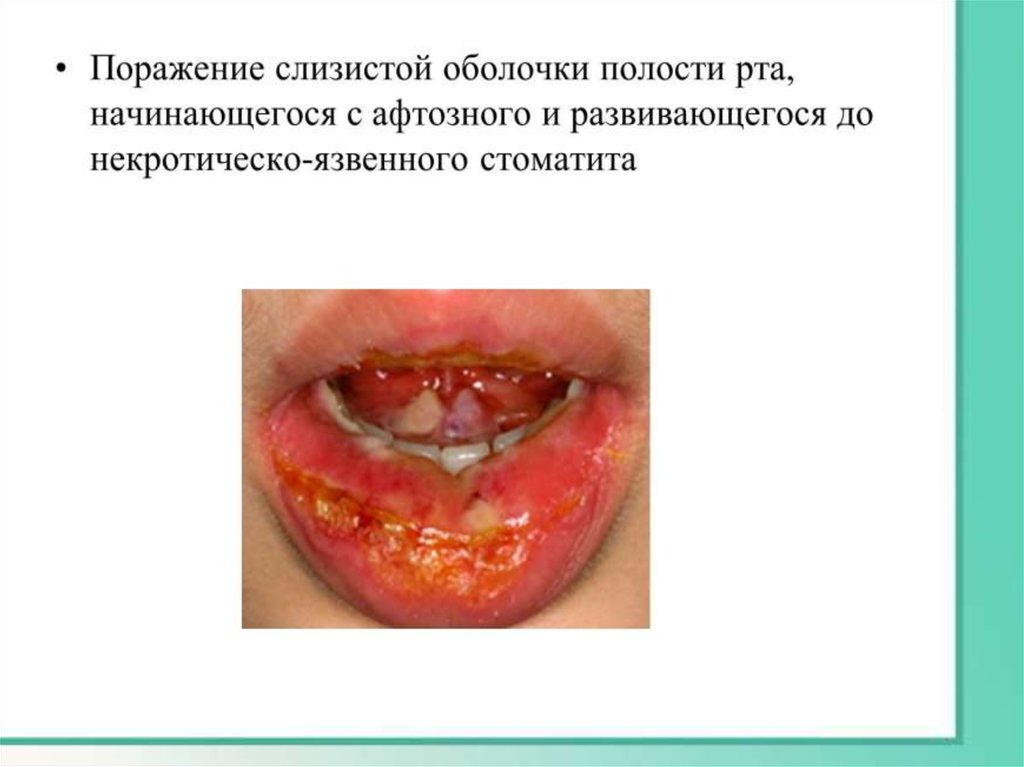
• Тщательный туалет полости рта: полоскание перекисью водорода, 10%
р-ром соды , фурацилин, облепиховое масло
• Обработка поражённых слизистых оболочек половых органов
• Уход за слизистой оболочкой глаз: закладывание глазной
гидрокортизоновой мази 3-4 р/сут, ципромед, опатанол
45.
Системная терапияГлюкокортикоиды: предпочтительно в/в
метилпреднизолон от 0,25-0,5 г/сут до 1 г/сут в
наиболее тяжёлых случаях в течение первых 5-7 дней с
последующим снижением дозы
Дезинтоксикационная и регидратационная терапия
Антибактериальная терапия при присоединении
вторичной инфекции.
46.
Осложнения• Слепота при глубоких поражениях конъюнктивы
• Конъюнктивит и светобоязнь в течение нескольких месяцев.



































 Медицина
Медицина








