Похожие презентации:
Ингаляционная анестезия
1. Ингаляционная анестезия
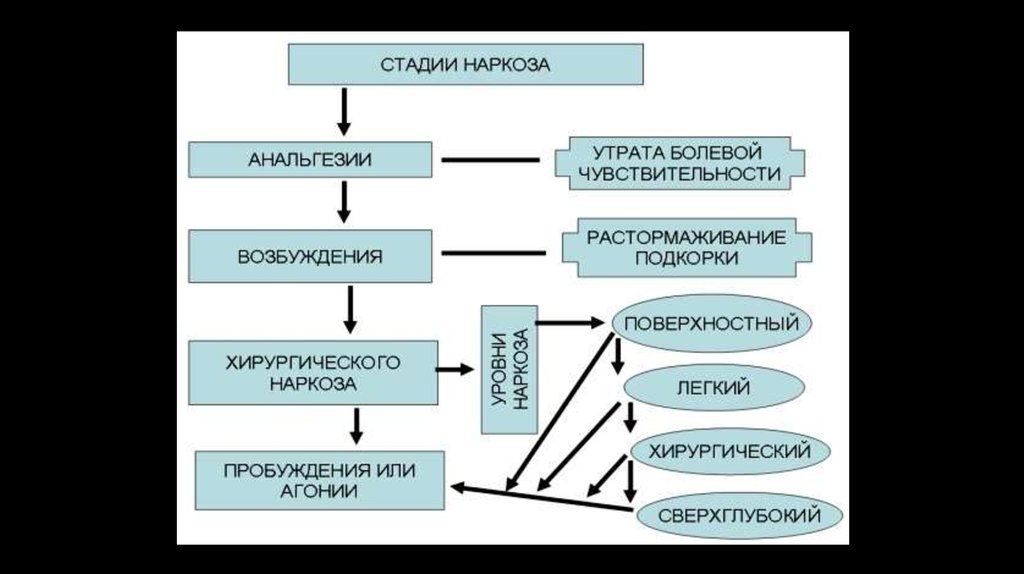
2. Наркоз – это искусственно вызываемый глубокий сон с выключением сознания, анальгезией, угнетением рефлексов и миорелаксацией.
Компоненты анестезии :1) наркотический сон включает в себя:
а) выключение сознания – полную ретроградную амнезию (в памяти не
фиксируются события, которые происходили с больным во время
наркоза);
б) уменьшение чувствительности (парестезию, гипестезию, анестезию);
в) собственно анальгезию;
2) нейровегетативную блокаду;
3) миорелаксацию;
4) поддержание адекватного состояния жизненно важных функций;
5) поддержание процессов метаболизма на должном уровне.
3.
Классификация наркоза по пути введениянаркотизирующего вещества в организм.
1. Ингаляционный (наркотическое вещество в парообразном
виде подается в дыхательную систему пациента и
диффундирует через альвеолы в кровь):
а) масочный;
б) эндотрахеальный.
2. Внутривенный.
3. Комбинированный (как правило, вводный наркоз
внутривенно вводимым препаратом с последующим
подключением ингаляционного наркоза).
4. Сочетанный (добавление регионарной анестезии)
4. Теории ингаляционного наркоза
1) Коагуляционная теория Кюна (1864 г.) - анестетики вызывают своеобразноесвертывание внутриклеточного белка, что и приводит к нарушению функции нервных
клеток
2) Липоидная теория предложена Германном (1866 г.) - анестетики обладают
липоидотропностью. Благодаря этому они хорошо растворяются в липоидах клеточных
мембран и нарушают их функцию.
3) Теория поверхностного натяжения (Траубе 1904-1913 гг. ) – анестетики снижают силу
поверхностного натяжения, в результате этого мембрана становится легко проницаемой
для молекул анестетиков, которые проникая в клетки нарушают их функцию.
4) Теория нарушения окислительных процессов Ферворна (1912г.) - анестетики
блокируют ферменты, регулирующие окислительно-восстановительные процессы в
нервных клетках.
5) Теория водных микрокристаллов Полинга (1961г.) - молекулы наркотических веществ
и боковые цепи белковых молекул образуют водные микрокристаллы. Они блокируют
передачу импульсов в синапсах, снижают активность химических реакций и
электрическую активность мозга.
5. Факторы,влияющие на скорость развития ингаляционного наркоза
Концентрация во вдыхаемом воздухе
Объём лёгочной вентиляции
Скорость диффузии в альвеолах
Растворимость в крови
Растворимость в тканях
Интенсивность мозгового кровотока
6. Минимальная альвеолярная концентрация
МАК — это альвеолярная концентрация ингаляционногоанестетика, которая предотвращает реакцию 50 %
больных в ответ на стандартизованный стимул
(например, разрез кожи).
МАК отражает парциальное давление анестетика в
головном мозге, является мерой силы ингаляционного
анестетика
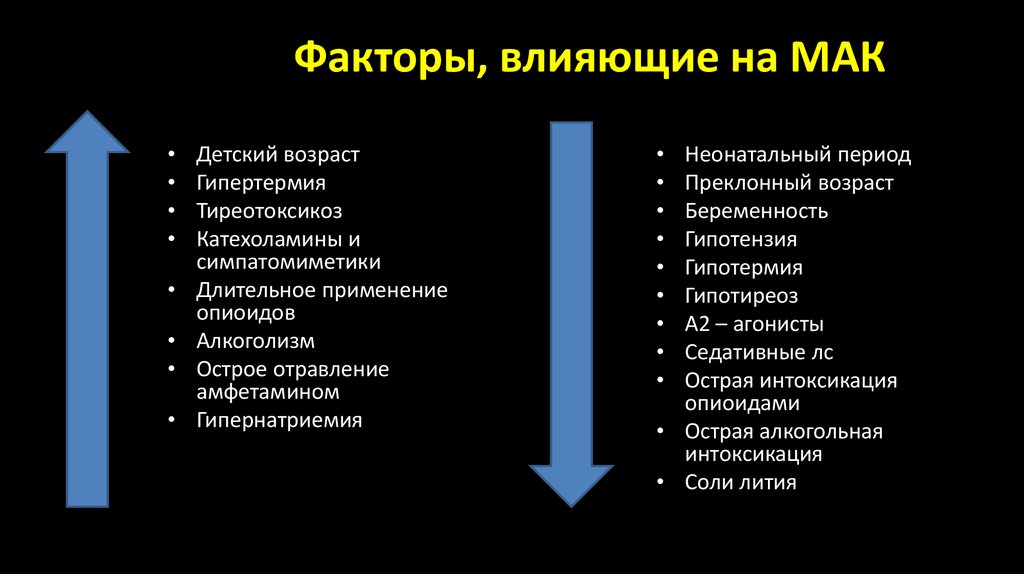
7. Факторы, влияющие на МАК
Детский возраст
Гипертермия
Тиреотоксикоз
Катехоламины и
симпатомиметики
Длительное применение
опиоидов
Алкоголизм
Острое отравление
амфетамином
Гипернатриемия
Неонатальный период
Преклонный возраст
Беременность
Гипотензия
Гипотермия
Гипотиреоз
А2 – агонисты
Седативные лс
Острая интоксикация
опиоидами
• Острая алкогольная
интоксикация
• Соли лития
8.
Значение МАК ингаляционных анестетиков у пациента ввозрасте 30-60 лет при атмосферном давлении
Анестетик
Галотан
МАК, %
0,75
Изофлюран
1.15
Севофлюран
1.85
Десфлюран
6,6
Закись азота
105
9.
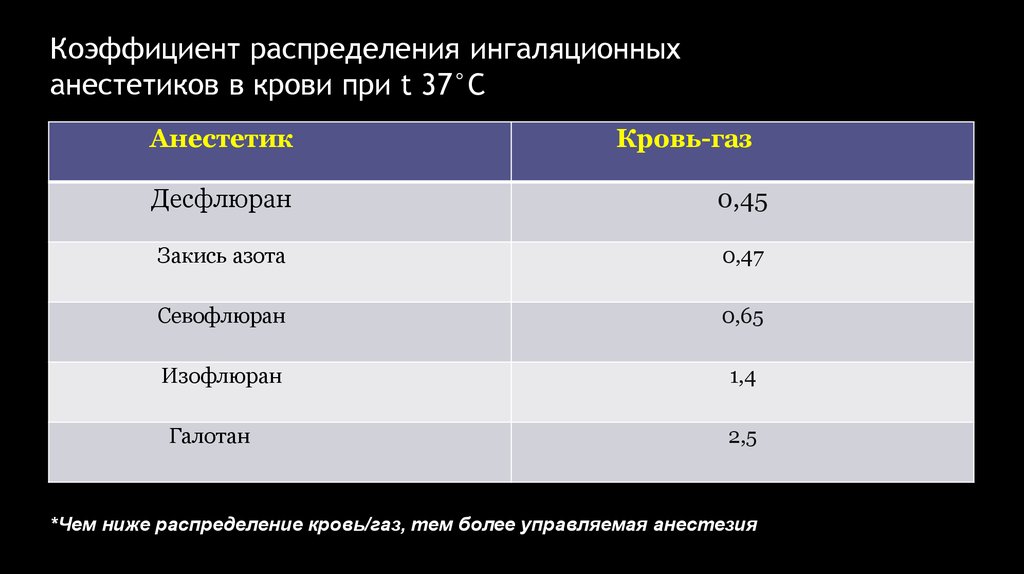
Коэффициент распределения ингаляционныханестетиков в крови при t 37°C
Анестетик
Кровь-газ
Десфлюран
0,45
Закись азота
0,47
Севофлюран
0,65
Изофлюран
1,4
Галотан
2,5
*Чем ниже распределение кровь/газ, тем более управляемая анестезия
10.
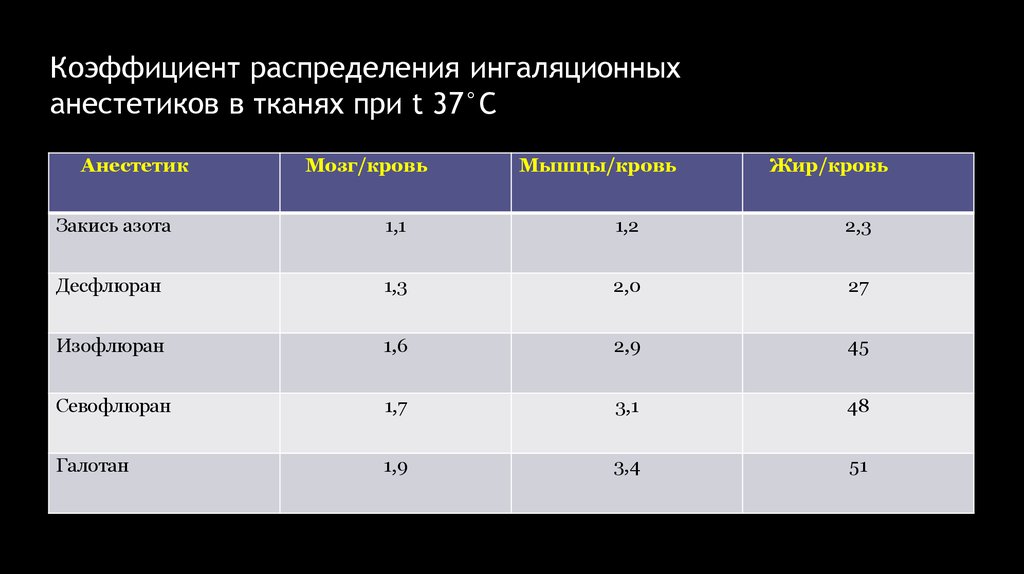
Коэффициент распределения ингаляционныханестетиков в тканях при t 37°C
Анестетик
Мозг/кровь
Мышцы/кровь
Жир/кровь
Закись азота
1,1
1,2
2,3
Десфлюран
1,3
2,0
27
Изофлюран
1,6
2,9
45
Севофлюран
1,7
3,1
48
Галотан
1,9
3,4
51
11.
12.
13.
14.
15.
16.
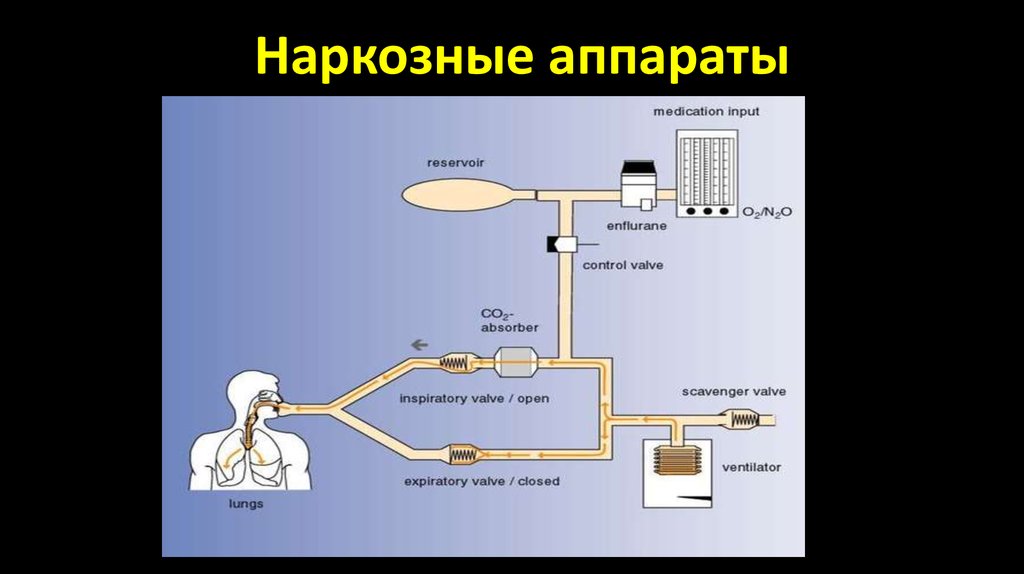
17. Наркозные аппараты
18. Контуры работы наркозного аппарата
Открытый
Полуоткрытый
Полузакрытый
Закрытый
1.
2.
3.
4.
5.
6.
7.
8.
9.
Испаритель
Клапан вдоха
Клапан выдоха
Шланг
Маска
Дозиметр
Дыхательный мешок
Тройник
адсорбер
19.
Особенности эфирного наркоза.• Длительный и тяжелый период возбуждения
• Обильное отделение слюны.
• Вследствие сильного охлаждения легких, попадания в легкие
слюны и действия эфира на легочную ткань, наблюдаются
последующие легочные осложнения.
• Асфиксия с последующей остановкой сердечной деятельности
20. Ингаляционная анестезия
ДостоинстваНедостатки
• Безболезненная индукция
• Хорошая управляемость глубиной
анестезии
• Низкая угроза сохранения
сознания во время анестезии
• Предсказуемый быстрый выход
из анестезии
• Относительно медленная
индукция
• Угроза развития обструкции
дыхательных путей
• Высокая стоимость (при
использовании традиционной
анестезии с высоким газовым
потоком)
• Загрязнение воздуха
операционной
21.
22.
23.
Показания для масочного наркоза1) Любые лечебно-диагностические манипуляции в детской
стоматологической и ЛОР практике, при проведении КТ или МРТ.
2) Пункция или биопсия полостей и опухолевых образований, прицельное
введение лекарственных препаратов в патологический очаг.
3) Диагностическая и лечебная эндоскопия желудка и толстого кишечника
(манипуляции в ходе фиброгастроскопии и фиброколоноскопии).
4) Небольшие по объёму и продолжительности операции на органах
брюшной полости: лапароцентез, пупочная и грыжа белой линии живота.
5) Урологические вмешательства: масочный наркоз детям – золотой стандарт
при оперативном лечение фимоза, кисты семенного канатика, водянки
яичка.
6) Удаление небольших опухолеподобных образований кожи и мягких
тканей: гигром, папилом, атером, липом, гемангиом.
7) Ушивание ран и удаление инородных тел.
8) Вскрытие и дренирование гнойников: лимфаденит, абсцесс, фурункул,
флегмона.
24.
Противопоказания для масочного наркоза1. Отказ больного, его родственников или родителей
ребенка от общего обезболивания;
2. Большие по объёму и продолжительности
операции, требующие полной мышечной
релаксации;
3. Побочные эффекты, аллергические реакции и
осложнения от масочного наркоза в анамнезе;
4. Агональное и крайне тяжелое состояние больного.
25.
Недостатки масочного наркоза• время индукции в наркоз продолжительное
• не позволяет управлять газообменом, т.к.
больной дышит самостоятельно
• возможно токсическое действие на
функцию печени, почек, легких, сердца
26.
ОСЛОЖНЕНИЕ МАСОЧНОГО НАРКОЗА1. Непредвиденные аллергические реакции и
анафилактический шок;
2. Внезапная остановка сердца и дыхания;
3. Регургитация (обратным забрасыванием)
содержимого желудка в гортань и бронхи при
несоблюдении правил подготовки;
4. Передозировка медикаментозных средств и
длительным пребыванием пациента в состоянии
медикаментозного сна, заторможенностью.
27.
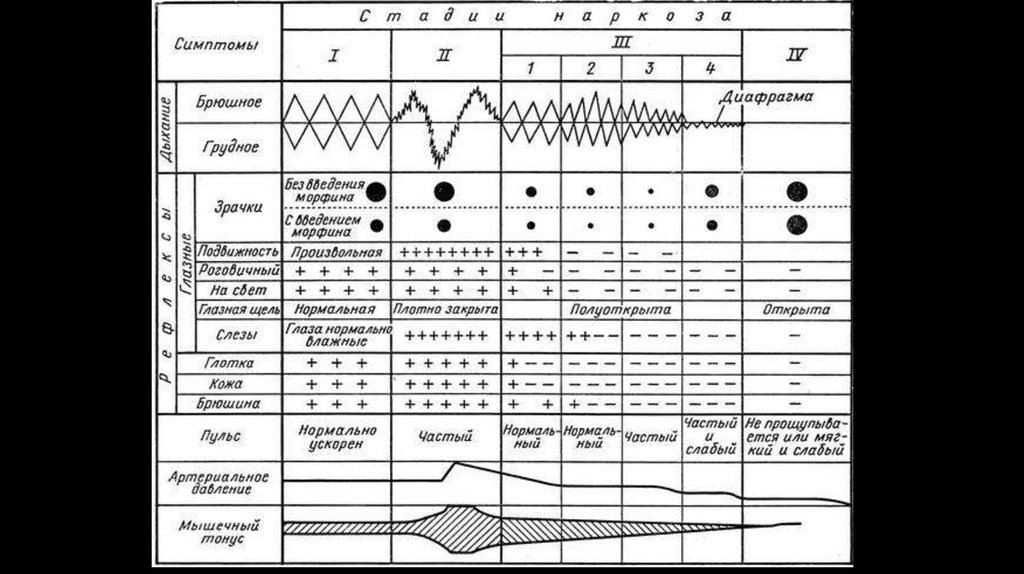
Стадии эфирногонаркоза по
Гведелу
28.
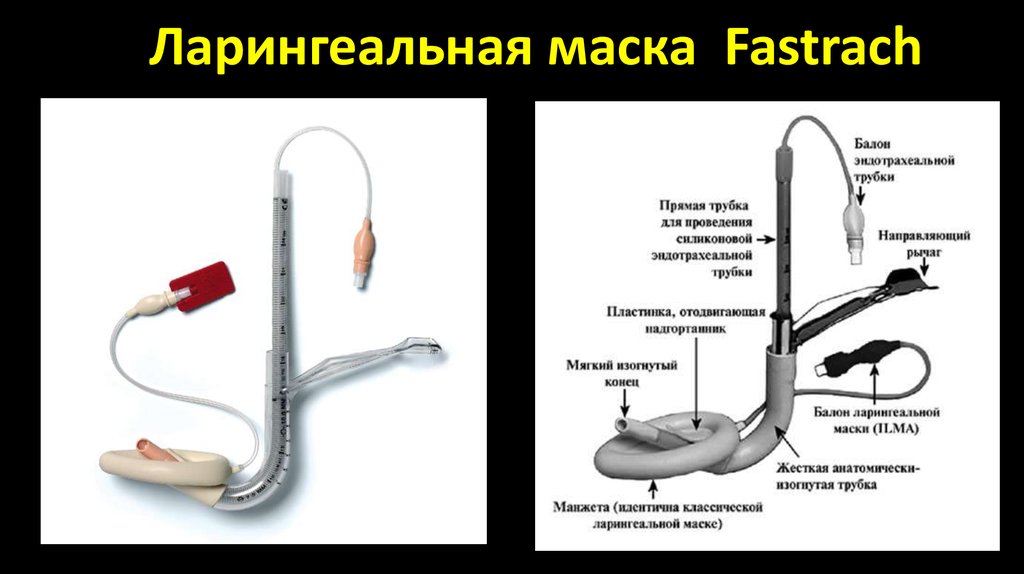
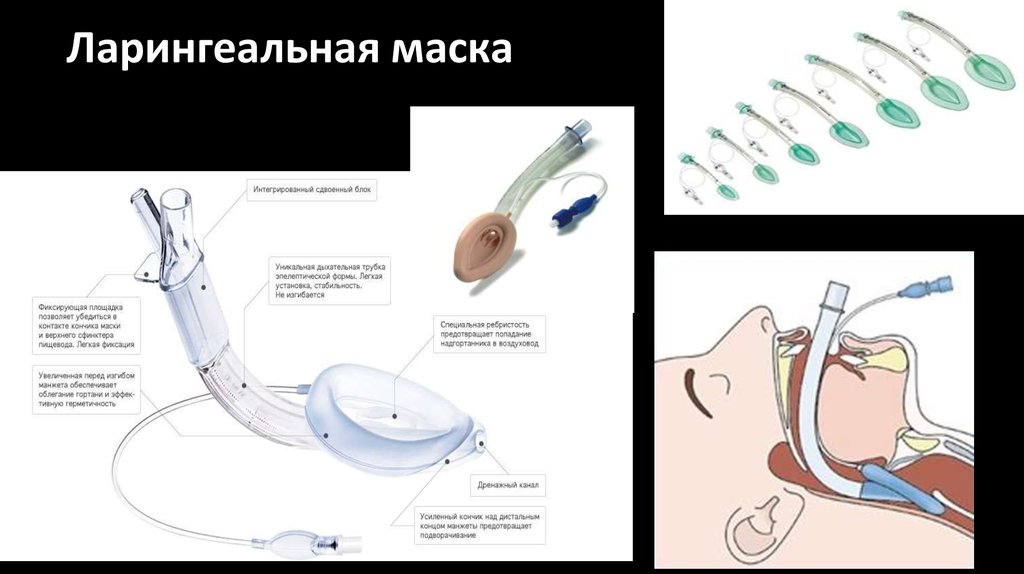
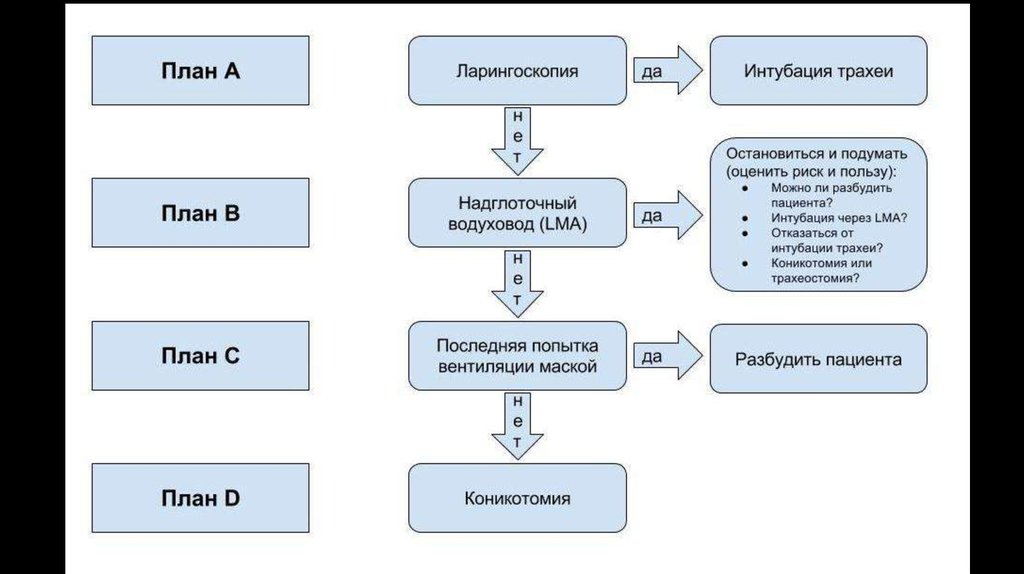
Ларингеальную маску в анестезиологии используют какальтернативу лицевой маске и обычным воздуховодам для
контроля дыхательных путей в течение непродолжительных
плановых и неотложных малотравматичных хирургических
вмешательств под общей анестезией как с сохраненным
самостоятельным дыханием, так и с применением
миорелаксантов и ИВЛ у подготовленных пациентов без риска
аспирации.
Ларингеальная маска обеспечивает высокий процент успеха
адекватной вентиляции легких, облегчает интубацию трахеи
эндотрахеальной трубкой в случаях предсказуемой и
неожиданно сложной интубации, позволяет проводить
фибробронхоскопию и фиброларингоскопию.
29. Ларингеальная маска Fastrach
30. Надгортанный воздуховод i-gel
31. Ларингеальная маска
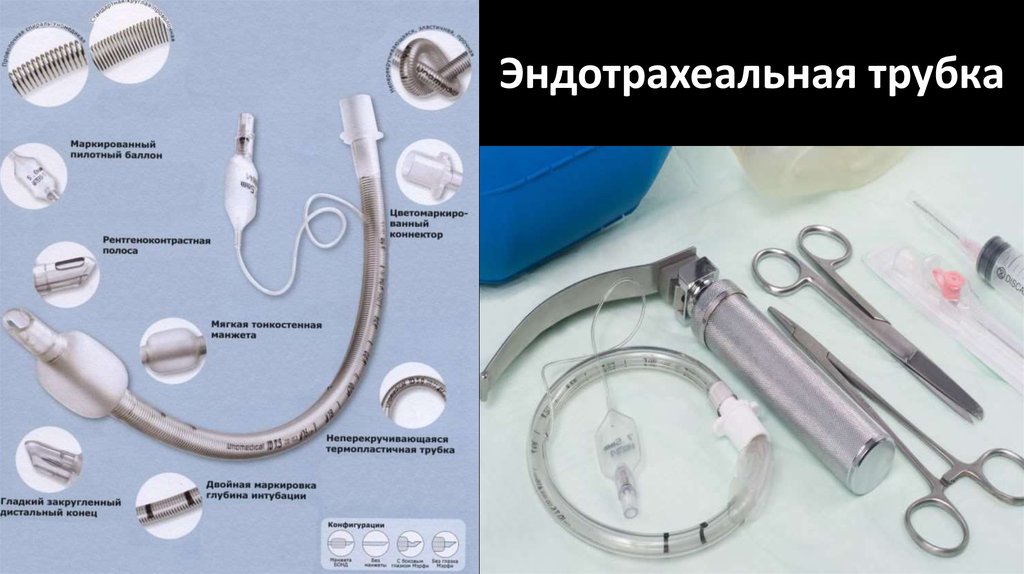
32. Преимущества эндотрахеального наркоза
• Возможность чёткого дозирования анестетика вследствиеотсутствия «мёртвого пространства»
• Быстрое управление наркозом
• Надёжная проходимость дыхательных путей
• Возможность санации трахеобронхиального дерева
33. Эндотрахеальная трубка
34. Недостатки эндотрахеального наркоза
1. Технически сложное выполнение наркоза2. Возможны осложнения в связи с применением мышечных
релаксантов, нарушением техники интубации и наличием
интубационной трубки в дыхательных путях
35. Абсолютным противопоказанием к эндотрахеальному наркозу
• Острые и подострые воспаления верхних дыхательныхпутей,
• Бронхиты, пневмонии,
• Геморрагические диатезы,
• Острые и хронические инфекционные заболевания, в
частности туберкулез легких и гортани.
• Рак или туберкулез корня языка и мягкого неба
36. Виды интубации трахеи
1. «Вслепую», под контролем пальца (З. Ф. Каландадзе, 1961,и др.);
2. С помощью непрямой (зеркальной) ларингоскопии
(Carlens, Gaensler, Hebauer, Zavod и др.);
3. С помощью прямой ларингоскопии (А. А. Червинский,
Autio и др.).
37.
38.
39.
40. Осложнения интубации трахеи
• Прямая травма (ранение языка и губ, удаление зубов, ранениеротоглотки, разрыв голосовых связок, подслизистые кровоизлияния)
• Перелом-вывих шейного отдела позвоночника (миорелаксация, травма в
анамнезе, патологическая хрупкость скелета, синдром Моркио)
• Кровотечение(интубация через нос, повреждение слизистой
ларингоскопом)
• Эмфизема средостения (разрыв слизистой
грушевидной ямки)
• Разрыв заглоточного пространства (образование
ложного
хода носоглотки => абсцесс)
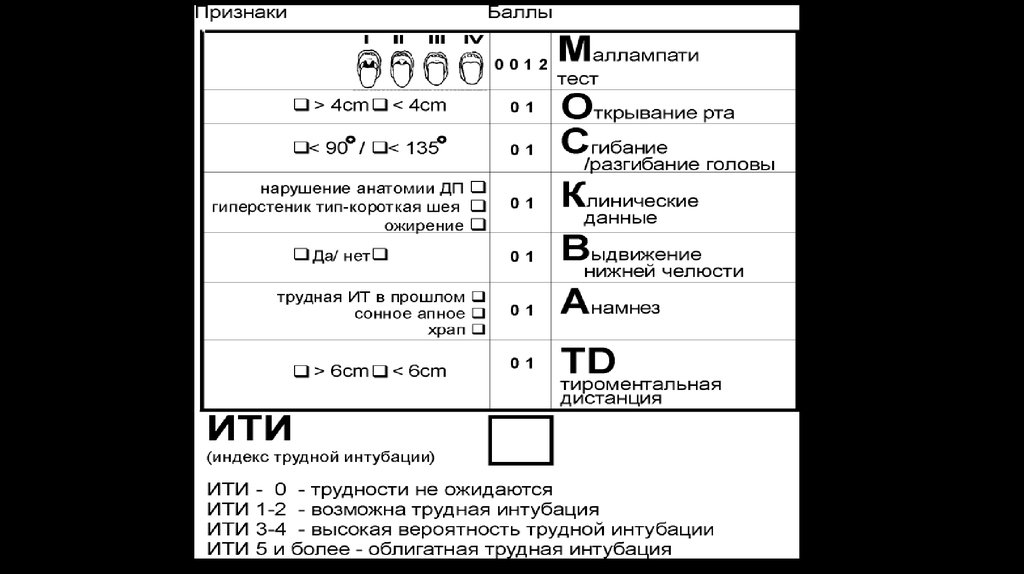
41. Основные предикторы трудной интубации
1. Тест Mallampati R.S. (1983 г.)2. Определение расстояния между резцами при открывании рта ( шкала
RODS)
3. Длина шеи, толщина шеи
4. Длина верхних резцов
5. Определение атланто-окципитального угла (тест Delikan)
6. Определение эластичности поднижнечелюстного пространства
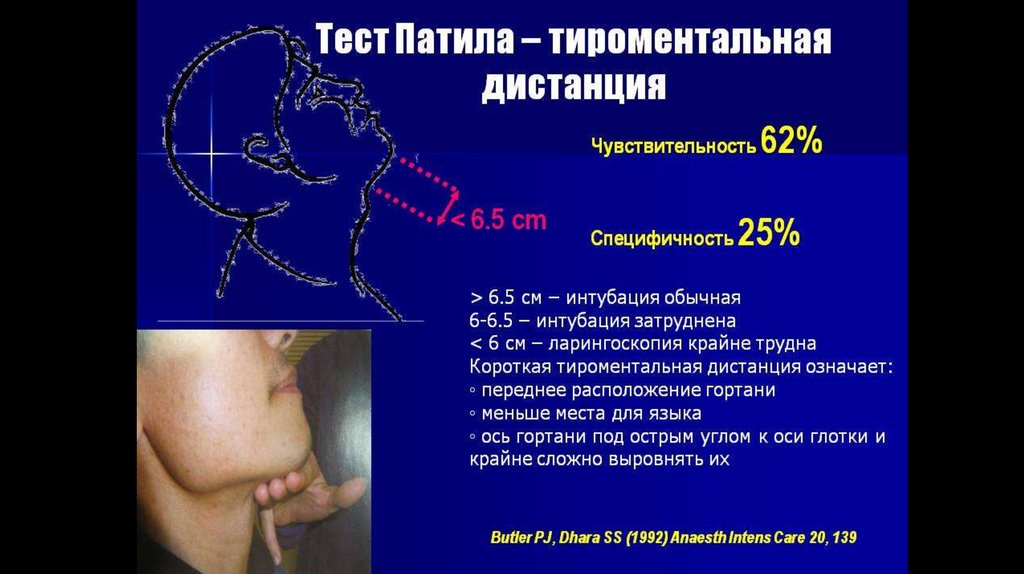
7. Тироментальное пространство (тест Patil V.U.)
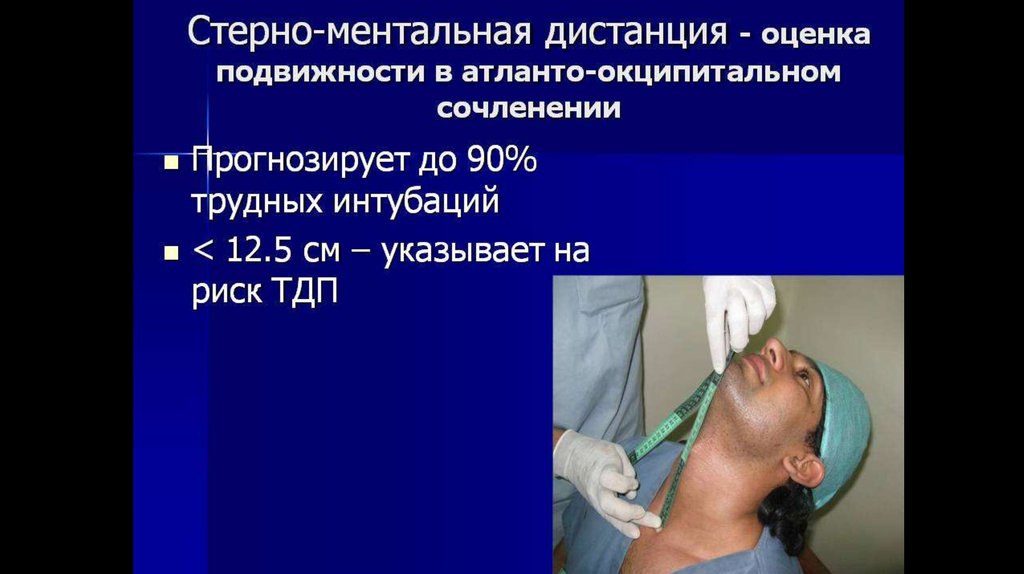
8. Стерно-ментальное расстояние (тест Savva D.)
9. Tест закусывания верхней губы
10. Шкала суммарного риска Wilson M.E. (1993 г.)
11. Шкала суммарного риска Arndt
12. Шкала суммарного риска El-Ganzourl A.R. (1996 г.)
13. Шкала суммарного риска LEMON (2000 г.)
14. Шкала суммарного риска МОСКВА
42.
43.
44. Объективная оценка ВДП
Выдвижение челюстиАномалия прикуса
Открывание рта
Движения головы
Короткая толстая шея
45.
46.
47.
•L — Look externally («осмотрите внешне») – проведениевнешнего осмотра
•E — Evaluate the 3-3-2-1 rule («оцените правило 3-3-2-1») –
оценка правила 3-3-2-1
•M – Mallampati («Маллампати») — проведение теста
Маллампати
•O – Obstruction («обструкция») – выявление признаков
обструкции
•N — Neck mobility («подвижность шеи») – оценка подвижности
в шейном отделе позвоночника
Примечание. Правило 3-3-2-1 означает, что в норме открывание рта должно быть не менее ширины трёх пальцев,
расстояние от подъязычной кости до подбородка также не менее ширины трёх пальцев, расстояние между
верхней щитовидной вырезкой и дном ротовой полости не менее ширины двух пальцев, а выдвижение нижней
челюсти (нижних резцов относительно верхних) не менее одного пальца.
48.
49.
50.
51.
Неингаляционный наркозПрименение: при небольших по объему оперативных
вмешательствах
Положительные свойства:
• не требует специальной наркозной аппаратуры
• быстрая индукция
Отрицательные стороны:
• невозможность точной дозировки наркотического вещества,
что может стать причиной возможной передозировки и
осложнений со стороны дыхания и кровообращения
52.
Многокомпонентная сбалансированная анестезияАнальгезия
(анальгетики)
Инфузионная терапия
(кристаллоидные и
коллоидные растворы)
Гемотранфузионная терапия
(плазма, эр-взвесь,
тромбоконцентрат)
Гипнотический эффект
(в/в анестетики,
бензодиазепины,
нейролептики)
ИВЛ
Миорелаксация
(миорелаксанты)
Препараты,
нормалиующие ССС
(сердечные гликозиды,
антиаритмические,
гипотензивные
препараты)
Препараты, улучшающие
микроциркуляцию
(трентал, эуфиллин)
53.
Мышечные релаксанты54.
Миорелаксанты — лекарственные средства,снижающие тонус скелетной мускулатуры с
уменьшением двигательной активности вплоть до
полного обездвиживания, применяются для создания
искусственной миоплегии в анестезиологииреаниматологии.
55.
Механизм нервно –мышечной передачи:Нервный импульс
Выделение медиатора (ацетилхолина)
Изменение постсинаптической мембраны для ионов
Возникновение потенциала концевой пластинки
Генерализация мышечного потенциала действия
Сокращение мышцы
Разрушение ацетилхолина, реполяризация мембраны.
56.
Показания к применению1. Облегчение интубации трахеи.
2. Обеспечение миорелаксации во время оперативных вмешательств,
при некоторых диагностических манипуляциях, выполняемых в
условиях общей анестезии (например, бронхоскопия).
3. Облегчение проведения ИВЛ.
4. Уменьшение потребности в анестетиках.
5. Блокада защитных реакций на холод в виде мышечной дрожи и
гипертонуса мышц при искусственной гипотермии.
6. Миорелаксация при репозиции отломков костей и вправлении
вывихов в суставах, где имеются мощные мышечные массивы.
57.
Противопоказания:1.Нервно-мышечные заболевания:
-миастения
-миопатия Дюшена или Беккера
-миотония
-нервно-мышечные травмы
2. Отсутствие условий для проведения ИВЛ.
58.
59.
Особенности действия ДМР:• Начало действия после в/в введения происходит через 30 -40
сек, длительность действия составляет 4 -6 мин.
• Вызывают мышечные фибрилляции (судорожные
подергивания и сокращения мышц), начинающиеся с мышц
лица, шеи, переходящие на мышцы грудной клетки, живота и
нижних конечностей. В последующем это приводит к
мышечным болям различной интенсивности. Для их
предупреждения используют метод прекураризации
(предшествующее введение небольших доз
недеполяризующих МР)
60.
Побочные действия ДМРГиперкалиемия (риск желудочковых аритмий, асистолии)
Повышение внутриглазного давления
Повышение ВЧД
Синдром злокачественной гипертермии
Прямой вагостимулирующий эффект (брадикардия менее 50 в
мин.)
• Повышение внутрибрюшного давления (риск регургитации)
• Гистаминовая реакция (крапивница, кашель, отёк гортани и
легких, дезориентация, обильное потоотделение, тахикардия,
остановка сердца).
61.
Состояния с высоким риском развития гиперкалиемиипри введении ДМР:
Ожоги
Обширная травма
Тяжелая внутрибрюшная инфекция
Травма спинного мозга
Энцефалит
Инсульт
Тяжелая болезнь Паркинсона
Столбняк
• Длительная неподвижность
• Разрыв артериальной аневризмы
головного мозга
• Полинейропатия
• Закрытая черепно-мозговая травма
• Утопление
• Геморрагический шок с метаболическим
ацидозом
• Миопатии
62.
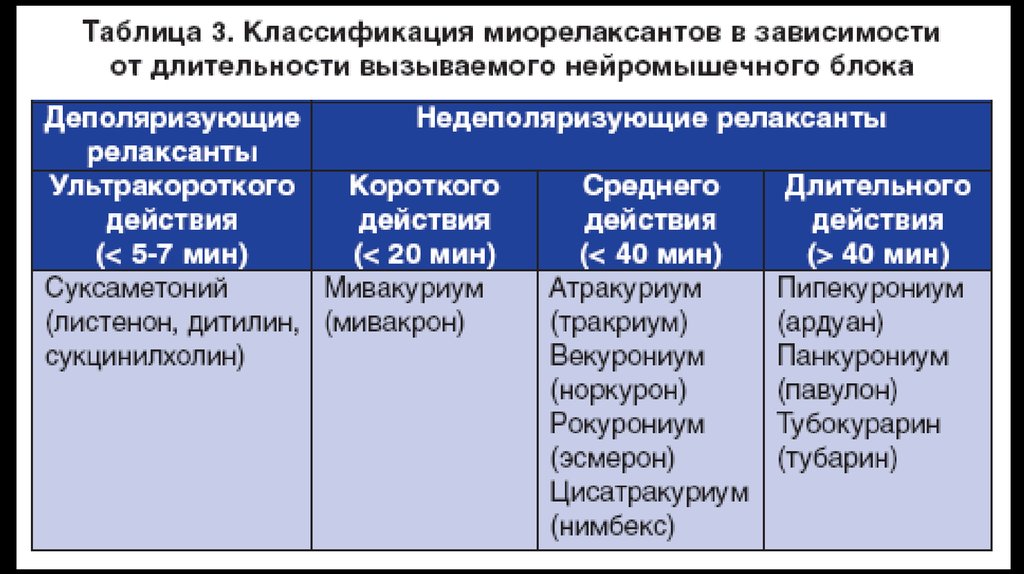
Деполяризующие миорелаксантыСукцинилхолин (дитилин, листенон)
Вводится в/в в дозе 1,5 -2,0 мг/кг. Длительность эффекта препарата 4 -6
мин.
Показания к применению:
1. Оперативные вмешательства и диагностические манипуляции
короткого действия.
2. Интубация как фактор риска и один из ключевых моментов начала
операции. При неудачной попытке интубации операция может быть
отменена, а вот действие деполяризирующих миорелаксантов - нет, что
в свою очередь потребует длительной ИВЛ.
63.
Недеполяризующие миорелаксантыАтракурий (тракриум)
• Вводится в дозе 0, 3 -0, 6 мг/кг. Интубация трахеи
производится через 90 сек после введения.
• Длительность действия 15 -35 мин
• На гемодинамические показатели существенного
влияния не оказывает
• Нет зависимости от возраста, функции печени и
почек
• Противопоказание: миастения
64.
Мивакурий (мивакрон)• Для интубации трахеи вводится в дозе 0, 15 -0, 2
мг/кг. Начало действия развивается через 2 -3 мин,
продолжительность 20 -30 мин
• Выраженный гистаминогенный эффект
(артериальная гипотензия, тахикардия)-для
предотвращения этого препарат следует вводить
медленно (в течении минуты)
• Высокая цена
65.
Векуроний (Норкурон):• Для интубации трахеи вводится в дозе 0,08 -0,1 мг/кг
• Начало действия через 90 -120 сек, длительность
эффекта 20-30 мин
• Реакции относительно редки
• Выделяется на 100% с желчью
66.
Рокуроний (Эсмерон)• Дозировка 0,6 мг/кг
• Начало действия через 60 сек, полная
релаксация развивается через 2 мин,
продолжительность действия 30 -40 мин
• По структуре сходен с векуронием, но в 8 раз
слабее
• Не вызывает клинически значимых побочных
эффектов, нет гистаминогенного эффекта
• Выделение: 55% - желчь, 35% - моча
67.
Пипекурония бромид (ардуан)• Для интубации трахеи используется в дозе 70-80 мг/кг
• Начало действия через 45-60 сек, максимальный эффект через
90 -120 сек, длительность действия 30-45 мин
• Интубацию трахеи можно выполнять через 2 -3 мин
• При повторном введении препарата доза снижается в 3 -4 раза
(10 -15 мг/кг)
• Тахикардия, повышение АД
• Низкий гистаминогенный эффект
• Реакции относительно редки
• Метаболизируется медленно, выводится с мочой, в меньшей
степени с желчью.
68.
Антидоты: Прозерин (ингибиторхолинэстеразы)
Дозировка: 0,03-0,05 мг/кг
До введения прозерина водится атропин
Противопоказан при глубоком мышечном блоке и любом
нарушении водно-электролитного балансе
Может возникнуть рекураризация
Сугаммадекс (брайдан)
• Дозировка варьируется в широких пределах 1-16 мг/кг (в
большинстве случаев 2-4 мг/кг)
• У детей – 2 мг/кг
69.
Высокочастотная искуственная вентиляция легких- это модификация традиционной ИВЛ, при которой
частота дыхания составляет от 60 до 300 в минуту
- Объемная
- Осцилляторная
- Струйная
Достигается высокая оксигенация артериальной крови
70.
Струйная ВЧ ИВЛ является методом выбора:— при операциях на трахее и бронхах, сопровождающихся вскрытием их просвета;
— в эндоларингеальной хирургии;
— при санации дыхательных путей и бронхофиброскопии у тяжелобольных, которым проводят длительную
ИВЛ;
— при необходимости проводить ИВЛ в условиях бронхо-плеврального свища;
— в процессе транспортирования тяжелобольных, нуждающихся в ИВЛ;
— при проведении непрямого массажа сердца.
Струйная ВЧ ИВЛ также показана:
— при операциях на легких;
— при бронхоскопии у больных с дыхательной недостаточностью, сердечно-сосудистыми заболеваниями,
длительных лечебных манипуляциях;
— при постепенном нарастании дыхательной недостаточности, когда еще нет абсолютных показаний к
традиционной ИВЛ;
— при угнетении дыхания в раннем послеоперационном периоде (можно непродолжительно через
воздуховод);
— при воспалительных очаговых поражениях легких;
— при ОРДС I—II стадии;
— при сердечной астме и кардиогенном отеке легких;
— при обострении хронической дыхательной недостаточности (через носовую, загубную маску или муцдштук);
— при переходе от традиционной ИВЛ к самостоятельному дыханию;
— при затруднении адаптации больного к традиционной ИВЛ.
71.
Струйная ВЧ ИВЛ не показана:— при тяжелых распространенных пневмониях и РДСВ III—IV стадий (без
сочетания с традиционной ИВЛ);
— при выраженном распространенном нарушении бронхиальной
проходимости.
Струйная ВЧ ИВЛ противопоказана:
— при крайней степени нарушения проходимости
гортани и трахеи, если проведение ВЧ ИВЛ любым
может вызвать баротравму легких в связи
затруднением вьдоха.
способом
с
72.
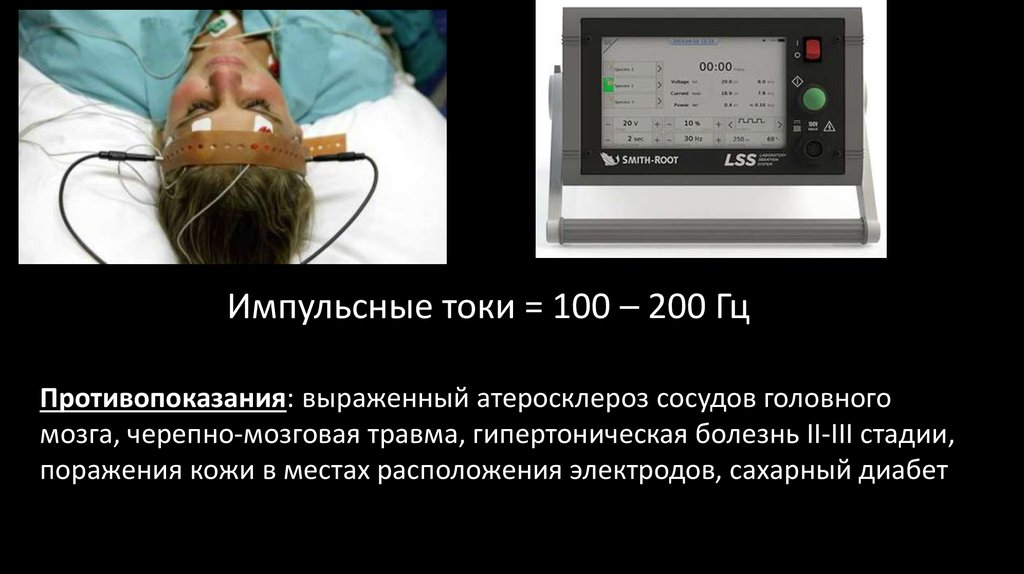
Электроанестезия- один из методов обезболивания, основанный на воздействии
электрического тока определенных параметров на головной мозг
пациента
Преимущества: исключается применение наркотических
анальгетиков, электрический ток не оказывает прямого токсического
действия, воздействуеттолько на ЦНС, после анестезии не наступает
астенизации и постнаркотической депрессии, отсутствует кумуляцaия.
Показание:
- больные выраженной токсемией (ожоги, отравления, острая почечная недостаточность,
поражение печени, эндокринные нарушения)
- акушерско-гинекологическая практика
- операции у больных с миастенией
- вмешательства на органы гепатодуоденальной системы
- послеоперационной обезболивание у перенесших сложные вмешательства (т.ч. на открытом
сердце)
73.
Импульсные токи = 100 – 200 ГцПротивопоказания: выраженный атеросклероз сосудов головного
мозга, черепно-мозговая травма, гипертоническая болезнь II-III стадии,
поражения кожи в местах расположения электродов, сахарный диабет
74.
Контроль состояния больного во время анестезии1. Внешний вид больного: цвет, температура и влажность кожи (гиперемия,
потливость могут свидетельствовать о гиперкапнии; синюшность — о гипоксии;
мраморная холодная кожа бывает при спазме периферических сосудов); размер и
форма зрачков (расширение зрачков наблюдают при недостаточном обезболивании,
развитии гипоксии, анизокорию — при нарушении мозгового кровообращения).
2. Состояние сердечно-сосудистой системы: пульс, артериальное и венозное
давление, ЭКГ. Необходимо сравнение этих показателей с исходными, поэтому
электрокардиограмма, выполненная до операции, должна быть перед глазами врача
во время анестезии.
3. Состояние системы дыхания: при спонтанном дыхании отмечают частоту,
равномерность дыхания, минутную вентиляцию легких; при ИВЛ — дыхательный и
минутный объем дыхания, давление на вдохе и выдохе. Об адекватности ИВЛ судят
по клиническим признакам и газовому составу крови.
4. Состояние ЦНС — на основании вышеописанных клинических данных и
специального метода — электроэнцефалографии.
75.
5. Функция почек — почасовой диурез. Олигурия и анурия в наркозе могутразвиваться в результате неадекватного обезболивания, гиповолемии и причин,
связанных с особенностями операции.
6. Температура тела. Кроме температуры кожи при больших операциях в грудной и
брюшной полости, при использовании гипотермии и искусственного
кровообращения, у детей, измеряют температуру в пищеводе и прямой кишке.
Понижение температуры тела может быть в результате охлаждения в операционной,
где температура воздуха ниже + 20 °С, после большой кровопотери, остановки
сердца, плохой анестезии.
7. Величина кровопотери, которую измеряют гравиметрическим,
калориметрическим методом или по объему циркулирующей крови.
8. Лабораторные данные, объем которых зависит от тяжести больного, операции и
особенностей анестезии, возможностей в каждом учреждении. Обычные
определения: гемоглобин, гематокритное число, данные кислотно-основного
равновесия, сахар крови и мочи, время свертывания, по показаниям — электролиты
плазмы и крови, коагулограмма.
76.
Особенности анестезиологическогообеспечения в экстренной хирургии
77. Особенности:
Фактор времени
«Неподготовленность» больного
1. Дефицит информации
2. Внезапность развития осложнений
3. Декомпенсация по органам и системам
4. Проблема полного желудка
• Анестезия по реанимационному типу
77
78. Патология экстренной анестезиологии
Шоковые состояния
Массивная кровопотеря
Нарушения сознания
Тяжелая сопутствующая патология
Водно-электролитные расстройства
Кислотно-основной дисбаланс
Преклонный возраст
79. Экстренная анестезия = интенсивная терапия + анестезия!
Противошоковыемероприятия
Устранение гиповолемии и дегидратации
Респираторная терапия
Инотропная поддержка
Устранение нарушений гемостаза и анемии
Нормализация электролитов плазмы
Лабораторный мониторинг
80.
1) Произвести пункцию вены и начать введение криссталоидныхрастворов, даже если предполагается катетеризация центральной вены;
2) Определить группу крови и резус-фактор под руководством врача (если
это не сделано в приемном покое);
3) Взять ОАК, КЩС, коагулограмму по указанию врача и повторять их в
течение операции;
4) Измерять пульс, артериальное давление, дыхание через 3-5 мин;
5) Подготовить и при необходимости ввести толстый зонд в желудок,
подготовить отсос;
6) Катетеризовать мочевой пузырь, измерять почасовой диурез;
7) Подключить аппарат для мониторного наблюдения;
8) Измерить температуру и начать согревать больного по указанию врача;
9) Проверить и подготовить к работе дефибриллятор.
81. Выбор анестезии
• Ингаляционный или неингаляционный• Многокомпонентная комбинированная
1. Самостоятельное дыхание
2. ИВЛ (эндотрахеально, маска)
• Регионарная
1. Центральный блок
2. Блокада нервных стволов и сплетений
• Сочетанная методика
82. Предоперационная подготовка (премедикация)
Отсутствие универсальных рекомендаций
Индивидуальный подход с учетом:
1. Тяжести состояния и возраста
2. Сопутствующей патологии
3. Фармакологического анамнеза
4. Наличия лекарственной непереносимости
Упреждающая аналгезия
Очистительная клизма
83. Экстренный больной – больной с полным желудком!
Алкогольное опьянение
Отсутствие сознания
Ожирение
Акушерство
Острая aбдоминальная
патология
83
84. Профилактика регургитации и аспирации
Удаление содержимого желудка
Положение Фовлера
Преоксигенация
Прекураризация
Плавная индукция анестезии
Прием Селлика
Интубация трахеи без желудочного
зонда
• Экстубация после
восстановления рефлексов
84
85. Индукция
• Барбитураты, бензодиазепины, опиоиды,диприван, кетамин, ГОМК
и поддержание анестезии
N2O + O2 (слабый гипнотический эффект)
N2O + O2 + НЛА или атаралгезия
N2O + O2 + в/в анестетик
N2O + O2 + галогенсодержащий анестетик
O2 + в/в анестетик
85
86.
Поддержание анестезии• Наличие инородного тела, ранения или травмы брюшной или грудной
полости с повреждением внутренних органов сопровождается
кровотечением. В таком случае использование миорелаксантов,
нейролептаналгезии, эпидурального блока, высоких доз
вазодилятирующего действия ПРОТИВОПОКАЗАНЫ !!!!!!!!
• При дефиците ОЦК восполнение кровопотери осуществляется только
компонентами крови. При их отсутствии – коллоидные (ГЭК, декстраны)
или кристаллоидные сбалансированные (трисоль, ацесоль) растворы.
Также можно производить реинфузию крови после адекватной
очистки.
• При острой кишечной непроходимости наблюдается гипопротеинемия.
В этом случае оправдано использование плазмы или белковых
препаратов (альбумин, протеин)
87.
88. Окончание анестезии
•КислородЭкстубация?
•Декураризация
-Оценка мышечного тонуса и
самостоятельного дыхания
•Антидоты и аналептики ??!
-Оценка сознания
-Восстановление рефлексов
• Решение вопроса об послеоперационном
обезболивании (эпидуральный катетер или
анальгетики) ???
•Перевод под наблюдение
88
89.
Особенности анестезиологического пособияв акушерстве
90.
Основные требования к анестезии в акушерстве:• Безопасность препарата в отношении плода и
новорождённого.
• Отсутствие отрицательного влияния на
сократительную деятельность матки.
• Управляемость анестезии.
• Достаточная наркотическая сила и большая
терапевтическая широта препаратов.
91.
ПОЛОЖЕНИЕ 1.Необходимо знать и учитывать при проведении
анестезиологического пособия и интенсивной терапии
физиологические изменения организма беременной женщины
во время беременности, а также классы тератогенности
лекарственных препаратов, используемых в периоперационном
периоде.
92.
Значимые изменения сердечно-сосудистой системы• Развитие аортокавальной компрессии может привести к критическому снижению
венозного возврата и плацентарного кровотока, особенно в условиях
симпатической блокады на фоне регионарной анестезии.
• Увеличивается риск ранения вен эпидурального пространства при проведении
пункции и катетеризации.
• Из-за расширения вен уменьшается объем эпидурального пространства и
требуется меньшая доза (до 30%) местного анестетика.
• У здоровой женщины кровопотеря в 1500 мл может протекать без развития шока.
• Высокий уровень гемоглобина (более 140 г/л) может свидетельствовать о
преэклампсии или выраженной дегидратации.
• Сердечный выброс остается высоким в течение нескольких часов после
родоразрешения и может при заболеваниях сердца или легких приводить к
угрожающим состояниям.
• Высокое венозное давление является фактором риска тромбоэмболических
осложнений.
93.
Значение изменений дыхания:• Отечность слизистой верхних дыхательных путей и ригидность грудной клетки
могут обусловить трудную интубацию трахеи.
• Слизистая верхних дыхательных путей легко кровоточит при травме и поэтому
интубация через нос в акушерстве не используется.
• Необходимо применять эндотрахеальные трубки меньшего диаметра - № 6-7.
• Низкий резерв кислорода может привести к быстрому развитию гипоксии, что
требует проведения преоксигенации перед интубацией трахеи 100%
кислородом в течение 3 мин.
• При проведении ИВЛ у беременной женщины в третьем триместре требуются
больший МОД и ЧД для достижения умеренной гипервентиляции.
• За счет гипервентиляции и низкой МАК при использовании ингаляционных
анестетиков происходит более быстрая индукция в наркоз.
94.
Изменения нервной системы при физиологически протекающейбеременности
• Отмечается снижение возбудимости коры головного мозга;
• К концу беременности и к родам повышается деятельность подкорковых структур,
ретикулярной формации ствола головного мозга, что подготавливает женщину к
родам;
• В ранние сроки беременности происходят изменения вегетативной нервной
системы: склонность к ваготонии - это состояние определяет клинические
симптомы: слюнотечение, тошнота, изменение вкуса и обоняния;
• Увеличивается уровень β-эндорфина до 30%, что способствует повышению порога
болевой чувствительности.
• Уменьшается объем эпидурального пространства, что требует использования
меньшего объема местного анестетика.
95.
Изменения печени при физиологически протекающей беременностиУвеличение печеночного кровотока
Нагрузка и основная функция усиливаются;
Увеличивается содержание гликогена в печени;
Развивается относительная гипопротеинемия, гипоальбуминемия, что может
привести к увеличению свободной фракции некоторых лекарств (бупивакаин,
тиопентал натрия);
Увеличивается активность ЛДГ, ЩФ, уровень холестерина в крови.
Снижен уровень холинэстеразы.
Прогестерон оказывает релаксирующее влияние на сфинктер желчного пузыря.
Во время беременности отмечается склонность к холестазу (холестатический
гепатоз).
Происходит более быстрая биотрансформация ряда лекарственных веществ в
организме беременной женщины.
96.
Изменения почек и мочевыводящих путей при физиологическипротекающей беременности
• Увеличивается почечный кровоток и клубочковая фильтрация до 40%.
• Дополнительно ежедневно фильтруется 100 л жидкости
• В начале беременности диурез возрастает до 2000 мл до 32 недели, а
снижается к концу беременности до 1200 мл.
• Происходит снижение уровня мочевой кислоты и креатинина
• Развивается ортостатическая протеинурия и глюкозурия
• За счет влияния прогестерона (релаксирующий эффект) происходит
снижение тонус мочеточников, лоханок; увеличивается емкость мочевых
путей
• Существует высокий риск развития МКБ и острого гестационного
пиелонефрита.
97.
Изменения системы гемостаза при физиологически протекающейбеременности
• Рост ряда факторов свертывания (фибриноген, факторы VII, VIII, IX, XII), уровня Dдимера.
• Снижение уровня физиологических антикоагулянтов – антитромбина III, протеинов
С и S.
• Снижение активности фибринолиза – увеличение уровня активированного
тромбином ингибитора фибринолиза -TAFI (thrombin activatable fibrinolysis
inhibitor) до 7,60-13,50 мкг/мл к 35-36 нед, увеличивается уровень ингибиторов
активатора плазминогена (PAI-1 и PAI-2).
• В родах происходит дополнительная активация, как системы гемостаза, так и
фибринолиза.
• Состояние гиперкоагуляции сохраняется, как минимум, до 6 недель после родов.
• Высокий риск тромбоэмболических осложнений (илеофеморальный тромбоз)
98.
Изменения органов желудочно-кишечного тракта при физиологическипротекающей беременности
Увеличение аппетита в первые месяцы.
Могут быть вкусовые извращения или прихоти.
Повышается внутрибрюшное давление.
Изменяется секреторная функция желудка - снижается рН желудочного сока до 2,5 от
25 до 60% женщин.
Желудок смещается к верху и кзади, снижается его тонус, затрудняется эвакуация
пищи.
Может увеличивается внутрижелудочное давление до 40 см вод ст.
Развивается гипотония нижнего отдела кишечника (запоры, геморрой).
Увеличивается всасывание в кишечнике микроэлементов, воды, питательных
веществ.
Снижается тонус эзофагеального сфинктера – изжога отмечается у 70% беременных
женщин.
99.
Значение изменений желудочно-кишечного тракта дляанестезиолога:
• Все беременные женщины представляют группу риска по развитию
аспирационного синдрома. Требуется быстрая индукция, нельзя
долго проводить масочную вентиляцию, должна выполняться
быстрая интубация трахеи и герметизация манжетой.
• Наркотические аналгетики замедляют эвакуацию пищи, а
холиноблокаторы (атропин) снижают тонус эзофагеального
сфинктера.
• Обязательно опорожнение желудка и прием антацидов перед
проведением анестезии.
100.
Препараты, отнесенные к категории тератогенных• Цитостатики
• Пероральные сахароснижающие
препараты
• Непрямые антикоагулянты
• Тетрациклин
• Левомицетин
• Литий и его препараты
• Йод и его препараты
• Ртуть и препараты её содержащие
• Антитиреойдные средства
• Антагонисты фолиевой кислоты
• Свинец
• Талидомид
• Кокаин и другие наркотики
• Атенолол
• Фенобарбитал
• Нейролептики и бензодиазепины
• Алкоголь
• Ингибиторы АПФ
• Антагонисты ангиотензин 11 рецепторов
• Аминокапроновая кислота
• Эрготамин
• Хинидин
• Антидепрессанты
• Противоопухолевые антибиотики
• Половые гормоны
• Нитрофураны
• Гормоны коры надпочечников
• Сульфониламиды
• Вальпроевая кислота
• Противосудорожные средства
• Аспирин
• Аминогликозиды
101.
ПОЛОЖЕНИЕ 2.Обязательно оформить в истории болезни согласие/отказ пациентки
(или её родственников /представителей) на предлагаемый метод
анестезиологического пособия, проведение необходимых манипуляций
и интенсивной терапии
ПОЛОЖЕНИЕ 3.
Перед операцией обязателен осмотр анестезиолога-реаниматолога с
регистрацией операционно - анестезиологического
(анестезиологического перинатального) риска, риска трудной интубации
трахеи, риска тромбоэмболических осложнений, риска аспирационного
синдрома и указания о проведенных профилактических мероприятиях в
истории родов.
102.
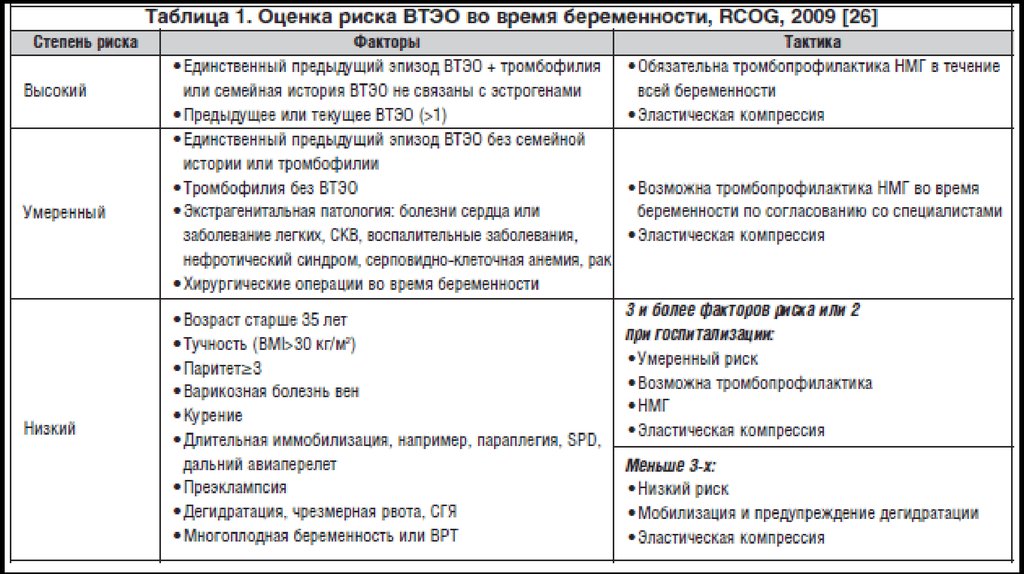
Шкала анестезиологического перинатального риска103.
104.
105.
ПОЛОЖЕНИЕ 4.При проведении анестезиологического пособия в акушерстве вне
зависимости от выбранного метода обезболивания (общая
анестезия, регионарная анестезия) рабочее место врача
анестезиолога-реаниматолога должно быть оборудовано для
оказания неотложной помощи и коррекции возможных
осложнений.
106.
Общая анестезия при операции кесарева сечения.Показания:
• Отказ пациентки от регионарной анестезии.
• Тяжелая гиповолемия у матери (кровопотеря, шок,
отслойка плаценты)
• Острый дистресс плода (выпадение пуповины,
длительная брадикардия).
• Врожденные или приобретенные коагулопатии у
матери с клиническими проявлениями.
• Системные инфекции.
• Некоторые заболевания ЦНС.
107.
Протокол общей анестезии при операции кесарева сечения.Подготовка: опорожнение желудка через зонд, Н2-гистаминовые
блокаторы внутривенно, метоклопрамид.
Антибиотикопрофилактика: за 30 минут до разреза кожи
Неинвазивный мониторинг: SpO2, АД, ЧСС, ЭКГ, диурез.
Премедикация: Холиноблокатор (атропин 0,3-0,5 мг, метацин),
антигистаминные препараты (димедрол, тавегил, супрастин).
Преоксигенация: 100% кислород подается через маску наркозного аппарата
в течение 3 мин.
108.
Вводный наркоз до извлечения плода: Тиопентал натрия 7-8 мг/кг.Кетамин 1,5-2,0 мг/кг – данный препарат должен использоваться только при
артериальной гипотонии и шоке.
Возможна комбинация внутривенной анестезии с ингаляцией N2O/О2 2:1,
изофлюрана или севофлюрана до 1,5 об%. Нежелательно использование
бензодиазепинов.
Наркотические аналгетики: фентанил, ремифентанил применяются в составе
вводного наркоза только при артериальной гипертензии любого генеза.
Миоплегия: возможна прекураризация антидеполяризующими миорелаксантами
(ардуан, тракриум, цисатракуриум), для интубации трахеи сукцинилхолин (дитилин,
листенон) 2 мг/кг.
Масочная вентиляция должна быть сведена к минимуму или совсем не проводиться!
ИВЛ: ДО - 6,0 мл/кг, ЧД – 18-20 в мин, вдох/выдох 1:2, можно ПДКВ до 3-5 см. вод. ст.
FiO2- 30%.
109.
Поддержание анестезии после извлечения плода: либо внутривеннаяанестезия: тиопентал натрия 7-8 мг/кг, кетамин 1,0-2,0 мг/кг, пропофол 3
мг/кг, седуксен 10 мг, либо ингаляционная анестезия N2O/О2 2:1, изофлюран
или севофлюран до 1,5 об%. В любом случае применяются наркотические
аналгетики: фентанил 100-200 мкг.
Миоплегия: ардуан, тракриум, павулон и т.д.
Инфузионная терапия: Кристаллоиды 15-20 мл/кг
Прочее: антибиотикопрофилактика – цефалоспорины 1-2 пок. после
извлечения плода и пережатия пуповины.
110.
ПОЛОЖЕНИЕ 5.Вне зависимости от выбранного метода
анестезиологического пособия или при
проведении интенсивной терапии беременная
женщина должна находиться в положении на
боку или с наклоном влево.
111.
112.
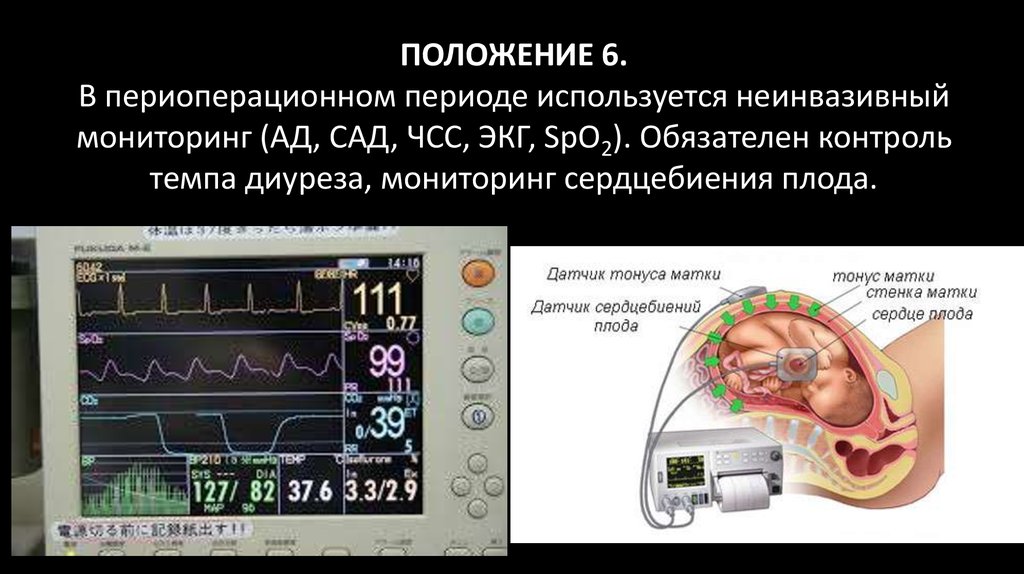
ПОЛОЖЕНИЕ 6.В периоперационном периоде используется неинвазивный
мониторинг (АД, САД, ЧСС, ЭКГ, SpO2). Обязателен контроль
темпа диуреза, мониторинг сердцебиения плода.
113.
114.
ПОЛОЖЕНИЕ 7.При проведении общей и регионарной
анестезии необходимо знать и учитывать
показания и противопоказания для каждого
метода.
115.
Показания к эпидуральной анестезии в акушерстве:Абсолютные показания для проведения эпидуральной
аналгезии/анестезии в родах:
Артериальная гипертензия любой этиологии (преэклампсия,
гипертоническая болезнь, симптоматические артериальные гипертензии).
Роды у женщин с экстрагенитальной патологией (гипертоническая болезнь,
пороки сердца, заболевания органов дыхания - астма, почек –
гломерулонефрит, высокая степень миопии, повышение внутричерепного
давления).
Роды у женщин с антенатальной гибелью плода (в данном случае главным
аспектом является психологическое состояние женщины).
Роды у женщин с текущим или перенесенным венозным тромбозом.
Юные роженицы (моложе 18 лет).
116.
117.
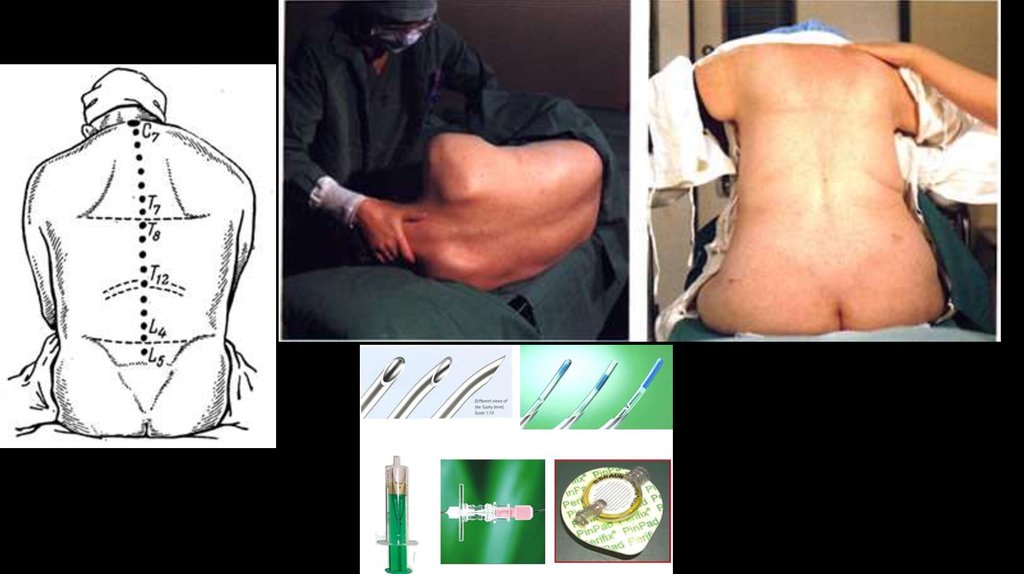
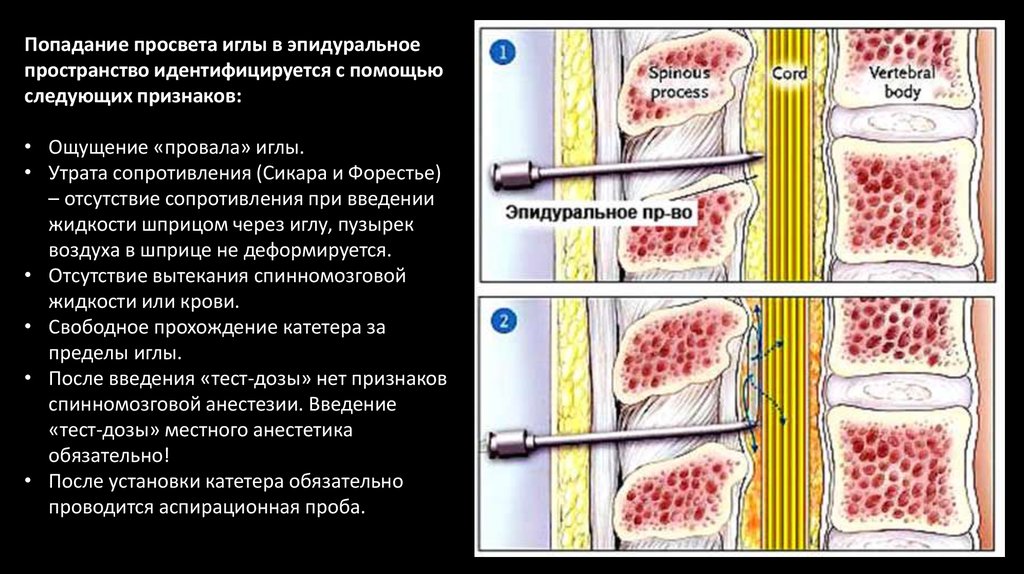
Попадание просвета иглы в эпидуральноепространство идентифицируется с помощью
следующих признаков:
• Ощущение «провала» иглы.
• Утрата сопротивления (Сикара и Форестье)
– отсутствие сопротивления при введении
жидкости шприцом через иглу, пузырек
воздуха в шприце не деформируется.
• Отсутствие вытекания спинномозговой
жидкости или крови.
• Свободное прохождение катетера за
пределы иглы.
• После введения «тест-дозы» нет признаков
спинномозговой анестезии. Введение
«тест-дозы» местного анестетика
обязательно!
• После установки катетера обязательно
проводится аспирационная проба.
118.
Схемы эпидуральной анестезии при операции кесарева сечения:Ропивакаин 0,75% – 15-20 мл, Бупивакаин 0,5% – 15-20 мл
Для усиления и пролонгирования эффекта – фентанил 50-100 мкг + седация
внутривенно тиопентал натрия 50-100 мг, пропофол 30-50 мг. Катетер их
эпидурального пространства удаляется после активизации пациентки.
Эпидуральная аналгезия в родах
Ропивакаин 0,1% - до 10 мг и бупивакаин 0,25-0,125% - 10-12 мг.
Для усиления и пролонгирования эффекта к местному анестетику добавляется
наркотический аналгетик (фентанил 25-100 мкг, морфин 5-10 мг, альфентанил 50 мкг/мл,
суфентанил 20 мкг, петидин 25 мг). Общая продолжительность ЭА - 3-3,5 ч. Степень
раскрытия шейки матки на момент выполнения ЭА не имеет принципиального значения
для исхода родов
119.
Показания для спинальной анестезии в акушерстве:• Анестезия при операции кесарева сечения.
• Комбинированная спинально-эпидуральная анестезия в родах или
при операции кесарева сечения.
Преимущества спинальной анестезии перед эпидуральной при
операции кесарева сечения:
Более быстрое начало эффекта.
Более дешевый метод (по сравнению с эпидуральной анестезией).
Менее болезненная при исполнении.
Требуется более низкая доза местного анестетика и исключена
передозировка местного анестетика.
Более полный сенсорный и моторный блок.
120.
Схемы спинальной анестезии• Маркаин Спинал 10-12,5 мг интратекально.
• Маркаин Спинал 10-12,5 мг интратекально +
седация внутривенно тиопентал натрия 50-100
мг, пропофол 50-100 мг.
121.
Противопоказания к регионарной анестезии вакушерстве
• Нежелание пациента;
• Недостаточная компетентность врача в технике обезболивания, его проведения и
лечения возможных осложнений;
• Выраженная гиповолемия (геморрагический шок, дегидратация);
• Нарушение свертывания крови в сторону гипокоагуляции (АЧТВ более чем в 1,5
раза, МНО более 1,5) и тромбоцитопении - менее 100*109, приобретенные или
врождённые коагулопатии;
• Гнойное поражение места пункции;
• Непереносимость местных анестетиков;
• У больной с фиксированным сердечным выбросом (искусственный водитель ритма
сердца, стеноз аортального клапана, коарктация аорты, выраженный стеноз
митрального клапана);
• Тяжелая печеночная недостаточность;
• Демиелинизирующие заболевания нервной системы и периферическая
нейропатия.
122.
Спинально-эпидуральная аналгезия.В субарахноидальное пространство вводится
2-3 мг бупивакаина изолированно или в
комбинации с наркотическим аналгетиком
(фентанил 10-25 мкг, суфентанил 7,5 мкг) а в
дальнейшем продолжается эпидуральное
введение препаратов. Позволяет очень
быстро достичь обезболивающего эффекта.
123.
Относительные показания к проведению эпидуральной
аналгезии/анестезии в родах:
Непереносимые болезненные ощущения роженицы во
время схваток.
Аномалии родовой деятельности (акушер должен
учитывать эффекты эпидуральной аналгезии на второй
период родов).
Родоразрешение при помощи акушерских щипцов.
Преждевременные роды.
Плацентарная недостаточность.
Крупный плод.
операция кесарева сечения.
124.
ПОЛОЖЕНИЕ 8.При проведении общей и регионарной
анестезии необходимо соблюдать технологию
метода, использовать разрешенные акушерстве
препараты и максимально безопасный и
качественный расходный материал (иглы,
катетеры).
125.
ПОЛОЖЕНИЕ 9.Отказ от проведения регионарной анестезии
(спинальная, эпидуральная, комбинированная
спинально-эпидуральная) при операции кесарева
сечения может быть связан только с наличием
противопоказаний. Отказ от проведения регионарной
анестезии должен быть обоснован в истории болезни.
126.
ПОЛОЖЕНИЕ 10.При технических трудностях в проведении
регионарной анестезии должны быть
использованы все другие варианты доступа или
метода регионарной анестезии. Решение об
изменении плана анестезии согласуется с
заведующим отделением.
127.
ПОЛОЖЕНИЕ 11.В ближайшем послеоперационном периоде вне
зависимости от метода анестезиологического
пособия все пациентки наблюдаются в палате
интенсивной терапии родильного дома или РАО.
128.
Синдром Мендельсона(аспирационный пневмонит,
кислотно-аспирационный
синдром) - острое повреждение
легких неинфекционной
природы, связанное с
попаданием кислого
содержимого желудка в нижние
дыхательные пути.
129.
Лечение синдрома Мендельсона• Удаление аспирата из полости рта и дыхательных путей с помощью электроотсоса.
• Интубация трахеи и перевод больного на ИВЛ в режиме гипервентиляции с
ингаляцией 100% кислорода.
• Зондовое опорожнение желудка и санационная бронхоскопия: для
бронхоальвеолярного лаважа используется стерильный физраствор.
• С целью ликвидации бронхиолоспазма вводится атропин, эуфиллин, преднизолон
или дексаметазон, орципреналин.
• Перкуссионный массаж грудной клетки.
• Для нейтрализации высокой кислотности осуществляются щелочные ингаляции
раствора гидрокарбоната натрия.
• Проводится инфузия электролитных растворов, глюкозы, свежезамороженной
плазмы, альбумина; стимуляция диуреза.
• Антибиотикотерапия показана для профилактики и лечения аспирационной
пневмонии.
• Экстубация производится после восстановления спонтанного дыхания и
самостоятельной способности поддержания адекватного газообмена.








































































































 Медицина
Медицина








