Похожие презентации:
Тромбоэмболия легочной артерии. Современные подходы к диагностике и лечению
1. Тромбоэмболия легочной артерии
Современные подходы кдиагностике и лечению
Выполнили студенты 543 группы:
Данилина Е.С.
Петрова Е.М.
2. Определение
• Тромбоэмболия лёгочной артерии (ТЭЛА) —острая окклюзия ствола или ветвей
легочной артерии тромбом или эмболом,
сформировавшимися в венах большого
круга кровообращения или полостях
правого сердца
3. Эпидемиология
• ТЭЛА, как следствие тромбоза глубоких вен(ТГВ) занимает третье место среди причин
смерти населения от сердечно-сосудистых
заболеваний. На аутопсии выявляют в 7–10%
случаев.
• ТЭЛА при жизни не диагностируется более чем
у 1/2 больных.
• Летальность при ТЭЛА крупных ветвей
составляет 30%, хотя на фоне своевременной и
адекватной терапии снижается до 10%
4. Предрасполагающие факторы
Серьезные предрасполагающие факторы (>10)Перелом нижней конечности
Госпитализация по поводу сердечной недостаточности или фибрилляции /трепетания
предсердий ( в течение предыдущих 3 месяцев)
Смещение тазобедренного или коленного сустава
Массивная травма
Инфаркт миокарда ( в течение предыдущих 3 месяцев)
Предшествующие случаи венозной тромбоэмболии
Повреждение спинного мозга
Предрасполагающие факторы средней степени значимости (2-9)
Артроскопические операции на коленном суставе
Аутоиммунные заболевания
Переливания крови
Центральный венозный катетер
Химиотерапия
Хроническая сердечная или дыхательная недостаточность
Препараты стимулирующие эритропоэз
Заместительная гормональная терапия
Экстракорпоральное оплодотворение
5.
Инфекции (в частности пневмонии, инфекции мочевых путей и ВИЧ)Воспалительные заболевания кишечника
Онкологические заболевания(с высоким риском метастатического поражения)
Прием пероральных контрацептивов
Инсульт
Послеродовой период
Тромбоз поверхностных вен
Тромбофилия
Слабые предрасполагающие факторы (<2)
Постельный режим более 3 суток
Сахарный диабет
Артериальная гипертензия
Вынужденное положение сидя( долгий авиаперелет )
Возраст
Лапароскопическая операция (напр. холецистэктомия)
Ожирение
Беременность
Варикозное расширение вен
6. Патогенез
7.
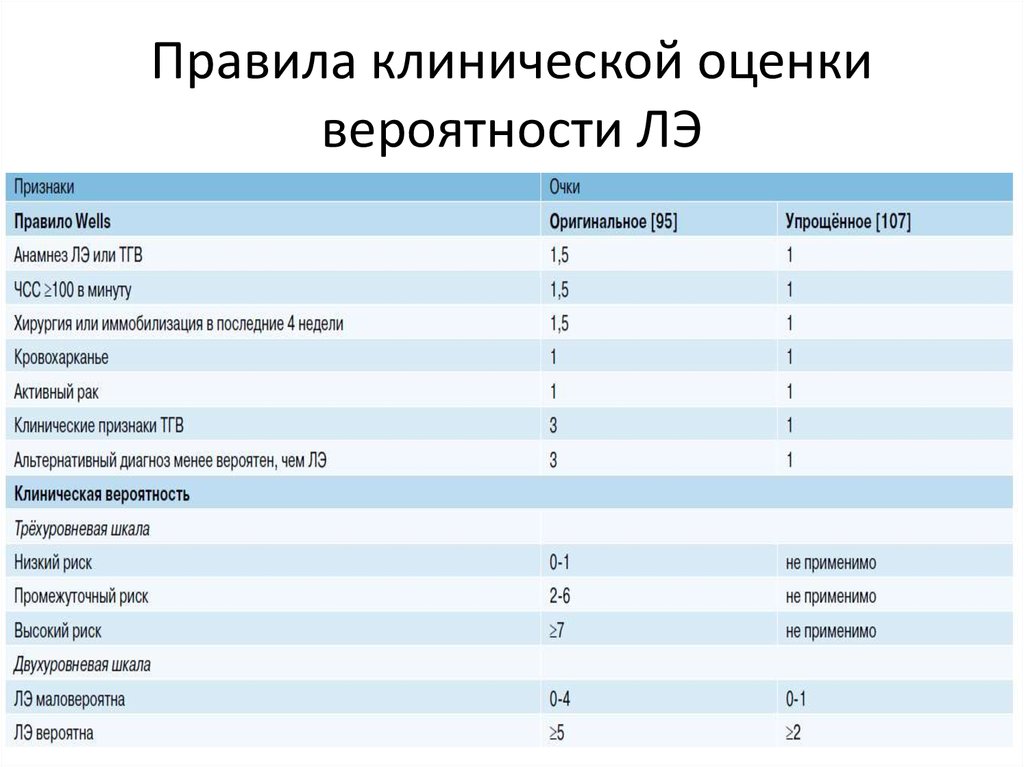
8. Правила клинической оценки вероятности ЛЭ
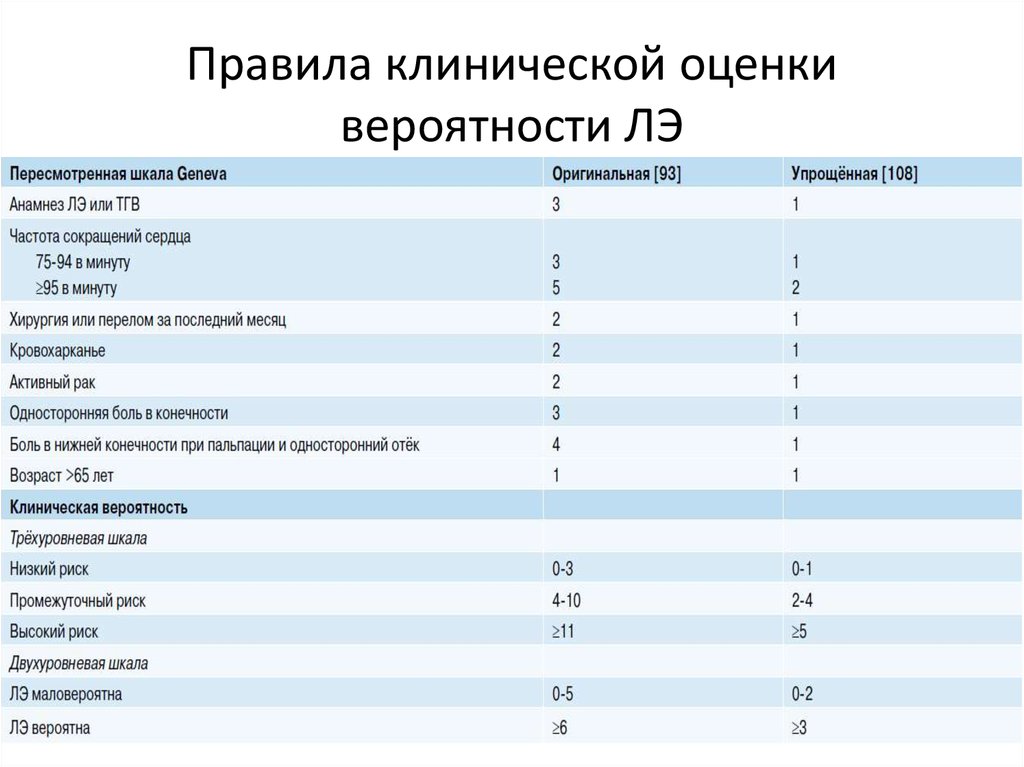
9. Правила клинической оценки вероятности ЛЭ
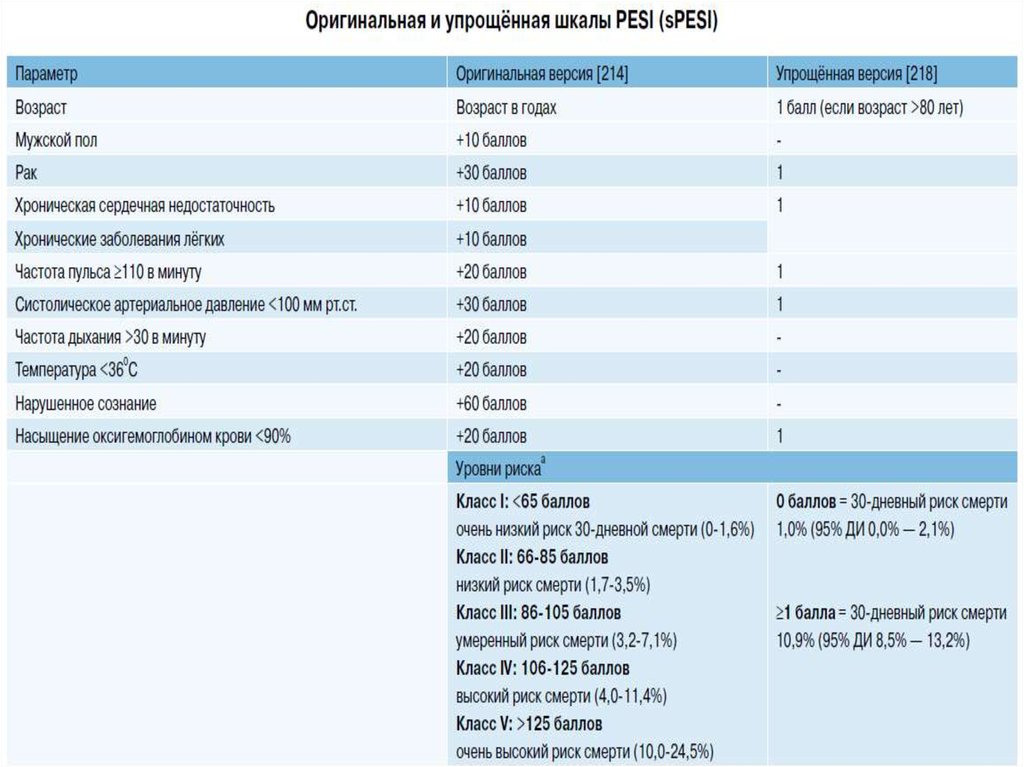
10. Шкала оценки риска ВТЭО у нехирургических больных
Активное злокачественное новообразование (метастазы и/илихимиотерапия/радиотерапия <6 мес назад)
3
ВТЭО в анамнезе (за исключением тромбоза поверхностных вен)
3
Ограниченная подвижность (постельный режим с выходом в туалет 3 сут и более)
3
Известная тромбофилия (дефекты антитромбина, протеина С или S, фактор V
Лейдена, G20210A мутация
протромбина, антифосфолипидный синдром)
3
Травма и/или операция менее или равно 1 мес назад
2
Возраст 70 лет и более
1
Сердечная и/или дыхательная недостаточность
1
Инфаркт миокарда или ишемический инсульт
1
Острая инфекция и/или ревматологическое заболевание
1
Ожирение (ИМТ >30 кг/м)
1
Продолжение использования гормональной заместительной терапии или
пероральных контрацептивов
1
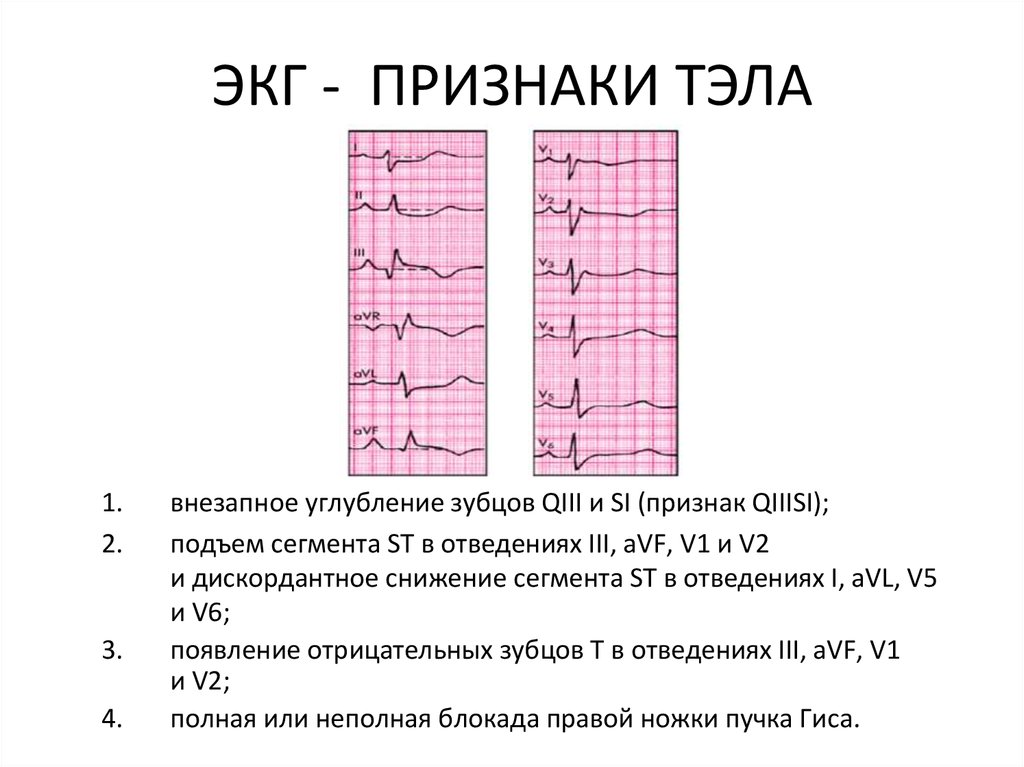
11. ЭКГ - ПРИЗНАКИ ТЭЛА
1.2.
3.
4.
внезапное углубление зубцов QIII и SI (признак QIIISI);
подъем сегмента ST в отведениях III, aVF, V1 и V2
и дискордантное снижение сегмента ST в отведениях I, aVL, V5
и V6;
появление отрицательных зубцов Т в отведениях III, aVF, V1
и V2;
полная или неполная блокада правой ножки пучка Гиса.
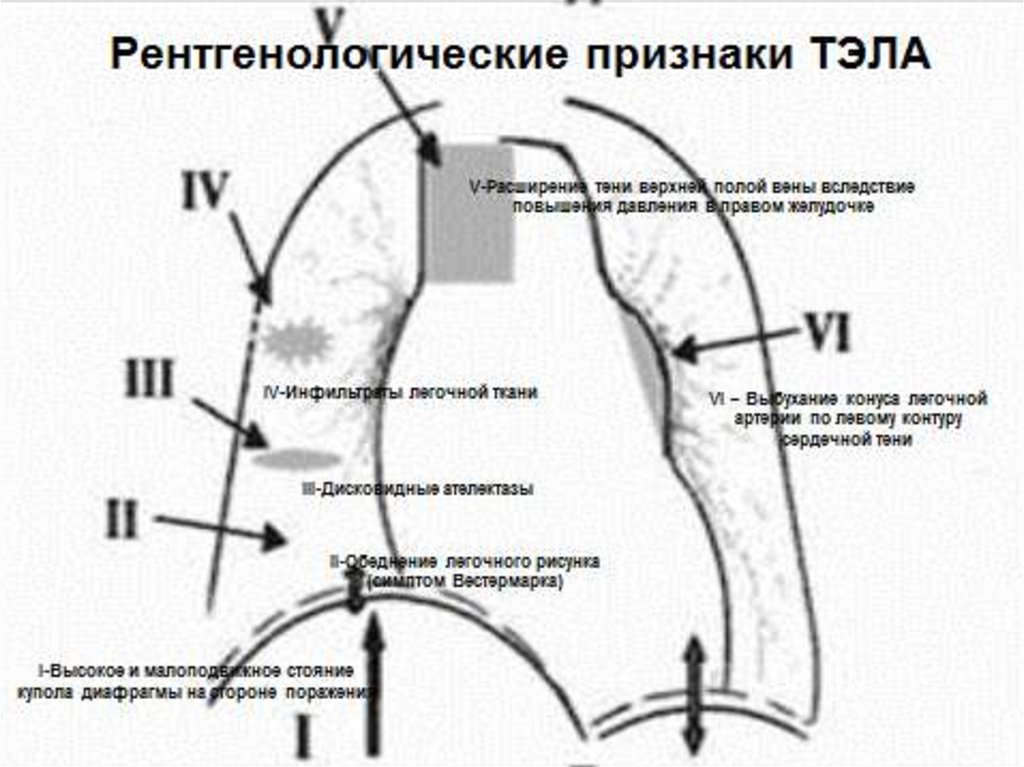
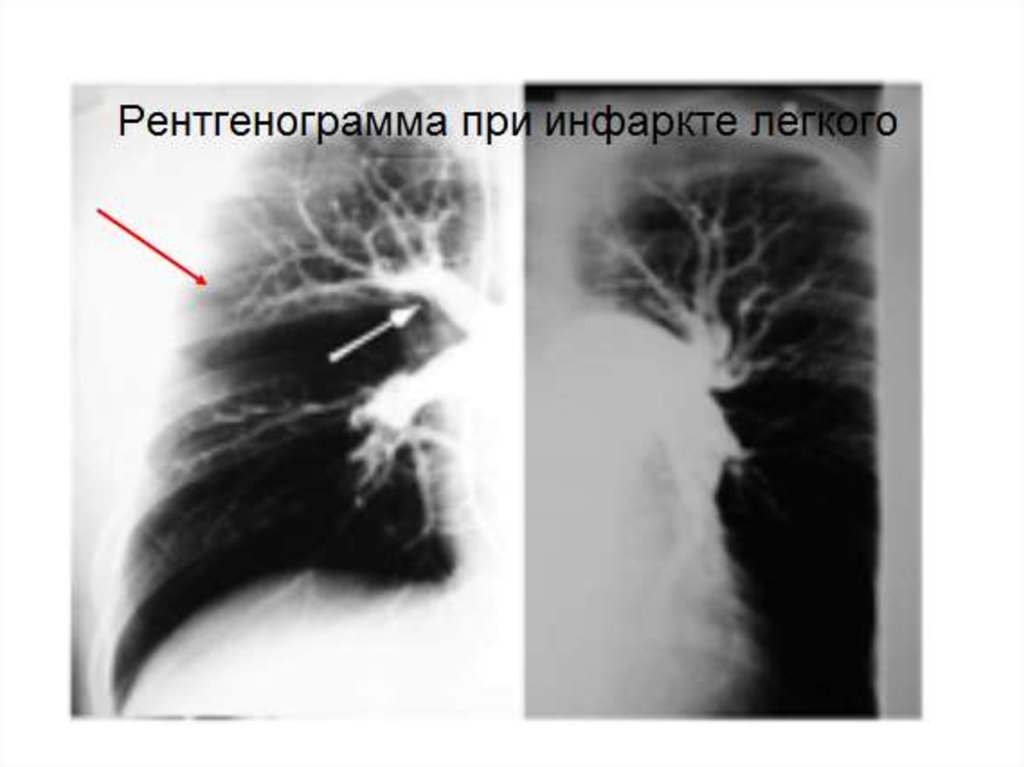
12. Рентгенологические признаки ТЭЛА
V-Расширение тени верхней полой вены вследствиеповышения давления в правом желудочке
IV-Инфильтраты легочной ткани
III-Дисковидные ателектазы
II-Обеднение легочного рисунка
(симптом Вестермарка)
I-Высокое и малоподвижное стояние
купола диафрагмы на стороне поражения
VI – Выбухание конуса легочной
артерии по левому контуру
сердечной тени
13.
14. Эхокардиография
Эхокардиография как часть комплекса обследования нерекомендуется при стабильной гемодинамике,
нормотонии и подозреваемой ( не высокого риска) ЛЭ.
Наличие четких признаков перегрузки давлением или
дисфункции правого желудочка у пациента с
гемодинамическими нарушениями с подозрением на
развитие ТЭЛА является показанием для активного
проведения лечения.
15.
16.
17.
18. D-димер
D-димер - фрагменты волокон фибрина, которые образуются впроцессе фибринолиза при расщеплении фибринового сгустка
плазмы.
Повышение содержания D-димера в плазме крови (норма < 500
мкг/л) является одним из главных маркеров активации системы
гемостаза, отражая процессы как образования фибрина, так и его
лизиса.
Причины повышения:
Венозный тромбоз
Онкопатология
Воспалительные процессы
Заболевания печени
Беременность
Послеоперационный период
Состояние после травмы
Старческий возраст
19. D-димер
D-димер плазмы рекомендуется измерять у амбулаторных/экстренногоспитализированных пациентов с низким или промежуточным риском
ЛЭ, либо если ЛЭ маловероятна, чтобы избежать лишних методов
визуализации и облучения пациента; предпочтительно использовать
высокочувствительные панели. (I A)
При низкой клинической вероятности ЛЭ, нормальный уровень D-димера
по данным высоко- и среднечувствительных панелей исключает ЛЭ. (I A)
Дополнительные исследования могут рассматриваться у пациентов с
промежуточным
риском
и
отрицательными
данными
среднечувствительной панели измерения. (IIb C)
Измерение D-димера не рекомендуется у пациентов с высокой
клинической вероятностью, так как нормальный результат не в полной
мере позволяет исключить ЛЭ. (III В)
Чувствительность теста – 93-95%
Специфичность теста – 50%
20. КТ-ангиография
Является методом выбора для визуализации легочных сосудов при подозрении на ЛЭ.Обладает высокой пространственной и временной разрешающей способностью и
качеством изображений артерий. Позволяет увидеть легочные артерии до как
минимум сегментарного уровня.
Чувствительность – 83%
Специфичность – 96%
Нормальная КТ- ангиограмма безопасно исключает ЛЭ у пациентов с
низкой и промежуточной клинической вероятностью, либо если ЛЭ
маловероятна. (I A)
Нормальная КТ- ангиограмма может безопасно исключить ЛЭ у
пациентов с высокой клинической вероятностью. (IIa B)
КТ-ангиография, показывающая сегментарный или более
проксимальный тромбоз, подтверждает ЛЭ. (I B)
Дополнительные исследования могут потребоваться для подтверждения
ЛЭ в случае изолированных тромбов субсегментарного уровня. (IIb C)
21. Вентиляционно-перфузионная (V/Q) сцинтиграфия
Вентиляционно-перфузионная сцинтиграфия легких представляет собойсочетание радионуклидного исследования региональных нарушений
легочной вентиляции и перфузии.
Выполняется с помощью внутривенного введения макросфер альбумина,
меченных технецием-99т. Для ТЭЛА типично выявление дефектов перфузии
на фоне нормальной вентиляции.
22. Вентиляционно-перфузионная (V/Q) сцинтиграфия
Нормальная перфузионная сцинтиграммаисключает ЛЭ. (I A)
V/Q-сканирование высокой вероятности
подтверждает ЛЭ. (IIa B)
Недиагностичный V/Q-скан может исключить ЛЭ,
если сочетается с отрицательными данными
КВУЗИ у пациентов с низкой клинической
вероятностью ЛЭ. (IIa B)
23. КВУЗИ нижних конечностей
Единственный валидный диагностический критерий для ТГВ – неполнаясдавливаемость вены, говорящая о наличии тромба.
КВУЗИ нижних конечностей при поиске ТГВ может
рассматриваться у некоторых пациентов с подозрением
на ЛЭ, чтобы исключить необходимость дальнейшей
визуализации, если результат положительный. (IIb B)
КВУЗИ нижних конечностей, показывающее
проксимальный ТГВ у пациента с клиническим
подозрением на ЛЭ, подтверждает ЛЭ . (I B)
Если КВУЗИ нижних конечностей показывает только
дистальный ТГВ, дальнейшее тестирование следует
рассмотреть для подтверждения ЛЭ. (IIa B)
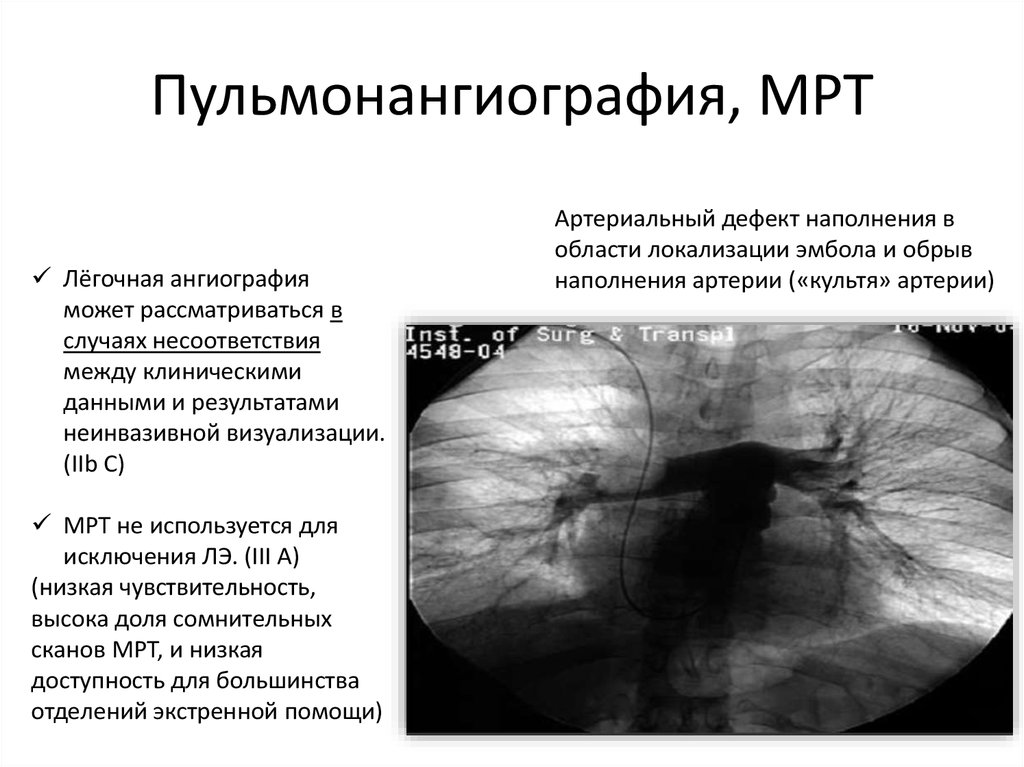
24. Пульмонангиография, МРТ
Лёгочная ангиографияможет рассматриваться в
случаях несоответствия
между клиническими
данными и результатами
неинвазивной визуализации.
(IIb C)
МРТ не используется для
исключения ЛЭ. (III A)
(низкая чувствительность,
высока доля сомнительных
сканов МРТ, и низкая
доступность для большинства
отделений экстренной помощи)
Артериальный дефект наполнения в
области локализации эмбола и обрыв
наполнения артерии («культя» артерии)
25.
26. Современные подходы к рациональной терапии ТЭЛА
• Антикоагулянтная терапиявсем и всегда
• Тромболизис
по узким показаниям
• Тромбэктомия
по узким показаниям
• Дополнительные методы
27.
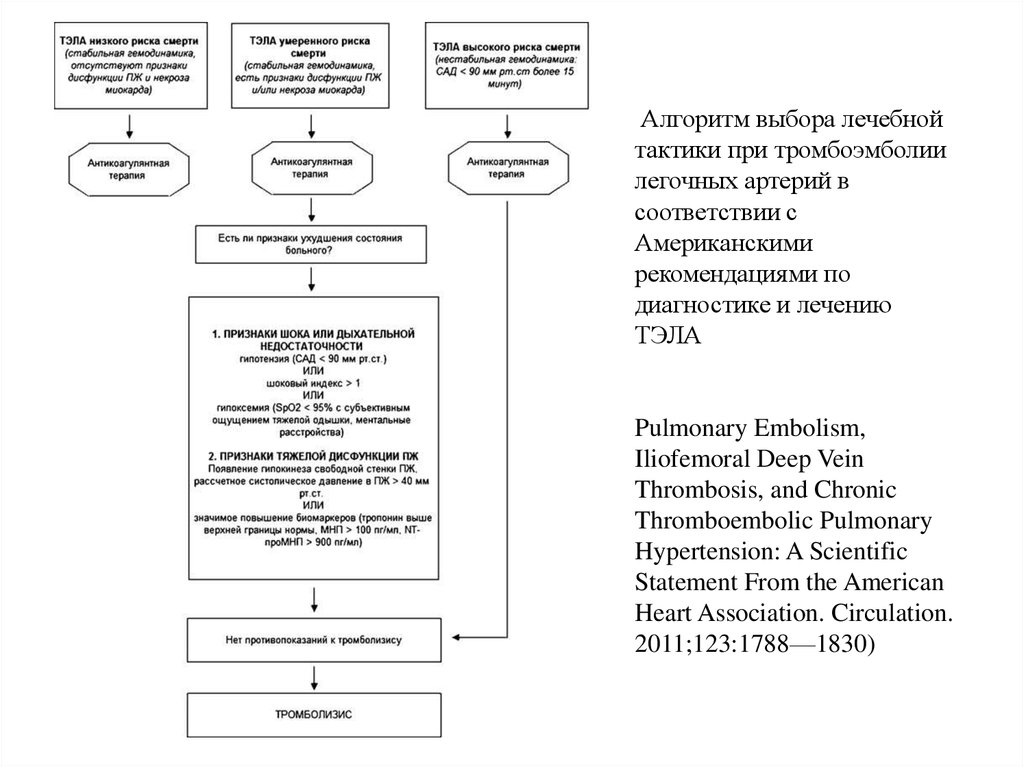
Алгоритм выбора лечебнойтактики при тромбоэмболии
легочных артерий в
соответствии с
Американскими
рекомендациями по
диагностике и лечению
ТЭЛА
Pulmonary Embolism,
Iliofemoral Deep Vein
Thrombosis, and Chronic
Thromboembolic Pulmonary
Hypertension: A Scientific
Statement From the American
Heart Association. Circulation.
2011;123:1788—1830)
28. 1 ЭТАП Антикоагулянты
Нефракционированный гепарин
Низкомолекулярные гепарины
Антагонисты витамина К(варфарин)
Синтетический пентасахарид (фондапаринукс)
Пероральные ингибиторы фактора Ха(ксарелто)
Пероральный ингибитор фактора IIа тромбина (дабигатран)
29. Нефракционированные гепарины
Основным представителем лекарственных средств этого класса являетсянепосредственно Гепарин.
Антитромботический эффект данного препарата заключается в
способности его цепей угнетать главный фермент свертывания крови,
тромбин. Гепарин связывается с коферментом – антитромбином III , в
результате чего последний активнее связывается с группой плазменных
факторов свертывания крови, снижая их активность. При введении
гепарина в большой дозировке, он к тому же угнетает процессы
превращения фибриногена в фибрин.
Выпускается гепарин в форме раствора для инъекций (в 1 мл раствора
содержится 5000 ЕД действующего вещества)
При первом подозрении на ТЭЛА нужно немедленно ввести в/в 10—
15 тыс. ЕД гепарина и лишь после этого приступать к более детальному
обследованию
Действие гепарина необходимо контролировать путем определения АЧТВ
– активированного частичного тромбопластинового времени – хотя бы 1
раз в 2 дня на протяжении первой недели терапии, а затем реже – 1 раз в 3
дня.
30. Нефракционированные гепарины
Вводится только внутривенно — вначале струйно, в виде болюсав дозе 60–80 ЕД/кг, но не более 5.000 ЕД
Затем с помощью длительной (48–72 ч) внутривенной инфузии
в дозе 12–18 ЕД/кг/час, но не более 1.250 ЕД/час или 30.000 ЕД за
сутки.
Средством контроля должен служить показатель АЧТВ.
Дозы гепарина корректируются таким образом, чтобы через 6 часов
после начала введения АЧТВ в 1,5–2,5 раза превышало
контрольный (нормальный) показатель и в дальнейшем стойко
удерживалось на этом “терапевтическом” уровне.
Если указанный уровень АЧТВ определяется в 2-х
последовательных измерениях, следующее измерение можно
проводить через 24 часа.
31. Точки приложения нефрационированного гепарина
32. Низкомолекулярные гепарины
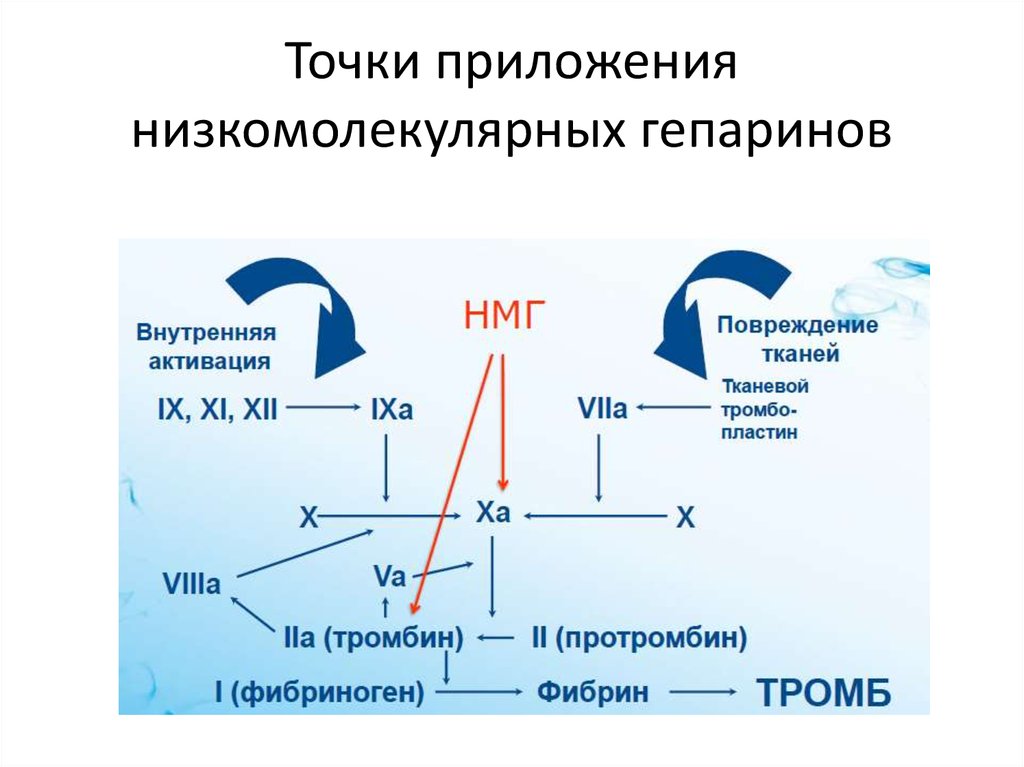
•Основными представителями низкомолекулярных гепаринов являютсяДальтепарин, Эноксапарин, Надропарин, Бемипарин
•Это лекарственные средства нового поколения, обладающие свойствами гепарина,
но имеющие ряд выгодных особенностей.
•Механизм действия отличается от действия НФГ тем, что эти препараты обладают в
большей степени активностью в отношении фактора Ха, а не в отношении
тромбина. В сравнении с обычным нефракционированным гепарином НМГ легче
дозируются, реже дают геморрагические осложнения, меньше влияют на функцию
тромбоцитов.
Они обладают более продолжительным действием и высокой биодоступностью при
подкожном введении, поэтому низкомолекулярные гепарины в лечебных целях
вводят 2 раза в сут под кожу живота.
Их использование не требует частого лабораторного контроля состояния системы
гемостаза. Длительность гепаринотерапии 5—10 дней.
Перед снижением дозы гепарина назначают непрямые антикоагулянты, которые,
после подбора адекватной дозы, больной должен принимать не менее 6 мес для
предотвращения рецидива ТЭЛА.
33. ПРЕИМУЩЕСТВА НМГ ПО СРАВНЕНИЮ С НФГ
НМГ обеспечивают-Сниженная анти-IIаактивность и сопоставимая
анти-Ха активность
-Сниженное неспецифическое
связывание с белками плазмы
-Сниженное связывание с
клетками и белками
-Снижение связывание с
тромбоцитами и
тромбоцитарным фактором 4
(ТФ4)
Преимущества
• -90% биодоступность
• -Предсказуемая зависимость от
дозы
• -Отсутствие необходимости
лабораторного контроля
• -Более длительный период
полувыведения при подкожном
введении
34. Лечебные дозы
Фрагмин (далтепарин) - п/к 120 МЕ/кг (максимально 10000 МЕ) каждые 12 ч в течение 5-8 сут.
Фраксипарин (надропарин)- в/в струйно (болюс) 86 МЕ/кг,
сразу вслед за этим п/к 86 МЕ/кг каждые 12 ч в течение 2-8
сут.
Клексан (эноксапарин) - п/к 100 МЕ/кг (1 мг/кг) каждые 12
ч, обычно в течение 2-8 сут . Первой п/к инъекции может
предшествовать в/в струйное введение (болюс) 30 мг
препарата.
35. Точки приложения низкомолекулярных гепаринов
36. Противопоказания к назначению гепаринов
1.геморрагический синдром любой этиологии2.неконтролируемая тяжелая артериальная
гипертония
3.язвенная болезнь или опухоль желудочнокишечного тракта с высоким риском развития
кровотечения
4.инфекционный эндокардит
5.ретиноангиопатия
6.тромбоцитопения (менее 100.000 мкл)
7.заболевания, сопровождающиеся нарушениями
процессов свертывания крови
8.гиперчувствительность к гепарину
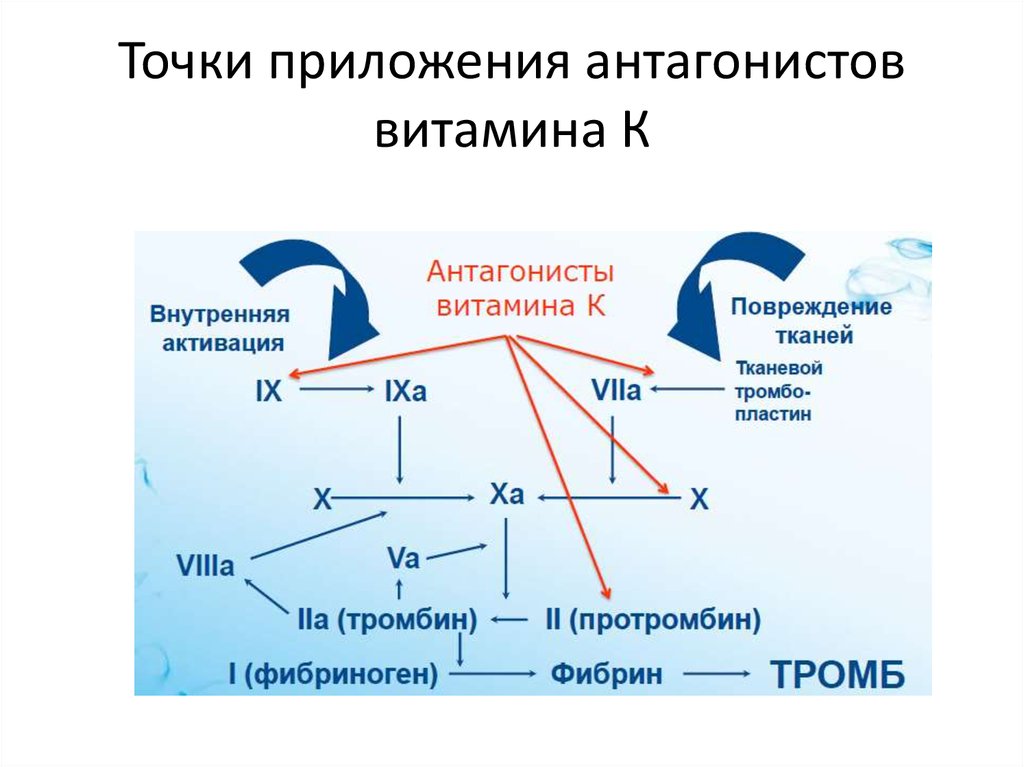
37. Антагонисты витамина К
•Одновременно с применением гепарина больным ТЭЛА уже на 2–3 деньзаболевания назначают непрямые антикоагулянты.
•Наиболее широкое распространение в мировой клинической практике
получил варфарин, который успешно используется в качестве непрямого
антикоагулянта на протяжении более 50 лет.
• Антикоагулянт непрямого действия. Блокирует в печени синтез витамин
К-зависимых факторов свертывания крови, а именно - II, VII, IX и Х.
Концентрация этих компонентов в крови снижается, процесс свертывания
крови замедляется.
•Начало противосвертывающего действия наблюдается через 36-72 ч от
начала применения препарата с развитием максимального эффекта на 5-7
день от начала применения. После прекращения приема препарата
восстановление активности витамин К-зависимых факторов свертывания
крови происходит в течение 4-5 дней.
•Варфарин назначается 1 раз/сут в одно и то же время.(таб 2,5мг)
• Перед началом терапии определяют MHO. В дальнейшем лабораторный
контроль проводят регулярно каждые 4-8 недель.(терапевтическое окно
2,0-3,0).
38. Антагонисты витамина К
•У больных ТЭЛА прием непрямых антикоагулянтов в течение5–8 суток сочетают с применением гепарина. Адекватность дозы
контролируется с помощью определения протромбинового
времени, величина которого должна превышать исходный
уровень в 1,5–2,0 раза. При этом МНО (международное
нормализованное отношение) должно быть на уровне 2,0–3,0.
•Общая продолжительность лечения непрямыми
антикоагулянтами должна составлять не менее 3-х месяцев, а
иногда и пожизненно.
39. Точки приложения антагонистов витамина К
40. Фондапаринукс
•Фондапаринукс натрия (Арикстра® Франция)- новый ингибитор фактораХа, обладающий 100-процентной биодоступностью при подкожном
введении, имеет период полужизни 17– 20 часов.
•Длительность антитромботического эффекта фондапаринукса – 24 часа.
•Синтетический селективный ингибитор активированного фактора X (Xa).
•Антитромботическая активность является результатом селективного
угнетения фактора Xa, опосредованного антитромбином III. Препарат не
связывается с белками плазмы и практически не взаимодействует с
тромбоцитами, обладает предсказуемым антикоагулянтным эффектом.
•При применении фондапаринукса отсутствует необходимость в
мониторинге коагулограммы. Пациентам со сниженной функцией почек
необходима коррекция дозы в зависимости от клиренса креатинина.
•Вводят п/к и в/в.
41. РЕКОМЕНДУЕМЫЕ ДОЗЫ ФОНДАПАРИНУКСА
Масса телаДоза
< 50 кг
5 мг
50-100 кг
7,5 мг
> 100 кг
10 мг
Режим введения: подкожно 1 раз в
сутки
42. Точки приложения фондапаринукса, ингибиторов Ха
43. Ингибиторы тромбина
•Прямой ингибитор тромбина. В зависимостиот показаний суточная доза составляет 110300 мг.
•Кратность приема - 1-2 раза/сут.
Вводят п/к или в/в.
44. Точки приложения ингибиторов тромбина(дабигатран)
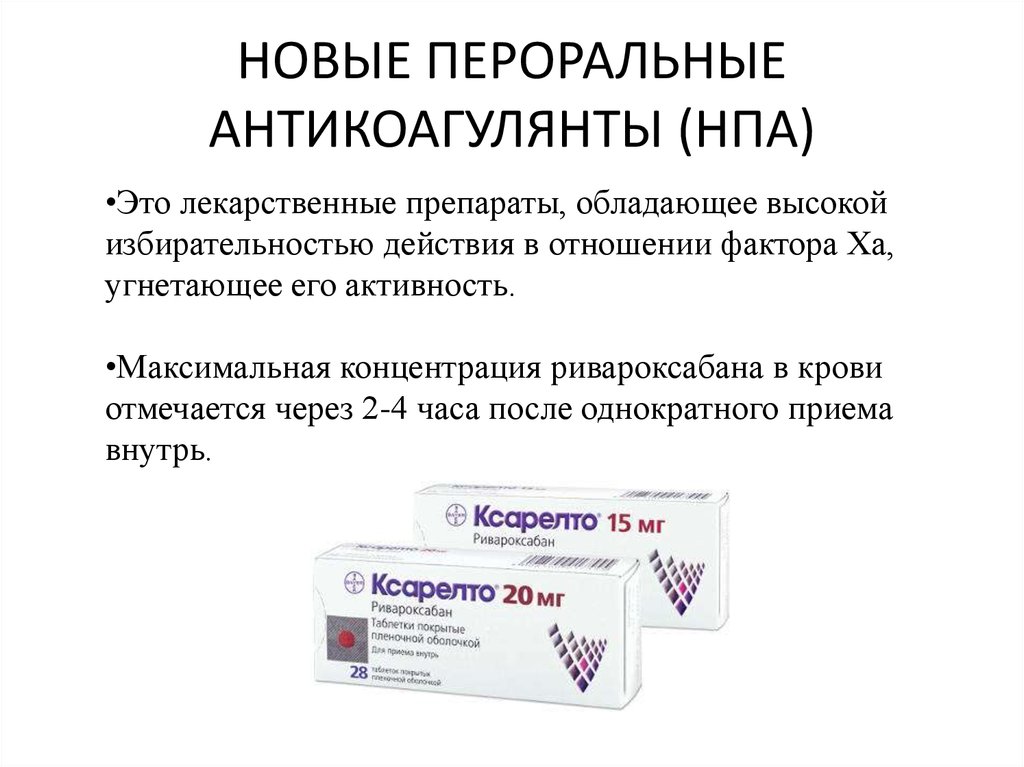
45. НОВЫЕ ПЕРОРАЛЬНЫЕ АНТИКОАГУЛЯНТЫ (НПА)
•Это лекарственные препараты, обладающее высокойизбирательностью действия в отношении фактора Ха,
угнетающее его активность.
•Максимальная концентрация ривароксабана в крови
отмечается через 2-4 часа после однократного приема
внутрь.
46.
Антикоагулянты1. У пациентов с высоким риском ЛЭ терапия парентеральными
антикоагулянтами показана ещё на этапе диагностики
Используют НМГ, фондапаринукс, параллельно назначают
АВК(МНО 2,0-3,0)
2. Альтернативный вариант – парентеральные антикоагулянты +
НПА
Ривароксабан(15 мг 2 р/сут 3 нед, затем 20 мг/сут
3. Парентералные антикоагулянты + АВК+
+Дабигатран 150 мг * 2 р сут (в возрасте 80 лет и старше или при
сопутствующем приеме верапамила).
Рекомендовано после парентеральной фазы
NB! НПА не рекомендованы для пациентов с тяжёлой
дисфункцией почек
•Для пациентов с низким риском ЛЭ антикоагулянтная терапия
может проводится в домашних условиях
47. Длительность антикоагулянтной терапии
1. Пациентам с ЛЭ по причине обратимого фактора риска,рекомендовано 3 месяца антикоагулянтной терапии
2. ПАЦИЕНТАМ с непровоцированной ЛЭ пероральные
антикоагулянты назначаются на 3 месяца МИНИМУМ
Продление терапии возможно у пациентов в зависимости от рисков
кровотечения
3. На неопределенный срок назначают пациентом со вторым
эпизодом непровоцированной ЛЭ
Ривароксабан 20 мг/сут, дабигатран 150*2р/сут или 110 мг*2р/сут (у
пациентов 80 лет и старше или примающих верапамил) или
апиксабан 2,5 мг*2р/сут могут рассматриваться как альтернатива
АВК(исключая пациентов с тяжелой дисфунцией почек), если
необходима продлённая антикоагулянтная терапия
Пациенты, которые не переносят АК можно рассматривать аспирин
как продлённую вторичную профилактику ВТЭ
48.
2 ЭТАП Реперфузионное лечение тромболизисНе рекомендовано пациентам без шока и гипотензии
НО пациенты с ЛЭ промежуточно-высокого риска находятся под
тщательным мониторингом для своевременного обнаружения
декомпенсации гемодинамики
Препараты I поколения
(стрептокиназа, урокиназа)
1.
Препараты II поколения
(проурокиназа, АПСАК)
2.
Препараты III поколения
тканевые активаторы
плазминогена человеческого
типа (альтеплаза).
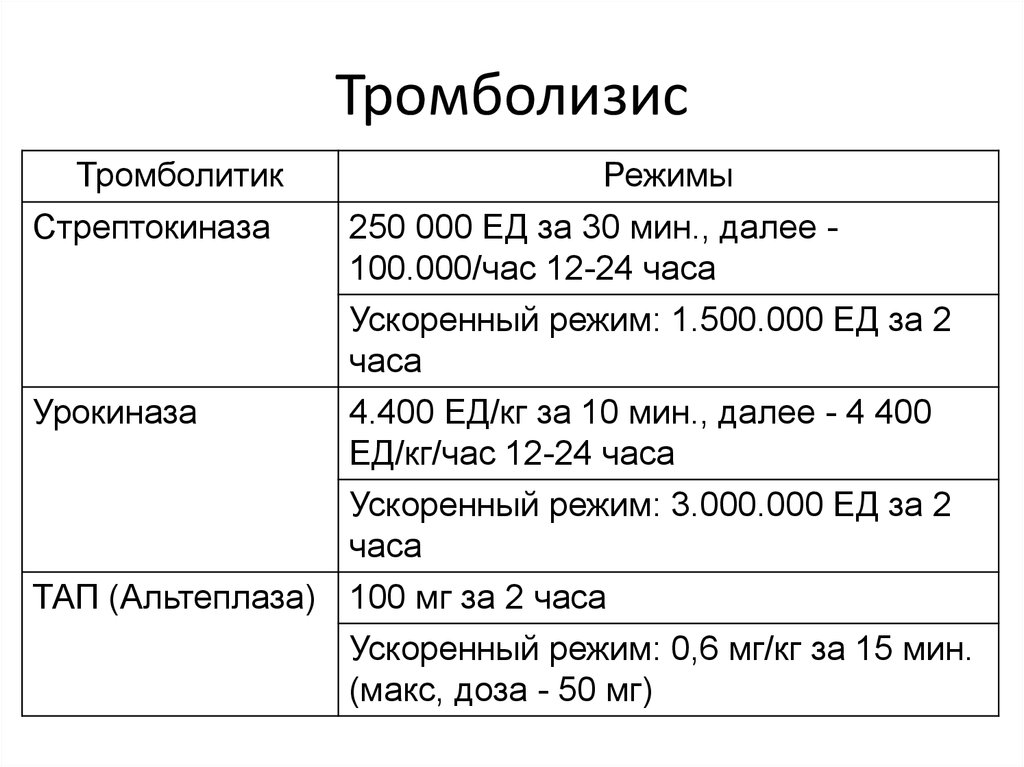
49. Тромболизис
ТромболитикСтрептокиназа
Режимы
250 000 ЕД за 30 мин., далее 100.000/час 12-24 часа
Ускоренный режим: 1.500.000 ЕД за 2
часа
Урокиназа
4.400 ЕД/кг за 10 мин., далее - 4 400
ЕД/кг/час 12-24 часа
Ускоренный режим: 3.000.000 ЕД за 2
часа
ТАП (Альтеплаза) 100 мг за 2 часа
Ускоренный режим: 0,6 мг/кг за 15 мин.
(макс, доза - 50 мг)
50. Абсолютные противопоказания к тромболитической терипии
Активное внутреннее кровотечениеПодозрение на расслоение аорты
Опухоль головного мозга
Геморрагический инсульт любой давности
Инсульт или транзиторные ишемические атаки в
течение последнего года
51. Относительные противопоказания к тромболитической терапии
Тяжелая неконтролируемая гипертензия: АД >180/110
Тяжелая постоянная гипертензия в анамнезе
Черепномозговая травма или другие
внутримозговые заболевания
Недавняя травма (2-4 недели) или хирургическая
операция (< 3 недели)
Пункция неприжимаемых сосудов
Недавнее (2-4 недели) внутреннее кровотечение
Для стрептокиназы: использование препарата в
прошлом или аллергические реакции (можно
использовать тканевые активаторы плазминогена)
Геморрагический диатез или одновременный прием
антикоагулянтов (MHO ≥ 2)
Беременность
Пептическая язва
52. Хирургические методы лечения
-Постановка кавафильтра-Клипирование нижней полой вены
-Эмболэктомия (операция Тренделенбурга)
-Эндоваскулярная катетерная тромбэктомия бужирование и удаление тромбоэмбола из
легочной артерии с помощью катетера
53.
Хирургическая пульмональнаяэмболэктомия
При отсутствии эффекта от I и II этапов ставят вопрос
об эмболэктомии (не позднее 2 ч от начала
заболевания) — при острой ТЭЛА
Выполнется при высоком рисе кровотечения после
тромболизиса
Показания:
развитие острой массивной ТЭЛА
наличие противопоказаний к тромболитической терапии
неэффективность уже проведенной тромболитической
терапии
Операция связана с высоким риском летального исхода:
20-50%.
54.
Фильтры в НПВПоказания:
1. Острая ЛЭ
2. Абсолютные противопоказания к антикоагулянтам
3. Рецидив ЛЭ с антикоагулянтами
4. Постоянный венозный фильтр в нижней полой вене
может быть использован при абсолютных
противопоказаниях к антикоагулянтам и высоком риске
повторения ТЭЛА
5. Рутинное использование венозного фильтра у
больных с ТЭЛА не рекомендовано
55. Показания к установке венозного кавафильтра
эпизод венозной тромбоэмболии при наличииабсолютных противопоказаний к
антитромботической терапии
массивная легочная эмболия с сохраняющимся
риском рецидива тромбоэмболии и высокой
вероятностью летального исхода
рецидив тромбоэмболии на фоне адекватной
антикоагулянтной терапии
высокий риск тромбоэмболии (легочное сердце,
рецидивирующие тромбоэмболии, онкологические
заболевания, травма тазобедренного сустава)
пациентам после легочной эмболэктомии












































 Медицина
Медицина








