Похожие презентации:
Тромбоэмболия легочной артерии
1. Тромбоэмболия легочной артерии
Кузьмин В.В.2.
При патологоанатомических исследованиях в России (Злочевский П.М., 1978) было
показано, что частота тромбоэмболии составила в среднем 13-20%.
В Европе частота тромбоэмболии составляет 11-25%. В частности, во Франции
ежегодно регистрируется до 100 000 случаев ТЭЛА, в Англии и Шотландии по
причине тромбоэмболии легочной артерии ежегодно госпитализируется 65 000
пациентов, а в Италии — 60 000.
По данным крупнейших клиник США, ТЭЛА наблюдается у 3% населения страны. По
данным Bell и Simon (1985), ежегодная заболеваемость ТЭЛА в США составляет 150
000-170 000 новых случаев ТЭЛА и 99000 рецидивов этого заболевания, при этом у
38% больных наблюдается летальный исход.
По данным Фрамингемского исследования, ТЭЛА составляет 15,6% от всей
внутригоспитальной летальности, причем на хирургических больных приходилось
18%, а 82% составили больные с терапевтической патологией.
По данным многочисленных патологоанатомических исследований (П.К. Пермяков,
1991; G. Stevanovic и соавт., 1986), в 50-80% случаев тромбоэмболия легочной
артерии не диагностируется вообще, а во многих случаях ставится лишь
предположительный диагноз.
ТЭЛА занимает одно из ведущих мест в акушерской практике: смертность от этого
осложнения колеблется от 1.5% до 2.7% на 10 000 родов, а в структуре материнской
смертности составляет 2.8-9.2% (О.В.Макаров и соавт., 1998).
Не получая адекватного лечения, многие больные умирают в первые часы от начала
заболевания, при этом летальность среди нелеченых пациентов достигает 40%, тогда
как при проведении своевременной терапии она не превышает 10% (К. Grosser,
1980).
Ежегодно до 300 тыс. пациентов госпитализируется с ТЭЛА, 50 тыс. пациентов
ежегодно погибает (статистика США). За последние 10 лет статистические данные
практически не изменились.
3. Эпидемиология ВТЭ
Ageno W, Turpie AGG Prevention of the venous thromboembolism. APocket Guide. Remedica publ. 2004
4. Предрасполагающие факторы
•иммобилизация ноги в течение последних 12 нед или еепаралич;
•постельный режим более 3 дней;
•перенесенные операции (особенно на органах таза, живота и
нижних конечностей), переломы нижних конечностей;
•злокачественные новообразования;
•ожирение;
•варикозная болезнь;
•беременность, ранний послеродовой период и оперативное
родоразрешение;
•сердечная недостаточность, клапанный порок сердца;
•мерцательная аритмия;
•сепсис;
•нефротический синдром;
•прием пероральных контрацептивов, диуретиков в высоких
дозах, заместительная гормональная терапия.
5.
Наиболее частые источники ТЭЛА: тромбыиз вен нижних конечностей и глубоких вен
малого таза (90%); тромбы из правых
отделов сердца (10%).
6.
В 29,9% случаев ТЭЛА осложняет течениеонкологических заболеваний в рамках
паранеопластического синдрома. Чаще всего
тромбофлебиты верхних и нижних конечностей
наблюдаются при раке поджелудочной железы,
легких, желудка.
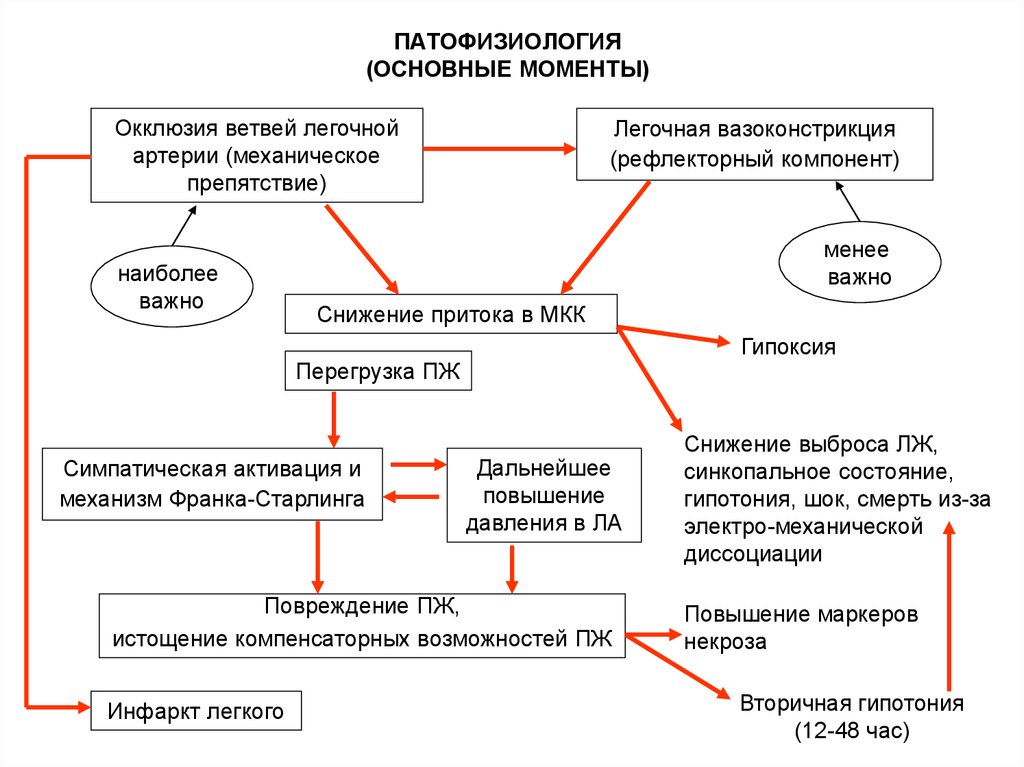
7. ПАТОФИЗИОЛОГИЯ (ОСНОВНЫЕ МОМЕНТЫ)
Окклюзия ветвей легочнойартерии (механическое
препятствие)
наиболее
важно
Легочная вазоконстрикция
(рефлекторный компонент)
менее
важно
Снижение притока в МКК
Гипоксия
Перегрузка ПЖ
Симпатическая активация и
механизм Франка-Старлинга
Дальнейшее
повышение
давления в ЛА
Повреждение ПЖ,
истощение компенсаторных возможностей ПЖ
Инфаркт легкого
Снижение выброса ЛЖ,
синкопальное состояние,
гипотония, шок, смерть из-за
электро-механической
диссоциации
Повышение маркеров
некроза
Вторичная гипотония
(12-48 час)
8. Классификация ТЭЛА
9. Классификация (по степени окклюзии легочной артерии)
Небольшая менее 30%одышка,
тахипноэ,
головокружение
чувство страха
Умеренная - 3050%
Массивная более 50%
Сверхмассивная более 70%
боль в груди,
острая
внезапная потеря
тахикардия,
правожелусознания,
снижение АД,
дочковая
диффузный
резкая
недостаточность цианоз верхней
слабость,
обструктивный
половины тела,
признаки
шок, набухание остановка кровоинфаркта
шейных вен
обращения,
легкого,
судороги,
кашель, кровоостановка
харканье
дыхания
10. Классификация (по течению)
Острая формаПодострая форма
Рецидивирующая
форма
внезапное
прогрессируюповторные
начало с болью щая дыхательная эпизоды одышки,
за грудиной,
и правообмороки,
одышкой,
желудочковая
признаки
падением АД,
недостаточность, инфаркта легкого
признаками
признаки
острого легочного
инфаркта
сердца
легкого,
кровохарканье
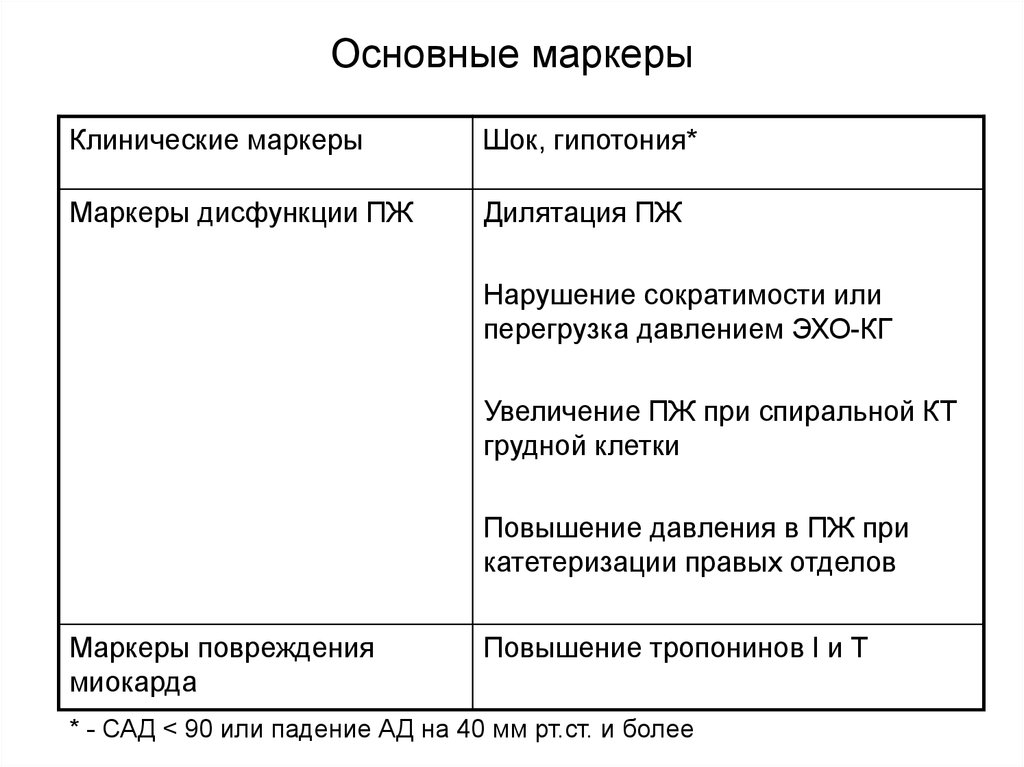
11. Основные маркеры
Клинические маркерыШок, гипотония*
Маркеры дисфункции ПЖ
Дилятация ПЖ
Нарушение сократимости или
перегрузка давлением ЭХО-КГ
Увеличение ПЖ при спиральной КТ
грудной клетки
Повышение давления в ПЖ при
катетеризации правых отделов
Маркеры повреждения
миокарда
Повышение тропонинов I и T
* - САД < 90 или падение АД на 40 мм рт.ст. и более
12. Классификация по группам риска ранней смерти в стационаре
• Высокого риска (превышающий 15%)• Умеренный риск (до 15%)
• Низкий риск (менее 1%)
Torbick A. et al. Eur. Heart J 2008; 29 (18): 2276-2315.
13. Оценка риска в зависимости от частоты смертности
Ранний рисксмертности
Промежуточный
Не «высокий»
Высокий
> 15%
Маркеры риска
Клиника (шок
или
гипотония)
Дисфункция
ПЖ
Повреждение
миокарда
+
+
+
+
+
+
-
-
+
-
-
3-15%
Низкий
< 1%
Особенности
лечения
-
ТЛТ или
эмболэктомия
Госпитализация
Ранняя выписка
или лечение
дома
14. Основные синдромы
Легочно-плевральный синдром
Бронхоспазм
Острое легочное сердце с дыхательной
недостаточностью
Остановка кровообращения
Фатальная аритмия
Циркуляторный шок
Деструктивная инфаркт-пневмония
Постэмболическая легочная гипертензия с
правожелудочковой недостаточностью
15. Частота жалоб и объективных симптомов ТЭЛА
Жалобы%
Симптомы
%
Тахипноэ (>24 мин-1)
85
Тахикардия (100 мин-1)
58
Боль в грудной клетке:
плевральная
74
неплевральная
14
Акцент II тона над
легочной артерией
57
Одышка
84
Хрипы
56
Чувство страха
63
Лихорадка (Т>38,5º)
50
Кашель
50
Флебит
32
Кровохарканье
28
Цианоз
19
Обмороки
13
Шум трения плевры
18
16. Главные диагностические критерии
• Внезапность наступления• Шок, тахикардия, дыхательная
недостаточность, боли в груди и резкое
повышение ЦВД
• Значительное снижение раО2 и EtСО2
• Характерные изменения на ЭхоКГ
• Характерные изменения на ЭКГ
17.
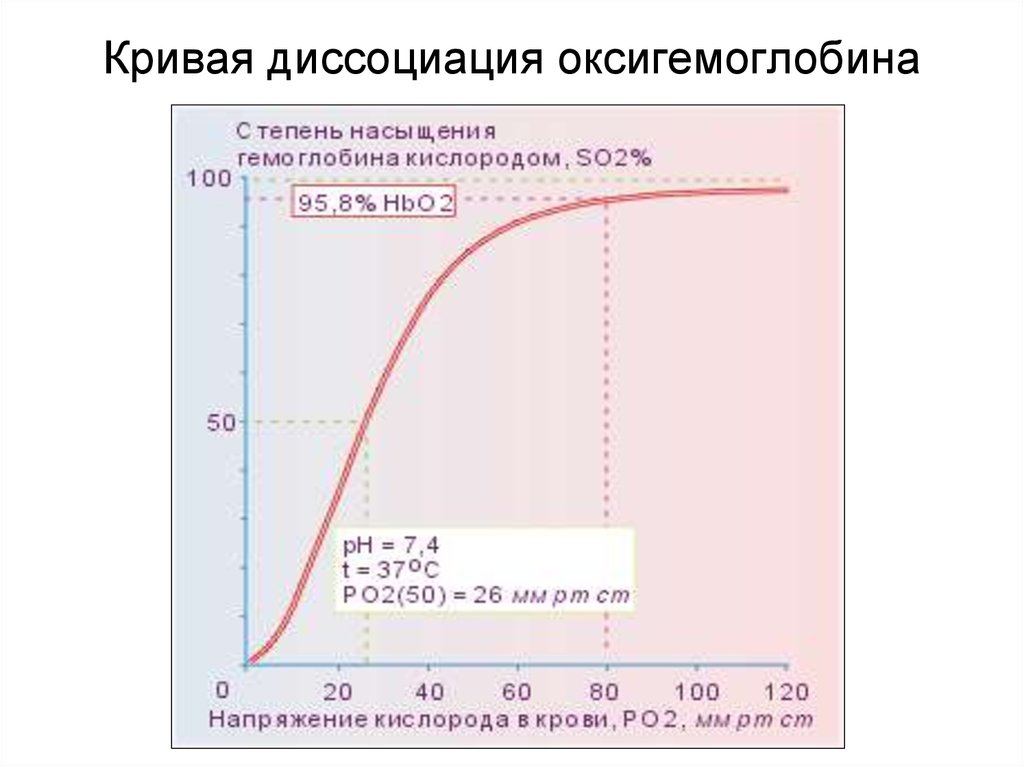
Степени тяжести гипоксемииРаО2 мм рт. ст.
Норма
80 - 98
StО2%
93 - 97
Умеренная гипоксемия 60 - 70
90
Тяжелая гипоксемия
75
40 - 59
Кома
30
60
Смерть
20
35
18. Кривая диссоциация оксигемоглобина
19. Дифференциальная диагностика
•инфаркт миокарда,•кардиогенный шок,
•сердечная недостаточность,
•перикардит,
•расслоение аорты,
•пневмония,
•бронхиальная астма,
•пневмоторакс,
•перелом ребер,
•септический шок,
•психогенная гипервентиляция.
20. Осмотр и физикальное обследование
• Оценка общего состояния и жизненно важныхфункций
• Определение признаков легочной
гипертензии и острого легочного сердца
• Исследование пульса, измерение ЧСС,
измерение АД
• Аускультация легких
• Уточнение наличия сочетанных симптомов
• Осмотр нижних конечностей для выявления
признаков флеботромбоза и тромбофлебита
• Регистрация ЭКГ в 12 отведениях
21. Диагностические методы при подозрении ТЭЛА
• Вентиляционно-перфузионное сканирование• Спиральная компьютерная томография
легочной артерии
• Эхокардиография
• Легочная ангиография
• Компрессионная ультрасонография нижних
конечностей
Предпочтение спорно!
22. ЭКГ-признаки ТЭЛА
• отклонение электрической оси сердца вправо• зубец S в I стандартном отведении, зубец Q (<0,03 c) и
отрицательный зубец Т в III отведении (синдром МакДжина-Уайта или синдром SI-QIII);
• блокада правой ветви пучка Гиса;
• P-pulmonale (перегрузка правого предсердия);
• смещение переходной зоны влево;
• появление глубоких S в отведениях V5-6;
• элевация сегмента ST в отведениях II, III, aVF и/или
подъем ST в грудных отведениях V1-4 (в отличие от
инфаркта миокарда для ТЭЛА не характерны
реципрокные изменения);
• инверсия зубца Т в правых грудных отведениях (V1-4).
23. ЭКГ-диагностика
ЭКГ (применяется для исключения инфаркта миокарда).Лишь в 25% случаев регистрируется синдром S1 QIII TIII,
смещение переходной зоны (глубокий S V5-6) в
сочетании с отрицательными Т V1-4, неполная блокада
правой НПГ, Р- pulmonale. Эти признаки исчезают, как
только улучшается функция ПЖ.
Другие возможные нарушения: предсердная,
желудочковая экстрасистолия, мерцание и трепетание
предсердий.
24.
ЭКГ- признаки острого легочного сердца25.
Рентгенография легких•В 40% случаев имеет место высокое и малоподвижное стояние купола
диафрагмы со стороны поражения легкого. Это возникает вследствие
уменьшения легочного объема в результате появления ателектазов и
воспалительных инфильтратов;
•Появление дисковидного ателектаза легкого на стороне поражения;
•Симптом Вестермарка — локальное просветление легочного поля на
ограниченном участке вследствие обеднения легочного рисунка;
•Резкое расширение корня легкого, его обрубленность, деформация;
•Расширение тени сердца вправо за счет правого предсердия, выбухание
легочного конуса (вторая дуга по левому контуру сердечной тени);
•Расширение тени верхней полой вены вследствие повышения давления,
наполнения в правых отделах сердца (верхняя полая вена считается
расширенной при увеличении расстояния между линией остистых отростков и
правым контуром средостения более 3 см);
•После появления инфаркта легкого выявляется инфильтрация легочной
ткани (иногда в виде треугольной тени), чаще расположенная субплеврально.
Типичная картина инфаркта легкого обнаруживается не ранее второго дня и
лишь у 10% больных.
26.
Рентгенографию легких проводят для исключенияпневмонии, сердечной недостаточности,
опухолей легких, пневмоторакса. Специфичен
симптом Вастермака (локальное уменьшение
легочной васкуляризаци).
27. Радиоизотопное исследование отношения перфузия-вентиляция
Вентиляционно-перфузионнаясцинтиграфия легких: показана во всех
случаях при подозрении на ТЭЛА. Типично
снижение перфузии в одном или
нескольких легочных сегментах при
нормальной вентиляции.
28. Эхокардиография
• Эхокардиография - демонстрируетвозникновение острого легочного
сердца, исключая патологию клапанов
сердца и миокарда левого желудочка.
Выявляет гипертензию малого круга
кровообращения. Выявляет тромбы в
полостях сердца.
29. Диагностика венозного русла
• Ретроградная илиокавография• Компрессионная ультрасонография (!)
• Радионуклидная флебография
30. Ангиопульмонография
Критерий достоверного диагноза:внезапный обрыв ветви легочной
артерии, контур тромба.
Критерий вероятного диагноза: резкое
сужение ветви легочной артерии,
медленное вымывание контраста.
Эталонный метод для диагностики ТЭЛА с прямой регистрацией
внутрисердечного давления. Начинают исследование всегда с
измерения конечного диастолического давления (в норме оно не
превышает 7 мм.рт.ст) . Давление выше 20 мм.рт.ст , является
крайне опасным и свидетельствует о декомпенсации.
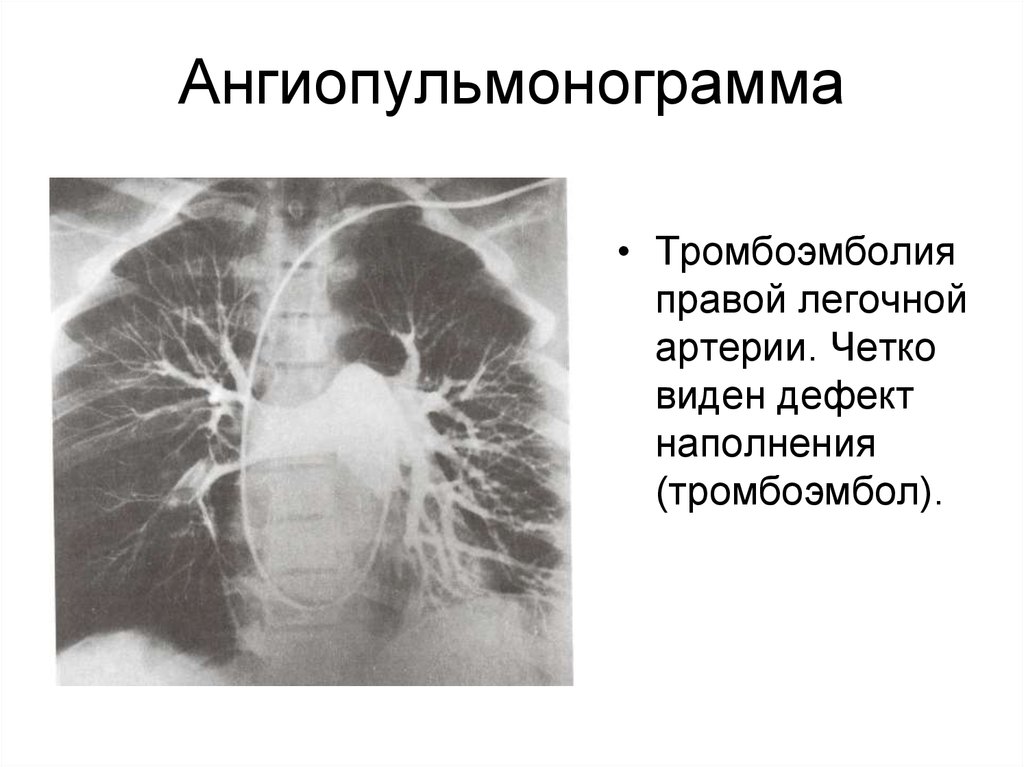
31. Ангиопульмонограмма
• Тромбоэмболияправой легочной
артерии. Четко
виден дефект
наполнения
(тромбоэмбол).
32. Ангиография - показания
• Высокий риск антикоагулянтнойтерапии (ЧМТ, язвенная болезнь в
активной фазе)
• Рассматривается вопрос о
тромболитической терапии либо о
блокаде нижней полой вены
• Данные изотопного исследования
невозможно интерпретировать из-за
заболевания паренхимы легких
33. Ангиография – не показания
• Нормальная перфузия присканировании
• Зона перфузии гораздо меньше, чем
площадь затемнения на
рентгенограмме
• Зона нарушения вентиляции гораздо
больше, чем зона нарушения перфузии
• Мало соответствий субсегментарным
нарушениям
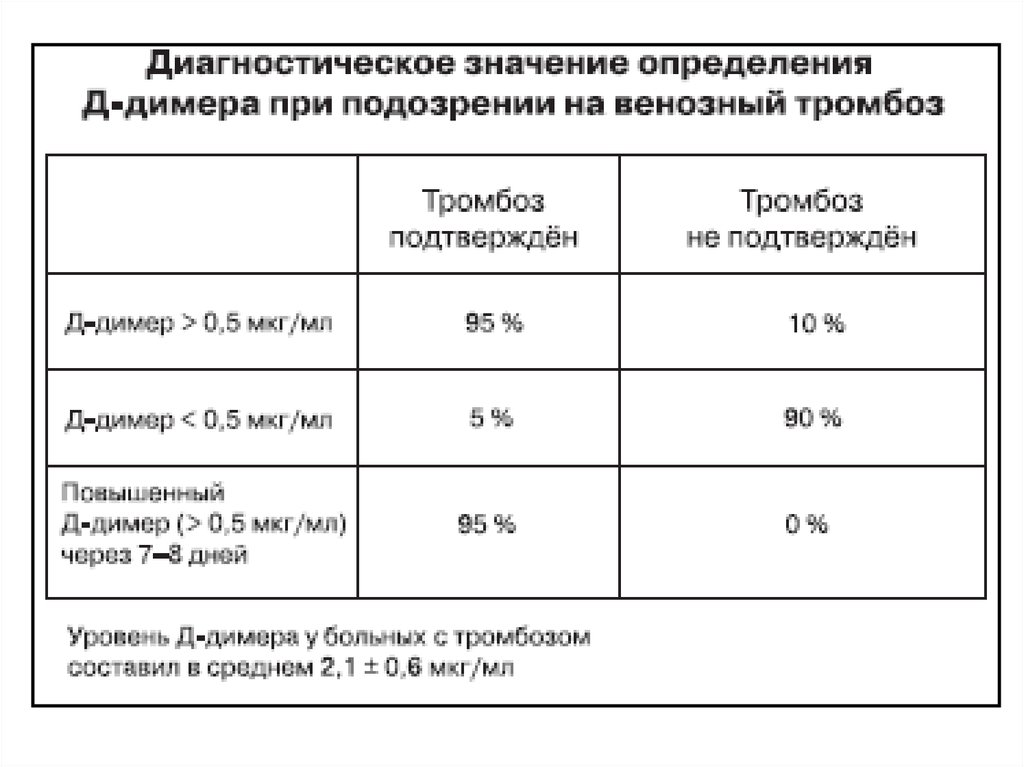
34. Уровень D-димеров
• Позволяет достоверно исключить упациентов ТЭЛА при нормальном
содержании D-димеров (<500 мкг/л)
• Повышенный уровень D-димеров
неспецифичен для ТЭЛА
35.
36. Стратегия лечения
• Нормализация гемодинамики• Восстановление проходимости
легочных артерий
• Предотвращение рецидива
заболевания
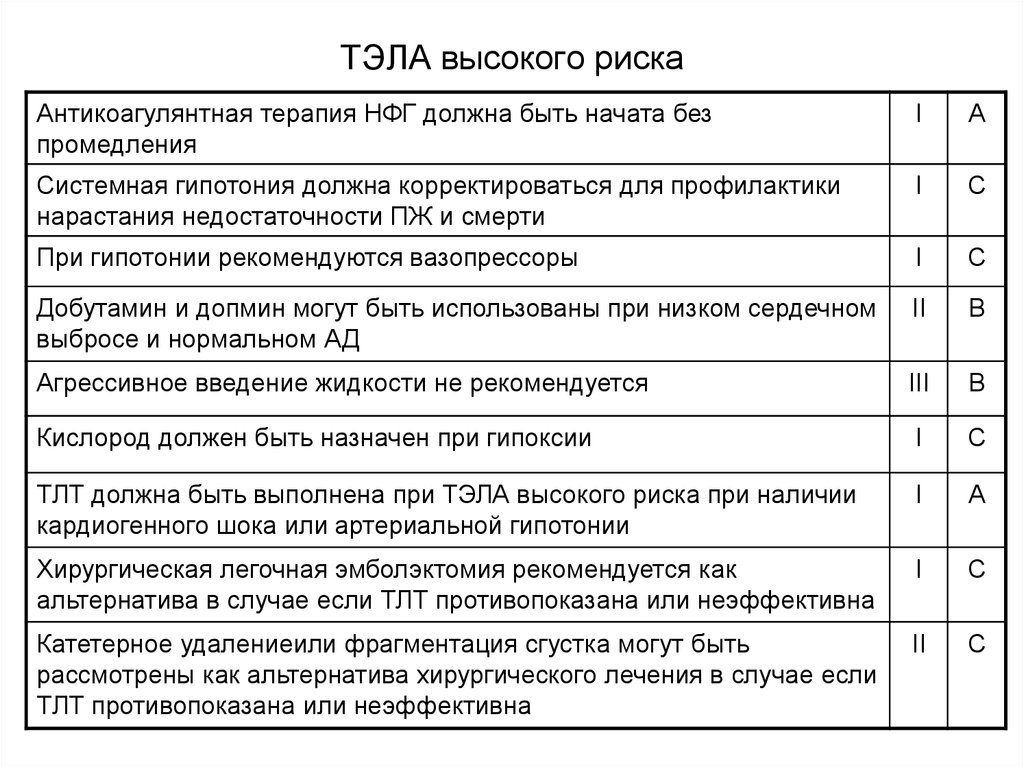
37. ТЭЛА высокого риска
Антикоагулянтная терапия НФГ должна быть начата безпромедления
I
A
Системная гипотония должна корректироваться для профилактики
нарастания недостаточности ПЖ и смерти
I
C
При гипотонии рекомендуются вазопрессоры
I
C
Добутамин и допмин могут быть использованы при низком сердечном
выбросе и нормальном АД
II
B
Агрессивное введение жидкости не рекомендуется
III
B
Кислород должен быть назначен при гипоксии
I
C
ТЛТ должна быть выполнена при ТЭЛА высокого риска при наличии
кардиогенного шока или артериальной гипотонии
I
A
Хирургическая легочная эмболэктомия рекомендуется как
альтернатива в случае если ТЛТ противопоказана или неэффективна
I
C
Катетерное удалениеили фрагментация сгустка могут быть
рассмотрены как альтернатива хирургического лечения в случае если
ТЛТ противопоказана или неэффективна
II
C
38. Направления лечения
• Гемодинамическая и респираторнаяподдержка
• Реперфузия (тромболизис или хирургическое
удаление эмболов из легочной артерии)
• Антикоагулянтная терапия
39. Оперативное лечение
• Экстренная эмболэктомия абсолютнопоказана при эмболизации ствола или
его главных ветвей
Объем поражения: перфузионный дефицит 60% и более, ангиографический индекс более 27.
Давление в аорте ниже 100 мм.рт.ст. В правом
желудочке: систолическое 60 мм.рт.ст. и выше,
конечное диастолическое - 21 и выше.
Сердечный индекс 2,5л/(мин. м2)
40. Оперативное лечение
• Тромболизис или отсроченнаяэмболэктомия показана при поражении
главных легочных артерий
Объем поражения: перфузионный дефицит 4559%, ангиографический индекс 22-26 баллов.
Давление в аорте выше 100 мм.рт.ст., в правом
желудочке: систолическое 46-59 мм.рт.ст., КДД
15-20 мм.рт.ст., СИ 2,5-2,9 л/(мин ,м2)
41. Операция без ИК
• Тромбэктомия изствола легочной
артерии
42. Операция в условиях ИК
• Тромбэктомия изствола легочной
артерии
43. Консервативная терапия
• Тромболизис применяют припоражении главных и долевых артерий
Объем поражения: перфузионный дефицит 3044%, ангиографический индекс 17-21баллов.
Давление в аорте выше 100 мм.рт.ст., в правом
желудочке: систолическое 40-45мм.рт.ст., КДД
10-14мм.рт.ст., СИ 3-3,5 л/(мин ,м2)
44. Консервативная терапия
• Антикоагулянтная терапия применяетсяпри поражении долевых и
сегментарных артерий (объем поражения:
перфузионный дефицит до 29%,
ангиографический индекс 16 баллов.
Давление в аорте выше 100 мм рт. ст., в
правом желудочке: систолическое 25-39 мм рт.
ст., КДД 7-9 мм рт. ст., СИ 3-3,5 л/(мин ,м2)
45. Гепарин 10-20 тыс. ЕД в/в струйно, затем – постоянная инфузия 10-15 ЕД/кг в час. Следить за параметрами свертывания. АЧТВ
Медикаментозное лечениеГепарин 10-20 тыс. ЕД в/в струйно, затем – постоянная
инфузия 10-15 ЕД/кг в час.
Следить за параметрами свертывания. АЧТВ
определяют каждые 4 часа, пока не будет увеличение
АЧТВ в 1,5-2,5 раза выше исходного уровня. Если в
течении 8 часов АЧТВ не увеличивается в1,5 раза,
скорость инфузии гепарина увеличивают на 25%. Если
АЧТВ увеличивается более чем в 2 раза, скорость
инфузии уменьшают на 25%.
Длительность гепаринотерапии не менее 5 дней.
Непрямые антикоагулянты назначаются со вторых
суток ТЭЛА. В течение по меньшей мере 3-х суток их
прием сочетают с гепарином. Прием непрямых
антикоагулянтов продолжают в течение 3-6 месяцев.
46. Низкомолекулярные гепарины-
Низкомолекулярныегепариныназначаются подкожно 2 раза в сутки
в течение 10 дней
- фраксипарин по 0,1 мл на 10 кг массы
тела больного (в 1 мл – 10 250 МЕ);
- фрагмин по 100 МЕ/кг;
- клексан
по 100 МЕ/кг.
47. Тромболитическая терапия
Больные высокого рискаРеперфузия должна быть проведена в
первые 48 часов после ТЭЛА
48. Тромболитики:
• Стрептокиназа 1,5 млн МЕ за 2 часа или 250-500 тыс.МЕ в течение 15-30 минут, затем – 100 тыс. МЕ в час
в течение 12-72 часов.
• Урокиназа 4400 МЕ\кг в течение 10 мин., затем –
4400 МЕ\кг в час в течение 12-24 часов.
• Актилизе (альтеплаза) 100 мг в ближайшие 2 часа
после тромботической катастрофы (10 мг в течение
10 мин и 90 мг в течение 2-х часов)
49. Противопоказания к тромболитической терапии ТГВ/ТЭЛА
Абсолютные:•геморрагический инсульт или инсульт неизвестной этиологии;
•тяжелая травма или оперативное вмешательство в предшествующие
10 дней;
•повреждение головы в предшествующие 3 нед;
•желудочно-кишечное кровотечение в предшествующий месяц;
•продолжающееся кровотечение
Относительные:
•прием АВК;
•беременность и 1 нед после родов;
•пункция сосудов, не поддающихся прижатию в предшествующие 5 сут;
•травматичная реанимация;
•рефрактерная артериальная гипертензия (систолическое
артериальное давление выше 180 мм рт.ст.);
•тяжелое заболевание печени;
•инфекционный эндокардит;
•активная пептическая язва;
•введение стрептокиназы более 5 сут назад
50. При планировании имплантации кава-фильтра введение тромболитиков противопоказано (ни в одном из проведенных испытаний не
обнаружено увеличения выживаемости подвлиянием тромболитиков).
51. Кава-фильт
• Постоянные кава-фильтры обеспечиваютпожизненную защиту от рецидива ТЭЛА
Но:
• Ранние осложнения 10%
• Поздние осложнения: окклюзия нижней полой вены
чрез 5 лет – 22%, через 9 лет – 33%.
Рутинное использование кава-фильтра у пациентов,
перенесших ТЭЛА на сегодняшний день не
рекомендовано.
52.
Профилактика венозныхтромбозов и
тромбоэмболических
осложнений: позиция
доказательной медицины
53. Риск развития ТГВ после различных хирургических вмешательств (в порядке уменьшения частоты)
Протезирование тазобедренного сустава60-65%
Ампутация бедра
Протезирование коленного сустава
Остеосинтез бедра
Вмешательства при злокачественных опухолях
брюшной полости
Чреспузырная аденомэктомия
Общая абдоминальная хирургия
Аорто-подвздошная реконструкция
Гинекологические вмешательства
Трансплантация почки
Торакальная хирургия (кроме вмешательств на
сердце)
Нейрохирургия
Бедренно-подколенное шунтирование
Открытая менискэктомия
20-25%
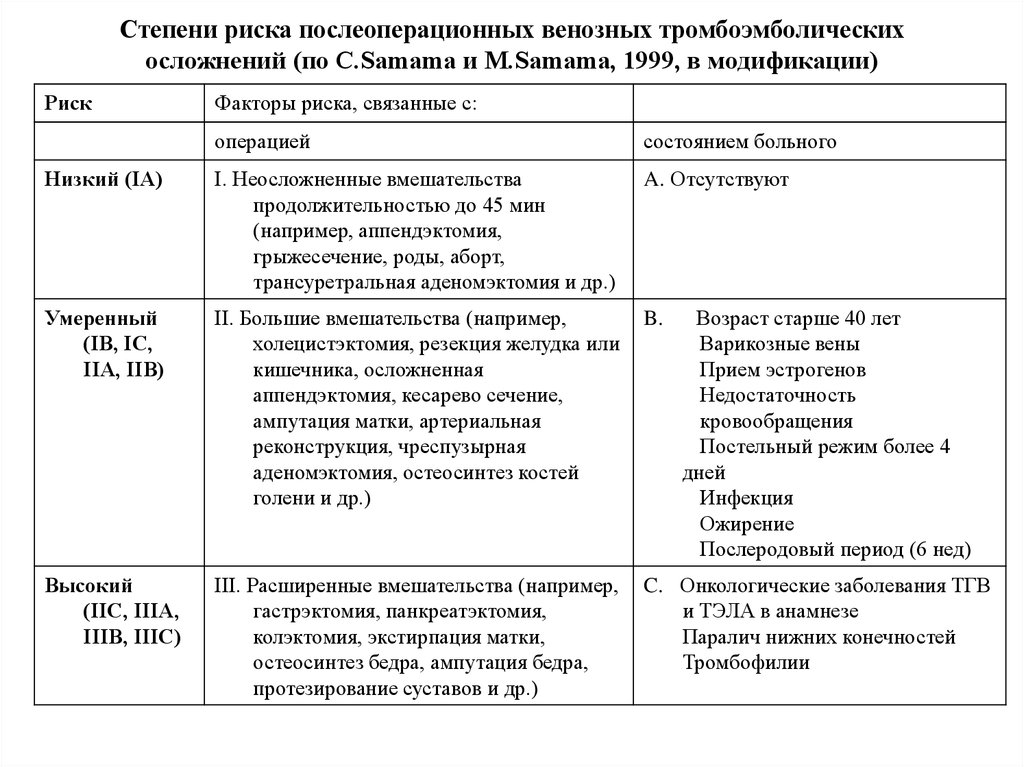
54. Степени риска послеоперационных венозных тромбоэмболических осложнений (по C.Samama и M.Samama, 1999, в модификации)
РискФакторы риска, связанные с:
операцией
состоянием больного
Низкий (IА)
I. Неосложненные вмешательства
продолжительностью до 45 мин
(например, аппендэктомия,
грыжесечение, роды, аборт,
трансуретральная аденомэктомия и др.)
A. Отсутствуют
Умеренный
(IВ, IС,
IIА, IIВ)
II. Большие вмешательства (например,
холецистэктомия, резекция желудка или
кишечника, осложненная
аппендэктомия, кесарево сечение,
ампутация матки, артериальная
реконструкция, чреспузырная
аденомэктомия, остеосинтез костей
голени и др.)
B.
Высокий
(IIС, IIIА,
IIIВ, IIIС)
III. Расширенные вмешательства (например,
гастрэктомия, панкреатэктомия,
колэктомия, экстирпация матки,
остеосинтез бедра, ампутация бедра,
протезирование суставов и др.)
C. Онкологические заболевания ТГВ
и ТЭЛА в анамнезе
Паралич нижних конечностей
Тромбофилии
Возраст старше 40 лет
Варикозные вены
Прием эстрогенов
Недостаточность
кровообращения
Постельный режим более 4
дней
Инфекция
Ожирение
Послеродовый период (6 нед)
55.
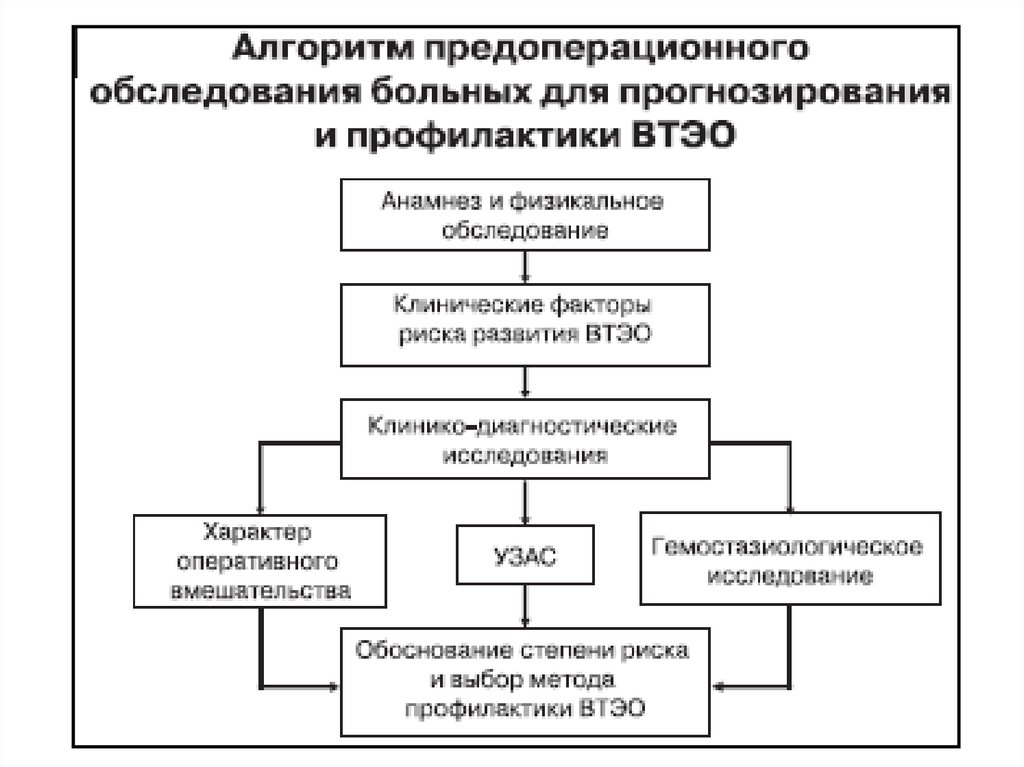
56.
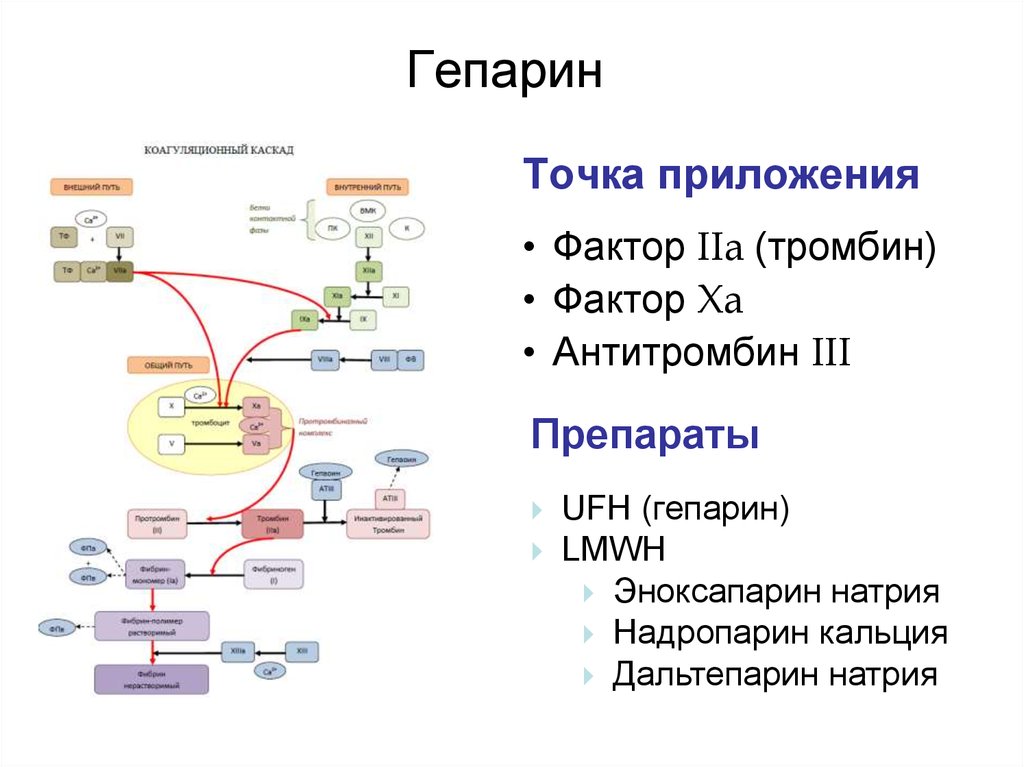
57. Гепарин
Точка приложения• Фактор IIa (тромбин)
• Фактор Xa
• Антитромбин III
Препараты
UFH (гепарин)
LMWH
Эноксапарин натрия
Надропарин кальция
Дальтепарин натрия
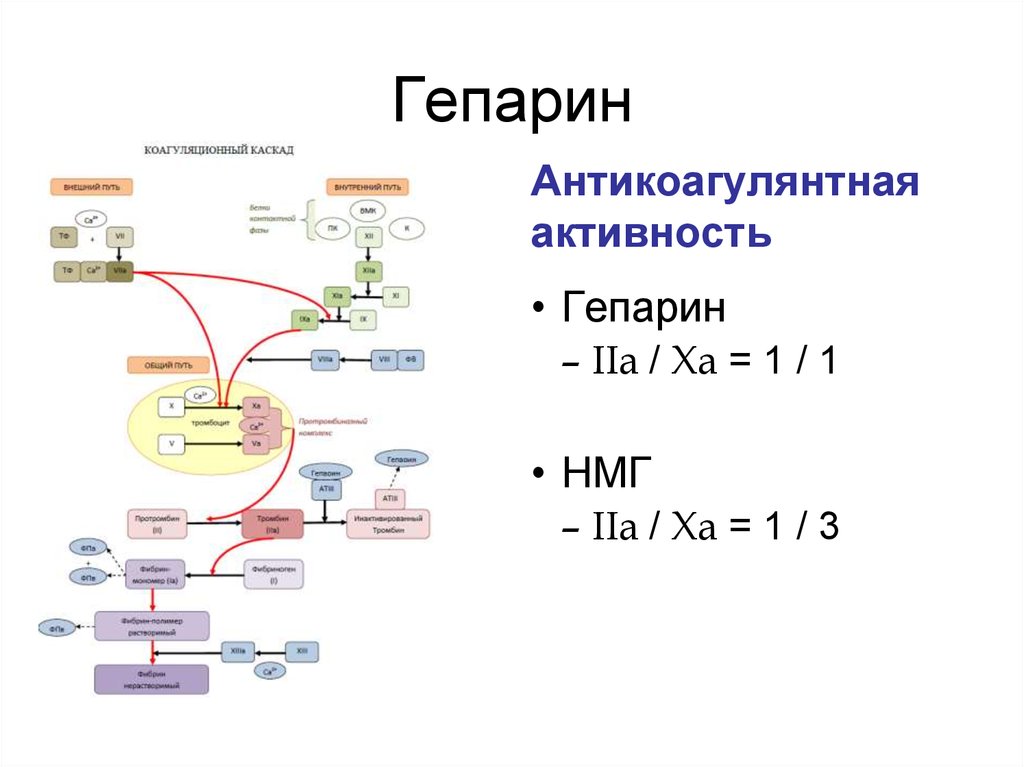
58. Гепарин
Антикоагулянтнаяактивность
• Гепарин
– IIa / Xa = 1 / 1
• НМГ
– IIa / Xa = 1 / 3
59. Гепарин – лабораторный контроль
Период контроляЛабораторный тест
До CNB
АЧТВ, число тромбоцитов
Интраоперационная
гепаринизация
АЧТВ и (или) анти-Xa
активность
Профилактика ВТЭО
(более 5 дней)
Кол-во тромбоцитов
Терапия ВТЭО
АЧТВ и (или) анти-Xa
активность
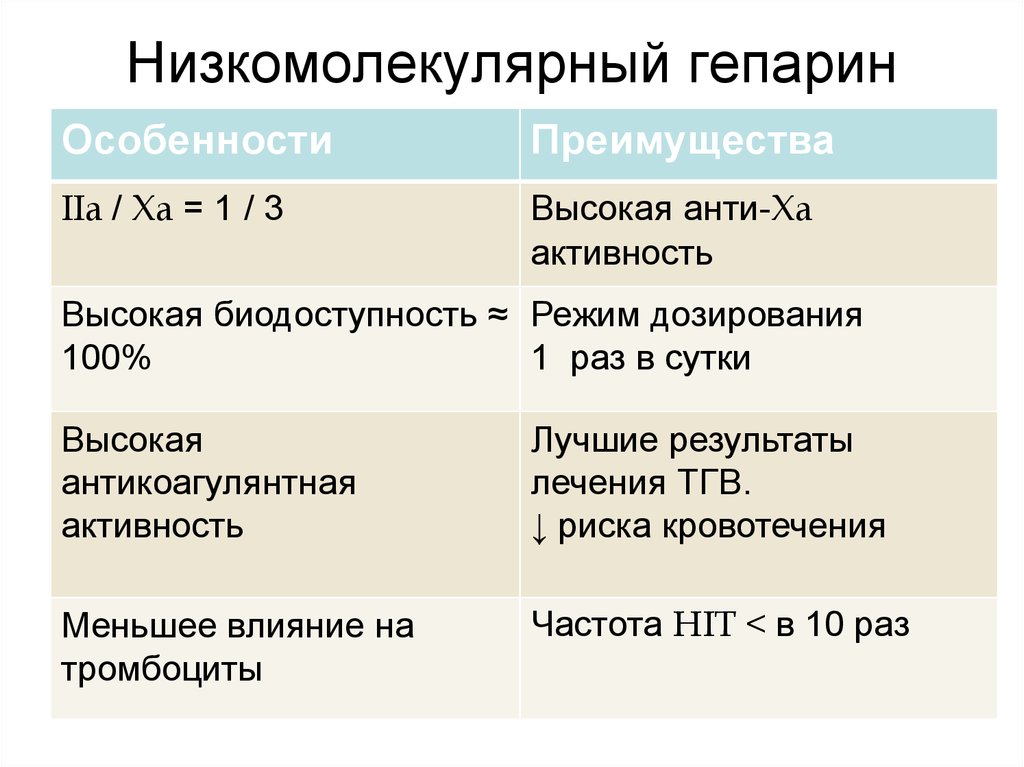
60. Низкомолекулярный гепарин
ОсобенностиПреимущества
IIa / Xa = 1 / 3
Высокая анти-Xa
активность
Высокая биодоступность ≈ Режим дозирования
100%
1 раз в сутки
Высокая
антикоагулянтная
активность
Лучшие результаты
лечения ТГВ.
↓ риска кровотечения
Меньшее влияние на
тромбоциты
Частота HIT < в 10 раз
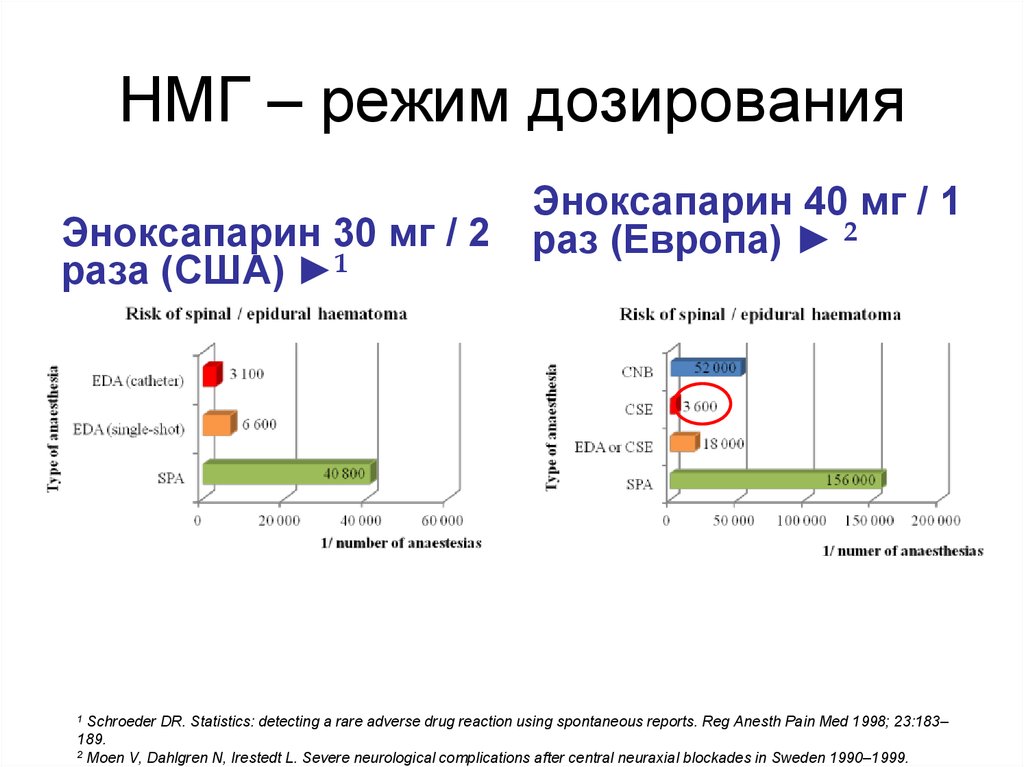
61. НМГ – режим дозирования
Эноксапарин 30 мг / 2раза (США) ►1
1
Эноксапарин 40 мг / 1
раз (Европа) ► 2
Schroeder DR. Statistics: detecting a rare adverse drug reaction using spontaneous reports. Reg Anesth Pain Med 1998; 23:183–
189.
2 Moen V, Dahlgren N, Irestedt L. Severe neurological complications after central neuraxial blockades in Sweden 1990–1999.
62. Когда начинать тромбопрофилактику?
Послеоперационнаяпрофилактики
ДО
Кровотечение
После
Тромбоз
Снижение риска:
Спинальной / эпидуральной
гематомы
Хирургического кровотечения
Исключения:
Пациенты с высоким риском
тромбоосложнений
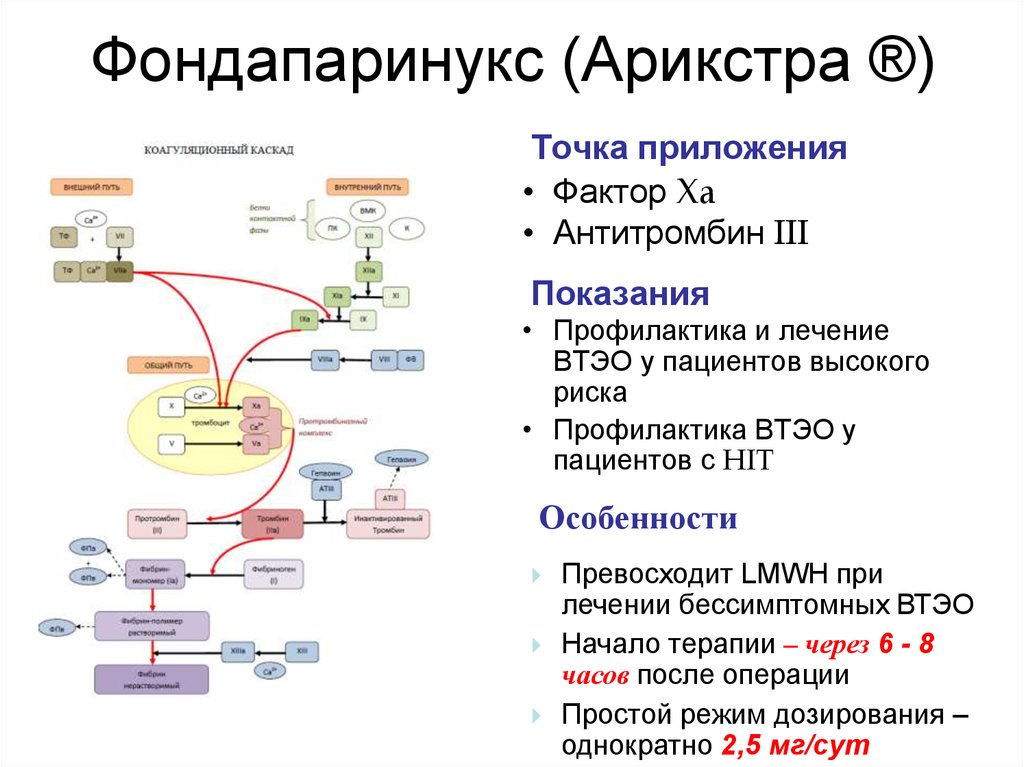
63. Фондапаринукс (Арикстра ®)
Точка приложения• Фактор Xa
• Антитромбин III
Показания
• Профилактика и лечение
ВТЭО у пациентов высокого
риска
• Профилактика ВТЭО у
пациентов с HIT
Особенности
Превосходит LMWH при
лечении бессимптомных ВТЭО
Начало терапии – через 6 - 8
часов после операции
Простой режим дозирования –
однократно 2,5 мг/сут
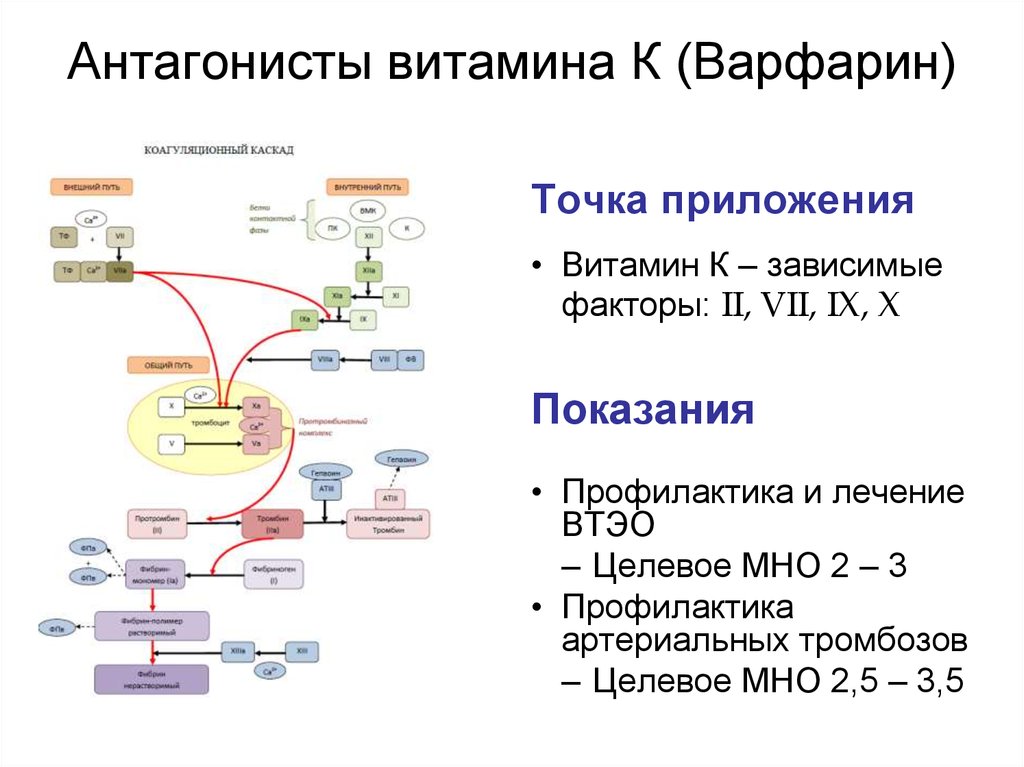
64. Антагонисты витамина К (Варфарин)
Точка приложения• Витамин К – зависимые
факторы: II, VII, IX, X
Показания
• Профилактика и лечение
ВТЭО
– Целевое МНО 2 – 3
• Профилактика
артериальных тромбозов
– Целевое МНО 2,5 – 3,5
65.
66.
67.
68. Механическая компрессия
69.
Нормативные документы70.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИПРИКАЗ
9 июня 2003 г.
N 233
ОБ УТВЕРЖДЕНИИ ОТРАСЛЕВОГО СТАНДАРТА
"ПРОТОКОЛ ВЕДЕНИЯ БОЛЬНЫХ. ПРОФИЛАКТИКА
ТРОМБОЭМБОЛИИ
ЛЕГОЧНОЙ АРТЕРИИ ПРИ ХИРУРГИЧЕСКИХ И ИНЫХ ИНВАЗИВНЫХ
ВМЕШАТЕЛЬСТВАХ"
В целях развития системы стандартизации в здравоохранении
Российской Федерации и управления качеством медицинской помощи
ПРИКАЗЫВАЮ:
Утвердить отраслевой стандарт "Протокол ведения больных.
Профилактика тромбоэмболии легочной артерии при хирургических и
иных инвазивных вмешательствах" (ОСТ 91500.11.0007-2003)
(приложение).
Министр
Ю.Л.ШЕВЧЕНКО
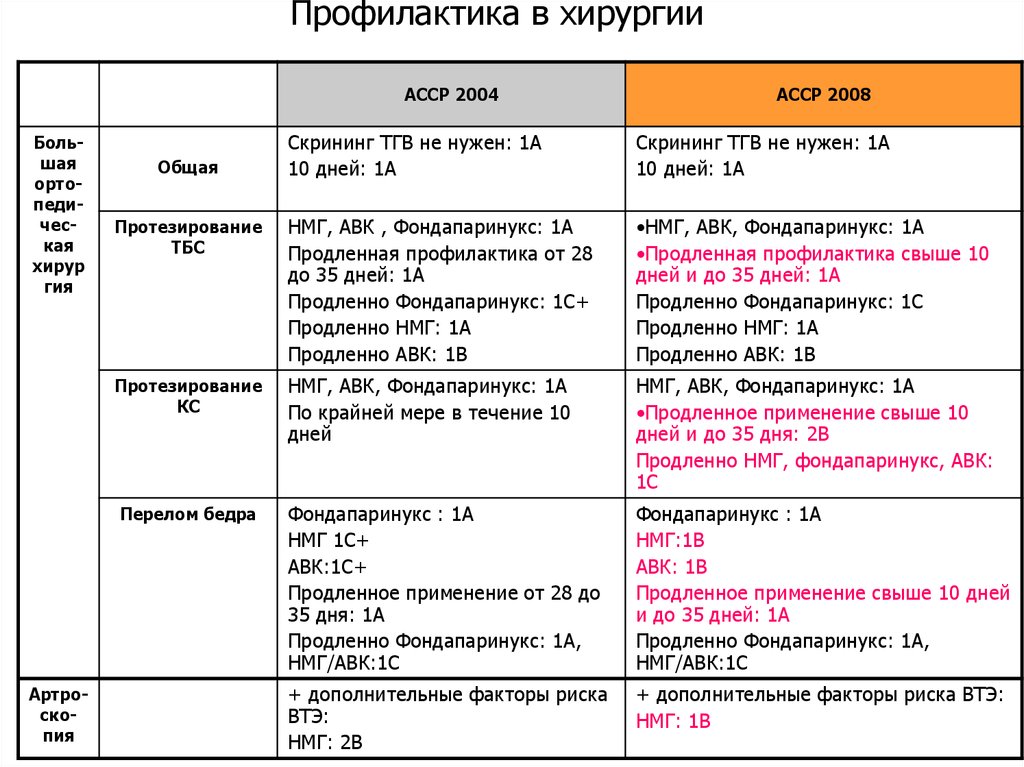
71. Профилактика в хирургии
ACCP 2004Большая
ортопедическая
хирур
гия
Скрининг ТГВ не нужен: 1A
10 дней: 1A
Скрининг ТГВ не нужен: 1A
10 дней: 1A
Протезирование
ТБС
НМГ, АВК , Фондапаринукс: 1A
Продленная профилактика от 28
до 35 дней: 1A
Продленно Фондапаринукс: 1C+
Продленно НМГ: 1A
Продленно АВК: 1B
•НМГ, АВК, Фондапаринукс: 1A
•Продленная профилактика свыше 10
дней и до 35 дней: 1A
Продленно Фондапаринукс: 1C
Продленно НМГ: 1A
Продленно АВК: 1B
Протезирование
КС
НМГ, АВК, Фондапаринукс: 1A
По крайней мере в течение 10
дней
НМГ, АВК, Фондапаринукс: 1A
•Продленное применение свыше 10
дней и до 35 дня: 2B
Продленно НМГ, фондапаринукс, АВК:
1C
Фондапаринукс : 1A
НМГ 1C+
АВК:1C+
Продленное применение от 28 до
35 дня: 1A
Продленно Фондапаринукс: 1A,
НМГ/АВК:1C
Фондапаринукс : 1A
НМГ:1B
АВК: 1B
Продленное применение свыше 10 дней
и до 35 дней: 1A
Продленно Фондапаринукс: 1A,
НМГ/АВК:1C
+ дополнительные факторы риска
ВТЭ:
НМГ: 2B
+ дополнительные факторы риска ВТЭ:
НМГ: 1B
Общая
Перелом бедра
Артроскопия
ACCP 2008
72. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений Национальный
стандарт российскойфедерации
ГОСТ р 52606.6-2008
Профилактика тромбоэмболии легочной
артерии. Протокол ведения больны.
73.
Спасибоза внимание

























































 Медицина
Медицина








