Похожие презентации:
Омертвения. Свищи. Язвы
1. Омертвения. Свищи. Язвы.
Подготовил: преподавательФедулова Т.В.
2.
Некроз — омертвение части тела (клеток,тканей) при сохранении жизни всего
организма.
Причины:
ушибы; размозжения; сдавливания; высокая
и низкая температура; электроток; лучистая
энергия; крепкие кислоты и щелочи, их соли;
отравляющие вещества; возбудители
анаэробной и специфической хирургической
инфекции,
расстройства кровообращения, эндокринной
и вегетативной нервной систем, приводящие
к нарушению трофики.
3.
Синдромдлительного
сдавления
4.
Коагуляционный, или сухой, некроз.Характеризуется свертыванием и уплотнением
протоплазмы клеток и промежуточного вещества с
последующим высыханием. Это связано с
прекращением притока крови, обескровливанием и
отдачей влаги в окружающую мертвые ткани среду
либо вследствие воздействия на ткани высоких
температур, крепких кислот, формальдегида, солей
тяжелых металлов, токсинов и других факторов.
При сухом некрозе сравнительно быстро развивается
демаркационное воспаление, так как высохшие ткани
в меньшей мере оказывают токсическое действие на
окружающие их живые ткани. Внешне очаг
омертвения характеризуется резкой очерченностью,
уплотнением, выпячиванием над поверхностью
органа. Окрашен он в серо-желтый или глинистожелтый цвета. Позднее по периферии
некротизированного участка ясно выражены
признаки демаркационного воспаления и отторжение
мертвого участка.
5.
Колликвационный, или влажный,некроз.
При нем пораженные ткани набухают,
размягчаются, подвергаются распаду, образуя
бесформенную кашицеобразную массу. При влажном
некрозе образование демаркационного вала идет
медленно вследствие токсического действия
продуктов распада на окружающую живую ткань.
Влажный некроз кожи и подлежащих тканей
наблюдается при ожогах щелочами, отморожениях
третьей степени и некробактериозе. Он может
возникнуть и в мозгу, во внутренних
паренхиматозных органах вследствие закупорки
концевых артерий.
6. Гангрена
Гангре́на — некроз тканей живого организма чёрногоили очень тёмного цвета, развивающийся в тканях
органов, прямо или через анатомические каналы
связанных с внешней средой (кожа, лёгкие,
кишечник и др.).
Тёмный цвет обусловлен сульфидом железа,
образующимся из железа гемоглобина в присутствии
сероводорода воздуха.
Этиология. Основные этиологические факторы
гангрены те же, что и при некрозе. Они могут быть
экзогенными и эндогенными. В зависимости от
причины, вызвавшей омертвение тканей, гангрены
подразделяются на травматические, термические,
химические, интоксикационные, инфекционные,
нервно-трофические, диабетические и др.
7.
Внешними причинами, которые ведут квозникновению гангрены, являются: ушибы III и IV
степеней, сопровождающиеся размозжением и
разрывом тканей, особенно кровеносных сосудов и
нервов; длительное сдавливание части тела или
органа при лежании на твердом полу (пролежни),
тугой бинтовой или гипсовой повязками, жгутом,
веревкой; термические ожоги и отморожения III и IV
степеней воздействия кислот, щелочей и других
химических веществ; ущемление кишечника в
грыжевом кольце или при заворотах; заражение
патогенными микробами. Особенно опасны
возбудители анаэробной инфекции.
8.
К внутренним причинам относятся: закупоркакровеносных сосудов (тромбоэмболия) или разрыв их,
особенно когда отсутствуют коллатерали; спазм
сосудов при хронических отравлениях спорыньей;
нарушения иннервации (вазомоторной, трофической)
и функции эндокринной системы. Возникновению
гангрены способствуют сердечная и сосудистая
недостаточность; обильная потеря крови; ослабление
организма от нарушения обмена веществ; голодания
и перенесенные тяжелые болезни.
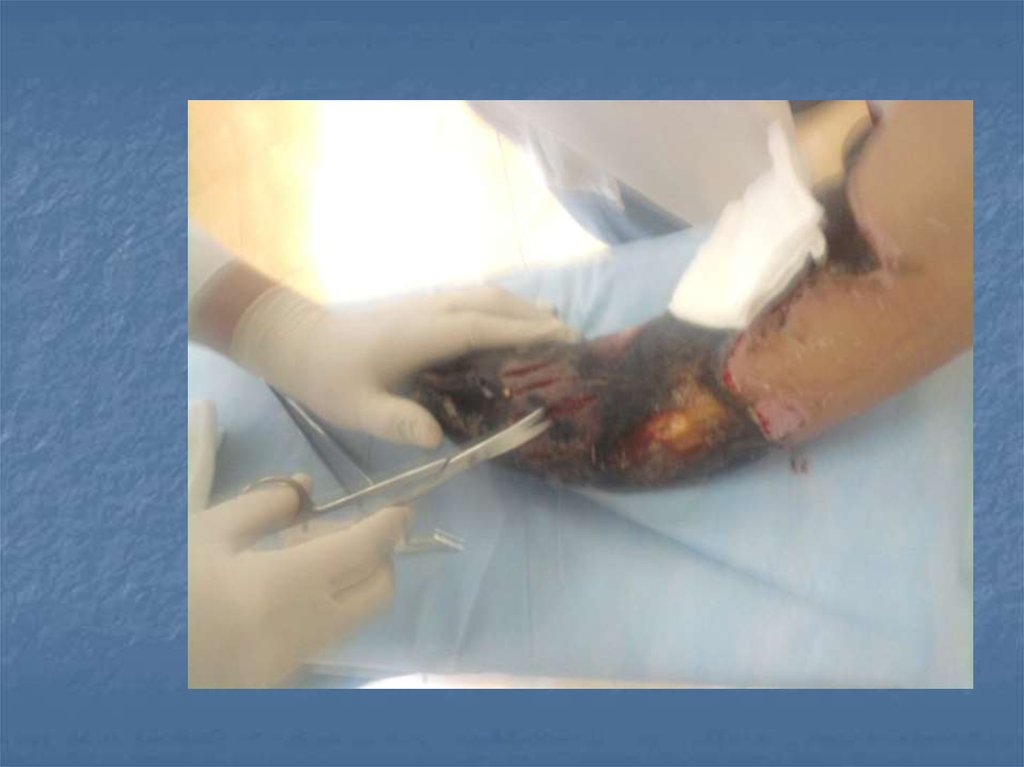
9. Сухая гангрена.
Представляет собой коагуляционный некроз споследующим постепенным высыханием
тканей вследствие отдачи влаги во внешнюю
среду. Мертвые ткани не распадаются,
высыхают с сохранением структуры,
принимая темно-бурую или черную окраску,
происходит их мумификация. Сухой гангрене
подвергаются поверхностно расположенные
ткани и органы — кожа различных участков
тела, особенно в местах костных выступов,
ушные раковины, пальцы.
Причины: термические ожоги III и IV
степеней; тугие повязки; длительное
сдавливание участков тела при вынужденном
лежании на твердом полу (пролежни).
10. Клинические признаки
Кожа пораженного участканечувствительна, плотная,
холодная на ощупь, бурой
или черной окраски. По мере
высыхания она становится
тонкой, размер мертвого
органа уменьшен
Между живым и мертвым
участками кожи видна резкая
граница.
Через 5-7 сток четко
выражена демаркационная
линия из грануляционной
ткани.
Из щели вокруг мертвого
участка выделяется серый
гной.
Сроки полного отторжения мертвого очага зависят от глубины поражения
тканей, реактивности организма и факторов внешней среды.
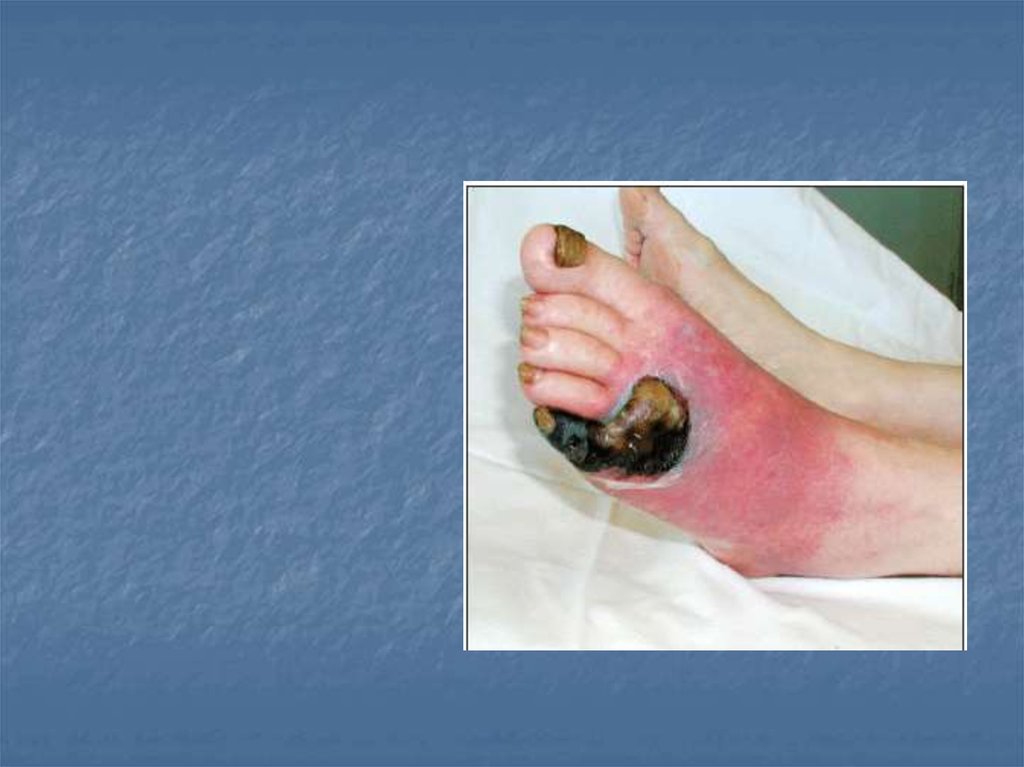
11. Влажная гангрена.
Это колликвационный некроз, сопровождающийсягнилостным распадом тканей под действием
микробов и аутолитических процессов. Мертвые
ткани превращаются в мягкую зловонную массу
грязно-зеленого или буро-черного цвета.
Этиология. Влажная гангрена может быть вызвана
теми же причинами, что и сухая. Ее возникновение
связано с нарушением оттока венозной крови и
лимфы из пораженного очага. Тромбоз вен и артерий,
длительный застой крови и лимфы ведут к спазму
сосудов и параличу вазомоторов, стазу крови,
тканевой гипоксемии и последующему некрозу. При
этом погибшие ткани содержат большое количество
жидкости, особенно когда нет условий для их
высыхания. В благоприятных условиях (асептичность,
возможность отдачи жидкости) влажная гангрена
может перейти в сухую.
12.
Влажному омертвению тканейспособствуют внедрившиеся в
них из окружающей среды
возбудители анаэробной и
гнилостной инфекции.
Токсины микробов, а также
образовавшиеся при их
участии продукты гнилостного
распада белков оказывают
губительное действие на
соседние живые ткани. Это
крайне замедляет образование
демаркационного вала, что
ведет к расширению очага
септической влажной гангрены,
интоксикации организма,
сепсису и нередко летальному
исходу.
13.
Влажная гангрена может развиваться во внутренних(легкие, почки, петли кишечника) и поверхностно
расположенных органах. При анаэробной гангрене в
очаге поражения омертвевают все ткани независимо
от их структуры.
Клинические признаки.
При влажной гангрене они зависят от локализации
патологического процесса и характера вызвавшей
его причины. При поверхностном расположении
ткани пораженный участок увеличен;
чувствительность его сначала понижена, а затем
полностью исчезает. Кожа сине-бурого или черного
цвета; демаркационная линия не выражена. На
разрезе мягкие ткани отечны, темно-серой или
желто-коричневой окраски видны очаги распада;
наступает разволокнение апоневрозов,
сухожилий; поверхность кости шероховатая.
Выделяющаяся кровянисто-серая жидкость и ткани
издают неприятный запах.
14.
отмечается угнетение пациентов, потеря аппетита,отказ от приема пищи; повышается общая
температура тела; развивается сепсис. При влажной
гангрене внутренних органов отмечаются признаки,
указывающие на поражение легких или кишечника
(парез ).
Прогноз. Зависит от вида гангрены, ее причины,
локализации и обширности очага поражения. При
влажном омертвении прогноз значительно хуже, чем
при сухом. Естественное течение влажной гангрены,
осложненной инфекцией, обычно заканчивается
гибелью от сепсиса. Лишь своевременным
оперативным вмешательством можно достичь
прекращения дальнейшего распространения
гангрены.
15. Лечение
Принимают срочные меры по устранению выявленной причины,предупреждению возможного инфицирования очага поражения и
ликвидации инфекции, если она имеется. Лечение должно быть
направлено на купирование некротического процесса. При всех
формах омертвения нельзя применять согревающие компрессы,
влажные повязки и ванны, от которых даже сухая гангрена может
перейти во влажную.
При начинающейся ишемической гангрене основой лечения
является восстановление кровообращения в больной конечности.
Восстановительные операции на артериях позволяют ограничить
зону некроза и сохранить опорную функцию конечности. После
восстановления кровотока удаляются только явно омертвевшие
ткани. Гангрена всего сегмента требует ампутации, однако ее
уровень зависит от состояния кровообращения. Хирурги должны
стремиться к снижению уровня ампутации для сохранения
функции конечности, но не в ущерб заживлению культи.
16.
Сухая гангрена изредка заканчиваетсясамоампутацией, это можно назвать
самоизлечением. Чаще всего гангрена
прогрессирует и приводит к развитию
смертельных осложнений со стороны
жизненно важных органов (почек, легких,
печени и сердца). При влажной и газовой
гангрене заболевание развивается
молниеносно и требует срочной ампутации
или некрэктомии.
Прогноз ухудшается у больных с сахарным
диабетом. Своевременное восстановление
кровотока при ишемической гангрене
позволяет сохранить способность к ходьбе у
большинства пациентов.
17. Сви́щи
Сви́ щ или фистула (от лат. fistula — трубка) — канал,соединяющий между собой или внешней средой
полые органы или опухоль с поверхностью или
какой-либо полостью тела. Обычно имеет вид узкого
канала, выстланного эпителием.
По своему характеру различают свищи,
образовавшиеся вследствие того или иного
патологического процесса, и свищи, образованные
после хирургической операции, которую проделали с
целью отведения содержимого того или иного полого
органа.
18. Виды свищей
Все свищи разделяют по их локализации ворганизме:
Свищ желудочный — свищ возникающий
после хирургических вмешательств, например
после резекции желудка
Дуоденальный — наружный свищ
двенадцатиперстной кишки
Бронхиальный свищ — патологическое
сообщение просвета бронха с плевральной
полостью
19.
Ректальные свищиАноректальный свищ —
патологический канал,
идущий из заднего
прохода или прямой
кишки к коже
Параректальный свищ
— свищ от анальной
крипты наружу к коже
Свищ ректовагинальный
— повреждение
ректовагинальной
перегородки
20. Свищ гнойный
Гной, образовавшийся в результате распада воспалительногоочага, прокладывает себе путь наружу. Канал, через который
гной вытекает наружу, после ликвидации воспалительного
процесса обычно заживает. Но если воспалительный процесс не
ликвидирован и в глубине тканей остается инфицированная
полость, иногда с секвестром, то этот канал не срастается, а
формируется гнойный свищ. Свищи от корней зуба сквозь кость
челюсти и десну иногда возникают при хроническом
периодонтите. Гнойные свищи часто образуются после слепых
огнестрельных ранений, если пуля или осколки не были
удалены оперативно, вокруг них развивается нагноение. Свищи
возникают также при нагноении швов вокруг лигатур, разного
рода посторонних тел, костных секвестров оставшихся глубоко
в тканях.
21.
22. Свищ желудочный
Желудочный свищ являетсярезультатом хирургической операции. В
тех случаях, когда по какой-то причине
радикальную операцию на пищеводе
провести нельзя, накладывают
желудочный свищ. Эта операция
называется гастростомия.
23. Колостома -
Колостомаэто отверстие кишки,
сформированное
хирургическим путем ,
выведенное на
переднюю брюшную
стенку,
предназначенное для
отведения кишечного
содержимого.
24.
Колостомане имеет
замыкательного
аппарата, поэтому
стомированные
пациенты не чувствуют
позывов и не могут
контролировать процесс
опорожнения.
Необходимость в стоме
возникает тогда, когда
кишечник не способен
функционировать. Причиной
могут быть заболевания
органа, травма или
врожденный дефект.
Чаще всего у взрослого
населения колостомы
формируются при
хирургическим лечении рака
толстой кишки.
Кроме этой патологии,
лечение доброкачественных
новообразований толстой
кишки, свищей, механических
повреждений, некоторые
виды колитов.
25.
Колостомы могут быть одноствольными, когдачерез отверстие на передней брюшной стенке
выводится один ствол кишки и двуствольными
Двуствольная колостома может быть петлевой,
когда два ствола кишки находятся в
непосредственной близости друг от друга и
выводятся в одно отверстие на передней
брюшной стенке, или раздельной, когда на
передней брюшной стенке имеются два
отверстия, находящиеся на некотором
расстоянии друг от друга.
При раздельной двуствольной колостоме один
ствол является действующим- через него
происходит опорожнение кишечника и именно
на него наклеивается калоприемник. Другой
ствол может быть необходим для удаления
слизи или лечебных процедур, его обычно
достаточно прикрывать салфеткой.
26.
27.
Кожа вокруг колостомы требуетпостоянного внимания. Она должна
быть неповрежденной, чистой и
сухой.
При появлении покраснения на
коже, жжения или зуда,
желательно воспользоваться
защитными кремами либо
пленками, которые дают
возможность использовать
калоприемник, защищая при этом
кожу около колостомы
Если же защитных средств нет, то в этом случае лучше
всего не пользоваться калоприемником 2 или 3 дня. В это
время на кожу около колостомы необходимо нанести
цинковую пасту, саму колостому смазать детским кремом и
прикрыть мягкой салфеткой.
28.
Трахеостома этоискусственно
сформированн
ый свищ
трахеи,
выведенный в
наружную
область шеи
для дыхания,
минуя
носоглотку
29.
Я́зва (лат. ulcus, -eris, n.) — глубокий воспалённыйдефект эпителия кожи или слизистой оболочки и
базальной мембраны, как правило, возникающий
вследствие инфекции, механического, химического
или лучевого повреждения, а также в результате
нарушения кровоснабжения и/или иннервации. Для
язвы, в отличие от раны характерна потеря ткани
(«минус-ткань»). Язва заживает с образованием
рубца.
У лиц пожилого возраста частота трофических язв
достигает 4-5%.
30.
Лечение трофическихязв является одной из
важнейшей медикосоциальной проблем
современного общества.
Декомпенсированные
формы заболевания
чаще наблюдаются у
больных пожилого
возраста, однако
начальные проявления
нарушений трофики
кожи и подкожной
клетчатки появляются у
большинства пациентов
в более молодом
возрасте.
31.
Трофические язвы нижних конечностейпредставляют собой реальную угрозу многим
аспектам качества жизни пациентов. Они
характеризуются малой тенденцией к
заживлению и длительным рецидивирующим
течением, приводящим к стойкой
инвалидизации больных.
Длительное (порой на протяжении многих
месяцев и даже лет) течение трофической
язвы приводит к развитию тяжелого
дерматита, пиодермии, экземы. Основной
причиной их возникновения являются
раздражения кожи обильным гнойным
отделяемым и различными мазевыми
повязками.
32.
33.
Длительное нарушение трофики кожи нижнихконечностей создает благоприятные условия для
развития грибковых поражений мягких тканей,
частота которых достигает 75%. Микотическая
инфекция, сенсибилизируя организм и усугубляя
течение основного процесса, приводит к
прогрессированию трофических расстройств.
Одним из грозных осложнений трофических язв
нижних конечностей следует считать
злокачественное перерождение, которое
встречается в 1,6-3,5% случаев, но нередко
диагностируется только в далеко зашедшей стадии.
Среди факторов, предрасполагающих к малигнизации
язв, можно указать длительное хроническое течение
гнойного процесса, периодическое усиление
экссудации и мацерации, травматизацию и
раздражающее действие местных методов лечения:
многократного ультрафиолетового облучения,
повязок с мазями, содержащими деготь, различных
“народных средств”, салициловой мази.
34.
Нередко хроническийгнойный процесс
распространяется вглубь
тканей, на
лимфатические сосуды и
осложняется рожистым
воспалением и гнойным
тромбофлебитом.
Частые вспышки
местной инфекции
вызывают необратимые
изменения
лимфатического аппарата,
клинически
проявляющиеся
вторичной лимфедемой
(слоновостью)
35.
В самом начале лечения трофических язв производятбактериологический посев отделяемого с поверхности язвы для
определения степени инфицированности и для
дифференциального диагноза трофической язвы от
инфекционных поражений кожи. Параллельно определяется вид
микрофлоры язвы и её чувствительность к антибиотикам.
Лечение трофических язв должно содержать следующие
этапы помощи:
1. Постельный режим для больного, особенно, если
трофическая язва вызвана венозными или артериальными
нарушениями.
2. Антибактериальная терапии язв.
3. Ежедневный туалет язвенной поверхности: следует
использовать индивидуальную мягкую губку и антисептический
раствор: димексид, диоксидин, мирамистин, хлоргексидин,
цитеал, эплан и др.). В домашних условиях можно использовать
слабый раствор перманганата калия или фурацилина, можно
промывать язву мыльной или содовой водой.
36.
4. На рану накладывают повязки с мазью: левосин,левомеколь, диоксиколь .
5. Бинтование конечностей или ношение
эластичных чулок до 40 мм.рт.ст. при варикозном
расширении вен
6.
Неспецифические противовоспалительные
средства: диклофенак, кетопрофен и др.
Лечение трофических язв занимает довольно
продолжительное
время: эпителизация поражённых тканей наступает
только на 30-45 день от начала лечения.
При лечении трофических язв большое внимание
должно уделяться правильному подбору диеты для
больного, устранение жирных и острых продуктов из
рациона. Параллельно лечению язв проводится
терапия основного заболевания, ставшего причиной
массивного поражения кожи.
37.
38.
. Фаза экссудации характеризуетсяобильным раневым отделяемым, выраженной
воспалительной реакцией мягких тканей и
частой бактериальной обсемененностью язвы.
Главной задачей лечения в этих
условиях является санация
трофической язвы от патогенной
микрофлоры и некротических тканей,
а также подавление системного и
местного воспаления.
При наличии дерматита вокруг
трофической язвы используют
кортикостероидную или цинкооксидную мазь.
39.
При выраженной экссудации - сорбирующие повязки. Но,учитывая высокую себестоимость подобных повязок в
повседневной медицинской практике, в качестве сорбирующих
раневых покрытий с успехом можно использовать детские
памперсы или гигиенические прокладки.













































 Медицина
Медицина