Похожие презентации:
Рак желудка
1. РАК ЖЕЛУДКА
Баймухаметов Э. Т.Казахский НИИ онкологии и радиологии
2. РАК ЖЕЛУДКА
Ежегодно в мире регистрируется около800 000 новых случаев рака желудка.
Умирает 650 000 человек.
GLОBОCAN, 2008
В Республике Казахстан в 2013 году взято
на учет 2 796 больных раком желудка,
умерло 2 129 человек.
2
3. РАК ЖЕЛУДКА
Удельный вес рака желудка среди другихонкологических заболеваний в Казахстане составил 16,4
на 100 тыс, а смертности – 12,5 на 100 тыс.
В структуре онкопатологии РЖ занимает 4-е ранговое
место (2 ранговое место среди мужчин и 5-е – среди
женщин).
Принято считать, что чем ближе показатели
заболеваемости и смертности, тем хуже обстоит ситуация
с этим онкологическим заболеванием.
Как видится, различие между заболеваемостью и
смертностью составляет всего 3,9 на 100 тыс, что
говорит о высокой актуальности этой патологии.
4. Актуальность проблемы
Наиболее часто болеют лица в возрасте от 45до 59 лет.
Мужчины болеют в 2 раза чаще, чем
женщины, причем эта разница увеличивается
с возрастом!
5. Основные показатели РЖ за 2013 год
Заболеваемость – 16,4 на 100 тысЗаболеваемость – 2796 (абс. число)
Смертность – 12,5 на 100 тыс (2-е ранговое место).
Морфологическая верификация – 89,5%
Уд. вес I-II стадии – 28,2%
Уд. вес III стадии – 46,2%
Уд. вес IV стадии – 25,6%
1-годичная летальность – 53,5%
Соотношение 1-годичн. летальности к IV стадии – 2,0
5-летняя выживаемость – 45,3%
6. Заболеваемость РЖ в 2013 году
13,314,5
г. Астана
г. Алматы
ЮКО
СКО
Павлодарская
Мангыстауская
Костанайская
Кызылординская
Карагандинская
ЗКО
Жамбылская
ВКО
Атырауская
Алматинская
Актюбинская
Акмолинская
РК
11,4
22,2
24,2
10,7
22,8
13,8
21,9
16,6
13,9
20,2
16,9
12,1
19,2
23,2
16,4
0
5
10
15
20
25
30
6
7. Факторы развития
Фактор питанияФактор условия хранения
продуктов питания
Helicobacter pylori
8.
Существует предположение, что пища можетиграть роль канцерогена в различных
вариантах:
- быть канцерогеном;
- быть растворителем канцерогенов;
- содержать предшественников канцерогенов;
- превращаться в канцерогены в процессе обработки;
- содержать компоненты, потенцирующие действие
канцерогенов;
- недостаточно ингибировать канцерогены.
9.
В настоящее время все большее вниманиеуделяют влиянию Helicobacter pylori на
возникновение рака желудка. Это
обусловлено сообщениями отечественных и
зарубежных исследователей, которые
отмечают увеличение уровня заболеваемости
у лиц, инфицированных данных
микроорганизмом.
10.
Эксперты ВОЗ признали: с морфологическойточки зрения существует предрак, причем
следует различать предраковые состояния и
предраковые изменения.
Предраковое состояние – понятие
клиническое и характеризуется теми
заболеваниями желудка, которые наиболее
часто предшествуют развитию рака.
Предраковые изменения – сумма
морфологических признаков, называемых
дисплазией, предшествующих и сопутствующих
раку.
11.
Как показали исследования, состояниекислотообразования не имеет
самостоятельного значения. В возникновении
рака: возможны гипоацидность (20,2%),
анацидность (44,3%), нормацидность (18,2%),
гиперацидность (18,2%).
У 60% больных начальным раком желудка в
анамнезе имеются указания на хронические
заболевания; ведущими среди них являются
хронический гастрит – 76,7%, у 12,4%
больных ранее была диагностирована
язвенная болезнь 12-перстной кишки, у 7% язвенная болезнь желудка, у 0,8% - полипы, у
3,1% - оперированный ранее желудок.
12. Предраки
Морфологическое исследование позволилоустановить, что основным предраковым
заболеванием при начальном раке желудка
является хронический гастрит (89,0%), в
том числе и в оперированном желудке. Менее
значимы аденомы (7,7%), гиперпластические
полипы (2,7%), язва желудка (0,6%).
13. КЛАССИФИКАЦИЯ РАКА ЖЕЛУДКА
По Borrmann (2008) макроскопическиетипы опухолевого роста подразделяются на
следующие типы:
1) полиповидный рак - опухоль, вдающаяся в просвет
желудка, на широком основании, с четкими контурами;
2) изъязвленная форма - опухоль, имеющая вид язвы с
приподнятыми над слизистой оболочкой плотными краями,
с инфильтрацией стенки желудка вокруг нее;
3) язвенно-некротическая форма - опухоль без четких
границ, переходит на неизмененную стенку желудка;
4) диффузно растущий рак без заметной склонности к
изъязвлению, границы опухолевого роста
макроскопически неопределимы.
14.
Чаще всего рак поражаетпилороантральный отдел желудка (60%
наблюдений);
На малой кривизне карцинома развивается у
20-25% больных;
В проксимальном отделе – у 10-15%;
На передней и задней стенках – в 2-5%
наблюдений;
Тотальное поражение регистрируется у 5%
пациентов.
15. Тis – интраэпителиальная опухоль Т1 – опухоль в пределах слизистой оболочки Т2 – опухоль прорастает мышечную оболочку Т3 –
Классификация по системе TNMТis – интраэпителиальная
опухоль
Т1 – опухоль в пределах
слизистой оболочки
Т2 – опухоль прорастает
мышечную оболочку
Т3 – опухоль прорастает
серозную оболочку
Т4 – опухоль врастает в
соседние органы и
структуры
16. Классификация по системе TNM
N – категорияN0 – нет метастазов
N1 – метастазы в регионарных лимфатических
узлах
N2 – метастазы во внесвязочного лимфатического
аппарата желудка
М – категория
М0 – нет метастазов
М1 – отдаленные метастазы
17. стадия IА T1N0M0 стадия IВ T2N0M0 стадия II T1N2M0 T2N1M0 T3N0M0 стадия IIIА T2N2M0 T3N1M0 T4N0M0 cтадия IIIB T3N2M0 T4N1M0
стадия IVT4N2M0
TxNxM1
18. КЛАССИФИКАЦИЯ РАКА ЖЕЛУДКА
Для изучения гистологического строения ракажелудка в настоящее время используется
Международная гистологическая
классификация ВОЗ (1982)
Аденокарцинома:
а) папиллярная;
б) тубулярная;
в) муцинозная;
г) перстневидноклеточная.
Железисто-плококлеточный рак (аденоакантома)
Плоскоклеточный рак
Недифференцированный рак
Неклассифицируемый рак.
19. ПУТИ МЕТАСТАЗИРОВАНИЯ
Рак желудка метастазирует преимущестеннолимфогенным путем. Возможны также
гематогенный, контактный и
имплантационный пути распространения.
Кроме того встречаются комбинации всех трех
путей метастазирования.
Чаще всего отмечается следующая
последовательность метастазирования:
сначала поражаются регионарные барьеры
(лимфатические узлы, расположенные в
связках желудка), затем лимфатические узлы,
сопровождающие крупные артерии, питающие
желудок, затем забрюшинные и органы
брюшной полости.
20. На основании работ JRSGC (1998) детально описаны 16 групп регионарных лимфатических узлов, формирующих четыре последовательных
этаповметастазирования от различных отделов
желудка.
21.
Схема регионарных лимфатических узлов желудка(Japanese Research Sоciety Fоr Gastric Cancer, 1998)
1) Правые паракардиальные
лимфатические узлы
2) Левые паракардиальные
лимфатические узлы
3) Лимфатические узлы малой
кривизны желудка
4) Лимфатические узлы большой
кривизны желудка
4s - (левая группа)
лимфатические узлы вдоль
левой желудочносальниковой артерии
4d - (правая группа)
лимфатические узлы вдоль
правой желудочносальниковой артерии
5) Супрапилорические
лимфатические узлы
6) Субпилорические
лимфатические узлы
7) Лимфатические узлы левой
желудочной артерии
8) Лимфатические узлы общей
печеночной артерии
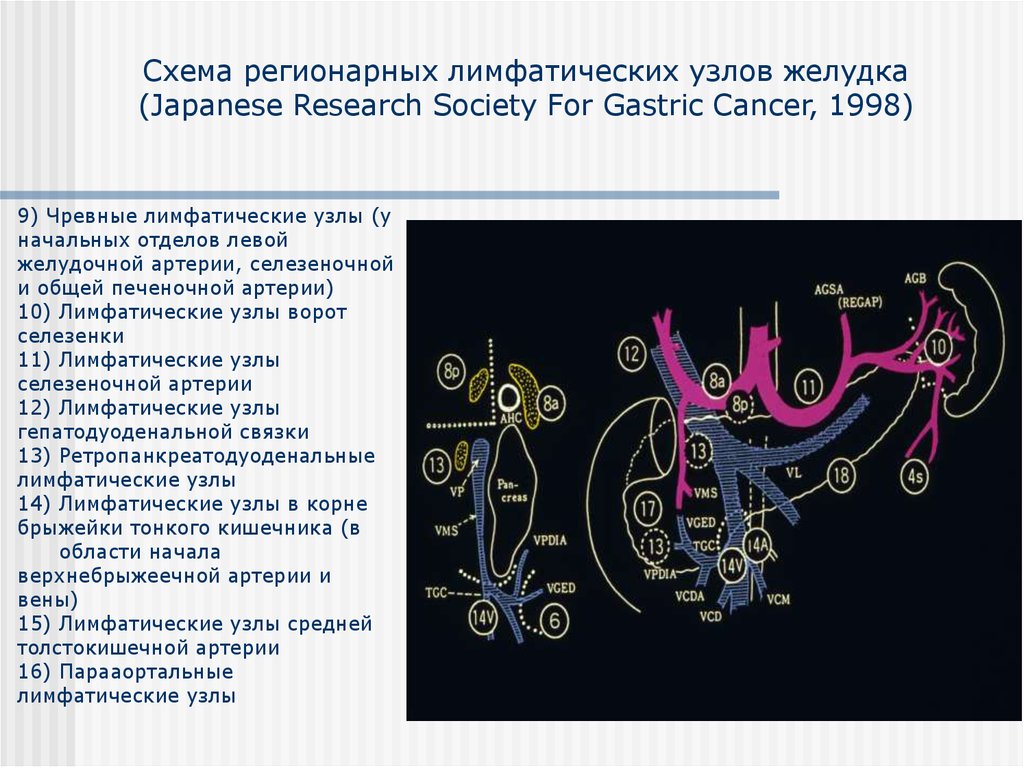
22. 9) Чревные лимфатические узлы (у начальных отделов левой желудочной артерии, селезеночной и общей печеночной артерии) 10)
Схема регионарных лимфатических узлов желудка(Japanese Research Sоciety Fоr Gastric Cancer, 1998)
9) Чревные лимфатические узлы (у
начальных отделов левой
желудочной артерии, селезеночной
и общей печеночной артерии)
10) Лимфатические узлы ворот
селезенки
11) Лимфатические узлы
селезеночной артерии
12) Лимфатические узлы
гепатодуоденальной связки
13) Ретропанкреатодуоденальные
лимфатические узлы
14) Лимфатические узлы в корне
брыжейки тонкого кишечника (в
области начала
верхнебрыжеечной артерии и
вены)
15) Лимфатические узлы средней
толстокишечной артерии
16) Парааортальные
лимфатические узлы
23. Клиника рака желудка
Первыми проявлениями рака желудка чаще всего бываетнемотивированные и нередко неопределенные
диспептические явления, в других случаях ведущим
симптомом является прогрессирующая анемия, нарастающая
слабость и похудания. В ряде случаев заболевание
проявляется желудочно-кишечным кровотечением.
А. И. Савицкий рекомендовал обращать пристальное
внимание на небольшие симптомы, которые в совокупности
определялись им как «синдром малых признаков».
К ним относятся:
1) общая слабость, быстрая утомляемость, снижение
трудоспособности;
2) понижения или потеря аппетита, отвращение к мясной
пище;
3) желудочный дискомфорт;
4) прогрессирующее похудание;
5) стойкая или нарастающая анемия;
6) апатия.
Однако, как показал дальнейший многолетний опыт, синдром
малых признаков патогномичен для распространенных форм
рака желудка.
24. Диагностика рака желудка
Рентгенологическая диагностика. Полноценноеисследование должно включать рентгеноскопию и
рентгенографию в вертикальном и горизонтальном
положениях больного, в известных и строго
определенных для каждого отдела и стенок желудка
позициях при разной степени контрастирования
бариевой взвесью и воздухом. Необходимым условием
является дозированная компрессия доступных отделов
органа. Методика первичного контрастирования
позволяет оценить недоступные пальпации отдела
желудка, изучить их рельеф, выявить границу
опухолевой инфильтрации. Завершаться исследование
должно в условиях «тугого наполнения» для оценки
конфигурации стенок, определения зон нарушения
инфильтрации.
Цель: определение локализации, объема поражения,
перехода процесса на пищевод и двенадцатиперстную
кишку и степень их стенозирования, размеров и роста
опухоли.
25. Диагностика рака желудка
Видеогастроскопия - визуальный осмотр желудка сзабором материала для гистологического исследования.
Фиброгастроскопическое исследование позволяет
определить локализацию, анатомически тип роста
опухоли.
В случаях эндоскопического выявлении каких-либо
изменений слизистой оболочки желудка необходимо
произвести множественную биопсию всех
подозрительных участков. Причем при язвенных
формах рака необходимо выполнять забор биопсийного
материала как из самой язвы, так и из окружающей ее
слизистой оболочки. При локализации опухоли в
нижней или верхней трети желудка показана биопсия
множественных участков визуально-неизменненой
слизистой оболочки в оставшихся 2/3 органа для
определения фоновых изменений слизистой, что в
значительной степени может повлиять на выбор
объема оперативного вмешательства.
26. Диагностика рака желудка
Морфологическая диагностика. Исследованиюследует подвергать не только биоптаты из желудка, но
и печени, париетальных диссеминатов, полученных при
лапароскопии, а также в результате прицельной
биопсии под контролем ультразвукового исследования.
Следует сказать, что в ряде случаев не удается
получить морфологическое подтверждение диагноза
при наличии явных клинических и инструментальных
признаков рака желудка, что особенно часто бывает
при инфильтративных опухолях с преимущественным
распространением по подслизистому слою. В таких
ситуациях следует отдавать предпочтение активной
хирургической тактике – диагностической лапаротомии
с интраоперационной уточняющей диагностикой.
27. Диагностика рака желудка
Ультразвуковое исследование (УЗИ).Ультразвуковое исследование желудка складывается из 3
этапов: 1)трансабдоминальное исследование;
2) полипозиционное полипроекционное исследование
желудка после заполнения его дегазированной жидкостью
для улучшения визуализации стенок органа;
3) завершающим этапом является исследование стенки
желудка внутриполостным ультразвуковым датчиком, при
котором оценивают глубину инвазии стенки желудка
опухолью, состояние перигастральных лимфатических
узлов.
28. Диагностика рака желудка
Лапароскопия. Лапароскопическую диагностикупроводят с целью уточнения глубины поражения
опухолью стенки желудка, в частности выхода на
серозную оболочку, выявления распространения ее на
соседние органы и обнаружения асцита и париетальных
диссеминатов. Сопоставления лапароскопических
данных о прорастании серозного покрова желудка с
данными морфологического исследования
резецированного желудка показало достоверность
метода на 95% случаев.
29. Диагностика рака желудка
Лабораторная диагностика. Исследование крови враннем периоде болезни редко выявляют какие-либо
изменения. Анемия, как правило, развивается вторично
вследствие постоянной кровопотери, недостаточной
усвояемости пищевых веществ, в частности железа, при
ахлоргидрии, а также при интоксикации. Изменение
состава периферической крови наиболее выражено при
метастатическом поражении нескольких органов и
наиболее характерно при метастазировании в печень и
поджелудочную железу, менее выражено при
забрюшинном прорастании опухоли.
30. Дифференциальная диагностика рака желудка
Прежде всего следует помнить о предраковыхзаболеваниях желудка, которые могут давать те же
клинические симптомы, какие бывают при опухолях:
хронически гастрит, полипоз, хроническая язва
желудка.
Карциномы следует дифференцировать от
неэпителиальных и лимфоидных опухолей желудка,
опухолеподобных процессов, вторичных опухолей, а
также воспалительных и других изменений,
симулирующих рак желудка (туберкулез, сифилис,
актиномикоз, амилоидоз и др.).
При кардиоэзофагеальном раке следует проводить
дифференциальную диагностику с заболеваниями
пищевода, а первую очередь с ахалазией.
31. Лечение рака желудка
Лечебная тактика решается индивидуально в каждомконкретном случае на МДГ с обязательным участием
хирурга, анестезиолога, радиолога и химиотерапевта.
Основной метод лечения больных раком желудка –
хирургический. В последние годы разрабатывают
принципы и методики комбинированного комплексного
лечения. Лучевую и лекарственную терапию в качестве
самостоятельных методов применяют только при
противопоказаниях к операции у больных с
запущенным раком или тяжелыми сопутствующими
заболеваниями.
32. 5-летняя выживаемость в зависимости от стадии:
выживаемость взависимости от
стадии:
I стадия – 97,8%
II стадия – 72,0%
III стадия – 44,8%
T. Kinoshita et al, 1998.
33. Хирургическое лечение
При раке желудка применяют 3 основных типарадикальных операций:
гастрэктомия
дистальная субтотальная резекция- удаление
4/5 и более частей желудка.
проксимальная сустотальная резекцияудаления 4/5 и более частей желудка.
34. Лечение рака желудка
Показанием к дистальной субтотальной резекциижелудка является экзофитный рак нижней трети
желудка. По строгим показаниям эта операция
допускается при небольших эндофитных или
смешанной формы роста опухолях пилороантрального
отдела. В практике такие опухоли встречаются не
более чем в 1,5% случаев, что определяет низкую
значимость этих операций.
Проксимальную субтотальную резекцию желудка
чрезбрюшинным доступом выполняют только при
экзофитной опухоли верхней трети желудка, не
распространяющуюся на розетку кардии.
35. Лечение рака желудка
Гастрэктомию выполняют при раке любоймакроскопической формы роста,
местнораспространенной опухоли, а также при
субтотальном или тотальном поражении
органа. При этом до формирования
анастомоза необходимо проведение срочного
морфологического исследования удаленного
желудка, позволяющего убедиться в
отсутствии опухолевых клеток по линии
резекции желудка и пищевода во избежание
продолженного роста опухоли.
36. Лечение рака желудка
Сегодня продолжен поиск новых хирургических подходов,позволяющих надеяться на улучшение отдаленных
результатов лечения рака желудка. Одним из путей решения
данной проблемы является выполнение расширенных и
комбинированных оперативных вмешательств.
Хирургические подходы, когда удаляются лимфатические
узлы только при их макроскопических изменениях, следует
считать устаревшими. Плановое морфологическое
исследование лимфатических узлов после операции
позволяет установить, что «интактные» лимфатические узлы
поражаются метастазами рака в 57,1% наблюдений.
Учитывая большое число лимфатических узлов,
потенциально способных подвергаться метастазированию,
невозможно установить истинное лимфогенное
метастазирование, а, следовательно, и стадию опухолевого
процесса без максимально полного удаления и изучения
всех регионарных лимфатических коллекторов, то есть без
выполнения расширенной лимфодиссекции.
37. Современный подход к лечению рака желудка в мире представлен следующим: 1. Резекция 2. Лимфодиссекция 3. Реконструкция В стадии
IA (ранний рак, ограниченный слизистойоболочкой желудка) выполняют малоинвазивные
эндоскопические и лапароскопические вмешательства –
эндоскопическая мукозэктомия или лапароскопическая
резекция желудка, субтотальные резекции желудка.
При стадиях IB, II, IIIA, IIIB и IV (T4N2M0)
выполняют лимфодиссекцию в объеме D2
D3 и парааортальная лимфодиссекция не
улучшают результатов лечения
38. Протокол морфологического исследования
39. При IA стадиях (раннем раке) возможно выполнение лапароскопических и эндоскопических вмешательств
40. Трансгастральная мукозэктомия и лапароскопическая резекция возможны при:
- большом операционном рискелапаротомии;
- наличии категории не более Т1 по TNMклассификации;
- наличие лапароскопической техники и
подготовленного
персонала;
- обязательном наблюдении в динамике за
больным в
последующем.
В других случаях производят
субтотальную резекцию
желудка при локализации
опухоли в антральном отделе
желудка и гастрэктомию – при
мультицентричном раке и раке
проксимального отдела
желудка.
41. При стадиях IB, II, IIIA необходимо радикальное хирургическое лечение с выполнением лимфодиссекции в объеме D2. При IIIB, IV
(только при T4N2M0) стадиях –комбинированное лечение с
предоперационной химиотерапией. Объем
лимфодиссекции при последующей операции
не превышает D2.
42.
Комплексное лечение подразумеваетсочетание оперативного
вмешательства с неоадъювантной
(предоперационной) или
адъювантной (послеоперационной)
полихимиотерапией, либо с
различными вариантами
химиолучевого лечения.
43.
В настоящее время применяют различные методикикомбинированного лечения с использованием пред-, интраи послеоперационной лучевой терапии. Лучевая терапия в
основном преследует цель – профилактику
локорегионарных рецидивов. В случае предоперационного
воздействия мишенью воздействия являются клинические и
субклинические зоны опухолевого роста, при интра- и
послеоперционном облучении – гипотетически
сохранившиеся жизнеспособные отдельные опухолевые
клетки либо их комплексы. До настоящего времени при
комбинированном лечении больных раком желудка
использовали в основном две схемы фракционирования
дозы: классическое фракционирование (по 2Гр 5 раз в
неделю до суммарной дозы 30-40 Гр) и интенсивноконцентрированный курс-ИКК (по 4 Гр 5 раз в неделю до
суммарной дозы 20 Гр, что при пересчете на режим
классического фракционирования можно считать
эквивалентным 30 Гр).
44.
Еще один вариант комбинированноголечения – интраоперационное облучение
электронным пучком после удаления
опухоли. Такое воздействие станет
доступным практическим онкологическим
учреждениям после широкого внедрения в
практику ускорительной терапевтической
техники, генерирующей пучков электронов с
энергией 8-15 МэВ. При этом доза
однократного облучения может составить от
15 Гр до 20 Гр.
45.
Лучевое лечение. Лучевое лечение рака желудка не нашлоширокого практического применения ввиду опасности
обширных лучевых повреждений органов брюшной полости. В
ряде случаев у больных с резектабельными опухолями,
особенно с локализацией в кардиоэзофагеальной зоне,
отказавшихся от операции или при наличии противопоказаний
к ней показано проведение лучевой терапии в радикалных
дозах по расщепленному курсу. Целесообразно использовать
классическое фракционирования либо схемы динамического
фракционирования.
Такой же может быть лечебная тактика при рецидивах рака в
культе желудка. В этих случаях можно применять и сочетания
наружного облучения с внутриполостным. При больших
объемах поражения и существующей опасности распада
опухоли, а также у ослабленных больных показано облучение
через решетчатые диафрагмы в разовых дозах 3 Гр и СОД 6080 Гр под открытыми участками.
Если нерезектабельность процесса очевидна и без
оперативного вмешательства, то в отсутствие
противопоказании можно также рекомендовать наружное
облучение с поллиативными целями. В1/3 случаев после
облучения происходит временное уменьшение опухоли и
улучшение проходимости кардии.
46.
Химиотерапия. Химиотерапию проводит при первичнонерезектабельном раке желудка, рецидивах и метастазахопухоли,а также после выполнения паллиативных
оперативных вмешательств и пробных лапаротомий. Чаще
всего лечения применяют 5-фторурацил (5-ФУ) и фторафур
как в виде монотерапии, так и в составе различных схем
полихимиотерапии. 5-ФУ вводят внутривенно через день из
расчета 15мг на 1 кг массы больного (750- 1000 мг).
Суммарная доза препарата на курс лечения составляет 3,5-5 г.
другая методика заключается во ведения препарата в той же
разовой дозе, но с недельным перерывом. Продолжительность
курса лечения в этих случаях составляет 6-8 нед. Повторные
курсы проводят с интервалом 4-6 нед.
Фторафур вводят (внутривенно или перорально) в суточной
дозе 30 мг/кг, которую делят на два приема с интервалом 12 ч
(в среднем по800 мг 2 раза в сутки). Суммарная доза при этом
составляет 30-40 г. данный препарат очень удобен для
амбулаторного лечения, поскольку его можно применять
внутрь.
У «сохранных» пациентов с нерезектабельными опухолями
можно рекомендовать химиолучевое лечение: облучение по
классической методике в СОД 30-40 Гр и параллельно
ежедневно внутривенное введение 250 мг 5-ФУ.последний
можно вводить и через день, тогда разовую дозу повышают до
500-700 мг. Суммарная курсовая доза цитостатика в обоих
случаях не должна превышать 3-6г.
47. ПРОФИЛАКТИКА
Первичная профилактика рака желудка вцелом повторяет таковую для других
злокачественных опухолей.
Вторичная имеет ряд особенностей. Она
базируется на своевременном выявлении и
адекватном лечении предраковых
заболеваний и раннего рака желудка.
Основной задачей в этом вопросе является
активное выявление больных с данной
патологией. Внедрение скрининговых
программ.















































 Медицина
Медицина








