Похожие презентации:
Острые нарушения мозгового кровообращения
1. ОНМК
2. Острые нарушения мозгового кровообращения
Острые нарушения мозговогокровообращения
• представляют собой группу заболеваний
(точнее клинических синдромов),
развивающихся вследствие острого
расстройства кровообращения головного
мозга.
3. Классификация ОНМК
• Преходящее нарушение мозговогокровообращения (транзиторная
ишемическая атака, ТИА).
• Инсульт,который подразделяется на
основные виды:
▫ Ишемический инсульт (инфаркт мозга).
▫ Геморрагический инсульт (внутричерепное
кровоизлияние)
4.
• Транзиторная ишемическая атака Воснове патогенеза транзиторной
ишемической атаки (ТИА) лежит обратимая
локальная ишемия мозга (без формирования
очага инфаркта)
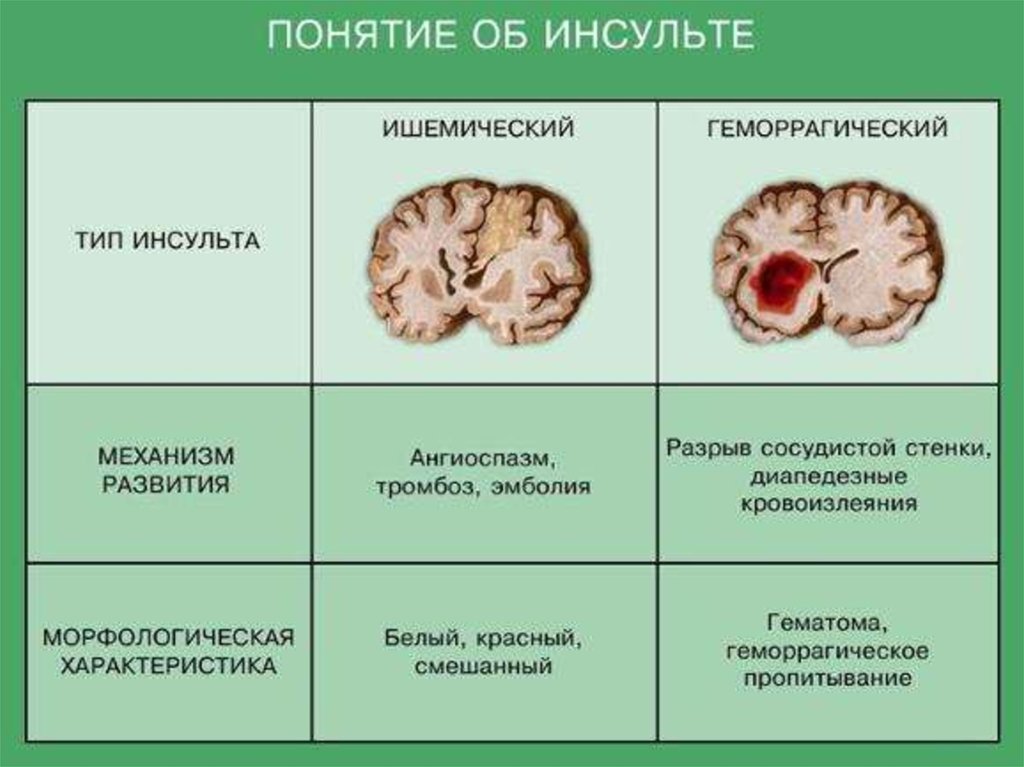
5. Ишемический инсульт
• В качестве этиологических факторовишемического инсульта выступают заболевания,
приводящие к сужению просвета мозговых
артерий в результате тромбоза, эмболии, стеноза
или сдавления сосуда. В результате развивается
гипоперфузия, проявляющаяся локальной
ишемией участка мозга в бассейне
соответствующей крупной или мелкой артерии.
Это приводит к некрозу участка мозговой ткани с
формированием инфаркта мозга, и является
ключевым моментом патогенеза ишемических
поражений мозга.
6. Геморрагический инсульт
Геморрагический инсульт• Для развития внутримозгового
кровоизлиянии, как правило, необходимо
сочетание артериальной гипертензии с таким
поражением стенки артерии, которое может
приводить к разрыву артерии или аневризмы
(с последующим формированием тромба), и
развитию кровоизлияния по типу гематомы
или геморрагического пропитывания.
7.
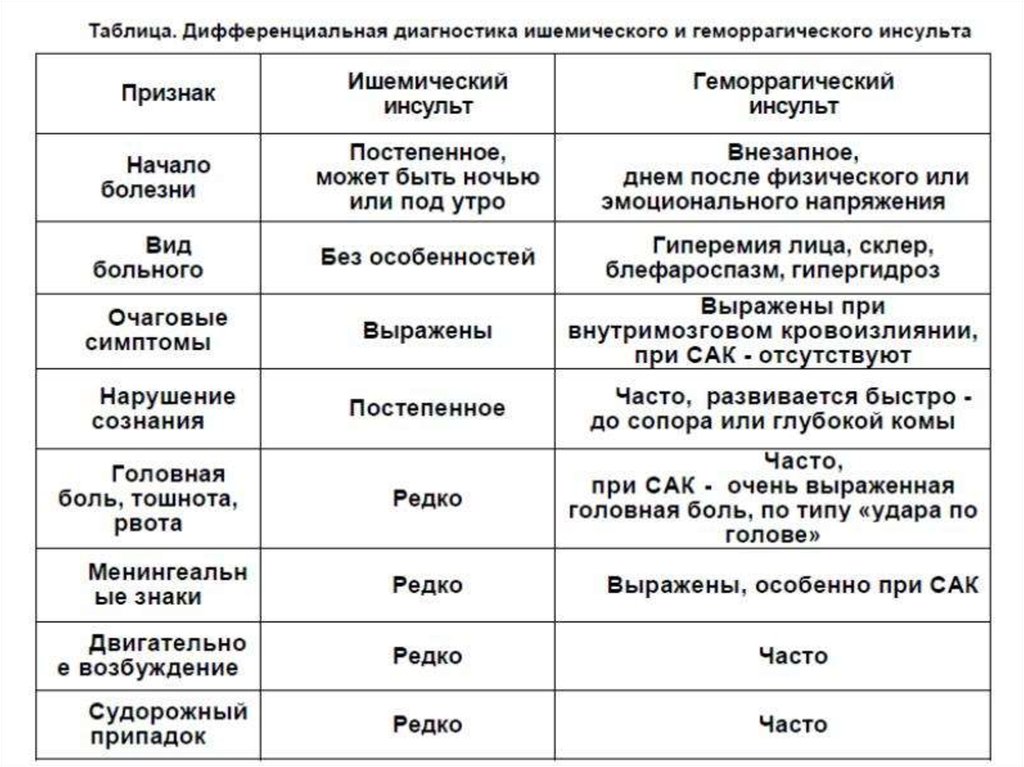
8. Клинически инсульты могут проявляться:
• Очаговой симптоматикой (характеризующейсянарушением определенных неврологических
функций в соответствии с местом (очагом)
поражения мозга в виде параличей конечностей,
нарушений чувствительности, слепоты на один
глаз, нарушений речи и др.).
• Общемозговой симптоматикой (головная боль,
тошнота, рвота, угнетение сознания).
• Менингеальными знаками (ригидность шейных
мышц, светобоязнь, симптом Кернига и др.).
9. Очаговая неврологическая симптоматика
• слабость, неловкость движения руки и ноги с одной стороны тела, отполной неподвижности (плегии) до легкой неуверенности и слабости (пареза). При
двустороннем поражении рук возникает верхний парапарез, при слабости в ногах
развивается нижний парапарез. Возможно развитие тетрапареза, или даже
тетраплегии, особенно в случае крупных полушарных кровоизлияний;
• слабость при глотании: возникают такие симптомы дисфагии, как
поперхивание, невозможность глотать плотную пищу, а в тяжелых случаях –
жидкую. Возникает назолалия – «гнусавость речи», дизартрия, или ее
смазанность. Эти признаки характерны для поражения продолговатого мозга;
• развитие атаксии, или появление мозжечковой недостаточности. Может
возникнуть головокружение, «болтанка», появиться выраженный тремор;
• важным диагностическим критерием является возникновение афазии – речевых
нарушений. Пациент может не понимать обращенную к нему речь, а также плохо
управлять собственной речью, или вообще молчать;
• кроме афазии, постепенно могут выявиться такие расстройства, как трудности
понимания письменной речи (невозможно читать) и затруднение при письме и
пользовании компьютером, нарушение счета, затруднение узнавания знакомых
предметов «вслепую», на ощупь. Это говорит о поражении отдельных областей коры;
• чувствительные расстройства: снижение чувствительности на одной стороне
тела, или изменение ее: возникновение жалоб на «ползание мурашек»;
• зрительные расстройства (полная слепота на один глаз, двоение в глазах,
выпадение полей зрения);
• судорожные припадки.
10. Общемозговая симптоматика
• Как правило, именно она определяет общуютяжесть состояния. К ее симптомам относится:
выраженная головная боль, многократная
тошнота, рвота, которая не приносит
облегчения. Самым грозным симптомом
является угнетение сознания: от оглушенности и
сопора до комы. К более
труднодиагностируемым симптомам относится
провалы в памяти, а также недержание мочи и
кала, то есть признаки нарушения функции
тазовых органов.
11. Менингеальные симптомы
• Менингеальный синдром является проявлениемраздражения мозговых – менингеальных оболочек,
его развитие характерно для геморрагического
инсульта или субарахноидального кровоизлияния.
• Ригидность мышц затылка — невозможность
приведения подбородка к грудной клетке, при этом
возникает болевая реакция с иррадиацией боли в
затылок или по позвоночнику. При выявлении этого
симптома необходимо быть уверенным в отсутствии
травматического повреждения шейного отдела
позвоночника. Симптом Кернига — невозможность
разогнуть ногу в коленном суставе при согнутой ноге
в тазобедренном суставе.
• Гиперстезии к свету, звуку и т.д.
12.
13.
14. Проведение комплекса неотложных лечебных мероприятий
• Лечение больных с инсультами включает дваосновных направления — базисную и
специфическую терапию.
• Неотложные лечебные мероприятия
определяются необходимостью обеспечения
достаточной вентиляции легких и
оксигенации, поддержания стабильности
системной гемодинамики, купирования
судорожного синдрома.
15. Адекватность оксигенации
• при необходимости – очищение верхнихдыхательных путей, постановка воздуховода,
а при показаниях (угнетение сознания менее
9 балов по шкале ком Глазго, тахипноэ 35-40
в 1 мин., нарастающий цианоз) – перевод
больного на искусственную вентиляцию
легких (ИВЛ).
16. Поддержание оптимального уровня системного артериального давления.
Поддержание оптимального уровнясистемного артериального
давления.
• От экстренного парентерального введения
антигипертензивных препаратов следует
воздержаться, если систолическое АД не превышает
200 мм рт.ст., диастолическое АД не превышает 120
мм рт. ст., а рассчитанное среднее АД не превышает
130 мм рт.ст. (среднее АД=(систолическое АД –
диастолическое АД) : 3 + диастолическое АД).
Снижать АД не следует более чем на 15-20% от
исходных величин.
• При артериальной гипотензии рекомендуется
применение препаратов, оказывающих
вазопрессорное действие (альфа-адреномиметики),
объемозамещающих средств (крахмалы, солевые
растворы).
17. Купирование судорожного синдрома
• Ввести внутривенно 10 – 20 мг диазепама (медленно,со скоростью 2,0 мг/мин) или 2 – 5 мг (0,1 мг/кг)
лоразепама со скоростью 2 мг/мин.
• Если судороги продолжаются, пациента следует
интубировать, затем начать внутривенное
инфузионное введение фенобарбитала в дозе 20
мг/кг со скоростью 100 мг/мин.
• Если припадки не удается купировать в течение 6090 мин, пациенту показано проведение наркоза с
помощью тиопентала (1 – 3 мг/кг внутривенно с
последующими более низкими поддерживающими
дозами) или пропофола (0,5 – 2 мг/кг внутривенно с
последующим режимом введения 1-3 мг/кг/час) на
фоне искусственной вентиляции легких.
18. Предупреждение внутричерепной гипертензии и отека мозга
• сводиться, прежде всего к общим мероприятиям:обеспечению адекватной оксигенации. Кроме
того, важно приподнять изголовье кровати на 1530 градусов - для обеспечения венозного оттока
из полости черепа, ограничить жидкость до 1,5
л/сут. вв фуросемид в дозе 40 мг. Традиционно
вводят глюкокортикойды с минимальной
менералокортикойдной активностью дексаметазон 8 мг. При наличии
соответствующей аппаратуры возможно
проведение ИВЛ в режиме гипервентиляции
(эффективность в отношении внутричерепной
гипертензии сохраняется в течение 1 ч).
19. На догоспитальном этапе можно использовать для улучшения функций мозга:
На догоспитальном этапе можноиспользовать для улучшения
функций мозга:
• 5-10 табл. глицина под язык,
• аспирин 100-300 мг (1/2 табл.) или курантил
75 мг
• актовегин, мексидол, кавинтон или
церебролизин по 1-2 ампуле в/в струйно
• Милдронат 5 мл р-ра в/в
• Кортексин 1-2 мл в/м
• эуфиллин 5-10 мл в/в или магнезию
20. Патогенетическое лечение при ишемическом инсульте:
• Восстановление кровотока в зоне ишемии:Терапевтически
Хирургически
• Поддержание метаболизма мозговой ткани
и защита от структурных повреждений
21. Патогенетическое лечение при геморрагическом инсульте:
Гемостатическая терапия
Регуляция функции ССС
Уменьшение отёка головного мозга
ангиопротекторы
22. ЧМТ
23.
• Черепно-мозговая травма —повреждение костей черепа и/или мягких
тканей (мозговые оболочки, ткани мозга,
нервы, сосуды).
24.
25. Первая помощь при черепно-мозговой травме
Первая помощь при черепномозговой травме
во-первых, срочно нужно вызвать машину скорой помощи,
оценить состояние травмированного; выяснить, пребывает ли пострадавший в сознании,
если нет – произвести попытки привести его в чувство;
определить характер полученных травм (открытая или закрытая ЧМТ, есть ли следы
кровотечения, вытекания ликвора – спинномозговой жидкости);
проверить сердечный ритм и наличие дыхания, при необходимости сделать
реанимирующий массаж сердца, искусственное дыхание;
открытую ЧМТ закрыть стерильной повязкой, если мешают выступающие обломки костей,
повязку накладывать по периметру раны;
при вытекании спинномозговой жидкости закрыть носовые и слуховые проходы
марлевыми тампонами;
если пострадавший находится без сознания, убедиться, что дыхательные пути свободны,
удалить посторонние предметы из носоглотки и ротовой полости, уложить пострадавшего
на бок;
если пострадавший в сознании – разместить его на земле в положении лежа,
зафиксировать шею;
приложить холодный компресс к месту травмы;
если неотложная медпомощь недоступна на месте ЧП, нужно позаботиться о скорейшей
доставке пострадавшего в медучреждение, при этом постоянно контролировать наличие
дыхания и сердечного ритма, обеспечить максимально возможную неподвижность его тела
в лежачем положении.
26. Некоторые действия могут ухудшить состояние больного:
• нельзя разрешать потерпевшему садиться и вставать,даже если он говорит, что все в порядке – спутанное,
туманное сознание в первые минуты после ЧП не дает
человеку адекватно оценить ситуацию, свое состояние;
• нельзя перемещать потерпевшего без крайней
необходимости; нельзя доставать обломки костей,
посторонние предметы из открытой раны, чтобы не
нанести еще большие повреждения;
• нельзя без присмотра оставлять человека с ЧМТ до
появления врачей, поскольку его состояние может
неожиданно ухудшиться в любую минуту;
• нельзя использовать наркотические анальгетики до
осмотра врача, поскольку это смажет симптоматику,
станет причиной неправильной диагностики,
• нельзя кормить и поить
27. Интенсивная терапия.
• Основная цель интенсивной терапиипри ЧМТ заключается в поддержании
нарушенных жизненно - важных
функций и основных механизмов
гомеостаза, создании условий для
максимально полного восстановления
функции мозга.
28. Артериальное давление и дыхание.
• Одним из основных элементов интенсивной терапииявляется поддержание центральной гемодинамики и
обеспечение адекватной вентиляции. Известно, что у
больных с тяжелой ЧМТ возникновение эпизодов
артериальной гипотонии (систолическое
артериальное давление менее 90 mmHg) и
артериальной гипоксемии (рО2 в артериальной
крови менее 60 mmHg) как в ближайшие часы, так и
в ближайшие сутки и даже недели после тяжелой
ЧМТ, являются прогностически неблагоприятными
признаками. Особенно опасны эти изменения у
больных с внутричерепной гипертензией
29. Внутричерепное давление и церебральное перфузионное давление.
• Имеются данные о том, что подержание ВЧДв пределах до 20 мм Нg достоверно улучшают
исходы тяжелой ЧМТ. В связи с чем
целесообразно использовать все методы
интенсивной терапии для поддержания ВЧД
ниже этого уровня
• Показатель церебрального перфузионного
давления (разница между средним АД и
средним ВЧД) является не менее важным с
точки зрения обеспечивания адекватного МК
30. Парентеральное и энтеральное питание при тяжелой ЧМТ.
• В настоящее время доказана необходимостьраннего полноценного замещения белковых
и энергетических потребностей у
пострадавших не позднее 72 часов после
тяжелой ЧМТ
31. Мероприятия по лечению отека мозга и внутричерепной гипертензии.
• 1.поддержание адекватной ИВЛ и оксигенации(рО2 > 70 mmHg), поддержание системного АД,
поддержание ОЦК, устранение двигательного
возбуждения, судорог, предупреждение и
устранение болевых и ноцицептивных реакций,
поддержание нормальной температуры тела
• 2. возвышенное положение ( 30° ) головы и
туловища (только при стабильном АД и
нормальном ОЦК), использование умеренной
гипервентиляции, применение осмотических и
неосмотических диуретиков.
32. Хирургическое лечение.
• Показаниями к срочному нейрохирургическомувмешательству являются наличие факторов,
вызывающих острое сдавление мозга, смещение
срединных структур мозга с компрессией
цистерн основания, проявляющееся
нарастанием общемозговой и очаговой
неврологической симптоматики. Это могут быть
эпидуральные, внутримозговые или
субдуральные гематомы, острая пневмо- и
гидроцефалия, наличие вдавленного перелома и
проникающего черепно-мозгового ранения
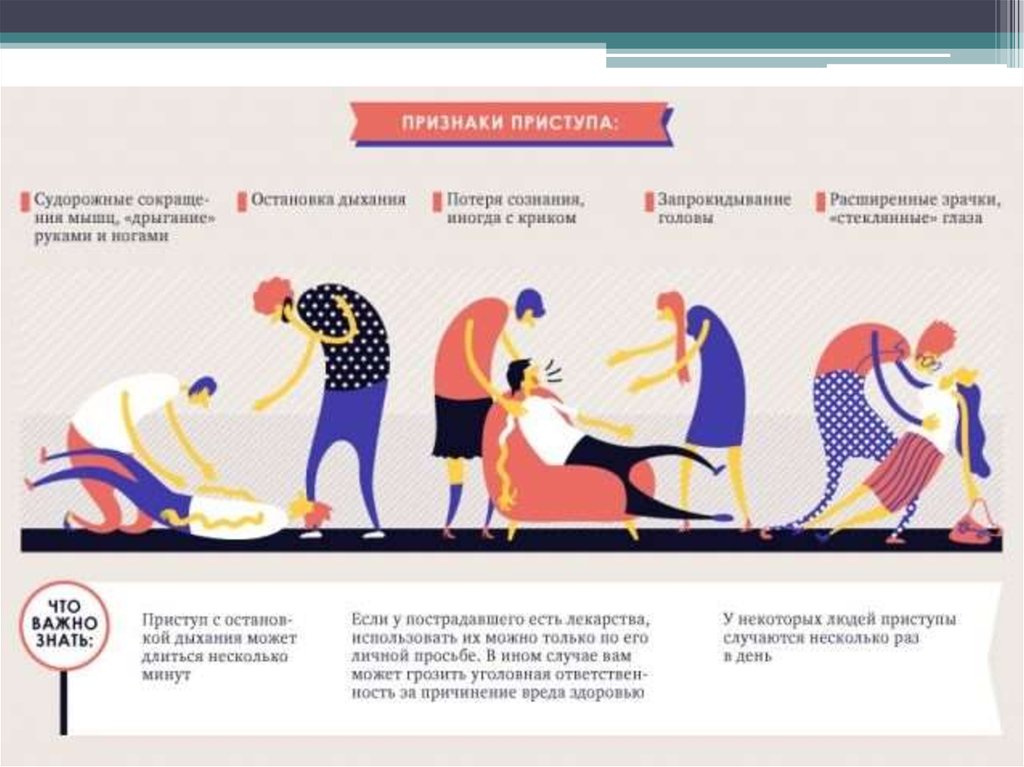
33. Эпилептический статус
34. Эпилептический статус
Эпилептический статус• один эпиприступ, длительностью свыше 30
мин, или серия приступов такой же
продолжительности, между которыми не
наблюдается полное или почти полное
восстановление сознания и нормализация
состояния.
35. Виды эпилептического статуса
• Сложный парциальныйэпилептический статус - характерны
судороги одной группы мышц, например,
мышц лица. При этом больной находится в
сознании.
36.
• Судорожные припадки, илиэпилептический статус «grand mal», —
припадки, разделяемые на тоническую и
клоническую фазу. При такой форме ЭС
потеря сознания происходит всегда. Опасное
состояние, которое может привести к
ацидозу, гипертермии, гипоксии,
повреждению тканей мозга (из-за отмирания
клеток).
37.
• Малые припадки, или эпилептическийстатус «petit mal». Эти припадки называются
абсансы. Фактически больной замирает без
каких-либо движений на короткий промежуток
времени. При тяжелой форме малых припадков
частота приступов доходит до сотни в сутки.
Внешне такой человек похож на просто
замершего на месте, но сознание при этом
полностью «отключается». По окончании
приступа человек может вернуться к действиям,
которые делал до начала припадка.
38. Симптомы эпилептического статуса
• Симптомы обычного эпилептическогостатуса:
• координационная или односторонняя
парестезия или паралич;
• координационные визуальные изменения,
например, мигание глазами, подергивание
мышц лица;
• очаговые красочные галлюцинации;
• потемнение в глазах;
• обонятельные галлюцинации;
• вкусовые галлюцинации;
• атипичные ощущения в животе.
39.
• Симптомы сложного парциальногоэпилептического статуса бывают двух типов:
непрогрессирующие и прогрессирующие.
Непрогрессирующие выражаются в таких
симптомах: прерывистые, полуритмичные,
непроизвольные подергивания множества групп
мышц; искривление мышц лица и
ипсилатеральных дистальных мышц рук;
миоклонус. Прогрессирующие симптомы:
постепенная потеря мышечной функции одной
половины тела; нарушение интеллектуальных
способностей; нарушения речи; атрофия
полушарий мозга (при отсутствии лечения)./
40.
Другие симптомы эпилептического статуса:• краткие судорожные приступы;
• ступор;
• подергивание глаз;
• застывшее выражение лица;
• нарушения памяти;
• нарушение способности узнавать лица;
• повторяющиеся движения губами, руками;
• повторяющиеся глотательные движения;
• нистагм.
41.
42.
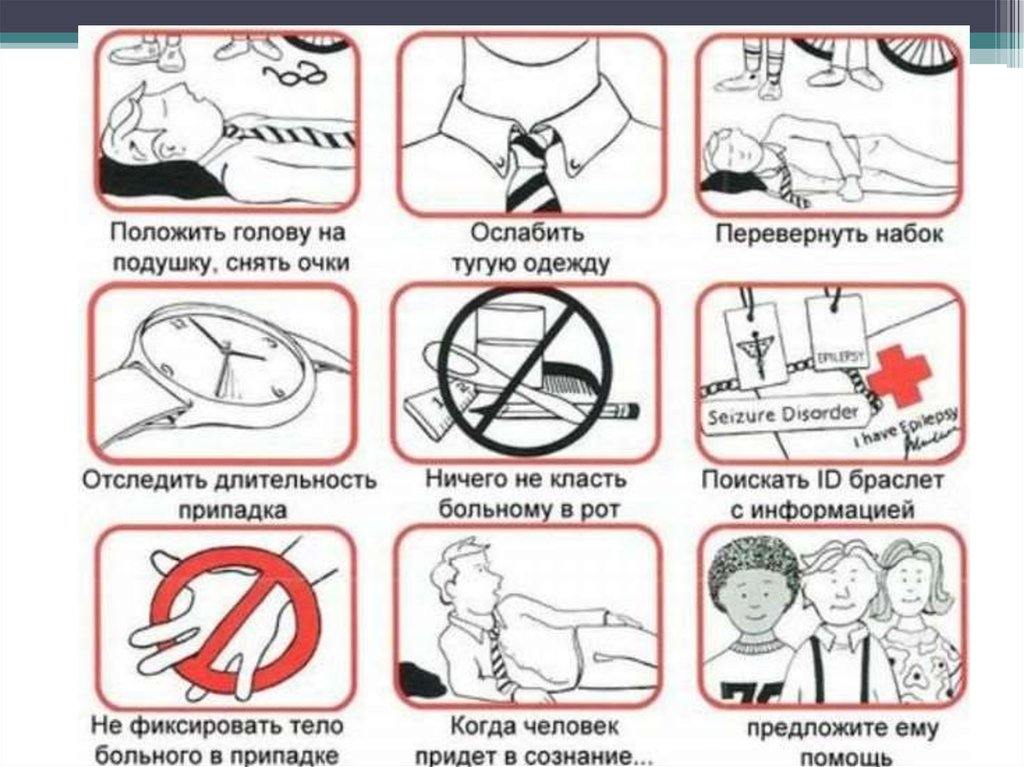
43. Купирование эпилептического статуса выполняется посредством проведения таких мероприятий:
• обеспечение проходимости дыхательныхпутей;
• применение оксигенотерапии;
• внутривенная инъекция Диазепама
(максимальная дневная доза — 40 мг),
побочным эффектом этого препарата может
быть угнетение дыхания.
44. Осложнения эпилептического статуса
• При самих судорогах возможнонепосредственное травматическое
поражения мозга.
• Самое опасное осложнение, но от этого не
менее распространенное – это отек мозга,
клетки мозга у эпилептиков гидрофильны и
очень наводнены, что легко провоцирует
отек. Смерть при этом наступает от
вклинения ствола мозга в форамен магнум
из-за увеличения объема ствола.
45.
• Вегетативные негативные эффекты. Давление можетбыть и гипер- и гипотензивным, зависимо от
сосудистой системы и индивидуальных
особенностей.
• Из-за мозгового поражения может формироваться
дыхательная недостаточность с патологическими
формами дыхания, а также отек легких с легочной
гипертензией или же ТЭЛА.
• Как более отсроченное осложнение может быть
аспирационная пневмония,
• Метаболические нарушения
• Нарушение электролитного баланса










































 Медицина
Медицина








