Похожие презентации:
Расстройства аффективного спектра
1.
Расстройствааффективного спектра
2.
Расстройства аффективного спектра – сформировалось всовременной психиатрии как объединение на клинико-патогенетических
основаниях обширной группы расстройств, неизменными и клинически
доминирующими компонентами которых являются аффективные или
субаффективные нарушения [Красенов В.Н., 2011, 2012; Winokur G., 1973;
Akiskal H.S., 2002]/
Как
отмечает Краснов
аффективного спектра объединяет:
В.Н.
[2012],
группа
расстройств
• биполярные аффективные расстройства
• рекуррентные аффективные расстройства
так и разные краевые формы, включая:
• тревожные расстройства
• стресс-опосредованные
В последние годы становится все более понятным, что внутри аутохтонных
психических расстройств непреодолимой демаркационной черты между расстройствами двух
спектров (шизофренического и аффективного не существует). Скорее наоборот, имеется
достаточно много случаев либо параллельного существования, либо постепенной
трансформации и, связи с этим, «перетекания» растройств из одного спектра в другой.
Аутохтонные непсихотические расстройства / под ред.
А.П.Коцюбинского – СПб.: СпецЛит.- 2015. – 495 с.
3.
Аффективныйпсихоз
характеризующееся
периодичностью
аффективных нарушений в виде:
-
психическое
возникновения
заболевание,
аутохтонных
• маниакальных;
• депрессивных
• смешанных состояний
(приступов, фаз, эпизодов),
• полной их обратимостью и развитием интермиссий с
восстановлением психических функций и личностных свойств, не
приводящее к слабоумию.
Период одной аффективной фазы и следующей за ней
интермиссии обозначается понятием "цикл аффективного психоза"
Руководство по психиатрии. В 2 томах. Т.1/ А.С.Тиганов,
А.В.Снежневский, Д.Д.Орловская и др.; Под ред. А.С.Тиганова. — М.:
Медицина, 1999. — 712 с
4.
Данное определение аффективного психоза соответствуеткритериям
эндогенных
заболеваний,
традиционно
относимых
к
маниакально-депрессивному психозу, который известен также под
названиями циркулярное помешательство, циклофрения, циркулярный
психоз, маниакально-депрессивное заболевание, фазно протекающий моноили биполярный психоз.
Применительно к аффективному психозу как нозологически
самостоятельной единице это определение достаточно условно, поскольку
на сегодняшний день он представляется клинически, патогенетически и
даже нозологически гетерогенным заболеванием [Angst J. et al. 1970].
Аффективный психоз характеризуется только аффективными
фазами, которые могут быть разной глубины и продолжительности.
Маниакальные фазы обычно короче депрессивных.
Средняя продолжительность депрессивной фазы 4—9 мес,
Средняя продолжительность маниакальной фазы 5—6 мес.
Руководство по психиатрии. В 2 томах. Т.1/ А.С.Тиганов,
А.В.Снежневский, Д.Д.Орловская и др.; Под ред. А.С.Тиганова. — М.:
Медицина, 1999. — 712 с
5.
Клиническая классификациядепрессивного синдрома [Е.С. Авербух,1962],
Шесть вариантов депрессивного синдрома:
• Меланхолический синдром - депрессия с тоскливым настроением,
выраженными компонентами депрессивной триады, депрессивными
идеями.
• Тревожно-депрессивный синдром - преобладание страха на фоне
депрессивного тоскливого аффекта. Могут присоединяться бредовые
идеи - преследования либо ипохондрические, в зависимости от
направленности вектора опасности.
• Ипохондрически-депрессивный синдром - настойчивые жалобы
на различные неприятные телесные ощущения («горло высохло»;
«кожа отделилась от костей» «скрючивает»; «выворачивает»),
ипохондрические идеи, тревога, переходящая в ажитацию и
сопровождающаяся суицидными мыслями.
6.
Клиническая классификациядепрессивного синдрома [Е.С. Авербух,1962],
Астено-депрессивный синдром - наличие слабости, вялости,
повышенной утомляемости. Важной чертой является своеобразное
нарушение мышления (интеллектуальная астения, астеническое
мышление) - нарушение понимания сложных взаимосвязей
явлений, поверхностность и часто ошибочность суждений, на
фоне затрудненности и заторможенности интеллектуальных
процессов.
Деперсонализационно-депрессивный синдром - развитие на
фоне депрессии аутодеперсонализации, прежде всего, в форме
болезненной психической анестезии аллодеперсонализации
(дереализации) и соматодеперсонализации.
• Навязчиво-депрессивный синдром - возможность как
присоединение навязчивых явлений к депрессии, так и развитие
депрессии у лиц с психастеническими чертами хараактера.
7.
Диагностические критерии аффективных фазпо МКБ- 10
Диагностическим критерием аффективных фаз является их
длительность не менее 1—2 нед. с «полным нарушением обычной
работоспособности
и
социальной
деятельности»
больного,
обусловливающим необходимость обращения к врачу и лечения.
Максимальная же продолжительность аффективной фазы может
составлять несколько месяцев и даже несколько лет (описаны
депрессивные фазы, длящиеся 18 лет).
Руководство по психиатрии. В 2 томах. Т.1/ А.С.Тиганов,
А.В.Снежневский, Д.Д.Орловская и др.; Под ред. А.С.Тиганова. — М.:
Медицина, 1999. — 712 с
8. Исторические аспекты выделения аффективных психозов
Выделение аффективного психоза в нозологически самостоятельноезаболевание исторически связано с созданием нозологической классификации
психозов и дихотомическим разделением эндогенных психических заболеваний
E.Kraepelin (1896) на раннее слабоумие (dementia praecox) и маниакальнодепрессивный психоз на основании особенностей их течения и исхода (прогноза).
E.Kraepelin объединил под понятием «маниакально-депрессивный
психоз» описанные ранее французскими психиатрами J.Falret (1854) «циркулярное
помешательство» и Baillarger (1854) «двойственное помешательство»,
простые мании и меланхолические состояния, значительное число случаев аменции и
легкие (циклотимические) расстройства настроения.
Столь различные по клинической картине расстройства E.Kraepelin назвал
единой нозологической формой на основании общности наследственности (семейного
фона), единства аффективных — депрессивных и маниакальных расстройств, фазнопериодического течения.
Однако со временем обнаружились слабые стороны нозологической
концепции. Стала очевидной расплывчатость границ маниакально-депрессивного
психоза, позволявшая относить к ним такие заболевания, как шизоформные психозы,
ремиттирующая кататония, периодическая паранойя и др.
Это привело к постепенному пересмотру концепции единого циркулярного
психоза.
9. Исторические аспекты выделения аффективных психозов
E.Kleist (1921) разделил маниакально-депрессивный психоз впонимании E.Kraepelin на:
• краевые психозы,
• циклоидные психозы
• психозы настроения.
Последние феноменологически и по течению наиболее оответствовали
понятию маниакально-депрессивного психоза E.Kraepelin. Они явились
основой для дальнейшей углубленной разработки и формулирования
концепции собственно аффективных психозов.
Н.Роре (1980) и E.Walker (1981) описали
рекуррентное аффективное расстройство.
такие
психозы
как
10. Исторические аспекты выделения аффективных психозов
K.Leonhard (1957) впервые провел отчетливое разделение монои-биполярных форм в группе фазных психозов, соответствующих психозамнастроения K.Kleist.
К монополярным (униполярным) психозам были отнесены
фазные
аффективные
расстройства,
характеризующиеся
возникновением только депрессивных или только маниакальных
состояний;, к биполярным с наличием как депрессивных, так и
маниакальных фаз.
Клинико-генетические исследования позволили K.Leonhard, а
затем J.Angst (1966), C.Perris и соавт. (1966, 1983) высказать мнение о
нозологической самостоятельности моно- и биполярных психозов.
Такие
представления
о
клинической
и
генетической
гетерогенности
аффективных
психозов
получили
широкое
распространение в современной психиатрии. Более того, с учетом
выраженности какого-либо полюса расстройств настроения монополярный
и биполярный аффективные психозы были разделены на дополнительные
клинические варианты.
11. Исторические аспекты выделения аффективных психозов
D.L.Durmer и соавт. (1976), а затем J.Angst (1980) выделили 2подтипа биполярного психоза:
биполярный-I типа
— когда в ходе заболевания наряду с субдепрессиями появлялись тяжелые
(развернутые) маниакальные фазы;
биполярный-II типа,
при котором тяжелые
гипоманиями.
депрессивные
расстройства
чередовались
с
В последующем H.S.Akiskal и соавт. (1983) стали выделять
биполярный- III, или условно монополярный психоз, при котором
заболевание проявляется преимущественно депрессивными фазами,
но развивается у личностей гипертимного склада и(или) у
родственников такого пробанда наблюдаются гипомании.
Сходную форму выделяли и другие исследователи [Angst J., 1987].
12. Неоднозначность трактовки аффективных расстройств
При сопоставлении различных диагностических систематик со всейочевидностью
выступает
неоднозначность
нозологической
трактовки
аффективных психозов вообще и маниакально-депрессивного психоза, в
частности.
МКБ-9, более всего отражавшей нозологический принцип выделения
аффективных заболеваний, имело место чисто альтернативное разделение
маниакально-депрессивного психоза на моно- и биполярные формы, то в
соответствии с DSM-III-R, построенной по синдромальному принципу,
клиническая дифференциация маниакально-депрессивного психоза как
нозологической единицы была невозможна.
Тот же синдромальный подход с ориентацией на социальный прогноз
заболевания воплощен в DSM-IV и МКБ-10, где аффективные психозы
«растворены»
в
нозологически
сборной
группе
«Расстройства
настроения».
13.
Неоднозначность трактовки аффективныхрасстройств
DSM-IV биполярные расстройства разделяются на:
• биполярные-I типа
• биполярные- II типы.
Являясь сугубо прагматической, данная классификация не
содержит необходимых сведений для разрешения такой спорной
проблемы, как нозологическая сущность и клиническая специфичность
отдельных форм эндогенного аффективного психоза.
Т.Ф.Пападопулос и И.В.Шахматова-Павлова (1983), считали
альтернативную постановку вопроса о нозологическом разграничении
отдельных
вариантов
эндогенного
аффективного
психоза
преждевременной и признавали необходимость дальнейшего уточнения
их характеристик.
14. Классификация аффективных расстройств
В настоящее время наиболее приемлемым с клинической и прогностической точек зренияявляется деление аффективного психоза на разновидности в зависимости от соотношения и
преобладания в клинической картине заболевания разных полюсов аффективных расстройств —
маниакальных или депрессивных фаз.
Согласно классификации Научного центра психического здоровья РАМН могут быть
выделены 5 типов аффективного психоза:
1) монополярный депрессивный, когда в клинической картине болезни на всем ее
протяжении периодически возникают исключительно
депрессивные фазы;
2) монополярный маниакальный, при котором отмечаются только маниакальные
фазы;
3) биполярный с преобладанием депрессивных состояний, при котором в
картине биполярного аффективного психоза наряду с преобладающими по числу и
степени выраженности депрессивными фазами наблюдаются кратковременные
эпизоды стертых гипоманий (т.е. когда речь идет о потенциально биполярном, или
условно биполярном аффективном психозе);
4) биполярный с преобладанием маниакальных состояний, характеризую-щийся
не только количественным преобладанием, но и большей интенсивностью
маниакальных расстройств по сравнению с депрессивными в картине заболевания;
5) отчетливо биполярный тип — с регулярной сменой и примерно равным
количеством депрессивных и маниакальных фаз.
Раюшкин В.А., 1988; Морозова М.А., 1989; Беляев Б.С, 1989, 1991,
15. Классификация аффективных расстройств вМКБ-10
Аффективные расстройства (расстройстванастроения) представлены синдромологически, только с учетом полюса и
тяжести патологии аффекта (рубрики F30—F39).
Поэтому в группу аффективных расстройств включены разные в
нозологическом отношении состояния, как эндогенные (маниакально-депрессивный
психоз, аффективно-бредовые синдромы при приступообразной шизофрении), так и
аффективные нарушения иного происхождения (входящие в структуру реактивных
состояний, личностных расстройств, неврозов).
С учетом этой особенности МКБ-10 была сделана попытка выделить в ней
рубрики, соответствующие отечественной систематике аффективных психозов
В рекомендациях Министерства здравоохранения РФ по
использованию МКБ-10 в России
аффективные психозы
терминологически обозначены как
маниакально-депрессивный психоз и разделены лишь на 2 формы —
• биполярную
• монополярную
16.
Аффективный психоз:сопоставление диагностических критериев МКБ-10 и отечественой классификации
Разновидности течения
аффективного
психоза в отечественной
классификации
МКБ-10
Диагностические рубрики
Код по МКБ-10
1. Монополярный депрессивный
тип аффективного психоза
1. Рекуррентное депрессивное
расстройство
F33+F33.9
2. Монополярный маниакальный
тип аффективного психоза
2. Другие биполярные аффективные
эпизоды (рекуррентные маниакальные
эпизоды)
F31.8+F39
3. Биполярный тип аффективного
психоза с преобладанием
депрессивных расстройств
3. Биполярное аффективное расстройство, другие биполярные
аффективные расстройства
(биполярное расстройство, тип II),
депрессивный эпизод
F31+F31.8+ +F32.3
4. Биполярный тип аффективного
психоза с преобладанием
маниакальных расстройств
4. Биполярное аффективное расстройство, маниакальный эпизод
F31+F30
5. Отчетливо биполярный тип
аффективного психоза
5. Биполярное аффективное расстройство, маниакальный и депрессивный эпизоды
F31+F30+
+F32
[по А.С.Тиганову, Г.П.Пантелеевой, О.П.Вертоградовой и др., 1997]
17.
Классификация аффективных расстройствВ МКБ-10
В соответствии с этим маниакально-депрессивный психоз
рекомендуется кодировать рубриками:
F30 - маниакальный эпизод
F31 - биполярное аффективное расстройство
F32 - депрессивный эпизод
F33 - рекуррентное депрессивное расстройство
F38 - другие расстройства настроения
F39 - неуточненное расстройство настроения
18.
Депрессивный эпизод (F32)В легких, средних или тяжелых типичных случаях депрессивных эпизодов у
больного отмечаются пониженное настроение, уменьшение энергичности и падение
активности. Снижена способность радоваться, получать удовольствие, интересоваться,
сосредоточиваться. Обычным является выраженная усталость даже после минимальных
усилий. Обычно нарушен сон и снижен аппетит.
Самооценка и уверенность в себе почти всегда снижены, даже при легких формах
заболевания. Часто присутствуют мысли о собственной виновности и бесполезности.
Пониженное настроение, мало меняющееся день ото дня, не зависит от обстоятельств и может
сопровождаться так называемыми соматическими симптомами, такими, как потеря интереса к
окружающему и утрата ощущений, доставляющих удовольствие, пробуждение по утрам на
несколько часов раньше обычного времени, усиление депрессии по утрам, выраженная
психомоторная заторможенность, тревожность, потеря аппетита, похудание и снижение либидо.
В зависимости от числа и тяжести симптомов депрессивный эпизод может
классифицироваться как легкий, умеренно выраженный и тяжелый.
Включены:
одиночный эпизод:
депрессивной реакции
психогенной депрессии
реактивной депрессии
Исключены:
расстройство приспособительных реакций ( F 43.2)
рекуррентное депрессивное расстройство (F33-)
депрессивный эпизод, связанный с расстройствами поведения, классифицированными в
рубриках (F 91- 92.0)
19.
Депрессивный эпизод (F32)Диагностические критерии по МКБ-10
Общие диагностические указания:
А. Расстройства характеризующиеся:
1. Сниженным настроением
2. Утратой интересов и удовольствий
В. Другие общие симптомы:
1. Снижение способности концентрации внимания
2. Заниженные самооценка и уверенность в себе
3. Идеи вины и самоуничижения
4. Мрачное, пессимистическое видение будущего
5. Идеи и действия самоповреждения или суицидальные
6. Нарушение сна
7. Сниженный аппетит
С. Состояние пониженного настроения мало подвержено изменениям в
течении депрессивного эпизода, однако настроение может
претерпевать суточные колебания (настроение более снижено в утренние
часы)
20.
Депрессивный эпизодДепрессивный эпизод легкой степени F 32.0
Обычно выражены два-три вышеупомянутых симптома. Пациент, конечно, страдает
от этого, но, вероятно, будет в состоянии продолжать выполнять основные виды
деятельности.
Диагностические критерии по МКБ-10
А. Необходимо присутствие двух симптомов из ниже перечисленных:
1. сниженное настроение
2. утрата интересов и способности получать удовольствие
3. повышенная утомляемость
B. С данными симптомами должны сочетаться, по меньшей мере, два из
других
общихъ симптомов, описанных в F 32.
С. Ни один из указанных симптомов не должен быть значительно выражен
D. Минимальная длительность эпизода – две недели
F 32.00 – без соматических симптомов
F 32.01 – с соматическими симптомами (четыре мили более соматических симптома или два- три
сильно выраженных соматических симптомов).
21.
Депрессивный эпизодДепрессивный эпизод средней степени F 32.1
Диагностические критерии по МКБ-10
А. Необходимо присутствие два из трех типичных симптомов, описанных в
F32 и три (лучше – четыре) других общих симптомов описанных в F32.
B. Степень тяжести определяется либо тяжестью симптомов, либо обилием
симптоматики
С. Значительные затруднения в трудовой и социальной адаптации
F 32.10 – без соматических симптомов
F 32.11 – с соматическими симптомами
22.
Депрессивный эпизодДепрессивный эпизод тяжелой
психотических симптомов F 32.2
степени
без
Эпизод депрессии, при котором явно выражен ряд вышеупомянутых симптомов,
приносящих страдание; обычны снижение самооценки и мысли о собственной
никчемности или виновности. Характерны суицидальные мысли и попытки, обычно
имеет место ряд псевдосоматических симптомов.
Диагностические критерии по МКБ-10
А. Проявляется напряженностью или ажитацией, либо особенно выраженной
заторможенностью.
B. Присутствуют все три типичных симптома депрессивного эпизода (F32)
С. По меньшей мере четыре других симптома депрессивного эпизода (могут не
высказываться в случае ажитации или заторможенности).
D. Длительность не мене двух недель; в случае особой тяжести симптомов диагноз
F32.2 выставляется в сроки мене двух недель.
E. Применяется лишь в случае оденократного депрессивного эпизода
23.
Депрессивный эпизодДепрессивный эпизод тяжелой степени с психотическими
симптомами F 32.3
Эпизод депрессии, как описано в подрубрике F33. но с наличием галлюцинаций,
бреда, психомоторной заторможенности или ступора, настолько выраженных, что
обычная социальная активность невозможна. Имеется опасность для жизни
вследствие суицидальных попыток, обезвоживания или голодания. Галлюцинации и
бред могут соответствовать или не соответствовать настроению.
Диагностические критерии по МКБ-10
А. Аффективные расстройства соотвествуют критериям F32.2
B. Клиническая картина дополнена бредом, галлюцинациями и/или депрессивным
ступором.
С.
Бред и галлюцинации
«неконгруентны»
«конгруентны»
(т.е.
соотвествуют
D. Применяется лишь в случае оденократного депрессивного эпизода
F 32.33 – с конгруентным аффекту бредом
F 32.34 – с неконгруентным не соотвествующим аффекту бредом
F 32.34 – с другими психотическими симптомами
аффекту)
или
24.
Депрессивный эпизодДругие депрессивные эпизоды F32.8
Атипичная депрессия
Одиночный эпизод "скрытой" депрессии БДУ
Депрессивный эпизод неуточненный F32.9
Депрессия БДУ
Депрессивное расстройство БДУ
25.
Рекуррентное депрессивное расстройство(F33.0)
Расстройство, характеризующееся повторными эпизодами
депрессии, соответствующими описанию депрессивного эпизода (F 32-),
без наличия в анамнезе самостоятельных эпизодов подъема настроения и
прилива энергии (мании). Однако могут быть краткие эпизоды легкого
подъема настроения и гиперактивности (гипомания) сразу же после
депрессивного эпизода, иногда вызванные лечением антидепрессантами.
Наиболее тяжелые формы рекуррентного депрессивного
расстройства (F33.2 и F33.3) имеют много общего с прежними
понятиями,
такими,
как
маниакально-депрессивная
депрессия,
меланхолия, витальная депрессия и эндогенная депрессия.
Первый эпизод может возникнуть в любом возрасте, начиная с
детства и до старости. Начало его может быть острым или незаметным, а
продолжительность - от нескольких недель до многих месяцев.
Никогда полностью не исчезает опасность того, что у больного
рекуррентным депрессивным расстройством не возникнет маниакального
эпизода. Если такое произойдет, диагноз должен быть изменен на
биполярное аффективное расстройство (F33.1).
26.
Рекуррентное депрессивное расстройствоРекуррентное депрессивное расстройство, текущий эпизод
легкой степени F33.0
Расстройство, характеризующееся повторными эпизодами депрессии. Текущий
эпизод легко выражен (как описано в подрубрике F 32.0) и без мании в анамнезе.
Рекуррентное депрессивное расстройство, текущий эпизод
средней степени F33.1
Расстройство, характеризующееся повторными эпизодами депрессии.
Текущий эпизод умеренно выражен (как описано в подрубрике F32.1) и без мании в
анамнезе.
Рекуррентное депрессивное расстройство, текущий эпизод
тяжелой степени без психотических симптомов F33.2
Расстройство, характеризующееся повторными эпизодами депрессии.
Текущий эпизод значительно выражен, без психотических симптомов (как описано в
подрубрике F32.2 ) и без мании в анамнезе.
Эндогенная депрессия без психотических симптомов
Значительная депрессия, рекуррентная без психотических симптомов
Маниакально-депрессивный психоз, депрессивный тип без психотических симптомов
Витальная депрессия, рекуррентная без психотических симптомов
27.
Рекуррентное депрессивное расстройствоРекуррентное депрессивное расстройство, текущий эпизод
тяжелой степени с психотическими симптомами F33.3
Расстройство, характеризующееся повторными эпизодами депрессии.
Текущий эпизод значительно выражен, сопровождается психотической симптоматикой,
как описано в подрубрике F32.3 но без указаний на предыдущие эпизоды мании.
Эндогенная депрессия с психотическими симптомами
Маниакально-депрессивный психоз, депрессивный тип с психотическими симптомами
Повторные тяжелые эпизоды:
значительной депрессии с психотическими симптомами
психогенного депрессивного психоза
психотичеcкой депрессии
• реактивного депрессивного психоза
Рекуррентное депрессивное расстройство, текущее состояние
ремиссии F33.4
У пациента в прошлом отмечались два или более депрессивных эпизода (как описано в
подрубриках F 33.0- F 33.0), но уже в течение нескольких месяцев депрессивная
симптоматика отсутствует.
Другие рекуррентные депрессивные расстройства F33.8
Рекуррентное депрессивное расстройство неуточненное F33.9
Монополярная депрессия БДУ
28.
«Маскированная депрессия»(ларвированная депрессия)
«Маскированная
депрессия»
(ларвированная
депрессия) — термин в психиатрии и психотерапии, обозначающий
скрытую депрессию.
Такие состояния часто также обозначают как «маски
депрессии».
• При
маскированной
депрессии
классические
аффективные
компоненты депрессии (пониженный эмоциональный фон, апатия, уход
от контактов с внешним миром и т. д.) могут быть очень
незначительными или даже совсем отсутствовать.
• Пациент, как правило, не осознаёт депрессивного расстройства.
•Пациент часто убежден в наличии у себя какого-либо редкого и
трудно диагностируемого соматического заболевания либо имеет
какие-либо невротические симптомы.
29.
«Маскированная депрессия»(ларвированная депрессия)
Основные маски депрессии
1. Психопатологические расстройства:
а) тревожно-фобические (генерализованное тревожное расстройство, панические атаки, агорофобия и т. д.) ;
б) обсессивно-компульсивные (навязчивости)
в) ипохондрические
г) неврастенические
2. Нарушения биологического ритма и сна (бессонница, гиперсомния ночные кошмары)
3. Вегетативные, соматизированные и эндокринные расстройства
а) синдром вегетососудистой дистонии, головокружение
б) функциональные нарушения внутренних органов (синдром гипервентиляции, кардионевроз, синдром
раздраженной толстой кишки и др.)
в) нейродермит, кожный зуд
г) анорексия, булимия
4. Маски в форме алгий (головная боль, боль в сердце, боль в животе, боли в суставах или позвоночнике,
невралгии (тройничного, лицевого
псевдоревматические артралгии)
нервов,
межреберная
невралгия,
пояснично-крестцовый
радикулит),
5. Маски в форме патохарактерологических расстройств,
а) расстройства влечений (сексуальные девиации)
б) развитие зависимостей (алкоголизм, наркомания, токсикомания)
в) антисоциальное поведение (импульсивность, конфликтность, конфронтационные установки, вспышки
агрессии)
г) истерические реакции (обидчивость, плаксивость, склонность к драматизации ситуации, стремление привлечь
внимание к своим недомоганиям, принятие роли больного)
30.
Лечение маскированной депрессииОсновная
терапия
при
маскированной
депрессии
–
медикаментозное лечение антидепрессантами, транквилизаторами
(кратковременно) и седативными средствами.
• Препараты первого выбора – антидепрессанты из группы ингибиторов обратного захвата
серотонина и норадреналина (Венлафаксин, Дулоксетин).
• При
интенсивно проявляемой
бензодиазепинового ряда (Феназепам).
тревоге
назначают
транквилизаторы
–
производные
• При ярко выраженных нарушениях сна используют современные классы препаратов: производные
циклопирролонов (Зопиклон).
• В случае если у больного доминирует умственная и двигательная заторможенность используют
антидепрессанты, оказывающие стимулирующее действие на ЦНС, имеющие в составе имипрамин.
• Терапия маскированной депрессии показывает хороший терапевтический результат через
относительно непродолжительный срок.
• Нередко симптомы недуга полностью исчезают через месяц после начала лечения.
Однако медикаментозное лечение рекомендовано продолжать не менее 3-6 месяцев.
• Сеансы психотерапии направлены на выявление психологических причин заболевания,
формирование верной самооценки и мотивации, обучению навыкам релаксации и самоконтроля.
31.
Хронические аффективные расстройства (F34)Циклотими́я (от греч. κύκλος, «круг» и θυμός — «дух, душа») —
аффективное расстройство, при котором пациент испытывает колебания
настроения между неотчётливой (близкой к дистимической) депрессией и
гипертимии (иногда даже возникают эпизоды гипомании). Патологические
изменения настроения протекают в виде отдельных или сдвоенных эпизодов
(фаз), разделённых состояниями психического здоровья (интермиссиями),
либо чередующимися непрерывно.
Слово «циклотимия» раньше использовалось для описания
биполярного расстройства, и в традиционной классификации она
рассматривается как его лёгкий, невыраженный вариант.
Кроме того, к циклотимии относят и личностные расстройства
циклоидного характера.
В немецкой психиатрии из деонтологических соображений
циклотимией называют любые заболевания маниакально-депрессивного
характера, вне зависимости от конкретной формы и степени тяжести
расстройства.
32.
Хронические аффективные расстройства (F34)Общие диагностические критерии по МКБ-10
А. Хронический, хронический флуктуирующий характер расстройств
B. Отдельные эпизоды расстройств настроения недостаточно
глубоки, чтобы соответствовать критериям даже гипомании или
мягкой депрессии
С. Длятся годами, но не приводят к нарушению продуктивности
D. В семейном
расстройствами
анамнезе
есть
больные
с
аффективными
E. В некоторых случаях более выраженные аффективные
расстройства (единичные или рекуррентные) накладываются на
хронические аффективные расстройства.
33.
Циклотимия (F34.0)Термин «циклотимия» предложил в 1882 году К. Кальбаум
для описания заболеваний, связанных с «колебаниями нервнопсихического тонуса в виде периодов нерезкого возбуждения или
слабо выраженной подавленности». После выделения Крепелином
маниакально-депрессивного психоза в отдельную нозологическую
единицу, циклотимию принято относить, вместе с психотическими и
непсихотическими
формами
биполярного
расстройства,
к
центральному ядру эндогенных аффективных заболеваний*.
Циклотимические депрессии принято разделять на:
• витальные
• апатические
• анестетические
Гипоманиакальные фазы могут быть стёртыми, приближаясь
к гипертимии.
*А. Б. Смулевич, Э. Б. Дубницкая. Аффективные заболевания непсихотического уровня – циклотимия,
дистимия: Классификация // Эндогенные психические задолевания / / Под ред. академика РАМН А.С. Тиганова
34.
Циклотимия (F34.0)Диагностические критерии по МКБ-10
А. Постоянная, хроническая нестабильность настроения, выраженная
либо в легкой депрессии, либо в легкой приподнятости настроения.
В. Выраженность и продолжительность расстройств не достаточны, чтобы
соответствовать критериям биполярного аффективного расстройства
(F31) или рекуррентного депрессивного расстройства (F32).
С.
Содержание отдельных эпизодов не соответствует критериям
маниакального эпизода ( F 30) или депрессивного эпизода ( F 32).
35.
Циклотимия (F34.0)Симптомы циклотимии похожи на симптомы биполярного расстройства,
но являются менее сильными. Пациент переживает фазы подавленности (депрессии),
которые сменяются периодами приподнятого настроения (гипертимией или
гипоманией).
Симптомами легкой депрессии являются:
• Пониженный интерес к общению с людьми
• Трудности в принятии решений
• Нарушение концентрации внимания
• Проблемы с памятью
• Апатия
• Безнадёжность; беспомощность
• Раздражительность
• Недостаток мотивации
• Чувство вины
• Заниженная самооценка
• Идеи саморазрушения
• Снижение либо, наоборот, повышение аппетита
• Снижение либидо
• Утомляемость
• Нарушения сна: бессонница либо сонливость
Эпизоды мании либо депрессивного эпизода исключают диагноз циклотимии
36.
Циклотимия (F34.0)Симптомами гипомании являются:
• Постоянный легкий подъём настроения (по крайней мере в течение
нескольких дней)
• Повышенная энергичность и активность,
физической и психической продуктивности
чувство
благополучия
и
•Повышенная социализация, разговорчивость, чрезмерная фамильярность
•Повышенная сексуальная активность и сниженная потребность во сне.
• Вместо обычной
раздражительность,
поведение
эйфоричной
гневливость,
социабельности могут наблюдаться
повышенное самомнение и грубое
•Сосредоточение и внимание могут быть расстроены, снижая таким образом
возможности как работы, так и отдыха.
Эти нарушения не приводят к серьёзным проблемам в работе или
социальному неприятию больных
37.
Дистимия (F34.1)Дистими́я (др. греч. δυσθυμία — «уныние, печаль») —
это хроническая депрессия, расстройство настроения с теми же
когнитивными и физическими проблемами, как и депрессия, но
менее тяжёлое и более продолжительное
В DSM-IV указывалось, что симптомы должны быть
недостаточными
для
постановки
диагноза
«большого
депрессивного расстройства»
В новой редакции DSM-V этот пункт упразднён. Диагноз
дистимии может быть установлен, только если расстройство
продолжается не менее 2 лет.
38.
Дистимия (F34.1)Диагностические критерии по МКБ-10
А. Состояние хронически сниженного настроения.
В. Никогда не соответствует (или соответствует крайне редко) критериям рекуррентного
аффективного расстройства лёгкой или средней тяжести.
С. Начало в молодом возрасте и продолжается, по меньшей мере несколько лет или
неопределенно долго.
Состояние может характеризуется тремя и более из следующих признаков:
• снижение энергии и активности;
• бессонница;
• потеря уверенности в себе или чувство неполноценности;
• сложность в концентрации;
• слезливость;
• потеря интереса или удовольствия от секса и других приятных занятий;
• чувство безнадёжности и отчаяния;
• ощущение неспособности справиться с рутинными требованиями повседневной жизни;
• пессимистическое восприятие будущего или погружённость в раздумья над прошлым;
• социальная самоизоляция;
• меньшая разговорчивость, чем обычно.
D. Начало в позднем возрасте чаще связано с психотравмой
Включаются:
• хроническая тревожная депрессия;
• депрессивный невроз;
• депрессивное расстройство личности;
• невротическая депрессия (длительностью более 2-х лет).
Исключаются:
• тревожная депрессия (лёгкая или неустойчивая) (F41.2);
• реакция утраты, длящаяся менее 2-х лет (пролонгированная депрессивная реакция) (F43.21);
• резидуальная шизофрения
39.
Дистимия (F34.1)( историческая справка)
Термин «дистимия» был создан психиатром Робертом Спитцером для замены
термина «невротическая депрессия».
До появления термина «дистимическое расстройство» это заболевание также
иногда называлось неврастенией и психастенией.
В DSM-V дистимия стала называться «постоянным депрессивным расстройством»
(persistent depressive disorder)*
Данное расстройство названо «амальгамой» хронического большого депрессивного
растройства* и дистимического расстройства. Причина объединения данных расстройств в том,
что нет научных доказательств существования значимых различий между этими двумя
состояниями.
Дистимия чаще всего начинается в молодом возрасте, хотя начало может быть в
среднем и инволюционном возрасте.
Иногда больной дистимией получает правильный диагноз лишь через много лет после
начала заболевания.
Если дистимия начинается уже в детстве, больной считает, что депрессивные симптомы
являются чертой его характера, и он не говорит об этих симптомах врачам, а также близким людям
и друзьям.
Установку диагноза затрудняет также то, что в ряде случаев дистимия появляется
одновременно с иными психологическими расстройствами, которые «перекрывают» дистимические
симптомы**.
*«Большое депрессивное расстройство» отсутствует в
МКБ-10 и используется только в американском Диагностическом
статистическом руководстве по психическим расстройствам,в том числе в последнем, пятом издании DSM-5 (Diagnostic and statistical
manual of mental disorders (DSM-5). — Arlington, VA, 2013)
** Niculescu, A.B. and Akiskal, H.S. (2001). «Proposed Endophenotypes of Dysthymia: Evolutionary, Clinical, and Pharmacogenomic
Considerations». Molecular Psychiatry 6 (4): 363–366
40.
Руководство по диагностике и статистике психических расстройств DSM-5*на следующие критерии, необходимые для установления диагноза дистимии:
указывает
A. В течение двух или более лет, бо́льшую часть времени больной жалуется на сниженное
настроение или проявляет признаки пониженного настроения.
B. Во время эпизодов пониженного настроения наблюдаются два или более
симптомов:
из следующих
сниженный аппетит или переедание;
бессонница или гиперсомния
усталость или недостаток энергии;
сниженная самооценка;
сниженная концентрация внимания или затруднения в принятии решений;
пессимизм или чувство безнадёжности
С. В течение последних двух лет (1 год для детей и подростков) критерии A и B не отсутствовали
более, чем два месяца подряд.
D. Критерии для большого депрессивного расстройства могут постоянно присутствовать в течение 2-х
лет.
E. Никогда не наблюдалось признаков маниакального эпизода или гипомании, и никогда не было
соответствия критериям циклотимии.
F. Расстройство не объясняется лучше шизоаффективным расстройсчтвом, шизофренией, бредовым
расстройством или другим неуточнённым расстройством шизофренического спектра и другим
психотическим расстройством.
G. Эти симптомы не связаны с физиологическими эффектами веществ (наркотиков или лекарств,
допускающих злоупотребление), и не вызваны другим медицинским состоянием (например,
гипотиреозом).
H. Указанные симптомы вызывают значительные негативные последствия в социальной и
профессиональной области, влияют на академическую успеваемость индивида или на какие-либо
другие важные для него сферы его жизни.
* Diagnostic and statistical manual of mental disorders (DSM-5). — Arlington, VA, 2013.
41.
Сейчас в России применяются антидепрессанты, которыеусловно можно разделить по времени создания на 4 поколения.
Первыми из нашедших широкое клиническое применение антидепрессантов
были препараты трициклической структуры: амитриптилин и имипрамин. Они
оказывают довольно мощное воздействие на большинство депрессивных состояний за
счет блокирования обратного захвата как норадреналина, так и серотонина. Однако
реальный клинический эффект этих препаратов существенно нивелируется их
нежелательными побочными действиями, резко снижающими качество жизни пациентов
во время лечения. Побочные эффекты трициклических антидепрессантов возникают из-за
неспецифичности их воздействия на рецепторные структуры. Действуя кроме системы
серотонина и норадренолина и на другие нейромедиаторы (ацетилхолин, гистамин,
дофамин) эти антидепрессанты вызывают такие побочные эффекты, как задержка мочи,
сухость слизистых оболочек, запоры, учащенное сердцебиение, колебания артериального
давления, спутанность сознания, тремор, нарушения половой функции, увеличение массы
тела. В таких случаях приходится назначать для коррекции побочных явлений другие
лекарственные средства или снижать терапевтическую дозу препаратов, что,
естественно, сказывается на эффективности антидепрессивного действия.
Замечено, что до 50% пациентов отказываются от приема трициклических
антидепрессантов из-за выраженных побочных эффектов. По той же причине врачи
все реже назначают больным эти препараты в амбулаторных условиях.
42.
Сейчас в России применяются антидепрессанты, которыеусловно можно разделить по времени создания на 4 поколения.
Несколько
улучшило
положение
введение
в
практику
препаратов
II
поколения
–
тетрациклических
антидепрессантов, которые наряду со способностью блокировать
обратный захват норадреналина и серотонина могли воздействовать и на
некоторые другие рецепторы. Являясь аналогами трициклических
соединений,
эти
препараты
обладают
сопоставимой
с
ними
антидепрессивной активностью, но в отличие от своих предшественников
они более безопасны, поскольку гораздо реже вызывают нежелательные
побочные эффекты.
Помимо
антидепрессивного,
явным
успокаивающим,
противотревожным и снотворным действием отличается миансерин,
Мягким
сбалансированным
антидепрессивным
действием
обладает мапротилин. В целом эти препараты способны излечить
депрессию легкой и средней степени тяжести, но малоэффективны у
больных с тяжелыми депрессиями.
43.
Сейчас в России применяются антидепрессанты, которыеусловно можно разделить по времени создания на 4 поколения.
Повсеместное
признание
на
сегодняшний
день
получили
такие
антидепрессанты III поколения, как флуоксетин, флювоксамин,
пароксетин, сертралин, циталопрам и некоторые другие препараты,
избирательно (селективно) воздействующие на систему обмена серотонина,
препятствуя его обратному захвату в синаптической щели. Исходя из механизма
действия, эти антидепрессанты объединяют в группу селективных ингибиторов
обратного захвата серотонина. Кроме лечения депрессий, они используются для
коррекции нарушений пищевого поведения, нивелируют панические расстройства, так
называемые социальные фобии, различные навязчивые состояния и хроническую
болевую симптоматику. Данные препараты приобрели популярность благодаря
возможности однократного в сутки приема, сопутствующему противотревожному
действию, наличию психостимулирующего компонента и малому количеству
побочных эффектов. Кроме того, они обладают незначительной токсичностью и
хорошо переносятся пациентами пожилого возраста. Однако некоторыми
исследователями отмечается их недостаточная эффективность при лечении тяжелых
форм депрессивных состояний, вероятно связанная с избирательной активностью в
отношении только одного нейромедиатора – серотонина.
Нельзя не отметить, что в последние годы некоторые американские ученые
связывают применение этих препаратов с повышенной суицидальной опасностью,
что, однако, не является доказанным.
44.
Сейчас в России применяются антидепрессанты, которыеусловно можно разделить по времени создания на 4 поколения.
Учитывая высокую частоту побочных действий у одних из
вышеперечисленных препаратов и недостаточную антидепрессивную
активность у других, психофармакологи пошли по пути разработки более
эффективных антидепрессантов – препаратов IV поколения,
избирательно блокирующих обратный захват как серотонина,
так и норадреналина, не воздействуя при этом на другие
медиаторные системы и обладая незначительным побочным
действием.
Этим требованиям отвечают в настоящее время 3 препарата:
милнаципран (иксел), дулоксетин (симбалта) и венлафаксин.
Их антидепрессивная активность при лечении пациентов с
выраженной и умеренной депрессией подтверждена в ряде специально
проведенных исследований, одновременно показавших, что эти
препараты обладают хорошей переносимостью.
45.
Сейчас в России применяются антидепрессанты, которые условноможно разделить по времени создания на 4 поколения.
В частности, милнаципран, в отличие от трициклических антидепрессантов, практически
не влияет на сердечно-сосудистую систему. При его применении реже, чем у препаратов,
блокирующих обратный захват серотонина (флуоксетин и др.), встречаются желудочнокишечные расстройства и нарушения в половой сфере. Им можно успешно лечить,
подобрав необходимую дозу, пациентов с заболеваниями почек. У пациентов, страдающих
хроническим алкоголизмом, милнаципран имеет преимущества перед всеми другими
антидепрессантами, т.к. его действие не зависит от состояния функции печени.
Препарат, кроме того, малотоксичен: намеренная или случайная передозировка
милнаципрана не сопряжена с фатальным исходом. Отсутствие признаков взаимодействия
милнаципрана с другими лекарственными препаратами позволяет принимать их
одновременно, не снижая дозировки. Кроме того, милнаципран в отличие от венлафаксина
и дулоксетина в равной степени влияет на обратный захват серотонина и норадреналина,
что придает ему уникальные свойства – эффективность при лечении широкого спектра
депрессивных расстройств в сочетании с прекрасной переносимостью. Применение
препарата безопасно у больных с заболеванием печени, почек, он не влияет на вес и
оказывает минимальное влияние на половые функции, и таким образом повышает качество
жизни пациентов с депрессией. Применение милнаципрана не снижает мыслительных
способностей, зрительной памяти, быстроты реакций, не вызывает излишней сонливости,
даже при приеме алкоголя, не влияет на способность к управлению автомобилем.
Удобная схема приема (дважды в день по 50 или 100 мг) без каких либо требований к
диете, быстрое (в течение 1-2 недель) терапевтическое действие и хорошая
переносимость делают милнаципран препаратом первого выбора при лечении
большинства пациентов с депрессией, в том числе с ее тяжелыми формами.
46.
Посттравматическое стрессовоерасстройство
Посттравматическое стрессовое расстройство (ПТСР)
«возникает как отставленная и затяжная реакция на стрессовое
событие
или
ситуацию…
исключительно
угрожающего
или
катастрофического характера, которая в принципе может вызвать общий
дистресс почти у каждого человека».
Таким образом, подчеркиваются две его особенности:
• Отчетливо психогенная природа расстройства и
• Безусловная, выходящая за рамки обычного человеческого опыта
тяжесть психогении, исключительная мощь ее патогенного воздействия.
ПТСР следует рассматривать:
1. как психогенное психическое расстройство;
2. оно заслуживает особого внимания именно в связи с тяжестью
психической травмы и обусловленными ею особенностями организации
помощи.
47.
Посттравматическое стрессовоерасстройство
Посттравматическое стрессовое расстройство
(ПТСР)
характеризуется
повторяющимися
навязчивыми
воспоминаниями о шокирующем травматическом событии, которые
начинаются в период до 6 мес после события и сохраняются в
течение >1 мес. Патофизиология расстройства не полностью понята.
Симптомы включают также избегание раздражителей, связанных с
травматическим событием, ночные кошмары и флэшбеки. Диагноз
ставится на основании истории болезни. Лечение заключается в
терапии экспозицией и лекарственной терапии. *
Распространенность ПТСР приближается к 9%, в 12месячный период распространенность среди населения составляет
около 4%. *
*John H. Greist, MD, Clinical Professor of Psychiatry, University of Wisconsin School of
Medicine and Public Health; Distinguished Senior Scientist, Madison Institute of Medicine
48.
Посттравматическое стрессовоерасстройство
Симптомы и признаки
• Чаще всего пациенты имеют нежелательные воспоминания и воспроизведение
инициирующего события. Сновидения об этом событие - распространенное
явление. Гораздо реже наблюдаются диссоциативные состояния бодрствования, в
которых события переживаются, как будто они происходят реально. Это иногда
приводит пациентов к реагированию, как в исходной ситуации (например, громкие
звуки, такие как фейерверк, могут вызвать воспоминание о бое, которое в свою
очередь может привести к поиску убежища или падению на землю для защиты).
• Пациентам трудно избежать стимулов, связанных с травмой, и они часто
чувствуют себя эмоционально онемевшими в повседневной деятельности.
Иногда симптомы представляют собой продолжение острого стрессового
расстройства, или они могут возникают отдельно в период до 6 мес после травмы.
Иногда полное проявление отдельных симптомов задерживается, и начинается
только через несколько месяцев или даже лет после травматического события.
• Депрессии, другие тревожные расстройства и токсикомании являются
характерными для пациентов с хроническим ПТСР.
• В дополнение к травматической тревоге пациенты могут испытывать чувство вины
из-за своих действий во время события или связывая это часто с тем, что они
выжили, а близкие им люди погибли.
49.
Посттравматическое стрессовое расстройствоДиагноз
Клинические критерии
Клинический диагноз основан на критериях Diagnostic and Statistical Manual of
Mental Disorders, 5-е издание (DSM-5).
Для удовлетворения диагностическим критериям пациенты должны были прямо или
косвенно столкнуться с травматическим событием, а кроме того, у них должны
наблюдаться симптомы из каждой из следующих категорий на протяжении периода ≥ 1
мес:
Симптомы
искажения (≥ 1 из следующих симптомов):
• Повторяющиеся, непроизвольные, навязчивые тревожные воспоминания
• Повторяющиеся тревожные сны (например, ночные кошмары) на тему события
• Пациент действует или ощущает себя так, как будто событие происходит снова;
это могут быть разные ощущения, от флэшбеков (психологическое явление, при
котором у человека возникают внезапные, обычно сильные, повторные
переживания прошлого опыта или его элементов). до полной потери осознания
окружающей действительности
• Интенсивный
психологический
или
физиологический
дискомфорт
при
напоминании о травматическом событии (например, в виде звуков, похожих на те,
что пациент слышал во время события, или в виде годовщины события)
50.
Посттравматическое стрессовое расстройствоДиагноз
Клинические критерии
Клинический диагноз основан на критериях Diagnostic and Statistical Manual of
Mental Disorders, 5-е издание (DSM-5).
Для удовлетворения диагностическим критериям пациенты должны были прямо или
косвенно столкнуться с травматическим событием, а кроме того, у них должны
наблюдаться симптомы из каждой из следующих категорий на протяжении периода ≥ 1
мес:
Симптомы избегания (≥ 1 из следующих симптомов):
• Избегание мыслей, чувств или воспоминаний, связанных с событием;
• Избегание действий, мест, разговоров или людей, которые вызывают
воспоминания о событии;
51.
Посттравматическое стрессовое расстройствоДиагноз
Клинические критерии
Клинический диагноз основан на критериях Diagnostic and Statistical Manual of
Mental Disorders, 5-е издание (DSM-5).
Негативные последствия для когнитивной способности и
настроения (≥ 2 из следующих симптомов):
• Потеря памяти о важных составляющих события (диссоциативная амнезия)
• Стойкие и преувеличенные негативные убеждения или ожидания от самого себя,
других или мира вообще
•Постоянные искаженные мысли о причине или последствиях травмы, что ведет к
обвинению себя или других
• Стойкое негативное эмоциональное состояние (например, страх, ужас, гнев, чувство
вины, стыд)
• Значительное снижение интереса или участия в важных событиях
• Чувство разобощенности или отчуждения от других людей
• Стойкая неспособность испытывать положительные эмоции (например, счастье,
удовлетворение, чувство любви)
52.
Посттравматическое стрессовое расстройствоДиагноз
Клинические критерии
Клинический диагноз основан на критериях Diagnostic and Statistical Manual of
Mental Disorders, 5-е издание (DSM-5).
Измененный уровень сознания и реактивности (≥ 2 из следующих
симптомов):
• Трудности со сном
• Раздражительность или вспышки гнева
• Неразумное поведение или аутоагрессия
• Проблемы с концентрацией
• Повышенный старт-рефлекс (Старт-рефлекс
(рефлекс четверохолмный) - физиологический рефлекс на
внезапные световые, слуховые и другие раздражители. Ответная реакция выражается в виде застывания,
вздрагивания, настораживания, что в дальнейшем в зависимости от биологической и социальной значимости
раздражителя для организма может завершиться бегством, обороной или носит ориентировочный характер. В его
осуществлении принимают участие четверохолмие и ретикулярная формация ствола.)
• Гипербдительность.
Кроме того, проявления должны вызывать существенный дискомфорт или
значительно затруднять социальную или профессиональную деятельность, а
также не должны быть связаны с физиологическими воздействием психоактивных
веществ или другим заболеванием.
53.
Посттравматическое стрессовое расстройствоТипы течения [Nash W. P, 2011]
1. Хронический тип чаще наблюдается у лиц с выраженными
факторами риска развития ПТСР, прежде всего ранее
подвергавшихся воздействию психотравм, нередко с уже
имеющейся парциальной невротической симптоматикой. Он
характеризуется ранним началом симптоматики, являющейся
фактически
дальнейшим
развитием
проявлений
острого
стрессового расстройства, с тенденцией к ее многолетнему
устойчивому персистированию и постепенному усугублению ее
тяжести,
сопровождающемуся
нарастанием
социальной
дезадаптации/
54.
Посттравматическое стрессовое расстройствоТипы течения [Nash W. P, 2011]
2.Отсроченный тип. Наблюдается отставленное (иногда на годы
после травматического события) появление симптомов с быстрым
нарастанием их тяжести и последующим затяжным, резистентным к
терапии течением.
3. Регредиентный тип. Характерный для лиц с отягощенным
психотравмами
анамнезом,
определяется
бурным
развитием
клинических проявлений заболевания после небольшого «светлого
промежутка» с последующей редукцией симптоматики.
55.
Посттравматическое стрессовое расстройствоТипы течения [Nash W. P, 2011]
4. Резистентный тип. Независимо от тяжести травматического
события отмечается минимальная, с незначительными флуктуациями
выраженность клинических проявлений расстройства, практически не
влияющих на социальное функционирование пострадавшего.
Характерен для лиц, приобретших повышенную стрессоустойчивость
в ходе специальной подготовки.
5. Инокулятивный тип, как и хронический, характеризуется
постепенной трансформацией симптомов ОСР в клинику ПТСР, но
отличается меньшей выраженностью симптоматики и регредиентным
течением, что связано с высокой личностной устойчивостью к
стрессорным воздействиям.
56.
Посттравматическое стрессовое расстройствоТипы течения [Nash W. P, 2011]
6.
Течение
с
личностным
ростом наблюдается у лиц с
выраженными клиническими проявлениями ПТСР на начальном этапе
заболевания, у которых, однако, в процессе дальнейшей личностной
переработки травматического опыта происходит не только повышение
стрессоустойчивости, но и рост адаптационных ресурсов на основе
высших альтруистических типов мотивации деятельности.
57.
Посттравматическое стрессовоерасстройство
Лечение:
• Рациональная контактная психотерапия или другие
психотерапевтические методы.
• СИОЗС или другие лекарственные средства.
• При отсутствии лечения хроническое ПТСР может
несколько компенсироваться, но у многих людей
тяжелые нарушения сохраняются длительное время.
58.
Посттравматическое стрессовоерасстройство
Лечение:
Основной формой психотерапии является экспозиционная
терапия
Экспозиционная
терапия
которая
характеризуется
столкновением больного с ситуациями, которых он избегает в связи с
тем, что они могут вызвать воспоминания о травме. Повторное
возвращение в фантазиях к травматическому опыту обычно уменьшает
стресс после некоторого первоначального увеличения дискомфорта.
Десенсибилизация и переработка движением глаз (ДПДГ)
является одной из форм экспозиционной терапии. Эта терапия
заключается в том, что пациентов просят следить за движением пальца
терапевта в то время, пока сами пациенты воображают, что
переживают травматическое событие.
Повторное возвращение в фантазиях к травматическому опыту
обычно уменьшает стресс после некоторого первоначального
увеличения дискомфорта.
59.
Посттравматическое стрессовое расстройствоЛечение:
Медикаментозное лечение, особенно назначение СИОЗС
(Селективные ингибиторы обратного захвата серотонина), часто является
эффективным.
Иногда применяются cтабилизаторы настроения и атипичные
нейролептики, однако число аргументов в пользу их применения крайне
невелико.
Празозин
(a-адреноблокирующие
интенсивности кошмаров.
средство)
помогает
в
снижении
60.
Посттравматическое стрессовое расстройство у детейРаспространенность ПТСР в общей популяции составляет 7,8%.
У детей, переживших психотравмирующие
синдрома колеблется от 5 до 98%.
события,
частота
Самые высокие показатели отмечаются после войн, преследований,
репрессий; самые низкие – после серьезных заболеваний.
61.
Посттравматическое стрессовое расстройство у детейДети являются группой, отличающейся высокой возрастной предрасположенностью к
посттравматическому синдрому. Риск развития ПТСР увеличивается из-за чувствительности,
восприимчивости, впечатлительности, недостаточной сформированности адаптационных
механизмов нервной системы.
Причины ПТСР у детей
• Психологическая травма. Травмирующее событие становится основой синдрома.
Экстремальной ситуацией может быть тяжелое заболевание, инвалидизация,
длительная разлука с матерью, помещение в интернат, болезнь или смерть близкого
человека, физическое, сексуальное и психологическое насилие, техногенные и
природные катастрофы, войны, преследования.
•Неблагоприятные
социальные
условия.
Причиной
формирования
посттравматического синдрома является неблагоприятная обстановка после
психотравмы. Дети, испытывающие одиночество, не охваченные социальными
взаимодействиями, не имеющие близких людей, проживающие в трудных
материально-бытовых условиях больше подвержены расстройству.
• Индивидуальные особенности. Вероятность развития посттравматического
синдрома выше при отягощенной наследственности – наличии родственников первой
линии с психическими расстройствами, суицидами, алкоголизмом, наркоманией.
ПТСР чаще диагностируется у соматически ослабленных детей, имеющих
неврологические,
эндокринные,
психические
болезни.
62.
МКБ-10Реакция на тяжелый стресс и нарушения адаптации (F43)
Эта группа расстройств отличается от других групп тем, что в нее включены
расстройства, идентифицируемые не только на основе симптоматики и характера
течения, но также на основе очевидности влияния одной или даже обеих причин:
исключительно неблагоприятного события в жизни, вызвавшего острую стрессовую
реакцию, или значительной перемены в жизни, ведущей к продолжительным
неприятным обстоятельствам и обусловившей нарушения адаптации. Хотя менее
тяжелый психосоциальный стресс (жизненные обстоятельства) может ускорить начало
или способствовать проявлению широкого спектра расстройств, представленных в этом
классе заболеваний, его этиологическая значимость не всегда ясна, и в каждом случае
будет признаваться зависимость от индивида, часто от его сверхчувствительности и
уязвимости (т.е. жизненные события не являются обязательными или достаточными,
чтобы объяснить возникновение и форму расстройства). Расстройства, собранные в
этой рубрике, напротив, всегда рассматриваются как непосредственное следствие
острого тяжелого стресса или продолжительного травмирования. Стрессовые события
или продолжительные неприятные обстоятельства являются первичным или
преобладающим причинным фактором и расстройство не могло бы возникнуть без их
влияния. Таким образом, расстройства, классифицированные в этой рубрике, могут
рассматриваться как извращенные приспособительные реакции на тяжелый или
продолжительный стресс, при этом они мешают успешно справиться со стрессом
и, следовательно, ведут к проблемам социального функционирования.
63.
МКБ-10Острая реакция на стресс (F43.0)
Преходящее расстройство, которое развивается у человека без каких-либо
других проявлений психических расстройств в ответ на необычный физический или
психический стресс и обычно стихает через несколько часов или дней.
В распространенности и тяжести стрессовых реакций имеют значение
индивидуальная ранимость и способность владеть собой. Симптомы показывают
типичную смешанную и изменчивую картину и включают первоначальное состояние
"ошеломления" с некоторым сужением области сознания и внимания,
невозможностью полностью осознать раздражители и дезориентированностью. Это
состояние может сопровождаться последующим "уходом" из окружающей ситуации
(до состояния диссоциативного ступора -или ажиатацией и сверхактивностью
(фуги). Обычно присутствуют отдельные черты панического расстройства
(тахикардия, избыточное потоотделение, покраснение).
Симптоматика обычно проявляется через несколько минут после
воздействия стрессовых стимулов или события и исчезает через 2-3 дня (часто
через несколько часов). Может присутствовать частичная или полная амнезия на
стрессовое событие. Если вышеуказанная симптоматика устойчива, необходимо
изменить диагноз.
64.
МКБ-10Посттравматическое стрессовое расстройство (F43.1)
Возникает как отсроченный или затянувшийся ответ на стрессовое событие
(краткое или продолжительное) исключительно угрожающего или катастрофического
характера, которое может вызвать глубокий стресс почти у каждого.
Предрасполагающие факторы, такие, как личностные особенности (компульсивность,
астеничность) или нервное заболевание в анамнезе, могут снизить порог для развития
синдрома или усугубить его течение, но они никогда не являются необходимыми или
достаточными для объяснения его возникновения. Типичные признаки включают
эпизоды повторяющихся переживаний травмирующего события в навязчивых
воспоминаниях ("кадрах"), мыслях или кошмарах, появляющихся на устойчивом фоне
чувства оцепенения, эмоциональной заторможенности, отчужденности от других
людей, безответности на окружающее и избегания действий и ситуаций,
напоминающих о травме. Обычно имеют место перевозбуждение и выраженная
сверхнастороженность, повышенная реакция на испуг и бессонница. С
вышеупомянутыми симптомами часто связаны тревожность и депрессия, и не
редкостью являются идеи самоубийства. Появлению симптомов расстройства
предшествует латентный период после травмы, колеблющийся от нескольких недель
до нескольких месяцев. Течение расстройства различно, но в большинстве случаев
можно ожидать выздоровления. В некоторых случаях состояние может принять
хроническое течение на многие годы с возможным переходом в устойчивое изменение
личности.
Травматический невроз
65.
МКБ-10Расстройство приспособительных реакций (F43.2)
Состояние субъективного дистресса и эмоционального расстройства,
создающее трудности для общественной деятельности и поступков, возникающее в
период адаптации к значительному изменению в жизни или стрессовому событию.
Стрессовое событие может нарушить целостность социальных связей индивида
(тяжелая утрата, разлука) или широкую систему социальной поддержки и ценностей
(миграция, статус беженца) либо представлять широкий диапазон изменений и
переломов в жизни (поступление в школу, приобретение статуса родителей, неудача в
достижении
заветной
личной
цели,
уход
в
отставку).
Индивидуальная
предрасположенность или ранимость играют важную роль в риске возникновения и
форме проявления расстройств приспособительных реакций, однако не допускается
возможность возникновения таких расстройств без травмирующего фактора.
Проявления
очень
вариабельны
и
включают
подавленность
настроения,
настороженность или беспокойство (или комплекс этих состояний), ощущение
неспособности справиться с ситуацией, запланировать все заранее или решить
оставаться в настоящей ситуации, а также включает некоторую степень снижения
способности действовать в повседневной жизни. Одновременно могут присоединяться
расстройства поведения, особенно в юношеском возрасте. Характерной чертой может
быть краткая или длительная депрессивная реакция или нарушение других эмоций и
поведения.
Культурный шок
Реакция горя
Госпитализм у детей
Исключено: тревожное расстройство у детей, вызванное разлукой (F 93.0)
66.
Обсесси́вно-компульси́вное расстро́йство (ОКР)Обсесси́вно-компульси́вное расстро́йство (от лат. obsessio — «осада»,
«охватывание», «одержимость идеей» и лат compello — «принуждаю»,. от лат compulsio —
«принуждение») (ОКР, невро́з навя́зчивых состоя́ний).
Обсессивно-компульсивное расстройство характеризуется
развитием:
• навязчивых мыслей,
• навязчивых воспоминаний,
• движений и действий,
• разнообразными патологическими страхами (фобиями).
Может иметь
• хронический
• прогрессирующий
• эпизодический характер.
Обсессии - непроизвольно появляющиеся навязчивые, мешающие или пугающие
мысли).
Пациент постоянно и безуспешно пытается избавиться от вызванной мыслями
тревоги с помощью столь же навязчивых и утомительных действий - Компульсий.
67.
Обсесси́вно-компульси́вное расстро́йство (ОКР)В МКБ-10 отдельно выделяется:
Обсессивное
расстройство
навязчивые мысли - F42.0)
(преимущественно
Компульсивное расстройство (преимущественно
навязчивые действия - F 42.1)
.
Для
выявления
обсессивно-компульсивного
расстройства используют так называемую шкалу ИйляБрауна *.
* 1.Federici A., Summerfeldt L. J., et. al. Consistency between self-report and clinician-administered versions of the YaleBrown Obsessive-Compulsive Scale // Journal of Anxiety Disorders. — 2010 May 24. — Vol. 24, no. 7. — P. 729—33.
2. Van Amerigen M., Mancini C. et al. Potential use of Internet-based screening for anxiety disorders: a pilot study //
Depression and Anxiety. — 2010 Nov. — Vol. 27, no. 11. — P. 1006—1010.
68.
Обсессивно-компульсивная шкала Йеля — Брауна (Yale—Brown obsessive-compulsive scale); Y-BOCS — клиническое пособие
для определения степени тяжести обсессивных и компульсивных симптомов
Разработана Вейном Гудманом (Wayne Goodman) и его коллегами в
Йельском и
Брауновском университетах Шкала определяет степень
выраженности симптомов вне зависимости от формы обсессий и
компульсий. Состоит из 10 пунктов, 5 из которых рассматривают степень
выраженности обсессивных симптомов, 5 — выраженность компульсий.
Измерение
степени
тяжести
обсессивно-компульсмвного
растройства с помощью шкалы Йеля- Брауна позволяет наблюдать
клиническую динамику расстройства.
Шкала является широко используемым и имеющим высокую
валидность клиническим пособием.
69.
МКБ-10Преимущественно навязчивые мысли или размышления F42.0
Они могут принимать форму идей, мысленных образов или
побуждений к действию, которые почти всегда причиняют страдание
пациенту.
Иногда идеи являются незаконченными, бесконечно
рассматриваемыми альтернативами, связанными с неспособностью
принять обычное, но необходимое решение, касающееся
повседневной жизни.
Связь между навязчивыми размышлениями и депрессией
является особенно тесной, поэтому диагнозу обсессивнокомпульсивного расстройства следует отдать предпочтение лишь
только в том случае, если навязчивые мысли возникают или
удерживаются при отсутствии депрессивного эпизода.
70.
МКБ-10Преимущественно компульсивное действие
(навязчивые ритуалы) F42.1
Большинство компульсивных действий относится к очистке от
загрязнения (в основном мытье рук), повторным проверкам для
получения гарантии того, что потенциально опасная ситуация не
может возникнуть, или соблюдению аккуратности и опрятности. В
основе такого явного поведения лежит обычно боязнь опасности,
которой может подвергнуться сам пациент или которой он может
подвергнуть другого, и ритуальные действия являются
безрезультатной или символической попыткой предотвратить
опасность.
71.
Классификация ОКРКлассификация по Снежневскому А.В, Шмаоновой Л.М.
(по особенностям течения):
1. С однократным приступом болезни, который может продолжаться
недели или годы
2. В виде рецидивов с периодами полного здоровья
3.Непрерывное течение с периодическим усилением симптоматики].
Классификация по по МКБ-10:
F 42.0 -Преимущественно навязчивые мысли или размышления
(обсессии)
F 42.1- Преимущественно компульсивные действия (навязчивые
ритуалы)
F 42.2 - Смешанные навязчивые мысли и действия
F 42.8 - Другие обсессивно-компульсивные расстройства
F42.9 - Обсессивно-компульсивное расстройство, неуказанное
72.
Эпидемиология ОКРРаспространённость ОКР в пределах 1—3 %..По другим уточнённым данным,
распространённость его примерно 1—3:100 у взрослых и 1:200—500 у детей и
подростков, хотя распознанные клинически случаи встречаются реже (0,05—1 %), так как
у многих это расстройство может быть не диагностировано из-за стигматизации.
Обсессивно-компульсивное расстройство чаще всего начинается в возрасте от
10 до 30 лет. При этом первое посещение психиатра наступает обычно только между 25
и 35 годами. Между началом болезни и первой консультацией может пройти до 7,5 лет.
Средний возраст госпитализации — 31,6 лет.
Существуют определённые гендерные различия в эпидемиологии ОКР. В
возрасте до 65 лет болезнь была чаще диагностирована у мужчин (кроме периода 25-34
года), а после — у женщин]. Максимальное различие с перевесом больных мужчин
наблюдалось в период 11—17 лет. После 65 в обеих группах частота обсессивнокомпульсивного расстройства падала. 68 % госпитализированных - женщины
73.
Коморбидность ОКР• 25 % больных ОКР коморбидных состояний не имели*.
• 37 % страдали ещё одним психическим расстройством, 38 % двумя и более*.
• Наиболее частыми диагностируемыми состояниями были
большое
депрессивное
расстройство
(БДР),
тревожное
расстройство (в том числе тревожный невроз, паническое
расстройство и острая реакция на стресс.
• У 6 % было диагностировано биполярное аффективное
расстройство.*
• Единственной разницей в половом соотношении было то, что у
5 % женщин было диагностировано расстройство приема пищи*.
•Среди детей и подростков 25 % больных обсессивнокомпульсивным расстройством не имели других психических
расстройств, 23 % имели 1, а 52 % - 2 и более*.
• Наиболее частыми было БДР и СДВГ.
* Leventhal J. L., Jacobson A. The prevalence of clinically recognized obsessive–compulsive disorder in a large health maintenance
organization // The American journal of psychiatry. — 2001. — Vol. 158, no. 11. — P. 1904—1910.
74.
Этиология ОКРМожно выделить 3 основные группы этиологических факторов:
1.Биологические:
• Заболевания и функционально-анатомические особенности головного мозга;
особенности функционирования вегетативной нервной системы.
• Нарушения в обмене нейромедиаторов — в первую очередь, серотонина
и дофамина, а также- норадреналина и ГАМК.
• Генетические — повышенная генетическая конкордантность.
• Инфекционный фактор (теория PANDAS-синдрома- Pediatric Autoimmune
Neuropsychiatric Disorder Associated with Streptococcal Infections).
2.Психологичские:
• Психоаналитическая теория.
• Теория И. П. Павлова и его последователей.
• Конституционно-типологические - различные акцентуации личности или
характера.
• Экзогенно-психотравмирующие — семейные, половые или
производственные.
3. Социологические
• Микро- и макросоциальные
• Когнитивные теории (строгое религиозное воспитание, моделирование
окружающей обстановки, неадекватный ответ на специфические ситуации)
75.
Pediatric Autoimmune Neuropsychiatric DisordersAssociated with Streptococcal infections (PANDAS)
Термин, использующийся для описания состояния у детей, у
которых
быстро
развивается
обсессивно-компульсивное
расстройство и (или) тиковые расстройства, в том числе
синдром Туррета, после того, как они переболели группой
стрептококковых инфекций, таких как острый фарингит и
скарлатина.
Предлагаемым патогенезом этих нарушений считается
аутоиммуная реакция, при которой антитела поражают нервные
клетки.
Эта теория является спорной и оспаривается некоторыми
учеными, которые считают, что пациенты с PANDAS-синдромом
существенно не отличаются от остальной популяции, и что
инфекции не увеличивают риск ОКР или тиков].
Синдром в настоящее время отсутствует в МКБ-10 или DSM- IV-TR.
76.
Согласно DSM- IV-TR, обсессии и компульсии при ОКР характеризуютсянекоторыми специфическими признаками. Эти обсессии только тогда имеют
медицинское значение, когда являются повторяющимися и устойчивыми
навязчивыми мыслями, побуждениями, или мысленными образами и вызывают
беспокойство и страдание. Пациент может их игнорировать или подавлять, или
нейтрализовать другой мыслью или действием, и склоняется к тому, что они
психологически несовместимы или иррациональны.
Компульсии имеют медицинское значение, когда пациент чувствует
переутомление от их исполнения в ответ на обсессии, или согласно с
жёсткими правилами, и соответственно страдает. Хотя многие люди, не
болеющие ОКР, могут исполнять сходные действия (например, расставлять вещи
только по высоте), медицинская значимость появится тогда, когда он будет
вынужден вести себя не иначе, психологически страдая. Цель этих действий —
предупреждение происшествий; однако они с ним логически не связаны или
чрезмерны, причём это должен понимать сам пациент. Обсессии и компульсии
должны занимать больше часа в день или вызывать трудности в социуме, работе
или учёбе. Полезно установить степень расстройств перед лечением ОКР. Кроме
времени, потраченного на них пациентом, можно использовать разные шкалы для
стандартизации, особенно Y-BOCS (обсессивно-компульсивная шкала ЙеляБрауна).
77.
Диагностические критерии МКБ-10Согласно МКБ-10, для постановки диагноза необходимо, чтобы обсессии и/или
компульсии проявлялись в более 50 % дней в течение по крайней мере двух недель
подряд и быть источником дистресса и нарушения активности.
Обсессивные симптомы должны иметь следующие характеристики:
а) Они должны быть расценены как собственные мысли или импульсы больного.
б) Должна быть хотя бы одна мысль или действие, которой больной безуспешно
сопротивляется, даже если наличествуют другие мысли и/или действия, которым
больной более не сопротивляется.
в) Мысль о выполнении навязчивого действия не должна быть сама по себе
приятна (простое уменьшение напряжённости или тревоги не считается в этом
смысле приятным).
г) Мысли, образы или импульсы должны быть неприятно повторяющимися.
Следует отметить, что выполнение компульсивных действий не во всех случаях
обязательно соотносится с конкретными навязчивыми опасениями или мыслями, а может
быть направлено на избавление от спонтанно возникающего ощущения внутреннего
дискомфорта и/или тревоги.
В него включаются:
обсессивно-компульсивный невроз
обсессивный невроз
ананкастный невроз
Для постановки диагноза необходимо предварительно исключить ананкстное
расстройство личности ( F60.5).
78.
Возможно, возникновению ОКР способствуют генетические факторы.Они были обнаружены в человеческом гене переносчика серотонина, hSERT, у
неродственных семей с ОКР. Он локализирован в 17хромосоме, плечо q11.1—
q12. В ней происходила транслакация аллеля L и соответственно генотип LL.
Данные однояйцовых близнецов также подтверждают существование
«наследственных факторов невротической тревоги». Кроме того, лица с ОКР
чаще имеют членов семьи первой степени родства с этим расстройством, чем
здоровые представители контрольной группы.
В случаях, когда ОКР развивается в детстве, наследственный фактор
гораздо сильнее, чем при развитии ОКР во взрослом возрасте (на генетические
факторы может приходиться 45—65 % случаев ОКР у детей с этим диагнозом).
Однако очевидно, что на экспрессивность генов влияют факторы
внешней среды. Сейчас ведутся активные исследования в этом направлении.
79.
Механизм появления ОКР, связанный с серотониномВ рамках нейрофизиологического подхода, исследователи выдвигают
теорию о связи ОКР с нарушениями коммуникации между глазнично-лобной
корой мозга и базальными ганглиями. Эти структуры мозга используют
нейротрансмиттер серотонин для взаимодействия. Считается, что между ОКР и
недостаточным уровнем серотонина есть связь. Процесс передачи
информации между нейронами регулируется, в частности, обратным захватом
нейротрансмиттеров в нейроны — нейротрансмиттер частично возвращается в
испускающий нейрон, где ликвидируется моноаминоксидазой, что контролирует
его уровень в синапсе. Предполагается, что у больных ОКР происходит
повышенный обратный захват серотонина, и импульс не доходит до
следующего нейрона.
В пользу этой теории выступает то, что больные чувствуют пользу от
приёма антидепрессантов класса селективных ингибиторов обратного захвата
серотонина.
80.
Дифференциальный диагноз по МКБ-10В МКБ-10 отмечается, что дифференциальный диагноз между
обсессивно-компульсивным расстройством и депрессивным расстройством
(F32, F33) может вызывать трудности, поскольку эти два типа симптомов часто
возникают вместе.
В остром эпизоде предпочтение отдаётся расстройству, симптомы
которого возникли первыми. Когда представлены оба, но ни один не
доминирует, рекомендуется предполагать, что депрессия была первичной. При
хронических расстройствах рекомендуется отдавать предпочтение тому из
расстройств, симптомы которого сохраняются наиболее часто при отсутствии
симптомов другого.
Случайные панические атаки (F 41.0) или лёгкие фобические (F40)
симптомы не считаются препятствием для постановки диагноза ОКР.
Однако, обсессивные симптомы, развивающиеся при наличии
шизофрении (F20), синдрома Жилля де ля Турретта (F 95.2), или органического
психического расстройства, расцениваются как часть этих состояний.
Отмечается, что хотя обсесии и компульсии обычно сосуществуют,
целесообразно устанавливать один из этих типов симптоматики в качестве
доминирующего, поскольку от этого может зависеть то, как больные реагируют
на разные виды терапии.
81.
Симптомы и поведение больных. Клиническая картинаБольные ОКР — мнительные люди, склонные к редким максимально-решительным действиям,
что сразу заметно на фоне их доминирующего спокойствия. Основными признаками являются тягостные
стереотипные, навязчивые (обсессивные) мысли, образы или влечения, воспринимающиеся как
бессмысленные, которые в стереотипной форме вновь и вновь приходят на ум больному и вызывают
безуспешную попытку сопротивления. К их характерным темам относятся]:
•страх заражения или загрязнения;
•страх причинения вреда себе или другим;
•сексуально откровенные или жестокие мысли и образы;
•религиозные или нравственные идеи;
•страх потерять или не иметь какие-то вещи, которые могут понадобиться;
•порядок и симметрия: идея, что всё должно быть выстроено «правильно»;
•суеверия, чрезмерное внимание к чему-то, что рассматривается как везение или невезение.
Компульсивные действия или ритуалы представляют собой повторяющиеся вновь и вновь стереотипные
поступки, смысл которых заключается в предотвращении каких-либо объективно маловероятных событий.
Обсессии и компульсии чаще переживаются как чужеродные, абсурдные и иррациональные. Пациент
страдает от них и им сопротивляется.
Следующие симптомы являются показателями обсессивно-компульсивного расстройства:
•навязчивые, всё время повторяющиеся мысли;
•тревога, следующая этим мыслям;
•определённые и, с целью устранения тревоги, часто повторяемые одинаковые действия.
Классическим примером этой болезни считается страх загрязнения, при котором у больного каждое
соприкосновение с грязными, по его мнению, предметами вызывает дискомфорт и, как следствие,
навязчивые мысли. Чтобы избавиться от этих мыслей, он начинает мыть руки. Но даже если ему в какой-то
момент кажется, что он достаточно вымыл руки, любое соприкосновение с «грязным» предметом заставляет
его начать свой ритуал заново. Эти ритуалы позволяют пациенту достичь временного облегчения состояния.
Несмотря на то, что больной осознаёт бессмысленность этих действий, бороться с ними он не в состоянии.
82.
Лечение ОКРПсихотерапия
Даёт свои результаты применение когнитивно-поведенческой психотерапии. Идею лечения ОКР
когнитивно-поведенческой терапией продвигает американский психиатр Джефри Шварц. Разработанная им
методика позволяет пациенту сопротивляться ОКР, изменяя или упрощая процедуру «ритуалов», сводя её к
минимуму. Основа методики — осознание пациентом болезни и пошаговое сопротивление её симптомам.
По методике четырёх шагов Джеффри Шварца необходимо объяснить больному, какие из его опасений
оправданы, а какие вызваны ОКР. Следует провести между ними грань и объяснив больному, как в той или иной
ситуации повёл бы себя здоровый человек (лучше, если примером послужит человек, представляющий авторитет
для пациента). Как дополнительный приём может использоваться метод «остановки мысли»..
По мнению некоторых авторов, наиболее эффективная форма поведенческой терапии при ОКР — метод
экспозиции и предупреждения. Экспозиция заключается в помещении пациента в ситуацию, которая провоцирует
дискомфорт, связанный с обсессиями. Одновременно пациенту даётся инструкция, как сопротивляться выполнению
компульсивных ритуалов — предупреждение реакции. По данным многих исследователей, большинство пациентов
после этой формы терапии достигают стойкого клинического улучшения. Рандомизированные контролируемые
исследования показали, что данная форма терапии превосходит целый ряд других видов вмешательств, включая
препараты плацебо, релаксацию и тренинг навыков управления тревогой.
В отличие от медикаментозной терапии, после отмены которой симптоматика обсессивнокомпульсивного расстройства часто обостряется, достигаемый поведенческой психотерапией эффект сохраняется
в течение нескольких месяцев и даже лет. Компульсии обычно лучше поддаются психотерапии, чем обсессии.
Общая эффективность поведенческой психотерапии примерно сопоставима с медикаментозной терапией и
составляет 50—60 %, однако многие пациенты отказываются от участия в ней из-за боязни усиления тревоги[32].
Применяются также групповая, рациональная, психообразовательная (обучение пациента отвлекаться на
другие стимулы, облегчающие тревогу), аверивная (использование болезненных стимулов при появлении
навязчивостей), семейная некоторые другие методы психотерапии.
Психоаналитическая психотерапия может помочь с некоторыми аспектами расстройства.
Некоторые психологи и психиатры считают, что психодинамическая терапия, психоаналитическая терапия,
гипнотерапия или транзактный анализ бесполезны для лечения ОКР
83.
Лечение ОКРТерапия психотропными средствами
Среди всех классов психотропных средств наибольшую эффективность при ОКР обнаружили
антидепрессанты, в особенности трициклический антидепрессант- кломипрамин, который
эффективен при навязчивостях вне зависимости от их нозологической принадлежности: как при
навязчивостях, сочетающихся с депрессией, так и в рамках невроза или при шизофрении. Показали
свою эффективность и антидепрессанты из группы селективных ингибиторов обратного захвата
серотонина (сертралин, парокситин, флуоксентин, флувоксамин, циталопрам, эсциталопрам), а
также антидепрессант группы НаССА миртразапин.
При наличии выраженной тревоги в первые дни фармакотерапии целесообразно назначение
бензодиазепиновых транквилизаторов (клоназепам, алпрозалам, диазепам, феназепам).
При хронических формах ОКР, не поддающихся лечению антидепрессантами группы ингибиторов
обратного захвата серотонина (около 40 % пациентов), всё чаще применяют атипичные
антипсихотики (рисперидон, кветиапин).
По данным многочисленных исследований, применение бензодиазепинов и нейролептиков
оказывает в основном симптоматический (анксиолитический) эффект, но не влияет на ядерную
обсессивную симптоматику. Более того, экстрапирамидные побочные эффекты классических
(типичных) нейролептиков могут привести к усилению навязчивостей.
Есть
также
данные,
что
некоторые
из
атипичных
антипсихотиков
(обладающие
антисеротонинергическим действием — клозапин, оланзапин, рисперидон могут вызывать и
усиливать обсессивно-компульсивные симптомы. Выявляется прямая зависимость между
выраженностью такой симптоматики и дозами/продолжительностью применения этих препаратов.
Для усиления действия антидепрессантов можно использовать также нормотимики (препараты
лития, вальпроевой кислоты, топирамат), L-триптофан, клоназепам, буспирон, тразадон,
гонадотропин-рилизинг-фактор, рилузол, мемантин, ципротерон, N-ацетилцистеин.
84.
Лечение ОКРБиологическая терапия
Её используют только при тяжёлом течении ОКР, рефрактерном к
другим типам лечения. В СССР в таких случаях применяли
атропинокоматозную терапию.
На Западе в данных случаях используют электросудорожную
терапию. Однако в странах СНГ к ней показания значительно
более узкие, и при данном неврозе она не применяется.
Физиотерапия
По данным за 1905 год, для лечения обсессивно-компульсивного
расстройства в дореволюционной России применяли:
Тёплые ванны (35 °С) длительностью 15—20 минут с прохладным
компрессом на голове в хорошо проветренной комнате 2—3 раза
в неделю с постепенным снижением температуры воды в форме
обтираний и обливаний.
Обтирания и обливания водой от 31 °С до 23—25 °С.
Купание в речной или морской воде.
85.
Профилактика ОКРПервичная психопрофилактика:
Предотвращение психотравмирующих влияний на работе и в быту.
Предотвращение ятрогений и дидактогений (правильное воспитание ребёнка, например, не прививать ему мнения
о его неполноценности или превосходстве, не порождать чувство глубокого страха и вины при совершении
«грязных» поступков, здоровые отношения между родителями).
Предотвращение семейных конфликтов.
Вторичная психопрофилактика (предотвращение рецидивов):
Изменение отношения больных к психотравмирующим ситуациям путём бесед (лечение убеждением),
самовнушения и внушения; своевременное лечение при их выявлении. Проведение регулярной
диспансеризации.
Способствование увеличению яркости в помещении — убрать плотные шторы, использовать яркое освещение,
максимально использовать светлое время суток, светолечение. Свет способствует вырабатыванию серотонина.
Общеукрепляющая и витаминотерапия, достаточный сон.
Диетотерапия (полноценное питание, отказ от кофе и алкогольных напитков, включить в меню продукты питания с
повышенным содержанием триптофана (аминокислоты, из которой образуется серотонин): финики, бананы,
сливы, инжир, томаты[46], молоко, сою, чёрный шоколад).
Своевременное и адекватное лечение других заболеваний: эндокринных, сердечно-сосудистых, особенно
атеросклероза сосудов мозга, злокачественных новообразований, железо- и витамин B12-дефицитной
анемии[47].
Обязательно избегать возникновения пьянства и тем более алкоголизма, наркомании и токсикомании[48].
Употребление алкогольных напитков нерегулярно в малых количествах действует седативно, поэтому не может
спровоцировать рецидив. Влияние употребления «лёгких наркотиков» типа марихуаны на рецидив ОКР не
исследовалось, поэтому их также лучше избегать.
Всё вышесказанное относилось к индивидуальной психопрофилактике. Но необходимо на уровне учреждений и
государства в целом проводить социальную психопрофилактику — оздоровление труда и бытовых условий, службы в
вооружённых силах.
86.
Прогноз при ОКРНаиболее характерна для ОКР хронизация[49]. Эпизодическое проявление болезни и полное выздоровление встречается сравнительно
редко[50] (острые случаи могут не рецидивировать[49]). У многих больных, особенно при развитии и сохранении одного какого-то типа
проявлений (арифмомания, ритуальное мытьё рук), возможно длительно стабильное состояние. В таких случаях отмечаются
постепенное смягчение психопатологической симптоматики и социальная реадаптация[50].
При лёгких формах болезнь, как правило, протекает на амбулаторном уровне. Обратное развитие проявлений наступает через 1—5 лет
с момента обнаружения. Могут остаться невыраженные симптомы, которые не нарушают существенно жизнедеятельность, за
исключением периодов возросшего стресса или ситуаций, при которых развивается сопутствующее расстройство по оси I (см. DSM-IVTR), например депрессия[49].
Более тяжёлые и сложные ОКР с контрастными представлениями, многочисленными ритуалами, осложнением фобиями заражения,
загрязнения, острых предметов, и, очевидно, связанными с этими фобиями навязчивыми представлениями, или влечениями, наоборот,
могут стать стойкими к лечению, либо обнаружить тенденцию к рецидивированию (50—60 %[51] в первые 3 года) с сохраняющимися,
несмотря на активную терапию, расстройствами. Дальнейшее ухудшение этих состояний свидетельствует о постепенном отягощении
болезни в целом. Обсессии в этом случае могут быть склонны к расширению[52]. Частая причина их усиления — либо возобновление
психотравмирующей ситуации, либо ослабление организма, переутомление и длительное недосыпание[53].
Предпринимаются попытки установить, каким пациентам необходима длительная терапия[49]. Приблизительно в двух третях случаев
улучшение при терапии ОКР наступает в течение 6 месяцев[49] — 1 года, чаще к концу этого периода. В 60—80 % состояние не просто
улучшается, а наступает практически выздоровление. Если заболевание продолжается более года, в его течение наблюдаются
колебания — периоды обострений перемежаются с периодами ремиссии, длящимися от нескольких месяцев до нескольких лет. Прогноз
хуже, если речь идёт об ананкастной личности с тяжёлыми симптомами заболевания, или если в жизни больного присутствуют
непрерывный стресс. Тяжёлые случаи могут быть чрезвычайно стойкими; например, в результате исследования госпитализированных
больных с ОКР обнаружено, что у трёх четвертей[53] из них симптоматика осталась без изменений и спустя 13—20 лет. Поэтому
успешное медикаментозное лечение необходимо продолжать в течение 1—2 лет прежде, чем рассматривать возможность отмены и
прекращение фармакотерапии должно быть тщательно рассмотрено, большинству пациентов рекомендуется продолжать лечение в
какой-либо форме. Существуют данные о том, что когнитивно-поведенческая психотерапия может иметь более продолжительный
эффект, чем некоторые СИОЗС после прекращения приёма[54]. Также доказано, что люди, улучшение состояния которых основано
только на медикаментозной терапии, склонны переживать рецидивы после отмены препарата[55].
Без лечения симптомы ОКР могут прогрессировать до такой степени, что, влияя на жизнь пациента, нарушают его способность работать
и сохранять важные взаимоотношения. У многих людей с ОКР появляются мысли о самоубийстве и около 1 % его совершают.
Специфические симптомы ОКР редко прогрессирует до развития физических нарушений. Тем не менее, такие симптомы, как
компульсивное мытьё рук, могут привести к сухости и даже повреждению кожи, а повторяющаяся трихотилломания — к образованию
корок на голове пациента.
Однако в общем, ОКР, по сравнению с эндогенными психическими заболеваниями, как и все неврозы, имеет благоприятное течение.
Хотя лечение одного и того же невроза у разных людей может сильно отличаться в зависимости от социального, культурного и
интеллектуального уровня пациента, его пола и возраста[56]. Так, наиболее успешнее результаты у пациентов в возрасте 30—40 лет,
женщин и женатых.
У детей и подростков ОКР, наоборот, устойчивее других эмоциональных расстройств и неврозов и без лечения через 2—5 лет очень
малое их количество полностью выздоравливает[57][58].
От 30 % до 50 % детей, страдающих обсессивно-компульсивным расстройством, продолжают проявлять его симптомы по прошествии
от 2 до 14 лет после постановки диагноза[57]. Хотя у большинства, вместе с проходившими медикаментозное лечение (например,
СИОЗС), наблюдается небольшая ремиссия, однако полностью её достигает менее 10 %[57]. Причинами неблагоприятных последствий
этого заболевания являются: слабый первичный ответ на терапию, тиковые расстройства в анамнезе и психопатия одного из
родителей[57]. Таким образом, обсессивно-компульсивное расстройство является для значительного числа детей серьёзным и
хроническим заболеванием[59].
87.
Тревожные расстройстваТревога — это нормальная человеческая эмоция, которую
периодически может испытывать каждый из нас. Большинство людей
чувствуют тревогу и становятся «нервными», когда сталкиваются с
проблемами в личной жизни либо на работе, а также в момент принятия
серьёзного решения. Тем не менее, тревожное расстройство ощутимо
отличается от обычной ситуативной тревоги. Оно настолько сильно влияет на
человеческую психику, что он становится практически неспособным вести
нормальную жизнь.
Тревожные расстройства — это
патологические состояния,
основными клиническими признаками которых являются физические и
психические симптомы тревоги и которые не являются вторичными по
отношению к органическому
заболеванию мозга или какому-либо
психическому
расстройству.
88.
Тревожные расстройстваТревожные расстройства сегодня затрагивают огромное количество
людей во всём мире.
В основном тревожное расстройство проявляется уже с детства, юности либо ранней
зрелости. Такое заболевание психики чаще диагностируется у женщин, чем у мужчин.
Как и у большинства других психических расстройств, интенсивность симптомов всех
типов тревожного расстройства уменьшается с возрастом, а обострение симптомов
этого заболевания обычно приходится на 40-50 лет.
Согласно данным Всемирной Психиатрической Ассоциации, тревожное
расстройство диагностируют примерно у 2,4 % людей. Говоря о тревожном
расстройстве, надо понимать, что существует множество типов этой психической
болезни. Каждый вид тревожного расстройства отличается своими специфическими
причинами возникновения и особыми симптомами
Показатели заболеваемости за месяц и за год варьируют от 25 до 64 на 1000
человек населения.
По традиционной отечественной систематике тревожные расстройства
относятся к группе невротических расстройств (неврозов), т.е. к психогенно
обусловленным болезненным состояниям, характеризующимся парциальностью и
эгодистонностью многообразных клинических проявлений, осознанием болезни и
отсутствием изменений самосознания личности.
89.
Тревожные расстройстваВ настоящее время различают 4 вида тревожных расстройств:
1. Паническое расстройство. Человек с такой болезнью периодически
испытывает панику и безотчетный страх, причём начинаются они
неожиданно, и без явных причин. Иные симптомы таких панических атак
проявляются болью в груди, необычайно сильным или прерывистым
сердцебиением, потливостью, а также чувством удушья. Все эти симптомы
иногда заставляют больного ошибочно думать, что он постепенно сходит с
ума, либо у него начинается серьёзный кардиологический приступ;
2. Тревожное социальное расстройство. Часто его также называют
социофобией.
Основным
симптомом
тревожного
социального
расстройства является сильное беспокойство и тревожность в конкретных
социальных ситуациях. Такой ситуацией может стать, например,
выступление на публике либо страх завязывать новые знакомства.
Беспокойство часто основано на страхе осуждения другими людьми,
вследствие чего человек начинает стесняться окружающих, или же начинает
вести себя так, что над ним начинают насмехаться;
90.
Тревожные расстройства3. Специфическая (изолированная) фобия.
Сильный страх определенного объекта или ситуации, например,
высоты, мышей, пауков.
4. Генерализованное тревожное расстройство. Постоянные
выраженные чувства напряженности, беспокойства и предстоящих
неприятностей в повседневных событиях и проблемах в течение
нескольких месяцев. Частые симптомы - чрезмерное напряжение
мышц, раздражительность, проблемы со сном и хроническая
усталость. Нередко сопровождается депрессией.
****
Тревожное расстройство личности. В отдельный подвид тревожных
расстройств психиатры выделяют тревожное расстройство личности (избегающее или
уклоняющееся личностное поведение). Тревожность у таких людей является не просто
симптомом, а личностной характеристикой. Люди с избегающим расстройством личности с
детства испытывают чувство неполноценности, они чрезвычайно чувствительны к тому,
что другие думают о них. Такое чувство неполноценности приводит к тому, что личность
становится
социально
заторможенной
и
социально
некомпетентной.
91.
Генерализованное тревожное расстройство. (ГТР)ГТР – одно из самых распространенных состояний,
расстройство отмечается у 3-5% населения, причем женская часть
подвержена данной патологии в 2 раза чаще.
Генерализованное тревожное расстройство чаще
встречается в детском или юношеском возрасте, причем у
взрослых, перенесших расстройство в детском возрасте, весьма
часты рецидивы, когда проявления невроза сохраняются в течение
всей жизни.
92.
Этиология тревожных расстройств• Социокультурная модель. Современный мир динамичен, многообразен и
жесток, не каждый человек способен адаптироваться к нему и занять свое место, не
унижая
собственного
достоинства.
Согласно
социокультурной
модели,
генерализованному тревожному расстройству подвержены люди, считающие, что
они проживают или часто находятся в условиях, которые опасны для их здоровья и
жизни.
• Психодинамическая модель. Тревожное состояние возникает на пике
истощения защитных психических сил организма, которые под воздействием
постоянного стресса и моральной тревоги не выдерживают, и человек начинает
воспринимать окружающий мир излишне субъективно.
• Гуманистическая модель. Человек сдается под натиском проблем и невзгод
его окружающих. Пациент считает, что физических сил и здоровья у него уже не
достаточно, чтобы обеспечить себе независимое состояние, возникает феномен
самоотречения.
• Экзистенциальная
модель.
Панический страх перед неминуемым
завершением жизненного цикла приводит к переоценке жизненных ценностей,
расчетом оставшихся дней до смерти и душевным переживанием, основанным на
чувстве невыполненного долга и поставленных ранее задач.
• Когнитивная модель. Психопатологическое расстройство, основанное на
смещении логического мышления вследствие каких-либо дисфункций в головном
мозге.
93.
Симптомы генерализованного тревожногорасстройства (ГТР)
Для ГТР обязательным симптомом будет являться тревога,
которая характеризуется следующими признаками:
• Стойкостью. Тревожное состояние длится не менее полугода и
периодически изменяет свою напряженность, то усиливаясь, то
ослабевая.
• Генерализацией. Причины тревоги обязательно локализуются,
приобретая вполне лаконичный вид.
• Нефиксированность. Чувство тревоги никак не зависит от
окружающих обстоятельств, силы и количества раздражителей –
возникает спонтанно и беспричинно независимо от времени года и
суток.
94.
Симптомы генерализованного тревожногорасстройства (ГТР)
Общие симптомы тревожного расстройства (ГТР) можно
разделить на три характерных группы:
• Психические
проявления,
выраженные
в
трудно
контролируемых длительных феноменах беспокойства и
опасения. Данный вид беспокойства четко генерализован
конкретикой причин.
• Мышечно-моторное напряжение, ярко выражающееся в
треморе,
судорожных
проявлениях,
неспособности
расслабиться, часто – с присутствием головной боли в лобной и
затылочной областях.
• Гиперактивность вегетативной нервной системы, что
характеризуется
повышенной
потливостью,
учащением
сердечного
ритма,
гипосалевацией
(пониженным
слюноотделением), давящим состоянием в области солнечного
сплетения и головокружением.
95.
Симптомы генерализованного тревожного расстройства(ГТР)
В современной психиатрии четко обозначены 22 симптома
генерализованной тревоги, считается, что если у пациента присутствуют хотя
бы четыре из них, то есть все основания диагностировать ГТР.
Благодаря этому списку симптомов можно успешно локализовать генез тревожного
расстройства:
Вегетативные симптомы:
• тахикардия,
• повышенное потоотделение,
• мышечная дрожь (подергивание века, трясущиеся руки),
• сухость во рту, вязкость слюны.
Симптомы дыхательной и пищеварительной систем:
• одышка,
• хроническая нехватка воздуха,
• регулярные боли и тяжесть за грудиной, повторяющиеся в одно и то же время суток,
•тошнота, жжение или боль в желудке.
Психосоматические симптомы:
• головокружение, неустойчивость тела при стоячем положении, обморочное состояние,
• дереализация окружающих предметов, у пациента четкое чувство, что он видит себя
со стороны,
• боязнь потери самоконтроля или потери ума,
• страх неминуемой смерти.
96.
Симптомы генерализованного тревожного расстройства(ГТР)
Общие симптомы:
• чувство повышенной температуры тела или озноб,
• онемение некоторых частей тела, чаще – несимметричное, «мурашки».
Симптомы напряжения:
•повышенный тонус скелетной мускулатуры,
•неспособность к расслаблению,
•хроническое ощущение психического напряжения,
•затрудненное глотание.
Другие симптомы:
• гиперреактивность на неожиданные ситуации или испуг,
• неспособность к концентрации внимания, мыслительной деятельности,
•хроническая раздражительность,
•бессонница, полная или частичная.
97.
Основные направления в лечении генерализованноготревожного расстройства
1.Психотерапия
А. Суппортативная (поддерживающая)
• При большинстве генерализованных тревожных расстройств не требуется
назначать анксиолитические препараты.
• Обычно пациенту достаточно беседы с врачом и его увещеваний.
• Собеседование не должно быть длительным.
• Важно, чтобы больной чувствовал, что он полностью занимает внимание
врача и что его проблемы встречают сочувствие и понимание.
• Нужно дать четкое объяснение любым соматическим симптомам,
связанным с тревогой; например, нужно объяснить, что учащенное сердцебиение
— это результат преувеличенной, по сравнению с нормальной, реакции на
стрессовые события, а не признак сердечного заболевания. Необходимо помочь
больному справиться или смириться с любой относящейся к заболеванию
социальной проблемой. Неопределенность продлевает тревогу, а четкий план
лечения помогает снизить ее.
98.
Основные направления в лечении генерализованноготревожного расстройства
1.Психотерапия
В. Когнитивная и поведенческая психотерапия
Если степень тяжести генерализованного
тревожного
расстройства невелика, может принести пользу обучение
релаксации.
При регулярном применении релаксации результаты могут
приравниваться к результатам воздействия анксиолитических
препаратов, но многим больным не удается это делать
постоянно.
Обучение в группе может стимулировать мотивацию.
Симптомы часто бывают устойчивыми из-за того, что они
вызывают у больных беспокойство. Для таких больных обычно
эффективно сочетание обучения релаксации с когнитивными
процедурами
99.
Основные направления в лечении генерализованноготревожного расстройства
2. Лекарственная терапия
А. Анксиолитические препараты рассматриваются.
При генерализованных тревожных расстройствах целесообразно
применять бензодиазепины длительного действия, например,
диазепам в дозах от 5 мг два раза в день в легких случаях
до 10 мг трижды в день в наиболее тяжелых.
Анксиолитические препараты редко назначают на срок более
чем несколько недель из-за риска развития зависимости.
Этот риск особенно велик при одновременном
барбитуратов, такого сочетания следует избегать.
приеме
100.
Основные направления в лечении генерализованного тревожногорасстройства
2. Лекарственная терапия
В. Антидепресанты:
1. Трициклические антидепрессанты и родственные им соединения
.
Во-первых, к ним можно прибегать, когда симптомы существующего
генерализованного
тревожного
расстройства
обострены
одновременным
депрессивным расстройством.
Во-вторых, поскольку вероятность развития зависимости вследствие их
приема меньше, чем при лечении бензодиазепи- нами и родственными
препаратами, трициклические антидепрессанты можно использовать ради их
непосредственного анксиолитического действия в тех случаях, когда имеется
существенный риск развития зависимости.
В-третьих, антидепрессанты можно применять при генерализованных
тревожных расстройствах с частыми паническими приступами. Для этой цели
обычно рекомендуют имипрамин (Klein 1964). При таком применении имипрамин
следует вначале назначать очень маленькими
дозами, чтобы избежать
побочных явлений:
бессонницы, возбуждения и неприятного ощущения
ажитации.
Первоначально следует назначить всего лишь 10 мг в день, увеличивая
дозу на 10 мг каждые три дня до 50 мг ежедневно, а затем — на 25 мг каждые
5-7 дней до достижения дозы в 150 мг ежедневно.
101.
Основные направления в лечении генерализованного тревожногорасстройства
Лекарственная терапия
В. Антидепресанты:
2. Ингибиторы моноаминооксидазы (ИМАО)
Пирлиндол (пиразидол)-обратимый ингибитор моноаминооксидазы типа А
2.
Их эффект при генерализованных тревожных расстройствах
впервые был описан Sargant и Dally (1962).
Из-за того что они вступают во взаимодействие с некоторыми
лекарствами и пищевыми продуктами, ИМАО следует оставить для тех
случаев, когда попытки
применить другие лекарства остаются
безуспешными.
102.
Основные направления в лечении генерализованного тревожногорасстройства
2.
Лекарственная терапия
С. Бета-адреноблокаторы
В лечении больных с генерализованными тревожными
расстройствами они имеют ограниченное применение — для
регулирования
сильно
учащенного
сердцебиения,
не
поддающегося анксиолитикам.
При использовании этих препаратов следует тщательно
учитывать противопоказания.
103.
Дифференциальный диагноз ГТР1. Депрессивное расстройство
2. Шизофрения
3. Пресенильная или сенильная деменция
4. Алкогольная и наркотическая зависимость
5. Соматические
заболевания
(гипертиреидизм,
сахарный диабет, феохромоцитома, онкологическая
патология
104.
МКБ-10Тревожные расстройства
Тревожно - фобические расстройства
(т.н. другие тревожные расстройства, куда входят):
- паническое расстройство;
- генерализованное тревожное расстройство;
- смешанное тревожно-депрессивное расстройство;
- обсессивно-компульсивные расстройство;
- реакции на тяжелый стресс.















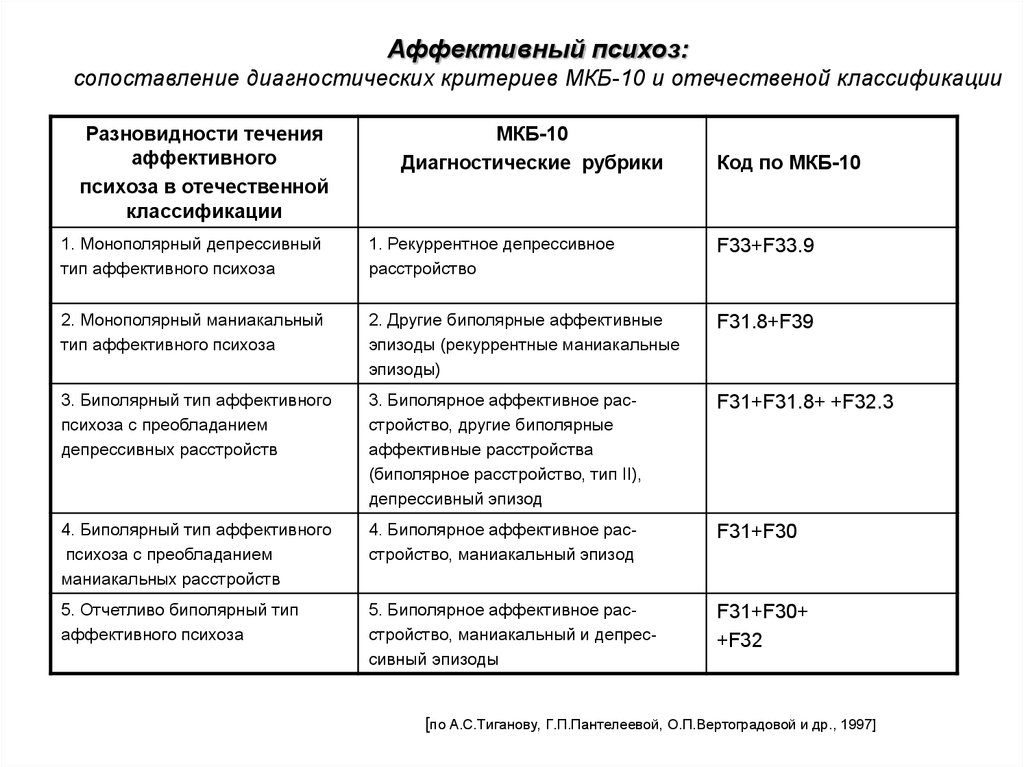
























































































 Медицина
Медицина








