Похожие презентации:
Уход и наблюдение за детьми с заболеваниями ОД
1. Уход и наблюдение за детьми с заболеваниями органов дыхания
2. План лекции
1. Ведущие симптомы.Причины.
Диагностика.
Наблюдение.
Правила ухода.
2. Уход при заболеваниях органов дыхания.
3. Оксигенотерапия.
4. Неотложная помощь.
3. Заболевания органов дыхания (ОД)
• Заболевания ОД занимают 1-е местосреди всех болезней среди детей;
• Частые заболевания:
- ОРВИ,
- Пневмонии,
- Бронхиты,
- Аллергические заболевания
(респираторные аллергозы, бронхиальная
астма).
4.
Режим - постельный, полупостельный, палатный
- светлые, просторные, хорошо проветриваемые палаты
- для детей до 1 года – бокс/полубокс
Влажная уборка в палатах – ежедневно
Температура воздуха
- 18-20ºС без резких колебаний.
- Не допускать сквозняков.
- Проветривать палаты 5-6 раз в день в зимний период.
Кровать
- Для облегчения дыхания головной конец кровати приподнимают.
- Детей грудного возраста чаще берут на руки, чаще изменяют положение тела в кровати.
Одежда
- должна быть теплой и удобной, не затруднять дыхание
Уход за кожей и слизистыми оболочками, носовыми ходами, ушными раковинами,
полостью рта и волосами – ежедневно
Пища
- Должа быть легкоусвояемая, соответствующей кулинарной обработке,
- Объем пищи уменьшен, количество воды – увеличено. Морсы, компоты, фруктовые
соки.
Строгое регламентированное выполнение врачебных назначений
В период выздоровления разрешается подготовку к урокам, необременительные
занятия и игры.
5. Общие правила ухода
• Соблюдение правил закапывание капель внос и наружный слуховой проход;
• Лечебные горячие ванны;
• По назначению врача на определенные
участки грудной клетки прикладывают
горчичники (по методике);
• Борьба с гипертермией;
• Доврачебная помощь ребенку с дыхательной
недостаточностью.
6. Одышка (диспноэ)
• это затрудненное дыхание с нарушением ритма и силыдыхательных движений. Субъективное ощущение одышки
сопровождается затруднением работы дыхательных мышц.
• Формы одышки:
- инспираторная: одышка на вдохе из-за сужения или перекрытия
верхних дыхательных путей (например, синдром крупа);
- экспираторная: одышка на выдохе из-за сужения бронхов
(Бронхиальная астма);
- Ортопноэ - тяжелейшая одышка, включение дополнительной
дыхательной мускулатуры, захватывание воздуха, вертикальная
поза (вынужденное положение);
- одышка в покое: возникновение одышки в покое;
- тахипноэ: продолжительное повышение частоты дыхания,
например при ускоренном обмене веществ (лихорадка,
физическая нагрузка) или при рестриктивных заболеваниях
легких.
7. Причины одышки
• Легочная одышка – вследствие нарушения газообмена ивентиляции при обструктивных и рестриктивных
заболеваниях легких;
• Сердечная одышка – вследствие порока развития и
заболеваний сердца;
• Церебральная одышка – при повреждении дыхательного
центра;
• Метаболическая одышка – вследствие нарушения
обмена веществ, например, дыхание Куссмауля при
метаболическом ацидозе;
• Психогенная одышка, обусловленная эмоциональными
факторами, например, гипервентиляционный синдром с
судорогами.
8. Наблюдение за больными
• Выражение страха на лице• Сначала повышенная двигательная активность;
при дальнейшем ухудшении состояния – апатия.
• Цианоз, бледность.
• Тахипноэ, ортопноэ.
• Расширение крыльев носа у грудных детей.
• Втяжение межреберных промежутков как
признак снижения эластичности легочной ткани.
9. Уход у больных с одышкой
• Избегать беспокойства и спешки, не оставлять ребенка одного.• Следить и записывать следующие параметры: дыхание, цвет
кожных покровов, частота пульса, АД и уровень сознания.
• Контролировать состояние при помощи пульсоксиметра.
• Приподнятое положение верхней части тела.
• Поддержка дополнительной дыхательной мускулатуры,
например, при положении рук на подушках.
• В некоторых случаях – подача кислорода по назначению врача.
• Анализ газового состава крови и рентгенография грудной
клетки.
• Свежий воздух, ингаляционная терапия.
• Физиотерапия.
• В некоторых случаях – проведение аспирации.
• При ухудшении состояния – интубация, подготовить
необходимый набор материалов.
10. Стридор
- Свистящий дыхательный шум присужении или закупорке дыхательных путей.
•Инспираторный стридор – вследствие
сужения верхних дыхательных путей,
например гортани или трахеи.
•Экспираторный стридор – затруднение
дыхания на уровне нижних дыхательных
путей, например, при бронхиальной астме.
11. Причины стридора
• Острые:- эпиглоттит,
- ларингит, трахеит
(синдром крупа),
- вдыхание инородного
тела,
- инородное тело в
пищеводе,
- отек в области верхних
дыхательных путей
(аллергическая
реакция, осиный укус),
• Хронические или
рецидивирующие:
- макроглоссия,
- недоразвитие гортани –
недостаточная
упругость
надгортанника и
гортани,
- зоб,
- последствия
длительной интубации,
- аномалии сосудов
(двойная дуга аорты),
- Бронхиальная астма и
др.
12. Наблюдение за больным со стридором
• Инспираторный или экспираторный стридор?Комбинация?
• Кашель: характерный для крупа; кашель вследствие
раздражения дыхательных путей; кашель
продуктивный.
• Цианоз.
• Тахикардия.
• Беспокойство и страх.
Громкость стридора не связана со степенью затруднения
дыхания и, соответственно, со степенью угрозы ребенку.
Стридор становится тише при истощении ребенка
и угрожающей остановке дыхания.
13. Уход за больным со стридором
• Избегать беспокойства и спешки, не оставлять ребенкаодного.
• Следить за дыханием, цветом кожных покровов,
частотой пульса, АД и уровнем сознания.
• Свежий воздух, ингаляционная терапия.
• В некоторых случаях – подача кислорода по назначению
врача.
• В некоторых случаях – седативные препараты по
назначению врача.
• В некоторых случаях – проведение аспирации.
• Наборы для немедленной помощи: набор для
интубации, аспирационная установка, дыхательный
мешок, медикаменты для оказания экстренной помощи.
14. Цианоз
• Синюшный цвет кожи и слизистых оболочеквследствие снижения содержания кислорода
в крови (гипоксемия). Возникает снижение
сатурации крови > 5 г/100 мл.
• Периферический цианоз – окрашивание в
синюшный цвет ограниченной кожи и
конечностей (акроцианоз).
• Центральный цианоз - вовлечены слизистые
оболочки (губы, носогубный треугольник,
язык).
15. Причины цианоза
• Легочные• Сердечные
• Метаболические
16. Причины цианоза
• Легочной цианоз вследствие нарушениявентиляции и диффузии:
- Пневмонии
- Ателектазе,
- Пневмотораксе,
- Плевральном выпоте,
- Отеке легких,
- Фиброзе легких,
- Бронхиальной астме,
- Муковисцидозе.
17. Причины цианоза
• Сердечный цианоз возникает припороках сердца с шунтированием
«справа налево» (тетрада Фалло,
транспозиция магистральных сосудов,
атрезия 3-х створчатого клапана и др.).
18. Причины цианоза
• Метаболический цианоз приотравлениях веществами,
вызывающими повышение
концентрации метгемоглобина
(производные анилина,
сульфаниламиды, хинин, нитрозный
газ).
19. Диагностика больных с цианозом
• Лабораторная диагностика: общийанализ крови, содержание С-РБ,
гематокрит, анализ газового состава
крови (при необходимости
артериальной крови).
• Рентгенография грудной клетки.
• В некоторых случаях – функциональная
диагностик легких.
20. Уход при цианозе
• Поддержание дыхательных путей открытыми,при необходимости – проведение аспирации.
• Подача кислорода.
• При необходимости – ингаляции.
• Наблюдение: дыхание, пульс, АД, насыщение
гемоглобина кислородом (пульсоксиметр).
• Следить за нарастанием цианоза (хорошо
заметны при проведении гигиенических
процедур).
21. Кашель
• Защитный механизм для удаления инородныхтел и слизи из дыхательных путей.
• Причины:
- Воспаления (трахеит, бронхит, пневмония);
- Инородное тело;
- Механическое или химическое раздражение
(курение);
- Левосторонняя сердечная недостаточность
(сердечная астма).
22. Наблюдение за больным с кашлем
• Характер кашля:• Судорожный, приступообразный кашель - при коклюше,
муковисцидозе;
• Лающий кашель до хрипоты - при синдроме крупа;
• Сухой кашель вследствие раздражения дыхательных
путей - при ларинготрахеобронхите, в начале
воспалительных процессов и при раздражении
химическими веществами (отравлении дымом);
• Влажный продуктивный кашель - при бронхите и
пневмонии;
• Сдерживаемый (болезненный) кашель - при плеврите
и пневмонии.
23. Наблюдение за больным с кашлем
• Время появления кашля:• Преимущественно днем или ночью;
• Постоянные, периодические или
приступообразные кашлевые позывы;
• Кашель, связанный с приемом пищи.
24. Уход за больными при кашле
• Приподнятое положение верхней половины тела.• Заранее подготовить и бумажные салфетки при продуктивном
кашле.
• Физиотерапия легких: ингаляционная терапия, увлажнение
воздуха.
• Частое дробное питание.
• Грудным детям часто тяжело сосать: кормление из ложечки или
желудочный зонд.
• Не беспокоить ребенка частыми процедурами, в которых нет
необходимости, координировать мероприятия.
• При продуктивном кашле собрать утреннюю мокроту в
стерильную емкость для микробиологических исследований.
• Обращать внимание на количество отделяемой мокроты,
консистенцию, запах, цвет.
• Наличие свежей крови свидетельствует о легочном
кровотечении (кровохаркание). Немедленно сообщить врачу!
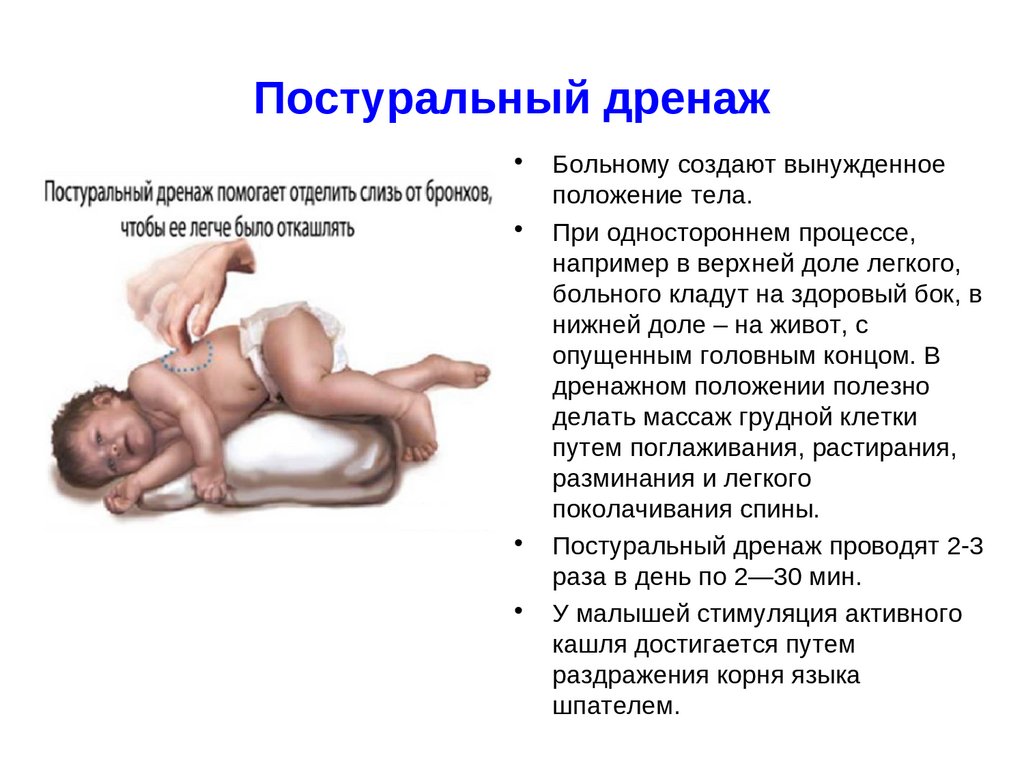
25. Постуральный дренаж
Больному создают вынужденное
положение тела.
При одностороннем процессе,
например в верхней доле легкого,
больного кладут на здоровый бок, в
нижней доле – на живот, с
опущенным головным концом. В
дренажном положении полезно
делать массаж грудной клетки
путем поглаживания, растирания,
разминания и легкого
поколачивания спины.
Постуральный дренаж проводят 2-3
раза в день по 2—30 мин.
У малышей стимуляция активного
кашля достигается путем
раздражения корня языка
шпателем.
26.
27. Послеоперационные мероприятия
• После операции на грудной клетке или брюшнойполости и после экстубации регулярно побуждать
ребенка к кашлю (во избежание опасности скопления
мокроты и возникновению ателектазов).
• Обезболивающие препараты обеспечивают более
эффективное откашливание.
• Сжатие грудной клетки или брюшной полости после
оперативных вмешательств уменьшают боль при
кашле.
Мокрота появляется в ДП только при усиленной секреции
и всегда указывает на патологические изменения.
У маленьких детей надувание мыльных пузырей
способствует кашлю и дыхательной гимнастике.
28. Уход при заболеваниях легких
Физиотерапия,
Укладывание,
Мануальные методики,
Дыхательная гимнастика,
Ингаляционное лечение.
29. Оксигенотерапия
• Оксигенотерапия при цианозе повышает концентрациюкислорода во вдыхаемом воздухе.
• Показание – цианотическое состояние с низким
содержанием кислорода (сатурация менее 95%).
• Кислород – лекарственный препарат с возможными
побочными действиями.
• Кислород при заборе холодный и сухой. При длительной
подаче возникает опасность повреждения слизистых
оболочек зондом. Кислород всегда увлажнять и, при
скорости подачи более 5-6 л/мин, согревать.
Оксигенотерапия эффективна только при цианозе,
обусловленном легочными причинами.
При отсутствии улучшения после оксигенотерапии
следует подумать о других причинах цианоза (сердечный цианоз).
При работе с кислородом повышена опасность взрывов и пожаров.
30. Уход при заболеваниях легких
• Уход за полостью носа вследствие раздражения слизистойоболочки.
• Ежедневная замена пластыря.
• Наблюдение за данными пульсоксиметра.
• Контроль газового состава крови.
• Наблюдение за дыханием, пульсом (тахикардия), уровнем
сознания, состоянием кожи (цианоз, пролежни).
• Контроль режима дозирования О2 и положение зонда.
При некоторых пороках сердца О2 может повредить.
По поводу кардиологических больных всегда спрашивать врача.
Если при подаче О2 уровень сознания пациента снижается, следует
Подумать о повышении концентрации СО2.
Сообщить врачу.
31. Проведение аспирации секрета
Показания:
Бессознательное состояние, сонливость, физическая
слабость, густая мокрота.
Стимуляция при сдерживании (подавлении) позывов к кашлю.
Подготовка материалов:
Аспирационная установка (переносная или стационарная с
подключением к стене);
Аспирационный катетер, размер которого зависит от возраста
ребенка и вязкого секрета;
Защитные перчатки;
Раствор для промывания, например дистиллированная вода;
Лоток для отходов (отделяемого секрета).
32. Методика проведения аспирационной санации верхних дыхательных путей
Аппарат Боброва33. Проведение аспирации секрета
Дать объяснения, соответствующие возрасту ребенка.
Придать верхней части тела пациента приподнятое положение
или уложить больного на бок.
Установить отсос аспирационной установки на 0,2 бар.
Продезинфицировать руки, надеть перчатки.
Ввести аспирационный катетер, не включая отсос (глубина
приблизительно соответствует расстоянию между кончиком
носа и ухом).
При работающем отсосе быстро вытащить катетер легкими
вращающими движениями.
Для повторной процедуры использовать новый катетер.
Продолжительность процедуры не должна превышать 15 с.
Катетер намотать на руку, завернуть в перчатку и выбросить.
Аспирационную трубку прополоскать в промывочной жидкости.
34. Уход за ротовой и носовой полостью
• Внимательно наблюдать за ребенком во время аспирации:дыхание, пульс, цвет кожи (цианоз, брадикардия).
• Оценить и записать свойства секрета.
• Записать частоту аспирации.
• Осложнения
• Брадикардия из-за раздражения блуждающего нерва;
• Рвота, аспирация;
• Гипоксия при слишком медленном или неправильном
проведении;
• Повреждения слизистой оболочки с кровотечениями.
Для предупреждения гипоксии важна скорость выполнения процедуры.
Пациентам с потребностью в кислороде повысить концентрацию О2
до и после проведения аспирации.
Большое преимущество дает выполнение процедуры вдвоем.
35. При насморке
• Перед кормлением проводят туалет носа, очищаяносовые ходы с помощью ватного жгутика, смоченного
вазелиновым или другим масле.
• В отдельных случаях у детей раннего возраста проводят
слизь из носовых ходов и полости рта удаляют при
помощи электроотсоса или приспособления.
• Если у ребенка есть насморк, то после очищения
носовых ходов при необходимости закапывают
назначенное врачом лекарственное средство.
36. При насморке Применение устройства для промывания носа
В настоящее время применяется несколько устройств,
предназначенных для носового душа.
Например, устройство «Ринолайф» состоит из контейнера емкостью
250 мл, крышка которого выполнена в виде оливы, полностью
подходящей для перекрытия носового дыхания. В крышке имеется
отверстие. Внутри контейнера олива соединена с трубкой, второй
конец которой доходит до донышка контейнера. В качестве раствора
используется 0,9 % раствор хлорида натрия при температуре 36-37 °С.
Во время носового душа раствор полностью заполняет всю половину
носа, доходит до носоглотки и перетекает в противоположную
половину носа. Благодаря процедуре эффективно удаляются
патологические выделения и пылевые частицы, размягчаются корки,
восстанавливается носовое дыхание.
37. При насморке
Применение сосудосуживающих капель (галазолин, санорин, нафтизин и
др.) возможно после очищения носовых ходов, обычно у детей старше 5
лет. В качестве местного сосудосуживающего препарата используют αадреномиметик оксиметазолин (називин и др). Его безопасность
сопоставима с безопасностью изотонического солевого раствора. По
показаниям используют протаргол или колларгол.
У грудных детей можно использовать капли Отривин® 0,05 %
«Увлажняющая формула», обладающие двойным действием. Низкая
концентрация активного вещества (ксилометазолина) устраняет
заложенность носа, а увлажняющие компоненты смягчают слизистую
оболочку носа. Отривин действует с первых минут, довольно долго - до
10 ч.
При сухости в носу смазывают слизистую оболочку масляным раствором
витамина А, мазью календулы и др. Закапывание жидких масел
(вазелинового, шиповника и т.д.) не рекомендуется. Один и тот же
лекарственный препарат не следует использовать более 1 нед.
38. При назофарингите
• Рекомендуется полоскание горла настоем листьевшалфея, малины, мать-и-мачехи или цветков ромашки
(1 столовая ложка на стакан крутого кипятка).
• При хроническом тонзиллите, остром фарингите,
ангине (в комплексном лечении) используют спрей для
горла (например, АКВА МАРИС - препарат на основе
гипертонического стерильного раствора морской воды
для очищения, снятия раздражения и защиты
слизистой оболочки горла). Перед использованием
распылитель приводят в горизонтальное положение.
Проводят по 3-4 впрыскивания в направлении задней
стенки глотки, 4-6 раз в сутки.
39. При ларингоспазме
• Ребенку необходимо оказать немедленную помощь.• Ларингоспазм возникает вследствие внезапного закрытия
голосовой щели.
• Ребенок перестает дышать, кожные покровы синеют, затем
цианоз сменяется бледностью и появляются капли пота на лице.
• Приступ заканчивается расслаблением мускулатуры гортани,
ребенок делает глубокий вдох, сопровождающийся «иканием», и
постепенно дыхание восстанавливается.
• При ларингоспазме необходимо опрыскивать лицо холодной
водой, производить похлопывание по щекам.
• Если дыхание не восстанавливается, то язык отдавливают вниз и
вытягивают. Срочно вызывают врача и начинают искусственную
вентиляцию легких.
40. При крупе
Помощь ребенку осуществляется безотлагательно. Являясь грозным
осложнением ОРВИ, ложный круп представляет собой острый
стенозирующий ларинготрахеит и чаще наблюдается у детей дошкольного
возраста.
Вечером или ночью появляется приступообразный лающий кашель и
затрудненное дыхание.
При развитии крупа следует немедленно вызывать врача, оказать
неотложную помощь: создать спокойную обстановку, обеспечить приток
свежего воздуха, дать щелочное питье, провести отвлекающие местные
процедуры (ножные ванны, горчичники на верхнюю часть грудной клетки).
Эффективны ингаляции теплого влажного воздуха.
Используются либо специальные парокислородные палатки, где
поддерживаются температура 30 °С, 100 % влажность, подача кислорода в
концентрации 50-60 %, либо ингаляторы - ультразвуковые, аэрозольные,
паровые. После оказания экстренной помощи показана срочная
госпитализация. При развитии удушья немедленно проводят ИВЛ.
Парокислородная палатка
41. При попадании инородного тела в носовой ход и дыхательные пути
При попадании инородного тела в носовой ход и
дыхательные пути медицинский персонал должен
быстро оказать квалифицированную помощь, так как
малейшее промедление может привести к полной их
закупорке и развитию асфиксии (удушье).
Если инородное тело попало в носовые ходы, то
ребенку закрывают одну ноздрю и просят высморкаться.
Если инородное тело осталось, то его удаление из
полости носа проводит врач.
При попадании инородного тела в дыхательные пути
ребенка грудного возраста следует перевернуть его
вниз головой. Помощь ребенку более старшего возраста
заключается в следующем: если при кашле инородный
предмет удалить не удается, медицинская сестра
укладывает ребенка животом на согнутое колено, низко
опускает голову и легко постукивает рукой по спине. В
любом случае необходимо вызвать дежурного врача.
При отсутствии эффекта ребенка переводят в
реанимационное отделение для бронхоскопии.
42. При бронхиальной астме
Уход заключается в контроле за течением заболевания, исключении контакта с
аллергенами (элиминация аллергенов), выполнении назначений врача, обучении
родителей и больного ребенка (участие в астма-школе) и т.д.
Контроль за бронхиальной астмой - комплексное понятие, которое включает:
динамику клинических показателей, отслеживание количества обострений,
определение потребности в β-адреномиметиках и других препаратах, физическую
активность, циркадные вариации пиковой скорости выдоха (норма менее 20 % по
данным пикфлоуметра), нежелательные лекарственные проявления, качество жизни
больного (рекомендации GIN A = Global Initiative For Asthma).
Мониторинг функции дыхания при помощи пикфлоуметра. Измерения позволяют
достаточно точно классифицировать тяжесть течения бронхиальной астмы у детей
начиная с 4-5 лет. Низкая пиковая (форсированная) скорость выдоха (ПСВ), как
правило, бывает рано утром. Процедура проводится утром и вечером перед сном до
приема лекарств. В прибор обязательно вставляется индивидуальный мундштук.
Детям объясняют, что воздух нужно выдыхать так, будто гасишь свечи на торте по
случаю дня рождения. Обычно ребенка просят сделать выдох 3 раза, при этом
фиксируется максимальный результат. При правильно подобранном лечении и в
фазе ремиссии заболевания «утренний провал» ПСВ незначителен и не превышает
20 %.
43. При бронхиальной астме
Элиминация триггерных факторов. С целью элиминации проводится влажная
уборка, используют очистители воздуха. Поддерживается оптимальная влажность
воздуха в помещении.
Необходимо полное удаление источников эпидермальных аллергенов из
окружения ребенка - домашних животных, птиц, снижение аллергенов
микроклещей домашней пыли, уничтожение тараканов.
Необходимо отказаться от курения в квартире, где живет ребенок, страдающий
астмой.
Из рациона исключают пищевые аллергены и продукты, содержащие экзогенные
гистаминолибераторы: рыбу, редис, цитрусовые и др. Ограничивают
употребление продуктов, содержащих перекрестно-реагирующие аллергены:
яблоки, морковь, орехи, мед и др. Противопоказаны кулинарные изделия,
изготовленные с употреблением красителей желтого цвета.
Все постельные принадлежности еженедельно стирают в горячей (55-60 °С) воде,
ковры обрабатывают акарицидными жидкостями и/или таниновой кислотой либо
меняют на линолеум или деревянные полы, мягкие игрушки стирают в горячей
воде или периодически замораживают.
Следует не допускать высокой влажности в квартире в течение всего года
(применение домашних ионизаторов воздуха малоэффективно).
44. При бронхиальной астме
Лекарственная терапия подразумевает, прежде всего, средства базисной терапии, которые
ребенок получает длительное время (месяца, годы). К ним относятся противовоспалительные
препараты (кромоны, глюкокортикоиды, антилейкотриеновые) и средства, улучшающие
дыхание, с длительным действием (пролонгированные β2-адреномиметики, препараты
теофиллина с медленным высвобождением). Особое внимание уделяется ингаляционным
глюкокортикоидам (ИКС), таким как бекотид, фликсотид, ингакорт - очень важно контролировать
время их применения и ингалируемую дозу. Недопустимо внезапно отменять ИКС!
При остром приступе назначают селективные β2-агонисты короткого
действия: сальбутамол (вентолин, саламол по 100 мкг, сальбен по 200 мкг в 1 ингаляционной
дозе), фенотерол (беротек = 100 или 200 мкг в 1 ингаляционной дозе), тербуталин (бриканил =
500 мкг в 1 ингаляционной дозе). Важно использовать оптимальный способ доставки препарата,
используя спейсер или небулайзер.
При неотложной терапии для снятия приступов удушья практически всегда используют
эуфиллин. Препарат вводится внутривенно в виде 2,4 % раствора капельно в 150-200 мл
физиологического раствора в течение 30-60 мин, его назначают внутрь или внутримышечно.
Безопасными считаются дозы, при которых достигается его концентрация в плазме на уровне 515 мкг/мл. При отсутствии контроля за его концентрацией в плазме возможна передозировка.
Побочные явления при применении теофиллина (эуфиллина): со стороны сердечно-сосудистой
системы - снижение АД, сердцебиение, кардиалгии, нарушения ритма сердца, со стороны
желудочно-кишечного тракта - тошнота, рвота, диарея, со стороны ЦНС - головная боль,
головокружение, тремор, судороги.
45. Воспаление среднего уха (отит)
Воспаление среднего уха (отит) - осложнение заболеваний органов дыхания,
особенно у детей раннего возраста.
При катаральном отите на область уха обычно накладывают сухой или
полуспиртовой компресс, закапывают «ушные» капли, обладающие
обезболивающим и антимикробным действием (отипакс и др.).
В случае гноетечения из слухового прохода необходимо провести
соответствующий туалет. Для этого сухим или смоченным в растворе
фурацилина жгутиком удаляют гнойное содержимое.
Основные методы удаления серных пробок: промывание, использование
свечей (фитоволонок), церуменолизис с различными веществами (морская
вода, масла). Промывание и использование свечей - технически более
сложные и менее эффективные процедуры, имеют противопоказанием
хронический средний отит.
Для удаления серных пробок из наружного уха у детей используют А-Церумен.
Это водная эмульсия из сурфактантов, которые, «приклеиваясь» к поверхности
серной пробки, разрушают и уменьшают степень ее приклеивания к стенке
слухового прохода. При наличии серных пробок, повышенном серообразовании
или риске серообразо-вания (пользование слуховыми аппаратами, вкладными
гарнитурами) А-Церумен закапывают дважды в день в течение 3-5 дней (утром
и вечером). При этом происходит постепенный лизис и нормализация секреции
серы, без риска вестибулярных и слуховых расстройств.
46. Неотложная помощь при остановке дыхания
• При остановке дыхания проводится искусственнаявентиляция легких (ИВЛ).
• Оперативность работы.
• Положение ребенка – на спине.
• Запрокинуть голову назад, под лопатки положить
скрученный в виде валика полотенце, простынь.
• Освободить грудную клетку от одежды.
• Очистить ротовую полость и глотку от слизи
(электроотсосом, пальцами с салфеткой или марлей).
47. Неотложная помощь при остановке дыхания
Методика дыхания- На нос или на рот, в зависимости от техники, положить марлевую
или другую хорошо воздухопроницаемую ткань.
- Одну руку положить на лбу, другую – под шею больного.
- Существует 2 техники искусственного дыхания:
Техника дыхания:
1) «Изо рта в рот» - сделать вход. Затем, зажав носовые ходы ребенка
пальцами руки, установленной на лбу, прижаться губами ко рту
ребенка и сделать выдох в его ротовую полость. Необходимо
постараться сделать такой выдох в дыхательные пути ребенка, чтобы
в его легкие не попадала последняя часть выдыхаемого воздуха, так
как в ней находится наибольшее количество двуокиси углерода.
Открыть нос и освободить губы ребенка – это сопровождается
пассивным выдохом больного. В это время поднять голову и снова
сделать вдох для следующего дыхания в ротовую полость ребенка.
48. Неотложная помощь при остановке дыхания
Техника дыхания:2) «Изо рта в нос» - воздух вводится в носовые ходы, а ротовая
полость больного при этом закрывается; другие правила
аналогичны методу «изо рта в рот».
•Скорость дыхательных движений равна возрастной частоте.
Признаки эффективности:
•Шумный выдох.
•Улучшение цвета кожных покровов – цианотичные участки
бледнеют, приобретают естественный цвет.
•Визуально заметны движения грудной клетки во время вдоха.
•Отсутствие у ребенка самостоятельно дыхания является
показателем для перевода на автоматические способы ИВЛ.
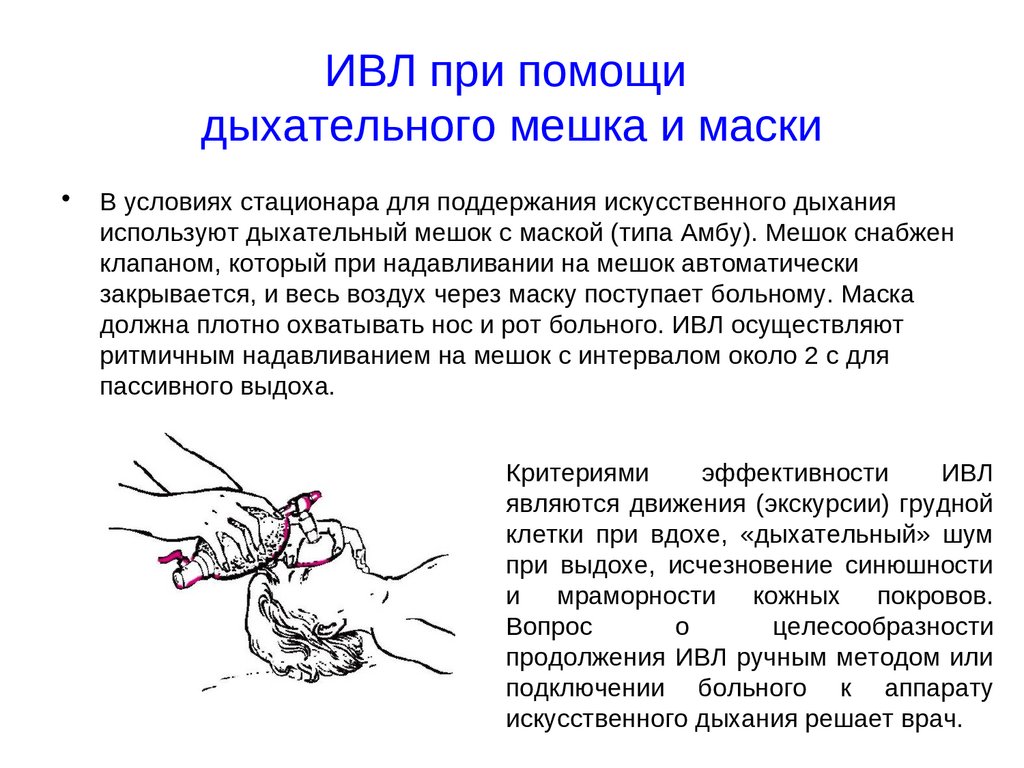
49. ИВЛ при помощи дыхательного мешка и маски
В условиях стационара для поддержания искусственного дыхания
используют дыхательный мешок с маской (типа Амбу). Мешок снабжен
клапаном, который при надавливании на мешок автоматически
закрывается, и весь воздух через маску поступает больному. Маска
должна плотно охватывать нос и рот больного. ИВЛ осуществляют
ритмичным надавливанием на мешок с интервалом около 2 с для
пассивного выдоха.
Критериями
эффективности
ИВЛ
являются движения (экскурсии) грудной
клетки при вдохе, «дыхательный» шум
при выдохе, исчезновение синюшности
и мраморности кожных покровов.
Вопрос
о
целесообразности
продолжения ИВЛ ручным методом или
подключении больного к аппарату
искусственного дыхания решает врач..
50. Доврачебная помощь при кровохарканьи и кровотечении:
• Положение больного – в кровати сприподнятой верхней половиной туловища,
максимально ограничить движения ребенка.
• Освободить грудную клетку и область пояса
от сдавления одеждой.
• Психологически успокоить больного.
• Дать per os 1 ч.л. – 1 ст.л. 5-10% раствора
хлористого кальция.
• Срочно вызвать врача.















































 Медицина
Медицина








