Похожие презентации:
Клиника родов. Лекция 1
1. Причины наступления родов. Оценка готовности организма к родам. Клиника и ведение родов.
ФГАОУ ВПО БФУ имени Иммануила Канта МОН РФМедицинский институт
Кафедра акушерства и гинекологии
Причины наступления родов. Оценка
готовности организма к родам.
Клиника и ведение родов.
Пашов Александр Иванович
д.м.н., профессор
Калининград, 2014
2. План лекции
Актуальность темыПричины наступления родов
Структура и механизм сокращения матки
Биоритмы родовой деятельности
Оценка готовности организма к родам
Подготовительный и прелиминарный период
Физиологические роды
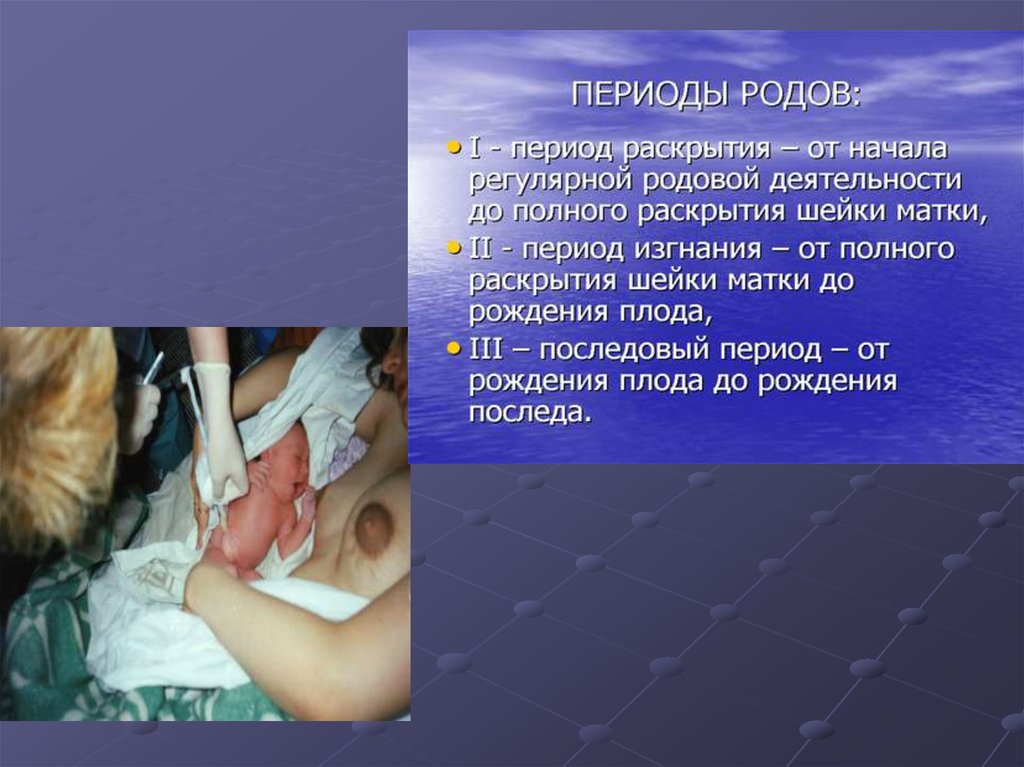
Первый период родов: течение, ведение.
Второй период родов: течение, ведение
Третий период родов: течение, ведение
Выводы
3. Роды
- это сложный, эволюционно подготовленныйбиологический процесс изгнания из матки плода и
плаценты с оболочками и околоплодными водами.
Физиологические роды наступают после
окончания цикла развития плода в среднем через
10 акушерских месяцев (280 дней или 40 нед.)
4. Определение физиологических (естественных) родов
Физиологические роды – это роды однимплодом, которые начались спонтанно,
протекали без осложнений, без применения
пособий и медикаментов, при которых
родился зрелый доношенный ребенок в
затылочном предлежании.
После родов родильница и новорожденный
находятся в удовлетворительном состоянии.
5. Определение нормальных родов
Нормальные роды – это роды одним плодом всроке 37 нед 1 день - 41 нед беременности,
которые начались спонтанно, имели низкий риск
осложнений к началу, прошедшие без
осложнений, при которых ребенок родился в
затылочной предлежании.
В родах возможно применение амниотомии,
использование спазмолитиков, проведение
аналгезии.
После родов родильница и новорожденный
находятся в удовлетворительном состоянии.
6. Роды
Роды, наступающие при срокебеременности от 38 до 42 нед,
называются своевременными (или
срочными), в 22 - 37 нед –
преждевременными и в 42 нед и
более – запоздалыми.
Прерывание беременности до 22 нед
называется спонтанным абортом.
7. Современные представления о механизмах инициации родовой деятельности
Теория «прогестеронового блока»(Csapo,1956) – ингибиция синтеза ПГ
децидуальной оболочки;
Окситоциновая теория (Caldeyro-Barcia,
1957);
Простагландиновая теорияперераспределение маточного кровотока (85% межворсинчатое пр-во/15% - эндометрий) и ишемия
децидуальной и плодных оболочек). Лизосомы → ↑
фосфолипазы → ↑ арахидоновая кислота → ↑ ПГ →
возбуждение миометрия за счет раскрытия кальциевых
каналов и активизации актина и миозина.
8. Основные причины увеличения синтеза ПГ
гормональные факторы:окситоцин (↑R окситоцина в миометрии,
стимулирует ↑ ПГ, увеличивает проницаемость для
ионов Ca) ;
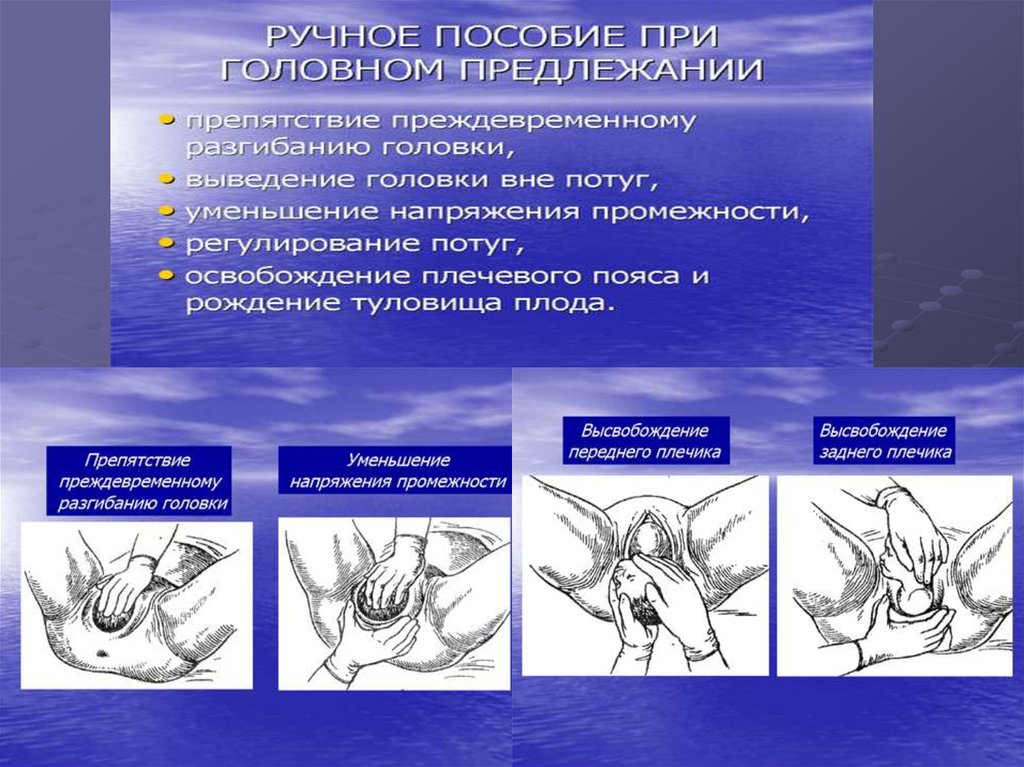
изменение соотношения эстрогены/прогестерон;
гормоны коры надпочечников плода (выброс
кортизола (гипотеза Лиггинса), приводит к ↓ уровня
прогестерона (17-α гидроксилаза и 17-20 лиаза
плаценты), ↑ выработка эстрогенов, ↑ экскреции с
мочой плода теплостойкого протеина → ↑
фосфолипазы, ↑ арахидоновой кислоты ↑↑ ПГ.
9.
Стимулом для наступления нормальныхродов является наличие соматически
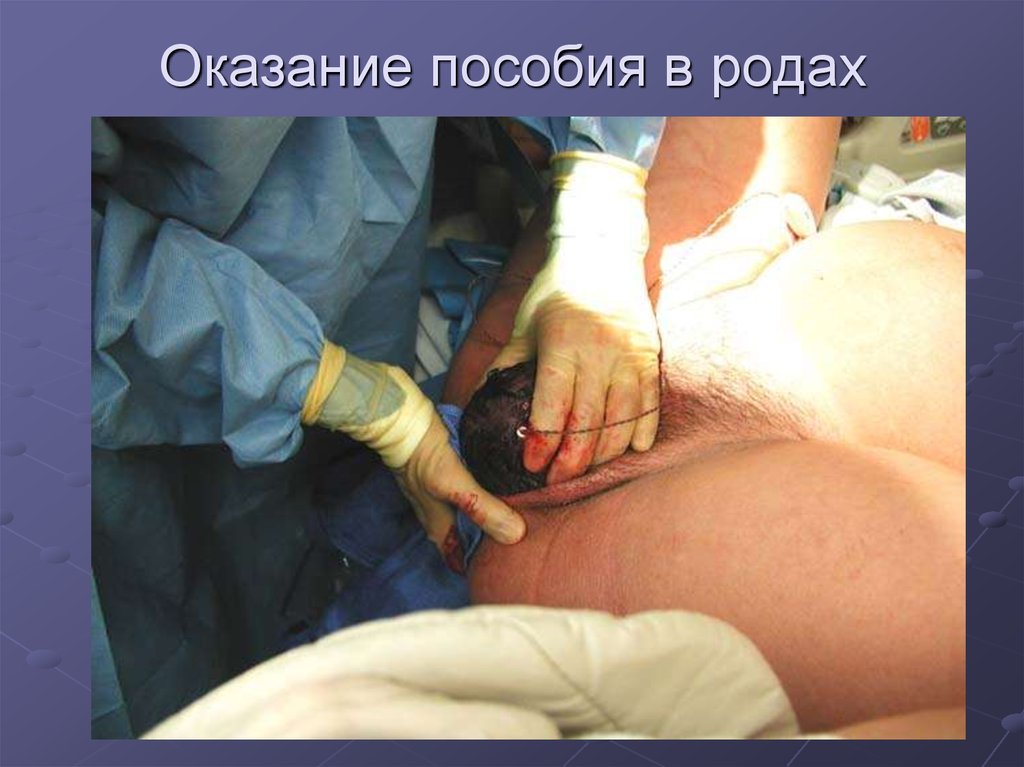
зрелого плода, приспособленного к
нормальной внеутробной жизни.
Коммуникационные связи плода с матерью
путем подачи сигнала к рождению
(Гиппократ).
10.
Неоспорима роль и иммунных факторов виндукции родов!
известно, что существует генетически
детерминированная несовместимость матери и
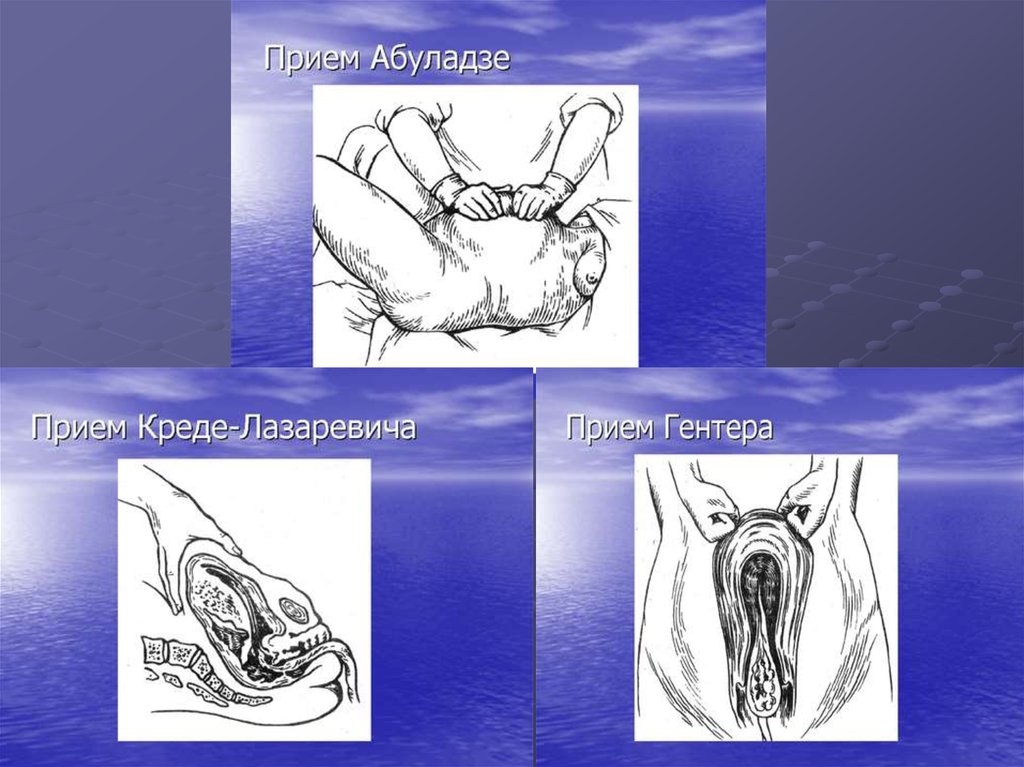
плода.
Плод является своеобразным
аллотрансплантантом для материнского
организма.
11. Структура и механизм сокращения миометрия:
пучок гладкомышечных клеток являетсяосновной гладкомышечной единицей матки;
при беременности под действием половых
гормонов происходит метаплазия мышечных
клеток матки;
под действием эстрогенов
увеличивается содержание
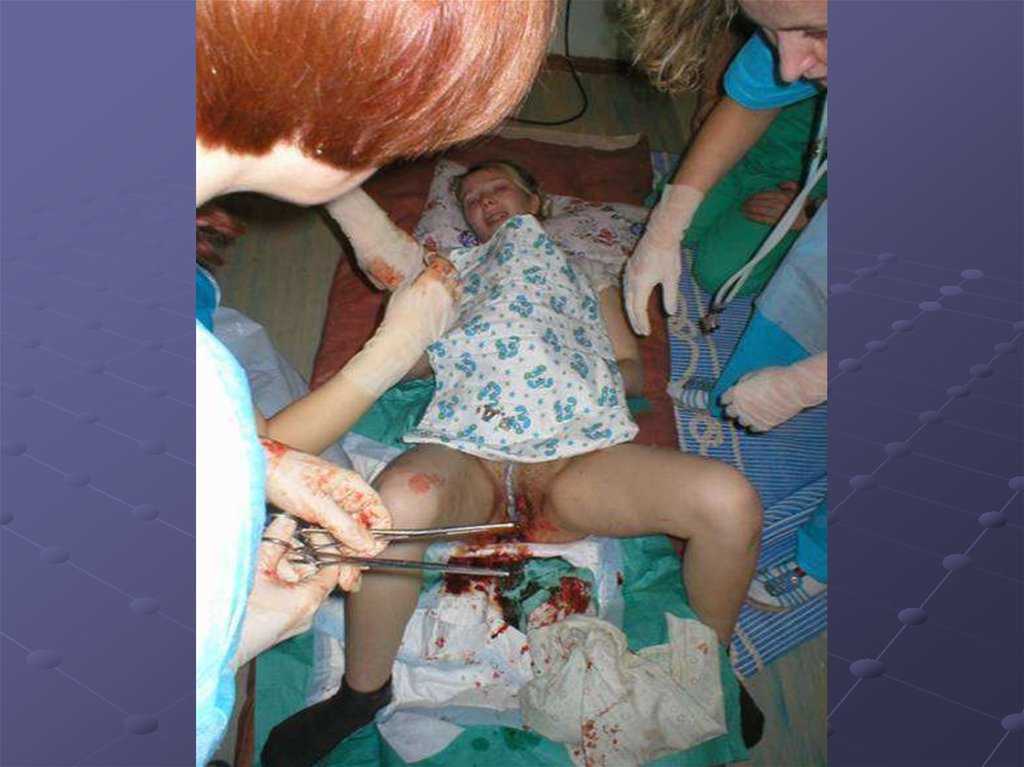
сократительных белков в
матке.
12.
не беременная маткатело
перешеек
шейка
28%
мышечной
ткани
15%
мышечной
ткани
8%
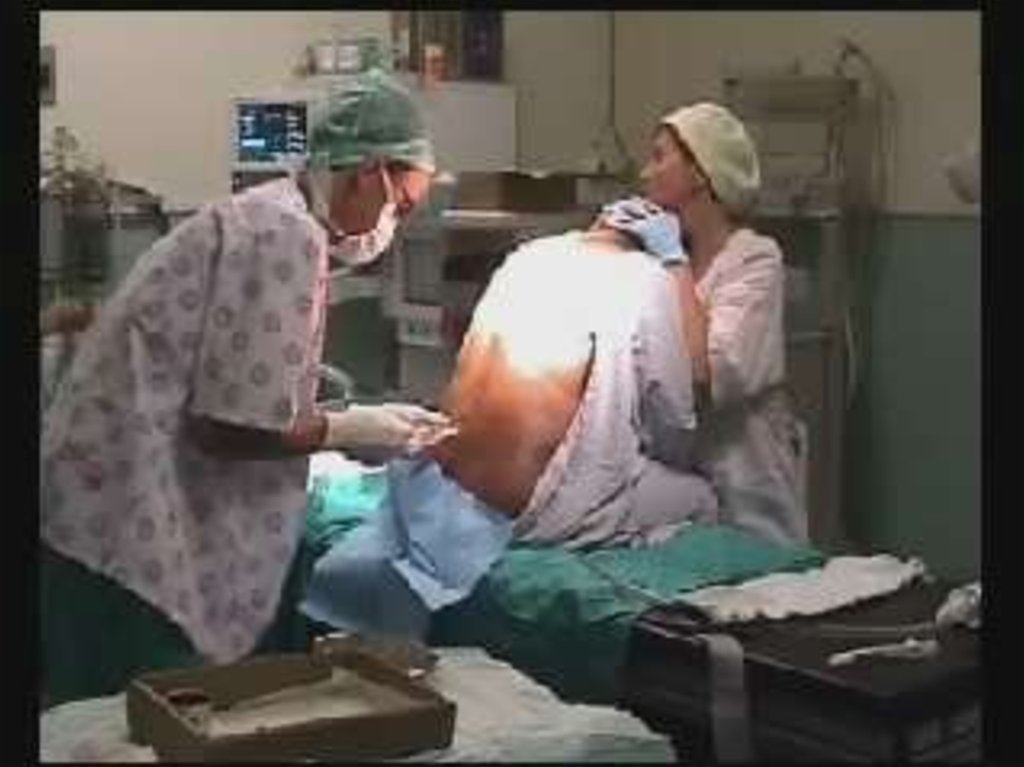
мышечной
ткани
13.
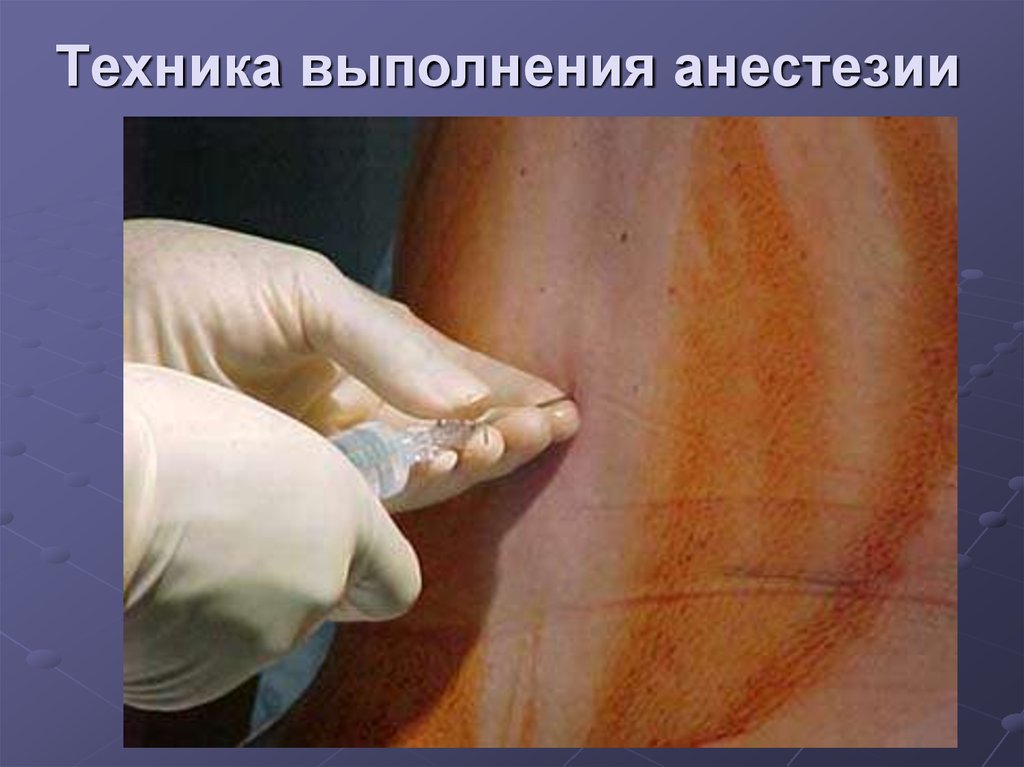
беременная матка(1-ый триместр)
тело
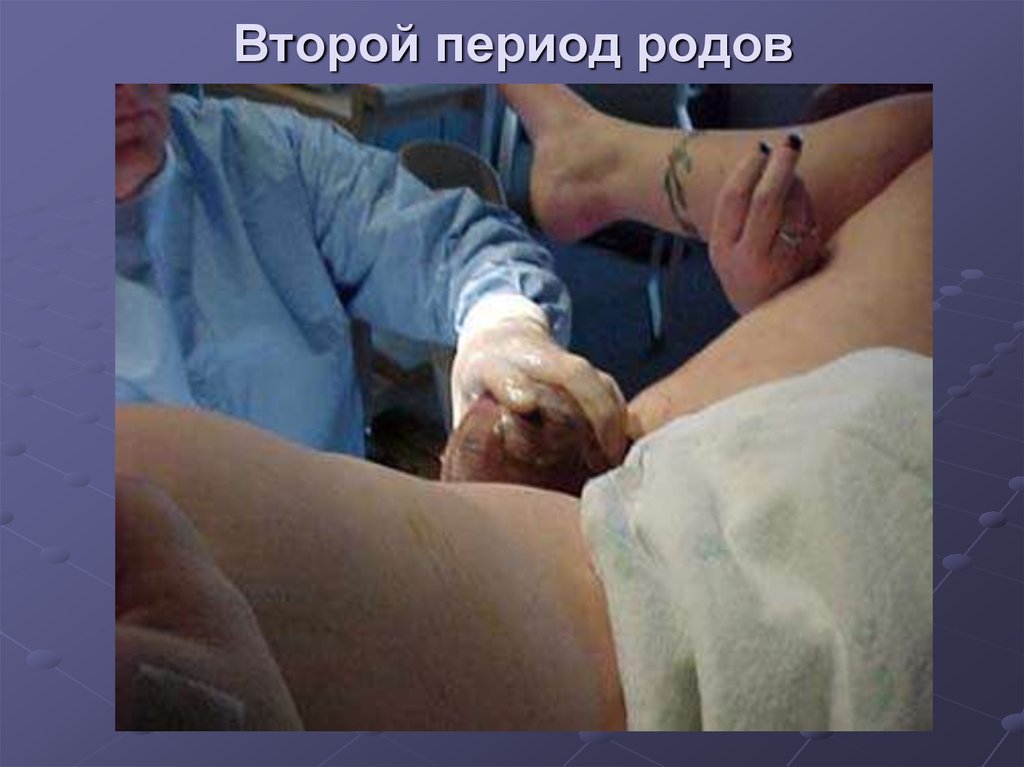
перешеек
шейка
42%
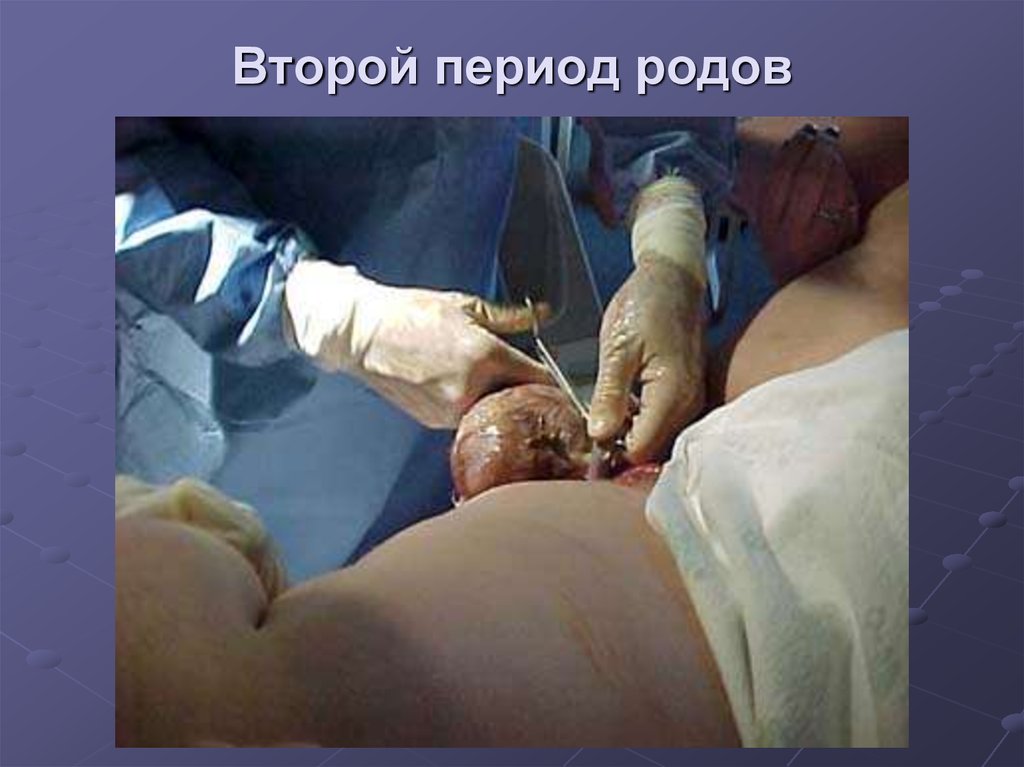
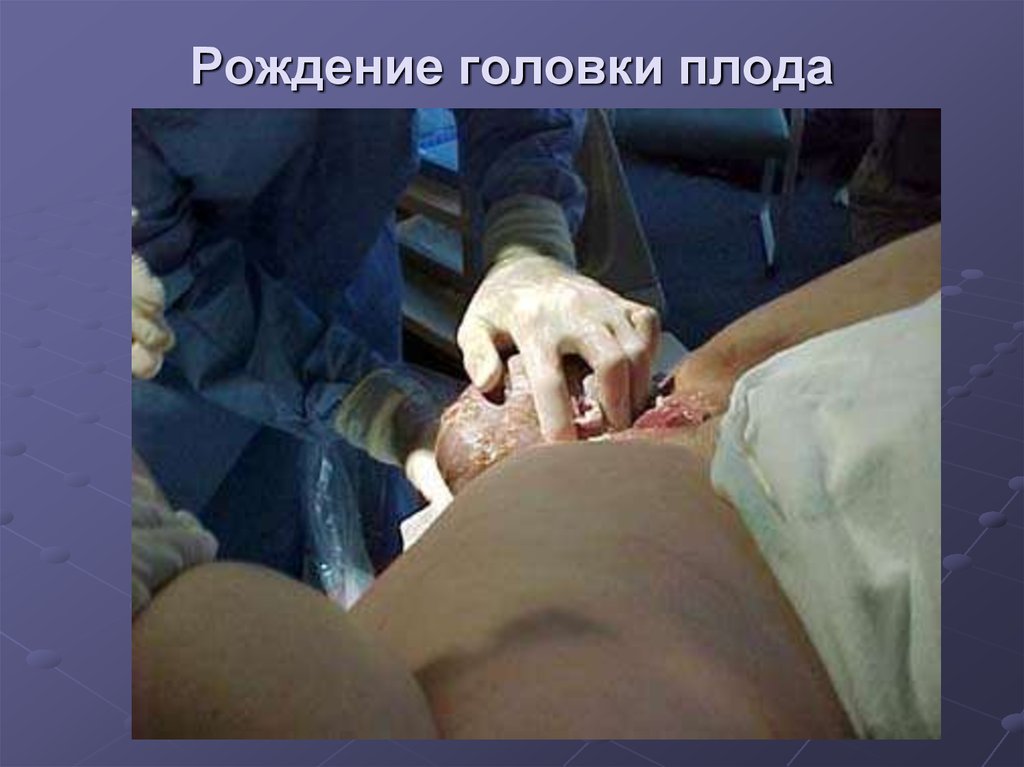
мышечной
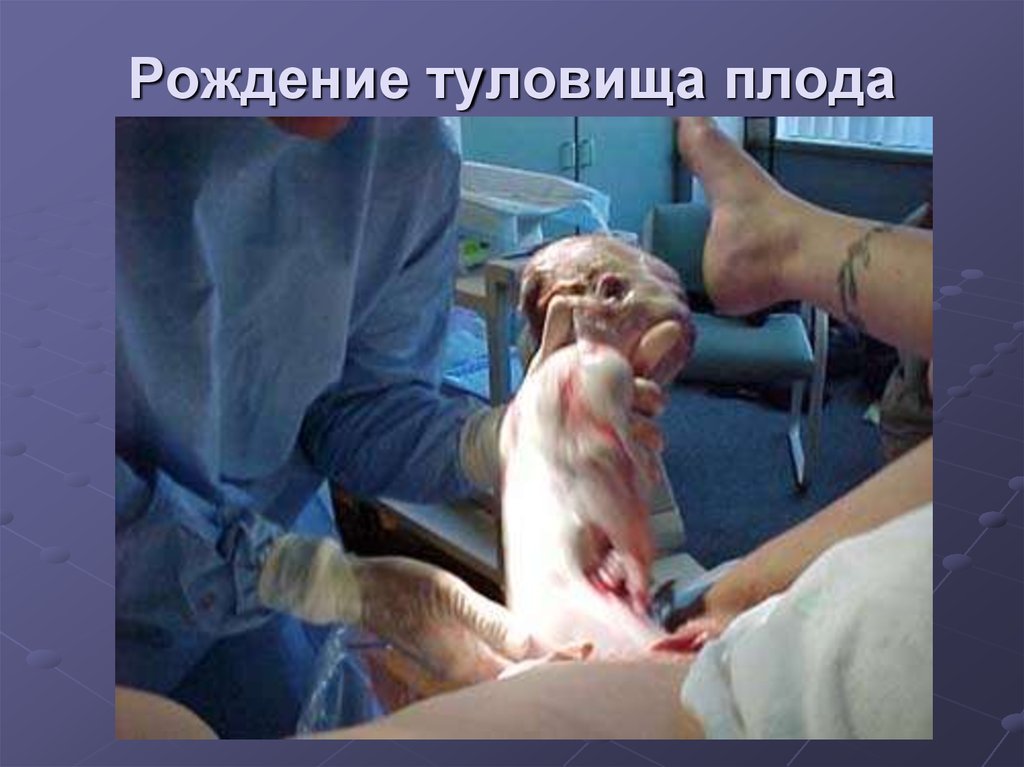
ткани
42%
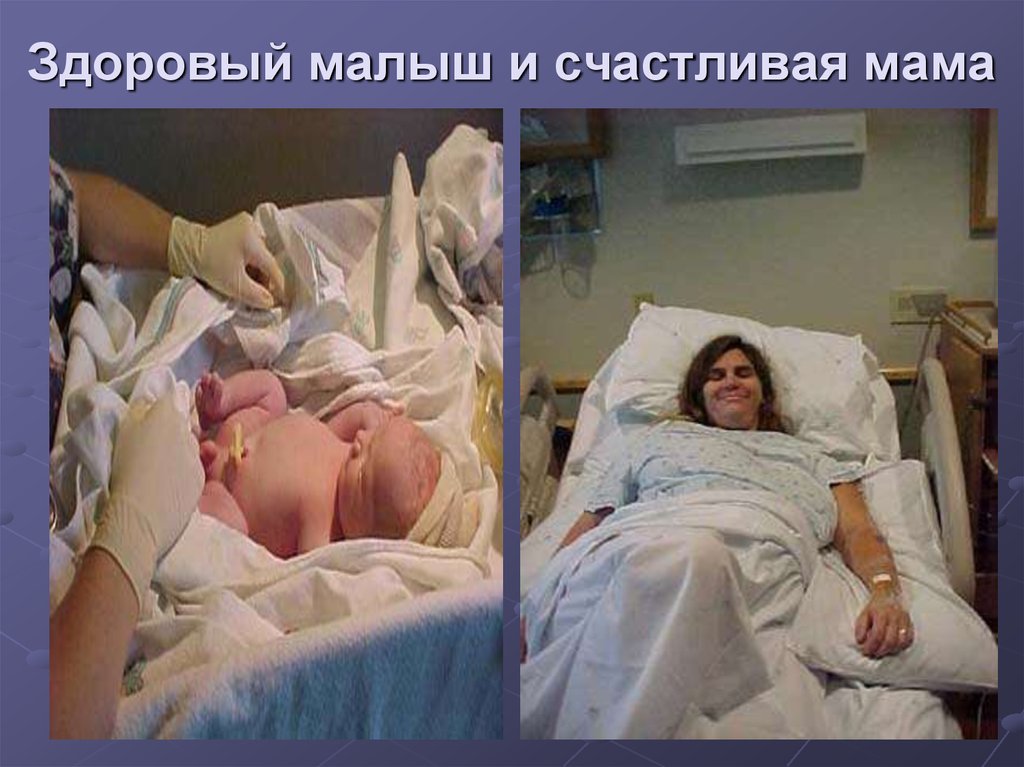
мышечной
ткани
8%
мышечной
ткани
14. Биоритмы родовой деятельности
15.
Сократительная функция маткив период родов, наиболее
эффективна именно в часы,
соответствующие максимальной
мышечной ее активности, то
есть, начиная с 21 - 22 часов и
до 3 - 4 часов (акрофаза
начала и окончания родовой
деятельности);
Период с 13 до 18 часов
является
наиболее
оптимальным для проведения
мероприятий,
стимулирующий
деятельность матки.
16.
Для оптимизации родовой деятельности и сцелью ее эффективной регуляции
необходимо пересмотреть время проведения
лечебных мероприятий по родовозбуждению
и родостимуляции на протяжении суток и
проводить их в период, предшествующий не
менее чем за 2 - 4 часа до акрофазы начала
родовой деятельности, то есть начиная с 1719 часов!
17. Оценка готовности организма женщины к родам
18. Доминанта родовой деятельности:
Теория была разработана Советскойакушерской школой (Гармашова Н.Л.,
Персианинов Л.С., Хечинашвили Г.Г.);
Понятие объединяет в динамическую
систему высшие нервные центры и
исполнительные органы мишени,
прежде всего это шейка матки, матка,
родовые пути.
19. Тесты для диагностики зрелости женского организма к родам:
Окситоциновый;Нестрессовый;
Маммарный;
Кольпоцитологический (4 цитотипа);
Определения половых гормонов;
Определение степени зрелости шейки
матки (наиболее распространенный).
20. Изменения в шейке матки при беременности:
мышечная ткань частично замещаетсясоединительной тканью;
образуются «молодые» каллогеновые волокна,
которые обладают большой гидрофильностью и
элластичностью;
шейка матки размягчается и разрыхляется
(процессы идут от наружного зева к
внутреннему);
происходят структурные и биохимические
сдвиги, которые можно связывать с
клиническими проявлениями «зрелости» шейки
матки.
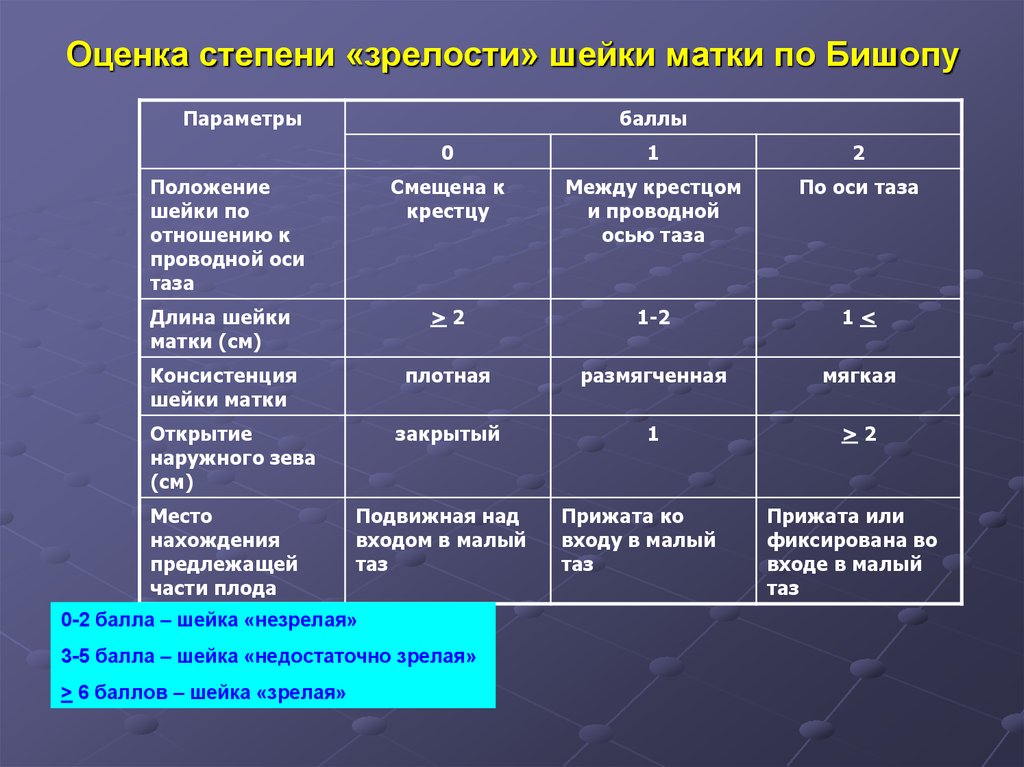
21. Оценка степени «зрелости» шейки матки по Бишопу
Параметрыбаллы
0
1
2
Смещена к
крестцу
Между крестцом
и проводной
осью таза
По оси таза
Длина шейки
матки (см)
>2
1-2
1<
Консистенция
шейки матки
плотная
размягченная
мягкая
закрытый
1
>2
Положение
шейки по
отношению к
проводной оси
таза
Открытие
наружного зева
(см)
Место
нахождения
предлежащей
части плода
Подвижная над
входом в малый
таз
0-2 балла – шейка «незрелая»
3-5 балла – шейка «недостаточно зрелая»
> 6 баллов – шейка «зрелая»
Прижата ко
входу в малый
таз
Прижата или
фиксирована во
входе в малый
таз
22. Проявления «зрелости» шейки матки:
размягчение;укорочение;
изменения положения по отношению к
проводной оси таза;
постепенное увеличение диаметра
шеечного канала.
23. Определения оценки степени «зрелости» шейки матки:
Осмотр ее взеркалах;
Пальпаторное
(вагинальное)
исследование.
24. Степени «зрелости» шейки матки:
«незрелая» шейка матки – 0 – 2 балла ;«недостаточно зрелая» или
«дозревающая» шейка матки – 3 - 5 балла;
«зрелая» шейка матки – более 6 баллов.
25. «Зрелая» шейка матки имеет следующие особенности:
расположена по оси таза, т.е. центрирована;наружный зев на уровне спинальной линии;
укорочена до 1,0-1,5 см.;
полностью размягчена;
внутренний зев мягкий плавно переходит в
нижний сегмент;
канал шейки матки свободно пропускает палец
(2-3 см);
длина влагалищной порции шейки матки
соответствует длине цервикального канала.
26.
Наличие «зрелой» шейки маткисвидетельствует о достаточной
биологической готовности
организма к родам и достаточной
зрелости всего фетоплацентарного
комплекса.
27. Окситоциновый тест:
Пробу проводят вположении женщины на
боку (15 мин), чтобы
избежать симптома
нижней полой вены;
Разводят 5 ЕД окситоцина
в 500 мл 0,9% р-ра
хлорида натрия (в 1 мл рра содержится 0,01 ЕД
окситоцина);
Полученную смесь вводят
«толчкообразно» в/в, по 1
мл с интервалом в
1мин.Нельзя вводить
более 5 мл р-ра(0,05 ЕД).
Тест+ - первые 3 минут.
28.
После этого оценивают реакцию матки попоявлению маточных сокращений –
визуально, пальпаторно или при помощи
гистерографа;
Тест проводят после 36 недель
беременности, чтобы не вызвать
преждевременные роды.
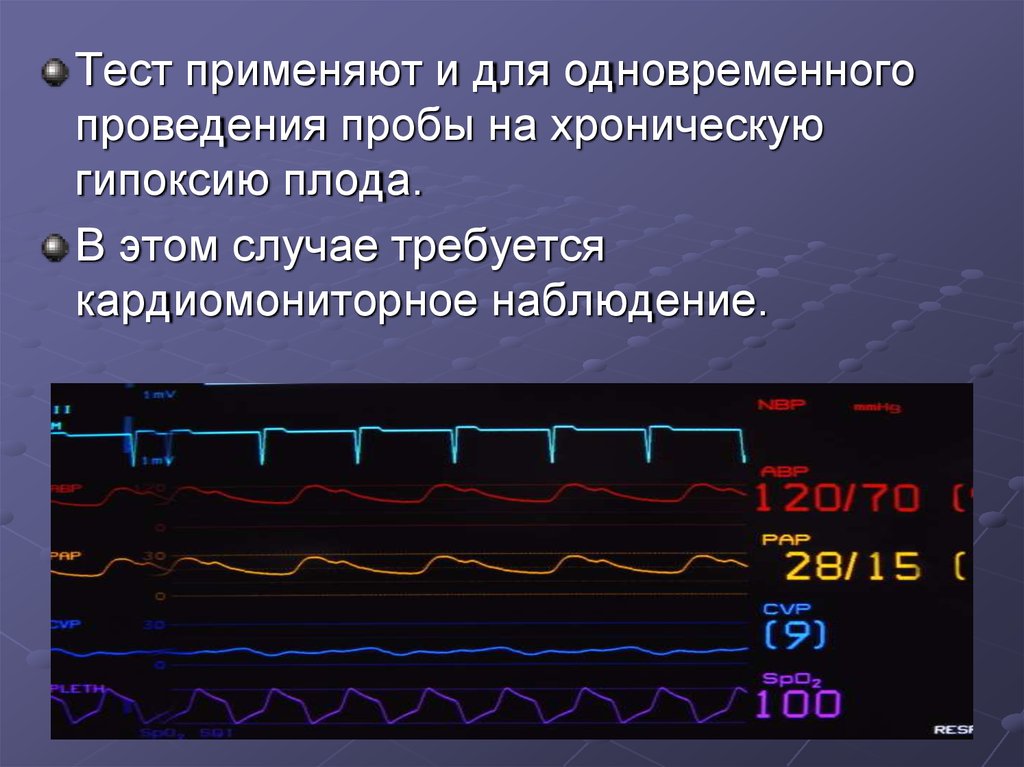
29.
Тест применяют и для одновременногопроведения пробы на хроническую
гипоксию плода.
В этом случае требуется
кардиомониторное наблюдение.
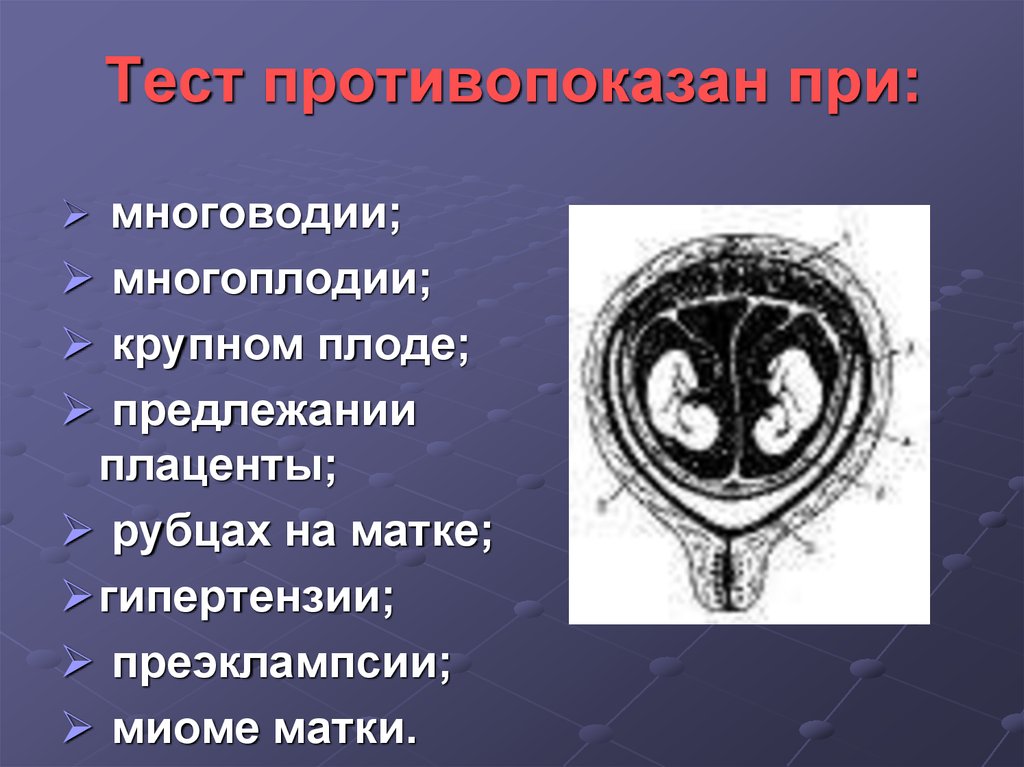
30. Тест противопоказан при:
многоводии;многоплодии;
крупном плоде;
предлежании
плаценты;
рубцах на матке;
гипертензии;
преэклампсии;
миоме матки.
31. ПОДГОТОВИТЕЛЬНЫЙ ПЕРИОД
32.
Нормальныйподготовительный
период
характеризуется
возникновением в
организме
изменений,
необходимых для
своевременного
развития родовой
деятельности:
33. Ведение женщины в подготовительный период
Очень важным являетсяморальнопсихологическая и
эстетическая обстановка
в роддоме;
Важно чтобы женщину
окружало внимательное
и заботливое отношение
мед. персонала;
Чтобы рядом был
близкий человек.
34.
Формирование родовой доминанты вЦНС на стороне расположения
плаценты (клинически проявляется
сонливостью, заторможенным
поведением беременной, уменьшением
массы тела на 800 – 1000 г за 7-10 дней
до родов);
35.
Изменениесоотношения тонуса
симпатической и
парасимпатической
нервной системы с
преобладанием
функции
адренергической
(симпатикоадреналовой)
нервной системы с
повышением
активности
ацетилхолина.
36.
Начинается с 38-й недели беременности;Сокращения матки становятся более
синхронными;
Зона функциональной активности
перемещается в область дна матки;
Формируется нижний сегмент матки –
происходит растяжение и утончение
миометрия в области перешейка и
проксимального отдела тела матки;
37.
Изменение соотношения эстрогенов ипрогестерона за счет увеличения
уровня эстрогенов, особенно эстриола
(обеспечивает тем самым
образование и готовность рецепторов
к контрактильным миотропным
веществам – окситоцину,
простагландинам, серотонину, кининам
и т. д.);
38.
В результате повышения тонусаматки и повышения внутриматочного
и внутриамниотического давления
снижается сопротивление шейки
матки, которая под влиянием
сокращений укорачивается,
внутренний маточный зев
приоткрывается.
39.
Развертывание нижнего сегмента ипроисходят структурные изменения в
шейке матки, характеризующиеся
состоянием «зрелой» шейки матки;
Увеличение амплитуды сокращения
матки, появление координированных
сокращений матки, повышением
возбудимости матки;
40.
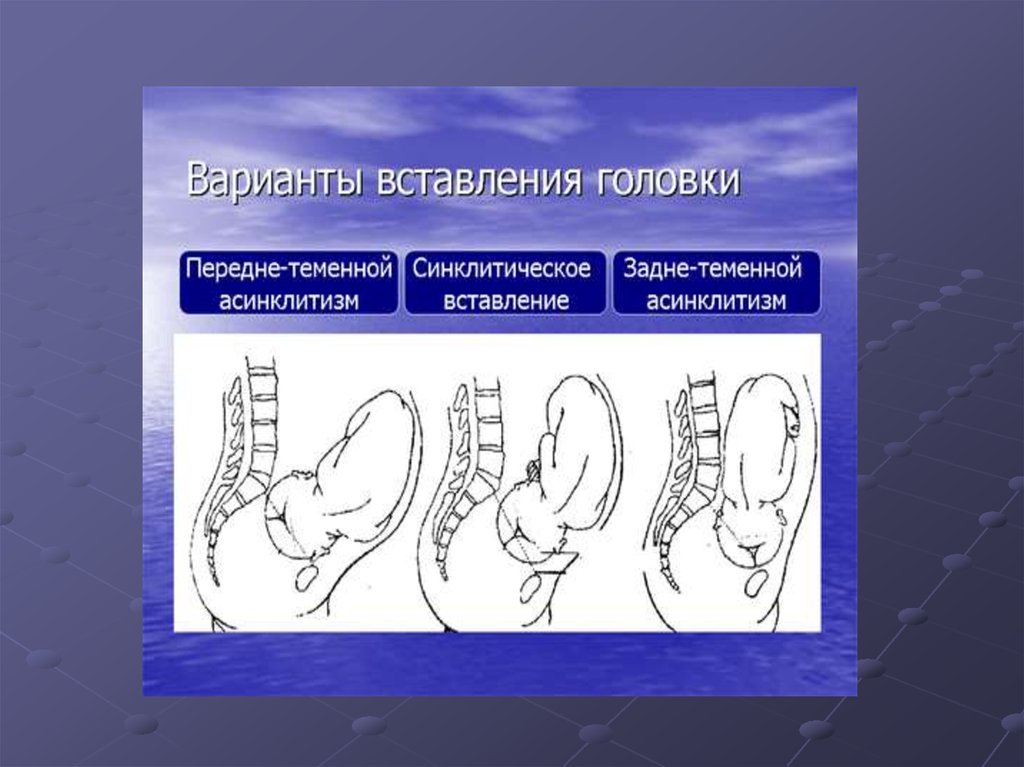
Плотная фиксация предлежащей частиплода – прижата или малым сегментом
во входе в малый таз (при отсутствии
диспропорции головки плода и таза
матери обеспечивается правильное
сгибательное предлежание и
синклитическое вставление);
41.
Готовность ФПС к родам - выделениенадпочечниками плода и плацентой
гормонов и биологически активных
веществ – способствующих нормальной
подготовке организма к родам;
Отслойка плодного пузыря от стенок матки
при нормальном течении
подготовительного периода
свидетельствует о наличии нормального
уровня вутриамниотического и
внутриматочного давления.
42. Нормальный прелиминарный период характеризуется:
Появлением придоношенной
беременности
нерегулярных по
частоте, длительности и
интенсивности болей
схваткообразного
характера внизу живота
и в пояснично крестцовой области.
43.
Продолжительностьобычно не превышает 6
часов;
Ритм сна и
бодрствования не
нарушен !!!;
Если период затягивается (более 6
часов) и не переходит в родовую
деятельность - говорят о
патологическом прелиминарном
периоде.
44. Патологический прелиминарный период:
Продолжается более 6 часов;Нарушает ритм сна и отдыха;
Приводит к утомлению женщины.
45.
Патологический прелиминарный период:тонус матки обычно повышен, особенно
в области нижнего сегмента;
предлежащая часть находится высоко;
шейка матки как правило «незрелая»;
продолжительность колеблется от 6 до
24 – 48 часов и иногда даже более.
46. Этиология патологического прелиминарного периода:
Органические ифункциональные нарушения
в ЦНС (неврозы, психозы,
парезы и т. д.);
Социально-психологические
факторы (нежеланная
беременность,
патологический страх перед
родами и т. д.)
47.
Вегетативные иэндокринные нарушения
(НЦД, ожирение,
тиреотоксикоз,
эндокринопатии и т. д.);
Врожденные аномалии
матки;
Хроническая ФПН.
48. Дифференциальная диагностика патологического прелиминарного периода
49.
Клиническиепризнаки
Схватки
Тонус матки
Динамика
раскрытия
шейки матки
Патологический Первичная
прелиминарный слабость
период
родовой
деятельности
Нерегулярные,
Регулярные,
различной
слабые, редкие
интенсивности
Повышен,особен- Нормальный или
но в области
пониженный
нижнего сегмента
Нет
Есть –
недостаточная
50.
Клинические Патологический Первичнаяпризнаки
прелиминарный слабость
период
родовой
деятельности
Предлежащая Высоко
часть
Прижата ко входу
в малый таз
Шейка матки
Чаще «незрелая» Чаще «зрелая»
Лечение
Спазмолитики
Утеротоники
51. ФИЗИОЛОГИЧЕСКИЕ РОДЫ И ИХ ВЕДЕНИЕ
52.
53.
54. Ведение родов
55.
56. Начало родовой деятельности характеризуется:
появлением регулярных схваток;увеличением промежутков между ними и
нарастанием силы схваток;
появлением не резко выраженных болей
(локализующихся внизу живота и в пояснице);
наличием быстро происходящих структурных
изменений в шейке матки;
появлением слизистых, реже слизистосукровичных выделений из половых путей;
учащением мочеиспускания.
57.
I период родов начинается с первымирегулярными схватками;
Происходит сглаживание шейки матки
и полное раскрытие маточного зева
(на 10 см);
первый период родов
подразделяется еще на 3 фазы:
латентную;
активную;
замедления.
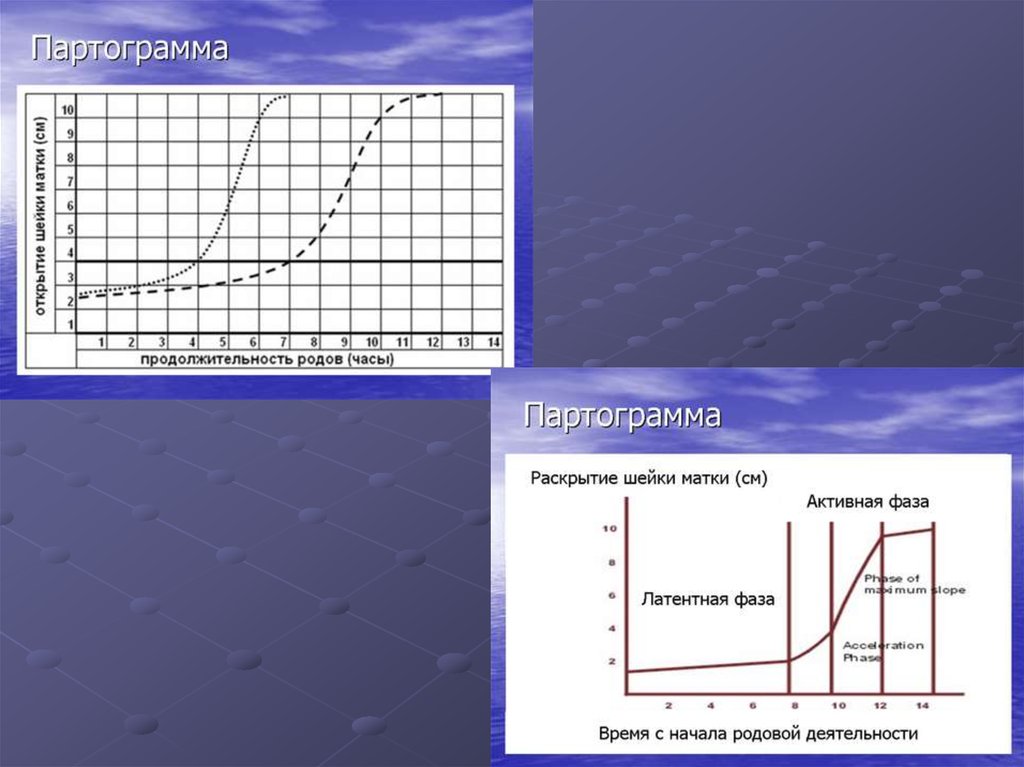
58. Латентная фаза
Продолжается от начала регулярныхсхваток (не реже 1 за 10 мин) до
раскрытия маточного зева на 3-4 см;
скорость раскрытия – 0,35 см/ч.
Схватки безболезненные или
малоболезненные;
В среднем продолжается 5-6 часов
6,4 часа у первородящих
и 4,8 часа – у повторнородящих;
59.
60. Активная фаза
Начинается после раскрытия маточного зева на4 см;
Средняя продолжительность АФ у
первородящих 3 - 4 часа;
После излития ОВ при раскрытии м/зева на 4-5
см время до полного раскрытия уменьшается
на 30%.
Скорость открытия маточного зева у
первородящих 1,5 –2 см/час
у повторнородящих – 2–2,5 см/час и
продолжительность 2,5-3 часа;
Сохранение плодного пузыря до раскрытия
м/зева более 8 см нецелесообразно!
61.
Фаза замедленияДлится от раскрытия м/зева на 8 см до
полного;
Изменение связано с нахождением
головки в плоскости узкой части м/таза!
Длительность для первородящих 40 мин
до 2 час.
У повторнородящих может отсутствовать
Скорость открытия м/зева1 см/час во
время активной фазы родов является
гранью между физиологическими и
патологическими родами.
62.
63.
Общее время продолжительностипервого периода в настоящее
время составляет:
у первородящих - 614 часов;
у повторнородящих
- 5-9 часов.
64.
65. Завершается первый период родов:
полным раскрытием маточного зева;совершением первого момента
биомеханизма родов (сгибание и
вставление головки);
излитием околоплодных вод.
66.
67.
68.
Начинается с моментаполного открытия
маточного зева;
К схваткам
присоединяются потуги
(головка в узкой части или
на тазовом дне);
В этот период происходит
рождение ребенка;
Продолжительность
второго периода от 30 мин
– 1 ч (II) до 1-2 ч (I).
69. Ведение второго периода родов:
«Анатомическое» начало второго периодародов, наступает при полном открытии
маточного зева;
Врач вместе с акушеркой управляет силой и
частотой потуг;
Роды в головном предлежании при правильном
вставлении обычно ведет акушерка в
присутствии врача, роды в тазовом
предлежании и неправильном вставлении
при головном предлежании должен вести врач.
70.
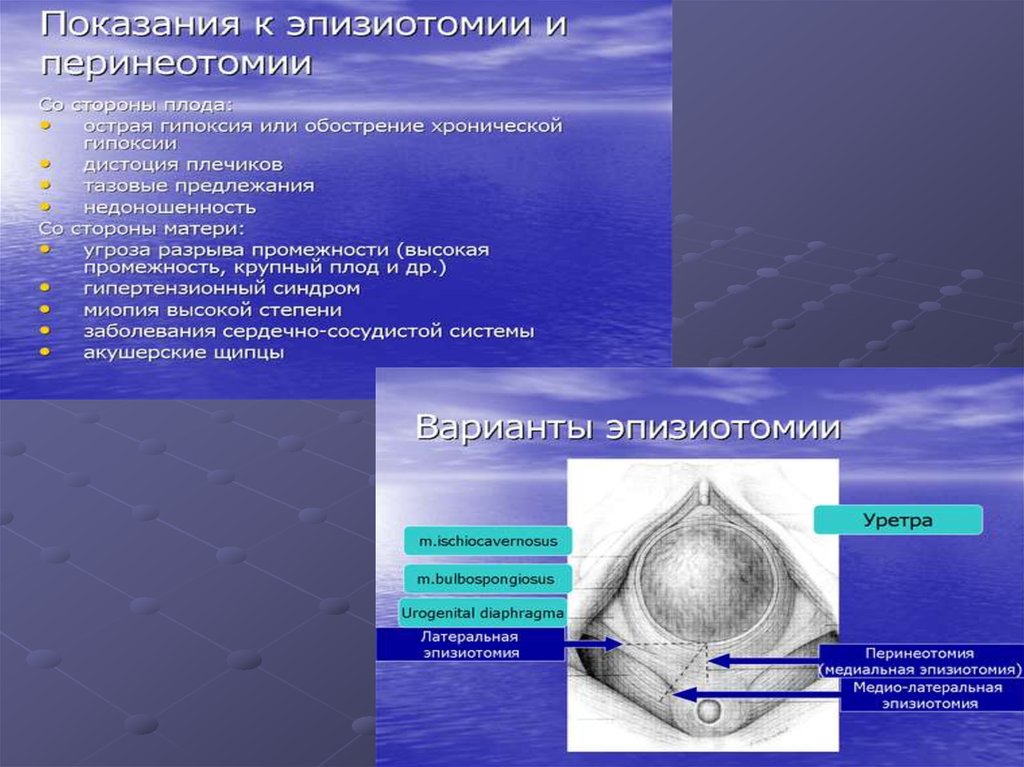
Необходимо осуществлятьпостоянный контроль за
состоянием плода ввиду
возможности
развития острой гипоксии плода,
обусловленной либо обвитием пуповины
вокруг шеи или туловища или др.
осложнениями – тогда в интересах жизни
плода следует проводить экстренные
мероприятия (перинеотомия,
эпизиотомия, акушерские щипцы, вакуум
экстракция).
71.
72.
73.
За рубежом обычными позициямиродоразрешения являются:
вертикальное положение (стоя);
стоя на коленях;
сидя на корточках;
74.
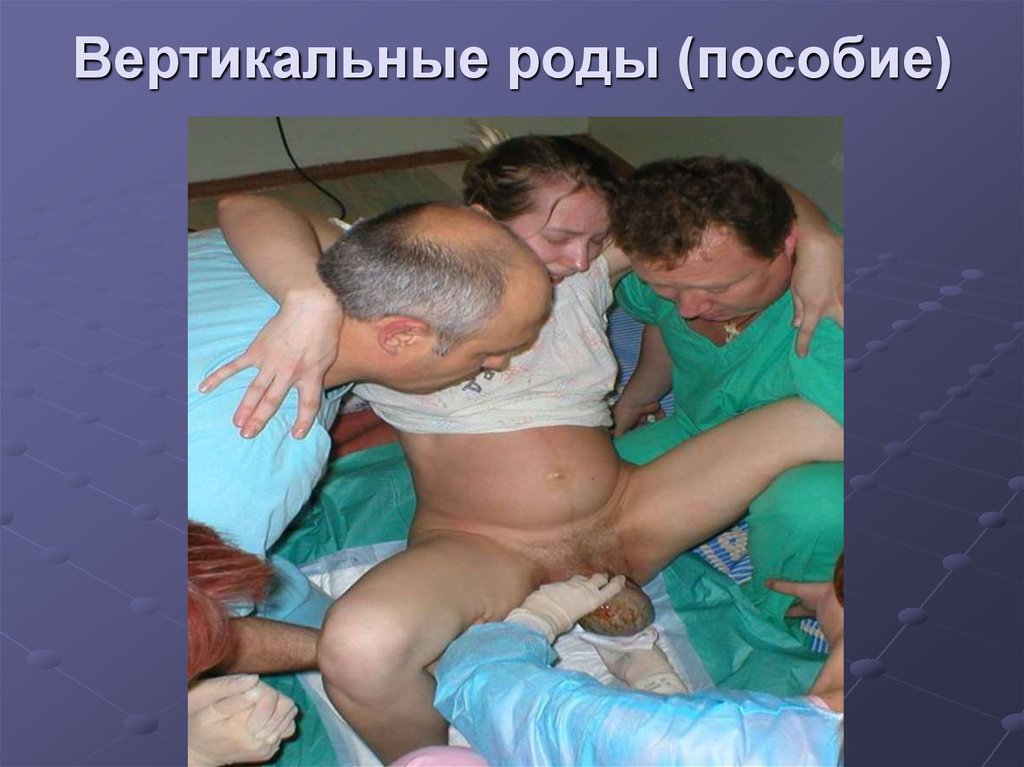
75. Вертикальные роды (пособие)
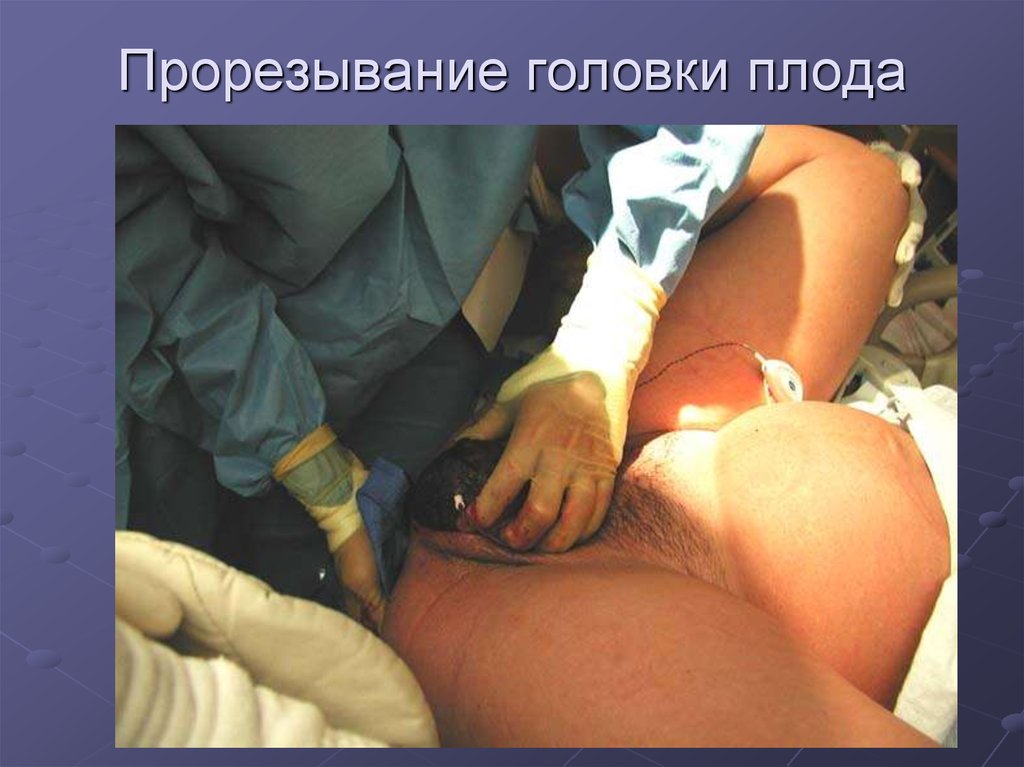
76. Прорезывание головки плода
77.
78. Оказание пособия в родах
79. Защита промежности
Уменьшение опасности травмы промежностиявляется чрезвычайно важным в связи с
последующим дискомфортом, отравляющим
радость раннего материнства и приводящим к
инвалидизации женщин в течение
последующих месяцев, а может быть и лет
(разрывы 3-й степени – мочеполовые и
кишечнополовые свищи);
В отдаленном периоде - нарушение
сексуальной функции, опущение или
выпадение половых органов в следствие
неполноценности мышц тазового дна.
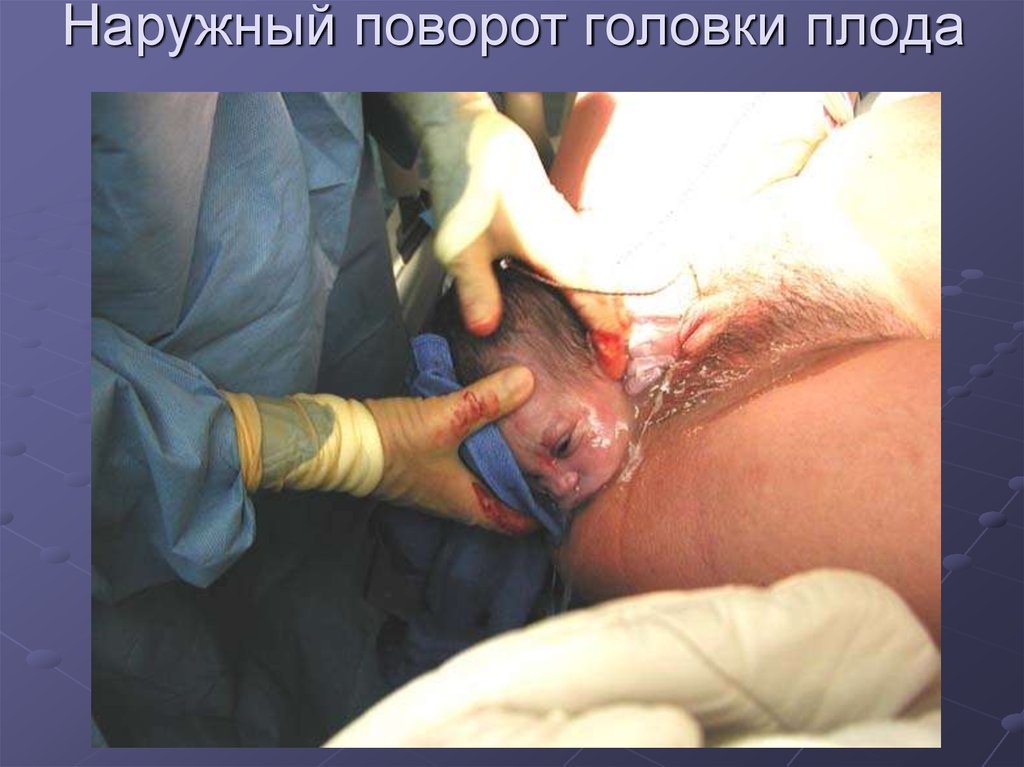
80. Наружный поворот головки плода
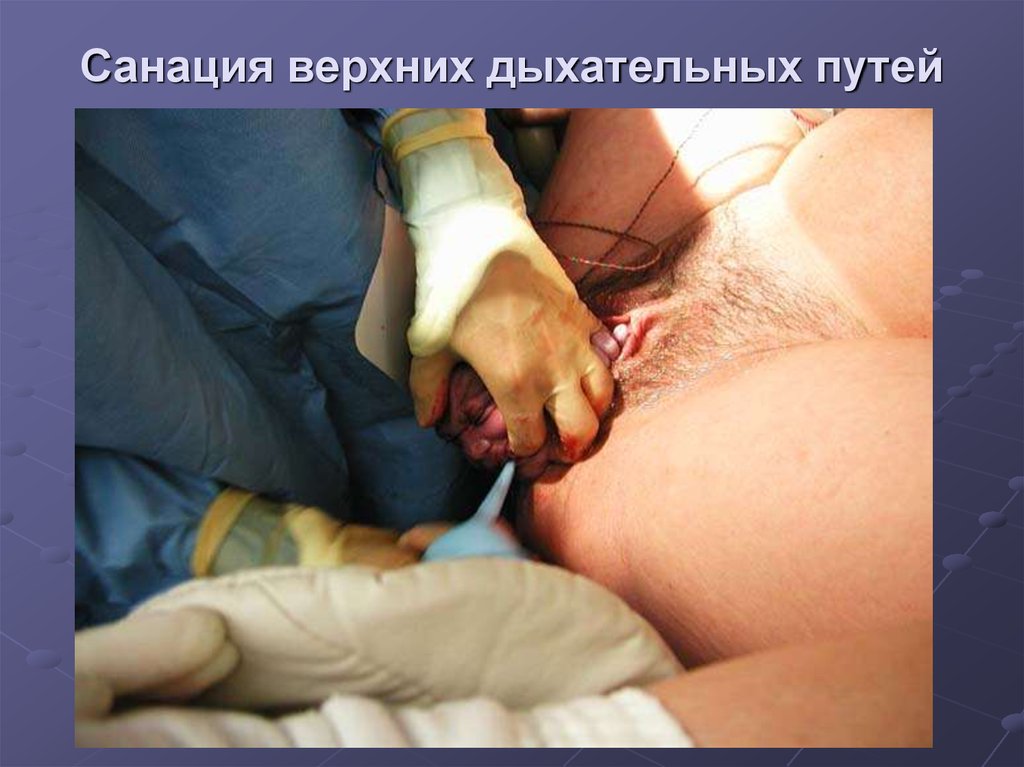
81. Санация верхних дыхательных путей
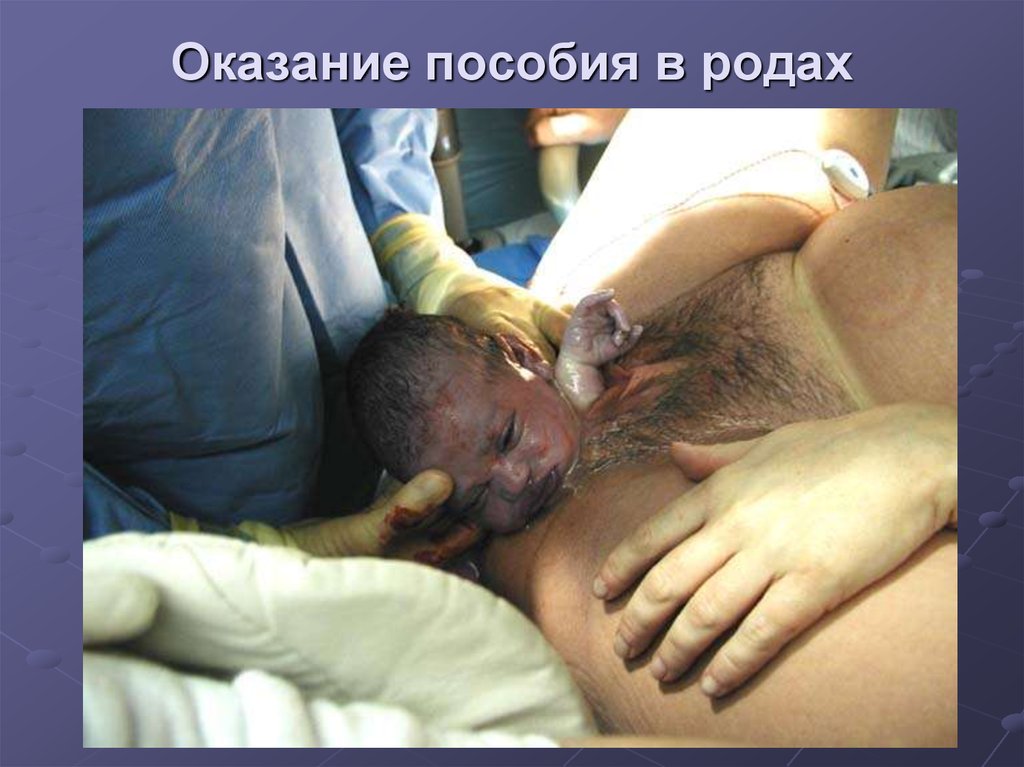
82. Оказание пособия в родах
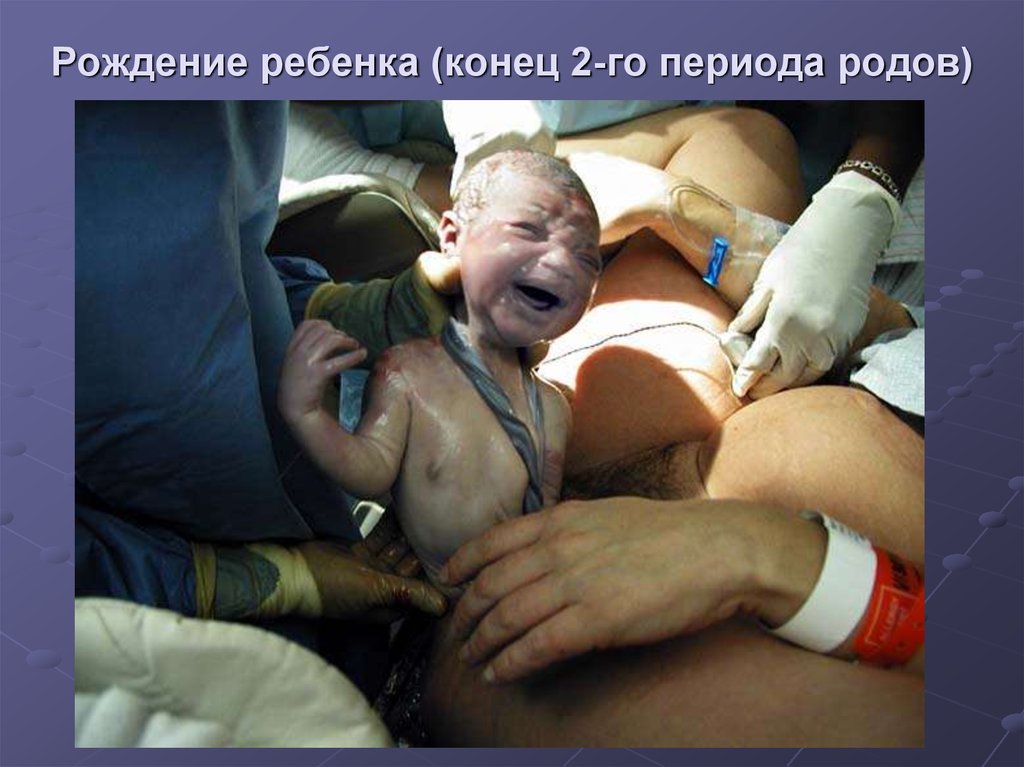
83. Рождение ребенка (конец 2-го периода родов)
84.
85.
86. Ведение третьего периода родов:
Самый короткий и оченьответственный в связи с
возможностью возникновения
кровотечения;
Тактика ведения должна носить
активно-выжидательный характер;
Течение во многом зависит от течения
первого и второго периода родов.
87.
Осуществляется наблюдение запоявлением признаков отделения
плаценты – Чукалова-Кюстнера
(Винкеля), Альфельда, Шредера,
Довженко, Микулича-Кальмана, Клейна,
Штрассмана.
88.
89.
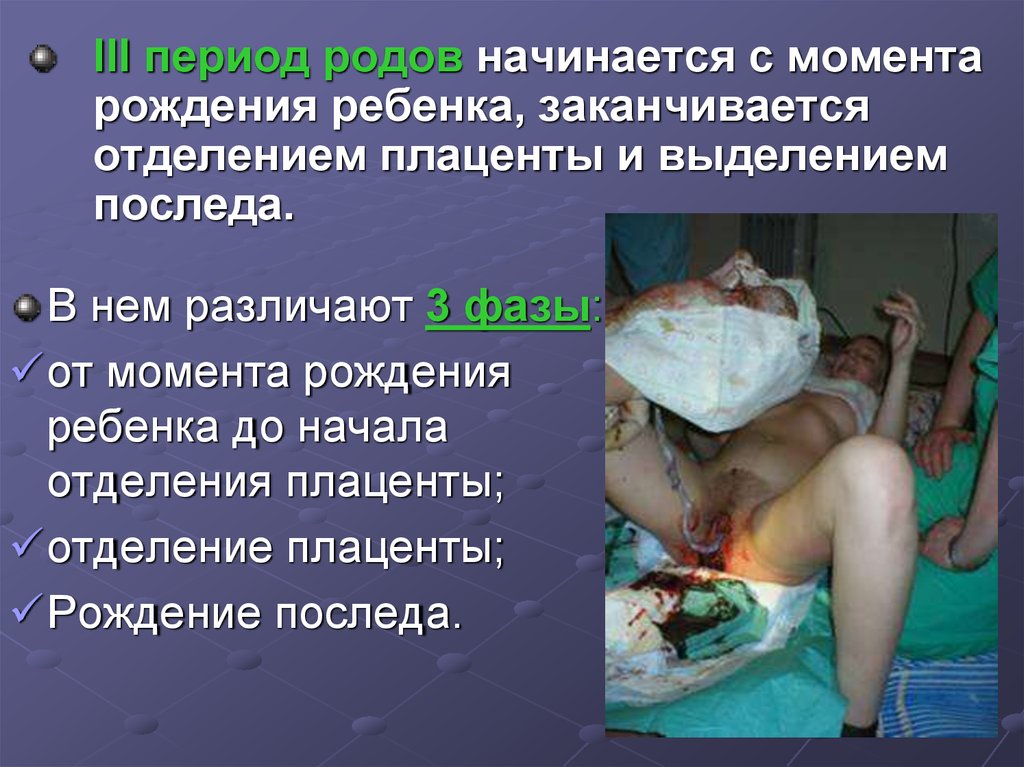
III период родов начинается с моментарождения ребенка, заканчивается
отделением плаценты и выделением
последа.
В нем различают 3 фазы:
от момента рождения
ребенка до начала
отделения плаценты;
отделение плаценты;
Рождение последа.
90.
91.
Послед рождается врезультате действия
послеродовых
схваток;
Физиологическая
кровопотеря
составляет 150-250
мл крови или не
более 0,5% от массы
тела родильницы;
Средняя
продолжительность
третьего периода
родов 5-20 минут.
92.
В случаях патологии отделенияплаценты (чаще при гипотонических
состояниях матки или при плотном
прикреплении плаценты) врач
прибегает к ручному методу отделения
плаценты и выделения последа, если
наружные приемы выделения
плаценты оказались не
эффективными!
93.
94.
Рекомендуется через 20-30 мин.при отсутствии признаков
отделения плаценты приступить к
ее ручному выделению
95.
После рожденияпоследа врач обязан
провести
тщательный осмотр
последа, что связано
с послеродовыми
кровотечениями, как
в раннем, так и в
позднем
послеродовом
периодах и
инфекционными
осложнениями.
96. Осмотр последа
97.
98. Показания для ручного обследования полости матки:
Явный дефект плаценты или подозрение нанего;
Наличие добавочной дольки плаценты,
задержавшейся в матке;
Продолжающееся кровотечение более 400 мл;
Роды через естественные родовые пути при
наличии рубца на матке;
Полный или почти полный обрыв и задержка в
матке плодных оболочек, так как при этом не
исключена вероятность существования
добавочной дольки.
99. Задержка отделения части плаценты, плотно прикрепленной в трубном углу
100. Ущемление плаценты при спазме маточного зева
101. Ручное отделения последа
102.
Важнейшей задачейврача в третьем периоде
родов является
предупреждение
возможного
кровотечения!!!
103. Факторы риска
Отягощенный геморрагический анамнез;Антенатальное или послеродовое кровотечение;
Исходные нарушения в системе гемостаза (болезнь
Виллебранда, тромбоцитопении, тромбоцитопатии,
хронический ДВС – синдром, лейкозы и т.д.;
Предлежание плаценты, врастание плаценты;
Преэклампсия, НЕLLР- синдром;
Длительные роды (особенно с родовозбуждением);
Миома матки или миомэктомия во время кесарева
сечения;
Крупный плод или многоводие;
Многоплодная беременность;
Ожирение;
Более 3 родов в анамнезе;
Возраст матери старше 40 лет.
104.
105. Классификация кровопотери в родах:
физиологическая - до 150-250 мл.;пограничная - 250-400 мл.;
патологическая - свыше 400-450 мл.
106.
С целью предупреждения возможногокровотечения у женщин проводится
медикаментозная профилактика
(введение утеротонических средств):
в/в введение окситоцина – 5 ЕД (1 мл);
или метилэргометрина - 1,0 мл (0,125 мг)
в/в конце второго периода родов;
107.
Профилактика кровотечения должнапроводится всем без исключения!
Проводится в родах в момент
прорезывания головки – у
повторнородящих женщин
и в момент рождения головки у
первородящих.
108. Пациентки высокого риска
После кесарева сечения однадоза Пабала (100 мкг/мл)
вводится внутривенно как
можно быстрее после родов,
желательно до отделения
плаценты.
После рождения через
естественные родовые
пути одна доза Пабала (100
мкг/мл) вводится
внутримышечно в верхнюю
часть бедра как можно быстрее
после отделения плаценты.
109.
Преимущества карбетоцина надокситоцином
• Более длительный (40 минут) по сравнению с окситоцином (4-10
минут) период полураспада.1
• Меньшее число случаев атонии матки по сравнению с
окситоцином.2,3
• Однократная в/в инъекция карбетоцина более эффективна, чем
непрерывные инфузии окситоцина для поддержания адекватного
тонуса матки после кесарева сечения.1
• Меньшая потребность в дополнительном применении
утеротоников по сравнению с окситоцином.5,6
• Снижение потребности в массаже матки после кесарева
сечения и
2
вагинальных родов по сравнению с окситоцином.
1.
Boucher M et al. J Perinatol. 1998;18(3):202-207.
2.Su L-L et al. Cochrane Database Syst Rev. 2012;CD005457. doi:
10.1002/14651858.CD005457.pub4
3.Angel-Garcia DG et al. 9th Annual European Congress of International Society of
Pharmacoeconomics and Outcome Research; October 2006.
4.
Askar AA et al. Arch Gynecol Obstet. 2011;284(6):1359-1365. doi: 10.1007/s00404-011-18518
5.
6.
7.
Attilakos G et al. BJOG. 2010;117(8):929-936. doi: 10.1111/j.
1471-0528.2010.02585.x
Borruto F et al. Arch Gynecol Obstet. 2009;280(5):707-712. doi:
10.1007/s00404-009-0973-8
De Bonis M et al. J Matern Fetal Neonatal Med. 2012;25(6):732-735.
doi: 10.3109/14767058.2011.587920
110. В 2013 году Пабал включен в четыре федеральных стандарта оказания медицинской помощи
• Стандарт специализированной медицинской помощипри кровотечении в последовом и послеродовом
периоде;
• Стандарт специализированной медицинской помощи
при кровотечении в связи с предлежанием плаценты,
требующим медицинской помощи матери;
• Стандарт специализированной медицинской помощи
при преждевременной отслойке нормально
расположенной плаценты;
• Стандарт специализированной медицинской помощи
при родоразрешении посредством кесарева сечения
1
1
0
111. Обезболивание родов:
Следует начинать с моментакульминации болевых ощущений, но
не ранее, чем при сглаженной шейке
матки и открытии м/зева на 4-5 см;
Существуют достаточно эффективные
методы анальгезии в родах методами
электроанальгезии
и
иглорефлексотерапии;
В последние годы получает
распространение метод ведения родов
под эпидуральной анестезией, при
котором достигается максимальный
обезболивающий эффект.
112. Период раскрытия – болезненные схватки
113.
114. Техника выполнения анестезии
115.
116. Второй период родов
117. Второй период родов
118. Второй период родов (заем мягких тканей)
119. Рождение головки плода
120. Рождение туловища плода
121. Выкладывание ребенка на живот матери (прямой кожный контакт)
122. Роды закончились успешно
123. Здоровый малыш и счастливая мама
124.
125.
126. В заключении:
Роды в современныхусловиях не должны
превышать 18 часов;
После 12 часов безводного промежутка
частота инфицирования плодных оболочек
достигает 50-60%, после 24 часов – 100%.
Следовательно, если безводный период более
12 часов следует с профилактической целью
назначать бета-лактамные антибиотики –
цефалоспорины (цефазолин – 1г в/в
медленно).
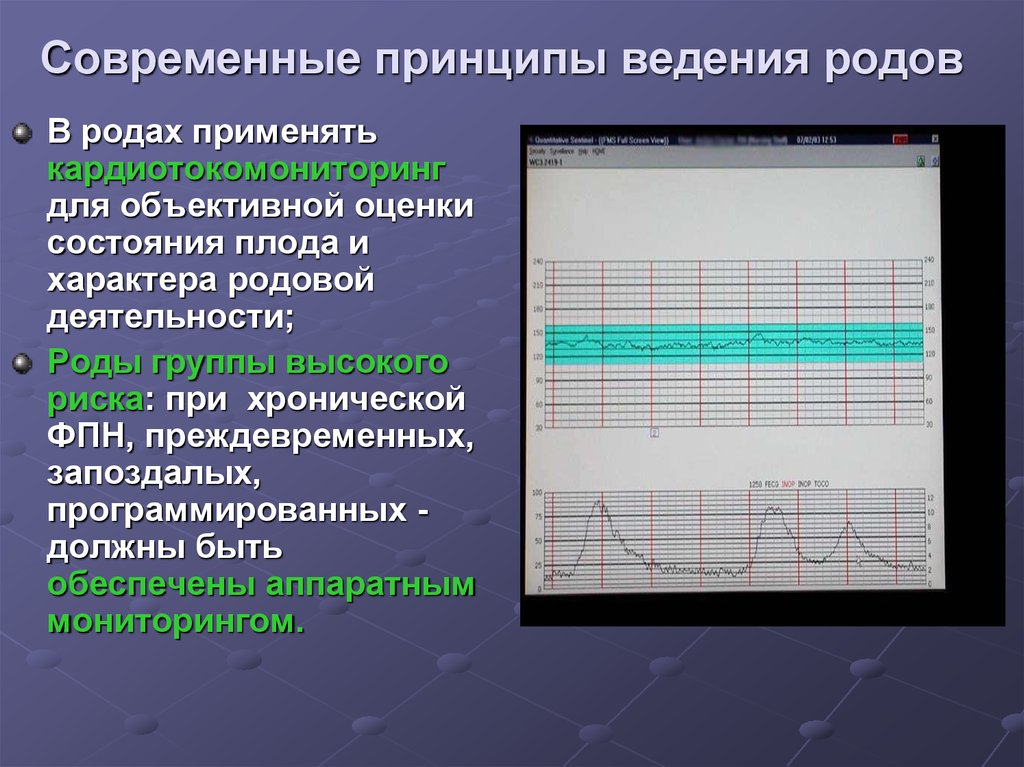
127. Современные принципы ведения родов
В родах применятькардиотокомониторинг
для объективной оценки
состояния плода и
характера родовой
деятельности;
Роды группы высокого
риска: при хронической
ФПН, преждевременных,
запоздалых,
программированных должны быть
обеспечены аппаратным
мониторингом.
128.
В случаепатологического
течения родов
своевременно решать
вопрос в сторону
операции кесарева
сечения!
В настоящее время
завершение родов
через естественные
родовые пути ценой
жизни или здоровья
ребенка считается не
допустимым!!!
129.
ЛитератураОсновная
1. Савельева Г.М. Акушерство: Учебник для мед. вузов, 2008.
2. АКУШЕРСТВО : Национальное руководство / под ред. Э.К. Айламазяна, В.И. Кулакова,
В.Е. Радзинского, Г.М. Савельевой. - М.: ГЭОТАР-МЕДИА, 2007. – 1200 с.
Дополнительная
1. АКУШЕРСТВО И ГИНЕКОЛДОГИЯ. ПРОТОКОЛЫ., №4. – 2011. – 44 с.
2. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ. АКУШЕРСВО И ГИНЕКОЛОГИЯ/ Г.М. САВЕЛЬЕВА, 2009.
3. АКУШЕРСТВО. КУРС ЛЕКЦИЙ: УЧЕБНОЕ ПОСОБИЕ / ПОД РЕД. А.Н. СТРИЖАКОВА, А.И.
ДАВЫДОВА. - М.: ГЭОТАР-МЕДИА, 2009.
4. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ. АКУШЕРСТВО И ГИНЕКОЛОГИЯ / ПОД РЕД. Г.М.
САВЕЛЬЕВОЙ И Г.Т. СУХИХ. - М.: ГЭОТАР-МЕДИА, 2009.
5. РАЦИОНАЛЬНАЯ ФАРМАКОТЕРАПИЯ В АКУШЕРСВЕ И ГИНЕКОЛОГИИ: РУКОВОДСТВО/
ПОД РЕД. В.И. КУЛАКОВА, 2008.
6. ЖЕНСКАЯ КОНСУЛЬТАЦИЯ / ПОД РЕД. В.Е. РАДЗИНСКОГО, 2010.
7. СИДЕЛЬНИКОВА В.М. ЭНДОКРИНОЛОГИЯ БЕРЕМЕННОСТИ В НОРМЕ И ПРИ ПАТОЛОГИИ. М.: МЕДПРЕССИНФОРМ, 2009.
8. ЭНДОКРИНОЛОГИЯ БЕРЕМЕННОСТИ В НОРМЕ И ПРИ ПАТОЛОГИИ/ В.М. СИДЕЛЬНИКОВА,
2009.
ЭЛЕКТРОННЫЕ РЕСУРСЫ
1. БД МЕДАРТ
2. БД МЕДИЦИНА
3. БД EBSCO
130.
Благодарю завнимание



































































































 Медицина
Медицина