Похожие презентации:
Невынашивание и перенашивание беременности
1. НЕВЫНАШИВАНИЕ и ПЕРЕНАШИВАНИЕ БЕРЕМЕННОСТИ
КАФЕДРА АКУШЕРСТВА ИГИНЕКОЛОГИИ
ДОЦЕНТ, К.М.Н.
КОНОНОВА Ирина Николаевна
2. Невынашивание беременности классификация
Это самопроизвольное прерывание беременности всроки от зачатия до 22 недель.
Аборт (от лат. – abortus – выкидыш)
По срокам возникновения:
- до 16 недель – раннего срока;
- от 16 до 22 недель – поздний аборт;
- от 22 до 36 недель – преждевременные роды;
По характеру возникновения: самопроизвольный и
искусственный (артифициальный);
3. Невынашивание беременности
Искусственный: медицинский и криминальный;Повторение больше 2-х самопроизвольных
подряд – привычное невынашивание;
К самопроизвольным относится замершая
беременность (регрессирующая), при которой
плодное яйцо погибает, но изгнание его из матки
задерживается.
Недонашивание беременности –
преждевременные роды в сроки от 22 до 37
недель
4. Недоношенность
Это уровень развития плода, рожденного доокончания нормального периода внутриутробного
развития (22 – 37 недель), характеризующийся
несовершенством терморегуляции, склонностью к
асфиксии;
Новорожденные, родившиеся в срок от 22 до 27
недель – масса от 500 до 1000 г.
28 -33 недели – 1000-1800 г
34-37 недель – 1900-2500 г и более
Меньше 2500 – плоды с низкой массой тела
До 1500 – очень низкая, до 1000 – экстремально
низкая
5. Причины
ИнфекционныеЭндокринные
Генетические
Анатомические
Иммунологические
Идиопатические
Невыясненные – 41,5%
6. Патегенез НБ при инфекции
Пути проникновения инфекции:- каналикулярно (восходящее
инфицирование из влагалища и шейки
матки, инфицирование из брюшной
полости через маточные трубы)
- гематогенно ( трансплацентарное, с
током крови)
- непосредственно от стенки матки
(лимфогенно, трансмускулярно)
7. Каналикулярный путь
Стадия 1: накопление возбудителя;Стадия 2: формирование очагов
воспаления в базальном слое
децидуальной оболочки; инфицирование
плодных оболочек;
Стадия 3: развитие синдрома
внутриамниотической инфекции;
Стадия 4: внутриутробное инфицирование
плода;
8. Трансплацентарный путь
Бактериальные хемотоксиныНейтрофилы и бактерии в околоплодные воды
Выделение нейтрофилами и бактериями
фосфолипазы А
Из клеток амниона образуется арахидоновая
кислота
Превращение ее в простагландины
Расширение шейки матки, сокращение матки
9. Диагностика инфекционных заболеваний во время беременности
СифилисСПИД
Гепатиты В и С
Гонорея
Трихомониаз
Токсоплазмоз
Цитомегалия
•Кандидоз
•Микоплазмоз
•Уреаплазмоз
•Листериоз
•Генитальный герпес
•Бак. вагиноз
10. Трансплацентарные инфекции
TORCH: Т – токсоплазмоз, R – краснуха, С– цитомегалия, Н – герпес.
К возбудителям трансплацентарных
инфекций относят: листерии, сифилис,
токсоплазмы, вирусы краснухи,
цитомегалии, ВПГ 1 и 2 типов, герпеса 3
типа, кори)
11. Обследование во время беременности
Стандартное обследование в ЖКГормоны крови:
- хорионический гонадотропин;
- прогестерон;
- плацентарный лактоген;
- при гиперандрогении – тестостерон, 17ОПК, ДЭАС;
УЗИ в 5-6, 16, 20-22, 33, 37-38 недель;
12. Обследование во время беременности
Бактериологические исследования (хламидии,уреаплазмы, микоплазмы, ВПГ, ЦМВ, ВПЧ);
- микроскопическое;
- культуральное;
- ПЦР-диагностика;
Иммунологические исследования (ВА, анти-ХГ,
гемостазиограмма или коагулограмма)
Пренатальная диагностика (9 нед.-биопсия
хориона, 16-18 нед.-ХГ, эстрадиол, АФП, 18 нед –
амниоцентез)
13. Классификация НБ по клинике
Угроза прерывания беременностиНачавшийся выкидыш
Аборт в ходу
Неполный аборт
Полный аборт
14. Клиника угрозы прерывания беременности
Жалобы на тянущие боли внизу животаили пояснице;
При пальпации при сроке больше 12
недель матка плотная, отмечается ее
повышенный тонус;
При осмотре шейка матки размягчена,
укорочена, пропускает исследующий
палец
15. Клиника начавшегося выкидыша
Жалобы на тянущие боли внизу животаили пояснице, мажущие кровянистые
выделения из половых путей;
При пальпации при сроке больше 12
недель матка плотная, отмечается ее
повышенный тонус;
При осмотре шейка матки размягчена,
укорочена, пропускает исследующий
палец, имеются мажущие кровянистые
выделения из половых путей;
16. Клиника аборта в ходу
Жалобы на сильные схваткообразныеболи внизу живота или пояснице, яркие
обильные кровянистые выделения со
сгустками из половых путей;
При пальпации при сроке больше 12
недель матка плотная, отмечается ее
повышенный тонус;
При осмотре в зеркалах видна ткань в
шейке матки или во влагалище, обильные
кровянистые выделения из матки;
17. Профилактика и лечение угрозы прерывания беременности
Принципы ведения беременных с НБ в 1триместре:
- определение факта и срока беременности;
- начало терапии после 4 нед. при
неустановленном генезе НБ;
- обоснованное применение
медикаментозных средств;
- использование немедикаментозных
методов лечения;
18. Основные лечебно-профилактические мероприятия
Основные лечебнопрофилактические мероприятияЛечебно-охранительный режим:
- ограничение физических нагрузок;
- постельный режим;
- рациональная диета (белки, витамины)
- прогестерон
Симптоматические средства:
- спазмолитики;
- седативные средства;
физиотерапия
19. Физиотерапия
Электроанальгезия – регулирует функциюЦНС, седативный эффект;
Электрофорез магния синусоидальными
импульсными токами – седативное и
токолитическое действие;
Электрорелаксация матки –
токолитический эффект;
Иглорефлексотерапия – седативный,
обезболивающий, токолитический эффект
20. Особенности ведения беременности при НБ инфекционного генеза в анамнезе
Для контроля за реактивацией инфекции –бактериологические и вирусологические
исследования - каждые 2 недели;
Контроль за состоянием
гемостазиограммы;
Лечение при наличии клинических
проявлений на местном уровне и угрозе
прерывания беременности
21. Особенности ведения беременности при НБ инфекционного генеза в анамнезе
Системное действие:- вильпрафен (джозамицин) - 500 мг 3
раза в день 10 дней в сочетании с
антимикотиками и пробиотиками;
- азитромицин 1,0г однократно;
22. Местная терапия
Бак. вагиноз – метронидазол (нео-пенотран),макмирор, клиндамицин, бетадин + свечи генферон;
Трихомониаз – обработка борной кислотой + свечи
тержинан, тинидазол, метрогил + генферон;
Кандидоз – свечи пимафуцин, залаин в 1 триместре,
во 2 и 3 –залаин, гинофорт однократно;
При вирусной инфекции – свечи генферон,
человеческий иммуноглобулин в/в капельно 25 мл 3
раза через день; панавир в свечах или в/в;
Пробиотическая терапия - лактонорм
23. Иммуномодуляторы
Системного применения(панавир, в/в 5,0 мг №5 3 инъкции через
день, 2 инъекции через 2 дня)
Местного применения
(свечи ГЕНФЕРОН-лайт) 250000 МЕ или
150 000 МЕ
2 раза в день 10 дней
24. При НБ гормонального генеза
Микронизированныйпрогестрон (утрожестан,
ипрожин) в дозе от 200 до
800 мг в сутки до 34 недель
беременности;
25. Назначение хорионического гонадотропина
Показания:При отсутствии или маленьких размерах
желтого тела;
При несоответствующем уровне ХГЧ;
Если беременность наступила на фоне
приема ХГ во 2 фазу цикла;
Способ применения:
По 1000 ЕД в/м через день с ранних
сроков до 11-12 недель;
26. При гиперандрогении
Глюкокортикоиды (дексаметазон,метипред) под контролем андрогенов и 17КС) в сыворотке крови;
При надпочечниковом генезе – с ранних
сроков до 7-8 дня после родов
(критические сроки - 13, 24, 28нед.);
При яичниковом и смешанном генезе –
до 36 нед. под контролем прогестерона и
коррекцией утрожестаном;
27. Лечение беременных с АФС и наличием антител к ХГЧ
Каждые 2 недели контрольгемостазиограммы;
Вирусологический и бактериологический
контроль за реактивацией инфекции;
При выраженной гиперкоагуляции –
антикоагулянты до нормализации
параметров гемостаза;
28. НБ при воздействии неблагоприятных экзогенных факторов
Экзогенные причины:- механические (травмы, ушибы,
вибрация, половое сношение, физические
напряжения и т.д.)
- физические (инсоляция УФО,
термические воздействия – перегревание,
охлаждение, ионизирующая радиация,
гравитационные, климатические и др.
воздействия)
29.
Токсические факторы (интоксикации,обусловленные органическими и
неорганическими соединениями – свинец,
ртуть, бензин, анилин и др.)
Психо-эмоциональные факторы –
информационное воздействие, сильный
испуг, известия, вызывающие
отрицательные эмоции;
30. Ведение беременных с ИЦН
Диагностика:Осмотр – укорочение шейки матки,
изменение консистенции;
УЗИ в 13-17 недель
Показания для наложения шва или
введения пессариев:
Анамнез (невынашивание);
Прогрессирующая недостаточность шейки
матки;
Срок беременности 13-17 недель;
31. Ведение беременных с ИЦН
Противопоказания для наложения шваили введения пессариев:
Повышенная возбудимость матки;
Кровотечение;
Уродство плода;
неразвивающаяся беременность;
Патогенная флора во влагалище;
Нарушение сердечного ритма плода;
32. Степени выраженности ИЦН
1 степень – плодный пузырь вышевнутреннего зева;
2 степень – плодный пузырь на уровне
внутреннего зева, но не визуализируется;
3 степень – плодный пузырь в просвете
цервикального канала;
4 степень – плодный пузырь пролабирует
во влагалище;
33. Особенности ведения родов при ИЦН
Снятие швов в 37 недель или ранее приразвитии родовой деятельности;
Микробиологический контроль перед
родами;
Профилактика стремительных родов;
Профилактика травм мягких родовых
путей;
Профилактика эндометрита;
34. Преждевременные роды - причины
Преждевременные роды причиныСвязанные с организмом матери (пороки
развития матки, экстрагенитальные и
инфекционные заболевания и др.);
С плодом (пороки и аномалии развития,
генетические заболевания);
Сочетанные факторы, осложнения
беременности (изосерологическая
несовместимость, антифосфолипидный
синдром, гестоз, аномалии прикрепления
плаценты)
35. Классификация по клинике (стадии)
Угрожающие (боли внизу живота, пояснице,повышенный тонус матки, наружный зев
проходим для исследующего пальца)
Начинающиеся (выраженные схваткообразные
боли внизу живота или регулярные схватки,
шейка матки размягчена, укорочена или
сглажена)
Начавшиеся – регулярная родовая
деятельность, сопровождающаяся раскрытием
шейки матки (более 2-4 см)
36.
Лечение при угрозе прерываниябеременности
Комплексное лечение, направленное на снижение возбудимости
матки и подавления ее сократительной активности
1. Постельный режим
2. Психотерапия, седативные средства: настойка пустырника,
валерианы, триоксазин, нозепам, сибазон
3. Спазмолитическая терапия: раствор метацина, баралгин, но-шпа
внутримышечно, 2% раствор папаверина гидрохлорид
4. Средства, снижающие активность матки: 25% раствор сульфата
магния по 10 мл внутривенно 2-4 раза в сутки, токолитики,
5. Антибиотикотерапия
6. Прогестерон
7. Немедикаментозные средства снижения сократительной
активности матки: электрорелаксация матки, иглоукалывание,
электроаналгезия
8. Физиотерапевтические методы: электрофорез магния
синусоидальным модулированным током.
37. Особенности течения преждевременных родов
Преждевременное излитие околоплодныхвод;
Аномалии родовой деятельности;
Частая гипоксия плода;
Частые кровотечения в родах и в
послеродовом периоде;
Частые инфекционные осложнения в
родах (хорионамнионит) и в послеродовом
периоде (эндометрит, флебит);
38. Тактика ведения зависит от:
от стадии;Срока беременности;
Состояния матери и плода;
Состояния плодного пузыря;
Степени раскрытия шейки матки;
Выраженности родовой деятельности;
Наличия кровотечения;
Наличия или отсутствия признаков инфекции;
39. Ведение преждевременных родов
Применение спазмолитиков;Профилактика гипоксии плода;
Тщательное обезболивание;
При необходимости применения
родостимуляции предпочтение отдается
простагландинам;
Роды вести без защиты промежности;
С рассечением промежности;
Без оказания ручного пособия;
40.
Профилактика респираторногодистресс-синдрома (РДС)
Назначение беременной глюкокортикоидных препаратов, для
ускорения созревания легких плода: дексаметазон (24 г) целесообразно, если роды ожидаются в течение ближайших дней;
преднизолон , дексазон, эуфелин, лазольван.
Противопоказания – язвенная болезнь желудка и
двенадцатиперстной кишки, недостаточность кровообращения 3
степени, эндокардит, нефрит, активная форма туберкулеза,
тяжелые формы сахарного диабета, остеопороз, тяжелая форма
гестоза
Профилактика имеет смысл при сроках гестации 28-35
недель. В более ранние сроки гестации требуется более
длительное использование препаратов.
Профилактику повторяют через 7 суток 2-3 раза. Когда нет
возможности пролонгировать беременность, необходимо
использовать сурфактант для лечения РДС у новорожденного.
41.
Показания к кесареву сечению принедоношенности:
1. Повышение АД матери (гипертоническая
болезнь)
2. Пороки сердца матери
3. Тазовое предлежание
4. Кровотечение при предлежании или отслойке
плаценты
5. Масса плода менее 2 кг
42.
Переношенная беременностьПереношенная беременность –
беременность, продолжительность которой превышает 42
недели и заканчивается рождением ребенка с признаками
перезрелости.
Запоздалые роды – роды при переношенной
беременности
Распространенность – 2-4%
Вследствие морфологических изменений в плаценте
развивается плацентарная недостаточность, приводящая
к гипоксии плода
Значительно увеличивается перинатальная
смертность (в 1,5-2 раза)
Пролонгированная, физиологически
удлиненная беременность – беременность, при
которой ребенок рождается без признаков перенашивания
43.
Этиология и патогенезФакторы риска
Первородящие
старше 30 лет
Функциональные
сдвиги в деятельности ЦНС, а также
вегетативных и эндокринных механизмов (преобладает тонус
парасимпатической системы, отсутствие своевременного
формирования родовой доминанты)
Нейроэндокринные
заболевания, ожирение.
Недостаточное
количество рецепторов к окситотическим
веществам, нарушение синтеза сократительных белков в
миометрии
Аутоиммунная
патология
Запоздалое
или диссоциированное созревание плаценты,
хроническая плацентарная недостаточность
Пороки
развития ЦНС плода (анэнцефалия, гидроцефалия,
микроцефалия) нарушение развития гипофизарно-надпочечниковой
системы, поликистоз почек, болезнь Дауна
44.
Особенности переношенной беременностиПризнаки старения плаценты
Уменьшение количества и изменение свойств околоплодных вод
(прозрачность, состав)
Нарушено соотношение содержания лецитина и сфигмомиелина,
определяющего образование сурфактанта в легких плода
Понижается бактерицидность вод
Плод при переношенной беременности:
Нередко крупный
Размеры головки приближаются к верхней границе нормы или
превышают ее
Масса может быть небольшой вследствие внутриутробной задержки
развития плода
Длина плода превышает нормальные показатели – 54-56 см и более
45.
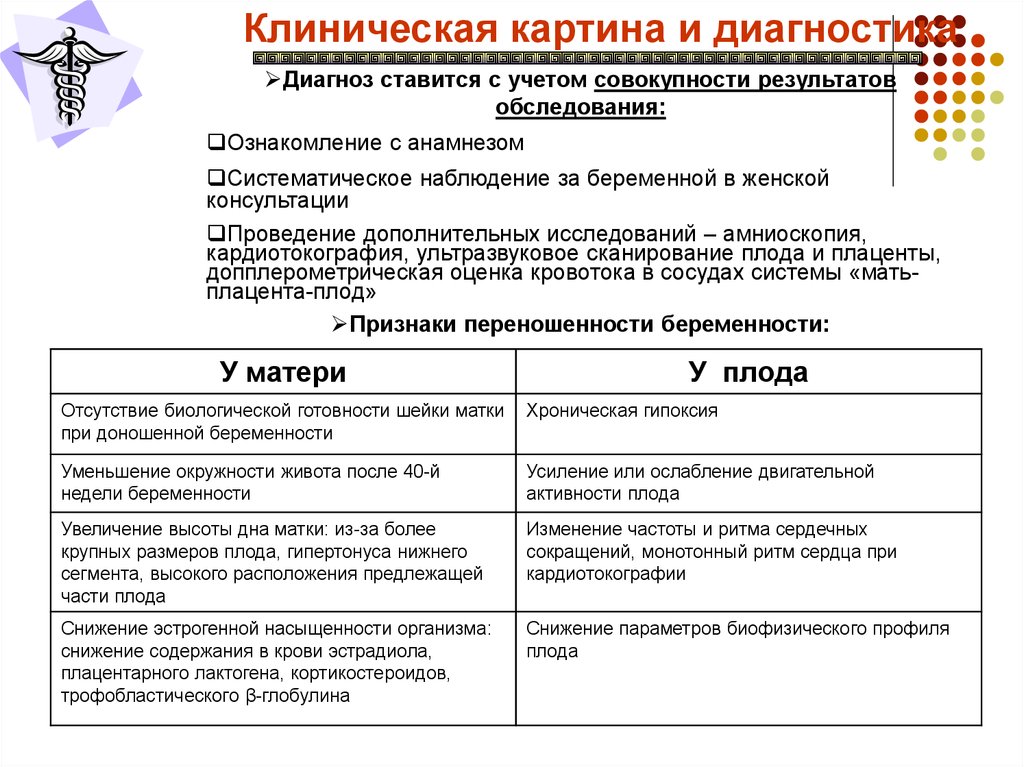
Клиническая картина и диагностикаДиагноз ставится с учетом совокупности результатов
обследования:
Ознакомление с анамнезом
Систематическое наблюдение за беременной в женской
консультации
Проведение дополнительных исследований – амниоскопия,
кардиотокография, ультразвуковое сканирование плода и плаценты,
допплерометрическая оценка кровотока в сосудах системы «матьплацента-плод»
Признаки переношенности беременности:
У матери
У плода
Отсутствие биологической готовности шейки матки
при доношенной беременности
Хроническая гипоксия
Уменьшение окружности живота после 40-й
недели беременности
Усиление или ослабление двигательной
активности плода
Увеличение высоты дна матки: из-за более
крупных размеров плода, гипертонуса нижнего
сегмента, высокого расположения предлежащей
части плода
Изменение частоты и ритма сердечных
сокращений, монотонный ритм сердца при
кардиотокографии
Снижение эстрогенной насыщенности организма:
снижение содержания в крови эстрадиола,
плацентарного лактогена, кортикостероидов,
трофобластического β-глобулина
Снижение параметров биофизического профиля
плода
46.
Ведение беременностиПри сроке беременности 41 недели, отсутствии признаков родовой
деятельности, недостаточной готовности организма к родам –
госпитализация в родильный дом, детальное обследование,
постоянное наблюдение за состоянием матери и плода,
подготовка к родоразрешению
Для определения срока и метода разрешения необходимо:
Установить наличие и степень перенашивания беременности
Оценить состояние плода по результатам объективного и
дополнительных исследований
Определить состояние плаценты: соответствие ультразвуковых
признаков зрелости плаценты гестационному сроку, наличие
патологических структурных изменений в плаценте, степень маловодия
Установить степень готовности шейки матки к родам
Определить размеры плода и размеры таза матери
47.
Ведение беременностиКЕСАРЕВО СЕЧЕНИЕ показано при перенашивании
беременности в сочетании с другими неблагоприятными
факторами: возраст первородящей более 30 лет, крупный
или гипертрофический плод, отсутствие готовности шейки
матки к родам, хроническая гипоксия плода, тазовое
предлежание, отягощенный акушерско--гинекологический
анамнез
При благоприятной акушерской ситуации,
удовлетворительном состоянии плода и отсутствии
других отягощающих факторов необходимо
ПОДГОТОВИТЬ ШЕЙКУ МАТКИ К РОДАМ: эстрогены,
простагландины E2
48.
Осложнения запоздалых родов---длительный патологический прелиминарный период,
-дородовое или раннее излитие околоплодных вод,
-слабость или дискоординация родовой деятельности
- затяжное течение родов
-гипоксия плода,
-клиническое несоответствие таза матери и головки плода,
- повышенная частота кровотечений в последовом и раннем
послеродовом периодах,
-патология отделения и выделения последа
49.
Течение и ведение родовПосле рождения ребенка диагноз перенашивания беременности
верифицируют на основании выявления признаков перезрелости у плода.
Отсутствие пушковых волос
Отсутствие казеозной смазки
Повышенная плотность костей черепа
Узость швов и родничков
Удлинение ногтей
Зеленоватый оттенок кожи
Сухая «пергаментная» мацерированная кожа
«Банные» ладони и стопы
Снижение тургора кожи
Слабая выраженность слоя подкожной жировой клетчатки
Признаки перенашивания при осмотре последа и оболочек: жировое
перерождение, кальцификаты, желто-зеленое прокрашивание оболочек
50.
БЛАГОДАРЮ ЗАВНИМАНИЕ

















































 Медицина
Медицина








