Похожие презентации:
Клиническая симптоматология гепатитов и циррозов печени
1.
КЛИНИЧЕСКАЯСИМПТОМАТОЛОГИЯ
ГЕПАТИТОВ И ЦИРРОЗОВ
ПЕЧЕНИ
2.
3.
ХРОНИЧЕСКИЙГЕПАТИТ
(ХГ)
–
это
полиэтиологический
диффузный
воспалительный
процесс в печени без перестройки ее структуры,
продолжающийся более 6 месяцев и эволюционирующий
или не эволюционирующий в цирроз печени.
Классификация хронических гепатитов. В соответствие с
решением Всемирного конгресса гастроэнтерологов
(Лос-Анджелес, 1994) предлагается выделять следующие
ХГ:
I. По этиологии:
- вирусный гепатит (хронический вирусный гепатит B, C,
D, хронический вирусный гепатит неизвестного типа);
- аутоиммунный гепатит;
- хронический медикаментозный гепатит;
- алкогольный гепатит;
4.
- токсический гепатит;- криптогенный (идиопатический) хронический
гепатит.
II. Морфологически:
- хронический активный гепатит (агрессивный) с
различной степенью активности (с умеренной
активностью; с резко выраженной активностью;
некротизирующая форма; с внутрипеченочным
холестазом);
- хронический персистирующий гепатит;
- хронический лобулярный гепатит.
III. По фазе течения:
- обострение;
- ремиссия.
5.
6. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Установленаэтиологическая
связь
хронического
вирусного гепатита (ХВГ) с острыми вирусными
гепатитами B, C, D, F и G. При этом ведущее значение
в формировании хронического процесса, как правило,
принадлежит легко протекающим желтушным,
безжелтушным и субклиническим формам острых
вирусных гепатитов B, C, D, F и G с затяжным
течением. Развитию ХВГ способствуют такие
неблагоприятные
факторы,
как
поздняя
госпитализация больных с острым гепатитом,
неправильное лечение, преждевременная выписка,
отягощенный
преморбидный
фон,
наличие
сопутствующих
хронических
заболеваний,
употребление алкоголя, наркотиков, а также
суперинфицирование
другими
гепатотропными
вирусами, в частности дельта-вирусами при HBVинфекции.
7.
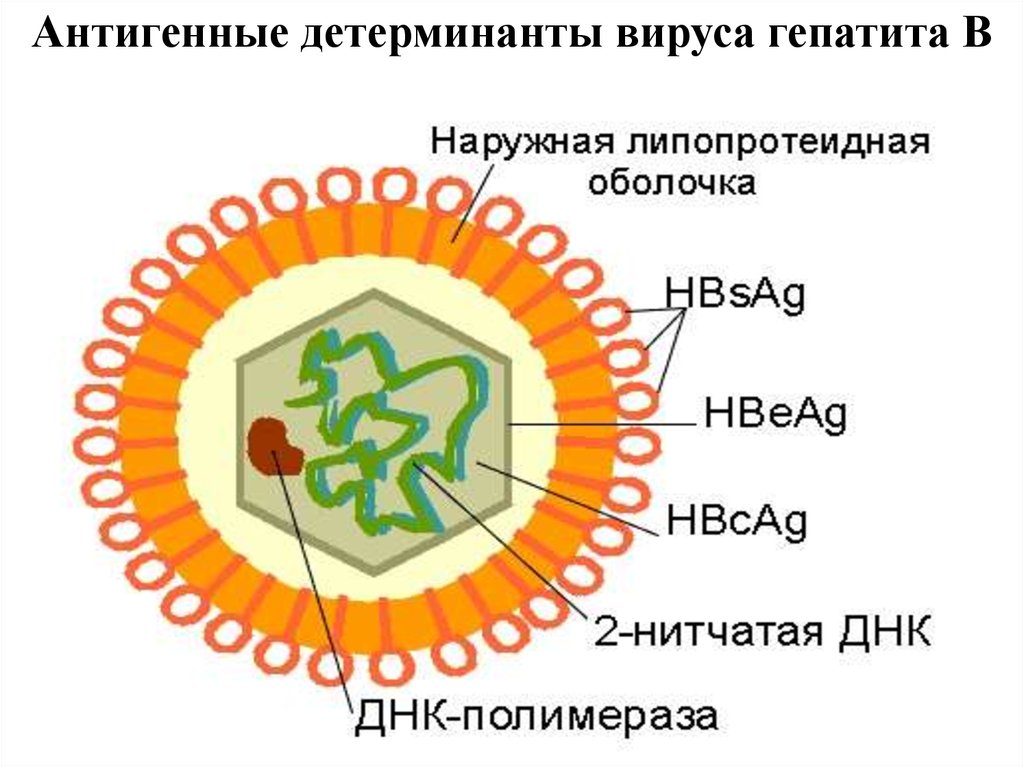
8. Антигенные детерминанты вируса гепатита В
9.
Хронический гепатит С с большой частотой (до90%) формируется из острого вирусного
гепатита. Важной особенностью вируса гепатита
С является его способность к персистенции в
организме и индуцированию ХГ.
Хронический гепатит D формируется в результате
суперинфекции вирусом дельта-носителей HBV и
больных хроническим гепатитом В.
Ведущим механизмом поражения печени при ХВГ
является взаимодействие иммунокомпетентных
клеток с вируссодержащими гепатоцитами. У
больных с ХВГ отмечается неадекватность
иммунного ответа, в результате чего процесс
распознавания антигенов на поверхности
гепатоцитов и их элиминация нарушается и
порой становится невозможной.
10.
ХВГ развивается вследствие недостаточностимакрофагальной защиты и формируется в
следующих условиях.
I. Дефицита Т-системы иммунитета:
- снижения уровня Т-лимфоцитов;
- дисбаланса иммунорегуляции субпопуляций
Т-хелперов и Т-супрессоров;
- слабой сенсибилизации к антигенам вирусов.
II. Депрессии макрофагов (снижения их
функциональной активности).
III. Ослабления системы интерфероногенеза.
11.
IV. Действия эффекторных клеток на мембраныгепатоцитов
с
экспрессией
вирусных
антигенов,
а
также
печеночноспецифического липопротеина.
V. Отсутствия эффективного специфического
антителогенеза по отношению к антителам
вирусов.
VI.
Активация
процессов
перекисного
окисления липидов и лизосомных протеаз.
VII. Включения печени в аутоиммунный
процесс.
При различных формах ХВГ определяются
особенности
иммунологического
реагирования.
12.
ХВГ с минимальной степенью активности (хроническийперсистирующий вирусный гепатит) возникает в
условиях
генетически
обусловленного
слабого
иммунного ответа. Все показатели клеточного звена
иммунитета (Т-лимфоциты, Т-хелперы, Т-супрессоры,
Т-киллеры и др.) пропорционально снижены, что
затрудняет
элиминацию
вируссодержащих
гепатоцитов. В печени воспалительные изменения
слабо выражены.
ХВГ с низкой, умеренной и выраженной степенью
активности (хронический активный вирусный гепатит
со слабой, умеренной и выраженной степенью
активности) развивается в условиях резчайшего
дисбаланса иммунной регуляции. Наблюдается
снижение Т-супрессоров при относительно неизменном
уровне Т-хелперов, что приводит к активности Вклеток и выработке большого количества глобулинов.
13.
Избыток противовирусных антител способствует усилениюцитотоксических реакций и в конечном итоге приводит
к
иммунокомплексному
поражению
печени.
Липопротеиновые мембраны гепатоцитов приобретают
свойства чужеродного антигена, индуцирующего атаку
Т-киллеров, что может закончиться лизисом клетокмишеней, т.е. паренхимы печени.
Наиболее часто ХВГ протекает с преобладанием
цитолитического синдрома (синдром интоксикации в
клинике, повышение активности АлАТ, снижение
протромбинового индекса, диспротеинемия). Реже
диагностируется холестатический синдром (зуд кожи,
повышение активности щелочной фосфатазы, ГГТП и
уровня билирубина в крови, при этом активность АлАТ
повышается в меньшей степени) и аутоиммунный
(астеновегетативный
синдром,
артралгии,
внепеченочные
проявления,
диспротеинемия,
повышение активности АлАТ, гипергаммаглобулинемия,
наличие разного рода аутоантител).
14. КЛИНИЧЕСКАЯ КАРТИНА
Характер клинической симптоматики при ХВГ зависитот степени активности воспалительного процесса в
печени и длительности течения заболевания.
Часто
выявляется
астеновегетативный
синдром.
Обычно больные жалуются на повышенную
утомляемость и слабость, более выраженную при
ходьбе, особенно после тяжелых физических нагрузок;
становятся
раздражительными,
эмоционально
лабильными, нередко агрессивными по отношению к
близким. В части случаев наблюдаются головная боль,
нарушение сна, вялость, повышенная потливость,
субфебрильная температура.
Диспептический синдром при ХВГ возникает как в связи
с функциональной неполноценностью печени, так и в
связи с весьма частым поражением желчевыводящих
путей, гастродуоденальной зоны и поджелудочной
железы.
15.
Отмечается чувство тяжести в правом подреберье иэпигастральной области, вздутие и боли в животе,
тошнота, отрыжка и непереносимость жирных блюд.
Вместе с тем ухудшение аппетита наблюдается лишь у
небольшого числа больных.
Желтуха не относится к числу характерных для ХВГ
симптомов. Заболевание, как правило, протекает без
нарушений билирубинового обмена. Синдром желтухи
наблюдается при развитии печеночно-клеточной
недостаточности, при хроническом холестатическом
гепатите.
Геморрагический синдром отмечается у половины
больных.
Он
характеризуется
кожными
кровоизлияниями в виде синяков, носовыми
кровотечениями,
петехиальными
высыпаниями.
Геморрагические проявления обусловлены снижением
синтеза протромбина и других факторов свертывания
крови, в частности, тромбоцитопенией.
16.
Сосудистыепроявления
(так
называемые
внепеченочные знаки) встречаются у 70% больных. К
ним
относятся
телеангиэктазии
(сосудистые
звездочки), капилляриты и пальмарная эритема.
Механизм
возникновения
сосудистых
знаков
связывают с обменными нарушениями в печени и
циркуляцией избыточного количества биологически
активных веществ (кининов, простагландинов и др.)
вследствие недостаточной инактивации их в печени.
Пальмарная эритема (печеночные ладони) наиболее
характерна для больных с умеренной и выраженной
степенью активности ХВГ. Появление пальмарной
эритемы
связано
с
микроциркуляторными
нарушениями.
Гепатомегалия – главный симптом заболевания. Она
может быть единственным клиническим признаком
ХВГ. Печень пальпируется из-под реберного края в
пределах от 0,5 до 8 см, а верхняя граница перкуторно
определяется в VI-IV межреберьях.
17.
Консистенция органа варьирует от плотноэластическойдо плотной в зависимости от степени активности ХВГ
и стадии процесса (обострение или ремиссия). У
многих больных отмечается чувствительность и даже
болезненность печени, особенно в периоде обострения
заболевания, а также при наличии воспалительных
изменений со стороны желчевыводящих путей.
Поверхность
органа
обычно
гладкая,
край
закругленный или острый. В большинстве случаев
отмечается равномерное увеличение правой и левой
долей печени.
Спленомегалия типична для ХВГ, но столь постоянна
как увеличение печени. Поэтому отчетливый
гепатолиенальный синдром наблюдается не у всех
больных, с большей закономерностью проявляясь при
умеренно выраженной степени активности ХВГ.
Селезенка может выступать из подреберья на 0,5-5 см
и больше, имеет плотноэластическую или плотную
консистенцию с ровной поверхностью.
18.
Хронический гепатит В большей частью имеетклинически
сглаженное
малосимптомное
течение.
Диагноз
нередко
первично
устанавливают на основании результатов
лабораторных
исследований
(повышение
уровня АлАТ, определение маркеров HBV) и
биопсии печени.
Отличительной особенностью хронического
гепатита С является торпидное, латентное или
малосимптомное течение; большей частью в
течение длительного времени инфекционный
процесс остается нераспознанным. Заболевание
постепенно прогрессирует с дальнейшим
бурным развитием цирроза печени и/или
первичной гепатокарциномы.
19.
Хронический гепатит D является основной формойболезни при НДV/HBV-суперинфицировании и
может протекать от клинически бессимптомной
формы до манифестной, нередко быстрым
прогрессирующим течением.
Хронический вирусный гепатит с минимальной
степенью
активности
(или
хронический
персистирующий гепатит).
Заболевание характеризуется слабо выраженными
клиническими проявлениями. Общее состояние и
самочувствие
больных
остаются
удовлетворительными. Обычно они жалоб не
предъявляют.
20.
При обострении могут возникать недомогание,вялость, утомляемость, снижение аппетита,
непостоянные боли в животе, иногда тошнота,
реже
рвота.
Еще
реже
проявляются
субиктеричность склер и кожных покровов и
необильные
кратковременные
носовые
кровотечения. Обнаруживаются синяки на
конечностях.
Могут быть внепеченочные знаки – единичные
телеангиэктазии
на
кистях
рук,
коже
предплечий, лице. Может быть расширение
капилляров на лице, спине и груди.
Иногда выявляется сосудистый рисунок на
коже груди.
21.
Нередко основным и единственным признакомявляется увеличение и уплотнение печени. Край
печени остается подвижным, гладким и пальпируется
на 3-4 см ниже реберной дуги. Селезенка
увеличивается редко (до 1-3 см), консистенция ее
мягкая или плотноэластическая, болезненности не
бывает.
При биохимическом исследовании в сыворотке крови
обнаруживаются умеренные признаки цитолиза –
повышение активности АлАТ и АсАТ в 1,5-2 раза.
Чрезвычайно редко отмечается повышение общего
количества билирубина за счет прямой фракции.
Тимоловая проба, протромбиновый индекс находятся в
норме или незначительно изменены. Бывает
гипергаммаглобулинемия
(22-24%)
без
диспротеинемии. Может быть высокое содержание
общего белка – 8,8-9,0 г/л. Иммунологические сдвиги
мало выражены.
22.
Хронический вирусный гепатит с низкой степенью активностиПо анамнестическим проявленипроявле ям этот гепатит напоминает ХВГ
минимальной сте с минимальной степенью активности. Вместе с тем у больных ХГВ с низкой степенью активности в сыворотке крови определяют
более высокий уровень содержания АлАТ и АсАТ –
в 2,5 раза выше нормы. Более часто выявляются
гипергаммаглобулинемия и высокое содержание
общего белка. У трети больных в биоптатах печени
диагностируют гистологические признаки гепатита с минимальной степенью активности патологического процесса в печени.
23.
Хронический вирусный гепатит с умеренной степеньюактивности (или хронический активный гепатит с
умеренной активностью).
ХВГ с умеренной степенью активности является
наиболее частой формой ХГ. В клинике наблюдаются
астеновегетативные явления – слабость, вялость,
утомляемость, потливость, повышенная возбудимость,
плохой сон, головная боль, пониженное питание,
тошнота, отрыжка, болевой синдром - тупые боли в
правом подреберье возникают (не всегда) чаще после
физической нагрузки (бег, прыжки и т.д.). Отмечаются
внепеченочные знаки – синяки на ногах, руках,
телеангиэктазии; пальмарная эритема наблюдается у
50% больных. Иктеричность кожных покровов бывает
редко и разной степени. Постоянным симптомом
является гепатомегалия. Печень выступает из-под
реберной дуги на 4-5 см, умеренно плотная,
малоподвижная, иногда болезненная.
24.
Почтивсегда
определяется
увеличение
селезенки (2-3 см). Иногда появляется сыпь,
артралгия, лихорадка, поражение почек. В
биохимическом анализе крови определяются
гипербилирубинемия,
постоянное
или
временное резкое повышение активности АлАТ
и АсАТ (в 5-10 раз больше нормы типовой
пробы иммунологических тестов). Количество
общего белка увеличено (более 9 г/л).
Отмечается гипергаммаглобулинемия (больше
20%) с диспротеинемией.
25.
Хронический вирусный гепатит с высокойстепенью активности (или хронический активный
гепатит с высокой активностью).
Характеризуется резко выраженными клиникоиммунологическими
нарушениями,
напоминающими СКВ. Отмечается большое
количество
жалоб,
укладывающихся
в
астеновегетативный и диспептический синдромы.
Часто у больных имеются иктеричность кожных
покровов и склер, внепеченочные знаки. Печень
достигает огромных размеров, плотная и твердая.
Край ее неровный, фестончатый, но гладкий.
Пальпируется увеличенная и плотная селезенка (34 см). Печень не всегда больших размеров, иногда
может быть небольшой и дрябловатой.
26.
В этих случаях селезенка больших размеровпринимает на себя часть нагрузки. У части
больных наблюдаются сыпь, артралгии,
лихорадка, поражения, похожие на коллагеноз
(артропатии,
полисерозит,
васкулит,
гиперпротеинемия). В крови обнаруживаются
LE-клетки.
На
фоне
постоянного
или
периодического повышения активности АлАТ и
АсАТ (в 10 раз выше нормы) определяются
гипербилирубинемия,
гипергаммаглобулинемия, диспротеинемия. Повышены показатели
тимоловой пробы и количество липопротеидов,
снижен протромбиновый индекс и сулемовый
титр.
27.
Хронический вирусный гепатит с холестазом (илихронический активный гепатит с холестазом).
Довольно редкая форма. Самочувствие больного
удовлетворительное.
Интоксикации
нет.
Гепатомегалия умеренная (4-6 см), не всегда
увеличена селезенка. Нередко больные поступают
в стационар с диагнозом вирусного гепатита А.
Выраженная желтуха и зуд кожи. Кожный зуд
предшествует желтухе, появляясь за несколько
месяцев и даже лет до окрашивания кожных
покровов.
Быстро ухудшаются показатели крови – билирубин
до 300 мкмоль/л и выше, нарастает активность
ферментов. Происходит развитие билиарного
цирроза печени.
28.
Главные признаки – затянувшаяся желтуха (2-4месяца) и признаки нарушения экскреторной
функции
печени
(гипербилирубинемия,
гиперхолестеринемия,
гиперлипидемия,
повышенная активность щелочной фосфатазы и
др.),
гипергаммаглобулинемия
и
гиперферментемия.
При
ХВГ
обычно
в
патологический процесс вовлекаются многие
органы и системы.
Изменения сердечно-сосудистой системы обычно
незначительны и выявляются редко. У ряда
больных диагностируются приглушение тонов
сердца, короткий систолический шум у верхушки
сердца, снижение АД. В отдельных случаях
определяется акцент II тона на легочной артерии.
29.
У больных ХВГ в фазе обострения можетпонижаться
диурез,
иногда
развиваются
альбуминурия, микрогематурия, цилиндрурия.
Поражение ЦНС характеризуется появлением
таких
симптомов,
как
головная
боль,
раздражительность, плаксивость, возбудимость,
расстройства
сна,
снижение
памяти,
головокружения.
Реже определяются нарушения в поведении –
больные становятся агрессивными и негативными.
При поражении межуточных отделов головного
мозга могут возникать длительное повышение
температуры тела, гинекомастия, извращение
обмена веществ и как следствие – ожирение или,
наоборот, похудание.
30.
Важными критериями оценки течения ХВГ являютсяхарактеристика и частота обострений. Последние могут
быть обусловлены интеркуррентными заболеваниями,
употреблением наркотиков, алкоголя и погрешностями в
диете. Наиболее частым признаком обострения служит
повышение
активности
АлАТ
(«биохимическое
обострение» при отсутствии клинических симптомов).
Кроме того, могут быть клинико-биохимические
обострения с развитием клинической симптоматики,
свойственной ХВГ.
Следует отметить, что ХВГ с минимальной и низкой
степенью активности и ХВГ с умеренной и высокой
степенью активности у части больных могут протекать
бессимптомно вплоть до момента развития цирроза
печени, клиническая картина которого зависит от
стадии патологического процесса и его активности.
31.
32. ДИАГНОСТИКА
ХВГ диагностируют на основании длительнопротекающего
(более
6
месяцев)
воспалительного
процесса
в
печени,
обусловленного вирусами гепатита B, C, D, F и
G, при этом ведущим клиническим симптомом
является различной степени выраженности и
гепатоспленомегалия в сочетании с признаками
астенического и диспептического синдрома, а
также сосудистыми изменениями.
33.
Критерии ранней диагностики ХВГ:- стойкое увеличение печени (плотная, реже
болезненная);
- стойкое увеличение селезенки;
стойкое
или
волнообразное
повышение
активности
ферментов,
билирубина,
беталипопротеидов, показателей тимоловой пробы,
прогрессирующая
диспротеинемия,
гипергаммаглобулинемия, снижение сулемового
титра, частое обнаружение маркеров гепатита А, B,
C, D, F и G.
Для
диагностики
особое
значение
имеют
лабораторные методы иследования, и в первую
очередь, определение в сыворотке крови маркеров
вирусных гепатитов B, C, D, F и G.
34.
У больных хроническим гепатитом В в периодобострения болезни в сыворотке крови с большим
постоянством обнаруживаются HBsAg, HBeAg,
ДНК HBV и анти-HBc IgM, тогда как в период
ремиссии в сыворотке крови выявляются HBsAg,
анти-HBе, анти-HBc и непостоянно - ДНК HBV.
Независимо от фазы патологического процесса в
печени в сыворотке крови постоянно определяются
HBsAg и анти-HBе IgG. Наряду с этим при
гистологическом исследовании биоптатов печени
обнаруживают ДНК HBV и антигены вируса.
О полном выздоровлении можно говорить в случае
полного прекращения репликации вируса, когда в
сыворотке крови определяются анти-HBc, антиHBе и анти-HBc IgG, а в ткани печени отсутствуют
ДНК HBV и антигены вируса.
35.
Хроническийгепатит
С
подтверждается
качественными
и
количественными
определениями РНК HCV в сыворотке крови и
тканях печени. Наличие в сыворотке крови общих
анти-HCV в подавляющем большинстве случаев
служит маркером хронического гепатита С.
Хронический
гепатит
D
подтверждается
обнаружением в сыворотке крови РНК HDV или
косвенно – наличием анти- HDV IgМ и антигеном
вируса. При этом маркеры репликативной
активности вируса гепатита В (HBeAg, анти-HBc
IgM и ДНК HBV) либо отсутствуют, либо
выявляются в низких титрах. Однако, HBsAg
обнаруживается практически у всех больных.
Хронические гепатиты F и G подтверждаются
такими же методами, как и хронический гепатит С.
36.
Биохимическиеметоды.
С
наибольшим
постоянством
обнаруживается
активность
АлАТ и АсАТ, причем активность АсАТ больше,
чем АлАТ, в результате чего коэффициент де
Ритиса, отражающий отношение АсАТ/АлАТ,
превышает единицу.
Меньшее диагностическое значение имеет
определение
фосфатдегидрогеназ,
сорбитдегидрогеназы и др.
С большим постоянством, даже в фазе
ремиссии, отмечается повышение 5-й и 3-й
фракции ЛДГ, поэтому для диагностики ХГ
целесообразно определять изоэнзимный спектр
ЛДГ.
37.
Достоверно рано у больных ХВГ повышаетсясодержание общего белка (более 8,8-9,0 г/л) в
сыворотке крови.
В крови определяется пониженное количество
альфа-2-макроглобулина (ингибитор протеолиза). Это очень информативный показатель,
который снижается у больных с ХВГ в 2 раза по
сравнению с нормой.
Для ХВГ с умеренной и выраженной степенью
активности
характерна
стойкая
диспротеинемия за счет повышения содержания
глобулиновых
фракций
(обычно
гаммаглобулина) и снижения количества альбуминов.
38.
У многих больных выявляется стойкоеповышение показателей тимоловой пробы,
бета-липопротеидов и снижение сулемового
титра.
Определение содержания билирубина для
диагностики ХГ имеет ограниченное значение,
т.к. повышенное его количество бывает только
во время обострения.
С большим постоянством при ХВГ повышается
содержание общего холестерина и возрастет
активность щелочной фосфатазы, нередко
отмечается
снижение
протромбина
и
фибриногена.
39.
Из дополнительных методов для диагностикиХВГ большое значение имеют:
- метод эхогепатографии, который отражает
степень
уплотнения
и
склерозирования
печеночной паренхимы, т.к. склерозированная
ткань более интенсивно отражает ультразвук,
чем непораженная или воспалительная ткань
без выраженных признаков фиброза. Этот метод
дает информацию о циррозе на поздних стадиях
гепатита;
- метод реогепатографии позволяет получать
дополнительную информацию о состоянии
внутрипеченочного кровообращения;
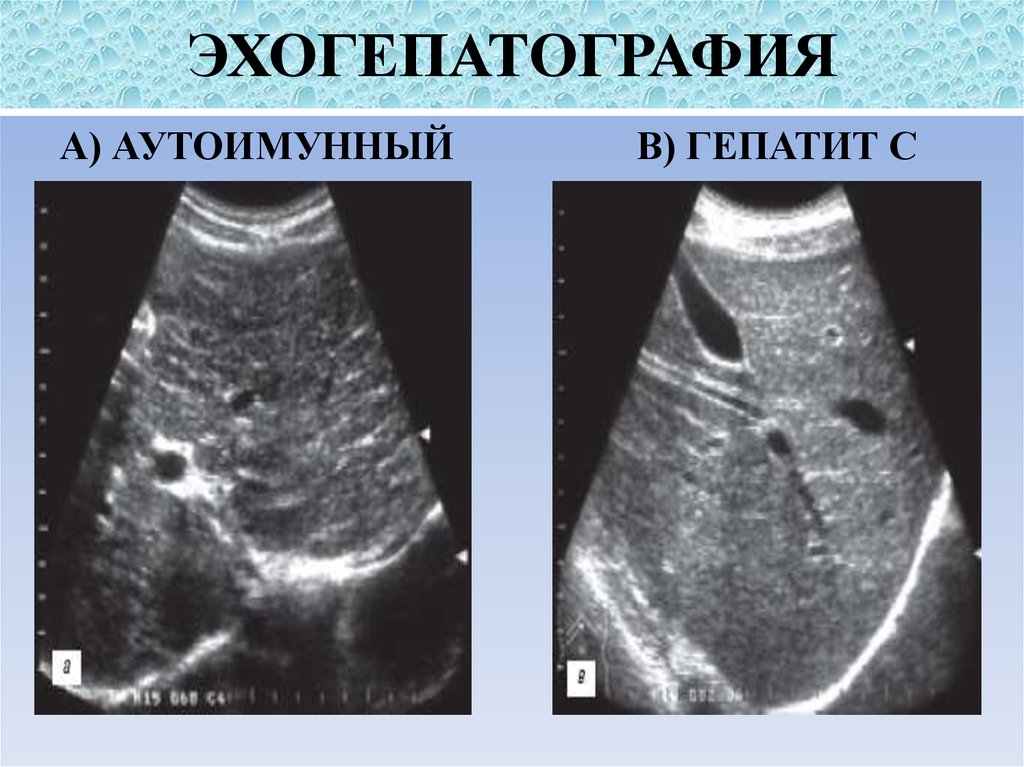
40. ЭХОГЕПАТОГРАФИЯ
А) АУТОИМУННЫЙВ) ГЕПАТИТ С
41.
- пункционная биопсия печени, которая должнапроводиться
на
заключительном
этапе
обследования больного и главным образом при
решении вопроса о характере активности
патологического процесса в печени. Результат
биопсии необходимо учитывать в совокупности
с клинической симптоматикой и результатами
лабораторного обследования. Биопсию надо
проводить осторожно, т.к. возможно развитие
желчного перитонита;
- метод сканирования печени с использованием
коллоидного технеция-99 (гепатохолецистостинтиграфия). Такое исследование проводится
с 9-летнего и только при явном циррозе печени.
42.
43.
Цветная сканограмма печени при хроническом активном гепатите: печеньувеличена, нижняя граница ее значительно опущена; распределение
радионуклида неравномерное, интенсивность накопления повышена.
44. ПРИНЦИПЫ ЛЕЧЕНИЯ
При ХВГ в стадии ремиссии больным не требуетсялечения. Необходимо соблюдать режим и диету.
С целью профилактики обострений можно
назначать периодически прием гепатопротекторов,
поливитаминов и желчегонных средств.
При
обострении
ХГ
больного
нужно
госпитализировать в стационар и проводить
адекватную терапию.
Базисная терапия включает:
- диету – стол № 5 с индивидуальными
модификациями,
с
ограничением
соли,
минеральной воды; показаны витамины С, Р, Е и
др.;
45.
- средства, нормализующие биоценоз кишечника(лакто- и колибактерин, бификол и др.).
Целесообразно использовать лактулозу, энтеродез,
энтерол, при необходимости – панкреатин,
энзистал, фестал и др.;
- гепатопротекторы: силибор, легалон, карсил,
рибоксин, цитохром С, гептрал, гепарген,
эссенциале, гепалиф и др.;
- настои – отвары лекарственных трав,
обладающих
противовирусным
(зверобой,
календула, чистотел и др.) и слабовыраженным
желчегонным
и
преимущественно
спазмолитическим действием (чертополох, мята,
спорыш и др.);
- лечение у больных сопутствующих заболеваний.
46.
Синдром цитолиза требует в/в введения белковыхпрепаратов (10%-ного раствора альбумина,
плазмы),
факторов
свертывания
крови
(свежезамороженная
плазма),
проведения
обменного переливания свежегепаринизированной
крови,
использования
методов
экстракорпоральной детоксикации.
Холестатический
синдром
купируют
путем
назначения
адсорбентов
желчных
кислот
(холестирамин,
билигнин),
адсорбентов
(полифепан, карболен), препаратов ненасыщенных
жирных кислот (урсофальк, хенофальк и др.).
Аутоиммунный синдром требует применения
иммунодепрессантов,
азатиоприна
(имурана),
делагила, ГКС, а также плазмосорбции.
47.
Оправдано применение противовирусных ииммуномодулирующих препаратов.
I. Аденинарабиназид (АРА-А) в разных дозах – от 5
до 15 мг/кг веса в сутки и более (до 20 мг/кг веса в
сутки).
II.
Синтетические
нуклеозиды
(ингибитор
обратной транскриптазы):
- ЗТС (ламивудин) – 200 мг/сутки;
- ретровир (азидотимидин) – 600 мг/сутки;
- хивид (зальцитабин) – 2,25 мг/сутки;
- фамцикловир (фамвир) – 750 мг/сутки;
- рибавирин (вираза) – 1000-1200 мг/сутки.
III. Интерфероны: роферон А; интрон А; виферон.
48.
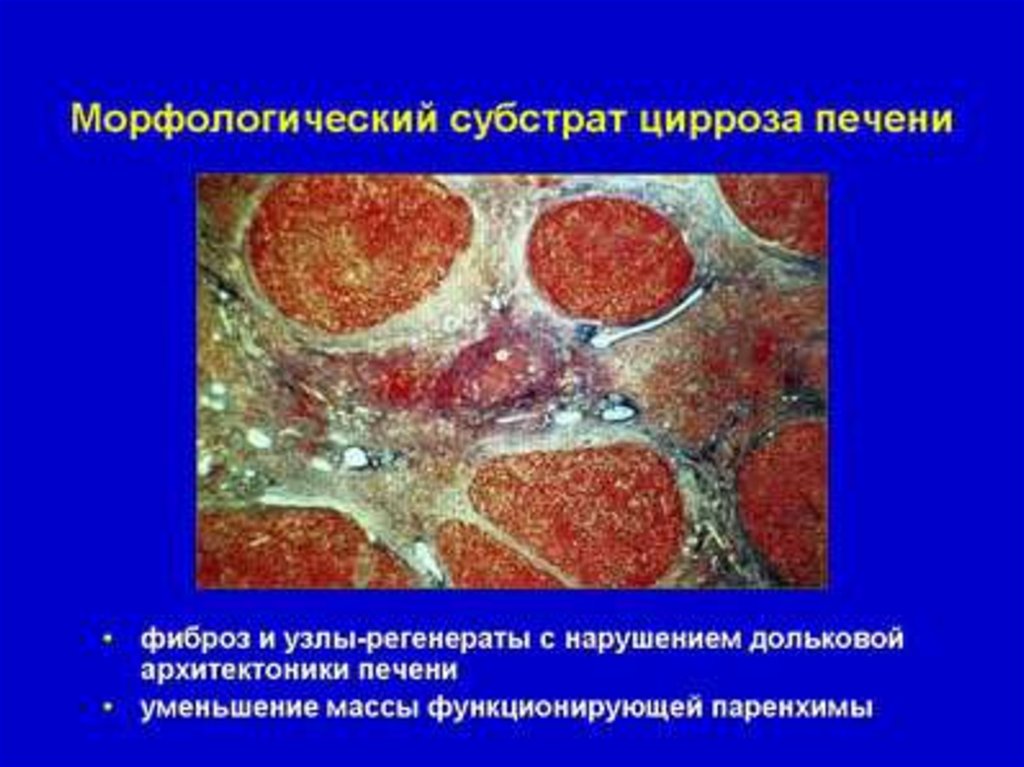
ЦИРРОЗПЕЧЕНИ
(ЦП)
–
хроническое
прогрессирующее
диффузное
заболевание
разнообразной
этиологии
с
поражением
гепатоцитов, выраженными в различной степени
признаками
их
функциональной
недостаточности, фиброзом и перестройкой
нормальной архитектоники печени, приводящей
к
образованию
структурно-аномальных
регенераторных
узлов
и
портальной
гипертензии, а в ряде случаев – к развитию
печеночной недостаточности (Маколкин В.И.,
Овчаренко С.И., 1999).
Классификация. В настоящее время Всемирной
ассоциацией по изучению заболеваний печени и
ВОЗ
рекомендовано
использовать
классификация основанную на этиологическом и
морфологическом принципах.
49.
По этиологии различают циррозы:- вследствие вирусного поражения печени;
- вследствие недостаточности питания;
- вследствие хронического алкоголизма;
- холестатические;
- как исход токсических или токсико-аллергических
гепатитов;
- конституционально-семейные;
- вследствие хронических инфильтраций печени
некоторыми
веществами
с
последующей
воспалительной
реакцией
(гемохроматоз,
гепатоцеребральная дистрофия или болезнь ВильсонаКоновалова);
- развивающиеся на фоне хронических инфекций
(туберкулез, сифилис, бруцеллез);
- прочей этиологии, в том числе возникающие
вследствие невыясненных причин (криптогенные).
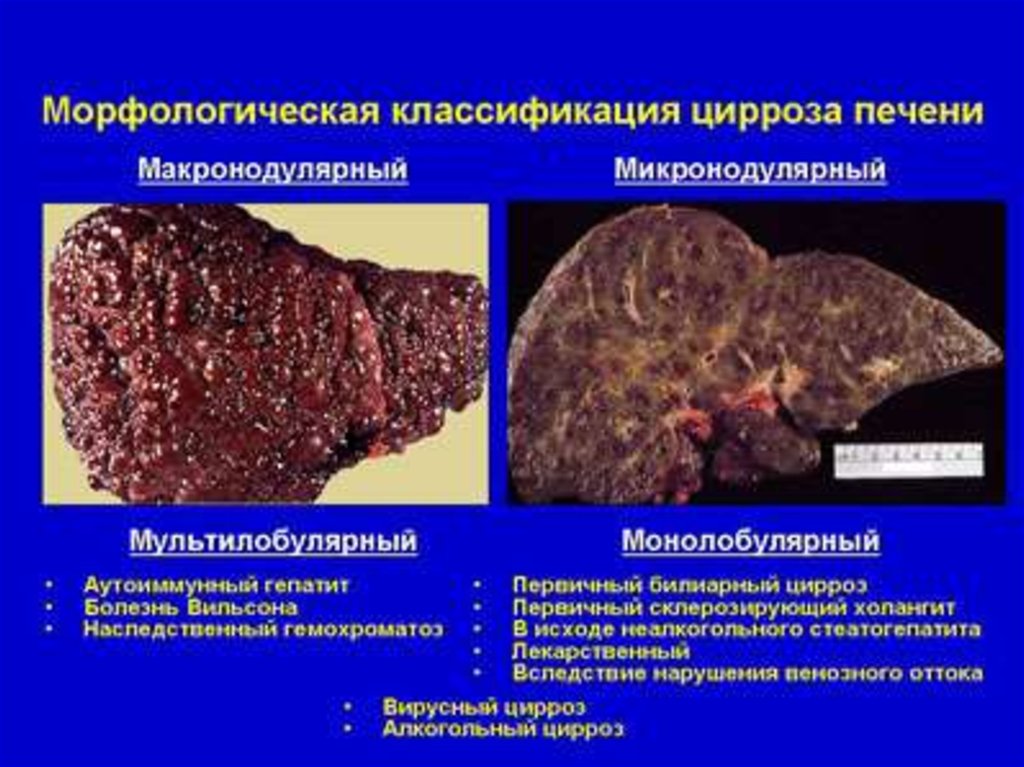
50.
По морфологическим и отчасти клиническим признакамвыделяют:
- микронодулярный, или мелкоузловой, цирроз (в основном
соответствует
портальному
циррозу
прежних
классификаций);
- макронодулярный, или крупноузловой, цирроз (по многим
признакам соответствует постнекротическому циррозу);
- смешанный;
- билиарный цирроз (первичный и вторичный).
По активности процесса различают циррозы:
- активные, прогрессирующие;
- неактивные.
По степени функциональных нарушений различают
циррозы:
- компенсированные;
- субкомпенсированные;
- декомпенсированные (Маколкин В.И., Овчаренко С.Н.,
1999).
51.
52. ЭТИОЛОГИЯ
ЦП является полиэтиологическим заболеванием, однакочастота выявления той или иной причины болезни
весьма различна. Примерно 75-80% ЦП имеют
вирусную и алкогольную природу, остальные
этиологические факторы встречаются гораздо реже.
Частота ЦП невыясненной этиологии составляет, по
данным некоторых авторов, 26%. Алиментарный
фактор (недоедание, главным образом дефицит белков
и витаминов, особенно В1, В6 и фолиевой кислоты)
является одной из частых причин ЦП в ряде стран с
тропическим и субтропическим климатом. В странах с
тропическим климатом цирроз нередко возникает на
фоне хронических паразитарных и гельминтозных
поражений
печени.
Токсический
ЦП
может
возникнуть
при
повторных
и
длительных
воздействиях
гепатотоксических
веществ,
при
отравлении пищевыми ядами.
53.
Билиарный ЦП развивается вследствие обтурациивнутри- и внепеченочных желчных протоков и
их воспаления, что приводит к застою желчи
(холестаз). Обменные и эндокринные факторы
также могут быть причиной развития ЦП
(тиреотоксикоз, сахарный диабет и др.). В части
случаев этиология ЦП является смешанной,
заболевание
возникает
в
результате
одновременного
воздействия
на
организм
нескольких факторов. Один и тот же
повреждающий агент может привести к
формированию различных морфологических
вариантов цирроза, а различные этиологические
факторы – к сходным морфологическим
изменениям.
54. ПАТОГЕНЕЗ
Пусковым механизмом патологического процессаявляется повреждение гепатоцита. Гибель паренхимы
вызывает активную реакцию соединительной ткани,
что
в
свою
очередь
оказывает
вторичное
повреждающее воздействие на интактные гепатоциты
и приводит к формированию ступенчатых некрозов –
признаков перехода хронического гепатита в ЦП.
Гибель гепатоцитов является также основным
стимулом регенерации клеток печени, которая
протекает в виде концентрического увеличения
сохранившегося участка паренхимы; это ведет к
образованию
псевдодолек.
Некроз
гепатоцитов
является одной из основных причин воспалительной
реакции. Большую роль играют воспалительные
инфильтраты, распространяющиеся из портальных
полей до центральных отделов долек и приводящие к
развитию постсинусоидального блока.
55.
56.
Воспалительный процесс при ЦП протекает с высокойфибропластической
активностью,
способствующей
новообразованию коллагеновых волокон. Следствием
этих процессов является нарушение кровоснабжения
печеночных
клеток:
формирующиеся
соединительнотканные
септы,
соединяющие
центральные вены с портальными трактами, содержат
сосудистые анастомозы, по которым происходит сброс
крови из центральных вен в систему печеночной вены,
минуя паренхиму долек. Кроме того, развивающаяся
фиброзная ткань механически сдавливает венозные
сосуды в ткани печени; такая перестройка сосудистого
русла печени обусловливает развитие портальной
гипертензии. Вышеописанные процессы способствуют
развитию порочного круга: некроз – воспаление –
неофибриллогенез
нарушение
кровоснабжения
гепатоцитов – некроз. В развитии портальной
гипертензии наибольшее значение имеет сдавление
разветвлений воротной вены узлами регенерирующих
гепатоцитов или разросшейся фиброзной тканью.
57.
Портальная гипертензия является причиной развитияпортокавального
шунтирования,
асцита
и
спленомегалии.
Помимо
застойных
явлений,
увеличению селезенки способствуют разрастание
соединительной
ткани
и
гиперплазия
ретикулогистиолимфоцитарных
элементов.
Портальная гипертензия ведет также к значительному
отеку
слизистой
оболочки
кишечника.
В
прогрессировании хронических заболеваний печени и
развитии
цирроза
имеют
значение
также
иммунологические нарушения, проявляющиеся в
приобретении измененными первичным воздействием
некоторыми белковыми элементами клетки печени
антигенных свойств и выработкой к ним антител.
Комплексы
антиген-антитело,
фиксируясь
на
гепатоцитах,
предопределяют
их
дальнейшее
поражение в ходе иммунологических процессов.
58. КЛИНИЧЕСКАЯ КАРТИНА
Проявления при ЦП варьируют в зависимости отэтиологии, выраженности развития цирротического
процесса, степени нарушения функции печени,
выраженности портальной гипертензии и активности
воспалительного процесса. При ЦП отмечаются
синдромы
астеновегетативный,
диспептический,
геморрагический и синдром гиперспленизма.
Основными клиническими признаками ЦП являются:
- наличие увеличенной плотной печени и селезенки;
- асцит и другие признаки портальной гипертензии;
- печеночные стигматы.
При циррозе боли возникают в области печени, в
подложечной области или по всему животу, имеют
тупой, ноющий характер, усиливают после еды,
особенно жирной, обильного питья и физической
работы.
59.
Причиной болей являются увеличение печени ирастяжение капсулы, появление очагов некроза,
близко расположенных к капсуле, и реактивное
вовлечение в процесс близко расположенных
участков печеночной капсулы. Боли могут быть
связаны
с
воспалением
желчных
путей.
Диспептические явления: снижение аппетита (может
быть анорексия), тяжесть в подложечной области
после еды, подташнивание, метеоризм, расстройства
стула (понос после жирной пищи). Выраженный
метеоризм иногда сопровождается дистензионными
болями в животе. У больных
снижена работоспособность,
наблюдается общая слабость,
быстрая утомляемость и бессонница.
60.
Постнекротическийи
билиарный
циррозы
сопровождаются
лихорадкой
субфебрильного
характера. Лихорадка бывает в большинстве случаев
неправильного,
реже
волнообразного
типа.
Повышение температуры - неблагоприятный симптом,
т.к.
лихорадка
может
свидетельствовать
о
прогрессировании некроза гепатоцитов, а также быть
следствием восходящего холангита (при вторичном
билиарном циррозе). Особенно характерно для
больных портальным ЦП похудание. Больные имеют
типичный вид: исхудавшее лицо с серым или
субиктеричным цветом кожи, яркими губами и
языком, эритемой скуловой области, тонкими
конечностями и увеличенным животом (за счет асцита
и гепатоспленомегалии) с расширенными венами
переднебоковых поверхностей грудной и брюшной
стенки и отеками ног. Истощение связано с
нарушениями пищеварения и всасывания в ЖКТ,
нарушением синтеза белка в пораженной печени.
61.
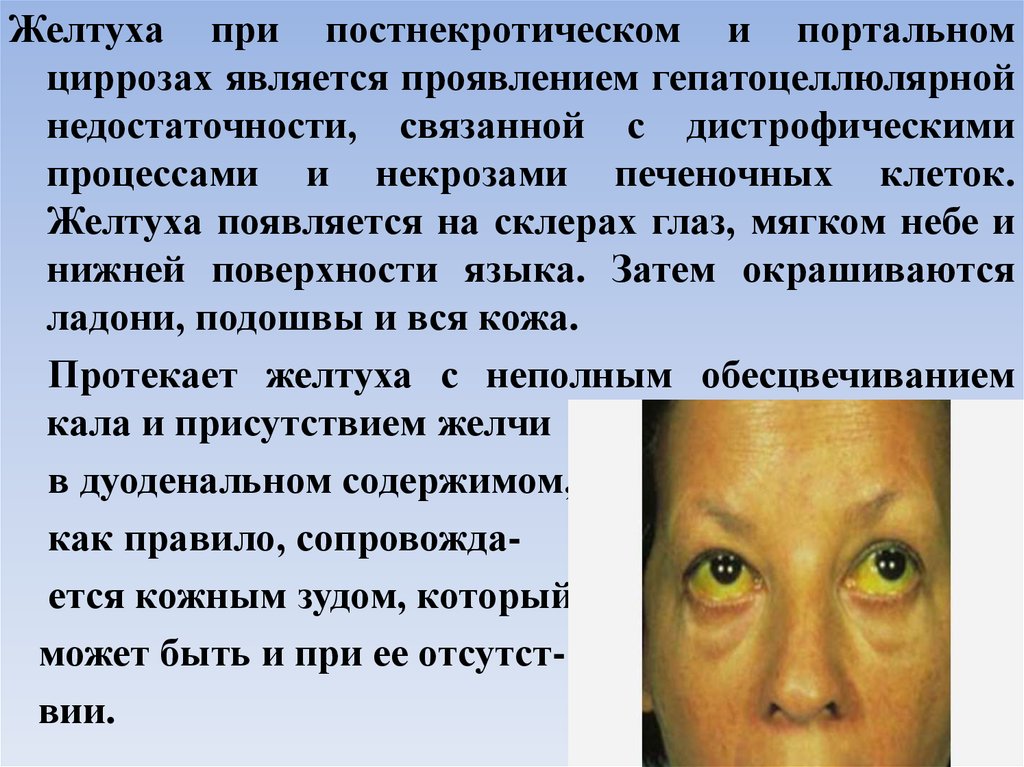
Желтуха при постнекротическом и портальномциррозах является проявлением гепатоцеллюлярной
недостаточности, связанной с дистрофическими
процессами и некрозами печеночных клеток.
Желтуха появляется на склерах глаз, мягком небе и
нижней поверхности языка. Затем окрашиваются
ладони, подошвы и вся кожа.
Протекает желтуха с неполным обесцвечиванием
кала и присутствием желчи
в дуоденальном содержимом,
как правило, сопровождается кожным зудом, который
может быть и при ее отсутствии.
62.
При постнекротическом циррозе в период обостренияжелтуха может быть значительная в том случае, если
процесс деструкции печеночных клеток превышает их
способность к регенерации и служит показателем
плохого прогноза. При портальном циррозе желтуха не
является ранним симптомом и обычно слабо
выражена. При билиарном циррозе желтуха имеет
черты механической. Она обычно более выражена,
чем при других формах цирроза, и ее интенсивность
определяется
степенью
обструкции
желчных
протоков. При длительном течении кожа больного
приобретает
зеленоватый
оттенок
(билирубин
переходит в биливердин). При билиарном циррозе
может наблюдаться буроватый оттенок кожи,
зависящий от накопления в ней меланина. При этой
форме цирроза желтуху сопровождает мучительный
кожный зуд.
63.
При осмотре больного можно выявить так называемыепеченочные стигматы:
- сосудистые звездочки – артериовенозные анастомозы –
наблюдаются
у
большинства
больных.
Они
представляют собой слегка возвышающиеся над
поверхностью кожи ангиомы, от которых лучеобразно
ответвляются мелкие сосудистые веточки. Размер их
достигает 0,1-1 см в диаметре. При давлении пальцем
на сосудистую звездочку она бледнеет вследствие
отекания крови, при прекращении давления
наблюдается
быстрое
заполнение
кровью
телеангиэктазии, происходящее из центра кнаружи.
Располагаются сосудистые звездочки на коже верхней
части туловища: на шее, лице, плечах, кистях и спине,
реже на слизистых оболочках носа, рта и глотки, очень
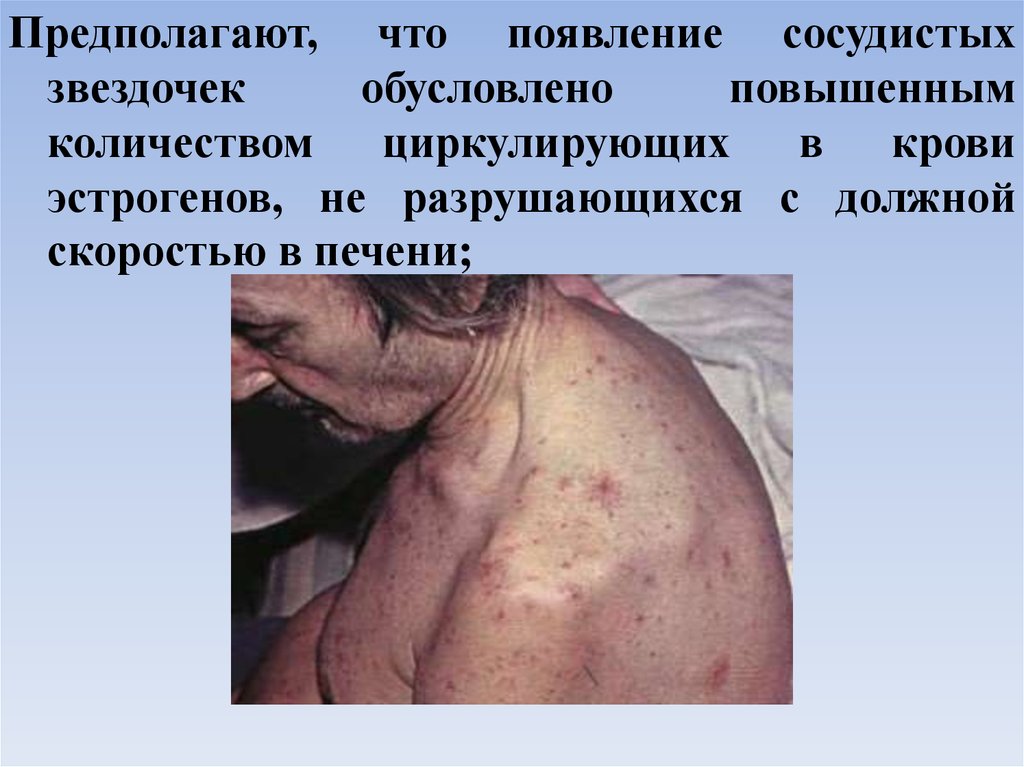
редко на нижней половине туловища. Предполагают,
что появление сосудистых звездочек обусловлено
повышенным количеством циркулирующих в крови
эстрогенов, не разрушающихся с должной скоростью в
печени;
64.
Предполагают, что появление сосудистыхзвездочек
обусловлено
повышенным
количеством циркулирующих в крови
эстрогенов, не разрушающихся с должной
скоростью в печени;
65.
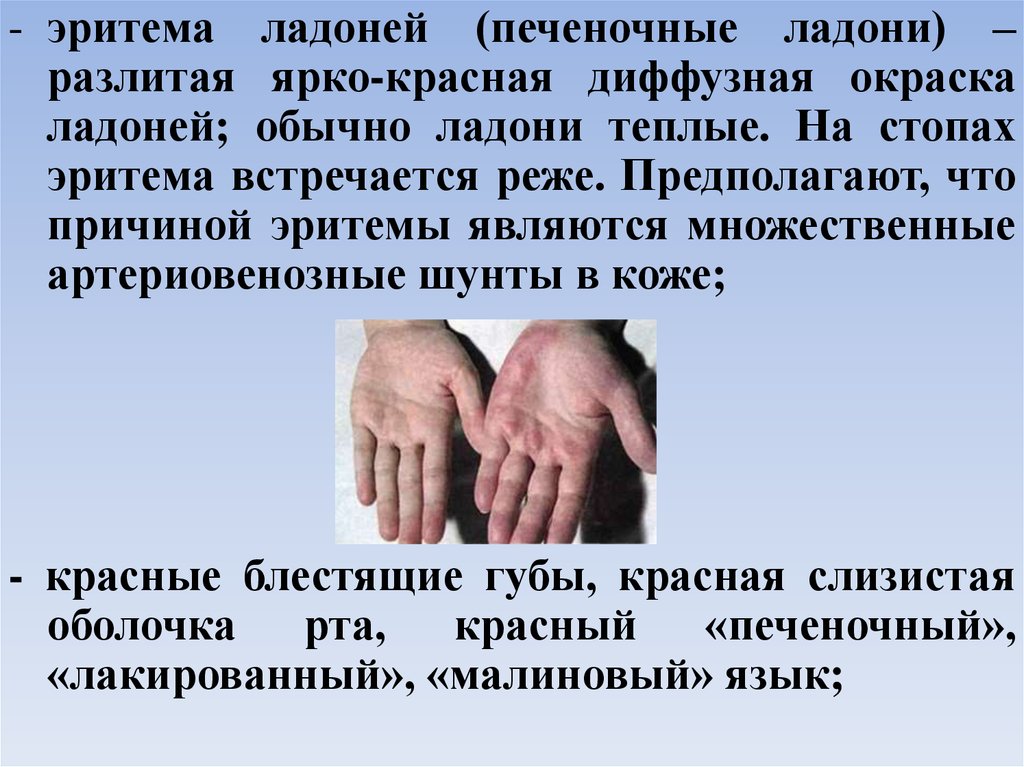
- эритема ладоней (печеночные ладони) –разлитая ярко-красная диффузная окраска
ладоней; обычно ладони теплые. На стопах
эритема встречается реже. Предполагают, что
причиной эритемы являются множественные
артериовенозные шунты в коже;
- красные блестящие губы, красная слизистая
оболочка рта, красный «печеночный»,
«лакированный», «малиновый» язык;
66.
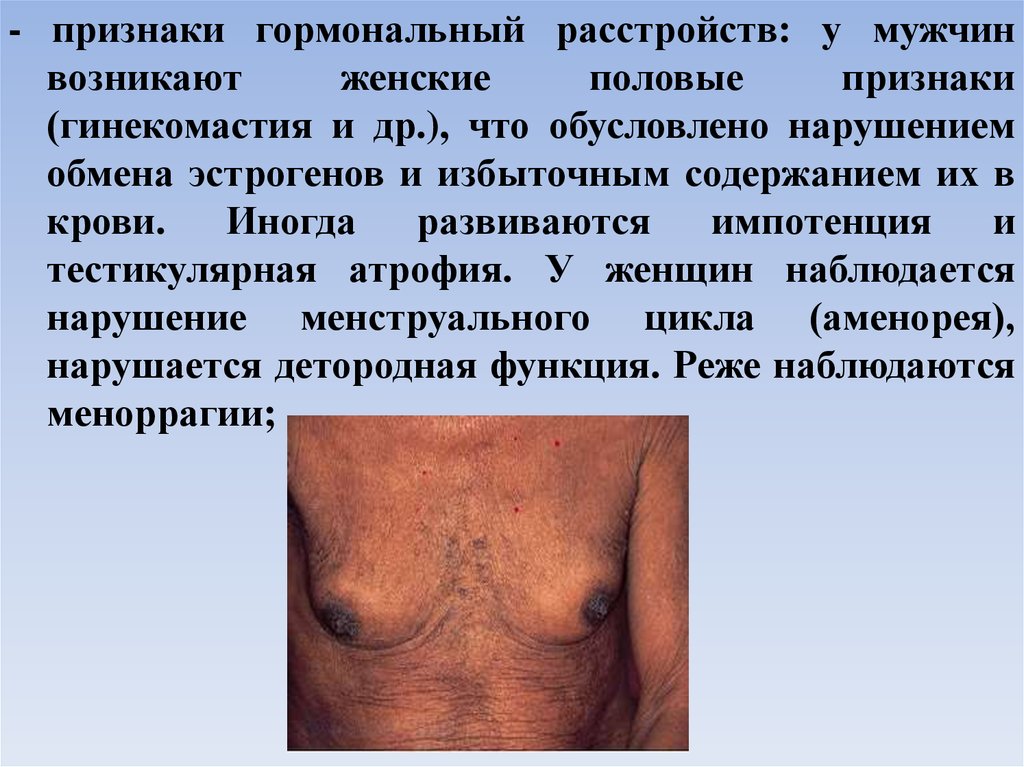
- признаки гормональный расстройств: у мужчинвозникают
женские
половые
признаки
(гинекомастия и др.), что обусловлено нарушением
обмена эстрогенов и избыточным содержанием их в
крови.
Иногда
развиваются
импотенция
и
тестикулярная атрофия. У женщин наблюдается
нарушение менструального цикла (аменорея),
нарушается детородная функция. Реже наблюдаются
меноррагии;
67.
- ксантоматозные бляшки на коже – желтоватокоричневые бляшки, чаще располагающиеся навеках (ксантелазмы), иногда на ладонях, груди,
спине, коленях. Появление их связывают с
повышением уровня липидов и холестерина в
крови и местным внутрикожным отложением
холестерина;
- пальцы в виде «барабанных палочек».
Часто
при
ЦП
выявляется
увеличение
околоушных слюнных желез, контрактура
Дюпюитрена,
периферические
нейропатии.
Увеличение печени может быть равномерным
или с преимущественным увеличением правой
или левой доли. Печень плотная, безболезненная
(может быть малоболезненная) с гладкой, реже
неровной поверхностью, с острым и твердым
краем. В конечной стадии цирроза печень
уменьшается.
68.
Как правило, наблюдается содружественное увеличениеселезенки, оно является очень важным признаком,
подтверждающим диагноз. Размеры селезенки могут
быть от незначительного увеличения до огромных.
Увеличение
селезенки
часто
сопровождается
усилением ее деятельности и проявляется анемией,
лейкопенией и тромбоцитопенией в результате
торможения костномозгового кроветворения. При
билиарном ЦП увеличение селезенки может быть
незначительным. Портальная гипертензия особенно
характерна для портального цирроза, хотя может
наблюдаться
при
различных
формах
ЦП.
Возникновение
этого
синдрома
обусловлено
органическим
нарушением
внутрипеченочного
кровообращения в результате обструкции венозного
оттока
узлами-регенераторами
и
образованием
соединительнотканных перегородок с запустеванием
большей части синусоидов.
69.
Значительно повышается портальное давление до400-600 мм.вод.ст. (в норме 120-150 мм.вод.ст.).
Нарушения портального кровообращения могут
быть компенсированы развитием анастомозов.
Важнейшие портокавальные анастомозы:
- геморроидальное сплетение. При портальной
гипертензии
развивается
варикозное
расширение вен геморроидального сплетения;
пищеводно-желудочное
сплетение.
При
выраженной портальной гипертензии в нижней
части пищевода образуются значительные
варикозные узлы;
- в системе околопупочных вен. При портальной
гипертензии расширенные вены вокруг пупка,
значительно расширяясь и расходясь в разные
стороны, образуют так называемую голову
Медузы.
70.
71.
Четвертымхарактерным
признаком
портальной
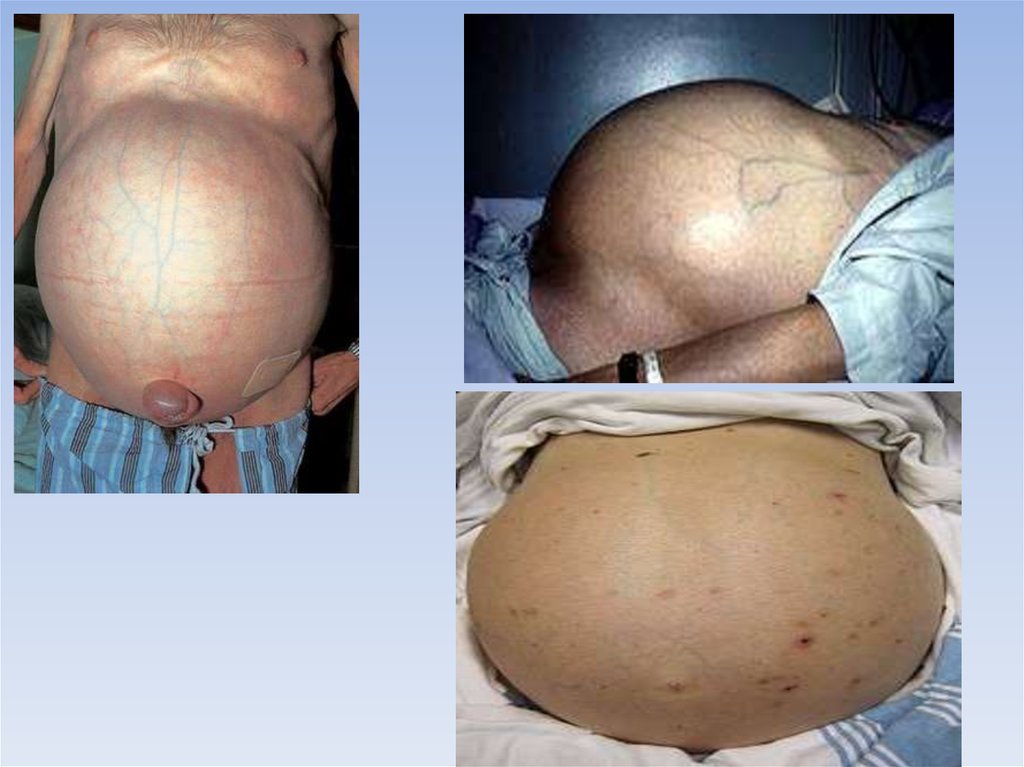
гипертензии является асцит.
Геморрагический синдром встречается примерно у
половины больных ЦП. Массивные кровотечения из
расширенных вен пищевода и желудка, а также
геморроидальных узлов обусловлены повышением
давления
в
этих
венах.
Повторные
носовые
кровотечения могут быть начальным признаком ЦП.
Повторные
кровотечения
из
носа,
маточные
кровотечения,
кожные
геморрагии
обусловлены
нарушением свертываемости крови. Они появляются
при декомпенсации цирроза. При ЦП отмечен высокий
сердечный выброс, повышенное пульсовое давление.
Гемодинамические
расстройства
обусловлены
повышенным содержанием в крови эстрогенов.
72.
Портальный цирроз (цирроз Лаэннека, атрофический,алкогольный,
жировой,
септальный):
его
формирование
связано
с
образованием
соединительнотканных перегородок, фрагментирующих дольки и соединяющих с их центром
портальные поля. Фрагменты долек подвергаются
регенераторным изменениям. В процесс вовлекаются
все дольки печени. Постнекротический цирроз
(постгепатитный, токсический, крупноузловой): его
формирование связано с одномоментными или
повторными некрозами паренхимы. Вслед за
некрозами наступает коллапс сохранившейся стромы.
Спавшаяся
строма
превращается
в
рубцы,
отграничивающие
участки
печеночной
ткани.
Характерны широкие прослойки соединительной
ткани.
В
сохранившейся
печеночной
ткани
начинаются процессы регенерации, приводящие к
образованию узлов различной величины.
73.
Билиарные циррозы: первичный билиарный циррозвозникает вследствие внутрипеченочного холестаза; в
основе
вторичного
билиарного
цирроза
лежит
внепеченочный холестаз.
Возможные осложнения. Наиболее частыми осложнениями
ЦП являются профузные кровотечения из варикозно
расширенных вен кардиального отрезка пищевода и
желудка, геморроидальные кровотечения. Желудочнокишечные кровотечения в виде кровавой рвоты и мелены
возникают в результате разрыва варикозных венных
узлов. Возможно развитие рака печени, а также язв
желудка, которые нередко сопутствуют ЦП. Печеночная
энцефалопатия – комплекс психических и нервномышечных нарушений, обусловленных в основном
токсическим влиянием продуктов азотистого метаболизма
на ЦНС. Терминальный период болезни характеризуется
прогрессированием
признаков
функциональной
недостаточности печеночных клеток с исходом в
печеночную кому. Пищеводно-желудочные кровотечения и
печеночная кома – две наиболее частые причины смерти
больных с ЦП.
74. ДИАГНОСТИКА
Мелкоузловой (портальный) ЦП. Клинический анализкрови выявляет анемию, чаще гипохромную.
Микроцитарная анемия – результат возможных
кровотечений и синдрома гиперспленизма. При
биохимическом исследовании крови в стадии
компенсации
обнаруживаются
незначительные
отклонения в функциональных пробах печени:
гиперпротеинемия, повышение билирубина. В стадии
декомпенсации –
выраженная диспротеинемия
(гипоальбуминемия),
гипегаммаглобулинемия,
положительные
осадочные
реакции,
снижение
содержания протромбина и холестерина, повышение
активности аминотрансфераз. Иммунологические
нарушения. У некоторых больных повышено
содержание IgA (при хроническом алкоголизме).
75.
Радионуклидное сканирование печени производят дляоценки ее структуры. При портальном циррозе
снижена контрастность сканограмм, неравномерно
распределен
радиоактивный
препарат.
Лапароскопия и прицельная биопсия печени не
только выявляют цирроз, но и позволяют
установить его морфологический тип и признаки
активности процесса.
76.
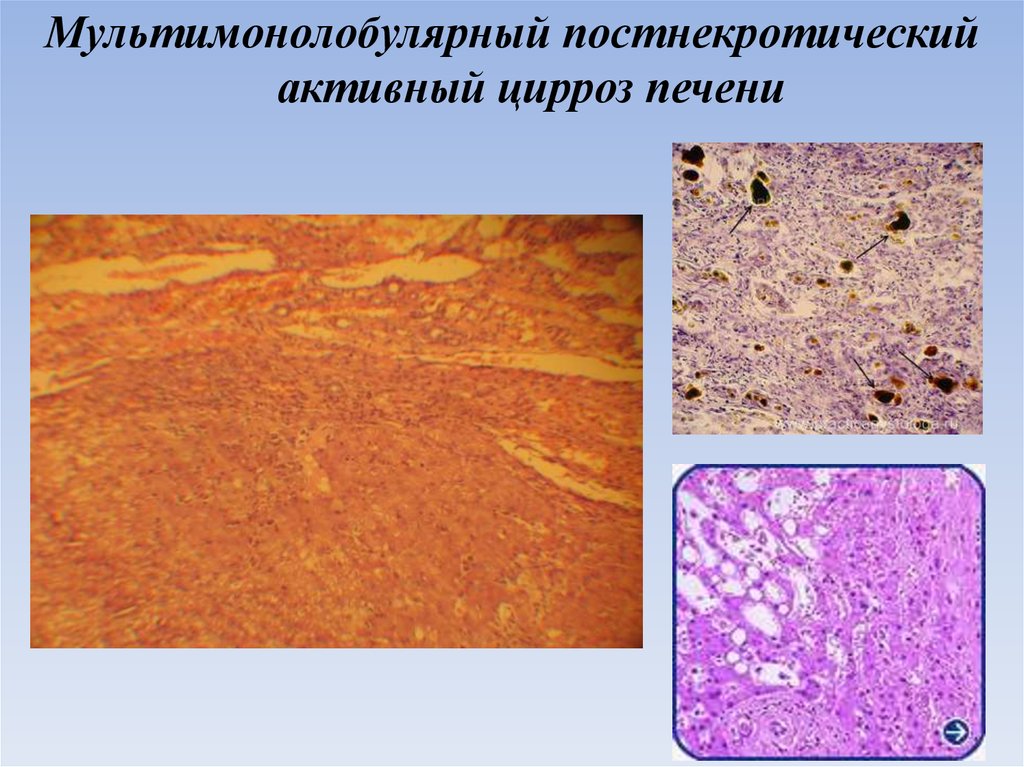
Мультимонолобулярный постнекротическийактивный цирроз печени
77.
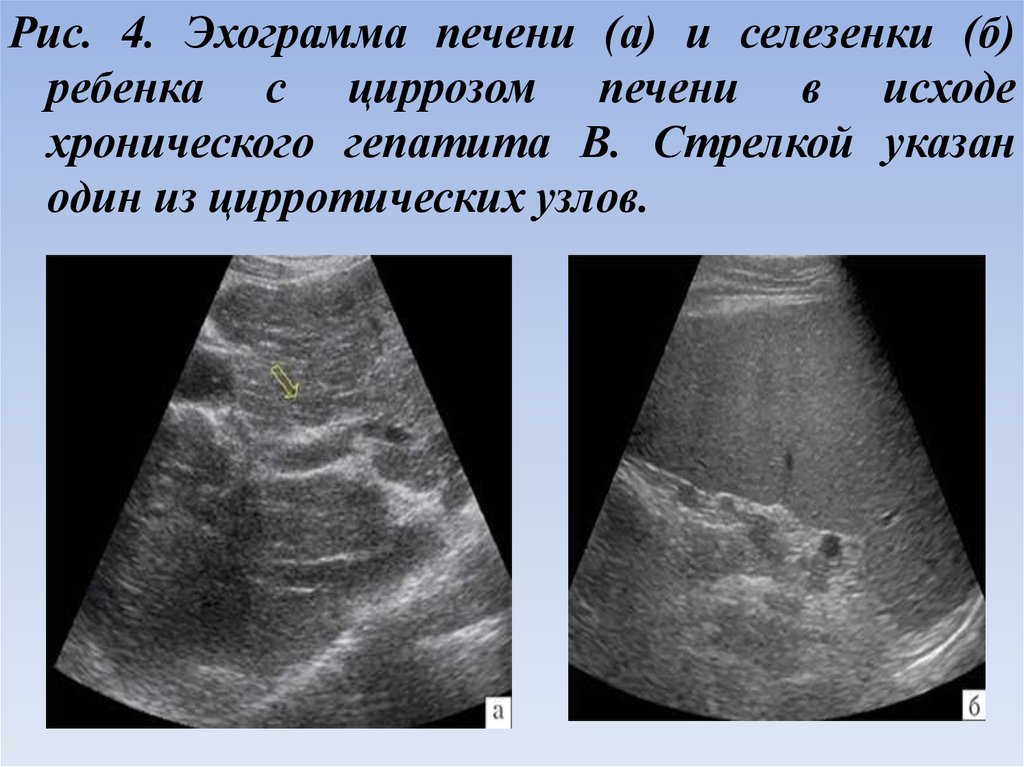
Рис. 4. Эхограмма печени (а) и селезенки (б)ребенка с циррозом печени в исходе
хронического гепатита В. Стрелкой указан
один из цирротических узлов.
78.
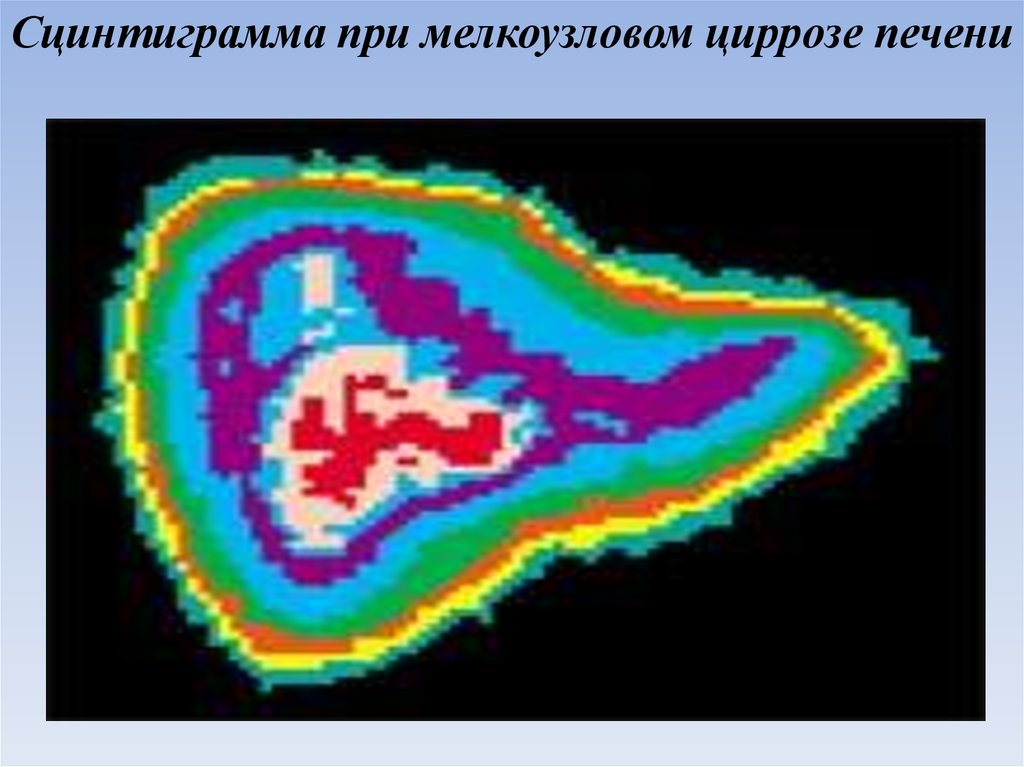
Сцинтиграмма при мелкоузловом циррозе печени79.
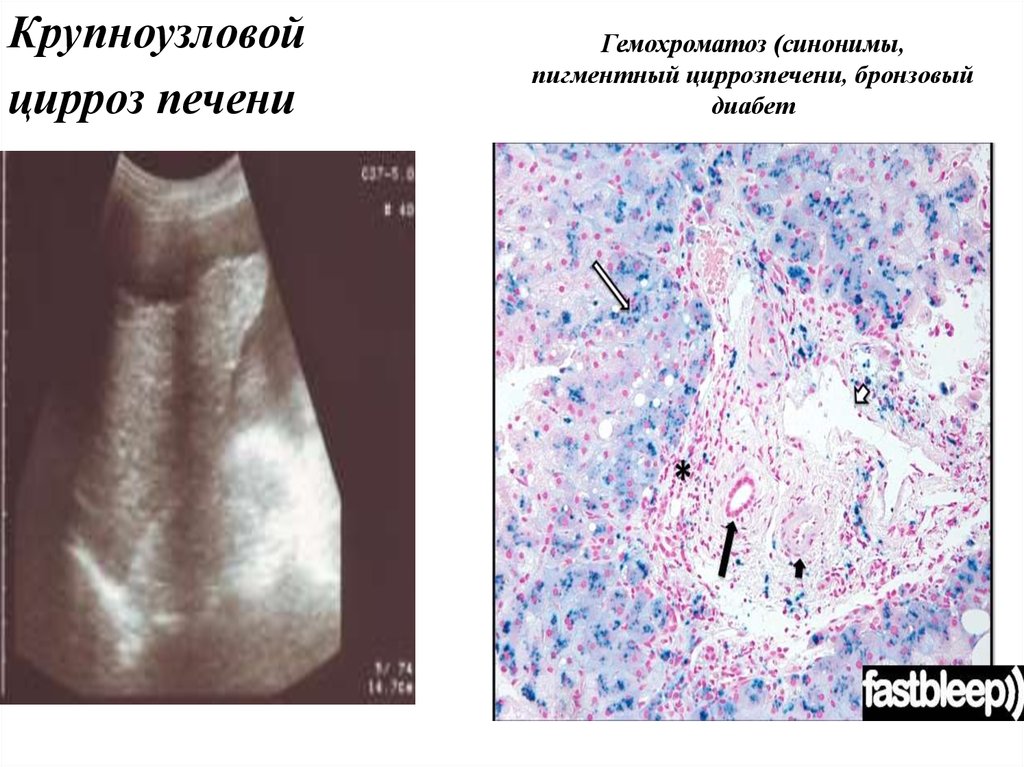
Крупноузловой(постнекротический)
ЦП.
Клинический и биохимический анализы крови:
повышение уровня связанного билирубина,
снижение
содержания
холестерина
и
протромбина, резкое увеличение количества
гамма-глобулинов,
снижение
альбуминов,
изменение осадочных проб (особенно тимоловой),
повышение уровня аминотрансфераз, ЛДГ и ее 4й и 5-й фракции, выраженное изменение
бромсульфалеиновой
пробы.
Явления
гиперспленизма:
анемия,
тромбоцитопения,
лейкопения.
Вирусную
природу
ЦП
подтверждает обнаружение при серологическом
исследовании маркеров вирусной инфекции
(HBsAg,
антител
к
HBsAg
и
др.).
Инструментальные методы исследования – как и
при других ЦП.
80.
Крупноузловойцирроз печени
Гемохроматоз (синонимы,
пигментный циррозпечени, бронзовый
диабет
81.
Билиарные циррозы. Лабораторные признакихолестаза:
- гипербилирубинемия (более 342 мкмоль/л),
увеличивается
количество
связанного
билирубина;
- возрастает
уровень
общих
липидов,
фосфолипидов и холестерина, гамма-глобулинов
и бета-липопротеидов;
- повышается активность щелочной фосфатазы,
гамма-глутамилтранспептидазы ы сыворотке
крови.
Изменение
иммунологических
показателей: повышение титра IgG и IgM,
повышение
СОЭ,
присутствие
антимитохондриальных антител в высоком
титре.
Анти-М-8
характерны
для
прогрессирующих форм заболевания, анти-М-9 –
для доброкачественных форм заболевания.
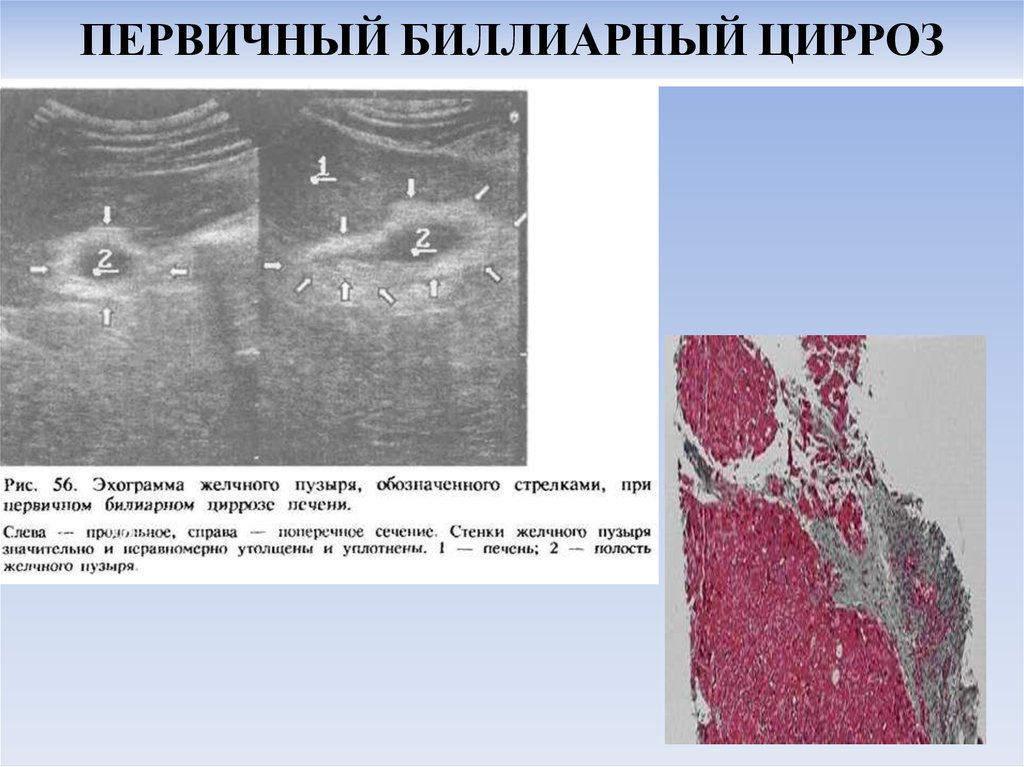
82. ПЕРВИЧНЫЙ БИЛЛИАРНЫЙ ЦИРРОЗ
83.
Инструментальные методы исследования позволяют вбольшинстве случаев выявить причины внепеченочного
холестаза.
Гистологические
признаки
первичного
билиарного
цирроза:
- деструктивные изменения междольковых желчных
протоков;
- отсутствие междольковых протоков более чем в половине
портальных трактов;
- холестаз преимущественно на периферии дольки;
- расширение, инфильтрация и фиброз портальных полей.
При вторичном билиарном циррозе морфологическими
критериями являются:
- расширение внутрипеченочных долек с образованием
желчных ходов;
- некрозы в периферических частях печеночных долек с
образованием желчных «озер»;
- нормальное дольковое строение в отдельных участках
печени.
































































 Медицина
Медицина