Похожие презентации:
Острый лейкоз
1. ОСТРЫЙ ЛЕЙКОЗ
Заведующая кафедройКлинической лабораторной диагностики
д.м.н. , профессор
Новикова И.А.
2. Острый лейкоз
Острый лейкоз ( лейкемия) - злокачественнаяпролиферация
кроветворных
клеток,
возникающая вследствие соматической мутации
в одной стволовой клетке, потомки которой
формируют лейкемический клон. Необходимым
условием развития лейкемического клона
является расстройство процессов клеточной
дифференцировки
и
пролиферации
с
накоплением незрелых форм кроветворных
клеток.
Это гетерогенная группа состояний, которые
различаются
по
этиологии,
патогенезу,
клинической манифестации, ответу на терапию
и прогнозу
Эпидемиология: Взрослые – 3-5 случаев на 100 тыс
населения в год.
Два пика заболеваемости – 5-15 лет, 55-70 лет.
3. Особенности патогенеза острых лейкозов
1.2.
Бластная инфильтрация кроветворных и других
органов.
Первая манифестация острого лейкоза наблюдается
при накоплении бластных клеток более 1012 (1,5 кг
опухоли). Обусловлена способностью лейкозных
клеток к большему числу митозов, чем здоровые
клетки, так как они не созревают и в них не
накапливаются вещества, прекращающие синтез
ДНК. Утрачивается способность к апоптозу.
Угнетение нормальных ростков кроветворения
лейкозные
клетки
выделяют
ингибиторы,
действующие на сохранившиеся нормальные
клетки
выделяют
положительные
стимуляторы,
воздействующие на лейкозные клетки
торможение по принципу обратной связи
механическое вытеснение
4. Клинические проявления острых лейкозов
Клиника разнообразна и неспецифична.Наиболее часто первым проявлением
является кровоточивость.
Клиника определяется тремя группами
факторов:
1. степень угнетения нормальных ростков
кроветворения: анемия, грануло- и
тромбоцитопения.
2. локализация лейкозных инфильтратов
3. Интоксикация (часто параллельно
связана с уровнем мочевой кислоты).
5. Лабораторные показатели при острых лейкозах
Периферическая кровь:Анемия нормо- или макроцитарная (реже)
Лейкоциты в большинстве случаев (50-79%)
увеличены в разной степени – 10-500х109/л. В
формуле – бласты. По морфологии в ряде
случаев лейкозные бласты могут не отличаться
от нормальных бластов КМ, но в большинстве
случаев
характеризуются
полиморфизмом,
атипией (уродливая форма ядер, отсутствие и
увеличение ядрышек, наличие зернистости,
вакуолизация). Бластные клетки хорошо видны
только в тонких мазках.
Лейкемическое зияние (бласты встречаются
параллельно со зрелыми клетками).
Острый лейкоз с лейкоцитозом и бластами в
периферической
крови
называется
лейкемическим.
6. Лабораторные показатели (продолжение)
Периферическая кровь:В 30-50% случаев количество лейкоцитов в
норме или снижено и бласты в формуле
отсутствуют или единичны – это
алейкемическая стадия. Считают, что ее
проходят практически все больные, но не
у всех выявляем.
Нормобластоз
СОЭ ↑
Тромбоцитопения различной степени
Ретикулоциты ↓ или N ( реже).
Биохимия увеличено содержание мочевой
кислоты в сыворотке и моче.
7. Особенности КМ у больных острым лейкозом
Для установления диагноза «острый лейкоз»исследование пунктата КМ обязательно !!!
Костный мозг: тотальная бластная гиперплазия.
Если присутствуют клетки эритроидного и/или
гранулоцитарного рядов, то они обычно с
дегенеративными изменениями. Часто видна
мегалобластоидность
нормобластов
или
типичные мегалобласты (за счет дефицита
потребления фолиевой кислоты и потери
клетками способности к усвоению ФВ).
Мегакариоциты снижены.
Международный порог диагностики ОЛ – 30% и
более бластов в КМ.
Пунктаты КМ должны храниться в течение 5 лет
после смерти больного ОЛ.
8. Клинические стадии – периоды острого лейкоза
Развернутая (первая атака)Полная ремиссия
Выздоровление
Частичная ремиссия
Рецидив
Терминальная
9. Особенности клинических стадий ОЛ
1.2.
3.
4.
5.
6.
Развернутая стадия - время от установления д-за до
эффекта лечения.
Полная
ремиссия.
Основные
критерии
–
нормализация самочувствия, отсутствие признаков
роста опухоли. Кровь: Нв ≥ 110 г/л, тромбоциты ≥
100х109 /л, бластов нет, КМ – бластов не более 5%,
бласты+лимфоидные клетки не более 30%.
Выздоровление - полная ремиссия, длящаяся более 5
лет.
Частичная
ремиссия
разные
состояния
клинического и гематологического улучшения.
Рецидив: ухудшение клинического состояния и
гематологических показателей – снижение Нв,
тромбоцитов, увеличение лейкоцитов за счет бластов,
образование
экстрамедуллярных
очагов
кроветворения (нейролейкоз, гепатит, орхит и др.)
Терминальная стадия - тяжелое состояние, инфекции,
кровоточивость, ↓↓тромбоцитов, эритроцитов на
фоне активного лечения.
10. Дифференциальная диагностика ОЛ
1. Агранулоцитоз в началевыздоровления
2. Апластическая анемия (с
алейкемической стадией
острого лейкоза).
3. Инфекционный мононуклеоз.
11. Международная классификация острых лейкозов (ФАБ).
Основной принцип— характеристика доминирующейпопуляции лейкемических клеток на основании
морфоцитохимических критериев.
I.
Острые нелимфобластные лейкозы
II.
Острые лимфобластные лейкозы
III. Миелодиспластический синдром.
Варианты I:
М1 – острый миелолейкоз без вызревания
М2 – ОМЛ с вызреванием
М3 – Острый промиелолейкоз
М4 – острый миеломонолейкоз
М5 – острый монобластный лейкоз
М6 – острый эритромиелоз
М7 – острый мегакариолейкоз (редкий(
М0 – острый недифференцированноклеточный лейкоз.
Варианты II: L1-, L2, L3
12. Современная диагностика острых лейкозов
Это определение направленности истепени дифференцировки
лейкемических клеток
Морфологические исследования
крови и костного мозга
Цитохимические исследования
Иммунофенотипирование
Цитогенетические исследования
Молекулярно-биологические
исследования
13. Обязательные цитохимические реакции в диагностике лейкозов
Выявление миелопероксидазы (положительна в видезолотисто-желтых
гранул
в
цитоплазме
гранулоцитов, начиная с миелобластов и части
моноцитов, отрицательна – у лимфоидных клеток)
Реакция на липиды с черным суданом В
(положительна – черные или серые гранулы в
цитоплазме
гранулоцитов
и
моноцитов,
отрицательна – у лимфоидных клеток)
Реакция
на
неспецифическую
эстеразу
(положительна в виде серовато-коричневых гранул в
цитоплазме моноцитов, начиная с монобластов).
Реакция на гликоген с реактивом ШИФ (PAS, ШИК)
(положительна – в виде диффузного малиновосиреневого окрашивания в цитоплазме гранулоцитов
и моноцитов, положительна в виде красноватофиолетовых и синефиолетовых крупных гранул в
цитоплазме лимфоцитов)
14. Особенности различных вариантов ОНЛЛ
М1 и М2 – наиболее частая форма у взрослых(60% от всех острых лейкозов взрослых).
Бласты
крупные
и
средние,
ядерно:цитоплазматическое соотношение
1:1 (или высокое). Структура хроматина
нежно-сетчатая, могут быть мелкие
ядрышки, цитоплазма голубая без гранул (у
М1) или с зернистостью и в 30% палочки
Ауэра (у М2). При ОМЛ могут встречаться
единичные созревающие гранулоциты
(миело,
метамиело),
то
есть
нет
абсолютного зияния (чаще при М2).
Цитохимия – пероксидаза+, липиды+,
гликоген + в диффузной форме, эстераза-.
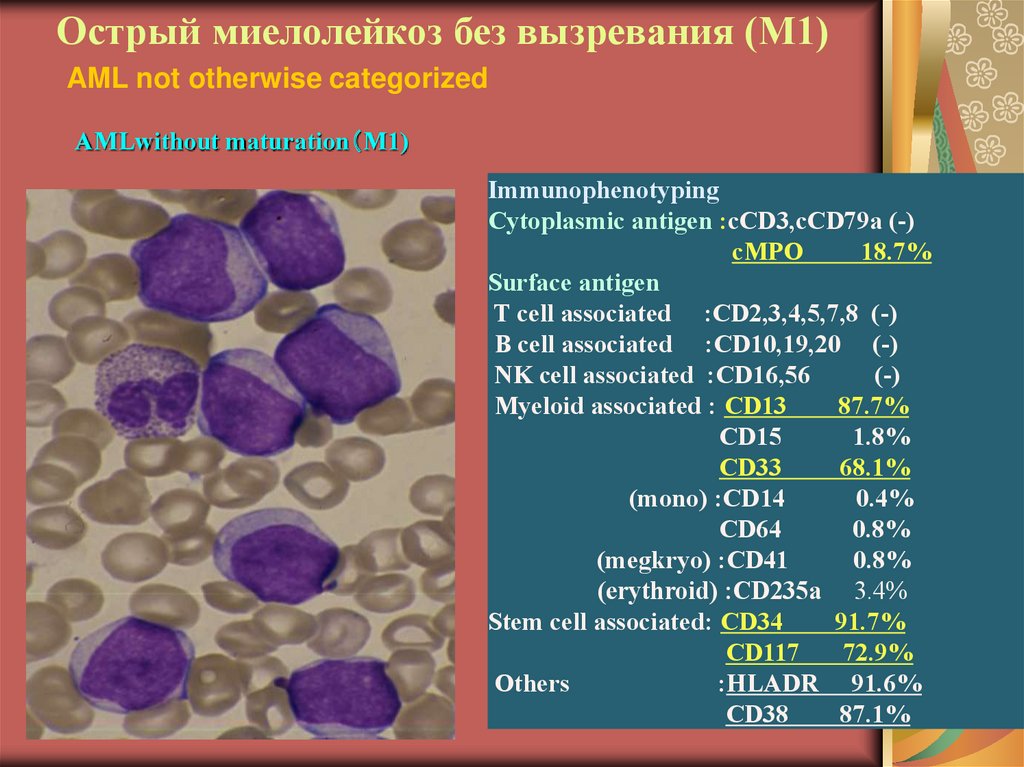
15. Острый миелолейкоз без вызревания (М1)
AML not otherwise categorizedAMLwithout maturation M1)
Immunophenotyping
Cytoplasmic antigen :cCD3,cCD79a (-)
cMPO
18.7%
Surface antigen
T cell associated :CD2,3,4,5,7,8 (-)
B cell associated :CD10,19,20 (-)
NK cell associated :CD16,56
(-)
Myeloid associated : CD13
87.7%
CD15
1.8%
CD33
68.1%
(mono) :CD14
0.4%
CD64
0.8%
(megkryo) :CD41
0.8%
(erythroid) :CD235a 3.4%
Stem cell associated: CD34
91.7%
CD117
72.9%
Others
:HLADR 91.6%
CD38
87.1%
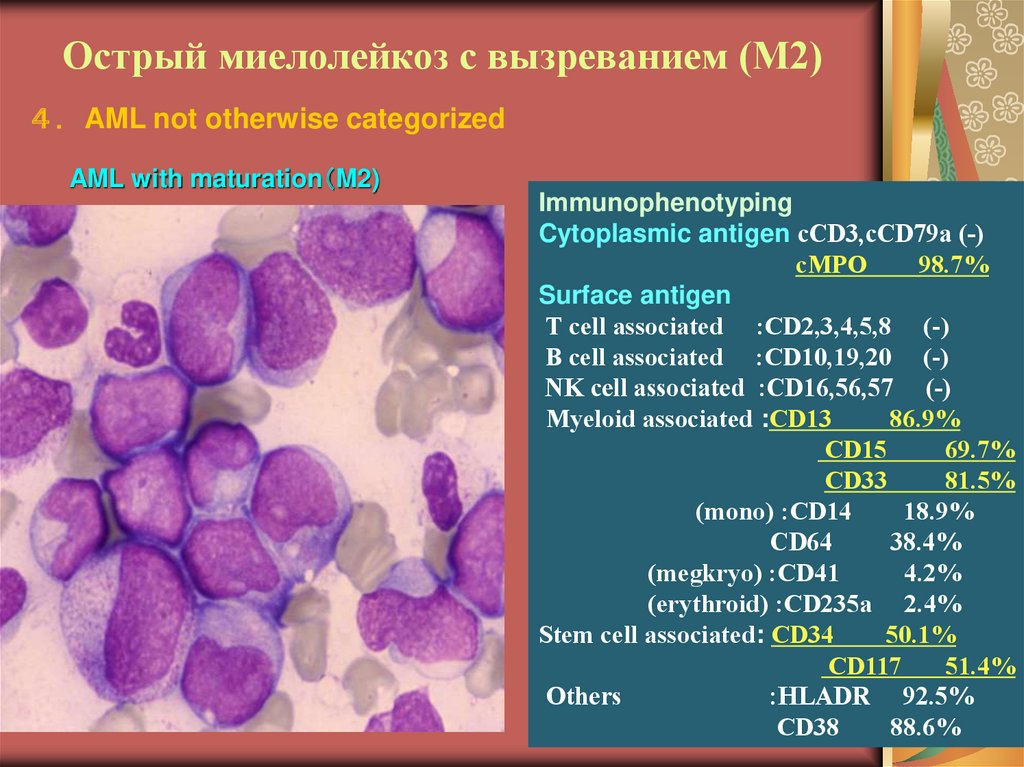
16. Острый миелолейкоз с вызреванием (М2)
AML not otherwise categorizedAML with maturation M2)
Immunophenotyping
Cytoplasmic antigen cCD3,cCD79a (-)
cMPO
98.7%
Surface antigen
T cell associated :CD2,3,4,5,8 (-)
B cell associated :CD10,19,20 (-)
NK cell associated :CD16,56,57 (-)
Myeloid associated :CD13
86.9%
CD15
69.7%
CD33
81.5%
(mono) :CD14
18.9%
CD64
38.4%
(megkryo) :CD41
4.2%
(erythroid) :CD235a 2.4%
Stem cell associated: CD34
50.1%
CD117
51.4%
Others
:HLADR 92.5%
CD38
88.6%
17. Особенности различных вариантов ОНЛЛ
М3 встречается в 3%. Клинические особенности –выраженная кровоточивость из-за развития
ДВС, фибриноген ↓. Особенность морфологии
(используется для диагностики)– выраженный
полиморфизм бластных клеток, гранулярность,
атипия. Цитохимия как при М1 и М2.
Цитогенетический маркер – транслокация 15 и
17 хромосом (онкоген PML/RaRa).
Специфична для М3 цитохимическая реакция на
кислые сульфатированные мукополисахариды,
однако для диагностики достаточно более
простых методов.
М3 хорошо поддается лечению ретиноевой
кислотой (индуцирует апоптоз). Описаны случаи
выздоровления.
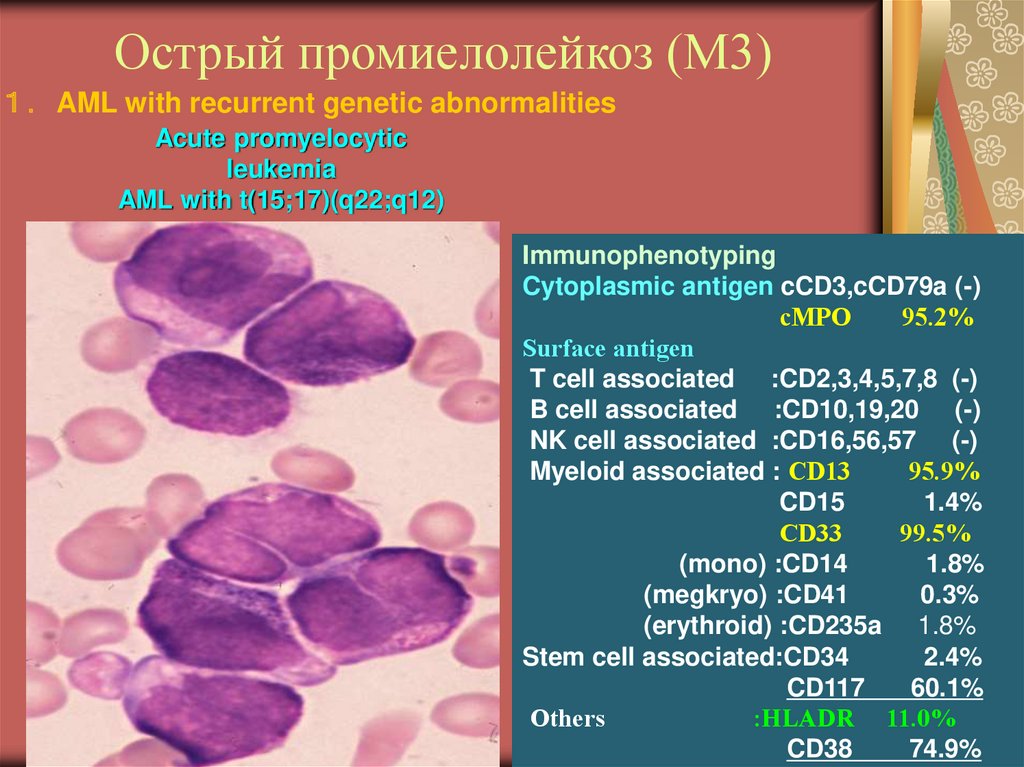
18. Острый промиелолейкоз (М3)
AML with recurrent genetic abnormalitiesAcute promyelocytic
leukemia
AML with t(15;17)(q22;q12)
Immunophenotyping
Cytoplasmic antigen cCD3,cCD79a (-)
cMPO
95.2%
Surface antigen
T cell associated :CD2,3,4,5,7,8 (-)
B cell associated :CD10,19,20 (-)
NK cell associated :CD16,56,57 (-)
Myeloid associated : CD13
95.9%
CD15
1.4%
CD33
99.5%
(mono) :CD14
1.8%
(megkryo) :CD41
0.3%
(erythroid) :CD235a 1.8%
Stem cell associated:CD34
2.4%
CD117
60.1%
Others
:HLADR 11.0%
CD38
74.9%
19. Особенности различных вариантов ОНЛЛ
М4 – встречается в 20% острыхлейкозов взрослых. По клинике
мало
отличается
от
других.
Несколько чаще поражается печень,
кожа. Могут быть беспричинные
подъемы температуры. Бласты 2-х
типов: 1) как при ОМЛ, 2)
моноцитоподобные
бласты.
Цитохимия: пероксидаза и липиды
+, гликонен+ диффузный, эстераза +.
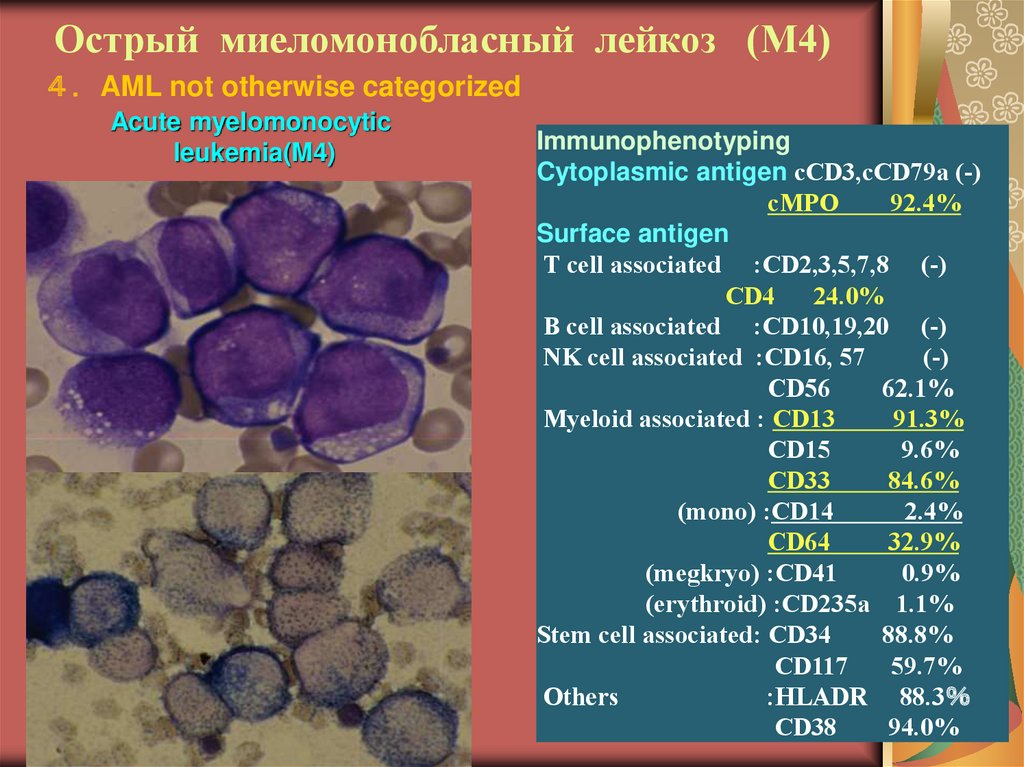
20. Острый миеломонобласный лейкоз (М4)
AML not otherwise categorizedAcute myelomonocytic
leukemia(M4)
Immunophenotyping
Cytoplasmic antigen cCD3,cCD79a (-)
cMPO
92.4%
Surface antigen
T cell associated :CD2,3,5,7,8 (-)
CD4
24.0%
B cell associated :CD10,19,20 (-)
NK cell associated :CD16, 57
(-)
CD56
62.1%
Myeloid associated : CD13
91.3%
CD15
9.6%
CD33
84.6%
(mono) :CD14
2.4%
CD64
32.9%
(megkryo) :CD41
0.9%
(erythroid) :CD235a 1.1%
Stem cell associated: CD34
88.8%
CD117
59.7%
Others
:HLADR 88.3
CD38
94.0%
21. Особенности различных вариантов ОНЛЛ
М5 встречается в 3-5% всех случаевОЛ у взрослых. Клиника – как
предыдущие. Преобладают бласты с
моноцитоподобными
ядрами.
Цитохимия: пероксидаза ±, липиды
слабоположительны,
гликоген+
диффузный, эстераза +++.
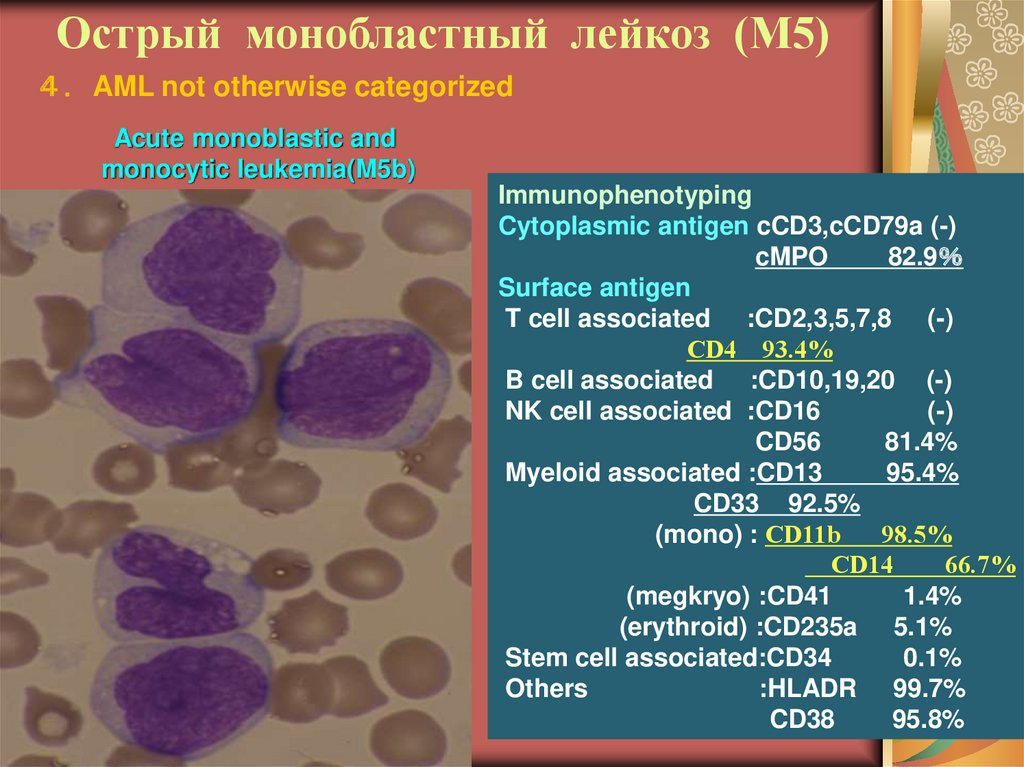
22. Острый монобластный лейкоз (М5)
AML not otherwise categorizedAcute monoblastic and
monocytic leukemia(M5b)
Immunophenotyping
Cytoplasmic antigen cCD3,cCD79a (-)
cMPO
82.9
Surface antigen
T cell associated :CD2,3,5,7,8 (-)
CD4 93.4%
B cell associated :CD10,19,20 (-)
NK cell associated :CD16
(-)
CD56
81.4%
Myeloid associated :CD13
95.4%
CD33 92.5%
(mono) : CD11b
98.5%
CD14
66.7%
(megkryo) :CD41
1.4%
(erythroid) :CD235a 5.1%
Stem cell associated:CD34
0.1%
Others
:HLADR 99.7%
CD38
95.8%
23. Особенности различных вариантов ОНЛЛ
М6 – болезнь Гульельмо – 1-3%.Клиника - на первом плане анемия,
иногда
с
гемолитическим
компонентом. В периферической
крови
и
КМ
значительное
количество
эритрокариоцитов
(мегалобластов,
нормобластов).
Цитохимия – как при миело.
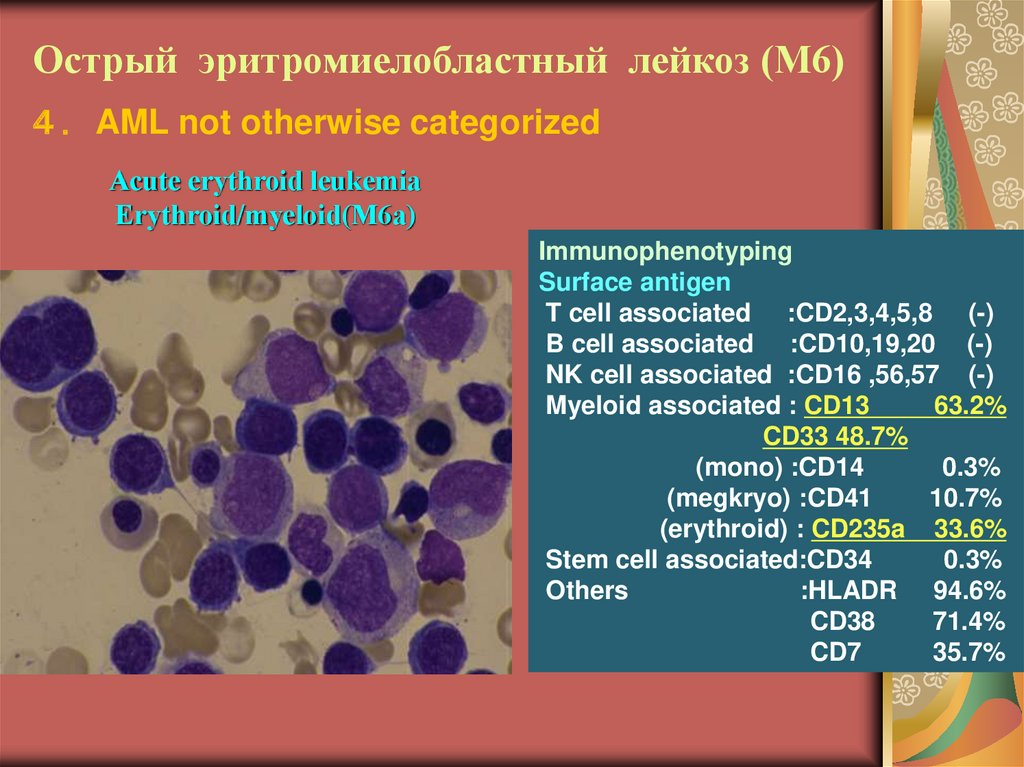
24. Острый эритромиелобластный лейкоз (М6)
AML not otherwise categorizedAcute erythroid leukemia
Erythroid/myeloid(M6a)
Immunophenotyping
Surface antigen
T cell associated :CD2,3,4,5,8 (-)
B cell associated :CD10,19,20 (-)
NK cell associated :CD16 ,56,57 (-)
Myeloid associated : CD13
63.2%
CD33 48.7%
(mono) :CD14
0.3%
(megkryo) :CD41
10.7%
(erythroid) : CD235a 33.6%
Stem cell associated:CD34
0.3%
Others
:HLADR 94.6%
CD38
71.4%
CD7
35.7%
25. Особенности различных вариантов ОНЛЛ
М7 очень редкий. Клиническиеособенности
–
глубокая
тромбоцитопения, или умеренная,
но
с
большим
количество
дегенеративных
форм.
Бласты
крупные,
видна
отшнуровка
цитоплазмы.
Диагноз
по
иммунофенотипированию
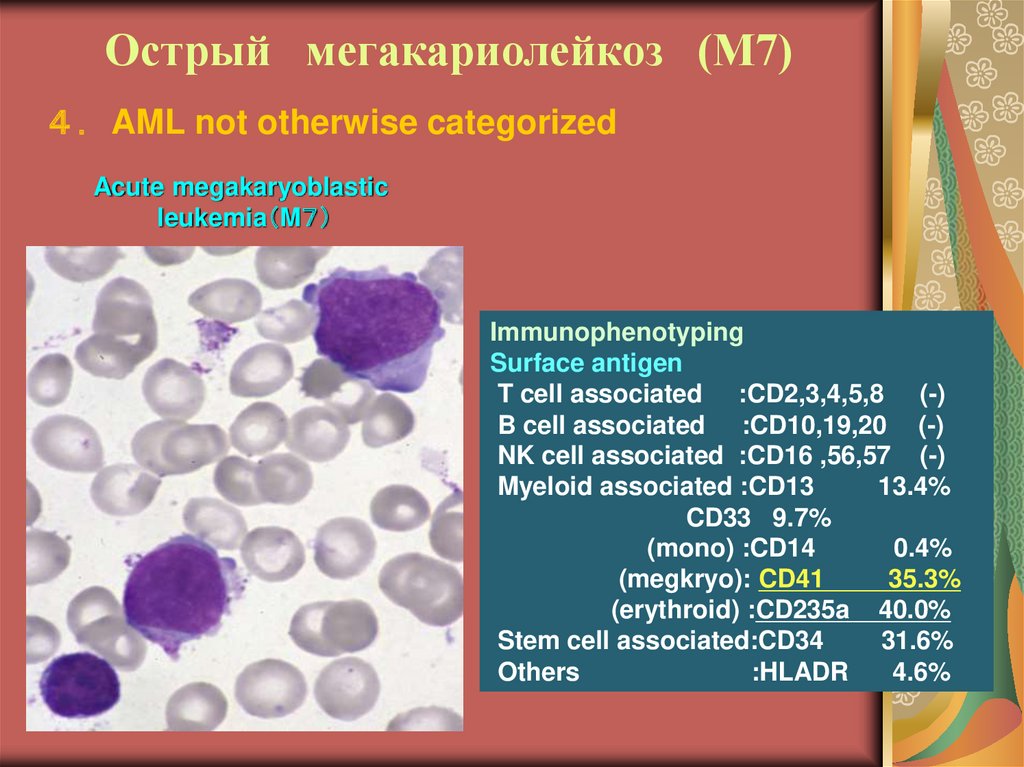
26. Острый мегакариолейкоз (М7)
AML not otherwise categorizedAcute megakaryoblastic
leukemia M
Immunophenotyping
Surface antigen
T cell associated :CD2,3,4,5,8 (-)
B cell associated :CD10,19,20 (-)
NK cell associated :CD16 ,56,57 (-)
Myeloid associated :CD13
13.4%
CD33 9.7%
(mono) :CD14
0.4%
(megkryo): CD41
35.3%
(erythroid) :CD235a 40.0%
Stem cell associated:CD34
31.6%
Others
:HLADR
4.6%
27. Особенности различных вариантов ОНЛЛ
М0 по клинике мало отличается отмиело. Бласты чаще средние и
мелкие,
с
высоким
ядерноцитоплазматическим соотношением
(ядро как бы больше клетки).
Цитохимия
–
все
реакции
отрицательны (так называемые
«немые» бласты).
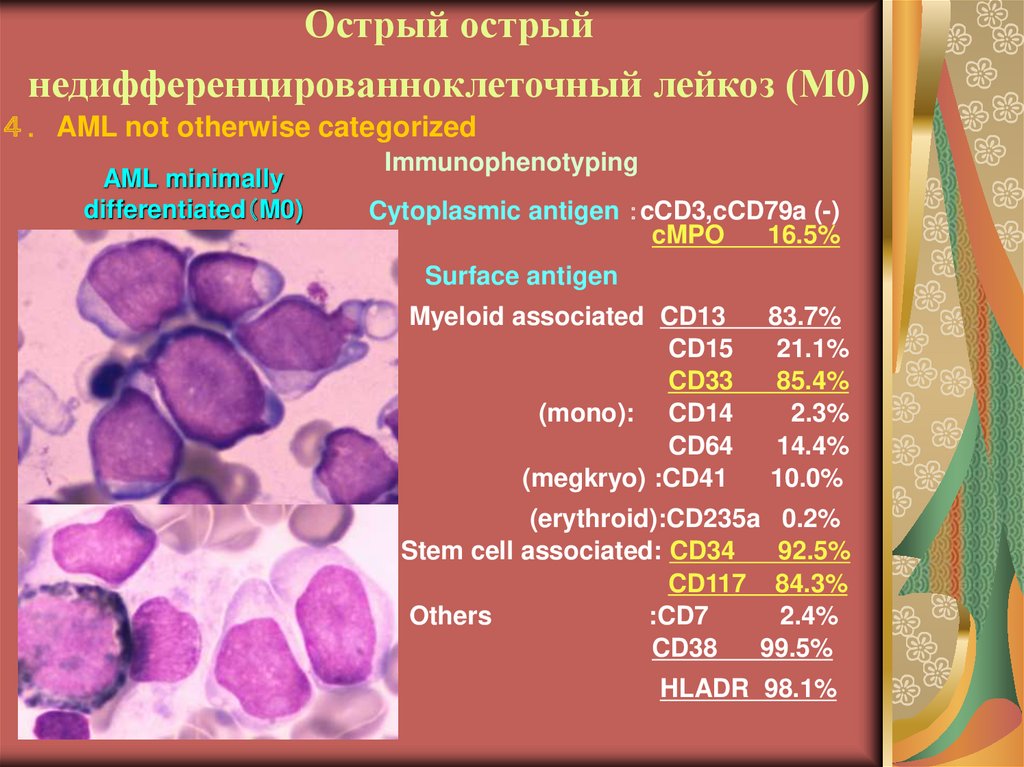
28. Острый острый недифференцированноклеточный лейкоз (М0)
AML not otherwise categorizedAML minimally
differentiated M0)
Immunophenotyping
Cytoplasmic antigen cCD3,cCD79a (-)
cMPO
16.5%
Surface antigen
Myeloid associated CD13
CD15
CD33
(mono): CD14
CD64
(megkryo) :CD41
83.7%
21.1%
85.4%
2.3%
14.4%
10.0%
(erythroid):CD235a 0.2%
Stem cell associated: CD34
92.5%
CD117 84.3%
Others
:CD7
2.4%
CD38
99.5%
HLADR 98.1%
29. Иммунофенотипирование при ОНЛЛ
Иммунологическиеисследования
имеют
вспомогательное значение в диагностике и
классифицировании большинства случаев ОНЛЛ.
Диагностика ОНЛЛ базируется на результатах
морфоцитохимического исследования.
Показания
к
иммунофенотипированию:
для
диагностики
ОНЛЛ
при
отсутствии
морфоцитохимических признаков миелоидной
дифференцировки бластных клеток.
Варианты ОНЛЛ, требующие иммунофенотипирования: М0, М6 и М7 (10% всех наблюдений ).
Панмиелоидные маркеры - CD13, CD33 и CD65.
Позволяют подтвердить миелоидную природу
лейкемических клеток в 98% случаев ОНЛЛ
30. Цитогенетические исследования при ОНЛЛ
ПриОНЛЛ
позволяют
распознать
хромосомные
аномалии,
ассоциированные
с
некоторыми
цитологическими
вариантами
заболевания: t(8; 21) при М2, t(15; 17) при
МЗ, t(9; 11) при М5а-вариантах ОМЛ, а
также
выделить
цитогенетические
субварианты ОМЛ: t(6; 9) при ОМЛ с
базофилией, t(8; 16) при М5 с
эритрофагоцитозом.
31. Особенности различных вариантов острых лимфолейкозов
L1(микролимфобластный).
Встречается чаще у детей. Бласты
средние и мелкие с высоким
ядерно-цитоплазматическим
соотношением, ядро округленное
или с бухтообразной вырезкой.
Структура хроматина равномерная,
иногда трудно различаются от
лимфоцитов. Ядрышек нет.
32. Особенности различных вариантов острых лимфолейкозов
L2 с типичными лимфобластами, увзрослых чаще. Бласты средние,
ядерно-цитоплазматические
соотношение высокое, ядра различной
формы, хроматин нежный, ядрышки
видны.
Дифференцировка L1 и L2: если среди
100 бластов более 90% составляют
микроформы - L1, 75-90% - L1/ L2, 5075% - L2/ L1, менее 50% - L2.
33. Особенности различных вариантов острых лимфолейкозов
L3 – лимфобласты крупные с оченьнежной хроматиновой сетью, 1-2
отчетливо
видные
нуклеолы.
Цитоплазма
резко
базофильна,
вакуолизирована.
«Клетки
типа
лимфомы Беркитта».
Необходимым условием для диагностики
ОЛЛ
является
иммунологическое
фенотипирование!
Течение ОЛЛ и прогноз зависят от
иммунофенотипа бластных клеток и
наличия аномалий кариотипа.
34. Чувствительность к терапии при различных вариантах ОЛЛ
У детей эффективность лечения выше, чему взрослых (пятилетняя безрецидивная
выживаемость
80%
и
40%
соответственно).
У
детей
чаще
благоприятная
форма
(пре-пре-В),
значительно реже – Ph-позитивный.
Хорошо отвечают на терапию КС - Т-ОЛЛ с
экспрессией CD1a.
Неблагоприятный прогноз и устойчивость к
терапии - «зрелый» вариант В-ОЛЛ –
(sIg+) и Ph+ (проВ).
35. Классификация ОЛЛ
ФенотипМКАТ
Хромосомы
Про-В
Пре-пре-В (дети)
Пре-В
В
CD19, 79а, 22
CD10, 19
Цитоплазм. IgM
s Ig; λ-цепи
t (9; 22)***
t (4; 11)
Про-Т
Пре-Т
Кортикальные
тимоциты
Т
CD3, 7
CD1, CD5, CD8
t (11; 14)
CD1а
CD3+, CD1а-
t (8; 14)
36. Диагностика бифенотипических острых лейкозов
Бифенотипические лейкозы – бластные клеткипроявляют двойную миелоидно-лимфоидную
направленность дифференцировки.
Может быть установлен только при использовании
иммунофенотипирования:
одновременное
наличие на бластах миелоидных маркеров
(CD13, 33, w65) и антигенов В-линии (CD19, 10,
20, 79, сIgM, cCD22) или Т-линии (CD2,5,8,3). Для
подтверждения BAL необходимо, чтобы сумма
лейкозных
клеток,
положительным
с
миелоидными и лимфоидными маркерами,
составляла более 120%.
Клиническая особенность BAL – прогностически
неблагоприятен, часто сочетается с М0 и t (9; 22)
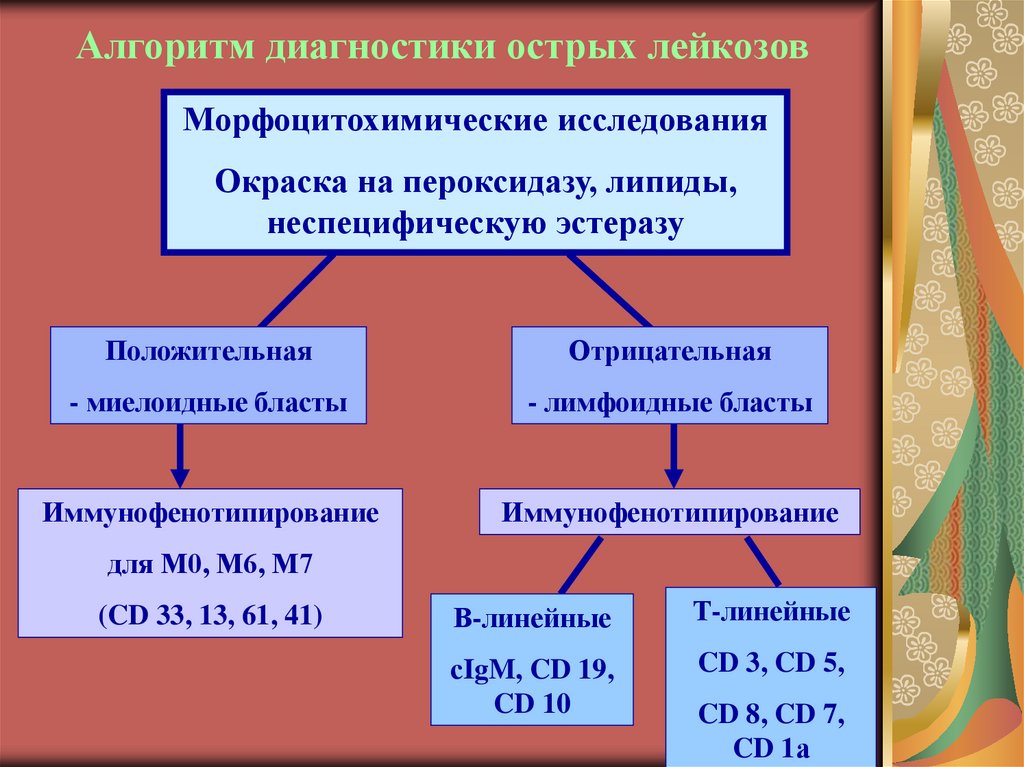
37. Алгоритм диагностики острых лейкозов
Морфоцитохимические исследованияОкраска на пероксидазу, липиды,
неспецифическую эстеразу
Положительная
Отрицательная
- миелоидные бласты
- лимфоидные бласты
Иммунофенотипирование
Иммунофенотипирование
для М0, М6, М7
(CD 33, 13, 61, 41)
В-линейные
Т-линейные
сIgM, CD 19,
CD 10
CD 3, CD 5,
CD 8, CD 7,
CD 1а





























 Медицина
Медицина








