Похожие презентации:
Pacienta komforta nodrošinājums, pacienta drošība-aprūpes kvalitāte
1. Pacienta komforta nodrošinājums , pacienta drošība-aprūpes kvalitāte.
2. Cilvēka pamatvajadzības
Katram cilvēkam, neatkarīgi no viņa vecuma,tautības vai rases, ir savas pamatvajadzības,
kuras viņam nepieciešamas, lai nodrošinātu
labklājību un eksistenci
Cilvēka pamatvajadzības ir apstākļi, kuri ir vai
nu jāapmierina vai jāatvieglo
Mediķiem
savā praktiskajā darbībā ir
jāspēj noteikt pacienta vajadzības,
saprotoši
un
prasmīgi
jāpalīdz
pacientam šīs vajadzības nodrošināt
3. Cilvēka pamatvajadzības
Vajadzības ir:Fiziskās vajadzības ietver cilvēka fizioloģiskos
procesus,
(elpošanu,
ēšanu,
izvadīšanu,
asisnsrites procesus, kustibas u.c.)
Sociālās vajadzības attiecas uz cilvēka mijiedarbību
ar apkārtējiem, piederības sajūtu vai vajadzību būt
mīlētam
Garīgās (emocionālās) vajadzības ir saistītas ar
jūtām, ar indivīda dzīves laikā iegūto pieredzi, bailēm,
raizēm, prieku, laimi un vientulību
Intelektuālās
vajadzības
koncentrējas
uz
procesiem un domām, kā mācīšanos, izpratne un
spēja risināt problēmas
4. Vajadzības
Indivīdam ir nepieciešamība pēc fizioloģiskaun emocionāla līdzsvara, nepieciešamība pēc
palīdzības, lai nodrošinātu veselību un
neatkarību vai arī mierīgu nāvi, nepieciešams
spēks, zināšanas un griba, lai sasniegtu vai
arī nodrošinātu veselību
Mediķi aizsargā un atbalsta pacientu gan
fiziski, gan morāli.
5. Profesionālās darbības pamatuzdevums un pienākums
Iespēju robežās nodrošināt komfortablu undrošu vidi pacientam
To var nodrošināt mediķu profesionālās
prasmes, zināšanas un attieksme pret
pacientu
FIZISKAIS UN PSIHOLOĢISKAIS
KOMFORTS/DROŠĪBA
6. Psiholoģiskais komforts jeb drošība ārstniecības iestādē
-pacientam ir skaidra ārstniecības posmusecība, pie kāda speciālista būs jādodas un
kāpēc?
-drošību rada saprotama norēķinu kārtība;
-saruna ar ārstniecības personālu bez
medicīniskās terminoloģijas un paviršas
augstprātības: kā to var nesaprast?
7. Psiholoģiskais komforts jeb drošība ārstniecības iestādē, saskarsmē
Laipnība-viss sākas ar zvanu uz ārstniecības iestādi,
sasveicināšanos ar ārstniecības personālu,
garderobisti;
-ar uzgaidāmo telpu, kurā pietiek krēslu
visiem pacientiem;
-ar ārstniecības personālu, kas ir ieskatījies
spogulī;
8. Psiholoģiskais komforts
-saistās protams ar ārstniecības personālaattieksmi
(saskarsmes laikā nerunā pa tālruni, kārtojot
privātus vai blakus darbus)
9. Komforts
-gan fiziskās ērtības ( ēdiens slimnīcas nodaļā,caurvējš, kas nepūš palātā);
-gan emocionālais komforts - ( ārsts vai
ārstniecības personāls, pat ja viņam ir ,,zelta
rokas”, rēķinās ar pacienta laiku, neveido
tirgu aiz kabineta durvīm, bet ja kavē neaizmirst atvainoties);
10. Komforts
Labas pacientu apkalpošanas jautājumiallaž raisījuši diskusijas sabiedrībā.
Veselības aprūpei pietrūkst finansējuma
un ir sarežģīti runāt par labu servisu
(privātā medicīna ,valsts iestādes ir
atšķirība)
11. Komforts
Topošajiem mediķiem jāmācās divasgalvenās lietas:
profesionalitāti (praktiskas iemaņas) un
vienlaikus to, ka bez slimnieka izmeklēšanas
un ārstēšanas, aprūpes ir kas cits ļoti
svarīgs, proti, attieksme.
12. Komforts
,,Jāiedomājas, kā Jūs rīkotos, ja slimnieksbūtu Jūsu radinieks. Esi cilvēks! Jā, laba
servisa un komforta formula ir tik
vienkārša- esi cilvēks!”
Profesors Jūlijs Anšelevičs
13. Psiholoģiskais komforts / drošība
Pacienta diskomforts saistās arpārdzīvojumiem, aizrādījumiem,
pārmetumiem , pārpratumiem , neskaidrību
saskarsmē ar mediķiem
Cilvēki
cenšas nenonākt nepatīkamās
situācijās
Psiholoģisko komfortu rada stabilitāte un
informētība.
14. Psiholoģisks komforts
Stabili un nemainīgi apstākļi cilvēkamdod drošības sajūtu.
Jebkuras
straujas pārmaiņas, jaunas
situācijas saistītas ar nedrošību un ir
psiholoģiski smagi panesamas.
Rodas
apjukums, trauksmes sajūta,
pesimisms, depresija.
15. Psiholoģisks komforts
Otrs nosacījums ir informētība.Cilvēkiem svarīgi uzzināt informāciju par
sev svarīgiem jautājumiem.
Jebkura neskaidrība, nenoteiktība rada
nedrošumu un trauksmi.
Tas nozīmē, ka cilvēkam labāk zināt sliktas
ziņas, nekā nezināt neko.
16. Informētība
1.Informācija par aktuālām pacientaproblēmām
2.Informācija par izmeklējumiem
3.Informācija par medikamentozo terapiju
4.Inormācija par diētu
5.Informācija par operāciju (manipulāciju)
6.Informācija par izrakstīšanos no klīnikas
7.Informācija par tālāko aprūpi
17. INFORMĒTĪBA
Informācija par problēmām-saprotami izskaidrot slimības iemeslus,
simptomus un ārstēšanu
-sniegt
pamatinformāciju
par
cilvēka
fizioloģiju un anatomiju, kas saistīta ar
pacienta veselības problēmu
-akcentēt
gaidāmās
izmaiņas
pēc
ārstēšanas, paskaidrot, kā tās ietekmēs
slimības simptomus un ārstēšanu
18. Informācija par problēmām
-mācīt pacientam būt līdzatbildīgam savasveselības uzturēšanā
Pārliecināties, ka pacients zina, kādas
pazīmes un simptomi liecina par slimības
recidīvu jeb paasinājumu
Iedrošināt pacientu ziņot par pazīmēm un
simptomiem
veselības
aprūpētājiem,
iemācīt identificēt slimības progresēšanu.
19. Informācija par problēmām
-informēt par iespējām saņemt finansiālu unvai /psiholoģisku atbalstu, kā arī sociālā
darbinieka palīdzību
20. Informācija par izmeklējumiem
-Precīzi izstāstīt pacientam , kas notiks pirmsizmeklējuma, tā laikā un pēc tā ,lai
sekmētu sadarbību un iegūtu precīzus
rezultātus
-Izstāstīt pacientam , kādā telpā tiks izdarīti
izmeklējumi un kāds aprīkojums tiks lietots
-Izskaidrot izmeklējuma mērķi
21. Informācija par izmeklējumiem
-Izskaidrot, kā un cik ilgi notiks izmeklējums,un informēt pacientu par viņa atbildību
izmeklējuma laikā.
-Mācot pacientu, pastāstīt par sajūtām, kas
var rasties izmeklējuma laikā, ko viņš
redzēs, dzirdēs, jutīs, saodīs un ,
iespējams, pat izgaršos, tas mazinās
satraukumu
22. Informācija par izmeklējumiem
-Pastāstīt pacientam par iespējamāmreakcijām, kuras viņš var piedzīvot
izmeklējuma laikā vai pēc tā.
23. Informācija par medikamentozo terapiju
-Nosauktpacientam
viņam
parakstītā
medikamenta
starptautisko
un
firmas
nosaukumu , pastāstīt par lietošanas mērķiem
un gaidāmo rezultātu
-Izskaidrot, kāpēc medikaments parakstīts un par
tā lietošanas vēlamo efektu. Rūpīgi aprakstīt
devas, formu, lietošanas termiņu un blaknes.
Ieteikt rūpīgi izlasīt glabāšanas instrukciju, ja
tajā ir speciāla informācija
24. Informācija par medikamentozo terapiju
-Tā kā pacients nereti pārprot uzrakstu uzetiķetes, izskaidrojiet galveno vienkāršiem
vārdiem, jo daudzi medikamenti ražoti
dažādās devās, pārliecinieties, vai pacients
ir sapratis, kāda medikamenta deva viņam
ir jālieto.
-Izstāstiet, kā rīkoties, ja pacients ir
aizmirsis lietot medikamentu.
25. Informācija par medikamentozo terapiju
-Izstāstiet pacientam, kā lietot dažādas zāļuformas
-Brīdiniet pacientu, ka medikamenti jāglabā
oriģinālā iepakojumā ar skaidri salasāmu etiķeti.
Stāstiet
par
medikamenta
glabāšanas
noteikumiem ( glabāšana vēsā, sausā vietā,
sargājot no saules vai ledusskapī, sargājot no
bērniem).
Pārliecinieties, ka pacients zina medikamenta
derīguma termiņu.
26. Informācija par diētu
-Ja pacientam ir ieteikta speciāla diēta,izskaidrojiet viņam tās īpatnības.
-Novērtējiet pacienta ēšanas paradumus,
diētu, ēdienus, kam viņš dod priekšroku,
kā
arī
vecumu,
kultūras
līmeni,
sociālekonomiskos un citus faktorus, kas
varētu ietekmēt uztura izvēli
27. Informācija par diētu
-Informējiet pacientu par diētu, tāsievērošanas
ilgumu,
atļautajām,
neatļautajām uzturvielā, ēdienreižu plānu,
pieejamiem informācijas avotiem par
diētu.
-Izstāstiet pacientam, ko viņš drīkst un ko
nedrīkst ēst, kā arī kāda ir viņa veselības
problēma un diētas saistība.
-Nodrošiniet ar ēdienreižu plānu pacientu un
viņa ģimeni
28. Informācija par operāciju
-Informējiet pacientu par pirms operatīvo unpēc operatīvo periodu, ietverot iespējamos
izmeklējumus, izskaidrot sāpju kontroli,
diskutējot, kā izvairīties no komplikācijām
un mazināt uztraukumu.
29. Informācija par izrakstīšanos no klīnikas
-Pārliecinieties, ka pacients zina, kadierasties uz atkārtotu pārbaudi, kādas
komplikācijas, par kurām nekavējoties
jāziņo veselības aprūpētājiem.
-Nodrošiniet pacientu ar informāciju par
diētām, fiziskajām aktivitātēm un atbildiet
uz pacienta jautājumiem
30. Informācija par izrakstīšanos no klīnikas
-Pārliecinieties, ka pacients spēj veiktspeciālas procedūras, ka viņš zina ko darīt,
lai atgūtu spēkus.
-Pārliecinieties, ka pacients zina, kā pareizi
jālieto medikamenti.
31. Informācija par turpmāko aprūpi
Pacienta ar speciālām vajadzībāmmācīšana
-Informēt pacientu un aprūpētājus par
sociālās palīdzības iespējām.
-Nodrošināt sociālo darbinieku ar pacienta
adresi, tālruņa numuru, kā arī ar
aprūpētāja vārdu, adresi, tālruņa numuru.
32. Informācija par tālāko aprūpi
-Paziņot sociālajam darbiniekam par mājasaprūpes
nepieciešamību,
ietverot
informāciju
par
medikamentiem,
iespējamo alerģiju, diētu un aktivitātēm.
-Sniegt informāciju par speciālo aprīkojumu,
kas
pacientam
nepieciešams
pēc
izrakstīšanās.
33. Informācija par turpmāko aprūpi
-Atbildēt uz jautājumiem par aprūpi,medicīnisko palīdzību vai citu
nodrošinājumu, akcentējot apdrošināšanu,
kas segs izmaksas.
-Nodrošināt pacienta aprūpi un pašaprūpi
mājās.
34. Fiziskais komforts /drošība
VidePersonāla izpratne , zināšanas par klīniskiem
riskiem un veikt darbības risku mazināšanā
to novēršanā
35. Vides faktori , kas ietekmē komfortu
Izkārtojums, plānojumsTroksnis, gaisma
Temperatūra, mitrums, gaisa kvalitāte
Vides dizains
FIZISKĀ KOMFORTA /DROŠĪBAS
NODROŠINĀŠANA
36. Veidi kā samazināt kļūdīšanos
1. Procedūru un vadlīniju izstrādāšana.2. Piemērotas un aktuālas personāla
apmācības nodrošināšana un uzturēšana.
3. Efektīvas komunikācijas veicināšana.
4. Medikamentu ordinēšanas drošība
(medication safety) un akurāti ieraksti.
5.Pacientu
iesaistīšana
(patient
engangement).
6. Anestēzijas un ķirurģijas drošība
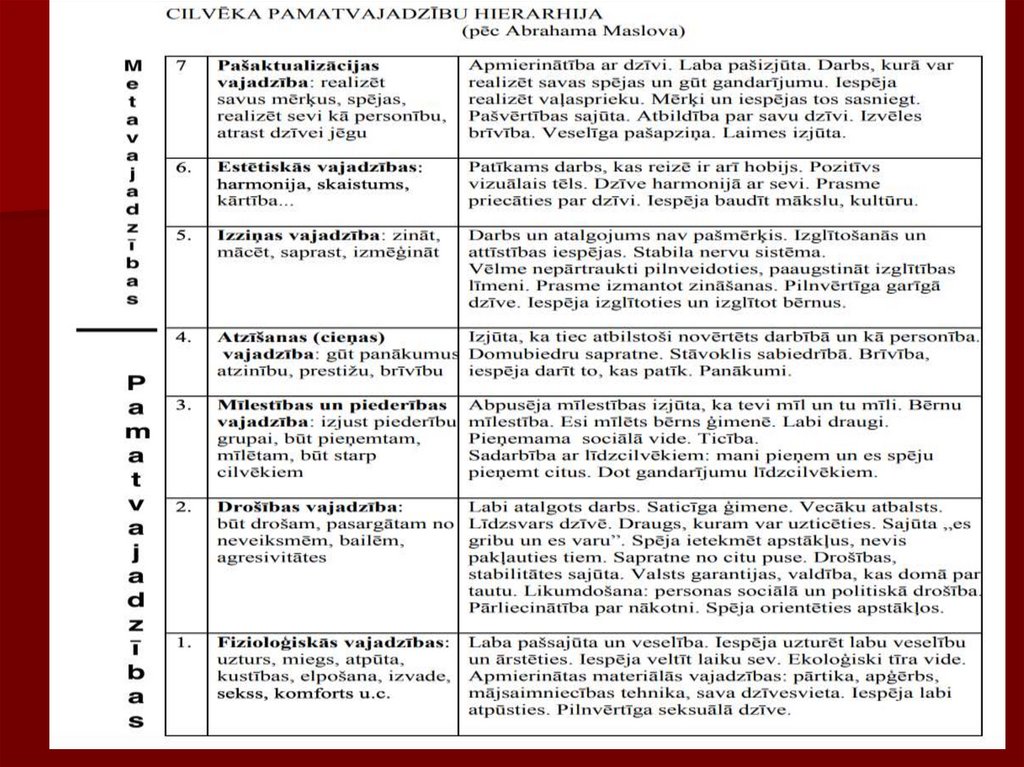
37. CILVĒKA PAMATVAJADZĪBAS
Ir vairāki teorētiski veidi, kuri sniedz šovajadzību raksturojumu, kā arī ieskatu par to
apmierināšanu.
Ā.Maslovs izveidojis vajadzību hierarhiju vai
VAJADZĪBU piramīdu
Piramīdas
apakšējā
daļā
novietotas
primārās vai fizioloģiskas vajadzības, bet
citas ,, augstākas vajadzības’’ novietotas
hierarhijas virspusē
Vispirms indivīds apmierina zemākas
prasības
38. Maslova piramīda
Vajadzības šajā modelī aprakstītas sekojoši:1.izdzīvošanas vajadzības, kā barība, gaiss, ūdens, temperatūra,
izvadīšana, atpūta, izvairīšanās no sāpēm, seksualitāte
2.stimulācijas vajadzības, kā darbības, pētīšana, jaunumi
3.vajadzības pēc drošības un paļāvības, kā drošība, paļāvība un
aizsardzība
4.vajadzības pēc mīlestības, kā mīlestība, vēlme piederēt, tuvība un
intimitāte
5.vajadzības pēc cieņas, kā novērtēšana un respektēšana no citu puses,
paškritika un pašnovērtējums
6.vajadzības maksimāli izmantot savas spējas
7.izzināšanas vajadzības, kā zināšanu apguve, lietu atklāšana, pazīšana
un saprašana
8.vajadzība pēc skaistuma
39.
40. PAMATVADZĪBAS
Palīdzēt pacientam veikt šīs funkcijas vainodrošināt apstakļus, lai dotu viņam iespēju:
elpot normāli
ēst un dzert pietiekoši
izvadīt ķermenim nevajadzīgās vielas
kustēties un saglabāt ķermenim vēlamo pozu
gulēt un atpūsties
izvēlēties atbilstošu apģērbu
uzturēt ķermeņa tīrību
saglabāt ķermeņa temperatūru
41. PAMATVADZĪBAS
novērst draudus, ko var radīt apkārtējā videsadarboties ar citiem, paužot savas emocijas,
vajadzības, bailes vai uzskatus
rīkoties saskņā ar reliģisko ticību
darboties pie pacienta jūtu piepildījuma
sasniegšanas
piedalīties vai veidot visdažādākās izklaides
apgūt, izzināt un apmierināt pacienta ziņkāri, kas
ved uz normāla veselība stāvokļa atgūšanu
42. Apstākļi, kuri ietekmē pamatvajadzības
1.vecums2.temperaments,
emocionālais
stāvoklis
vai
mirkļa
noskaņojums:
normāls
eforisks un hiperaktīvs
noraizējies, nobaidījies, uzbudināts, histērisks
depresīts vai hipoaktīvs
3.sociālais vai kultūras līmenis;
cilvēks ir ģimenes loceklis, saistīts ar draugiem, labs
materiālais
stāvoklis,vai
vientuļa
persona,
nespēja
pielalāgoties
43. Apstākļi, kuri ietekmē pamatvajadzības
4.fiziskās un intelektuālās spējas:normāls svars
pārāk mazs svars
pārāk liels svars
normāla mentalitāte
pazeminātas prāta spējas
apdāvinātība
normāla redze, dzirde, sajūtas un līdzsvarotība
noteiktu sajūtu zudums
normālas motorās spējas
motoro spēju zudums
44. Patoloģiskie stāvokļi ( saistībā ar specifiskās salimšanām, kuras nosaka pamatvajadzības)
šķidruma un elektrolītu līdzsvara traucējumi, kurus izraisījusi badošanās,stipra vemšana un caureja
akūta nepieciesamība pēc skābekļa,šoks
apziņas traucējumi – nesamaņa, koma, delīrijs
stipra aukstuma un karstuma ietekme, kura ir par iemeslu anormālai
kermeņa temperatūrai
akūti febrīli cēloņi
lokāls ievainojums, brūce un /vai infekcija
lipīgas saslimšanas
pirmsoperācijas stāvoklis
pēcoperācijas stāvoklis
saslimšanas rezultatā radusies vai ārsta noteikta imobilizācija
pastāvīgas, nepārejošas sāpes
Cilvēkam ir nepieciešams apmierināt visas
pamatvajadzības, lai spētu dzīvot, augt un
attīstīties. Ja indivīda vajadzības ir apmierinātas,
tad viņam ir homeostātisks līdzsvars.
45. Pacienta drošība
ir nejaušu, negribētu kaitējumu neesamība,un tās vadība saistīta ar rīcībām, lai izvairītos
no kaitējuma pacientam, tā saistīta ar
preventīviem pasākumiem un uzlabojumiem
sistēmā, iekļaujot sevī iepriekšēju risku
noteikšanu un izvairīšanos no iepriekš
paredzamām kļūdām.
46. Potenciālie pacienta riska faktori
Infekcijas risksIevainojuma risks
Traumu risks
Saindēšanās risks
Nosmakšanas risks
Aspirācijas risks
47.
Infekcijaskontroles
galvenais
mērķis- nodrošināt pacientam tīru
un drošu apkārtējo vidi, atklājot
un novēršot apstākļus, kas veicina
mikroorganismu
augšanu
un
izplatīšanos, kā arī nodrošināt
personāla drošību.
48. Infekcijas risks
Infekcijas risks ir stāvoklis, kad pacientamir paaugstināta uzņēmība pret patogēnu
un / vai nosacīti patogēnu
mikroorganismu izplatīšanos
49. Sagaidāmais rezultāts
Pacientam nebūs infekcijas pazīmju ( koapliecinās normāli dzīvībai svarīgie rādītāji,
normāla pilna asinsaina- leikocīti, EGR,
negatīvi uzsējumi, sausa, silta āda bez
izsitumiem, nebūs sāpju, drudža vai
drebuļu)
50. INFEKCIJAS RISKS OPERĀCIJU ZĀLĒ
Neapmierinoši sanitār higiēniskie apstākļiMitrums un karstums
Pārāk daudz cilvēku un sarunu operāciju
zālē
Pārlieku rosīšanās
Neapmierinoša instrumentu un mīkstā
inventāra sterilizācija
51. RISKA FAKTORI, KAS ATKARĪGI NO PACIENTA KOPŠANAS
Nepareiza vai nepietiekama ēdināšanaKļūdas mutes dobuma kopšanā
Nepietiekama izgulējumu profilakse
Nepiemērota
pārsienamā
materiāla
lietošana
Pacienta
atveseļošanās
nepietiekama
novērošana( brūces dzīšana, temperatūras
mērīšana)
52. RISKA FAKTORI , KAS ATKARĪGI NO PACIENTA KOPŠANAS
Aseptikas neievērošana, rīkojoties arvenozajiem katetriem
Laikus
nepamanītas
komplikācijas
(infekcijas, asiņošanas, išēmija)
53. RISKA FAKTORI, KAS ATKARĪGI NO PACIENTA:
Pacienta vecums un pavadslimībashroniskas iekšējo orgānu slimības ( nieru,plaušu, aknu, sirds un asinsvadu slimības,
prostatas hiperplāzija ar urīna aizturi,
reimatoīdais
artrīts,
onkoloģiskās
slimības,( īpaši, ja ir metastāzes), cukura
diabēts, aptaukošanās, pārmērīgi vājš
barojums un hipovitaminoze,asinsreces
traucējumi, alkoholisms un narkomānija
54. RISKA FAKTORI, KAS ATKARĪGI NO PACIENTA
Iepriekšējā ārstēšana (ķīmijterapija, staruterapija, imūndepresanti, kortikosteroīdi,
antikoagulanti); ārstēšana ar šiem
medikamentiem nomāc imūnsistēmu
Ar traumu saistīti riska faktori ( liels asiņu
zudums un šoks pirms operācijas, plašas
ādas brūces un nobrāzumi, sarežģīti un
daudzveidīgi traumatiski bojājumi, plaši
mīksto audu saspiedumi
55. PROFILAKSE
Roku mazgāšanaCimdu lietošana
Gultas galvgaļa pacelšana
Intubācijas laika samazināšana
Pacienta barošana
Nedrīkst būt pārmērīgs kuņģa satura
apjoms
56. PROFILAKSE
Orālās ( ne nazālās) intubācijasizvēlēšanās
Trahejas sekrēta atsūkšana
Adekvāta spiediena nodrošināšana
endotraheālās caurulītes manšetē
Miega līdzekļu ierobežošana
57. Aprūpes darbības
Mazgāt rokas pēc katra kontakta ar pacientuMonitorēt dzīvībai svarīgos rādītājus
Novērot un dokumentēt infekcijas pazīmes un
simptomus
Atbilstoši standartiem savākt analīžu paraugus
Iedrošināt pacientu atklepot un pielietot dziļās
elpošanas tehniku katru studu ( gulošiem
pacientiem)
58. Aprūpes darbības
Iedrošināt pacientu mainīt ķermeņapozīciju un veikt ekstremitāšu kustības
katras 2 stundas ( mazina sekrēta
sastāšanos, uzlabo asinsriti un veicina
skābekļa apmaiņu).
Visas pārsiešanas un invazīvās procedūras
veikt aseptiski
59. Aprūpes darbības
Ievērot vadlīnijas perifērisko vai centrālovēnu
kaniļu
nomaiņā
(nozokomiālo
infekciju profilakse)
Turēt urīna katetra sistēmas aizvērtas un
zem
urīnpūšļa
līmeņa.
Iztukšot
urīnsavācējmaisu ik pēc 2-4 stundām.
Nodrošināt ikdienas urīnpūšļa katetra
aprūpi
(higiēna,
inekcijas
riska
mazināšanas pasākumi)
60. IEVAINOJUMA RISKS
Tasir stāvoklis, kurā indivīdam ir risks
iegūt ievainojumus, mijiedarbojoties
apkārtējās vides faktoriem un indivīda
adaptīvajām un aizsarg spējām
61. IEVAINOJUMA RISKA FAKTORI
Vecums fizioloģiskais un psiholoģiskaisSensoriskais vai motoriskais deficīts
Saskarsmes funkciju traucējumi
Krampji
Palīgierīču lietošana (spieķis ,staiguļi)
Nepietiekams uzturs
Nogurums
62. IEVAINOJUMA RISKA FAKTORI
OsteoporozeMedikamenti kas nomāc CNS
Audu hipoksija (samazināts O 2)
Anēmija (samazināts Hb)
Vecākiem cilvēkiem- ierobežots kustīgums,
reibonis, ortostatiskā hipotensija
63. IEVAINOJUMA RISKA FAKTORI
Agresīva uzvedība, narkomāni, vīriešudzimums
Fizikāli faktori- ķīmiskās vielas, elektrība,
mehāniskie riska faktori, termiskie faktori
Vides faktori –fiziskie – nedroša apkārtne
ķīmiskie - ķīmijas klātbūtne
sociālkulturāliemājas
aptieciņa,
medikamentu krājumi
64. TRAUMU RISKS
Ir pastiprināts risks iegūt traumatiskus audubojājumus, t.sk. brūces, apdegumus
Aprūpes diagnoze. Traumas risks.
Sagaidāmais rezultāts. Pacientam nav
ievainojumu slimnīcas vidē
65. TRAUMU RISKA FAKTORI
VājumsSlikta redze
Kustību
koordinācijas
vai
līdzsvara
traucējumi
Pavājināta jušanas
un temperatūras
sajūta
Jušanas un motoriskais deficīts
66. TRAUMU RISKA FAKTORI
Emocionālas un kognitīvas pārmaiņasNepietiekami drošības pasākumi
Nepietiekamas finanses drošības pasākumu
ievērošanā
Vides faktori- slidena grīda, vannas istaba bez
rokturiem vai bez pret slīdes paklājiņiem,
nestabilu krēslu lietošana, neapgaismotas telpas,
augsta gulta, šķēršļi ceļā, mazgāšanās pārāk
karstā ūdenī, smēķēšana gultā
67. APRŪPES DARBĪBAS
Noskaidrot traumas riska faktoru esamībuNovērtēt
pacienta
vecumu,
fiziskās
attīstības
līmeni,
mentālās
spējas,
emocionālo stāvokli, sociālekonomisko
stāvokli, kustīgumu, spēku un spēju izpildīt
uzdevumus.
68. APRŪPES DARBĪBAS
Noteikt, vai diagnosticētā slimība ( vaianamnēzē minētās slimības) nepaaugstina
kritiena rezultātā radītu
traumu
risku.
Identificēt apkārtējās vides faktorus un
likvidēt bīstamos riska faktorus.
Identificēt pārējos faktorus, kas varētu
ietekmēt traumu riku.
69. APRŪPES DARBĪBAS
Informēt pacientu un viņa ģimeni parfaktoriem, kas paaugstina traumu risku, kā
arī
par
nepieciešamajiem
drošības
pasākumiem.
Dokumentēt savu atradi un darbības
70. SAINDĒŠANĀS RISKS
Tas ir pastiprināts risks nejauši ieņemt zālesvai bīstamus produktus tādā daudzumā,
kas izraisa saindēšanos.
71. SAINDĒŠANĀS RISKA FAKTORI
Slikta redzeKognitīvas vai emocionālas grūtības
Nepietiekamas finanses
Atbilstošu piesardzības pasākumu trūkums
Nepietiekama informācija par
medikamentiem un citiem līdzekļiem
72. SAINDĒŠNĀS RISKS
Vides faktori liels medikamentu daudzums ( mājās,stacionārā),
pārtikas un ūdens ķīmiska kontaminācija,
kontakts
ar
smagajiem
metāliem
(dzīvsudrabs),
Ķimikālijām (dez.līdz)
73. NOSMAKŠANAS RISKS
Tas ir pastiprināts nejaušas nosmakšanasrisks (neadekvāts gaisa daudzums ieelpas
laikā)
74. Nosmakšanas riska faktori:
Traucēta ožas sajūta (Reģi-pansionāts)Reducēta kustību spēja
Emocionālas vai kognitīvas grūtības
Drošības pasākumu trūkums
Vides bīstamības neapzināšanās
Skābekļa trūkums
Smēķēšana gultā
Ēšana pārāk lieliem kumosiem
75. ASPIRĀCIJAS RISKS
Aspirācijas risks ir stāvoklis,kad
indivīdam
pastāv
risks,
ka
gastrointestinālais sekrēts, orofaringeālais
sekrēts vai cietas vai šķidras vielas var
iekļūt traheobronhiālajos ceļos
76. Aspirācijas riska faktori
1.2.
3.
4.
5.
6.
Samaņas traucējumi saistībā ar :
Alkohola intoksikāciju
Cerebrovaskulāriem traucējumiem
Delīriju vai demenci
Diabētisku komu
Medikamentu pārdozēšanu
Krampji, vispārējā narkoze
77. Aspirācijas risks
Disfāgija (rīšanas traucējumi)78. Aspirācijas risks
1.2.
3.
4.
Disfāgija neiroloģisku traucējumu dēļ:
Nomākts klepus, aukslēju , rīšanas
reflekss
Sejas , žokļa vai kakla operācija vai
trauma
Zondes esamība
Uzmanības vai uztveres deficīts
79. Sagaidāmais rezultāts
Pacients neaspirē pārtiku, šķidrumu vaisekrētu
80. Aprūpes darbības pacientiem ar traucētu samaņu:
Ja nav kontrindikāciju, pozicionēt pacientupussēdus ( ar nedaudz paceltu gultas
galvgali)
Saglabāt brīvus elpceļus un pārliecināties,
ka mēle tos nenosprosto (stabilā sānu
guļa)
Iztīrīt mutes un rīkles sekrētu ar salveti vai
atsūcot
Nodrošināt
atbilstošu mutes dobuma
higiēnu
81. Aprūpes darbības pacientam ar traucētu rīšanu
Novērot pacientu ēšanas laikā, izslēgtaspirācijas simptomus
Pēc paēšanas nodrošināt adekvātu mutes
dobuma higiēnu
















































































 Медицина
Медицина








