Похожие презентации:
Острый живот в гинекологии
1.
ФГБОУ ВО «Саратовский ГМУ им. В. И. Разумовского Минздрава России»Кафедра акушерства и гинекологии лечебного факультета
Острый живот в гинекологии
Доцент, к.м.н. Паршин А.В.
Саратов, 2021 г.
2.
АПОПЛЕКСИЯ ЯИЧНИКААпоплексия яичника — внезапно наступившее кровоизлияние в яичник,
сопровождающееся нарушением целостности его ткани и кровотечением в
брюшную полость.
СИНОНИМЫ
Гематома яичника, кровотечение из яичника, разрыв кисты жёлтого тела,
разрыв яичника.
ПРОФИЛАКТИКА
Клиницисты предлагают трёхэтапное ведение больных с кистами
яичников:
●динамическое наблюдение в течение трёх месяцев;
●противовоспалительная (рассасывающая) терапия, по показаниям —
применение гормональных препаратов;
●пункция кистозного образования под контролем трансвагинальной
эхографии.
СКРИНИНГ
Пациенткам группы риска показано
УЗИ органов малого таза 1 раз в 4–6
мес с целью своевременной
диагностики ретенционных
образований яичника.
3.
КЛАССИФИКАЦИЯВ зависимости от клинической формы:
●болевая, или псевдоаппендикулярная, для которой характерен болевой
синдром, сопровождающийся тошнотой и повышением температуры тела;
●анемическая, напоминающая разрыв трубы при внематочной
беременности, при которой ведущий симптом — внутреннее кровотечение.
Считается, что обе формы встречаются с одинаковой частотой. Описана
также третья форма («смешанная»), характеризующаяся сочетанием
признаков первых двух форм.
Целесообразно клинические формы апоплексии яичника классифицировать
в соответствии с тремя степенями тяжести заболевания, определяемыми
характером и выраженностью патологических симптомов, а также величиной
кровопотери.
В зависимости от величины кровопотери и выраженности патологических
симптомов:
●лёгкая (кровопотеря 100–150 мл);
●средняя (кровопотеря 150–500 мл);
●тяжёлая (кровопотеря более 500 мл).
4.
ЭТИОЛОГИЯАпоплексия яичника может быть вызвана экзогенными и эндогенными
причинами. К эндогенным причинам относят: неправильное положение
матки, сдавление сосудов, приводящее к нарушению кровоснабжения
яичника, сдавление яичника опухолью, спаечные и воспалительные
процессы в малом тазу.
К экзогенным причинам относят бурное половое сношение, верховую
езду, травму живота, влагалищное исследование, оперативное
вмешательство, клизму. Однако у части больных разрыв яичника может
возникать в состоянии покоя или во время сна.
Риск возникновения яичниковых кровотечений увеличивается у больных,
принимающих длительное время антикоагулянты. Поэтому у пациенток,
поступающих с острой болью в животе на фоне приёма антикоагулянтов,
надо исключать апоплексию яичника.
5.
ПАТОГЕНЕЗ• Апоплексия может возникнуть вследствие изменений в сосудах и
тканях яичника, чему способствуют гиперемия, варикозно
расширенные, склерозированные сосуды, воспалительные процессы,
мелкокистозные изменения яичников.
• Кровотечению из яичника предшествует образование гематомы,
которая вызывает резкие боли вследствие нарастания
внутриовариального давления. Затем наступает разрыв ткани
яичника. Даже небольшой разрыв (диаметром до 1 см) может
привести к обильному кровотечению.
• Апоплексия яичника может возникать в различных фазах
менструального цикла: реже всего в I фазе, когда фолликулы ещё в
стадии созревания и бедны сосудами, чаще в период овуляции и в
стадии васкуляризации и расцвета жёлтого тела. Значительное
увеличение уровня гонадотропных гормонов гипофиза во время
овуляции и перед менструацией приводит к апоплексии яичника.
Самый частый источник кровотечения — жёлтое тело или его киста.
Не исключена возможность разрыва жёлтого тела во время
беременности.
6.
КЛИНИЧЕСКАЯ КАРТИНАКлиническая картина обусловлена характером кровотечения и наличием
сопутствующей патологии. Апоплексии яичника всегда сопутствуют
кровотечение и боли.
При смешанной форме симптомы заболевания выражены одинаково.
Заболевание начинается остро, с внезапных, иногда очень сильных болей
внизу живота, локализующихся преимущественно на стороне поражённого
яичника. Иногда боли появляются при каком-либо напряжении, но могут
возникать и в покое.
У подавляющего большинства больных наблюдают внезапное развитие
приступа. Редко в дни перед приступом больные отмечают слабые тупые
боли или «покалывание» в одной из паховых областей, что можно связать
с небольшими внутрияичниковыми кровоизлияниями или усиленной
гиперемией и отёком яичника.
Ведущие симптомы апоплексии яичника:
●боли внизу живота и пояснице;
●кровянистые выделения из влагалища, обычно быстро прекращающиеся
вслед за исчезновением болей;
●слабость;
●головокружение.
Провоцирующие моменты:
●физическое напряжение;
●половое сношение;
●травмы.
7.
ДИАГНОСТИКА• Диагноз апоплексии яичника устанавливают на основании жалоб,
анамнеза и данных осмотра. При осмотре отмечают бледность кожного
покрова и видимых слизистых, тахикардию, незначительную
гипертермию, АД может быть нормальным или пониженным. Отмечают
незначительное вздутие живота, болезненность при пальпации на
стороне поражения, симптомы раздражения брюшины той или иной
степени выраженности.
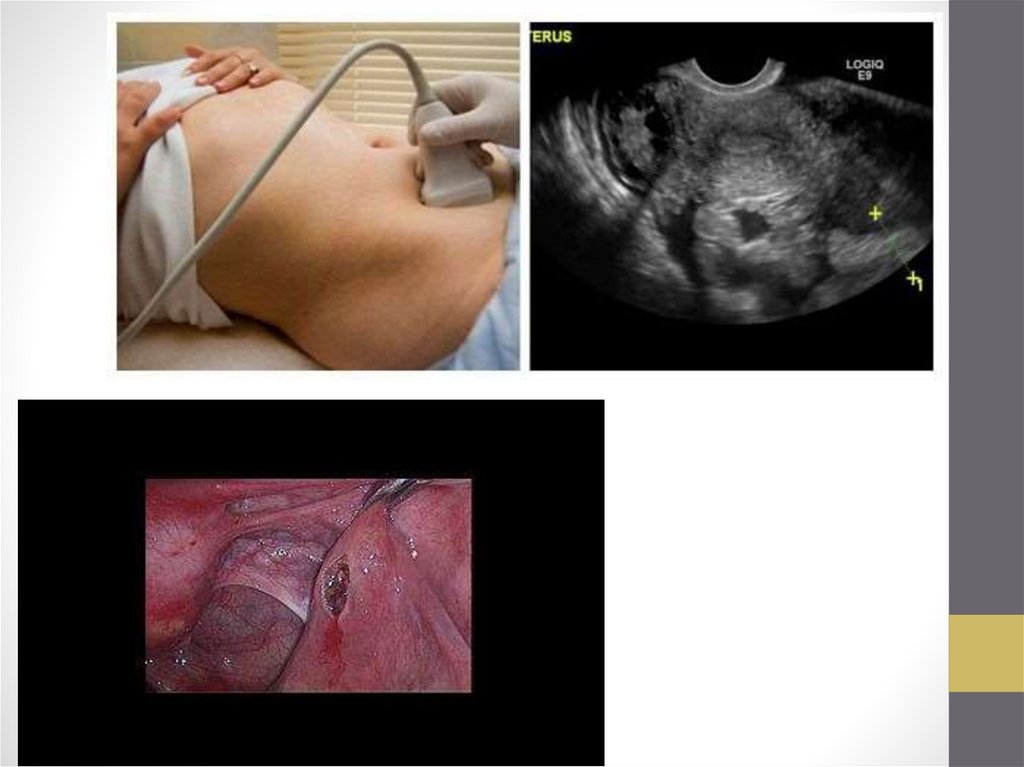
• Наиболее информативны в диагностике УЗИ и лапароскопия.
УЗИ — неинвазивный безопасный метод, позволяющий выявить как
физиологические, так и патологические изменения яичников. УЗИ —
метод выбора в диагностике апоплексии яичника.
• При клинико-лабораторном обследовании анемию различной степени
выраженности выявляют у каждой четвёртой больной, могут быть
снижены показатели гематокрита (18–25), у некоторых больных
отмечается лейкоцитоз (от 9500 до 15 000/л). Показатели свёртывания
крови (время рекальцификации плазмы, протромбиновый индекс,
толерантность плазмы к гепарину, фибриноген) и фибринолитическая
активность крови у подавляющего большинства женщин в пределах
нормы.
8.
9.
Дифференциальная диагностикаУчитывая, что клинические проявления апоплексии яичника
характерны и для других острых заболеваний органов брюшной
полости, её необходимо дифференцировать с:
●нарушенной трубной беременностью;
●острым аппендицитом;
●перекрутом ножки кисты яичника;
●кишечной непроходимостью;
●перфоративной язвой желудка;
●острым панкреатитом;
●почечной коликой;
●пиосальпинксом.
10.
ЛЕЧЕНИЕЦель лечения: остановка кровотечения из яичника, восстановление его
целостности и ликвидация последствий кровопотери.
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
У гемодинамически стабильных пациенток при исчезновении
перитонеальных симптомов при небольшом объёме жидкости в малом
тазу достаточно консервативного лечения с дальнейшим наблюдением.
Консервативная терапия включает: покой, холод на низ живота
(способствующий спазму сосудов), препараты гемостатического действия,
спазмолитики, витамины: этамзилат 2 мл внутримышечно 2–4 раза в
сутки, дротаверин 2 мл внутримышечно 2 раза в сутки, аскорбиновая
кислота 5% 2 мл внутримышечно 1 раз в сутки или внутривенно в
разведении с раствором глюкозы 40% 10 мл, витамин В1 1 мл
внутримышечно 1 раз через день, витамин В6 1 мл внутримышечно 1 раз
через день, витамин В12 200 мкг внутримышечно 1 раз через день.
Показания к экстренному проведению лапароскопии:
●жалобы на боль внизу живота;
●наличие жидкости в малом тазу, видимой при УЗИ.
11.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕПри необходимости диагностическая лапароскопия становится
лечебной.
Оперативное вмешательство у больных с апоплексией яичника
осуществляют лапароскопическим или лапаротомным доступом.
Клиницисты отдают предпочтение
лапароскопии.
Операцию выполняют максимально
консервативно. Яичник удаляют только
при массивном кровоизлиянии, целиком
поражающем его ткани. В случае разрыва
жёлтого тела беременности его ушивают,
не производя резекцию, иначе
беременность будет прервана. Нередко
апоплексия сочетается с внематочной
беременностью и острым аппендицитом.
При выявлении острого аппендицита во
время операции показана консультация
хирурга. Апоплексия может быть
двусторонней. В связи с этим во время
операции обязателен осмотр обоих
яичников, маточных труб и аппендикса.
12.
ПЕРЕКРУТ НОЖКИ ОПУХОЛИ ЯИЧНИКОВ (ПРИДАТКОВ МАТКИ)Перекрут ножки опухоли — опасная патология, которая сопровождается
нарушением кровоснабжения яичника.
СИНОНИМЫ
Нарушение кровоснабжения опухоли или опухолевидного образования
яичника.
Анатомическая ножка опухоли состоит из: растянутой подвешивающей
связки яичника (воронкотазовой связки), собственной связки яичника и
мезоовария. В ножке образования яичника проходят кровеносные сосуды,
питающие опухоль (яичниковая артерия, анастомоз её с маточной
артерией), а также лимфатические сосуды и нервы.
Хирургическая ножка представляет собой, помимо анатомической ножки,
перерастянутую маточную трубу.
13.
ПРОФИЛАКТИКА●На уровне амбулаторно-поликлинического звена ежегодные
гинекологические осмотры всех женщин с обязательным УЗИ органов
малого таза.
●Раннее выявление и своевременное лечение опухолей и
опухолевидных образований яичника.
●Санитарно-просветительная работа среди населения с привлечением
средств массовой информации (брошюры, буклеты, статьи в
популярных газетах и журналах, теле и радиопередачи).
СКРИНИНГ
Рекомендуется ежегодное УЗИ органов малого таза для ранней
диагностики опухолей и опухолевидных образований яичника.
КЛАССИФИКАЦИЯ
Перекрут ножки опухоли яичника бывает полным (360° и более) или
неполным (до 360°).
14.
ЭТИОЛОГИЯПричиной перекрута может быть наличие опухоли или опухолевидного
образования яичника на ножке. Перекрут ножки опухоли иногда связан
с резкими движениями, переменой положения тела, физическим
напряжением. Это осложнение чаще возникает у девочек и девушек.
Нередко перекрут ножки кистомы яичника происходит во время
беременности или в послеродовом периоде.
ПАТОГЕНЕЗ
В перекрут вовлекаются также ветви маточной артерии, питающие
яичник, и яичниковая артерия вместе с сопровождающими их венами. В
опухоли нарушается кровообращение, затем возникает некроз,
асептическое воспаление, распространяющееся на брюшину.
15.
КЛИНИЧЕСКАЯ КАРТИНАВыраженность клинических проявлений заболевания определяется
степенью перекрута (полный или неполный) и жёсткостью перекрута.
Для полного перекрута ножки опухоли характерна клиническая картина
острого живота.
Отмечают:
●внезапное возникновение резких болей;
●напряжение передней брюшной стенки;
●положительный симптом Щёткина–Блюмберга;
●нередко наблюдается тошнота или рвота;
●парез кишечника;
●задержка стула, реже понос;
●повышенная температура тела;
●частый пульс;
●бледность кожи и слизистых;
●холодный пот.
При влагалищном исследовании обнаруживают опухоль в области
придатков матки, попытки смещения её вызывают резкую боль.
16.
ДИАГНОСТИКА• Диагноз перекрута опухоли и опухолевидного образования яичника
ставят на основании характерных жалоб больной, данных анамнеза,
результатов объективного обследования и дополнительных методов
(УЗИ органов малого таза, лапароскопия).
• Общее состояние удовлетворительное или средней тяжести. Пульс
учащён. АД, как правило, в норме. Кожа бледная. Температура
повышена до субфебрильных или фебрильных цифр. Холодный пот.
Язык суховат, обложен беловатым налётом. Живот напряжён,
несколько вздут, резко болезненный, больше на стороне поражения.
• Симптомы раздражения брюшины различной степени выраженности.
• При общеклиническом лабораторном исследовании в крови
определяют лейкоцитоз, возможен сдвиг формулы влево, повышение
СОЭ.
17.
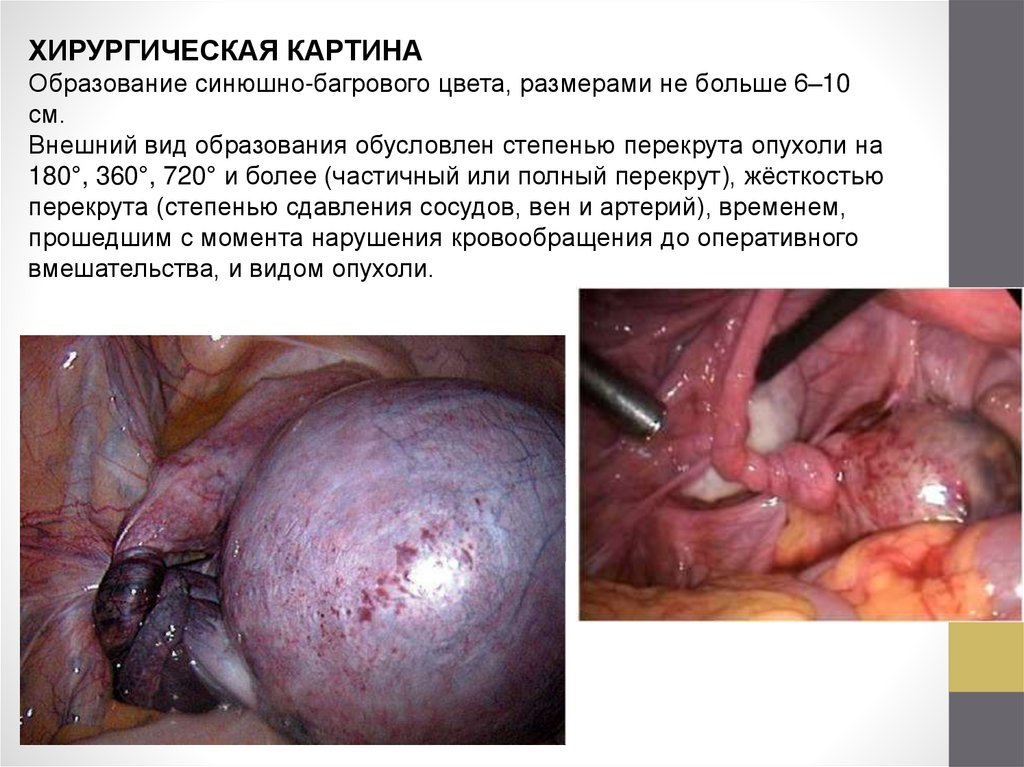
ХИРУРГИЧЕСКАЯ КАРТИНАОбразование синюшно-багрового цвета, размерами не больше 6–10
см.
Внешний вид образования обусловлен степенью перекрута опухоли на
180°, 360°, 720° и более (частичный или полный перекрут), жёсткостью
перекрута (степенью сдавления сосудов, вен и артерий), временем,
прошедшим с момента нарушения кровообращения до оперативного
вмешательства, и видом опухоли.
18.
Дифференциальная диагностикаУчитывая клинику острого живота при полном перекруте ножки опухоли
яичника, дифференциальную диагностику чаще всего необходимо
проводить с нарушенной внематочной беременностью и острым
аппендицитом.
Большое диагностическое значение имеют тщательно собранный
анамнез, признаки беременности, картина внутреннего кровотечения,
кровянистые выделения из половых путей, положительная реакция на
хорионический гонадотропин.
При частичном перекруте ножки опухоли яичника необходимо
дифференцировать перекрут яичника от острого сальпингоофорита.
Общие симптомы этих заболеваний: боли внизу живота, постепенное
нарастание болевого синдрома, повышение температуры тела,
результаты осмотра и пальпации живота, увеличение количества
лейкоцитов в крови. Установить правильный диагноз помогают
гинекологическое исследование, эхография и лапароскопия.
19.
ЛЕЧЕНИЕЦЕЛЬ ЛЕЧЕНИЯ
Восстановление топографии яичника и маточной трубы при сохранённом
кровоснабжении в маточной трубе и яичнике.
Удаление придатков матки при нарушенном их кровоснабжении и
подозрении на некроз тканей.
МЕТОДЫ ЛЕЧЕНИЯ
При лечении больных с указанной патологией применяют только
хирургические методы. Неприемлемы немедикаментозные и
консервативные медикаментозные методы лечения.
20.
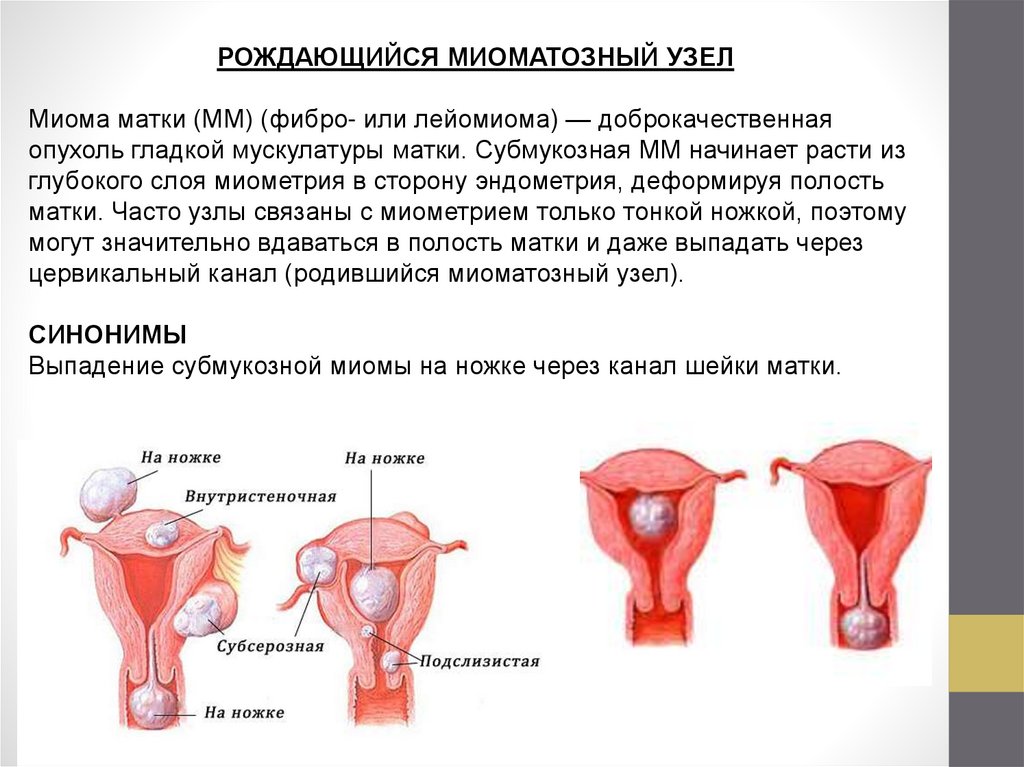
РОЖДАЮЩИЙСЯ МИОМАТОЗНЫЙ УЗЕЛМиома матки (ММ) (фибро- или лейомиома) — доброкачественная
опухоль гладкой мускулатуры матки. Субмукозная ММ начинает расти из
глубокого слоя миометрия в сторону эндометрия, деформируя полость
матки. Часто узлы связаны с миометрием только тонкой ножкой, поэтому
могут значительно вдаваться в полость матки и даже выпадать через
цервикальный канал (родившийся миоматозный узел).
СИНОНИМЫ
Выпадение субмукозной миомы на ножке через канал шейки матки.
21.
ПРОФИЛАКТИКАПрофилактика «рождения» субмукозного узла заключается в
своевременном выявлении ММ. С этой целью необходимы ежегодные
профилактические осмотры гинеколога с трансвагинальным УЗИ
органов малого таза. При обнаружении субмукозного узла
рекомендовано плановое оперативное лечение (консервативная
миомэктомия, надвлагалищная ампутация матки), ЭМА.
СКРИНИНГ
Проведение трансвагинального УЗИ 2 раза в год у женщин высокого
риска и 1 раз в год у практически здоровых женщин.
КЛАССИФИКАЦИЯ
При гистероскопии выделяют три типа субмукозных миом:
●0 — узел на ножке;
●I — узел выступает в полость матки более чем наполовину;
●II — узел более чем наполовину расположен в миометрии.
22.
ЭТИОЛОГИЯВ настоящее время ММ рассматривают как гормонзависимую
гипертрофию и гиперплазию миометрия, возникающие в результате
регенераторных процессов повреждённого миометрия. Повреждение
миометрия может быть обусловлено внутриматочными
вмешательствами и (или) перенесёнными половыми инфекциями. При
повреждении клеточных мембран в миометрии происходит синтез
тканевых факторов роста, что и лежит в основе формирования ММ. В
участках повреждения происходит изменение концентрации и
трансформация ЭР и ПР. В связи с особенностями гормональной
рецепции в миоматозных узлах возникновение и рост ММ можно
наблюдать при нормальном уровне половых гормонов в крови. При это
в локальном кровотоке в зоне роста узлов наблюдают нарушения
соотношения эстрадиола и прогестерона и абсолютную
гиперэстрогению. Таким образом, половые гормоны и нарушение
рецепторного аппарата матки к половым стероидам играют
существенную роль в росте уже сформировавшихся миоматозных
узлов. Выявлена наследственная предрасположенность к этой опухоли.
Наблюдают рост миомы во время беременности и регресс в
постменопаузе.
23.
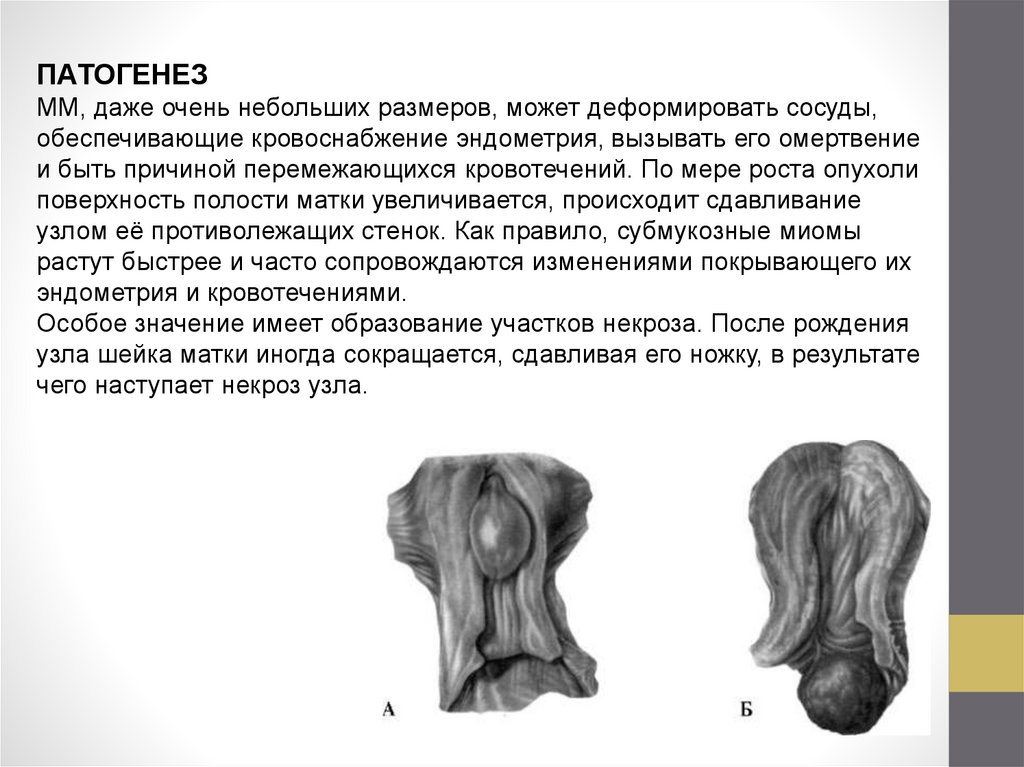
ПАТОГЕНЕЗММ, даже очень небольших размеров, может деформировать сосуды,
обеспечивающие кровоснабжение эндометрия, вызывать его омертвение
и быть причиной перемежающихся кровотечений. По мере роста опухоли
поверхность полости матки увеличивается, происходит сдавливание
узлом её противолежащих стенок. Как правило, субмукозные миомы
растут быстрее и часто сопровождаются изменениями покрывающего их
эндометрия и кровотечениями.
Особое значение имеет образование участков некроза. После рождения
узла шейка матки иногда сокращается, сдавливая его ножку, в результате
чего наступает некроз узла.
24.
КЛИНИЧЕСКАЯ КАРТИНА• Больные предъявляют жалобы на резкие схваткообразные боли
внизу живота, обильные кровянисты выделения из половых путей.
• При длительном кровотечении и значительной кровопотере
появляются слабость, головокружение.
• Состояние больной удовлетворительное. Кожа бледная. Отмечается
тахикардия, температура может быть субфебрильной, при некрозе
узла фебрильной, АД в пределах нормы или даже пониженным (при
значительной кровопотере). Язык влажны, при некрозе узла суховат.
• Живот несколько вздут, болезненный при пальпации в нижних
отделах.
• Симптомы раздражения брюшины появляются при некрозе узла.
Стул, мочеиспускание, как правило, не нарушены.
25.
ДИАГНОСТИКА• Диагноз устанавливают на основании характерных жалоб больной,
данных анамнеза, объективного обследования и результатов
дополнительных методов исследования.
• При гинекологическом обследовании наблюдается сглаживание и
раскрытие шейки матки, при этом узел заполняет весь цервикальный
канал и рождается во влагалище.
• В зеркалах виден нижний полюс объёмного образования от белесоватой
до синюшно-багровой окраски в зависимости от степени выраженности
нарушения кровоснабжения узла.
• При влагалищном исследовании пальпируют объёмное образование
(нижний его полюс) различной консистенции от плотноватой до мягкой,
резко болезненное; края шейки матки определяют по периферии узла,
либо не пальпируют.
• Бимануально: тело матки может быть увеличенным за счёт миоматозных
узлов другой локализации, либо быть чуть больше нормы, пастозным,
резко болезненным. Выделения из матки практически всегда
кровянистые, обильные. Данные влагалищного исследования позволяют
установить правильный диагноз и определить положение ножки узла.
26.
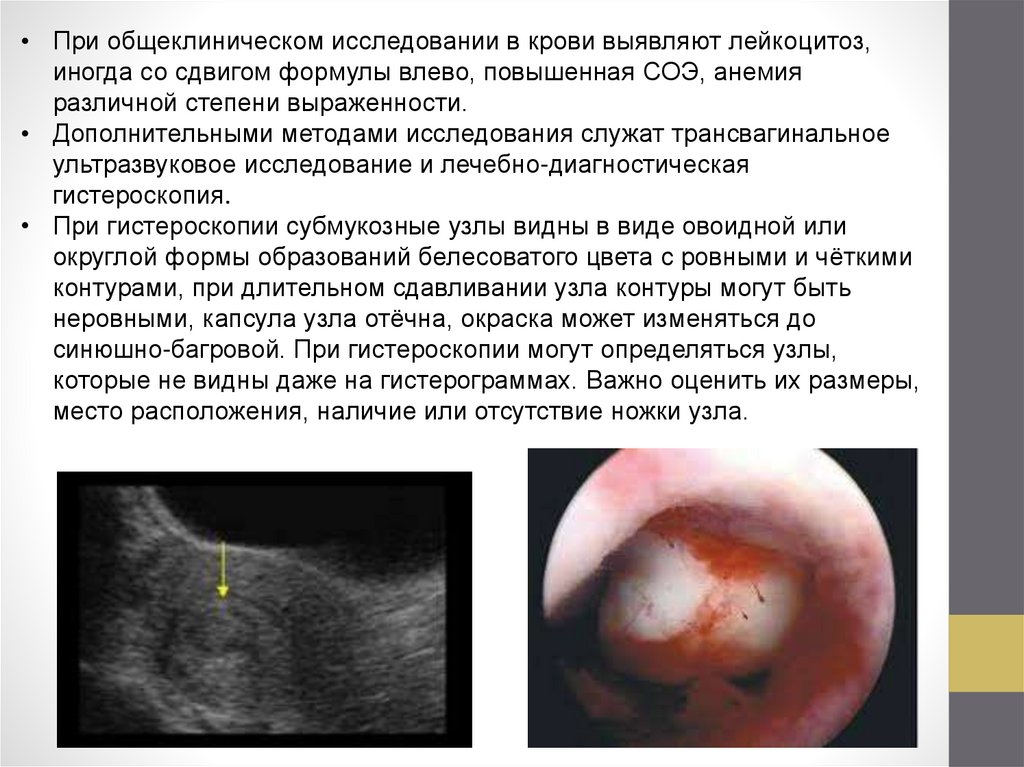
• При общеклиническом исследовании в крови выявляют лейкоцитоз,иногда со сдвигом формулы влево, повышенная СОЭ, анемия
различной степени выраженности.
• Дополнительными методами исследования служат трансвагинальное
ультразвуковое исследование и лечебно-диагностическая
гистероскопия.
• При гистероскопии субмукозные узлы видны в виде овоидной или
округлой формы образований белесоватого цвета с ровными и чёткими
контурами, при длительном сдавливании узла контуры могут быть
неровными, капсула узла отёчна, окраска может изменяться до
синюшно-багровой. При гистероскопии могут определяться узлы,
которые не видны даже на гистерограммах. Важно оценить их размеры,
место расположения, наличие или отсутствие ножки узла.
27.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАРождающийся субмукозный узел дифференцируют с:
●абортом в ходу;
●полипом шейки матки;
●саркомой матки;
●Раком шейки матки.
ЛЕЧЕНИЕ
ЦЕЛЬ ЛЕЧЕНИЯ
Остановка кровотечения, устранение боли и предупреждение развития
инфекции (субмукозные узлы, как правило, инфицированы).
Подозрение на рождающийся миоматозный узел — показание к
экстренной госпитализации в гинекологический стационар.
МЕТОДЫ ЛЕЧЕНИЯ
Немедикаментозное лечение недопустимо. Основной метод лечения —
хирургический по экстренным показаниям. Медикаментозное лечение
проводят в сочетании с хирургическим.
28.
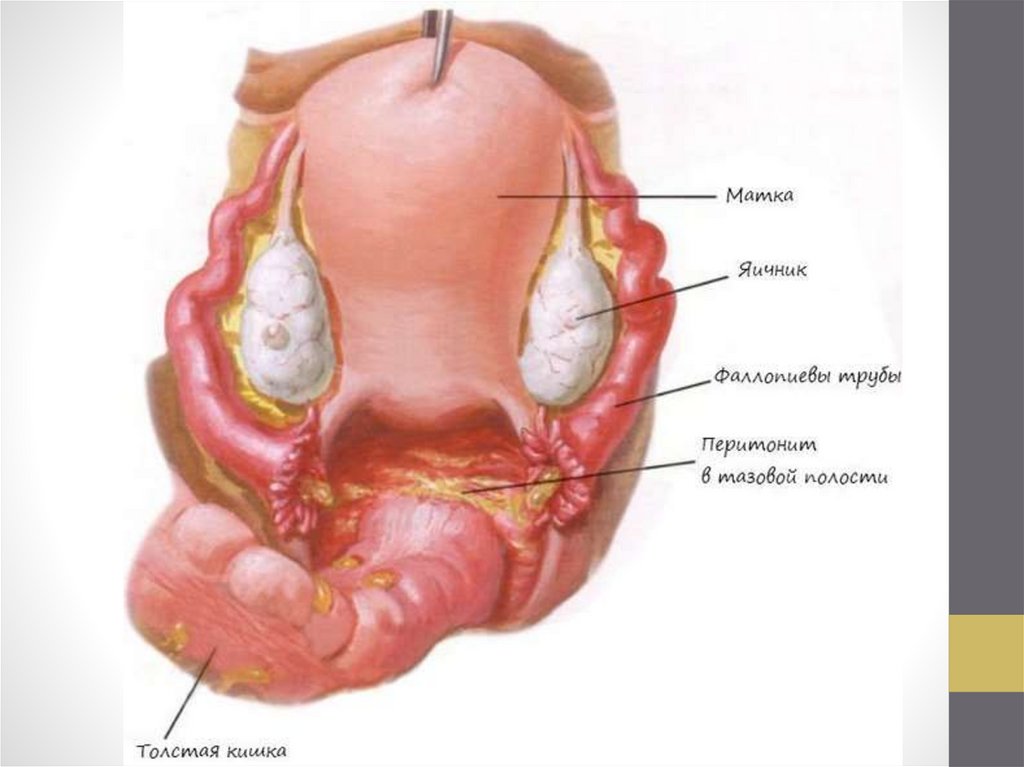
ПЕЛЬВИОПЕРИТОНИТПельвиоперитонит — воспаление висцеральной и париетальной
брюшины малого таза.
ЭПИДЕМИОЛОГИЯ
Воспаление брюшины малого таза — вторичный воспалительный процесс;
развивается как осложнение острого сальпингоофорита или гнойного
воспаления матки и придатков. Первичный очаг инфекции может
возникнуть :
● в маточных трубах;
● в яичниках, матке;
●при нагноении заматочной гематомы при внематочной беременности;
●при нагноении кисты или цистаденомы (при перекруте её ножки);
● в аппендикулярном отростке или других органах брюшной полости,
откуда инфекция распространяется лимфогенным или гематогенным
путями.
Пельвиоперитонит практически всегда развивается при восходящей острой
гонорее или прогрессирующем восходящем инфицировании брюшины из
нижнего отдела половых путей. Часто возникает после оперативных
вмешательств или как осложнение применения ВМК .
29.
30.
ПРОФИЛАКТИКАДля предупреждения специфических воспалительных процессов и ИППП
используют барьерные способы контрацепции. Важно следить, чтобы
сроки экспозиции ВМК не превышали 3–4 лет. Целесообразно проводить
послеоперационную антибактериальную терапию для профилактики
послеоперационных осложнений.
СКРИНИНГ
Необходимо обследовать всех работниц детских учреждений (родильных
домов, поликлиник, школинтернатов) для своевременного выявления
ИППП и других специфических инфекций.
КЛАССИФИКАЦИЯ
По характеру экссудата различают пельвиоперитониты:
●серозный;
●фибринозный;
●гнойный (часто с развитием распространённого перитонита).
Некоторые авторы выделяют серознофибринозный и гнойный
пельвиоперитонит.
31.
ЭТИОЛОГИЯПричиной развития пельвиоперитонита обычно становится патогенная и
условнопатогенная микрофлора, вызывающая воспалительные
заболевания половых органов.
ПАТОГЕНЕЗ
Острая стадия серозного или серознофибринозного пельвиоперитонита
характеризуется расстройством микроциркуляции, гиперемией и отёком
брюшины. В малом тазу скапливается серозный экссудат, содержащий
фибрин, сегментоядерные лейкоциты, альбумин. В эндотелии возникают
дистрофические процессы. Стихание воспаления сопровождается
образованием большого количества спаек между париетальной брюшиной
малого таза, маткой и придатками, петлями тонкой и сигмовидной кишки.
Между спайками иногда образуются замкнутые полости, где скапливается
жидкость. Этот процесс иногда называют саккатным перитонитом.
При гнойном пельвиоперитоните отграничение процесса течёт медленнее.
Гнойный экссудат скапливается в прямокишечноматочном углублении, и
образуется абсцесс Дугласова кармана.
32.
КЛИНИЧЕСКАЯ КАРТИНА• Пельвиоперитонит начинается остро, ведущий симптом — резкая боль в
нижних отделах живота. Отмечают значительное ухудшение
самочувствия, повышение температуры тела до 38–39 °С, гиперемию
лица. Возникают тахикардия, признаки общей интоксикации, сухость во
рту, однократная рвота, вздутие живота, симптомы раздражения брюшины
ниже пупка и над лоном. Больные жалуются на болезненность при
мочеиспускании и дефекации. В анализах — лейкоцитоз.
• При гинекологическом обследовании в первые дни отмечают ригидность и
болезненность заднего свода влагалища , в последующие дни —
выпячивание заднего свода изза скопления в нём экссудата. Небольшое
количество экссудата может резорбироваться или нагнаиваться и
вскрываться в прямую кишку, или в брюшную полость, создавая угрозу
перитонита.
• Пельвиоперитониту всегда сопутствуют сальпингоофорит или эндометрит.
Это обусловливает образование обширного воспалительного
конгломерата и развитие спаечного процесса.
33.
ДИАГНОСТИКАОснована на характерных проявлениях заболевания и данных
клиниколабораторных исследований.
АНАМНЕЗ
Сбор анамнеза в отношении перенесённых воспалительных
гинекологических заболеваний и факторов риска помогает в постановке
диагноза острого воспалительного процесса матки и придатков.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
Подтверждают диагноз пельвиоперитонита:
●симптомы раздражения тазовой брюшины при пальпации и
влагалищном исследовании;
●резкая болезненность в области придатков матки и при движении за
шейку матки в сочетании с острой клинической симптоматикой.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
В крови — умеренная анемия, резкое увеличение СОЭ, умеренный
лейкоцитоз со сдвигом влево, гипопротеинемия и диспротеинемия,
сдвиг в электролитном балансе (умеренная гипокалиемия).
34.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯВключают:
●УЗИ органов малого таза (наличие свободной жидкости в Дугласовом
пространстве);
●пункцию заднего свода влагалища (серознофибринозный или гнойный
экссудат);
●бактериологическое исследование пунктата;
●рентгенографию органов брюшной полости (наличие уровней жидкости в
кишечнике свидетельствует о паралитической непроходимости);
●диагностическую и лечебную лапароскопию;
●бактериологическое исследование перитонеальной жидкости.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Пельвиоперитонит дифференцируют от гемоперитонеума ( внематочная
беременность, апоплексия яичника), разлитого перитонита (хирургического
происхождения), аппендикулярного инфильтрата, гнойного
тубоовариального образования, параметрита.
35.
ЛЕЧЕНИЕЦЕЛИ ЛЕЧЕНИЯ
●Купирование острого воспалительного процесса в придатках матки.
●Стабилизация состояния.
●Предупреждение осложнений.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Применяют холод на низ живота для отграничения процесса, профилактики
распространения пельвиоперитонита и как болеутоляющее средство.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Основано на принципах комплексного лечения острого сальпингоофорита.
●Антибактериальная терапия антибиотиками широкого спектра действия
(гентамицин, оксациллин, метициллин, амоксициллин+клавулановая
кислота, цефалоспорины, метронидазол и др.).
●Дезинтоксикационная терапия (Полидез©, Реополиглюкин©, полиионные
растворы, белковые препараты и др.).
●Обезболивающие средства (свечи с экстрактом белладонны, метамизол
натрия, диклофенак).
●Седативные средства, витамины , фолиевая кислота; антигистаминные и
десенсибилизирующие средства (хлоропирамин, клемастин, глюконат
кальция).
●Анаболические стероиды (нандролон, Амиглурацил©).
36.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕПри пельвиоперитоните с дифференциальнодиагностической целью
применяют лапароскопию. Она может быть диагностической и лечебной
(удаление аппендикулярного отростка или маточных труб, яичников при
остром гнойном сальпингоофорите, санация и дренирование брюшной
полости). При отсутствии эффекта от медикаментозного лечения и
прогрессии воспалительного процесса необходима лапаротомия (для
полной ревизии брюшной полости и органов малого таза).
Гинекологическую операцию проводят в полном объёме, вскрывают и
дренируют тазовые и межкишечные абсцессы, при необходимости
удаляют аппендикулярный отросток и др.
ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ
Постгоспитальная реабилитация направлена на предупреждение
рецидивов заболевания. Используют КОК при оставлении одной или
обеих маточных труб; физиотерапевтическое лечение — с целью
рассасывания спаечного процесса в малом тазу и нормализации
овариальноменструальной функции.
37.
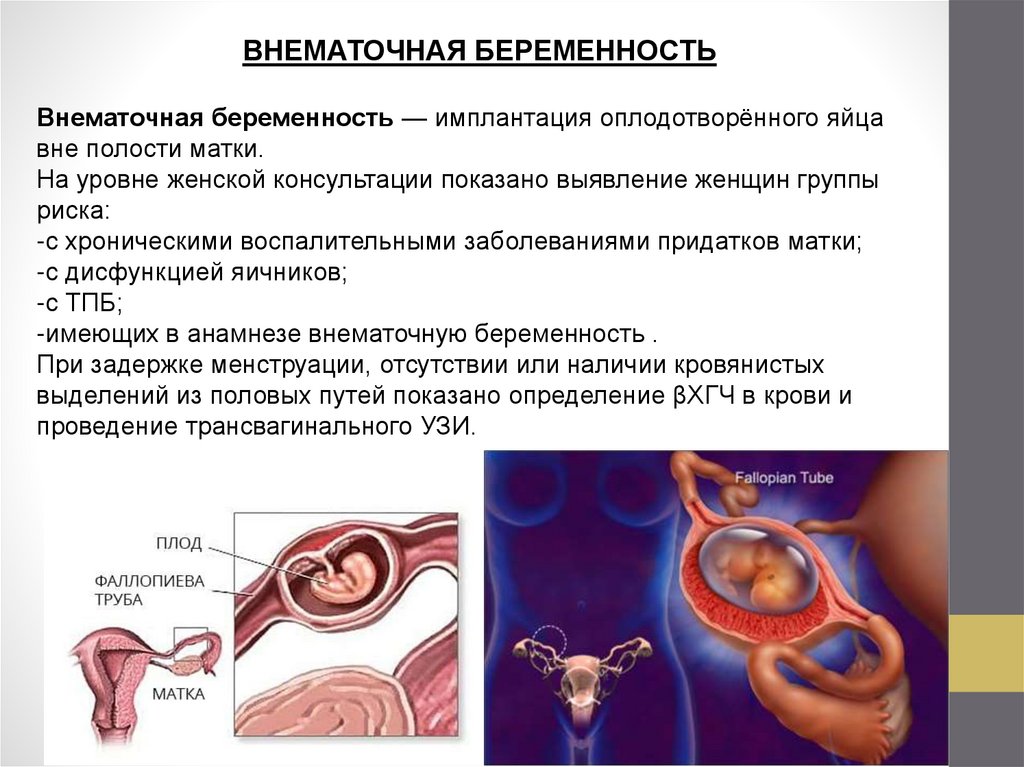
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬВнематочная беременность — имплантация оплодотворённого яйца
вне полости матки.
На уровне женской консультации показано выявление женщин группы
риска:
-с хроническими воспалительными заболеваниями придатков матки;
-с дисфункцией яичников;
-с ТПБ;
-имеющих в анамнезе внематочную беременность .
При задержке менструации, отсутствии или наличии кровянистых
выделений из половых путей показано определение βХГЧ в крови и
проведение трансвагинального УЗИ.
38.
КлассификацияВ отечественной литературе трубную беременность разделяют на:
-ампулярную;
-истмическую;
-интерстициальную.
Яичниковую подразделяют на:
-развивающуюся на поверхности яичника;
-развивающуюся интрафолликулярно.
Брюшную беременность подразделяют на:
-первичную (имплантация в брюшной полости происходит первоначально);
-вторичную.
39.
Редкие формы внематочной беременности:Шеечная беременность(1)
Интралигаментарная беременность(2)
Корнуальная беременность(3)
(1)
(2)
(3)
40.
Этиология и патогенезПовышение частоты внематочной беременности обусловлено
увеличением числа абортов, воспалительных заболеваний женских
половых органов, наружного генитального эндометриоза, использованием
ВМК, нейроэндокринных нарушений, психоэмоционального напряжения.
Воспалительные заболевания в этиологии внематочной беременности
составляют 42–80%. Определённую роль в этиологии внематочной
беременности играют опухоли матки и придатков. Появились сообщения о
возникновении внематочной беременности у 2% женщин, которым было
проведено ЭКО.
В норме оплодотворение яйцеклетки происходит в ампулярном отделе
маточной трубы, и затем оплодотворённая яйцеклетка продвигается в
полость матки, где и происходит имплантация плодного яйца. Такое
продвижение обусловлено транспортной функцией маточной трубы
(перистальтикой и движением ресничек мерцательных клеток
цилиндрического эпителия слизистой оболочки). Транспортная функция
маточных труб зависит от многих факторов: гормональной функции
яичников и введённых экзогенно гормонов, полноценности всех слоёв
стенки маточной трубы, состояния кровоснабжения и иннервации
внутренних половых органов. Таким образом, нарушение нормального
механизма транспортировки оплодотворённой яйцеклетки может привести
к внематочной беременности.
41.
КлиникаС клинической точки зрения выделяют прогрессирующую трубную
беременность и нарушенную трубную беременность (разрыв маточной
трубы, трубный аборт). При прогрессирующей трубной беременности
общее состояние, как правило, удовлетворительное. При нарушенной
трубной беременности состояние пациентки зависит от величины
кровопотери и может быть удовлетворительным, средней тяжести и
тяжёлым.
Результаты проведённых исследований позволили выявить частоту
характерных жалоб, предъявляемых больными с внематочной
беременностью :
-задержка менструации (73%);
-кровянистые выделения из половых путей (71%);
-боли различного характера и интенсивности (68%);
-сочетание трёх симптомов (52%);
-тошнота (48%);
-иррадиация боли в поясничную область, прямую кишку, внутреннюю
поверхность бедра (32%).
42.
ДиагностикаДля ранней диагностики проводят:
-трансвагинальное УЗИ;
-определение уровня βХГЧ в сыворотке крови.
• Объективно при прогрессирующей внематочной беременности
состояние пациентки удовлетворительное, гемодинамика стабильная.
При пальпации может быть болезненность внизу живота на стороне
поражения. При гинекологическом обследовании отмечается лёгкий
цианоз слизистой оболочки влагалища и шейки матки, шейка матки
несколько размягчена, безболезненна, тело матки мягковатой
консистенции, чуть увеличено, несколько чувствительно при
исследовании, на стороне поражения можно пропальпировать
тестоватой консистенции болезненное образование овоидной формы.
Выделения из половых путей светлые.
43.
• При прервавшейся беременности при объективном обследованииотмечают бледность кожи и слизистых оболочек, частый слабый
пульс, АД может быть снижено. Температура тела нормальная или
повышенная. При пальпации живот мягкий, болезненный над лонным
сочленением или в подвздошных областях, перкуторно —
притупление звука в отлогих местах. Симптом Щёткина–Блюмберга
выражен слабо. При влагалищном исследовании размер матки чаще
увеличен. Отмечают резкую болезненность при смещении матки, её
шейки и при пальпации заднего свода. Иногда пальпируют резко
болезненное округлое образование слева или справа от матки (почти
в 50% случаев).
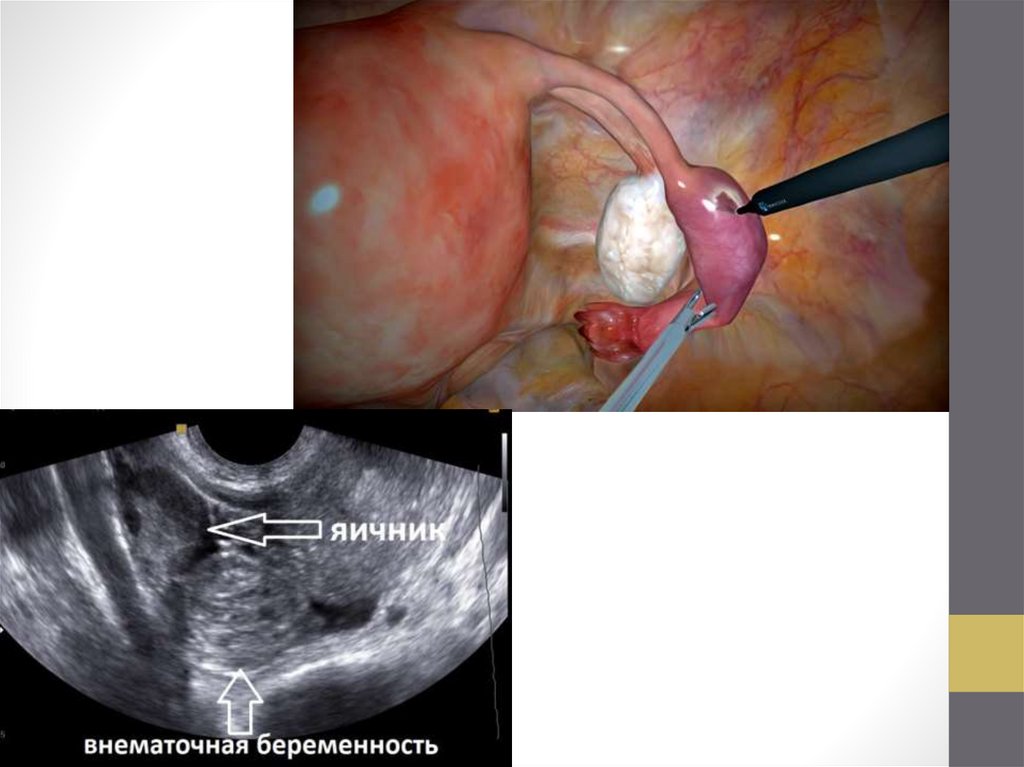
• Информативными методами в диагностике внематочной
беременности служат: определение βсубъединицы хорионического
гонадотропина в крови, УЗИ и лапароскопия.
44.
45.
Дифференциальная диагностикаДля дифференциальной диагностики неразвивающейся или
прерывающейся маточной беременности и внематочной беременности
проводят выскабливание полости матки. При внематочной беременности
в соскобе определяется децидуальная ткань без ворсин хориона,
феномен Ариас Стеллы (гиперхромные клетки в эндометрии). При
прерывающейся маточной беременности в соскобе имеются остатки или
части плодного яйца, элементы хориона.
Прогрессирующую трубную беременность дифференцируют
с:
-маточной беременностью ранних сроков;
-дисфункциональным маточным кровотечением;
-хроническим воспалением придатков матки.
46.
Прерывание беременности по типу разрыва трубыдифференцируют с:
-апоплексией яичника;
-перфорацией язвы желудка и 12перстной кишки;
-разрывом печени и селезёнки;
-перекрутом ножки кисты или опухоли яичника;
-острым аппендицитом;
-острым пельвиоперитонитом.
Беременность , прервавшуюся по типу разрыва
внутреннего плодовместилища (трубный аборт),
необходимо дифференцировать с:
-абортом;
-обострением хронического сальпингоофорита;
-дисфункциональным маточным кровотечением;
-перекрутом ножки опухоли яичника;
-апоплексией яичника;
-острым аппендицитом.
47.
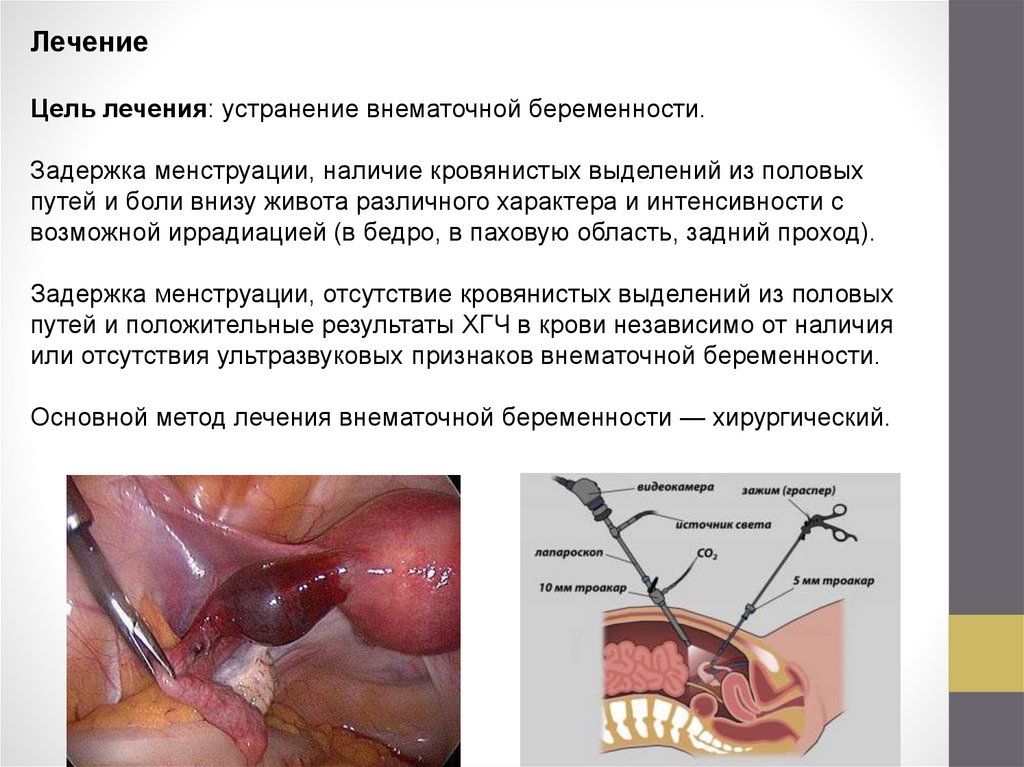
ЛечениеЦель лечения: устранение внематочной беременности.
Задержка менструации, наличие кровянистых выделений из половых
путей и боли внизу живота различного характера и интенсивности с
возможной иррадиацией (в бедро, в паховую область, задний проход).
Задержка менструации, отсутствие кровянистых выделений из половых
путей и положительные результаты ХГЧ в крови независимо от наличия
или отсутствия ультразвуковых признаков внематочной беременности.
Основной метод лечения внематочной беременности — хирургический.





































 Медицина
Медицина








