Похожие презентации:
Лейкозы в практике педиатра
1. ЛЕЙКОЗЫ В ПРАКТИКЕ ПЕДИАТРА
2. Острые лейкозы
— это злокачественные опухолевыезаболевания системы крови, первично
поражающие костный мозг.
Субстрат опухоли представлен незрелыми
бластными клетками с «нежной» структурой
ядерного хроматина, вытесняющими
нормальные элементы и
инфильтрирующими различные органы и
ткани.
3. Острые лейкозы
Острые лейкозы — клональные заболевания, возникающие изодной мутированной кроветворной клетки, которая относится
либо к очень ранним, либо к коммитированным в направлении
различных линий кроветворения клеткам-предшественникам.
Принадлежность бластов к той или иной линии кроветворения,
степень их дифференцировки обусловливают клиническое течение
и прогноз острого лейкоза, терапию и эффективность лечения.
4. Статистика по России
СТАТИСТИКА ПО РОССИИСреди злокачественных новообразований
кроветворной и лимфоидной ткани,
составляющих половину всех злокачественных
опухолей детей, на долю лейкозов приходится
38—40%.
Частота острых лейкозов у детей до 15 лет
составляет 4,1 ± 0,4 случаев на 100 000 детского
населения, с пиком заболевания в возрасте от 2
до 5 лет. Болеют преимущественно мальчики.
У детей на ОЛЛ приходится 80%, на ОМЛ — 1517%, на бифенотипический и
недифференцированные формы около 1-2%.
5. Статистика в архангельской области
СТАТИСТИКА В АРХАНГЕЛЬСКОЙ ОБЛАСТИПроведен предварительный анализ заболеваемости и
смертности при острых лейкозах (ОЛ) у детей (от 0 до 17
лет) в Архангельской области за 16-тилетний период (с
2002 по 2017гг.).
Всего за период наблюдения было
зарегистрировано 138 случаев острого лейкоза у
детей.
Из них 110 (79,7%) случаев острого
лимфобластного лейкоза (ОЛЛ) и 21 случаев
(20,3%) острого нелимфобласного лейкоза (ОНЛЛ).
Соотношение заболевших мальчиков и девочек
оказалось следующим: при всех ОЛ-1,9:1; для ОЛЛ
– 2,3:1; для ОНЛЛ – 1:1.
6. Статистика в архангельской области
СТАТИСТИКА В АРХАНГЕЛЬСКОЙ ОБЛАСТИСреднегодовые показатели заболеваемости
составили: для всех ОЛ – 3,81±0,21; для ОЛЛ –
2,75±0,18; для ОНЛЛ 1,06±0,24 на 100000
детского населения указанной возрастной
категории.
Заболеваемость ОЛЛ в Архангельской области
составляет 1,04-4,99 на 100000 детского
населения (2002 – 2016 гг.).
7. Статистика в архангельской области
СТАТИСТИКА В АРХАНГЕЛЬСКОЙ ОБЛАСТИПоказатели смертности для всех случаев ОЛ:
наибольший в 2009 г. составил 1,68 на 100 000
детского населения; наименьший – составил 0 в
2002 г.
Средний показатель смертности от лейкозов
составил 0,52±0,18.
Таким образом, на фоне оптимизации
программной терапии со строгим соблюдением
регламента протоколов отмечается значительное
снижение смертности и повышение выживаемости
пациентов с данным заболеванием.
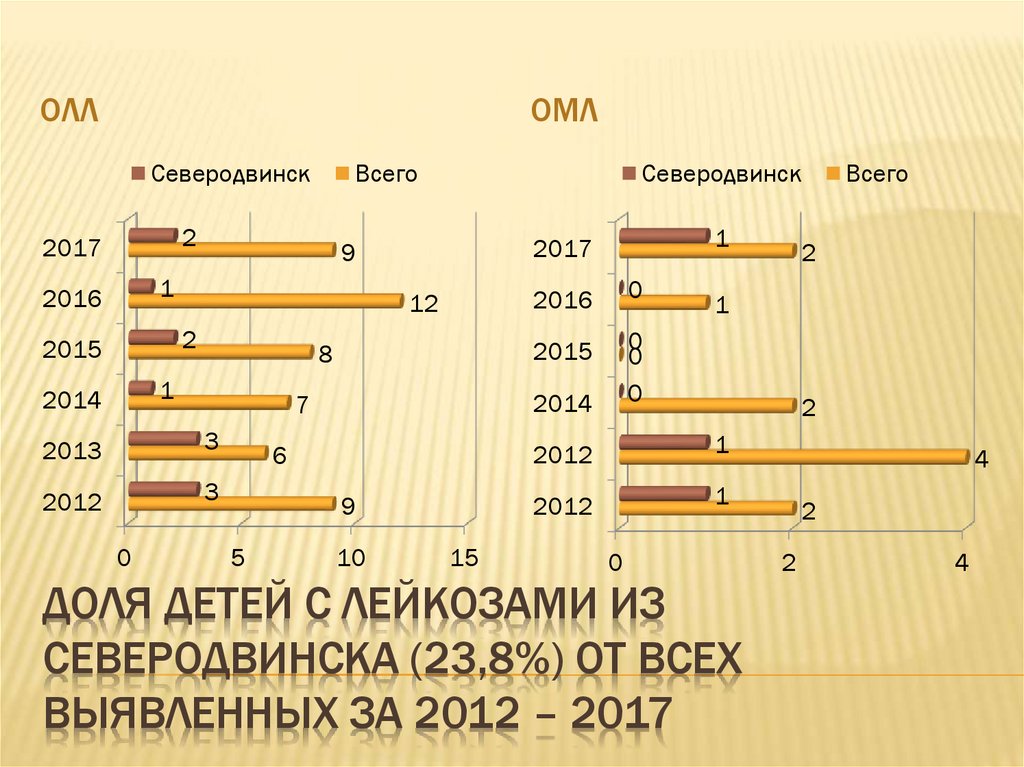
8. Доля детей с лейкозами из северодвинска (23,8%) от всех выявленных за 2012 – 2017
ОЛЛОМЛ
Северодвинск
Всего
2
2017
12
2
2015
8
1
2014
3
2012
3
0
6
9
5
2016
0
2015
0
0
0
2014
7
2013
1
2017
9
1
2016
Северодвинск
10
15
Всего
2
1
2
2012
1
2012
1
0
ДОЛЯ ДЕТЕЙ С ЛЕЙКОЗАМИ ИЗ
СЕВЕРОДВИНСКА (23,8%) ОТ ВСЕХ
ВЫЯВЛЕННЫХ ЗА 2012 – 2017
4
2
2
4
9. Клинические проявления
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯВ анализах периферической крови у детей с ОЛ обычно
наблюдается снижение уровня гемоглобина, количества
эритроцитов, тромбоцитов.
В зависимости от лейкоцитоза различают случаи с нормальным,
сниженным (1 *109/л и менее) и повышенным (20 *109/л и
более, вплоть до 500 109/л) количеством лейкоцитов.
Повышенное количество лейкоцитов (> 10*109/л) определяется
приблизительно у 1/2 больных, а более 50* 109/л — у 1/5
пациентов.
Основным показателем заболевания является появление
бластных клеток, количество которых может варьировать (от 1-2 до
90% и более).
Однако могут быть случаи с отсутствием бластных клеток в
периферической крови.
Иногда первым проявлением ОЛЛ является гиперэозинофилия.
10. Клинические проявления
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯНаиболее ранними являются симптомы общей интоксикации, анорексия без
значительной потери массы тела и боли в костях, обусловленные леикозной
инфильтрацией периоста и костной ткани; чаще при этом поражаются трубчатые
кости (диафиз), особенно бедренная и большеберцовая, но в процесс может быть
вовлечен и позвоночник с развитием синдрома бревиспондилии.
Артралгии связаны с лейкемической инфильтрацией суставов, что бывает порой
трудно дифференцировать от таких заболеваний, как ревматоидный артрит или
остеомиелит.
Кожные покровы и видимые слизистые у большинства больных отличаются
бледностью.
Характерным признаком острого лейкоза является геморрагический синдром,
проявляющийся полиморфными кровоизлияниями (от петехий до кровоизлияний
крупных размеров) на коже и кровотечениями со слизистых оболочек (носовые,
желудочно-кишечные, почечные).
Одним из характерных симптомов ОЛ у детей является безболезненное
увеличение периферических лимфатическихузлов, наиболее часто — шейных,
подмышечных, паховых.
11. Клинические проявления
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯК редким проявлениям ОЛЛ, но довольно частым
при ОМЛ, относятся изменения на коже и в
подкожной клетчатке в виде лейкемидов,
некротические поражения кожи и слизистой
ротовой полости (гингивит, стоматит от катарального
до язвенно-некротического) и кишечника
(энтеропатия).
Развитие их связано с лейкемической
инфильтрацией слизистых, тканей и сосудов,
наличием кровоизлияний и присоединением
инфекций.
При ОЛ у детей возможно вовлечение в процесс
ЦНС, половых органов, глаз и легких.
12. Клинические проявления
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯНесмотря на прогресс в лечении ОЛ, в 15—20%
случаев наблюдаются рецидивы заболевания.
Рецидивы могут характеризоваться различной
локализацией: костномозговой,
экстрамедуллярный с поражением ЦНС
(нейролейкоз), половых органов и др. (кожа,
кости, орбита, легкие, миндалины).
Вместе с тем, возможны комбинированные
рецидивы (сочетание лейкемического
поражения костного мозга с другими
локализациями).
13. Клинические проявления рецидива
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ РЕЦИДИВАКостномозговой рецидив обычно проявляет
себя как первичный лейкоз.
Нейролейкоз встречается обычно между 1-м и 3м годами от момента установления диагноза и
проявляется симптомами повышенного
внутричерепного давления, а именно,
головными болями, диплопией тошнотой и
рвотой, и/или отеком диска зрительного нерва.
В редких случаях, поражением ЧМН,
гипоталамическим синдромом или полифагией.
14. Клинические проявления рецидива
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ РЕЦИДИВАЯички у мальчиков являются второй по частоте
локализацией экстрамедуллярного лейкозного
поражения. Определяется пальпаторно по
безболезненному увеличению, уплотнению
яичек и семенных канатиков. У девочек может
быть поражение яичников.
Кожные поражения проявляются в виде
высыпаний, чаще папулезного характера,
пигментного или безпигментного типа,
отличаются упорной перманентностью течения и
постепенным нарастанием проявлений
несмотря на предпринимаемую терапию.
15. омл
ОМЛБольшинство симптомов при ОМЛ отражает
недостаточность нормального кроветворения
(изменения в ОАК) и более быструю инвазию
опухолевых клеток в экстрамедуллярные органы
и ткани: кожу, слизистые полости рта (гингивит),
орбиту, головной и спинной мозг.
При ретроспективном анализе клинические
проявления ОМЛ обычно начинают отмечаться
родителями пациента за 2—4 нед., иногда за 1—
2 мес. до установления диагноза.
16. Дифференциальный диагноз ОЛ у детей
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ ОЛ У ДЕТЕЙНезлокачественные
заболевания:
Ювенильный
ревматоидный артрит
Инфекционный
мононуклеоз
Идиопатическая
тромбоцитопеническая
пурпура
Коклюш, паракоклюш
Апластическая анемия
Острый инфекционный
лимфоцитоз
Опухоли:
Нейробластома
Ретинобластома
Рабдомиосаркома
Неходжкинская лимфома
Саркома Юинга
Остеосаркома
Редкие состояния:
Синдром
гиперэозинофилии
17. Лечение Олл в аодкб
ЛЕЧЕНИЕ ОЛЛ В АОДКБЛечение детей с ОЛЛ в АОДКБ проводится с 1982 года по
различным схемам. Для сравнения: общая выживаемость в
1982-1991 гг. составляла около 8,9%. В 1991-2003 гг.
применялся
протокол
ALL–BFM
–90,
выживаемость
возросла до 56%.
С апреля 2003 г. наша клиника вступила в мультицентровое
кооперативное исследование ALL – MB – 2002, при этом 5-
тилетняя выживаемость пациентов к 2014 г. составляла
63,3%.
18. Лечение олл в аодкб
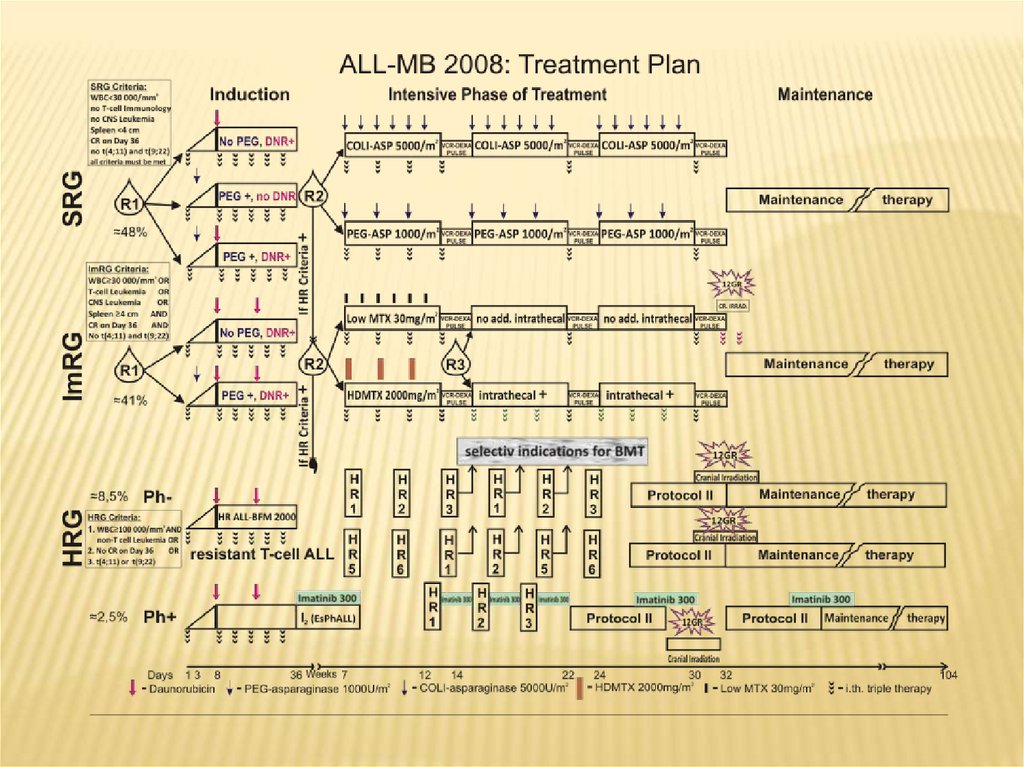
ЛЕЧЕНИЕ ОЛЛ В АОДКБС июля 2008 г. пациенты с ОЛЛ получали терапию по протоколу ALL
– MB – 2008. Всего пролечено 40 больных в возрасте 1,6 – 16 лет
(медиана - 3 года). Ремиссия достигнута у 39 (97,4%); 1 (2,5%) –
умер в индукции. Рецидивы (4) оказались все изолированными
костномозговыми, из них очень ранний - у 1 пациента (2,5%),
ранний – 1 (2,5%), поздний – 2 (5,1%). Выбыло из-под наблюдения 3
(7,7%)
пациента.
Умерло
на
разных
этапах
терапии
и
в
продолжительной ремиссии всего 7 (17,9 %). ТГСК проведена – 2
(5,1%), из них родственная - 1 (умер от осложнений); неродственная
– 1 (жив в полной ремиссии-2).
19. Лечение олл в аодкб
ЛЕЧЕНИЕ ОЛЛ В АОДКБЖивы в ремиссии к настоящему времени (под наблюдением)
30 детей.
5-тилетняя
выживаемость
пациентов
(по
Kaplan-
Meyer) общая 86,0%; бессобытийная -79,3%.
С декабря 2014 г. клиника перешла на лечение детей с ОЛЛ
по протоколу ALL–MB–2015. Всего зарегистрировано 30
пациентов, возраст от 1 лет до 17.
1 пациент развил очень ранний ЦНС – рецидив.
1 пациент погиб от токсичности терапии в ремиссии.
20.
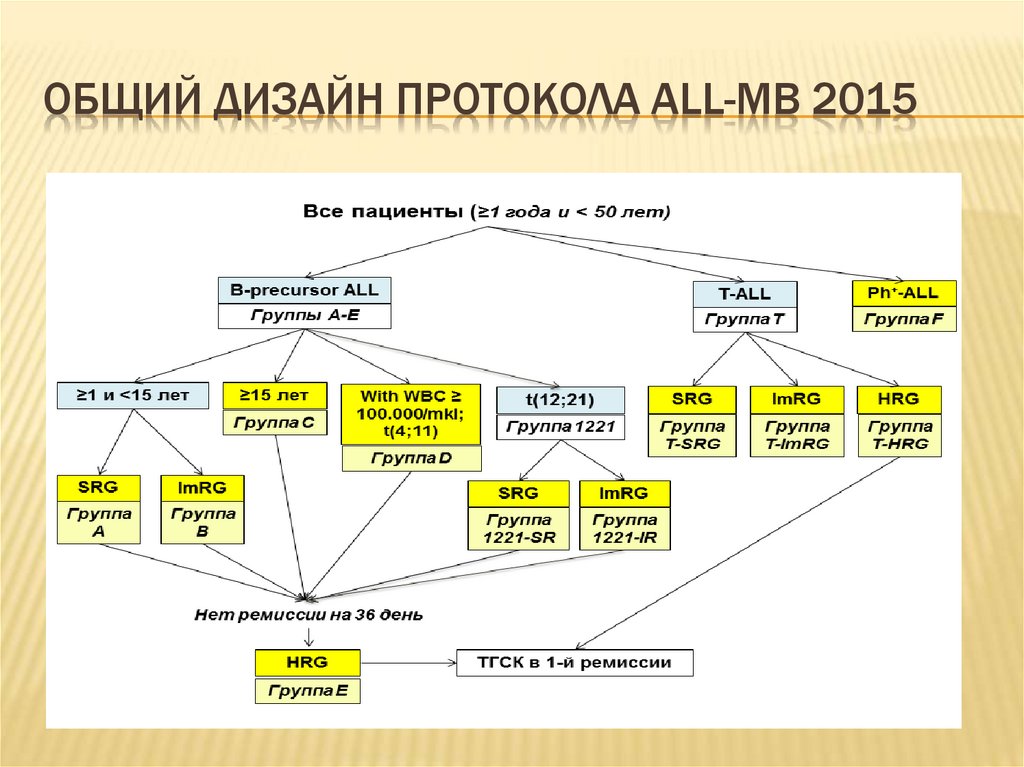
21. Общий дизайн протокола ALL-MB 2015
ОБЩИЙ ДИЗАЙН ПРОТОКОЛА ALL-MB 201522. выводы
ВЫВОДЫУчастие в мультицентровом исследовании
и терапия по протоколам ALL–MB привело к
значимому повышению выживаемости
пациентов с ОЛЛ (общая 86,0%;
бессобытийная -79,3%).
Оптимизация лечения по протоколу ALL–
MB–2008 и 2015 привела к снижению
смертности (в первую очередь,
индукционной) и числа рецидивов.
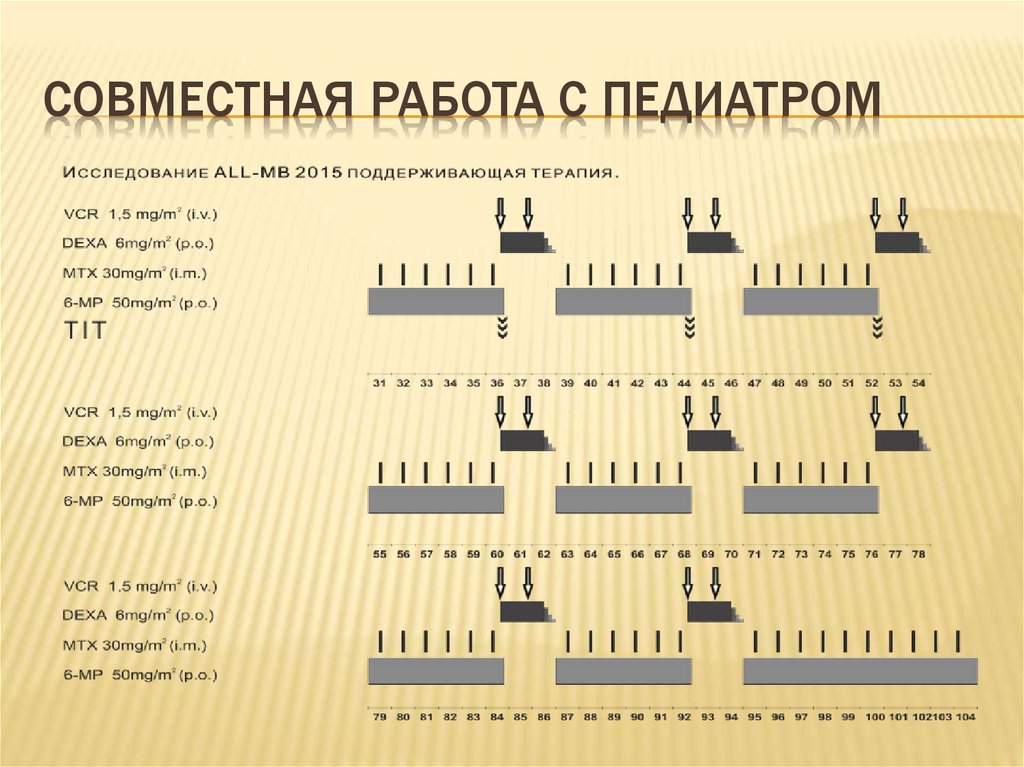
23. Совместная работа с педиатром
СОВМЕСТНАЯ РАБОТА С ПЕДИАТРОМ24. Поддерживающая терапия
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯВажно помнить, что терапия 6-MP в ранние
сроки после индукции является критически
важной для предотвращения, в том числе, ранних
рецидивов.
Задачей является такая юстировка доз, прежде всего
6-MP, чтобы лейкоциты стабильно держались в
пределах от 2 000 до 3 000/мкл, не допуская как
развития аплазии, так и увеличения лейкоцитов выше
3 500/мкл. Эта доза и должна считаться для данного
больного его индивидуальной терапевтической
(она может составлять от 10% до 150% от стартовой, в
зависимости от индивидуальных особенностей
метаболизма).
25. Поддерживающая терапия
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯКонтроль лейкоцитоза в диапазоне от
2 000 до 3 500/мкл является основным
ориентиром при подборе дозы 6-MP и MTX.
При подборе доз особенно 6-MP следует
стараться «играть на опережение»,
прогнозируя динамику изменения
количества лейкоцитов в крови у
конкретного больного, и, по возможности, не
допуская перерывов в приёме 6-MP.
26. Поддерживающая терапия
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯВ первую неделю после реиндукции доза 6MP и метотрексата должна составлять не
более 100% (даже, если лейкоциты более
3 000/мкл).
Коррекция дозы 6-MP и метотрексата может
происходить асинхронно. Поэтому, при
снижении лейкоцитов следует в первую
очередь снижать дозу метотрексата.
27. Поддерживающая терапия
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯПерерывом в приеме 6-MP считается только
пропуск препарата в течение недели и более.
Даже, если пациент получает препарат только 2
раза в неделю, это уже не считается перерывом
в терапии.
Поэтому для адекватного дозирования 6-MP его
нужно рассчитывать не на один день, а на
неделю, и распределять эту дозу таким образом
в течение недели, чтобы каждый день пациент
получал рассчитанную дозу. При этом
допускается пауза в приеме в какие-то дни
недели
28. Поддерживающая терапия
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯСпециальная терапия во время сопутствующего
острого заболевания должна быть приостановлена,
если у пациента есть симптомы интоксикации,
повышение Т тела более 37,5С.
Как только состояние пациента стабилизируется
возобновляем химиотерапию с обязательным
контролем ОАК, нередко под *прикрытием*
антибиотиков.
Необходимо в более ранние сроки назначать
антибиотики широкого спектра, т.к. у
иммунокомпроментированных детей быстро
развивается генерализация процесса с развитием
сепсиса.
29. Поддерживающая терапия
ПОДДЕРЖИВАЮЩАЯ ТЕРАПИЯКатегорически противопоказано применение
индукторов интерферона! Центральные клиники
отказались от применения даже препаратов,
содержащих интерфероны, но обоснованных
клинических исследований о вреде их применения у
детей с ОЛ до настоящего времени не представлено,
поэтому мы при тяжелом течении вирусных инфекций
их применяем.
Необходимо помнить о подверженности данных
пациентов грибковой инфекции, вплоть до
инвазивных форм, поэтому раннее назначение и
противогрибковых препаратов будет оправдано.

























 Медицина
Медицина








