Похожие презентации:
Внебольничная пневмония
1.
Внебольничнаяпневмония
Глушко М И
2.
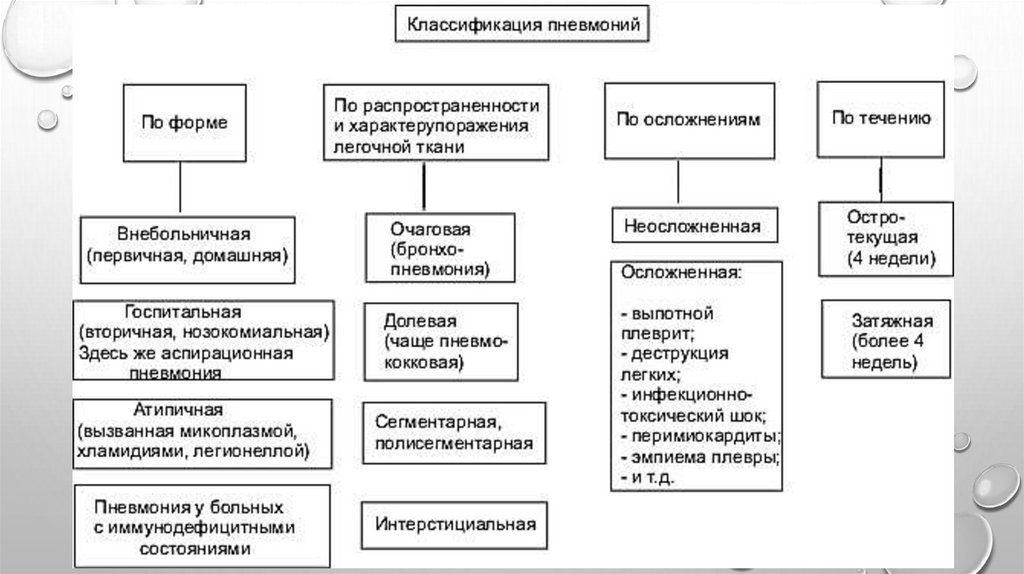
Пневмонии – группа различных по этиологии,патогенезу, морфологической характеристике
острых инфекционных (преимущественно
бактериальных) заболеваний, характеризующихся
очаговым поражением респираторных отделов
легких с обязательным наличием
внутриальвеолярной экссудации
т. е. вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч
от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского
ухода/отделениях длительного медицинского наблюдения ≥14 суток сопровождающееся симптомами
инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боли
в груди, одышка)
3.
Этиология·
Streptococcuspneumoniae (пневмококк) – 30-50% случаев заболевания.
·
Атипичные микроорганизмы (от 8 до 30% случаев ВП):
−
Chlamydophila pneumonia, Mycoplasma pneumonia, Legionella pneumophila.
−
Реже: Haemophilus influenza, Staphylococcusaureus, Klebsiella pneumoniae, еще реже – другие
энтеробактерии.
−
в очень редких случаях ВП может вызывать Pseudomonas aeruginosa (у больных муковисцидозом,
или при наличии бронхоэктазов).
·
Нередко при ВП выявляется смешанная или ко-инфекция.
·
Среди других возбудителей ВП упоминаются респираторные вирусы (вирусы гриппа А и B,
парагриппа, аденовирус, респираторный синцитиальный вирус), хотя чаще они рассматриваются как
ведущий фактор риска воспаления легких, являясь «проводником» для бактериальной инфекции.
·
Некоторые микроорганизмы не вызывают бронхолегочного воспаления: Streptococcusviridans,
Staphylococcusepidermidisи другие стафилококки, Enterococcusspp., Neisseriaspp., Candidaspp. Выделение их
из мокроты свидетельствует о контаминации материала флорой верхних дыхательных путей, а не об
этиологической значимости этих микробов.
4.
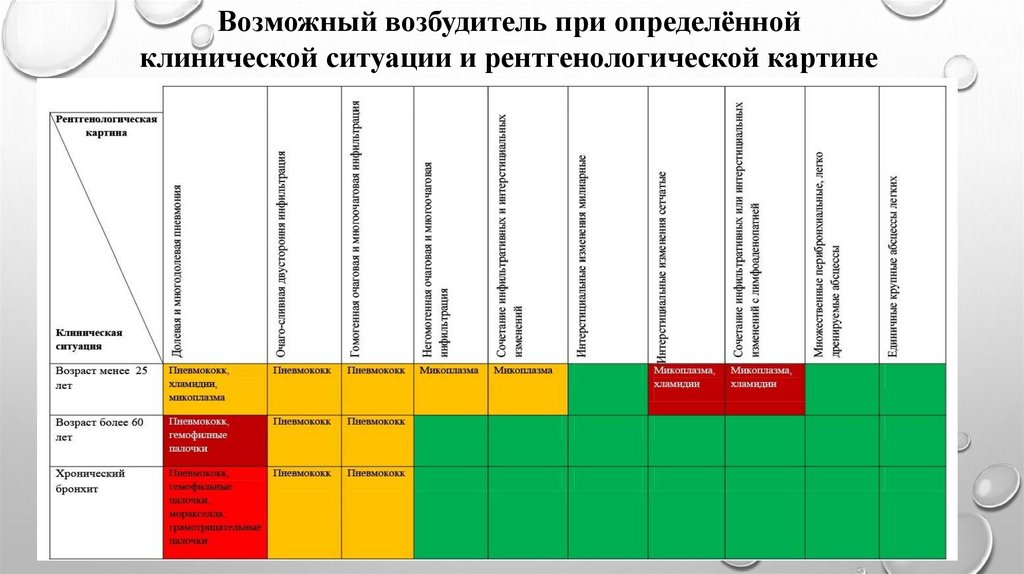
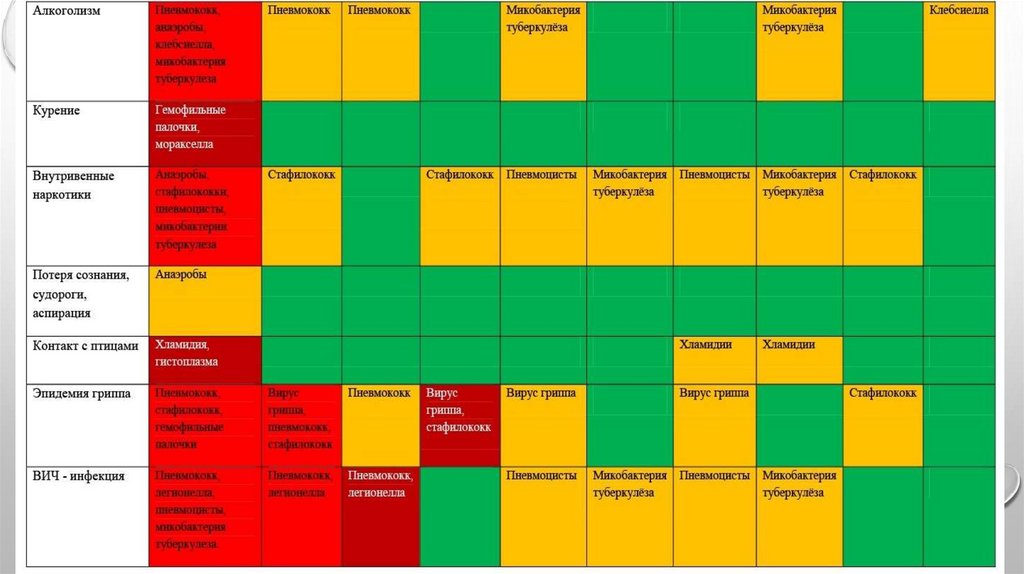
Возможный возбудитель при определённойклинической ситуации и рентгенологической картине
5.
6.
7.
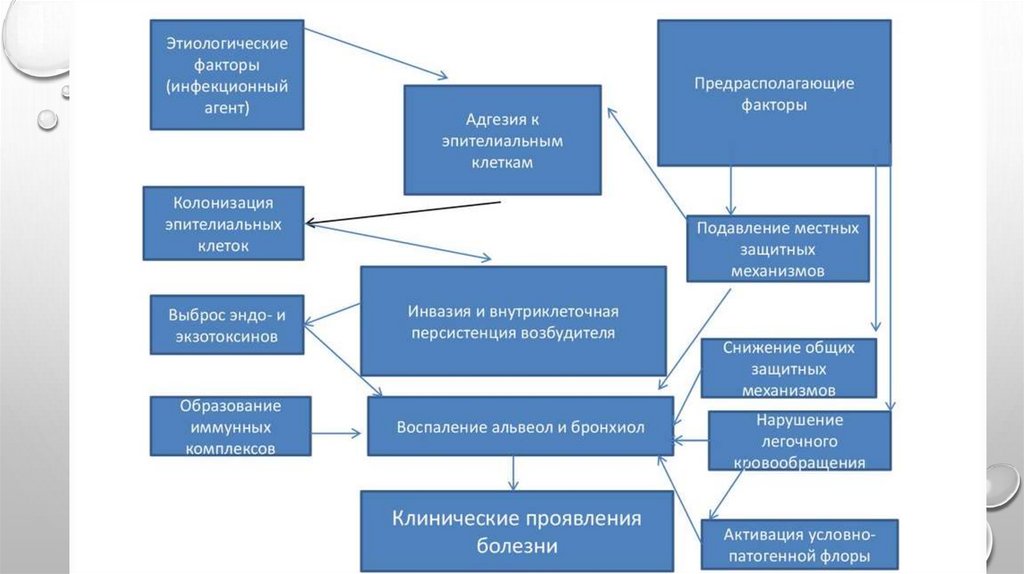
Патогенез (механизмы)• аспирация секрета ротоглотки;
• вдыхание аэрозоля, содержащего микроорганизмы;
• гематогенное распространение микроорганизмов из
внелегочного очага инфекции;
• непосредственное распространение инфекции из соседних
пораженных органов или в результате инфицирования при
проникающих ранениях грудной клетки.
8.
9.
10.
По степени тяжестиКритерии тяжести пневмонии:
·
Легкое течение ВП – невыраженные симптомы интоксикации, температура тела
субфебрильная, отсутствуют дыхательная недостаточность и нарушения гемодинамики,
легочная инфильтрация в пределах 1 сегмента, лейкоциты 9,0-10,0 х 109/л, нет сопутствующих
заболеваний.
·
Средняя степень тяжести ВП: умеренно выраженные симптомы интоксикации,
повышение температуры тела до 38°С, легочный инфильтрат в пределах 1-2 сегментов, ЧД до
22/мин, ЧСС до 100 уд/мин, осложнения отсутствуют.
·
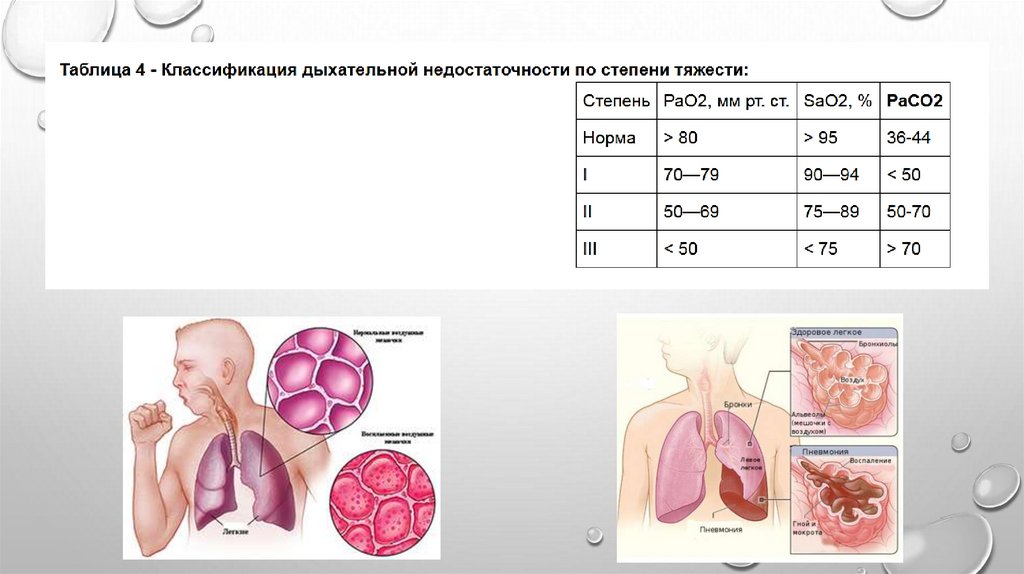
Тяжелое течение ВП: выраженные симптомы интоксикации, температура тела <35,5°С
или >38°С; дыхательная недостаточность II-III ст (SaO2 < 92% (по данным пульсоксиметрии),
РаО2 < 60 мм рт.ст. и/или РаСО2 > 50 мм рт.ст. при дыхании комнатным воздухом),
нарушения гемодинамики (АД<90/60 мм рт. ст, ЧСС>100 уд/мин), инфекционно-токсический
шок, лейкопения ˂4,0х109/л или лейкоцитоз 20,0х109/л; инфильтрация более чем в одной
доле; наличие полости (полостей) распада; плевральный выпот, быстрое прогрессирование
процесса (увеличение зоны инфильтрации на 50% и более за 48 час наблюдения),
абсцедирование, мочевина >7,0 ммоль/л, ДВС-синдром, сепсис, недостаточность других
органов и систем, нарушения сознания, обострение сопутствующих и/или фоновых
заболеваний.
11.
12.
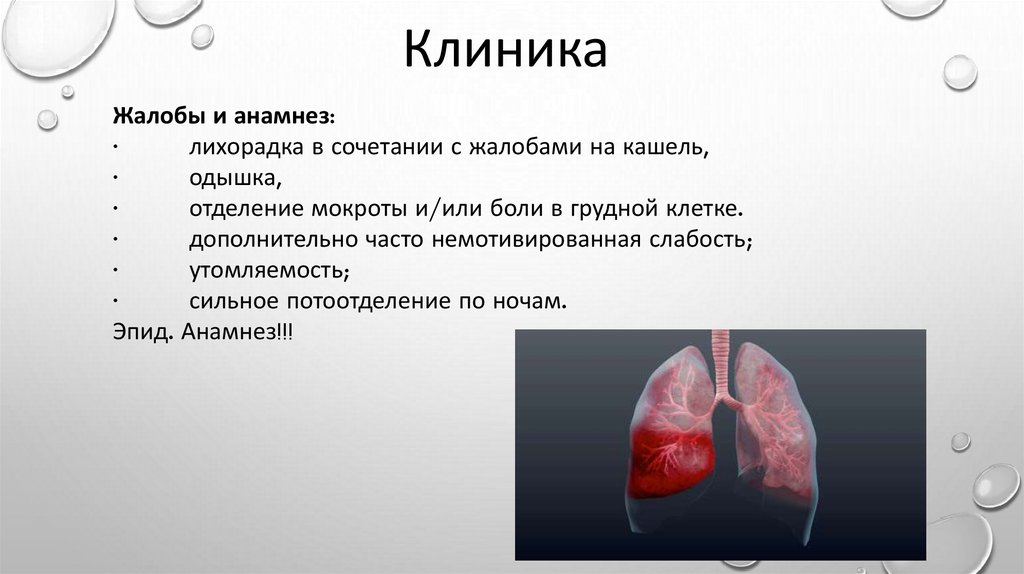
КлиникаЖалобы и анамнез:
·
лихорадка в сочетании с жалобами на кашель,
·
одышка,
·
отделение мокроты и/или боли в грудной клетке.
·
дополнительно часто немотивированная слабость;
·
утомляемость;
·
сильное потоотделение по ночам.
Эпид. Анамнез!!!
13.
Физикальное обследование:Классические объективные признаки:
·
усиление голосового дрожания;
·
укорочение (тупость) перкуторного звука над пораженным
участком легкого;
·
локально выслушивается бронхиальное или ослабленное
везикулярное дыхание;
·
звучные мелкопузырчатые хрипы или крепитация. У части
пациентов объективные признаки ВП могут отличаться от типичных
или отсутствовать вовсе (примерно у 20% больных).
14.
Лабораторные исследования:Диагностически значимыми являются общий анализ крови и рентгенологическое
исследование. Другие исследования необходимы для определения тяжести ВП,
выявления возбудителя с последующей коррекцией антибактериальной терапии и
проведения дифференциальной диагностики.
·
общий анализ крови (лейкоцитоз или лейкопения, нейтрофильный сдвиг,
ускорение СОЭ);
·
биохимический анализ крови (может быть увеличение уровня мочевины и
креатинина);
·
С-реактивный белок (СРБ) количественное определение;
·
Прокальцитониновый тест(ПКТ) при тяжелом течение пневмонии;
·
общий анализ мокроты (увеличение лейкоцитов преимущественно за счет
нейтрофилов и лимфоцитов);
·
исследование мокроты на флору и чувствительность к антибиотикам (по
показаниям);
·
исследование мокроты на БК (по показаниям);
·
коагулограмма (фибриноген, АЧТВ, МНО, Д-димер);
·
определение газового состава артериальной крови (при SрO2 <92%);
·
ИФА на микоплазменную инфекцию.
15.
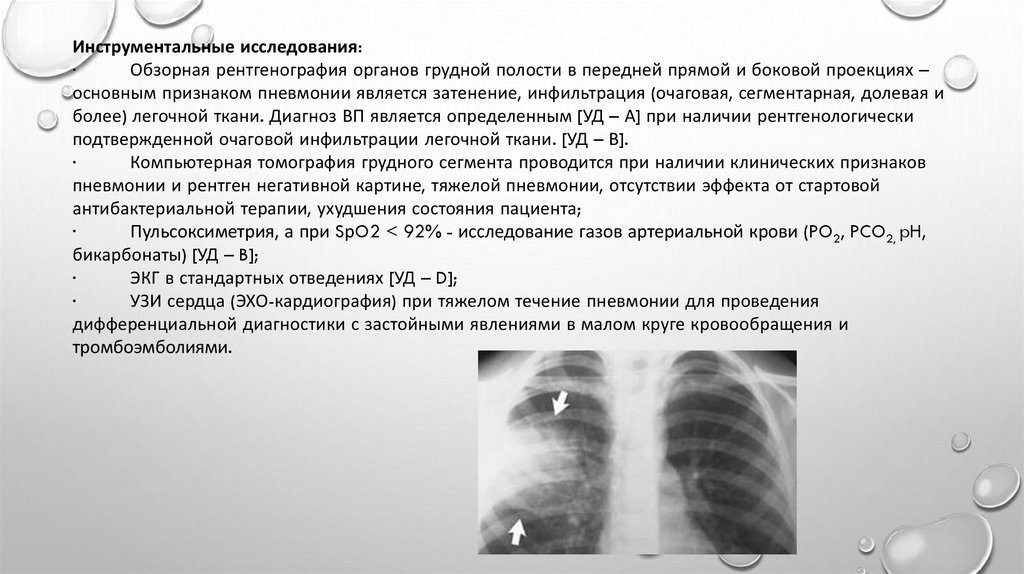
Инструментальные исследования:·
Обзорная рентгенография органов грудной полости в передней прямой и боковой проекциях –
основным признаком пневмонии является затенение, инфильтрация (очаговая, сегментарная, долевая и
более) легочной ткани. Диагноз ВП является определенным [УД – А] при наличии рентгенологически
подтвержденной очаговой инфильтрации легочной ткани. [УД – В].
·
Компьютерная томография грудного сегмента проводится при наличии клинических признаков
пневмонии и рентген негативной картине, тяжелой пневмонии, отсутствии эффекта от стартовой
антибактериальной терапии, ухудшения состояния пациента;
·
Пульсоксиметрия, а при SрO2 < 92% - исследование газов артериальной крови (PO2, PCO2, pH,
бикарбонаты) [УД – B];
·
ЭКГ в стандартных отведениях [УД – D];
·
УЗИ сердца (ЭХО-кардиография) при тяжелом течение пневмонии для проведения
дифференциальной диагностики с застойными явлениями в малом круге кровообращения и
тромбоэмболиями.
16.
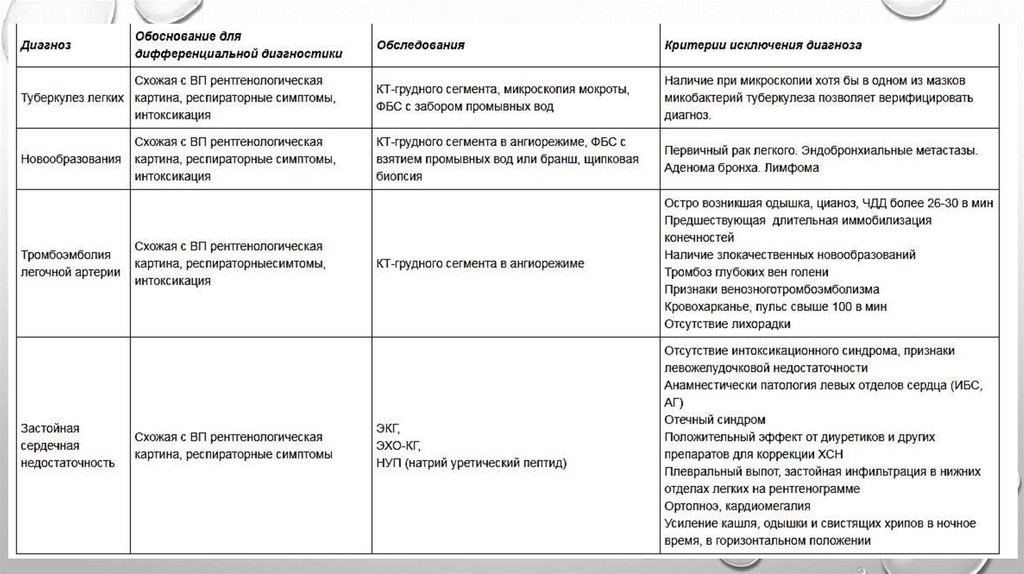
Показания для консультации специалистов:·
консультация фтизиатра – для исключения туберкулеза легких;
·
консультация онколога – при подозрении на новообразование;
·
консультация кардиолог – для исключения сердечно-сосудистой патологии;
·
консультация торакального хирурга – при наличии экссудативного плеврита и
других осложнений (абсцессы, деструктивные процессы и др.);
·
консультация эндокринолога – при наличии эндокринологических
заболеваний.
17.
18.
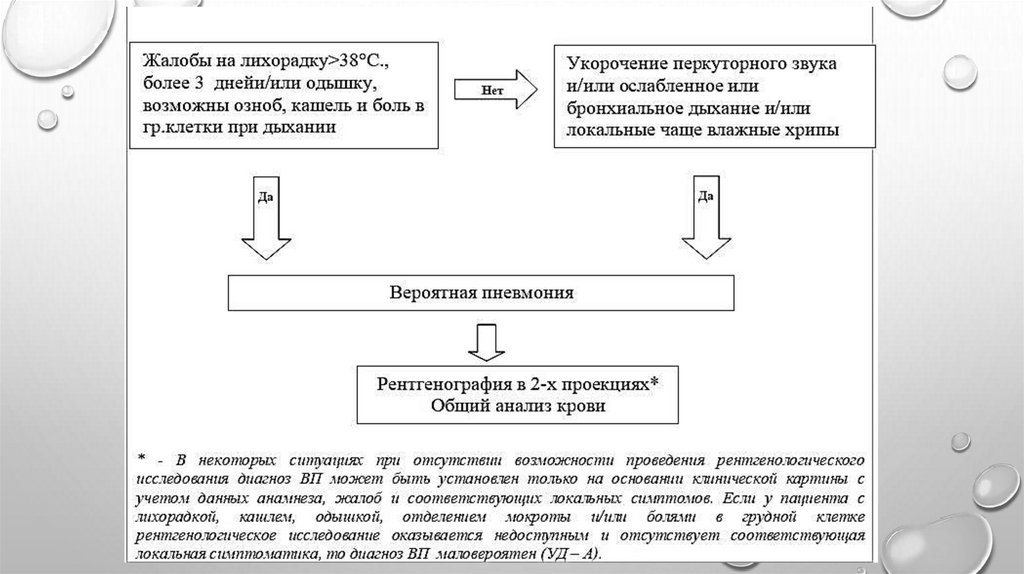
Диагностическийалгоритм на
амбулаторном этапе
19.
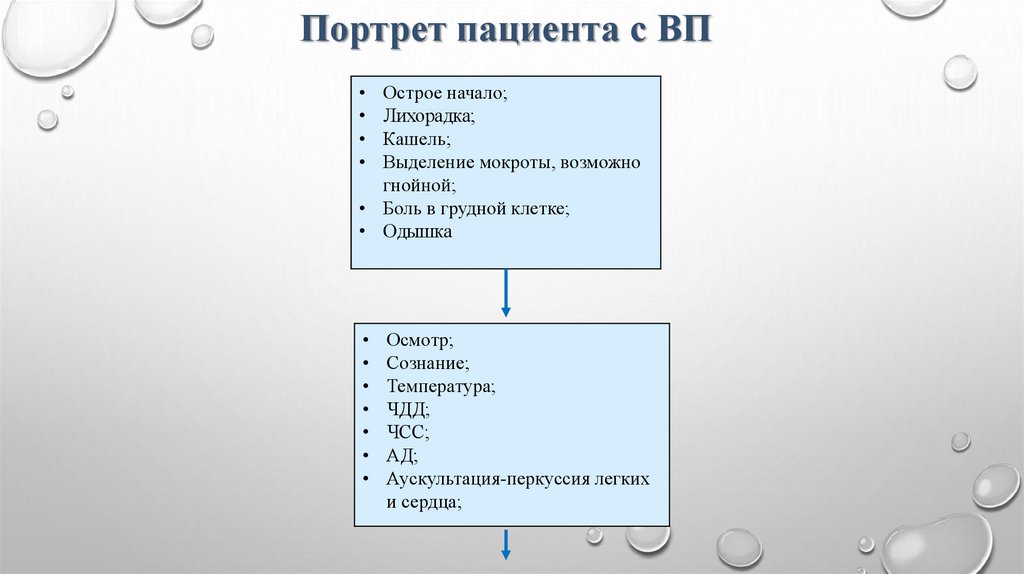
Портрет пациента с ВПОстрое начало;
Лихорадка;
Кашель;
Выделение мокроты, возможно
гнойной;
• Боль в грудной клетке;
• Одышка
Осмотр;
Сознание;
Температура;
ЧДД;
ЧСС;
АД;
Аускультация-перкуссия легких
и сердца;
20.
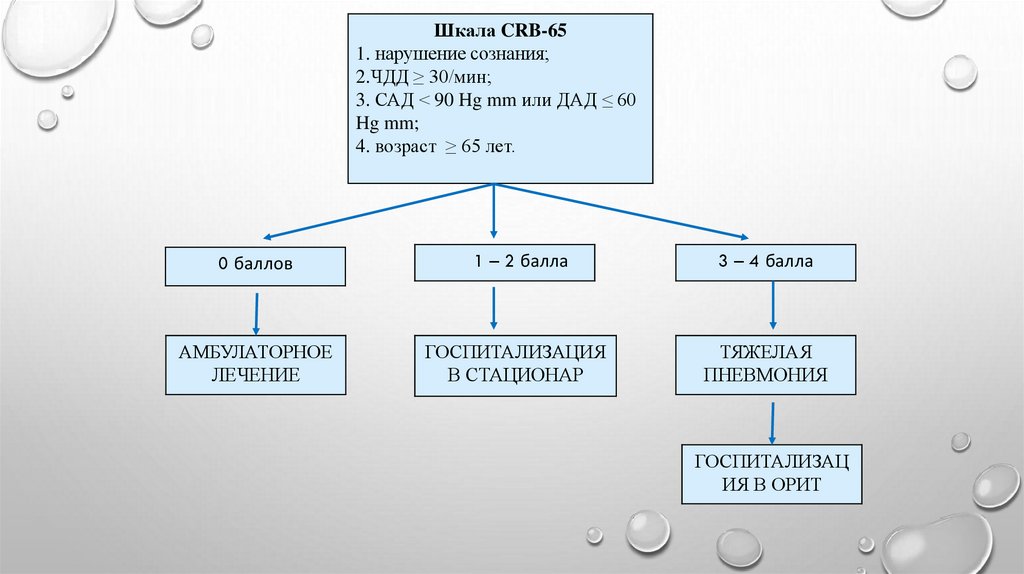
Шкала CRB-651. нарушение сознания;
2.ЧДД ≥ 30/мин;
3. САД < 90 Hg mm или ДАД ≤ 60
Hg mm;
4. возраст ≥ 65 лет.
Обзорная
рентгенография
в передней прямой
и боковой проекциях
• Общий анализ крови
• Общий анализ мочи
Изменения мочевого осадка
Лейкоцитоз (Leu > 20*10^9);
Лейкопения (Leu < 4*10^9);
Анемия (Hb < 100 мг/л)
Дифференциальная диагностика
с заболеваниями МПС
ДА
НЕТ
Госпитализация в
стационар
21.
Шкала CRB-651. нарушение сознания;
2.ЧДД ≥ 30/мин;
3. САД < 90 Hg mm или ДАД ≤ 60
Hg mm;
4. возраст ≥ 65 лет.
0 баллов
1 – 2 балла
3 – 4 балла
АМБУЛАТОРНОЕ
ЛЕЧЕНИЕ
ГОСПИТАЛИЗАЦИЯ
В СТАЦИОНАР
ТЯЖЕЛАЯ
ПНЕВМОНИЯ
ГОСПИТАЛИЗАЦ
ИЯ В ОРИТ
22.
23.
Показания для стационарного лечения при ВП:1.
Возраст старше 65 лет;
2. Наличие сопутствующих тяжелых заболеваний (хронический
бронхит/ХОБЛ, бронхоэктазы, злокачественные новообразования,
сахарный диабет, хроническая почечная недостаточность,
застойная сердечная недостаточность, хронический алкоголизм,
наркомания, выраженный дефицит массы тела,
цереброваскулярные заболевания, длительная обездвиженность
пациента);
3. Неэффективность стартовой антибактериальной терапии;
4. Беременность;
5. Умеренная гипоксемия по данным пульсоксиметрии (SpO2 <
95%);
6. Неблагоприятные социальные условия.
24.
25.
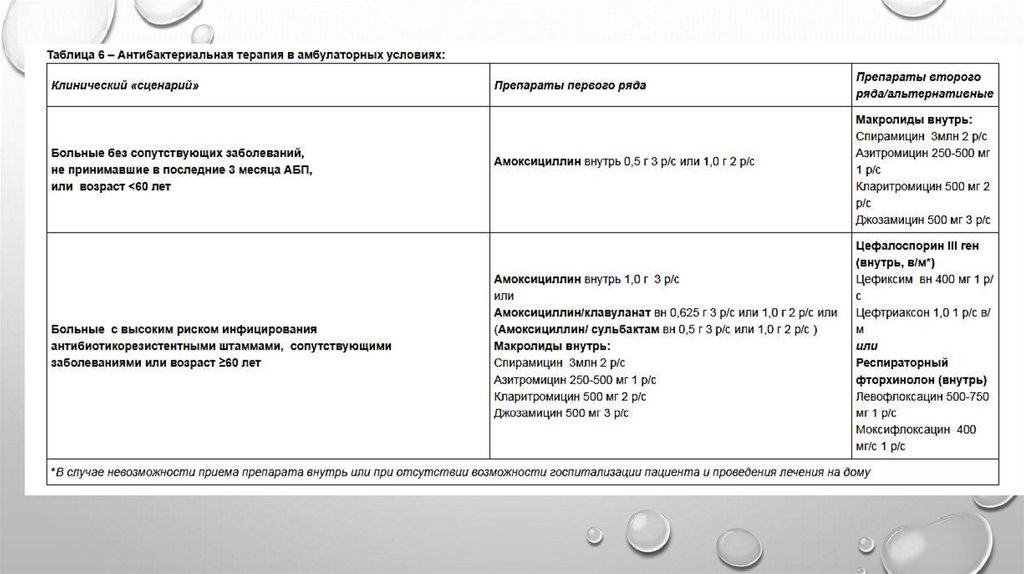
Амбулаторное лечениеНемедикаментозное лечение:
·
для уменьшения интоксикационного синдрома и облегчения
выделения мокроты - поддержание адекватного водного баланса
(достаточный прием жидкости);
·
прекращение курения;
·
устранение воздействия на больного факторов окружающей среды,
вызывающих кашель (дыма, пыли, резких запахов, холодного воздуха).
26.
27.
Перечень дополнительных лекарственных средств:При ВП при наличии скудной или вязкой мокроты показаны мукоактивные препараты различного механизма
действия (амброксол, ацетилцистеин, карбоцистеин, эрдостеин) внутрь, инъекционно или в виде ингаляций
через небулайзер (при наличии соответствующей формы выпуска).
Бронходилататоры показаны больным с явлениями бронхиальной обструкции и гиперреактивности
дыхательных путей. Наилучшим эффектом обладают короткодействующие бета-2-агонисты (сальбутамол,
фенотерол) и холинолитики (ипратропия бромид), а также комбинированные препараты
(фенотерол+ипратропия бромид) в ингаляционной форме (в том числе через небулайзер). В случае
невозможности применения ингаляционных бронходилататоров могут быть использованы производные
метилксантинов в виде пероральных пролонгированных форм.
В случае интоксикационного синдрома рекомендована оральная дезинтоксикационная терапия.
При появлении признаков гиперреактивности дыхательных путей, выраженном бронхообструктивном
синдроме и сохранении затяжного кашля возможно применение глюкокортикостероидов (ГКС), наиболее
оптимально – ингаляционные глюкокортикостероидные (ИГКС) препараты (будесонид, беклометазон,
флутиказон, циклесонид* и др.),.
28.
При амбулаторном лечении ВП повторный визитпациента к врачу проводится:
·
не позже 3-го дня лечения;
·
и после окончания курса антибактериальной терапии.
Повторное рентгенологическое исследование проводится на
7-10 сутки лечения.
Критериями эффективности/достаточности АБТ, отражающими возможность её
завершения, является наличие комплекса всех ниже перечисленных признаков:
• температура тела < 37,5°С в течение 3-х последних дней;
• отсутствие признаков интоксикации;
• отсутствие тахипноэ (ЧДД менее 20 в минуту);
• количество лейкоцитов в крови < 10х109/л, сегментоядерных нейтрофилов <
80%, юных форм < 6%.
Продолжительность антимикробной терапии ВП в
амбулаторно-поликлинических условиях не превышает 7-10 дней.
29.
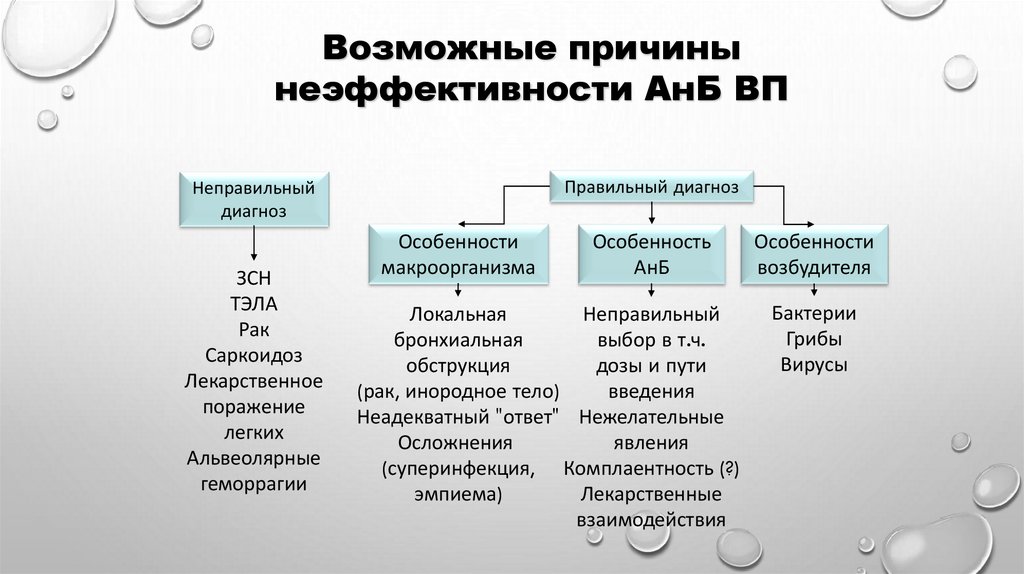
Возможные причинынеэффективности АнБ ВП
Правильный диагноз
Неправильный
диагноз
ЗСН
ТЭЛА
Рак
Саркоидоз
Лекарственное
поражение
легких
Альвеолярные
геморрагии
Особенности
макроорганизма
Особенность
АнБ
Локальная
Неправильный
бронхиальная
выбор в т.ч.
обструкция
дозы и пути
(рак, инородное тело)
введения
Неадекватный "ответ" Нежелательные
Осложнения
явления
(суперинфекция, Комплаентность (?)
эмпиема)
Лекарственные
взаимодействия
Особенности
возбудителя
Бактерии
Грибы
Вирусы
30.
Алгоритм притяжелой ВБП
31.
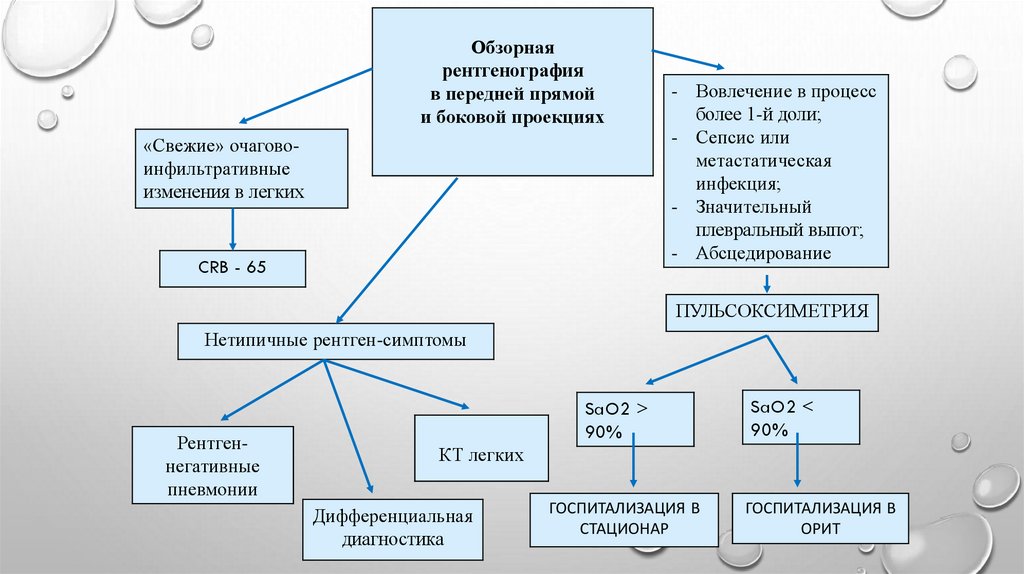
Обзорнаярентгенография
в передней прямой
и боковой проекциях
«Свежие» очаговоинфильтративные
изменения в легких
CRB - 65
- Вовлечение в процесс
более 1-й доли;
- Сепсис или
метастатическая
инфекция;
- Значительный
плевральный выпот;
- Абсцедирование
ПУЛЬСОКСИМЕТРИЯ
Нетипичные рентген-симптомы
Рентгеннегативные
пневмонии
SaO2 >
90%
SaO2 <
90%
КТ легких
Дифференциальная
диагностика
ГОСПИТАЛИЗАЦИЯ В
СТАЦИОНАР
ГОСПИТАЛИЗАЦИЯ В
ОРИТ
32. Показания к КТ легких при предполагаемой тяжелой ВП:
ПОКАЗАНИЯ К КТ ЛЕГКИХ ПРИПРЕДПОЛАГАЕМОЙ ТЯЖЕЛОЙ
ВП:
• ОЧЕВИДНАЯ КЛИНИЧЕСКАЯ СИМПТОМАТИКА ПНЕВМОНИИ
ИЗМЕНЕНИЯ В ЛЕГКИХ НА РЕНТГЕНЕ ОГК ОТСУТСТВУЮТ.
+
• НЕТИПИЧНЫЕ ДЛЯ ВП ИЗМЕНЕНИЯ НА РЕНТГЕНОГРАММАХ
• РЕЦИДИВИРУЮЩАЯ ПНЕВМОНИЯ ИЛИ ЗАТЯЖНАЯ ПНЕВМОНИЯ,
ДЛИТЕЛЬНОСТЬ ИНФИЛЬТРАТИВНЫХ ИЗМЕНЕНИЙ В ЛЕГОЧНОЙ
ТКАНИ БОЛЬШЕ 1 МЕСЯЦА.
• ПРИЧИНОЙ ПОВТОРНОГО ВОЗНИКНОВЕНИЯ ИЛИ ДЛИТЕЛЬНОГО
СОХРАНЕНИЯ ИЗМЕНЕНИЙ В ЛЕГОЧНОЙ ТКАНИ М.Б. СТЕНОЗ
КРУПНОГО БРОНХА, ОБУСЛОВЛЕННЫЙ, В ТОМ ЧИСЛЕ, И
ЗЛОКАЧЕСТВЕННЫМ НОВООБРАЗОВАНИЕМ.
33.
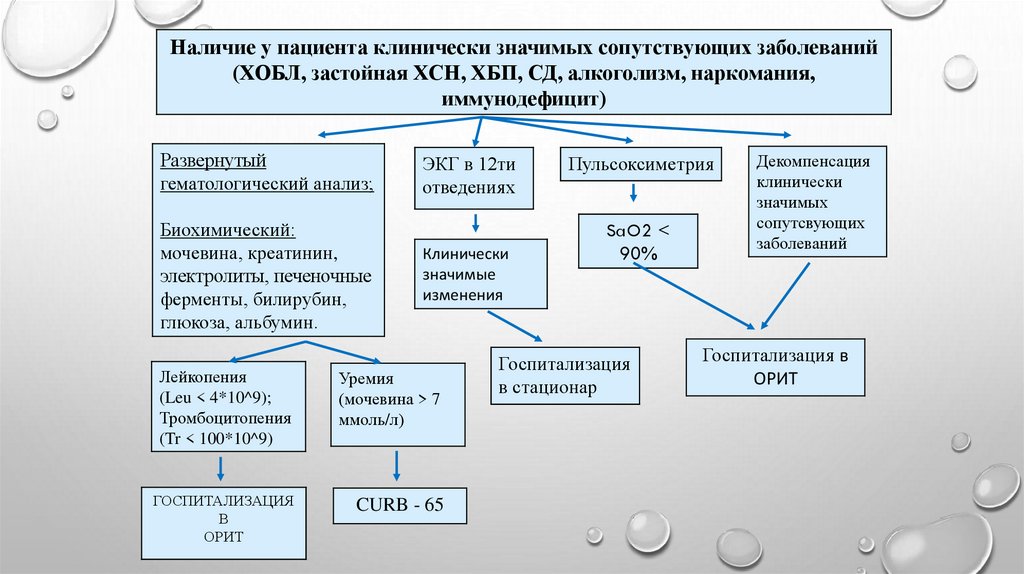
Наличие у пациента клинически значимых сопутствующих заболеваний(ХОБЛ, застойная ХСН, ХБП, СД, алкоголизм, наркомания,
иммунодефицит)
Развернутый
гематологический анализ;
Биохимический:
мочевина, креатинин,
электролиты, печеночные
ферменты, билирубин,
глюкоза, альбумин.
ЭКГ в 12ти
отведениях
Клинически
значимые
изменения
Лейкопения
(Leu < 4*10^9);
Тромбоцитопения
(Tr < 100*10^9)
Уремия
(мочевина > 7
ммоль/л)
ГОСПИТАЛИЗАЦИЯ
В
ОРИТ
CURB - 65
Пульсоксиметрия
SaO2 <
90%
Госпитализация
в стационар
Декомпенсация
клинически
значимых
сопутсвующих
заболеваний
Госпитализация в
ОРИТ
34.
35.
36.
Критерии эффективности/достаточности АБТ через 72 часа:температура тела < 38,0°С;
уменьшение интоксикации;
отсутствие выраженной гипоксемии (SpO2 >90%);
отсутствие септического шока.
При достижении указанных критериев возможен переход на пероральный прием эквивалентного АМП
(ступенчатая терапия).
При принятии решения о переводе на пероральный прием АБП целесообразно использовать
следующие критерии:
снижение температуры тела до субфебрильных цифр (<37,5ºC);
уменьшение выраженности одышки;
отсутствие нарушения сознания;
положительная динамика со стороны других симптомов заболевания;
отсутствие нарушений всасывания в ЖКТ;
согласие (настроенность) пациента на пероральное лечение.
Примечание: на практике возможность перехода на пероральный способ введения АБП появляется, в среднем,
через 2-4 дня с момента начала лечения. Длительность АМТ ВП нетяжелого течения на госпитальном этапе
составляет 7-10 дней.
37. Необходимость госпитализации в ОРИТ
НЕОБХОДИМОСТЬГОСПИТАЛИЗАЦИИ В ОРИТ
НАИБОЛЕЕ ЭФФЕКТИВНЫМ ИНСТРУМЕНТОМ ДЛЯ ВЫРАБОТКИ
ПОКАЗАНИЙ К НАПРАВЛЕНИЮ В ОРИТ ЯВЛЯЮТСЯ РЕКОМЕНДАЦИИ
IDSA/ATS (АМЕРИКАНСКОГО ТОРАКАЛЬНОГО ОБЩЕСТВА И
АМЕРИКАНСКОГО ОБЩЕСТВА ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ) –
НАЛИЧИЕ ОДНОГО «БОЛЬШОГО» ИЛИ ТРЕХ «МАЛЫХ» КРИТЕРИЕВ
ЯВЛЯЮТСЯ ПОКАЗАНИЕМ К ГОСПИТАЛИЗАЦИИ ПАЦИЕНТА В ОРИТ.
А ТАКЖЕ ШКАЛА SMART-COP, МАКСИМАЛЬНО УЧИТЫВАЮЩИЕ
ПРОЯВЛЕНИЯ СЕПСИС-ИНДУЦИРОВАННОЙ ОРГАННОЙ ДИСФУНКЦИИ
И ДЫХАТЕЛЬНЫЕ РАССТРОЙСТВА.
1. Наличие выраженной ОДН/ОРДС:
SpO2 < 85-90%, ЧДД> 30 в минуту,
Pa02/FiO2<300.
2. Угнетение и изменение сознания
(делирий, сопор, кома);
3. Гиповолемия, не устраняемая в/в
введением жидкости (септический
шок).
4. Тяжелый сепсис (полиорганная
недостаточность).
38. IDSA/ATS критерии тяжелой ВП
IDSA/ATS КРИТЕРИИ ТЯЖЕЛОЙВП
«Большие» критерии:
Выраженная ДН, требующая ИВЛ
Септический шок (необходимость введения вазопрессоров)
«Малые» критерии1:
ЧДД 30/мин
РаО2/FiO2 ≤ 250
Мультилобарная инфильтрация
Нарушение сознания
Уремия (остаточный азот мочевины2 ≥ 20 мг/дл)
Лейкопения (лейкоциты < 4 х 109/л)
Тромбоцитопения (тромбоциты < 100 х 1012/л)
Гипотермия (<360C)
Гипотензия, требующая интенсивной инфузионной терапии
доп. критерии – гипогликемия (у пациентов без СД), гипонатриемия, необъяснимы др.
причинами метабол. ацидоз/повышение уровня лактата, цирроз, аспления,
передозировка/резкое прекращение приема алкоголя у зависимых пациентов
2остаточный азот мочевины = мочевина, ммоль / л/ 2,14.
1
39.
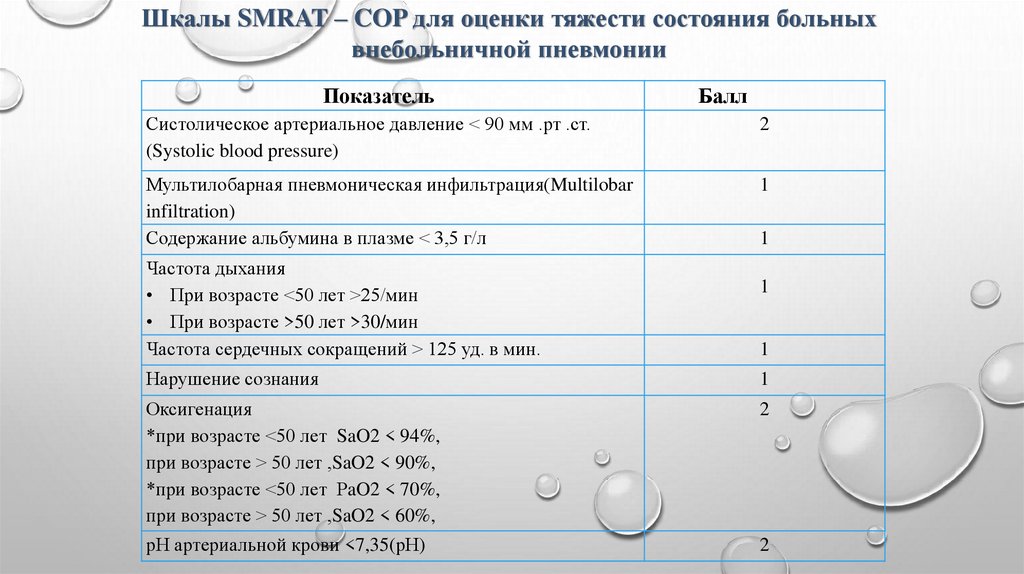
Шкалы SMRAT – COP для оценки тяжести состояния больныхвнебольничной пневмонии
Показатель
Балл
Систолическое артериальное давление < 90 мм .рт .ст.
(Systolic blood pressure)
2
Мультилобарная пневмоническая инфильтрация(Multilobar
infiltration)
Содержание альбумина в плазме < 3,5 г/л
1
Частота дыхания
• При возрасте <50 лет >25/мин
• При возрасте >50 лет >30/мин
Частота сердечных сокращений > 125 уд. в мин.
1
1
1
Нарушение сознания
1
Оксигенация
*при возрасте <50 лет SaO2 < 94%,
при возрасте > 50 лет ,SaO2 < 90%,
*при возрасте <50 лет РaO2 < 70%,
при возрасте > 50 лет ,SaO2 < 60%,
2
рН артериальной крови <7,35(рН)
2
40.
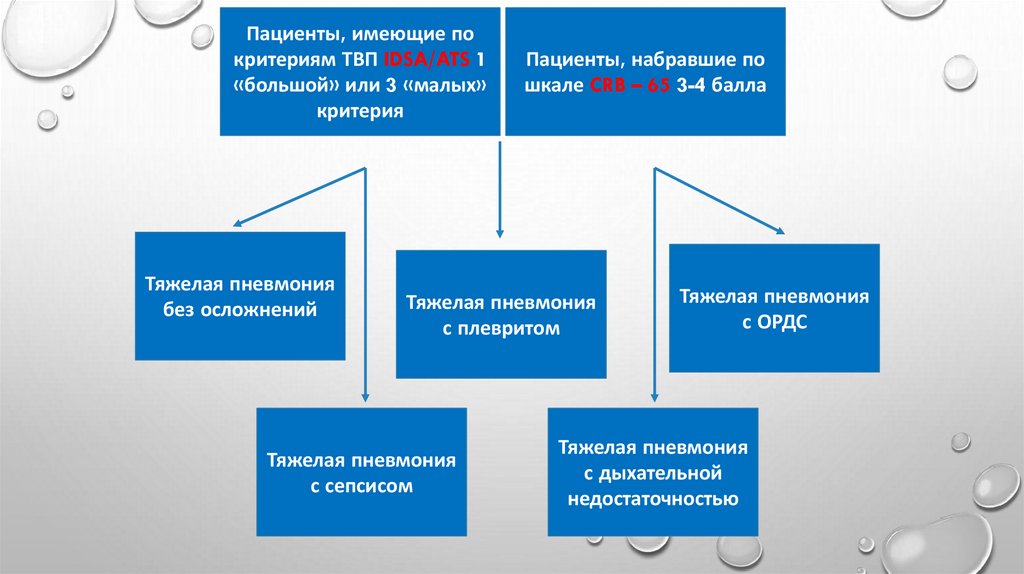
Пациенты, имеющие покритериям ТВП IDSA/ATS 1
«большой» или 3 «малых»
критерия
Тяжелая пневмония
без осложнений
Пациенты, набравшие по
шкале CRB – 65 3-4 балла
Тяжелая пневмония
с плевритом
Тяжелая пневмония
с сепсисом
Тяжелая пневмония
с ОРДС
Тяжелая пневмония
с дыхательной
недостаточностью
41.
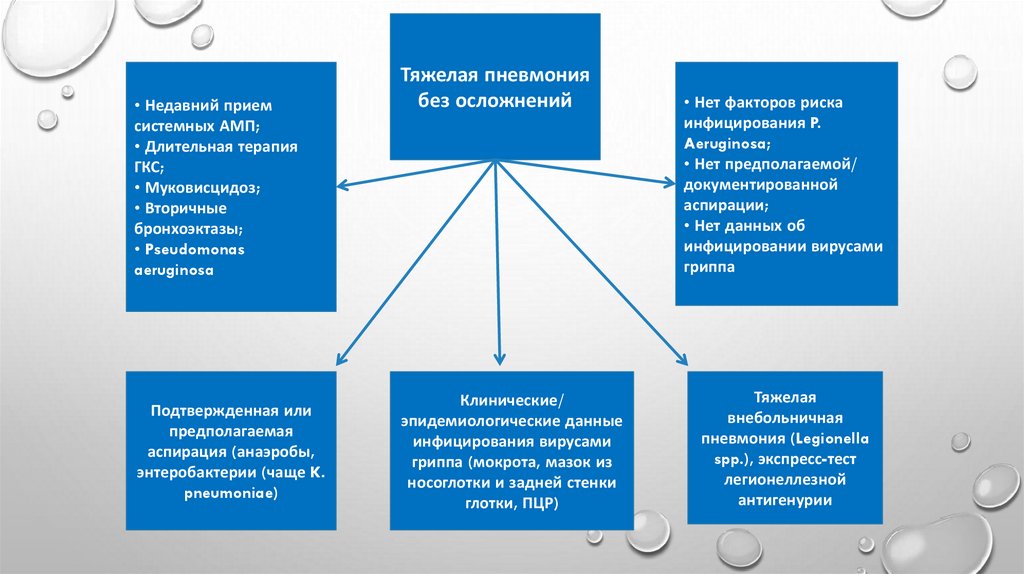
• Недавний приемсистемных АМП;
• Длительная терапия
ГКС;
• Муковисцидоз;
• Вторичные
бронхоэктазы;
• Pseudomonas
aeruginosa
Подтвержденная или
предполагаемая
аспирация (анаэробы,
энтеробактерии (чаще K.
pneumoniae)
Тяжелая пневмония
без осложнений
Клинические/
эпидемиологические данные
инфицирования вирусами
гриппа (мокрота, мазок из
носоглотки и задней стенки
глотки, ПЦР)
• Нет факторов риска
инфицирования P.
Aeruginosa;
• Нет предполагаемой/
документированной
аспирации;
• Нет данных об
инфицировании вирусами
гриппа
Тяжелая
внебольничная
пневмония (Legionella
spp.), экспресс-тест
легионеллезной
антигенурии
42. Выбор режима АБТ при тяжелой ВП. Алгоритм 1.
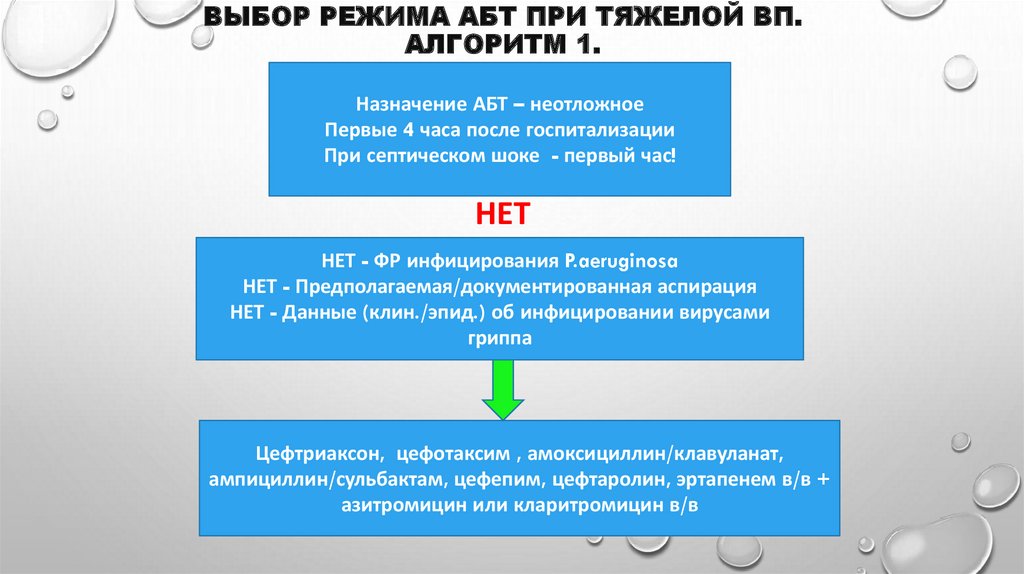
ВЫБОР РЕЖИМА АБТ ПРИ ТЯЖЕЛОЙ ВП.АЛГОРИТМ 1.
Назначение АБТ – неотложное
Первые 4 часа после госпитализации
При септическом шоке - первый час!
НЕТ
НЕТ - ФР инфицирования P.aeruginosa
НЕТ - Предполагаемая/документированная аспирация
НЕТ - Данные (клин./эпид.) об инфицировании вирусами
гриппа
Цефтриаксон, цефотаксим , амоксициллин/клавуланат,
ампициллин/сульбактам, цефепим, цефтаролин, эртапенем в/в +
азитромицин или кларитромицин в/в
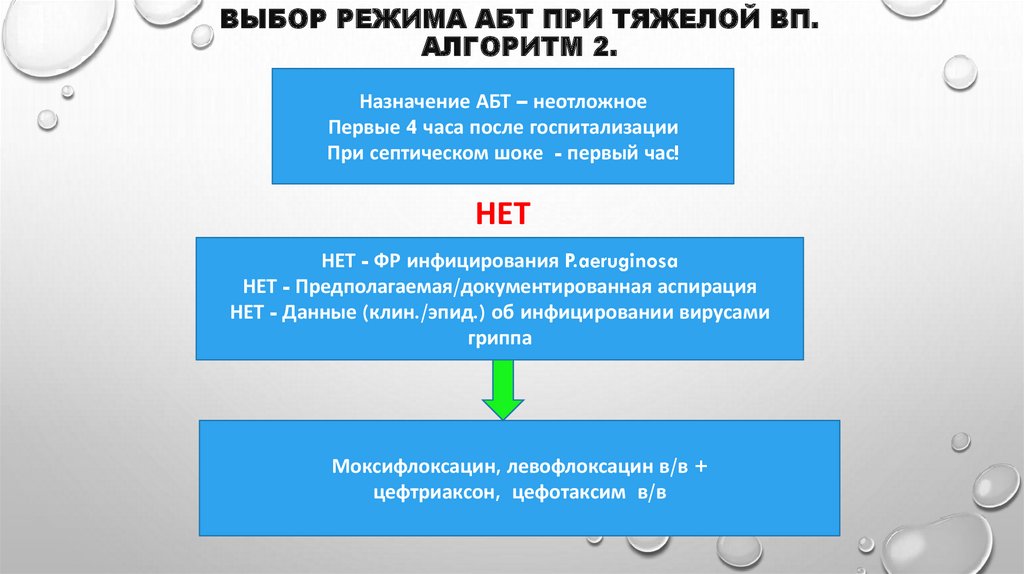
43. Выбор режима АБТ при тяжелой ВП. Алгоритм 2.
ВЫБОР РЕЖИМА АБТ ПРИ ТЯЖЕЛОЙ ВП.АЛГОРИТМ 2.
Назначение АБТ – неотложное
Первые 4 часа после госпитализации
При септическом шоке - первый час!
НЕТ
НЕТ - ФР инфицирования P.aeruginosa
НЕТ - Предполагаемая/документированная аспирация
НЕТ - Данные (клин./эпид.) об инфицировании вирусами
гриппа
Моксифлоксацин, левофлоксацин в/в +
цефтриаксон, цефотаксим в/в
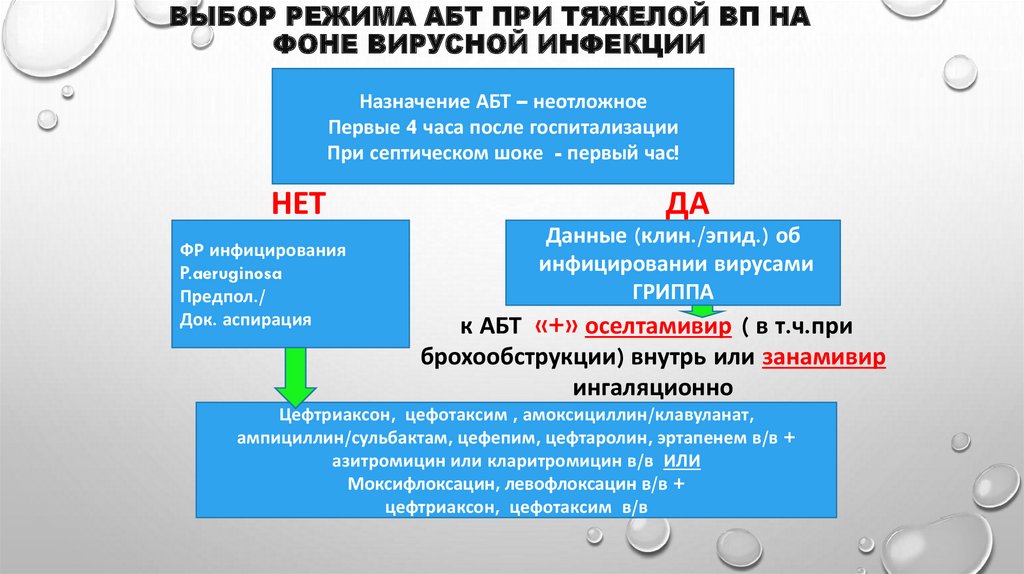
44. Выбор режима АБТ при тяжелой ВП на фоне вирусной инфекции
ВЫБОР РЕЖИМА АБТ ПРИ ТЯЖЕЛОЙ ВП НАФОНЕ ВИРУСНОЙ ИНФЕКЦИИ
Назначение АБТ – неотложное
Первые 4 часа после госпитализации
При септическом шоке - первый час!
НЕТ
ФР инфицирования
P.aeruginosa
Предпол./
Док. аспирация
ДА
Данные (клин./эпид.) об
инфицировании вирусами
ГРИППА
к АБТ «+» оселтамивир ( в т.ч.при
брохообструкции) внутрь или занамивир
ингаляционно
Цефтриаксон, цефотаксим , амоксициллин/клавуланат,
ампициллин/сульбактам, цефепим, цефтаролин, эртапенем в/в +
азитромицин или кларитромицин в/в ИЛИ
Моксифлоксацин, левофлоксацин в/в +
цефтриаксон, цефотаксим в/в
45.
Клиническое ведение пациентов стяжёлыми формами ГРИППА
• Раннее начало лечения с применением осельтамивира и занамивира.
• При тяжелых формах гриппа возможно продлённое лечение (по меньшей
мере, 10 дней) осельтамивиром и увеличением его дозы до 150 мг для
взрослых 2 раза в день.
• При отсутствии ответа на первичную терапию, возможно назначение двойной
антивирусной терапии: Ингавирин® + осельтамивир.
• При подозрении на развитие вирусно-бактериальной пневмонии
антибактериальная терапия должна проводиться в соответствии с принятыми
рекомендациями по ведению больных с внебольничной пневмонией.
• Назначать дозу системных кортикостероидов от умеренной до высокой НЕ
рекомендуется в качестве дополнительного средства лечения при гриппе H1N1.
46.
Клиническое ведение пациентов с тяжёлыми формамиГРИППА (продолжение)
• Парацетамол или ацетаминофен, назначаемые перорально или в
виде свечей.
• Назначение больным ОРДС высоких доз N-ацетилцистеина (40-150
мг/кг веса в сутки) ускоряет разрешение ОРДС, повышает индекс
оксигенации и уменьшает длительность респираторной поддержки.
• Контролировать насыщение кислородом и поддерживать SрО2 на
уровне 88-95% (при беременности -92-95%). Высокая концентрация
кислорода может потребоваться при тяжелой форме заболевания.
47. Этиология тяжелой ВП и тактика: факторы риска Pseudomonas aeruginosa (синегнойной палочки) Алгоритм 1.
ЭТИОЛОГИЯ ТЯЖЕЛОЙ ВП И ТАКТИКА:ФАКТОРЫ РИСКА PSEUDOMONAS AERUGINOSA (СИНЕГНОЙНОЙ
ПАЛОЧКИ) АЛГОРИТМ 1.
Недавний прием системных АМП,
длительная терапия системными ГКС,
муковисцидоз,
вторичные бронхоэктазы
ДА
Возбудитель -Pseudomonas
aeruginosa
Пиперациллин/тазобактам, цефепим, меропенем,
имипенем/циластатин в/в +
+ ципрофлоксацин или левофлоксацин в/в*
* левофлоксацин по 500 мг/2 раза в сутки
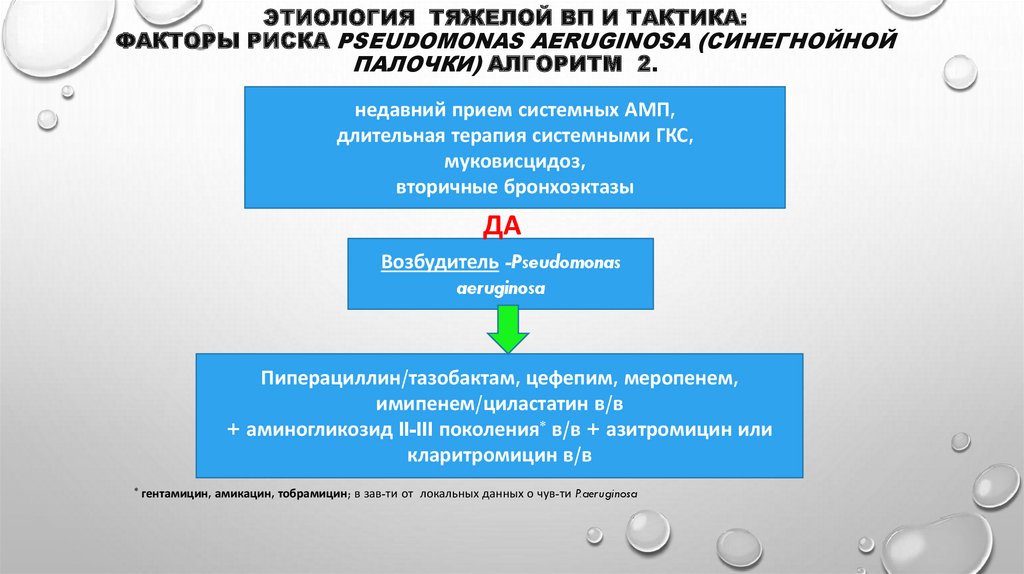
48. Этиология тяжелой ВП и тактика: факторы риска Pseudomonas aeruginosa (синегнойной палочки) Алгоритм 2.
ЭТИОЛОГИЯ ТЯЖЕЛОЙ ВП И ТАКТИКА:ФАКТОРЫ РИСКА PSEUDOMONAS AERUGINOSA (СИНЕГНОЙНОЙ
ПАЛОЧКИ) АЛГОРИТМ 2.
недавний прием системных АМП,
длительная терапия системными ГКС,
муковисцидоз,
вторичные бронхоэктазы
ДА
Возбудитель -Pseudomonas
aeruginosa
Пиперациллин/тазобактам, цефепим, меропенем,
имипенем/циластатин в/в
+ аминогликозид II-III поколения* в/в + азитромицин или
кларитромицин в/в
*
гентамицин, амикацин, тобрамицин; в зав-ти от локальных данных о чув-ти P.aeruginosa
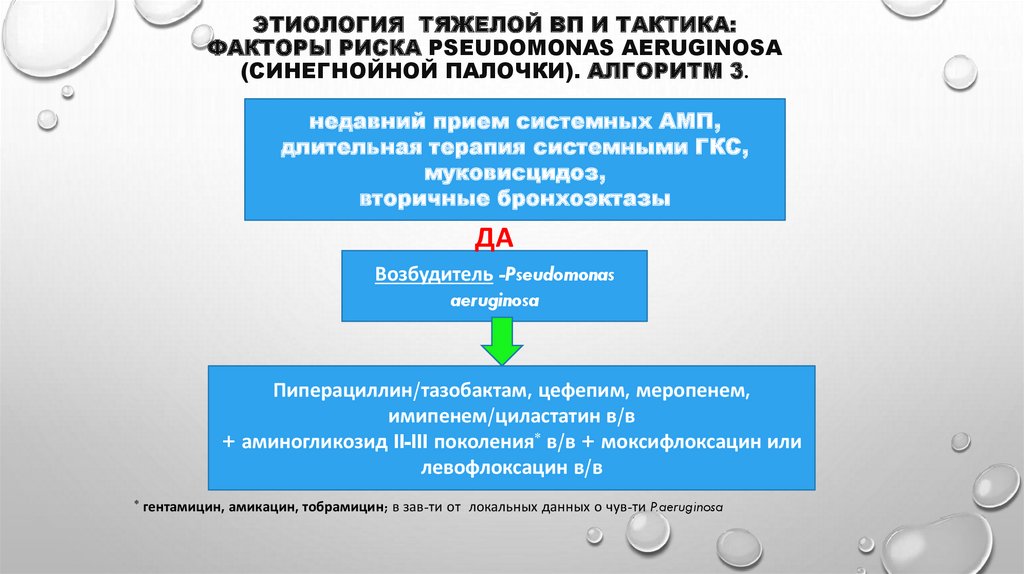
49. Этиология тяжелой ВП и тактика: факторы риска Pseudomonas aeruginosa (синегнойной палочки). Алгоритм 3.
ЭТИОЛОГИЯ ТЯЖЕЛОЙ ВП И ТАКТИКА:ФАКТОРЫ РИСКА PSEUDOMONAS AERUGINOSA
(СИНЕГНОЙНОЙ ПАЛОЧКИ). АЛГОРИТМ 3.
недавний прием системных АМП,
длительная терапия системными ГКС,
муковисцидоз,
вторичные бронхоэктазы
ДА
Возбудитель -Pseudomonas
aeruginosa
Пиперациллин/тазобактам, цефепим, меропенем,
имипенем/циластатин в/в
+ аминогликозид II-III поколения* в/в + моксифлоксацин или
левофлоксацин в/в
*
гентамицин, амикацин, тобрамицин; в зав-ти от локальных данных о чув-ти P.aeruginosa
50. Этиология тяжелой ВП и тактика: подтвержденная или предполагаемая аспирация Алгоритм 1.
ЭТИОЛОГИЯ ТЯЖЕЛОЙ ВП И ТАКТИКА:ПОДТВЕРЖДЕННАЯ ИЛИ ПРЕДПОЛАГАЕМАЯ АСПИРАЦИЯ
АЛГОРИТМ 1.
Подтвержденная или
предполагаемая аспирация
ДА
Возбудитель -анаэробы, энтеробактерии (чаще K.
pneumoniae)
Амоксициллин/клавуланат, ампициллин/сульбактам,
пиперациллин/тазобактам,
эртапенем, меропенем, имипенем/циластатин в/в
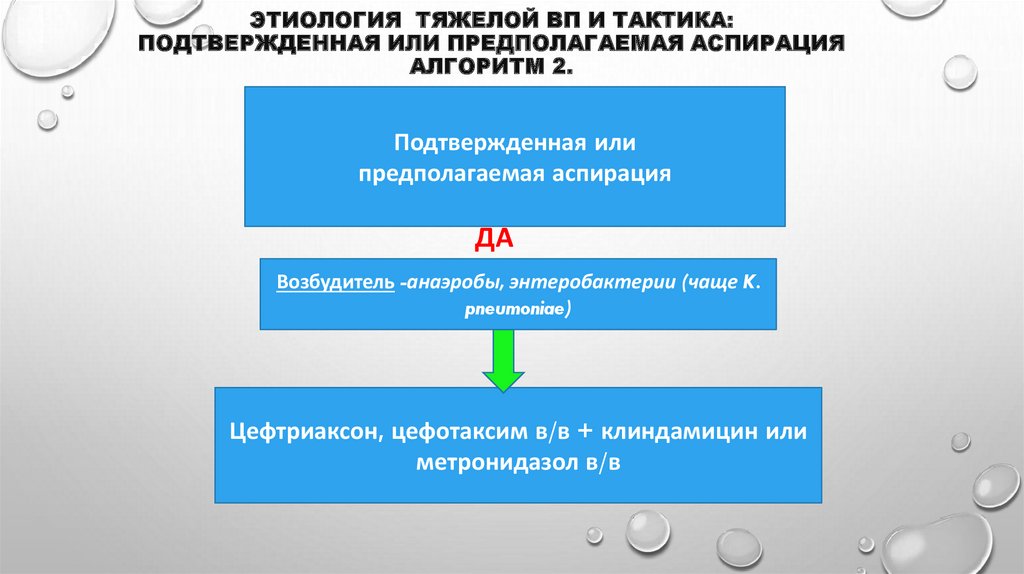
51. Этиология тяжелой ВП и тактика: подтвержденная или предполагаемая аспирация Алгоритм 2.
ЭТИОЛОГИЯ ТЯЖЕЛОЙ ВП И ТАКТИКА:ПОДТВЕРЖДЕННАЯ ИЛИ ПРЕДПОЛАГАЕМАЯ АСПИРАЦИЯ
АЛГОРИТМ 2.
Подтвержденная или
предполагаемая аспирация
ДА
Возбудитель -анаэробы, энтеробактерии (чаще K.
pneumoniae)
Цефтриаксон, цефотаксим в/в + клиндамицин или
метронидазол в/в
52. Выбор режима АБТ при тяжелой легионеллёзной ВП. Алгоритм.
ВЫБОР РЕЖИМА АБТ ПРИ ТЯЖЕЛОЙЛЕГИОНЕЛЛЁЗНОЙ ВП. АЛГОРИТМ.
Назначение АБТ – неотложное
Первые 4 часа после госпитализации
При септическом шоке - первый час!
Тяжелая внебольничная пневмония, положительный
экспресс-тест легионеллезной антигенурии
Респираторный фторхинолон
(левофлоксацин/моксифлоксацин) ИЛИ Макролид
(азитромицин/кларитромицин) + Рифампицин 300600 мг 2 раза в сутки в/В (14-21 день)
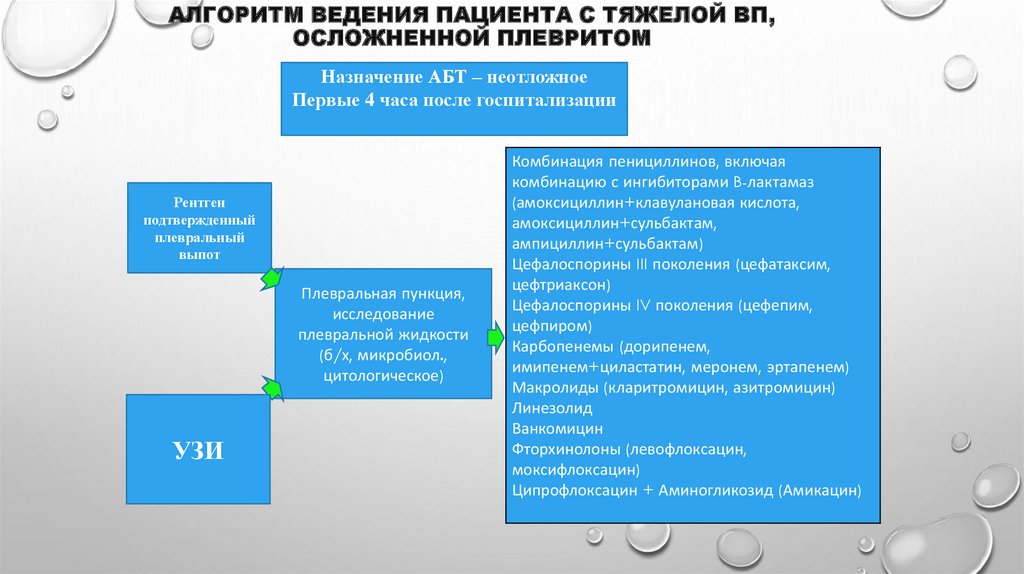
53. Алгоритм ведения пациента с тяжелой ВП, осложненной плевритом
АЛГОРИТМ ВЕДЕНИЯ ПАЦИЕНТА С ТЯЖЕЛОЙ ВП,ОСЛОЖНЕННОЙ ПЛЕВРИТОМ
Назначение АБТ – неотложное
Первые 4 часа после госпитализации
Рентген
подтвержденный
плевральный
выпот
Плевральная пункция,
исследование
плевральной жидкости
(б/х, микробиол.,
цитологическое)
УЗИ
Комбинация пенициллинов, включая
комбинацию с ингибиторами B-лактамаз
(амоксициллин+клавулановая кислота,
амоксициллин+сульбактам,
ампициллин+сульбактам)
Цефалоспорины III поколения (цефатаксим,
цефтриаксон)
Цефалоспорины IV поколения (цефепим,
цефпиром)
Карбопенемы (дорипенем,
имипенем+циластатин, меронем, эртапенем)
Макролиды (кларитромицин, азитромицин)
Линезолид
Ванкомицин
Фторхинолоны (левофлоксацин,
моксифлоксацин)
Ципрофлоксацин + Аминогликозид (Амикацин)
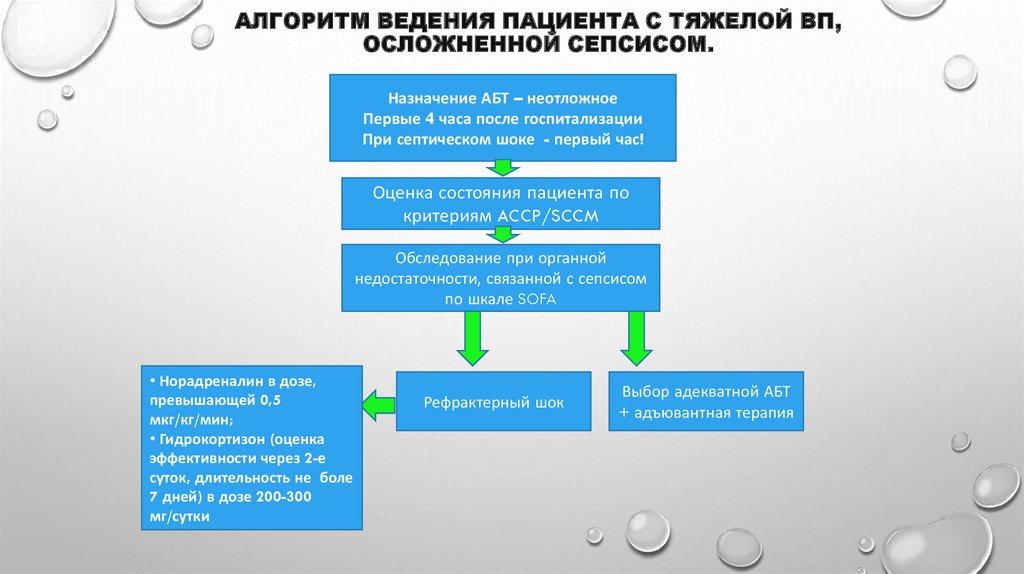
54. Алгоритм ведения пациента с тяжелой ВП, осложненной сепсисом.
АЛГОРИТМ ВЕДЕНИЯ ПАЦИЕНТА С ТЯЖЕЛОЙ ВП,ОСЛОЖНЕННОЙ СЕПСИСОМ.
Назначение АБТ – неотложное
Первые 4 часа после госпитализации
При септическом шоке - первый час!
Оценка состояния пациента по
критериям ACCP/SCCM
Обследование при органной
недостаточности, связанной с сепсисом
по шкале SOFA
• Норадреналин в дозе,
превышающей 0,5
мкг/кг/мин;
• Гидрокортизон (оценка
эффективности через 2-е
суток, длительность не боле
7 дней) в дозе 200-300
мг/сутки
Рефрактерный шок
Выбор адекватной АБТ
+ адъювантная терапия
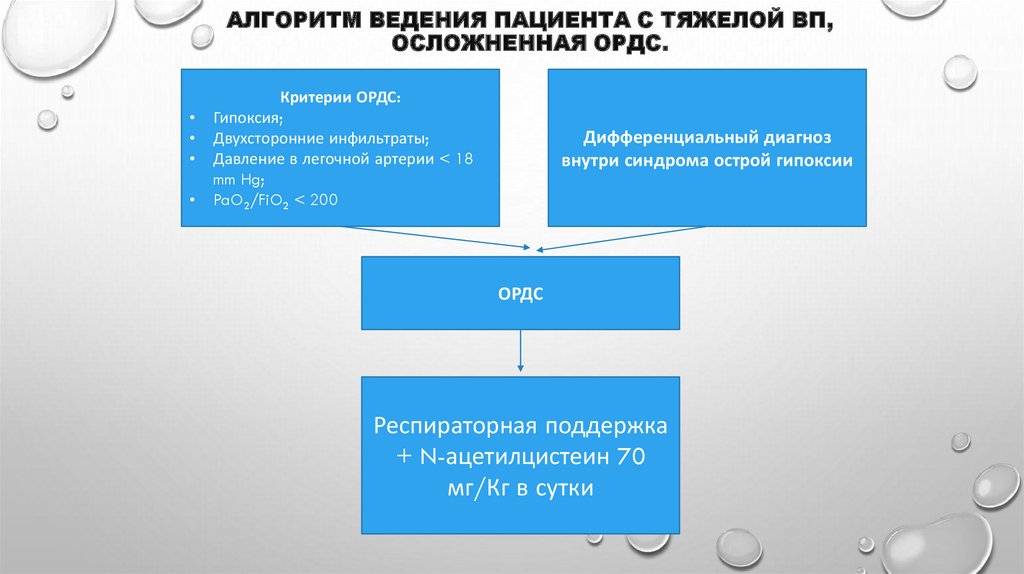
55. Алгоритм ведения пациента с тяжелой ВП, осложненная ОРДС.
АЛГОРИТМ ВЕДЕНИЯ ПАЦИЕНТА С ТЯЖЕЛОЙ ВП,ОСЛОЖНЕННАЯ ОРДС.
Критерии ОРДС:
Гипоксия;
Двухсторонние инфильтраты;
Давление в легочной артерии < 18
mm Hg;
PaO2/FiO2 < 200
Дифференциальный диагноз
внутри синдрома острой гипоксии
ОРДС
Респираторная поддержка
+ N-ацетилцистеин 70
мг/Кг в сутки
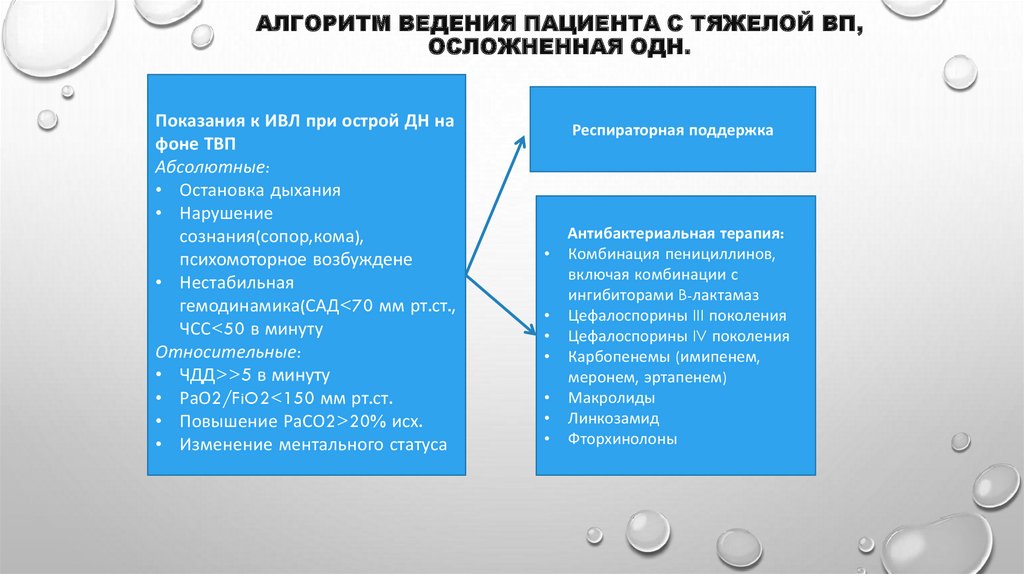
56. Алгоритм ведения пациента с тяжелой ВП, осложненная ОДН.
АЛГОРИТМ ВЕДЕНИЯ ПАЦИЕНТА С ТЯЖЕЛОЙ ВП,ОСЛОЖНЕННАЯ ОДН.
Показания к ИВЛ при острой ДН на
фоне ТВП
Абсолютные:
• Остановка дыхания
• Нарушение
сознания(сопор,кома),
психомоторное возбуждене
• Нестабильная
гемодинамика(САД<70 мм рт.ст.,
ЧСС<50 в минуту
Относительные:
• ЧДД>>5 в минуту
• РаО2/FiO2<150 мм рт.ст.
• Повышение РаСО2>20% исх.
• Изменение ментального статуса
Респираторная поддержка
Антибактериальная терапия:
Комбинация пенициллинов,
включая комбинации с
ингибиторами B-лактамаз
Цефалоспорины III поколения
Цефалоспорины IV поколения
Карбопенемы (имипенем,
меронем, эртапенем)
Макролиды
Линкозамид
Фторхинолоны
57.
ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕ1. Больные, перенесшие нетяжелую пневмонию без сопутствующих заболеваний внутренних органов,
диспансерному наблюдению не подлежат.
2. Больные с сопутствующими заболеваниями внутренних органов, перенесшие нетяжелую пневмонию, подлежат
диспансерному наблюдению в течение 12 месяцев с 3-кратным посещением врача:
через 1 месяц с момента окончания лечения (клинический анализ крови и рентгенологическое исследование
органов грудной клетки проводится в случае наличия патологических изменений на момент окончания
лечения);
через 6 месяцев с момента окончания лечения;
через 12 месяцев с момента окончания лечения.
По показаниям: консультация пульмонолога или фтизиатра.
3. Больные, перенесшие тяжелую пневмонию и/ или пневмонию с осложнениями, подлежат диспансерному
наблюдению в течение 12 месяцев с 3-кратным посещением врача:
через 1 месяц с момента окончания лечения (клинический анализ крови и рентгенологическое исследование
органов грудной клетки проводится в случае наличия патологических изменений на момент выписки).
через 6 месяцев с момента окончания лечения (клинический анализ крови и рентгенологическое исследование
органов грудной клетки проводится в случае наличия патологических изменений при последнем посещении
врача).
через 12 месяцев с момента окончания лечения.
По показаниям: консультации фтизиатра и пульмонолога.




























 Медицина
Медицина