Похожие презентации:
Ведение пациентов с внебольничной пневмонией
1. Ведение пациентов с внебольничной пневмонией
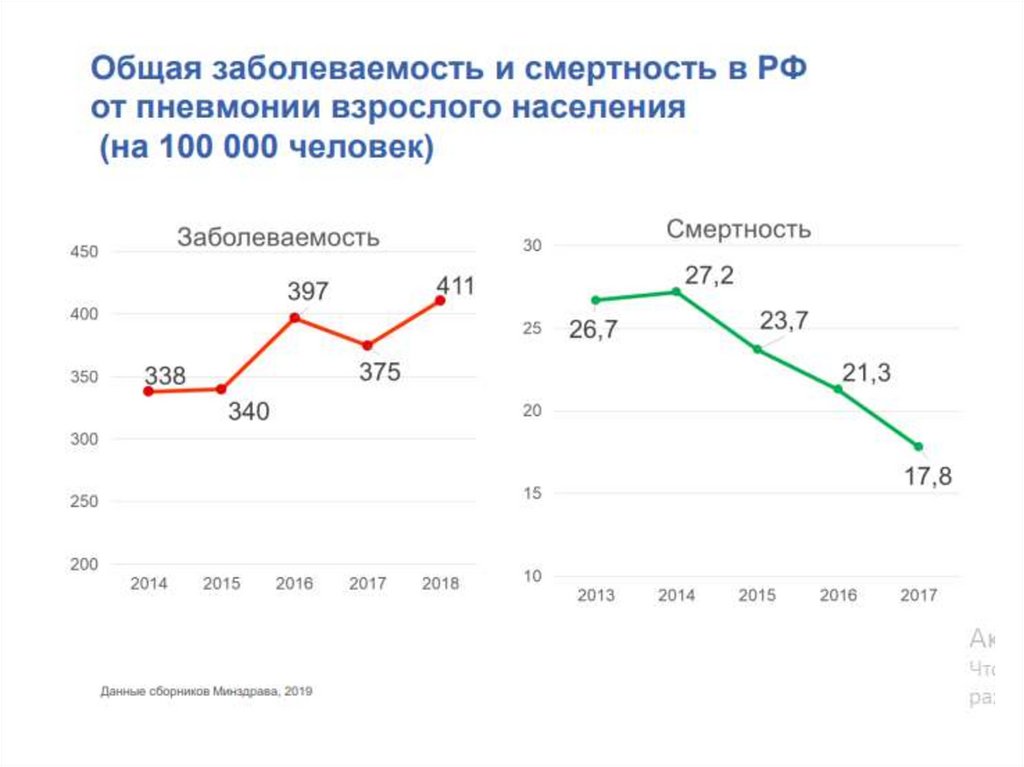
2.
3.
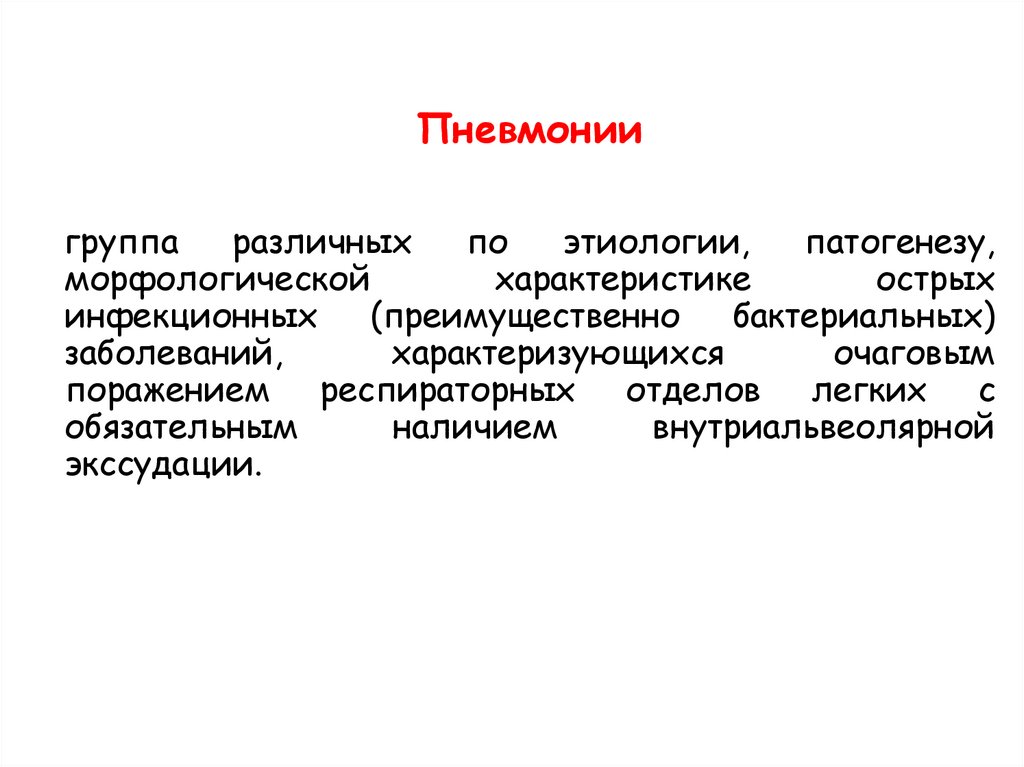
Пневмониигруппа
различных
по
этиологии,
патогенезу,
морфологической
характеристике
острых
инфекционных
(преимущественно
бактериальных)
заболеваний,
характеризующихся
очаговым
поражением респираторных отделов легких с
обязательным
наличием
внутриальвеолярной
экссудации.
4. Внебольничная пневмония (ВП)
острое заболевание, возникшее во внебольничныхусловиях
(вне стационара, или диагностированное в первые 48 часов от момента
госпитализации или позднее 4 недель после выписки из него),
и сопровождающееся симптомами инфекции нижних
отделов дыхательных путей (лихорадка, кашель,
выделение мокроты, возможно, гнойной, боль в
грудной клетке, одышка) и рентгенологическими
признаками
«свежих» очагово-инфильтративных
изменений в легких при отсутствии очевидной
диагностической альтернативы.
5. Нозокомиальная пневмония
заболевание, диагностированное наосновании клинической картины и
рентгенологических признаков, на 3-и
сутки госпитализации и в течение 4
недель после выписки из стационара.
Пневмония, развившаяся у больного,
находившегося в ОРИТ по причине иного
заболевания, в т.ч. получающего респираторную
поддержку с интубацией трахеи
(ИВЛ-ассоциированная)
6. пневмонии, связанные с оказанием медицинской помощи
случаи развития заболевания у обитателейдомов престарелых и других учреждений
длительного ухода,
при наличии госпитализаций по любому
поводу в течение ≥ 2 суток в
предшествующие 90 дней,
У пациентов, получавших в/в инфузионную
терапию (в том числе системными
антибиотиками), подвергавшихся сеансам
диализа или лечению ран в домашних
условиях
7. Формулировка диагноза:
Внебольничная пневмония является самостоятельным(основным) заболеванием, определяющим тяжесть и прогноз у
конкретного пациента: например при наличии ОДН, сепсиса,
септического шока.
Осн.: Внебольничная двусторонняя нижнедолевая пневмония
с неуточненным возбудителем, тяжелое течение.
Осл. ОДН II ст.
Пневмония (вторичная) может являться осложнением
других
тяжелых
терапевтических/
хирургических
заболеваний, часто развиваясь у иммобилизованных/
ослабленных пациентов.
Осн.: ИБС. ПИКС. ХСН II-Б ст., ФК 4.
Осл:ХСН II-Б ст., ФК 4. Застойная пневмония.
8.
9.
10. Патогенетические механизмы развития ВП:
• Аспирация секрета ротоглотки.• Вдыхание
аэрозоля,
микроорганизмы.
содержащего
• Гематогенное распространение микроорганизмов
из внелегочного очага инфекции (эндокардит с
поражением
трикуспидального
клапана,
септический тромбофлебит).
• Непосредственное распространение инфекции из
соседних пораженных органов (например, при
абсцессе
печени)
или
в
результате
инфицирования при проникающих ранения
грудной клетки.
11. Легочные проявления пневмонии
ОдышкаКашель
Выделение мокроты
Боль при дыхании
Локальные
клинические
признаки
(притупление
перкуторного
звука,
бронхиальное
дыхание,
крепитация,
влажные хрипы, шум трения плевры)
Локальные рентгенологические признаки
(сегментарные и долевые затемнения)
12. Внелегочные проявления пневмонии
ЛихорадкаОзнобы и потливость
Миалгии
Головная боль
Цианоз
Тахикардия
Herpes labialis
Кожная выпь, поражения слизистых
Спутанность сознания
13. Клиническая картина пневмонии
Синдром воспалительного уплотнениялегочной ткани
Синдром интоксикации
Синдром дыхательной недостаточности
Бронхитический синдром
14. Алгоритм ведения больного ВП на госпитальном этапе
1)Сбор жалоб, анамнестических введений;
2) Физикальное обследования;
3) Пульсоксиметрия (SpO2 < 90% - показание для ОРиТ);
4) Рентгенография органов грудной клетки (прямая и боковая проекции),
анализ крови, общий анализ мочи;
общий
5) Биохимический анализ крови: мочевина, креатинин, электролиты, АЛТ, АСТ,
общий белок;
+ Кровь для микробиологического исследования забирается в первые сутки от
момента госпитализации; два образца по 20-30 мл, желательно, до начала АБТ;
6) Микроскопия мазка мокроты, окрашенного по Граму; бактериологическое
исследование мокроты для выделения возбудителя и определения его
чувствительности к антибиотикам;
7) Наличие хронических заболеваний и состояний, влияющих на развитие и
течение ВП;
8) Принимал ли пациент АБП за последние 3 месяца;
9) Решение вопроса о месте лечения, в течение 4-6 часов приступить к введению
АБП.
15. «Определенная» ВП
наличие у больного рентгенологически подтвержденнойочаговой инфильтрации легочной ткани (более 1-1,5 см) и,
по крайней мере, двух клинических признаков из числа
следующих:
a)
Острая лихорадка в начале заболевания
b)
Кашель с мокротой
c)
Физические
признаки
(фокус
крепитации
и/или
мелкопузырчатые хрипы, жесткое или бронхиальное
дыхание, укорочение перкуторного звука)
d)
Лейкоцитоз >10*10/л и /или палочкоядерный сдвиг
(>10%).
16. Маловероятная ВП
Если при обследовании пациента с лихорадкой,жалобами на кашель, одышку, отделение мокроты и/
или боль в грудной клетке рентгенологическое
исследование оказывается недоступным и отсутствует
соответствующая локальная симптоматика:
Укорочение/
тупость
пораженным участком
перкуторного
звука
над
Локально выслушиваемое бронхиальное дыхание
Фокус звучных мелкопузырчатых
инспираторной крепитации
хрипов
Усиление бронхофонии и голосового дрожания.
или
17. Диагностика:
• Обзорная рентгенография органов грудной полости впередней прямой и боковой проекциях;
• Пульсоксиметрия, а при SрO2 < 90% - исследование газов
артериальной (или капиллярной, но не венозной) крови
(PO2, PCO2, pH, бикарбонаты);
• Развернутый общий анализ крови с определением уровня
эритроцитов, гематокрита, лейкоцитов, тромбоцитов,
лейкоцитарной формулы;
• Биохимический анализ крови (мочевина, креатинин,
электролиты, печеночные ферменты, билирубин, глюкоза,
альбумин);
• ЭКГ в стандартных отведениях.
18. Пульсоксиметрия: ограничения
Все учреждения, где оказывают помощь пациентам с ТОРИ,должны иметь пульсоксиметры уже на этапе приемного
отделения!
Результаты пульсоксиметрии могут быть недостоверны если:
Значительное снижение перфузии периферических тканей (шок,
гипотермия, гиповолемия),
Анемии,
При
образовании
в
крови
патологического
(карбоксигемоглобин, метгемоглобин),
гемоглобина
Аритмиях,
Трикуспидальной регургитации.
в норме насыщение крови О2 = 98%-100% (на уровне моря)
19.
20. Диагностика:
• Обзорная рентгенография органов грудной полости впередней прямой и боковой проекциях;
• Пульсоксиметрия, а при SрO2 < 90% - исследование газов
артериальной (или капиллярной, но не венозной) крови
С(PO
практической
точки зрения наиболее значимым
2, PCO2, pH, бикарбонаты);
является
разделение
пневмоний
на 2 степениуровня
тяжести:
• Развернутый
общий анализ
крови с определением
тяжелая илейкоцитов,
нетяжелая.
эритроцитов, гематокрита,
тромбоцитов,
лейкоцитарной формулы;
• Биохимический анализ крови (мочевина, креатинин,
электролиты, печеночные ферменты, билирубин, глюкоза,
альбумин);
• ЭКГ в стандартных отведениях.
21. Оценка тяжести течения и стратификация риска Критерии тяжелого течения ВП:
Клинические:
ОДН – частота дыхания более 30 в минуту, SpO2 менее
90%,
гипотензия – САД менее 90 мм рт ст, ДАД менее 60 мм рт
ст,
двух- или многодолевое поражение,
прогрессирование очагово-инфильтративных изменений в
легких,
септический шок (необходимость введения вазопрессоров >
4 ч);
нарушение сознания,
внелегочный очаг инфекции (менингит, абсцесс головного
мозга и др.)
22. Оценка тяжести течения и стратификация риска Критерии тяжелого течения ВП:
Лабораторные:
лейкопения менее 4х109/л,
гипоксемия (РаО2 менее 60 мм рт ст или SpO2 <
90%),
гемоглобин < 100 г/л, гематокрит < 30%,
ОПН (анурия, креатинин крови более 176
мкмоль/л, мочевина 20 ммоль/л и более)
23. Оценка тяжести течения и стратификация риска Критерии тяжелого течения ВП:
Лаборат орные:
лейкопения менее 4х109/л,
гипоксемия (РаО2 менее 60 мм рт ст или SpO2 <
90%),
гемоглобин < 100 г/л, гематокрит < 30%,
ОПН (анурия, креатинин крови более 176
мкмоль/л, мочевина 20 ммоль/л и более)
Пневмония
расценивается как
тяжелая при наличии
хотя бы одного
критерия.
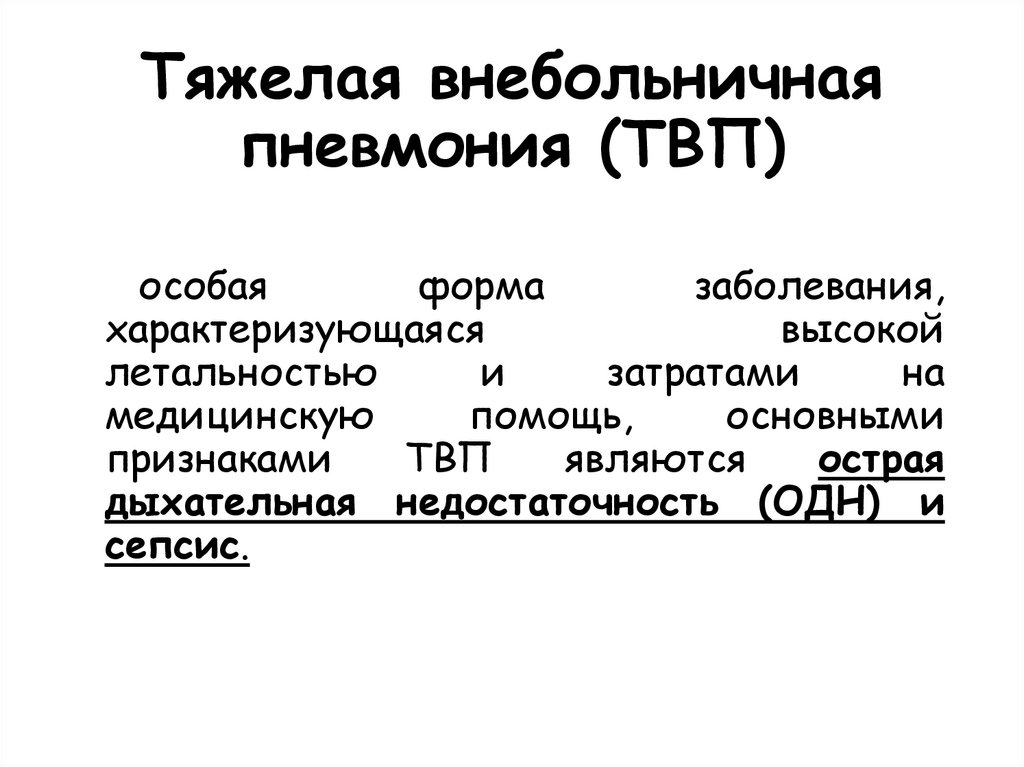
24. Тяжелая внебольничная пневмония (ТВП)
особаяформа
заболевания,
характеризующаяся
высокой
летальностью
и
затратами
на
медицинскую
помощь,
основными
признаками
ТВП
являются
острая
дыхательная недостаточность (ОДН) и
сепсис.
25. Факторы риска развития и осложненного течения ВП
• Алкоголизм• ХОБЛ / другие хронические заболевания легких
• Возраст старше 65 лет
• Декомпенсированный сахарный диабет
• Пребывание в домах престарелых
• Не санированная полость рта
• Предполагаемая массивная аспирация (угнетение сознания)
• Бронхоэктазы, муковисцидоз
• Внутривенные наркоманы
• Локальная бронхиальная обструкция (например, бронхогенная
карцинома)
• Вспышка заболевания в тесно взаимодействующем коллективе
(например, школьники, военнослужащие)
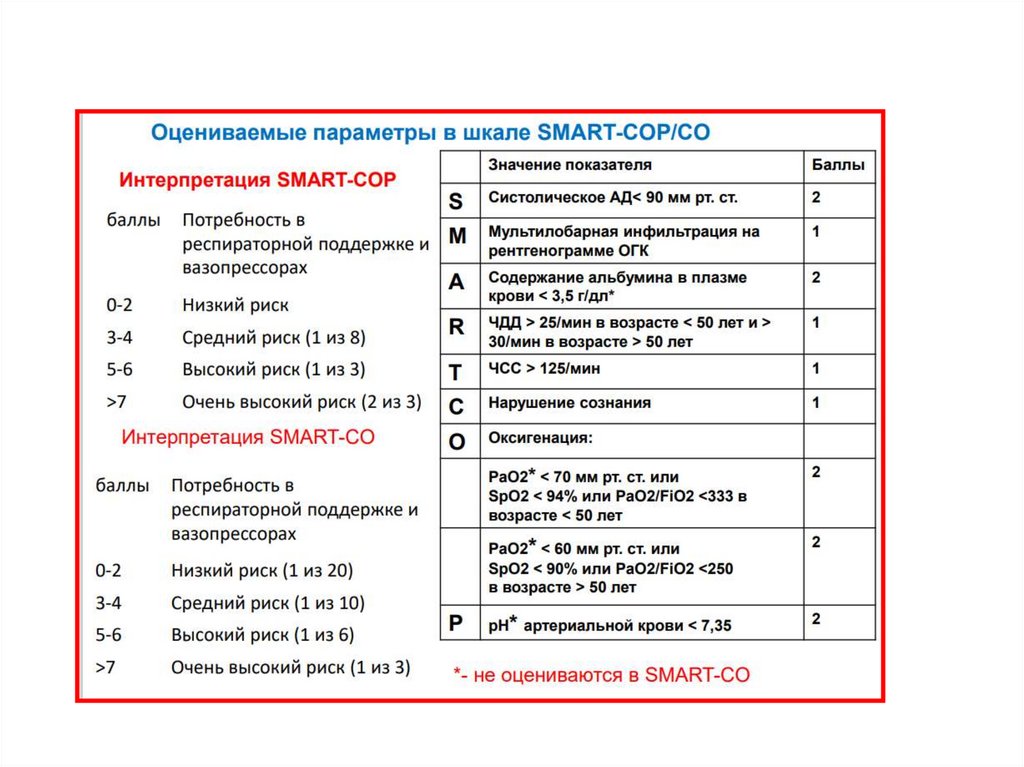
26. Оценка прогноза внебольничной пневмонии
Всем амбулаторным пациентам с ВП для оценки прогнозарекомендуется использовать шкалу CURB/ CRB-65
У госпитализированных пациентов наряду с CURB/ CRB-65
может использоваться индекс тяжести пневмонии / шкала PORT
Для оценки тяжести и определения показаний к
госпитализации в ОРИТ всем госпитализированным пациентам
с ВП рекомендуется использовать критерии IDSA/ ATS или
шкалу SMART-COP
Клинические рекомендации МЗ РФ «Внебольничная пневмония», 2018
27. Тяжесть пневмонии по шкале CURB-65
Спутанность сознания < 8 – 1 балл(Confusion)
Мочевина > 7 мкмоль/л – 1 балл (Urea)
Частота дыхания > 30 в минуту – 1 балл
(Respiratory rate)
АД сист 65 лет – 1 балл (65)
28.
29.
30. Где должен лечиться пациент с пневмонией?
31. Маршрутизация больных ВП (выводы)
При ВП нетяжелого течения без факторов рискапоказано амбулаторное лечение.
ВП тяжелого течения – стационарное лечение.
ВП
нетяжелого
течения
с
факторами
риска
осложненного
течения
/
антибактериальной
резистентности (прием АБП в течение 3 месяцев) –
стационарное лечение.
Беременные с пневмонией любой степени тяжести –
стационарное лечение (II-III уровень).
32.
33. Антибактериальная терапия внебольничной пневмонии у амбулаторных пациентов
К факторам риска инфицирования редкими и/или полирезистентными возбудителями относятпребывание в доме престарелых или других учреждениях длительного ухода, наличие
госпитализаций по любому поводу в течение ≥ 2 суток в предшествующие 90 дней, в/в терапия,
наличие сеансов диализа или лечение ран в домашних условиях в предшествующие 30 дней.
34. Антибактериальная терапия внебольничной пневмонии у госпитализированных пациентов
При тяжелой ВП необходимо назначить 2антибактериальных
препарата, оба внутривенно.
35. критерии достаточности АБТ:
• стойкое снижение температуры тела <37,2ºС в течение не менее 48 ч;• отсутствие интоксикационного синдрома;
• частота дыхания <20/мин (у пациентов без хронической ДН);
• отсутствие гнойной мокроты (за исключением пациентов с ее постоянной
• продукцией);
• количество лейкоцитов в крови <10 х 10/л, нейтрофилов <80%, юных форм <6%.
Оптимальная продолжительность применения АБП при ВП до
настоящего времени не
определена и зависит от различных факторов – возраста, сопутствующих заболеваний, наличия
осложнений, скорости “ответа” на стартовую АБТ и др.
При следовании критериям “достаточности” АБТ длительность ее применения в большинстве
случаев не превышает 5-7 дней. В то же время следует отметить, что короткие кусы АБТ могут
быть недостаточно эффективными у пациентов пожилого и старческого возраста, с
хроническими сопутствующими заболеваниями, при медленном клиническом “ответе” на
лечение, а также в случаях ВП, вызванной такими возбудителями, как S. aureus, P. Aeruginosa.
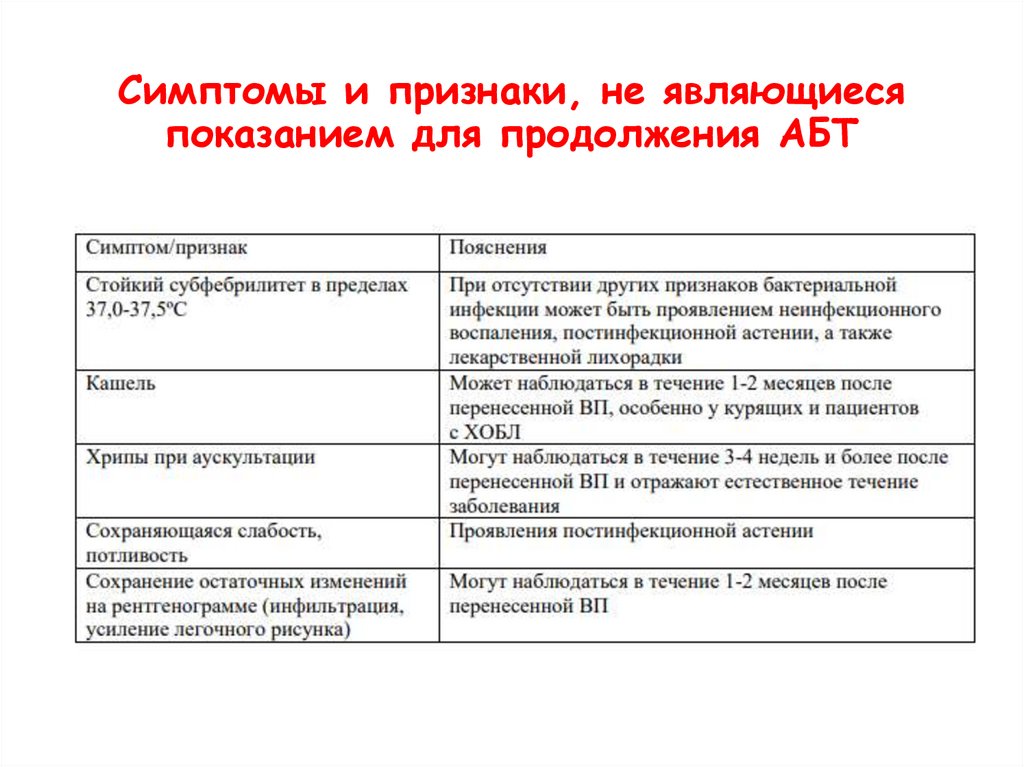
36. Симптомы и признаки, не являющиеся показанием для продолжения АБТ
37. Критерии эффективности/достаточности АБТ через 72 часа:
температура тела < 38,0°С;уменьшение интоксикации;
отсутствие выраженной гипоксемии (SpO2
>90%);
отсутствие септического шока.
При достижении указанных критериев возможен
переход на пероральный прием эквивалентного
АМП (ступенчатая терапия).
38. Критерии эффективности/достаточности АБТ через 72 часа:
температура тела < 38,0°С;На практике возможность перехода на пероральный
уменьшение интоксикации;
способ введения АБП появляется, в среднем, через 2-4
отсутствие
гипоксемии
(SpO2
дня выраженной
с момента начала
лечения.
>90%);
отсутствие
септического
шока.
Длительность
АМТ ВП нетяжелого
течения на
госпитальном этапе составляет 7-10 дней.
39. ВП у больных с ОРВИ/ гриппом
Дополнительно к антибактериальнойтерапии при ТВП должны быть назначены
ингибиторы нейраминидазы
(осельтамивир внутрь или занамивир
ингаляционно)
или Ингавирин.
40. Респираторная поддержка и оксигенотерапия
• Показаниями к О2-терапии является РаО2 <55 мм рт.ст. или SрO2 < 90% (при дыхании
воздухом).
• Оптимальным является поддержание SрO2 в
пределах 90-95% или PaO2 – в пределах 5580 мм рт. ст.
• Оксигенотерапия не должна использоваться
вместо респираторной поддержки, если есть
показания к ее применению.
41. Показания к неинвазивной вентиляции легких при тяжелой ВП.
• Выраженная одышка в покое, ЧДД > 30/мин• признаки участия вспомогательной
мускулатуры в акте дыхания
• SpO2 < 85-90%
• РаСО2 > 50 мм рт.ст. или рН < 7,3
42. Показания к ИВЛ при ОДН на фоне ТВП
Абсолютные:
Остановка дыхания
Нарушение сознания (сопор, кома),
психомоторное возбуждение
Нестабильная гемодинамика (АД сист. < 70 мм
рт.ст., ЧСС < 50/мин)
Относительные:
ЧДД >35/мин
• Повышение РаСО2 > 20% от исходного уровня
• Изменение ментального статуса






































 Медицина
Медицина








