Похожие презентации:
Заболевания щитовидной железы. Заболевая околощитовидных желез
1.
Заболеваниящитовидной железы
Заболевая околощитовидных желез
2.
Щитовидная железа влияет :интенсивность метаболизма (процессов обмена веществ и выделения энергии);
функционирование иммунной системы организма;
умственное и физическое развитие;
регуляцию роста и развитие костей скелета;
состояние центральной и периферической нервной системы;
регуляцию дыхательной и сердечно-сосудистой систем;
состояние пищеварительного тракта, печени, почек;
процессы всасывания глюкозы и ее утилизации;
регуляцию водно-солевого баланса;
репродуктивную систему;
поддержание постоянной температуры тела;
старение организма.
3.
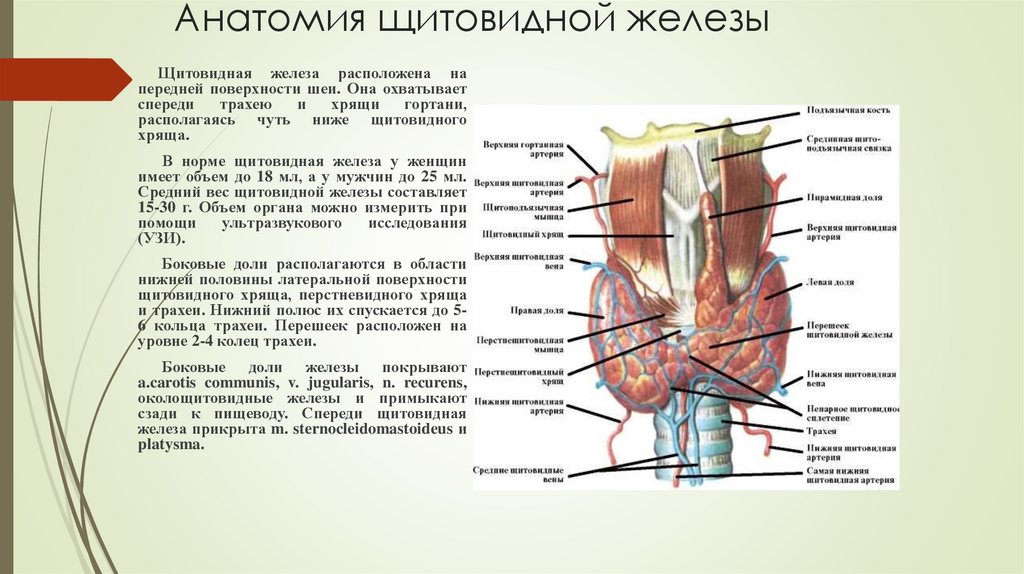
Анатомия щитовидной железыЩитовидная железа расположена на
передней поверхности шеи. Она охватывает
спереди
трахею
и
хрящи
гортани,
располагаясь чуть ниже щитовидного
хряща.
В норме щитовидная железа у женщин
имеет объем до 18 мл, а у мужчин до 25 мл.
Средний вес щитовидной железы составляет
15-30 г. Объем органа можно измерить при
помощи
ультразвукового
исследования
(УЗИ).
Боковые доли располагаются в области
нижней половины латеральной поверхности
щитовидного хряща, перстневидного хряща
и трахеи. Нижний полюс их спускается до 56 кольца трахеи. Перешеек расположен на
уровне 2-4 колец трахеи.
Боковые доли железы покрывают
a.carotis communis, v. jugularis, n. recurens,
околощитовидные железы и примыкают
сзади к пищеводу. Спереди щитовидная
железа прикрыта m. sternocleidomastoideus и
platysma.
4.
Эпидемиология20-50% населения Земного шара имеет узловые
образования щитовидной железы
У 5% узлы носят злокачественный характер
За последние 5 лет в России прирост патологии
щитовидной железы на 17-39%
Россия – эндемичная по зобу страна
У женщин узлы щитовидной железы выявляются в
2-4 раза чаще, чем у мужчин
5.
КлассификацияI.
Эндемический зоб
По степени увеличения (0, I, II).
По форме ( узловой, многоузловой, диффузный,
смешанный)
По функции (эутиреоидный, гипотиреоидный,
гипертиреоидный).
6.
II. Спорадический зоб (по степени, функции, форме, как и приэндемическом зобе)
III. Эпидемический зоб
IV. Тиреотоксический зоб (Грейвса-Базедова болезнь)
По степени увеличения (0, I, II, III)
По форме (узловой, многоузловой, диффузный,
смешанный).
По тяжести тиреотоксикоза (легкая, средняя, тяжелая форма)
V. Воспалительные заболевания:
Острый тиреоидит
Подострый тиреоидит
Хронический тиреоидит (фиброзный зоб Риделя,
лимфоматозный зоб Хашимото)
VI. Опухоли:
Доброкачественные
Злокачественные (рак, саркома и другие).
7.
Классификация зоба по ВОЗ 2001Степень
Характеристика
0
Зоба нет (объем долей не превышает объема
дистальной фаланги большого пальца обследуемого)
I
Зоб пальпируется, но не виден при нормальном
положении шеи (отсутствует видимое увеличение
ЩЖ). Сюда же относятся узловые образования,
которые не приводя к увеличению самой ЩЖ
II
Зоб четко виден при нормальном положении шеи
8.
Пальпация щитовидной железыНаличие узловых образований
Подвижность
Плотность
Поверхность
Болезненность
Состояние периферических
лимфатических узлов
9.
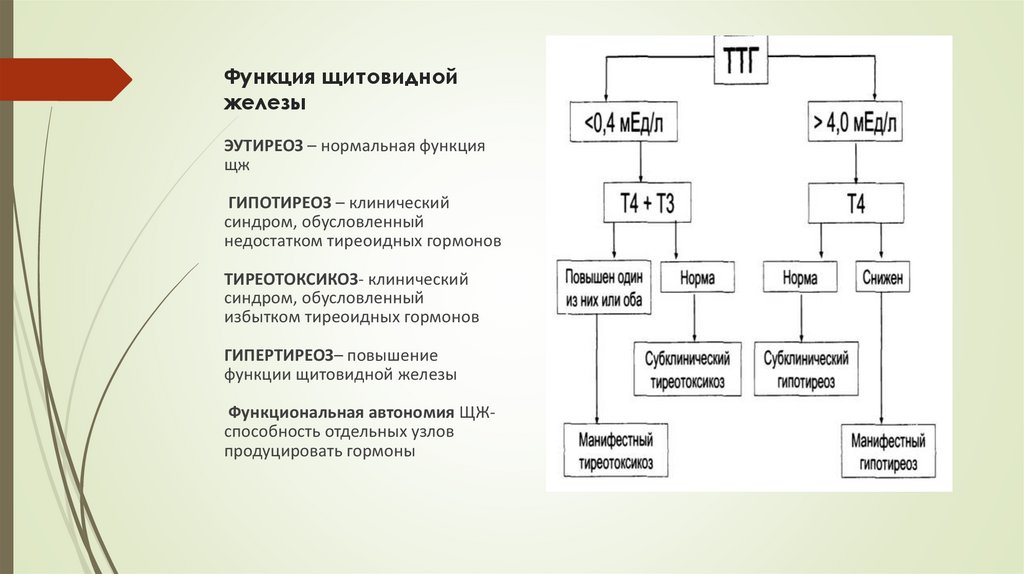
Исследование функции щитовиднойжелезы
ТТГ – тиреотропный гормон
Общий Т4 (тироксин) +Свободный Т4
Общий Т3 (трийодтиронин)+Свободный Т3
Тиреоглобулин
АТ к ТПО (АТ к тиреоидной пероксидаза)
АТ – ТГ (АТ к тиреоглобулину)
АТ к рТТГ (рецепторам ТТГ)
кальцитонин
10.
Функция щитовиднойжелезы
ЭУТИРЕОЗ – нормальная функция
щж
ГИПОТИРЕОЗ – клинический
синдром, обусловленный
недостатком тиреоидных гормонов
ТИРЕОТОКСИКОЗ- клинический
синдром, обусловленный
избытком тиреоидных гормонов
ГИПЕРТИРЕОЗ– повышение
функции щитовидной железы
Функциональная автономия ЩЖспособность отдельных узлов
продуцировать гормоны
11.
Функциональная классификация заболеванийщитовидной железы
12.
Этиологическая классификация заболеваний щитовидной железы13.
ТИПОВЫЕ ФОРМЫ ПАТОЛОГИИ ЩИТОВИДНОЙ ЖЕЛЕЗЫГипертиреоидные
( тиреотоксикоз):
Гипотиреоидные
( гипотиреоз)
Первичный
Центральный
Зоб, продуцирующий Т3,Т4
Первичный
Тиреоидиты
Периферический
Токсическая аденома щитовидной железы
Эктопические опухоли тиреоидной ткани, продуцирующие Т3
и Т4
Введение в организм препаратов йода — феномен «йодБазедов»
Вторичный
ТТГ-секретирующая аденома гипофиза;
селективная резистентность аденогипофиза к гормонам
щитовидной железы (в крови существенно повышены уровни
T3 и T4, но в силу низкой чувствительности и/или уменьшения
числа рецепторов к T3 и T4 в тиреотрофах аденогипофиза не
происходит адаптивного уменьшения синтеза ТТГ).
Третичный
при
невротических
состояниях,
сопровождающихся избыточным образованием
тиролиберина;
состояниях,
вызывающих
длительную
активацию
норадренергических
нейронов
гипоталамуса. При этом происходит стимуляция
синтеза T3 и T4 через нисходящие пути
симпатической нервной системы.
14.
Диффузный токсический зоб (Базедоваболезнь, болезнь Грейвса)
Диффузный токсический зоб (ДТЗ) –
генетическое аутоиммунное заболевание,
обусловленное стойким патологическим
повышением продукции тиреоидных (Т3, Т4)
гормонов,
диффузно
увеличенной
щитовидной
железой
под
влиянием
специфических
тиреоидстимулирующих
аутоантител, с последующим нарушением
функционального
состояния
различных
органов и систем, в первую очередь
сердечно-сосудистой и нервной систем.
15.
Клиника1.
2.
3.
Мерзербургская триада
Зоб (диффузный, тиреотоксичекий, смешанный)
Экзофтальм
Тахикардия.
Субъективные симптомы тиреотоксикоза:
1.
Раздражительность плаксивость, слабость, потливость – 98%
2.
Сердцебиение – 72%
3.
Одышка – 18-74%
4.
Нарушение сна – 65%
5.
Похудание – 40-82%
16.
Синдромы поражения органов и систем при ДТЗСиндром
поражения
сердечнососудистой
системы:
тахикардия,
постоянная синусовая или мерцательная
тахиаритмия,
пароксизмальная
мерцательная
тахиаритмия,
дисгормональная миокардиодистрофия
(тиреотоксическое
сердце),
недостаточность кровообращения.
Синдром поражения центральной и
периферической нервной системы:
повышенная возбудимость, хаотичная
непродуктивная деятельность, снижение
концентрации внимания, плаксивость,
быстрая утомляемость, расстройства
сна,
тремор
всего
тела
(с-м
«телеграфного столба»), тремор рук,
повышение сухожильных рефлексов.
Синдром катаболических нарушений:
похудание на фоне повышенного
аппетита, субфебрилитет, миопатия).
Синдром поражения органов пищеварения:
боли в животе, рвота, неустойчивый стул, иногда
желтушность кожи («токсическая печень»).
Синдром
эктодермальных
повышение ломкости ногтей,
выпадение волос и др.
С-м С. Мари- тремор рук и всего тела(
синдром «телеграфного столба», проба
Ромберга)
нарушений:
ломкость и
17.
Объективные (глазные) симптомы1.
Увеличение щитовидной железы – 100%
2.
Экзофтальм (пучеглазие).
3.
Симптом Еллинека – потемнение кожи верхнего века (пигментация)
4.
С-м Зенгера – припухлость и мешкообразное свисание век.
5.
С-м Штельвага – редкое мигание, неподвижный взгляд.
6.
С-м Розенбаха – дрожание век при смыкании их.
7.
С-м Мебиуса – нарушение конвергенции
фиксировать взгляд на близкое расстояние.
8.
С-м Грефе – отставание нижнего века от радужной оболочки при фиксации
зрением медленно перемещаемого вниз предмета
глаз,
потеря
способности
18.
Степени тяжести тиреотоксикозаЛегкая форма – умеренное похудание, снижение работоспособности,
пульс не более 100 уд, Основной обмен не превышает +30%
Средней тяжести – более значительное похудание, повышенная нервная
возбудимость. Тахикардия 110-120 уд, жидкий стул, Основной обмен до +60%
Тяжелая (висцеропатическая) форма – потеря массы тела
вплоть до кахексии, тахикардия часто выше 120 уд/мин, нередко сопровождается
мерцательной аритмией, сердечной недостаточностью. Основной обмен выше +60%
19.
Критерии диагноза ДТЗУЗИ → диффузное увеличение ЩЖ
Кровь – ↑Т3, ↑Т4, ↓ТТГ
Тиреоидстимулирующие АТ
Клиническая картина тиреотоксикоза
Эндокринная офтальмопатия: 50 – 70%
Диффузное усиление захвата радиофармпрепарата при сцинтиграфии
20.
Лечение ДТЗ1.Может планироваться только при впервые выявленном диффузном зобе небольшого размера (до
35-40 мл)
2. Основное условие – комплаентность пациента
3. Продолжительность 12-18 мес.
4. Вероятность рецидива – 70-75%
5. Стойкая ремиссия отмечается 15-30% случаев
I.
консервативное (прием антитиреоидных препаратов):
Тиреостатики: Тиамазол : мерказолил, тирозол, метизол) 30-40 мг (на 1-2 приема)
Пропилтиоурацил (пропицил, ПТУ) – 300-400 мг (на 3 приема). Наиболее тяжелое осложнение –
агранулоцитоз (контроль лейкоцитов)
Бета-блокаторы( атеналол 50-100 мг\сут, бисапролол 2,5-5 мг/сут)
Транквилизаторы или седативные средства
глюкокортикоиды (преднизолон 10-15 мг/сут перорально)
I.
оперативное (тиреоидэктомия);
II.
лечение 131 I
21.
Гипотиреозэто эндокринное заболевание, при котором
ЩЖ вырабатывает недостаточное количество
гормонов – тироксина и
трийодтиронина. Недостаток тиреоидных
гормонов приводит к значительным
изменениям всех видов обмена веществ,
снижению скорости окислительных процессов
и интенсивности основного обмена.
22.
Классификация первичного гипотиреоза1. Вторичный (гипоталамо-гипофизарный)
гипотиреоз
2. Первичный гипотиреоз
1. Потеря функциональной ткани щитовидной железы
1. Потеря функциональной ткани
опухоли (аденомы гипофиза, краниофарингиомы,
менингиомы,дисгерминома, глиомы, метастазы)
травма (операция, облучение, травма головы) сосудов
(ишемический некроз, кровоизлияния,аневризма
внутренней сонной артерии)
инфекции (abcess, туберкулез, сифилис, токсоплазмоз)
инфильтративный (саркоидоз, гистиоцитоз,
гемохроматоз)
хронический лимфолейкоз, гипофизит
врожденная (гипоплазия гипофиза, septooptic дисплазия,
базальномозговая грыжа)
2. Функциональные дефекты ТТГ: биосинтез и
высвобождение
Мутации в генах, кодирующих рецепторы ТРГ, TТГ или
факторов, Pit-1, prop1, LHX3, HESX1
препараты: допамин, глюкокортикоиды, отмена L-T4
3 . "Периферический" (экстратиреоидальный)
гипотиреоз
хронический аутоиммунный тиреоидит
обратимый гипотиреоз аутоиммунный (послеродовой
тиреоидит, цитокин-индуцированный тиреоидит).
операции и облучения (131 или внешнего облучения)
инфильтративные и инфекционные заболевания,
подострый тиреоидит
дисгенезии щитовидной железы
2. Функциональные дефекты биосинтеза и секреции
гормонов щитовидной железы
врожденные дефекты биосинтеза гормонов
щитовидной железы
йодный дефицит и избыток антитиреоидных средств,
литий, натуральные и синтетические зобогенные
химические вещества, ингибиторы тирозинкиназы
23.
Клинические проявления гипотиреозаСиндром поражения нервной системы. При легкой форме этой болезни наблюдается небольшая заторможенность,
пониженная
умственная
и физическая работоспособность, быстрая утомляемость, мышечная слабость, отечность тканей. Слабость и чувство
усталости даже по утрам, медлительность и забывчивость – частные спутники гипотиреоза. Пациентов беспокоят головные
боли, боль в мышцах и суставах.
Обменно-гипотермический синдром. При гипотиреозе в организме замедляются все процессы, что приводит к понижению
температуры тела и ощущению постоянной зябкости. Больные плохо переносят жару и холод. При сниженном аппетите имеется
избыток массы тела
Синдром эктодермальных нарушений. Из-за отека тканей поражаются и органы чувств. Кожа становится отечной, сухой. Ногти
тонкие, с продольной или поперечной исчерченностью, расслаиваются. Волосы ломкие, выпадают на латеральной части бровей,
голове, вплоть до гнездовой плешивости и аллопеции.
Синдром
поражения
пищеварительной системы.
Замедление пищеварительных процессов приводит к дискинезии
желчевыводящих путей, дискинезии толстой кишки, частым запорам, атрофии слизистой оболочки желудка.
Синдром поражения сердечно-сосудистой системы. Одним из самых серьезных
последствий гипотиреоза
является
поражение сердца (микседематозное сердце), повышение уровня холестерина в крови
Анемический синдром. Анемия – железодефицитная (у трети пациентов), В12-дефицитная.
Синдром гиперпролактинемического гипогонадизма. У большинства женщин при гипотиреозе наблюдается
расстройство менструальной функции, возможны выкидыши, у мужчин - нарушение потенции, расстройства
сперматогенеза.
Микседематозный отек. Черты лица грубеют, периорбитальный отек, одутловатое лицо, большие губы и язык с
отпечатками зубов по латеральным краям. Отечные конечности, немеют руки, что обусловлено сдавливанием нервов
отечными тканями в канале запястья( туннельный синдром).
24.
Классификация гипотиреоза постепени тяжести
Степень тяжести
Лабораторные изменения
Субклинический
ТТГ повышен, свТ4 в норме
Явный (манифестный)
ТТГ повышен, свТ4 снижен
25.
Лечение гипотиреозаДля компенсации субклинического гипотиреоза назначается Эутирокс из расчета
1 мкг на 1 кг веса в сутки, и средняя расчетная доза препарата составит 50–75
мкг/сут.
при беременности расчетная доза Эутирокса составляет 2,0–2,2 мкг на 1 кг веса в
сутки.
Больным без кардиальной патологии моложе 55 лет Эутирокс назначают из
расчета 1,6–1,8 мкг на 1 кг веса в сутки. При этом ориентировочная начальная
доза: женщины – 75–100 мкг/сут., мужчины – 100–150 мкг/сут.
Больным с кардиальной патологией или старше 55 лет Эутирокс назначается из
расчета 0,9 мкг на 1 кг веса. Начальная доза препарата составляет 12,5–25
мкг/сут., и следует увеличивать ее на 12,5–25 мкг с интервалом в 2 месяца до
нормализации уровня ТТГ в крови.
26.
Хронический тиреоидитАутоиммунный тиреоидит (тиреоидит Хашимото) – аутоиммунное
заболевание с наследственной предрасположенностью, при котором в
организме начинают вырабатываться антитела, «враждебные» к ткани
щитовидной железы (ЩЖ), то есть разрушающие ее клетки – тиреоциты,
которые отвечают за выработку тиреоидных гормонов.
Для заболевания характерно наличие лимфоцитарной инфильтрации
щитовидной железы, разрушение фолликулов и разрастание соединительной
ткани, со временем замещающей нормальную ткань ЩЖ
27.
Классификация АИТЛатентный АИТ – характеризуется отсутствием проявлений заболевания, в анализах может
наблюдаться небольшой сбой выработки тиреоидных гормонов, щтовидная железа может быть
незначительно увеличена.
Гипертрофический АИТ, или зоб Хашимото (классический вариант заболевания) –
характеризуется увеличением щитовидной железы; различают:
диффузный зоб (равномерное увеличение щитовидной железы),
узловой зоб (неравномерное увеличение железы с формированием узлов),
диффузно-узловой зоб (равномерное увеличение щитовидной железы с формированием
узлов).
Атрофический АИТ – характеризуется уменьшением объема щитовидной железы.
28.
Стадии развития АИТЭутиреоидная стадия АИТ.
Стадия тиреотоксикоза. В большинстве случаев не имеет выраженной
клинической картины тиреотоксикоза и протекает по субклиническому типу
(снижен уровень ТТГ при нормальных значениях Т3 и Т4).
Субклиническая стадия гипотиреоза. Отличается постепенной
лимфоцитарной инфильтрацией щитовидной железы, продолжающимся
разрушением фолликулов, отвечающих за синтез тиреоидных гормонов (Т4
и Т3), в результате чего их количество начинает снижаться. В ответ на это
усиливается выработка тиреотропного гормона (ТТГ)
Стадия манифестного гипотиреоза.По мере разрушения фолликулов
щитовидной железы количество тиреоцитов становится ниже критического
уровня, возникают симптомы гипотиреоза
29.
Критерии постановки диагноза :"Большими" диагностическими признаками, сочетание которых позволяет
поставить диагноз АИТ, являются первичный гипотиреоз (манифестный или
стойкий субклинический); наличие антител к ткани щитовидной железы и
ультразвуковые признаки аутоиммунной патологии.
30.
ТиреоидитыОстрый тиреоидит (ОТ, острый гнойный тиреоидит, бактериальный тиреоидит, острый
струмит) – острое воспаление ЩЖ, вызванное бактериальной инфекцией.
Острый негнойный тиреоидит – воспалительное заболевание ЩЖ в результате
лучевого воздействия (радиойодтерапии), травмы или кровоизлияния в ЩЖ.
Подострый тиреоидит (ПТ; синонимы: гранулематозный тиреоидит, тиреоидит Де
Кервена, вирусный тиреоидит, гигантоклеточный тиреоидит) – это заболевание ЩЖ
воспалительного характера, предположительно вирусной этиологии, в разгар
заболевания чаще всего проявляющееся выраженной болезненностью в области ЩЖ
и лихорадкой, иногда с присоединением симптомов тиреотоксикоза
Медикаментозные тиреоидиты – заболевания ЩЖ, возникшие в результате
применения лекарственных средств.
Тиреоидит Риделя (ТР) — редкое заболевание, характеризующееся обширным
фиброзом, часто поражающим, помимо ЩЖ, окружающие структуры
31.
Острый тиреоидит (ОТ)У взрослых заболевание преимущественно вызвано Staphylococcus aureus, Streptococcus
hemolytica, Streptococcus pneumoniae или анаэробными стрептококками
Инфицирование происходит гематогенным или лимфогенным путем, либо в результате
прямого попадания инфекции в щитовидную железу при травме и ранении, а также в
результате инвазивных медицинских манипуляций (пункционная биопсия, склеротерапия
этанолом, лазерная фотокоагуляция, радиочастотная термоаблация). Преимущественно
поражается одна доля ЩЖ. Воспалительный процесс в ЩЖ проходит все стадии:
альтерации, эксудации, пролиферации.
Симптоматика острого гнойного тиреоидита проявляется клинической триадой:
- Гипертермия (39 – 40 С), с гектическим характером температурной кривой
- Болевой синдром не шее, с иррадиацией в челюсть, ухо, плечо со стороны поражения
- Локальные проявления воспаления на шее (покраснение, отек, боль при пальпации,
повороте головы, глотании).
Лечение острого гнойного тиреоидита включает в себя обязательное антибактериальное
лечение, симптоматическую терапию, пункционное дренирование под контролем УЗИ и
хирургическое лечение
32.
Диагностика ОТРекомендуется проведение КТ шеи пациентам с острым тиреоидитом
в редких случаях при массивном поражении с целью диагностики
осложнений: медиастинита, флегмоны шеи и свищей с трахеей. МРТшеи показано только при противопоказаниях к лучевым методам
диагностики
Рекомендуется проведение УЗИ ЩЖ всем пациентам с подозрением
на острый тиреоидит
Рекомендуется проведение тонкоигольной аспирационной биопсии
(ТАБ) пациентам с острым тиреоидитом только для
дифференциальной диагностики, основная цель проведения ТАБ –
лечебная как метод пункционного дренирования при малых очагах
поражения
33.
Подострый тиреоидитОбычно ПТ развивается после перенесенной вирусной инфекции,
чаще всего, вирусной инфекции верхних дыхательных путей.
В начале развития ПТ пациенты могут иметь продромальные признаки:
недомогание, повышение температуры тела до субфебрильных
значений, симптомы фарингита, утомляемость. В разгар заболевания
ПТ проявляется умеренной или сильной болью в ЩЖ, часто
иррадиирующей в уши, челюсть или горло. Боль может начаться
очагово и распространяться от одной стороны железы к другой в
течение нескольких недель.
34.
Стадииразвития ПТ1 — тиреотоксическая (4–10 нед.)
2 — эутиреоидная (1–3 нед);
3 — гипотиреоидная (от 2 до 6 мес);
4 — выздоровление
35.
Диагностика ПТРекомендуется проведение клинического анализа крови с
определением скорости оседания эритроцитов (СОЭ) для
диагностики ПТ.(при ПТ отмечается ускорение СОЭ>50 мм/час (>40/60
по данным разных авторов). При этом уровень лейкоцитов и
лейкоцитарная формула чаще в норме)
Рекомендуется исследование уровня ТТГ, св.Т3, св.Т4 сыворотки крови
пациентам с подозрением на ПТ с целью верификации
тиреотоксикоза в тиреотоксическую фазу.
Рекомендуется проведение УЗИ ЩЖ всем пациентам с подозрением
на ПТ с целью дифференциальной диагностики с другими
заболеваниями ЩЖ.
Рекомендуется в спорных случаях проводить исследование уровня
Cреактивного белка сыворотки крови пациентам при ПТ
36.
Лечение ПТРекомендуется на первом этапе пациентам с легким
симптоматическим течением ПТ назначать бета-блокаторы и
нестероидные противовоспалительные средства (НПВС), кроме
салицилатов. Предпочтительно выбирать препараты
пролонгированного действия (напроксен) с целью купирования
основных проявлений (тахикардия, боль, лихорадка), возможно также
применение аспирина (менее предпочтительно).
Рекомендуется назначать терапию глюкокортикостероидами
(преднизолон 20- 30 сутки в 2-3 приема) пациентам с ПТ при отсутствии
эффекта от приема НПВС в течение нескольких дней (в среднем, 5
дней) или пациентам с ПТ, предъявляющим жалобы на умеренную или
сильную боль в области шеи, а также имеющим тяжелые или средней
степени тяжести симптомы тиреотоксикоза
37.
38.
Амиодарон-индуцированныетиреопатии
Тип I возникает у пациентов, уже имеющих тиреоидную патологию
(узловой зоб, «латентная» болезнь Грейвса–Базедова). Дополнительная
йодная нагрузка активизирует процессы биосинтеза и секреции
тиреоидных гормонов.
Тип II возникает в результате деструкции ранее неизменённой ткани
щитовидной железы под влиянием избыточного поступления в организм
йода и выхода в кровь большого количества тиреоидных гормонов.
39.
Рекомендуется пациентам с нарушениями ритма сердца, по поводукоторых назначен прием амиодарона (однократно или на постоянную
противоаритмическую терапию) проводить пальпацию ЩЖ как
первичный скрининг структуры ЩЖ.
Рекомендуется пациентам с нарушениями ритма сердца, по поводу
которых назначен прием амиодарона (однократно или как постоянная
противоаритмическая терапия) исследование функции ЩЖ, учитывая
высокий риск развития дисфункции ЩЖ.
Рекомендуется пациентам, принимающим амиодарон (однократно
или как постоянную противоаритмическую терапию) проведение УЗИ
ЩЖ с цветным доплеровским картированием при выявлении
дисфункции ЩЖ для постановки диагноза.
40.
Лечение А-И тиреопатийРекомендуется у пациентов, принимающих амиодарон, при выявлении
субклинического гипотиреоза воздержаться от назначения терапии левотироксином
натрия, ввиду возможного ухудшения состояния сердечнососудистой системы.
Выявленный гипотиреоз не является показанием для прекращения терапии
амиодароном.
Рекомендуется у пациентов, принимающих амиодарон, при выявлении
манифестного гипотиреоза назначения терапии левотироксином натрия, с целью
поддержания нормального тиреоидного статуса.
Рекомендовано у пациентов, при подтверждении амиодарониндуцированном
тиреотоксикозе I типа инициировать тиреостатическеую терапию для нормализации
тиреоидного статуса
Рекомендовано у пациентов, при подтверждении амиодарониндуцированном
тиреотоксикозе II типа инициировать глюкокортикостероидную терапию для
нормализации тиреоидного статуса
Рекомендовано у пациентов, при подтверждении амиодарониндуцированном
тиреотоксикозе смешанного типа инициировать глюкокортикостероидную и
тиреостатическую терапию для нормализации тиреоидного статуса
41.
ГиперпаратиреозПервичный гиперпаратиреоз (ПГПТ) — эндокринное
заболевание, характеризующееся избыточной секрецией
паратиреоидного гормона (ПТГ) при верхненормальном или
повышенном уровне кальция крови вследствие первичной
патологии околощитовидных желез (ОЩЖ)
42.
Классификация гиперпаратиреозаПервичный гиперпаратиреоз — патология собственно паращитовидных
желез. Вызывается: аденомой, карциномой, гиперплазией.
Вторичный гиперпаратиреоз — патология, обусловленная компенсаторным
повышением
продукции
паратгормона
в
ответ
на
длительную
гипокальциемию.
Причины: недостаточность кальция в пище, хроническая почечная
недостаточность, патология костной системы (остемаляция, деформирующая
остеодисторфия), гиповитаминоз D.
Третичный гиперпаратиреоз — состояние, возникающее с развитием
автономно функционирующей аденомы паращитовидной железы на фоне
длительно существующего вторичного гиперпаратиреоза.
43.
Классификация первичногогиперпаратиреоза
44.
Классификация первичногогиперпаратиреоза :
Симптомный (манифестный) ПГПТ характеризуется наличием «классических» проявлений
заболевания, к которым относят костные (остеопороз, низкотравматичные
переломы и фиброзно-кистозный остеит) и висцеральные нарушения (нефролитиаз,
язвенная болезнь верхних отделов слизистой желудочно-кишечного тракта (ЖКТ)).
Бессимптомный ПГПТ(ранее классифицировали как мягкую форму) относят
лиц, не имеющих специфических проявлений заболевания, при этом диагностика за
гиперкальциемический вариант ПГПТ, характеризующийся повышением уровня кальция
сыворотки крови в сочетании с повышенным (редко высоко-нормальным) уровнем
интактного ПТГ (иПТГ).болевания, как правило, происходит на этапе рутинного скрининга
кальция.
Нормокальциемический вариант ПГПТ (нПГПТ) характеризуется неизменно
верхненормальным уровнем общего и ионизированного кальция (Са++) в сыворотке
крови в сочетании со стойким повышением уровня иПТГ, в отсутствие очевидных причин
вторичного гиперпаратиреоза (ВГПТ) (дефицит витамина D, патология печени и почек,
синдром мальабсорбции, гиперкальциурии и др.)
45.
ЖАЛОБЫ И АНАМНЕЗОпределение уровня кальция сыворотки крови рекомендуется пациентам, имеющим
одно или несколько из следующих клинических состояний и/или признаков, с целью
принятия решения о дальнейшем обследовании на предмет исключения или
верификации ПГПТ:
-клинические симптомы гиперкальциемии, включая инсипидарный синдром
(полиурия/никтурия/полидипсия, не обусловленные сахарным или несахарным
диабетом); тошноту, рвоту, снижение аппетита, дегидратацию
-остеопороз или предшествующие низкотравматичные переломы в анамнезе (особенно
переломы шейки бедра, переломы дистального отдела костей предплечья), клинические
проявления фиброзно-кистозного остеита, включая деформации скелета, боли в ребрах
-нефролитиаз (особенно рецидивирующий), нефрокальциноз
рецидивирующая язвенная болезнь желудка или двенадцатиперстной кишки,
калькулезный панкреатит
46.
ГиперкальциемияЛегкая гиперкальциемия (общий кальций <3 ммоль/л (12 мг/дл)) может длительно
оставаться бессимптомной или проявляться в виде неспецифических жалоб, таких как
общая и мышечная слабость, утомляемость, снижение эмоционального фона.
Умеренная гиперкальциемия (общий кальций сыворотки крови >3–3,5 ммоль/л (12–
14 мг/дл)) при хроническом течении может протекать с минимальной симптоматикой.
Быстро прогрессирующая гиперкальциемия может сопровождаться ухудшением
состояния в виде появления таких симптомов, как полиурия, поли
Тяжелая гиперкальциемия (общий кальций сыворотки крови >3,5 ммоль/л (14
мг/дл)) отмечается высокий риск гиперкальциемического криза дипсия,
дегидратация, снижение аппетита, тошнота, мышечная слабость.
47.
Лабораторный и диагностическиекритерии :
Диагноз ПГПТ основывается только на данных лабораторного обследования.
Пациентам с впервые выявленной гиперкальциемией рекомендуется повторное
определение уровня общего кальция, альбумина (с расчетом альбуминскорректированного кальция) и/или Са++ с целью исключения ложноположительных
результатов лабораторных анализов
Формулы для расчета альбумин-скорректированного кальция:
общий кальций плазмы (ммоль/л) = измеренный уровень общего кальция
плазмы (ммоль/л) + 0,02 × (40 - измеренный уровень альбумина плазмы
(г/л))
общий кальций плазмы (мг/дл) = измеренный уровень общего кальция
плазмы (мг/дл) + 0,8 × (4 - измеренный уровень альбумина плазмы (г/дл))
коэффициент пересчета: [кальций] мг/дл × 0,25 = [кальций] ммоль/л
48.
Лабораторный и диагностическиекритерии
Пациентам с ПГПТ рекомендуется определение уровня 25(ОН) витамина D c целью
диагностики его недостаточности/дефицита
С целью верификации диагноза пациентам с ПГПТ и удовлетворительной
фильтрационной функцией почек
(СКФ>60мл/мин/1,73 м2) рекомендуется исследование уровней
кальция и креатинина в моче (суточный анализ) с расчетом почечного клиренса
кальция к клиренсу креатинина
49.
Препараты, влияющие на показателифосфорно-кальциевого обмена
Наименование препарата
Механизм действия
Гидрохлоротиазид**
Увеличение реабсорбции Ca++ в почках
Препараты лития
Бисфосфонаты (M05BA)
деносумаб**
цинакальцет**
Повышение порога чувствительности ОЩЖ с
увеличением уровня кальция и иПТГ крови
Развитие гипокальциемии вследствие угнетения
процессов костной резорбции
Развитие гипокальциемии вследствие угнетения
процессов костной резорбции
Кальцимиметическое действие со снижением
концентрации иПТГ и, как следствие, уменьшение
содержания кальция в сыворотке крови
терипаратид**
Рекомбинантный человеческий ПТГ, подобно эндогенному
гормону увеличивает кишечную абсорбцию и
канальцевую реабсорбцию кальция, потенциально может
определяться в рамках гормонального анализа
Витамин D и его производные
Риск передозировки при уровне 25(ОН)D более 100 нг/мл
Назначение активных альфакальцидола** или
кальцитриола** в дозе 0,5 мкг в сутки и более может
способствовать развитию гиперкальциемии
50.
Наименование препаратаКолекальциферол**
Альфакальцидол**
Тиазиды:
#Гидрохлоротиазид**
Доза препарата
Интерпретация результатов
Сроки проведения
Подтверждение
ПГПТ: отсутствие снижения
Пациентам с установленным
уровня иПТГ и в некоторых
дефицитом 25(ОН)
случаях появление
До достижения целевого уровня
витамина D c целью достижения
гиперкальциемии.
25 (ОН) витамина D
целевого уровня витамина D
Исключение
более 30 нг/мл (75 нмоль/л)
ПГПТ: нормализация уровня
иПТГ при уровне кальция в
крови в референсном диапазоне1
Пациентам при нарушении
обмена кальция и фосфора
вследствие нарушения
эндогенного синтеза 1,25
Подтверждение
дигидроксиколекальциферола
ПГПТ: отсутствие снижения
(активного метаболита
уровня иПТГ и часто развитие
витамина D)
гиперкальциемии
От 5–7 дней до 1 месяца
1 мкг в сутки в течение 5–7 дней,
Исключение
анализ крови на 5–7-й день на
ПГПТ: нормализация уровня
кальций общий, альбумин,
иПТГ при уровне кальция в
иПТГ.
крови в референсном диапазоне*
При отсутствии
гиперкальциемии продолжение
пробы до 1 месяца1
Подтверждение
ПГПТ: отсутствие
нормализации иПТГ и возможно,
По 25 мг 2 раза в сутки в течение повышение уровня кальция
2 недель.
сыворотки крови (нормализация
2 недели
Анализ крови на ПТГ на 15через несколько суток после
й день
отмены препарата).
Исключение
ПГПТ: нормализация уровня
иПТГ
51.
ИНСТРУМЕНТАЛЬНЫЕДИАГНОСТИЧЕСКИЕ ИССЛЕДОВАНИЯ
Пациентам с ПГПТ в качестве первого этапа топической диагностики
ОЩЖ рекомендуется проведение ультразвукового исследования (УЗИ) ОЩЖ
Пациентам с ПГПТ с целью функционально-топической диагностики образований
ОЩЖ рекомендуется проведение сцинтиграфии ОЩЖ и гибридная технология
ОФЭКТ/КТ, сочетающая в себе функциональную чувствительность ОФЭКТ с высокой
анатомической детализацией многослойной КТ.
52.
ГипопаратиреозГипопаратиреоз — эндокринное заболевание, характеризующееся сниженной
продукцией паратиреоидного гормона околощитовидными железами или
резистентностью тканей к его действию, что сопровождается нарушениями
фосфорно-кальциевого обмена.
Основной этиологией гипопаратиреоза является повреждение или удаление
околощитовидных желез во время хирургического вмешательства на органах шеи.
Аутоиммунный гипопаратиреоз — вторая по распространенности форма
заболевания, встречающаяся, как правило, в рамках аутоиммунного
полигландулярного синдрома 1 типа. Гипопаратиреоз в рамках этого синдрома
возникает в детском возрасте и, как правило, характеризуется более тяжелым
течением, особенно в случае сопутствующего синдрома мальабсорбции.
53.
Патогенез развития гипопаратиреозаПри гипопаратиреозе отсутствие или недостаточность ПТГ неизбежно
сопровождается развитием гипокальциемии.
К основным патогенетическим механизмам относятся:
снижение активности остеокластов с уменьшением высвобождения
кальция из костей;
повышение экскреции кальция с мочой;
подавление синтеза кальцитриола в почках и снижение абсорбции
кальция из кишечника.
Дефицит ПТГ приводит к гиперфосфатемии как напрямую посредством увеличения
почечной тубулярной реабсорбции фосфатов, так и косвенно за счет гипокальциемии.
54.
Классификация гипопаратиреоза1.
Послеоперационный гипопаратиреоз:
транзиторный гипопаратиреоз;
хронический (стойкий) гипопаратиреоз.
2. Аутоиммунный гипопаратиреоз*:
аутоиммунный полигландулярный синдром 1 типа (АПС 1 типа);
аутоиммунный полигландулярный синдром 3 типа (АПС 3 типа);
аутоиммунный полигландулярный синдром 4 типа (АПС 4 типа).
3. Генетический изолированный гипопаратиреоз:
аутосомно-доминантная гипокальциемия с гиперкальциурией 1 типа (HYPOC1ADH1)/синдром Барттера 5 типа;
аутосомно-доминантная гипокальциемия с гиперкальциурией 2 типа (HYPOC1-ADH2);
семейный изолированный гипопаратиреоз (аутосомный, Х-связанный).
55.
Классификация гипопаратиреоза4. гипопаратиреоз в составе
поликомпонентных генетических
синдромов:
5. Другие формы гипопаратиреоза:
нарушения обмена магния;
синдром ДиДжорджи 1 типа (DGS1);
синдром ДиДжорджи 2 типа (DGS2);
инфильтративные заболевания
(гранулематоз, гемохроматоз,
метастазирование);
CHARGE-синдром;
HDR-синдром;
гипопаратиреоз в результате лучевого
повреждения ткани ОЩЖ.
синдром Кенни–Каффи 1 типа (KCS1);
синдром Кенни–Каффи 2 типа (KCS2);
Gracile bone dysplasia (GCLEB);
митохондриальные заболевания.
6. Идиопатический гипопаратиреоз.
* — случаев развития
гипопаратиреоза в рамках аутоиммунного
полигландулярного синдрома 2 типа (АПС 2
типа) не описано.
56.
Пациентам с подозрением на наличие гипопаратиреоза рекомендован сборанамнестических данных о проведенных хирургических вмешательствах на органах
шеи, а также о сопутствующей патологии, ассоциированной с фосфорно-кальциевым
обменом
Следующие факторы позволяют заподозрить у пациента наличие
гипокальциемии и гипопаратиреоза:
- проведение хирургического вмешательства в области шеи;
- наличие парестезий в области лица, верхних и нижних конечностей;
- наличие фибриллярных подергиваний отдельных мышц, судорог в проксимальных
мышцах;
- выявление кальцификации головного мозга;
при нарушениях сердечного ритма.
57.
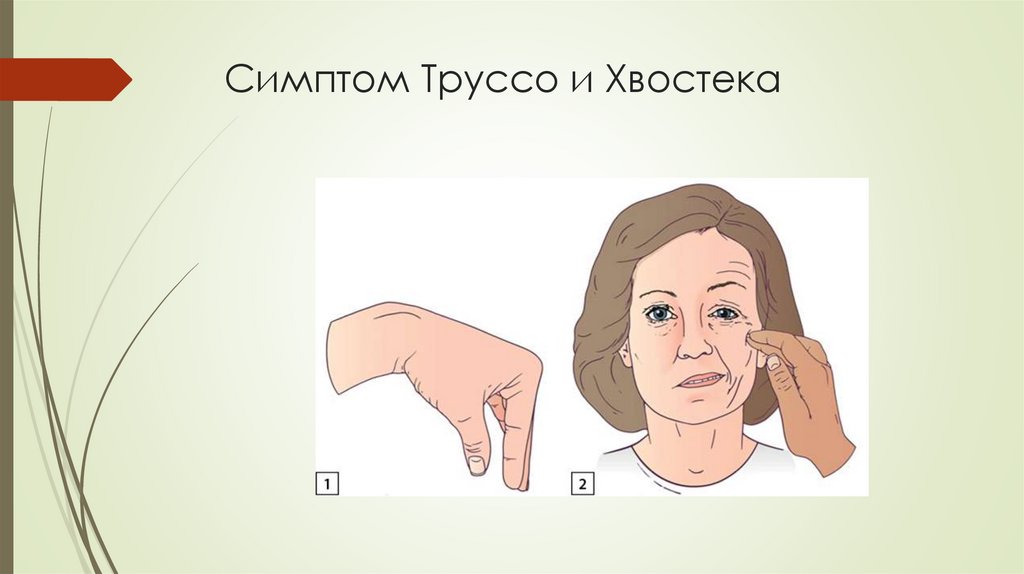
Физикальная диагностикагипопаратиреоза
Положительный симптом Труссо — появление судорог в кисти («рука акушера») через
1–3 минуты после сдавления плеча манжетой при измерении артериального
давления. Данный симптом — высокочувствительный и специфичный признак
гипокальциемии — выявляется у 94% пациентов с гипокальциемией и у 1%
людей с нормокальциемией.
Cимптом Хвостека — сокращение мышц лица при постукивании в месте выхода
лицевого нерва — менее чувствительный и специфичный признак. Отрицательный
симптом Хвостека наблюдается у 30% пациентов, имеющих гипокальциемию,
положительный — у 10% людей без данной патологии
58.
Симптом Труссо и Хвостека59.
Лекарственные препараты длялечения гипопаратиреоза
Международное
непатентованное
наименование
лекарственного препарата
Средняя суточная доза
Единицы измерения
Кратность приема
Альфакальцидол**
1,0–4,0
мкг
1–3 р/сут
Кальцитриол**
0,25–2,0
мкг
1–3 р/сут
Препараты, содержащие
кальция карбонат
1000–3000
мг
1–4 р/сут
Колекальциферол**
400–8002
МЕ
1 р/сут
Гидрохлортиазид**
12,5–100
мг
1–2 р/сут
Хлорталидон1
50–100
мг
1 р/сут
Комбинации различных
солей магния
300–400
мг
1–3 р/сут
60.
Лечение острой гипокальциемииВ зависимости от ситуации могут быть использованы следующие варианты парентерального
введения препаратов кальция.
1. Введение кальция глюконата** внутривенно болюсно в количестве 20–60 мл — быстро без
разведения 0,9% раствором NaCl** (или в 5% раствора декстрозы). Метод используется при
выраженных симптомах гипокальциемии (пациенты с клинической картиной «страха смерти»
или в бессознательном состоянии). Доза вводимого кальция определяется по появлению
диспепсических жалоб.
2. Введение половины дозы кальция глюконата** внутривенно болюсно без разведения (40–50 мл
10% раствора кальция глюконата**), остальная доза кальция (50–60 мл 10% раствора кальция
глюконата**) вводится внутривенно медленно в разведенном состоянии (0,9% раствора NaCl** или 5%
декстрозы**) со скоростью для инфузомата 0,5–1,5 мкг/кг/ч. Данный способ введения является
самым частым для купирования острой гипокальциемии, позволяющим быстро нормализовать
клиническое состояние пациента.
сульфата** в течение 10–20 минут, внутривенно капельно 25% раствор магния сульфата** 2–4 г в 150–
200 мл физиологического раствора NaCl**.
61.
Лечение острой гипокальциемии3. Введение всей дозы парентеральных препаратов кальция (80–100 мл 10% раствора кальция
глюконата**), разведенного в растворе (0,9% NaCl** или 5% декстрозы**).
Метод используется
преимущественно для поддержания адекватного уровня кальция с целью профилактики развития
острой гипокальциемии.
Парентеральное введение препаратов кальция всегда прекращается при появлении диспептических
жалоб (тошнота, рвота).
Внутривенное введение кальция требует осторожности у больных с гипокалиемией и у пациентов,
принимающих дигоксин**, в связи с повышенным риском аритмий.
Одновременно назначаются пероральные препараты кальция и препараты витамина D и его
производных (альфакальцидол**, кальцитриол**). Цель терапии — купирование симптомов острой
гипокальциемии и нормализация показателей общего и ионизированного кальция на нижней границе
референсных значений или несколько ниже в отсутствие клинических симптомов гипокальциемии.
Для коррекции терапии необходим частый контроль уровня кальция крови (каждые 6–12 ч в начале
лечения, после стабилизации состояния пациента — каждые 24 ч).
Стоить отметить, что при наличии у пациента выраженной гипомагниемии показана ее
коррекция с использованием как пероральных препаратов (препараты комбинации различных
препаратов магния 300–400 мг/сут), так и внутривенных форм — внутривенно струйно 2 г магния
сульфата** в течение 10–20 минут, внутривенно капельно 25% раствор магния сульфата** 2–4 г в 150–
200 мл физиологического раствора NaCl**.

























































 Медицина
Медицина








