Похожие презентации:
Сыпной тиф
1.
СЫПНОЙ ТИФ2.
Сыпной тиф - острый антропонозный риккетсиоз странсмиссивным механизмом передачи
возбудителя, способный к массовому
распространению. Характеризуется циклическим
течением, развитием генерализованного васкулита,
розеолёзно-петехиальной сыпи и
преимущественным поражением нервной и
сердечно-сосудистой систем.
Различают и отдельно регистрируют две формы
сыпного тифа:
- эпидемический сыпной тиф;
- рецидивирующий сыпной тиф
(болезнь
Брилла).
3.
Эпидемический сыпной тиф (ЭСТ) - острыйантропонозный риккетсиоз с интоксикацией и
генерализованным пантромбоваскулитом,
лихорадкой, тифозным статусом, экзантемой,
поражением сердечно-сосудистой и нервной систем.
Болезнь Брилла–Цинссера (болезнь Брилла,
повторный сыпной тиф, рецидивный сыпной тиф,
спорадический сыпной тиф) является рецидивной
эндогенной формой эпидемического сыпного тифа
в отсутствие педикулеза. Проявляется через 1–50
лет у 4 % населения после первичного заболевания,
характеризуется более легким течением, но
типичными для сыпного тифа клиническими
проявлениями. Болеют лица пожилого и
старческого возраста
4.
Возбудитель сыпного тифа — риккетсия Провачека (R. prowazekii) —полиморфный грамотрицательный микроорганизм размером от 0,5
до 1 мкм, облигатный внутриклеточный паразит.
5.
Сыпной тиф — антропонозное заболевание. Источник и резервуаринфекции — человек, больной эпидемическим или рецидивирующим
сыпным тифом (болезнь Брилла). Основной механизм заражения
трансмиссивный. Переносчики риккетсий —платяные вши
(Pediculis humanus carporis).
6.
ЭПИДЕМИОЛОГИЧЕСКИЕ ОСОБЕННОСТИСЫПНОГО ТИФА
заболеваемость в зимне-весенний период;
отсутствие эндемичных очагов;
влияние социальных факторов: педикулёза, плохих
санитарно-гигиенических условий, скученности,
массовой миграции, отсутствия централизованного
водоснабжения, бань, прачечных;
возникновение эпидемий во время войн и
стихийных бедствий;
риск заболевания у людей без определённого места
жительств, а также у работников сфер
обслуживания: парикмахерских, бань, прачечных,
ЛПУ, транспорта и т.д.;
более частое возникновение болезни у мужчин 15–
30 лет.
7.
ЭпидемиологияРезервуар и источник инфекции. Инкубационный период
инфекции от 6 до 25 дней. Больной человек, представляет
опасность в последние 2 дня инкубационного периода, весь
лихорадочный период (до 17 дней) и первые 2 дня после
нормализации температуры
Механизм передачи. ЭСТ – трансмиссивная инфекция,
возбудитель передается через вшей, главным образом
платяных и в меньшей мере головных. Вошь заражается при
кровососании на теле больного человека и становится
заразной на 5-7-е сутки. За этот срок происходит
размножение риккетсии в эпителиальных клетках ее
кишечника, где они обнаруживаются в огромном количестве.
Максимальный срок жизни зараженной вши 40- 45 дней.
Заражение человека происходит путем втирания фекалий
вшей в повреждения кожи (в расчесы). Возможно заражение
воздушно-пылевым путем, при вдыхании высохших фекалий
вшей и при их попадании на конъюнктиву
8.
ПАТОГЕНЕЗВоротами инфекции служат мелкие повреждения кожи
(чаще расчёсы). Риккетсии попадают в кровь, где некоторая
часть их гибнет под действием бактерицидных факторов.
Основная масса возбудителей проникает в эндотелий сосудов.
В цитоплазме этих клеток происходит активное размножение
риккетсий, что вызывает набухание, деструкцию и
десквамацию эндотелия с развитием риккетсиемии.
В крови часть риккетсий погибает, высвобождая
эндотоксин, другая часть микроорганизмов внедряется в ещё
не повреждённые клетки эндотелия мелких сосудов разных
органов. Данный цикл без видимых клинических проявлений
повторяется до тех пор, пока в организме не накопится
достаточное количество риккетсий и их токсинов, что
приведёт
к
соответствующим
функциональным
и
органическим изменениям в сосудах, органах и тканях. Этот
процесс соответствует инкубационному периоду и первым 2
дням лихорадочного периода.
9.
патогенезЦиркулирующий в крови риккетсиозный
эндотоксин (ЛПС-комплекс) оказывает
вазодилатационный эффект в системе
мелких сосудов — капиллярах,
прекапиллярах, артериолах, венулах,
вызывая нарушение микроциркуляции,
вплоть до образования паралитической
гиперемии с замедлением тока крови,
снижением диастолического АД, развитием
тканевой токсической гипоксии и
возможным формированием ДВС синдрома
10.
Патоморфологические измененияВ кровеносных сосудах развиваются специфические
изменения -универсальный генерализованный
васкулит – складывается из 3-х компонентов:
тромбообразования, деструкции сосудистой стенки и
клеточной пролиферации. На участках погибших
клеток эндотелия формируются пристеночные тромбы
(бородавчатый эндоваскулит); При дальнейшем
прогрессировании деструктивного процесса и
обтурации сосудов тромбом – деструктивный
тромбоваскулит.
При нарушении целостности сосудов вокруг них
развивается очаговая пролиферация
полиморфноядерных клеток и макрофагов, в
результате чего образуются сыпнотифозные
гранулемы – узелки Попова - Давыдовского
11.
12.
КлассификацияI. По степени тяжести:
1) Легкая степень.
2) Средней степени тяжести.
3) Тяжелая степень.
II. По типу осложнений:
1) Специфические (связанные с характерным для сыпного
тифа поражением сосудов): ИТШ, коллапс, тромбоз,
тромбоэмболия, тромбофлебит, эндартериит, разрывы
сосудов головного мозга, поражение ядер черепномозговых нервов, полирадикулоневрит, кишечное
кровотечение, миокардит, инфаркт, психозы. 2)
Неспецифические (вызванные вторичной бактериальной
инфекцией): вторичная пневмония, отит, паротит, абсцессы,
фурункулёз, пиелит, пиелоцистит, стоматит, флегмоны
подкожной клетчатки.
13.
Клиническая картинаСыпной тиф протекает циклически:
-начальный период — первые 4–5 дней (от
повышения температуры до появления
сыпи);
-период разгара — 4–8 дней (от появления
сыпи до окончания лихорадочного
состояния);
-период выздоровления — со дня
нормализации температуры до
исчезновения всех клинических симптомов.
14.
Начальный период заболеванияОстрое начало (продромальные явления общего типа
отмечаются у отдельных пациентов)
Подъем температуры до высоких цифр в течении
первых суток , сопровождающийся сильной головной
болью, ломотой в теле
Головная боль носит интенсивный постоянный
характер (не уменьшается после приема жаропонижающих и
анальгетиков)
Бессонница и как ее результат- раздражительность
пациентов
На 4-5 сутки температура кратковременно снижается
без улучшения состояния («розенберговский врез»)
15.
Кожные покровы сухие и горячие на ощупьГиперемия верхних отделов туловища, лица и шеи
Лицо одутловатое, амимичное
На 2-3 день появляются эндотелиальные
симптомы: симптом щипка, жгута
Больные эйфоричны, возбуждены,
раздражительны
Склеры инъецированы (кроличьи глаза)
На 3-4 день появляется симптом Киари-Авцина:
появление мелких кровоизлияний на переходных
складках конъюнктив
16.
Появление аналогичных точечныхкровоизлияний на мягком небе, язычке и
слизистой задней стенки глотки
Тоны сердца приглушены
Тахикардия
Тенденция к артериальной гипотензии
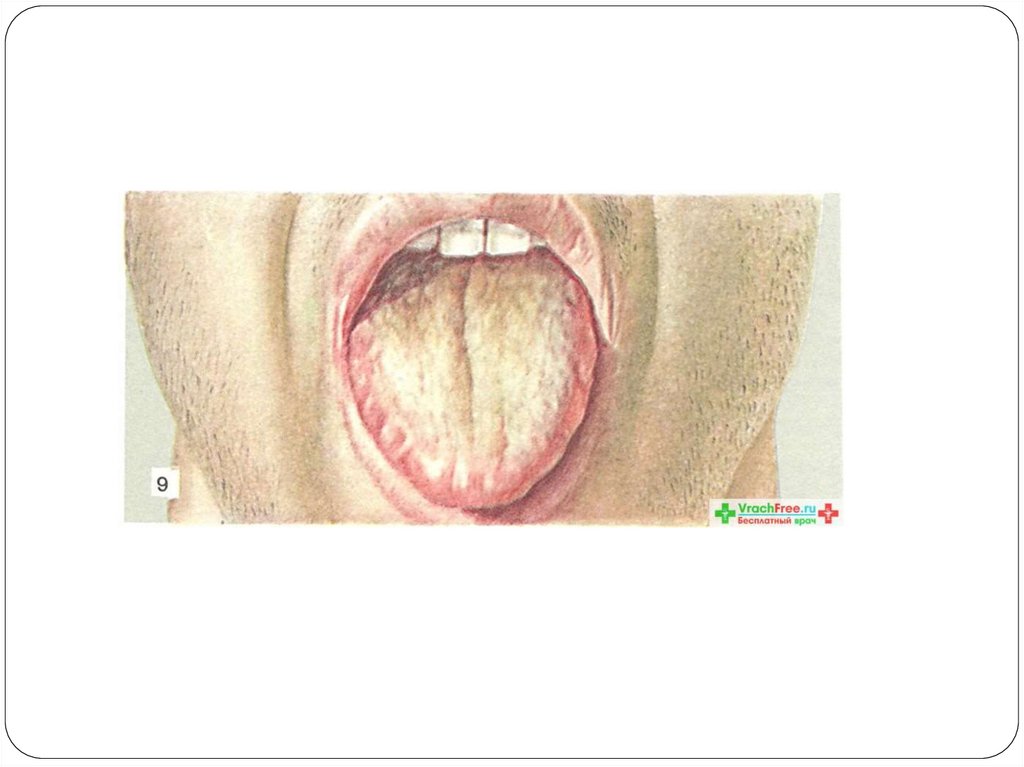
Язык сухой .обложен белым налетом
Увеличение печени, селезенки, болезненность
при пальпации
Возможна олигурия
17.
18.
19.
Период разгара заболевания(от момента появления сыпи до нормализации температуры)
Начинается с одномоментного обильного
появления экзантемы на 4-6 сутки болезни
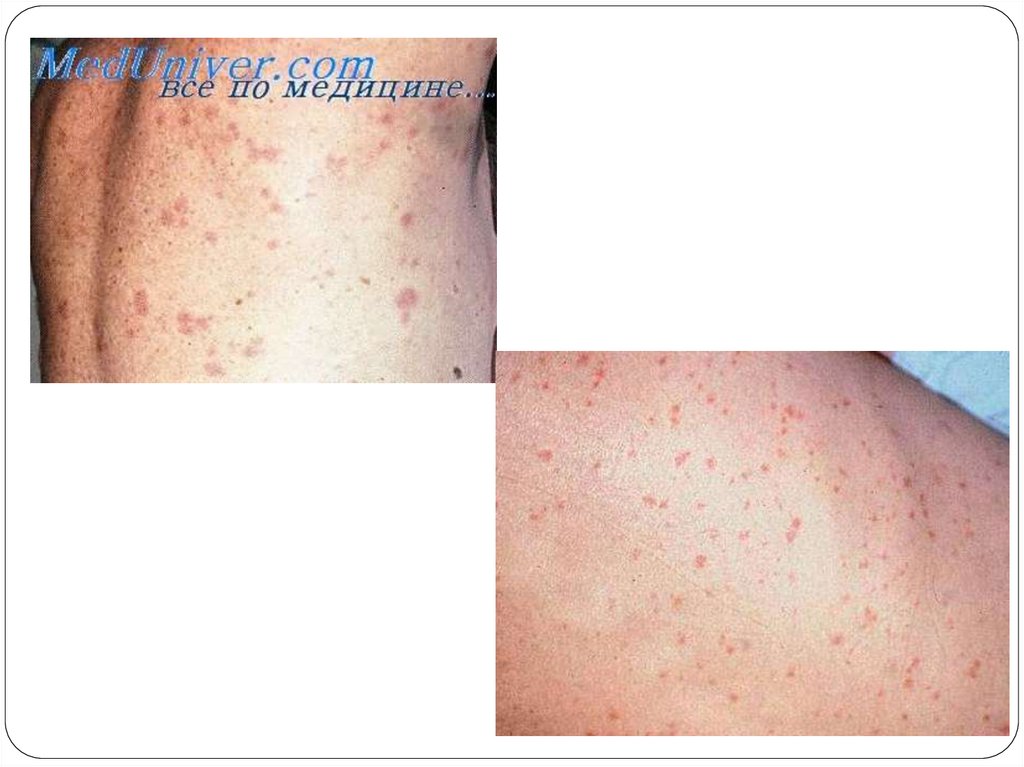
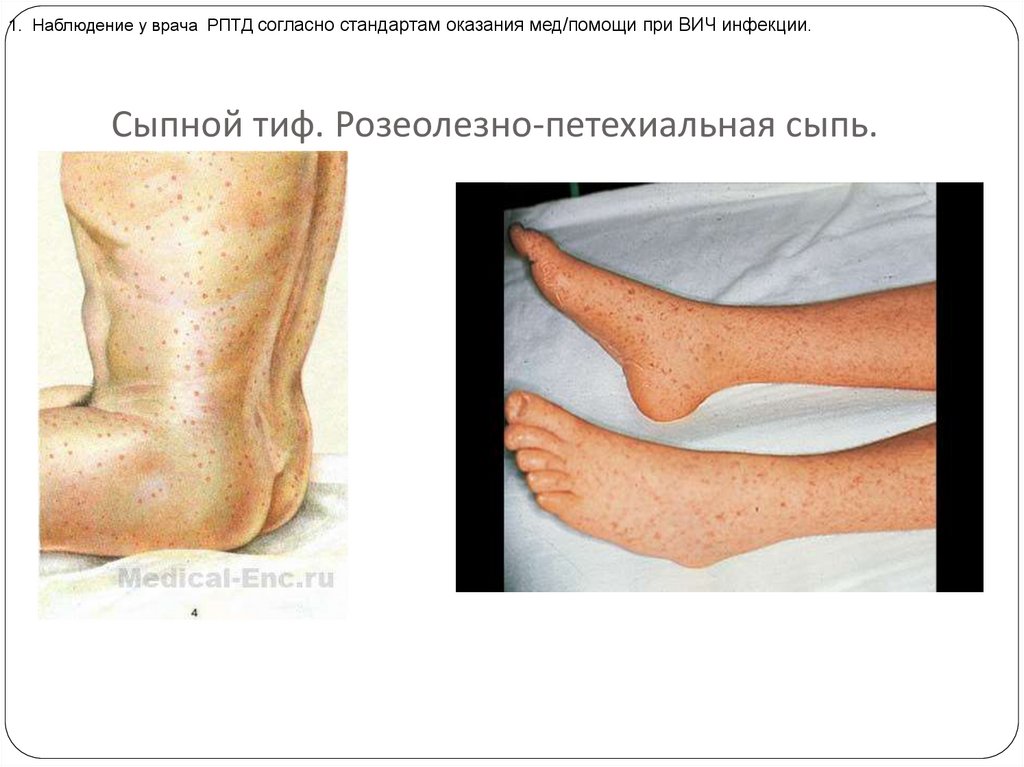
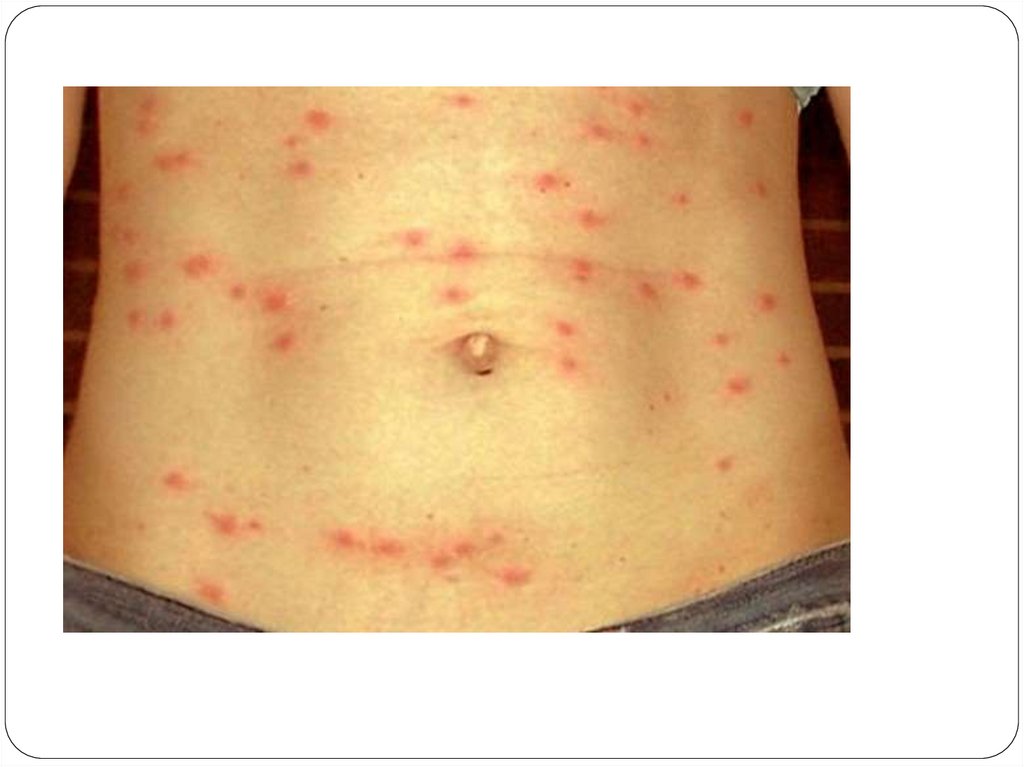
Экзантема :
розеолезно-петихеальная сыпь
геморрагического характера на коже туловища
и конечностей с преимущественной
локализацией на боковых поверхностях
туловища и внутренних поверхностях
конечностей, держится 7-8 дней
20.
21.
1. Наблюдение у врача РПТД согласно стандартам оказания мед/помощи при ВИЧ инфекции.Сыпной тиф. Розеолезно-петехиальная сыпь.
22.
23.
Сохраняется высокая температура постоянногоили ремиттирующего характера
Основные жалобы больных сохраняются или
усиливаются
Головная боль становится мучительной и
приобретает пульсирующий характер
Язык сухой часто с коричневатым налетом
Отчетливый гепатолиенальный синдром
Часто возникают метеоризм и запоры
Появляются боли в пояснице и положительный
симптом Пастернацкого
Олигурия с появлением белка и цилиндров в
моче
Появление бульбарной неврологической
симптоматики
24.
неврологическая симптоматикаТремор языка (дрожание), девиация (отклонение)
Дизартрия
Амимия, сглаженность носогубных складок
Симптом Говорова - Годелье является признаком
поражения головного мозга (язык высовывается
толчкообразно , задевая кончиком зубы)
Могут отмечаться нарушения глотания, нистагм,
анизокория, вялость зрачковых реакций, признаки
менингизма
Дезориентация во времени и пространстве, развитие
status typhosus
Нарушение сознания, бред, галлюцинации,
психомоторное возбуждение
25.
Период реконвалесценции( с момента нормализации температуры)
Температура тела падает и нормализуется на 8-
12 день
Симптомы интоксикации заметно уменьшаются
Сыпь угасает
Размеры печени и селезенки нормализуются
Признаки поражения головного мозга медленно
и долго регрессируют
До 1 месяца сохраняется сильная астения,
апатия, функциональная лабильность с\с
системы, снижение памяти, бледность кожных
покровов, возможна ретроградная амнезия
26.
ОсложненияИТШ: 4-5 или 10-12 сутки (с проявлениями острой
С\С недостаточностью и недостаточностью
надпочечников)
Миокардиты
Тромбозы, тромбоэмболии
Осложнения, связанные с присоединением
вторичной бактериальной инфекции:
Пневмонии
Пиелиты
Отиты
Паротиты
Стоматиты
27.
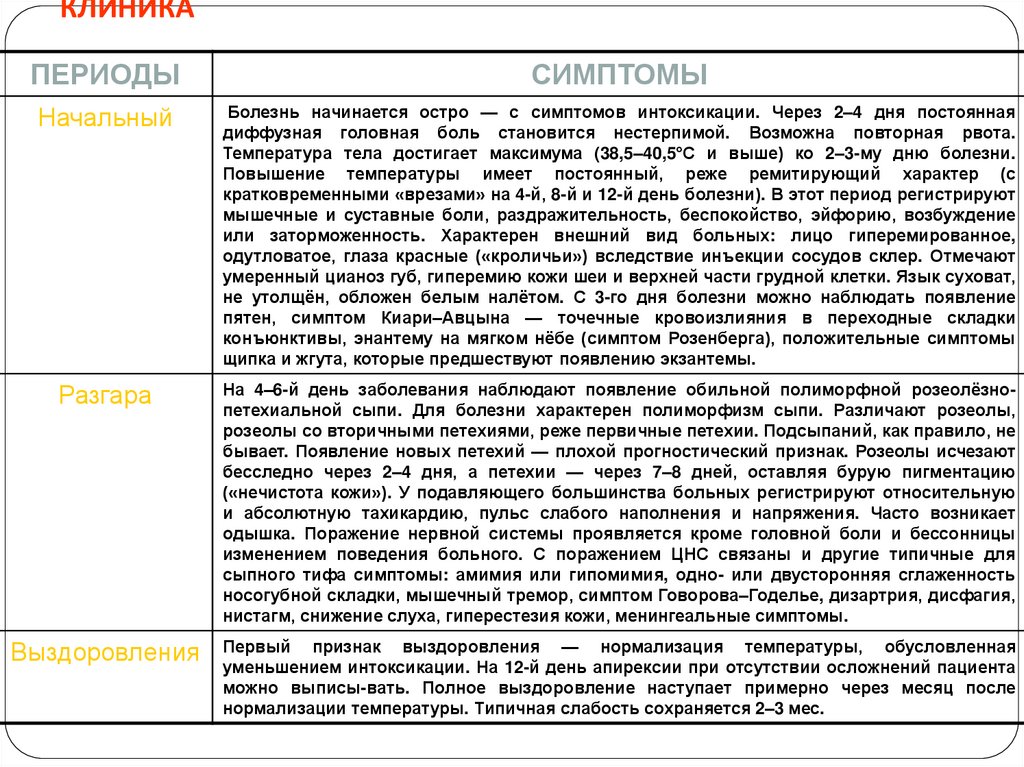
КЛИНИКАПЕРИОДЫ
СИМПТОМЫ
Начальный
Болезнь начинается остро — с симптомов интоксикации. Через 2–4 дня постоянная
диффузная головная боль становится нестерпимой. Возможна повторная рвота.
Температура тела достигает максимума (38,5–40,5°С и выше) ко 2–3-му дню болезни.
Повышение температуры имеет постоянный, реже ремитирующий характер (с
кратковременными «врезами» на 4-й, 8-й и 12-й день болезни). В этот период регистрируют
мышечные и суставные боли, раздражительность, беспокойство, эйфорию, возбуждение
или заторможенность. Характерен внешний вид больных: лицо гиперемированное,
одутловатое, глаза красные («кроличьи») вследствие инъекции сосудов склер. Отмечают
умеренный цианоз губ, гиперемию кожи шеи и верхней части грудной клетки. Язык суховат,
не утолщён, обложен белым налётом. С 3-го дня болезни можно наблюдать появление
пятен, симптом Киари–Авцына — точечные кровоизлияния в переходные складки
конъюнктивы, энантему на мягком нёбе (симптом Розенберга), положительные симптомы
щипка и жгута, которые предшествуют появлению экзантемы.
Разгара
На 4–6-й день заболевания наблюдают появление обильной полиморфной розеолёзнопетехиальной сыпи. Для болезни характерен полиморфизм сыпи. Различают розеолы,
розеолы со вторичными петехиями, реже первичные петехии. Подсыпаний, как правило, не
бывает. Появление новых петехий — плохой прогностический признак. Розеолы исчезают
бесследно через 2–4 дня, а петехии — через 7–8 дней, оставляя бурую пигментацию
(«нечистота кожи»). У подавляющего большинства больных регистрируют относительную
и абсолютную тахикардию, пульс слабого наполнения и напряжения. Часто возникает
одышка. Поражение нервной системы проявляется кроме головной боли и бессонницы
изменением поведения больного. С поражением ЦНС связаны и другие типичные для
сыпного тифа симптомы: амимия или гипомимия, одно- или двусторонняя сглаженность
носогубной складки, мышечный тремор, симптом Говорова–Годелье, дизартрия, дисфагия,
нистагм, снижение слуха, гиперестезия кожи, менингеальные симптомы.
Выздоровления
Первый признак выздоровления — нормализация температуры, обусловленная
уменьшением интоксикации. На 12-й день апирексии при отсутствии осложнений пациента
можно выписы-вать. Полное выздоровление наступает примерно через месяц после
нормализации температуры. Типичная слабость сохраняется 2–3 мес.
28.
ДИАГНОСТИКАДиагноз устанавливают на основании клинико-
эпидемиологических данных и подтверждют
лабораторными тестами. Существенное значение
имеют наличие педикулёза, характерный вид
больного, интенсивная головная боль в сочетании с
бессонницей, появление сыпи на 5-й день болезни,
поражение ЦНС, гепатолиенальный синдром.
Выделение возбудителя, как правило, не проводят изза сложности культивирования риккетсий.
Основной метод диагностики (стандарт диагностики)
серологический: РСК, РНГА, РА, РНИФ, ИФА. При
проведении РСК диагностически достоверным считают
титр 1:160. Положительный результат в РНГА можно
получить с 3–5-го дня болезни, диагностический титр
этого метода составляет 1:1000. В РНИФ и ИФА
определяют специфические IgМ и IgG. Для выявления
антигенов риккетсий Провачека можно использовать
ПЦР.
29.
Диагностика посредством общего исследованиявключает в себя:
Анализ крови. В разгар лихорадочного периода в
крови отмечаются умеренный нейтрофильный
лейкоцитоз (до 9- 103— 11-103 в 1 мкл),
тромбоцитопения и анэозинофилия; СОЭ ускорена до
18—25 мм/ч...
Анализ спинномозговой жидкости, на основании
которого определяется лимфоцитарный цитоз.
Биохимическое исследование. На его основании
определяется понижение количественного состава
белка, нарушается соотношение альбуминов и
глобулинов.
30.
Специфическая диагностика состоит из серологическихметодов, которые характеризуются:
Проведение реакции непрямой гемагглютинации (РНГА),
посредством которой проясняется картина состава антител
в организме. При наличии тифа анализ будет
положительным.
Иммуноферментный анализ позволяет выявить наличие
антигенов класса G и M, поэтому если обнаруживаются
антигены IgM, то это свидетельствует о начальной стадии
недуга. IgG — говорит о болезни Брилля.
Реакция связки компонента — наиболее точный метод
выявления наличия антител, но единственный недостаток в
том, что точность его заключается в длительности болезни.
Стадия разгара и осложнения выявляется на 100%.
31.
Общеклиничесие методы исследования:- изменения в ОАК зависит от степени тяжести течения болезни, но
неизменными остаются лейкопения с лимфоцитозом (но в разгар
болезни возможен и лейкоцитоз), появляются гигантские гранулоциты,
снижется число тромбоцитов, умеренно увеличенное СОЭ (20-30
мм/ч), к концу лихорадочного периода – анемия .
- в ОАМ происходит изменение цвета и увеличение плотности (1030 и
более), альбуминурия и цилиндрурия, а на высоте лихорадочного
периода – микрогематурия
- Анализ спинномозговой жидкости показывает только
лимфоцитарный цитоз
- Биохимические методы исследования указывают только на тяжесть
интоксикации в виде метаболического ацидоза, остаточный азот и
креатинин, изменение уровня сахара возможно в любом направлении
(как снижение, так и увеличение), снижение общего количества белка,
нарушаются соотношения альбуминов и глобулинов в пользу
последних.
32.
Дифференциальный диагноз• Менингит
• Корь
• Краснуха
• Токсоплазмоз
• Лептоспироз
• Брюшной тиф
• Вторичный сифилис
• Инфекционный мононуклеоз.
33.
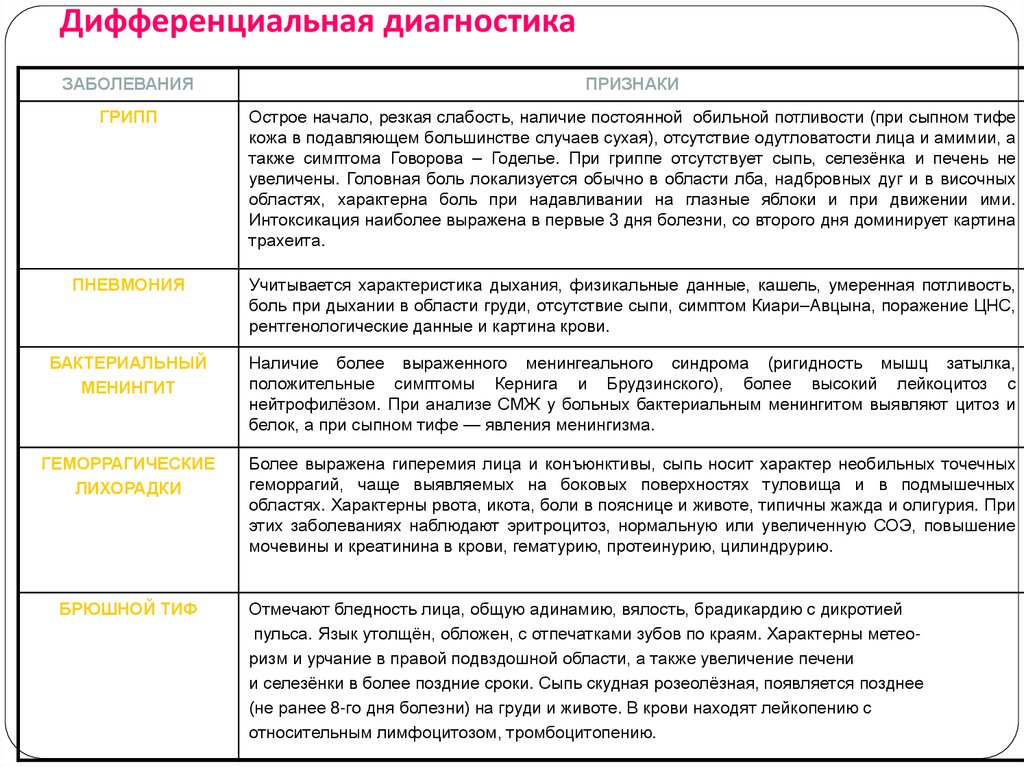
Дифференциальная диагностикаЗАБОЛЕВАНИЯ
ПРИЗНАКИ
ГРИПП
Острое начало, резкая слабость, наличие постоянной обильной потливости (при сыпном тифе
кожа в подавляющем большинстве случаев сухая), отсутствие одутловатости лица и амимии, а
также симптома Говорова – Годелье. При гриппе отсутствует сыпь, селезёнка и печень не
увеличены. Головная боль локализуется обычно в области лба, надбровных дуг и в височных
областях, характерна боль при надавливании на глазные яблоки и при движении ими.
Интоксикация наиболее выражена в первые 3 дня болезни, со второго дня доминирует картина
трахеита.
ПНЕВМОНИЯ
Учитывается характеристика дыхания, физикальные данные, кашель, умеренная потливость,
боль при дыхании в области груди, отсутствие сыпи, симптом Киари–Авцына, поражение ЦНС,
рентгенологические данные и картина крови.
БАКТЕРИАЛЬНЫЙ
МЕНИНГИТ
Наличие более выраженного менингеального синдрома (ригидность мышц затылка,
положительные симптомы Кернига и Брудзинского), более высокий лейкоцитоз с
нейтрофилёзом. При анализе СМЖ у больных бактериальным менингитом выявляют цитоз и
белок, а при сыпном тифе — явления менингизма.
ГЕМОРРАГИЧЕСКИЕ
ЛИХОРАДКИ
Более выражена гиперемия лица и конъюнктивы, сыпь носит характер необильных точечных
геморрагий, чаще выявляемых на боковых поверхностях туловища и в подмышечных
областях. Характерны рвота, икота, боли в пояснице и животе, типичны жажда и олигурия. При
этих заболеваниях наблюдают эритроцитоз, нормальную или увеличенную СОЭ, повышение
мочевины и креатинина в крови, гематурию, протеинурию, цилиндрурию.
БРЮШНОЙ ТИФ
Отмечают бледность лица, общую адинамию, вялость, брадикардию с дикротией
пульса. Язык утолщён, обложен, с отпечатками зубов по краям. Характерны метеоризм и урчание в правой подвздошной области, а также увеличение печени
и селезёнки в более поздние сроки. Сыпь скудная розеолёзная, появляется позднее
(не ранее 8-го дня болезни) на груди и животе. В крови находят лейкопению с
относительным лимфоцитозом, тромбоцитопению.
34.
ЛЕЧЕНИЕРежим. Диета - строгий постельный режим до 5–6-го дня
нормализации температуры тела. Затем больным разрешают
садиться, а с 8-го дня они могут ходить по палате, сначала под
наблюдением медицинской сестры, а затем самостоятельно.
Пища должна быть щадящей, довольно калорийной и
содержащей витамины в суточной потребности.
Этиотропная терапия - в соответствии со стандартом лечения
больным назначают в качестве препаратов первого ряда
антибиотики
группы
тетрациклинов
(тетрациклин,
доксициклин) и хлорамфеникол. Антибиотики назначают в
обычных терапевтических дозах: доксициклин внутрь по 0,1 г
два раза в сутки, со второго дня — один раз в сутки;
тетрациклина гидрохлорид по 0,3 через 6 часов. При
наличии противопоказаний к тетрациклинам используют
фторхинолоны (ципрофлоксацин по 0,75 г через 12 ч).
Обычно длительность курса составляет 4–5 сут.
Менее эффективны левомицетин, рифампицин.
35.
лечениеДля
уменьшения интоксикации больному дают
обильное питьё и внутривенно вводят 5% раствор
глюкозы, изотонический раствор натрия хлорида,
поляризующую смесь и тому подобные препараты,
форсируя диурез.
Для
борьбы
с
сердечно-сосудистой
недостаточностью назначают сердечные гликозиды,
вазопрессоры, а также оксигенотерапию.
При возбуждении, делирии проводят седативную
терапию (барбитураты, диазепам, галоперидол, натрия
оксибутират, ремицидин).
36.
лечениеПри развитии ИТШ показано введение короткими
курсами
реополиглюкина
в
сочетании
с
глюкокортикоидами (преднизолон).
Всем больным назначают рутозид (аскорутин),
содержащий витамины С и Р, которые обладают
сосудоукрепляющим эффектом.
Для
предупреждения
тромбоэмболических
осложнений,
особенно
у
пожилых
больных,
применяют антикоагулянты (в раннем периоде —
гепарин, позднее — фенилин и др.) под контролем
коагулограммы.
Показаны
анальгетики,
жаропонижающие
средства.
При
менингеальном
синдроме
проводят
дегидратацию
салуретиками
(фуросемид,
ацетазоламид).
37.
профилактикаВ очаге инфекции проводят санитарную обработку
больных, камерную дезинфекцию постельных
принадлежностей, одежды и белья. За контактными
лицами наблюдают в течение 25 дней.
При наличии у больного высокой лихорадки
неясного генеза продолжительностью 5 дней и
более следует проводить двукратное (с интервалом
10 - 14дней) серологическое обследование на
сыпной тиф.
38.
Болезнь Брилла (Брилла-Цинссера,рецидивирующий сыпной тиф)
острая циклическая инфекционная болезнь, которая
представляет собой эндогенный рецидив сыпного тифа,
проявляющийся через многие годы у лиц, переболевших
эпидемическим сыпным тифом. Для этого заболевания
характерны спорадичность, отсутствие педикулёза,
типичная клиническая симптоматика, более лёгкое течение,
чем при эпидемическом сыпном тифе.
-
39.
ЭпидемиологияРезервуаром и источником инфекции служит человек,
переболевший в прошлом (2-40 лет назад) сыпным
тифом.
Болеют преимущественно лица пожилого возраста.
Больные педикулёзом могут быть источником
первичного сыпного тифа.
Болезнь Брилла характеризуется отсутствием
источника инфекции, сезонности и очаговости.
В нашей стране регистрация болезни ведётся с 1958 г.
40.
ПатогенезБолезнь Брилла имеет такой же патогенез и
патологическую анатомию, как и при эпидемическом
сыпном тифе.
Однако поражение сосудов с развитием
гранулематоза (узелки Попова) менее выражено, что
обусловлен: специфическим иммунитетом.
С этим же связана и меньшая продолжительность
риккетсиемии (8-10 сут).
41.
Клиническая картинаБолезнь Брилла имеет инкубационный период, который может
исчисляться десятилетиями. С момента воздействия фактора,
провоцирующего рецидив, обычно проходит 5-7 дней.
Болезнь Брилла преходит те же периоды, но отличается менее
выраженной интоксикацией. Протекает преимущественно в
среднетяжёлой (70% больных) или лёгкой форме. Сыпь на коже
появляется в те же сроки и сохраняется 5-7 дней, имеет такую же
локализацию, но преобладают розеолёзные, крупные (0,5-1,0 см)
розеолёзно-папулёзные элементы; петехии отсутствуют либо их немного.
У ряда больных (до 10%) высыпаний нет. Серьёзные психические
нарушения наблюдаются редко, но возможны: эйфория, возбуждение или
заторможенность, умеренный делириозный синдром, нарушения сна,
иногда деперсонализация. Размеры печени и селезёнки обычно
нормализуются к 3-4-му дню после снижения температуры. Изменения
сердечно-сосудистой системы исчезают к 5-7-му дню, а функции ЦНС
восстанавливаются к 15-17-му дню после нормализации температуры.
42.
ОсложненияБолезнь Брилла осложняется редко, эти
осложнения связаны в основном с преклонным
возрастом больных (тромбофлебит, тромбоз) или с
присоединением вторичной микрофлоры
(пневмония, пиелонефрит).
43.
ДиагностикаКлиническая диагностика болезни Брилла-
Цинссера
Высокая лихорадка, головная боль, инъекция
сосудов склер и конъюнктив, в анамнезе перенесённый сыпной тиф.
44.
Признак, критерийХарактер заболеваемости
Приуроченность к зимне-весенним
месяцам
Связь с переносчиком (вшами
человека)
Источник инфекции
Возраст больных
Клиническое течение
Эпидемическая форма - первичный Рецидивная форма - болезнь Брила
сыпной тиф
Групповой или в виде цепочки
Спорадический, «рассеянный» в
связанных между собой заболеваний. популяции и времени
формирующих в итоге вспышку
(эпидемию)
Чёткая: пик заболеваемости в марте- Отсутствует: возникает в любом месяце
апреле
Прямая: на больном или в его
Связи нет, вши отсутствуют
окружении обязательно присутствуют
вши
Может быть установлен в окружении Первичное заболевание в прошлом
заболевшего
(данные анамнеза или медицинской
документации)
Высокий удельный вес (до 40-45%) Дети и подростки не болеют. В
числа лиц активного трудового
настоящее время возраст больных возраста (до 39 лет) обязательное
старше 40 лет
вовлечение детей и подростков (до
40%)
Типичное, преобладают средняя и
Типичное, тяжёлая форма болезни
тяжёлая формы болезни. Летальность отсутствует, преобладают формы
до 20% и более Осложнения:
лёгкие и средней тяжести, без
гангренозные поражения
осложнений. Летальность не выше 1конечностей, мочек ушей и т.д
2%'
Инкубационный период
В среднем 10-14 сут
Интервал между первым заболеванием
(вспышкой в регионе) и рецидивом
составляет от 3 до 60 лет
Результаты серологических
исследований со специфическим
антигеном
Плавный подъём титра антител,
диагностические значения
достигаются не ранее 8-10-го дня
Высокие значения титров антител
(преимущественно IgG) в первую
неделю болезни, как правило, выше
45.
Специфическая и неспецифическая лабораторнаядиагностика
Лабораторная диагностика болезни Брилла
использует преимущественно серологические
методы. При этом IgG выявляют в более ранние
сроки, a IgM могут отсутствовать.
46.
Ку-лихорадка (лат. Q-febris, ricketsiosis Q; ку-риккетсиоз,коксиеллёз, пневмориккетсиоз, лихорадка скотобоен,
лёгочный тиф, болезнь Деррика–Бернета, балканский грипп,
среднеазиатская лихорадка) — острый природно-очаговый
зоонозный риккетсиоз с разнообразными механизмами
передачи возбудителя, характеризующийся развитием
распространённого
ретикулоэндотелиоза.
Заболеванию
свойственны лихорадка, интоксикация, полиморфная
симптоматика, поражение органов дыхания, в отдельных
случаях — склонность к затяжному и хроническому течению.
47.
ЭТИОЛОГИЯВозбудитель (Coxiella burnetii) — мелкий
полиморфный грамотрицательный
неподвижный микроорганизм размером 200–
500 нм, способный к образованию L-формы. По
морфологическим, тинкториальным и
культуральным свойствам С. burnetii сходна с
другими риккетсиями, однако их антигенная
активность нестабильна.
48.
ЭПИДЕМИОЛОГИЯКу-лихорадка — природно-очаговая
зоонозная инфекция.
Различают два типа очагов болезни:
- первичные природные (в природных очагах
возбудитель циркулирует между
переносчиками (клещами) и их
теплокровными прокормителями:
клещи → теплокровные животные → клещи);
- вторичные сельскохозяйственные
(антропургические).
49.
Заражение человека ку-лихорадкой вантропургических очагах происходит различными
путями:
- алиментарным — при употреблении инфицированного
молока или молочных продуктов;
- водным — при питье заражённой воды;
- воздушно-пылевым — при вдыхании пыли, содержащей
сухие фекалии и мочу заражённых животных или
фекалии инфицированных клещей;
- контактным — через слизистые оболочки или
повреждённую кожу при уходе за больными
животными, обработке сырья животного
происхождения.
- возможен трансмиссивный путь инфицирования (при
нападении заражённых клещей), не имеющий
существенного эпидемиологического значения.
50.
ПАТОГЕНЕЗК.М. Лобан и соавт. (2002) описывают патогенез
ку-лихорадки в виде ряда последовательных фаз:
внедрение риккетсий без реакции в месте входных
ворот;
лимфогенная и гематогенная диссеминация риккетсий
(первичная или «малая» риккетсиемия) с внедрением
их в макрофаги и гистиоциты;
размножение риккетсий в макрофагах и гистиоцитах,
выход большого количества возбудителей в кровь
(повторная или «большая» риккетсиемия);
токсемия с формированием вторичных очагов
инфекции во внутренних органах;
аллергическая перестройка и формирование
напряжённого (с элиминацией возбудителя и
выздоровлением) или ненапряжённого (с повторной
риккетсиемией и развитием затяжных и хронических
форм процесса) иммунитета.
51.
КЛИНИКАВыделяют следующие формы болезни:
- острую (длительность заболевания 2–4 нед) — у 75–
80% больных;
- подострую или затяжную (1–3 мес) — у 15–20%
больных;
- хроническую (от нескольких месяцев до одного года
и более) — у 2–30% больных;
- стёртую.
Острые, подострые и хронические формы
подразделяют на лёгкие, среднетяжёлые,
тяжёлые и очень тяжёлые.
Критерии степени тяжести — уровень лихорадки,
выраженность интоксикации и органной
патологии.
52.
ДИАГНОСТИКАОснову лабораторной диагностики составляют серологические методы:
РА, РСК, РНИФ, результаты которых анализируют с учётом фазовых
вариаций коксиелл, что позволяет дифференцировать больных и
переболевших (стандарт диагностики).
Наиболее простой и чувствительный тест — РА используют в макро- и
микро- модификации. Агглютинины к 8–10-му дню болезни
обнаруживают в диагностических титрах 1:8–1:16. Максимальные титры
(1:32–1:512) отмечают к 30–35-му дню болезни. Затем, постепенно
снижаясь, они сохраняются в организме переболевшего от нескольких
месяцев до нескольких лет.
В клинической практике наиболее широко используют РСК. Обнаружение
комплементсвязывающих антител зависит от фазового состояния
корпускулярного антигена коксиелл Бернета, используемого в реакции.
Антитела к антигену второй фазы свидетельствуют об остром, «свежем»
патологическом процессе, возникают с 9-го дня болезни и сохраняются до
11–23 лет, а антитела первой фазы появляются с 30-го дня и сохраняются
не более 2–3 лет. Выявление антител к обоим фазовым вариантам
коксиелл свидетельствует либо о хронической форме заболевания, либо
об анамнестическом характере реакции, а не о болезни в данный период
времени.
В последнее время всё шире применяют РНИФ, так как антитела в этой
реакции обнаруживают раньше, чем в РА.
53.
ЛЕЧЕНИЕДля
этиотропного
лечения
применяют
антибиотики
тетрациклиновой группы и левомицетины (стандарт лечения).
Тетрациклин в первые дни болезни (до нормализации температуры)
назначают по 0,4–0,5 г четыре раза в сутки, затем — по 0,3–0,4 г
четыре раза в сутки в течение ещё 5–7 дней, доксициклин — по 200
мг/сут, хлорамфеникол — по 0,5 г четыре раза в сутки. При
непереносимости
тетрациклинов
возможно
применение
рифампицина и макролидов (азитромицин). Длительность курса
антибиотикотерапии при ку-лихорадке больше, чем при других
риккетсиозах, и составляет 8–10 дней. Введение меньших доз
антибиотиков и проведение короткого курса этиотропной терапии
не предупреждает рецидивов, а также малоэффективно при
осложнениях (эндокардит, гепатит). При тяжёлой форме кулихорадки
и
отсутствии
эффекта
оптимальным
считают
парентеральное применение антибиотиков.
Длительно сохраняющиеся рентгенологические изменения в лёгких
не считают показанием к пролонгированию этиотропной терапии.
При хронических формах ку-лихорадки с развитием эндокардита
проводят длительный курс лечения (не менее 2 мес) тетрациклином
(по 0,25 мг четыре раза в день) в сочетании с ко-тримоксазолом (по
960 мг в день).
При тяжёлом течении затяжных и хронических форм возможно
применение антибактериальных препаратов в сочетании с
глюкокортикоидами (преднизолон по 30–60 мг/сут) в течение 5–8
дней.
















































 Медицина
Медицина








