Похожие презентации:
Нарушения ритма сердца
1. Нарушения ритма сердца
Кафедра внутренних болезней
доцент, к.м.н. Комелягина Н.А.
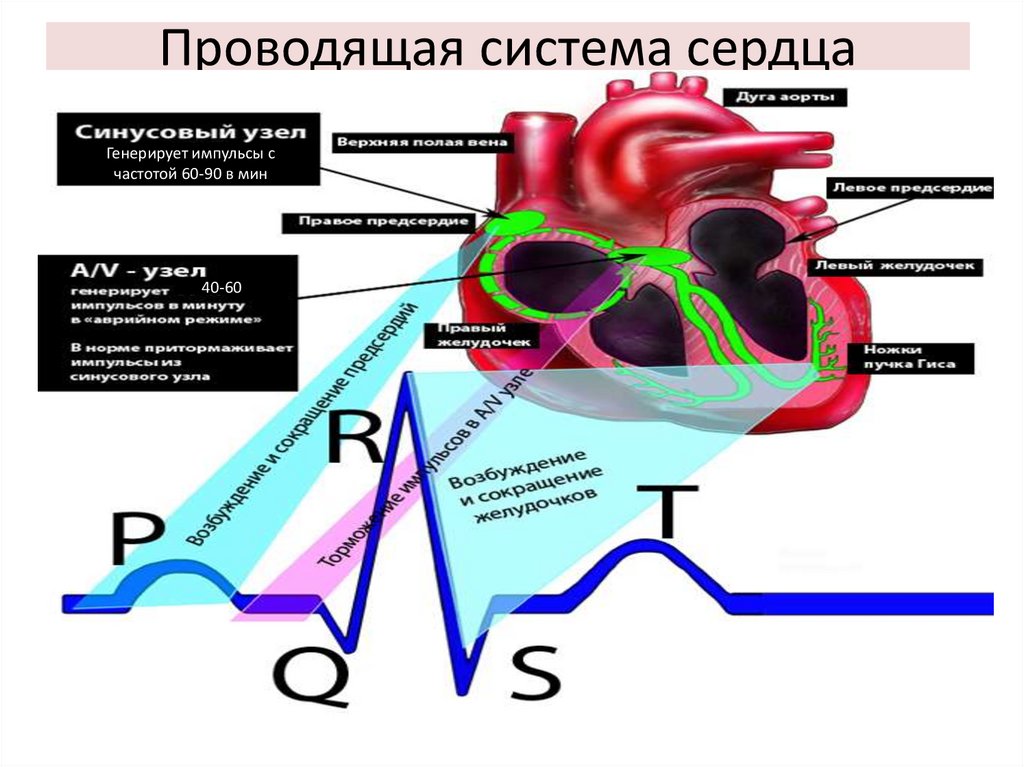
2. Проводящая система сердца
Генерирует импульсы счастотой 60-90 в мин
40-60
3. Ритмическая деятельность сердца поддерживается
• доминантностью одного водителя ритма• быстрым и последовательным проведением
импульсов по проводящей системе к рабочему
миокарду
• одинаковой продолжительностью потенциала
действия и рефрактерных периодов в однородных
тканях
• различием рефрактерных периодов и скорости
проведения импульса в синусовом и A-V узлах,
системе Гиса-Пуркинье, миокарде предсердий и
желудочков
4. Аритмии сердца
изменения частоты, регулярности и источникавозбуждения сердца, а также расстройства
проведения импульса.
• изменение ЧСС выше 90 или ниже 60 ударов в мин
• нерегулярность сердечного ритма любого
происхождения
• изменение локализации водителя ритма (любой
не синусовый ритм)
• нарушение проводимости импульса (изменение
продолжительности интервала PQ или комплекса
QRS)
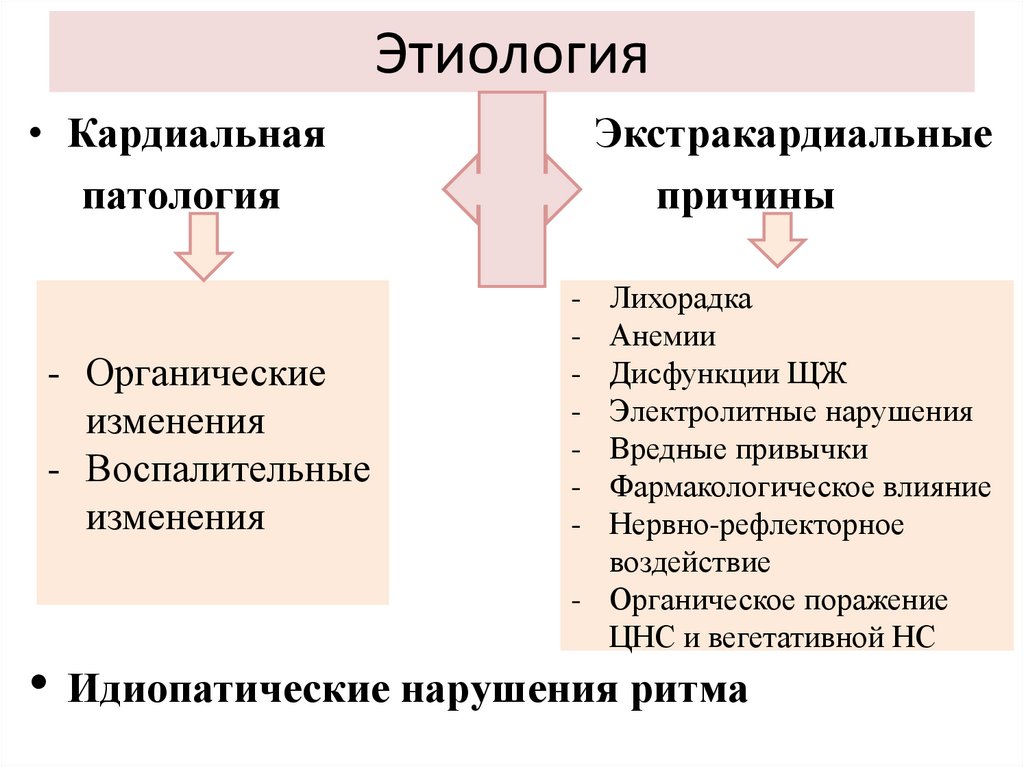
5. Этиология
• Кардиальнаяпатология
- Органические
изменения
- Воспалительные
изменения
Экстракардиальные
причины
Лихорадка
Анемии
Дисфункции ЩЖ
Электролитные нарушения
Вредные привычки
Фармакологическое влияние
Нервно-рефлекторное
воздействие
- Органическое поражение
ЦНС и вегетативной НС
-
• Идиопатические нарушения ритма
6. Патогенез
• Нарушения ритма это результат изменения основных функций сердца:автоматизма, проводимости, возбудимости и
рефрактерности волокон миокарда.
Механизмы нарушения ритма сердца:
1. Нарушения образования импульса:
• нарушения автоматизма синусового узла (СУ);
• аномальный автоматизм и триггерная активность (ранняя и поздняя
деполяризация).
2. Циркуляция волны возбуждения (re-entry): замкнутый контур
проведения, однонаправленная блокада в одном из участков контура и
замедленное распространение возбуждения в другом участке контура.
3. Нарушения проведения импульса.
4. Триггерная активность.
5. Сочетания этих изменений.
7. Классификации нарушений сердечного ритма
Все аритмии делятся на 3 большие группы:I аритмии, обусловленные нарушением
образования электрического импульса;
II аритмии, связанные с нарушением
проводимости;
III комбинированные аритмии: нарушения
проводимости и процесса образования
электрического импульса.
8. Классификация аритмий исходя из регистрируемой частоты сердечных сокращений
с редким пульсом (брадиаритмии)- при синдромеслабости синусового узла, блокадах проведения,
вагусзависимых экстрасистолиях;
с нормальным пульсом (при экстрасистолии,
нормосистолической форме фибрилляции
предсердий);
с частым пульсом (тахиаритмии)- синусовая
тахикардия, пароксизмальная тахикардия,
трепетание и фибрилляция желудочков и
предсердий.
9. Классификация нарушений ритма (В.Н. Орлов, 2001)
А. Аритмии, обусловленные нарушениемфункции автоматизма СУ:
1. Синусовая тахикардия.
2. Синусовая брадикардия.
3. Синусовая аритмия.
4. Остановка СУ
5. Асистолия предсердий
6. Синдром слабости синусового узла
(СССУ).
10. Классификация нарушений ритма (В.Н. Орлов, 2001)
Б. Эктопические комплексы и ритмы:I. Пассивные комплексы и ритмы:
1. предсердные;
2. из АВ- соединения;
3. Миграция водителя ритма;
4. из желудочков;
5. выскальзывающие сокращения.
II. Активные комплексы или ритмы
1. экстрасистолия: предсердная; из АВ- соединения;
желудочковая.
2. Парасистолия
3. Пароксизмальная и непароксизмальная тахикардия:
синоатриальная; предсердная; из АВ-соединения;
желудочковая.
11. Классификация нарушений ритма (В.Н. Орлов, 2001)
В. Мерцание и трепетание:1. Мерцание предсердий;
2. Трепетание предсердий;
3. Мерцание и трепетание желудочков.
Г. Нарушение проводимости сердца:
1. Синоатриальная блокада
2. Внутрипредсердная блокада
3. АВ блокада I, II, III степени
4. Внутрижелудочковые блокады (блокады
ножек и ветвей пучка Гиса).
12. Прогностическая классификация
• Злокачественные: фибрилляция, трепетание и асистолияжелудочков; полиморфная желудочковая тахикардия, ФП
с широкими комплексами QRS при WPW-синдроме, резко
выраженная брадикардия при СССУ или АВ-блокаде
• Потенциально злокачественные: пароксизмальная НЖТ
с частыми тяжело протекающими приступами, ФП, ЖТ у
больных с умеренно выраженным ↓ФВ, брадиаритмии со
значительным урежением ритма и расстройствами
гемодинамики
• Доброкачественные: экстрасистолия, умеренная
синусовая тахи- и брадикардия, синусовая аритмия,
миграция водителя ритма, предсердная блокада
13. Диагностика нарушений ритма
Клиническаядиагностика
Лабораторная
диагностика
Инструментальная
диагностика
14. Клиническая диагностика при брадиаритмиях
• Оценка жалоб: замирание сердца, возможно головокружение,мелькание мушек перед глазами, слабость, потеря сознания.
Симптомы могут отсутствовать при незначительном урежении
ритма.
• Оценка давности клинических проявлений, сопутствующих
симптомов.
• Оценка фармакологического анамнеза: передозировка бетаблокаторов,
блокаторов
кальциевых
каналов
недигидропиридинового ряда, антиаритмических препаратов,
сердечных гликозидов, холиномиметиков, транквилизаторов,
опиатов.
• Оценка пищевого дневника: отравление грибами и т.д.
• Оценка сопутствующей патологии: язвенная болезнь желудка
(ваготония), повышении внутричерепного давления при отеке
мозга, менингите, опухоли мозга, кровоизлиянии в мозг,
дисфункция ЩЖ
15. Клиническая диагностика при брадиаритмиях
• Данные объективного осмотра: признаки заболеванийсердечно-сосудистой системы – кардиомегалии, шумов в
сердце, симптомов сердечной недостаточности (кардиальная
патология). При отсутствии этих признаков- внесердечные
причины нарушения ритма.
- желтуха, гепатомегалиия- синусовая брадикардия, связанная с
гепатитом.
- менингеальные симптомы, общемозговая симптоматикаэкстракардиальный вагусный механизм синусовой брадикардии
при поражениях головного мозга
- признаки гипотиреоза – заторможенность, отечный синдром,
холодная сухая кожа, увеличение языка, хриплость голоса
- сухая кожа грязно-серого цвета со следами расчесов, запах
аммиака- уремия, с гиперкалиемией
16. Клиническая диагностика при тахиаритмиях
• Оценка жалоб: внимание на начало сердцебиения (ритмичное инеритмичное), учащение и замедление ритма.
• Данные оценки анамнеза: выяснить число эпизодов аритмии, их
продолжительность, частоту, характер возникновения и возможные
провоцирующие факторы.
• данные объективного осмотра: эффект от проведения вагусных проб,
аускультативные признаки (неравномерность пауз между сокращениями,
неодинаковая звучность сердечных тонов), пальпация пульса на лучевой
артерии (неправильный и неодинакового наполнения пульс, его дефицит).
• При пароксизмальных тахикардиях возможна потеря сознания (частый
ритм или длинная пауза после внезапного прекращения аритмии).
• При всех видах тахикардии могут отмечаться нарушения гемодинамики
в виде аритмогенного шока, отека легких, коронарной недостаточности,
нарушения мозгового кровообращения. Нарушения гемодинамики зависят
от ЧСС, длительности пароксизма и функционального состояния
миокарда.
17. Лабораторная диагностика
• Оценка общеклинических анализов крови имочи
• Электролитные нарушения
• Оценка системы гемостаза
• Оценка функциональных нарушений почек
• Оценка гормонального статуса щитовидной
железы
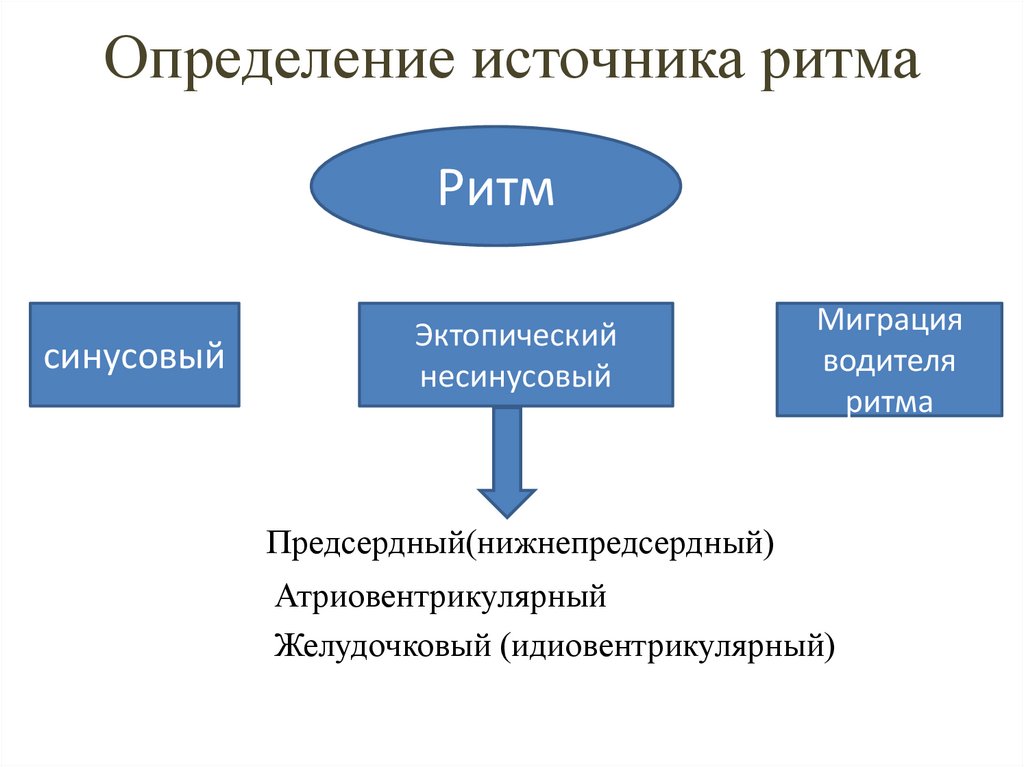
18. Определение источника ритма
Ритмсинусовый
Эктопический
несинусовый
Миграция
водителя
ритма
Предсердный(нижнепредсердный)
Атриовентрикулярный
Желудочковый (идиовентрикулярный)
19. Инструментальные исследования
а) Электрокардиография (ЭКГ)Регистрация ЭКГ в 12 стандартных отведениях в
момент нарушений ритма дает представление о
различных формах аритмий и блокад.
Признаки синусового ритма по ЭКГ:
- частота последовательных комплексов PQRST- 6090 в минуту;
- зубец Р предшествует комплексу QRS
- положительный зубец Р в отведениях II, III, aVF,
V3-V6 и отрицательный в aVR,V1 ;
- постоянная форма зубца Р на протяжении каждого
отведения ЭКГ;
- постоянный фиксированный интервал P-Q (R)0,12- 0,20 сек.
20. Ритм синусовый, правильный: интервалы Р—Р равны между собой
21. ЭКГ-признаки нижнепредсердного ритма
• Зубец Р предшествует комплексу QRS• Зубец Р отрицательный в отведениях II, III,
AVF
• Зубец Р положительный в AVR
22. ЭКГ-признаки ритма из АВ-соединения
ЭКГ-признаки ритма из АВсоединения• ЧСС 40-60 ударов в мин
• Зубец Р сливается с QRS-комплексом и не
виден или отрицательный сзади QRSкомплекса в отведениях II, III, AVF
• Р положительный в AVR
23. ЭКГ-признаки ритма из желудочков (идеовентрикулярный ритм)
• ЧСС 20-40 ударов в мин• АВ-диссоциация
• QRS-комплексы широкие (более 0,12 с) и
деформированные
24. ЭКГ-признаки миграции водителя ритма
• Постепенное, от цикла к циклу, изменениеформы, полярности, положения зубца Р
• Нерезкие колебания величины PQ и RR
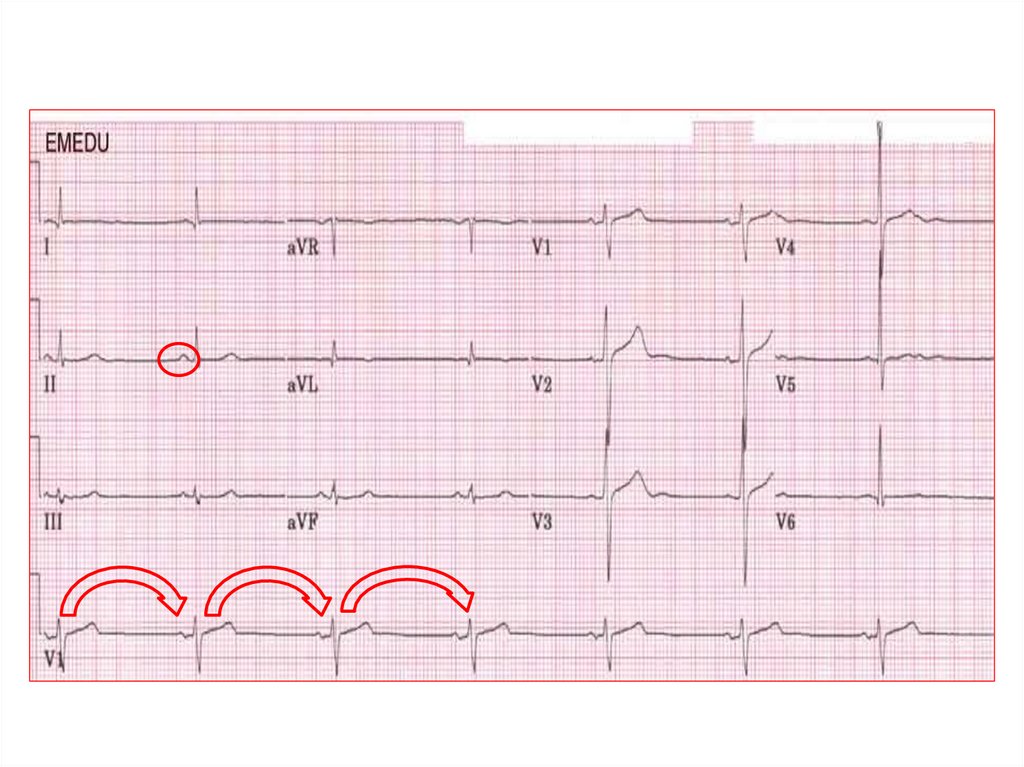
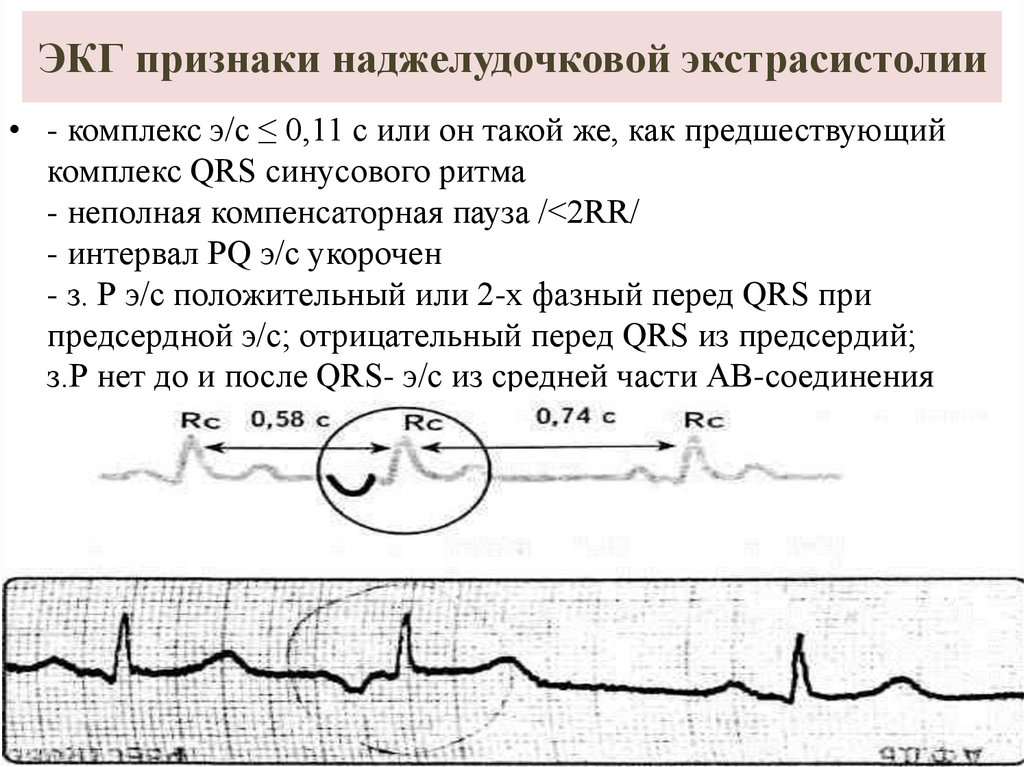
25. ЭКГ признаки наджелудочковой экстрасистолии
• - комплекс э/с ≤ 0,11 с или он такой же, как предшествующийкомплекс QRS синусового ритма
- неполная компенсаторная пауза /<2RR/
- интервал PQ э/с укорочен
- з. Р э/с положительный или 2-х фазный перед QRS при
предсердной э/с; отрицательный перед QRS из предсердий;
з.Р нет до и после QRS- э/с из средней части АВ-соединения
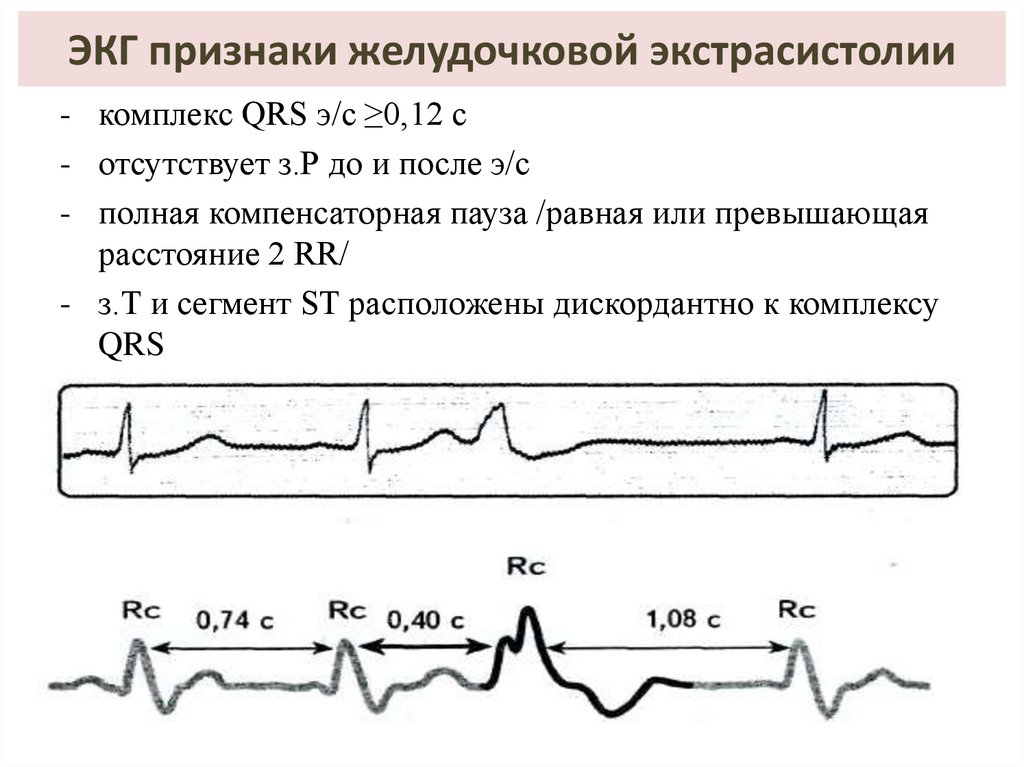
26. ЭКГ признаки желудочковой экстрасистолии
- комплекс QRS э/с ≥0,12 с- отсутствует з.Р до и после э/с
- полная компенсаторная пауза /равная или превышающая
расстояние 2 RR/
- з.Т и сегмент SТ расположены дискордантно к комплексу
QRS
27. ЭКГ признаки предсердной пароксизмальной тахиаритмии
- з.Р перед комплексом QRS измененной формы посравнению с синусовым
- интервал PQ удлинен или укорочен
- QRS как правило не изменен
- ЧСС 160-250 в мин
28.
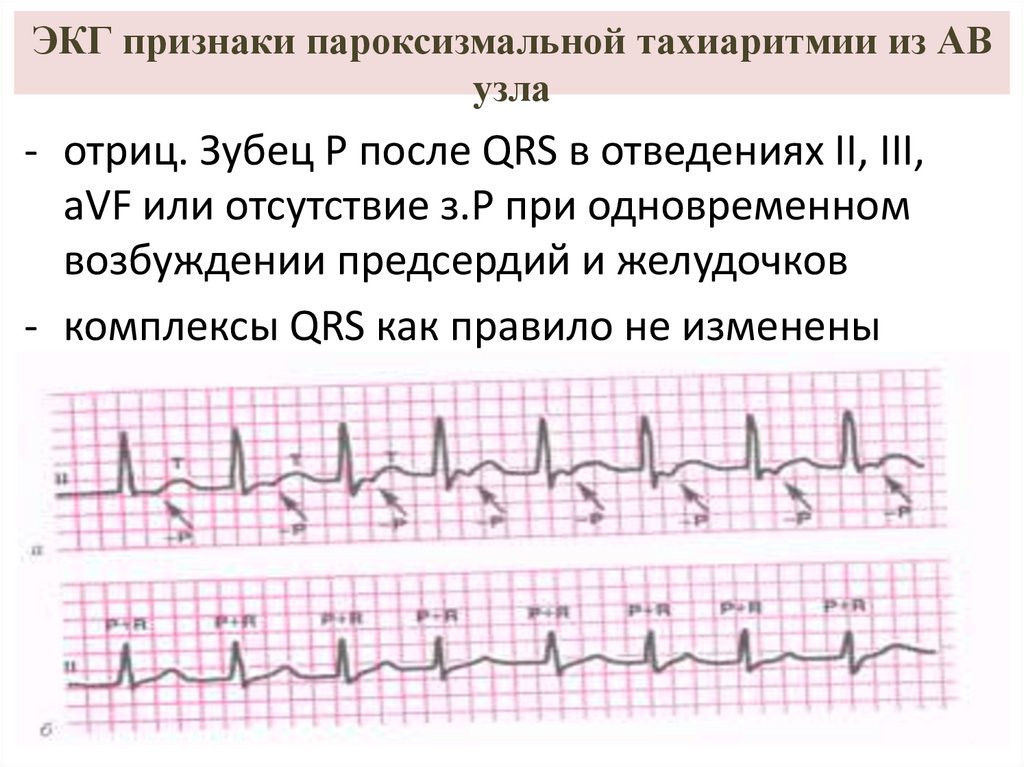
29. ЭКГ признаки пароксизмальной тахиаритмии из АВ узла
- отриц. Зубец Р после QRS в отведениях II, III,aVF или отсутствие з.Р при одновременном
возбуждении предсердий и желудочков
- комплексы QRS как правило не изменены
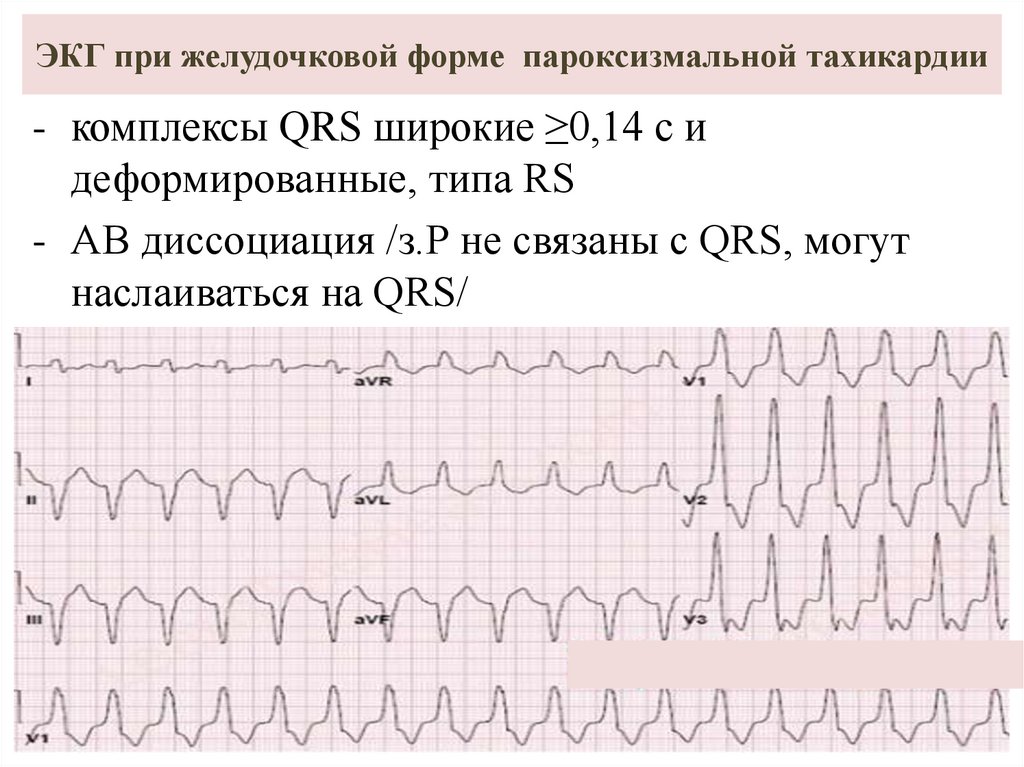
30. ЭКГ при желудочковой форме пароксизмальной тахикардии
- комплексы QRS широкие ≥0,14 с идеформированные, типа RS
- АВ диссоциация /з.Р не связаны с QRS, могут
наслаиваться на QRS/
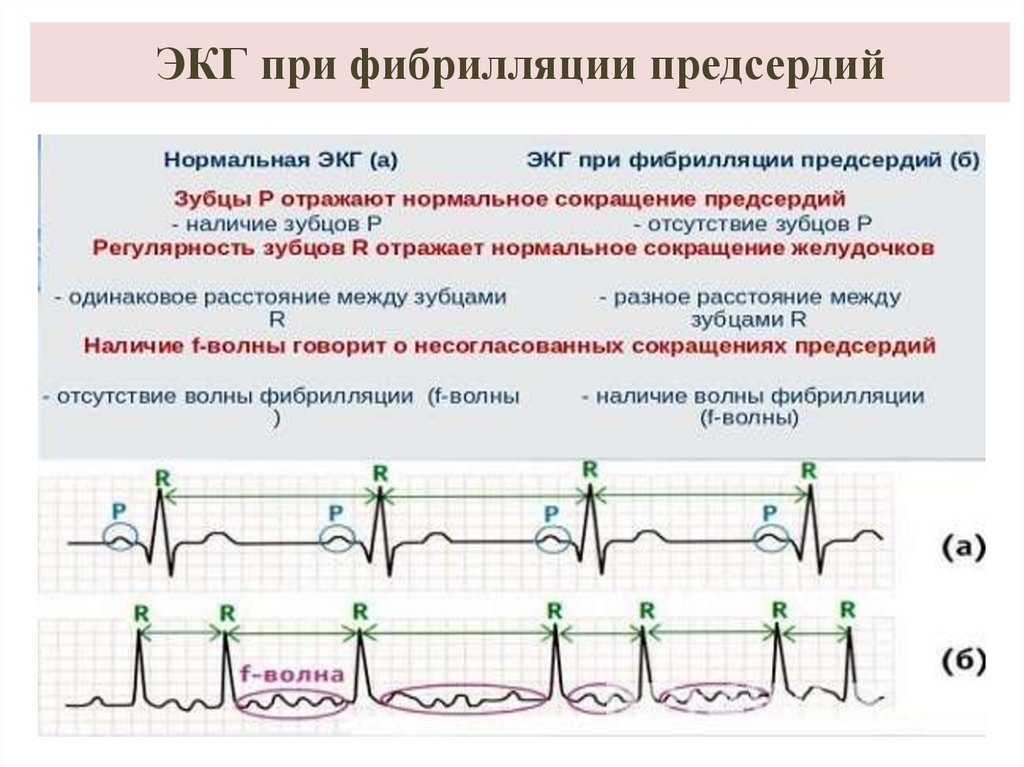
31. ЭКГ при фибрилляции предсердий
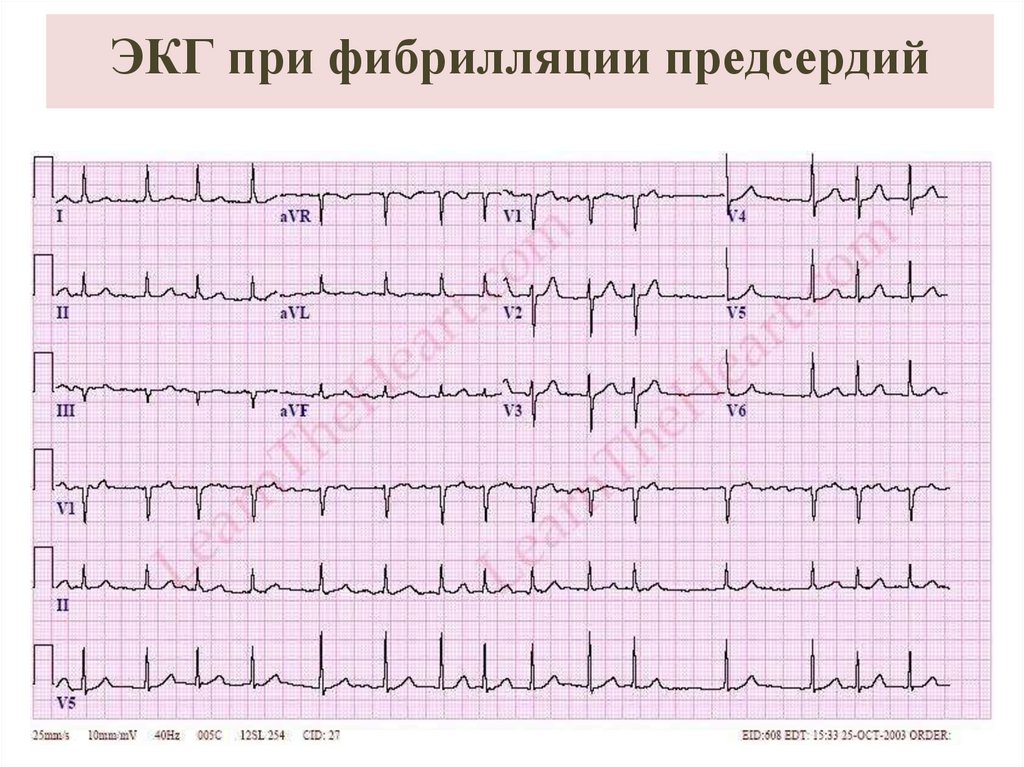
32. ЭКГ при фибрилляции предсердий
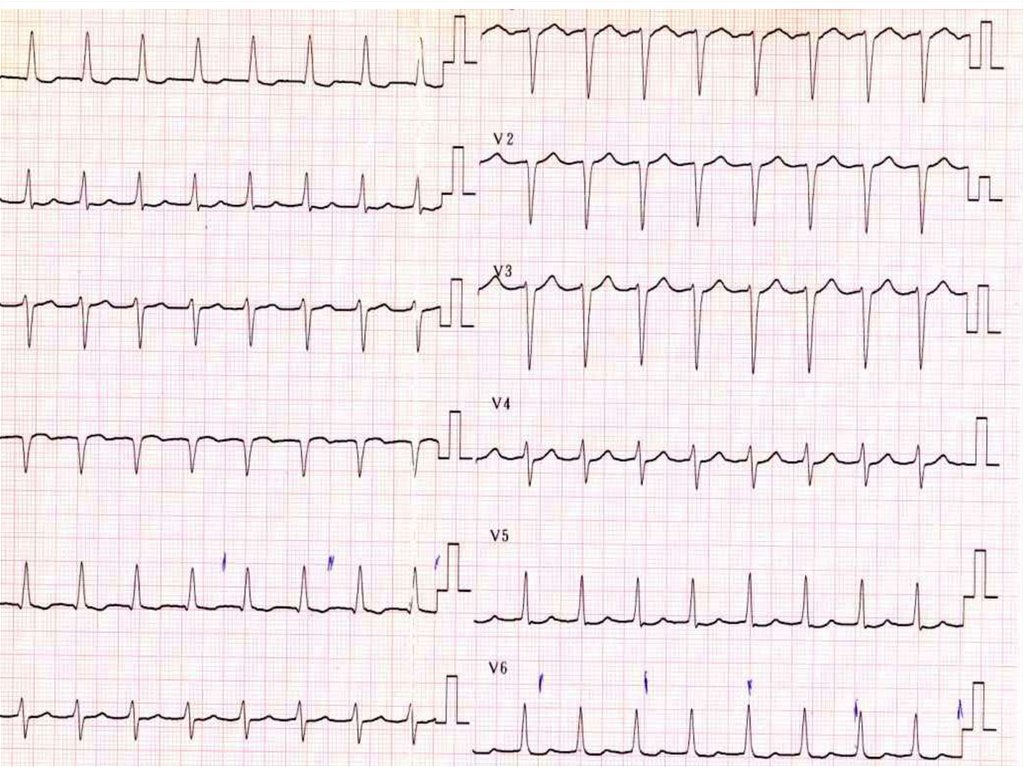
33. Желудочковая тахикардия
1. ЖТ- 3 и болеепоследовательных QRS с
частотой > 100 в мин
2. Механизм- re-entery,
повышенный автоматизм,
тригеррная активность
3. Источник- миокард ЛЖ или
ПЖ
4. QRS ≥ 0,16
5. Конфигурация R (Rr) V1 или
QS V6
6. Конкордантная
конфигурация QRS в
отведениях V1-V6
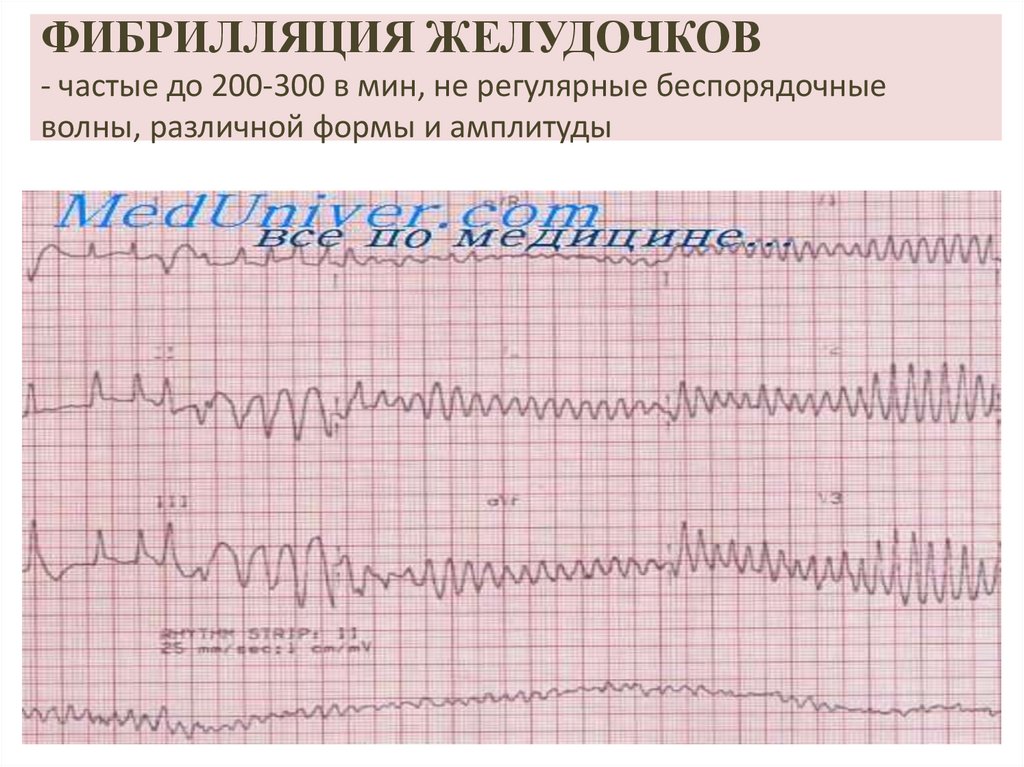
34. ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ - частые до 200-300 в мин, не регулярные беспорядочные волны, различной формы и амплитуды
35. Инструментальные исследования
б) Холтеровское мониторирование ЭКГ- определениехарактера аритмии, ее частоты и сложности, связь с
физическим или эмоциональным напряжением,
зависимость от ишемических изменений в миокарде,
оценка риска и эффективность лечения.
в) Чреспищеводная электрокардиостимуляция
(ЧПЭКС)- метод электрофизиологичекого
исследования сердца, основанного на
электростимуляции левого предсердия с помощью
пищеводного зонда- электрода.
г) Внутрисердечное электрофизиологическое
исследование (ЭФИ)- регистрация внутрисердечных
электрокардиограмм и электрической стимуляции
сердца с помощью зондов-электродов (определение
локализации аритмогенного субстрата, механизма
аритмии и выбора способа лечения).
36. Лечение больных с нарушениями ритма.
Лечение основного заболевания;Устранение факторов, способствующих развитию
аритмий;
Антиаритмические препараты;
Электроимпульсная терапия (кардиоверсия и
дефибрилляция);
Элетрокардиостимуляция;
Хирургические методы лечения.
Показания для лечения: выраженные нарушения
гемодинамики, субъективная непереносимость
аритмии, бессимптомные, но потенциально опасные
для жизни аритмии.
37. Классификация антиаритмических препаратов Вогана Вильямса
I класс- блокаторы Nа каналов (замедляют скоростьдеполяризации, т.е. скорость проведения импульсов в
миокарде предсердий и желудочков)
I A Хинидин, новокаинамид, аймалин, дизопирамид.
I В Лидокаин, мексилетин, тримекаин, дифенин.
I С Флекаинид,этацизин, пропафенон, аллапинин.
II класс- БАБ (подавление эктопической активности,
замедление проведения в АВ соединении)- Пропранолол,
метопролол.
III класс- блокаторы К каналов- препараты,
увеличивающие продолжительность потенциала действия
и рефрактерность миокарда- Амиодарон, соталол.
IV класс- блокаторы Са каналов (замедление
проведения в АВ соединении)- Верапамил, дилтиазем.
38. Электроимпульсная терапия
ЭИТ (электрическая кардиоверсия)- самыйэффективный метод восстановления синусового
ритма при тахиаритмиях.
• Абсолютное показание для ЭИТ- тахиаритмии с
выраженными нарушениями гемодинамики.
Мощность заряда: наджелудочковые тахикардии и
трепетания предсердий 25-75 Дж, желудочковая
тахикардия от 75 до 100 Дж, ФП 200 Дж, ЖТ и
ФЖ от 200-360 Дж.
39. Электрокардиостимуляция
• ЭКС (временная ипостоянная)используют при
брадиаритмиях
(выраженные
нарушения функции
СУ или АВ блокады IIIII ст с
продолжительными
эпизодами асистолии),
клинически приступы
Морганьи-АдемсаСтокса.
40. Электрокардиостимуляция
Кардиовертерыдефибрилляторытяжелые, рефрактерныек лечению
желудочковые
тахиаритмии.
Автоматическая
генерация разрядов при
возникновении
желудочковых
тахиаритмий (1-2 Дж
ЖТ, 25-35 ДЖ при ФЖ).
41. Хирургическое лечение
Удаление, разрушение или изоляцияаритмогенного субстрата
Деструкция дополнительных путей проведения
Разрушение АВ соединения- создание
искусственной АВ блокады с имплантацией
искусственного водителя ритма
Эндокардиальная катетерная деструкция
аритмогенных участков с помощью
радиочастотного воздействия (аблация).
42. Экстрасистолия
Показания к лечению: от 700 ЭС в сут, частые (более 30 вчас), групповые и политопные, вызывающие нарушения
гемодинамики (гипотония, синкопэ, отек легких, ВС);
выраженная субъективная непереносимость; ухудшение
в динамике по ЭХО КГ функциональных показателей
миокарда и структурных изменений ( ↓ ФВ, ↑ ЛП).
Больные с органическим поражением сердца:
II класс – БАБ (метопролол, бисопролол), III классамиодарон, соталол
Больные без признаков органического поражения сердца:
препараты I класса (аллапинин, пропафенон)
43. Пароксизмальные тахикардии
• ПТ- приступ внезапно возникшего резкогоучащения сердечного ритма с ЧСС более 140
уд/мин. Клинически может сопровождатьсяболевым синдромом, головокружением,
удушьем, нарушением гемодинамики (коллапс,
отек легких, аритмический шок).
Суправентрикулярная
Из АВ узла
Желудочковая
44. Пароксизмальные тахикардии
-Как давно, как часто, сколько продолжаетсякаждый пароксизм
- Начало и окончание приступа
- Ощущения: потери и расстройства
сознания, слабость, головокружение,
потоотделение, мочеиспускание,
ангинозные боли и удушье
- Регистрация и купирование
- Проведенные исследования
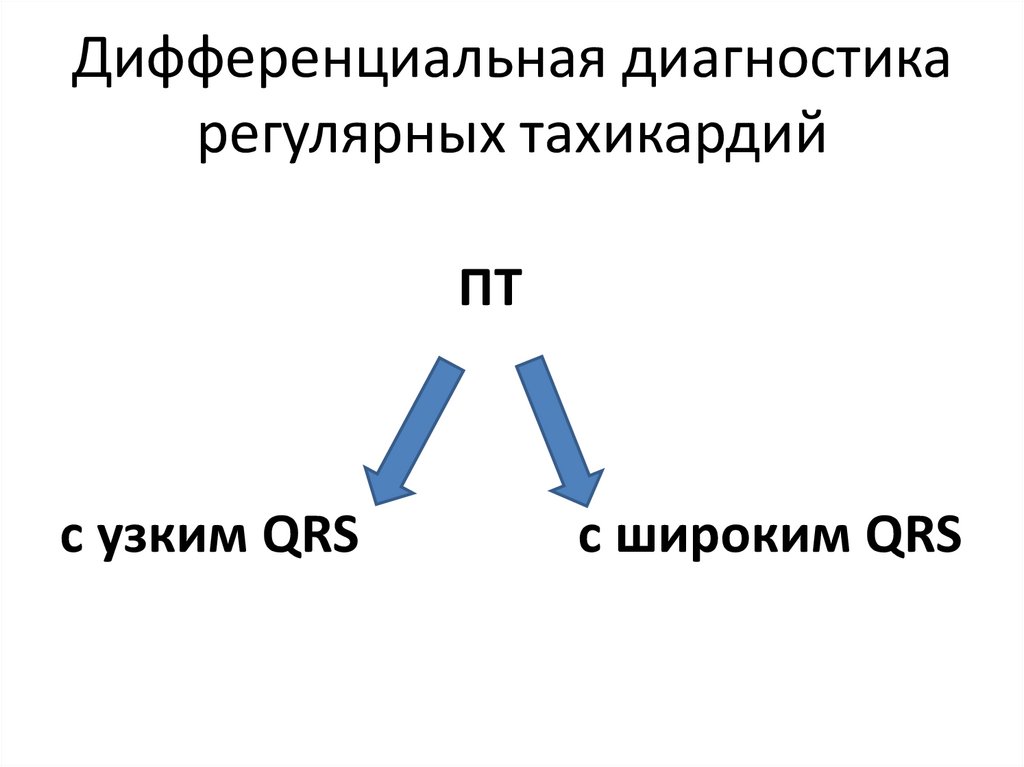
45. Дифференциальная диагностика регулярных тахикардий
ПТс узким QRS
с широким QRS
46. Дифф. диагноз по ширине QRS
• QRS < 0,12сек - СВТ или из ствола пучка Гиса• QRS 0,12 – 0,14 сек СВТ
абберантная или на фоне WPW
• QRS > 0,14 сек
WPW
желудочковая или на фоне
47. Купирование суправентрикулярной тахикардии
• 1. Вагусные пробы: проба Вальсальвы (натуживание), вызватьрвоту, лицо в воду со льдом;
• 2. Медикаментозные мероприятия (неэффективность вагусных
проб):
• АТФ (натрия аденозинтрифосфат) в/в без разведения 2,0 мл 1%
р-р быстро;
• верапамил в/в 5-10 мг (2-4 мл 0.25% р-р) за 3-5 мин- п/п при
выраженной СН, СССУ;
• - новокаинамид 5-10 мл 10% р-ра в разведении 10 мл NaCI в/в
медленно под контролем АД и ширины комплекса QRS;
• Неэффективность: амиодарон 300 мг на глюкозе 100 мл в/в,
пропафенон 1-2 мг/кг массы тела.
• ЭИТ при неэффективности медикаментозных мероприятий и
при нестабильной гемодинамики (гипотония, отек легких)
«малый» разряд 100 Дж.
48. Купирование желудочковой ПТ
1. нестабильная гемодинамика: ЭИТ 200 Дж2. стабильная гемодинамика:
- лидокаин 1-1,5 мг/кг, чаще 80-100 мг в/в струйно за 5-7
мин; после купирования капельная инфузия со
скоростью 2-3 мг в мин профилактика рецидива
- амиодарон 300-45 мг на глюкозе медленно /в течение
15-20мин/
- соталол 40-80 мг в/в болюсно
Препараты одинаково эффективны при
суправентрикулярной и желудочковой ПТ:
амиодарон, новокаинамид, соталол
49. Трепетание и фибрилляция желудочков- единственный метод- электрическая дефибрилляция!
Трепетание и фибрилляция желудочковединственный метод- электрическаядефибрилляция!
Противорецидивная терапия:
Амиодарон, соталол,
• пропафенон,
• этацизин, аллапинин,
• β-адреноблокаторы (метопролол).
50. Брадиаритмии
Причины: нарушение функции СУ с развитием САблокады и АВ блокады II-III ст.
Неотложное лечение: развитие синкопального и
пресинкопального состояния, шока, отека легких,
обморока, артериальной гипотензии, ангинозной боли.
Уложить больного с приподнятыми под углом 20 градусов
нижними конечностями (если нет выраженного застоя в
легких); проведение оксигенотерапии;
- Атропин через 3-5 мин по 1 мг в/в до получения эффекта
или достижения общей дозы 3 мг;
- нет эффекта или нет возможности проведения ЭКСмедленное внутривенное введение 2,4%-10 мл
эуфиллина;
- нет эффекта- допамин (дофамин) 100 мг растворить в 200
мл 0,9% NaCl с увеличением скорости инфузии до
достижения минимально достаточной ЧСС.
Контролировать сердечный ритм и проводимость.
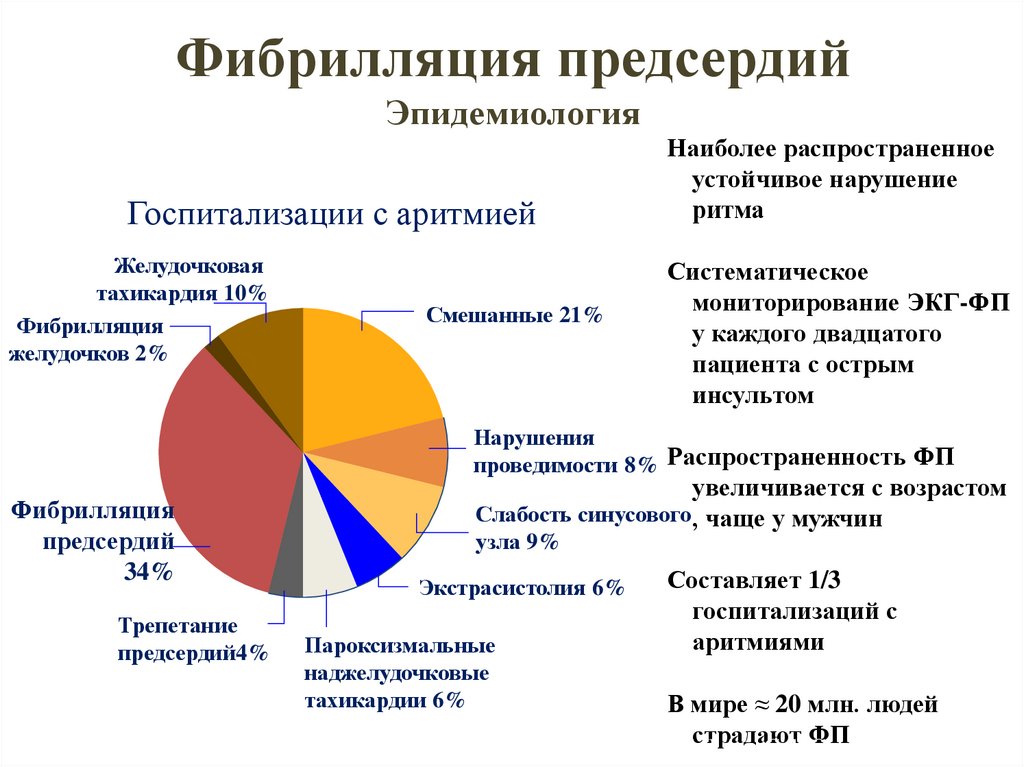
51. Фибрилляция предсердий Эпидемиология
Наиболее распространенноеустойчивое нарушение
ритма
Госпитализации с аритмией
Желудочковая
тахикардия 10%
Фибрилляция
желудочков 2%
Смешанные 21%
Систематическое
мониторирование ЭКГ-ФП
у каждого двадцатого
пациента с острым
инсультом
Нарушения
проведимости 8% Распространенность ФП
Фибрилляция
предсердий
34%
Трепетание
предсердий4%
увеличивается с возрастом
Слабость синусового , чаще у мужчин
узла 9%
Экстрасистолия 6%
Пароксизмальные
наджелудочковые
тахикардии 6%
Составляет 1/3
госпитализаций с
аритмиями
В мире ≈ 20 млн. людей
страдают ФП
Bialy D et al. J Am Coll Cardiol 1992;19:41A
52.
Классификация фибрилляции предсердий- Впервые выявленная ФП- вне зависимости от
продолжительности аритмии и результатов
кардиоверсии;
- Рецидивирующая ФП, если у пациента было 2 или
более приступа:
а) пароксизмальная форма ФП- если приступ длится от
30 с до 7 сут и купируется самостоятельно
б) персистирующая форма ФП- аритмия сохраняющаяся
более 7 суток, купируется только медикаментозными
препаратами или электрической кардиоверсией
- Постоянная (перманентная) ФП- длительно
существующая ФП /˃1 года/, при которой
кардиоверсия была неэффективна или не проводилась
53. Классификация ФН /продолжение/
Бессимптомная ФП, первым проявлением можетбыть инсульт, тахиаритмическая КМП
Клапанная ФП (у больных с протезом клапана или
ревматическим поражением клапана, чаще при
митральном стенозе)
Неклапанная ФП (все остальные варианты ФП)
Изолированная ФП (у больных без структурных
изменений в сердце)
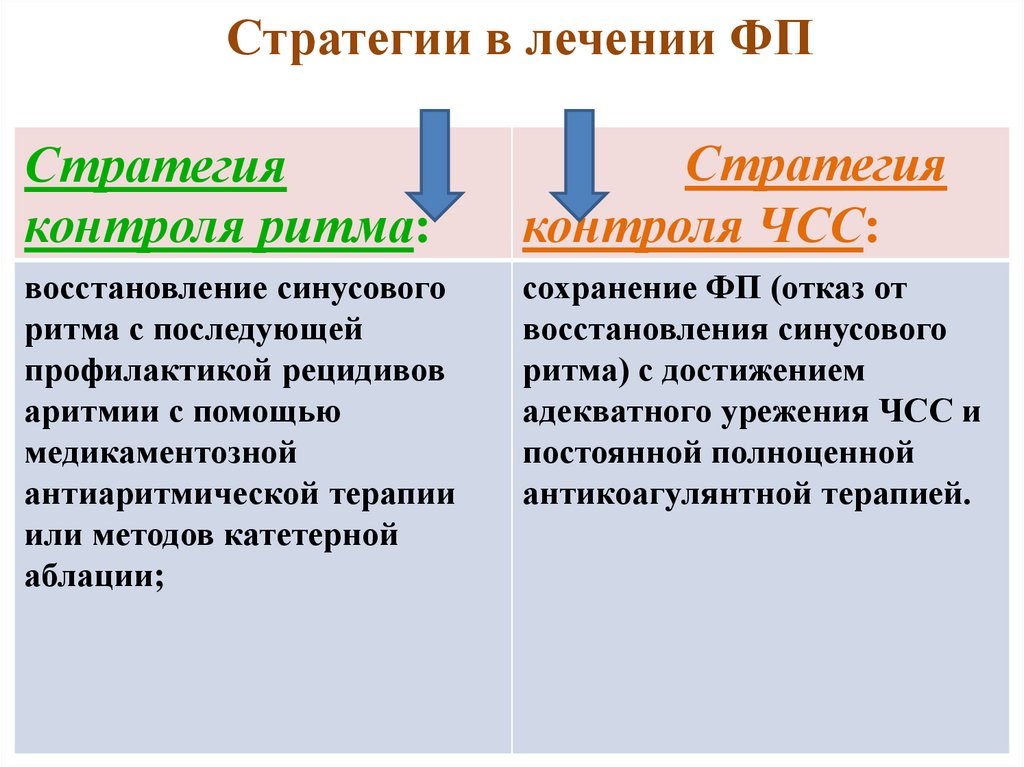
54. Стратегии в лечении ФП
Стратегияконтроля ритма:
Стратегия
контроля ЧСС:
восстановление синусового
ритма с последующей
профилактикой рецидивов
аритмии с помощью
медикаментозной
антиаритмической терапии
или методов катетерной
аблации;
сохранение ФП (отказ от
восстановления синусового
ритма) с достижением
адекватного урежения ЧСС и
постоянной полноценной
антикоагулянтной терапией.
55. ВЫБОР ТАКТИКИ ЛЕЧЕНИЯ ПРИ РЕЦИДИВИРУЮЩЕЙ ПЕРСИСТИРУЮЩЕЙ ФОРМЕ ФП
Контроль ритмаМолодой возраст
Первая попытка устранения
персистирующей ФП
Выраженная клиническая
симптоматика при ФП
Наличие клинических
оснований для длительного
удержания синусового ритма
(ЛП < 4,5 см, нет выраженных
структурных изменений в
сердце, длительность ФП< 1
года, и др.)
Контроль ЧСС
Возраст старше 65 лет
Бессимптомная или
малосимптомная ФП
Отсутствие клинических
оснований для длительного
удержания синусового ритма:
(ЛП>4,5 см, выраженные
структурные изменения в
сердце,
длительность ФП>1 года, и др.)
56.
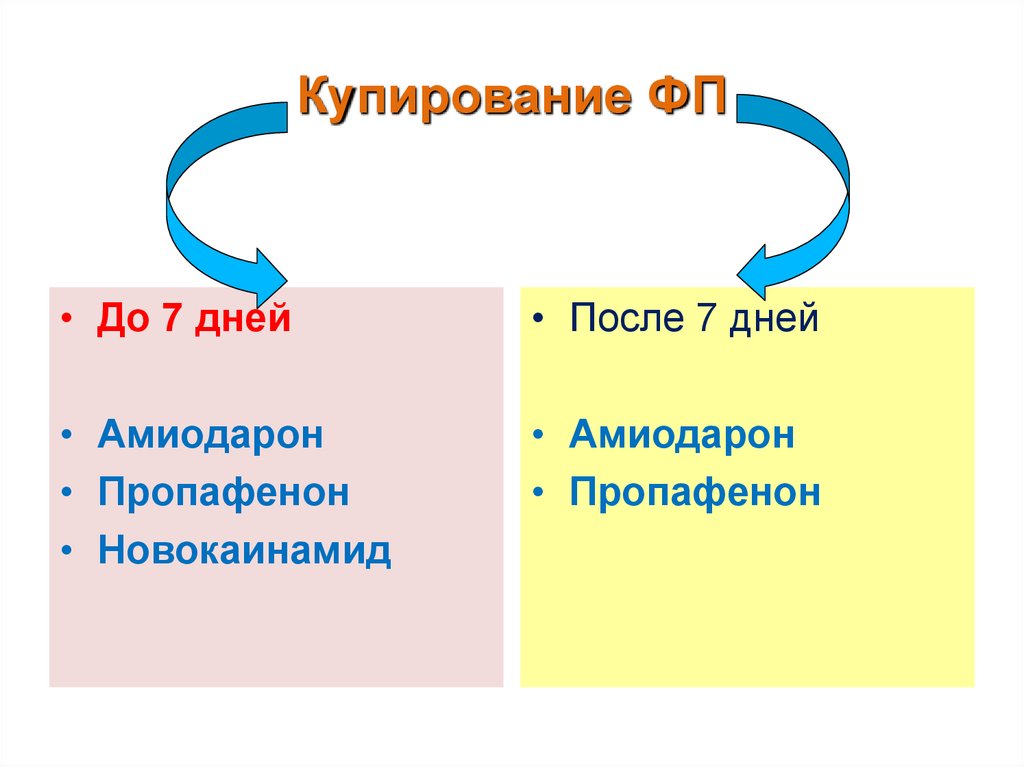
Купирование ФП• До 7 дней
• После 7 дней
• Амиодарон
• Пропафенон
• Новокаинамид
• Амиодарон
• Пропафенон
57.
Амиодарон в дозе 5 мг/кг массы тела в/в капельноза 1 час или струйно за 20 мин, затем внутрь 600 –
800 мг в сут; восстанавливает ритм ч/з 10-24 часов
Новокаинамид 1г на 10,0 физ.р-ра за 20 мин струйно
медленно или капельно на 200 мл физ.р-ра. Контроль
АД!
Пропафенон («таблетка в кармане») 300 мг болюсом
внутрь , затем 150 мг через 1 ч до дозы 600мг или 450-600мг
однократно;
восстанавливает ритм ч/з 2-6 часов
58.
Если длительностьФП менее 48 часов
Кардиоверсия – под прикрытием НФ Гепарина
в/в с последующей капельной инфузией или
п/к введением НМГ
В амбулаторных условиях можно
купировать ФП длительностью не
более 48 часов
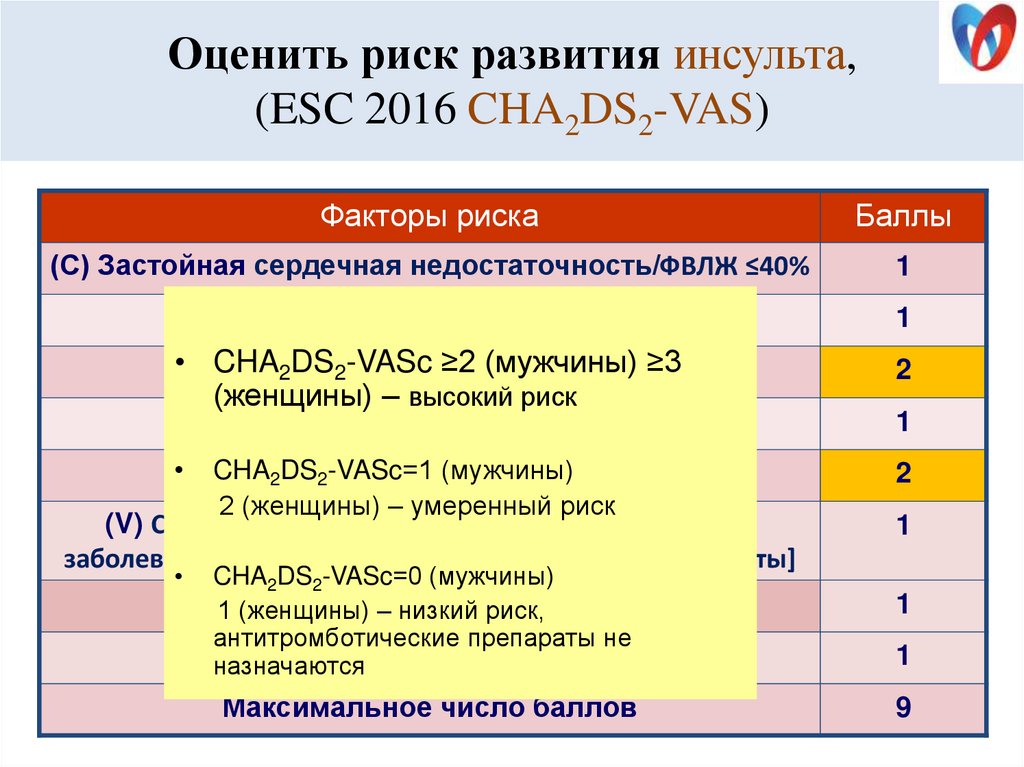
59. Оценить риск развития инсульта, (ESC 2016 CHA2DS2-VAS)
Факторы рискаБаллы
(С) Застойная сердечная недостаточность/ФВЛЖ ≤40%
1
(Н) Артериальная гипертония
1
• CHA2(А)
DS2Возраст
-VASc ≥2
(мужчины)
≥3
> 75
лет
(женщины) – высокий риск
2
(D) Диабет
1
CHA
(S) Инсульт/ТИА
/ ТЭ в анамнезе
2DS2-VASc=1 (мужчины)
2 (женщины) – умеренный риск
2
(V) СС заболевание [инфаркт миокарда в анамнезе,
заболевания периферических артерий, атероматоз аорты]
CHA2DS2-VASc=0 (мужчины)
(A) Возраст
65 –риск,
74 года
1 (женщины)
– низкий
антитромботические препараты не
(S) Женский пол
назначаются
Максимальное число баллов
1
1
1
9
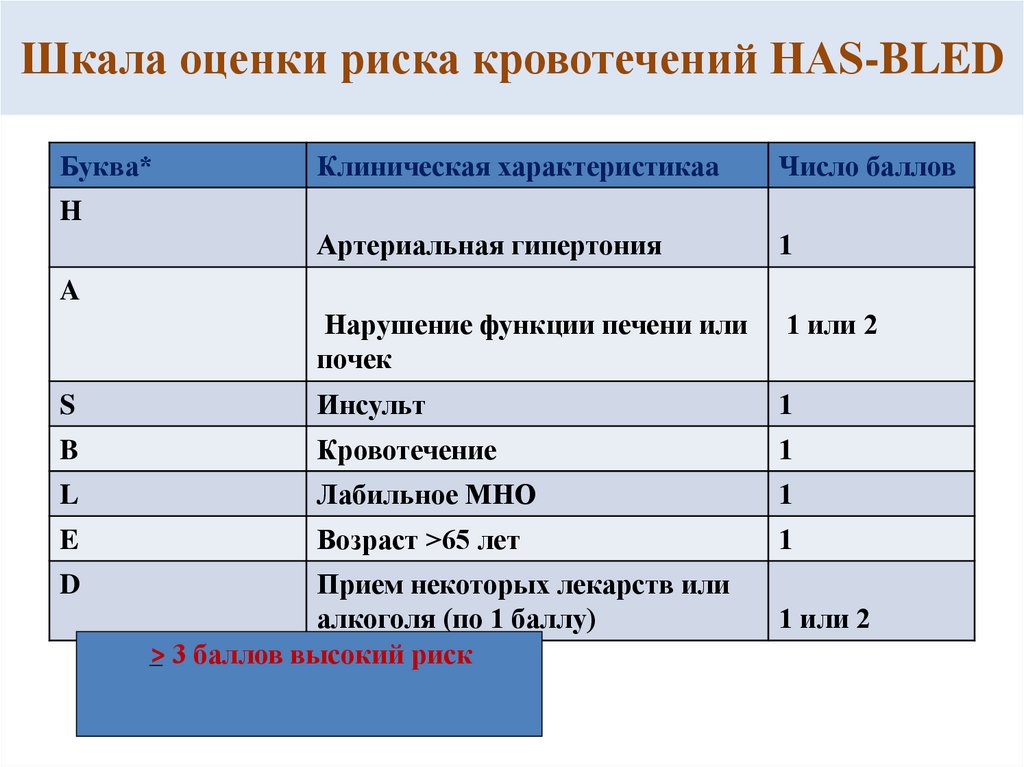
60. Шкала оценки риска кровотечений HAS-BLED
Буква*Клиническая характеристикаa
Число баллов
Артериальная гипертония
1
Нарушение функции печени или
почек
1 или 2
S
Инсульт
1
B
Кровотечение
1
L
Лабильное МНО
1
E
Возраст >65 лет
1
H
A
D
Прием некоторых лекарств или
алкоголя (по 1 баллу)
> 3 баллов высокий риск
1 или 2
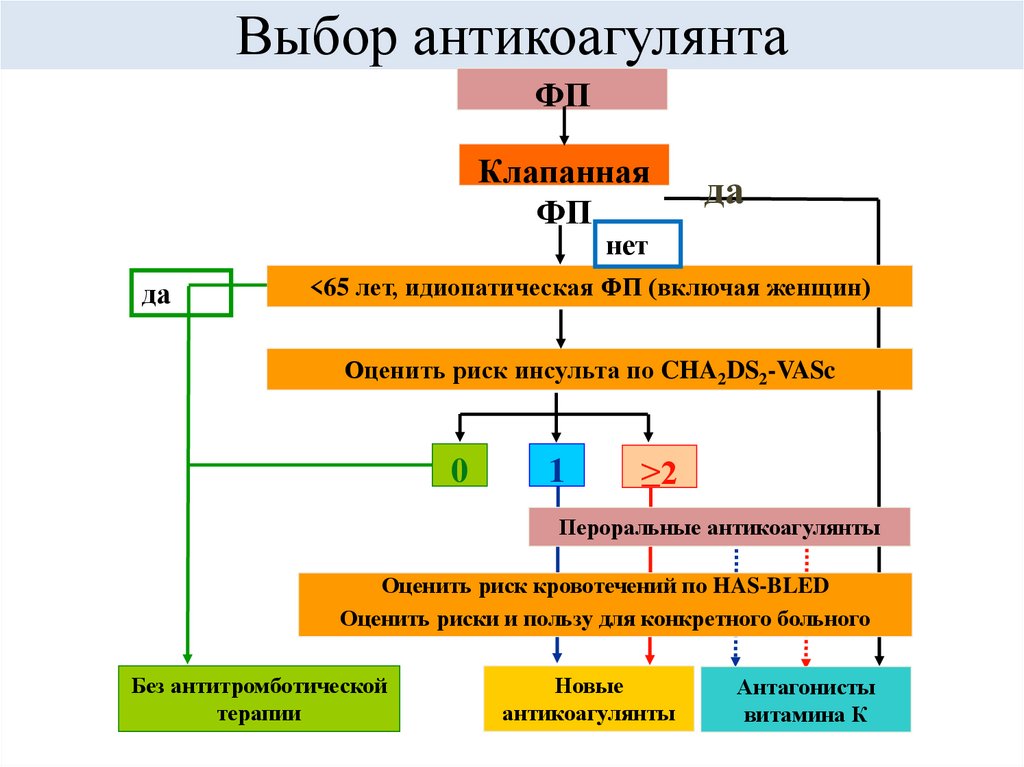
61. Выбор антикоагулянта
ФПКлапанная
ФП
да
нет
да
<65 лет, идиопатическая ФП (включая женщин)
нет
Оценить риск инсульта по CHA2DS2-VASc
0
1
≥2
Пероральные антикоагулянты
Оценить риск кровотечений по HAS-BLED
Оценить риски и пользу для конкретного больного
Без антитромботической
терапии
Новые
антикоагулянты
Антагонисты
витамина К
ESC Guidelines for the management of atrial fibrillation 2010
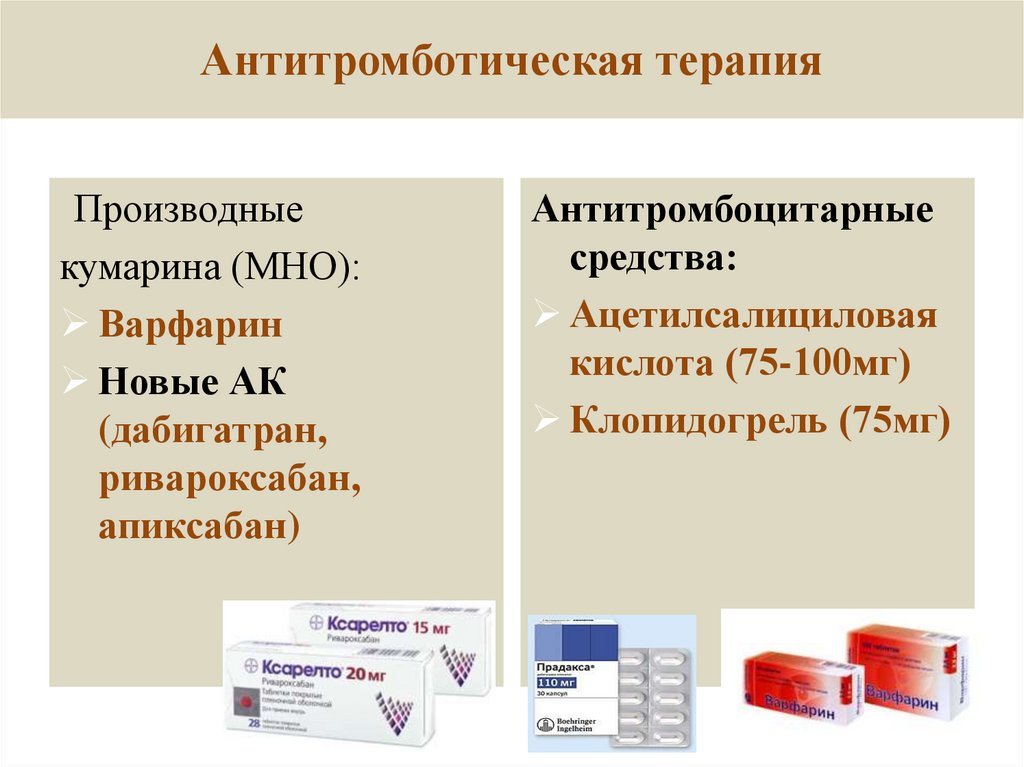
62. Антитромботическая терапия
Производныекумарина (МНО):
Варфарин
Новые АК
(дабигатран,
ривароксабан,
апиксабан)
Антитромбоцитарные
средства:
Ацетилсалициловая
кислота (75-100мг)
Клопидогрель (75мг)









































 Медицина
Медицина








