Похожие презентации:
Электронное учебное пособие по методике исследования органов дыхательной системы
1.
ФГБОУ ВО «Оренбургский государственный медицинский университет»Министерства здравоохранения РФ
Кафедра факультетской педиатрии
Зав.кафедрой - д.м.н. профессор, Заслуженный врач РФ А.А.Вялкова
Электронное учебное пособие по
методике исследования органов
дыхательной системы
Авторы:
Ахмедова М.Э. 33 пед.ф
Кудашкина Ю.Н. 33 пед.ф
Руководитель: доцент,
к.м.н. Мещерякова А.И.
2.
Навыки для овладения:1.Выяснение жалоб
2.Общий осмотр
3.Сбор анамнеза
4.Пальпация
5.Перкуссия
6.Аускультация
7.Лабораторные и инструментальные
методы исследования
3.
ЖалобыПовышение температуры тела, потливость,
вялость, слабость, снижение аппетита
Боль в горле при глотании
Затрудненное носовое дыхание.
Отделяемое из носа и его характер
(слизистое, гнойное; умеренное, обильное;
наличие крови)
Нарушения голоса (осиплый, хриплый,
гнусавый, афония)
Кашель сухой или продуктивный,
продолжительность.
Мокрота (количество, консистенция,
характер, запах, наличие крови)
Одышка (экспираторная, инспираторная,
смешанная) или приступы удушья
Боль в груди при пальпации или дыхании
Кровохарканье, легочное кровотечение
4.
Анамнез заболевания* Дата начала заболевания
* Где находился ребенок в это время и с кем был в
контакте
* Динамика начала заболевания от начала до первого
дня курации
* Проведённое лечение
* Какое обследование, возможно, было проведено и
его результаты до госпитализации
5.
Анамнез жизниНаличие в семье заболеваний бронхолегочной системы
Имелись ли у пациента легочные заболевания,
предшествующие настоящему заболеванию
Выяснение имелся ли контакт с туберкулёзными больными
Наличие вредных привычек: курение, алкоголь (у детей
школьного и юношеского возраста)
Наличие аллергических реакций: крапивница,
вазомоторный ринит, отёк Квинке, бронхоспазм (на
пищевые продукты, запахи, лекарственные средства)
6.
Общий осмотр в методике исследованияорганов дыхательной системы
• Общий вид (сознание, поведение пациента)
• Положение (активное, пассивное, вынужденное)
• Состояние кожных покровов и видимых слизистых оболочек
(цианоз, бледность, наличие герпетических высыпаний на губах,
крыльях носа, гиперемии кожи и зева)
• Тип дыхания (грудной, брюшной, смешанный) определяется по
преимущественному участию в акте дыхания грудной клетки или
живота.
• Глубина дыхания (глубокое, поверхностное, нормальное)
определяется ориентировочно по величине экскурсии грудной
клетки.
• Ритм дыхания оценивается по регулярности дыхательных
движений (продолжительность вдоха и выдоха и интервалы между
ними)
• Осмотр грудной клетки (форма, деформации, симметричность,
синхронность участия в дыхании)
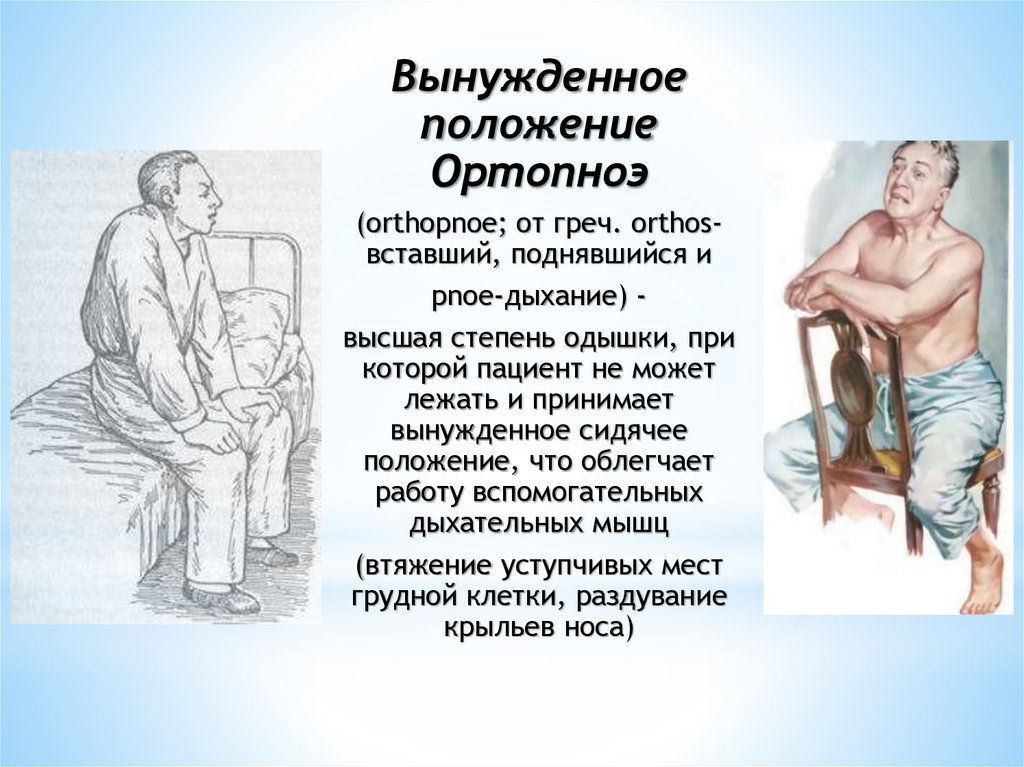
7.
Вынужденноеположение
Ортопноэ
(orthopnoe; от греч. orthosвставший, поднявшийся и
pnoe-дыхание) высшая степень одышки, при
которой пациент не может
лежать и принимает
вынужденное сидячее
положение, что облегчает
работу вспомогательных
дыхательных мышц
(втяжение уступчивых мест
грудной клетки, раздувание
крыльев носа)
8.
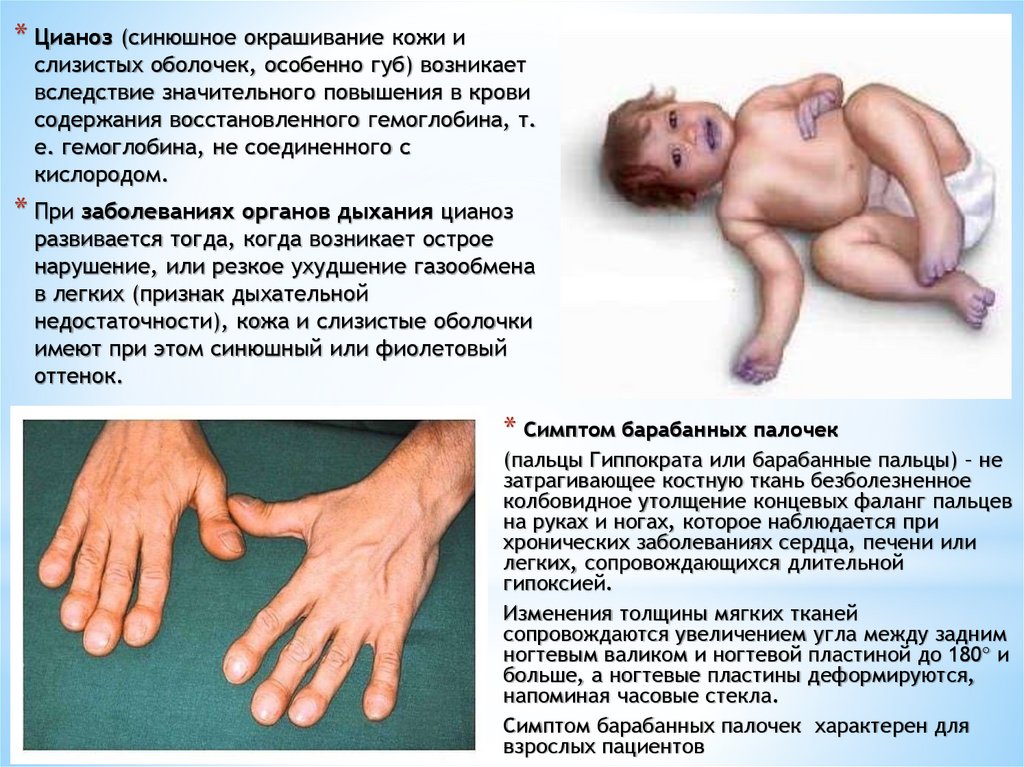
* Цианоз (синюшное окрашивание кожи ислизистых оболочек, особенно губ) возникает
вследствие значительного повышения в крови
содержания восстановленного гемоглобина, т.
е. гемоглобина, не соединенного с
кислородом.
* При заболеваниях органов дыхания цианоз
развивается тогда, когда возникает острое
нарушение, или резкое ухудшение газообмена
в легких (признак дыхательной
недостаточности), кожа и слизистые оболочки
имеют при этом синюшный или фиолетовый
оттенок.
* Симптом барабанных палочек
(пальцы Гиппократа или барабанные пальцы) – не
затрагивающее костную ткань безболезненное
колбовидное утолщение концевых фаланг пальцев
на руках и ногах, которое наблюдается при
хронических заболеваниях сердца, печени или
легких, сопровождающихся длительной
гипоксией.
Изменения толщины мягких тканей
сопровождаются увеличением угла между задним
ногтевым валиком и ногтевой пластиной до 180° и
больше, а ногтевые пластины деформируются,
напоминая часовые стекла.
Симптом барабанных палочек характерен для
взрослых пациентов
9.
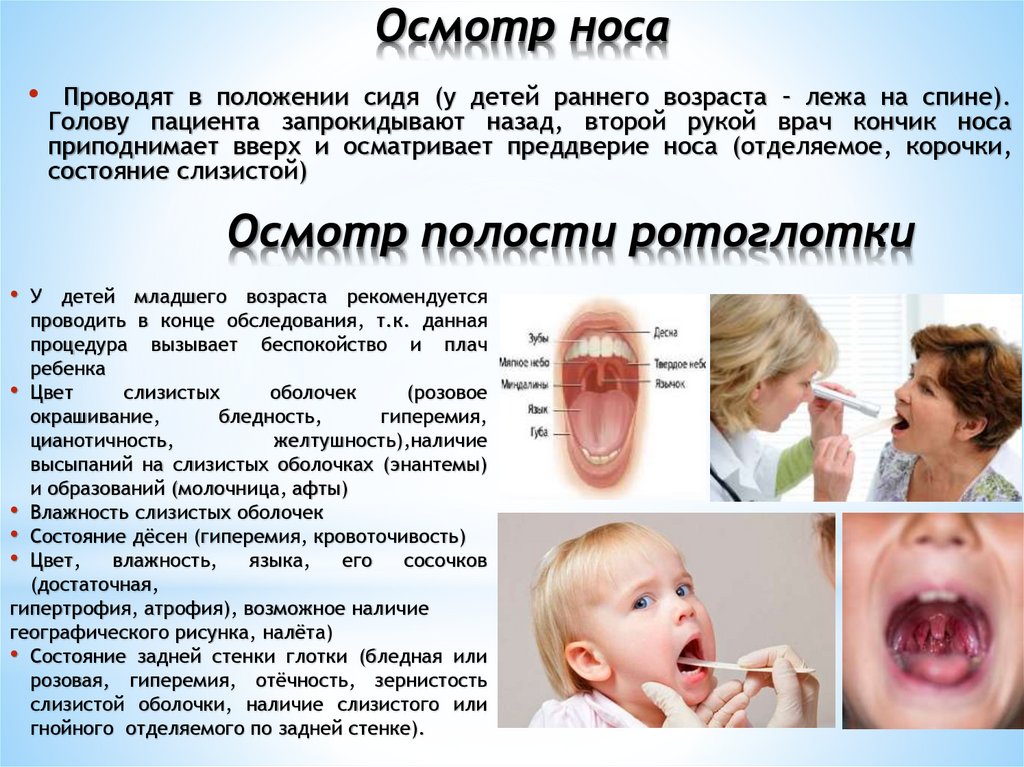
Осмотр носаПроводят в положении сидя (у детей раннего возраста – лежа на спине).
Голову пациента запрокидывают назад, второй рукой врач кончик носа
приподнимает вверх и осматривает преддверие носа (отделяемое, корочки,
состояние слизистой)
Осмотр полости ротоглотки
У детей младшего возраста рекомендуется
проводить в конце обследования, т.к. данная
процедура вызывает беспокойство и плач
ребенка
• Цвет
слизистых
оболочек
(розовое
окрашивание,
бледность,
гиперемия,
цианотичность,
желтушность),наличие
высыпаний на слизистых оболочках (энантемы)
и образований (молочница, афты)
• Влажность слизистых оболочек
• Состояние дёсен (гиперемия, кровоточивость)
• Цвет, влажность, языка, его сосочков
(достаточная,
гипертрофия, атрофия), возможное наличие
географического рисунка, налёта)
• Состояние задней стенки глотки (бледная или
розовая, гиперемия, отёчность, зернистость
слизистой оболочки, наличие слизистого или
гнойного отделяемого по задней стенке).
10.
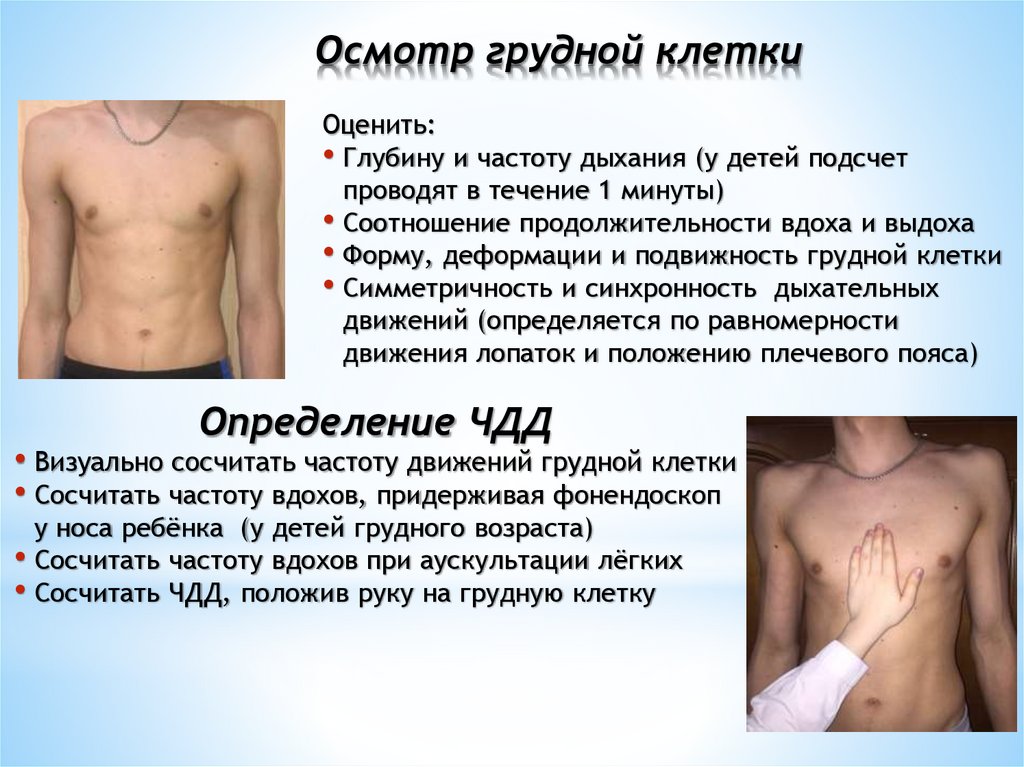
Осмотр грудной клеткиОценить:
• Глубину и частоту дыхания (у детей подсчет
проводят в течение 1 минуты)
• Соотношение продолжительности вдоха и выдоха
• Форму, деформации и подвижность грудной клетки
• Симметричность и синхронность дыхательных
движений (определяется по равномерности
движения лопаток и положению плечевого пояса)
Определение ЧДД
• Визуально сосчитать частоту движений грудной клетки
• Сосчитать частоту вдохов, придерживая фонендоскоп
у носа ребёнка (у детей грудного возраста)
Сосчитать частоту вдохов при аускультации лёгких
Сосчитать ЧДД, положив руку на грудную клетку
11.
У здоровых детей ЧДД составляет:У новорождённого- 40-60 в мин
Ребёнка 1-го года жизни- 30-35 в мин
У детей от 1 года до 3 лет- 25-30 в мин
У детей 4-6 лет- 20-25 в мин
У детей 7-15 -18-20 в мин
Старше 15 лет, взрослые – 16-18 в мин
Допустимые колебания ЧДД ± не более 10%
на первом году 1:2,5-3;
старше года 1:3,5-4;
у взрослых - 1:4
Изменение частоты и глубины дыхания
Тахипноэ - учащённое дыхание без его углубления
Брадипноэ - редкое дыхание
Апноэ- временная остановка дыхания
Гиперпноэ - глубокое и/или частое дыхание, приводит к сниженному содержанию в крови
углекислого газа и повышенному содержания кислорода
Оценка формы и подвижности грудной
клетки
У новорожденных форма приближается к цилиндрической, с возрастом
приобретает форму усеченного конуса и боковые размеры начинают
превалировать над передне-задним
Нормальные формы грудной клетки:
1.Нормостеническая форма- пропорциональное отношение переднезаднего и
поперечного размеров, надчревный угол, образуемый рёберными дугами, равен
90 градусам, рёбра имеют косое направление, над- и подключичные ямки
выражены умеренно, лопатки плотно прилежат к спине.
2.Астеническая форма- грудная клетка узкая, надчревный угол меньше 90
градусов, рёбра расположены более вертикально, лопатки имеют вид крыльев.
3.Гиперстеническая форма – грудная клетка более широкая, надчревный угол
больше 90 градусов, рёбра расположены горизонтально
Определение
эпигастрального
угла
12.
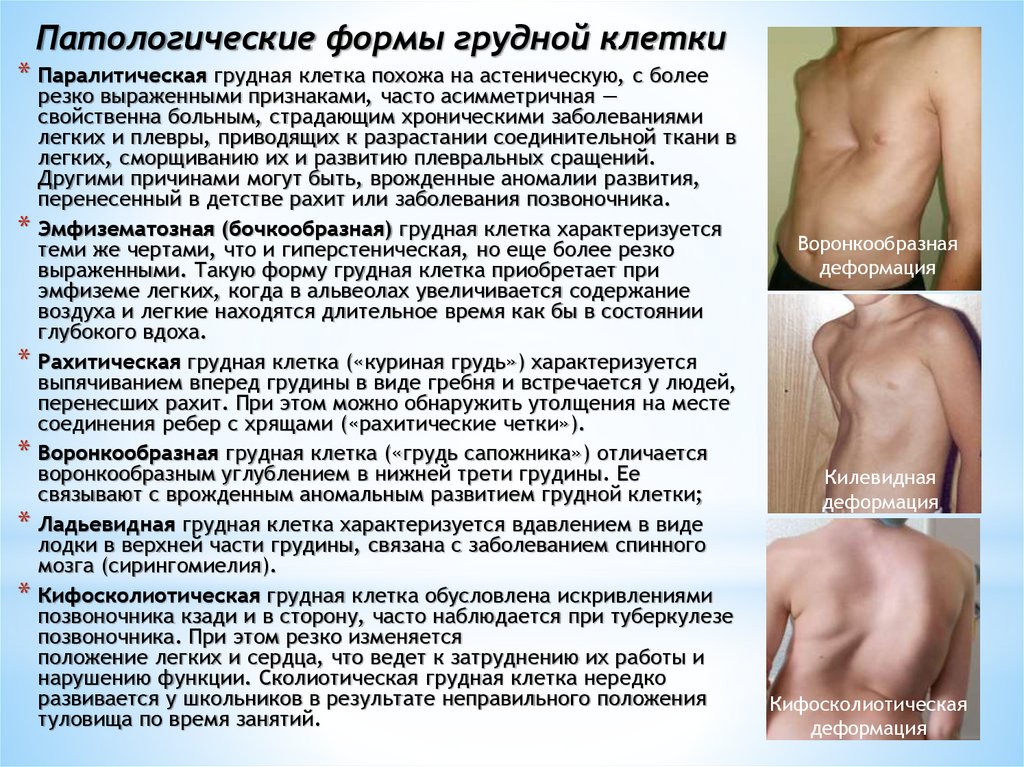
Патологические формы грудной клетки* Паралитическая грудная клетка похожа на астеническую, с более
*
*
*
*
*
резко выраженными признаками, часто асимметричная —
свойственна больным, страдающим хроническими заболеваниями
легких и плевры, приводящих к разрастании соединительной ткани в
легких, сморщиванию их и развитию плевральных сращений.
Другими причинами могут быть, врожденные аномалии развития,
перенесенный в детстве рахит или заболевания позвоночника.
Эмфизематозная (бочкообразная) грудная клетка характеризуется
теми же чертами, что и гиперстеническая, но еще более резко
выраженными. Такую форму грудная клетка приобретает при
эмфиземе легких, когда в альвеолах увеличивается содержание
воздуха и легкие находятся длительное время как бы в состоянии
глубокого вдоха.
Рахитическая грудная клетка («куриная грудь») характеризуется
выпячиванием вперед грудины в виде гребня и встречается у людей,
перенесших рахит. При этом можно обнаружить утолщения на месте
соединения ребер с хрящами («рахитические четки»).
Воронкообразная грудная клетка («грудь сапожника») отличается
воронкообразным углублением в нижней трети грудины. Ее
связывают с врожденным аномальным развитием грудной клетки;
Ладьевидная грудная клетка характеризуется вдавлением в виде
лодки в верхней части грудины, связана с заболеванием спинного
мозга (сирингомиелия).
Кифосколиотическая грудная клетка обусловлена искривлениями
позвоночника кзади и в сторону, часто наблюдается при туберкулезе
позвоночника. При этом резко изменяется
положение легких и сердца, что ведет к затруднению их работы и
нарушению функции. Сколиотическая грудная клетка нередко
развивается у школьников в результате неправильного положения
туловища по время занятий.
Воронкообразная
деформация
Килевидная
деформация
Кифосколиотическая
деформация
13.
Симметричность грудной клетки• Симметричная - в норме как на вдохе, так и на выдохе.
• Асимметрия формы (выбухания, втяжения)
- Выбухание одной половины грудной стенки со сглаженностью
межрёберных промежутков развивается при наличии жидкости
(плеврит, гидроторакс) или газа (пневмоторакс) в соответствующей
плевральной полости.
- Втяжение одной половины грудной клетки наблюдают при
распространённом спаечно-фиброзном процессе и развитии
обтурационного ателектаза (спадения) доли лёгкого вследствие
закупорки дренирующего эту долю бронха (эндобронхиальная опухоль,
сдавление извне, инородное тело в просвете бронха, пульмонэктомия).
В этих случаях половина грудной клетки, соответствующая
деформации, обычно отстаёт при дыхании или не участвует в акте
дыхания вообще.
• Асимметрия движения отдельных её участков. Причиной деформации
грудной клетки могут быть заболевания легких, плевры, сердца и
сосудов.
14.
ПальпацияНеобходимо положить ладонь на грудную стенку и аккуратно,
незначительно нажимая кончиками пальцев на кожу, передвигать
руку по всей поверхности. Затем 2-3 пальцами проводят более
сильное надавливание поочерёдно по рёбрам и межрёберным
промежуткам, у позвоночника и грудины с обеих сторон, определяют:
• Болезненность (при плеврите, миозите, невралгии, пневмонии)
• Голосовое дрожание
• Резистентность грудной клетки
• Боль, отёк и выпячивание межрёберных промежутков
• Симптом Филатова
Методом пальпации оценивается состояние мягких тканей грудной
клетки (в симметричных участках под ключицами и ниже углов
лопаток оценивается толщина кожной складки): отек (при плеврите),
крепитация (при подкожной эмфиземе)
15.
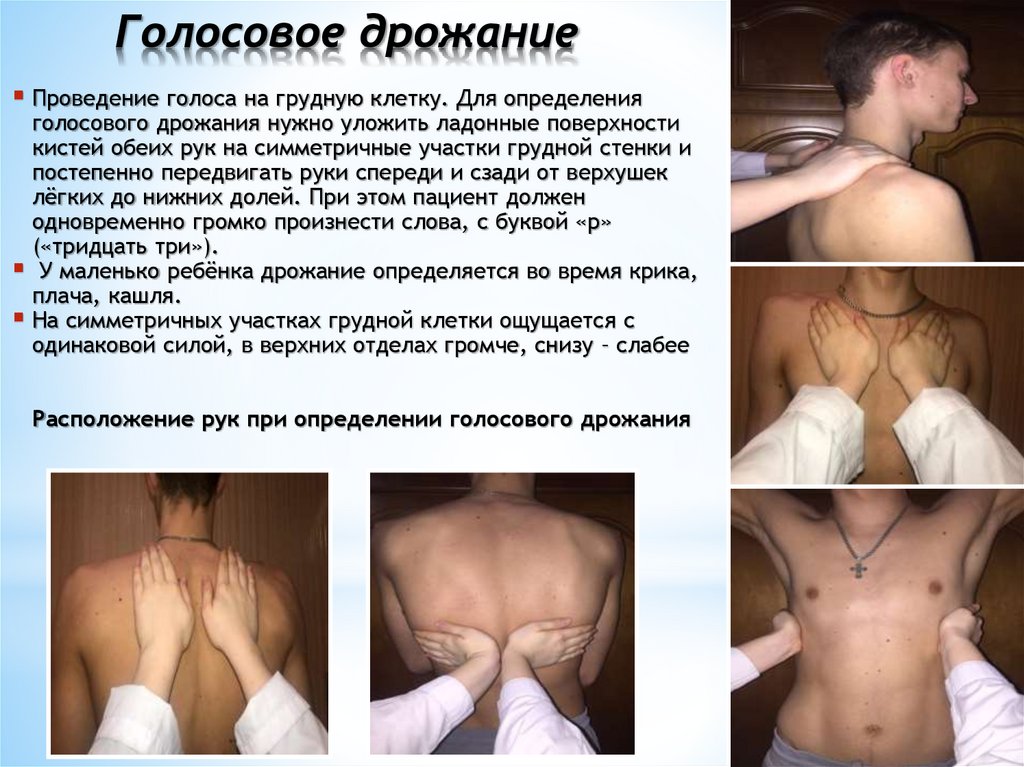
Голосовое дрожаниеПроведение голоса на грудную клетку. Для определения
голосового дрожания нужно уложить ладонные поверхности
кистей обеих рук на симметричные участки грудной стенки и
постепенно передвигать руки спереди и сзади от верхушек
лёгких до нижних долей. При этом пациент должен
одновременно громко произнести слова, с буквой «р»
(«тридцать три»).
У маленько ребёнка дрожание определяется во время крика,
плача, кашля.
На симметричных участках грудной клетки ощущается с
одинаковой силой, в верхних отделах громче, снизу – слабее
Расположение рук при определении голосового дрожания
16.
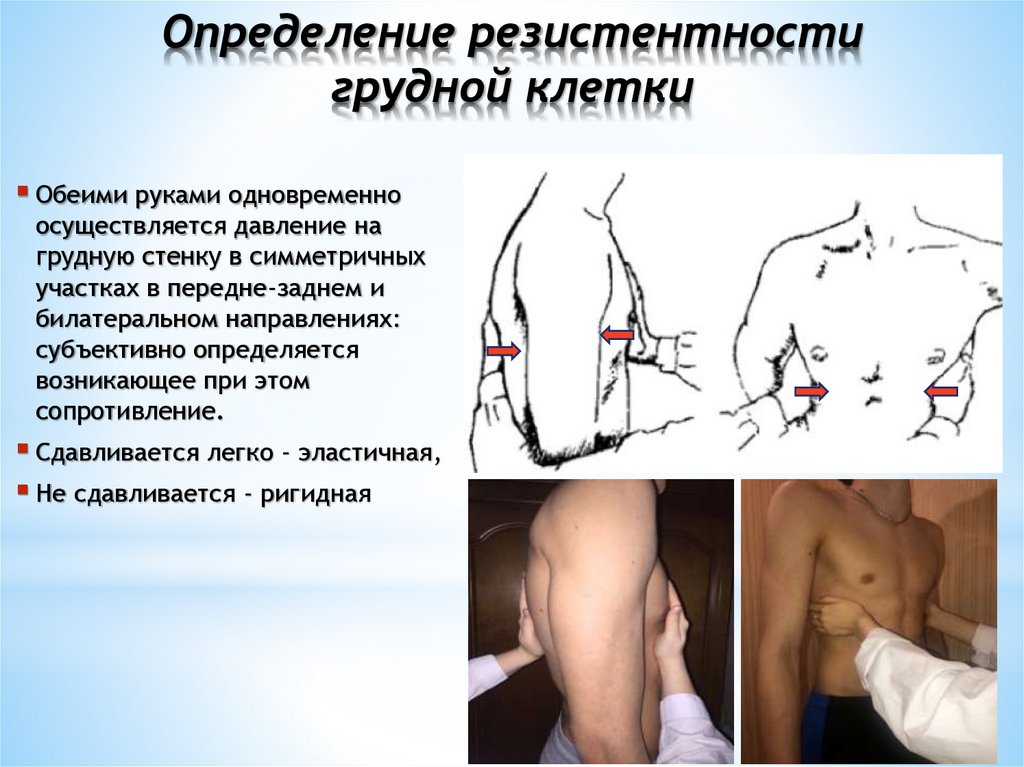
Определение резистентностигрудной клетки
Обеими руками одновременно
осуществляется давление на
грудную стенку в симметричных
участках в передне-заднем и
билатеральном направлениях:
субъективно определяется
возникающее при этом
сопротивление.
Сдавливается легко - эластичная,
Не сдавливается - ригидная
17.
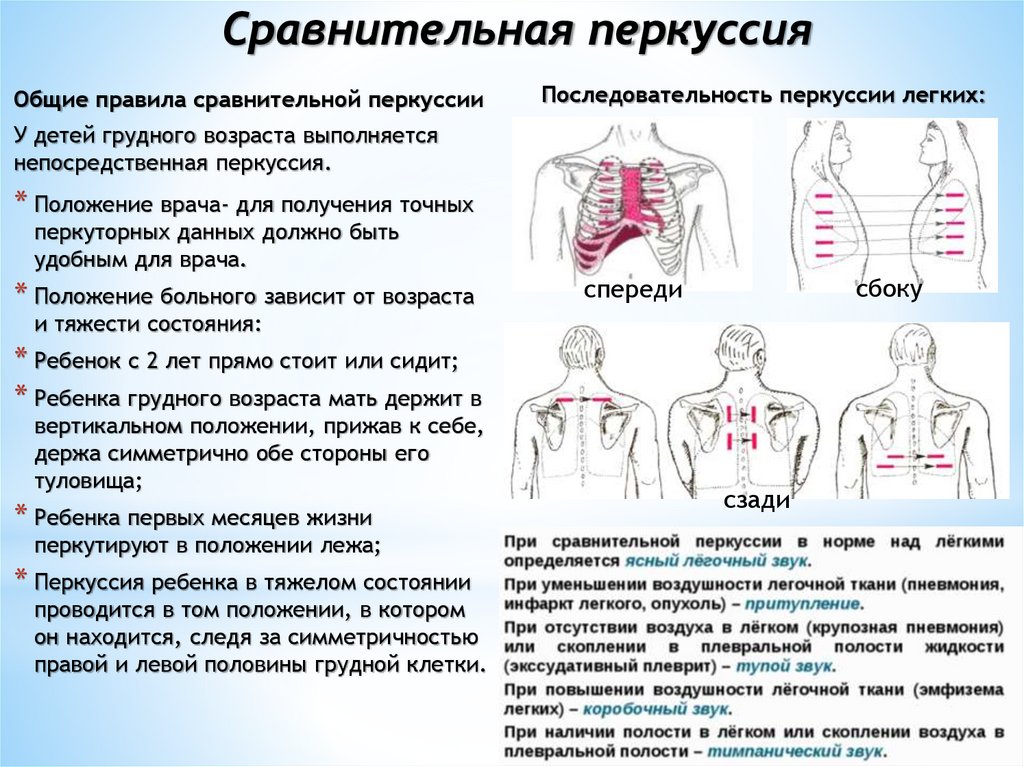
Сравнительная перкуссияОбщие правила сравнительной перкуссии
Последовательность перкуссии легких:
У детей грудного возраста выполняется
непосредственная перкуссия.
* Положение врача- для получения точных
перкуторных данных должно быть
удобным для врача.
* Положение больного зависит от возраста
сбоку
спереди
и тяжести состояния:
* Ребенок с 2 лет прямо стоит или сидит;
* Ребенка грудного возраста мать держит в
вертикальном положении, прижав к себе,
держа симметрично обе стороны его
туловища;
* Ребенка первых месяцев жизни
перкутируют в положении лежа;
* Перкуссия ребенка в тяжелом состоянии
проводится в том положении, в котором
он находится, следя за симметричностью
правой и левой половины грудной клетки.
сзади
18.
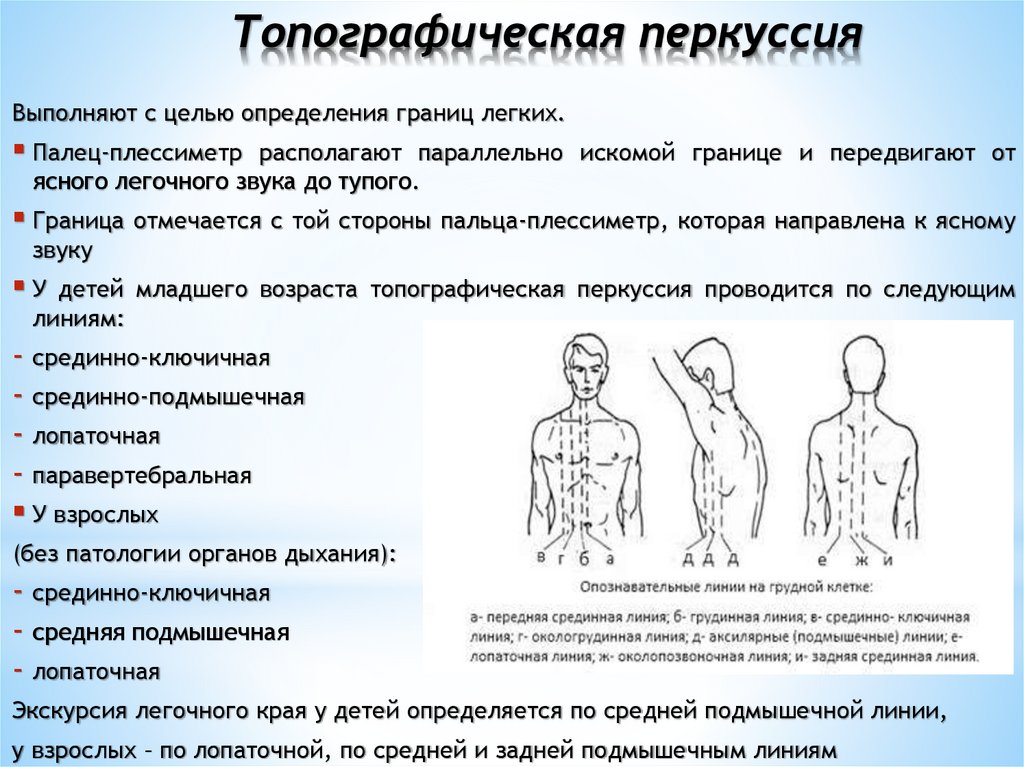
Топографическая перкуссияВыполняют с целью определения границ легких.
Палец-плессиметр
располагают параллельно искомой границе и передвигают от
ясного легочного звука до тупого.
Граница отмечается с той стороны пальца-плессиметр, которая направлена к ясному
звуку
У
детей младшего возраста топографическая перкуссия проводится по следующим
линиям:
- срединно-ключичная
- срединно-подмышечная
- лопаточная
- паравертебральная
У взрослых
(без патологии органов дыхания):
- срединно-ключичная
- средняя подмышечная
- лопаточная
Экскурсия легочного края у детей определяется по средней подмышечной линии,
у взрослых – по лопаточной, по средней и задней подмышечным линиям
19.
Нижние границы лёгких у детейшкольного возраста
Нижние границы легких у детей дошкольного
возраста определяются на одно ребро выше.
В школьном возрасте исследуются по всем
линиям, как у взрослых.
Высота стояния верхушек
легких
У детей до 7 лет не определяется, т .к.
верхушки не выходят за ключицы из-за
высокого стояния верхней апертуры грудной
клетки и относительно короткой шеи.
У здоровых лиц высота стояния верхушек
лёгких над ключицами с обеих сторон равна
3-4 см.
Высота стояния верхушек лёгких сзади
находится на уровне остистого отростка 7-го
шейного позвонка
Определение ширины полей Кренига
У детей до 7 лет не определяется
Палец-плессиметр ставят на середину трапециевидной мышцы
перпендикулярно к ее
переднему краю
Перкутируют сначала медиально к шее до притупления звука, отмечают точку
Затем от первоначального положения перкутируют латерально к плечу, отмечают
точку притупления.
Измеряют полученное расстояние между точками
В норме ширина полей Кренига равна- 3-5 см.
20.
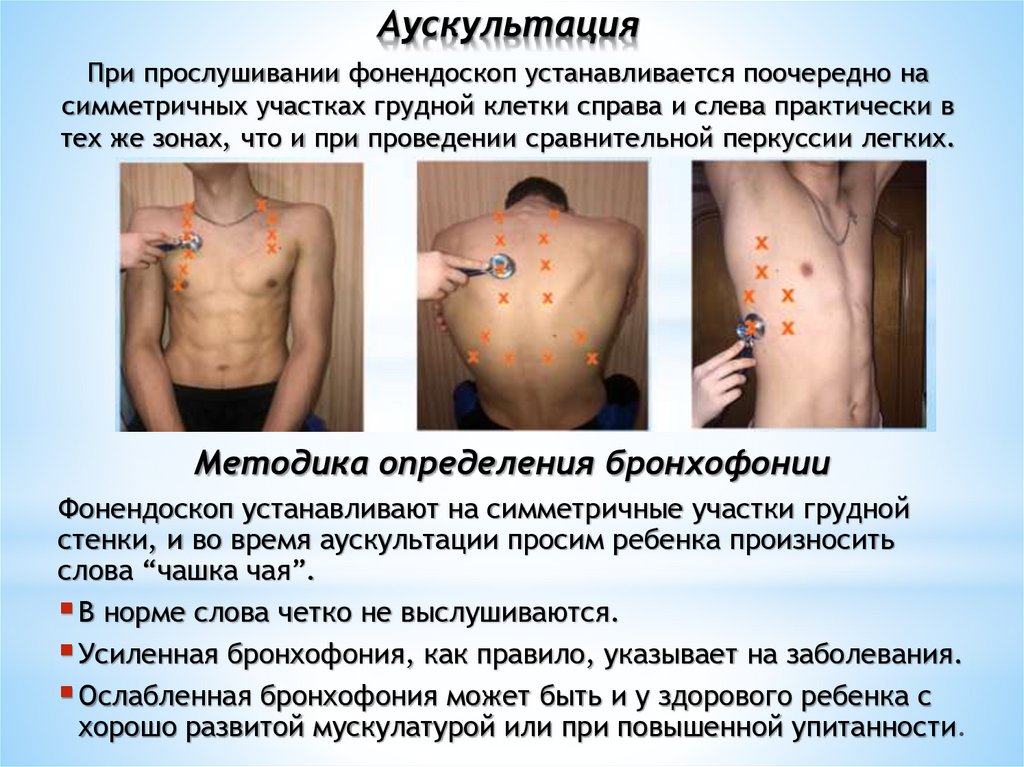
АускультацияПри прослушивании фонендоскоп устанавливается поочередно на
симметричных участках грудной клетки справа и слева практически в
тех же зонах, что и при проведении сравнительной перкуссии легких.
Методика определения бронхофонии
Фонендоскоп устанавливают на симметричные участки грудной
стенки, и во время аускультации просим ребенка произносить
слова “чашка чая”.
В норме слова четко не выслушиваются.
Усиленная бронхофония, как правило, указывает на заболевания.
Ослабленная бронхофония может быть и у здорового ребенка с
хорошо развитой мускулатурой или при повышенной упитанности.
21.
Функциональные методы исследования:Спирометрия - метод определения жизненной емкости легких.
Для этой цели применяют спирометр Гетчинсона или
портативный спирометр.
Спирография - метод графической регистрации дыхательных
движений, отражающий изменения легочных объемов.
Оценивают ряд показателей: ЧДД, ДО, МОД, ЖЕЛ, ФЖЕЛ, МВЛ,
индекс Тиффно, резерв дыхания.
Импульсивная осциллометрия при спокойном дыхании –
широко используется в педиатрической практике для
мониторирования функции внешнего дыхания
Пневмотахометрия - простой и доступный метод исследования
бронхиальной проходимости.
С его помощью определяют пиковые скорости движения
воздуха на вдохе и выдохе. Его не проводят детям меньше 5-6
лет, так как исследование требует активное участие пациента.
Риноманометрия - метод для измерения назального
воздушного потока и разницы давлений между хоаной и
наружным носовым ходом
22.
Пикфлоуметрия – простой способ диагностикистепени обструкции дыхательных путей с помощью
пикфлуометра. Определяется
пиковая скорость выдоха
два раза в день. В норме
вариабельность между ними
составляет не более 20%,
а так же не более 20% должна
быть разница между утренним
и вечерним показателем.
Не проводят детям младше 5-6 лет, так как
исследование требует активное участие пациента.
Компьютерная бронхофонография
респираторного цикла - неинвазивный
метод оценки функции внешнего дыхания с
анализом временных и частотных
характеристик дыхательных шумов,
возникающих при изменении диаметра
воздуховодных путей бронхов за счет
увеличения ригидности стенок бронхов или за
счет уменьшения внутреннего диаметра
бронхов
Можно проводить у детей раннего возраста.
23.
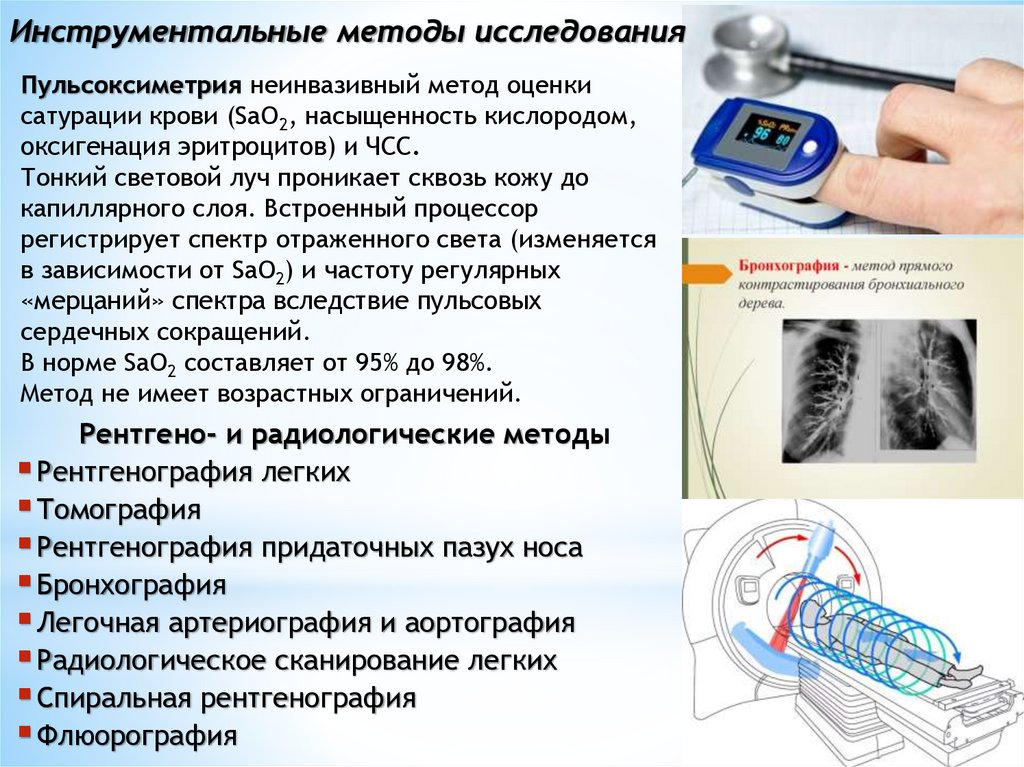
Инструментальные методы исследованияПульсоксиметрия неинвазивный метод оценки
сатурации крови (SaO2, насыщенность кислородом,
оксигенация эритроцитов) и ЧСС.
Тонкий световой луч проникает сквозь кожу до
капиллярного слоя. Встроенный процессор
регистрирует спектр отраженного света (изменяется
в зависимости от SaO2) и частоту регулярных
«мерцаний» спектра вследствие пульсовых
сердечных сокращений.
В норме SaO2 составляет от 95% до 98%.
Метод не имеет возрастных ограничений.
Рентгено- и радиологические методы
Рентгенография легких
Томография
Рентгенография придаточных пазух носа
Бронхография
Легочная артериография и аортография
Радиологическое сканирование легких
Спиральная рентгенография
Флюорография
24.
Эндоскопические методыЛарингоскопия
Бронхоскопия
Аллергологические исследования (пробы):
Кожные (аппликационные, скарификационные),
внутрикожные
Провокационные пробы с аллергенами
Клинический анализ мокроты
Количество, цвет, запах, характер(серозная,
гнойная, кровянистая), консистенция, микроскопия
(эпителий плоский и цилиндрический, лейкоциты,
эозинофилы, эритроциты, атипичные клетки,
волокна эластические и коралловидные, спирали
Куршмана, кристаллы Шарко-Лейдена, флора).
Микробиологические методы
Исследуют мазки из носо- и ротоглотки,
бронхиальный секрет, мокроту. Тест на
антибиотикочувствительность
Дополнительные специальные исследования
Кал на трипсин, хлориды пота (для исключения
муковисцидоза)
Анализ плевральной жидкости
25.
Чек-лист аккредитационного экзамена станции«Физикальное обследование пациента
(определение состояния дыхательной системы)», https://fmza.ru/
Болезни органов дыхания – наиболее
частая патология у детей.
В структуре причин обращения к
участковому педиатру острые
респираторные заболевания
составляю более 60%.
Определение состояния дыхательной
системы включено в перечень
обязательных практических навыков,
оцениваемых на втором этапе
первичной аккредитации
специалистов с высшим образованием
по специальности «Педиатрия»
Список литературы
Пропедевтика детских болезней: учебник/под ред. Р.Р.Кильдияровой, В.И.Макаровой.- М.:ГЭОТАР- Медиа,2012.-680 с.: ил.
Пропедевтика внутренних болезней : учебник.- 2-е изд., доп. и перераб. / Н.А. Мухин, В. С. Моисеев. – М. : ГЭОТАРМедиа, 2017. -848 с. : ил.
Болезни органов дыхания у детей. Под ред. Таточенко В.К. -7-е изд., переработанное и дополненное, 2019.-300 с.
Хронические заболевания легких у детей. Под ред. Н.Н. Розиновой и Ю.Л. Мизерницкого.- М.,Практика,2011.-224 с.,66 ил.













 Медицина
Медицина