Похожие презентации:
Танатологія
1. Танатологія
«Жити треба так, щобтебе не вскривали
паталогоанатоми й
судово-медичні
експерти»
2.
Обов'язковий патологоанатомічний розтин проводиться у наступних випадках ненасильницької смерті1) у разі невідомого клінічного діагнозу та/або нез'ясованої причини смерті пацієнта з обов'язковим виключенням
насильницької смерті;
2) у разі інфекційної патології або підозрі на інфекційне захворювання;
3) у разі наданні померлому пацієнту медичної допомоги у стаціонарних умовах менше однієї доби;
4) під час та у зв'язку з проведенням діагностичних, інструментальних, анестезіологічних, терапевтичних заходів та
вакцинації;
5) під час або після хірургічного втручання;
6) під час або після переливання крові;
7) у разі підозрі на передозування або індивідуальну непереносимість медичних препаратів;
8) у разі онкологічних захворюваннях за відсутності прижиттєвої патоморфологічної верифікації пухлини та
невстановленої локалізації первинного пухлинного вогнища;
9) у разі гострої хірургічної патології, незалежно від того, чи проводилося оперативне втручання;
10) у разі смерті пацієнта від захворювань, пов'язаних із дією шкідливих професійних факторів;
11) у разі захворювання, пов'язаного з наслідками екологічних катастроф;
12) у разі смерті жінки під час вагітності, пологів й у післяпологовому періоді;
13) за наявності письмової заяви близьких родичів або законних представників померлого про необхідність
проведення патологоанатомічного розтину;
14) у разі необхідності дослідження трупів мертвонароджених та померлих новонароджених.
3.
Ніж ампутаційний великий (1) використовують при розрізанні печінки, нирок, легень, інших органів, зокрема головного мозку, проте до складусекційного набору входить і спеціальний мозковий ніж (9). Ніж малий ампутаційний (5) застосовують при розрізанні шкіри, при витяганні язика
(розтині діафрагми порожнини рота). Ножі реберні хрящові (4) служать для розтину хрящових частин ребер і перетину I ребра. Для тонкої
препаровки служать черевцеві великі скальпелі (19). Пилою анатомічною (медичною) листовою (11,12) користуються для розпилу кісток,
зокрема хребта і черепа. Дослідження кісткового скелету, розтин порожнин черепа, хребетного каналу проводять з використанням молотка
анатомічного з гачком (8), долота медичного з гранованою ручкою (20), кісткових щипців-кусачків різних типів (25). До складу набору входять
також зонди (21-24), зокрема секційний з діленнями, хірургічні желобуватий і пуговчатий. Тупу браншу з гачком анатомічних кишкових ножиць
(17,18) використовують при розтині стравоходу, шлунку, тонкої і товстої кишок. Крім того, в секційний інструментарій входять інші види ножиць
(13-16), які застосовуються при розтині як порожнинних органів і судин, так і різних проток і каналів. У складі набору - пінцети зубчато-лапчасті і
анатомічні, гачки тризубчасті для розведення рани, ложка вимірювальна для рідини об'ємом 100 мл, лінійка металева завдовжки 30-35 см,
рукавички гумові анатомічні - 2 пари.
4.
Основні етапи патологоанатомічного розтину1) зовнішній огляд тіла;
2) розтин та дослідження 3-х порожнин тіла (порожнина черепа, грудна та черевна порожнини);
3) видалення комплексу органів шляхом повної евісцерації за Шором;
4) макроскопічне дослідження органів і тканин;
5) забір біологічного матеріалу для гістологічного та інших додаткових досліджень;
6) гістологічна лабораторна обробка секційного матеріалу;
7) мікроскопічне дослідження секційного матеріалу.
5.
6.
Патологоанатомічний діагноз:Основне захворювання.
Ускладнення основного захворювання.
Супутня патологія.
«Лікарське свідоцтво про смерть»:
І а) безпосередня причина смерті;
б) умови, що призвели до безпосередньої причини
смерті;
в) основне захворювання або травма.
ІІ Супутня патологія.
7.
ДІАГНОЗ (лат. diagnosis – розпізнавання) –медичний висновок про патологічний стан здоров’я обстежуваного, про наявне захворювання (травму) чи про
причину смерті, виражений у термінах, передбачених міжнародною класифікацією хвороб та причин смерті (МКХ10). Сформульований діагноз є обґрунтуванням до вибору методів лікування хворого і проведення профілактичних
заходів.
Види діагнозів:
1) клінічний;
2) епідеміологічний;
3) патологоанатомічний (посмертний);
4) судово-медичний (посмертний).
Діагнози за засобом встановлення:
1) прямий діагноз установлений за типовою сукупністю ознак, що базується на наявності достовірних критеріїв того чи
іншого захворювання;
2) диференційний діагноз ґрунтується на пошуках розбіжностей між цим випадком і всіма можливими подібними
випадками.
Діагнози за термінами встановлення:
1) ранній (доклінічний);
2) запізнілий;
3) пізній.
Діагнози за ступенем доведеності:
1) обґрунтований (остаточний) діагноз;
2) гіпотетичний, можливий діагноз (попередній).
8.
Діагноз має бути:• нозологічним – містити назву певного захворювання згідно з
номенклатурою МКХ-10;
• етіологічним – відображати конкретну причину розвитку цієї нозологічної
форми;
• патогенетичним – відображати особливості патогенезу цього
захворювання та його ускладнень;
• морфологічним – відображати морфологічну сутність і органну
локалізацію основних патологічних процесів, особливості перебігу
захворювання, поширеність ураження, за наявності – патогістологічну
характеристику процесу;
• функціональним – відображати ступінь порушення функції ураженої
системи, яка досить часто пов’язана з кількісною характеристикою
функціональної недостатності.
9.
Структурні складові діагнозу• Основне захворювання – захворювання (травма), яке саме
пособі або через свої ускладнення привели хворого за медичною
допомогою, є причиною госпіталізації, обстеження та лікування,
втрати працездатності або причиною смерті.
• Ускладнення основного захворювання – це патологічні
процеси і стани, що патогенетично пов’язані з основним
захворюванням, обтяжують його перебіг і наслідки.
• Супутні захворювання – наявні захворювання, не
пов’язані з основним захворюванням і причиною смерті
етіологічно, патогенетично, які мають іншу номенклатурну
рубрифікацію.
10.
Розбіжність заключного клінічного та патологоанатомічного діагнозів констатується лікаремпатологоанатомом у наступних випадках смерті1) хибно встановлена нозологічна форма хвороби;
2) хибно встановлений характер патологічного процесу;
3) хибно вказана локалізація патологічного процесу або в заключному клінічному діагнозі відсутня точна
локалізація патологічного процесу;
4) хибно встановлені або відсутні дані про етіологію основної хвороби;
5) замість основної хвороби в заключному клінічному діагнозі вказаний лише клінічний симптом чи синдром;
6) не діагностовано одне з конкуруючих чи поєднаних хвороб у рубриці основної хвороби;
7) не діагностовано фонову хворобу, що мала істотне значення у танатогенезі, та смертельну вторинну хворобу
у пацієнтів із ВІЛ-інфекцією;
8) не діагностовано смертельне ускладнення основної хвороби;
9) гіпердіагностика конкуруючих і поєднаних хвороб у структурі основної хвороби;
10) хибне формулювання заключного клінічного діагнозу:
- порядок рубрик у заключному клінічному діагнозі порушений, відповідно проведено хибне кодування основної
хвороби;
- нозологічні одиниці й патологічні процеси у заключному клінічному діагнозі не інформативні;
- основну хворобу сформульовано у заключному клінічному діагнозі з використанням термінів, що не
використовується у Міжнародній класифікації та номенклатурі хвороб.
11.
Та́натос,також Та́нат, Фанат (грец.Θάνατος - смерть) - бог, уособлення
смерті, син Нікс (Ночі), брат-близнюк
бога сну Гіпноса. Юнак із чорними Серед братів і сестер Танатоса були:
Герас (старість),
Ойзіс (страждання),
смолоскипом у руці (тримає він його в
Морос (загибель),
руках догори дном), що символізує
Апат (обман),
погашене життя.
Момус (провина),
Еріс (війна),
Немезида (відплата)
ахерусь човняр Харон.
Танатос уособлює, виключно, мирну
смерть, тоді як кровожерливий Керес втілював насильницьку.
Але у деяких міфах Танатоса іноді можна було перехитрити, що
двічі вдавалося лукавому царю Сізіфу з Коринфа. Коли настав
час Сізіфу померти, Зевс наказав Танатосу закувати Сізіфа в
ланцюг у Тартарі. Сізіф обманув смерть, закувавши Танатоса у
його ж власні кайдани, і тим самим запобіг загибелі будь-якого
смертного, поки Танатос був закутий.
крилами, мечем за поясом, та погаслим
12.
Ілля Ілліч Мечников(15 травня 1845 року с. Іванівка Куп’янського повіту, Харківської
губернії (нині – Дворічанський район Харківської області)).
Науковець, зоолог, біолог, бактеріолог, фізіолог і
патолог, один із основоположників порівняльної
патології запалення, еволюційної ембріології та
вітчизняної мікробіології, імунології, творець вчення
про фагоцитоз і теорії імунітету, засновник наукової
геронтології, творець наукової школи.
Велике значення мають його роботи з проблеми
старіння, присвячені збільшенню тривалості життя
людини.
І.І. Мечников є лауреатом Нобелівської премії з
фізіології і медицини (1908).
І.І. Мечников у 1903 році
дав науці про смерть її сучасну назву –
«Танатологія»
13. Термінальний стан
14.
Термінальний стан –це кінцевий стадійний стан згасання функцій органів й
тканин, що передує клінічній та біологічній смертям
(шок ІІI-IV ступенів, кома, колапс).
Особливістю його є швидко наростаюча циркуляторна
гіпоксія з розвитком ацидозу.
Клінічні симптоми термінальних станів
складаються із симптомів прогресуючого порушення
кровообігу, дихання та наростаючих неврологічних
розладів.
15.
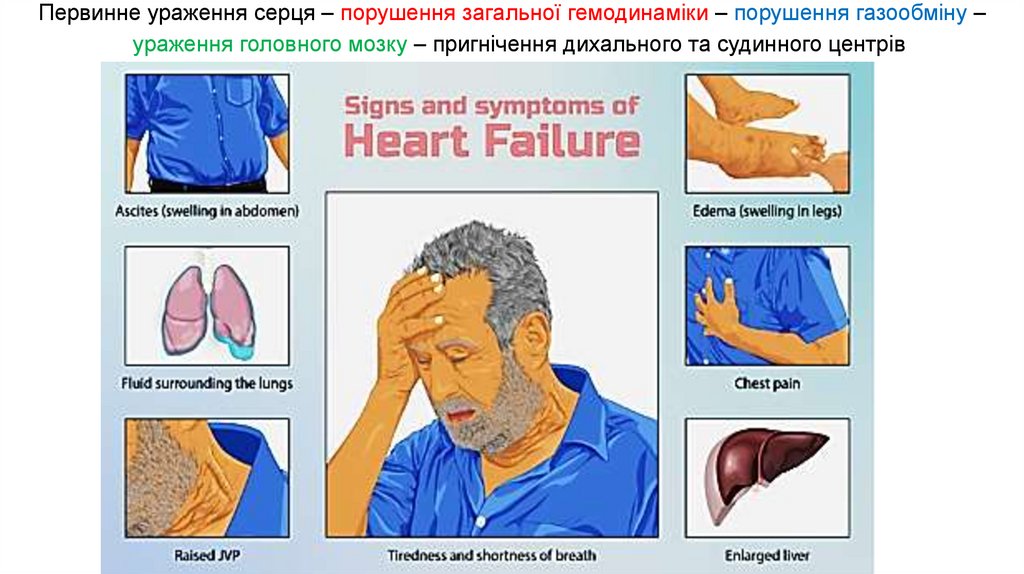
Патофізіологічна характеристика термінального стану:• первинне ураження серця – порушення загальної гемодинаміки – порушення
газообміну – ураження головного мозку – пригнічення дихального та судинного
центрів;
• циркуляторна гіпоксія;
• пригнічення окислювального метаболізму;
• посилення гліколізу з наступним його гальмуванням;
• розвиток ацидозу в тканині головного мозку;
• накопичення: аміаку, ненасичених жирних кислот, лізосомальних ферментів;
• збільшення лактату в крові;
• розвиток ендогенної інтоксикації;
• збільшення внутрішньоклітинної осмолярності за рахунок ацидозу;
• внутрішньоклітинний набряк;
• набряк головного мозку.
16.
Патоморфологічна характеристика термінального стану:• серцево-легенева недостатність;
• циркуляторна гіпоксія;
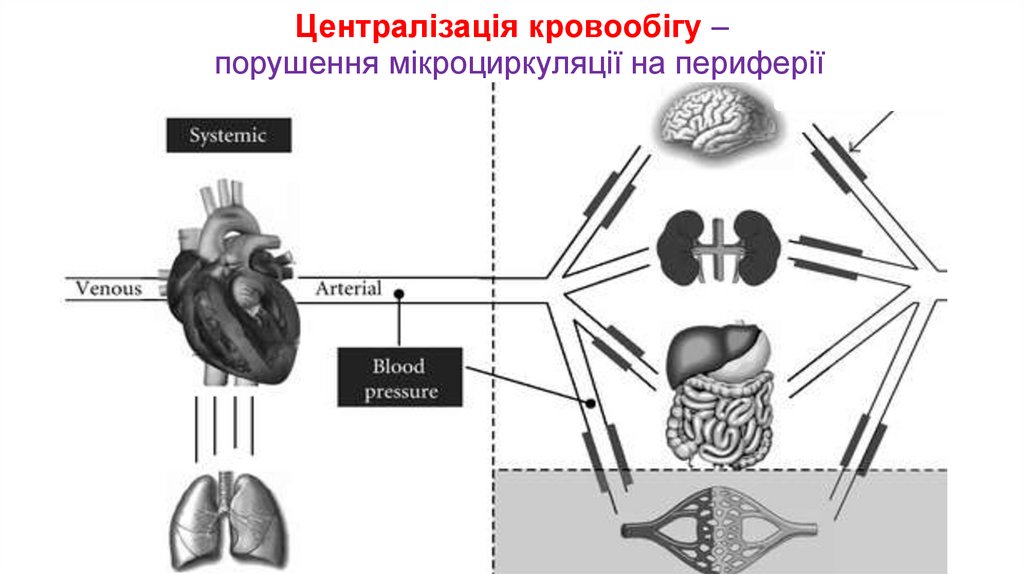
• централізація кровообігу;
• порушення мікроциркуляції на периферії;
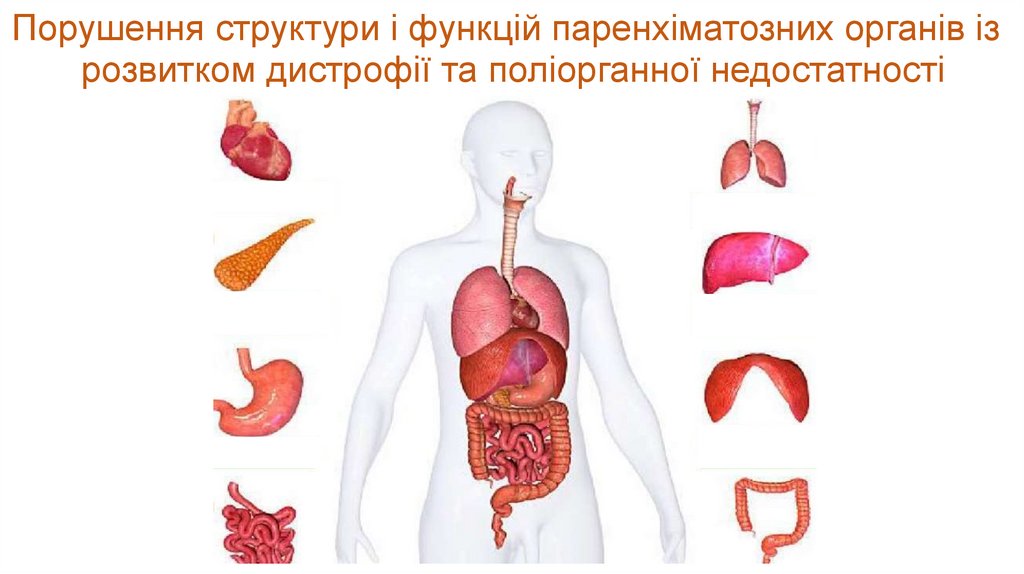
• порушення структури і функцій паренхіматозних органів (органна недостатність);
• перехід енергетичного обміну речовин у центральній нервовій системі і в
паренхіматозних органах на анаеробний гліколіз;
• накопичення молочної кислоти в м'язах і внутрішніх органах;
• наростання ацидозу в усіх тканинах і органах;
• розвиток парезів і паралічів судин мікроциркуляторного русла;
• підвищення судинної проникності, згущення крові, стази, крововиливи, тромби;
• параліч периферійних судин;
• пригнічення скорочувальної функції міокарда;
• зупинка дихання;
• зупинка серця.
17. Первинне ураження серця – порушення загальної гемодинаміки – порушення газообміну – ураження головного мозку – пригнічення
дихального та судинного центрів18. Розвиток циркуляторної гіпоксії
19. Централізація кровообігу – порушення мікроциркуляції на периферії
20. Порушення структури і функцій паренхіматозних органів із розвитком дистрофії та поліорганної недостатності
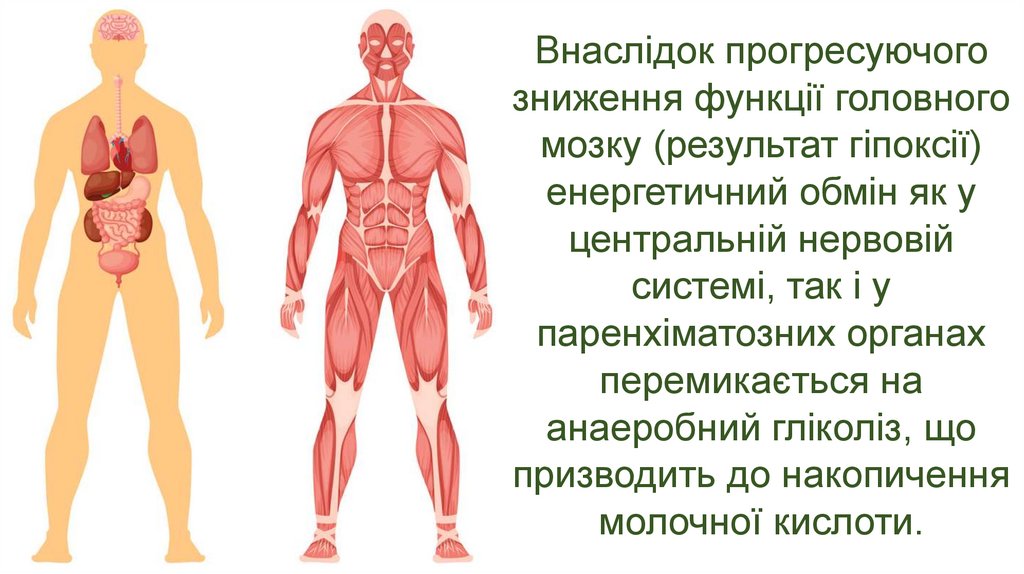
21. Внаслідок прогресуючого зниження функції головного мозку (результат гіпоксії) енергетичний обмін як у центральній нервовій
системі, так і упаренхіматозних органах
перемикається на
анаеробний гліколіз, що
призводить до накопичення
молочної кислоти.
22. Виражена гіпоксія призводить до наростання ацидозу (ендогенної інтоксикації), зміни внутрішньоклітинної осмолярності з
утворенням набряку мозку та вогнищевого некрозу.23.
Біологічно активні речовини, проникаючи у кров, викликаютьпарези і паралічі судин мікроциркуляції, підвищення
проникності судин і стази, точкові крововиливи, утворення
тромбів
24.
Внаслідок набряку головного мозку і вогнищевого некрозу розвиваютьсяпарези і паралічі дихального і серцевого центрів, що призводить до зупинки
дихання і серця
!!!Серце зупиняється через 30 хвилин після зупинки дихання!!!
25.
!!!У лікаря є 30 хвилин на реанімацію!!!Welcome to the realm of
Biological Death!)
26.
Етапи вмирання (ґенез смерті) клінічна симптоматика:Передагональний стан
• порушення функції корково-підкоркових й верхньо-стовбурових відділів
головного мозку;
• людина непритомна або у стані ейфорії;
• безупинне критичне зниження артеріального тиску (80-60 мм рт.ст.);
• тони серця послаблені (тахікардія переходить у тахіпноє, брадикардію,
брадіпноє);
• пульс на периферійних артеріях відсутній;
• дихання поверхневе, включаються допоміжні дихальні м'язи;
• короткочасне рефлекторне збудження;
• зниження рефлексів, адинамія;
• судоми (децеребраційна регідність й тонічні пароксизми);
• розслаблення сфінктерів;
• гіпоксична кома.
27.
Термінальна пауза (1-4 хв.)• зупинка регуляторної функції головного мозку;
• свідомість відсутня;
• дихання слабке, майже відсутнє;
• пульс різко уповільнений (брадікардія чергується з
асистолією);
• стовбурові рефлекси відсутні;
• зіниці розширені;
• реакція зіниць на світло відсутня.
28.
Агонія(гр. Аgonia – боротьба) (від 3 до 30 хв.)
• активація бульбарних центрів;
• короткочасне підвищення артеріального тиску;
• дихання термінальне (агональне) рідкі, короткі,
глибокі вдихи;
• пульс прискорений;
• свідомість відсутня, але на коротку мить може
повертатися (прояснення);
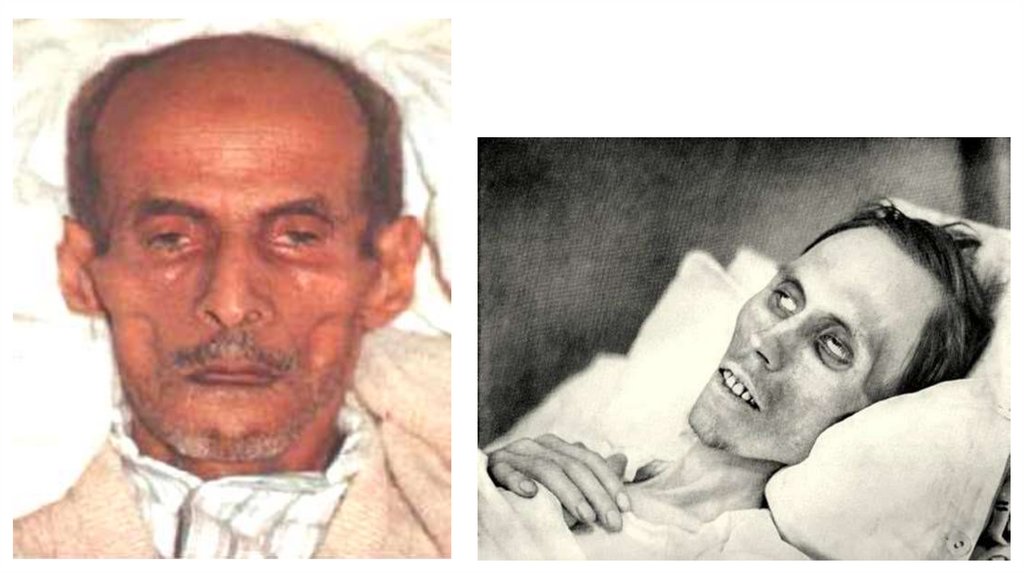
• обличчя Гіппократа;
• набряк легень.
29.
30.
Клінічна смерть (5-6 хв.)Перша фаза:
• повне пригнічення свідомості;
• повна відсутність рефлексів;
• зупинка дихання (неефективність);
• зупинка діяльності серця (неефективність);
• зовнішні прояви життя відсутні.
Друга фаза:
• через 2-2,5 хв. гинуть клітини кори головного мозку;
• через 10-15 хв. гинуть поодинокі клітини довгастого мозку;
• через 3 хв. «соціальна смерть».
31.
Біологічна смерть– це розвиток незворотних
змін у корі головного мозку,
повна зупинка дихання та
кровообігу.
32.
Медико-біологічна класифікація смертіІ. Категорія смерті:
1) природна (фізіологічна) – закономірне закінчення діяльності організму;
2) неприродна – кінець життя внаслідок хвороби або ушкодження.
ІІ. Рід смерті:
1) природна смерть:
а) від недостатності фізіологічних потенціалів плодів та новонароджених
б) від повного вичерпання фізіологічних потенціалів у глибокій старості.
2) неприродна смерть:
а) внаслідок хвороб;
б) внаслідок травм.
ІІІ. Вид смерті:
1) природна від недостатності фізіологічних потенціалів плодів та новонароджених:
а) недоношеність;
б) несумісні з життям вади розвитку;
2) неприродна внаслідок хвороб;
3) неприродна внаслідок травм: фізичних, термічних, хімічних факторів та отруєнь.
33.
Ознаки гострої (швидкої) смертіЗовнішні ознаки
виражений ціаноз обличчя;
екхімози у кон’юнктиви очей, пітехії у шкіру обличчя;
розслаблення всіх сфінктерів;
яскраві, синьо-фіолетові, великі за розмірами трупні
плями, що швидко утворюються (до 30 хвилин);
яскраво виражено трупне заклякання, що швидко
розвивається (у жувальних м'язах через 30 хвилин).
34.
Внутрішні ознаки гострої смертірідка, темно-червона кров;
пухкі кров'яні згустки у судинах й порожнинах серця;
рожево-червоний слиз у дихальних шляхах;
гостра емфізема й набряк легень;
переповнення кров'ю правої половини серця «асфіктичний тип серця»;
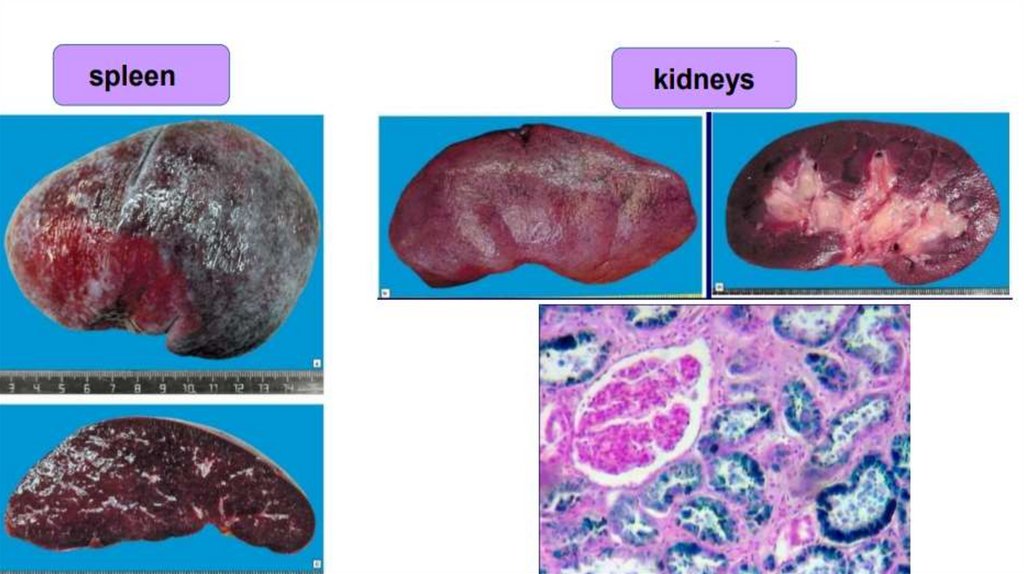
венозне повнокров'я внутрішніх органів;
набряк ложа жовчного міхура;
дрібнокрапкові крововиливи на поверхні серця під епікард, під плевру легень, а
іноді в інших органах й на шкірі (плями Тард′є);
переваскулярні крововиливи й перицелюлярний набряк у головному мозку;
провізорна (первинна на 98% складається з води) сеча у клубочках нирок;
розширення й заповнення рідиною перикапілярних просторів у печінці.
35.
36.
37.
38.
39. Гостра емфізема й набряк легень
40.
41.
42. Переваскулярні крововиливи й перицелюлярний набряк у головному мозку
43.
Ознаки агональної (повільної) смерті:Зовнішні:
• бліда шкіра;
• трупні плями слабо виражені, не мають чітких меж,
утворюються повільно (до 60 хвилин).
Внутрішні:
• у порожнинах серця та великих судинах виявляють
щільні червоні або жовто-білі згортки крові;
• недокрів'я внутрішніх органів.
44. Червоні та жовто-білі тромби в порожнині серця. Структурні компоненти тромбів.
45.
Дякуюза увагу!)







































 Медицина
Медицина








