Похожие презентации:
Принципы безопасности в экстренной анестезиологии
1. Принципы безопасности в экстренной анестезиологии
2. Стандарты безопасности (AANA 2002 г.)
1. Тщательное предоперационное обследование2. Получение информированного согласия
3. Планирование анестезии
4. Поддержание удовлетворительного
физиологического состояния под анестезией
5. Мониторинг
6. Точное ведение документации
7. Своевременная передача ответственности
8. Техническое состояние оборудования
9. Уважение и защита прав пациента
3. Особенности:
Фактор времени«Неподготовленность» больного:
1. Дефицит информации;
2. Внезапность развития осложнений;
3. Декомпенсация по органам и системам;
4. Проблема полного желудка.
Анестезия по реанимационному типу
Robert O., Feneck., Pre-anaesthetic preparation of the emergency patient
Baillière's Clinical Anaesthesiology, 1998
4. Предоперационная подготовка
Оценить рисктравма
непроходимость
Немедленная
операция?
кровотечение
шок
Задержка
для подготовки?
5. Предоперационная подготовка
Сбор анамнестических данных и осмотрОбъем минимально достаточного
лабораторно-инструментального
обследования
Оценка риска операции и анестезии
План начальной подготовки (быстрой)
План окончательной подготовки (при
наличии большего количества времени)
Подготовка/Проверка операционной
6. Сбор анамнестических данных
Как давно Вы ели или пили?Нет ли у Вас аллергии?
Принимаете ли Вы какие-то препараты, курите,
выпиваете, употребляете наркотики?
Были ли у Вас проблемы при предыдущих операциях?
Есть ли у Вас болезни сердца, легких, печени, почек?
Нет ли у Вас диабета?
Бывает ли изжога, судороги или обмороки?
Нет ли склонности к кровотечениям?
Беременность?
Инфекционные заболевания (ВИЧ/СПИД, гепатит,
малярия, туберкулез)
7. Осмотр
Скрининг функционального состояния основныхсистем организма
Степень выраженности основного патологического
процесса
Степень напряжения компенсаторных возможностей
Особое внимание признакам:
– трудной интубации
– дыхательной недостаточности
– сердечно-сосудистой патологии
План минимально достаточного обследования
8. Исследования
Лимит времениВозможности лаборатории
Наиболее ценны:
– рентгенография грудной клетки
– ЭКГ
– гемоглобин, мочевина, креатинин,
электролиты, глюкоза крови
– газовый состав крови
9. Оценка риска анестезии
ASAГ.А. Рябова
МНОАР
В.А. Гологорского
Н.Н. Малиновского
…
10. ASA
I– Здоровый пациент
II
– Легкое системное заболевание
III – Тяжелое системное заболевание без
потери трудоспособности
IV – Потеря трудоспособности с постоянной
угрозой для жизни
V
– Смерть пациента ожидается в течение
24 часов с операцией или без нее
VI – Анестезия для операции забора органов
E
– Экстренное вмешательство
11. Риск операции… Риск анестезии… Послеоперационное течение…
ДиабетИБС, сердечная
недостаточность, АГ
Заболевания клапанного
аппарата сердца
Бронхиальная астма,
ХОБЛ, ДН
Туберкулез (плевры,
перикарда)
ВИЧ/СПИД
Малярия, анемия
Заболевания печени и
почек
1. Потребность в
предоперационной
подготовке
2. Особенности
анестезиологическог
о пособия и
мониторинга
3. Потребность в ОРИТ
после операции
12.
Прямое показание кэкстренной операции
состояние, которое без нее
не может быть
стабилизировано
13. Состояния в экстренной анестезиологии:
Шоковые состоянияМассивная кровопотеря
Нарушения сознания
Тяжелая сопутствующая патология
Водно-электролитные расстройства
Кислотно-основной дисбаланс
Преклонный возраст
14. Шок
ГиповолемическийПерераспределительный
Кардиогенный
Обструктивный
15. Экстренная анестезия = интенсивная терапия + анестезия!
Противошоковые мероприятияУстранение гиповолемии и дегидратации
Респираторная терапия
Инотропная поддержка
Устранение нарушений гемостаза и анемии
Нормализация электролитов плазмы
Лабораторный мониторинг
16. Премедикация
Отсутствие универсальных рекомендаций.Индивидуальный подход с учетом:
1.
Тяжести состояния и возраста;
2.
Сопутствующей патологии;
3.
Фармакологического анамнеза;
4.
Наличия лекарственной непереносимости;
Упреждающая аналгезия.
17. Выбор анестезии
Ингаляционный или неингаляционныйМногокомпонентная комбинированная
1.
2.
Регионарная
1.
2.
Самостоятельное дыхание
ИВЛ (эндотрахеально, маска)
Центральный блок
Блокада нервных стволов и сплетений
Сочетанная методика
18. Внутривенные анестетики
ПрепаратНачальная
доза
Начало
действия
Продолжительность
тиопентал
4 - 5 мл/кг
20 - 30 сек
25 - 40 мин
пропофол
1,5 - 2,5 мг/кг
1 - 2 мин
5 - 10 мин
мидозалам
0,01 - 0,1 мг/кг
2 - 4 мин
1-2ч
диазепам
0,02 - 0,2 мг/кг
3 - 6 мин
4-8ч
фентанил
1 - 1,5 мкг/кг
1 - 4 мин
40 мин
морфин
0,05 - 0,15 мг/кг
3 - 10 мин
2-3ч
кетамин
1 - 2 мг/кг
20 - 30 сек
5 - 10 мин
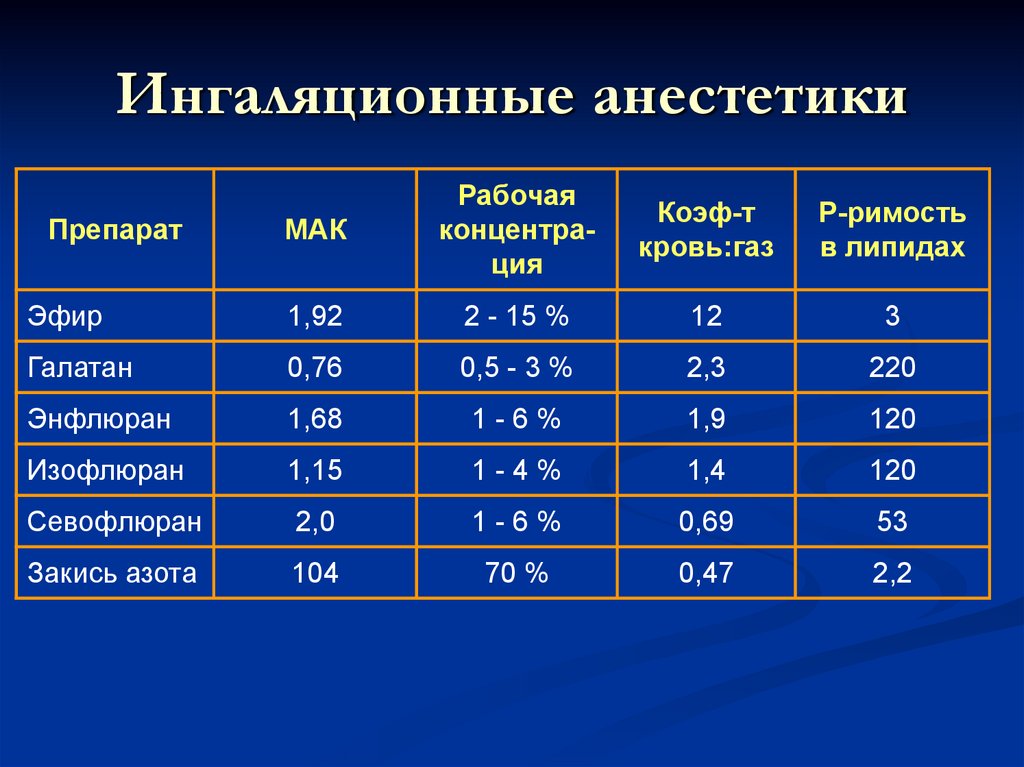
19. Ингаляционные анестетики
МАКРабочая
концентрация
Коэф-т
кровь:газ
Р-римость
в липидах
Эфир
1,92
2 - 15 %
12
3
Галатан
0,76
0,5 - 3 %
2,3
220
Энфлюран
1,68
1-6%
1,9
120
Изофлюран
1,15
1-4%
1,4
120
Севофлюран
2,0
1-6%
0,69
53
Закись азота
104
70 %
0,47
2,2
Препарат
20. Препараты для СЛР
ПрепаратРекомендуемая
доза
Стандартная доза
для взрослого
Адреналин
0,01 - 0,05 мг/кг
0,5 - 1 мг
Атропин
0,02 мг/кг
0,6 - 1 мг
Хлорид
кальция
0,2 мл/кг (10%)
5 - 10 мл
Лидокаин
1 мг/кг
100 мг
21. Критический момент – индукция
22. «Обратный отсчет»
ПациентХирург
Ассистент
Наркозный аппарат
«Обратный
отсчет»
Проходимость
дыхательных путей
Набор для интубации
Инфузионная терапия
Препараты для СЛР
Венозный доступ
Подача кислорода
Гемодинамика и дыхание
Работа мониторов
23. Индукция
Быстрая индукцияВнутривенные или ингаляционный
анестетики
Проходимость дыхательных путей
Гемодинамический мониторинг
24. Экстренный больной – риск аспирации!
25.
ИсторияJames Simpson (1848) – первая документированная
аспирационная летальность:
Аспирация бренди, назначенного для «оживления»
15-летней девочки.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
Curtis Mendelson (1945) – подробное описание 66
случаев аспирации в акушерской практике.
Mendelson C.L. The aspiration of stomach contents into the lungs during obstetric anesthesia.
Am J Obstet Gynecol, 1946
26. Holscher. Experimentelle Untersuchungen uber die Entstehung der Erkrankungen der Luftwege nach Aethernarkose. Arch für Klin
ПроблемаHolscher (1897) – «Появления «трахеальных
хрипов» – результата аспирации содержимого
ротовой полости во время анестезии – можно
избежать с помощью «правильной техники».
Holscher. Experimentelle Untersuchungen uber die Entstehung der Erkrankungen der Luftwege nach
Aethernarkose. Arch für Klin Chir, 1897
27.
ПроблемаLemon W.S. (1926) – большинство легочных
инфекций после анестезии связаны с
аспирацией содержимого ротовой полости:
Опыты на собаках с применением красителя;
Положение Trendelenburg исключало затекание
метки в трахею.
Lemon W.S. Aspiration. Arch. Surg, 1926
28. Apfelbach C.W., Christianson O.O. Alterations in Respiratory Tract from Aspirated Vomitus. JAMA., 1937 Apfelbach C.W., Irons
ПроблемаApfelbach C.W., Christianson O.O. (1937)
Apfelbach C.W., Irons E.E. (1940)
Дебаты о морфологической картине
«аспирационной пневмонии».
Apfelbach C.W., Christianson O.O. Alterations in Respiratory Tract from Aspirated Vomitus. JAMA., 1937
Apfelbach C.W., Irons E.E. Aspiration Bronchopneumonia. JAMA, 1940
29. Chase H.F. Role of Delayed Gastric Emptying Time in Etiology of Aspiration Pneumonia. Am J Obst & Gynec., 1948
ПроблемаChase H.F. (1948) – опыты на животных:
Двукратное замедление опорожнения желудка в
результате введения «обычной» предоперационной
дозы наркотического анальгетика в комбинации с
алкалоидами красавки.
Chase H.F. Role of Delayed Gastric Emptying Time in Etiology of Aspiration Pneumonia.
Am J Obst & Gynec., 1948
30. Термины
АспирацияРегургитация
Рвота
«Регургитация желудочного содержимого в дыхательные
пути во время рвоты».
(из докторской по хирургии, 1994)
31. Термины
Аспирация (лат. aspiratio дуновение, дыхание)– проникновение инородных тел в
дыхательные пути в результате их
засасывания потоком вдыхаемого воздуха
32. Термины
Регургитация (лат. приставка re- обратноедействие, + лат. gurgitare наводнять) –
обратное нормальному направлению
стремительное движение жидкостей или газов,
возникающее в полых мышечных органах при их
сокращении. Обычно наблюдается при нарушении
функций мышечных жомов или разделительных
перегородок (например, клапанов сердца), а также
при обратном движении волны мышечного
сокращения (например, при антиперистальтике
желудка)
33. Термины
Рефлюкс (позднелат. refluxus обратное течение) –передвижение жидкого содержимого полых
органов в обратном (антифизиологическом)
направлении. В отличие от регургитации, при
которой обратное передвижение содержимого
совершается путем активного забрасывания,
рефлюкс представляет собой пассивное
затекание, обусловленное разностью давления
жидкости в сообщающихся полых органах или
действием силы тяжести при недостаточности либо
отсутствии клапанного аппарата, препятствующего
затеканию
34. Термины
Рвота (лат. vomitus) – сложнорефлекторный акт, приводящий кизвержению содержимого желудка (иногда вместе с
содержимым кишечника) наружу через рот (реже и через нос).
Рвотный акт состоит из последовательных движений различных
мышечных групп.
Глубокий вдох опущение диафрагмы опускание
надгортанника поднятие гортани и мягкого неба
(изоляция дых.путей) расслабление тела желудка
сокращение привратника кардия подтягивается кверху
пищевод укорачивается = привратник закрыт, а вход в
желудок зияет сокращение диафрагмы и мышц
брюшного пресса извержение
35. Термины
РегургитацияАспирация
Рефлюкс
Рвота
Малая медицинская энциклопедия
под редакцией В.И. Покровского, 1991–1996 гг
36. Weiss W. Regurgitation and Aspiration of Stomach Contents during Inhalation Anesthesia AnesthesioLogy, 1950 Culver, Makel,
Частота аспирацииЗа 30 мин. до анестезии пациенты выпивали краситель
(Evans blue):
У 26% выявили регургитацию;
У 16% – аспирацию;
Рвота отмечена в 8%, скрытая аспирация – в 8%.
Weiss W. Regurgitation and Aspiration of Stomach Contents during Inhalation Anesthesia AnesthesioLogy, 1950
Culver, Makel, Beecher. Frequency of Aspiration of Stomach Contents by Lungs during Anaesthesia and Surgery Ann Surg,
1951
37. Merrill R.B., Hingson R.A. Study of Incidence of Maternal Mortality from Aspiration of Vomitus during Anaesthesia Occurring m
Частота аспирацииАнализ 2.500.000 родов в 183 клиниках США:
Материнская летальность вследствие аспирации
составила 1.5–2.5%.
Merrill R.B., Hingson R.A. Study of Incidence of Maternal Mortality from Aspiration of Vomitus during
Anaesthesia Occurring m Major Obstetric Hospitals in United States. Anesth & Analg, 1951
38. Edwards G. , Morton H.I.V., Pask E.A. et al. Deaths Associated with Anaesthesia. Anaesthesia, 1956
Частота аспирацииАнализ 1.000 анестезиологических летальных
исходов (1950-1955 гг.):
110 (11%) – вследствие аспирации;
Из них 10% – в результате аспирации твердой пищи;
Среди всех 110 случаев аспирационной летальности:
15 – акушерских;
14 – во время неотложных хирургических процедур.
Edwards G. , Morton H.I.V., Pask E.A. et al. Deaths Associated with Anaesthesia. Anaesthesia, 1956
39.
Частота аспирацииМета-анализ 547 публикаций, касающихся
использования ларингеальной маски:
Приблизительная частота аспираций 2 на 10.000
анестезий.
Brimacombe J.R., Berry A.M. The incidence of aspiration associated with the laryngeal mask airway – a metaanalysis of
published literature. J Clin Anesth, 1993
40. Engelhardt T., Webster N.R. Pulmonary aspiration of gastric contents in anaesthesia. Br J Anaesth, 1999
Частота аспирацииПри общей анестезии:
1/2.131 – Швеция;
1/14.150 – Франция (!?);
1/3.216 – США;
Летальность:
1/71.829 – США.
Engelhardt T., Webster N.R. Pulmonary aspiration of gastric contents in anaesthesia. Br J Anaesth, 1999
41. Janda M., Thomas W.L. et al. (Germany). Best Pract Res Clin Anaesthesiol, 2006
Частота аспирацииПлановая хирургия:
1 на 2.000-3.000 анестезий (взрослые);
1 на 1.200-2.600 анестезий (дети);
Экстренная хирургия:
В 3-4 раза чаще;
Риск значительно увеличивается в случае:
Недавнего приема пищи:
Содержимое желудка >30 мл;
Пожилого возраста;
Беременности;
Утраты сознания.
Janda M., Thomas W.L. et al. (Germany). Best Pract Res Clin Anaesthesiol, 2006
42.
Частота аспирацииПлановая хирургия, взрослые:
Общая частота – 1 на 3.000 анестезий;
ASA I-II всех возрастов – 1 на 8.000;
Регионарная анестезия – 1 на 30.000.
Экстренная хирургия:
Общая частота – 1 на 600-800;
При кесаревом сечении – 1 на 400-900.
У детей:
Общая частота – 1 на 2.600;
В ургентных ситуациях – 1 на 400.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
43. Flick R.P., Schears G.J., Warner M.A. Aspiration in pediatric anesthesia: is there a higher incidence compared with adults?
У детейЧастота аспирации сравнима или несколько
выше, чем у взрослых.
Flick R.P., Schears G.J., Warner M.A. Aspiration in pediatric anesthesia: is there a higher incidence compared with adults? Curr
Opin Anaesthesiol, 2002
Kalinowski C.P.H., Kirsch J.R. Strategies for prophylaxis and treatment for aspiration. Best Pract Res
Clin Anaesthesiol, 2004
Janda M., Scheeren T.W.L., Noldge-Schomburg G.F.E. Management of pulmonary aspiration.
Best Pract Res Clin Anaesthesiol, 2006
44. Flick R.P., Schears G.J., Warner M.A. Aspiration in pediatric anesthesia: is there a higher incidence compared with adults?
У детейТяжелые осложнения аспирации
редки;
Летальность не документирована.
Flick R.P., Schears G.J., Warner M.A. Aspiration in pediatric anesthesia: is there a higher incidence compared with adults?
Curr Opin Anaesthesiol, 2002
Warner M.A., Warner M.E., Warner D.O. et al. Perioperative pulmonary aspiration in infants and children. Anesthesiology,
1999
45.
Частота аспирации∑ оценка затруднена:
Относительная редкость аспирационных
осложнений
Значительные различия между результатами
исследований.
Kalinowski C.P.H., Kirsch J.R. Strategies for prophylaxis and treatment for aspiration.
Best Pract Res Clin Anaesthesiol, 2004
∑ аспирационная летальность:
≈ 1 на 50.000-100.000 анестезий;
Аспирация с клинической симптоматикой дает
летальность в 8-10% случаев.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
46. Eugene B. Freid The Rapid Sequence Induction Revisited: Obesity and Sleep Apnea Syndrome. Anesthesiology Clinics of North
Частота аспирацииРаспространенность аспирации
желудочного содержимого
мало изменилась за последние 20 лет
Eugene B. Freid The Rapid Sequence Induction Revisited: Obesity and Sleep Apnea Syndrome. Anesthesiology Clinics
of North America, 2005
47.
Факторы риска аспирацииСостояние пациента;
Характер вмешательства;
Вид анестезии.
48. Факторы риска аспирации: пациент
Увеличенный объем желудка:Полный желудок;
Замедленное опорожнение;
Кишечная непроходимость;
Стеноз привратника.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
49. Факторы риска аспирации: пациент
Недостаточность кардиального сфинктера:Врожденная:
Гастро-эзофагеальный рефлюкс, грыжа пищеводного
отверстия диафрагмы, ахалазия кардии.
Беременность (эффект прогестерона), ожирение;
↑ Внутрибрюшное давление;
Нейромышечная патология:
Дистрофия мышц, Гийена-Барре.
Эндокринная патология (акромегалия).
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
50. Экстренный больной – – больной с полным желудком!
Алкогольное опьянениеОтсутствие сознания
Ожирение
Акушерство
Острая абдоминальная
патология
51. Cho S.D., Song N.W., Lee S.H. et al. Clinical Analysis of Anesthesia for Emergency Operations. Korean J Anesthesiol., 1990
Полный желудокMaryknoll Hospital, 1985-1989 гг. (Корея):
1.662 пациентов отделения неотложной хирургии;
Полный желудок – 6.7%.
Cho S.D., Song N.W., Lee S.H. et al. Clinical Analysis of Anesthesia for Emergency Operations. Korean J
Anesthesiol., 1990
52. Факторы риска аспирации: пациент
Пониженные ларингеальныерефлексы:
Утрата сознания:
После судорожного припадка, ЧМТ;
Бульбарные расстройства;
Местная анестезия ротоглотки/гортани.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
53. Факторы риска аспирации: хирургия
Хирургические процедуры:Трахеостомия;
Вмешательства на верхнем отделе ЖКТ;
Лапароскопические операции;
Положение на операционном столе:
Литотомия;
Опущенный головной конец.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
54. Факторы риска аспирации: анестезия
Недостаточная глубина анестезии:Кашель и рвотный рефлекс, вызывающие
регургитацию и рвоту.
Надувание желудка газом при вентиляции
через обычную или ларингеальную маску;
Продолжительная интубация трахеи;
Преждевременная экстубация.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
55.
Профилактика аспирацииВ плановой ситуации:
Перед операцией больного не кормить/не поить:
В противном случае операцию отложить.
За 2 часа перед операцией можно использовать:
Блокаторы
Н2-рецепторов гистамина:
Ранитидин, (150 мг внутрь, 50 мг в/м или в/в);
Циметидин (300 мг внутрь);
Фамотидин (20 мг в/в);
Блокаторы протонной помпы:
Омепразол, 40 мг (2 капс).
56.
Профилактика аспирацииВ экстренной ситуации:
Опорожнить желудок через зонд;
Перед извлечением зонда – растворимый антацид:
Бикарбонат натрия, 25-40 мл;
Цитрат натрия 0.3 М, 15-30 мл:
В отличие от взвесей магния и алюминия они не повреждают
легочную ткань.
57.
Профилактика аспирацииКонсервант для донорской крови:
«Глюгицир» или «Цитроглюкофосфат»:
Содержат цитрат натрия;
Приятны на вкус;
Объем принимаемого препарата увеличить до 50
мл.
58. Фармакологическое опорожнение желудка
Если есть данные за наличие пищи в желудке;После введения метоклопрамида (церукала, 10 мг,
в/в) желудок опорожняется ≈ за 1 час:
Препарат повышает тонус сфинктера пищевода и
препятствует развитию рвоты;
Побочные эффекты редки:
Экстрапирамидные расстройства.
59. Schneck H., von Hundelshausen B., Wagner R. et al. Prophylaxis against obstetric acid aspiration syndrome in the German Federal
Национальные исследования. ГерманияВ целом, профилактика аспирации у рожениц
проводилась только в 36% случаев:
Только 7% рожениц с предполагаемыми физиологическим
родами получали фармакологическую профилактику;
Перед анестезией по поводу кесарева сечения
(плановой, срочной, неотложной):
93-94% рожениц получали профилактическое лечение
(фармакологическое, нефармакологическое);
Перед регионарной анестезией:
Такое лечение получали 52% рожениц.
Schneck H., von Hundelshausen B., Wagner R. et al. Prophylaxis against obstetric acid aspiration syndrome in the German
Federal Republic in 1997. Anasthesiol Intensivmed Notfallmed Schmerzther, 1999
60. Søreide E, Holst-Larsen H, Steen PA. Acid aspiration syndrome prophylaxis in gynaecological and obstetric patients. A Norwegian
Национальные исследования. НорвегияВ 60% случаев перед кесаревым сечением проводили
фармакологическую профилактику аспирации;
Кесарево сечение в 58% проводилось под СА или ЭА;
При неотложных гинекологических операциях такую
профилактику проводили в 14% случаев:
Чаще только цитрат натрия.
Перед неотложными гинекологическими операциями
механическое опорожнение желудка применяли 76%
отделений, перед кесаревым сечением – 44%.
Søreide E, Holst-Larsen H, Steen PA. Acid aspiration syndrome prophylaxis in gynaecological and obstetric patients. A
Norwegian survey. Acta Anaesthesiol Scand., 1994
61. Gyte G.M.L., Richens Y. Routine prophylactic drugs in normal labour for reducing gastric aspiration and its effects. Cochrane
Профилактика аспирации при физиологическихродах: мета-анализ (∑=2.465 рожениц)
В силу редкости аспирации оценивали частоту рвоты.
NB! Связь между рвотой и аспирацией не доказана;
Ограниченные доказательства того, что:
Антациды могут снижать риск рвоты во время родов;
Блокаторы Н2-рецепторов – по-видимому, сходный с
антацидами эффект;
Антагонисты допамина (метоклопрамид) могут снижать риск
рвоты, если назначаются совместно с петидином.
Нет оснований рутинно использовать для снижения
частоты аспирации и ее осложнений.
Gyte G.M.L., Richens Y. Routine prophylactic drugs in normal labour for reducing gastric aspiration and its effects. Cochrane
Database of Systematic Reviews, 2006
62. Сомнения
Хемопрофилактика не снижает тяжестиаспирационных пневмонитов – желудочная
(рефлюксная) желчь не инактивируется и
способна вызывать еще более тяжелые
пневмониты, чем кислота.
Kalinowski C.P.H., Kirsch J.R. Strategies for prophylaxis and treatment for aspiration.
Best Pract Res Clin Anaesthesiol, 2004
63. Профилактика регургитации и аспирации
Удаление содержимого желудкаПоложение Фовлера
Преоксигенация
Прекураризация
Плавная индукция анестезии
Прием Селлика
Интубация трахеи без ИВЛ
Экстубация после восстановления
рефлексов
64. Быстрая последовательная индукция (RSI)
Классическая RSI включает:Преоксигенацию 100% кислородом;
Вводную анестезию;
Давление на перстневидный хрящ;
Введение сукцинилхолина → период апноэ;
Интубацию и герметизацию трахеи.
Aitkenhead A.R., Smith G. Textbook of Anaesthesia, 3rd edn. Edinburgh: Churchill Livingstone, 1996
65. Stoddart P.A., Mather S.J. Onset of neuromuscular blockade and intubating conditions one minute after the administration of
Контрдоводы«Магическая» минута апноэ – может быть
безопасна для здоровых взрослых и подростков.
Однако, для больных и маленьких детей
снижение SatO2 может случиться уже в течение
первой минуты.
Stoddart P.A., Mather S.J. Onset of neuromuscular blockade and intubating conditions one minute after the administration of
rocuronium in children. Paediatr Anaesth, 1998
66. Thwaites A.J., Rice C.P., Smith I. Rapid sequence induction: a questionnaire survey of its routine conduct and continued
КонтрдоводыУгроза аспирации,
Период апноэ и усложнение интубации трахеи
часто необоснованно превращают RSI в
«лихорадочную и стрессовую процедуру»:
Надави;
Риск десатурации Hb;
Интубируй мгновенно.
Thwaites A.J., Rice C.P., Smith I. Rapid sequence induction: a questionnaire survey of its routine conduct and continued
management during a failed intubation. Anaesthesia, 1999
67. Reid C., Chan L., Tweeddale M. The who, where, and what of rapid sequence intubation: prospective observational study of
КонтрдоводыПрофилактика аспирации оказалась более
значима, нежели профилактика гипоксемии,
нестабильности гемодинамики, интранаркозного
пробуждения и прочих осложнений.
Reid C., Chan L., Tweeddale M. The who, where, and what of rapid sequence intubation: prospective observational study of
emergency RSI outside the operating theatre. Emerg Med J, 2004
Heier T., Feiner J.R., Lin J. et al. Hemoglobin desaturation after succinylcholine-induced apnea: a study of the recovery of
spontaneous ventilation in healthy volunteers. Anesthesiology, 2001
68. Freid E.B. The rapid sequence induction revisited: obesity and sleep apnea syndrome. Anesthesiol Clin N Am, 2005
ФактХотя последовательность действий кажется
простой и логичной – нет рандомизированных
контролируемых исследований, подтверждающих
преимущества классической RSI.
Freid E.B. The rapid sequence induction revisited: obesity and sleep apnea syndrome. Anesthesiol Clin N Am, 2005
69.
Очевидный вопросВозможно ли предотвратить гипоксию аккуратной
масочной вентиляцией или применением CPAP без
раздувания желудка и повышения риска регургитации?
Техника используется многими детскими анестезиологами,
однако вопрос остается без должного внимания.
Engelhardt T., Strachan L., Johnston G. Aspiration and regurgitation prophylaxis in paediatric anaesthesia.
Paediatr Anaesth, 2001
Zelicof-Paul A., Smith-Lockridge A., Schnadower D. et al. Controversies in rapid sequence intubation in children.
Curr Opin Pediatr, 2005
Stedeford J., Stoddart P. RSI in pediatric anesthesia – is it used by nonpediatric anesthetists? A survey from south-west
England Pediatr Anesth, 2007
70.
Аргументы «за»Масочная вентиляция с давлением 10-12 см H2O:
Улучшает оксигенацию;
Предотвращает гиперкапнию;
Поддерживает мелкие дыхательные пути открытыми
без риска раздувания желудка и связанных с ним
осложнений.
Lawes E.G., Campbell I., Mercer D. Inflation pressure, gastric insufflation and rapid sequence induction.
Br J Anaesth, 1987
Moynihan R.J., Brock-Utne J.G., Archer J.H. et al. The effect of cricoid pressure on preventing gastric insufflation in infants and
children. Anesthesiology, 1993
Weiler N., Heinrichs W., Dick W. Assessment of pulmonary mechanics and gastric inflation pressure during mask ventilation.
Prehospital Disaster Med, 1995
71. Von Goedecke A., Keller C., Wagner-Berger H.G. et al. Developing a strategy to improve ventilation in an unprotected airway
Аргументы «за»Масочная вентиляция двумя руками с помощью
наркозного респиратора:
Позволяет осуществлять более точный контроль
давления, чем техника «рука/мешок» в детской RSI.
Von Goedecke A., Keller C., Wagner-Berger H.G. et al. Developing a strategy to improve ventilation in an unprotected airway
with a modified mouth-to-bag resuscitator in apneic patients. Anesth Analg, 2004
72. German Society of Anesthesia and Intensive Care Medicine
Научная рабочая группа детских анестезиологов(WAKKA) недавно адаптировала свои
рекомендации для детской RSI:
Вентиляция рекомендована для профилактики
гипоксии.
73. За 200 лет до... B. Sellick
Charles Kite (1768-1811) – техникаискусственного дыхания с использованием
прижатия гортани к позвоночнику:
Сдавление фарингеального конца пищевода;
Предотвращение попадание воздуха в желудок.
(≈1788 г.).
74. Прием Sellick
Следует осуществлять давление на перстневидныйхрящ одновременно с индукцией анестезии.
Sellick B.A. Cricoid pressure to prevent regurgitation of stomach contents during induction of anaesthesia. Lancet, 1961
Давление на перстневидный хрящ следует
осуществлять только после засыпания пациента.
Sellick B.A. Rupture of the oesophagus following cricoid pressure? (letter) Anaesthesia, 1982
75. Прием Sellick
Случай разрыва пищевода, обусловленногодавлением на перстневидный хрящ во время
индукции анестезии.
Ralph S.J., Wacham C.A. Rupture of the oesophagus during cricoid pressure. Anaesthesia, 1991
76. Каким должно быть давление на перстневидный хрящ?
Достаточным, чтобы предотвратитьрегургитацию из пищевода/желудка:
Зависит от объема содержимого желудка и
тонуса кардиального сфинктера.
77. С какой силой следует осуществлять давление?
На основании многочисленных исследований –Fanning G.L. Anesthesiology, 1970;
Lawes E.G., Duncan P.W., Bland B. et al. Br J Anaesth, 1986;
Salem M.R., Joseph N.J., Heyman H.J. et al. Anesthesiology, 1985;
Salem M.R., Wong A.Y., Fizzotti G.F. Br J Anaesth, 1972;
Vanner R.G., O'Dwyer J.P., Pryle B.J. et al. Anaesthesia, 1992;
Wraight W.J., Chamney A.R., Howells T.H. Anaesthesia, 1983;
Vanner R.G., Pryle B.J. Anaesthesia, 1993.
– давление с силой 44 Н ≈ 5 кг принято в
качестве золотого стандарта у взрослых.
9.81 Н=1 кг=2.2 фунта
Brimacombe J.R., Berry A.M. Cricoid pressure. Can J Anaesth, 1997
78. С какой силой следует осуществлять давление?
Исследование на трупах:Давление с силой 30 Н предотвращает регургитацию
при пищеводном давлении до 42 мм рт. ст.
Vanner R.G., Pryle B.J. Regurgitation and oesophageal rupture with cricoid pressure: a cadaver study.
Anaesthesia, 1992
…
у детей?
Между 22.4 и 25.1 Н
Francis S., Enani S., Shah J. et al. Simulated cricoid force in paediatric anaesthesia. Br J Anaesth, 2000
79. Насколько это легко?
Сохранять постоянным такое давление втечение определенного времени может быть
весьма проблематично.
Meek T., Vincent A., Duggan J.E. Cricoid pressure: can protective force be sustained? Br J Anaesth, 1998
80. Brimacombe J.R., Berry A.M. Cricoid pressure. Can J Anaesth, 1997 Hartsilver E.L., Vanner R.G. Airway obstruction with cricoid
КонтрдоводыДавление на перстневидный хрящ несомненно
искажает анатомию дыхательных путей, приводя
к усложнению вентиляции и интубации трахеи.
Brimacombe J.R., Berry A.M. Cricoid pressure. Can J Anaesth, 1997
Hartsilver E.L., Vanner R.G. Airway obstruction with cricoid pressure. Anaesthesia, 2000
81.
КонтрдоводыДавление на перстневидный хрящ может
вызывать серьезный дискомфорт, боль,
стимулировать кашель, рвоту, обструкцию
дыхательных путей.
Brimacombe J.R., Berry A.M. Cricoid pressure. Can J Anaesth, 1997
82. Tournadre J.P., Chassard D., Berrada K.R. et al. Cricoid cartilage pressure decreases lower esophageal sphincter tone.
КонтрдоводыРасслабление кардиального сфинктера в
результате давления на перстневидный хрящ
нежелательно.
Tournadre J.P., Chassard D., Berrada K.R. et al. Cricoid cartilage pressure decreases lower esophageal sphincter tone.
Anesthesiology, 1997
Warner M.A., Warner M.E. et al. Perioperative pulmonary aspiration in infants and children. Anesthesiology, 1999
83.
КонтрдоводыУ значительной доли пациентов высокого риска
появились инфильтративные изменения в легких,
несмотря на выполнение приема Sellick во время
индукции анестезии.
Schwartz D.E., Cohen N.H. Questionable effectiveness of cricoid pressure in preventing aspiration (letter). Anesthesiology,
1995
Kron S.S. Questionable effectiveness of cricoid pressure in preventing aspiration (letter).
Anesthesiology, 1995
84. Warner M.A., Warner M.E., Warner D.O. et al. Perioperative pulmonary aspiration in infants and children. Anesthesiology, 1999
Контрдоводы63.180 общих анестезий у 56.138 детей:
24 эпизода аспирации;
Все аспирации произошли, несмотря на
выполнявшееся давление на перстневидный хрящ;
Аспирации происходили преимущественно в
течение индукции анестезии или интубации трахеи.
Warner M.A., Warner M.E., Warner D.O. et al. Perioperative pulmonary aspiration in infants and children. Anesthesiology, 1999
85.
КонтрдоводыРоль давления на перстневидный хрящ следует
пересмотреть, т.к. радиологические и
клинические доказательства свидетельствуют,
что прием неэффективен и может затруднять
интубацию и вентиляцию.
Kalinowski C.P.H., Kirsch J.R. Strategies for prophylaxis and treatment for aspiration. Best Pract
Res Clin Anaesthesiol, 2004
86. Weiss M., Gerber A.C. Rapid sequence induction in children – its not a matter of time! Pediatric Anesthesia, 2008
КонтрдоводыДавление на перстневидный хрящ у детей
несомненно негативно влияет на гладкость
индукции анестезии, не имея клинических
доказательств защиты от аспирации.
Weiss M., Gerber A.C. Rapid sequence induction in children – its not a matter of time! Pediatric
Anesthesia, 2008
87. Прием Sellick: противопоказания
Рвота;Трудные дыхательные пути;
Травма гортани.
Brimacombe J.R., Berry A.M. Cricoid pressure. Can J Anaesth, 1997
88. Прием Sellick
Трудно осуществлять правильно;Вероятно – не нужно;
Потенциально опасно.
Brock-Utne J.G. Is cricoid pressure necessary? Pediatric Anesthesia, 2002
89. А если не давить..
Метоклопрамид значительно увеличивает порогрегургитации при ручной вентиляции, тогда как
атропин его существенно снижает.
Suga A., Tanaka M., Toyooka H. Effects of i.v. metoclopramide, atropine and their combination on gastric insufflation in
children anaesthetized with sevoflurane and nitrous oxide. Paed Anaesth, 2001
Ранние исследования моторики желудка
подтверждают такую точку зрения.
Brock-Utne JG, Rubin J, Downing JW et al.. Anaesthesia, 1976
Brock-Utne JG, Dimopoulos GE, Downing JW et al. S Afr Med J, 1982
Van Thiel DH & Stremple JF. Gastroenterology, 1977
90. Прием Sellick
Пока не будет больше научныхподтверждений пользы приема Sellick мы
будет спрашивать себя: так нужно ли
давить на перстневидный хрящ?
Brock-Utne J.G. Is cricoid pressure necessary? Pediatric Anesthesia, 2002
91. Freid E.B. The rapid sequence induction revisited: obesity and sleep apnea syndrome. Anesthesiol Clin N Am, 2005 Thwaites A.J.,
ВыводКлассическая RSI у взрослых может быть
пересмотрена;
Ряд аспектов указывает на то, что у детей с
риском аспирации техника RSI еще более
нежелательна.
Freid E.B. The rapid sequence induction revisited: obesity and sleep apnea syndrome.
Anesthesiol Clin N Am, 2005
Thwaites A.J., Rice C.P., Smith I. Rapid sequence induction: a questionnaire survey of its routine conduct and continued
management during a failed intubation. Anaesthesia, 1999
92.
Вывод«Модифицированная или управляемая RSI»:
Аккуратная вентиляция/CPAP
у детей с полным
желудком;
Обеспечивает безопасную анестезию;
Исключает рискованную ситуацию пребывания
пациента между гипоксией и травматичной
интубацией трахеи.
Weiss M., Gerber A.C. Rapid sequence induction in children – its not a matter of time!
Pediatric Anesthesia, 2008
93.
АльтернативыФиброоптическая интубация трахеи при
сохраненном сознании – неплохая альтернатива у
пациентов с высоким риском развития аспирации.
Kalinowski C.P.H., Kirsch J.R. Strategies for prophylaxis and treatment for aspiration. Best
Pract Res Clin Anaesthesiol, 2004
94.
АльтернативыCombitube наиболее эффективна в
профилактике аспирации;
Для снижения риска аспирации созданы
унифицированные ларингеальные маски:
ProSeal-LMA и Laryngeal Tube Suction™.
Brimacombe J.R., Berry A.M. The incidence of aspiration associated with the laryngeal mask airway – a metaanalysis of
published literature. J Clin Anesth, 1993
95. Антибиотики
Если все же случилось...Антибиотики
Нет контролируемых исследований
эмпирической антибиотикопрофилактики;
70% аспирационных пневмонитов не
осложняются бактериальной суперинфекцией;
При отсутствии очевидных признаков
начинающейся пневмонии антибиотики можно
не использовать.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
96.
Если все же случилось...Кортикостероиды
Не доказали преимуществ; их
использования следует избегать:
Системное или ингаляционное введение
гормонов с целью снижения воспалительной
реакции оказалось неэффективно.
Rawlinsona E., Minchoma A. Pulmonary aspiration. Anaesthesia and Intensive Care Medicine, 2007
97.
Если все же случилось...В амбулаторных условиях
Через 2 часа после аспирации можно отпустить
пациента домой при условии:
Отсутствия клинической симптоматики;
Возможности послеоперационного наблюдения.
Kalinowski C.P.H., Kirsch J.R. Strategies for prophylaxis and treatment for aspiration. Best Pract
Res Clin Anaesthesiol, 2004
98. Индукция
Барбитураты, бензодиазепины, опиоиды,диприван, кетамин, ГОМК
и поддержание анестезии
N2O + O2 (слабый гипнотический эффект)
N2O + O2 + НЛА или атаралгезия
N2O + O2 + в/в анестетик
N2O + O2 + галогенсодержащий анестетик
O2 + в/в анестетик
99. Неотложные ситуации при анестезии
Высокое давление на вдохе(смещение интубационной трубки в один из бронхов, обструкция или
перегиб интубационной трубки, бронхоспазм, напряженный
пневмоторакс, залипание клапана)
Низкое давление на вдохе (негерметичность контура?)
Падение сатурации
Низкое давление подачи кислорода
(гиповентиляция, гипоперфузия, артефакт)
Неестественная капнографическая кривая
(отказ аппарата ИВЛ, проблема контура, гемодинамические нарушения,
воздушная эмболия, артефакты)
Гипотония
Гипертензия
Аритмия
100. Окончание анестезии
•КислородЭкстубация
•Декураризация
?
•Оценка мышечного тонуса и
самостоятельного дыхания
??!
•Антидоты и аналептики
•Оценка сознания
•Восстановление рефлексов
•Перевод под наблюдение
101. Осложнения
Недостаточная квалификация анестезиологаНеисправность наркозной аппаратуры
Смерть во время анестезии
не означает
смерть вследствие анестезии!
102. Ошибки
Недооценка тяжести состояния пациентаНедостаточная предоперационная
подготовка
Необоснованная задержка операции
Неактивные действия анестезиолога
Неоптимальный выбор анестезии
Недостаточное послеоперационное
наблюдение





































































































 Медицина
Медицина БЖД
БЖД








