Похожие презентации:
Предраковые заболевания кожи
1. Предраковые заболевания кожи
ПРЕДРАКОВЫЕЗАБОЛЕВАНИЯ КОЖИ
Лихолитова А.
2. Верруциформная эпидермодисплазия Левандского-Лютца
ВЕРРУЦИФОРМНАЯ ЭПИДЕРМОДИСПЛАЗИЯЛЕВАНДСКОГО-ЛЮТЦА
(эпидермодисплазия бородавчатая, генерализованная бородавчатость) — предраковое заболевание
кожи, характеризующееся наличием симметричных узелковых высыпаний преимущественно на
конечностях и лице. В развитии болезни важная роль принадлежит 3 и 5 типу НРV
Субъективных ощущений ЭВЛЛ не вызывает. Дебютирует заболевание, как правило, в детстве или
ранней молодости. Реже первые проявления ЭВЛЛ наблюдаются после 25 лет
Клинически ЭВЛЛ проявляется образованием бородавок, чаще всего, плоских. Первоначально
бородавки имеют небольшие размеры (до 5 мм), но со временем они разрастаются и сливаются,
занимая поверхности туловища, конечностей и лица.
Цвет бородавчатых образований – от розового до темно-коричневого.
Дифференцируют по клиническим признакам с плоскими бородавками, контагиозным моллюском,
бородавчатым акрокератозом Хопфа.
Бородавчатый акрокератоз Хопфа и верруциформная эпидермодисплазия Левандовского-Лютца могут
развиваться в детском возрасте и в виде бородавчатоподобных образований, локализующихся на кистях
и стопах. Однако при первом заболевании элементы имеют буроватый цвет, а при втором
патологический кожный процесс является более распространенным и элементы располагаются еще на
лице и туловище.
Верруциформная
эпидермодисплазия
Левандского-Лютца
Бородавчатый акрокератоз
Хопфа
3.
Диагностика.1.
Возникновения заболевания в детском или молодом возрасте;
2.
Наличие случаев ЭВЛЛ в семье;
3.
Типичные симптомы – образование большого количества
бородавок, особенно на коже конечностей.
4.
Гистологическая картина соответствует гистологии при плоских
бородавках;
5.
При проведении вирусологических исследований выявляется
присутствие ВПЧ различных типов.
Течение.
Очаги поражения существуют годами без существенных изменений. Лечение зависит от наличия той или иной формы
новообразования. Бородавчатоподобные элементы следует удалять криодеструкцией, электроэксцизией,
30-50% проспидиновой мазью, 5% 5-фторурациловой мазью. Отмечается резистентность заболевания к лучевой
терапии.
Прогноз в большинстве случаев благоприятный. Иногда трансформируется в болезнь Боуэна, плоскоклеточный или
базально-клеточный рак. Эти изменения развиваются на участках кожного покрова, подверженных ультрафиолетовому
облучению. Признаками злокачественного перерождения являются усиление роста бородавчатоподобных элементов,
изъязвление и экзофитный рост очагов поражения.
4. Бовеноидный папулез
БОВЕНОИДНЫЙ ПАПУЛЕЗУ большинства больных бовеноидный папулёз развивается вследствие
заражения папилломовирусом 33, 31, 18 и 16 типа
Проявляется бовеноидный папулёз высыпаниями, причем элементы сыпи
при этом заболевании могут быть разными. Папулёз может быть в виде:
Эритематозных пятен;
Пигментированных лихеноидных папул;
Бляшек, напоминающих высыпания при лейкоплакии.
Типичная локализация сыпи при бовеноидном папулёзе – область
половых органов. У мужчин элементы сыпи располагаются на коже
полового члена, а у женщин — в области вульвы и перианально.
Бовеноидный папулёз характеризуется длительным течением.
Появившиеся элементы сыпи, как правило, стабильны, они не растут в
размерах, количество их остается постоянным. Иногда отмечаются
спонтанные временные ремиссии, хотя в литературе описаны случаи, когда
бовеноидный папулёз самопроизвольно разрешался и больше никогда не
беспокоил больного.
5.
Дифференцируют по клиническим признакам с остроконечными кондиломами, сифилитическими папулами, фиксированной сульфаниламидной эритемой, псориазом.1.
В отличие от сифилитических папул, при бовеноидном папулезе результаты исследования на
трепонему и серологические реакции на сифилис отрицательные.
2.
Фиксированная сульфаниламидная эритема и бовеноидный папулез могут характеризоваться
наличием пятен на половых органах. Однако эритема имеет большие размеры, очаги поражения
выявляются также нередко в полости рта, на туловище и отмечается связь развития болезни с
приемом лекарственных препаратов.
3.
При псориазе папулезные элементы также могут локализоваться на половых органах, но они,
кроме того, обнаруживаются на других участках кожного покрова и выявляются три характерных
псориатических феномена.
Течение. Инкубационный период от нескольких месяцев до нескольких лет. Заболевание длиться
годами, рецидивы чередуются с самопроизвольными ремиссиями. Возможны три варианта течения
болезни: самостоятельное выздоровление, многолетнее существование высыпаний с образованием
новых очагов и перерождение в плоскоклеточный рак. Пациенты должны находится под
диспансерным наблюдением у дерматолога или гинеколога.
Лечение. Очаги поражения удаляют криодеструкцией, электроэксцизией. Используют 5фторурациловую, проспидиновую мази, солкодерм, кондилин.
6. Гигантская остроконечная кондилома Бушке-Левенштейна
ГИГАНТСКАЯ ОСТРОКОНЕЧНАЯКОНДИЛОМА БУШКЕ-ЛЕВЕНШТЕЙНА
— предраковое заболевание кожи, характеризующееся наличием опухолевидных
образований преимущественно на наружных половых органах.
Встречается редко. Чаще заболевают лица молодого и среднего возраста мужского пола.
Элементы сыпи. Имеются мелкие бородавчатоподобные узелки или элементы типа остроконечных кондилом. Они быстро растут, сливаются между собой, образуя очаг поражения с
широким основанием, поверхность которого представлена вегетациями и
ворсинчатоподобными разрастаниями, между которыми хорошо видны бороздки. По мере
роста опухоли вегетации становятся более выраженными, поверхность их покрывается
роговыми чешуйками, мацерируется и в межпапиллярных бороздках скапливается
отделяемое с неприятным запахом, которое быстро инфицируется.
Локализуется, как правило, в области венечной борозды, на теле полового члена или на
внутреннем листке крайней плоти. Может располагаться в аноректальной области, на наружных половых органах женщин, в паховых складках, на слизистых оболочках мочевого
пузыря, мочеиспускательного канала, полости рта.
Патогистология. Обнаруживают выраженный акантоз, в ряде случаев вакуолизацию
шиповатых клеток, псевдокарциноматозную гиперплазию эпидермиса, клеточную атипию и
повышенную митотическую активность клеток эпидермиса. В дерме отмечают густой
хронический воспалительный инфильтрат
7.
Дифференцируют по клиническим признакам с обычной остроконечной кондиломой,широкими кондиломами при сифилисе, плоскоклеточным раком полового члена.
Широкие кондиломы могут локализоваться в тех же местах, что и гигантская остроконечная
кондилома, но они меньше последних. Кроме того, проведению дифференциальной диагностики
помогает выполнение лабораторных исследований на сифилис.
Плоскоклеточный рак полового члена отличается от нее наличием изъязвления, отсутствием
кондилом по периферии очага поражения. Кроме того, при гигантской остроконечной кондиломе
отсутствуют метастазы в регионарные лимфатические узлы.
Течение. Характерен прогрессирующий рост с разрушением подлежащих тканей.
Лечение. Иссечение опухоли в пределах здоровых тканей. Лучевая терапия неэффективна.
Прогноз. После удаления может рецидивировать, возможно злокачественное перерождение
опухоли в срок от 2 до 12 лет.
8. Заболевания, обусловленные врожденной повышенной чувствительностью к ультрафиолетовому облучению и вызванные радиацией
Сенильный кератозПигментная ксеродерма
Радиационный дерматит
9. Сенильный кератоз
Сенильный (актинический) кератоз является предраковым кожным заболеванием, развивающимся научастках кожи, которые были повреждены солнечными лучами. По понятным причинам актинический
кератоз чаще диагностируется у людей, которые в силу своего образа жизни проводят много времени
на улице под открытым солнцем. Развивается заболевание, как правило, в пожилом возрасте.
Болеют люди со светлой кожей (светочувствительность кожи I, II, III типов). Мужчины болеют чаще.
Очаги поражения чаще множественные, представлены жесткими ороговевшими чешуйками. Чешуйки
спаяны с подлежащей кожей. Отделяются от кожи с трудом, удаление вызывает боль. Очаги поражения имеют размер до 1 см и овальную или круглую формы. Прилежащие участки кожи под
влиянием длительного воздействия солнечного света часто атрофичны с телеангиэктазиями и
дисхромией.
Выделяют несколько форм сенильного кератоза.
1. Гипертрофическая форма заболевания развивается у большинства больных. Проявляется появлением очага поражения на лице,
верхней части груди, шее, кистях рук. Данная форма солнечного кератоза достаточно быстро излечивается.
2. Атрофическая форма заболевания отличается более тяжелым течением. Проявляется заболевание отмиранием роговых клеток,
которые преобразуются в атипичные. На участках поражения в этом случае образуются толстые корки. При этом на коже вокруг
новообразования также могут иметься признаки атрофии и изменения цвета.
3. Боуэноидная форма солнечного кератоза проявляется поражением не только поверхностных, но и залегающих глубже слоев
эпидермиса. Очаг поражения может затронуть и дерму, в которой развивается воспалительный процесс с разрушением тканей.
При отпадании корки с очага поражения появляется болезненность, возможно точечное кровотечение.
10.
Течение. Без лечения может существовать годами. Самопроизвольно не исчезает. За больныминеобходимо диспансерное наблюдение в связи с возможностью трансформации в
плоскоклеточный рак.
Лечение. Очень эффективна криодеструкция жидким азотом. Можно использовать мази с
цитостатическими препаратами (5% 5-фтору-рациловая или 30% проспидиновая мази).
Прогноз. При длительном травмировании или нерациональном лечении может трансформироваться в плоскоклеточный рак кожи. Злокачественное перерождение очагов сенильного
кератоза происходит медленно. Считают, что 2-5% сенильных кератозов без лечения переходят
в плоскоклеточный рак кожи.
11. Пигментная ксеродерма
- генодерматоз, который характеризуется развитием на кожебородавчатых и рубцово-атрофических элементов, обычно
претерпевающих злокачественное перерождение.
Встречается редко. Клинические признаки болезни проявляются уже в
раннем детстве, часто после солнечного облучения.
Этиология и патогенез. Является наследственным семейным заболеванием, передающимся по
рецессивному и доминантному признаку. Причина заболевания заключается в дефекте репарации ДНК
вследствие дефицита фермента эндонуклеазы. В 73,1% случаев у больных с пигментной ксеродермой
устанавливали в анамнезе браки среди кровных родственников.
Симптомы. Отмечаются повышенная чувствительность к ультрафиолетовым лучам, диэнцефальные и
гормональные нарушения, дегенеративные изменения в нервной системе. На открытых участках тела
(лицо, шея, кисти и предплечья) после солнечного облучения появляется эритема с шелушением. На фоне
гиперемии возникают пигментные пятна типа веснушек, количество которых постепенно увеличивается. В
дальнейшем они сливаются между собой. Кожа становится сухой, уплотненной, складчатой, покрывается
бородавчатыми и кератотическими образованиями. Далее обнаруживаются рубцово-атрофические очаги
серовато-белого цвета, точечные и звездчатые телеангиэктазии, кожа истончается, приобретает
пергаментный вид. Рубцовые поражения на лице приводят к эктропиону. Выявляются фотофобия,
лакримация, кератит, помутнение роговицы.
12.
Дифференцируют по клиническим признакам с врожденнымдискератозом и врожденной пойкилодермией Томсона.
Врожденный дискератоз и пигментная ксеродерма могут
проявляться пойкилодермией. Однако первое заболевание
возникает только у мальчиков в возрасте 5-12 лет и для него не
характерны фотосенсибилизация и локализация очагов поражения
на открытых участках кожи.
Врожденная пойкилодермия Томсона, как и пигментная
ксеродерма, проявляется в раннем детстве и характеризуется
гиперпигментацией, участками атрофии кожи и телеангиэктазиями.
Однако при первой болезни очаги поражения локализуются не
только на открытых участках кожного покрова и атрофические
изменения на коже не сильно выражены.
Лечение пигментной ксеродермы малоэффективно. Рекомендуют витамины А, В,, В12, В6, РР,
ароматические ретиноиды (неотигазон). Больным для профилактики возникновения злокачественных
опухолей кожи следует избегать пребывания на солнце, необходимо пользоваться широкополыми шляпами
зонтами от солнца, фотозащитными кремами. Недопустимы кровные браки. При возникновении
злокачественных опухолей кожи осуществляют соответствующую адекватную терапию.
Прогноз. Продолжительность жизни больных редко превышает 20 лет. Часто возникают базалиомы, реже —
плоскоклеточный рак, меланоз Дюбрея и меланома. Преимущественно отмечаются множественные очаги
базально-клеточного рака.
13. Радиационный дерматит
- это специфическое поражение кожи, вызванное пагубным действием ионизирующегоизлучения. Характер и степень поражения кожи зависит от интенсивности дозы
облучения. Дерматит может протекать остро, как следствие кратковременного, но
сильного облучения, или хронически, когда проявления на коже образуются спустя
некоторый промежуток времени после воздействия радиации. Иногда между
радиационным воздействием и проявлениями дерматита может пройти несколько лет.
Острые проявления радиационного дерматита, как правило, проявляются образованием
эритематозных пятен, буллёзных элементов. Хронический радиационный дерматит,
обычно, проявляется умеренно выраженными воспалительными реакциями,
пойкилодермией, язвенными поражениями кожи. На фоне радиационного дерматита
часто возникает рак кожи.
Принято выделять две разновидности рентгеновского дерматита: раннюю и позднюю.
14. Проявления раннего лучевого повреждения кожи
ПРОЯВЛЕНИЯ РАННЕГОЛУЧЕВОГО ПОВРЕЖДЕНИЯ
КОЖИ
• развиваются в процессе облучения кожи или в первые 3 месяца после воздействия. В этот период времени могут
возникать лучевые дерматиты (эритематозный, сухой, буллезный или влажный).
• Эритематозный дерматит характеризуется эритемой, незначительной болезненностью и зудом в месте
облучения. В первые недели после лучевого воздействия появляются шелушение, нестойкая пигментация кожи и
выпадение волос. Волосы отрастают через 3-4 месяца.
• Сухой дерматит проявляется развитием мелкопластинчатого шелушения на облученных участках кожи.
• Влажный (буллезный) дерматит характеризуется появлением пузырей с серозным или серозно-гнойным
содержимым на эритематозных отечных участках кожи. Имеются выраженная болезненность и зуд в месте
облучения. Пузыри лопаются и появляются эрозивные поверхности, которые покрываются коркой. Заживление
под ней происходит в течение 2-3 месяцев.
• Прогноз. Появление эритематозного и сухого дерматитов является допустимой лучевой реакцией кожи, которая
не приводит к развитию поздних осложнений. На месте буллезного дерматита нередко возникают поздние
лучевые повреждения.
15.
Лечение. При лучевой терапии повышается уровень гистамина в крови, в связи с чем при длительном проведенииоблучения целесообразно с профилактической целью назначать антигистаминные препараты, витамины Е, В6. С и
рутин, а также проводить антиоксидантную терапию.
• Для лечения эритематозного и сухого дерматитов применяются кортикостероидные кремы до ликвидации
реакции.
• При буллезном дерматите проводят интенсивное противовоспалительное и болеутоляющее лечение. Для
уменьшения воспалительных явлений после обработки кожи антисептиком, вскрытия пузырей и удаления корок
используются примочки с 0,01% раствором фурацилина. Далее применяются кортикостероидные мази и
питательные витаминизированные кремы или 10% метилурациловая мазь, которые ускоряют эпителизацию.
В течение кожных радиационных повреждений выделяют второй период — промежуточный.
Он характеризуется нарастанием склеротических изменений кожи, частичным или полным
восстановлением кожного покрова, если отмечалось его повреждение. В случаях, если
реакция кожи на облучение была слабо выраженной, клинически отсутствовала или
закончилась почти полным восстановлением, промежуточный период может быть латентным,
когда повреждение не проявляет себя клинически. Промежуточный период начинается по
истечении 6-12 месяцев после однократного облучения. Длительность промежуточного
периода колеблется от нескольких месяцев до многих лет.
16. Поздние лучевые повреждения кожи
ПОЗДНИЕ ЛУЧЕВЫЕ ПОВРЕЖДЕНИЯ КОЖИПоздние лучевые повреждения могут развиться или в результате постепенного
нарастания патологических изменений, или реже — остро.
В том и другом случае большое значение имеют дополнительные
неблагоприятные факторы: близкое расположение кости (увеличение
поглощенной дозы за счет рассеянного излучения при рентгенотерапии),
инсоляция, химическое раздражение, оперативные вмешательства, гнойная
инфекция, сосудистые поражения, диабет, химиотерапия и т.д.
Поздний рентгеновский дерматит характеризуется пестрой клинической
картиной:
очаги гипер- и депигментации,
атрофия кожи с телеангиэктазиями
рубцовые изменения,
участки ограниченного гиперкератоза и длительно не заживающие язвы.
Данные кожные изменения развиваются в течение 2-8 лет после облучения.
Рентгеновские язвы вначале имеют вид трещин на участках рубцовой атрофии.
Клиническим признаком малигнизации лучевой язвы является краевое
уплотнение в виде валика.
17.
Прогноз. На фоне позднего рентгеновского дерматита может развиваться как плоскоклеточный, так и базально-клеточный рак кожи. Плоскоклеточный рак обычно развивается всроки от 4 до 39 лет после длительного многократного облучения. Опухоли возникают
исключительно на облученных участках, нередко они множественные. Метастазы
развиваются поздно и примерно у четверти больных. После радикальных операций часто
возникают рецидивы. Базально-клеточный рак, как правило, развивается через 40-50 лет
после облучения.
Лечение. Лица с непрогрессирующей маловыраженной атрофией кожи не нуждаются в
активной терапии. В этих случаях целесообразно соблюдать гигиенические нормы, исключать контакты с провоцирующими агентами (инсоляция, препараты бытовой химии), применять питательные кремы с витаминами. При выраженных симптомах позднего
рентгеновского дерматита используют общие и местные лечебные мероприятия. С целью
стимуляции регенеративных процессов назначают полноценную диету. Местные мероприятия включают назначение наружных противовоспалительных и эпителизирующих
средств (бальзам Шостаковского, кортикостероидные кремы с дезинфицирующими
добавками, мази с метилурацилом, актовегином или солкосери-лом и др.).
Гиперкератозы и бородавчатые разрастания удаляют с помощью криодеструкции или 5%
5-фторурациловой, 30% проспидиновой мазей. В некоторых случаях при наличии язвы
проводят ее иссечение с последующей кожной пластикой.
18. кератозы
КЕРАТОЗЫМышьяковый
Дегтярный
Возникающие на рубцах
19. Мышьяковый кератоз
Возникает после длительного приема лекарств, содержащих мышьяк, или при работес подобными веществами.
Мышьяковый кератоз преимущественно описан у мужчин.
Симптомы. Предраковые изменения кожи, наступающие под воздействием мышьяка,
состоят из гиперкератоза ладоней, стоп и пальцев кисти. Мышьяковый кератоз
проявляется в виде ограниченных или диффузных бляшек величиной от чечевичного
зерна до детской ладони. Поверхность их неровная, возвышается над уровнем кожи,
желтовато-кофейного или темно-коричневого цвета. Они располагаются поверхностно
и неинфильтрируют подлежащих тканей. Обычно появляются несколько месяцев
спустя после введения лекарства, содержащего мышьяк, но иногда наблюдаются и
спустя много лет после прекращения лечения мышьяком. Удаление мышьякового
кератоза трудно выполнимо.
Прогноз. Мышьяковый кератоз может трансформироваться в болезнь Боуэна,
базалиому, плоскоклеточный рак. Злокачественный медикаментозный мышьяковый
процесс протекает чаще в виде поверхностной формы базалиомы, а
профессиональный— в виде эндофитной формы плоскоклеточного рака кожи.
20. Дегтярный кератоз
Возникает в результате контакта с каменноугольнымдегтем или его производными.
Очень редкое поражение кожи.
Этиология и патогенез. Хроническое воспаление кожи, вызванное дегтем, наблюдается у
рабочих, занятых в производстве по перегонке дегтя или каменного угля, у людей, имеющих дело
с сажей или тяжелыми минеральными маслами, у людей, работающих на покрытых смолой
поверхностях.
Симптомы. На поверхностях кожи, подвергающихся воздействию дегтя или его производных, в
начале возникают эритема, отек, пустулы и др. Как правило, через десятилетия на этих местах
образуются фолликулярные кератозы, напоминающие старческую кератому. Кератозы чаще
наблюдаются на участках кожи, подвергающихся действию света (на лице и тыльных поверхностях
кистей).
Прогноз. Дегтярный кератоз трансформируется в рак кожи через 10-30 лет.
21. Кератозы, возникающие на рубцах
Кератозы, возникающие на рубцах, могут развиваться при туберкулезнойи красной волчанках, после перенесенных травм и ожогов кожного покрова.
Рак кожи возникает в 2-4% случаев у пациентов с туберкулезной волчанкойСредний интервал времени
между появлением туберкулеза и раком кожи составляет 30 лет. Рак, развивающийся на фоне
существования туберкулезной волчанки, у 82% пациентов локализуется на лице, у 11% — на конечностях, у
5% — на шее и у остальных — на туловище.
Рак кожи отмечают только при дискоидной красной волчанке. Развивается, как правило, инфильтративноязвенная форма плоскоклеточного рака, который плохо поддается лечению и нередко метастазирует. На
фоне красной волчанки чаще развивается плоскоклеточный рак кожи, реже — базалиома (соотношение
20:1). Преимущественно рак возникает у пожилых мужчин через 2-40 лет от начала существования
дискоидной красной волчанки.
В области посттравматических и постожоговых рубцов могут появляться кожный зуд, трещины и язвы, при
длительном существовании которых на их фоне образуются плоскоклеточный и реже базально-клеточный
рак. Большинство этих раков располагаются на конечностях, так как травмы и ожоги чаще наблюдаются в
данных анатомических областях.
Лечение. Удаляют кератозы с помощью иссечения, криодеструкции жидким азотом.
22. Внутриэпидермальный рак (рак in situ)
ВНУТРИЭПИДЕРМАЛЬНЫЙРАК (РАК IN SITU)
• Болезнь Боуэна
• Эритроплазия Кейра
• Болезнь Педжета соска
молочной железы
• Экстрамаммарная болезнь
Педжета
23.
Болезнь Боуэна- рак, характеризующийся появлением на коже медленно растущей
красной бляшки с четкими границами.
Появляется преимущественно у лиц пожилого и старческого возраста.
Проявляется одиночными, реже множественными, медленно растущими, плоскими, слабо
инфильтрированными бляшками с четкими границами, неправильными очертаниями
размером от 1 до7-8 см в наибольшем измерении. Поверхность бляшек шелушащаяся,
покрыта корками. Цвет бляшек красно-коричневый. Шероховатая поверхность очага.
Локализация любая, но чаще на коже туловища, верхних конечностей (преимущественно
пальцев) ив промежности.
Дифференцируют по клиническим признакам с базалиомой, старческой кератомой,
микробной экземой, псориазом.
Течение и прогноз. При проникновении патологического процесса в дерму развивается истинный рак. Клинически
об этом свидетельствуют изъязвление или инфильтрация очагов поражения.
Лечение. Применяют 30-50% проспидиновую мазь в виде ежедневных аппликаций под компрессионную бумагу в
течение 20-22 дней. Если величина опухоли не превышает 1,5-2 см, то выполняют криодеструкцию с экспозицией 2
мин дважды после оттаивания с обязательным захватом 0,5-1 см прилегающей к очагу поражения неизмененной
кожи. При наличии очага поражения размером около 1 см можно использовать электрокоагуляцию. Применяют
также лазеродеструкцию, тотальное хирургическое удаление опухоли. При невозможности использовать выше
перечисленные методы лечения показана близкофокусная рентгенотерапия.
24. Эритроплазия Кейра
ЭРИТРОПЛАЗИЯ КЕЙРА- рак, характеризующийся появлением на головке или внутреннем листке крайней плоти
медленно растущей блестящей ярко-красной бляшки с четкими границами.
Этиология. Эритроплазия Кейра клинически и гистологически идентична болезни Боуэна,
но только с другим расположением очагов поражения
Характеризуется резко ограниченным, плоским, слегка возвышающимся над уровнем кожи,
очагом поражения диаметром 2-5 см. Поверхность опухоли гладкая, блестящая, влажная.
Локализуется только на головке и крайней плоти полового члена, редко на вульве.
Патогистология. Гистологическая картина сходна с таковой при болезни Боуэна. В отличие
от последней, при эритроплазии Кейра отсутствует очаговый дискератоз.
Дифференцируют по клиническим признакам с твердым шанкром, кандидозным
баланопоститом.
При трансформации эритроплазии Кейра в плоскоклеточный рак возникает уплотненный
эрозивно-язвенный очаг поражения, который напоминает твердый шанкр. В этом случае
в проведении дифференциальной диагностики помогают лабораторные и инструментальные
методы исследования (поиск бледной трепонемы в отделяемом, специфические серологические реакции, определение клеточного состава при цитологическом исследовании).
Эритроплазию Кейра необходимо дифференцировать с кандидозным баланопоститом, так как
последнее заболевание среди поражений головки и крайней плоти полового члена встречается
наиболее часто. Кандидозный баланопостит в отличие от эритроплазии Кейра имеет
воспалительную эритему без четких границ с серовато-беловатым налетом и неприятным
запахом.
25.
Твердый шанкрКандидознымй
баланопостит
Эритроплазия Кейра
Течение и прогноз. Появление папул или изъязвлений в очаге свидетельствует о малигнизации.
В 20-40% случаев эритроплазия Кейра трансформируется в инвазивный рак с метастазами
в региональные лимфатические узлы.
Лечение. При поражении крайней плоти целесообразно обрезание, в случае локализации
в области головки полового члена и/или венечной борозды может быть выполнена
криодеструкция жидким азотом с экспозицией 30-40 с 2 раза в неделю (4-5 процедур).
Рекомендуется использовать 5% 5-фторурациловую или 30% проспидиновую мази
(ежедневные аппликации в течение 20-22 дней). При инвазивной форме болезни Кейра
наиболее эффективен блеомицин (блеомицитин) в суммарной дозе не более 5-6 мг/кг,
возможно несколько курсов с интервалом не менее 1,5-2 месяцев. При инвазивной форме
эритроплазии Кейра и поражении регионарных лимфатических узлов показаны удаление
последних и проведение близкофокусной рентгенотерапии.
26. Болезнь Педжета соска молочной железы
БОЛЕЗНЬ ПЕДЖЕТА СОСКАМОЛОЧНОЙ ЖЕЛЕЗЫ
— внутриэпидермальный рак, проявляющийся экземоподобным поражением соска и около
соскового кружка и почти всегда сочетающийся с внутрипротоковым раком молочной железы.
В основном болеют женщины после 50 лет, но имеются крайне редкие случаи заболевания у
мужчин.
Опухоль проявляется экземоподобным поражением соска и околососкового кружка.
Заболевание начинается на соске или вокруг него с едва заметного шелушащегося пятна. В
дальнейшем очаг поражения приобретает резкие границы, по краю появляется возвышающееся
уплотнение. Очертания очага становятся неправильные и полициклические. В течение
нескольких месяцев или лет размеры очага увеличиваются, развивается мацерация, уплотнение
становится более отчетливым, возникают эрозии, покрывающиеся серозно-кровянистыми
корками, после снятия которых видна влажная зернистость, за счет вегетации, слегка
кровоточащая поверхность. В центре может определяться рубцевание, в результате чего сосок
втягивается, хотя и не всегда.
27.
Патогистология. В свежих элементах в эпидермисе — акантоз судлинением и расширением эпидермальных отростков, в старых элементах
— эпидермис истончен и уплощен. Клетки Педжета рассеяны по всему
эпидермису. Это большие клетки, лишенные шипов, со светлой цитоплазмой и крупными ядрами. Клетки Педжета обычно наиболее многочисленны
в базальном слое и могут вызвать его дезорганизацию. Как правило, в
дерму опухолевые клетки не проникают. В дерме при болезни Педжета
отмечается довольно значительная хроническая воспалительная реакция.
Иногда клеток Педжета в эпидермисе очень много, в результате чего
остальные клетки деформируются, растягиваются, отодвигаются друг от
друга, представляя собой ячейки, заполненные клетками Педжета.
Течение и прогноз. Болезнь Педжета почти всегда сочетается с раком
протоков молочной железы.
Лечение. Пациенты лечатся
и наблюдаются у онкологов.
28. Экстрамаммарная болезнь Педжета
ЭКСТРАМАММАРНАЯ БОЛЕЗНЬПЕДЖЕТА
- рак, поражающий перианальную область, наружные половые органы и
подмышечные впадины.
Частота. Встречается гораздо реже, чем внутрипротоковое поражение молочной
железы.
Наблюдается в зрелом и пожилом возрасте, как у женщин, так и у мужчин.
Очаги поражения имеют четкие границы, неровные очертания, напоминающие
географическую карту, мацерированную поверхность, покрытую наслоениями корок.
Субъективно больных беспокоит зуд. Локализуются очаги чаще на мошонке, половом
члене, вульве, в перианальной области, промежности, подмышечных складках.
Дифференцируют по клиническим признакам с экземой, которая может напоминать экстрамаммарную
болезнь Педжета, если первое заболевание локализуется в перианальной области, на наружных половых
органах и в подмышечных впадинах. Однако экзема отличается от болезни Педжета наличием
везикуляции и распространением очагов поражения на другие участки кожи.
Диагноз ставят на основании клинических данных и результатов морфологических методов
исследования.
29.
Течение и прогноз. Заболевание характеризуется медленным развитиемочагов поражения. Однако экстрамаммарная болезнь Педжета в большей
степени, чем болезнь Боуена и эритроплазия Кейра, имеет тенденцию к
инвазивному росту и трансформации в плоскоклеточный рак.
Лечение. Назначают химиотерапию блеомицином (блеомицитином), который
вводят внутривенно или внутримышечно. При локализации их в паховых или
подмышечных складках эффективно хирургическое иссечение в пределах
здоровых тканей, криодеструкция с экспозицией 2-3 мин дважды с
оттаиванием, так как опухолевые клетки могут распространяться в глубокие
отделы дермы.
30. Предшественники меланомы
• Врожденный невоклеточныеневусы
• Гигантский пигментный невус
• Диспластический невус
• Злокачественное лентиго
31. Врожденный невоклеточный невус
ВРОЖДЕННЫЙ НЕВОКЛЕТОЧНЫЙНЕВУС
Врожденный невоклеточный невус — доброкачественное пигментное
новообразование, которое состоит из невусных клеток и может трансформироваться
в меланому.
Обнаруживается, как правило, при рождении. Однако некоторые невусы становятся
видимыми только через несколько недель (изредка до года) после рождения. Такие
новообразования называются поздними врожденными невусами. Невоклеточный
невус диаметром более 1,5 см, возникший вскоре после рождения, следует считать
врожденным. Пол значения не имеет.
Патогистология. Характерна глубокая локализация невусных клеток, вплоть до
нижней трети сетчатого слоя дермы. Невусные клетки обнаруживают в придатках
кожи (протоках мерокриновых потовых желез, волосяных фолликулах, сальных
железах), в пучках нервных волокон, в мышцах, поднимающих волосы, в стенках
кровеносных и лимфатических сосудов (чаще всего — вен). Некоторые врожденные
невусы небольших размеров могут гистологически не отличаться от обычных
приобретенных невусов. В гигантских врожденных невусах определяется
проникновение меланоцитов в подкожную клетчатку, мышцы, кости (в том числе
кости черепа) и твердую мозговую оболочку. Возможны очаговые разрастания
шванновских клеток по типу нейрофибромы, очаговая хрящевая метаплазия. В
зависимости от размера врожденные не-воклеточные невусы подразделяют на
мелкие (диаметр до 1,5 см)крупные (более 1,5 см) и гигантские (занимающие какуюлибо анатомическую область или ее большую часть).
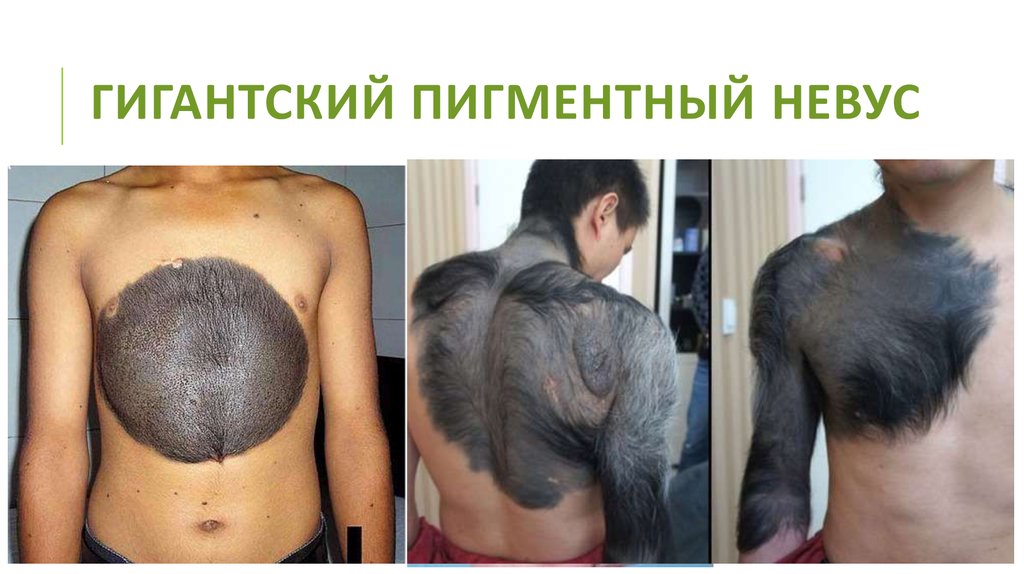
32. Гигантский пигментный невус
ГИГАНТСКИЙ ПИГМЕНТНЫЙ НЕВУСНевус занимает целую анатомическую область (туловище, конечности, голову или шею) или ее
большую часть. Представляет собой темнопигментированную бляшку, приподнятую над уровнем
кожи. Вокруг основного очага поражения располагаются нередко невусы-сателлиты. Кожный
рисунок нарушен. На поверхности невуса часто обнаруживаются узлы и папулы, а также грубые,
как правило, темные волосы. Форма круглая, овальная или причудливая. Границы ровные и
правильные или неровные.
Дифференциальная диагностика. Диагностических трудностей не возникает из-за типичной
клинической картины невуса. Иногда, при незначительном возвышении бляшки над уровнем
кожи, необходимо дифференцировать с невусом Беккера.
Лечение. Гигантские врожденные невусы целесообразно удалять как можно раньше, так как
высок риск развития меланомы даже в первые 3-5 лет жизни больного. Лечение осуществляют у
хирурга-онколога.
33. Диспластический невус
Диспластический невус (атипический невус, атипичное родимое пятно, невус Кларка) — приобретенное пигментноеобразование, характеризующееся повышенным риском малигнизации вследствие сохранения пролиферативной
активности незрелых меланоцитов в эпидермисе и атипизмом клеток различной степени выраженности. Обнаруживается
у 5% белого населения. Он встречается практически у всех больных с семейной меланомой и у 30-50% пациентов со
спорадической меланомой.
Диспластические невусы обычно начинают обнаруживаться незадолго до начала полового созревания и продолжают
возникать на протяжении многих лет, изредка до глубокой старости. Пол значения не имеет.
Это пятно с отдельным слегка приподнятым (как правило, в центре) над
уровнем кожи участком. При наличии центрального папулезного компонента
данные невусы сравнивают по виду с «яичницей-глазуньей». Размеры
образования обычно больше приобретенных невоклеточных невусов и
составляют более 6 мм. Форма круглая, овальная, края неровные. Границы
неправильные и размытые, которые постепенно переходят в окружающую
нормальную кожу. Количество невусов может быть различным. Окраска
неравномерная, пестрая и характеризуется наличием разнообразных
оттенков коричневого, рыжеватого и светло-красного.
34.
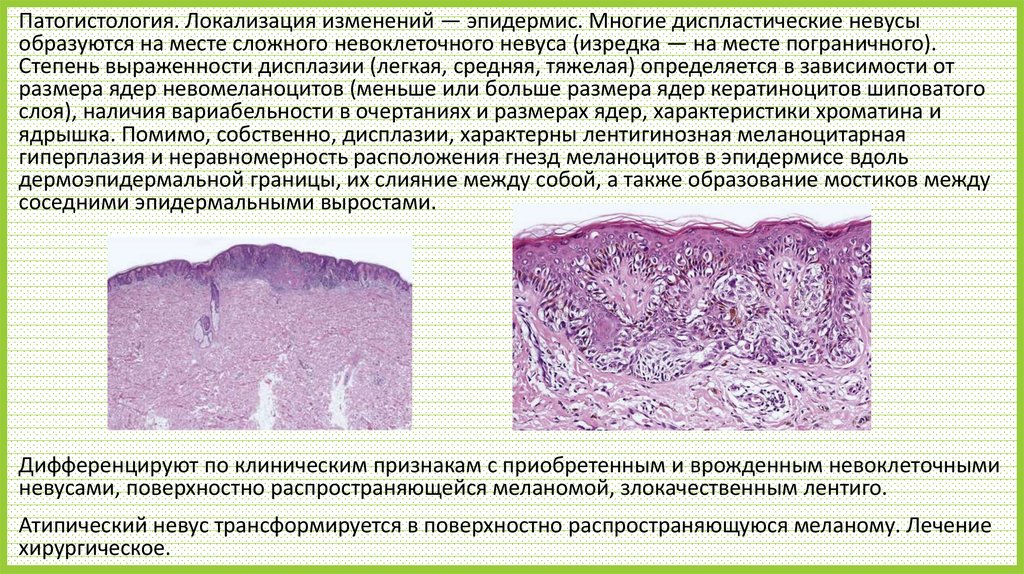
Патогистология. Локализация изменений — эпидермис. Многие диспластические невусыобразуются на месте сложного невоклеточного невуса (изредка — на месте пограничного).
Степень выраженности дисплазии (легкая, средняя, тяжелая) определяется в зависимости от
размера ядер невомеланоцитов (меньше или больше размера ядер кератиноцитов шиповатого
слоя), наличия вариабельности в очертаниях и размерах ядер, характеристики хроматина и
ядрышка. Помимо, собственно, дисплазии, характерны лентигинозная меланоцитарная
гиперплазия и неравномерность расположения гнезд меланоцитов в эпидермисе вдоль
дермоэпидермальной границы, их слияние между собой, а также образование мостиков между
соседними эпидермальными выростами.
Дифференцируют по клиническим признакам с приобретенным и врожденным невоклеточными
невусами, поверхностно распространяющейся меланомой, злокачественным лентиго.
Атипический невус трансформируется в поверхностно распространяющуюся меланому. Лечение
хирургическое.
35. Злокачественное лентиго
ЗЛОКАЧЕСТВЕННОЕЛЕНТИГО
(меланоз Дюбрея, ограниченный предраковый меланоз) —
предшественник меланомы, характеризующийся пролиферацией
атипичных меланоцитов в эпидермисе.
Обычно возникает у лиц старше 30 лет, преимущественно у пожилых людей, чаще развивается у
женщин.
Заболевание обычно начинается с маленького пятна, медленно распространяющегося по
периферии. Зрелый очаг поражения характеризуется наличием одиночного образования с
неровными очертаниями и поверхностью, размерами 2-3 см в наибольшем измерении.
Неравномерная окраска (от светло-коричневого до темно-коричневого или черного цвета).
Характерно усиление пигментации по периферии очага.
Локализация любая, но чаще всего наблюдается на открытых участках кожи, особенно на лице
(щеки, нос, лоб, носогубные складки), реже на шее, волосистой части головы, тыле кистей.
36.
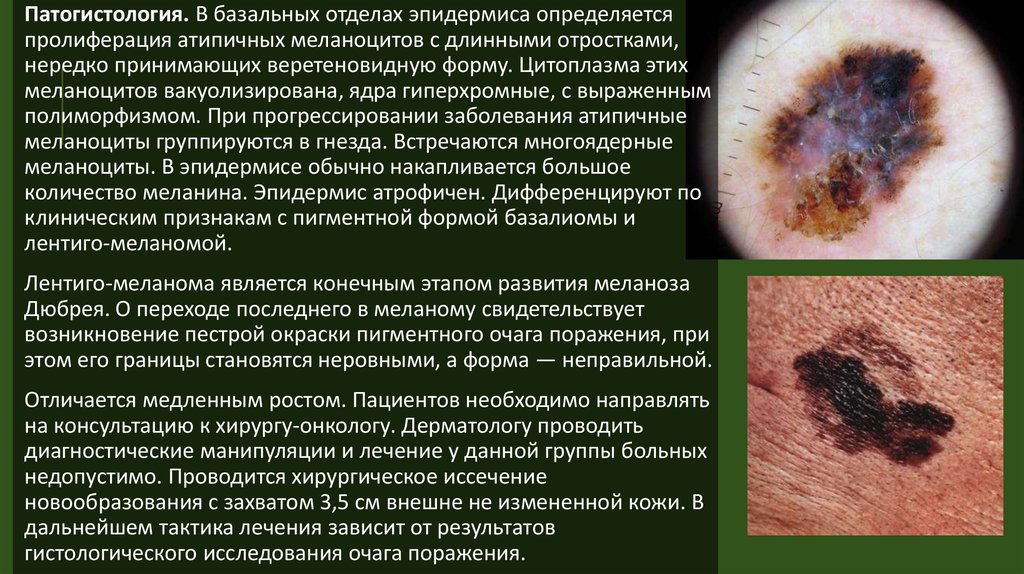
Патогистология. В базальных отделах эпидермиса определяетсяпролиферация атипичных меланоцитов с длинными отростками,
нередко принимающих веретеновидную форму. Цитоплазма этих
меланоцитов вакуолизирована, ядра гиперхромные, с выраженным
полиморфизмом. При прогрессировании заболевания атипичные
меланоциты группируются в гнезда. Встречаются многоядерные
меланоциты. В эпидермисе обычно накапливается большое
количество меланина. Эпидермис атрофичен. Дифференцируют по
клиническим признакам с пигментной формой базалиомы и
лентиго-меланомой.
Лентиго-меланома является конечным этапом развития меланоза
Дюбрея. О переходе последнего в меланому свидетельствует
возникновение пестрой окраски пигментного очага поражения, при
этом его границы становятся неровными, а форма — неправильной.
Отличается медленным ростом. Пациентов необходимо направлять
на консультацию к хирургу-онкологу. Дерматологу проводить
диагностические манипуляции и лечение у данной группы больных
недопустимо. Проводится хирургическое иссечение
новообразования с захватом 3,5 см внешне не измененной кожи. В
дальнейшем тактика лечения зависит от результатов
гистологического исследования очага поражения.

































 Медицина
Медицина








