Похожие презентации:
Базовые мероприятия по жизнеобеспечению взрослых и детей
1. Базовые мероприятия по жизнеобеспечению взрослых и детей
Заведующий кафедрой общеймедицинской практики:
к.м.н., доцент Лисовский Олег Валентинович
Подготовил:
Ассистент Лисица Иван Александрович
г. Санкт-Петербург, 2021
2.
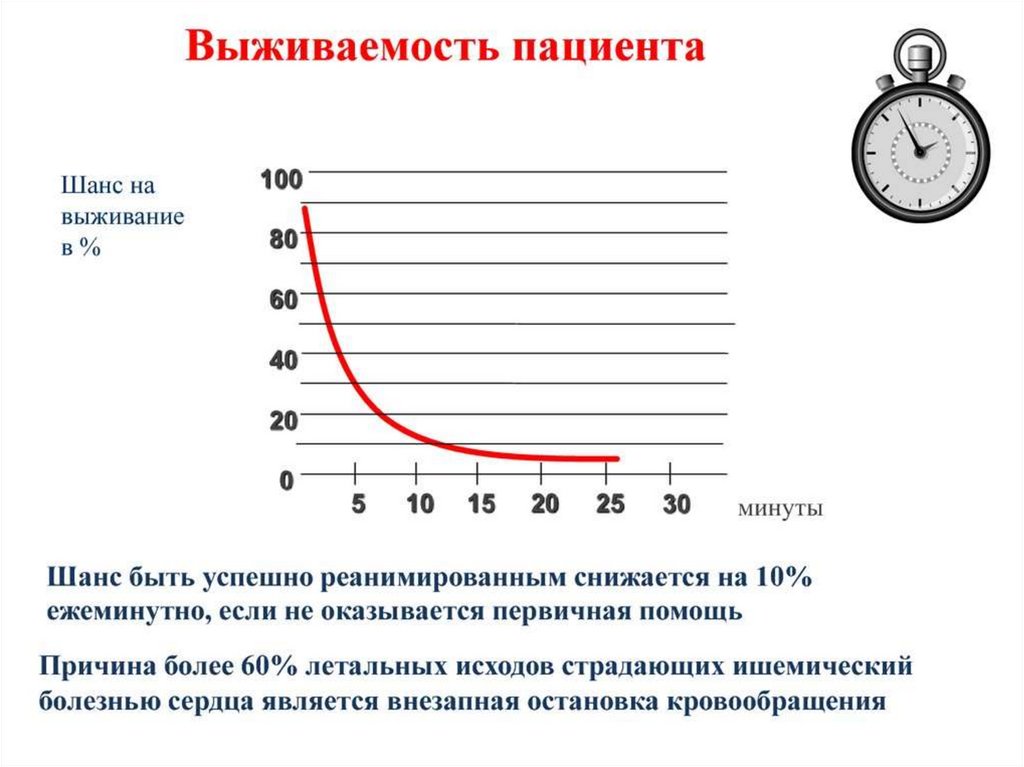
Статистика† Умей люди делать элементарные вещи по оказанию первой
помощи 40–50% летальных исходов удалось бы избежать.
† До 90% тяжело пострадавших могли бы выжить, если бы помощь
им была оказана в течение первых 9 минут. Если же помощь
приходит позже 18 минут, то удается спасти лишь 15% (!).
† Ведущими причинами летальности являются тяжелая
механическая травма, шок, кровотечение и нарушение функции
органов дыхания, причем 30% из этих пораженных погибает в
течение 1-го часа, 60% - через 3 часа и, если помощь
задерживается на 6 часов, то погибает уже 90%
тяжелопораженных.
† Среди умерших около 10% получали травмы, несовместимые с
жизнью, и смерть была неизбежной, независимо от того как
скоро была оказана им медицинская помощь.
2
3.
34. Медицинская помощь
• П.1. ст. 31 ФЗ №323 «Об основах охраны здоровья граждан вРоссийской Федерации»
Первая помощь до оказания медицинской помощи оказывается
гражданам при несчастных случаях, травмах, отравлениях и других
состояниях и заболеваниях, угрожающих их жизни и здоровью,
лицами, обязанными оказывать первую помощь в соответствии с
федеральным законом или со специальным правилом и имеющими
соответствующую подготовку, в том числе сотрудниками органов
внутренних
дел
Российской
Федерации,
сотрудниками,
военнослужащими и работниками Государственной противопожарной
службы, спасателями аварийно-спасательных формирований и
аварийно-спасательных служб.
4
5. Медицинская помощь
56. Исторические вехи реанимации
• 1530 г. - проведение искусственного дыхания сиспользованием каминных мехов и ротового
воздуховода (Парацельс)
• 1780 г. - проба реанимации новорожденных методом
надувания в легкие (Шосье)
• 1796 г. - датские учёные Херольд и Рафн описали
методику искусственного дыхания «изо рта в рот»,
воздействие электрическим током при остановке
сердца (прообраз современных дефибрилляторов)
• 1874 г. - исследовательский прямой массаж сердца у
собак (Шифф)
• 1880 г. - первый прямой массаж сердца у человека при
передозировке хлороформом (Нейман)
6
7. Исторические вехи реанимации
• 1901 г. - первый успешный прямой массаж сердца вклинике (Кристан, Ингельсруд)
• 1910 г. - интубация трахеи ларингоскопом (Лилиенталь)
• 1924 г. – сконструирован аппарат искусственного
кровообращения (Брюхоненко и Чечулин)
• 1942 г. – использование миорелаксантов
• 1946 г. - закрытый массаж сердца и дефибрилляция
исследовательским методом (Гурвич, Юнев)
• 1960 г. – успешный непрямой массаж сердца (Никербокер,
Кувенговен, Роремс). Выделение реанимации в отдельный
раздел медицины
• с 1980 г. - сердечно-легочная реанимация (СЛР) бурно
развивалась благодаря Питеру Сафари
7
8.
Академик В. А. НЕГОВСКИЙ«padre reanimatione»
В.А.Неговский
создал первый и
единственный в мире
ИНСТИТУТ ОБЩЕЙ
РЕАНИМАТОЛОГИИ
В 1964 ГОДУ ПРЕДЛОЖИЛ
ВСЕМ ИЗВЕСТНЫЙ ТЕРМИН
«Р Е А Н И М А Ц И Я» 8
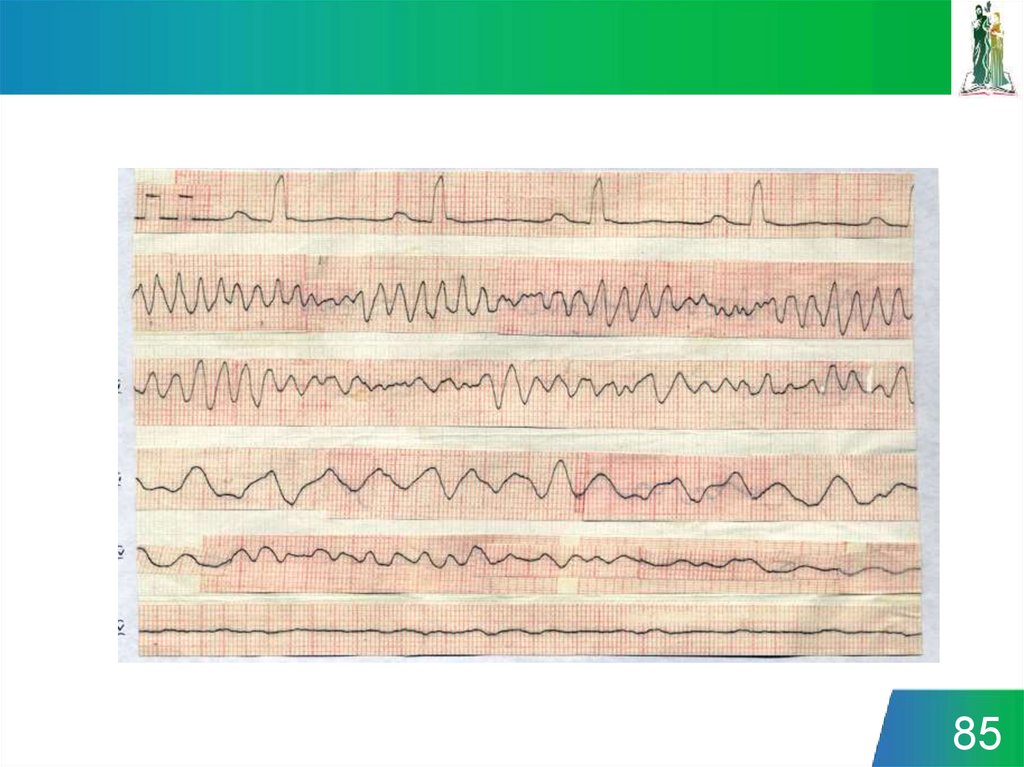
9. Ключевые работы академика В.А. Неговского
1943 год"Восстановление
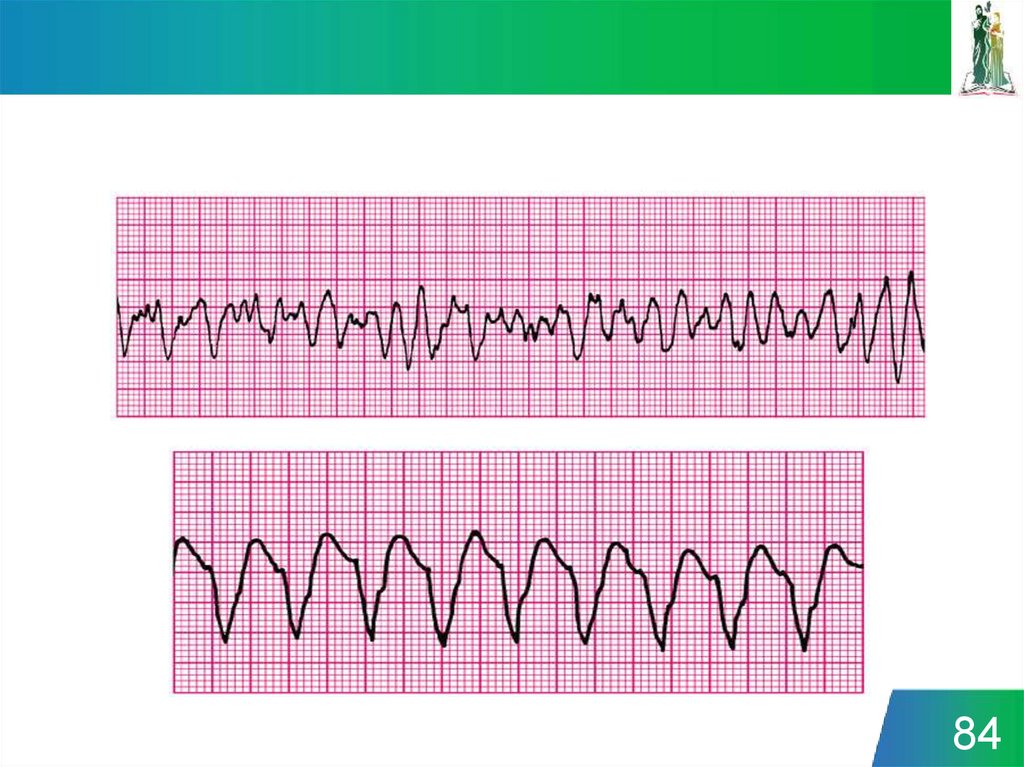
жизненных функций
организма,
находящегося в
состоянии агонии или
клинической смерти",
полностью
переведенная в восьми
выпусках журнала
«American Review of
Soviet Medicine»
9
10.
PЕTER SAFAR (ПИТЕР САФАР)Председатель
Всемирного Комитета
по Реанимации (ВКР)
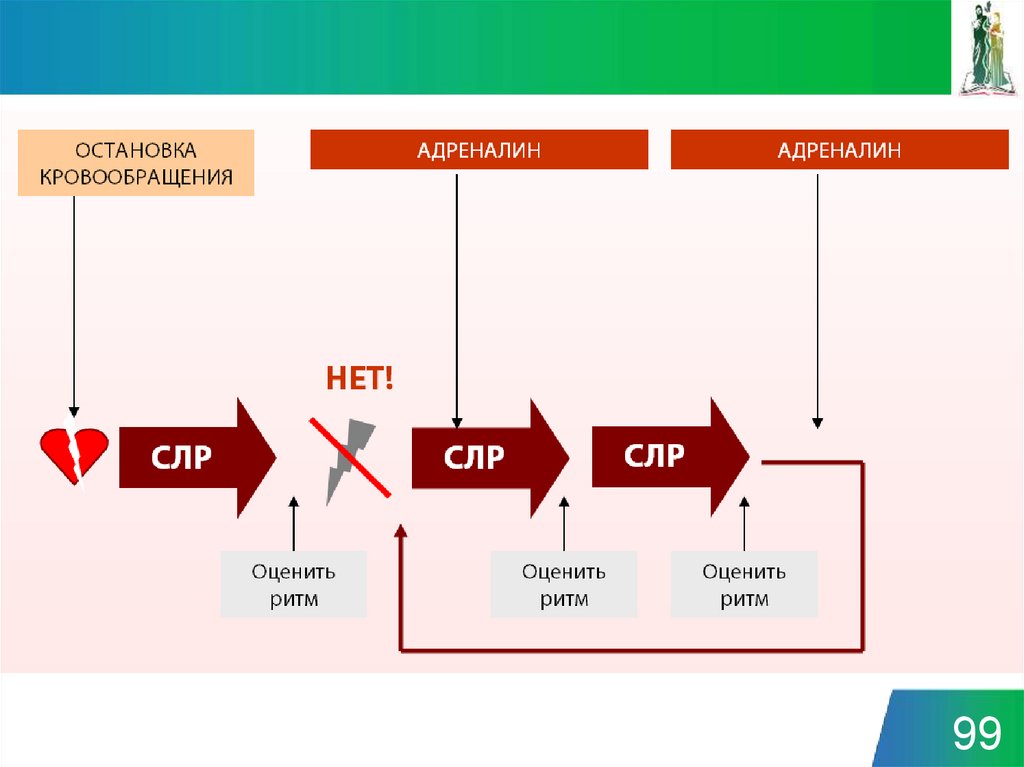
ВОЗ
10
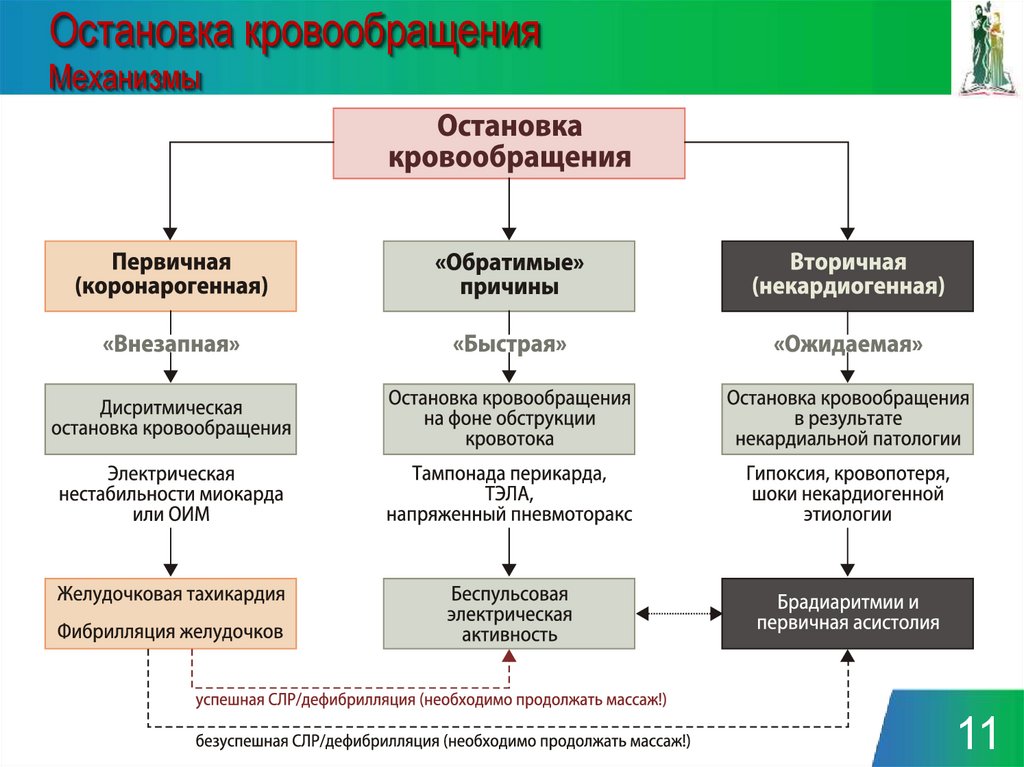
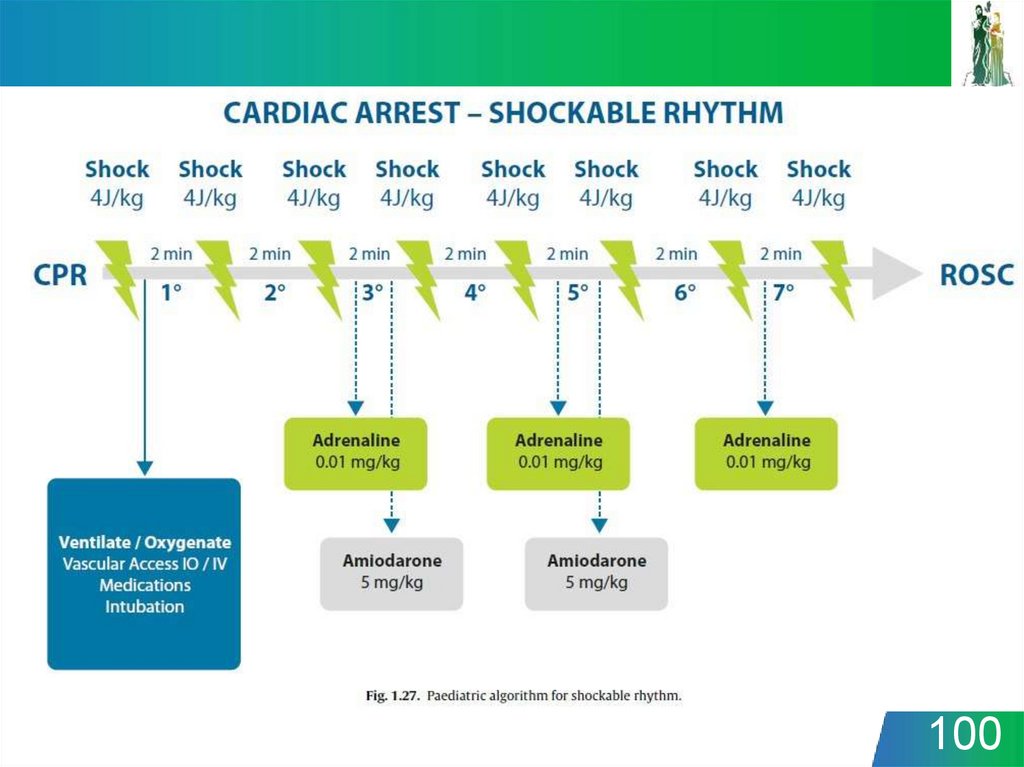
11.
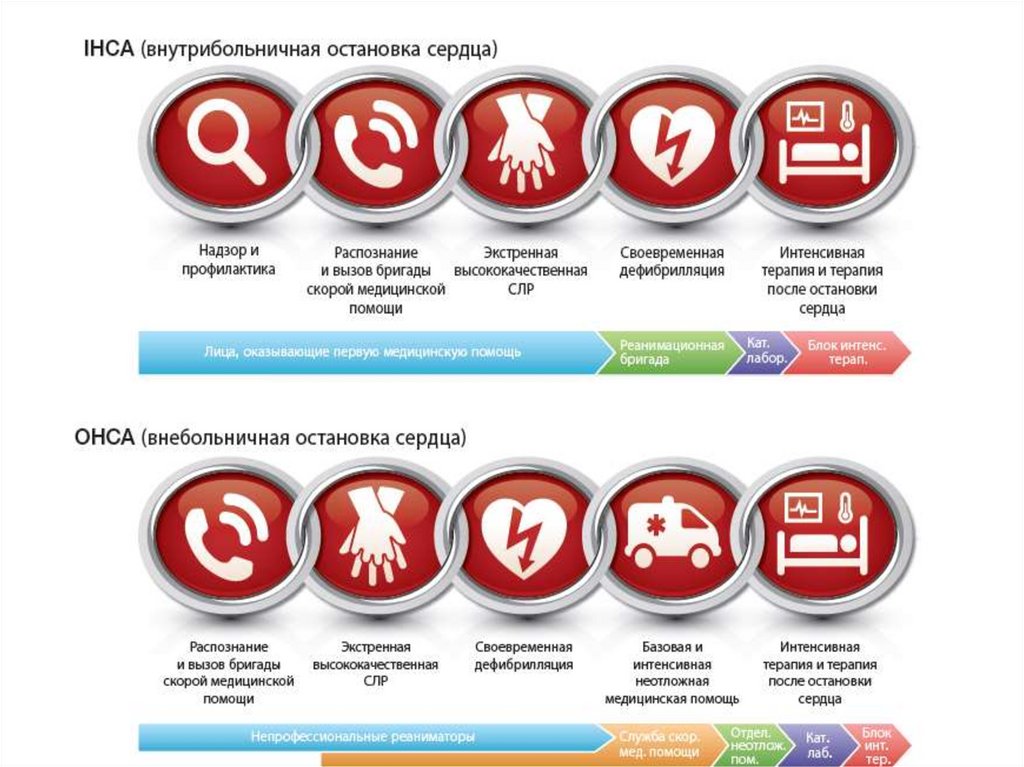
Остановка кровообращенияМеханизмы
11
12.
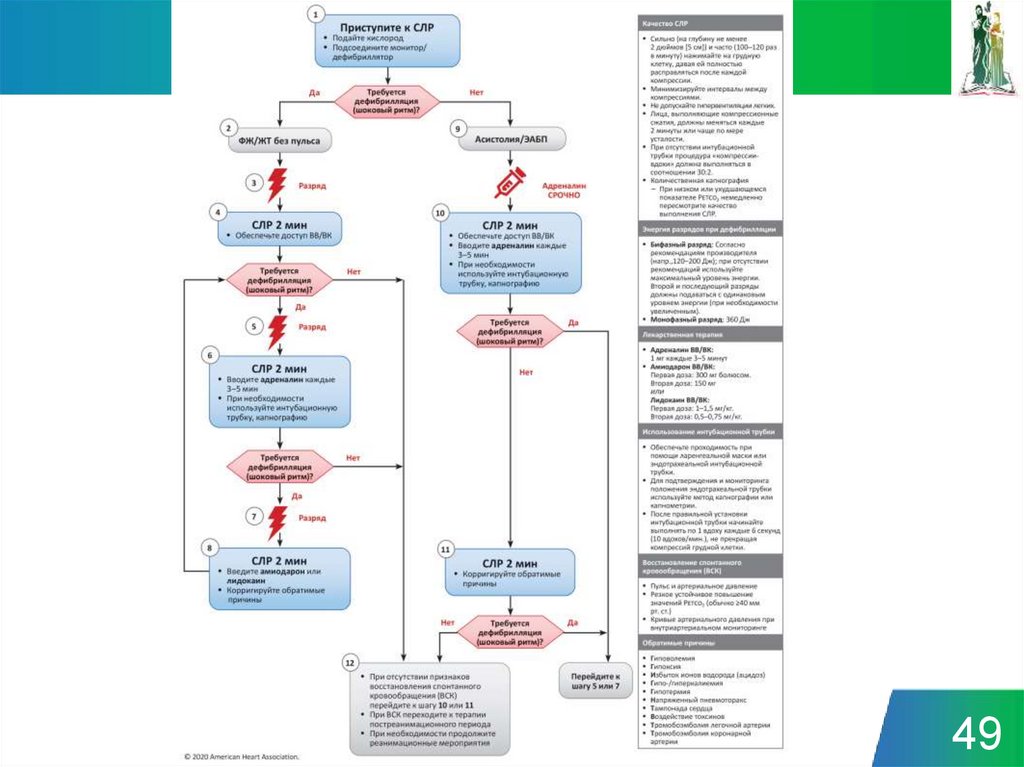
Порядок оказания первой медицинской помощи12
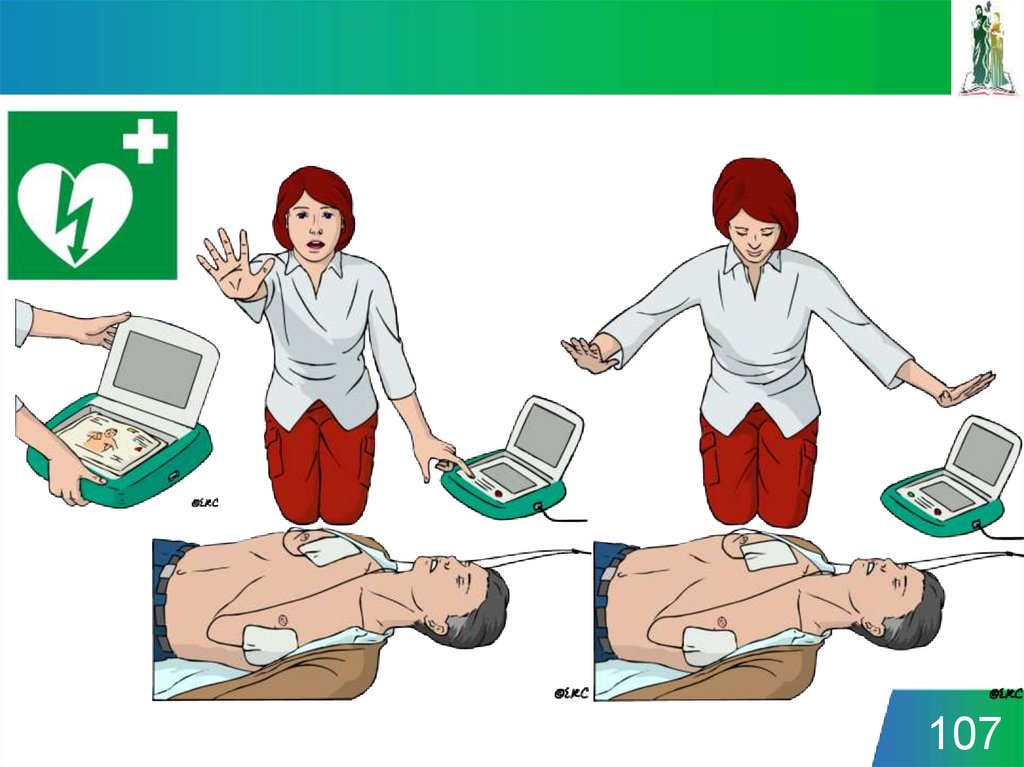
13.
14.
1415. Электронный ресурс: fmza.ru
16.
• Ст. 228 ТК РФОбязанности работодателя при несчастных
случаях немедленно организовать первую
помощь пострадавшему и при необходимости
доставку его в медицинскую организацию»
16
17. Неоказание помощи пострадавшему
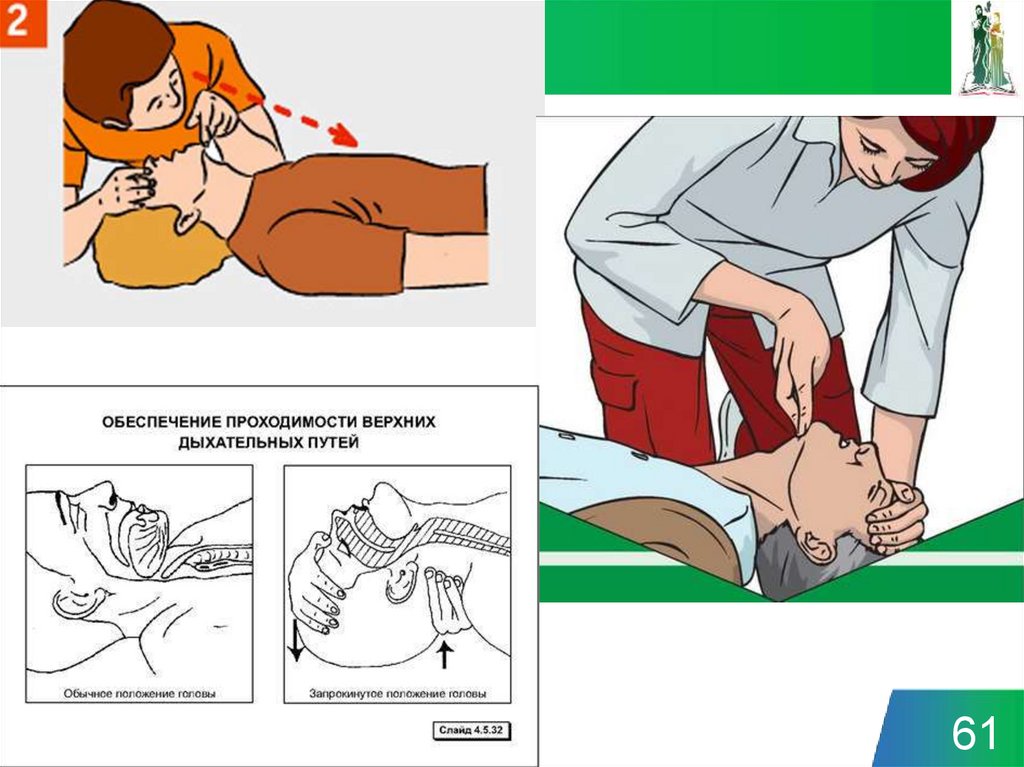
• УК РФ- ст. 124 – неоказание помощи больному (штраф до сорока тысяч
рублей или в размере заработной платы или иного дохода
осужденного за период до трех месяцев, либо обязательными
работами на срок до 360 часов, либо исправительными работами
на срок до 1 года, либо арестом на срок до четырех месяцев);
- ст. 125 – оставление в опасности (штраф в размере до
восьмидесяти тысяч рублей или в размере заработной платы или
иного дохода осужденного за период до шести месяцев, либо
обязательными работами на срок до 360 часов, либо
исправительными работами на срок до 1 года, либо арестом на
срок до трех месяцев, либо лишением свободы на срок до одного
года)
17
18. Ваши действия…?
1819. Классификация терминальных состояний
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ – ( от лат. terminalis относящийся к концу,пограничный) – состояния пограничные между жизнью и смертью,
критический уровень расстройства жизнедеятельности с катастрофическим
падением АД, глубоким нарушением газообмена и метаболизма – все стадии
умирания.
Предагония – состояние, характеризующееся отсутствием пульса на
периферических артериях, нарушением дыхания, цианозом или бледностью,
угнетением сознания.
Терминальная пауза – состояние, продолжающееся 1-4 минуты: дыхание
прекращается, развивается брадикардия, иногда асистолия, исчезают реакции
зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки
расширяются.
Агония – состояние, характеризующееся отсутствием сознания и рефлексов,
невозможностью определения АД, ослаблением пульса на крупных артериях,
нарушением сердечного ритма. Признаки гипоксии и нарушения ритма (ЭКГ).
Клиническая смерть – состояние, характеризующееся отсутствием пульса и
сердечных сокращений, прекращением биоэлектрической активности сердца
или наличием мелковолновых фибриллярных осцилляций по данным ЭКГ;
прекращением дыхания; угнетением сознания и спонтанных движений или
реакций на звуковые, болевые и проприоцептивные раздражения. Роговичные
рефлексы и реакции зрачков на свет отсутствуют. Отмечают мидриаз
(расширение зрачков).
19
20.
Классификация терминальных состоянийКлиническая смерть
– потенциально обратимое состояние,
начинающееся с момента остановки
кровообращения и продолжающееся до
восстановления самостоятельного
кровообращения или развития
необратимых изменений в тканях, прежде
всего в головном мозге (смерть мозга).
20
21. Что влияет на продолжительность клинической смерти?
Состояние организма• причина смерти
• длительность умирания
• сопутствующие заболевания
• возраст
Факторы внешней среды
• Температура
• насыщение организма кислородом
• наличие альтернативных источников энергии и защита
мозга от гипоксии
Своевременно и правильно проводимая
реанимация (СЛЦР)
21
22.
Клиническую смертьконстатируют в момент полной
остановки кровообращения, дыхания и выключения
функциональной активности ЦНС.
Различают 3 вида состояний, которые развиваются после
прекращения деятельности сердца:
1 - (обратимое) – клиническая смерть, во время которой
отсутствуют необратимые изменения в жизненно важных
органах и системах, в частности в ЦНС
2 - (частично обратимое) – социальная смерть, во время
которой при нежизнеспособности коры головного мозга
изменения в других тканях еще носят обратимый характер
3 - (необратимое) – биологическая смерть, когда все ткани
оказываются нежизнеспособными и в них развиваются
необратимые изменения.
В терминальной стадии любой неизлечимой болезни
реанимация бесперспективна и применяться не должна.
Абсолютное противопоказание к оживлению – выраженные
гипостатические пятна в отлогих частях тела как достоверный
признак биологической смерти.
22
23. Классификация терминальных состояний
• К терминальным состояниям относят также «состояние оживленногоорганизма после реанимации».
• Существуют такие понятия, как «мозговая» и «биологическая» смерть.
«Мозговую смерть» как диагноз регистрируют при необратимом
повреждении коры больших полушарий головного мозга
(декортикация) при работающем сердце и искусственной вентиляции
лёгких. Однако в ранние сроки (первые часы и сутки после
клинической смерти) установить этот диагноз нелегко.
«Биологическая смерть» - необратимое состояние, при котором всякие
попытки оживления оказываются безуспешными. Существуют
достоверные признаки:
1. Трупные пятна - начинают формироваться через 2-4 часа после
остановки сердца.
2. Трупное окоченение - проявляется через 2-4 часа после остановки
кровообращения, достигает максимума к концу первых суток и
самопроизвольно проходит на 3-4 сутки.
23
24.
Реанимационные мероприятия не проводятсяпри наступлении состояния клинической смерти на фоне
прогрессирования достоверно установленных неизлечимых
заболеваний или неизлечимых последствий острой травмы,
несовместимой с жизнью. Безнадежность и бесперспективность
сердечно-легочной реанимации у таких больных должна быть
заранее определена консилиумом врачей и зафиксирована в
истории болезни. К таким больным относят последние стадии
злокачественных новообразований, атоническая кома при
нарушениях
мозгового
кровообращения
у
престарелых
пациентов, несовместимые с жизнью травмы и т. п.;
При наличии признаков биологической смерти
24
25.
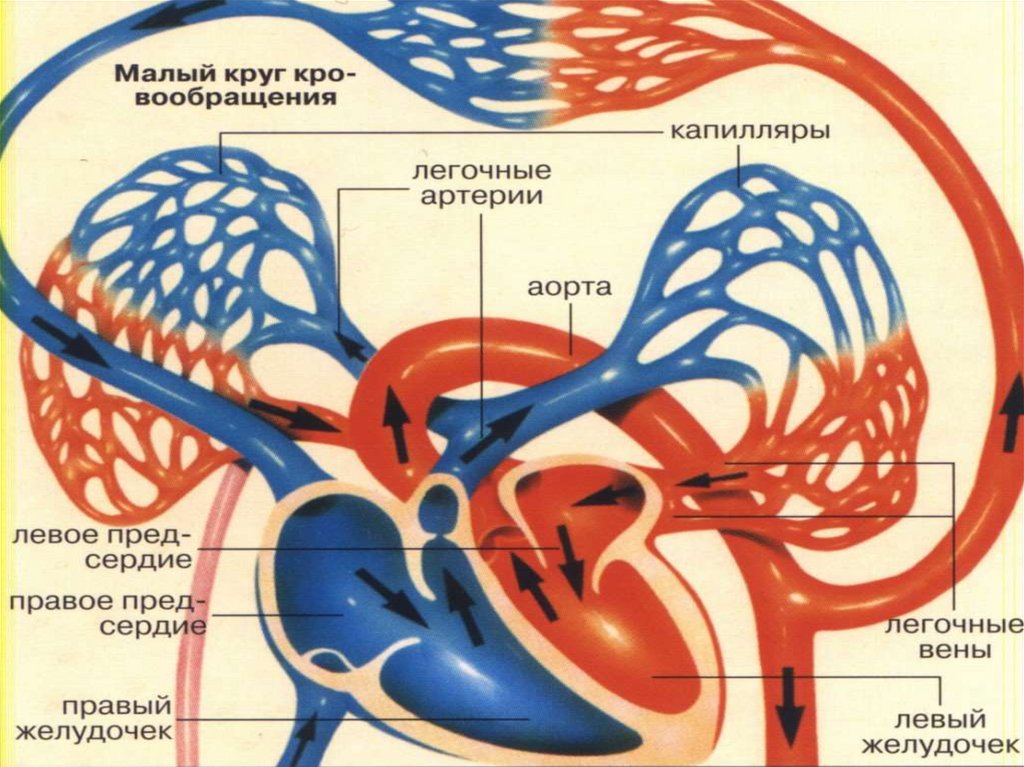
2526. Несколько слов о физиологии…
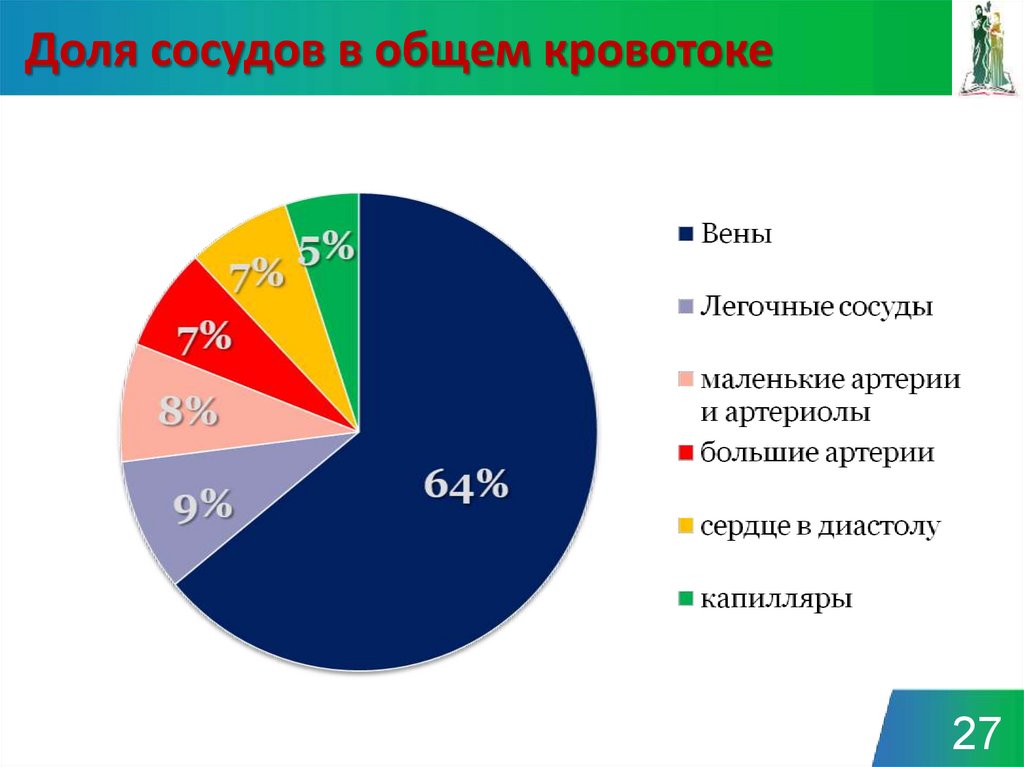
2627. Доля сосудов в общем кровотоке
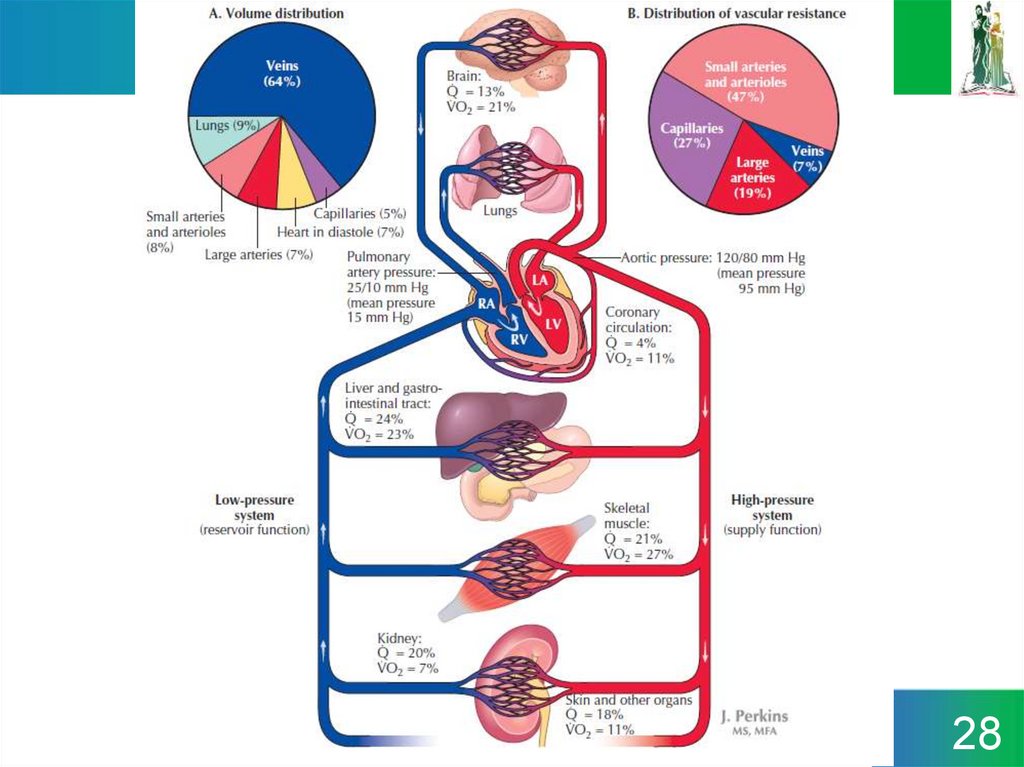
2728.
2829.
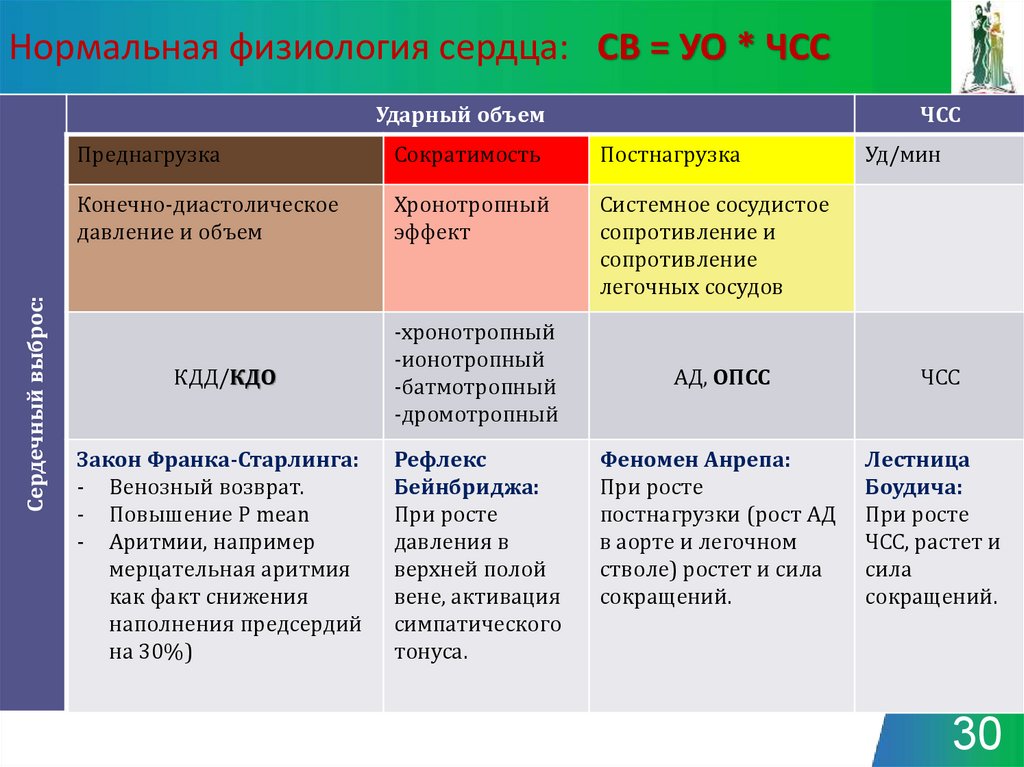
30. Нормальная физиология сердца: СВ = УО * ЧСС
Сердечный выброс:Ударный объем
ЧСС
Преднагрузка
Сократимость
Постнагрузка
Конечно-диастолическое
давление и объем
Хронотропный
эффект
Системное сосудистое
сопротивление и
сопротивление
легочных сосудов
КДД/КДО
-хронотропный
-ионотропный
-батмотропный
-дромотропный
Закон Франка-Старлинга:
- Венозный возврат.
- Повышение P mean
- Аритмии, например
мерцательная аритмия
как факт снижения
наполнения предсердий
на 30%)
Рефлекс
Бейнбриджа:
При росте
давления в
верхней полой
вене, активация
симпатического
тонуса.
Уд/мин
АД, ОПСС
ЧСС
Феномен Анрепа:
При росте
постнагрузки (рост АД
в аорте и легочном
стволе) ростет и сила
сокращений.
Лестница
Боудича:
При росте
ЧСС, растет и
сила
сокращений.
30
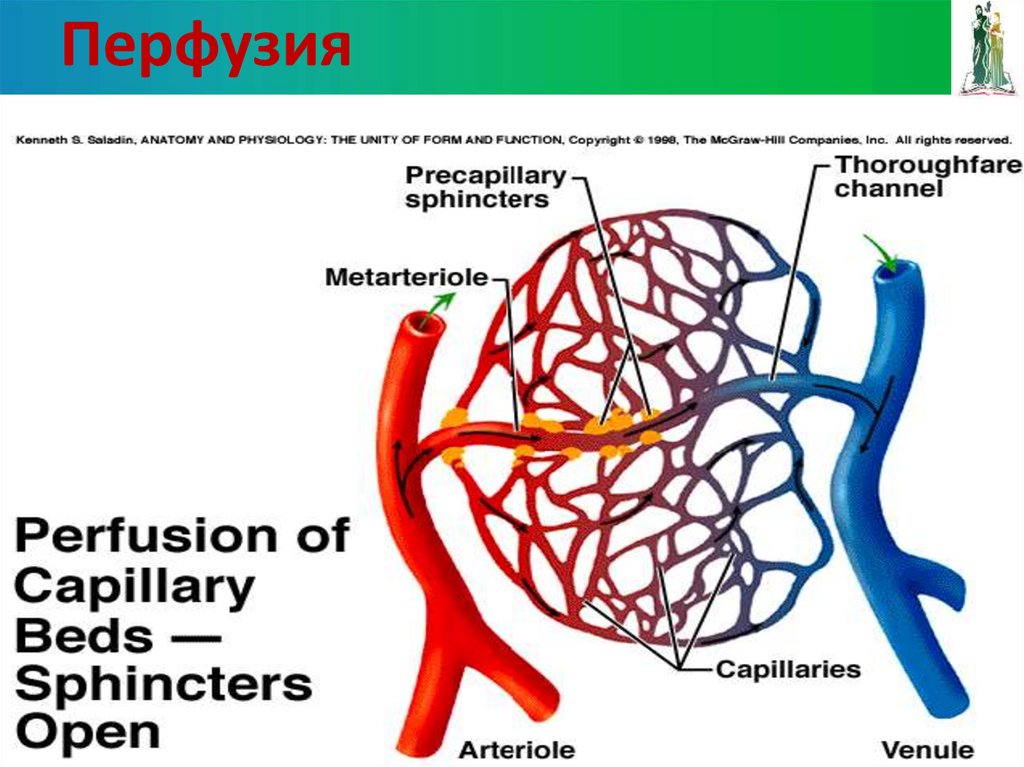
31. Перфузия
3132.
Адср. = (АДсис – АДд):3 + АДдЦентральное перфузионное давление:
Головной мозг:
АДср – ВЧД
Коронарные сосуды:
АДд(аорта) – КДД (пр.желудочек)
32
33.
3334. Постулаты кровообращения
1. Объем кровотока в органах и тканях всегдарегулируется в зависимости от метаболических
потребностей.
2. СВ контролируется объемом венозного
возврата (как сумма всех органных
кровотоков).
3. АД системное регулируется независимо от
регионарных кровотоков
34
35. СТАДИИ СЕРДЕЧНО-ЛЕГОЧНОЙ И ЦЕРЕБРАЛЬНОЙ РЕАНИМАЦИИ (по П. Сафару/ P.Safar)
/ Стадия: Элементарное поддержание жизни• Цель - экстренная оксигенация.
Этапы:
• A. Контроль и восстановление проходимости дыхательных путей.
• B. Искусственное поддержание дыхания.
• C. Искусственное поддержание кровообращения.
//. Стадия: Дальнейшее поддержание жизни
• Цель - восстановление спонтанного кровообращения
• D. Медикаментозная терапия.
• D. Электрокардиография или электрокардиоскопия.
• D. Дефибрилляция.
///. Стадия: Длительное поддержание жизни
• Цель - церебральная реанимация и постреанимационная интенсивная
терапия
• E. Оценка состояния (установление причины остановки кровообращения и ее
устранение) и возможности полноценного спасения больного с учетом степени
повреждения ЦНС.
• F. Восстановление нормального мышления.
• G. Интенсивная терапия, направленная на коррекцию нарушенных функций
других органов и систем.
35
36.
Современные принципысердечно-легочной и церебральной реанимации
1. Быстрая дефибрилляция. Уровень выживания >80% при проведении в
первые несколько минут. При применении современных двухфазных
дефибрилляторов эффективность первого разряда >90%. Немедленное
продолжение СЛР (начиная с компрессий) более полезно, чем повторные
разряды.
2. Минимизация времени без компрессий. Результат снижается на 90% (!)
при прекращении компрессий >20 с. Компрессии нужно проводить по
крайней мере 2 минуты после разряда до восстановления ритма или
циркуляции. Прекращение не более, чем на 10 сек.
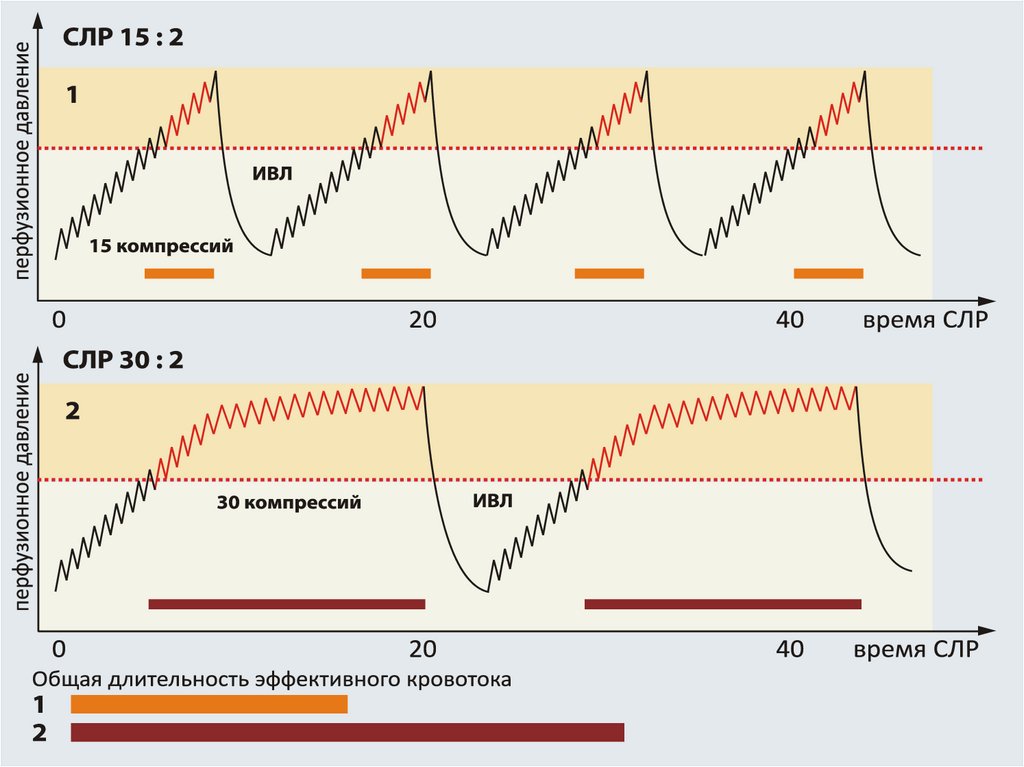
3. Компрессий - намного больше, вдуваний - намного меньше. Только
компрессии лучше традиционной СЛР 15:2. Соотношение 30:2 улучшает
доставку кислорода по сравнению с традиционным на 7-33%. При частоте
вентиляции >12 в минуту ниже уровень выживания.
4. Роль вазопрессоров и антиаритмиков. Важнее препаратов знать факторы,
которые вызывают остановку кровообращения (6 “Г” гипоксия,
гиповолемия, ацидоз, гипер-/гипокалиемия, гипогликемия, гипотермия) и
обратимые причины (6 “T” - напряженный пневмоторакс, тампонада,
тромбоз сердечный, тромбоз легочный, токсины, травма).
5. Терапевтическая гипотермия. Самый многообещающий метод для
улучшения неврологического исхода (32-34°C в течение 12-24 часов).
36
37.
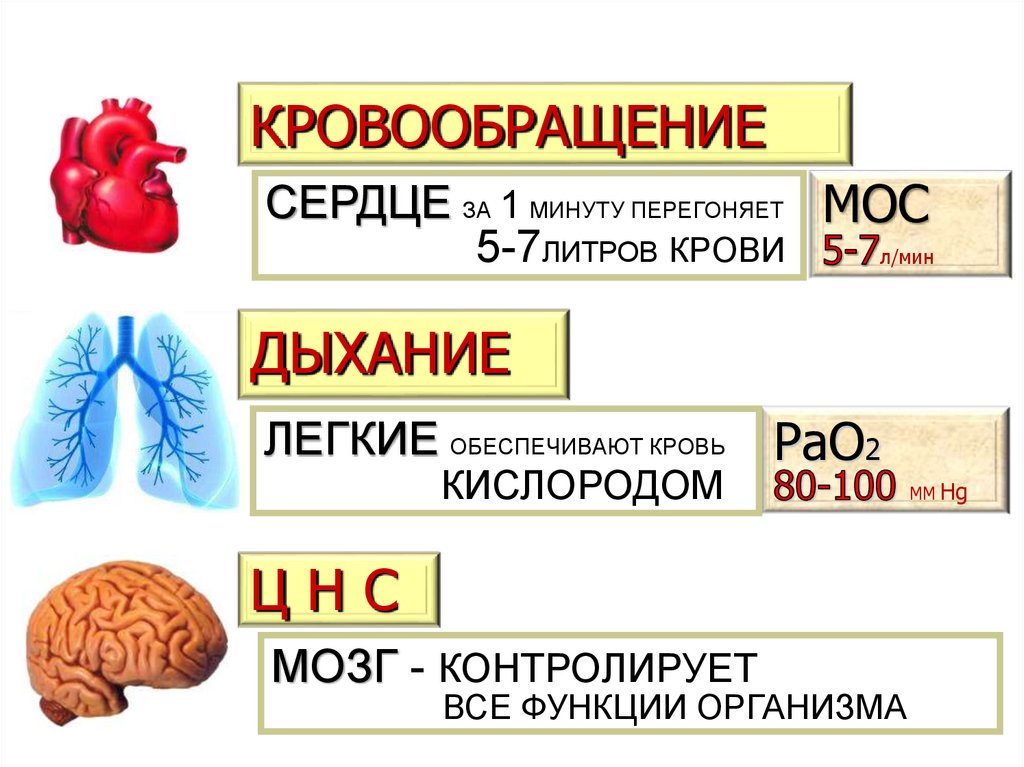
КРОВООБРАЩЕНИЕСЕРДЦЕ ЗА 1 МИНУТУ ПЕРЕГОНЯЕТ МОС
5-7ЛИТРОВ КРОВИ
л/мин
ДЫХАНИЕ
ЛЕГКИЕ ОБЕСПЕЧИВАЮТ КРОВЬ
КИСЛОРОДОМ
РаО2
ЦНС
МОЗГ - КОНТРОЛИРУЕТ
ВСЕ ФУНКЦИИ ОРГАНИЗМА
ММ Нg
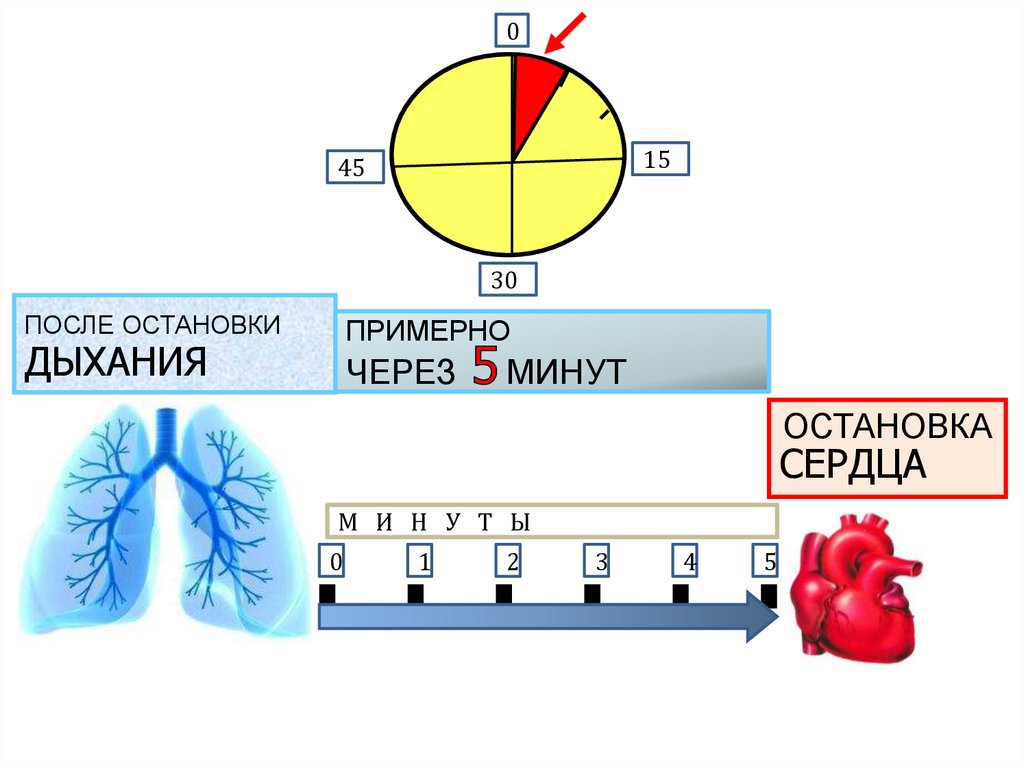
38.
015
45
30
ПОСЛЕ ОСТАНОВКИ
ПРИМЕРНО
ДЫХАНИЯ
ЧЕРЕЗ
МИНУТ
ОСТАНОВКА
CЕРДЦА
М И Н У Т Ы
0
1
2
3
4
5
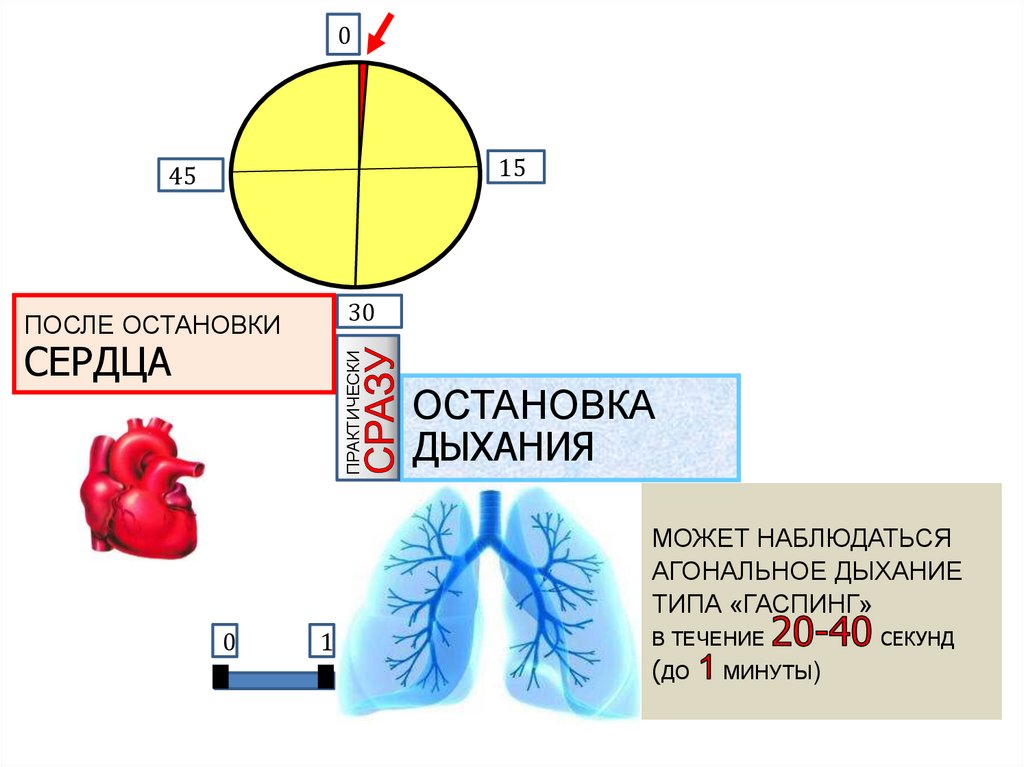
39.
015
45
30
ПОСЛЕ ОСТАНОВКИ
ПРАКТИЧЕСКИ
CЕРДЦА
ОСТАНОВКА
ДЫХАНИЯ
МОЖЕТ НАБЛЮДАТЬСЯ
АГОНАЛЬНОЕ ДЫХАНИЕ
ТИПА «ГАСПИНГ»
0
1
В ТЕЧЕНИЕ
(ДО
МИНУТЫ)
СЕКУНД
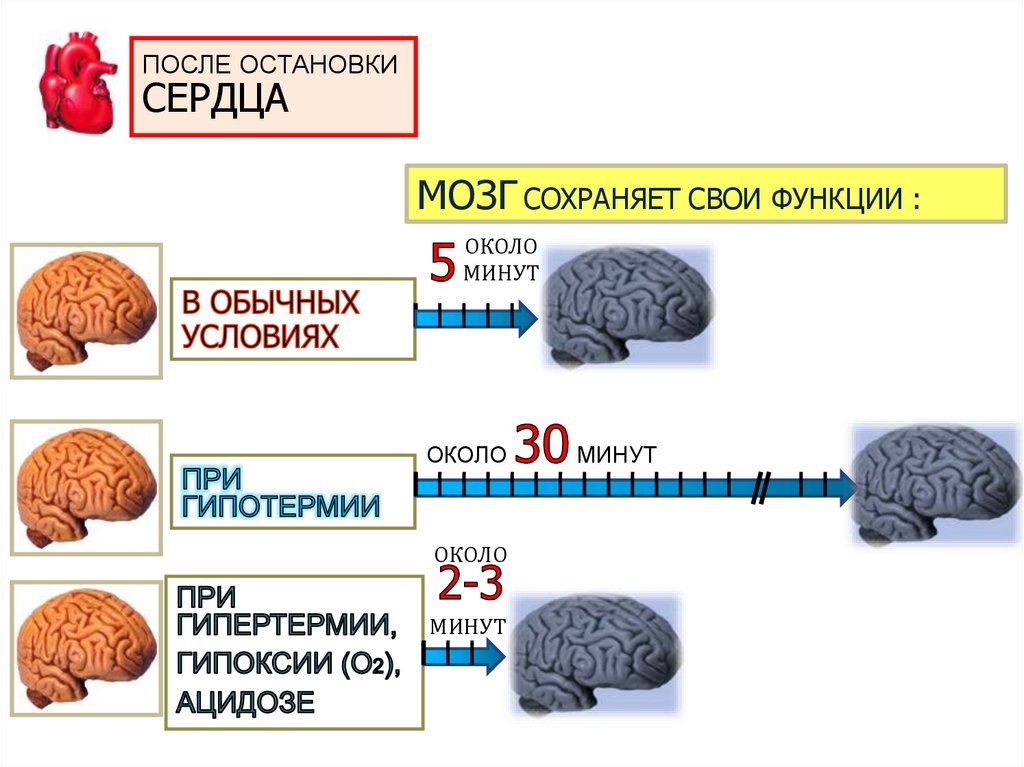
40.
ПОСЛЕ ОСТАНОВКИСЕРДЦА
МОЗГ СОХРАНЯЕТ СВОИ ФУНКЦИИ :
ОКОЛО
МИНУТ
ОКОЛО
ОКОЛО
МИНУТ
МИНУТ
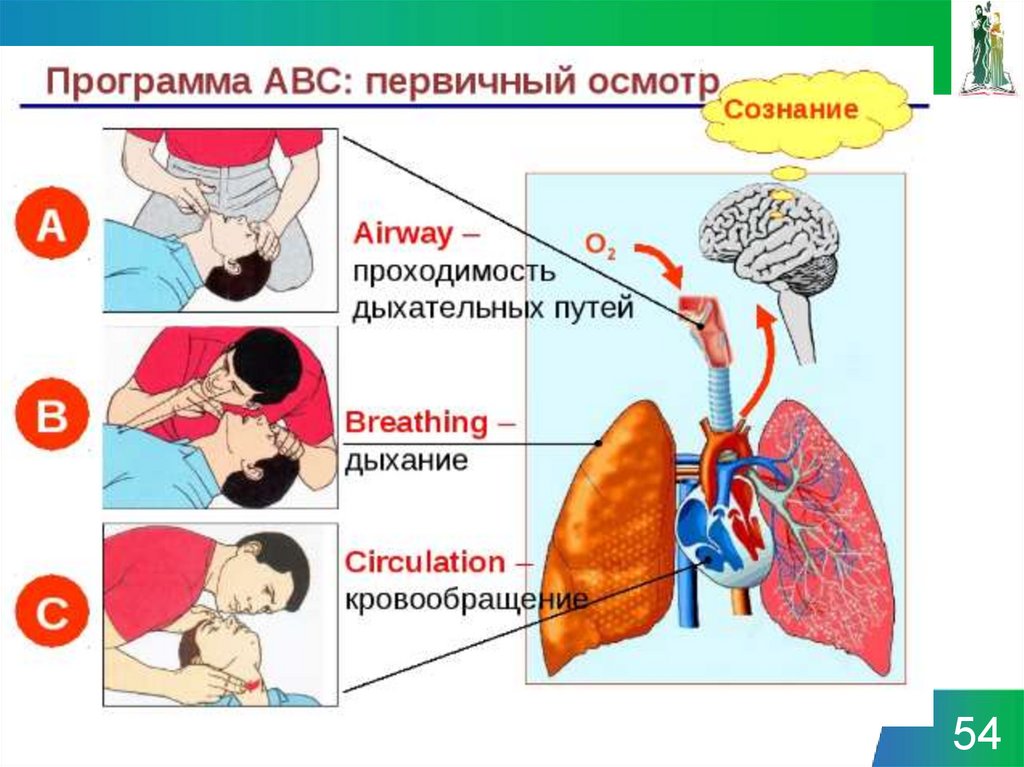
41. ПРИЗНАКИ ЖИЗНИ
• наличие сохраненного дыхания.• наличие сердечной деятельности.
• наличие реакции зрачков на свет.
41
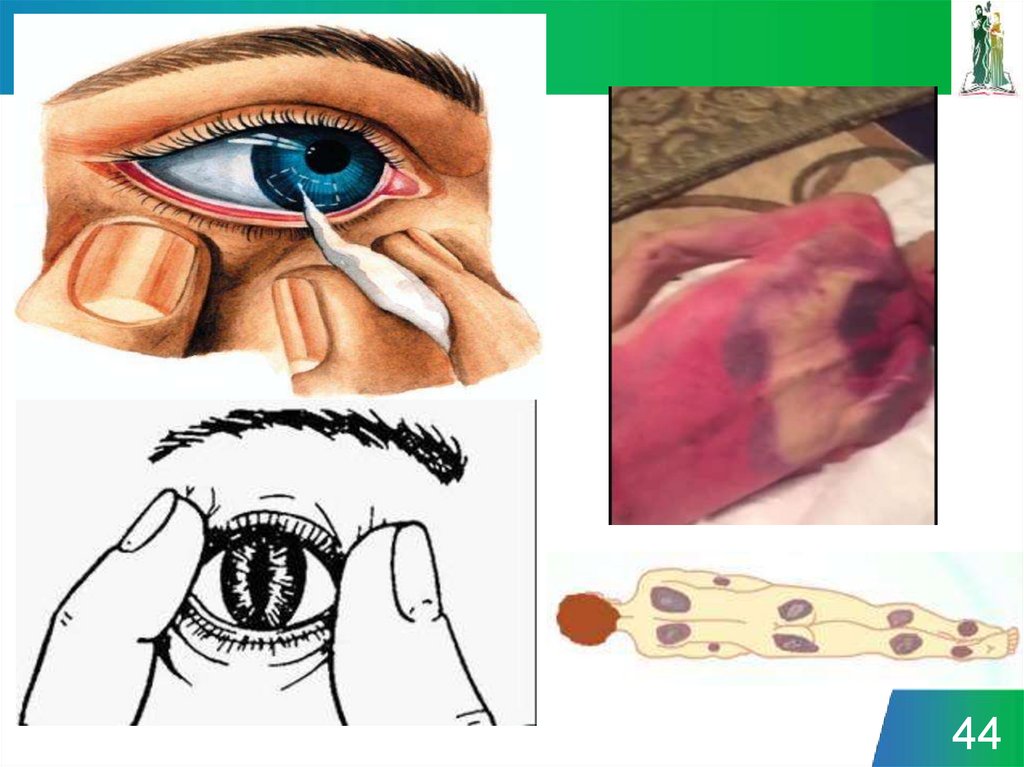
42. ПРИЗНАКИ СМЕРТИ
- отсутствие дыхания:- отсутствие сердцебиения;
- отсутствие чувствительности на болевые и
термические раздражители;
- снижение температуры тела;
- помутнение и высыхание роговицы глаза;
- отсутствие рвотного рефлекса;
- трупные пятна сине-фиолетового или багровокрасного цвета на коже лица, груди, живота;
- трупное окоченение, проявляющееся через 2-4 ч
после смерти.
Окончательное решение о смерти пострадавшего
принимается в установленном законом порядке.
42
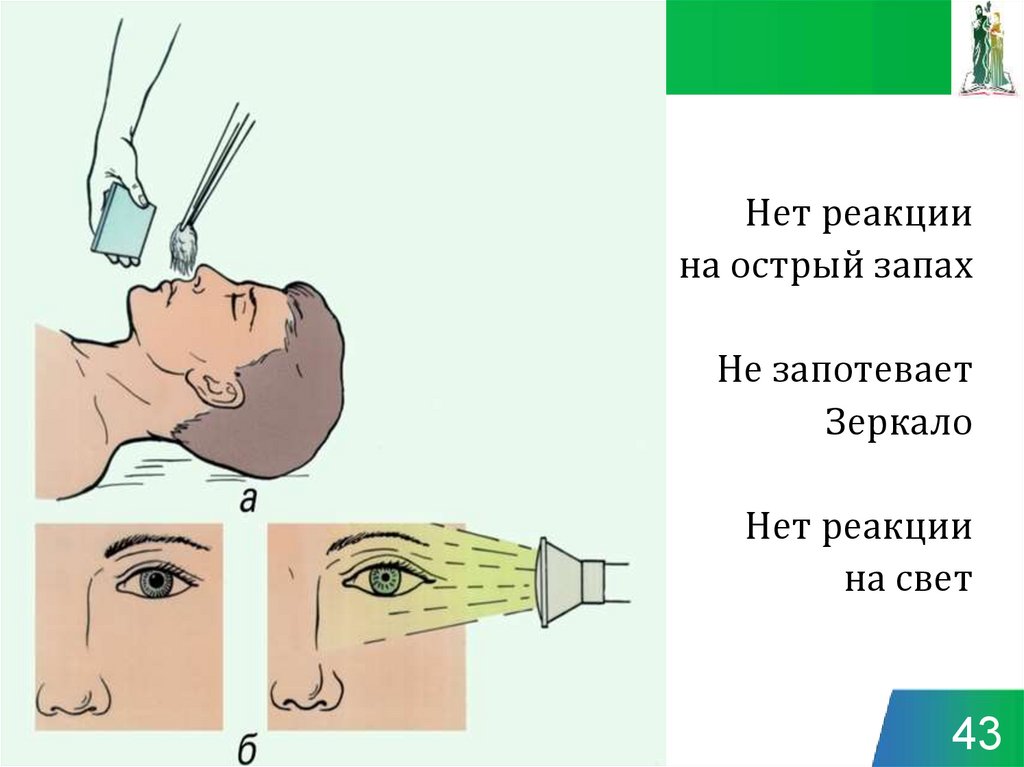
43.
Нет реакциина острый запах
Не запотевает
Зеркало
Нет реакции
на свет
43
44.
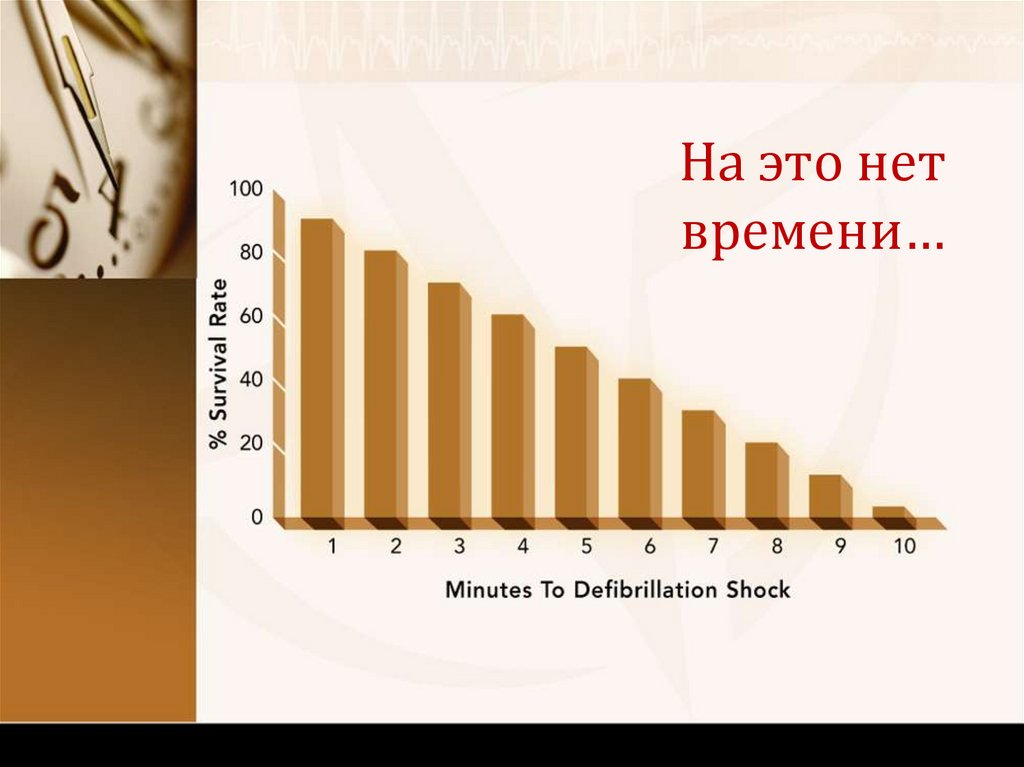
4445.
На это нетвремени…
45
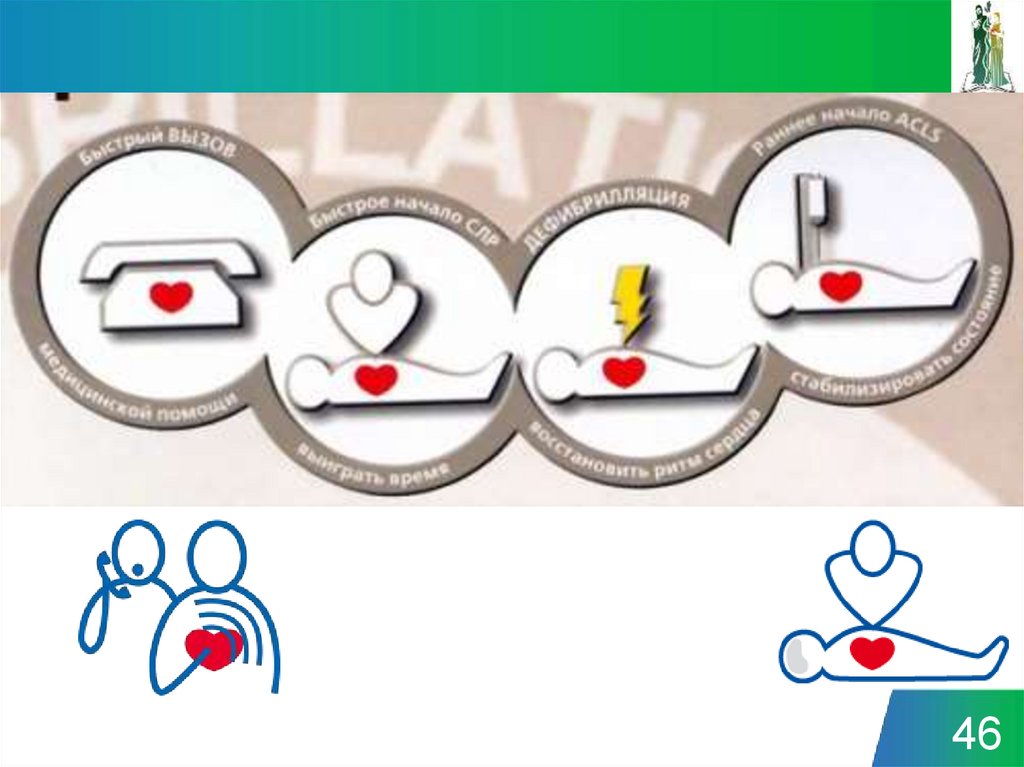
46.
4647.
Остановка кровообращенияПризнаки
Отсутствие сознания
Отсутствие дыхания
Отсутствие кровообращения
Оцениваются как
профессионалами, так и
непрофессионалами
Оценивается только
профессионалами
(не более 10 секунд!)
47
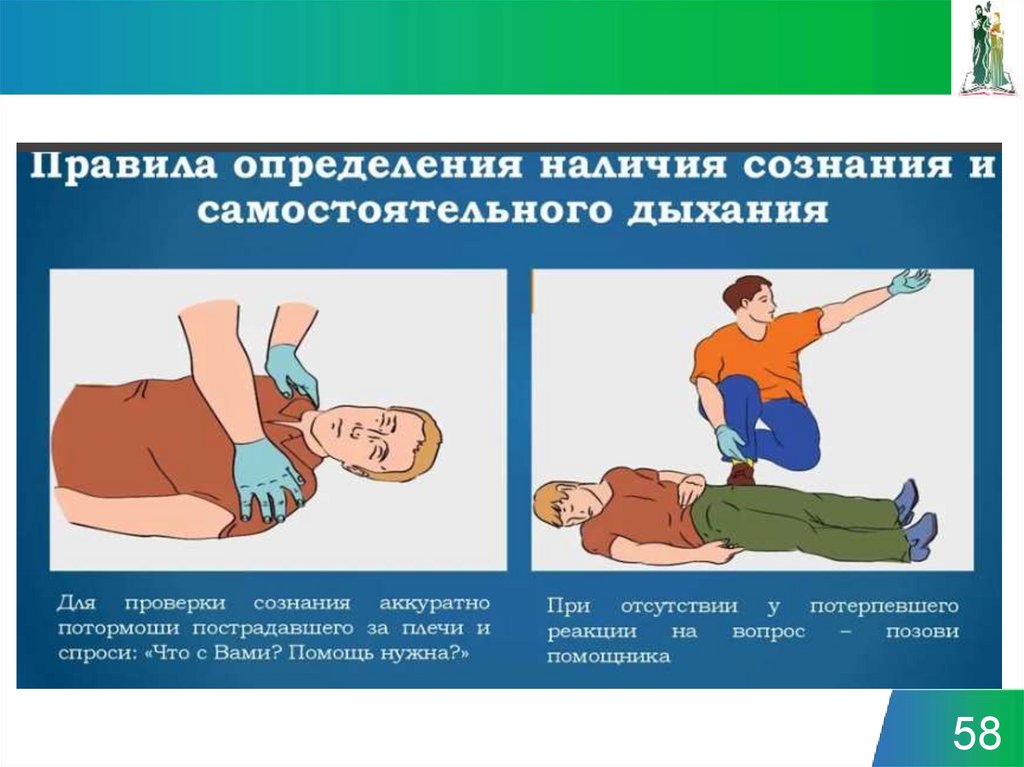
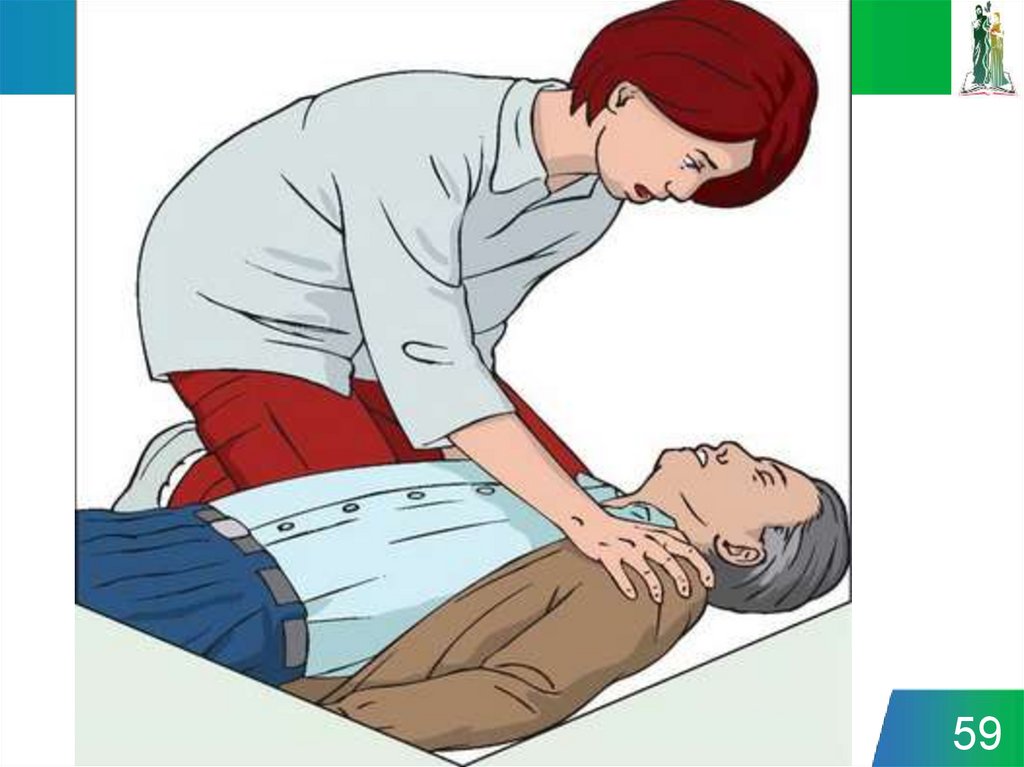
48.
1.Проверка безопасности
2.
3.
4.
Оценка сознания
Привлечение помощи
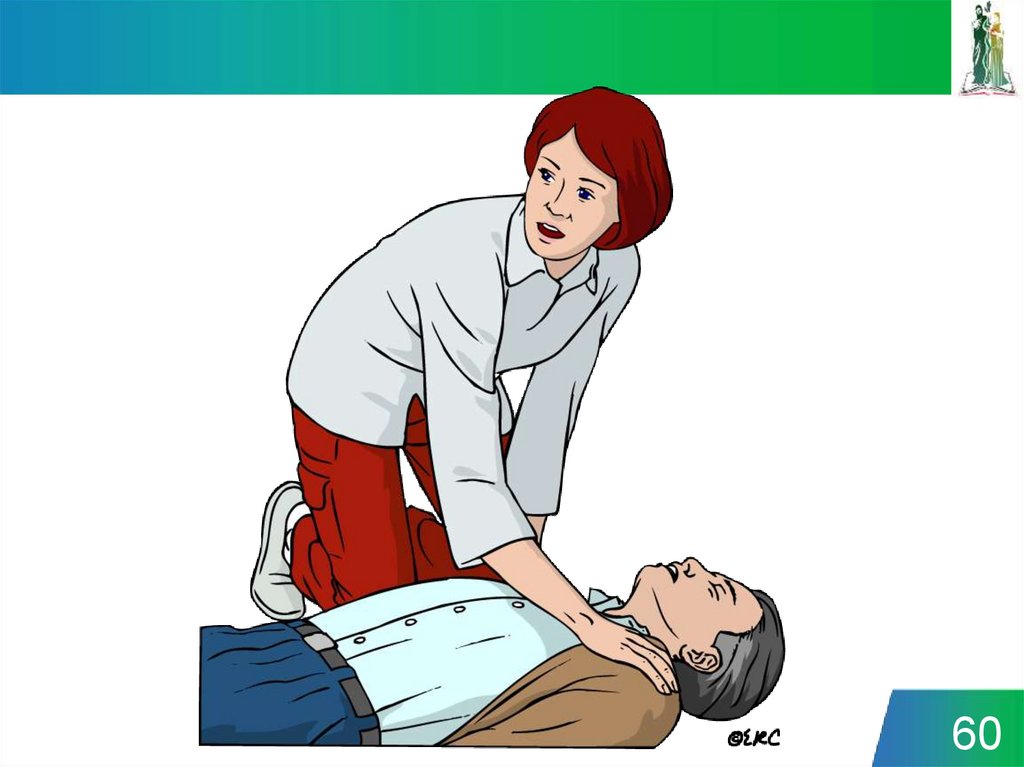
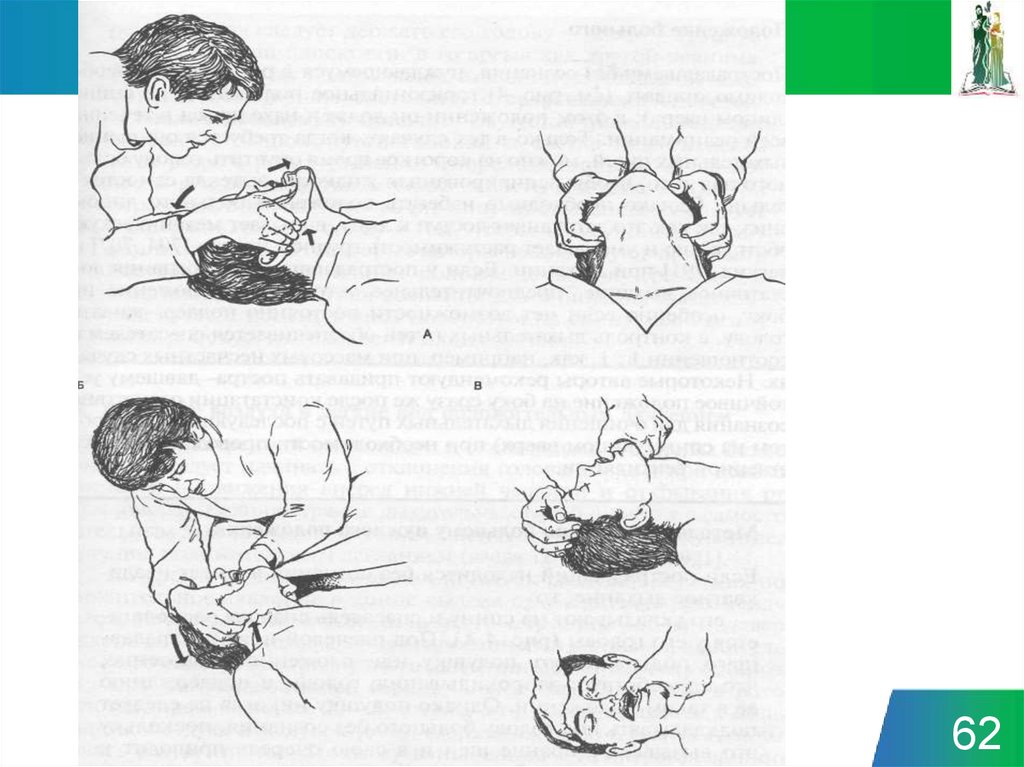
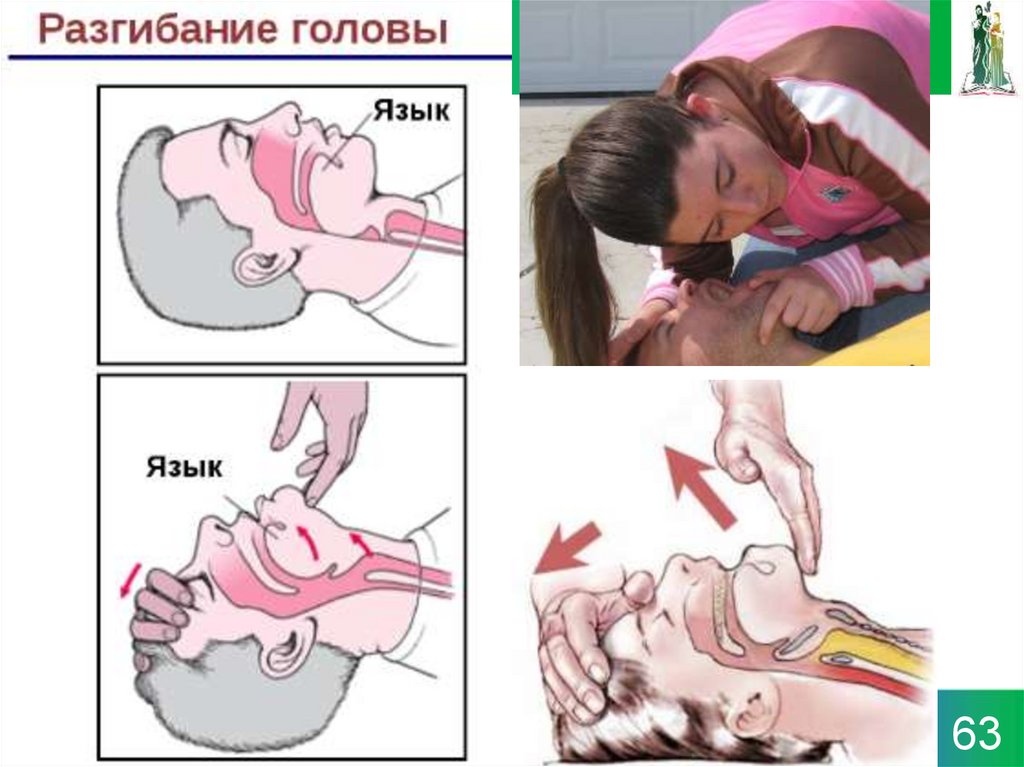
Оценка дыхания, освобождение
дыхательных путей
5.
Вызов экстренных служб
6.
СЛР 30:2 или УБП
48
49.
4950.
СЛР выполняем1. До передачи пострадавшего бригаде
скорой помощи
2. До появления признаков жизни
3. До появления / возобновления
опасности
4. До усталости
Критерии эффективности СЛР
1. Пульсация на сонной артерии при
непрямом массаже сердца
2. Экскурсия грудной клетки при вдохах
50
51.
5152.
5253.
5354.
5455.
БЕЗОПАСНОСТЬ ПОСТРАДАВШЕГО ИРЕАНИМАТОРА!!
55
56.
5657.
5758.
5859.
5960.
6061.
6162.
6263.
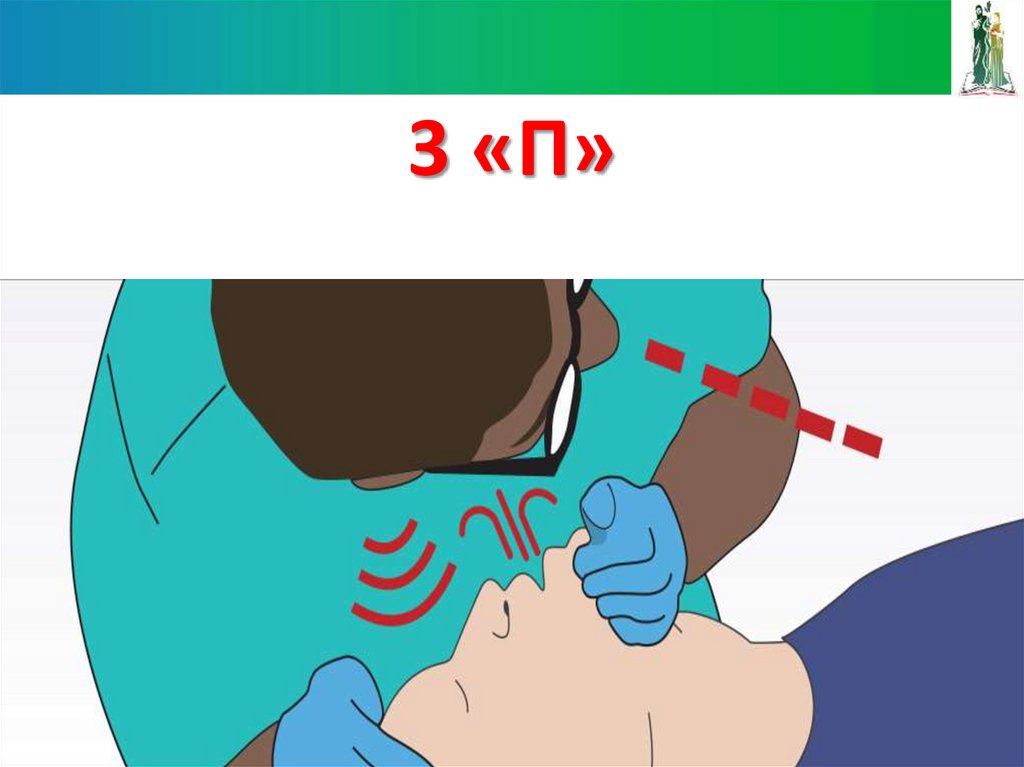
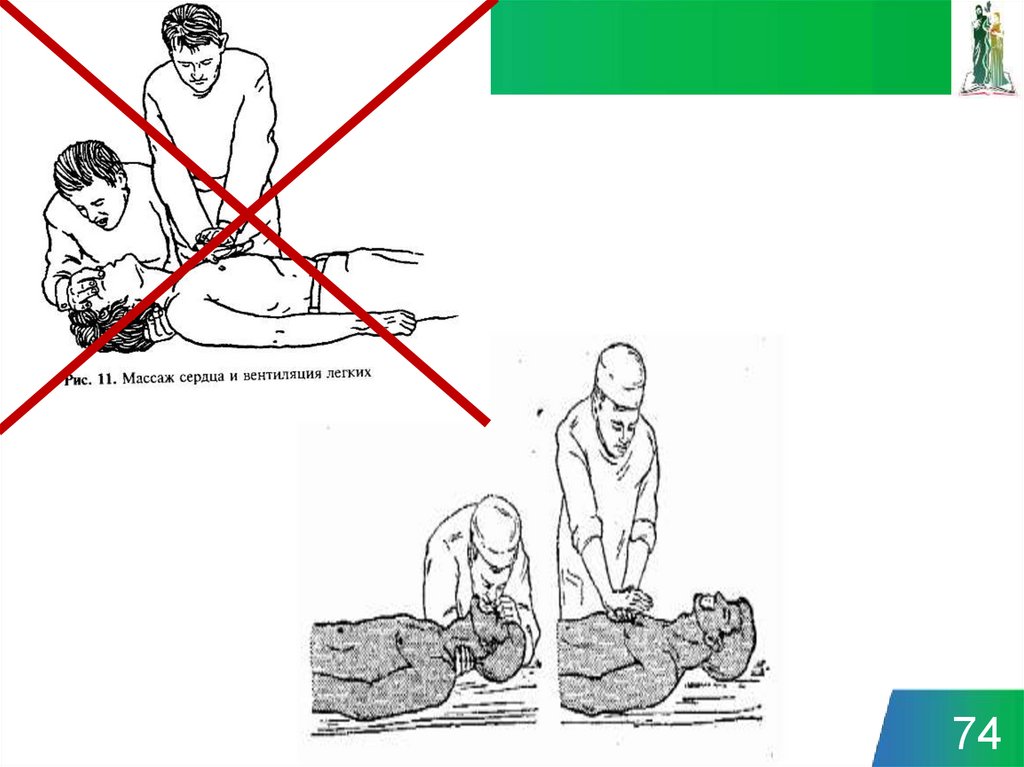
6364. 3 «П»
6465.
6566.
6667.
12
3
4
5
6
67
68.
6869.
12
3
4
5
6
69
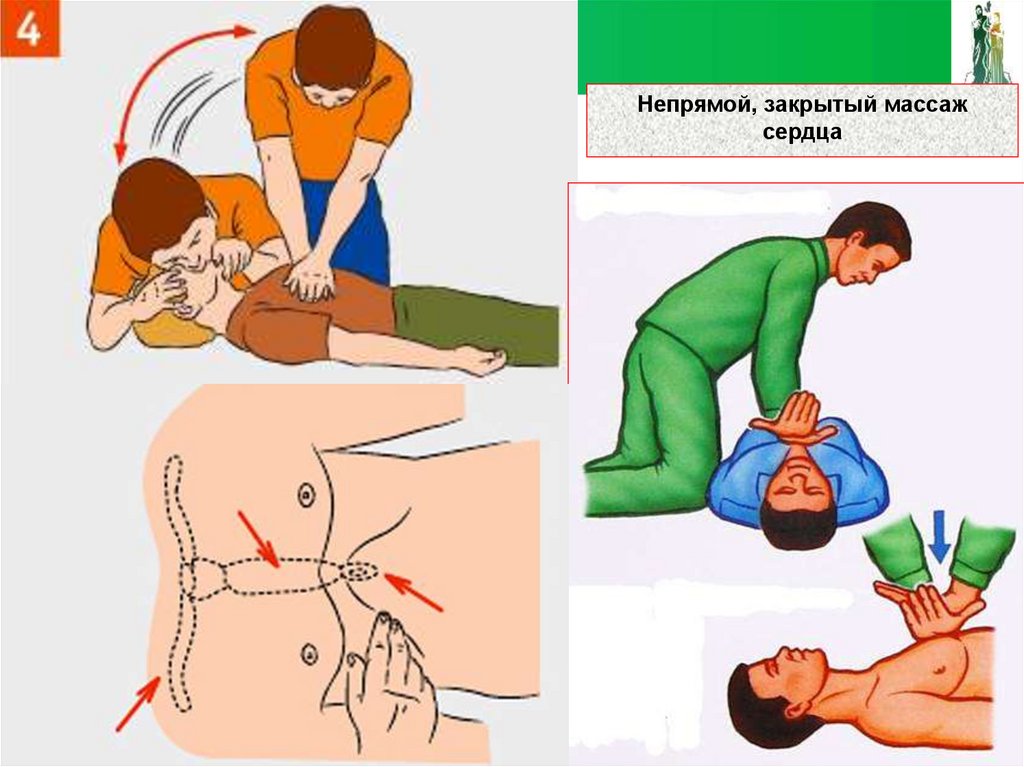
70.
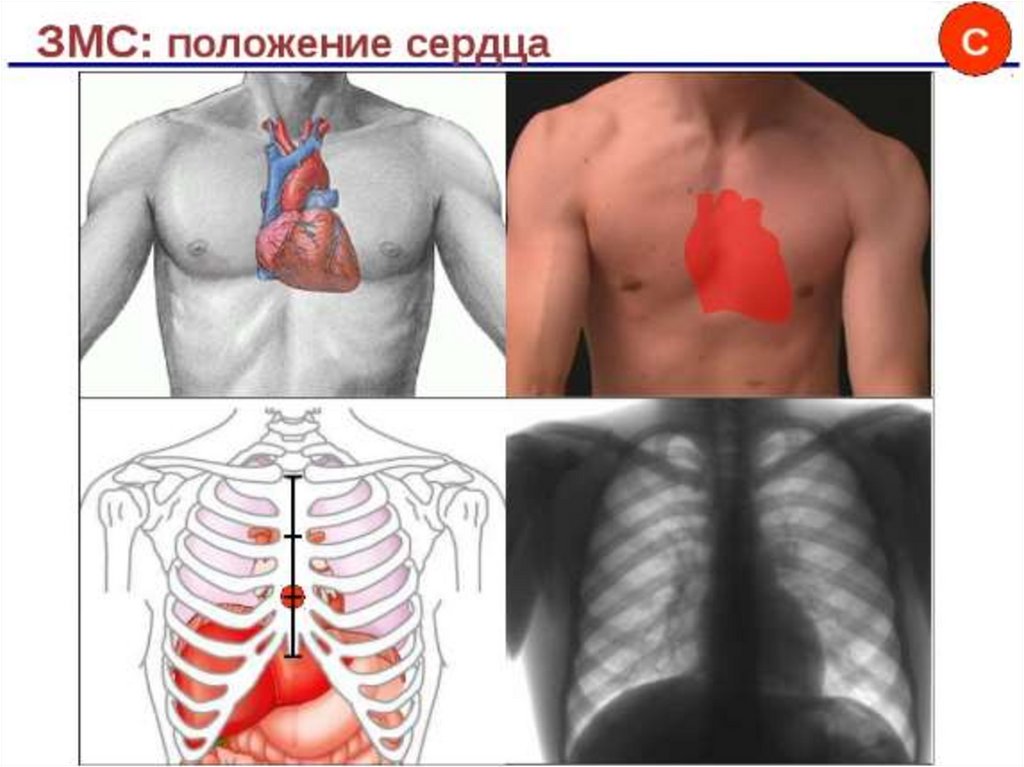
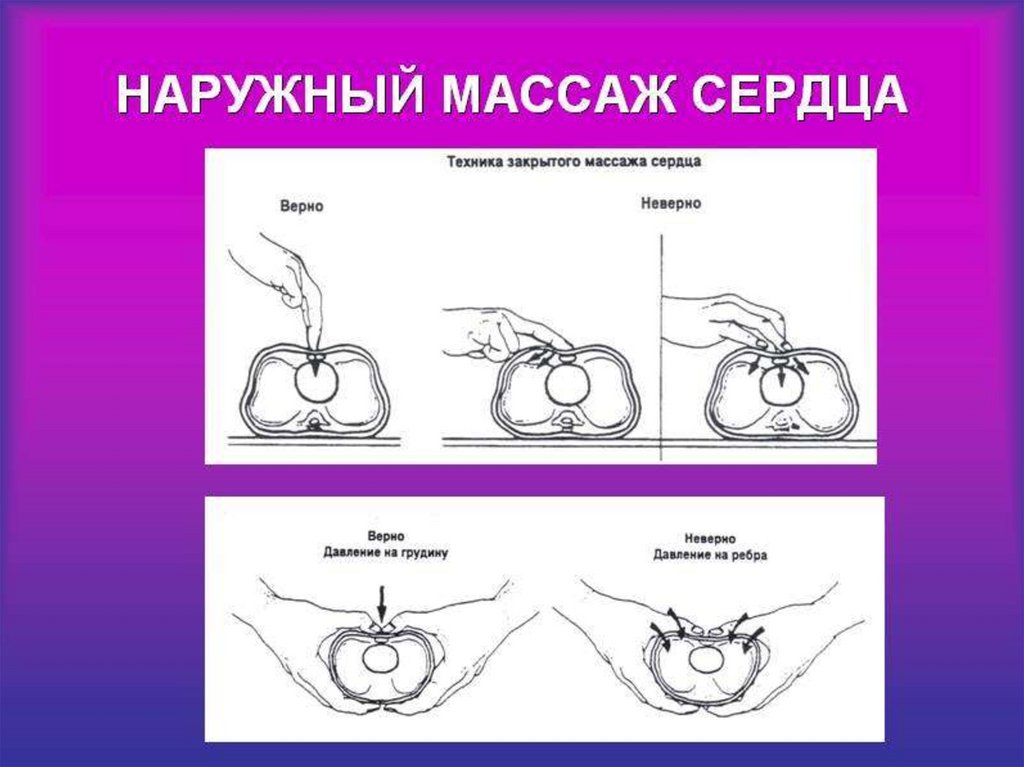
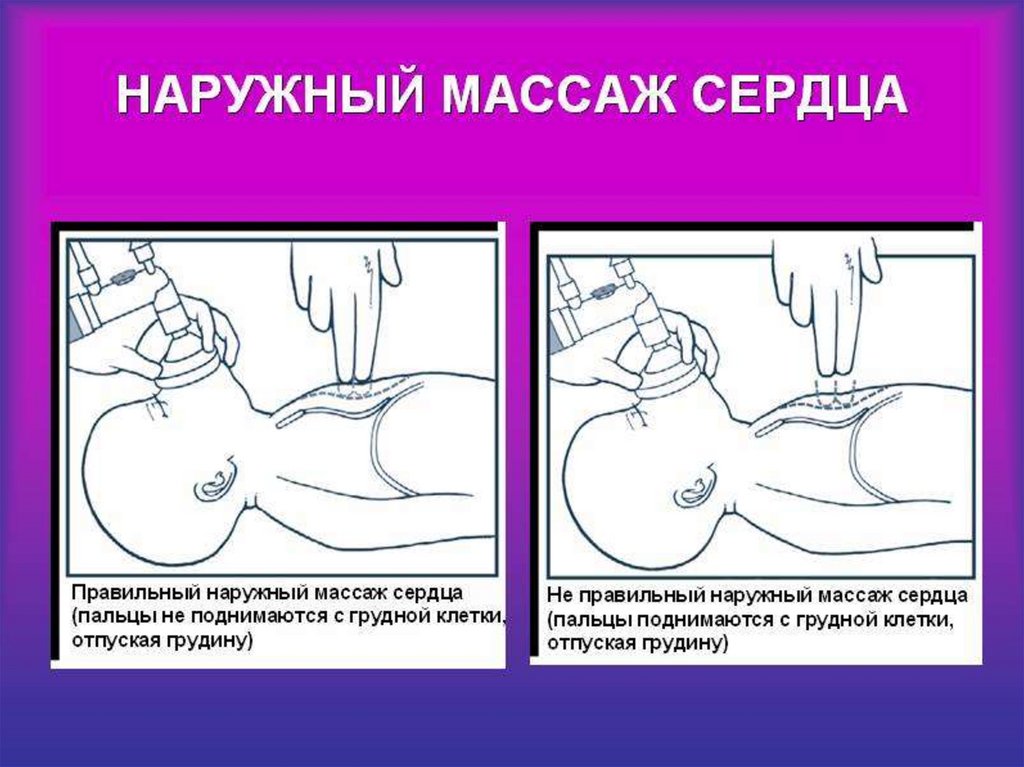
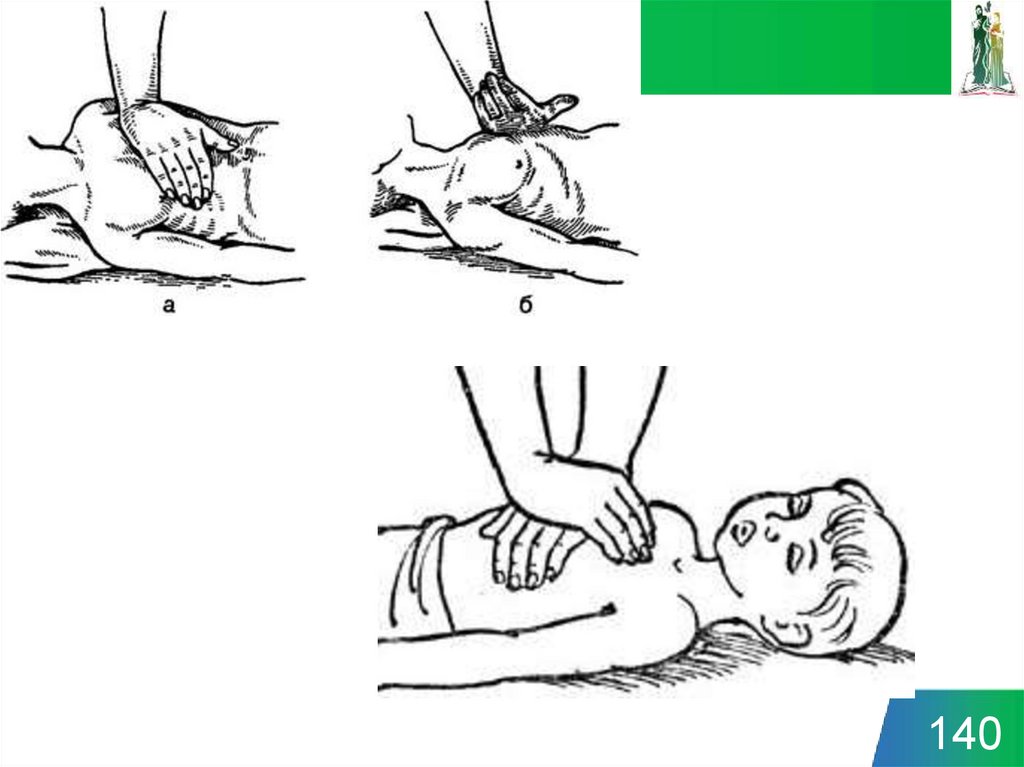
Непрямой, закрытый массажсердца
70
71.
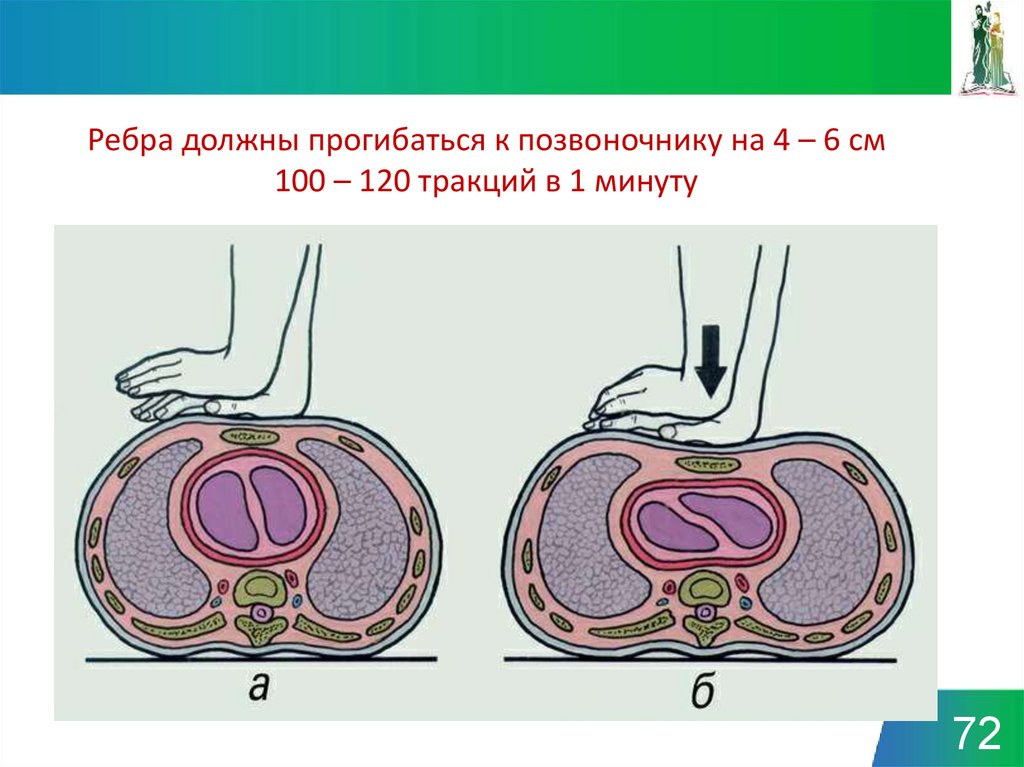
7172. Ребра должны прогибаться к позвоночнику на 4 – 6 см 100 – 120 тракций в 1 минуту
7273.
7374.
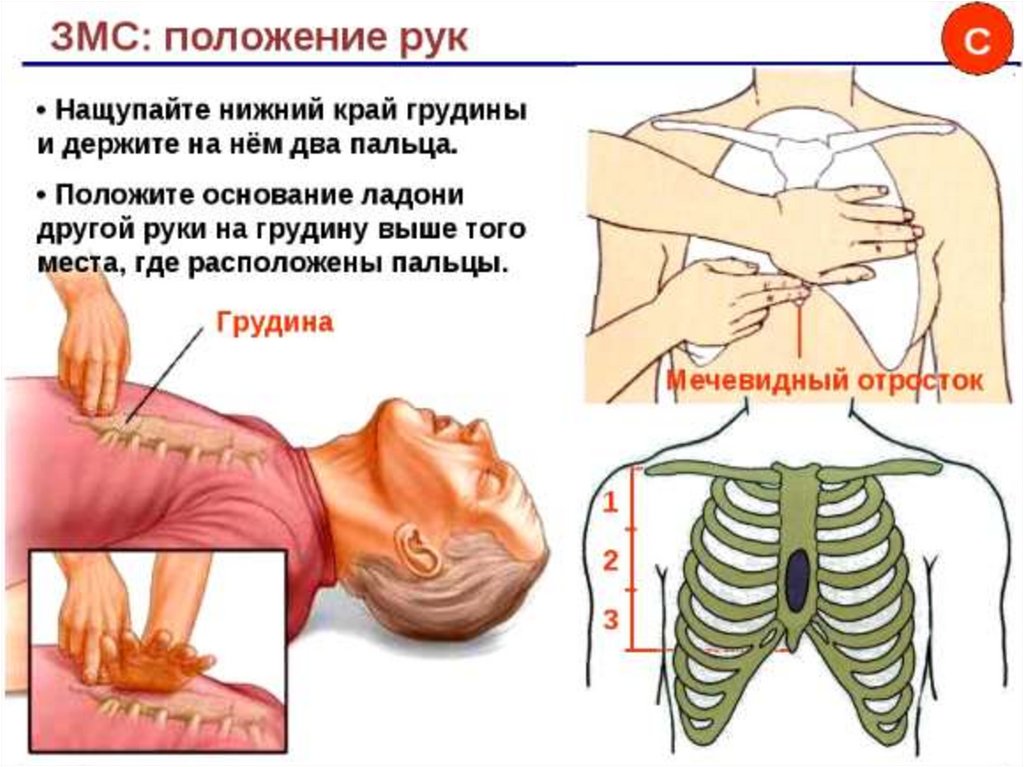
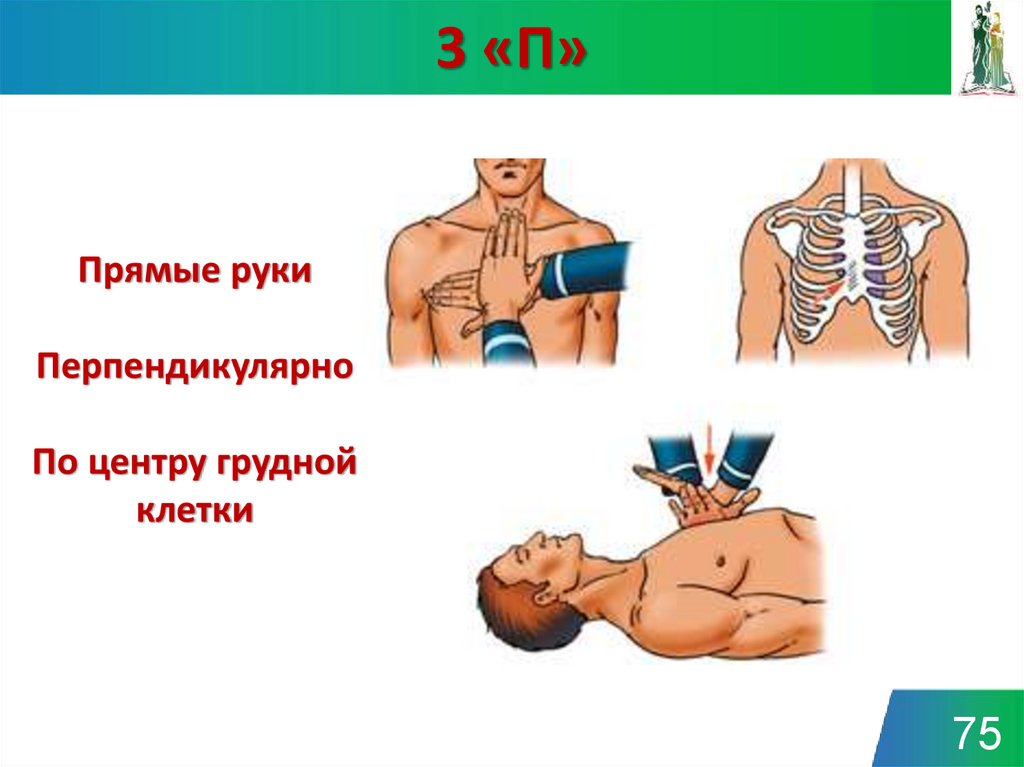
7475. 3 «П»
Прямые рукиПерпендикулярно
По центру грудной
клетки
75
76.
7677.
7778.
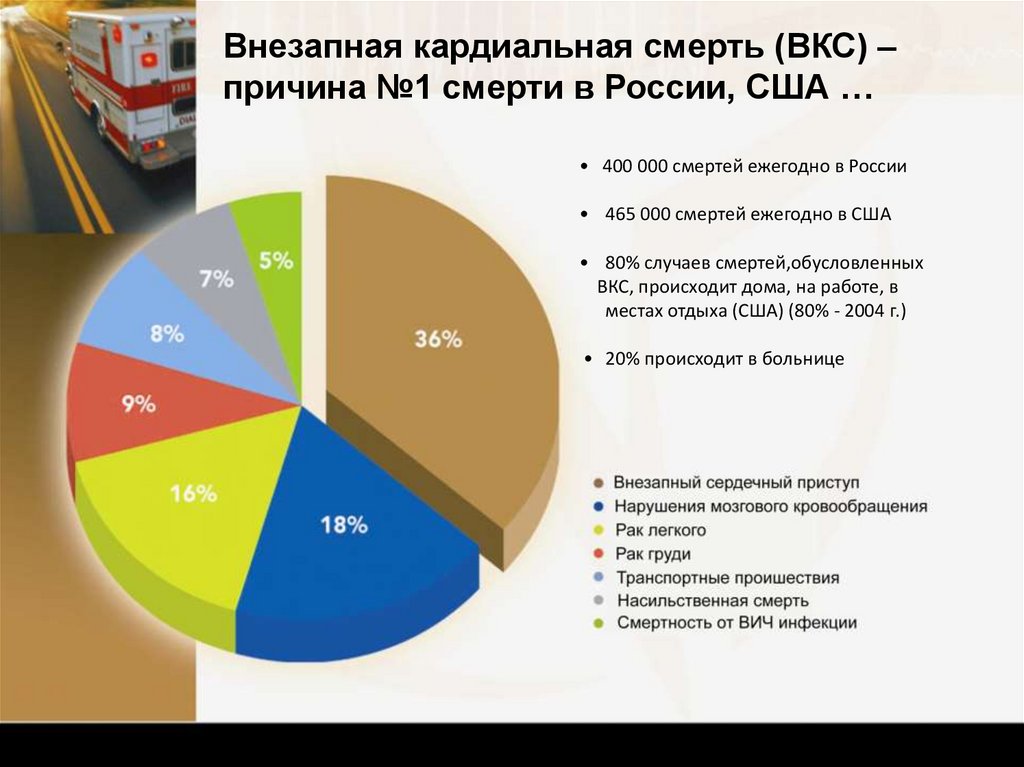
7879. • 400 000 смертей ежегодно в России • 465 000 смертей ежегодно в США • 80% случаев смертей,обусловленных ВКС, происходит дома,
Внезапная кардиальная смерть (ВКС) –причина №1 смерти в России, США …
• 400 000 смертей ежегодно в России
• 465 000 смертей ежегодно в США
• 80% случаев смертей,обусловленных
ВКС, происходит дома, на работе, в
местах отдыха (США) (80% - 2004 г.)
• 20% происходит в больнице
79
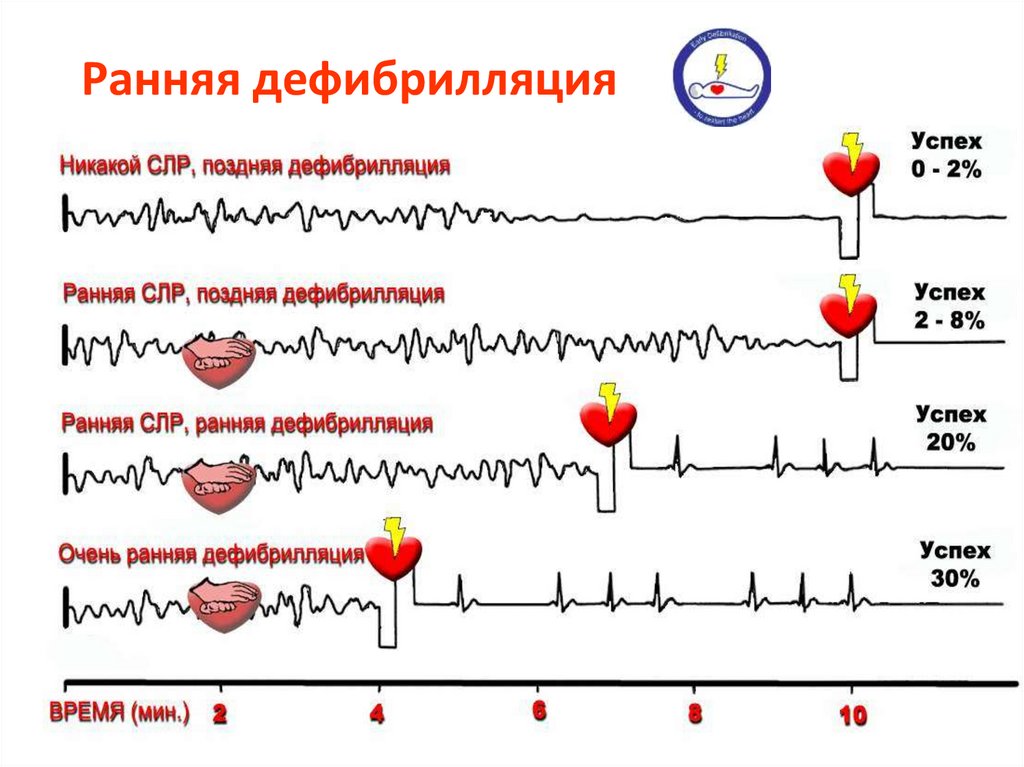
80.
Ранняя дефибрилляция81.
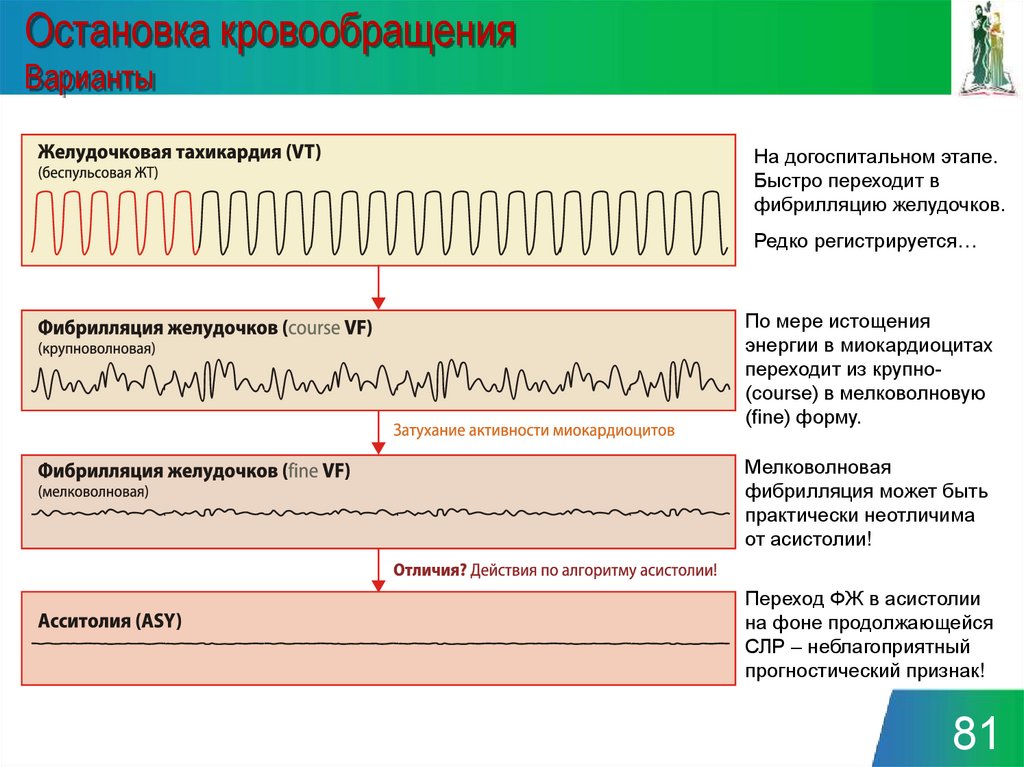
Остановка кровообращенияВарианты
На догоспитальном этапе.
Быстро переходит в
фибрилляцию желудочков.
Редко регистрируется…
По мере истощения
энергии в миокардиоцитах
переходит из крупно(course) в мелковолновую
(fine) форму.
Мелковолновая
фибрилляция может быть
практически неотличима
от асистолии!
Переход ФЖ в асистолии
на фоне продолжающейся
СЛР – неблагоприятный
прогностический признак!
81
82.
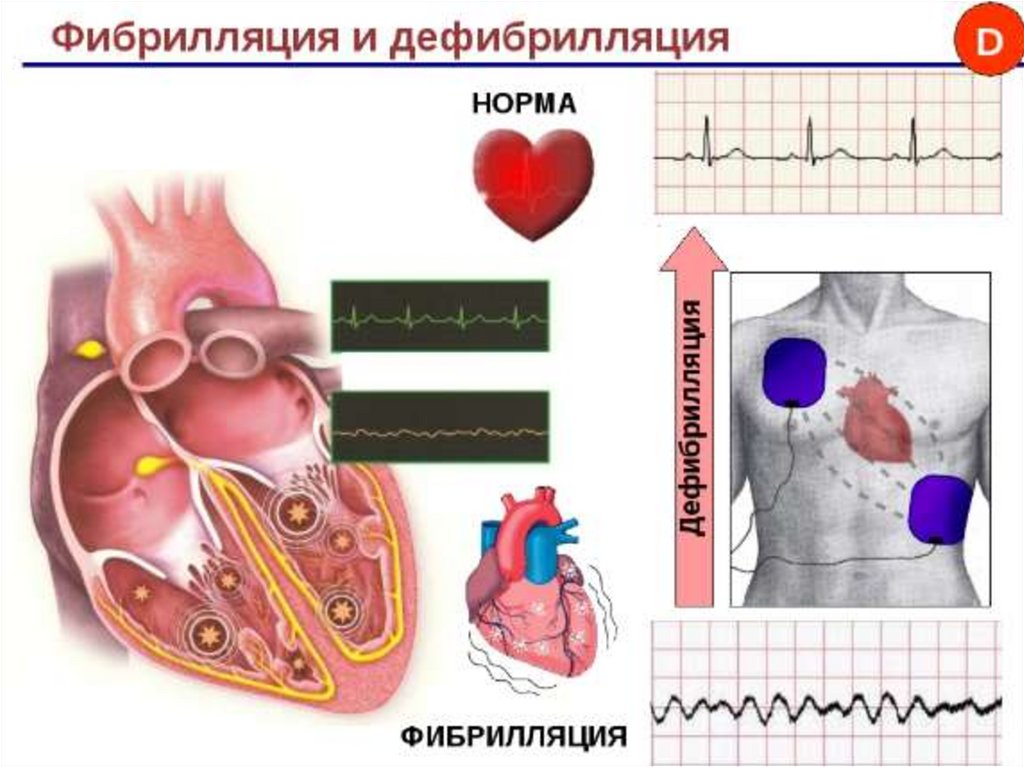
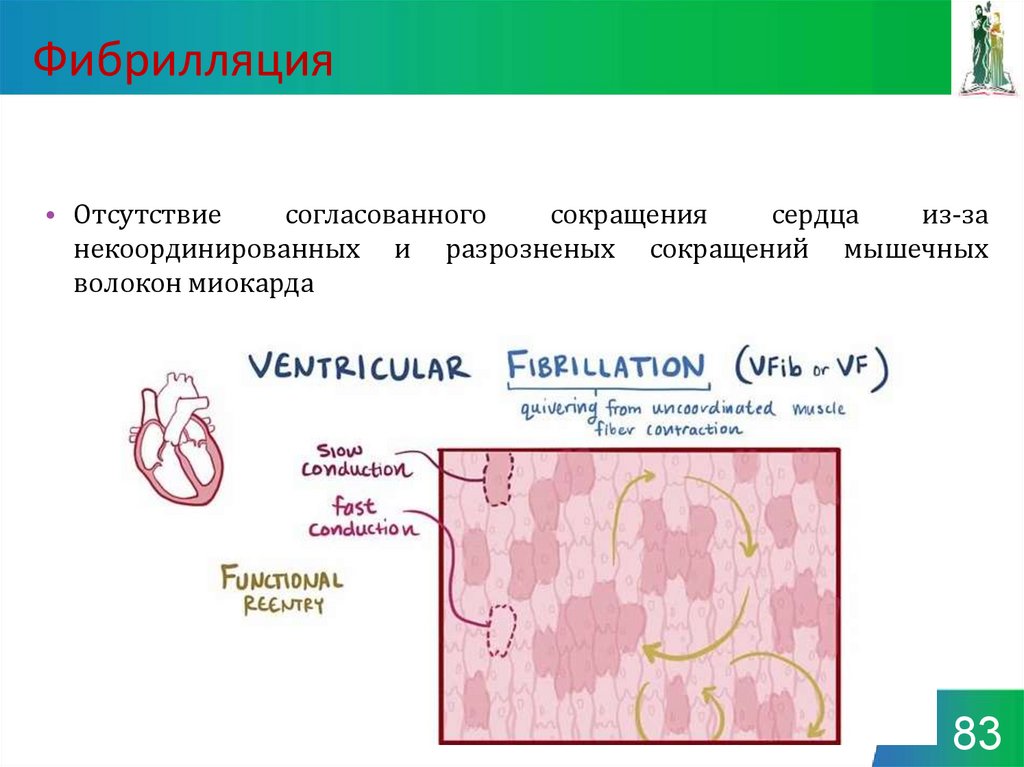
8283. Фибрилляция
• Отсутствиесогласованного
сокращения
сердца
из-за
некоординированных и разрозненых сокращений мышечных
волокон миокарда
83
84.
8485.
8586. Дефибрилляция настраивает сердце
• При проведении дефибрилляции:• Клеточные мембраны приобретают заряд
• Заряд клетки нарастает до полной деполяризации.
• Мощность разряда должна быть достаточной для
одномоментной деполяризации 100% клеток сердца.
• Это дает возможность нормальному водителю ритма и
проводящим путям взять контроль и задать
координированный ритм.
• Если остаточный заряд покидает клетки, однако, может
произойти повторная фибрилляция.
86
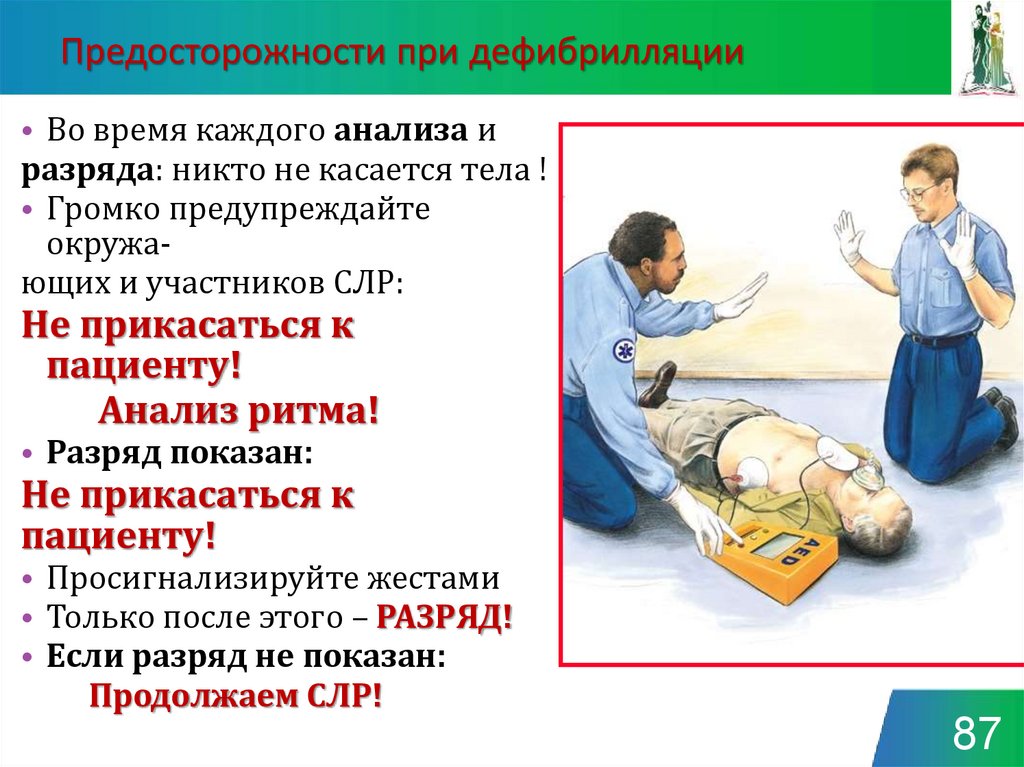
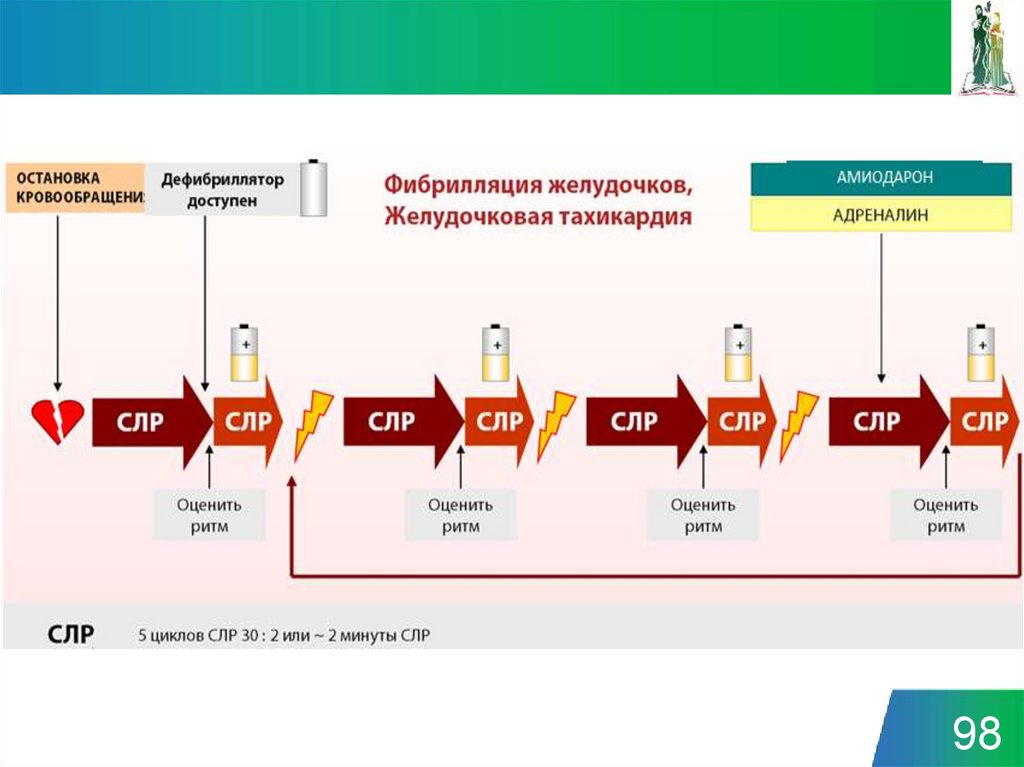
87. Предосторожности при дефибрилляции
• Во время каждого анализа иразряда: никто не касается тела !
• Громко предупреждайте
окружающих и участников СЛР:
Не прикасаться к
пациенту!
Анализ ритма!
• Разряд показан:
Не прикасаться к
пациенту!
• Просигнализируйте жестами
• Только после этого – РАЗРЯД!
• Если разряд не показан:
Продолжаем СЛР!
87
88. Стратегии для минимизации пауз
• Задержки между компрессиямии разрядом должны быть сведены
к минимуму; даже 5-10 с
задержки уменьшают шансы на
успех
• «Предшоковая» пауза (“shock” –
разряд) компенсируется
компрессиями во время
перезарядки АНД
• Контроль отсутствия контакта
спасателя с пациентом в момент
проведения дефибрилляции
должен осуществляться быстро, но эффективно
88
89. Величина заряда для взрослых
• Идеальная доза заряда неизвестна• Первый разряд – не менее 150 Дж,
последующий – 150 – 360 Дж
• Целесообразно увеличивать энергию с
каждым последующим зарядом
89
90. NB!
• При развитии рефибрилляции необходимоначинать с той величиной энергии, которая
была эффективна прежде
• Бифазный разряд эффективнее
монофазового, уменьшает постшоковую
миокардиальную дисфункцию
90
91. Рекомендации для детского возраста
Идеальный размер подушечекнеизвестен, но должно быть
достаточное расстояние между
ними
4,5 см для
младенцев
и/или весом
<10 кг
8 - 12 см для
детей
старше 1
года и/или
весом >10 кг
Самоклеящиеся подушечки
обеспечивают непрерывное
качественное проведение разряда
4 Дж/кг для начальной и
последующей дефибрилляции
АНД должен быть оборудован
«ослабителем» («attenuator»),
который будет подавать более
подходящий заряд для детей 1-8 лет
(50-75 Дж).
Опыта использования АНД у детей
до 1 года практически нет; его
применение допустимо, если
больше нет других вариантов
91
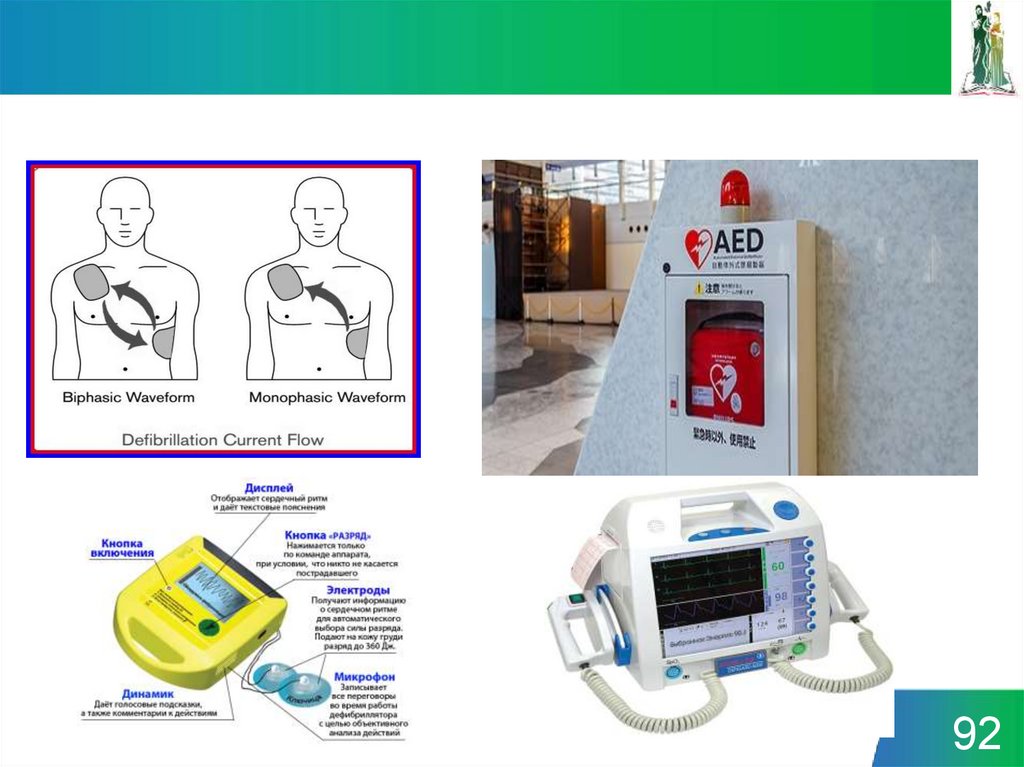
92.
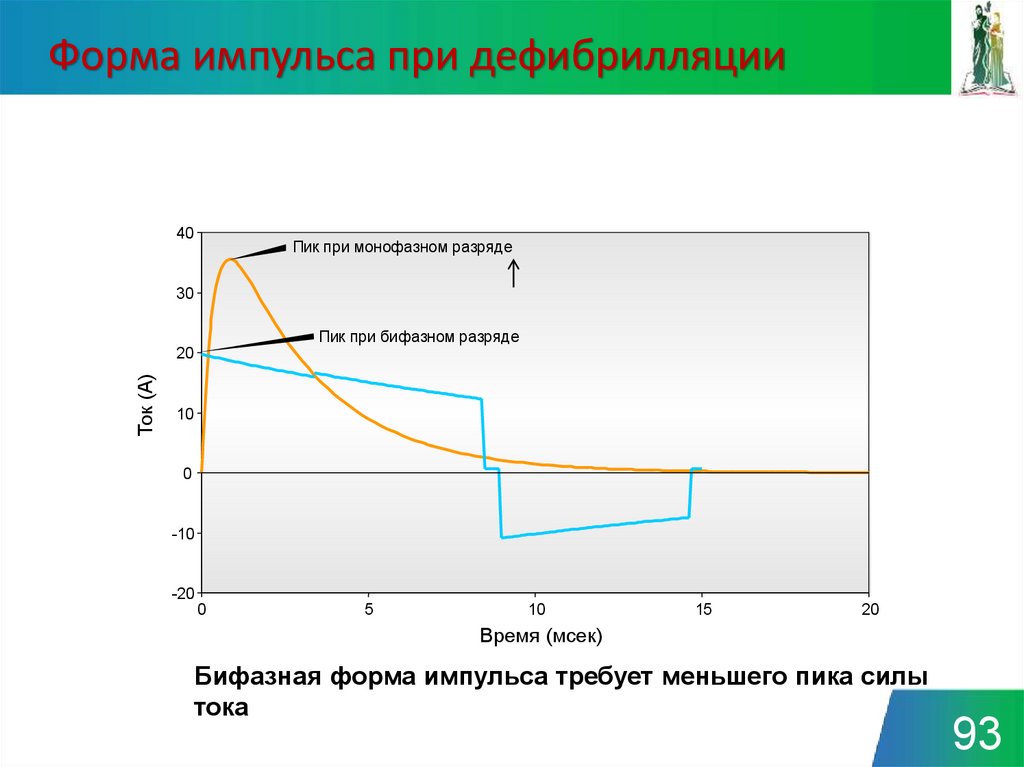
9293. Форма импульса при дефибрилляции
40Пик при монофазном разряде
30
Пик при бифазном разряде
Ток (А)
20
10
0
-10
-20
0
5
10
15
20
Время (мсек)
Бифазная форма импульса требует меньшего пика силы
тока
93
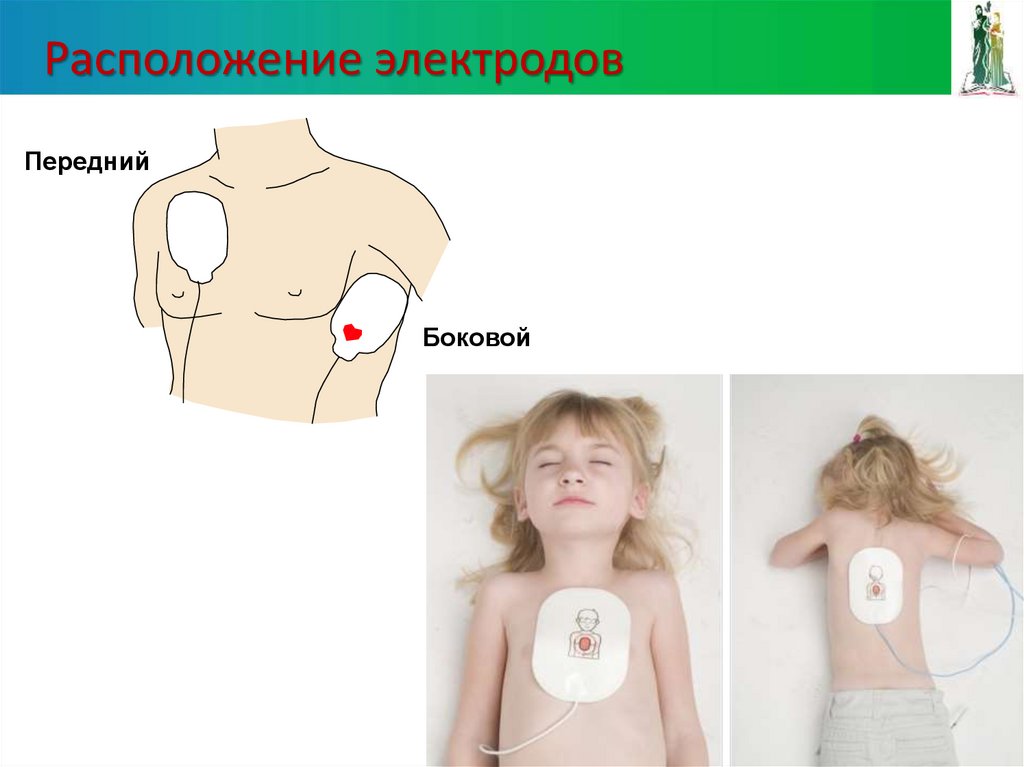
94. Расположение электродов
ПереднийБоковой
94
95.
Правильное положениеэлектродов
Неправильное положение
электродов
95
96. Бифазная и монофазная формы импульса
• Монофазная- 54 – 63% эффективности первого разряда (200
Дж)¹
• Бифазная
- 86 – 98% эффективности первого разряда (200
–250Дж)
96
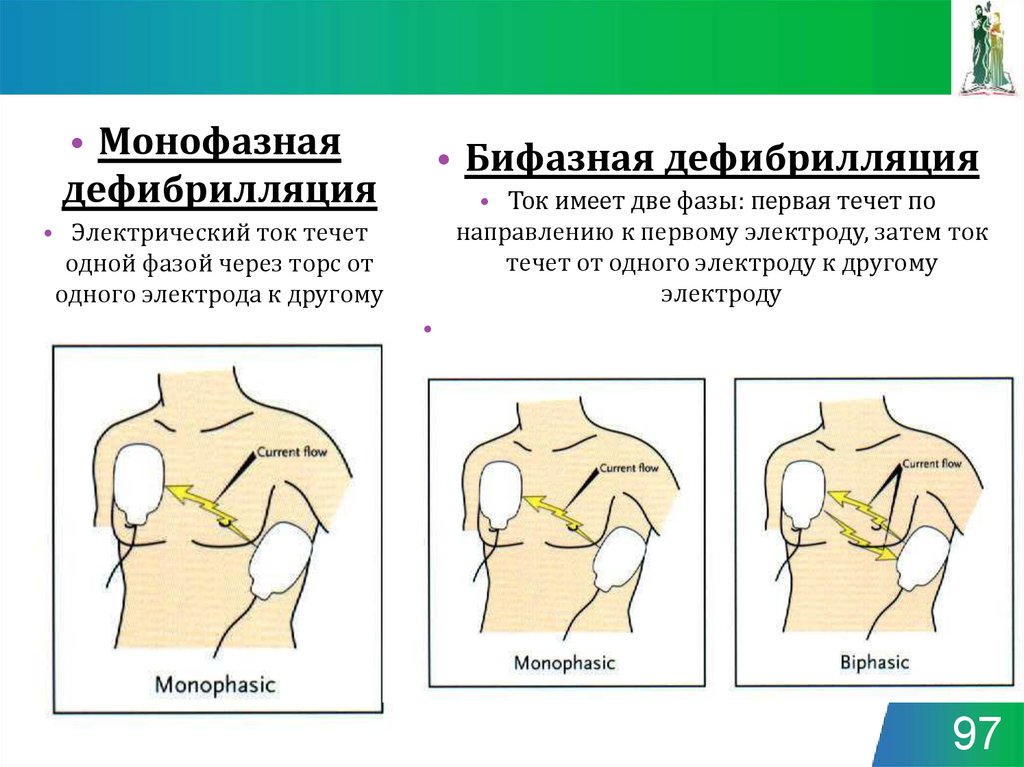
97.
• Монофазнаядефибрилляция
• Бифазная дефибрилляция
• Ток имеет две фазы: первая течет по
направлению к первому электроду, затем ток
течет от одного электроду к другому
электроду
• Электрический ток течет
одной фазой через торс от
одного электрода к другому
97
98.
9899.
99100.
100101.
101102. • Маленький прибор с питанием от батарей, который может произвести электрический разряд для восстановления нормального ритма
при возникновениифибрилляции
• Использует современное программное обеспечение для
оперативного анализа, обработки и подготовки
предварительных результатов
• Разряд не производится если у пациента не
выявлена фибрилляция !
• Голосовые инструкции на русском языке
102
103.
103104.
104105.
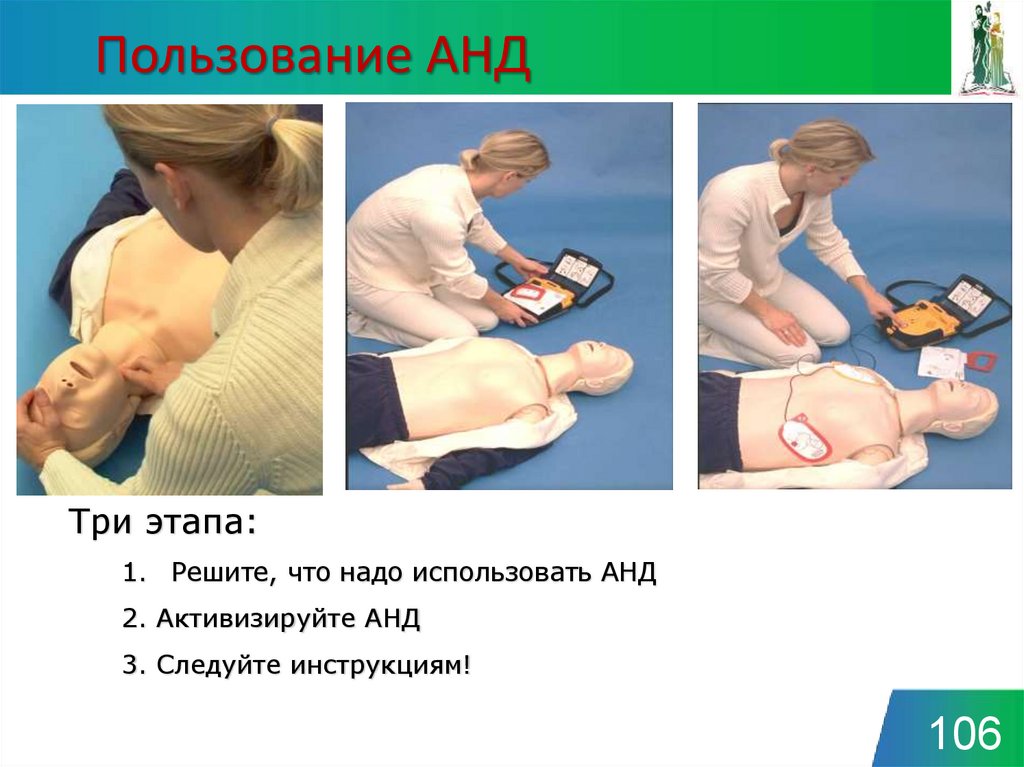
105106. Пользование АНД
Три этапа:1. Решите, что надо использовать АНД
2. Активизируйте АНД
3. Следуйте инструкциям!
106
107.
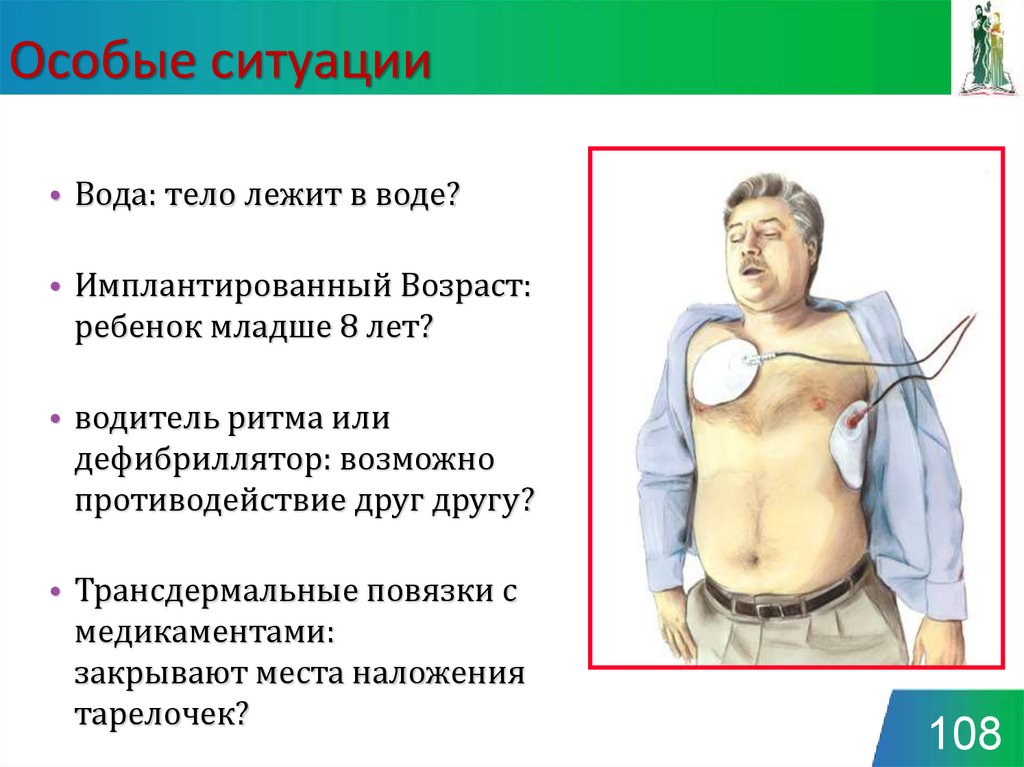
107108. Особые ситуации
• Вода: тело лежит в воде?• Имплантированный Возраст:
ребенок младше 8 лет?
• водитель ритма или
дефибриллятор: возможно
противодействие друг другу?
• Трансдермальные повязки с
медикаментами:
закрывают места наложения
тарелочек?
108
109. Риски во время дефибрилляции
109110. Искусственная вентиляция легких (ИВЛ)
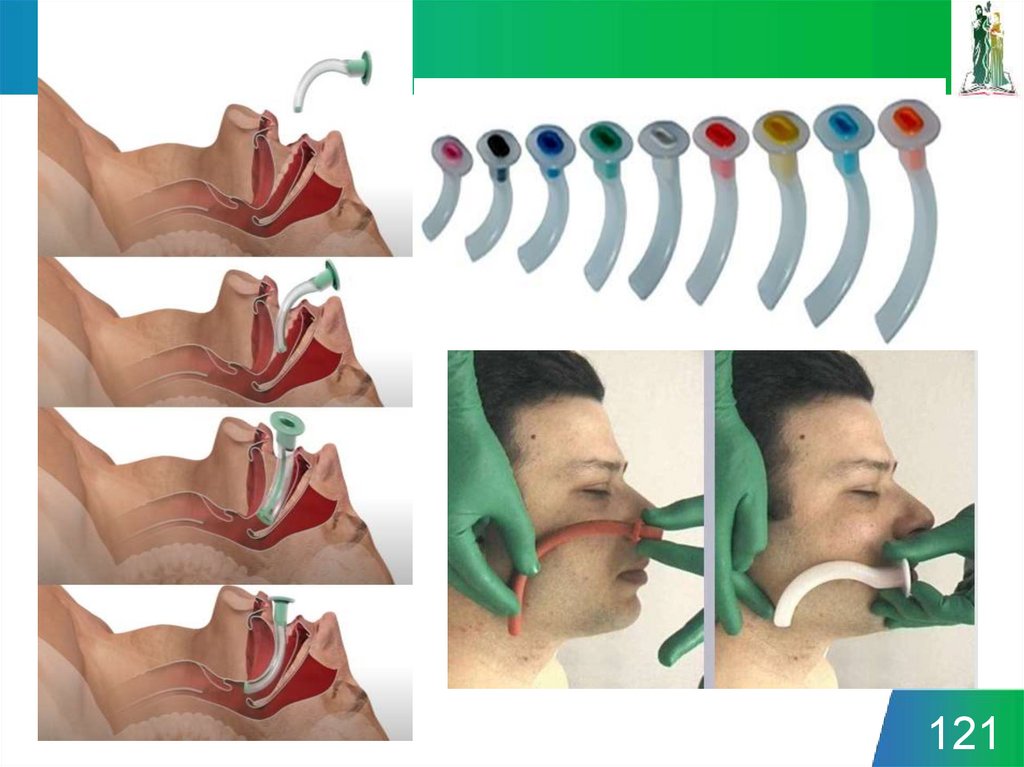
Неаппаратные способы ИВЛ:- Способ Говарда
- Способ Сильвестера
- Способ Маршалла-Холла
Историческое
значение
- Способ «рот в рот» / «рот в нос»
110
111.
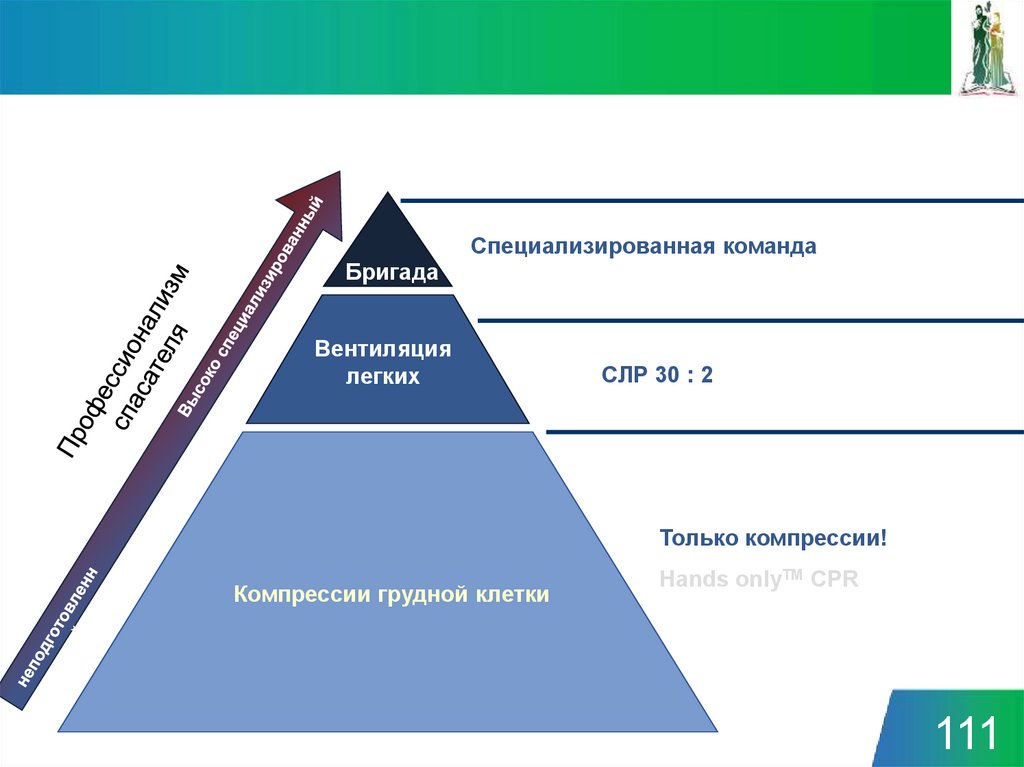
Специализированная командаБригада
Вентиляция
легких
СЛР 30 : 2
Только компрессии!
Компрессии грудной клетки
Hands onlyTM CPR
111
112. Способ Говарда
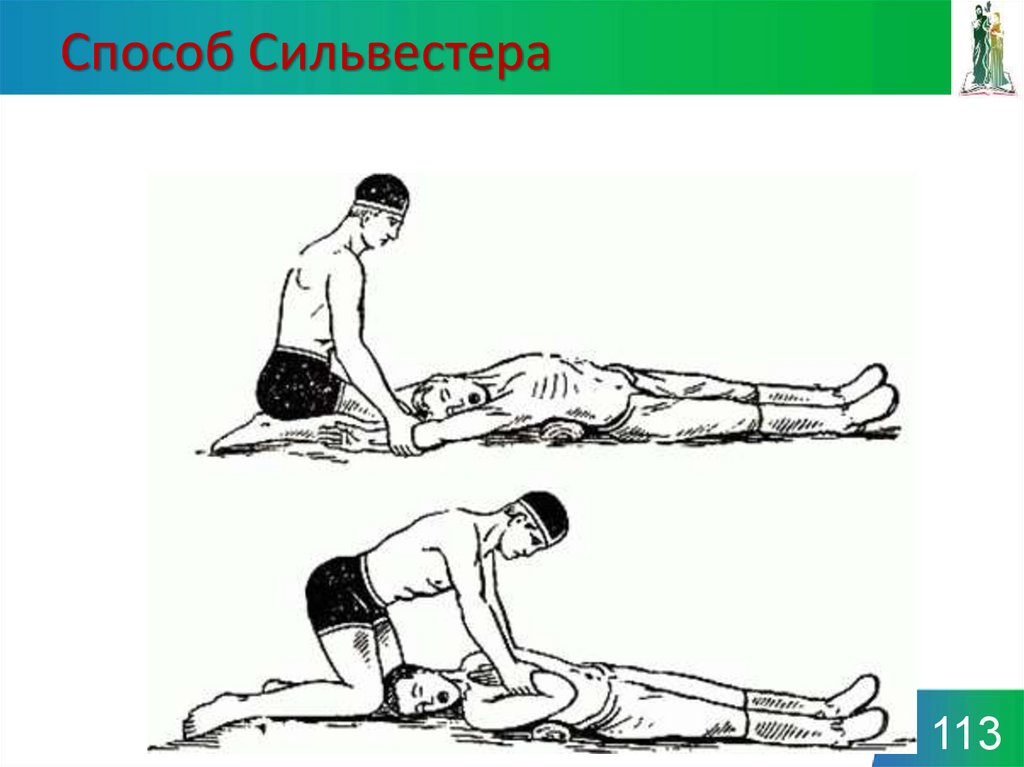
112113. Способ Сильвестера
113114. «Рот в рот»
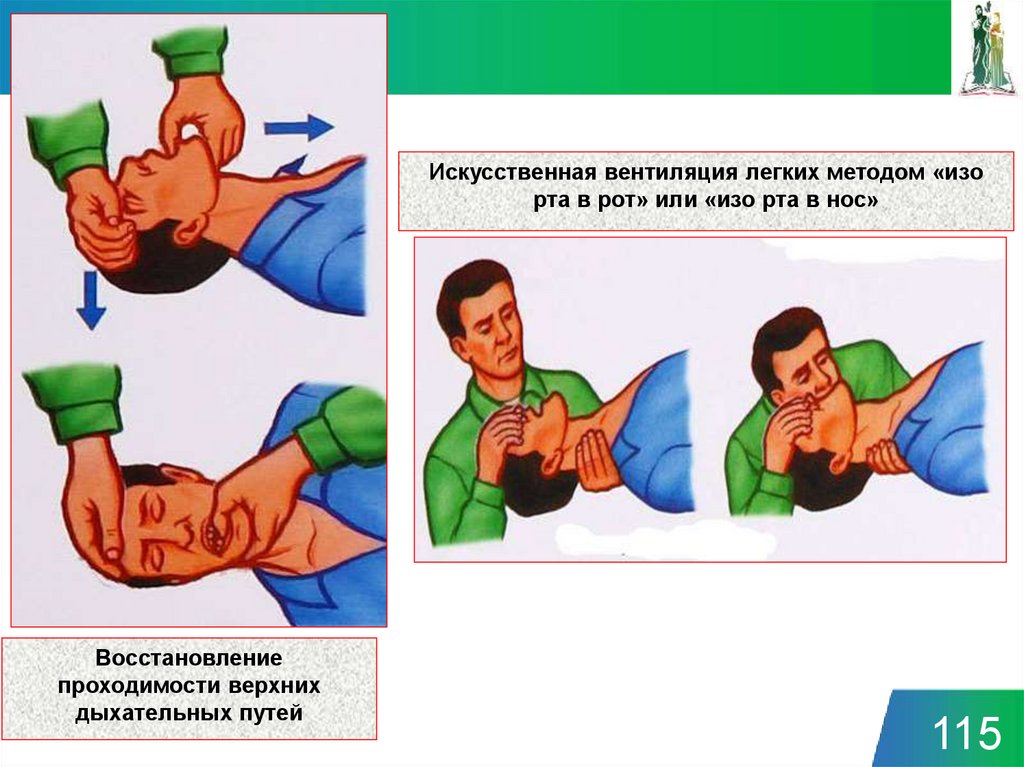
• Пострадавший на спине (поверхность - твердая)• Голова резко запрокинута назад
• Под лопатками валик (из одежды) – в экстренной
ситуации - допустимо отсутствие валика.
Оказывающий помощь делает ОБЫЧНЫЙ вдох,
широко раскрывает рот, быстро приближает его ко
рту пострадавшего и, плотно прижав свои губы
вокруг рта и зажав ноздри больного, вдыхает
воздух.
114
115.
Искусственная вентиляция легких методом «изорта в рот» или «изо рта в нос»
Восстановление
проходимости верхних
дыхательных путей
115
116.
116117.
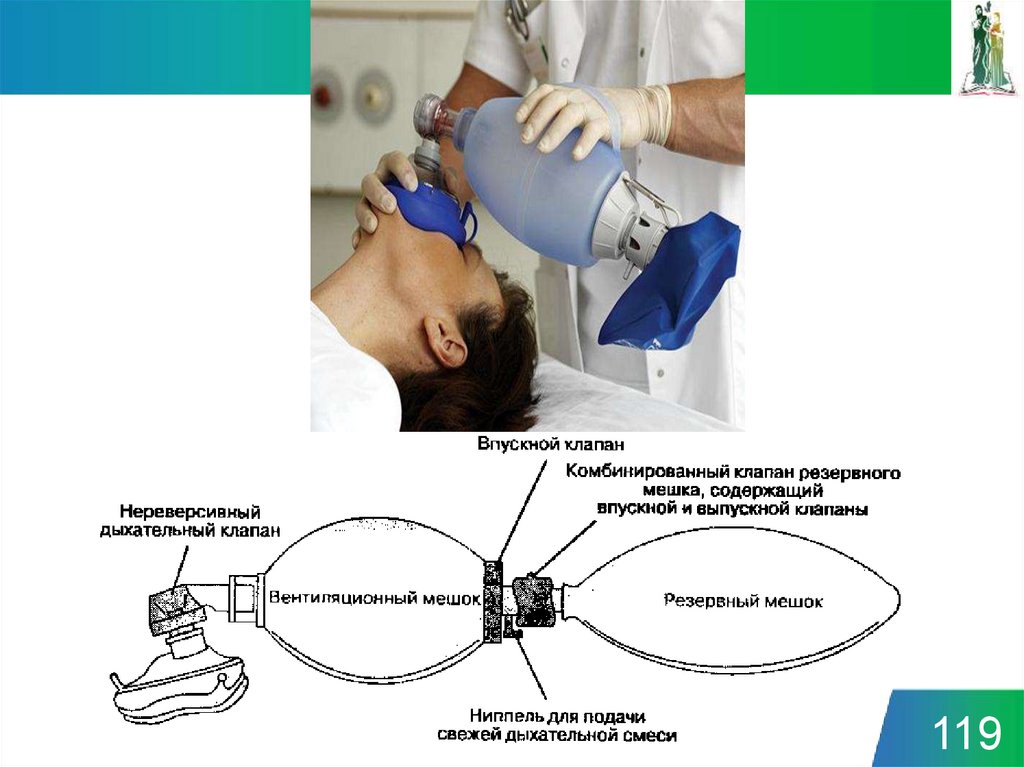
117118. Устройство для ручной ИВЛ (мешок Амбу)
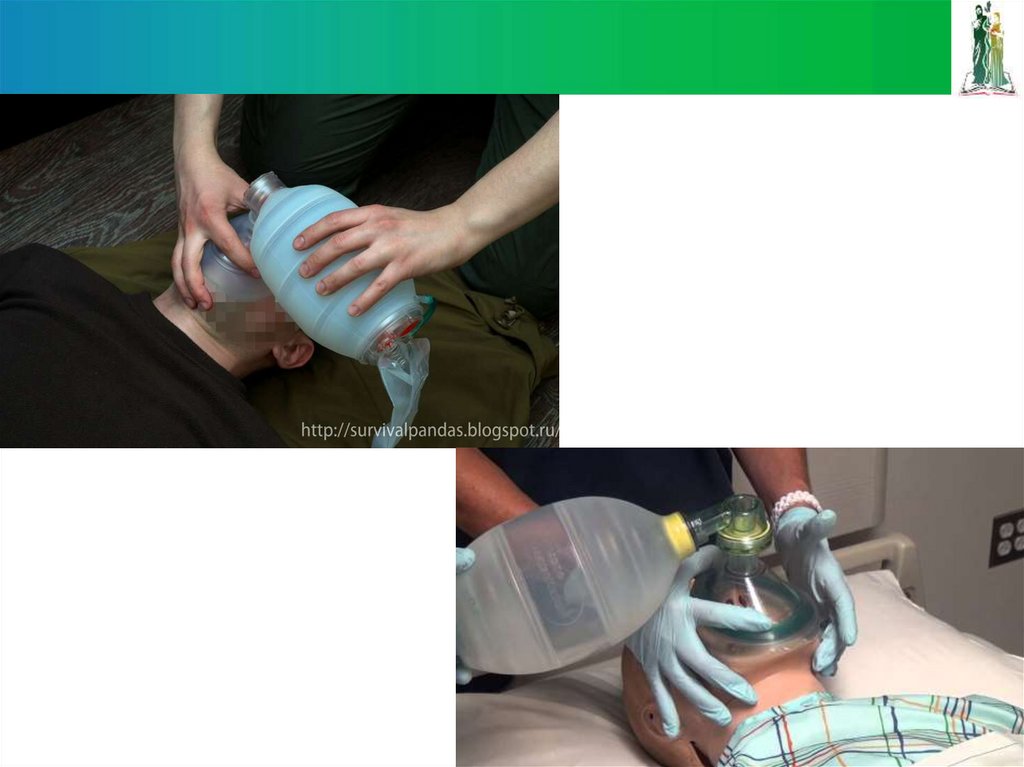
Механическое устройство, предназначен для проведения искусственнойвентиляции легких ручным способом
По сравнению с искусственным дыханием «рот в рот», является более
гигиеничным, простым и эффективным.
При сжатии вентиляционного мешка происходит форсированное
поступление воздуха в легкие пациента, одновременно нереверсивный
дыхательный клапан препятствует обратному забросу выдыхаемого
воздуха.
Устройство позволяет вентилировать легкие пациента при условии
проходимости его дыхательных путей. Для подсоединения к
дыхательным путям могут быть использованы различные переходники:
Эндотрахеальная трубка
Лицевая маска
Ларингиальная маска
Трахеостомическая трубка
118
119.
119120.
120121.
121122. Пророк Елисей - первая успешная реанимация в педиатрии
"И поднялся он илег над ребенком,
и приложил свои
уста к его устам,…
и согрелось тело
ребенка".
Ветхий Завет.
Книга 4-я
122
123. Причины смерти в различных возрастных группах
Причина смерти 4-52 недели1- 4 года
5 -14 лет
«Внезапная
239 (20%)
смерть»
Пороки развития 285 (24%)
0 (0%)
0 (0%)
102 (14%)
66 (7%)
Инфекционные
заболевания
228 (19%)
69 (10%)
35 (4%)
Травма
53 (4%)
143 (20%)
219 (25%)
Онкология
22 (2%)
94 (13%)
232 (25%)
123
124.
АЛГОРИТМ СЕРДЕЧНО-ЛЕГОЧНОЙ РЕАНИМАЦИИ У ДЕТЕЙ(до 8 лет)
1. Оценка безопасности
2. Оценка сознания
3. Оценка дыхания
Если ребенок находится
- без сознания
- дыхание отсутствует
4. Сделать 5 вдохов
5. Оценка дыхания
Если ребенок находится
- без сознания
- дыхание отсутствует
6. Начало СЛР (2вдоха: 15 компрессий)
5 циклов в течение 1 минуты
7. Вызов скорой помощи
8. Продолжаем СЛР (каждые 5 циклов контролируем
дыхание)
124
125.
126.
126127.
127128.
128129.
129130.
130131.
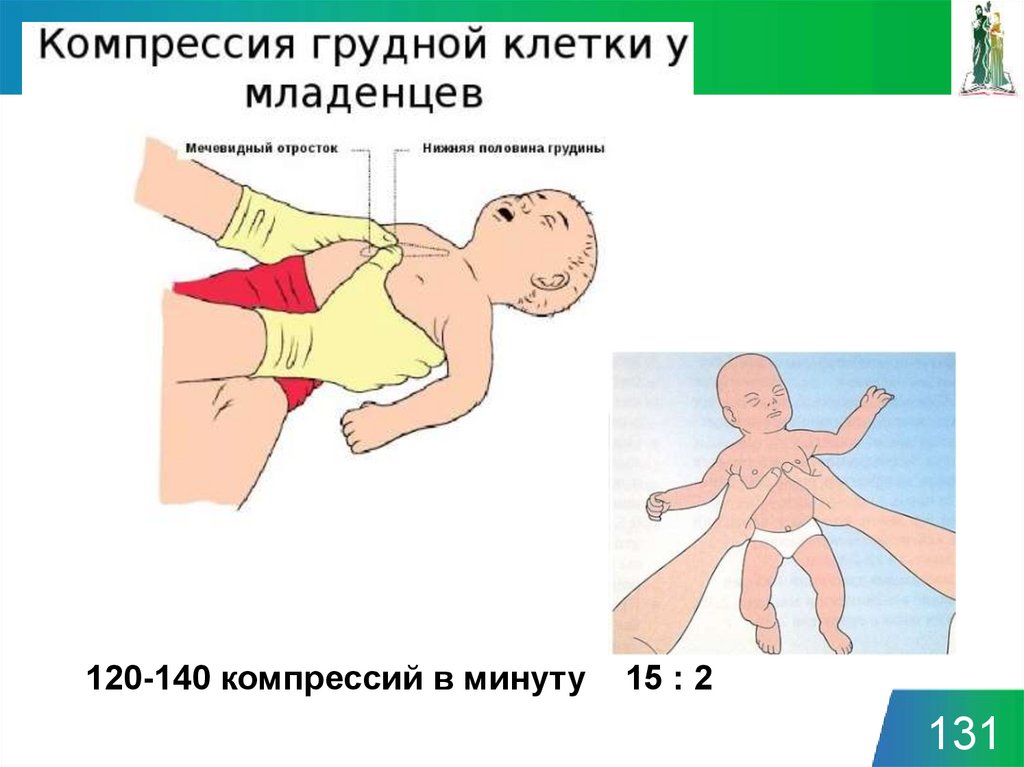
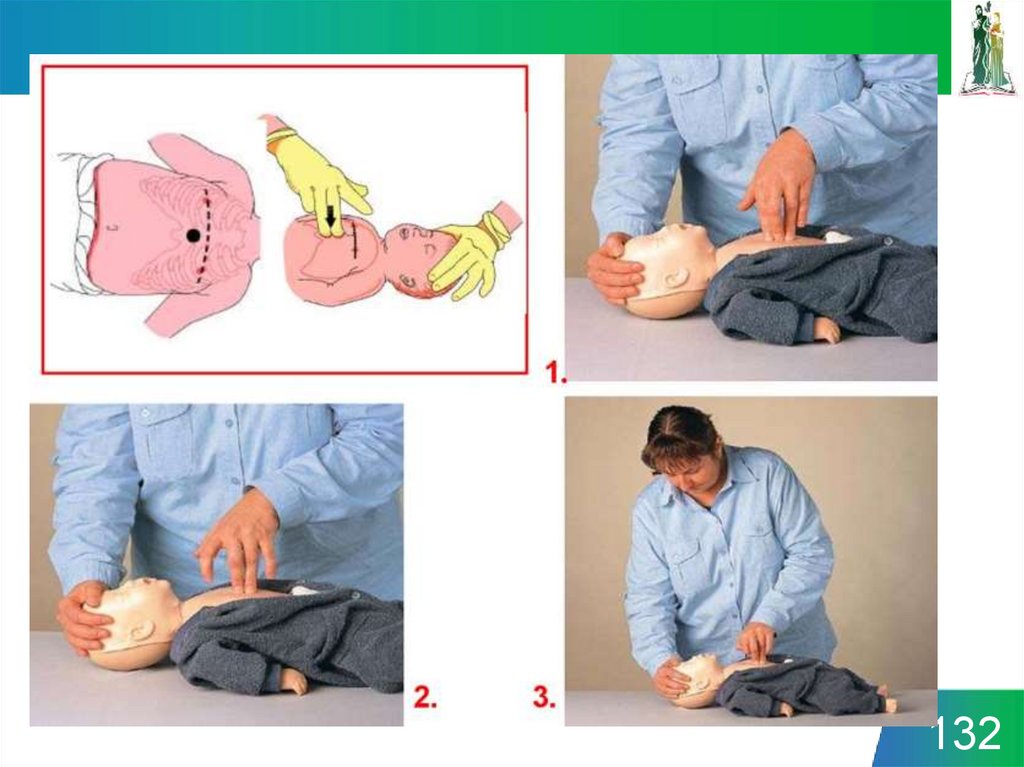
120-140 компрессий в минуту15 : 2
131
132.
132133.
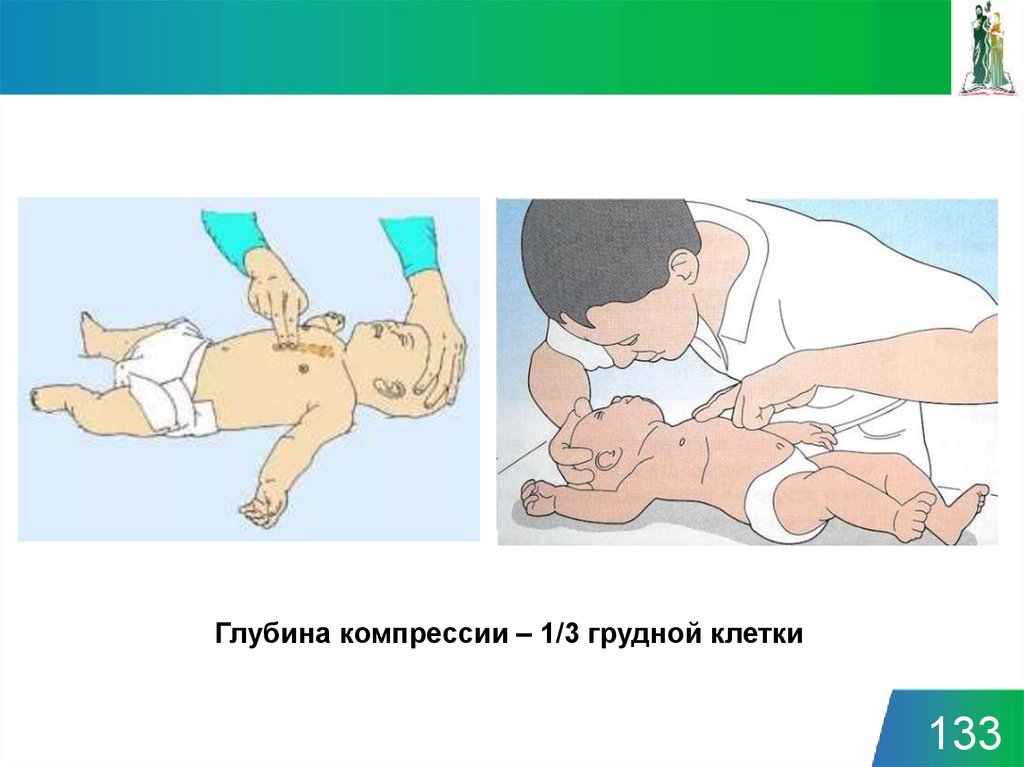
Глубина компрессии – 1/3 грудной клетки133
134.
135.
136.
136137.
138.
139.
140.
140141.
141142.
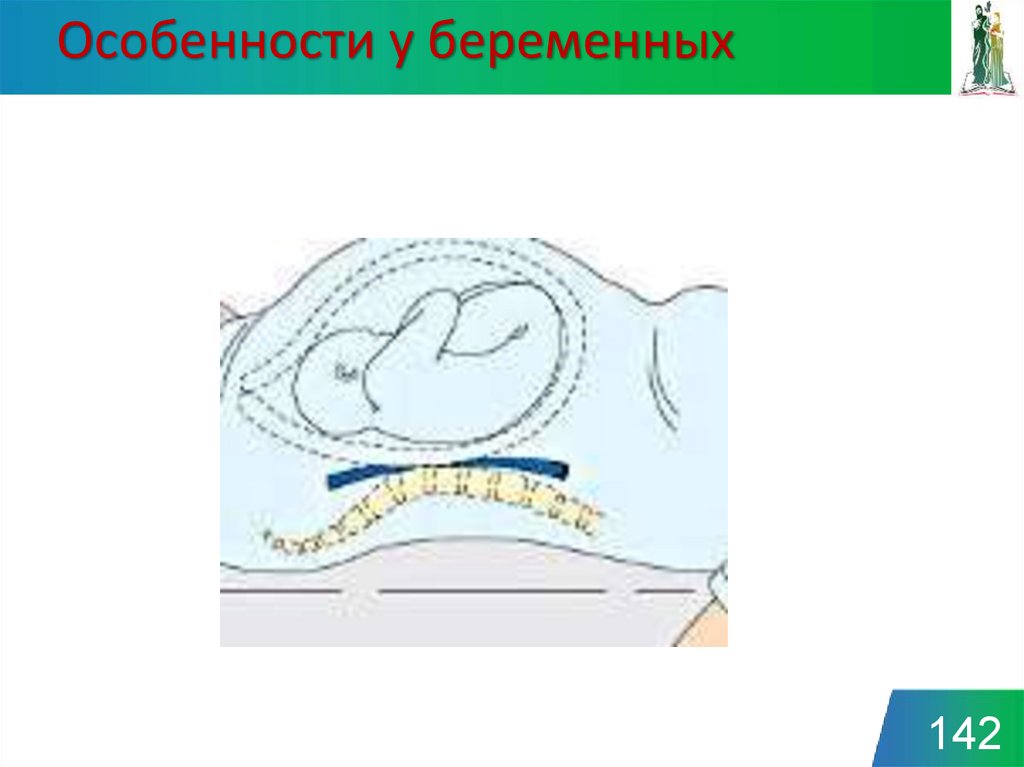
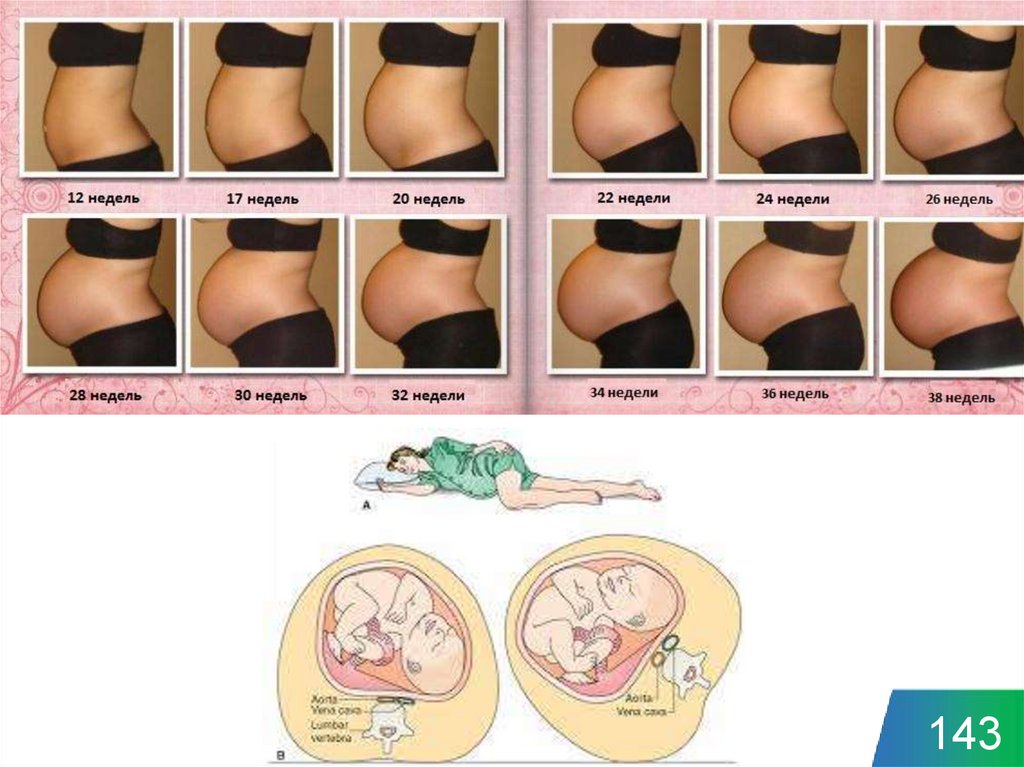
Особенности у беременных142
143.
143144.
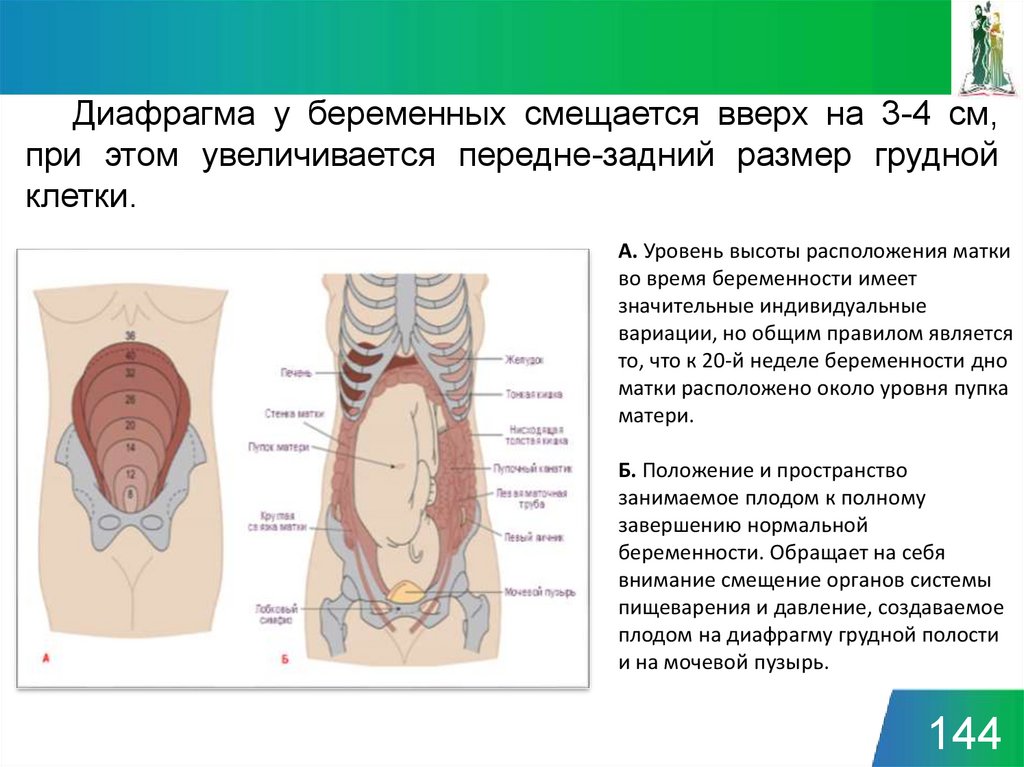
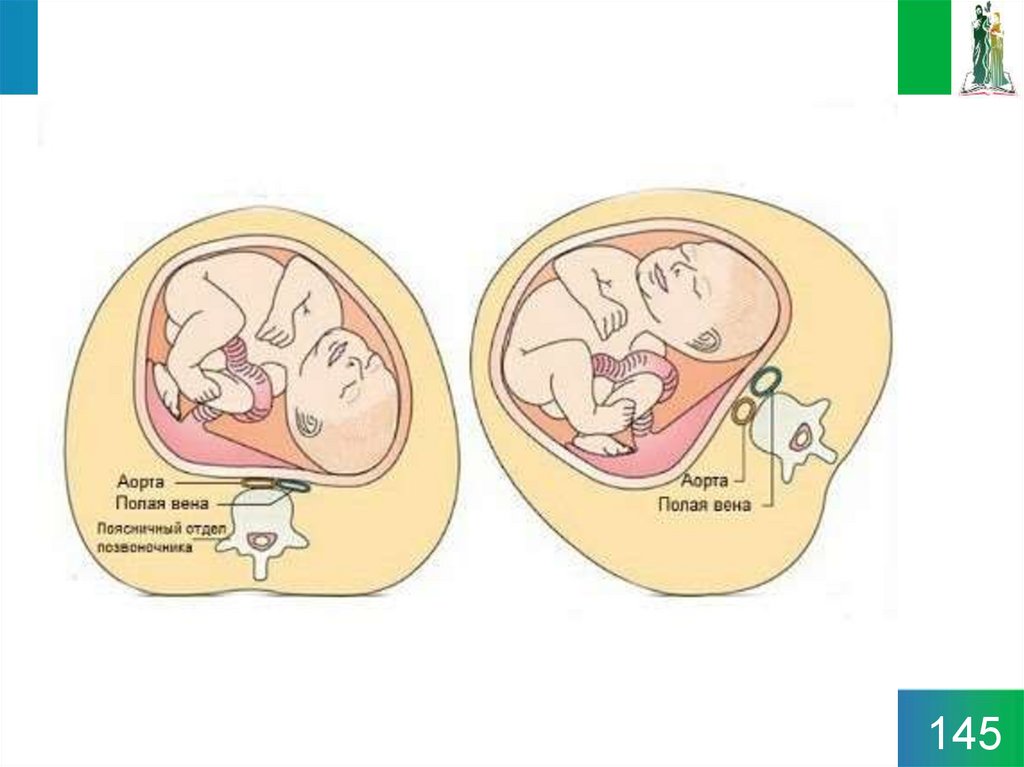
Диафрагма у беременных смещается вверх на 3-4 см,при этом увеличивается передне-задний размер грудной
клетки.
А. Уровень высоты расположения матки
во время беременности имеет
значительные индивидуальные
вариации, но общим правилом является
то, что к 20-й неделе беременности дно
матки расположено около уровня пупка
матери.
Б. Положение и пространство
занимаемое плодом к полному
завершению нормальной
беременности. Обращает на себя
внимание смещение органов системы
пищеварения и давление, создаваемое
плодом на диафрагму грудной полости
и на мочевой пузырь.
144
145.
145146.
146147. Пожилые
• Не требуется никаких модификаций в стандартныхпротоколах ресусцитации у пожилых пациентов при
остановке сердца.
• Спасателям, вместе с тем, следует осознавать более
высокий риск перелома как грудины, так и ребер у
пожилых пациентов.
147
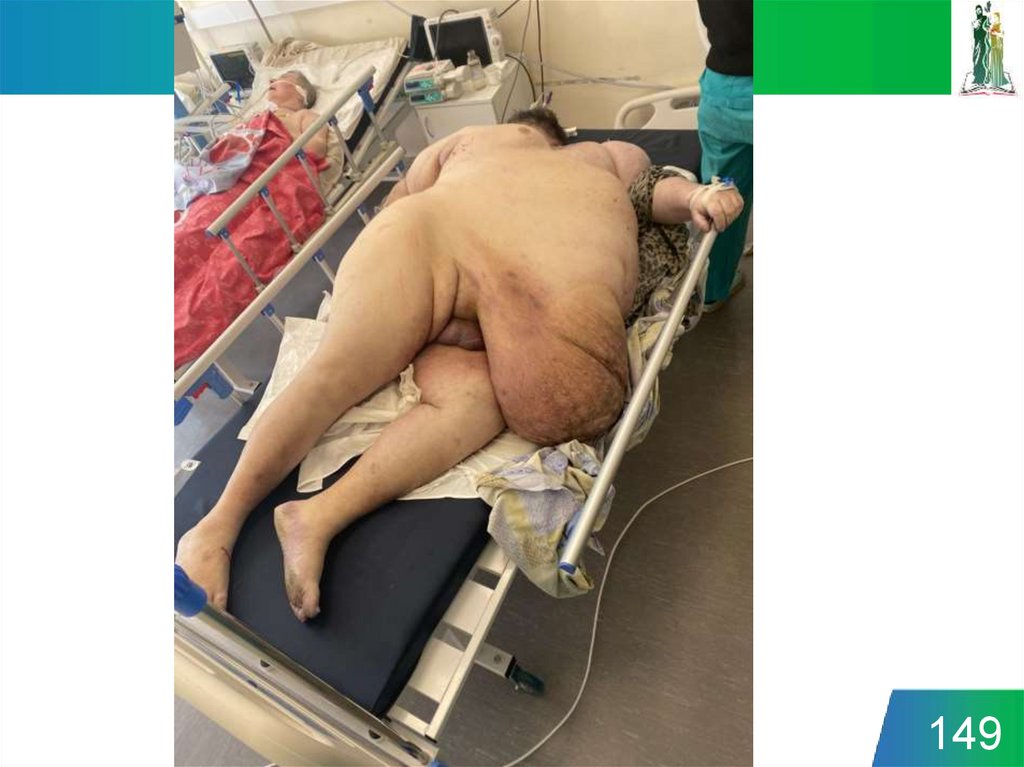
148. Ожирение
• Не рекомендовано никаких изменений впоследовательности действий при ресусцитации у
пациентов с ожирением, однако проведение
эффективной СЛР может представлять сложности.
• Для того, что обеспечить достаточную глубину
компрессий грудной клетки (приблизительно 5 см, но
не более 6 см), усталость спасателя требует смены
спасателей чаще, чем при стандартном 2-х минутном
интервале.
• Протокол дефибрилляции у пациентов с ожирением
совпадает с таковым у пациентов с нормальным ИМТ.
• При проведении вентиляции под положительным
давлением требуется более высокое давление на вдохе
из-за увеличенного внутрибрюшного давления.
148
149.
149150.
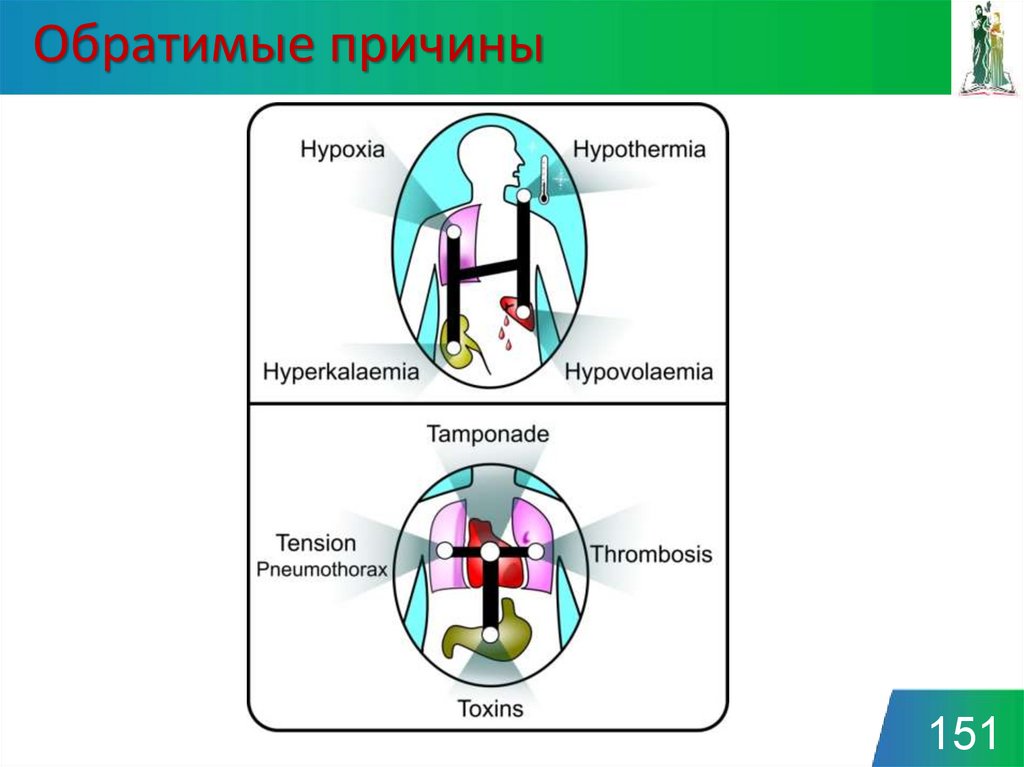
150151. Обратимые причины
151152. Гипоксия
• Обеспечить проходимостьдыхательных путей
• Высокий поток кислорода
• Избегать гипервентиляции
152
153. Гиповолемия
• Поиск признаков гиповолемии▫ Анамнез
▫ Клиническое обследование
Внутреннее кровотечение
Наружное кровотечение
Оценка отделяемого по дренажам
• Контроль кровотечения
• Внутривенная инфузия
153
154. Гипо/гиперкалиемия и метаболические причины
• Возможность экстренногоизмерения уровня калия и
глюкозы
• Оценивать последние
лабораторные данные
• Гиперкалиемия
▫ хлорид кальция
▫ инсулин/глюкоза
• Гипокалиемия/
Гипомагнезиемия
▫ введение электролитов
154
155. Гипотермия
• Редко у больных встационаре
• Использовать
низкотемпературный
термометр
• Использовать активное
согревание
• Рассмотреть возможность
применения АИК
155
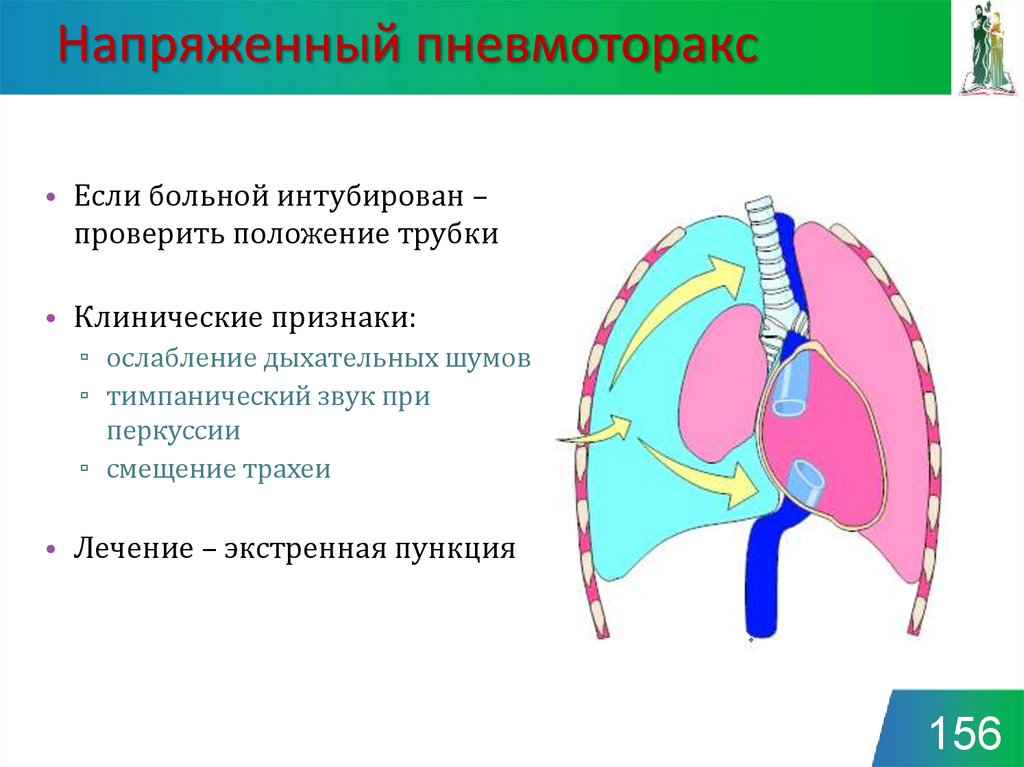
156. Напряженный пневмоторакс
• Если больной интубирован –проверить положение трубки
• Клинические признаки:
▫ ослабление дыхательных шумов
▫ тимпанический звук при
перкуссии
▫ смещение трахеи
• Лечение – экстренная пункция
156
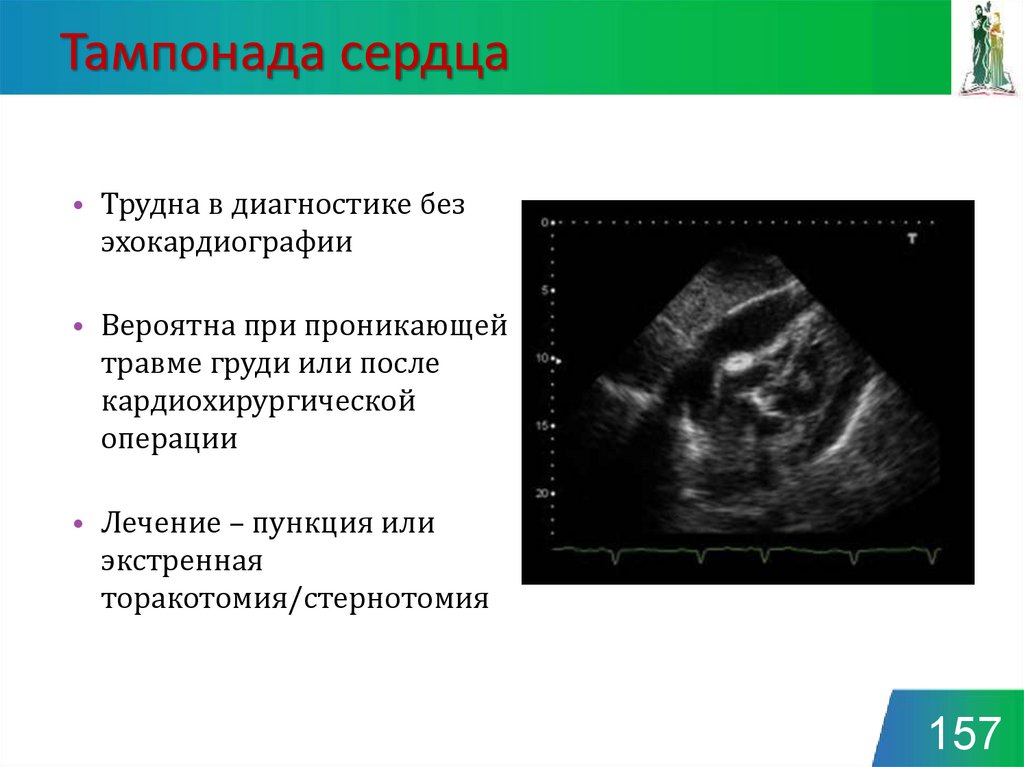
157. Тампонада сердца
• Трудна в диагностике безэхокардиографии
• Вероятна при проникающей
травме груди или после
кардиохирургической
операции
• Лечение – пункция или
экстренная
торакотомия/стернотомия
157
158. Токсины
• Редко, только если непреднамеренная
передозировка
• Изучить, как препараты
принимает больной
158
159. Тромбоз
• Применять тромболизис вслучае высокой
клинической вероятности
ТЭЛА
• После проведения
тромболизиса продолжать
непрерывную СЛР в
течение 60-90 мин, после
чего можно принимать
решение о прекращении
СЛР
159
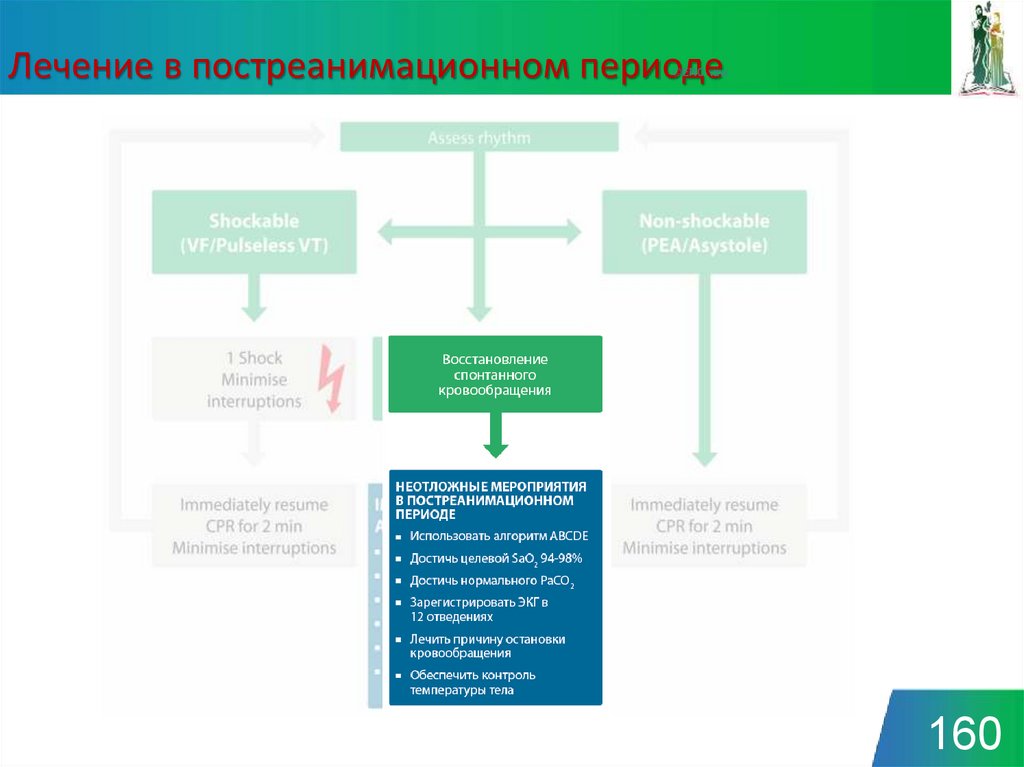
160. Лечение в постреанимационном периоде
©ERC vzw160
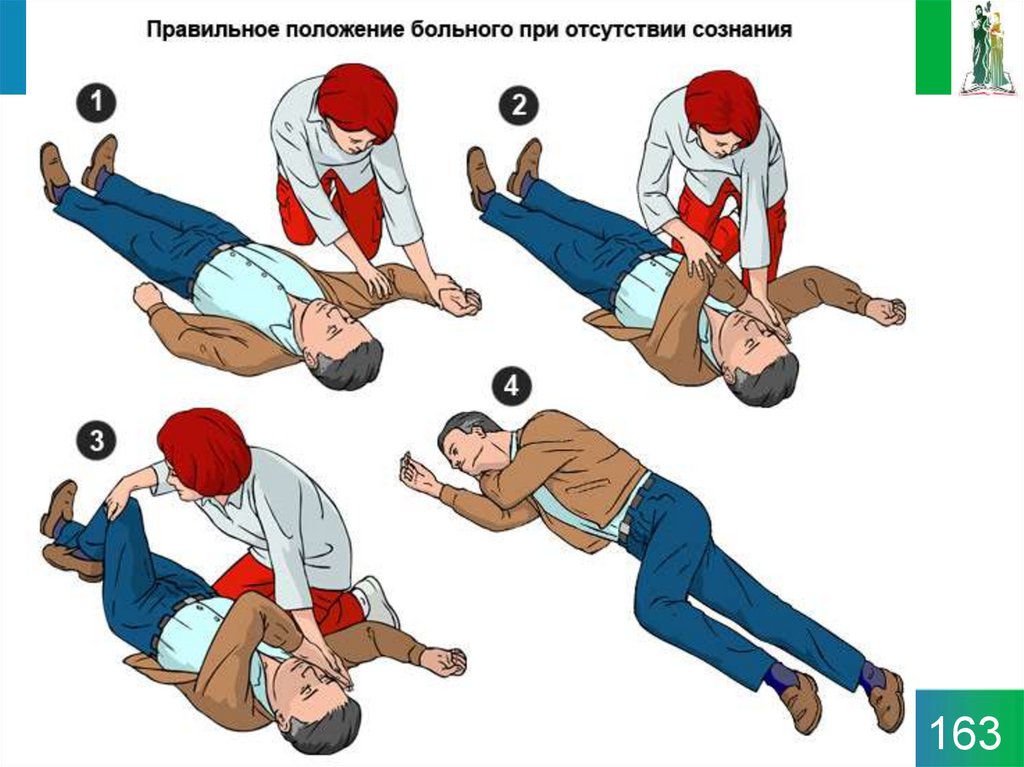
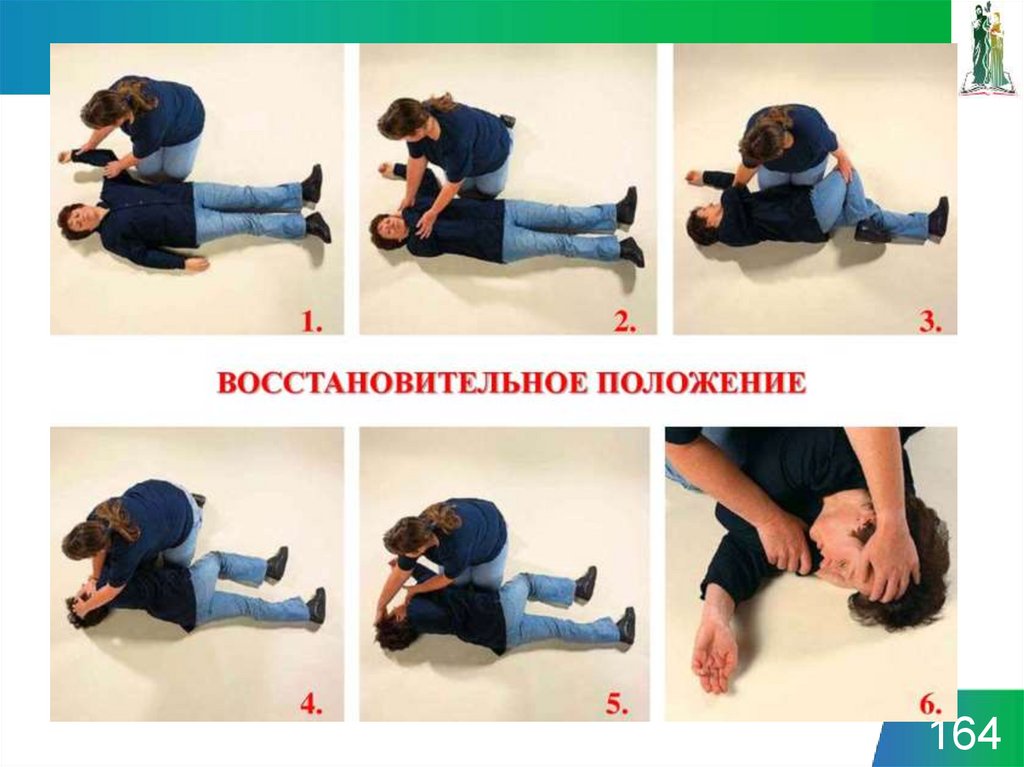
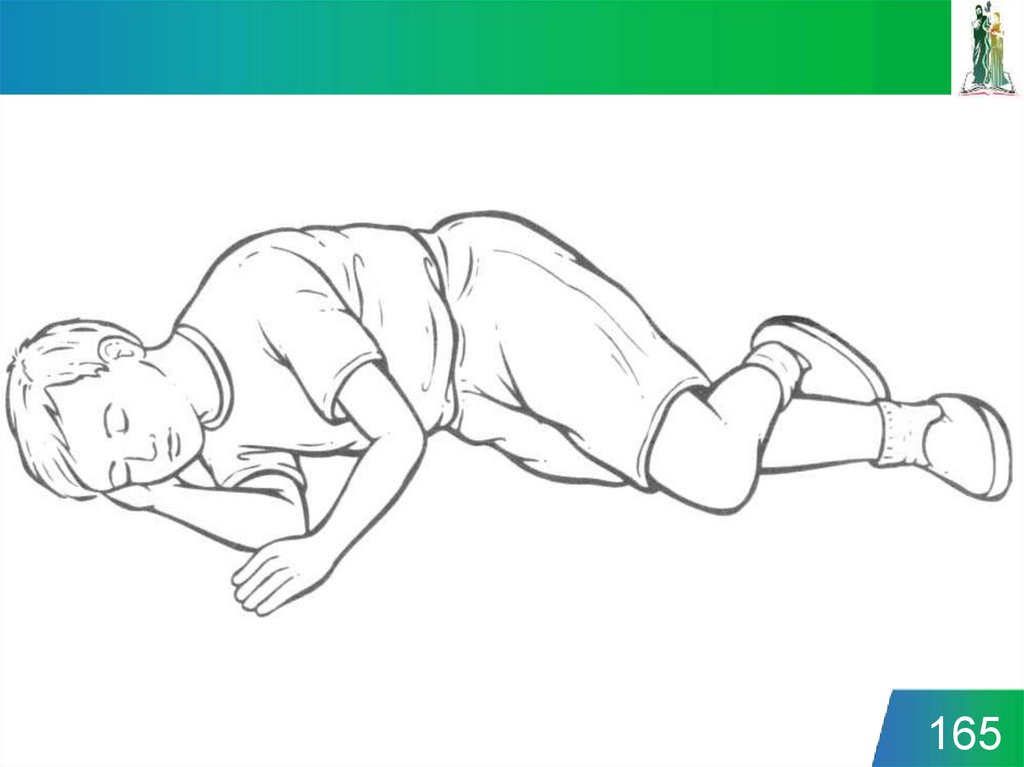
161. Устойчивое боковое положение
• снять с больного очки и положить их в безопасное место;• опуститься на колени рядом с больным и убедиться, что обе его ноги
выпрямлены;
• ближнюю к спасателю руку больного отвести в сторону до прямого угла к
туловищу и согнуть в локтевом суставе таким образом, чтобы ладонь ее
оказалась повернутой кверху;
• вторую руку больного переместить через грудь, а тыльную поверхность ладони
этой руки удерживать у ближней к спасателю щеки больного;
• второй рукой захватить дальнюю от спасателя ногу больного чуть выше колена
и потянуть ее кверху так, чтобы стопа не отрывалась от поверхности;
• удерживая руку больного прижатой к щеке, потянуть больного за ногу и
повернуть его лицом к спасателю в положение на бок;
• согнуть бедро больного до прямого угла в коленном и тазобедренном суставах;
• чтобы сохранить дыхательные пути открытыми и обеспечить отток секретов,
отклонить голову больного назад. Если необходимо сохранить достигнутое
положение головы, поместить руку больного под щеку;
• проверять наличие нормального дыхания каждые 5 мин;
• перекладывать больного в боковое стабильное положение на другом боку
каждые 30 мин во избежание синдрома позиционного сдавления.
161
162.
162163.
163164.
164165.
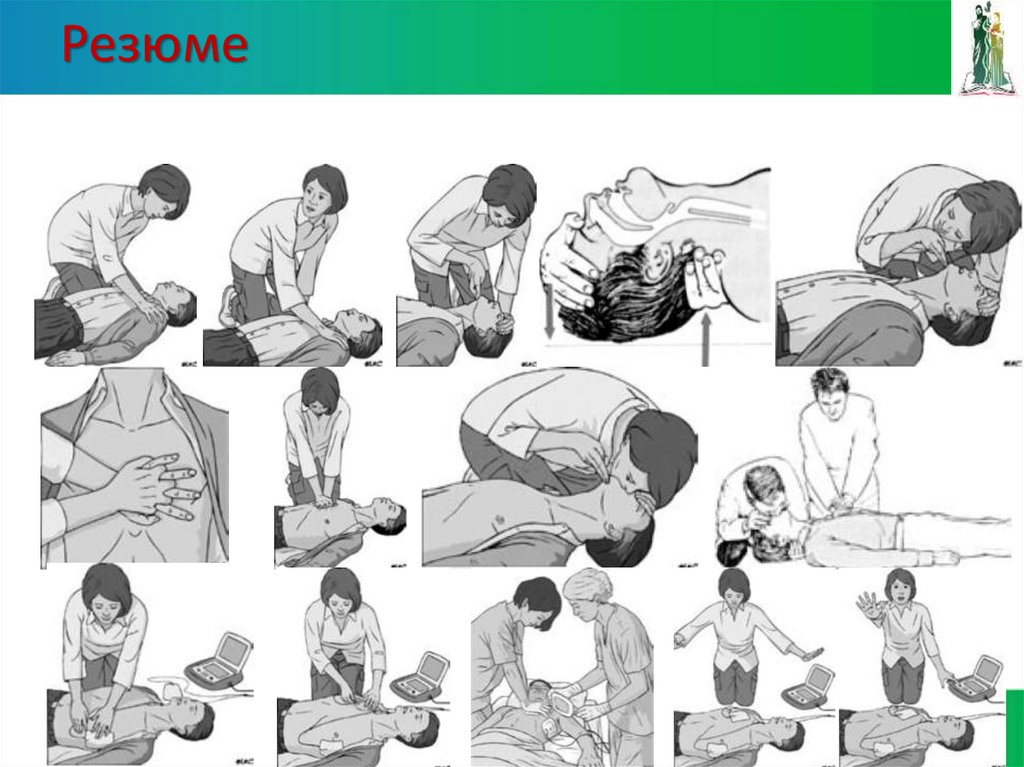
165166. Резюме
166167.
167168. Пути повышения эффективности СЛР
• Применение специальных устройств• Возможность ранней дефибрилляции
168
169.
169170.
Я, ___________________________________________________________________,(ф.и.о.)
_
(должность, место работы)
констатирую смерть _______________________________________________________
(ф.и.о. или не установлено)
дата рождения ___________________________________________________________
(число, месяц, год или не установлено)
пол _____________________________________________________________________
(номер и серия паспорта, номер служебного
_________________________________________________________________________
удостоверения, номер истории болезни (родов), номер и серия
свидетельства о рождении ребенка),
_________________________________________________________________________
а также номер подстанции и наряда скорой медицинской помощи,
_________________________________________________________________________
номер карты вызова скорой медицинской помощи,
Реанимационные мероприятия прекращены по причине (отметить
необходимое):
неэффективности реанимационных мероприятий, направленных на
восстановление жизненно важных функций, в течение 30 минут;
отсутствия у новорожденного при рождении сердечной деятельности по
истечении 10 минут с начала проведения реанимационных мероприятий в полном
объеме Дата ________________________
170
(день, месяц, год)
171.
171172. Доврачебная медицинская помощь
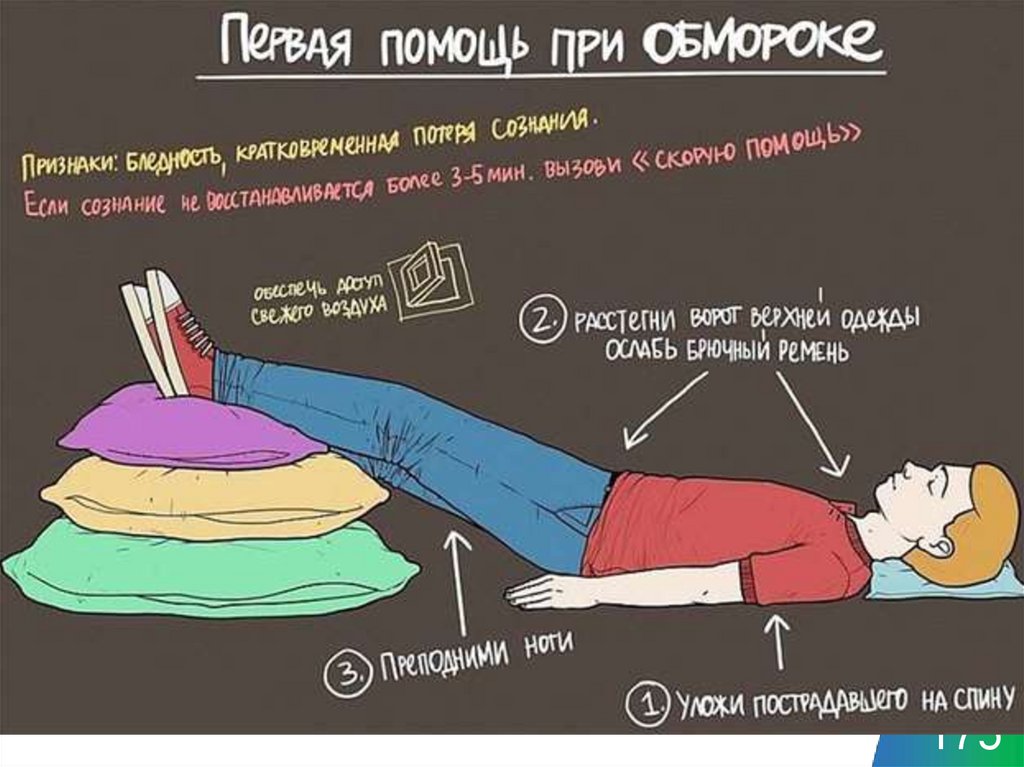
172173. Обморок
• внезапная кратковременная потеря сознания,сопровождающаяся ослаблением деятельности сердца
и дыхания вследствие кратковременной гипоксии
головного мозга.
• Обморок выражается во внезапно наступающей
дурноте, головокружении, слабости и потере сознания.
Обморок сопровождается побледнением и
похолоданием кожных покровов. Дыхание
замедленное, поверхностное, слабый и редкий пульс
(до 40-50 ударов в минуту).
173
174. Оказание помощи
• Убедиться в безопасности;• Оценка по АВС, вызов СМП;
• Уложить человека на спину с опущенной головой
и приподнятыми ногами;
• Освободить от стягивающей одежды (галстук,
бюстгальтер);
• Обеспечить приток свежего воздуха;
• Лицо обрызгать холодной водой. При
затянувшемся обмороке показано искусственное
дыхание. После прихода в сознание дайте ему
горячий кофе.
• При отсутствии эффекта – повторная оценка по
АВС, решение вопроса о СЛР / УБП
174
175.
175176.
176177.
177178.
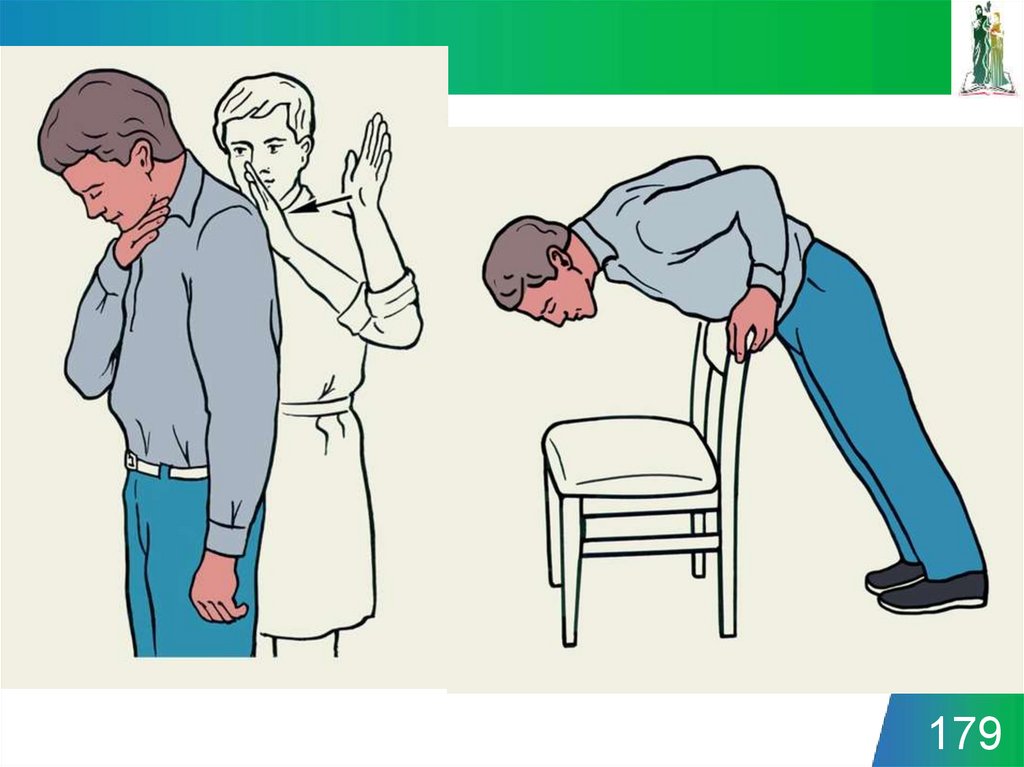
• Оказание помощи при полной непроходимостидыхательных путей взрослому или ребенку,
находящемуся без сознания
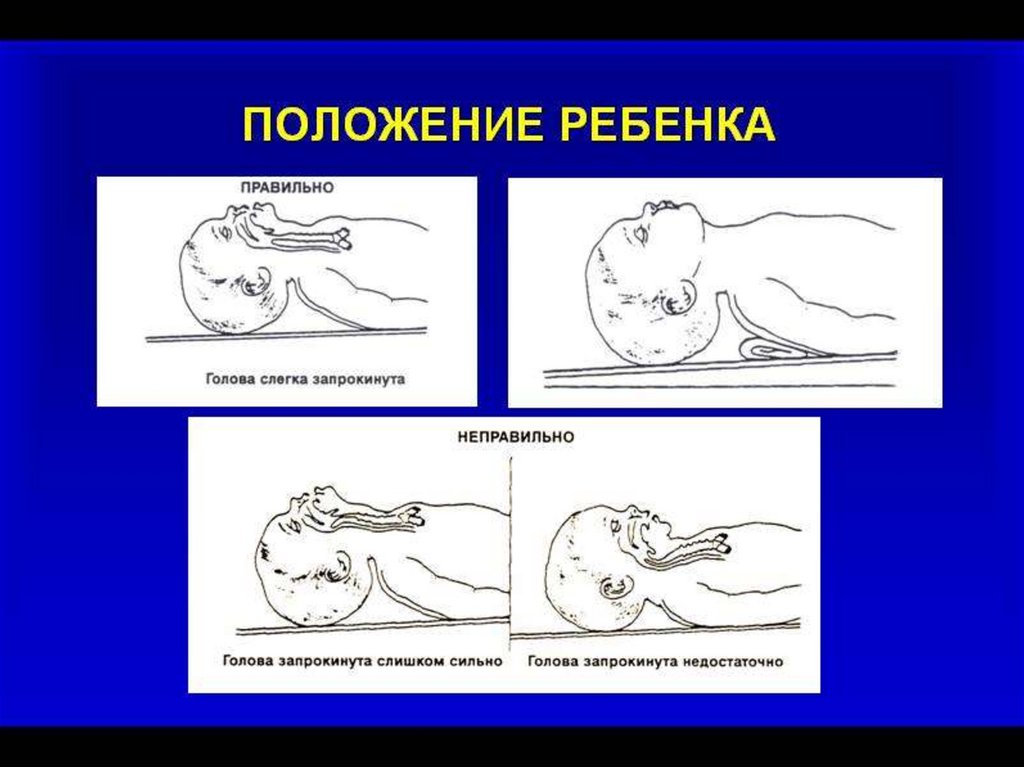
• - запрокиньте голову пострадавшего и приподнимите
подбородок;
- для определения наличия дыхания используйте
зрительный, слуховой и осязательный контроль в течении 5
секунд; если пострадавший не дышит:
- зажмите ноздри пострадавшего, плотно обхватите губами
его рот;
- сделайте 2 полных вдувания;
- следите за поднятием грудной клетки, чтобы убедиться,
что воздух проходит в легкие.
• Сделайте 5 толчков в живот:
- сядьте верхом на бедра пострадавшего;
- положите основание ладони чуть выше пупка так, чтобы
пальцы руки были направлены в сторону головы
пострадавшего;
- положите вторую руку поверх первой;
- 5 раз надавите на живот пострадавшего быстрыми
толчковыми движениями, направленными вверх.
178
179.
179180.
180181.
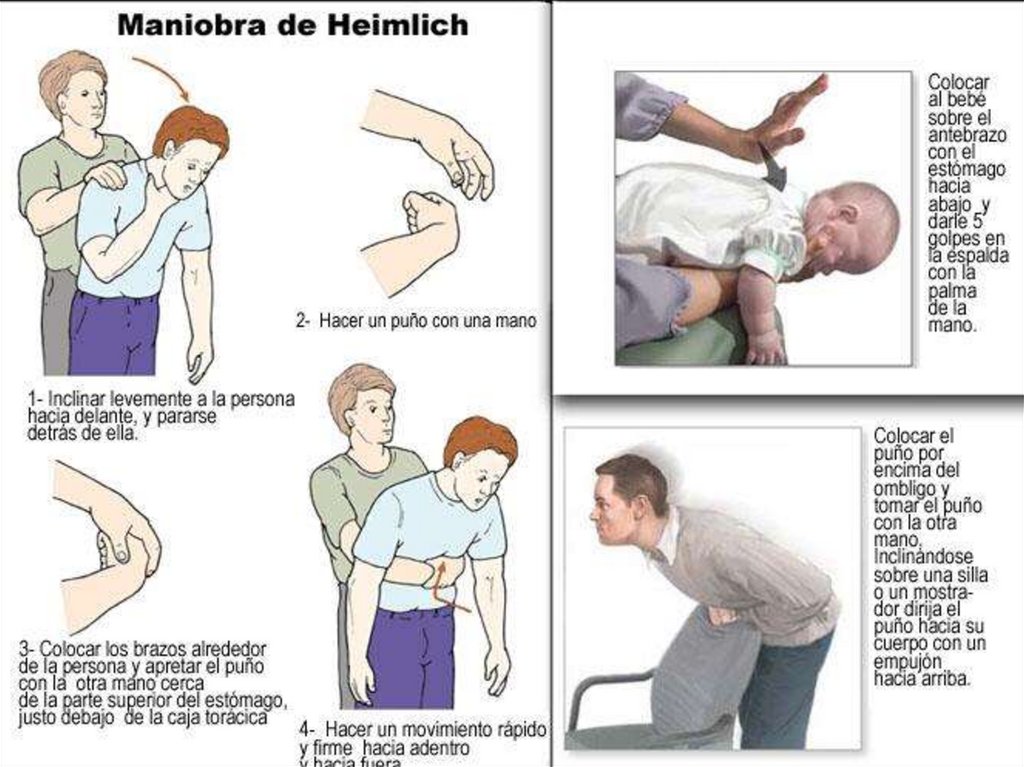
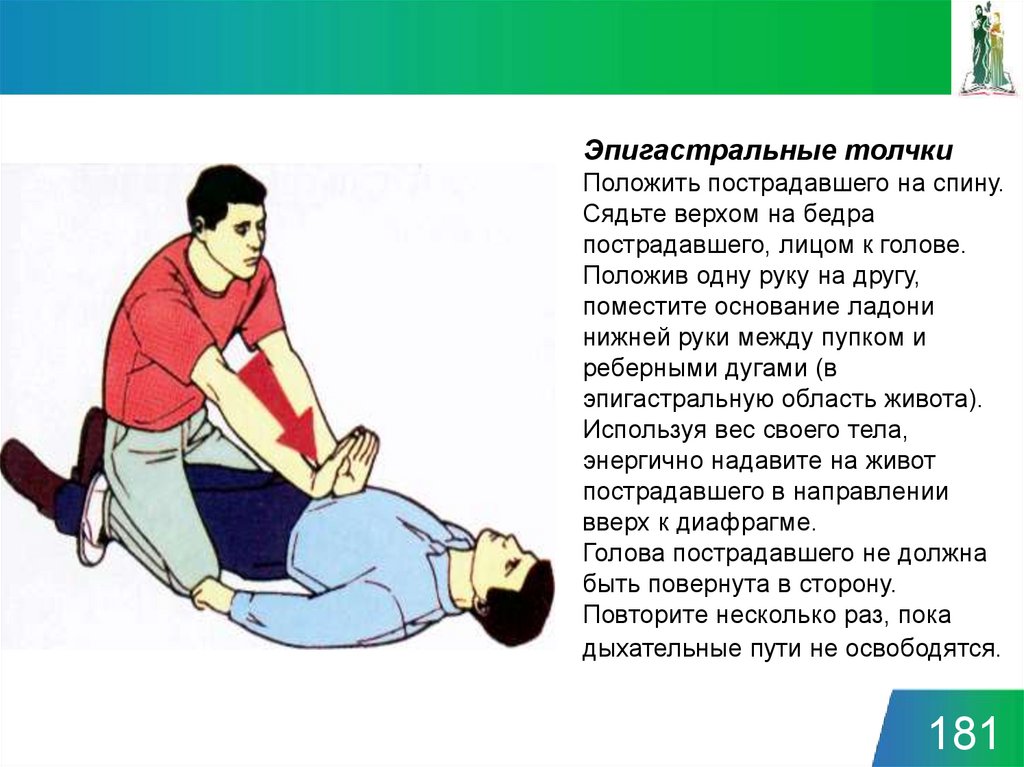
Эпигастральные толчкиПоложить пострадавшего на спину.
Сядьте верхом на бедра
пострадавшего, лицом к голове.
Положив одну руку на другу,
поместите основание ладони
нижней руки между пупком и
реберными дугами (в
эпигастральную область живота).
Используя вес своего тела,
энергично надавите на живот
пострадавшего в направлении
вверх к диафрагме.
Голова пострадавшего не должна
быть повернута в сторону.
Повторите несколько раз, пока
дыхательные пути не освободятся.
181
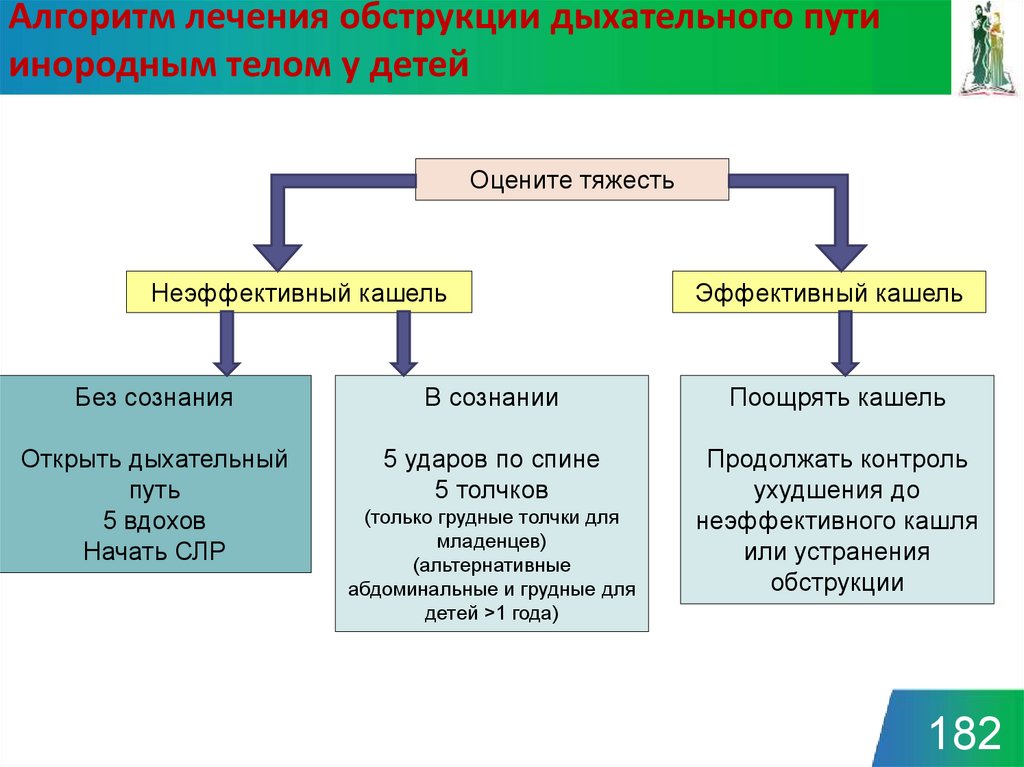
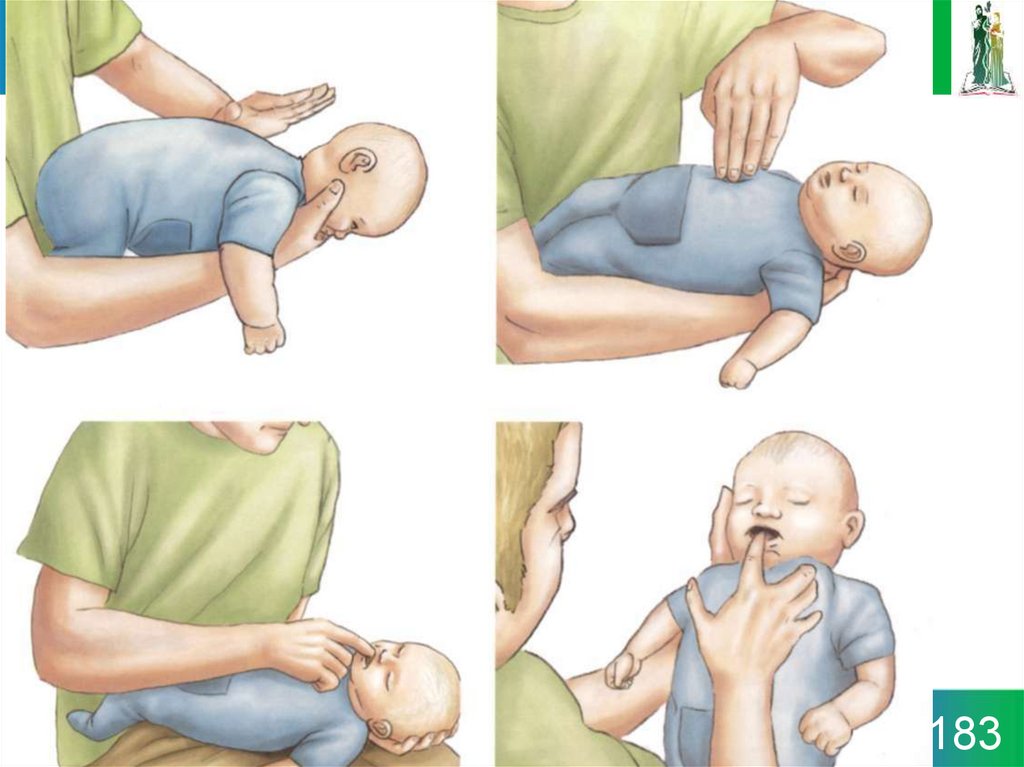
182. Алгоритм лечения обструкции дыхательного пути инородным телом у детей
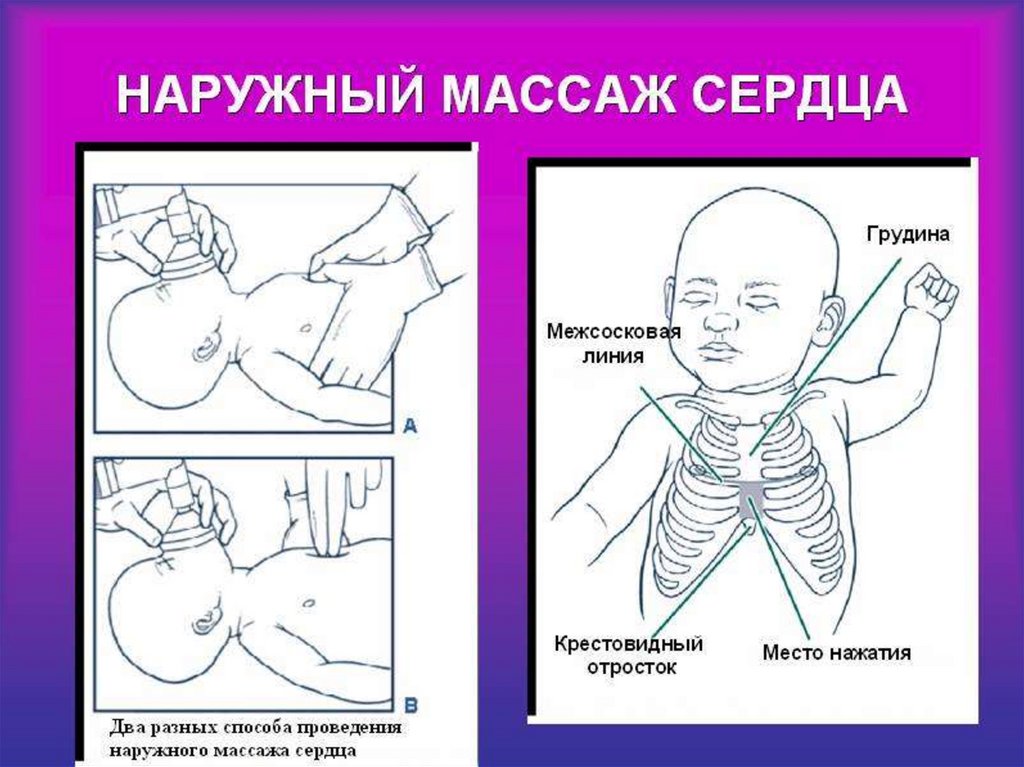
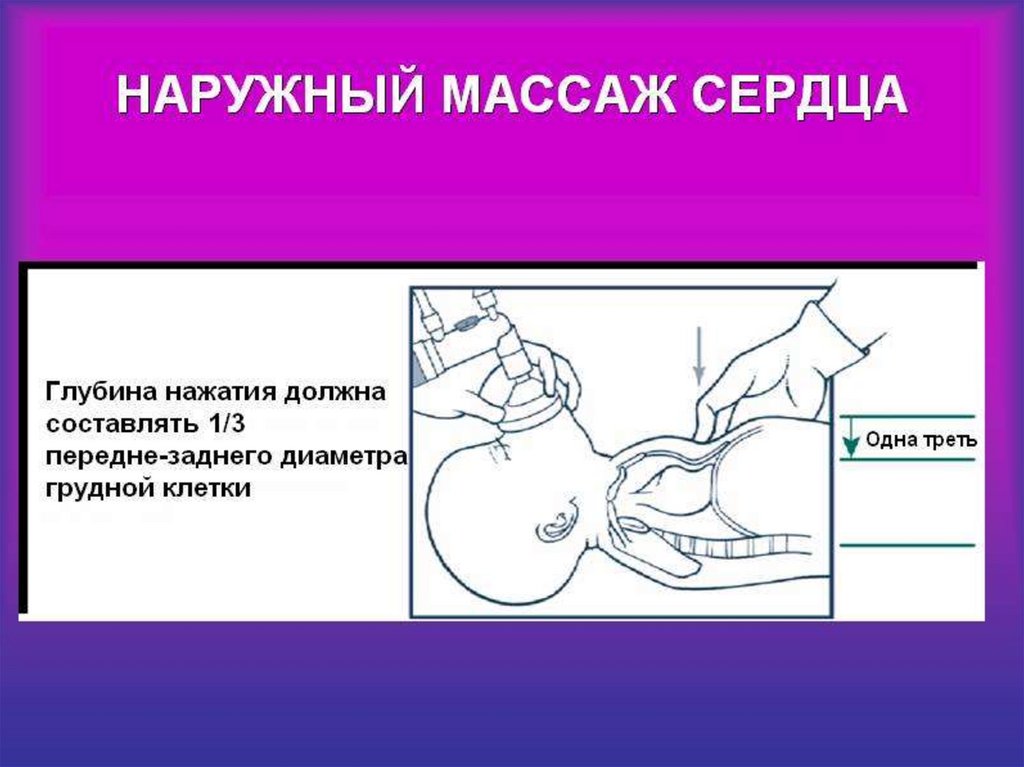
Оцените тяжестьНеэффективный кашель
Эффективный кашель
Без сознания
В сознании
Поощрять кашель
Открыть дыхательный
путь
5 вдохов
Начать СЛР
5 ударов по спине
5 толчков
Продолжать контроль
ухудшения до
неэффективного кашля
или устранения
обструкции
(только грудные толчки для
младенцев)
(альтернативные
абдоминальные и грудные для
детей >1 года)
182
183.
183184.
184185.
185186.
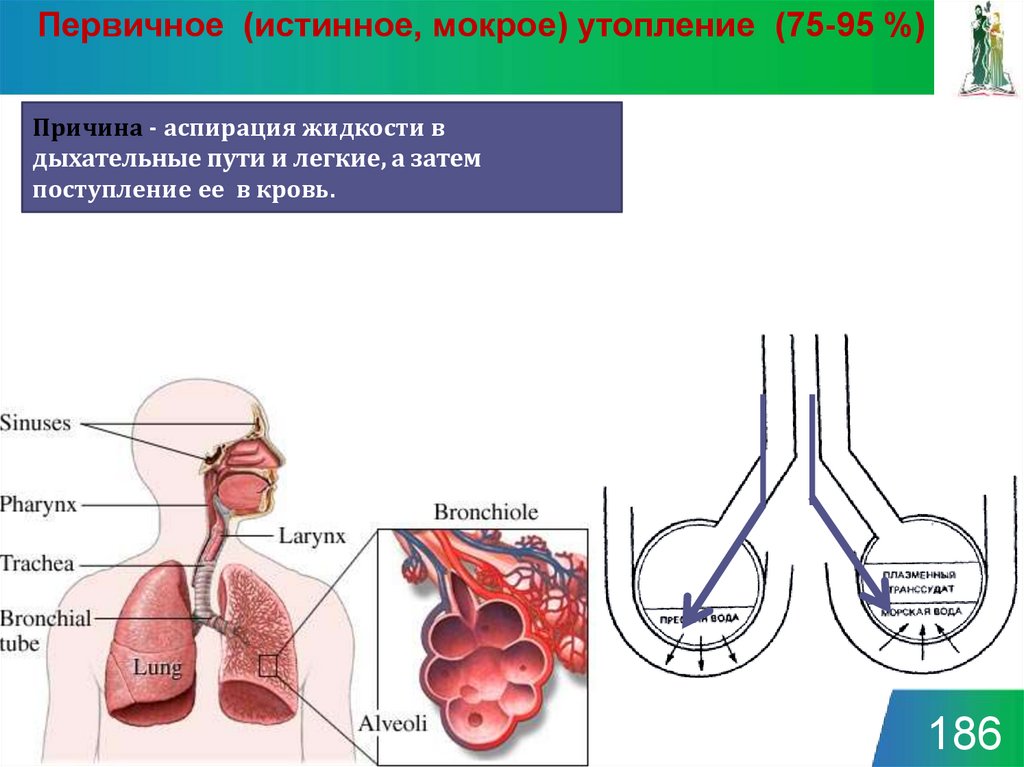
Первичное (истинное, мокрое) утопление (75-95 %)Причина - аспирация жидкости в
дыхательные пути и легкие, а затем
поступление ее в кровь.
186
187.
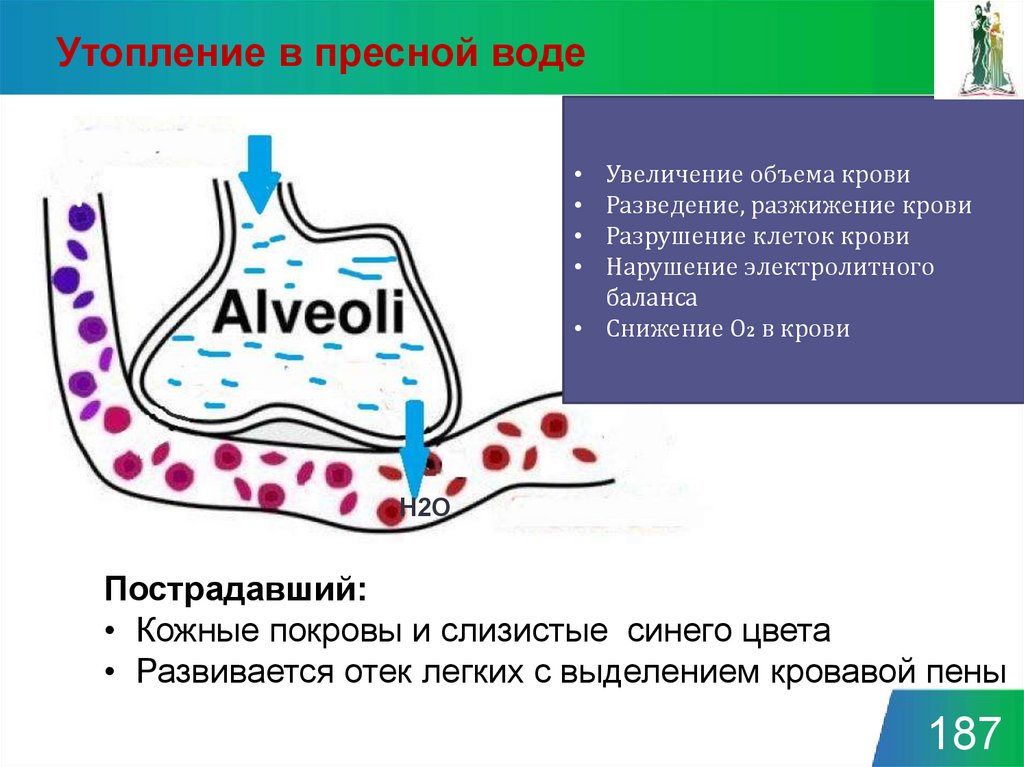
Утопление в пресной водеУвеличение объема крови
Разведение, разжижение крови
Разрушение клеток крови
Нарушение электролитного
баланса
• Снижение О2 в крови
Н2О
Пострадавший:
• Кожные покровы и слизистые синего цвета
• Развивается отек легких с выделением кровавой пены
187
188.
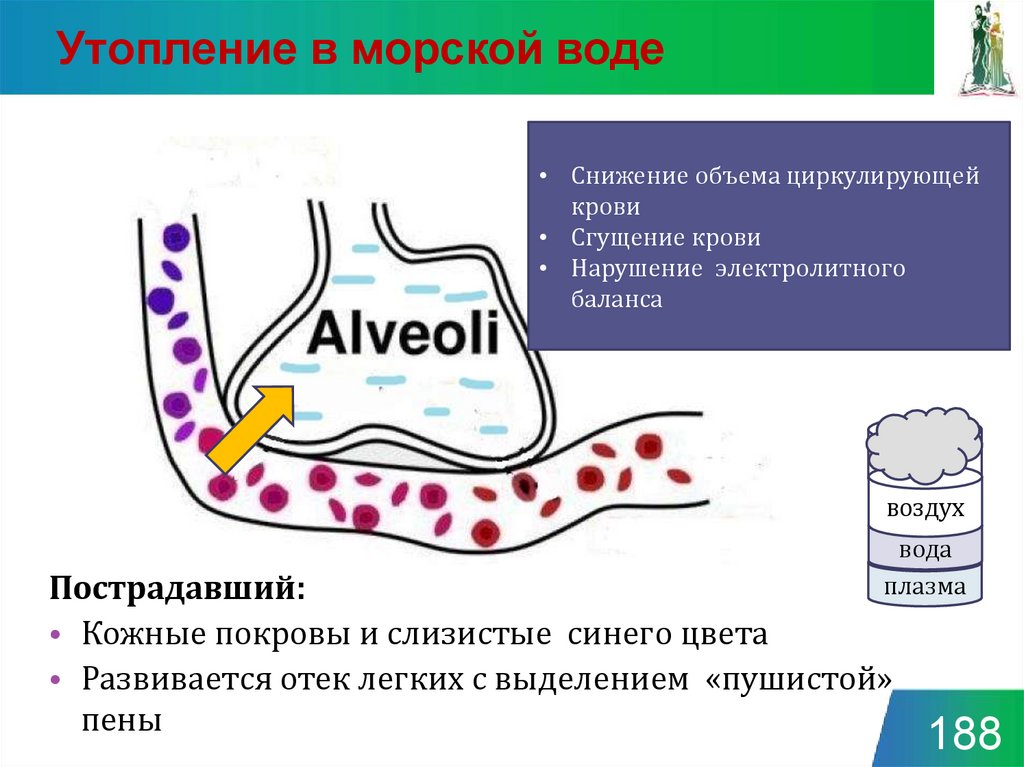
Утопление в морской воде• Снижение объема циркулирующей
крови
• Сгущение крови
• Нарушение электролитного
баланса
воздух
вода
плазма
Пострадавший:
• Кожные покровы и слизистые синего цвета
• Развивается отек легких с выделением «пушистой»
пены
188
189.
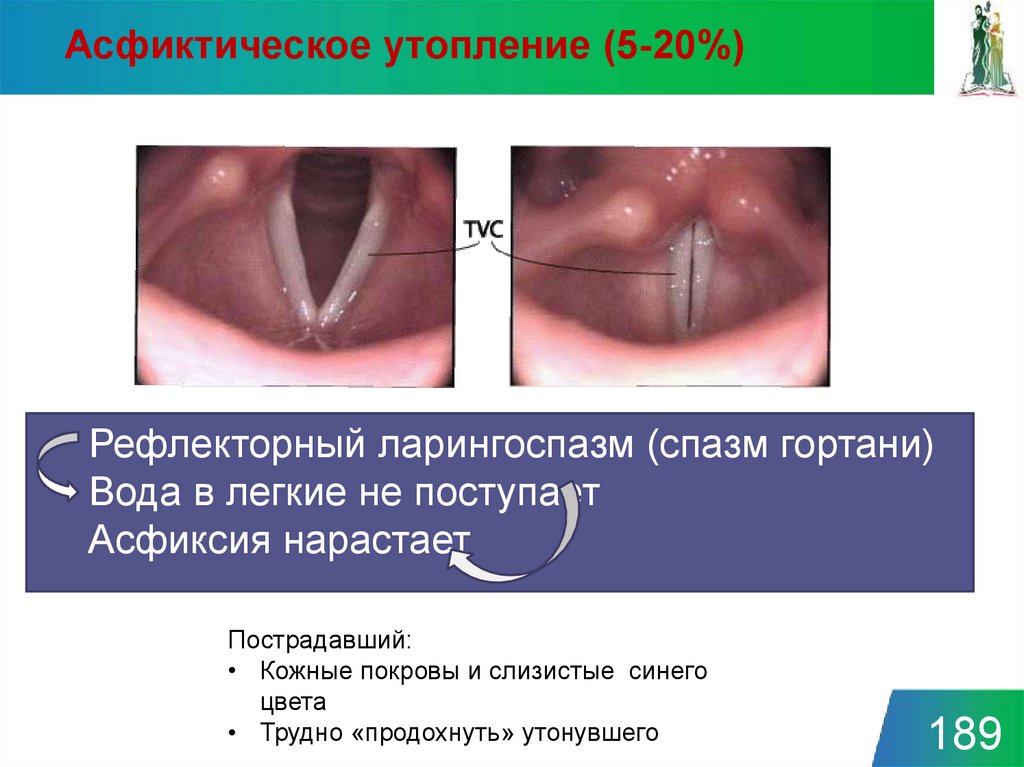
Асфиктическое утопление (5-20%)Рефлекторный ларингоспазм (спазм гортани)
Вода в легкие не поступает
Асфиксия нарастает
Пострадавший:
• Кожные покровы и слизистые синего
цвета
• Трудно «продохнуть» утонувшего
189
190.
Вторичное утоплениеПричина :
• Попадание пострадавшего в холодную воду и спазм сосудов
• Рефлекторная остановка сердца при попадании воды в дыхательные
пути
• Попадание воды в полость среднего уха при поврежденной барабанной
перепонке
Пострадавший:
• Кожные покровы
бледные
• Отека легких нет
190
191. Факторы риска при утоплении
• Пренебрежение мерами предосторожности;• Испуг;
• Потеря сознания;
• Удар головой в воде;
• Черепно-мозговая травма, эпилепсия, инфаркт
миокарда и тд;
• Ледяная вода.
191
192. Причины смерти при утоплении
Основная причина смерти при утоплении –гипоксия!!!!
Нарушения дыхания зависят от количества аспирированной воды:
Объем воды 2 мл/кг веса приводят к выраженным дыхательным
расстройствам!!!
СЛР при утоплении начинается с выполнения
5 вдохов!!!
192
193. ПРИЗНАКИ УТОПЛЕНИЯ ЧЕЛОВЕКА
• Голова откинута назад, рот открыт;• Стеклянные, пустые глаза не фокусируются;
• Глаза жертвы закрыты;
• Волосы закрывают лоб или глаза;
• Жертва держится в воде в вертикальном положении, не совершая
движений ногами;
• Жертва дышит часто и поверхностно, захватывает ртом воздух;
• Пытается плыть в определенном направлении, но безуспешно;
• Пытается перевернуться на спину;
• Может показаться, что жертва «карабкается по веревочной лестнице».
Запомните: дети, играющие в воде, шумят.
Если они перестали шуметь, вытащите их из воды и узнайте,
почему.
Доктор Франческо Пиа (Francesco A. Pia)
193
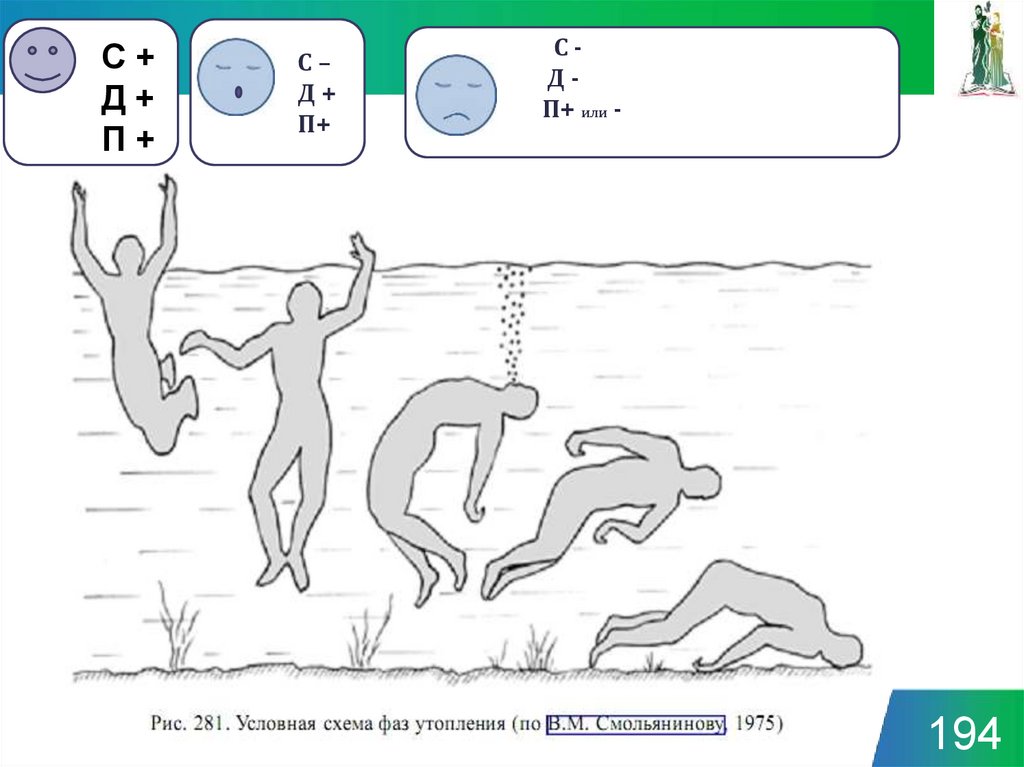
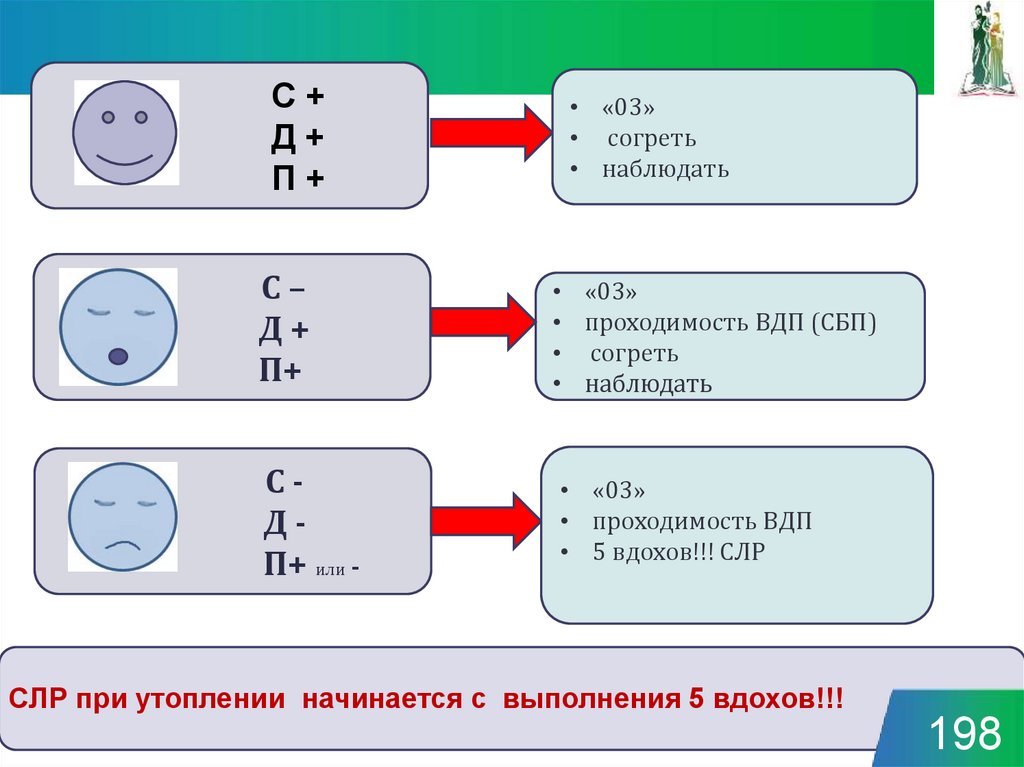
194. С - Д - П+ или -
С+Д+
П+
С–
Д+
П+
СДП+ или -
194
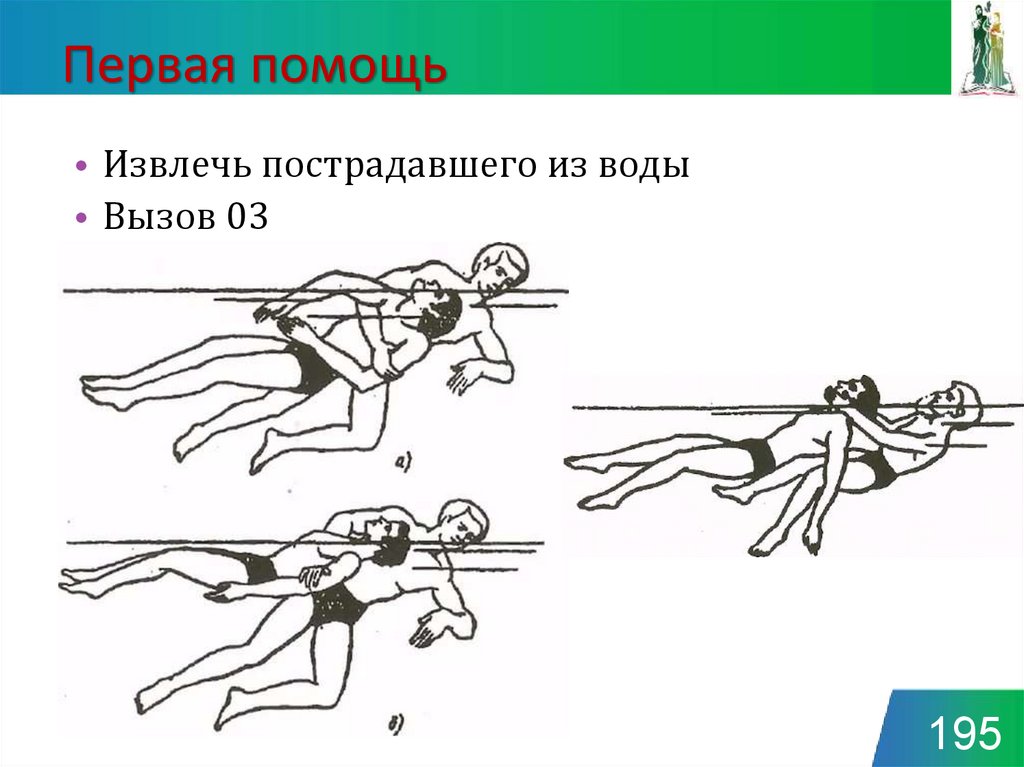
195. Первая помощь
• Извлечь пострадавшего из воды• Вызов 03
195
196.
196197.
При спасении утопающего из воды всегда следует помнить о собственнойбезопасности, избегать погружения в воду всеми способами и выполнять
извлечение из воды двумя спасателями.
• Необходимо предпринять все возможные меры для стабилизации
шейного отдела позвоночника, поскольку риск его повреждения при
утоплении высок (дайвинг, водные лыжи, признаки травмы и
алкогольного опьянения).
• Главной причиной остановки кровообращения при утоплении является
дыхательная гипоксия, поэтому искусственное дыхание приобретает
ключевое значение. Реанимационные мероприятия нужно начать с пяти
искусственных вдохов.
• Если спасатель и пострадавший находятся в глубокой воде, также
следует начать искусственное дыхание, если спасатель этому обучен:
сделать 10- 15 вдохов в течение 1 мин. Если самостоятельное дыхание
после этого не восстанавливается и спасатель с пострадавшим находятся
недалеко от земли (менее 5 мин. вплавь), то нужно продолжать
искусственное дыхание во время выноса пострадавшего. Если земля
далеко, провести искусственное дыхание в течение еще одной минуты и
далее плыть с пострадавшим к берегу без дальнейших попыток
искусственного дыхания.
197
198.
С+Д+
П+
• «03»
• согреть
• наблюдать
С–
Д+
П+
• «03»
• проходимость ВДП (СБП)
• согреть
• наблюдать
СДП+ или -
• «03»
• проходимость ВДП
• 5 вдохов!!! СЛР
СЛР при утоплении начинается с выполнения 5 вдохов!!!
198
199.
• Компрессии грудной клетки проводятся по стандартной методике.• Использование АНД – электроды необходимо накладывать только
на сухую грудную клетку.
• При наличии гипотермии (менее 30°С) не следует вводить
лекарства и проводить более трех попыток дефибрилляций до тех
пор, пока температура не поднимется выше 30°С. Требуется
активное согревание и тщательный мониторинг температуры
тела;
199

























































































 Медицина
Медицина