Похожие презентации:
Опухоли почек
1. Опухоли почек
► Опухоли почек у взрослых составляют 2-3% от числа всех новообразований.
► Мужчины болеют в 2 раза чаще, чем
женщины.
► Преимущественный возраст больных 4060 лет.
► Опухоли почек у детей составляют 2050% от всех опухолей детского возраста.
2. Заболеваемость населения России ПКР в 2008 г.
Впервые выявлено 17.563 случаев РПСтандартизованный показатель заболеваемости
8,7 на 100.000 населения
Прирост заболеваемости 1998-2008 гг - 41,35% (3
место)
Среднегодовой темп прироста – 2,97 %
Средний возраст больных – 61 год
В. И. Чиссов, В. В. Старинский, Г. В. Петрова (ред). Злокачественные новообразования в
России в 2008 году: заболеваемость и смертность
2
3. Смертность населения России от ПКР в 2008 г.
Абсолютное количество – 8370 человекПоказатель смертности на 100 тыс. населения – 3,7
Прирост показателя смертности с 1999 по 2008 гг. –
13,57%
Среднегодовой темп прироста – 1,83%
В. И. Чиссов, В. В. Старинский, Г. В. Петрова (ред). Злокачественные новообразования в
России в 2008 году: заболеваемость и смертность
3
4. Генез опухолей паренхимы и лоханки почки
Гормональные, лучевые, химические факторы.Курение.
Злоупотребление кофе, анальгетиками.
Контакт с продуктами нефтепереработки, пластмассами,
пластиком.
Аномалии развития почек (поликистоз, подковообразная
почка, мультикистозная почка).
Приобретенные кисты почек.
5. Этиология: факторы риска
Возраст≥ 70 летМужской пол
Курение (+30% )
Ожирение (+20%)
Артериальная гипертензия (+20%)
Лекарственные препараты :
диуретики (+30%), амфетамин-содержащие препараты, фенацетинсодержащие препараты
Терминальная стадия ХПН
Сахарный диабет ?
Эстрогены
Гетероциклические амины (пиролизисные вещества, образующиеся при
высокотемпературной обработке мяса)
Профессия (ткацкое, резиново-каучуковое, бумажное производства, контакт с
промышленными красителями, нефтью и её производными, промышленными
ядохимикатами и солями тяжелых металлов)
5
6. Классификация опухолей почек
Опухоли паренхимы:-доброкачественные (аденома, липома, ангиома,
фиброма, миксома, дермоид, онкоцитома и др.)
-злокачественные (почечно-клеточный рак, фибро-,
мио-, липо-, ангиосаркома, рабдоидная опухоль,
смешанная опухоль Вильмса)
-вторичные метастатические опухоли.
Опухоли лоханки:
-доброкачественные (папиллома, ангиома)
-злокачественные (папиллярный рак, слизистожелезистый рак, плоско-клеточный рак, саркома).
7. Частота опухолей почек
Почечно-клеточный рак -85%.Его разновидность – светлоклеточный
рак – 75%.
Папиллярный рак доминирует среди
опухолей лоханки (7%).
Опухоль Вильмса – встречается у детей,
чаще в возрасте от 2 до 7 лет.
Саркомы встречаются редко.
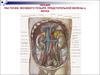
8. Рак почки – гетерогенное заболевание
*2004 WHO более 50 различных видов рака почки(саркоматоидный вариант может быть с любым видом)
Недифференцированный рак и карцинома собирательных трубочек
представляют еще 2 вида указанные в классификации AJCC
Тип
Светло-клеточ.
Частота (%)
75%
Молекулярногенетические
нарушения
VHL
Папиллярный
тип 1
Папиллярный
тип 2
Хромофобный
Онкоцитома
5%
10%
5%
5%
c-Met
FH
BHD
BHD
BHD=Birt-Hogg-Dubé; FH=fumarate hydratase; VHL=von Hippel-Lindau.
Modified from Linehan WM et al. J Urol. 2003;170:2163-2172.
8
9. Патанатомия
• Поверхность почки бугристая.• Консистенция мягко-эластическая.
• На разрезе – характерен пестрый вид:
• -участки оранжевого или желтого цвета (от распада липоидных
веществ);
• -участки желтовато-коричневого и красного цвета (от
кровоизлияний);
• -участки серого цвета (от распада мукоидов);
• -участки некроза, кистозные полости;
• -участки обызвествлений.
10. Метастазирование опухолей почек
Пути метастазирования:-гематогенный, лимфогенный.
Мишени метастазов: легкие, кости, печень, головной мозг.
Особенности метастазирования:
-частое появление метастазов через большой промежуток
времени (10-15-20 лет) после удаления первичного очага;
-регрессирование одиночных метастазов в легких после
удаления первичного очага;
-метастазирование в паранефрий, в переднюю брюшную
стенку, послеоперационный рубец.
11. Классификация распространенности опухолей почек по системе TNM
► Т1 – опухоль до 7 см в диаметре, ограничена почкой.► Т2 – опухоль более 7 см в наибольшем измерении,
ограничена почкой.
► Т3 – опухоль распространяется на почечную и
нижнюю полую вены, надпочечник или
паранефральную клетчатку, но в пределах фасции
Герота.
► Т4 – опухоль распространяется за пределы фасции
Герота.
12. Симптоматология опухолей почек
Общие симптомы-общая слабость потеря аппетита, похудание;
-повышение температуры тела до 37,5-39 гр., озноб у 2030% больных. После удаления почки температура
нормализуется, а при возникновении метастазов –
повышается вновь;
-повышение АД у 10-15% больных;
-вторичный эритроцитоз, как следствие стимуляции
костного мозга эритропоэтином, выделяемым тканью
опухоли;
-гиперкальциемия;
-повышение СОЭ.
13. Симптоматология опухолей почек
Местные симптомы- гематурия (у 60-70% б-х с опухолью паренхимы и у
70-90% б-х с опухолью лоханки);
-боли в области почки (у40-45% больных);
-почечная колика на фоне макрогематурии;
-пальпируемая опухоль (у 10% больных);
-варикоцеле.
При мts в легкие – кровохаркание.
При mts в кости – сильные боли, патологические
переломы, нарушение функции тазовых органов.
При mts в головной мозг – очаговая симптоматика.
14. Диагностика опухолей почек
Повышение уровня щелочной фосфатазы иуровня альфа-2-глобулина в крови.
Повышение содержания в крови ферритина,
трансферина, альбумина.
Повышение содержания кальция в крови.
Вторичный эритроцитоз в дебюте заболевания.
Анемия, повышение СОЭ.
15. Диагностика опухолей почек
УЗИ – увеличение размеров почки,деформация ее контуров, гиперэхогенное
образование с неоднородностью эхосигналов.
Обзорная урография – изменение
конфигурации почки и ее положения.
Экскреторная урография – деформация и
оттеснение чашечек или лоханки, ампутация
чашечки, увеличение расстояния от края
чашечки до наружного контура почки, дефект
наполнения лоханки.
16. Диагностика опухолей почек
КТ – определяют стадию развития опухоли,инвазию опухолью почечной и нижней полой
вен, увеличение лимфатических узлов,
состояние зон возможного метастазирования.
МРТ – проводят при аллергии к контрастным
веществам и ХПН, при опухолевом тромбозе
НПВ.
Статическая нефросцинтиграфия.
Сцинтиграфия скелета.
Ангиография – определяют небольшие
опухоли коры почки, состояние НПВ и ПВ,
дифференцируют кисту от опухоли.
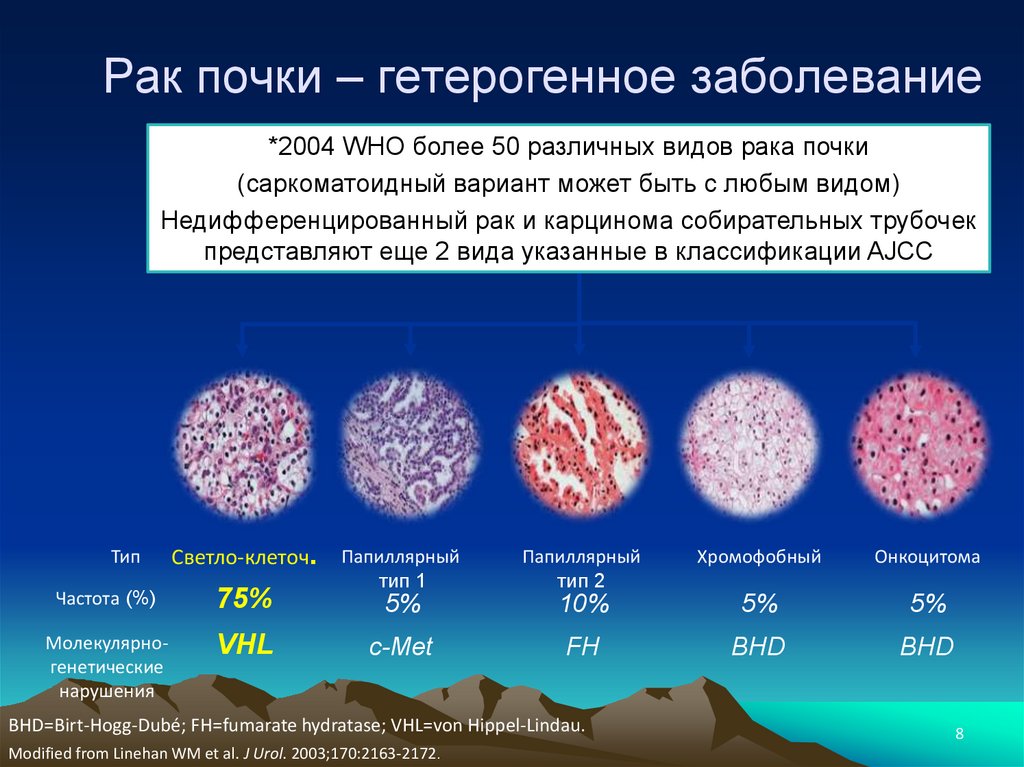
17.
Ангиомиолипома правой почки18.
МРТ-диагностика опухоли почкиПочечноклеточный рак левой почки
с разрушением капсулы почки
метастатическим поражением
регионарных л.у. Киста правой
почки.
19. Rg-диагностика опухолей
20. Лечебная тактика при локализованном раке почки
Радикальная нефрэктомия:Органо-сохраняющая операция (резекция
почки):
Открытая
лапароскопическая
Малоинвазивные нефрон-сберегающие методы
лечения:
открытая
лапароскопическая
радиочастотная термоаблация
криоаблация (Т-35гр.)
HIFU-терапия
лазерная деструкция
Динамическое наблюдение
20
21. Лечение опухолей почек
► Расширенная нефрэктомия –удаление почки,околопочечной клетчатки, околопочечной
фасции, регионарных лимфоузлов,
надпочечника, при локализации опухоли в
лоханке – удаление мочеточника.
► Операционные доступы:
торакоабдоминальный, трансперитонеальный,
реже – люмботомический.
► Лапароскопическая нефрэктомия
► Резекция почки в пределах здоровых тканей –
при несостоятельности контралатеральной
почки.
22.
5-летняя выживаемость больных взависимости от распространенности
опухоли
Локализованный процесс – 95%
Местно-распространенный процесс – 63%
Метастатический процесс – 9%
(2-летняя выживаемость – 18%)
22
23. Адъювантная терапия после радикальной нефрэктомии
Методы лечения метастатическогоПКР
► Химиотерапия:
суммарный ответ на терапию цитостатиками – 0-6%
► Гормонотерапия (антиэстрогены и прогестины):
суммарный ответ – 0-5%
► Хирургическое удаление метастатических очагов:
возможно, в основном, при солитарных и единичных
очагах и при хорошем общем статусе больного
► Лучевая терапия:
симптоматический метод при поражении костей и
головного мозга
24
24. Методы лечения метастатического ПКР
ЦитокинотерапияИнтерфероны и интерлейкин-2 до 2005 года –
стандартное лечение ПКР
Объективный ответ ~ 15%,
Медиана общей выживаемости ~ 12 мес.
Различия в эффективности интерферона-a и ИЛ-2?
Преимущество высоких доз ИЛ-2 и ИНФ?
нет
нет
Целесообразность назначение комбинации ИЛ-2+ИНФ?
Влияет ли путь введения на эффективность?
нет
нет
25
25. Цитокинотерапия
Возможности таргетной терапииПКР
Таргетные препараты, зарегистрированные в России к
применению при ПКР
• Сунитиниб (Сутент®)
• Сорафениб (Нексавар®)
• Пазопаниб (Вотриент®)
• Бевацизумаб с интерфероном α-2а (Авастин®)
• Эверолимус (Афинитор®)
• Темсиролимус (Торизел®)
26
26. Возможности таргетной терапии ПКР
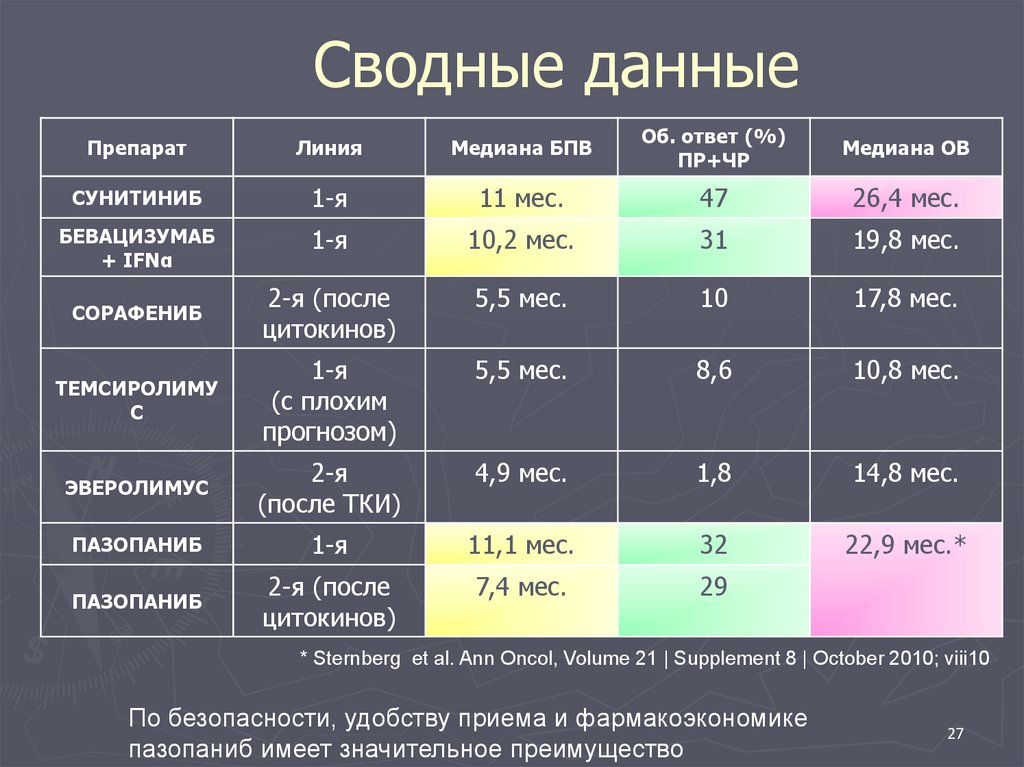
Сводные данныеПрепарат
Линия
Медиана БПВ
Об. ответ (%)
ПР+ЧР
Медиана ОВ
СУНИТИНИБ
1-я
11 мес.
47
26,4 мес.
БЕВАЦИЗУМАБ
+ IFNα
1-я
10,2 мес.
31
19,8 мес.
СОРАФЕНИБ
2-я (после
цитокинов)
5,5 мес.
10
17,8 мес.
ТЕМСИРОЛИМУ
С
1-я
(с плохим
прогнозом)
5,5 мес.
8,6
10,8 мес.
ЭВЕРОЛИМУС
2-я
(после ТКИ)
4,9 мес.
1,8
14,8 мес.
ПАЗОПАНИБ
1-я
11,1 мес.
32
22,9 мес.*
ПАЗОПАНИБ
2-я (после
цитокинов)
7,4 мес.
29
* Sternberg et al. Ann Oncol, Volume 21 | Supplement 8 | October 2010; viii10
По безопасности, удобству приема и фармакоэкономике
пазопаниб имеет значительное преимущество
27
27. Сводные данные
Опухоль Вильмса (нефробластома почки)Макс Вильмс в 1899 г. описал 7 случаев этой опухоли у
детей.
Нефробластома составляет 5,8% всех злокачественных
заболеваний у детей.
Пик заболеваемости от 2 до 4 лет.
В группе до 5 лет на нефробластому приходится около
половины всех новообразований.
Заболеваемость девочек и мальчиков равна.
Метастазирование: лимфогенное – забрюш. л/у;
гематогенное – легкие, печень, кости и др.
28. Опухоль Вильмса (нефробластома почки)
Клиника опухоли ВильмсаБессимптомное появление пальпируемой
опухоли (61,6%)
Макрогематурия (15,1%)
Запоры (4,3%)
Снижение массы тела (3,8%)
Мочевая инфекция (3,2%)
Диарея (3,2%).
АГ, тошнота, рвота, боли.
29. Клиника опухоли Вильмса
Лечение детей с опухолью ВильмсаОперация – расширенная нефрэктомия.
Химиотерапия ( винкристин, доксирубицин,
дактиномицин; при рецидиве – циклофосфамид,
этопозид).
Лучевая терапия (кроме 1-2 стадии с благоприятной
гистологией).
5-летняя выживаемость детей:
- в возрасте до года – 80-90%
- в старшем возрасте – 30-50%.
30. Лечение детей с опухолью Вильмса
Опухоли мочеточникаОпухоль мочеточника – чаще переходно-
клеточная карцинома.
Клиника: гематурия, боли в пояснице,
вызванные нарушением оттока мочи из почки.
Диагностика:
Экскреторная урография – дефект наполнения
в мочеточнике и расширение МВП;
Цистоскопия – обнаружение ворсинок опухоли,
выступающих из устья мочеточника;
Прекращение выделения крови из катетера
после продвижения его выше опухоли (с-м
Шевассю);
Лечение: нефруретерэктомия.
31. Опухоли мочеточника
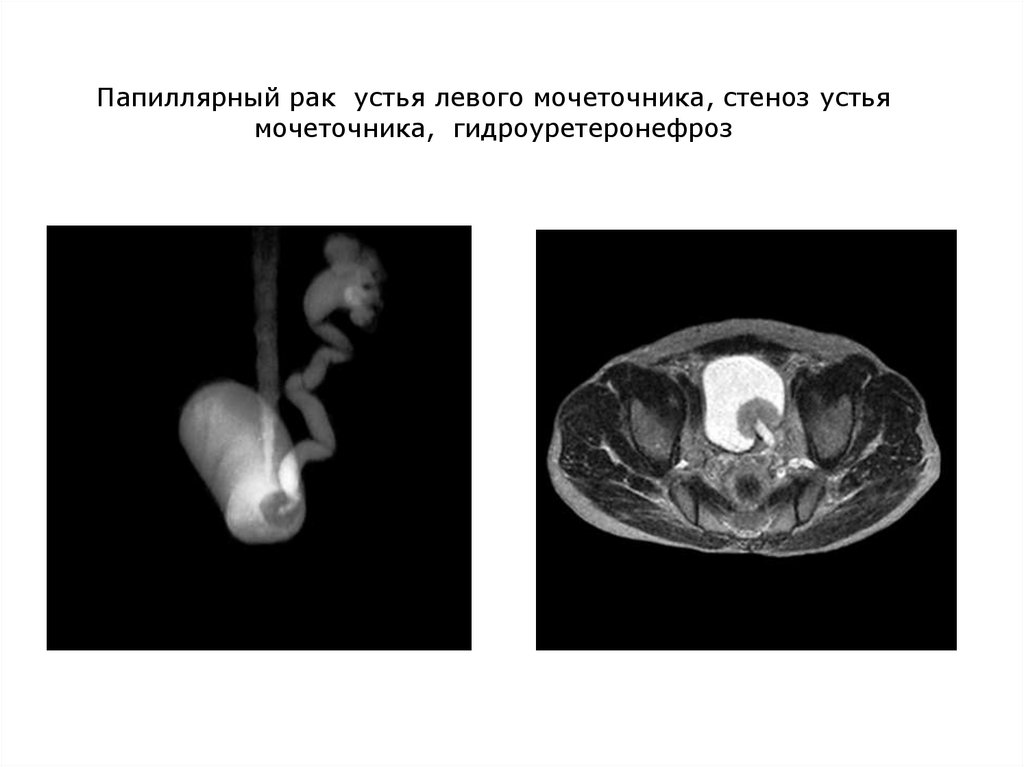
Папиллярный рак устья левого мочеточника, стеноз устьямочеточника, гидроуретеронефроз
32.
Опухоли мочевого пузыряЭпидемиология
Высокая заболеваемость: Швейцария, Франция,
Испания (20-25 случаев на 100000 населения).
Низкая заболеваемость: Индия, Япония,
Восточная Европа (2-10 случаев на 100000
населения).
У мужчин рак мочевого пузыря встречается в 4
раза чаще, чем у женщин.
Болеют чаще лица старше 50 лет.
У детей опухоли МП встречаются в 60 раз реже.
Факторы риска: курение, красители, задержка
мочи, ионизирующее излучение, анальгетики и
др.
33. Опухоли мочевого пузыря
Классификация опухолей мочевогопузыря
Опухоли эпителиального происхождения:
-доброкачественные (типичная
фиброэпителиома, атипичная фиброэпителиома
– предраки);
-злокачественные (переходно-клеточный рак –
90%, плоскоклеточный рак, аденокарцинома,
недифференцированный рак).
Опухоли неэпителиального происхождения:
-доброкачественные (фиброма, миома,
гемангиома);
-злокачественные (саркома)
34. Классификация опухолей мочевого пузыря
Классификация рака мочевого пузыряпо системе TNM
Тis – внутриэпителиальный рак, неинвазивная
карцинома (Ca in situ).
Т1 – инвазия субэпителиального соединительнотканного слоя.
Т2а – опухоль прорастает поверхностный
мышечный слой.
Т2б – опухоль прорастает глубокий мышечный
слой.
Т3 – опухоль прорастает в паравезикальную
клетчатку.
Т4 - опухоль прорастает в соседние органы.
35. Классификация рака мочевого пузыря по системе TNM
Макроскопический вид опухолей• Типичная ФЭ – это желто-розовое разветвленное
образование на тонкой ножке, ворсинки которого
колышутся. ФЭ не распространяется глубже
слизистого слоя.
• Атипичная ФЭ – чаще множественная, ножка более
широкая и плотная, ворсинки грубые, утолщенные.
• Рак мочевого пузыря – чаще папиллярный, реже
солидный. Папиллярный рак похож на цветную
капусту, слизистая вокруг основания опухоли
отечная, гиперемирована, инфильтрирована.
36. Макроскопический вид опухолей
Симптоматология рака мочевого пузыряГематурия – самый частый симптом (у 75-90% б-х), не
коррелирует со стадией заболевания, может приводить к
тампонаде мочевого пузыря.
Учащенное,болезненное мочеиспускание – при
присоединении инфекции в период распада опухоли.
Симптом закладывания струи мочи.
Постоянные боли в нижних отделах живота – при
прорастании опухоли за пределы мочевого пузыря.
Боли в пояснице с повышением температуры тела – при
развитии пиелонефрита и гидроуретеронефроза вследствие
сдавления опухолью устьев мочеточников.
37. Симптоматология рака мочевого пузыря
Диагностика опухоли мочевого пузыряИсследование мочи на атипичные клетки (при диагностике
низкодифференцированных опухолей).
Цистоскопия – ведущий метод (дает представление о локализации,
размерах опухоли, состоянии слизистой вокруг опухоли).
УЗИ – локализация, размеры опухоли, толщина стенки мочевого
пузыря.
КТ – позволяет обнаружить опухоли 1см в диаметре, оценить
состояние регионарных лимфоузлов.
МРТ – лучше распознает опухоли в треугольнике Льето.
Биопсия – метод верификации опухоли.
Цистография – обнаружение дефекта наполнения.
Фотодинамическая диагностика – введение в МП 5-аминолевулиновой кислоты, которая превращается в протопорфирин IХ,
накапливающийся в опухоли и вызывающий флюоресценцию под
воздействием поляризованного синего цвета.
38. Диагностика опухоли мочевого пузыря
Папиллярный рак мочевого пузыряс распадом
39.
Лечение опухолей мочевого пузыря► При доброкачественных опухолях –
трансуретральная резекция (ТУР) или
электрокоагуляция.
► При поверхностном раке – ТУР + адъювантная
местная иммуно- и химиотерапия (внутрипузырно через
катетер: вакцина БЦЖ через 2-4 недели после ТУР,
митомицин, доксирубицин, эпирубицин).
Противопоказания: макрогематурия, перфорация
мочевого пузыря, для иммунотерапии дополнительно –
иммунодефицит, травматичная катетеризация.
► При инвазивном раке (Т2-Т4) – системная
химиотерапия (цистплатин + метотрексат, винбластин,
доксирубицин или цистплатин в сочетании с
гемцитабином или паклитакселом);
► -радикальная цистэктомия или резекция мочевого
пузыря;
-лучевая терапия.
40. Лечение опухолей мочевого пузыря
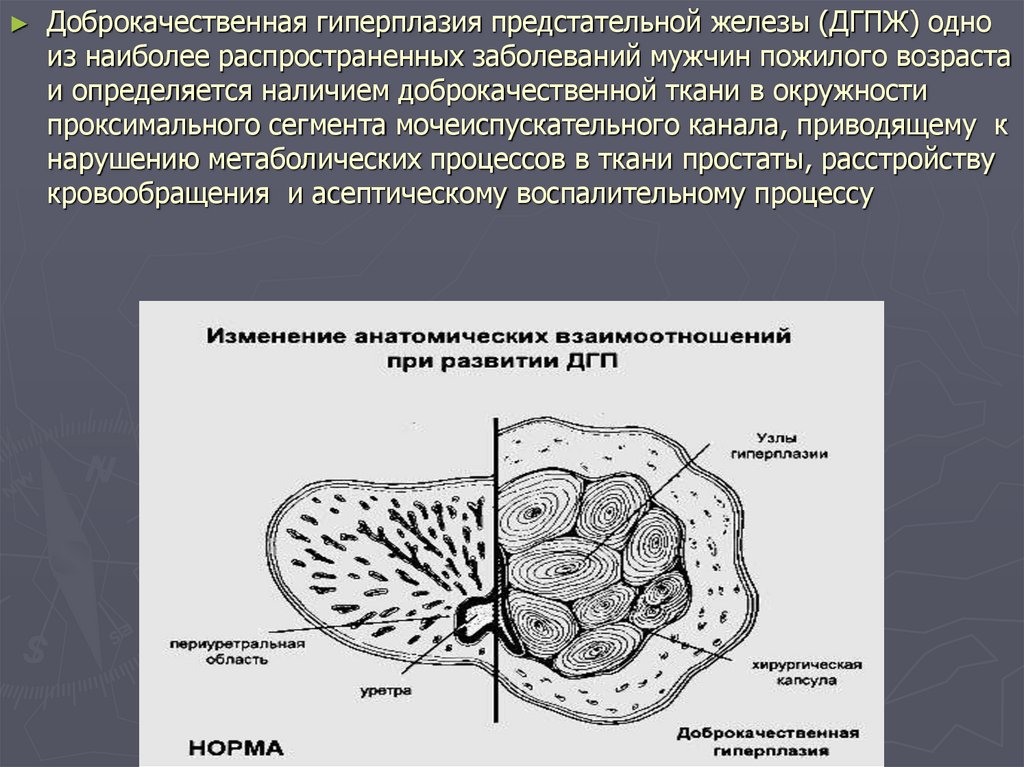
Доброкачественная гиперплазия предстательной железы (ДГПЖ) одно
из наиболее распространенных заболеваний мужчин пожилого возраста
и определяется наличием доброкачественной ткани в окружности
проксимального сегмента мочеиспускательного канала, приводящему к
нарушению метаболических процессов в ткани простаты, расстройству
кровообращения и асептическому воспалительному процессу
41.
Рак предстательной железыРак простаты – злокачественная опухоль, происходящая из
железистого эпителия альвеолярно-трубчатых структур
преимущественно периферической зоны простаты.
Рак простаты является в развитых странах одной из ведущих
причин смерти мужчин от злокачественных заболеваний.
В России рак простаты занимает 4-е место в структуре смертей от
онкозаболеваний.
Архангельская область – 2-е место в РФ по заболеваемости
раком простаты (30 случаев на 100000 населения).
Факторы риска равития рака простаты: возраст старше 50 лет,
наследственность, соотношение в крови половых гормонов,
избыток факторов роста, инсулиноподобных веществ, низкий
уровень витамина Д и Е, курение, как источник кадмия, жирная
пища, папилломовирусная инфекция, место проживания.
42. Рак предстательной железы
Классификация рака простатыМорфологически: аденокарцинома (90%),
переходно-клеточный рак, плоскоклеточный рак,
скиррозный рак, саркома.
Международный противораковый союз (2002г):
Т1 – случайно выявленная опухоль при ТУР или
биопсии у больного с повышенным ПСА.
Т2 – опухоль ограничена простатой.
Т3 – опухоль проникает через капсулу простаты,
железа увеличена, деформирована;
Т4 – опухоль фиксирована или прорастает в
соседние органы.
43. Классификация рака простаты
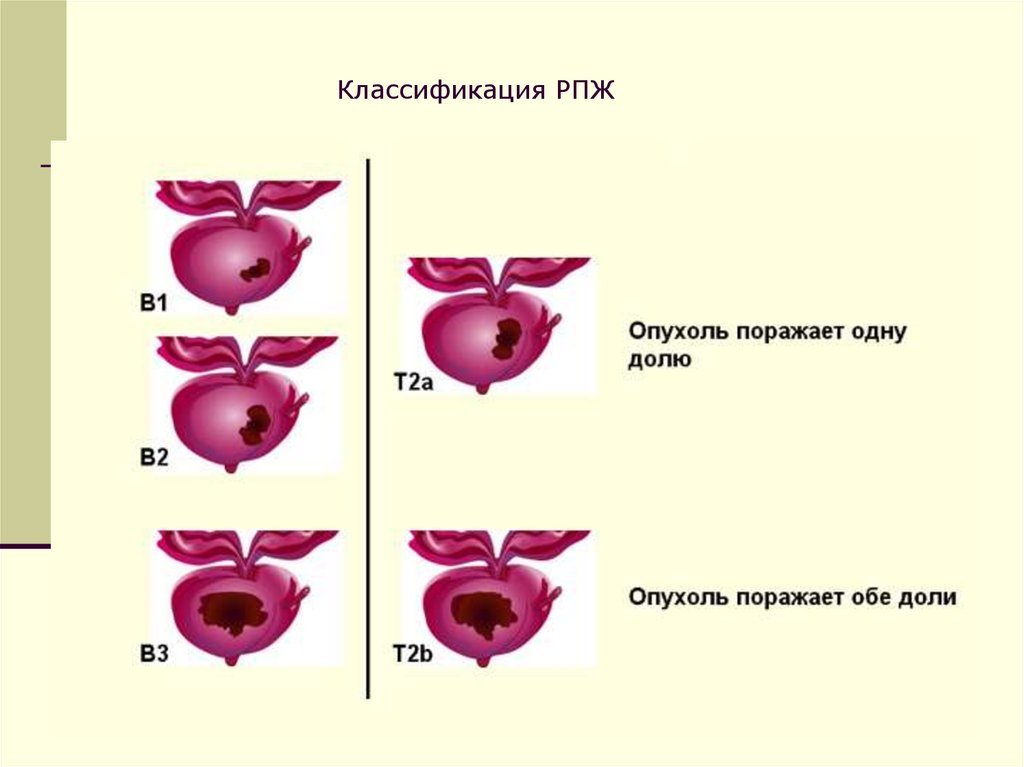
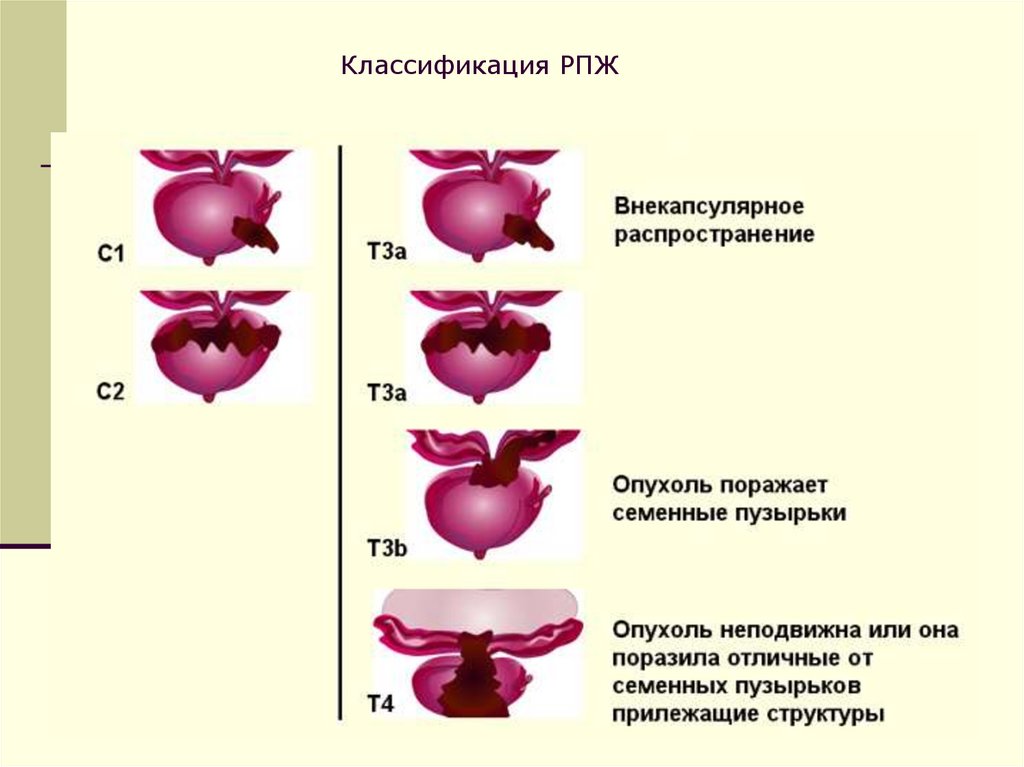
Классификация РПЖ44.
Классификация РПЖ45.
Классификация РПЖ46.
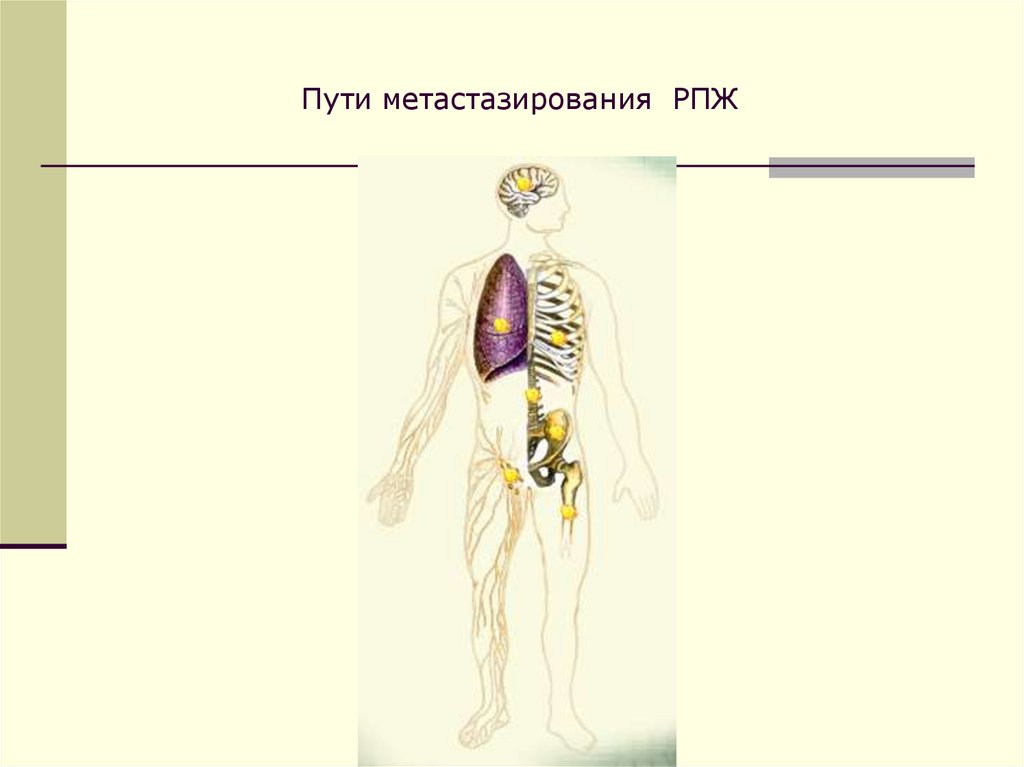
Пути метастазирования РПЖ47.
Клиника рака простатыВ начальной стадии симптомы отсутствуют.
Затем появляются:
-боли в промежности
-учащенное мочеиспускание
-гемоспермия
-гематурия
Позднее присоединяются:
-затрудненное мочеиспускание, задержка мочи
-отеки ног, наружных половых органов из-за mts в
регионарные лимфоузлы
-выраженные боли при mts в кости.
48. Клиника рака простаты
Диагностика рака простатыПальцевое ректальное исследование – выявляют в
простате безболезненный узел хрящевидной плотности
Определение ПСА: 4 нг/мл – верхняя граница нормы.
-коэффициент соотношения свободного и связанного ПСА
(менее 7-10% - рак)
-ежегодный прирост ПСА более чем 0,75 нг/мл – риск рака
Плотность ПСА (отношение уровня ПСА к объему простаты).
Более 0,15 нг/(млхсм3) – риск рака простаты.
Биопсия простаты мультифокальная (из 16, 22 точек)
ТРУЗИ – выявление гипоэхогенных очагов в простате
КТ, МРТ.
49. Диагностика рака простаты
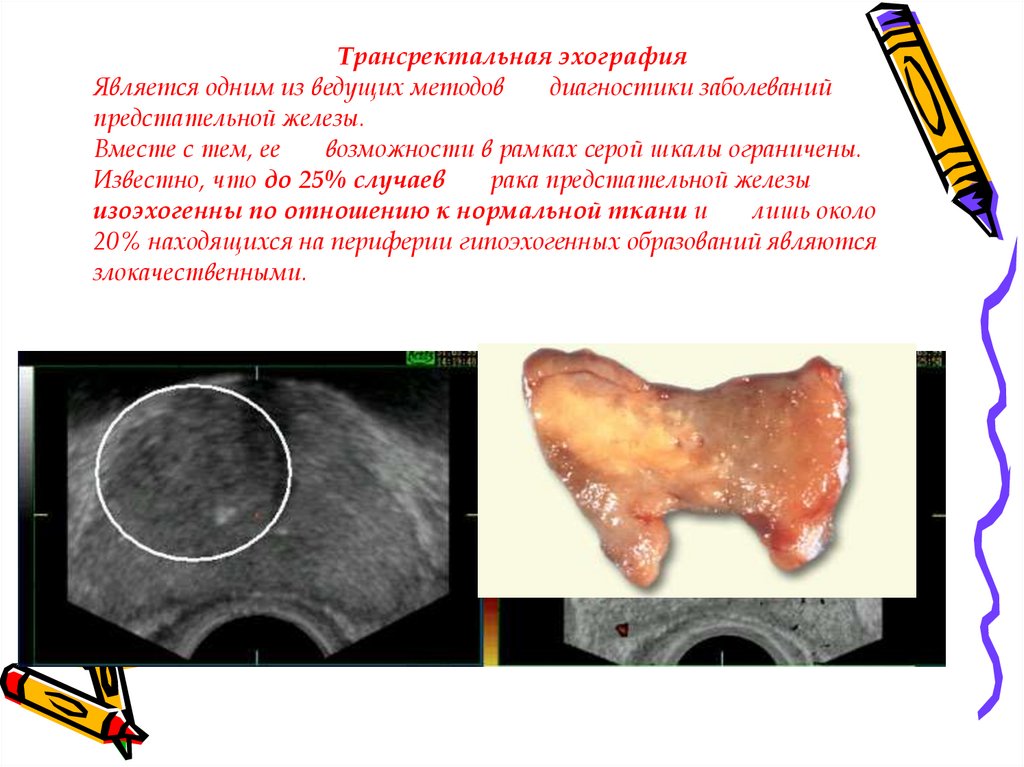
Трансректальная эхографияЯвляется одним из ведущих методов
диагностики заболеваний
предстательной железы.
Вместе с тем, ее
возможности в рамках серой шкалы ограничены.
Известно, что до 25% случаев
рака предстательной железы
изоэхогенны по отношению к нормальной ткани и
лишь около
20% находящихся на периферии гипоэхогенных образований являются
злокачественными.
50.
Лечение рака простатыЛокализованный рак (Т1-2)
Радикальная простатэктомия. (Первая операция из
промежностного доступа выполнена Х.Янгом в 1904 г., из
надлобкового доступа – Т.Миллином в 1945 г.) Основные
осложнения: недержание мочи и ЭД. Предпочтительнее
лапароскопическая простатэктомия.
Дистанционная лучевая терапия. (доза 65-72 Гр.).
Интерстициальная лучевая терапия (брахитерапия).
Метод основан на внедрении в простату множества капсул с
изотопами йода-125 или палладия-103, что позволяет
увеличить дозу излучения до 120-160 Гр.
51. Лечение рака простаты
(продолжение)Местнораспространенный рак (Т3-4).
Гормональная терапия.
-антиандрогены (флутамид, нилутамид, бикалумид)блокируют влияние андрогенов на уровне простаты.
-аналоги гонадотропин-рилизинг-гормона (госелерин,
буселерин, лейпрорелин) – вызывают стойкое снижение
концентрации тестостерона в сыворотке крови.
Билатеральная орхиэктомия.
Дистанционная лучевая терапия.
Брахитерапия.
Химиотерапия.
52. Лечение рака простаты (продолжение)
Метастатический ракГормональная терапия.
Симптоматическая терапия:
-анальгетики;
-локальное облучение костных метастазов;
-введение хлорида стронция, который снимает
боль, накапливаясь в костных mts.
53. Лечение рака простаты (продолжение)
Опухоли яичка54.
Опухоли яичкаОпухоли яичка составляют 0,5% всех злокачественных
образований у мужчин и встречаются чаще в возрасте 15-44
лет. У детей опухоли яичка составляют до 30% от всех
опухолей детского возраста и встречаются чаще в возрасте
до трех лет.
Предрасполагающие факторы:
крипторхизм, синдром Кляйнфельтера, врожденная или
приобретенная после травмы или воспаления гипоплазия
яичка, ионизирующая и микроволновая радиация, токсикоз
беременных из-за гиперсекреции эстрогенов, контакт с
оловом, генетическая предрасположенность. У белых риск
рака яичка в 4 раза выше, чем у чернокожих.
55. Опухоли яичка
Классификация опухолей яичкаГерминогенные опухоли – развиваются из
сперматогенного эпителия и составляют 90-95% от всех
опухолей яичка у взрослых и 76% у детей.
Семинома – 35%
Эмбриональный рак – до 20%
Тератома – 5% (у детей до 30%)
Хорионкарцинома – 1%
Опухоль желточного мешка (у детей до 63%).
Смешанная опухоль – 40% (чаще тератома +
эмбриональный рак)
Негерминогенные опухоли – 5-10% (лейдигома,
сертолиома, гонадобластома и др.).
56. Классификация опухолей яичка
МетастазированиеБольшинство опухолей яичка метастазируют
лимфогенным путем. Хорионкарцинома метастазирует
еще и гематогенным путем и потому является самой
злокачественной опухолью.
Сначала поражаются регионарные лимфоузлы,
расположенные в зоне эмбриональной закладки яичек
вблизи почечных сосудов вдоль аорты и НПВ. Затем
метастазами поражаются лимфоузлы по ходу
подвздошных сосудов.
Далее метастазы появляются в средостении, легких,
головном мозге, костях и др. органах.
57. Метастазирование
Клиника опухоли яичкаОпухоль яичка чаще развивается незаметно.
Ранние симптомы: увеличение яичка, чувство тяжести,
давления в яичке.
Гемоспермия – первый симптом у 10% больных.
Острая боль в яичке – у 10% больных, обусловлена
кровоизлиянием или инфарктом яичка.
!0% б-х обращаются с жалобами, обусловленными
метастазами.
Гинекомастия – у 30% б-х с негерминогенными
опухолями.
У взрослых – феминизация, ЭД, снижение либидо, у
детей – маскулинизация.
58. Клиника опухоли яичка
Диагностика опухолей яичкаПальпация – в яичке определяют плотное,
бугристое, безболезненное образование.
УЗИ
Определение уровня опухолевых маркеров в
крови.
Диафаноскопия – при вторичном гидроцеле.
Цитологическое исследование водяночной
жидкости.
Аспирационная биопсия яичка – редко.
Для диагностики метастазов – рентгенография
органов грудной клетки, УЗИ и КТ брюшной
полости, забрюшинного пространства.
59. Диагностика опухолей яичка
(продолжение)Опухолевые маркеры имеют значение в диагностике
несеминомных опухолей:
- до начала лечения,
- в определении радикальности оперативного лечения
(контроль через 5 дней после операции),
- для исключения прогрессирования заболевания в процессе
динамического наблюдения.
АФП (альфа-фетопротеин) - N - до 1000 нг/мл.
3-ХГ-бета-субъединица хорионического гонадотропина.
N – до 5000 мМЕ/л.
ЛДГ (лактатдегидрогеназа). N – до 675 ЕД/л.
60. Диагностика опухолей яичка (продолжение)
Лечение опухолей яичка• Орхфуникулэктомия – первый этап лечения.
• При семиномных опухолях
• –лучевая терапия на область забрюшинного
пространства;
• -химиотерапия (карбоплатин, цистплатин, этопозид).
• При несеминомных опухолях
• -забрюшинная нервосберегающая лимфаденэктомия
• -химиотерапия (цистплатин, этопозид, блеомицин);
• -удаление резидуальных опухолей.
61. Лечение опухолей яичка
Благодарю за внимание!Благодарю за внимание!



















































 Медицина
Медицина