Похожие презентации:
Диагностика кожных и венерологических заболеваний
1. Диагностика кожных и венерологических заболеваний
ДИАГНОСТИКА КОЖНЫХ ИВЕНЕРОЛОГИЧЕСКИХ
ЗАБОЛЕВАНИЙ
Преподаватель
Марина Александровна Руденко
Леонид Александрович Криволапов
2. Экзогенные этиологические факторы кожных заболеваний
1. Физические экзогенные этиологические факторы:• Механические,
• Термические,
• Связанные с действием лучистой энергии.
2. Химические экзогенные факторы - способные вызвать те или иные изменения
кожи (эритема, пузырьки, гнойнички, трещины и др.), весьма многообразны. Они
встречаются на производствах (профессиональные химические раздражители), в быту
(например, моющие средства), при назначении наружных дерматологических
лекарственных средств.
3. Инфекционные агенты - патогенные микроорганизмы служат причиной развития
гнойничковых заболеваний, туберкулеза кожи, лепры; простейшие — лейшманиоза и
др., вирусы являются возбудителями простого и опоясывающего герпесов, бородавок,
остроконечных кондилом, контагиозного моллюска.
4. Патогенные грибы (низшие растительные паразиты) вызывают трихофитию,
микроспорию, фавус и другие дерматомикозы.
5. Животные паразиты (чесоточный клещ, личинки овода) проникают в кожу и
проходят в ней цикл развития, или своими укусами (блохи, вши, клопы, комары,
клещи) вызывают зуд, расчесы, возникновение гнойничковых
3. Эндогенные этиологические факторы кожных заболеваний
Влияние на кожу патологически функционирующихвнутренних и эндокринных органов.
Нарушения со стороны центральной и периферической
нервной системы.
Различные эндокринопатии.
Нарушения углеводного, жирового, минерального и водного
обменов играют важную роль в патогенезе некоторых
дерматозов.
Наследственность.
Иммунные сдвиги.
Аллергическая реактивность в результате сенсибилизации.
4.
5.
6. Диагностика кожных болезней основывается на:
• Жалобах больного• Данных анамнеза
• Осмотре с определением субъективной и объективной
симптоматики
• Использовании инструментальных и лабораторных
методах диагностики
При диагностике дерматозов следует учитывать тот факт,
что кожные болезни – болезни всего организма с
проявлениями на коже.
7. Анамнез
• Anamnesis vitae et morbi• Семейный и аллергологический анамнез
• Наличие больного в эндемических очагах
• Условия жизни и работы больного
• Особенность течения заболевания, сезонность,
склонность к рецидивам.
8. Осмотр
Субъективные симптомы (зуд, боль, покалывание,жжение).
Объективные симптомы (осмотр кожи, status localis
morbi).
Общие симптомы (повышение температуры тела,
явления анемии, общая слабость, изменение психики
больного).
9. Субъективные симптомы
• Зуд:- Присутствует (красный плоский лишай, почесуха,
экземы, грибовидный микоз и др).
- отсутствует или незначителен (псориаз, розовый
лишай, склеродермия).
- локальный (лишай Видаля),
- диффузный (диффузный нейродермит),
- возникает в вечерне-ночное время суток (чесотка),
- при нарушении диеты (экзема, нейродермит).
10.
• Чувство и характер боли (мягкий шанкр,опоясывающий лишай, некротические изъязвления,
эрозии при вульгарной пузырчатке).
• Ощущения жара или жжения появляются при
заболеваниях, сопровождающихся активной
гиперемией (опоясывающий лишай, герпетиформный
дерматит Дюринга).
11. Объективные симптомы
Главный инструмент дерматолога – его глаза12. Общий осмотр
• Индивидуальные свойства кожи (состояние рисункакожи, ее кровенаполнение).
• Окраска кожных покровов и видимых слизистых
(местные и очаговые изменения).
• Эластичность кожи.
• Тургор.
• Влажность
• Следы ранее перенесенных заболеваний (рубцы,
гиперпигментация).
• Наличие морфологических элементов (первичные и
вторичные).
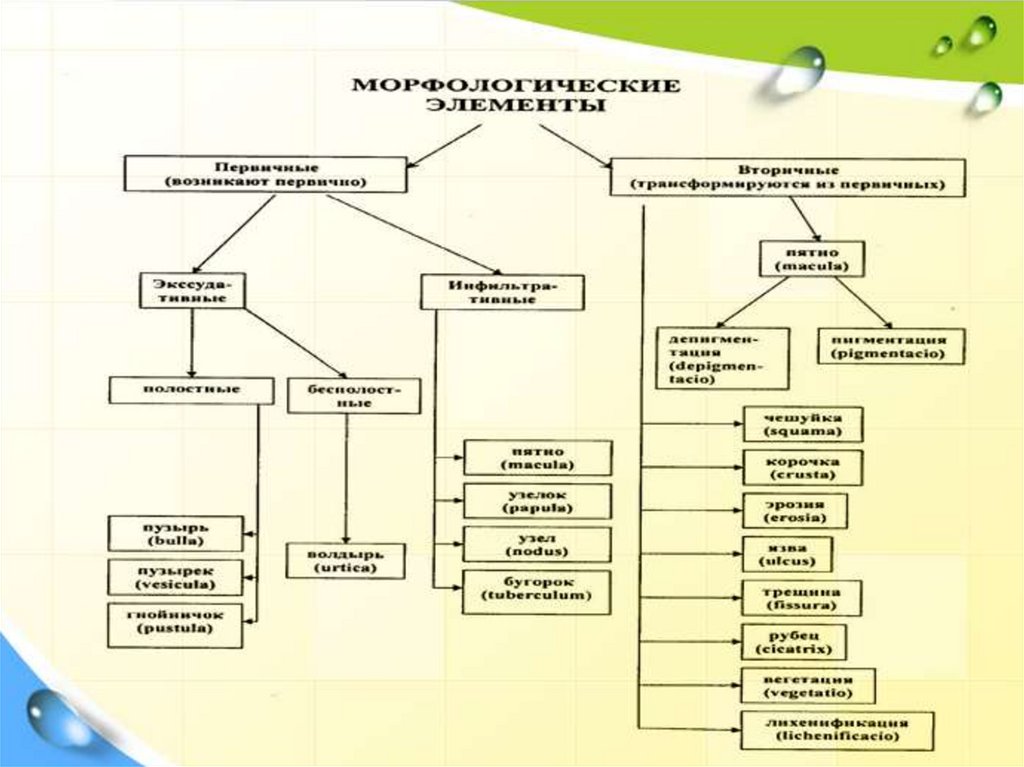
13. Locus morbi
• Важны особенности морфологических элементовсыпи:
• их характер,
• распространенность,
• локализация,
• взаимоотношение,
• цвет, форма, консистенция,
• особенности эволюции.
14.
15.
• Морфологически:– мономорфная (папулезная сыпь наблюдается при
красном плоском лишае, псориазе; везикулезная – при
ветряной оспе, опоясывающем лишае; уртикарная – при
крапивнице);
- полиморфная сыпь:
- истинный полиморфизм (сыпь состоит из
первичных морфологических элементов нескольких видов многоформная экссудативная эритема);
- ложный полиморфизм (сыпь состоит из одного
вида первичных и нескольких видов вторичных элементов вульгарная пузырчатка, врожденный буллезный
эпидермолиз).
16. Мономорфная сыпь
Ветряная оспаКрапивница
17. Полиморфная сыпь
Многоформная экссудативнаяэритема
Вульгарная пузырчатка
18.
Необходимо обратить внимание на локализацию сыпи :- Область максимального высыпания.
- Место начала появления сыпи.
- Симметричность.
- Расположение по ходу нервов.
19.
Высыпания могут быть:- рассеянными, сливными, располагаться по определенной
системе (по ходу нервных стволов, вокруг естественных
отверстий, вокруг волосяных мешков и т.д.).
- очаговыми, диссеминированными, универсальными,
симметричными и асимметричными. Границы поражения
могут быть ясными и расплывчатыми.
20.
• Сливной характервысыпаний
• Фокусный характер
высыпаний
21.
Для более активной оценки морфологических элементов иправильной диагностики в дерматологии применяют
специальные методы исследования:
– лабораторные,
- инструментальные,
- патогистологические.
22. Дермографизм
• Позволяет определить состояние вегетативнойнервной системы.
• Дермографом, тупым концом палочки или ребром
шпателя проводят по передней поверхности грудной
клетки полосу.
• На месте давления появляется линия белого или
красного цвета.
23. Диаскопия
• Используется для определения истинной окраскиморфологических элементов сыпи.
• С этой целью стеклянную палочку или предметное
стекло прижимают к поверхности исследуемого
элемента и устанавливают его истинную окраску.
• Этот метод позволяет отличить сосудистые элементы,
исчезающие при надавливании на них предметным
стеклом, от пигментных и геморрагических, а также
помогает в диагностике волчаночного бугорка, который
при диаскопии приобретает буровато-желтый оттенок
(феномен яблочного желе).
24. Метод поскабливания
• Проводят или предметным стеклом, или тупым бокомскальпеля.
• Применяется для уточнения характера шелушения при
таких заболеваниях, как псориаз, парапсориаз, красная
волчанка, отрубевидный лишай.
25. Триада Ауспитца
При псориазе путем поскабливания определяютсяпатогномоничные симптомы:
• «стеариновое пятно» - характеризуется усилением
шелушения при лёгком поскабливании, придающего
поверхности папул сходство с растертой каплей стеарина;
• «терминальная пленка», возникающей после удаления
чешуек и проявляющейся в виде влажной, тонкой, блестящей
поверхности элементов, напоминающей полиэтиленовую
пленку;
• «точечное кровотечение» – симптомы «кровяной росы»,
появляющегося после лёгкого поскабливания терминальной
пленки, в виде точечных, не сливающихся капелек крови.
• .
26. Выявление чесоточных ходов
• Пораженный участоккожи смазывают 3-5%
раствором йода или
анилиновым
красителем.
• Краска попадает в
линейную щель и
наблюдается в виде
окрашенной линии.
27. Проба Бальцера
• Применение: для диагностикиразноцветного лишая и
дифференциальной
диагностики сходных
заболеваний.
• При смазывании пораженных
участков и окружающей
нормальной кожи 3-5%
раствором йода или раствором
анилиновых красителей, очаги
поражения окрашиваются
более интенсивно.
28. Симптом Никольского
Применяется в диагностике дерматозов, при которыхобразование пузырей сопровождается акантолизом, в
частности при вульгарной пузырчатке.
• При потягивании за обрывки покрышки пузыря
наблюдается отслойка верхних слоев эпидермиса в
пределах видимо здоровой кожи.
• При трении здоровой на вид кожи между пузырями
происходит отслойка эпидермиса.
• При трении видимо здоровой кожи на отдаленных от
пузырей участках происходит отслойка эпидермиса.
29.
30. Метод просветвления
• Применяется для лучшего проявления нечетковыраженных морфологических элементов сыпи.
• Поверхность элемента смазывается вазелиновым или
растительным маслом.
• Так, при применении этого метода при красном
плоском лишае выявляется патогномоничный симптом
– «сетка Уикхема».
31. Люминисцентный метод
В лучах лампы Вуда• пораженные волосы при микроспории имеют зелёное
свечение;
• при трихофитии – асбестовидно-белое или никакого;
• очаги паховой эритразмы – кораллово-красное;
• отрубевидного лишая – темно-коричневое;
• красной волчанки на слизистой полости рта – снежноголубое;
• красного плоского лишая на слизистой полости рта –
бело-желтоватое.
32. Дерматоскопия
• Дерматоскопия (derma (кожа) + греч. skopeoрассматривать, исследовать) - является
высокоэффективным методом ранней диагностики
меланомы кожи.
• Суть метода заключается в том, что с помощью
специального увеличительного стекла (или другого
увеличительного прибора) врач рассматривает кожные
новообразования под большим увеличением прямо на
теле пациента.
• Это позволяет оценить структуру новообразования и
выявить мелкие, незаметные невооруженным глазом
изменения, которые могут быть важны при постановке
диагноза и назначении лечения.
33. Диагностика венерических заболеваний
34.
Инфекции, передаваемые половым путем (ИППП) - этогруппа заболеваний, основной путь передачи которых происходит
через сексуальные контакты.
- Сифилис А50-А53
- Гонорея А54
- Хламидиоз А56
- Трихомоноз А59
- Аногенитальный герпес А60
- Аногенитальные (венерические) бородавки А63
Урогенитальные заболевания / заболевания, передаваемые
половым путем условно -патогенными микроорганизмами/:
Уреаплозмоз
Микоплазмоз
Бактариальный вагиноз
Урогенитальный кандидоз
35. Основное влияние ИППП на общество и здоровье
• ИППП - это социально-значимые инфекции- маркерынравственного состояния общества.
• Половой путь передачи инфекции - страдают интимнонравственные отношения.
• Поражение детородной системы организма, формирования
спаечных (рубцующихся) процессов половой сферы, снижение
возможности беременности, врожденный сифилис.
• Риск формирования злокачественных онкологических
заболевания половой сферы (ВПЧ).
• СИФИЛИС - мультисистемное поражение организма: от язвы
к аневризме аорты, поражения нервной системы головного
мозга, любого внутреннего органа.
• Высокий риск инфицирования ИППП.
36. Стандарты лабораторной диагностики ИППП /Федеральные клинические рекомендации РОДВК 2023г./
• СифилисСерологические методы диагностики, рекомендуемые для исследования
сыворотки крови.
• Нетрепонемные тесты:
• РМП - с плазмой и инактивированной сывороткой или ее аналоги:
Общая характеристика нетрепонемных тестов:
• применяется антиген нетрепонемного происхождения (стандартизованный
кардиолипиновый антиген);
• позитивируются через 1-2 недели после образования первичной сифиломы;
• имеют невысокую чувствительность (до 70–90% при ранних формах сифилиса
и до 30% - при поздних), могут давать ложноположительные результаты (3% и
более).
Преимущества нетрепонемных тестов:
• низкая стоимость;
• техническая простота выполнения;
• быстрота получения результатов.
Показания к применению нетрепонемных тестов:
• проведение скрининга населения на сифилис;
• определение активности течения инфекции (определение титров антител);
• контроль эффективности терапии (определение титров антител).
37.
Трепонемные тесты:•ИФА (иммуноферментный анализ) - высокочувствительный и специфичный
тест. Чувствительность при первичном и вторичном сифилисе – 98-100%,
специфичность – 96-100%.
Дает возможность дифференцированного и суммарного определения IgM и
IgG антител к возбудителю сифилиса;
•иммуноблоттинг - является модификацией ИФА. Чувствительность и
специфичность – 98-100%. Может применяться для подтверждения диагноза,
в особенности при сомнительных или противоречивых результатах других
трепонемных тестов.
РПГА (реакция пассивной гемагглютинации) – высокочувствительный и
специфичный тест. Чувствительность метода при первичном сифилисе – 76%,
при вторичном - 100%, при скрытом – 94-97%, специфичность – 98-100%;
РИФ (реакция иммунофлуоресценции) – достаточно чувствительна на всех
стадиях сифилиса (чувствительность при первичном сифилисе – 70-100%, при
вторичном и позднем – 96-100%), специфичность – 94-100%.
РИФ применяется для дифференциации скрытых форм сифилиса и
ложноположительных результатов исследований на сифилис;
38.
Показания к применению трепонемных тестов:• подтверждение положительных результатов
нетрепонемных тестов;
• подтверждение в случае расхождения результатов
скринингового трепонемного теста и последующего
нетрепонемного теста, а также скринингового и
подтверждающего трепонемных тестов;
• проведение методами ИФА, РПГА, ИХЛ, ПБТ
скрининга отдельных категорий населения на сифилис
(доноры, беременные, больные офтальмологических,
психоневрологических, кардиологических
стационаров, ВИЧ-инфицированные).
39.
Диагностику гонококковой инфекции рекомендованопроводить:
• лицам с клиническими и/или лабораторными признаками
воспалительного процесса органов урогенитального тракта и
репродуктивной системы, при наличии показаний – прямой кишки,
ротоглотки, конъюнктивы;
• при обследовании женщин во время беременности (троекратно: при
постановке на учет по поводу беременности, при сроке беременности 27-30
недель и 36-40 недель);
• беременным, поступающим на роды без документов о результатах
обследования на ИППП;
• при предстоящих оперативных (инвазивных) манипуляциях на половых
органах и органах малого таза;
• лицам с перинатальными потерями и бесплодием в анамнезе;
• половым партнёрам больных ИППП;
• лицам, перенесшим сексуальное насилие.
При неустановленном источнике инфицирования рекомендуется провести
повторное серологическое исследование на сифилис через 3 месяца, на
ВИЧ, гепатиты В и С - через 3-6-9 месяцев.
40.
Клиническим материалом для лабораторныхисследований на гонорею является:
• у женщин - отделяемое (соскоб) уретры, цервикального канала,
влагалища, первая порция свободно выпущенной мочи (при
исследовании молекулярно-биологическими методами); при наличии
показаний - отделяемое нижнего отдела прямой кишки, ротоглотки,
больших вестибулярных и парауретральных желез, слизистой
оболочки конъюнктивы глаз;
• у мужчин - отделяемое (соскоб) уретры, первая порция свободно
выпущенной мочи (при исследовании молекулярно-биологическими
методами); при наличии показаний - секрет предстательной железы,
отделяемое нижнего отдела прямой кишки, ротоглотки, слизистой
оболочки конъюнктивы глаз;
41.
Верификация диагноза гонококковой инфекции базируется на результатахлабораторных исследований - обнаружении N. gonorrhoeae или генетического
материала возбудителя с помощью одного из методов:
• Микроскопического исследования препарата, окрашенного 1% раствором
метиленового синего и по Граму.
Метод обладает высокой чувствительностью (90-100%) и специфичностью
(90-100%) при исследовании уретрального отделяемого у мужчин с
манифестными проявлениями гонококковой инфекции.
Характеризуется низкой чувствительностью (45-64%) при исследовании
цервикальных, фарингеальных и ректальных проб, а также при бессимптомной
инфекции;
• Культурального исследования с использованием селективных питательных
сред и определением ферментативных свойств N. gonorrhoeae (оксидазный тест
и тесты ферментации сахаров).
Метод позволяет определять чувствительность гонококков к
антибактериальным препаратам;
• Молекулярно-биологических методов исследования, направленных на
обнаружение специфических фрагментов ДНК и/или РНК N. gonorrhoeae,
42.
Диагностика урогенитального трихомониазаКлиническим
материалом
исследований является:
для
лабораторных
•у женщин: отделяемое (соскоб) уретры, цервикального канала,
влагалища, первая порция свободно выпущенной мочи (при
исследовании молекулярно-биологическими методами);
•у мужчин: отделяемое (соскоб) уретры, первая порция свободно
выпущенной
мочи (при исследовании молекулярнобиологическими методами); при наличии показаний - секрет
предстательной железы;
43.
Верификация диагноза урогенитального трихомониаза базируется нарезультатах лабораторных исследований - обнаружении T.vaginalis или
генетического материала возбудителя с помощью одного из методов:
- микроскопического исследования нативного препарата, или «влажного
мазка» (фазовоконтрастная или темнопольная микроскопия). Необходимым
условием является проведение исследования немедленно после получения
биологического материала. Наибольшая чувствительность (до 70%) и
специфичность (до 100%) микроскопического исследования нативного препарата
установлена при клинически выраженных формах заболевания, в особенности у
женщин;
- молекулярно-биологических методов, направленных на обнаружение
специфических фрагментов ДНК и/или РНК T.vaginalis, (чувствительность – 8897%, специфичность – 98-99%);
-культурального исследования (чувствительность – до 95%), показанного при
мало- и бессимптомных формах заболевания, а также в случаях, когда
предполагаемый диагноз не подтверждается при микроскопическом
исследовании. Однако метод отличается большей трудоемкостью и
длительностью выполнения по сравнению с молекулярно-биологическими
методами, что ограничивает его применение.
44.
• Микроскопическое исследование окрашенныхпрепаратов не рекомендуется использовать для
диагностики урогенитального трихомониаза ввиду
субъективизма при интерпретации результатов
исследования.
• Другие методы лабораторных исследований, в том
числе, прямую иммунофлюоресценцию (ПИФ) и
иммуноферментный
анализ
(ИФА)
для
обнаружения антител к T.vaginalis использовать
для диагностики трихомонадной инфекции
недопустимо.
45. Диагностика хламидиоза, аногенитальных бородавок, урогенитального герпеса
• Верификация диагноза хламидийной инфекции базируется нарезультатах лабораторных исследований молекулярно-биологическими
методами, направленными на обнаружение специфических фрагментов
ДНК и/или РНК C. trachomatis,
• Для верификации диагноза аногенитальных бородавок используются
лабораторные исследования:
- исследование молекулярно-биологическими методами, позволяющими
идентифицировать генотип ВПЧ, определять степень вирусной
нагрузки и прогнозировать течение заболевания;
- цитологическое и морфологическое исследования, позволяющие
исключить онкологическую патологию.
В связи с применением в терапии аногенитальных бородавок
деструктивных методов дополнительно проводится серологическое
исследование на сифилис, ВИЧ, гепатиты В и С.
• Для уточнения этиологии урогенитального герпеса исследуются
молекулярно-биологическими методами.












































 Медицина
Медицина








