Похожие презентации:
Гломерулонефрит у детей
1. Гломерулонефрит у детей
Коваленко ТатьянаВикторовна
2. Гломерулонефрит
ГН впервые описан английским врачомРичардом Брайтом в 1827 г. (болезнь
Брайта)
2-е место среди приобретенных
заболеваний почек после инфекций ОМС
В ряде возрастных групп служит ведущей
причиной ХПН и инвалидизации у детей
3. Гломерулонефрит
ГН – приобретенное полиэтиологическоезаболевание почек
иммуновоспалительного характера, для
которого характерно инициальное
повреждение клубочкового аппарата с
возможным вовлечением других отделов
нефрона, в частности, тубулоинтерстиция
в последующем
4. Гломерулонефриты
По происхождению выделяютпервичные (идиопатические) ГН –
собственно первичное заболевание
клубочков
вторичные ГН – развивающиеся на
фоне ряда системных заболеваний
соединительной ткани
5. Клиническая классификация ГН (Н.А. Коровина и соавт., 1990)
Течение:острое
хроническое
быстропрогрессирующее
Форма:
гематурическая
нефротическая
смешанная
6. Клиническая классификация ГН (Н.А. Коровина и соавт., 1990)
Фаза:активная:
период разгара
период стихания
клиническая ремиссия
неактивная:
клинико-лабораторная
ремиссия
7. Клиническая классификация ГН (Н.А. Коровина и соавт., 1990)
Функции почек: сохраненанарушена (парциальные
нарушения)
острая почечная
недостаточность
хроническая почечная
недостаточность
8. Классификация ГН (г. Винница, 1976)
При остром течении ГН выделяютнефритический синдром
нефротический синдром
нефротический синдром с гематурией
и/или гипертензией
изолированный мочевой синдром
Быстропрогрессирующее течение
обозначается как подострый
(злокачественный) ГН
9. Острый гломерулонефрит
Острый (постстрептококковый,постинфекционный) ГН – острое диффузное
иммуновоспалительное поражение почек
(преимущественно клубочков), возникающее
через 10-14 дней после стрептококкового
заболевания, проявляющееся чаще
нефритическим синдромом, имеющее
обратимое течение с восстановлением
почечных функций
Заболеваемость – 32 на 100 000 дет. нас., пик
заболеваемости в возрасте 5-9 лет.
10. Острый гломерулонефрит
Стрептококковые инфекции:ангина
скарлатина
острая инфекция дыхательных путей
отит
кожные поражения (импетиго, рожа)
Провоцирующие факторы:
переохлаждение
ОРВИ
11. Острый гломерулонефрит
Патогенез: иммунокомплексное заболеваниестрептококк продуцирует токсины и
ферменты (стрептолизин, гиалуронидаза,
стрептокиназа), которые инициируют
выработку специфических антител с
последующим образованием ЦИК
ЦИК оседают в капиллярах клубочков,
активируя систему комплемента с синтезом
медиаторов воспаления
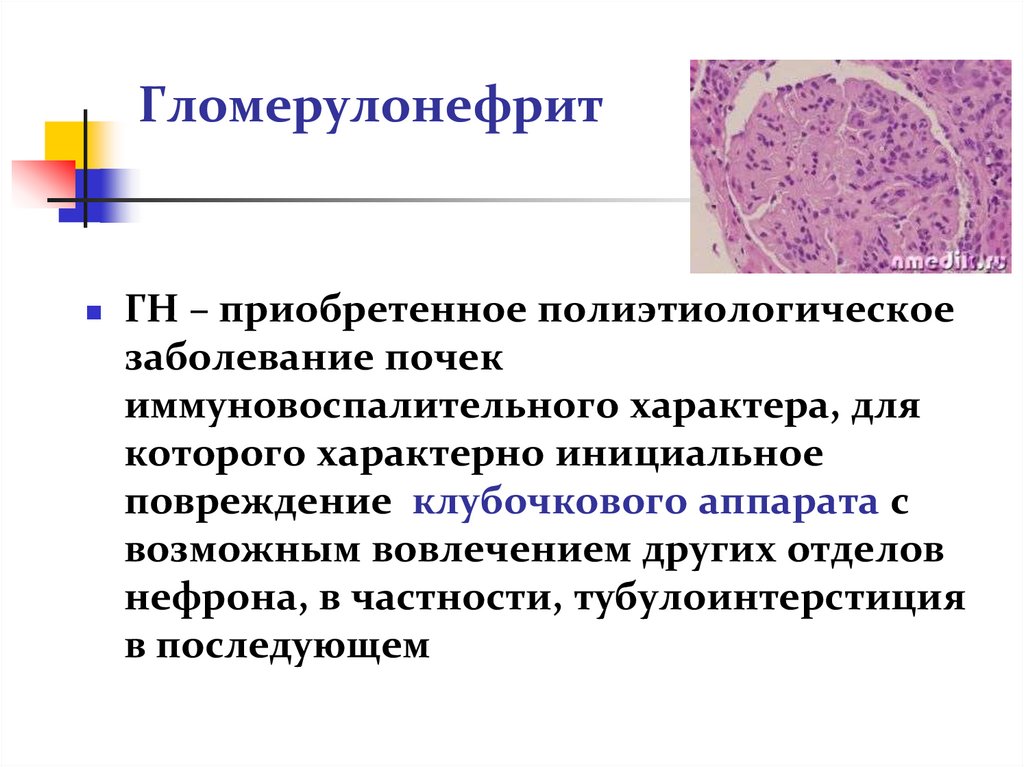
12. Патогенез ОГН
Синтез нефритогенных АСАТс образованием ЦИК (АГ + АТ)
Перекрёстная реакция АСАТ
с антигенами клубочка
Активация системы комплемента
Повреждение эндотелия капилляров клубочков
с развитием экссудативных и пролиферативных процессов
Активация системы гемостаза и развитие локального внутрисосудистого
свертывания крови с микротромбозом (тромбоцитарные и
фибриновые тромбы) капилляров клубочков
13. Морфологические варианты ОГН
диффузный пролиферативный(эндокапиллярный) – характерен для
нефритического синдрома
минимальные изменения - характерны
для нефротического синдрома
14. Хронический гломерулонефрит
ХГН – группа первичных гломерулопатий,различных по морфологическим,
клиническим и иммунологическим
вариантам, характеризующаяся
персистирующим прогрессирующим
течением с развитием склероза гломерул с
последующим тубулоинтерстициальным
склерозом и частым исходом в ХПН
ХГН – это, как правило, первичнохроническая болезнь, реже – исход ОГН
15. Хронический ГН
Этиологический фактор удаетсяустановить лишь в 5-10%
Среди этиологических факторов
выделяют:
инфекционные агенты (стрептококки,
стафилококки, персистирующие вирусные
инфекции)
механические и физические факторы
(инсоляция, переохлаждение)
аллергические факторы
вакцинация
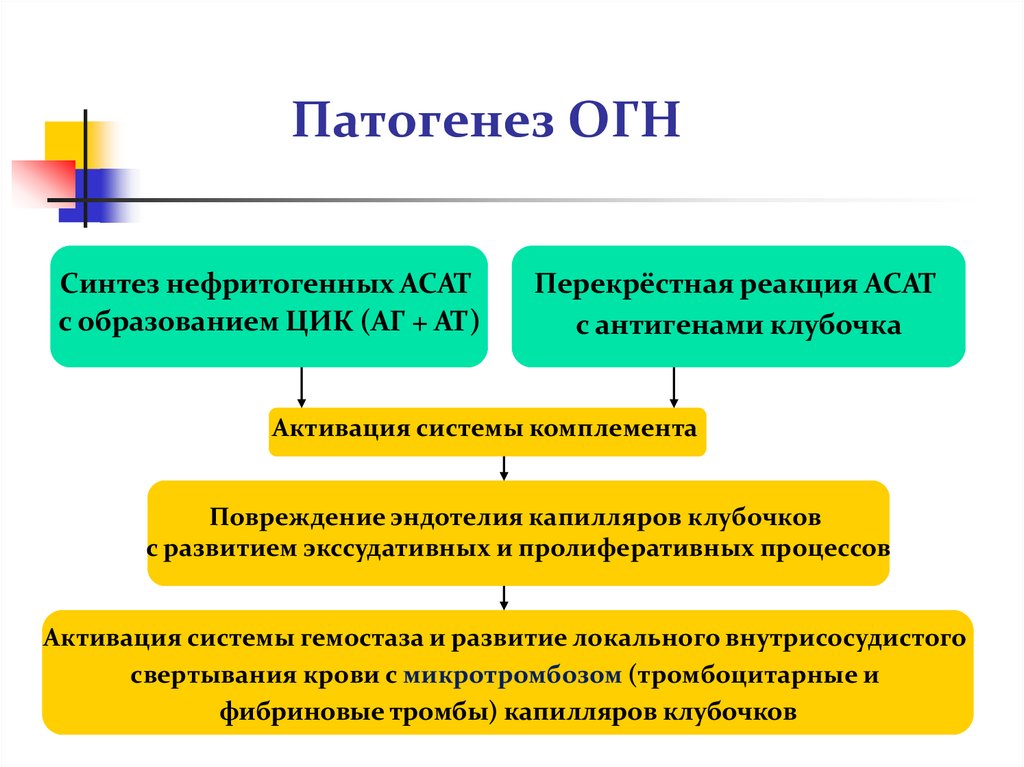
16. Патогенез ХГН
2 основных механизма:иммунокомплексный
(III тип)
аутоиммунный
(аутоАТ к базальной мембране клубочков
и цитотоксические Т-лимфоциты)
17. Патогенез ХГН
Дисфункция Т-клеточного звена иммунитета(дефицит Т-супрессоров, аутоАТ,
цитотоксические Т-лимфоциты)
Непосредственное
воздействие
цитокинов
Нарушение гломерулярной проницаемости
для белков (селективная протеинурия)
Структурные повреждения ГБМ
в результате иммунологического и/или склеротического процесса
неселективная протеинурия
18. Морфологические варианты ХГН
Минимальные измененияМембранозный ГН
Мембранопролиферативный ГН
Мезангиопролиферативный ГН
Фокально-сегментарный гломерулосклероз
Фиброплатический ГН
Полулунный (экстракапиллярный) ГН
19. Быстропрогрессирующий гломерулонефрит (БПГН)
БПГН – форма ГН, для которой характерноособое тяжелое течение со сверхвысокой
активностью и быстро нарастающей
почечной недостаточностью (часто
необратимого характера) с развитием
терминальной уремии в течение
нескольких недель или месяцев
Как правило, протекает с НС с гематурией и
артериальной гипертензией
Чаще является проявлением системных
заболеваний
20. Морфологические варианты БПГН
полулунный (экстракапиллярный)возможны некротизирующие
проявления
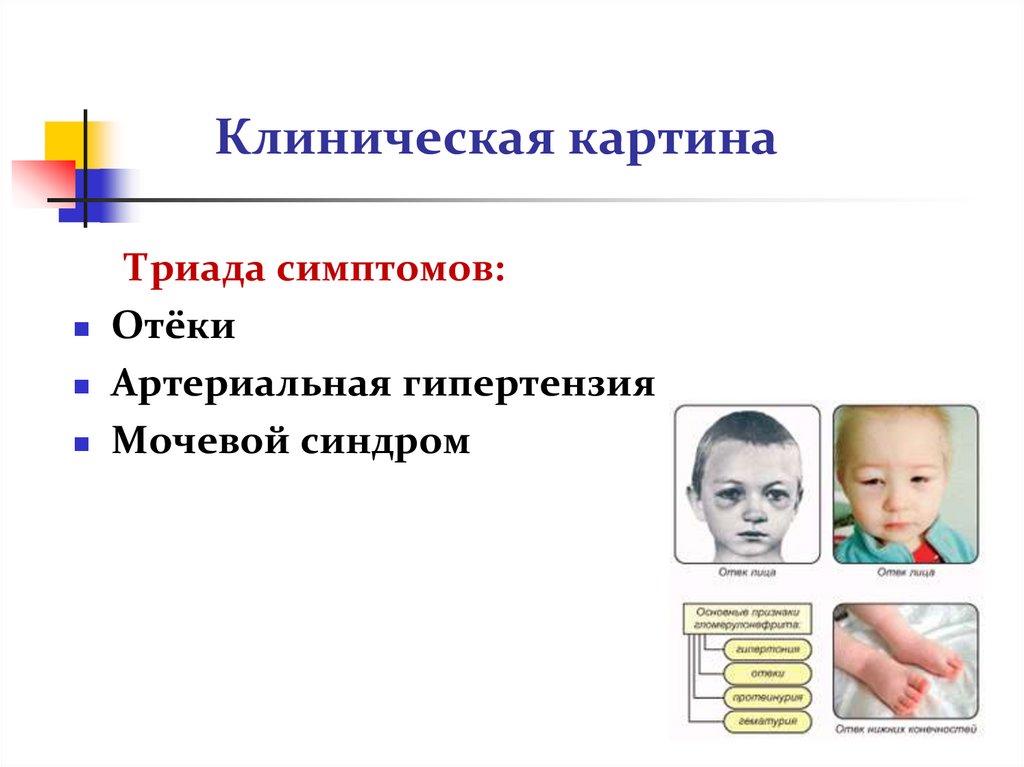
21. Клиническая картина
Триада симптомов:Отёки
Артериальная гипертензия
Мочевой синдром
22. Гематурическая форма
Чаще у детей старше 5 летЧетко фиксированное начало заболевания:
симптомы интоксикации, повышение
температуры, отеки, олигурия
Отёки - чаще на лице и ногах, у 80-90% детей
Артериальная гипертензия – у большинства
больных, разной длительности (от
нескольких часов до нескольких недель),
разной выраженности (вплоть до развития
гипертонической энцефалопатии)
23. Гематурическая форма
Мочевой синдром:гематурия разной степени выраженности
(от микро- до макрогематурии – моча цвета
«мясных помоев»), длительная
протеинурия (до 1-2 г/сут), неселективная,
быстро уменьшается
цилиндрурия (гиалиновые и
эритроцитарные)
возможна абактериальная лейкоцитурия,
монолимфоцитарная
24. Гематурическая форма
Лабораторные признаки воспаления:ускоренная СОЭ
диспротеинемия
гиперкоагуляция
Гиперлипидемия возможна на 3-4 неделе
заболевания или в период выраженных
отеков
25. Нефротическая форма
НС – клинико-лабораторныйсимптомокомлекс, характеризующийся
протеинурией (более 50 мг/кг/сут или
более 40 мг/м²/час или более 2,5 г/сут)
гипоальбуминемией (менее 25 г/л) и
диспротеинемией
гиперлипидемией
выраженными отеками (в том числе
полостными)
26. Нефротическая форма
У 70% больных в возрасте 1-7 лет,преимущественно у мальчиков
Начало постепенное, с нарастанием
симптомов интоксикации и отеков
Кратковременная артериальная
гипертензия, у ⅓ больных
В первые 10-14 дней – умеренная гематурия
(до 10-20 в п/зр.)
27. Нефротическая форма
Лабораторные признаки воспаления:ускоренная СОЭ (до 50-70 мм/час)
диспротеинемия
гиперкоагуляция
При благоприятном течении длительная
ремиссия
28. Смешанная форма
Чаще у детей старше 10-12 летВедущий синдром – стойкая, нередко
нарастающая АГ
Отеки разной степени выраженности – от
пастозности лица до распространенных и
полостных отеков
Мочевой синдром – «смешанного» характера
(протеинурия > 1-2 г/сут, неселективная,
микро- и макрогематурия)
29. Смешанная форма
Имеет прогрессирующее течениеРедко сопровождается ремиссией
30. Диагностика
Активность процессаАнализ крови: анемия, нейтрофильный
лейкоцитоз, ускоренная СОЭ
Мочевой синдром (в зависимости от формы)
Белок и фракции (гипопротеинемия,
диспротеинемия – ↑ α2 и γ-глобулинов)
Гиперхолестеринемия и гиперлипидемия
31. Диагностика
ГиперкоагуляцияИммунограмма:
↑ титра антистрептолизина О
↑ ЦИК
↑ Ig M, Ig G
↓ С3, С5 фракций комплемента
Нарушение функции почек
Снижение клубочковой фильтрации,
гиперазотемия, метаболический ацидоз,
гиперкалиемия
32. Диагностика
УЗИ почекНефробиопсия при ХГН для определения
морфологического типа поражения почек с
целью решения вопроса о назначении
иммуносупрессивной терапии и
определения прогноза
33. Пациентка Т., 7 лет
Поступила в нефрологическое отделение РДКБэкстренно с жалобами на головные боли,
головокружение, слабость, снижение диуреза,
отечность лица, голеней, повышение АД до
145/100 мм рт. ст.
Анамнез заболевания: 2 недели назад
появились кашель, насморк, tº 38,5°,
диагностировали ОРВИ. Затем снизился
диурез, появилась моча цвета «мясных
помоев».
34. Пациентка Т., 7 лет
Анамнез жизни: родилась доношенной, масса3870 г, длина 55 см. От сверстников в развитии
не отставала, прививки по возрасту. Часто
болеющий ребенок (ежегодно 5-6 раз ОРВИ, в 4
года – пневмония, 6 лет – инфекционный
мононуклеоз.
Объективно: состояние средней тяжести.
Отечность лица, голеней, tº в норме. Кожа
бледно-розовая. Зев гиперемирован,
миндалины рыхлые. Со стороны легких и
сердца без особенностей. АД 145/95 мм.рт.ст.
35. Пациентка Т., 7 лет
Живот умеренно болезненный воколопупочной области. Симптом
сотрясения справа (+). Моча цвета «мясных
помоев»
12
Полный анализ крови: Эр. 4,52х10 /л, Hb 114
г/л, тр. 531х109/л, лейк. 7,8х109/л, б. 1, э. 1, п. 3,
с. 53, л. 38, мон. 4, СОЭ 32 мм/ч.
Полный анализ мочи: цвет бурый, мутная,
1025, белок 1,5 г/л, эр. в б/к, лейк. 10-15, зерн.
цил. 1-2, лейк. цил. 0-1 в п/зр.
36. Пациентка Т., 7 лет
Протеинограмма: ОБ 74,3 г/л, альбумины 50%,α1 5%, α2 12%, β 13%, γ 20%
Холестерин 4,1 ммоль/л, β-ЛП 3,5 г/л
Мочевина 3,7 ммоль/л, креатинин 61 мкмоль/л,
СКФ 125 мл/мин/1,73 м²
Фибриноген 4 г/л (повышен)
АСЛ-0 400 ЕД (повышен)
37. Пациентка Т., 7 лет
Проба Зимницкого: ДД 586 мл, НД 181 мл,отн. плотность 1005-1028
Бакпосев мочи – роста нет
Диагноз: Острый посттрептококковый ГН,
гематурическая форма, активная стадия, без
нарушения функции почек
Лечение: режим постельный, диета №7,
цефурабол, витамин Е, гепарин, курантил,
лазикс, верошпирон, капотен.
38. Пациентка Т., 7 лет
Динамика на фоне леченияАртериальная гипертензия сохранялась в
течение нескольких недель
Нормализация полного анализа крови
через 2,5 недели
Полный анализ мочи через 2 недели: уд.вес
1015, белок 0,09 г/л, эр. 5-10, лейк. 1-4 в п/зр.
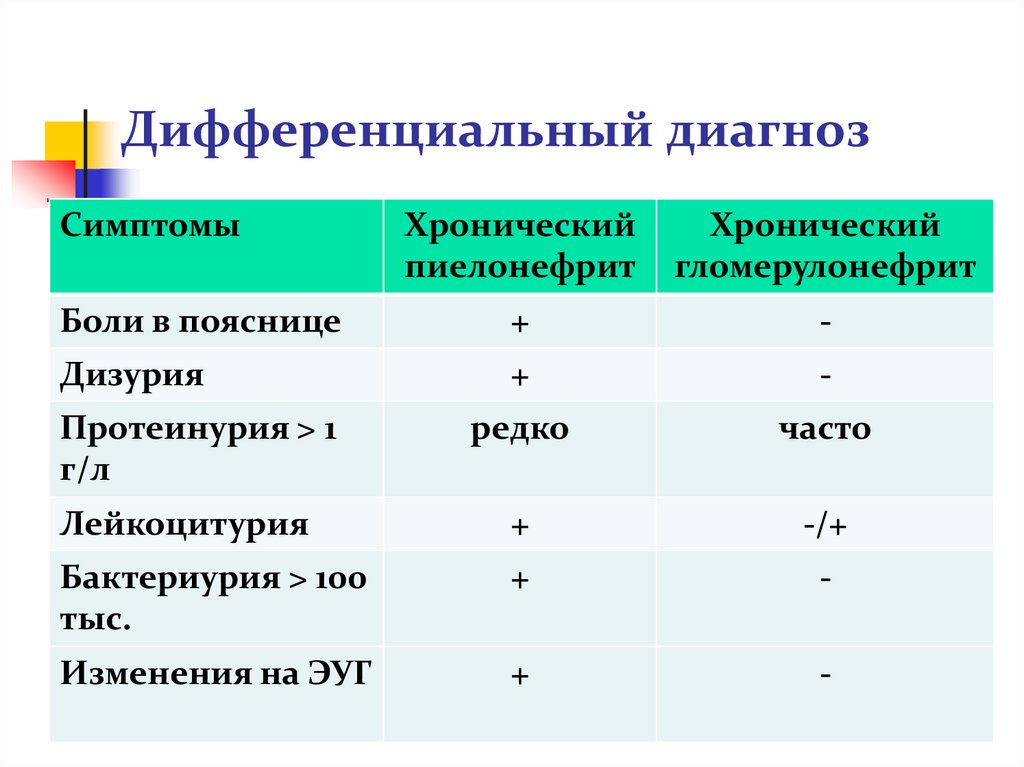
39. Дифференциальный диагноз
Наследственные гломерулопатии(наследственный нефрит)
Пиелонефрит
Туберкулёз почек
Нефролитиаз
40. Дифференциальный диагноз
СимптомыХронический
пиелонефрит
Хронический
гломерулонефрит
Боли в пояснице
+
-
Дизурия
+
-
Протеинурия > 1
г/л
редко
часто
Лейкоцитурия
+
-/+
Бактериурия > 100
тыс.
+
-
Изменения на ЭУГ
+
-
41. Терапия ГН
Терапия комплексная:базисная
симптоматическая
патогенетическая
42. Базисная терапия
Режим постельный – до ликвидацииэкстраренальных проявлений и улучшения
анализов крови и мочи, обычно не менее 2-3
недель
Диета №7 – молочно-растительная,
низконатриевая, с ограничением
жидкости и умеренным ограничением
белка (за счет животного) до 1-1,2 г/кг/сут
исключают: мясо, рыбу, творог, сметану
разрешают: яйцо, кефир, молоко
43. Базисная терапия
Антибиотики – широкого спектра, сосменой препарата каждые 10-14 дней,
длительность 1-2 месяца
Антигистаминные препараты
Витамины
Препараты калия и кальция
44. Симптоматическая терапия
Назначается при отеках и артериальнойгипертензии
Диуретики
петлевые – лазикс 1-2 мг/кг/сут
тиазиды – гипотиазид 2-3 мг/кг/сут
калийсберегающие – верошпирон 3 мг/кг/сут
45. Симптоматическая терапия
Гипотензивные препаратыингибиторы АПФ – каптоприл 0,5-1 мг/кг/сут
в 2 приема, эналаприл 5-10 мг/сут в 2 приема
антагонисты рецепторов к ангиотензину II –
лозартан 25-50 мг/сут в 1 прием
блокаторы кальциевых каналов –
нифедипин 0,25-0,5 мг/кг/сут в 1-3 приема
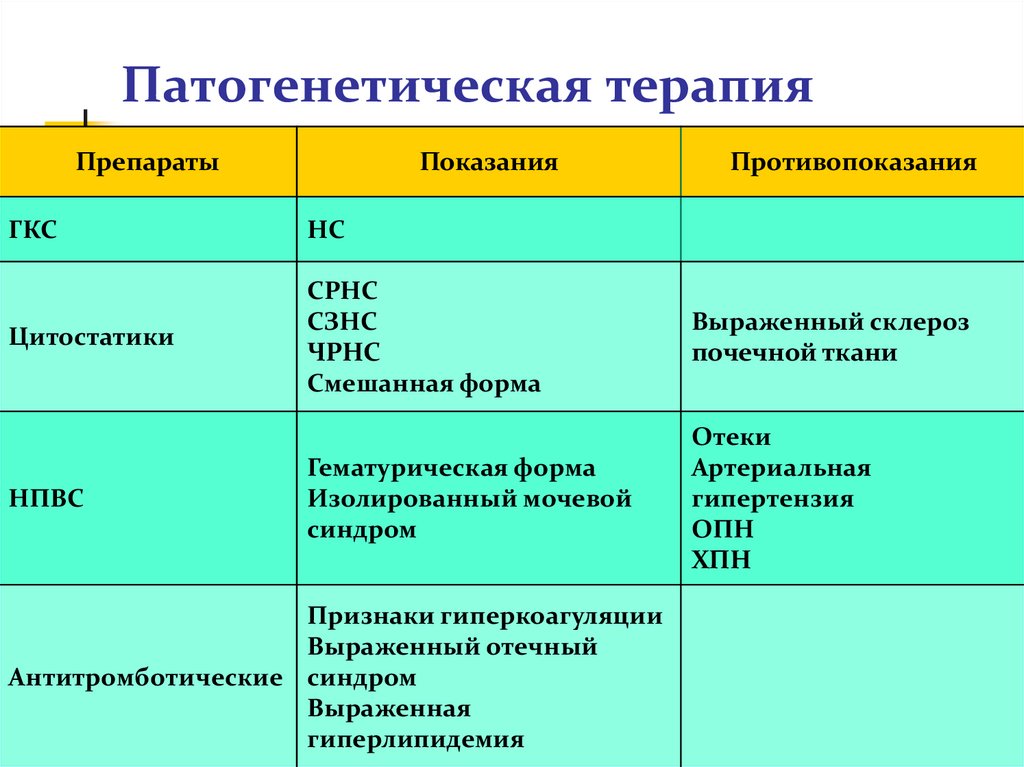
46. Патогенетическая терапия
ГКСЦитостатические иммунодепрессанты
хлорбутин (лейкеран) – 0,2 мг/кг/сут
циклофосфамид (циклофосфан) – 2 мг/кг/сут
азатиоприн (имуран) – 1,5-2 мг/кг/сут
47. Патогенетическая терапия
НПВСиндометацин (метиндол) – 3-4 мг/кг/сут
Антитромботические средства
Антикоагулянты
гепарин – 100-200 ед/кг/сут на 4 инъекции п/к
низкомолекулярные гепарины: фраксипарин –
0,1 мл/10 кг 1 раз в сутки п/к, фрагмин – 150-200
МЕ/кг 1 раз в сутки п/к
Антиагреганты
трентал – по возрасту
дипиридамол (курантил) – 3-5-7 мг/кг/сут
48. Патогенетическая терапия
ПрепаратыПоказания
Противопоказания
ГКС
НС
Цитостатики
СРНС
СЗНС
ЧРНС
Смешанная форма
Выраженный склероз
почечной ткани
Гематурическая форма
Изолированный мочевой
синдром
Отеки
Артериальная
гипертензия
ОПН
ХПН
НПВС
Признаки гиперкоагуляции
Выраженный отечный
Антитромботические синдром
Выраженная
гиперлипидемия
49. Патогенетическая терапия гематурической формы
ГКС – не показаныЦитостатики – не показаны
НПВС – на 1-4 месяца
Антикоагулянты – на 1 месяц
Антиагреганты – на 3 месяца
50. Патогенетическая терапия нефротической формы
ГКС:преднизолон 2 мг/кг/сут, но не более 60 мг/сут
4-6 недель
затем альтернирующий режим – 1,5 мг/кг/сут
через день, но не более 40 мг/сут 4-6 недель
затем постепенное снижение дозы до полной
отмены
общая длительность терапии – 4-5 месяцев
51. Патогенетическая терапия нефротической формы
ГКС:стероидчувствительный НС – достижение полной
ремиссии на стандартной терапии
стероидчувствительный часто рецидивирующий
НС – рецидивы не реже 2 раз в 6 месяцев
стероидзависимый НС – рецидив при снижении
дозы преднизолона или не позднее, чем через 2
недели после отмены препарата
стероидрезистентный НС – отсутствие ремиссии
на 8-недельный курс преднизолона
52. Патогенетическая терапия нефротической формы
Стероидзависимый и часторецидивирующий НС
удлинение приема преднизолона (в
альтернирующем режиме или ежедневно) в
минимальной дозе до 6-12 месяцев
иммуносупрессивная терапия ингибиторами
кальциневрина – циклоспорин А (4-6 мг/кг/сут в 2
приема) или такролимус (0,1 мг/кг/сут в 2 приема)
иммуносупрессивная терапия другими
препаратами – циклофосфамид, хлорбутин,
микофенолата мофетил
моноклональные антитела – ритуксимаб
53. Патогенетическая терапия нефротической формы
Стероидрезистентный НСингибиторы кальциневрина – циклоспорин А
другие иммуносупрессанты – микофенолата
мофетил
пульс-терапия метилпреднизолоном – 30 мг/кг/сут
3 раза в неделю – 2 недели, затем 1 раз в неделю – 8
недель
54. Диспансеризация ОГН
Осмотр специалистамиПедиатр
первые 3 мес. – 2 раза в мес.
3-12 мес. – 1 раз в мес.
затем - 1 раз в 2-3 мес.
Нефролог
первый год – 1 раз в 3 мес.
затем - 1-2 раза в год
55. Диспансеризация
Методы обследованияАнализ мочи первые 6 мес. – 1 раз в 2 недели,
затем 1 раз в мес.
Анализ крови 1 раз в год
Проба Нечипоренко 1 раз в 3-6 мес.
Суточная моча на белок 1 раз в год
Проба Зимницкого 1 раз в 6 мес.
Проба Реберга, креатинин крови 1 раз в 6 мес.
56. Диспансеризация ХГН
Осмотр специалистамиПедиатр ежемесячно
Нефролог 1 раз в 3 мес.
Методы обследования
Анализ мочи 1 раз в мес.
Анализ крови 1 раз в 3-6 мес.
Пробы Зимницкого, Реберга, креатинин
крови 1 раз в 2-3 мес.



















































 Медицина
Медицина