Похожие презентации:
Миокардит. Современные вопросы клиники, диагностики и лечения
1. Миокардит Современные вопросы клиники, диагностики и лечения.
Кафедра факультетской терапииим. акад. А.И. Нестерова лечебного факультета
2.
Миокардит - самостоятельная нозологическаяединица, представленная в повседневной практике
терапевта широким спектром симптомов: от
невыраженной одышки и не интенсивных болей в
грудной клетке проходящих, как правило,
самостоятельно,- до кардиогенного шока,
жизнеугрожающих нарушений ритма и внезапной
смерти.
3.
История учения о миокардитах• В 1837г. впервые введен термин миокардита.
• В 1897г. Абрамов впервые описал заболевания сердца и назвал его
миокардитом.
• В 1899г. Фидлер при патологоанатомическом вскрытии описал
интерстициальный миокардит (микроскопический- это выглядело как
гистиоцитарная инфильтрация лимофоцитов).
• В 1904г. Ашофф обнаружен морфологические специфические гранулемы,
характерные для Р.Л., ревматического миокардита.
• В 1947г. Гор и Сафир во времена корейской войны у 1402 умерших при
аутопсии нашли очаговые изменения в миокарде.
• В 1955г. Ланг предложил классификацию миокардита, которая
предполагала наличие очагового и диффузного миокардита и в
дальнейшем развил учение об очаговым миокардите.
4.
ИСТОРИЯ ИЗУЧЕНИЯВ своей книге "Ошибки в диагностике заболеваний сердца" - А.В.
Виноградов отмечал, что одной из самых частых причин расхождения
морфологического и клинического диагнозов - был миокардит,
поскольку врачи 30-40 и даже 50-х годов 20 века были склонны
трактовать боли в грудной клетке, одышку и т.д. как миокардит,
считая его логическим следствием любого простудного заболевания.
А.В. Виноградов считал, что термин "Миокардит по-сути подменил
большинство неклапанных заболеваний миокарда".
Для этого периода так же характерна и другая точка зрения - острые
миокардиты диагностировали у больных ревматической лихорадкой
и дифтерией, во всех же остальных случаях предполагалась
миокардиодистрофия. Во-многом этому способствовали данные,
полученные Г.Ф.Лангом в 1936 г., доказавшие, что для большинства
пациентов преобладающими процессаами в миокарде являются
дегенеративные и дистрофические, а не воспалительные.
5.
ОПРЕДЕЛЕНИЕ (ВОЗ, 1986г.)Миокардит- это очаговое или диффузное заболевание миокарда,
характеризующееся наличием воспалительных клеток в интерстициальной ткани
и некрозом прилегающих мышечных волокон, не являющееся следствием
ишемической болезни сердца.
ОПРЕДЕЛЕНИЕ (ВОЗ, 1995г.)
Миокардит- это воспалительное заболевание миокарда, которое устанавливается
по гистологическим, иммунологическим и иммуногистохимическим критериям.
Миокардит, сочетающийся с дисфункцией миокарда, определяется как
воспалительная кардиомиопатия.
По определению Н.Р. Палеева - миокардит - это поражение сердечной мышцы
преимущественно воспалительного характера, обусловленное непосредственным
или опосредованным через иммунные механизмы воздействием инфекции,
паразитарной или протозойной инвазии, химических или физических факторов, а
так же поражения, возникающие при аллергических и аутоиммунных
заболеваниях.
По определению Knowlton K.U. - миокардит - это поражение сердца
воспалительной природы при котором в процесс вовлекаются кардиомиоциты,
проводящая система сердца, соединительная ткань, сосуды и нередко перикард.
6.
ОпределениеМиокардит (WHO / ISFC):
Воспалительное заболевание миокарда, диагностируемое на
основании утвержденных гистологических*, иммунологических и
иммуногистохимических критериев. **
*N.B. утвержденные гистологические критерии (Даллас) :
гистологические признаки воспалительных инфильтратов в
миокарде, связанных с дегенерацией миоцитов и некроз
неишемического генеза .
**N.B. иммуногистохимические критерии точно не установлены.
Рабочая группа по Заболеваниям Миокарда
Европейского Общества Кардиологов предлагает:
и
Перикарда
≥ 14 лейкоцитов/мм2, в том числе до 4 моноцитов /мм2.
Наличие CD 3 положительных Т-лимфоцитов ≥ 7 клеток/мм2.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
7.
A. Fidler первым высказал мнение, что миокардит этопервичное воспалительное заболевание миокарда, т.е.
выделил морфологический субстрат этого заболевания.
8.
РАСПРОСТРАНЕННОСТЬПо данным Fabre A при морфологическом анализе сердца людей, умерших
внезапно, миокардит был выявлен в 8,6% случаев, при этом прижизненно
никто из них не наблюдался у врача.
По данным J. Gore и соавторы в 3,5% случаев причиной летального
исхода явился миокардит (при жизни перенесли вирусные или
риккетсиозные заболевания).
По данным регистра причин летального госпиталя Bellevue в 3,3-7,8%
миокардит встречается при инфекционных заболеваниях.
В отечественной литературе неревматический миокардит встречается в 49% случаев в ходе посмертных исследований.
В кардиологических стационарах миокардит встречается в 0-0.6%, а при
аутопсии 3-9%.
Распространенность миокардита в Европе составляет 0,12-12%.
9.
РАСПРОСТРАНЕННОСТЬВ исследованиях, посвященных изучению внезапной сердечной
смерти у молодых пациентов, отмечается высокая вариабельность частоты
выявления миокардита по данным аутопсии - от 2 до 42% случаев.
При неишемической дилатационной кардиомиопатии (ДКМП),
подтвержденной при биопсии миокардит выявлен у 9-16% взрослых
пациентов и у 46% детей.
Диагностика миокардита является сложной диагностической
задачей вследствие неоднородности клинических проявлений .
Фактическую заболеваемость миокардитом трудно определить, т.к.
эндомиокардиальная биопсия (EMB) – золотой стандарт диагностики –
используется редко .
10.
РАСПРОСТРАНЕННОСТЬОсобый интерес представляют данные полученные в ходе
крупного проспективного исследования Myocardial HS Treatment Trial.
В рамках этого исследования у пациентов с ХСН и с неустановленной
причиной ее развития осуществили забор биоптата миокарда.
Анализ биоптатов позволил установить, что у пациентов с
симптомами недостаточности кровообращения миокардит
встречается в 9,6% случаев.
Интересно отметить, что в популяции больных "тяжелой" ХСН и
имевших на предшествующих этапах развития болезни диагноз
ДКМП верифицированной вирусным геном в 14 раз чаще чем у лиц
имевших диагноз ИБС.
11.
Болезнь может развиваться у людей всех возрастов.Наиболее часто встречается у молодых (средний
возраст 42г).
Во всех случаях подозрения на миокардит
необходимо исключить ИБС, артериальную
гипертензию или внесердечные невоспалительные
заболевания, которыми можно было бы объяснить
клинические симптомы.
12.
Миокардит может быть случайной находкой при аутопсии лиц,1)умерших по внесердечным причинам;
2)в образцах миокарда, полученных при исследованиях, не
связанных с клиническим подозрением на миокардит (после
операции на клапанах или при эксплантировании (заборе органа для
трансплантации) сердца от пациентов);
3)получавших инотропные препараты.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
13.
ПРИЧИНЫ РАЗВИТИЯ МИОКАРДИТОВИдея считать очаги хронической инфекции - причиной миокардитов была
популярна в 70 годы XX века. Считалось, что тонзилит, зубные гранулемы,
синуситы, гаймориты, отит, аднексит, холецистит и т.д. - гарантируют
сохранность бактериальной инфекции, ее накопление и последующее
внедрение в миокард.
Это предположение подтверждали данные о частоте выявления очагов
хронической инфекции у лиц:
• с миокардитами (71%),
•с ревматическими пороками - 57% и
•с ИБС - 35%.
В последующие годы это предположение было трансформировано в идею
"неблагоприятного фона", когда очаги хронической инфекции ослабляя
иммунитет - создавали идеальные условия для внедрения в миокард другого
инфекционного агента. В эксперименте на животных было доказано, что
комбинация вирусов простого герпеса с другими возбудителями вызывает
более выраженные воспалительные реакции.
.
14.
РАСПРОСТРАНЕННОСТЬАнализ частоты поражения миокарда в период эпидемии,
вызванной вирусами Коксаки показал, что миокард поражается у
каждого 20-го пациента, а клиника миокардита развивается у каждого
33-го пациента. Частота поражения миокарда в период эпидемии,
вызванной вирусом гриппа А и В составляет 8-12%, а клиническая
картина развивается у 1,4% больных.
Бактериальные миокардиты развиваются значительно реже,
чем вирусные.
15.
Классификация неревматических миокардитовЭтиологические понятия и термины
Вирусные
Обусловленные вирусами Коксаки В, коксаки А, ЕCHO, полиомиелита, гриппа,
парагриппа, аденовирусом инфекционного мононуклеоза, паротита, кори,
ветряной оспы, пситтакоза, простого герпеса, цитомегаловирусной инфекцией,
инфекционного гепатита, коревой краснухи
Идиопатические
Протозойные
При токсоплазмозе, амебиазе, трепоносомосе, сифилисе
Паразитарные
(трихинеллез), грибковые и при большинстве других острых инфекций
Бактериальные
При инфекционном эндокардите, септицемии, дифтерии, туберкулезе.
Аллергические
При медиткаментозных реакциях, сывороточной болезни
Вызванные физическими и химическими воздействиями: радиационными,
токсическими (например, производные фенотиазина), а также при нарушениях
электролитногобаланса, например при уремиии).
16.
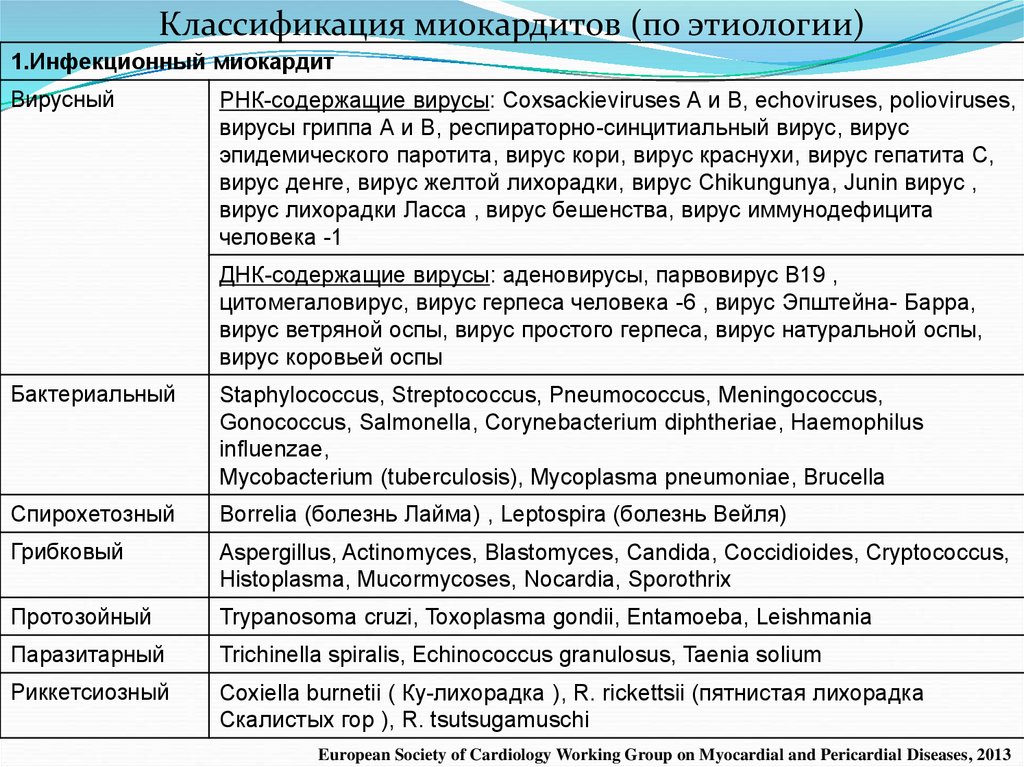
Классификация миокардитов (по этиологии)1.Инфекционный миокардит
Вирусный
РНК-содержащие вирусы: Coxsackieviruses А и В, echoviruses, polioviruses,
вирусы гриппа А и В, респираторно-синцитиальный вирус, вирус
эпидемического паротита, вирус кори, вирус краснухи, вирус гепатита С,
вирус денге, вирус желтой лихорадки, вирус Chikungunya, Junin вирус ,
вирус лихорадки Ласса , вирус бешенства, вирус иммунодефицита
человека -1
ДНК-содержащие вирусы: аденовирусы, парвовирус В19 ,
цитомегаловирус, вирус герпеса человека -6 , вирус Эпштейна- Барра,
вирус ветряной оспы, вирус простого герпеса, вирус натуральной оспы,
вирус коровьей оспы
Бактериальный
Staphylococcus, Streptococcus, Pneumococcus, Meningococcus,
Gonococcus, Salmonella, Corynebacterium diphtheriae, Haemophilus
influenzae,
Mycobacterium (tuberculosis), Mycoplasma pneumoniae, Brucella
Спирохетозный
Borrelia (болезнь Лайма) , Leptospira (болезнь Вейля)
Грибковый
Aspergillus, Actinomyces, Blastomyces, Candida, Coccidioides, Cryptococcus,
Histoplasma, Mucormycoses, Nocardia, Sporothrix
Протозойный
Trypanosoma cruzi, Toxoplasma gondii, Entamoeba, Leishmania
Паразитарный
Trichinella spiralis, Echinococcus granulosus, Taenia solium
Риккетсиозный
Coxiella burnetii ( Ку-лихорадка ), R. rickettsii (пятнистая лихорадка
Скалистых гор ), R. tsutsugamuschi
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
17.
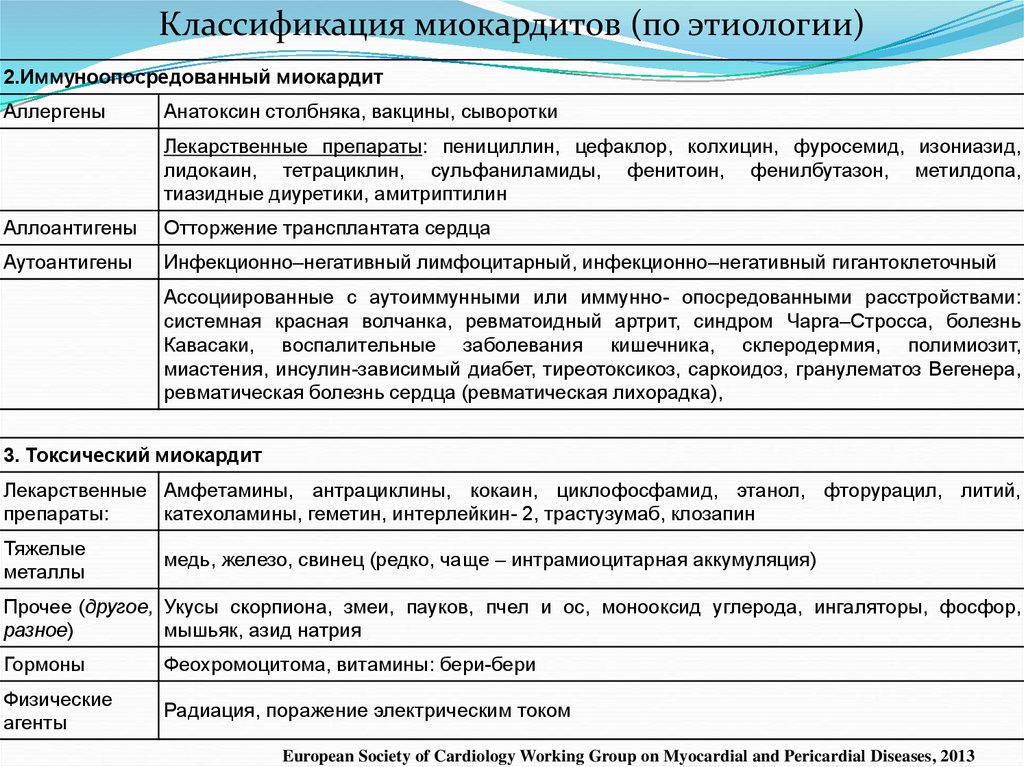
Классификация миокардитов (по этиологии)2.Иммуноопосредованный миокардит
Аллергены
Анатоксин столбняка, вакцины, сыворотки
Лекарственные препараты: пенициллин, цефаклор, колхицин, фуросемид, изониазид,
лидокаин, тетрациклин, сульфаниламиды, фенитоин, фенилбутазон, метилдопа,
тиазидные диуретики, амитриптилин
Аллоантигены
Отторжение трансплантата сердца
Аутоантигены
Инфекционно–негативный лимфоцитарный, инфекционно–негативный гигантоклеточный
Ассоциированные с аутоиммунными или иммунно- опосредованными расстройствами:
системная красная волчанка, ревматоидный артрит, синдром Чарга–Стросса, болезнь
Кавасаки, воспалительные заболевания кишечника, склеродермия, полимиозит,
миастения, инсулин-зависимый диабет, тиреотоксикоз, саркоидоз, гранулематоз Вегенера,
ревматическая болезнь сердца (ревматическая лихорадка),
3. Токсический миокардит
Лекарственные Амфетамины, антрациклины, кокаин, циклофосфамид, этанол, фторурацил, литий,
препараты:
катехоламины, геметин, интерлейкин- 2, трастузумаб, клозапин
Тяжелые
металлы
медь, железо, свинец (редко, чаще – интрамиоцитарная аккумуляция)
Прочее (другое, Укусы скорпиона, змеи, пауков, пчел и ос, монооксид углерода, ингаляторы, фосфор,
разное)
мышьяк, азид натрия
Гормоны
Феохромоцитома, витамины: бери-бери
Физические
агенты
Радиация, поражение электрическим током
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
18.
Таким образом, в начале 21 века ведущими этиологическими причинамимиокардитов считают:
-Вирусную инвазию (основная ведущая причина болезни);
- Бактериальное прямое и опосредованное воздействие;
- Прямое токсическое и опосредованное, через аллергические реакции
воздействие медикаментов;
- Аутоиммунные реакции у лиц страдающих ДЗСТ, ревматоидным артритом,
неспецифическим язвенным колитом.
К числу редких причин относят идиопатический гигантоклеточный миокардит и
некротизирующий эозинофильный миокардит.
19.
КлассификацияПо клеточному составу воспалительный процесс может быть:
- Лимфоцитарный
- Грануломатозный
- Эозинофильный
- Нейтрофильный
- Смешанный
II. По распространенности воспаления
- Очаговый
- Диффузный
- Сливной характер
III. По течению воспалительного процесса
- Активный- клеточная инфильтрация и некроз
- Пограничный - менее выраженное воспаление, нет некроза.
I.
20.
КлассификацияIV. По выраженности воспалительной реакции
- Слабая
- Умеренная
- Выраженная
- Тяжелая
Клинико-морфологическая (Lierberman Е.В.)
(по течению)
Фульминантный (молниеносный) миокардит,
Острый?
Подострый,
Хронический активный,
Хронический персистирующий миокардит.
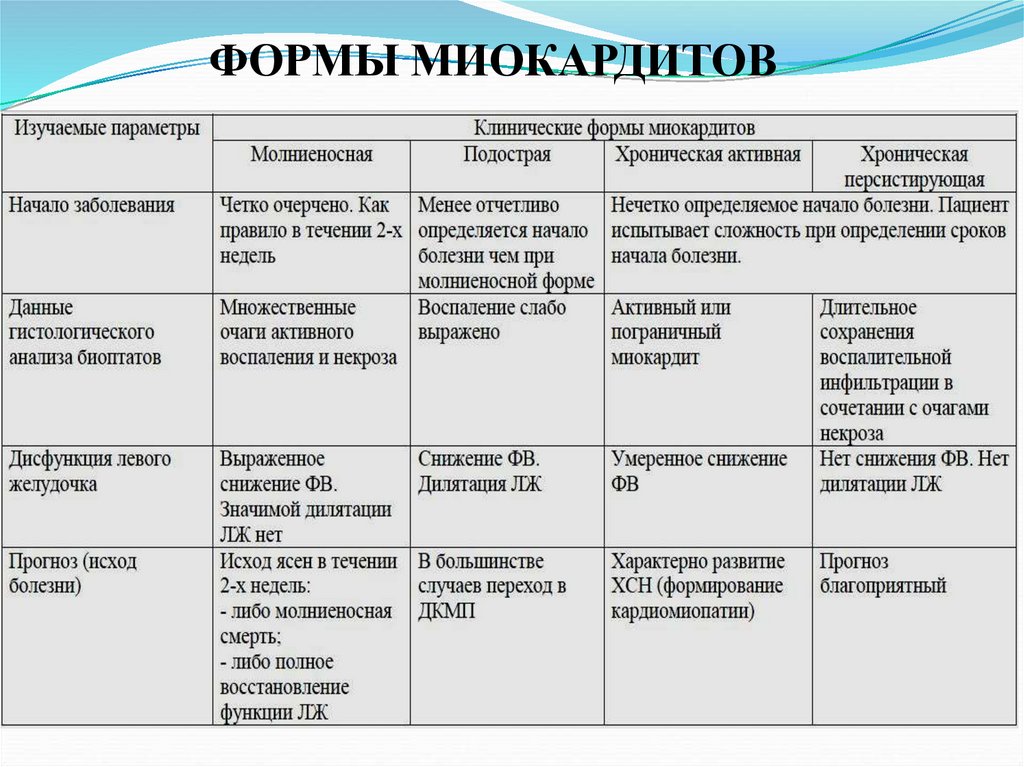
21. ФОРМЫ МИОКАРДИТОВ
22.
В современной литературе описаны клинические особенности различныхформ миокардитов:
Для эозинофильного миокардита характерна выраженная
клиническая картина, формирование тромбов в полостях и
эмболический синдром. Финал болезни всегда эндомиокардиальный
фиброз, приводящий к тяжелой ХСН.
Для гигантоклеточного миокардита характерно быстрое
развитие картины недостаточности кровообращения рефрактерной к
лечению и желудочковых нарушений ритма. Прогноз крайне
тяжелый. Средняя продолжительность жизни составляет 5,5
месяцев. Наиболее эффективный метод лечения - трансплантация
сердца.
23.
Фазы теченияПродромальный период - проявляется неспецифическими
симптомами сопровождается слабостью и субфебрилитетом.
Период клинического манифеста - проявляется загрудинными
болями неспецифического характера, слабостью и симптоматикой
недостаточности кровообращения.
Период выздоровления: характеризуется ослаблением
симптоматики недостаточности кровообращения. В большинстве
случаев симптоматика НК исчезает полностью, у ряда больных
они сохраняются и доминируют. Для всех больных характерна
астения.
24.
Классификация МКБ-10. (1999)Острый миокардит-I 40
Хронический миокардит- в рубрики 141.1; 141.0; 141.2; 148.8
(при вирусных, бактериальных, инфекционных, паразитарных и
других болезнях).
Обзор классификаций показал, что сообщество экспертов не может
договориться о создании современной классификации удобной для
повседневного применения.
25.
Патогенез развития миокардитовПовреждающие механизмы :
• Внедрение инфекции в миокард и ее развитие являются пусковым
механизмом развития воспалительного процесса при инфекционнообусловленных миокардитах.
• Для хронизации процесса необходимо наличие внутриклеточной
инфекции, хронических очагов инфекции и измененного иммунитета.
• Факторы, приведшие к повышенной восприимчивости к вирусной
инфекции до конца не ясны, однако в последние годы получены
убедительные доказательства негативного влияния синдрома
мальнутриции, беременности и терапии половыми гормонами.
• Существенно меньшим негативным влиянием обладают следующие
причины: дефицит селена, витамин Е и хроническая интоксикация
парами ртути.
26.
ПатогенезРоль вируса внедрившегося в клетку очевидна - репликация изменение кардиомиоцита, его гибель - запуск аутоиммунной реакции.
Особый интерес представляет изучение роли вирусных частиц
на этапе до внедрения в клетку. Установлено, что в этот период
происходит выработка протеаз 2А, угнетающих синтез протеина и
влияющих на белок дистрофин, который способствует развитию
кардиомиопатии.
Кроме прямого влияния на белковый метаболизм, эти протеазы
инициируют апоптоз, тем самым способствуя развитию кардиомиопатии.
Установлена роль вирусных протеаз в развитии миокардитов повидимому, является основой для нового направления фармакологической
терапии миокардитов - разработки ингибиторов вирусных протеаз.
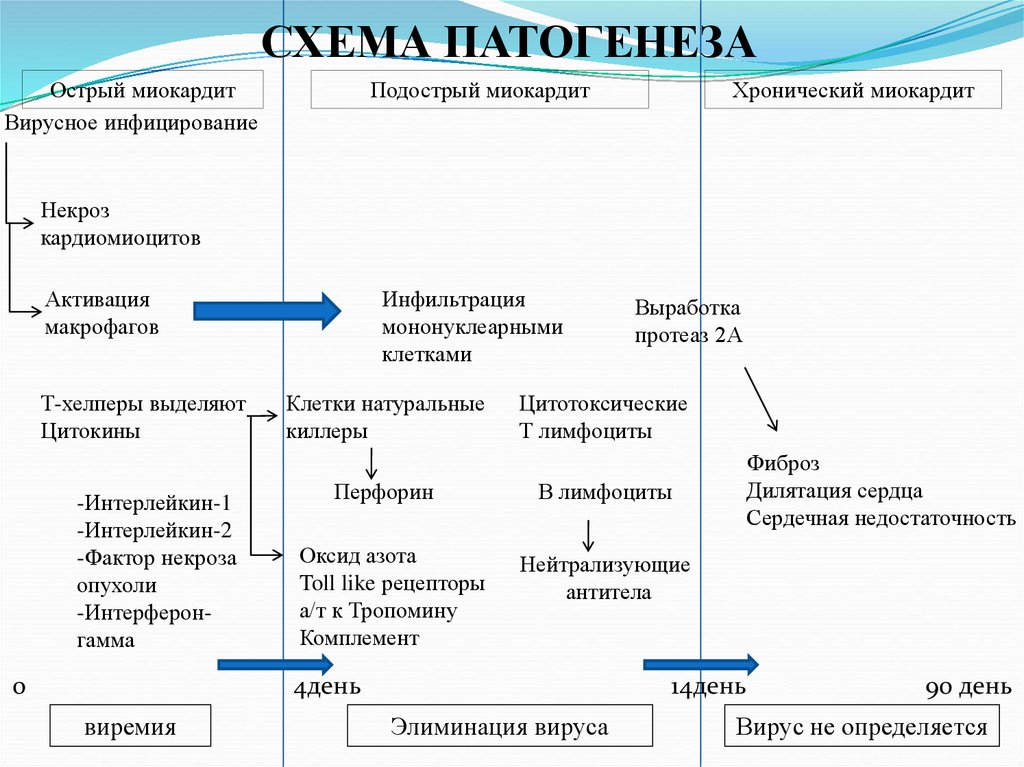
27. СХЕМА ПАТОГЕНЕЗА
Острый миокардитВирусное инфицирование
Подострый миокардит
Хронический миокардит
Некроз
кардиомиоцитов
Активация
макрофагов
Т-хелперы выделяют
Цитокины
-Интерлейкин-1
-Интерлейкин-2
-Фактор некроза
опухоли
-Интерферонгамма
0
Инфильтрация
мононуклеарными
клетками
Клетки натуральные
киллеры
Цитотоксические
Т лимфоциты
Перфорин
В лимфоциты
Оксид азота
Toll like рецепторы
а/т к Тропомину
Комплемент
Нейтрализующие
антитела
4день
виремия
Выработка
протеаз 2А
Фиброз
Дилятация сердца
Сердечная недостаточность
14день
Элиминация вируса
90 день
Вирус не определяется
28.
Классификация по гемодинамическим нарушениям:1) Первый этап (конец первых суток):
Увеличение ударного индекса,
Рост общего периферического сопротивления,
Увеличение фракции выброса (ФВ)
Увеличение сердечного индекса.
Что приводит к диастолической дисфункции в результате вирусной
инвазии и отека миокарда.
2) Второй этап (на 7-е сутки):
Снижение сократительной способности миокарда,
Рост периферического сопротивления
Что приводит к ремоделированию сердца – увеличению полости ЛЖ в
результате повреждающего действия цитокинов , NO, отека миокарда и
воспалительной инфильтрацией.
Клинически проявляется недостаточностью кровообращения.
3) Третий этап- восстановление сократительной способности миокарда
и некоторое снижение диастолической дисфункции что, обусловлено
уменьшением отека миокарда и выраженности воспалительной инфильтрации.
Однако, полного восстановления сократительной способности не происходит
ни в одном случае, что объясняется развитием фиброза.
29.
ПАТОГЕНЕЗГенетическая предрасположенность имеет важное значение
для развития вирусного и/или аутоиммунного миокардита и
его прогрессирования до ДКМП у человека.
Прогрессирование миокардита в ДКМП, по-видимому,
происходит преимущественно у пациентов с гистологически
подтвержденным
персистирующим
(хроническим)
воспалением.
30.
ЗАКЛЮЧЕНИЕТаким образом повреждение миокарда, гибель кардиомиоцитов,
усиление апоптоза, развитие иммунного процесса в миокарде,
сопровождавшегося отеком миокарда, приводящего к резкому
снижению сократительной способности миокарда, развитию
недостаточности кровообращения, развитию нарушений
проводимости и ритма, которые в ряде случаев могут быть
фатальными.
31. Алгоритм каскадной («ступенчатой») диагностики миокардитов
Ступень I• Клинические симптомы: признаки СН, слабость,
лихорадка, утомляемость, одышка при нагрузке, боль в
груди, сердцебиение, пре- и синкопальные состояния,
нарушения ритма и проводимости
Ступень II
• Структурные/функциональные изменения в сердце:
ЭхоКГ (гипокинез, дилатация, региональная
гипертрофия), тропонин, позитивная сцинтиграфия с
In111-антимиозином + отсутствие изменений на КАГ или
перфузионной сцинтиграфии
Ступень III
• Специфические изменения на МРТ (отек и/или раннее
контрастное усиление, позднее контрастное усиление)
ЕАК, 2019
• ЭМБ: иммуногистохимические критерии воспаления,
Ступень IV
вирусный геном
32.
ОСНОВНЫЕ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯМИОКАРДИТА
(по данным кафедры факультетской терапии им. акад. А.И. Нестерова)
Предшествующая инфекция
ОРЗ, «грипп»
Ангина
Пневмония
Гастроэнтерит
Миалгия
Не выявлена
47,3%
14,5%
5,5%
1,8%
1,8%
29,1%
Субъективные симптомы
Боли в области сердца
Общая слабость
Одышка при нагрузке
Сердцебиение
Перебои
Отсутствуют
61,8%
54%
47,3%
47,3%
38%
14,5%
33.
КЛИНИКА• боли в грудной клетке, как правило, длительные, не связанные с физической
нагрузкой, носят разнообразный характер (пациенты описывают их ноющие,
колющие, тупые, редко как жгучие и никогда как сжимающие).
• сердцебиение характерно для миокардита с ранних этапов развития болезни и
описывается пациентами как постоянно присутствующее.
• утомляемость - важный симптом, присутствущий у большинства пациентов,
остро возникший и не исчезающий, несмотря на уменьшение объема нагрузок.
• снижение толерантности к физическим нагрузкам носит индивидуальный
характер, часто становится доминирующей жалобой, т.к. ухудшает качество
жизни.
• миокардитический континуум. Врач должен искать объяснение неспецифичным
симптомам при анализе предшествующих заболеванию событий ("простудные
заболевания", вакцинация, прием нового препарата, токсические воздействия и
т.д.).
Если удается выстроить четкую связь событий от возможного воздействия на
миокард до появления недостаточности кровообращения - то изначально
неспецифические симптомы приобретают характер диагностически значимых.
34.
Объективные признаки поражения миокардаИзменения ЭКГ
Изменение маркеров миокардиоцитолиза
(ЛДГ, ЛДГ1>ЛДГ2, тропоминовый тест)
Повышение уровня интерлейкин-10,
фактор некроза опухоли
100%
Ослабленный 1 тон по данным ЭКГ
41,8%
Тахикардия
Кардиомегалия по
рентгенографическим данным
32,7%
Ритм галопа
10,9%
Шум трения перикарда
7,3%
Застойная сердечная недостаточность
5,4%
61,8%
55%
23,6%
35.
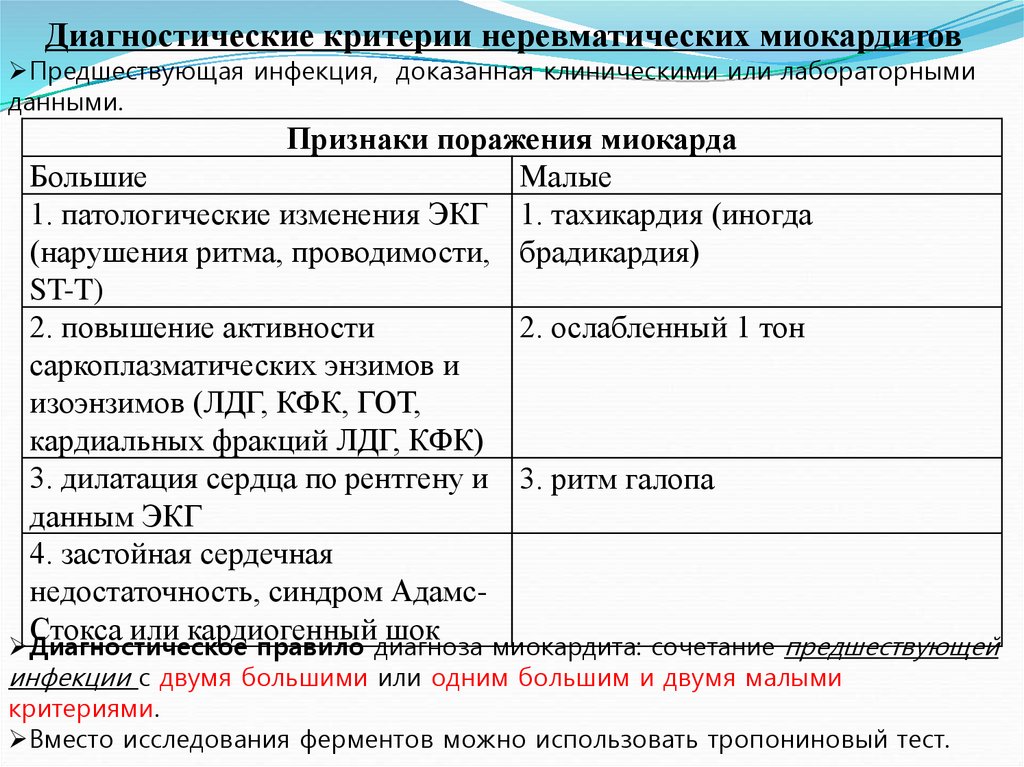
Диагностические критерии неревматических миокардитовПредшествующая инфекция, доказанная клиническими или лабораторными
данными.
Признаки поражения миокарда
Большие
Малые
1. патологические изменения ЭКГ 1. тахикардия (иногда
(нарушения ритма, проводимости, брадикардия)
ST-T)
2. повышение активности
2. ослабленный 1 тон
саркоплазматических энзимов и
изоэнзимов (ЛДГ, КФК, ГОТ,
кардиальных фракций ЛДГ, КФК)
3. дилатация сердца по рентгену и 3. ритм галопа
данным ЭКГ
4. застойная сердечная
недостаточность, синдром АдамсСтокса или кардиогенный шок
Диагностическое правило диагноза миокардита: сочетание предшествующей
инфекции с двумя большими или одним большим и двумя малыми
критериями.
Вместо исследования ферментов можно использовать тропониновый тест.
36.
Клинические проявления у пациентов с миокардитом,подтвержденным биопсией.
1. Острый коронаро-подобный синдром
a. острая боль в грудной клетке
часто возникает в течение 1-4 недель после респираторной или желудочнокишечной инфекции
часто связаны с тяжелыми или рецидивирующими симптомами
отсутствует ангиографическое подтверждение ИБС
a. изменения сегмента ST/T
элевация или депрессия сегмента ST
инверсия зубца Т
a. наличие или отсутствие глобальной или региональной дисфункции ЛЖ и/или
ПЖ по данным Эхо-КГ или КМРТ (кардиоваскулярная магнитно- резонансная
томография)
b. повышение или отсутствие повышения TnT / TnI, что может имитировать острый
инфаркт миокарда; либо тропонины могут длительно высвобождаться в течение
нескольких недель или месяцев.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
37.
Клинические проявления у пациентов с миокардитом,подтвержденным биопсией.
2. Дебют (острое начало) сердечной недостаточности или ухудшение ее течения в
отсутствие ИБС и других известных причин сердечной недостаточности.
a. Острое начало или или прогрессирование сердечной недостаточности
продолжительностью от 2 недель до 3 месяцев:
одышка,
периферические отеки,
дискомфорт в грудной клетке,
усталость.
a. Нарушение систолической функции ЛЖ и/или ПЖ с увеличением или или без
увеличения толщины стенки желудочков, с дилатацией ЛЖ и/ или ПЖ или
без нее по данным Эхо-КГ или кадиоваскулярной МРТ.
b. Возможное возникновение симптомов после респираторной или желудочнокишечной инфекции, либо в послеродовой период.
c. Неспецифические ЭКГ-признаки, блокада ножек пучка Гиса, AV-блокады
и/или желудочковые аритмии.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
38.
Клинические проявления у пациентов с миокардитом,подтвержденным биопсией.
3. Хроническая сердечная недостаточность при отсутствии ИБС и известных
причин сердечной недостаточности
a. симптомы сердечной недостаточности (с рецидивирующими обострениями)
продолжительностью более 3 месяцев,
b. усталость, сердцебиение, одышка, атипичная боль в грудной клетке, аритмия у
амбулаторных пациентов,
c. нарушение систолической функции ЛЖ и/или ПЖ по данным эхокардиографии
или кардиоваскулярной МРТ, позволяющее предположить ДКМП или
неишемическую кардиомиопатию,
d. неспецифические ЭКГ-признаки, преходящая блокада ножек пучка Гиса и/или
желудочковая аритмия и/или AV-блокада.
4. Угрожающие жизни состояния, при отсутствии ИБС и других известных причин
сердечной недостаточности, включающие:
a. жизнеугрожающие аритмии и предотвращенная внезапная смерть
b. кардиогенный шок
c. тяжелые нарушения функции ЛЖ.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
39.
Дополнительные признаки, поддерживающие клиническоеподозрение на миокардит (продромальный период):
• лихорадка ≥ 38,8 0C на момент осмотра или в течение предыдущих
30 дней с наличием или без признаков респираторной (озноб, головная
боль, боли в мышцах, общее недомогание) или желудочно-кишечной
(снижение аппетита, тошнота, рвота, понос) инфекции;
предшествующий клинически подозреваемый или определенной
миокардит;
индивидуальный и/или семейный анамнез с указанием на
аллергическую астму, другие типы аллергических реакций, экстракардиальные аутоиммунные заболевания, воздействие токсических
агентов;
семейный анамнез по ДКМП, миокардиту (в соответствии с
представленными критериями).
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
40.
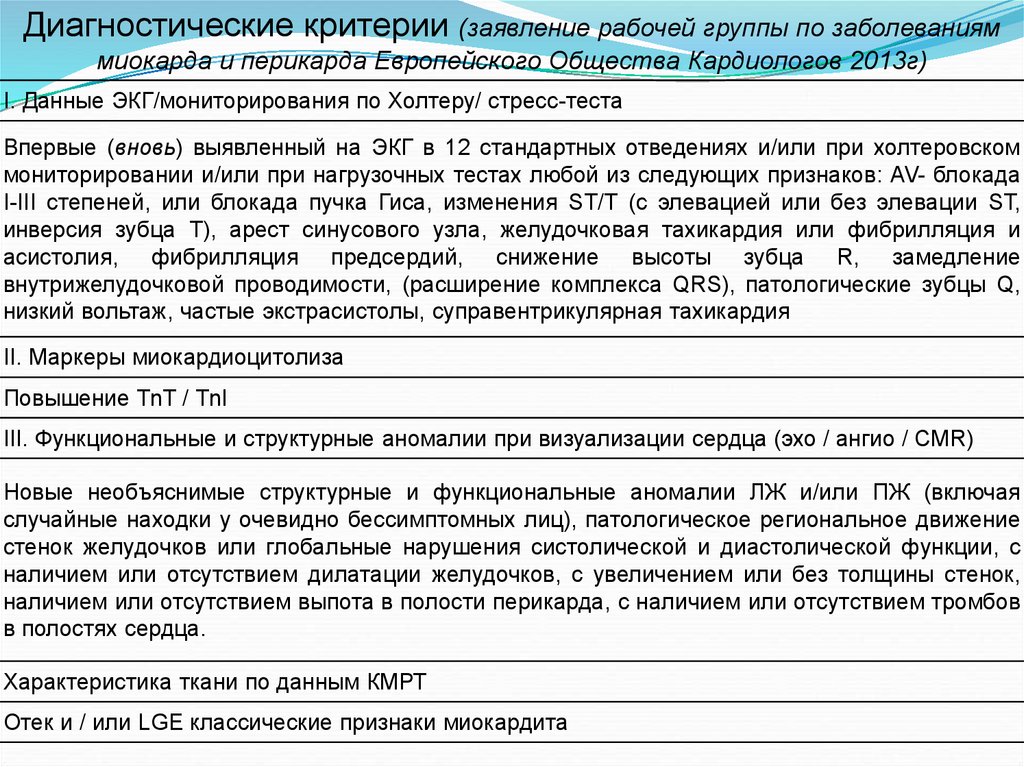
Диагностические критерии (заявление рабочей группы по заболеванияммиокарда и перикарда Европейского Общества Кардиологов 2013г)
I. Данные ЭКГ/мониторирования по Холтеру/ стресс-теста
Впервые (вновь) выявленный на ЭКГ в 12 стандартных отведениях и/или при холтеровском
мониторировании и/или при нагрузочных тестах любой из следующих признаков: AV- блокада
I-III степеней, или блокада пучка Гиса, изменения ST/Т (с элевацией или без элевации ST,
инверсия зубца Т), арест синусового узла, желудочковая тахикардия или фибрилляция и
асистолия, фибрилляция предсердий, снижение высоты зубца R, замедление
внутрижелудочковой проводимости, (расширение комплекса QRS), патологические зубцы Q,
низкий вольтаж, частые экстрасистолы, суправентрикулярная тахикардия
II. Маркеры миокардиоцитолиза
Повышение TnT / TnI
III. Функциональные и структурные аномалии при визуализации сердца (эхо / ангио / CMR)
Новые необъяснимые структурные и функциональные аномалии ЛЖ и/или ПЖ (включая
случайные находки у очевидно бессимптомных лиц), патологическое региональное движение
стенок желудочков или глобальные нарушения систолической и диастолической функции, с
наличием или отсутствием дилатации желудочков, с увеличением или без толщины стенок,
наличием или отсутствием выпота в полости перикарда, с наличием или отсутствием тромбов
в полостях сердца.
Характеристика ткани по данным КМРТ
Отек и / или LGE классические признаки миокардита
41.
Диагностические критерии клиническиподозреваемого миокардита.
Клинические признаки
Острая боль в грудной клетке, перикардитическая или псевдоишемическая.
Появление (от нескольких дней до 3 месяцев) или нарастание симптомов: одышка
в покое или при нагрузке, и/или усталость, с наличием или без признаков
левожелудочковой и/или правожелудочковой сердечной недостаточности.
Подострое / хроническое (>3 месяцев) течение или ухудшение состояния: одышка
в покое или при нагрузке, и/или усталость, с наличием или без признаков
левожелудочковой и/или правожелудочковой сердечной недостаточности.
Сердцебиение и/или необъяснимые симптомы аритмии и/или обморок, и/ или
предотвращенная (абортивная) внезапная сердечная смерть
Необъяснимый кардиогенный шок
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2013
42.
ДИАГНОСТИКАМорфологические критерии очагового миокардита
- 100 и более воспалительных клеток в поле зрения
- 50 клеток, в двух или более участках их разных отделов миокарда
N- единичные скопления- около 40 лимфоцитов
Морфологические критерии диффузного миокардита
Некроз и цитолиз миоцитов
Образование многочисленных мембрановезикулярных комплексов
Маргинация ядерного хроматина
Изменения эндоплазматического ретикулума
Потеря общей архитектоники клеток
Пролиферация цитомембранозных компонентов
43.
ДИАГНОСТИКАЭхокардиография
-исключение невоспалительных заболеваний сердца, таких как заболевания
клапанов,
-осуществление мониторирования изменений размеров камер сердца, толщины
стенок, функции желудочков и появление выпота в полости перикарда.
При миокардите могут наблюдаться:
• глобальная дисфункция желудочков;
• регионарные нарушения движения стенок желудочков;
• диастолическая дисфункция при сохранении фракции выброса.
Рентгенография
Нет специфических изменений однако, имеется информация о конфигурации
сердца, кардиоторакальном индексе.
44.
ДИАГНОСТИКАБиомаркеры
Неспецифические показатели:
Воспалительные маркеры:
СОЭ, лейкоциты и C- реактивный белок.
Невоспалительные маркеры.
1)Тропонин и МНУП (мозговой натриуритический пептид), циркулирующие цитокины
(связанные с внеклеточной деградацией матрикса), сывороточные белки: пентраксин-3,
галектин-3, и ростовой фактор дифференцировки - 15, КФК, ЛДГ.
2)Вирусные антитела.
- Позитивные вирусные серологические реакции не указывают на
инфекционное поражение миокарда, а, являются показателями взаимодействия иммунной
системы с инфекционным агентом.
- Поликлональная стимуляция синтеза антител (IgM и IgG), может привести к
постановке некорректного диагноза. Так как распространенность циркулирующих антител
класса IgG к кардиотропным вирусам в общей популяции высока и при отсутствии
вирусных заболеваний сердца, в связи с чем необходимо определение титров вирусных Ат
вдинамике.
3) Кардиальные аутоантитела (ААт) в сыворотке крови (AABS).
45.
Диагностика миокардитаВ начале 80-х годов, в рутинную повседневную практику была внедрена
эндомиокардиальная биопсия. В 1986 г. в городе Далласе были приняты
морфологические критерии диагностики миокардитов, на основании которых
различают активный и пограничный миокардит.
Активный миокардит характеризуется воспалительной клеточной
инфильтрацией и признаками некроза или повреждения миоцитов не
характерными для ишемических повреждения.
Пограничный миокардит - имеются менее выраженные признаки
воспалительной клеточной инфильтрации и отсутствует повреждение
миоцитов.
Значимым фактором, ограничивающим ценность этой классификации
является сложность выполнения прицельной биопсии (количество биоптатов
должно быть >17).
46.
МОРФОЛОГИЧЕСКИЕ КРИТЕРИИ МИОКАРДИТОВ(Даллаские критерии. 1986г.)
Диагноз миокардита может быть поставлен при сочетании
• Некроза или дегенерации миоцитов;
•Воспалительных инфильтратов, прилегающих к некротизированным или
дегенеративно-измененным миоцитам.
При повторных биопсиях миокарда различают :
персистирующий миокардит,
рассасывающийся миокардит,
залеченный миокардит.
47.
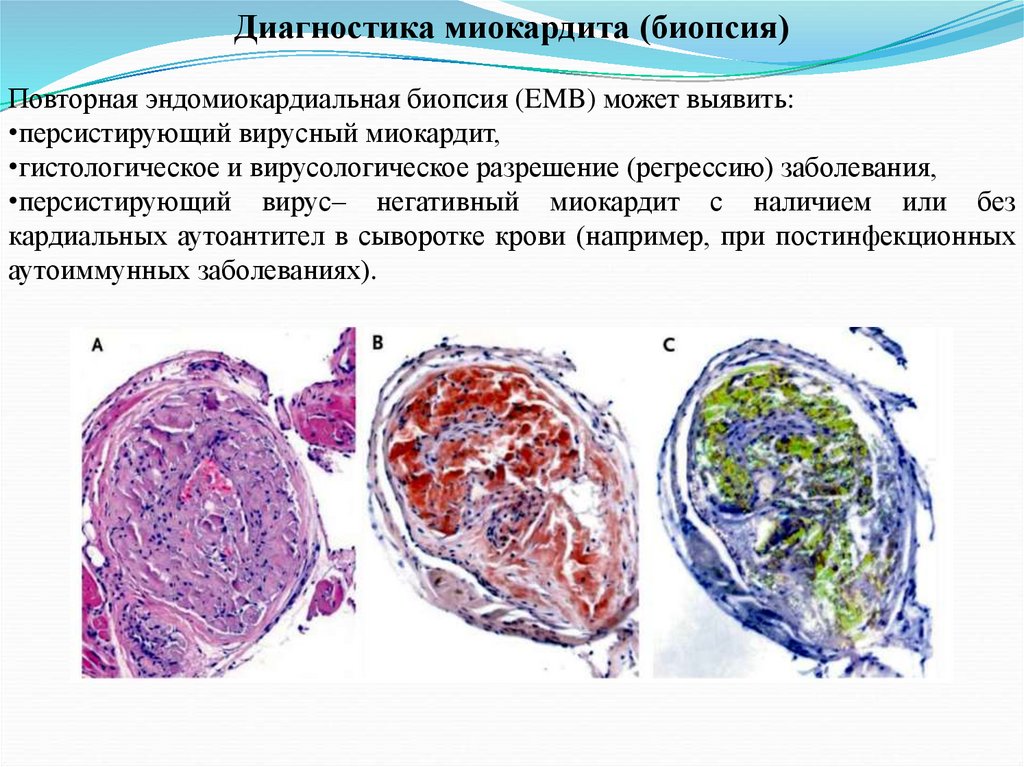
Диагностика миокардита (биопсия)Повторная эндомиокардиальная биопсия (EMB) может выявить:
•персистирующий вирусный миокардит,
•гистологическое и вирусологическое разрешение (регрессию) заболевания,
•персистирующий вирус– негативный миокардит с наличием или без
кардиальных аутоантител в сыворотке крови (например, при постинфекционных
аутоиммунных заболеваниях).
48.
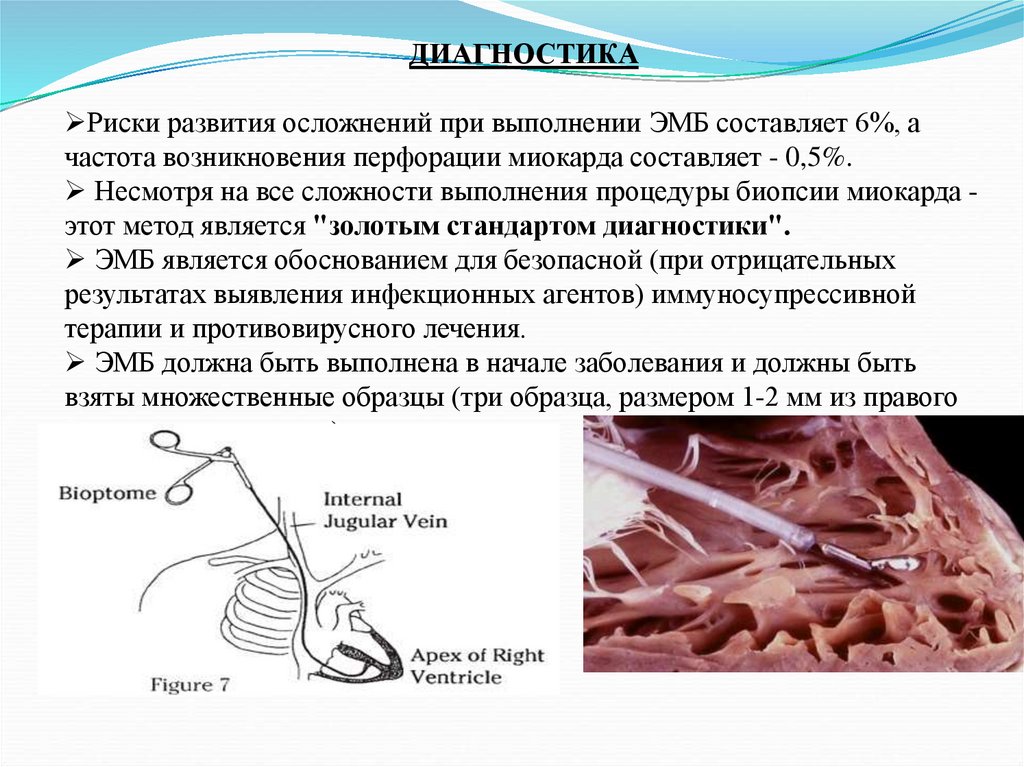
ДИАГНОСТИКАРиски развития осложнений при выполнении ЭМБ составляет 6%, а
частота возникновения перфорации миокарда составляет - 0,5%.
Несмотря на все сложности выполнения процедуры биопсии миокарда этот метод является "золотым стандартом диагностики".
ЭМБ является обоснованием для безопасной (при отрицательных
результатах выявления инфекционных агентов) иммуносупрессивной
терапии и противовирусного лечения.
ЭМБ должна быть выполнена в начале заболевания и должны быть
взяты множественные образцы (три образца, размером 1-2 мм из правого
или левого желудочка).
49.
ЭНДОМИОКАРДИАЛЬНАЯ БИОПСИЯЭМБ базируется на Далласских гистопатологических
критериях и не включают иммуногистохимические
исследования анализ генома вирусов. Это установленные
инструменты, которые должны быть использованы для
постановки этиологического диагноза.
Для оптимизации диагностической точности и уменьшения
ошибки при выборе образцов при очаговых миокардитах,
ЭМБ должна быть выполнена в начале заболевания и должны
быть взяты множественные образцы (три образца, размером
1-2 мм из правого или левого желудочка).
50.
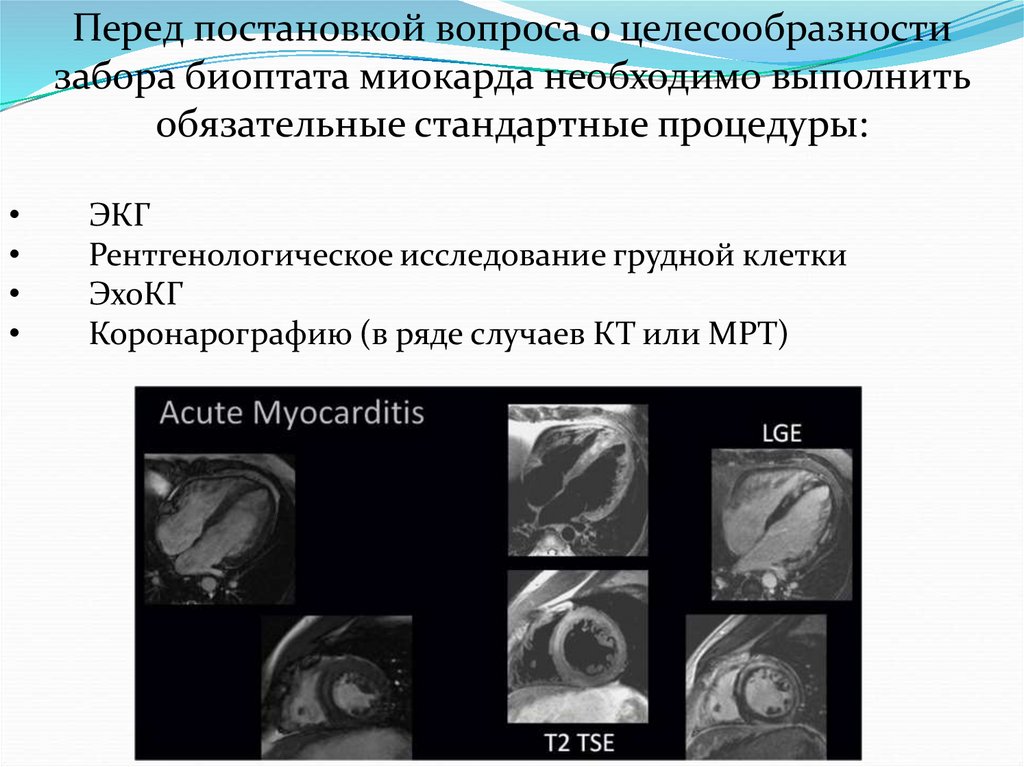
Перед постановкой вопроса о целесообразностизабора биоптата миокарда необходимо выполнить
обязательные стандартные процедуры:
ЭКГ
Рентгенологическое исследование грудной клетки
ЭхоКГ
Коронарографию (в ряде случаев КТ или МРТ)
51.
До 2007 года биопсия миокарда проводилась порекомендациям Американской коллегии
кардиологов.
При быстро прогрессирующей кардиомиопатии
Рефрактерной к стандартному лечения
При кардиомиопатиях с нарушением ритма и проводимости,
Снижение ФВ ЛЖ,
Развитие СН на фоне развития кожной сыпи
Повышение температуры и (или) выраженной эозинофиллии в
периферической крови
7) Развитие симптомов СН у лиц страдающих системной красной
волчанкой, склеродермией, узелковым периартериитом, саркоидозом,
амилоидозом и гемохроматозом;
1)
2)
3)
4)
5)
6)
52.
ИММУНОЛОГИЧЕСКИЙ МЕТОДДля идентификации и характеристики
воспалительного инфильтрата используется
иммуногистохимически й метод определения
моноклональных и поликлональных антител:
анти-CD3 - Т-лимфоциты;
анти- CD68 - макрофаги
анти HLA-DR).
53.
Молекулярная диагностикаПЦР является наиболее важные в диагностике миокардита при вирусных
инфекциях: энтеровирус, аденовирус, вирус гриппа, вирус герпеса человека-6
(HHV -6), вирус Эпштейна-Барр, цитомегаловирус, вирус гепатита С и
парвовирус 19.
54.
МЕТОДЫ ВИЗУАЛИЗАЦИИВозможности новых методов визуализации, таких как
тканевая допплерография в режиме скорости
деформации (в режиме strain-rate), в диагностике
миокардита еще предстоит определить.
55.
МЕТОДЫ ВИЗУАЛИЗАЦИИВ связи с ограничением доступности и риском
радиационного облучения, ядерные методы не являются
рутинными для диагностики миокардита, в том числе, и для
возможного исключения саркоидоза.
Сцинтиграфия с таллием-67 более чувствительны и могут
быть использованы в острой фазе поражения сердца и для
контроля прогрессирования заболевания .
56.
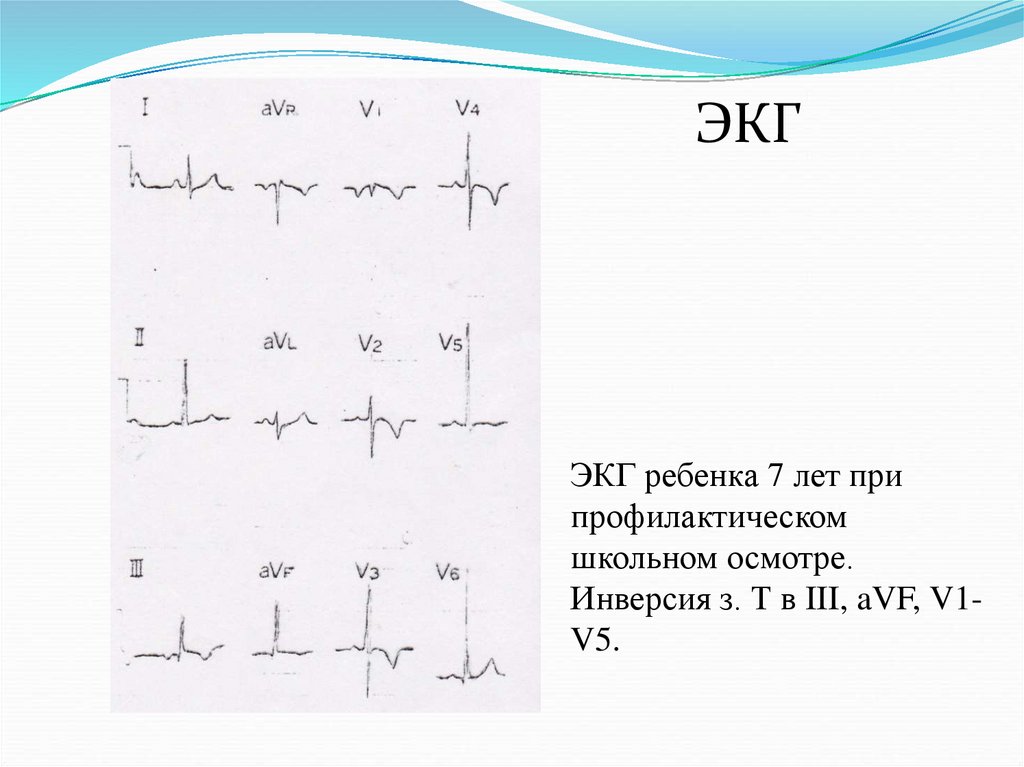
ЭКГЭКГ ребенка 7 лет при
профилактическом
школьном осмотре.
Инверсия з. Т в III, aVF, V1V5.
57.
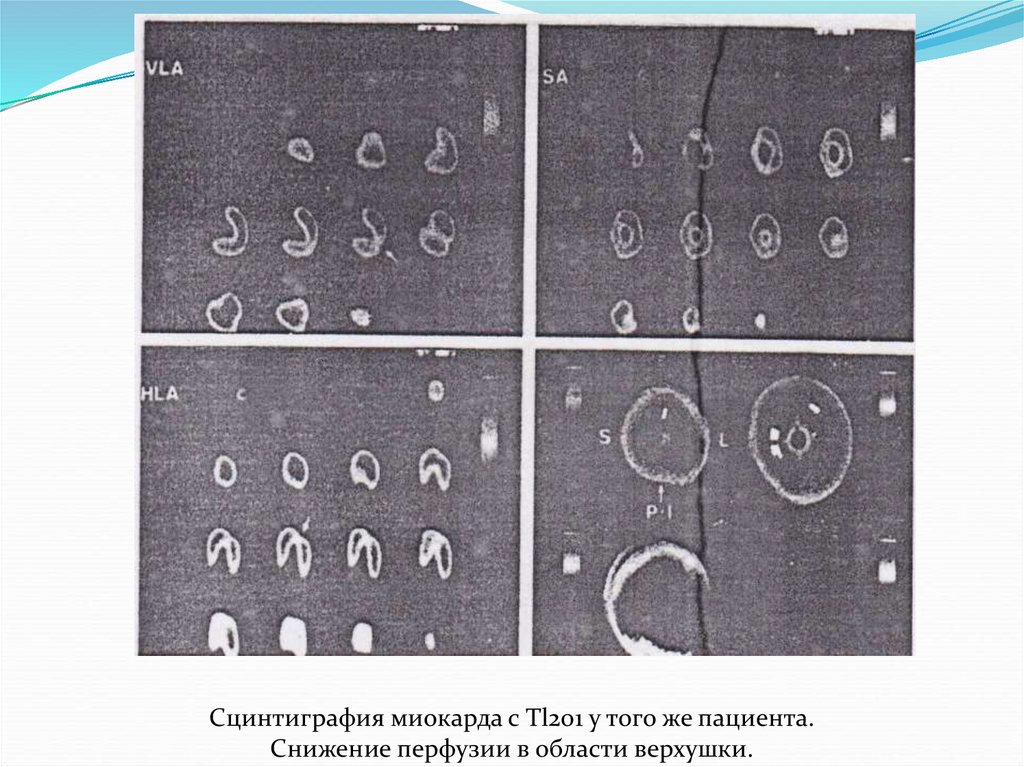
Сцинтиграфия миокарда с Tl201 у того же пациента.Снижение перфузии в области верхушки.
58.
ЛечениеБольших многоцентровых рандомизированных контролируемых
исследований, изучающих различные варианты патогенеза в
настоящее время нет.
Рекомендации основаны на соглашении целевой группы экспертов.
Основные принципы лечения миокардита - оптимальное ведение
аритмии и сердечной недостаточности, при наличии обоснованной
этиотропной терапии.
59.
Пациенты со стабильной гемодинамикой.Тестирование с физической нагрузкой
противопоказано в острой стадии, так как это
может спровоцировать аритмии.
60.
Физическая активность должна быть ограничена в острой фаземиокардита до тех пор, пока заболевание полностью не
разрешится.
61.
РЕКОМЕНДАЦИИСпортсмены должны быть временно исключены из
соревнований и любительских состязаний, других видов
спортивной активности, независимо от возраста, пола, тяжести
симптомов и терапевтического режима.
После разрешение клинических симптомов (по крайней мере
через 6 месяцев от начала заболевания), необходимо проведение
повторного клинического обследования для решения вопроса о
возобновлении профессиональной спортивной деятельности.
В дальнейшем необходимо проведение предстартовых
скрининговых осмотров каждые 6 месяцев.
Для неспортсменов физическая активность не определена. На
основании мнения экспертов Целевой Группы представляется
разумным дать аналогичные рекомендации.
62.
Пациенты с гемодинамически стабильнойсердечной недостаточностью должны получать:
диуретики, ингибиторы АПФ, либо блокаторы
рецепторов ангиотензина, и бета- адреноблокаторы.
Пациенты с персистирующими симптомами
сердечной недостаточности, которые сохраняются
несмотря на оптимальную терапию, необходимо
дополнительное назначение антагонистов
альдостерона.
Порядок прекращения терапии сердечной
недостаточности после восстановления функции
желудочков не определен.
63.
Клинические данные для назначения НПВП примиокардите не являются окончательными,
необходимо проведение контролируемых
испытаний.
64.
Показания к имплантаци кардиовертера-дефибрилляторы(ИКД) являются спорными, так как миокардит может
завершиться полным выздоровлением.
65.
ЛЕЧЕНИЕДо настоящего времени не существует утвержденной
противовирусной терапии для лечения энтеровирусных
инфекций.
Вакцины могут быть одним из вариантов в будущем. Лечение
ацикловиром, ганцикловиром, валацикловиром может быть
рекомендовано пациентам с герпес-вирусной инфекцией, хотя
их эффективность не доказана при миокардитах.
Предварительные данные о лечении интерфероном-β позволяют
предположить, что он элиминирует геном энтеровирусов и
аденовирусов у пациентов с дисфункцией левого желудочка,
что ассоциируется с улучшением функционального класса по
NYHA, и, в отношении энтеровирусных инфекций, с
улучшением 10-летнего прогноза.
В результате чего, рекомендовано привлечение специалистов по
инфекционным заболеваниям для принятия решения о
применении специфической противовирусной терапии.
66.
ЛЕЧЕНИЕВысокие дозы внутривенного
иммуноглобулина (ВВИГ) модулируют
иммунный и воспалительный ответ с помощью
различных механизмов и используются в
лечении ряда системных аутоиммунных
заболеваний и не имеет побочных эффектов и
может быть использован при миокардите,
рефрактерном к обычной терапии сердечной
недостаточности как вирусной, так и
аутоиммунной форм, особенно при
опосредованном аутоантителами миокардите.
Однако рабочая группа не дает рекомендации по
использованию ВВИГ.
67.
ЛЕЧЕНИЕИммуносорбция (IA)
Так как, для некоторых а/т была определена
патогенетическая роль в развитии
миокардита,иммуносорбция (IA) могла быть предложена
как вариант лечения, но в виду отсутствия
рандомизированных исследований рекомендовать данный
метод лечения не представляется возможным.
68.
ЛЕЧЕНИЕИммуносупрессивная терапия
Имеются данные одноцентрового контролируемого
исследования о благоприятном эффекте от сочетанной
терапии стероидами и азатиоприном при вирус–
негативных миокардитах. Эти данные необходимо
подтвердить в многоцентровых исследованиях.
69.
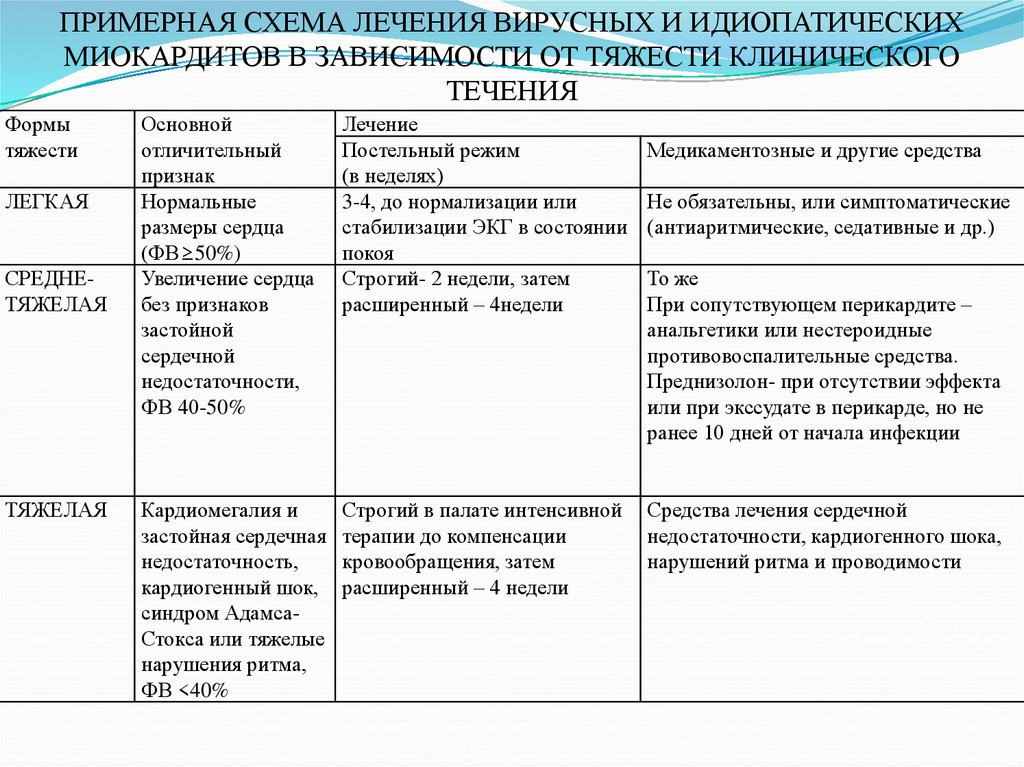
ПРИМЕРНАЯ СХЕМА ЛЕЧЕНИЯ ВИРУСНЫХ И ИДИОПАТИЧЕСКИХМИОКАРДИТОВ В ЗАВИСИМОСТИ ОТ ТЯЖЕСТИ КЛИНИЧЕСКОГО
ТЕЧЕНИЯ
Формы
тяжести
ЛЕГКАЯ
СРЕДНЕТЯЖЕЛАЯ
ТЯЖЕЛАЯ
Основной
отличительный
признак
Нормальные
размеры сердца
(ФВ≥50%)
Увеличение сердца
без признаков
застойной
сердечной
недостаточности,
ФВ 40-50%
Лечение
Постельный режим
(в неделях)
3-4, до нормализации или
стабилизации ЭКГ в состоянии
покоя
Строгий- 2 недели, затем
расширенный – 4недели
Кардиомегалия и
застойная сердечная
недостаточность,
кардиогенный шок,
синдром АдамсаСтокса или тяжелые
нарушения ритма,
ФВ <40%
Строгий в палате интенсивной
терапии до компенсации
кровообращения, затем
расширенный – 4 недели
Медикаментозные и другие средства
Не обязательны, или симптоматические
(антиаритмические, седативные и др.)
То же
При сопутствующем перикардите –
анальгетики или нестероидные
противовоспалительные средства.
Преднизолон- при отсутствии эффекта
или при экссудате в перикарде, но не
ранее 10 дней от начала инфекции
Средства лечения сердечной
недостаточности, кардиогенного шока,
нарушений ритма и проводимости
70. Некоторые новые направления, изучаемые в РКИ по лечению миокардитов
ПрепаратыЦелевая группа
Доказательств
а терапии
Ингибиторы ИЛ-1β
Анакинра
ОСН, идиопатический рецидивирующий
перикардит, фульминантный миокардит
+++
Канакинумаб
Пациенты с перенесенным ИМ и
уровнем СРБ более 2 мг/л
+++
Ингибиторы HMGB1
Случаи острого миокардита и тропонин I- ++
индуцированные случаи
экспериментального миокардита
Трансплантация
мезенхимальных
стволовых клеток
Экспериментальные модели CVB3+++
ассоциированного миокардита,
хроническая КМП Чагаса, неишемическая
ДКМП пациентов
Tschöpe C. et al.Circ Res. 2019 May 24;124(11):1568-1583. doi: 10.1161/CIRCRESAHA.118.313578.
71.
Исход заболеванияИсход и прогноз миокардита зависит от этиологии, клинической картины
и стадии заболевания.
ФВ ЛЖ ниже 40%, синкопальное состояние, блокада любой ножки п.
Гиса; уровень среднего давления в ЛА (повышение на 5 мм рт ст)повышает риск смерти на 23%.
Острый миокардит разрешается приблизительно в:
- 50% случаев в первые 2-4 недели,
- 25% случаев развивается персистирующая сердечная дисфункция;
- 12-25% случаев может развиться внезапное (острое) ухудшение
состояния, в том числе со смертельным исходом,
При отсутствии разрешения воспаления, заболевание может продолжаться
бессимптомно и привести к формированию ДКМП.
Летальный исход в результате фибрилляция желудочков и кардиогенного
шока.
72.
Исход заболеванияПри дебюте миокардита с проявлениями недостаточности кровообращения в
типичных случаях выявляется умеренное снижение ФВ, не оказывающие
существенного влияния на последующую жизнь пациента, т.к. симптомы
недостаточности кровообращения исчезают через 2-3 месяца.
При дебюте миокарда с выраженным ухудшением гемодинамики, когда ФВ
снижается за короткий временной интервал ниже 30%- лишь у половины
больных в последующие недели отмечается выраженная дисфункция ЛЖ, и
только у 25% из них процент будет тяжелым.
Т.о. у ¾ больных происходит восстановление функции ЛЖ.
С другой стороны по данным исследования Myocarditis Treatment Trial в случаях
подтверждения активного миокардита в биоптатах выживаемость через 4.3 года
составила 44%.
Существенно лучший прогноз наблюдается при пограничном миокардите.
73.
РекомендацииСтандартная ЭКГ в 12 отведениях должна быть проведена
всем пациентам с клиническим подозрением на миокардит.
Всем пациентам с клиническим подозрением на миокардит
должна быть проведена стандартная трансторакальная
эхокардиограмма.
Трансторакальную эхокардиографию следует повторить при
любом ухудшении гемодинамики.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
74.
РекомендацииЯдерная визуализация не рекомендуется для повседневной
диагностики миокардита. Возможно использование метода для
исключения предполагаемого саркоидоза сердца.
Целесообразно в первую очередь выполнять КМРТ
клинически стабильным пациентам, до проведения ЭМБ. КМРТ не
должна проводиться при наличии жизнеугрожающих симптомов,
когда показана срочная ЭМБ.
Всем пациентам с клиническим подозрением на миокардит
оправдано проведение селективной коронарной ангиографии и
ЭМБ.
European Society of Cardiology Working Group on Myocardial and
Pericardial Diseases, 2018
75.
РекомендацииСердечно-сосудистая МРТ может применяться у
клинически стабильных пациентов перед проведением
ЭМБ. Сердечно-сосудистый магнитный резонанс не
заменяет ЭМБ в диагностике миокардита и не должен
задерживать проведение ЭМБ в опасных для жизни
ситуациях.
European Society of Cardiology Working Group on Myocardial and
Pericardial Diseases, 2018
76.
РекомендацииАнтитела класса IgG (кардиальные и болезнь-специфичные для
миокардита/ДКМП), могут быть использованы в качестве
аутоиммунных биомаркеров для выявления родственного риска,
а также тех пациентов, которым в отсутствие активной
инфекции миокарда, может быть показана иммуносупрессивная
и/или иммуномодулирующая терапия.
European Society of Cardiology Working Group on Myocardial
and Pericardial Diseases, 2018
77.
РекомендацииОбразцы ткани, полученные при ЭМБ, должны быть проанализированы
с использованием гистологических, иммуногистохимических методов, а также с
проведением вирусных ПЦР (ткани сердца и пробы крови).
По крайней мере три образца, размером 1-2 мм каждый (из правого или
левого желудочка), должны быть немедленно зафиксированы в 10% растворе
формалина при комнатной температуре для световой микроскопии;
дополнительные образцы необходимо заморозить в жидком азоте и хранить при
температуре - 800C или хранить в пробирках для РНК при комнатной температуре
для проведения вирусной ПЦР.
При необходимости возможно повторное проведение
эндомиокардиальной биопсии с целью мониторирования ответа на этиотропную
терапию, либо в случае подозрения на ошибку в заборе материала у пациентов с
необъяснимым прогрессированием сердечной недостаточности.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
78.
РекомендацииНаличие бивентрикулярной дисфункции, согласно
сообщениям, является основным предиктором смерти,
либо трансплантации.
Ведение дисфункции желудочков должно
соответствовать рекомендациям ESC по сердечной
недостаточности.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
79.
Рекомендацииo
Пациенты с жизнеугрожающими состояниями должны быть
направлены в специализированные отделения с возможностью
мониторирования гемодинамики, катетеризации сердца, и
специалистами в области ЭМБ.
o
Трансплантация сердца должна быть отложена в острой
фазе заболевания, так как возможно выздоровление. Однако,
трансплантация
сердца
может
рассматриваться
для
гемодинамически нестабильных пациентов с миокардитом,
включая те случаи гигантоклеточного миокардита, при которых
оптимальная фармакологическая поддержка и использование
механических
вспомогательных
устройств
не
могут
стабилизировать состояние пациента.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
80.
РекомендацииИмплантацию кардиовертера –дефибрилятора следует
отложить до разрешения острого эпизода
Ведение аритмий вне острой фазы должно
осуществляться в соответствии с действующими
рекомендациями ESC по аритмиям и имплантации
устройств.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
81.
РекомендацииИммуносупрессивную терапию следует начинать только после исключения с помощью
ПЦР активной инфекции в эндомиокардиальных биоптатах.
На основании опыта лечения некардиальных аутоиммунных заболеваний, Целевая
Группа рекомендует рассматривать иммуносупрессивную терапию в лечении
доказанных аутоиммунных (например, инфекционно-негативных) форм миокардита,
при отсутствии противопоказаний к иммуносупрессии, в том числе для лечения
гиганто-клеточного миокардита, саркоидоза сердца и миокардита, ассоциированного с
известными экстракардиальными аутоиммунными заболеваниями.
Стероидная терапия показана при саркоидозе сердца при наличии дисфункции
желудочков и/или аритмии, а также при некоторых формах инфекционно-негативного
эозинофильного или токсического миокардита с симптомами сердечной
недостаточности и/или аритмии.
Иммуносупрессивная терапия может рассматриваться индивидуально у пациентов с
инфекционно-негативным лимфоцитарным миокардитом, рефрактерным к стандартной
терапии, при отсутствии противопоказаний к иммуносупрессии.
Динамическая (последующая) ЭМБ может потребоваться для
интенсивности и продолжительности иммуносупрессивной терапии.
определения
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
82.
РекомендацииВсе пациенты с миокардитом должны
наблюдением с оценкой клинических
эхокардиографии.
находиться под
анализов, ЭКГ,
Рекомендуется длительное диспансерное
пациентами, перенесшими миокардит.
наблюдение
за
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
83.
РекомендацииНеинвазивный метод- ЯМР (Ядерный магнитный
резонанс): постановка диагноза миокардита и контроль
прогрессирования заболевания.
Инвазивный метод- эндомиокардиальная биопсия (ЭМБ):
золотый стандарт для диагностики достоверного
миокардита.
Медицинские центры, которые не могут безопасно
выполнять EMB или не имеют доступа к современным
аппаратам для кардиоваскулярной МРТ, должны направлять
пациентов с клиническим подозрением на миокардит в
специализированные медицинские учреждения.
European Society of Cardiology Working Group on Myocardial and Pericardial Diseases, 2018
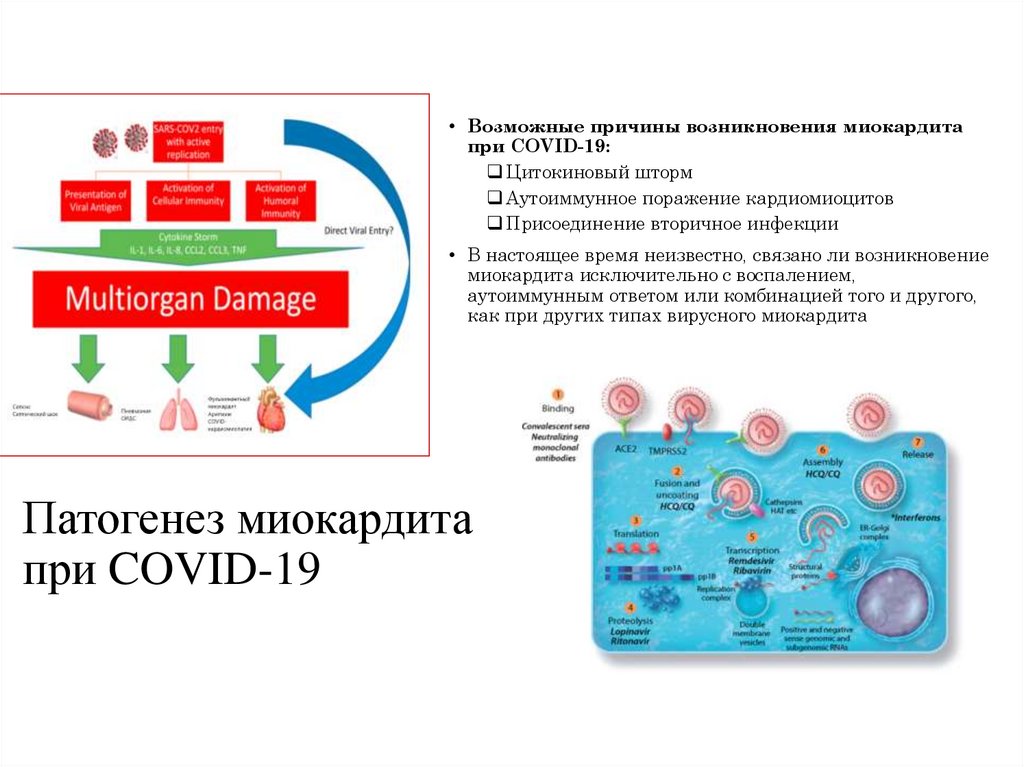
84. Патогенез миокардита при COVID-19
• Возможные причины возникновения миокардитапри COVID-19:
Цитокиновый шторм
Аутоиммунное поражение кардиомиоцитов
Присоединение вторичное инфекции
• В настоящее время неизвестно, связано ли возникновение
миокардита исключительно с воспалением,
аутоиммунным ответом или комбинацией того и другого,
как при других типах вирусного миокардита
Патогенез миокардита
при COVID-19
85. Миокардит и перикардит при COVID-19 (диагностика)
• ЭхоКГ по месту оказания помощи, при необходимости полный протоколтрансторакальной ЭхоКГ.
• Биомаркеры: тропонин, МВ-КФК, NT-proBNP.
• В настоящее время не определена роль эндомиокардиальной биопсии;
• Выполнение МРТ сердца следует обсуждать в каждом конкретном
случае кардиологической командой экспертов.
Тактика
• коррекция СН и противовирусная терапия.
• противовоспалительные препараты - колхицин и ибупрофен (?)
• механическая поддержка кровообращения – при низком сердечном
выбросе
• ЭКМО – временная кардиореспираторная поддержка
85
86. Миокардит и перикардит при COVID-19
• Среди 150 пациентов с инфекцией COVID-19 зарегистрировано вструктуре 68 летальных исходов, миокардит с развитием острой СН
диагностирован в 7% случаев.
• В 33% случаев сочетанное повреждение миокарда способствовало
ухудшению течения заболевания, приводя к развитию фатальных
событий.
• Миокардит и перикардит являются потенциальными проявлениями
COVID-19 и возможной причиной острого кардиального повреждения.
• Описаны случаи молниеносного (фульминантного) миокардита в
условиях высокой вирусной нагрузки с образованием мононуклеарных
инфильтратов по данным аутопсийного исследования.
• Однако в настоящее время нет данных о подтверждённых перикардите
или миокардите, ассоциированных с инфекцией COVID-19, по
результатам биопсии или МРТ сердца.
86



































































 Медицина
Медицина