Похожие презентации:
Инфекционный мононуклеоз
1. Инфекционный мононуклеоз
Доцент инфекционных болезней с курсом ДПОМорозова Ольга Петровна.
2.
Актуальным для клинической практики является изучениеинфекционного мононуклеоза (ИМ) как одного из наиболее
распространенных заболеваний, возникающих вследствие
заражения вирусами семейства Herpesviridae.
Среди последних ведущее место в развитии данной патологии
занимает вирус Эпштейна – Барр, при этом его доля в
структуре респираторных инфекционных заболеваний
неуклонно растет.
Несмотря на то, что в схемы лечения ИМ включены
противовирусные и иммуномодулирующие препараты, в
дальнейшем возможно развитие хронической формы
заболевания и/или вторичного иммунодефицита.
Как и все герпес-вирусы, вирус Эпштейна – Барр (ВЭБ)
оказывает выраженное иммуносупрессорное действие,
вызывает нарушение иммунного ответа по клеточному и
гуморальному типам, цитокинового статуса, факторов
врожденной резистентности.
3.
«Инфекционный мононуклеоз»(mononucleosis infectiosa, болезнь Филатова, ангина
моноцитарная, лимфобластоз доброкачественный)
(В27 по МКБ-10)
это острое вирусное заболевание, которое характеризуется
лихорадкой, поражением носо- ротоглотки, лимфатических
узлов, печени, селезенки и своеобразными изменениями
состава крови.
4.
Инфицированностьвирусом Эпштейна-Барр составляет
около 90% населения в возрасте старше 40 лет.
50% населения переносит инфекционный мононуклеоз в
детском и подростковом возрасте.
К концу первого года жизни антитела находят только у 17%
детей.
Со второго
года жизни процент позитивных по ВЭБинфекции постепенно, а после 3 лет резко возрастает.
У лиц старше 30-40 лет заболевание встречается не более
чем в 1% случаев.
В
60%-80%
случаев
первичная
ВЭБ-инфекция
характеризуется
асимптомной
сероконверсией
инфицирования.
5.
Уостальных 20%-30% инфицированных лиц может
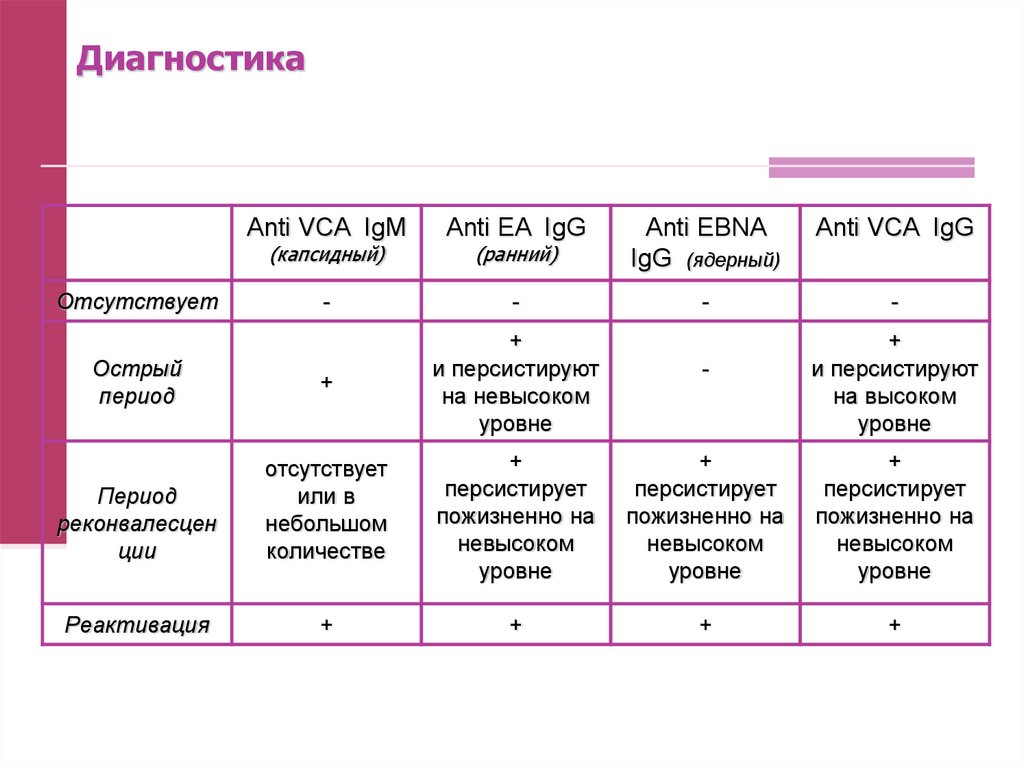
развиться клинически манифестный острый мононуклеоз.
У детей первых двух лет жизни доля латентных форм
достигает 90%, у детей с 2 - 10 лет она снижается до 30%50%.
У детей раннего возраста первичное инфицирование чаще
характеризуется бессимптомным течением.
После первичного инфицирования ВЭБ, протекавшего в
форме инфекционного мононуклеоза, в 15%-25% случаев в
дальнейшем отмечается хроническое или рецидивирующее
течение инфекции.
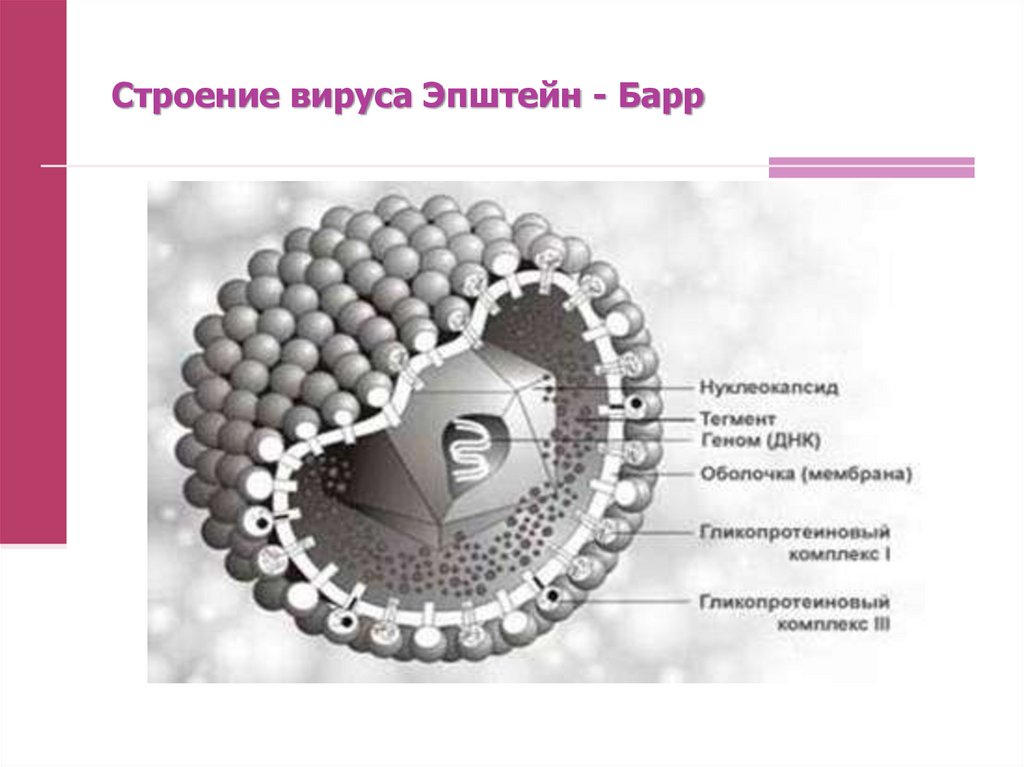
6. Строение вируса Эпштейн - Барр
7. Этиология
ВирусЭпштейна-Барр (ВЭБ), представитель онкогенных
ДНК-содержащих вирусов.
семейство Herpesviridae,
подсемейство Gammaherpesviridae,
род Lymohocryptovirus,
ВПГ-4 типа.
Определены 2 штамма ВЭБ по способности их к
трансформации В-лимфоцитов (тип А и тип В),
неразличимые
серологически,
но
специфически
идентифицируемые цитотоксическими Т-лимфоцитами.
8. Этиология
В процессе репликации вируса экспрессируется свыше 70различных вирусспецифических белков.
Определены группы иммуногенных белков, выявление
антител к которым позволяет дифференцировать стадию
инфекции:
ЕА (Early antigen) – ранний антиген (белок р54, р138);
EBNA-1 (Epstein-Barrnuclearantigen) – ядерный антиген (белок
р72);
VCA (Viral capsid antigen) – капсидный антиген (белки р150, р18,
р23;
LMP (Latentmembraneprotein) – латентный мембранный белок
(gp125).
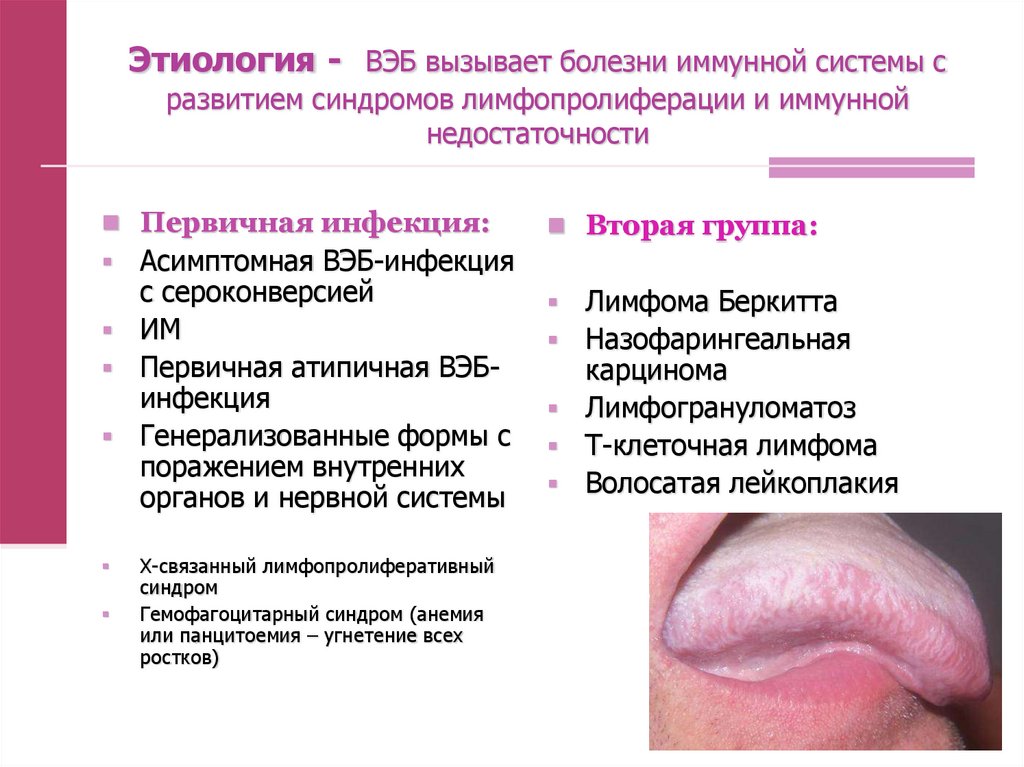
9. Этиология - ВЭБ вызывает болезни иммунной системы с развитием синдромов лимфопролиферации и иммунной недостаточности
Первичная инфекция:Асимптомная ВЭБ-инфекция
с сероконверсией
ИМ
Первичная атипичная ВЭБинфекция
Генерализованные формы с
поражением внутренних
органов и нервной системы
Вторая группа:
Х-связанный лимфопролиферативный
синдром
Гемофагоцитарный синдром (анемия
или панцитоемия – угнетение всех
ростков)
Лимфома Беркитта
Назофарингеальная
карцинома
Лимфогрануломатоз
Т-клеточная лимфома
Волосатая лейкоплакия
10. Этиология
Вирус погибает приОбладает тропностью к В-л
и способностью длительно
в них персистировать.
температуре +520С.
При высыхании.
Чувствителен к эфиру, УФЛ,
этиловому спирту,
дезинфицирующим
средствам.
Сохраняет инфекционность
при низких температурах.
11. Эпидемиология
Больные (явными и стертыми формами) – конец инкубационногопериода,
клинические
проявления
реконвалесценции.
«Здоровые» вирусоносители.
и
период
Пути передачи - воздушно-капельный, гемотрансфузионный
(в течение 6 месяцев),
водный.
половой, вертикальный, контактно-бытовой,
Все инфицированные сохраняют вирус и время от времени
могут выделять его со слюной.
Восприимчивый возраст – дети дошкольного, школьного и
юношеского возраста (90%); до 1 года болеют редко.
У детей до 4 лет ИМ чаще протекает в бессимптомной форме
или под маской ОРВИ.
Сезонность – весна-осень (октябрь).
Периодичность - 6-7 лет.
12. Патогенез
IЭБВ
Лимфообразования рото- носоглотки
Вирусемия
ДНК-ЭБВ в геном В-л человека
II
(в инкубационном периоде – диссеминация
возбудителя по лимфоретикулярной системе)
Пролиферация В-лимфоцитов
в мононуклеары
Трансформация
в бластные клетки
Активация
1. Т-супрессоров
2. К-клеточного цитолиза
тормозят пролиферацию и дифференциацию В-л,
вызывают лизис инфицированных клеток,
способствуя выходу вируса в кровь
с последующей элиминацией их At
Доброкачественный лимфоретикулез
13. Патогенез - инфицирование
С помощью рецептора CD 21 ВЭБ адсорбируется на клеткахэпителия назофарингеального отдела и слюнных желез,
инфицирует В- и Т-л, натуральные киллеры, макрофаги,
нейтрофилы, эндотелиоциты.
ЭБВ способен вмешиваться в генетический контроль
клеточного размножения: зараженные В-л приобретают
состояние функционального «бессмертия» - сущность
которого
состоит
в
чрезвычайно
выраженной
пролиферативной активности и устойчивости к апоптозу.
Сохранение вируса в организме.
Цитотоксические клетки лизируют инфицированные В-л, что
приводит к выделению большого количества антигенов
вируса и освобождению липопротеидов и цитокинов,
вызывающих лихорадочную реакцию.
14. патогенез
Чем сильнее активирован зараженный В-л, тем вышеинтенсивность размножения вируса.
Трансформация В-л приводит к повышенной экспрессии
цитотоксических Т-клеток. Но вирус содержит ген,
кодирующий гомолог человеческого ИЛ-10 (цитокин,
вырабатываемый Т-л для угнетения активного клеточного
иммунного ответа). За счет данного механизма ЭБВ вызывает
состояние неоправданной иммуносупрессии.
Индуцирование иммуносупрессии, блокада апоптоза,
повышение пролиферативной активности лимфоцитов –
онкогенный потенциал.
15. Продуктивный репликативный (литический) вариант развития патологического процесса
Характерендля острого инфекционного мононуклеоза.
Происходит репликация вирусной ДНК, продукция вирусных
гликопротеидов, созревание вируса, высвобождение его из
клетки, в результате чего клетка погибает. Клинически это
проявляется рецидивом инфекционного мононуклеоза.
16. Непродуктивный вариант развития патологического процесса
Внедрениевируса в ДНК клетки хозяина делает его
недосягаемым для иммунного контроля и является одним из
основных механизмов развития хронического течения ВЭБинфекции.
Персистенция
ВЭБ в В-л при первичной ВЭБ-инфекции
приводит
к
постоянному
носительству
вируса
у
серопозитивных лиц.
Факторы,
способствующие
угнетению
Т-клеточного
иммунитета, позволяют клеткам вновь активировать
литический вариант развития патологического процесса.
17. Формирование иммунного ответа
Острый ИМ характеризуется напряженным иммуннымответом, нарастающим с тяжестью заболевания:
лейкоцитоз;
абсолютный лимфоцитоз с увеличением числа лимфоцитов
всех субпопуляций, в том числе с маркерами активации
CD25+ и CD95+;
повышение сывороточных концентраций IgM, IgА и IgE,
ЦИК, содержания ИЛ-8, ИФН-ү и рецепторного антагониста
ИЛ-1;
рост соотношения ИФН-ү / ИЛ-4.
18. Формирование иммунного ответа
Рецидивы ИМ характеризуются слабой активацией какклеточного, Th1-зависимого звена (по уровню ИФН-ү,
количеству CD4+, CD8+ и CD25+ Т-л), так и гуморального,
Th2-зависимого (по уровню IgА, IgЕ, ЦИК, титру IgG к EAраннему антигену), при, напротив, повышенной продукции
ФНО-ү.
При хроническом ИМ наблюдается снижение абсолютного
количества субпопуляций CD3+, CD8+, СD4+Т-л и СD20+В-л
по сравнению с возрастной нормой.
Таким образом, в отличие от острого ИМ при хронической
форме
и
рецидивах
регистрируется
существенное
уменьшение численности основных субпопуляций Т- и В-л, и
не наблюдается повышения количества клеток с маркерами
активации CD25+ и CD95+ .
19. Особенности формирования иммунного ответа
При первичной инфекции формируются нейтрализующиеантитела класса IgM к капсидному (VCA), позднее – IgG к
ранним антигенам (EA).
Антитела класса IgG к нуклеарным (ядерным) антигенам
(EBNA-1)
сохраняются
пожизненно,
не
обладают
вируснейтрализующим
действием,
а
являются
серологическими маркерами латентной ВЭБ-инфекции.
У инфицированных ВЭБ пациентов отмечают переключение
синтеза антител с класса IgM на IgA, IgG или IgE.
20. Особенности формирования иммунного ответа
В ряде случаев возможна избыточная продукция IgG и IgA,что приводит к развитию аутоиммунных заболеваний; или
избыточный синтез IgE - предрасполагает к атопии.
При манифестной форме ВЭБ-инфекции повышается
уровень циклических иммунных комплексов (ЦИК) и
снижается
фагоцитарная
активность
лейкоцитов.
Циркулирующие в крови иммунные комплексы могут
вызывать неблагоприятные иммунопатологические реакции.
Ближайший и отдаленный прогноз для больного с острым
ИМ, зависит от наличия и степени выраженности иммунной
дисфункции.
21. Особенности формирования иммунного ответа
Возрастные особенности иммунологической реактивностиобусловливают неполноценность защиты от ВЭБ-инфекции:
у детей первых лет жизни из-за незрелости механизмов
врожденного и адаптивного иммунитета;
у подростков из-за влияния гормональных сдвигов на
иммунную систему.
Это способствует более частому развитию у них хронических
форм инфекционного мононуклеоза
22. Клиника – инкубационный период 15 – 21 день (5 дней – 4-6 недель)
Основной симптомокомплексЛихорадка (93,7%)
Увеличение лимфатических узлов, особенной шейной группы
(97,8%)
Поражение ротоглотки (99,5%)
Поражение носоглотки (87,9%)
Увеличение печени (98,1%)
Увеличение селезенки (93,5%)
Качественные и количественные изменения периферической
крови (100%)
23. Клиника - Инкубационный период - 4 -- 7 недель.
Остроеначало с появления синдрома интоксикации,
артралгии, рабдомиолиза и повышения температуры тела до
фебрильных цифр.
Клинический симптомокомплекс формируется в течение 5-7
дней.
Лимфопролиферативный синдром сочетает:
синдром поражения рото-, носоглотки (острый фарингит с
гипертрофией
лимфоидной
ткани
носоглотки,
аденоидит,
тонзиллит);
синдром поражения лимфатических узлов;
синдром гепатоспленомегалии.
24. Клиника
Постепенное (2-5 дней) - субфебрильная температура,слабо выраженные симптомы интоксикации, заложенность
носа.
Длительность лихорадки - 10-14 (21) дней;
снижение температуры – критическое / литическое и
совпадает с улучшением общего состояния.
25. Клиника
Раннимпроявлением лимфопролиферативного синдрома
является фарингит с гипертрофией лимфоидной ткани
носоглотки:
затруднение носового дыхания.
дыхание полуоткрытым ртом, ± «храпящее» во сне.
Выделений нет или незначительные (отек, гиперплазия
лимфоидной
ткани
нижней
носоглоточной миндалины).
носовой
раковины
и
Риноскопия - носоглоточная миндалина может
быть сплошь покрыта наложениями, закрывающими
вход в хоаны; либо наложения свисают между
язычком и задней стенкой глотки.
Максимальная выраженность - на 1-й неделе, с
восстановлением носового дыхания со 2-й недели
заболевания.
26. Клиника
Тонзиллит - гиперемия слизистой оболочки мягкого неба,гиперплазия лимфоидных фолликулов задней стенки глотки.
Тонзиллит может быть катаральным, лакунарным или
язвенно-некротическим (у больных с агранулоцитозом) и
характеризуется длительным (до 7-14 дней) сохранением
налетов.
В ряде случаев отмечают фибринозный налет.
Наличие налетов на миндалинах, как правило, обусловлено
вирусно-бактериальной
микст-инфекцией.
миндалин достигает II-III степени.
Гиперплазия
27. Тонзиллит
28. Синдром поражения лимфатических узлов
Проявляетсяпреимущественным увеличением передне- и
заднешейных лимфоузлов (диаметром от 0,5 до 5 см).
Часто регистрируют генерализованную лимфаденопатию с
вовлечением
в
патологический
лимфатических узлов.
процесс
5-6
групп
Лимфоузлы подвижные, кожа над ними не изменена, при
пальпации
плотные,
безболезненные
или
умеренно
болезненные, часто в виде «пакетов». «Пакеты» лимфоузлов
редко регистрируют у детей раннего возраста.
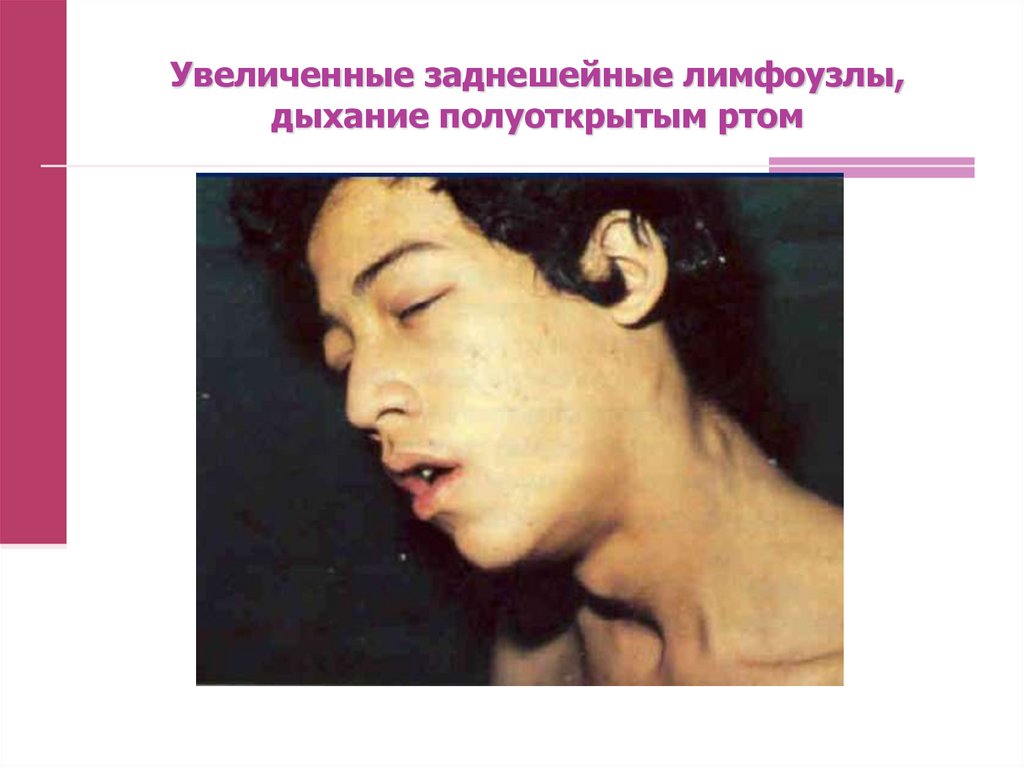
29. Синдром поражения лимфатических узлов
Отекаподкожной клетчатки вокруг лимфоузлов не
наблюдается, но у 25% детей определяется пастозность
тканей.
Выраженная
шейная
лимфаденопатия
может
сопровождаться
лимфостазом,
что
проявляется
одутловатостью лица, пастозностью век.
При тяжелой форме ИМ могут увеличиваться бронхиальные
(беспокойство, кашель), кардиальные (боли в области сердца) и
мезентериальные (боли в животе) лимфоузлы.
Нет параллелизма между степенью поражения носоглотки и
степенью увеличения л/узлов.
Максимальных размеров - достигают к 7-10 дню, с нормализацией в
течение нескольких недель.
30. Увеличенные заднешейные лимфоузлы, дыхание полуоткрытым ртом
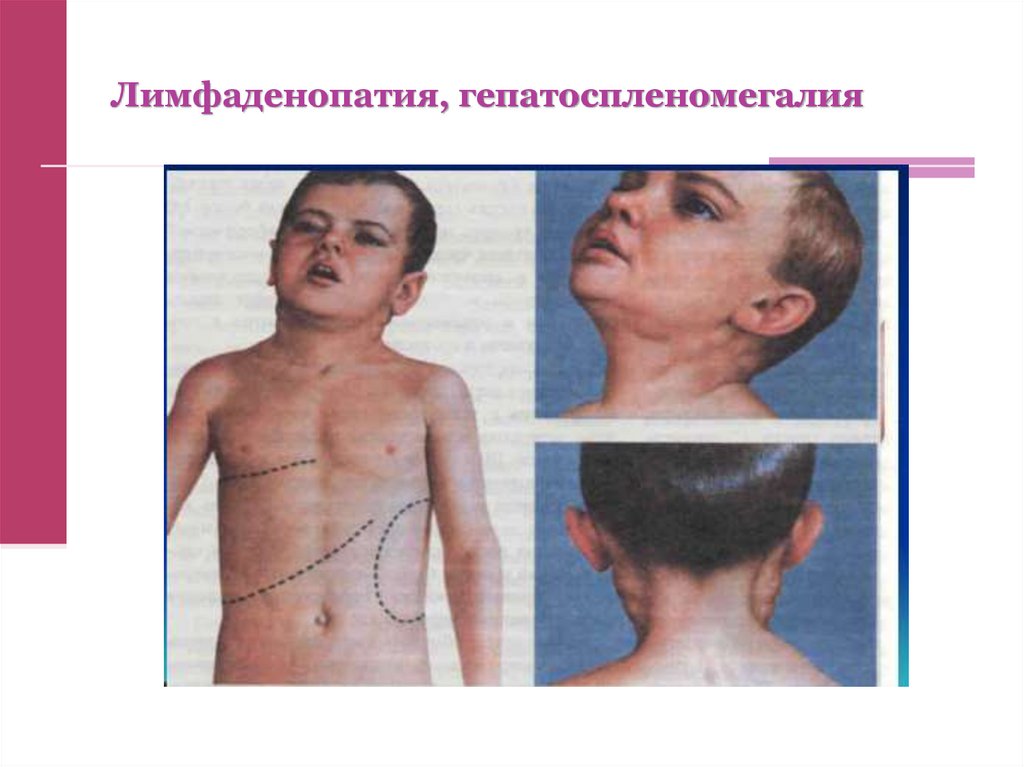
31. Синдром гепатоспленомегалии – с 4-10 дня
Спленомегалия развивается в половине случаев со второйнедели заболевания. При пальпации – безболезненная,
эластичная.
Обратная динамика к концу 3-й недели. (В 50% случаев
обратное развитие может задерживаться на более
длительный срок).
Гепатомегалия встречается у большинства больных. При
пальпации - эластичная, безболезненная, край плотный
острый / закругленный.
Обратное развитие с конца 1-ого начала 2-ого месяца. (3-6
месяцев).
На высоте температуры может появиться желтуха,
характеризуется
кратковременностью
и
исчезает
с
улучшением общего состояния.
32. Синдром цитолиза печеночных клеток и нарушение пигментного обмена
Поражение печени может сопровождаться цитолитическимсиндромом с развитием гиперферментемии (повышение
АлАТ, АсАТ), однако уровень ее редко превышает
показатели «нормы» более чем в 1,5--3 раза.
Отмечается повышение тимоловой пробы и щелочной
фосфатазы.
Клинические и биохимические маркеры холестаза выражены
незначительно, и их чаще регистрируют у детей старшего
возраста с предшествующим поражением желчевыводящих
путей паразитарной (лямблиоз) или инфекционной (вирусные
гепатиты) патологией.
33. Лимфаденопатия, гепатоспленомегалия
34. Синдром экзантемы
Экзантема при ИМ регистрируется у 10-18% больных.Экзантема появляется на 1–2 или 5-10 день болезни.
Сыпь
преимущественно пятнисто-папулезная, реже
геморрагическая с локализацией на лице, туловище,
конечностях, чаще проксимальных отделов.
Сыпь яркая, обильная, местами сливная.
Возможен кожный зуд, отечность лица.
Продолжительность
высыпаний составляет примерно
неделю. Обратное развитие происходит постепенно,
возможно шелушение.
В 40-80% случаев развитие экзантемы связывают с
предшествующим применением препаратов ампициллина
или амоксициллина.
35. Синдром экзантемы
36.
В большинстве случаев все характерные для инфекционногомононуклеоза симптомы исчезают или подвергаются
значительному обратному развитию к 3-4 неделе болезни.
37. МКБ - 10
В 27 – инфекционный мононуклеоз:В 27.0. – мононуклеоз, вызванный гамма-герпетическим вирусом
В 27.1. – цитомегаловирусный мононуклеоз
В 27.8. – другой инфекционный мононуклеоз
В 27.9. – инфекционный мононуклеоз неуточненный.
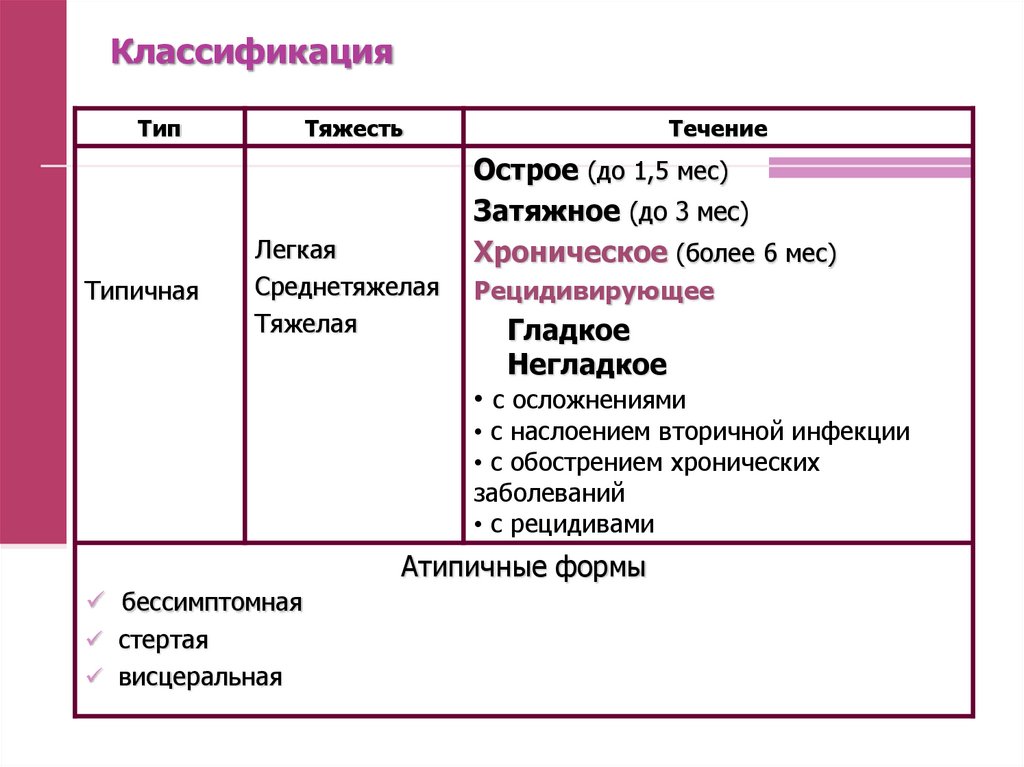
38. Классификация
ТипТипичная
Тяжесть
Легкая
Среднетяжелая
Тяжелая
Течение
Острое (до 1,5 мес)
Затяжное (до 3 мес)
Хроническое (более 6 мес)
Рецидивирующее
Гладкое
Негладкое
• с осложнениями
• с наслоением вторичной инфекции
• с обострением хронических
заболеваний
• с рецидивами
Атипичные формы
бессимптомная
стертая
висцеральная
39. Осложнения
Осложнения встречаются редко и их подразделяют на ранние ипоздние.
Ранние (1-3 недели болезни): разрыв селезенки, асфиксия
(фаринготонзиллярный отек), миокардит (перикардит, синдром
Кавасаки,
кардиопатии),
интерстициальная
пневмония,
панкреатит, синдром Рея, энцефалит, паралич ЧМН, в том
числе паралич Белла, менингоэнцефалит, полиневрит,
синдром Гийена-Барре.
Поздние (позже 3 недели болезни): гемолитическая анемия
(1-2 месяца), тромбоцитопеническая пурпура, апластическая
анемия, гепатит, синдром мальабсорбции
следствие аутоиммунного процесса.
и
др.,
как
40. Атипичные формы
Стертая - протекает со слабо выраженными симптомами(длительный субфебрилитет неясного генеза) или под маской
ОРВИ. Диагностируется преимущественно в эпидемических
очагах.
Бессимптомная - отсутствие клинических симптомов
болезни. Диагностируется на основании обследования
гематологическими, серологическими методами (ПЦР - вирус в
слюне или лимфоцитах – 10 копий в пробе) и методом
эпидемиологического анализа.
Висцеральная – отличается полиорганной патологией, с
вовлечением
сердечно-сосудистой,
центральной
и
периферической нервной систем, почек, надпочечников и
других жизненно важных органов.
41. Течение
Клинические проявления в течение 6 месяцев и более послепредшествующего ИМ в виде персистирующей или
возвратной лихорадки, немотивированной утомляемости,
фарингита, лимфаденита, гепатита, головной боли,
депрессии
без
признаков
ревматологических,
онкологических и других заболеваний расцениваются как
хронический инфекционный мононуклеоз.
Рецидивом
инфекционного мононуклеоза считается
возврат клинических симптомов болезни через 1 месяц и
более после перенесенного заболевания.
42. Критерии тяжести
Выраженность интоксикации.Степень увеличения лимфоузлов.
Характер изменений в ротоглотке.
Выраженность гепатолиенального синдрома.
Степень гематологических нарушений.
43. Критерии тяжести
ЛегкаяСредней тяжести
Тяжелая
Температура
38˚С
38,5-39˚С
>39˚С
Интоксикация
± (1-5 дней)
+ (6-7 дней)
+ (более 8 дней),
рвота
шейные
(до 0,5-1 см)
Передне- и
заднешейные до
2,0-2,5 см;
единичные или
"цепочкой";
возможно
увеличение
внутрибрюшных
Передне- и
заднешейные
более 2,5 см;
или "пакеты";
увеличение
внутрибрюшных
Показатели
Лимфоузлы
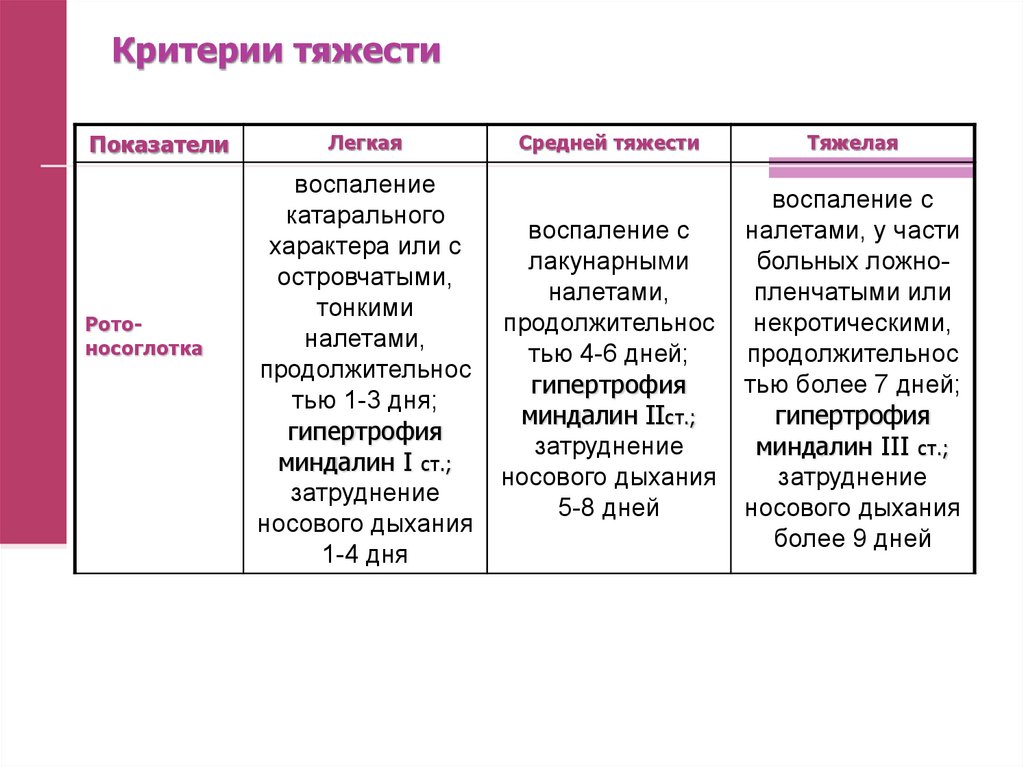
44. Критерии тяжести
ПоказателиРотоносоглотка
Легкая
воспаление
катарального
характера или с
островчатыми,
тонкими
налетами,
продолжительнос
тью 1-3 дня;
гипертрофия
миндалин I ст.;
затруднение
носового дыхания
1-4 дня
Средней тяжести
Тяжелая
воспаление с
лакунарными
налетами,
продолжительнос
тью 4-6 дней;
гипертрофия
миндалин IIст.;
затруднение
носового дыхания
5-8 дней
воспаление с
налетами, у части
больных ложнопленчатыми или
некротическими,
продолжительнос
тью более 7 дней;
гипертрофия
миндалин III ст.;
затруднение
носового дыхания
более 9 дней
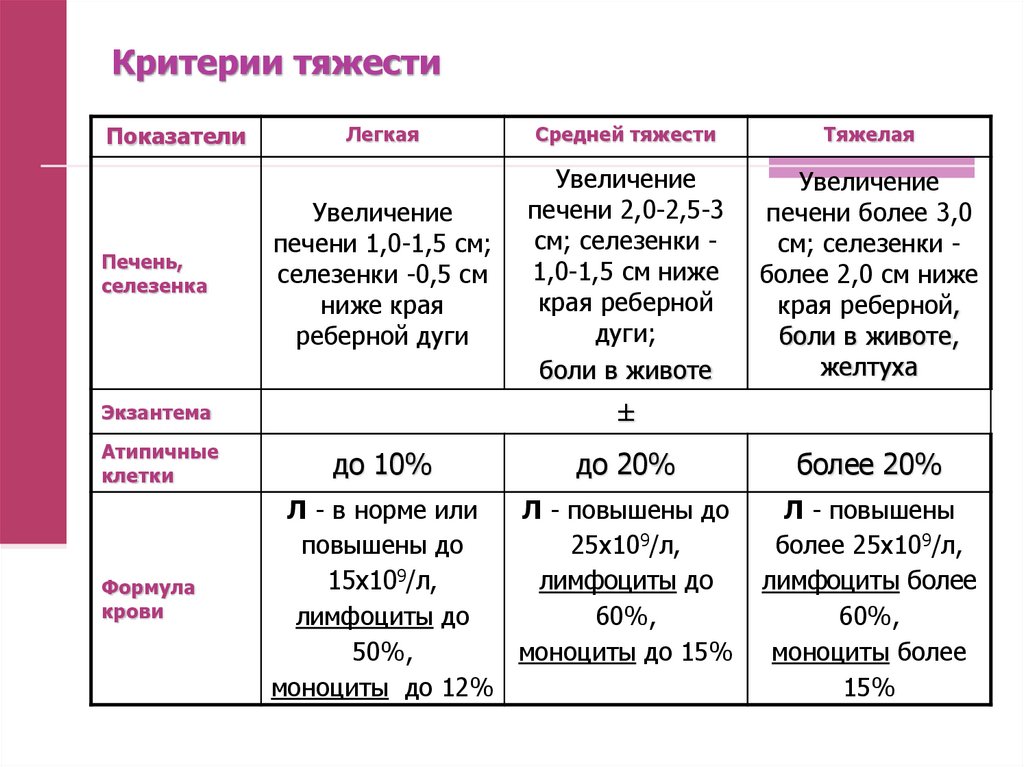
45. Критерии тяжести
ПоказателиПечень,
селезенка
Легкая
Средней тяжести
Тяжелая
Увеличение
печени 1,0-1,5 см;
селезенки -0,5 см
ниже края
реберной дуги
Увеличение
печени 2,0-2,5-3
см; селезенки 1,0-1,5 см ниже
края реберной
дуги;
боли в животе
Увеличение
печени более 3,0
см; селезенки более 2,0 см ниже
края реберной,
боли в животе,
желтуха
±
Экзантема
Атипичные
клетки
Формула
крови
до 10%
до 20%
Л - в норме или
Л - повышены до
повышены до
25х109/л,
15х109/л,
лимфоциты до
лимфоциты до
60%,
50%,
моноциты до 15%
моноциты до 12%
более 20%
Л - повышены
более 25х109/л,
лимфоциты более
60%,
моноциты более
15%
46. Критерии тяжести
ЛегкаяСредней тяжести
Тяжелая
Обратное
развитие
симптомов
к концу 2-й
недели
клинические
симптомы
сохраняются 3-4
недели
клинические
симптомы
сохраняются
более 4-5 недель
Осложнения
нет
имеются
имеются
Показатели
47. Диагностика
КлиникаЭпидемиологический анамнез
Анализ крови (с интервалом 5-7 дней)
Этиологическая диагностика
РНИФ
ИФА
ПЦР
48. Диагностика – по показаниям
Исследованиесистемы
гемостаза
при
наличии
геморрагического синдрома.
Стернальная пункция и цитологическое исследование мазка
костного
мозга
при
проведении
дифференциальной
диагностики с гематологическими заболеваниями.
Спинномозговая
пункция при наличии менингеальных
симптомов.
Бактериологический посев мазка со слизистой ротоглотки.
Бактериологическое посев крови на стерильность при
лихорадке более 10 дней и наличие нескольких органных
поражений.
Иммуннограмма (с исследованием ЦИК) при тяжелом и негладком
течении.
Исследование
уровня
креатинкиназы
в
крови
при
миалгическом синдроме.
49. ОАК - max. изменения наблюдаются на 2-й неделе болезни, с постепенной нормализацией на 3-4-й неделе заболевания.
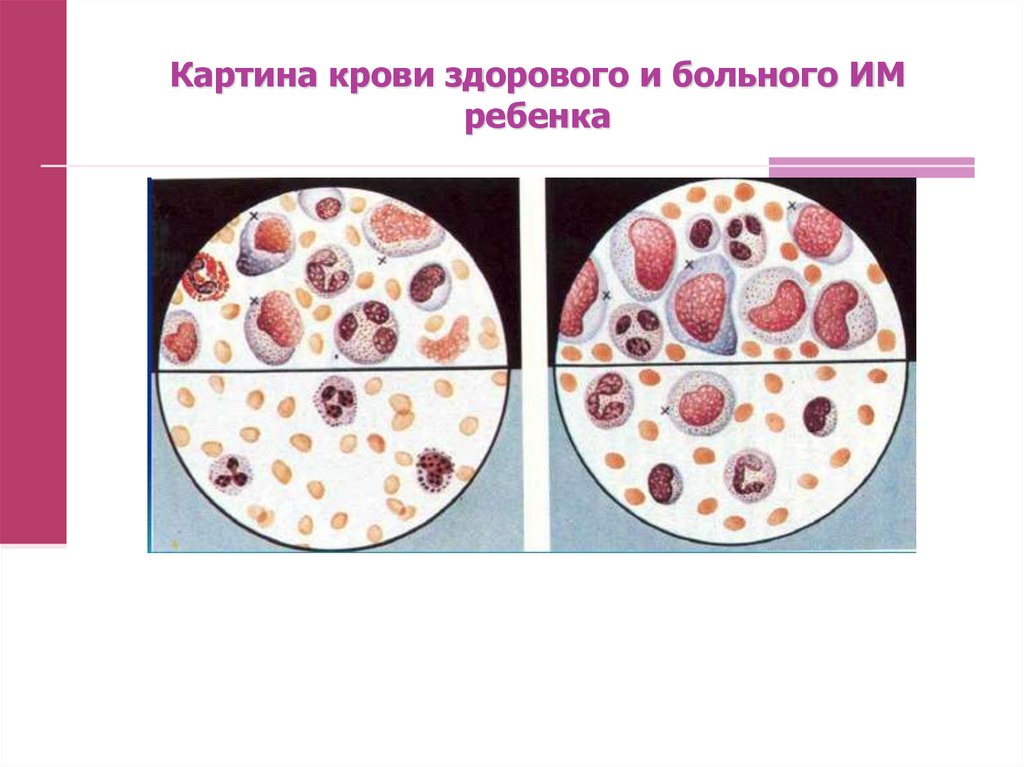
Лейкоцитоз (44%), нормоцитоз (53%), лейкопения (3%). УскорениеСОЭ.
В первые дни - нейтрофилез с увеличением палочкоядерных клеток.
Далее
нарастают
лимфоциты,
моноциты,
атипичные
мононуклеары (70-90%).
Лимфоциты увеличиваются более 15% по сравнению с возрастной
нормой.
Атипичные мононуклеары - лимфобласты, участвующие в
уничтожении инфицированных В-л.
Мононуклеарная реакция (в основном за счет лимфоцитов) может
сохраняться от 3-6 месяцев до нескольких лет.
У реконвалесцентов – наслоение другого заболевания может
сопровождаться увеличением числа одноядерных элементов крови.
50. Картина крови здорового и больного ИМ ребенка
51. Диагностика
Anti VCA IgMAnti EA IgG
(ранний)
Anti EBNA
IgG (ядерный)
Anti VCA IgG
-
-
-
-
+
+
и персистируют
на невысоком
уровне
Период
реконвалесцен
ции
отсутствует
или в
небольшом
количестве
+
персистирует
пожизненно на
невысоком
уровне
+
персистирует
пожизненно на
невысоком
уровне
+
персистирует
пожизненно на
невысоком
уровне
Реактивация
+
+
+
+
(капсидный)
Отсутствует
Острый
период
-
+
и персистируют
на высоком
уровне
52. «Клинические маски» хронического ИМ
Рецидивирующее течение ОРВИ с преобладанием клиникихронического аденоидита с обструкцией носового дыхания.
Рецидивирующее течение ОРВИ без обструкции носового
дыхания.
Длительный
субфебриллитет
или
периодический
фебриллитет, сопровождающийся «синдромом хронической
усталости».
Непостоянная регистрация атипичных мононуклеаров, но их
меньше, чем при остром.
53. Исходы
Выздоровление - ДНК вируса можно выявить только вединичных В-лимфоцитах или эпителиальных клетках
Бессимптомное носительство (латентная инфекция)
Хроническая рецидивирующая инфекция
Через большой промежуток времени:
развитие онкологического (лимфопролиферативного)
процесса (множественные поликлональные лимфомы,
назофарингеальная карцинома, лейкоплакия языка, рак желудка и
кишечника)
развитие аутоиммунного заболевания - системной красной
волчанки, ревматоидного артрита, синдрома Шегрена
54. Дифференциальный диагноз
Стрептококковая ангинаОстрая инфекция ВГ-6 типа
ЦМВИ
Токсоплазмоз
Острая стадия ВИЧ-инфекции
Острый лейкоз
Экзантемы
55. Дифференциальный диагноз
Корь. Псевдотуберкулез.Острый лейкоз - некротическая ангина.
ОАК – нормобласты, снижение эритроцитов, гемоглобина,
тромбоцитов, ускорение СОЭ.
Лимфогрануломатоз - волнообразная температурная
кривая, отсутствие поражения рото- и носоглотки.
ОАК – нейтрофильный лейкоцитоз, эозинофилия;
в пунктате лимфатического узла – клетки БерезовскогоШтейнберга (двух- или многоядерные клетки).
56. Лечение
ГоспитализацияРежим
Диета – молочно-растительная, либо – стол 5
Питье
Антигистаминные
Санация ротоглотки
Капли в нос (при тяжелых формах - 1% р-р Преднизолона по 1 капле 23 раза в день, в течение 1-2 дней).
Гепатопротекторы – по показаниям
Витамины С, В2 ,В6 ,Е
Противопоказаны - аминопенициллины, хлорамфеникол,
сульфаниламидные препараты.
57. Лечение
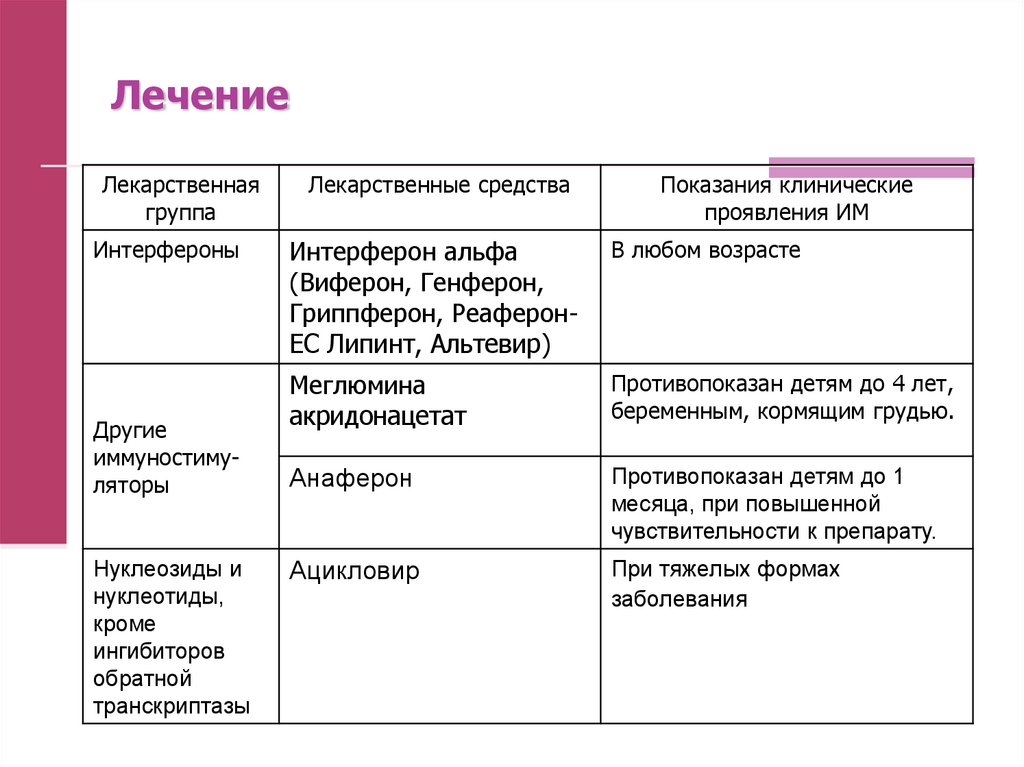
Лекарственнаягруппа
Лекарственные средства
Интерфероны
Интерферон альфа
(Виферон, Генферон,
Гриппферон, РеаферонЕС Липинт, Альтевир)
В любом возрасте
Меглюмина
акридонацетат
Противопоказан детям до 4 лет,
беременным, кормящим грудью.
Анаферон
Противопоказан детям до 1
месяца, при повышенной
чувствительности к препарату.
Ацикловир
При тяжелых формах
заболевания
Другие
иммуностимуляторы
Нуклеозиды и
нуклеотиды,
кроме
ингибиторов
обратной
транскриптазы
Показания клинические
проявления ИМ
58. Лечение
При легкой форме - повышена выработка собственногопровоспалительного цитокина α-интерферона, достаточная
для блокады репродукции вируса. Поэтому этиотропная
терапия в данном случае не является необходимой.
При среднетяжелой и тяжелой формах - снижается
синтез провоспалительных цитокинов и нарушаются
клеточные механизмы противовирусной защиты, в связи с
чем возрастает риск перехода в хроническую форму.
В остром периоде оправдано назначение препаратов
интерферона и его индукторов.
59. Лечение
«Виферон» - по 150 000 МЕ (Виферон-1) детям до 7 лет,по 500 000 МЕ (Виферон-2) детям 7–12 лет,
по 1 000 000 МЕ (Виферон-3) детям старше 12 лет и взрослым
2 раза в сутки.
Курс - 10 дней.
«Реаферон ЕС-липинт»
детям до 4 лет - в дозе 250 000 МЕ,
старше 4 лет – 500 000 МЕ
вечером за 30 мин до еды
Курс - 5 дней.
Далее через 1 день в течение 2-х недель, затем 2 раза в неделю 1 месяц.
60. Лечение
«Циклоферон»детям 4–7лет по 150 мг
7–14 лет — по 300 мг
старше 14 лет — по 450 мг
однократно на 1-2-4-6-8-11-14-17-20-23-26-й дни лечения.
При затяжном или хроническом течении продолжают прием препарата
с интервалом 5 дней до 2–3 мес.
Детям от 1 - 4 лет «Циклоферон» в/м в дозе 6–10 мг/кг 1 раз в
сутки.
«Арбидол»
детям 2-6 лет по 50 мг
6-12 лет – по 100 мг
старше 12 лет – по 200 мг
4 раза в сутки в течение 8 дней.
«Иммуноглобулин человека против ВЭБ»
61. Лечение
Лекарственные средстваПоказания клинические проявления ИМ
ₒ
Ибупрофен, Парацетамол,
При повышении температуры более 38,0 С
Диклофенак
При повышении температуры более
ₒ
38,0 С, болевом синдроме
Флуконазол, Нистатин
При сопутствующей грибковой инфекции
Амикацин
Макролиды,
Цефалоспорины III (Цефотаксим,
Цефтриаксон)
Цефалоспорины IV (Цефепим)
Ванкомицин. Меропинем.
При среднетяжелой и тяжелой форме ИМ,
проявлениях экзантемы или
лекарственной аллергии в анамнезе на
другие антибиотики
62. Лечение
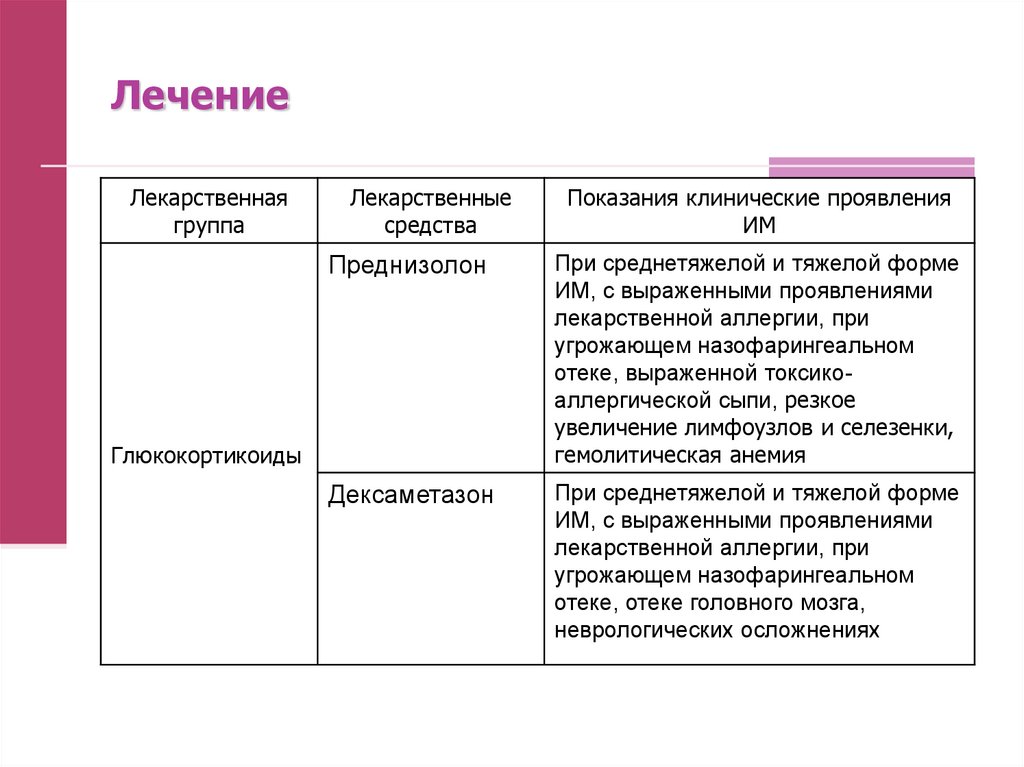
Лекарственнаягруппа
Лекарственные
средства
Показания клинические проявления
ИМ
Преднизолон
При среднетяжелой и тяжелой форме
ИМ, с выраженными проявлениями
лекарственной аллергии, при
угрожающем назофарингеальном
отеке, выраженной токсикоаллергической сыпи, резкое
увеличение лимфоузлов и селезенки,
гемолитическая анемия
Дексаметазон
При среднетяжелой и тяжелой форме
ИМ, с выраженными проявлениями
лекарственной аллергии, при
угрожающем назофарингеальном
отеке, отеке головного мозга,
неврологических осложнениях
Глюкокортикоиды
63. Критерии выздоровления
стойкая нормализация температуры в течение 3 дней иболее;
отсутствие интоксикации;
отсутствие воспалительного процесса в рото-, носоглотке;
уменьшение размеров лимфатических узлов;
нормализация или значительное уменьшение размеров
печени и селезенки;
нормализация уровня трансаминаз (АлАТ).
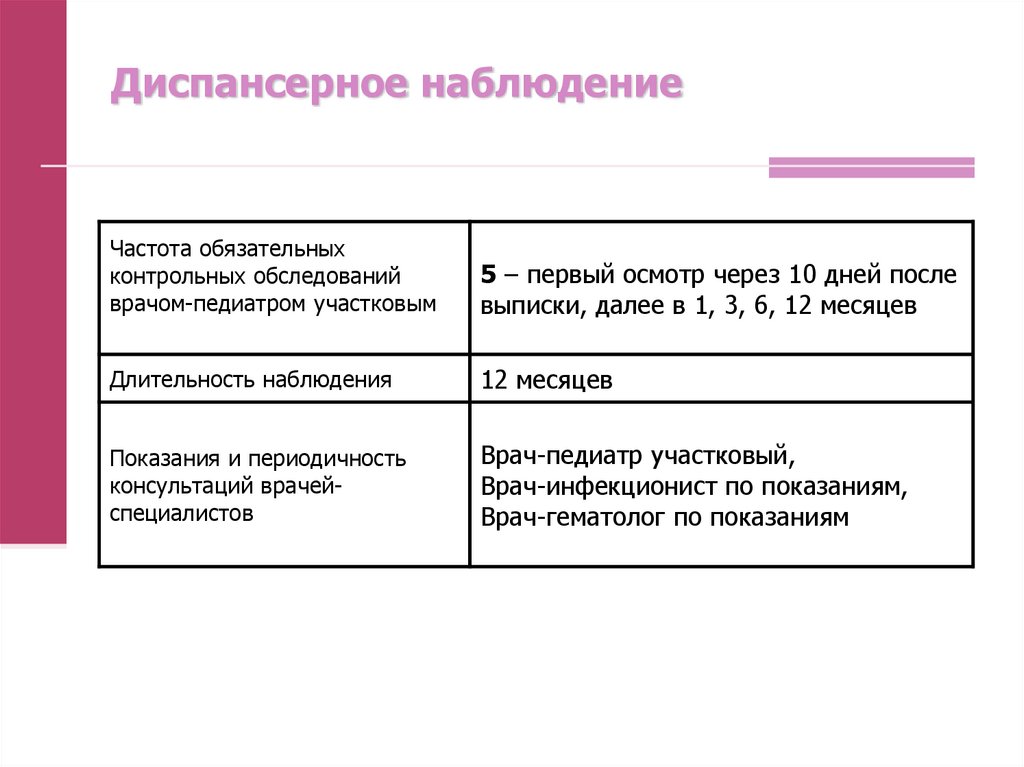
64. Диспансерное наблюдение
Частота обязательныхконтрольных обследований
врачом-педиатром участковым
5 – первый осмотр через 10 дней после
выписки, далее в 1, 3, 6, 12 месяцев
Длительность наблюдения
12 месяцев
Показания и периодичность
консультаций врачейспециалистов
Врач-педиатр участковый,
Врач-инфекционист по показаниям,
Врач-гематолог по показаниям
65. Диспансерное наблюдение
Перечень и периодичностьлабораторных,
рентгенологических и других
специальных методов
исследования
В первые 3 месяца ОАК ежемесячно,
далее - 1 раз в 3 месяца
АлАТ 1 раз в 3 месяца
Ф50 через 3 и 6 месяцев от начала
заболевания
УЗИ органов брюшной полости по
показаниям
ИФА крови IgM VCA, IgG EA, IgG VCA,
IgG NA ВЭБ по показаниям
ПЦР крови на ДНК ВЭБ по показаниям
Лечебно-профилактические
мероприятия
Медицинский отвод от вакцинации 3
месяца при легкой и среднетяжелой
форме; 6 месяцев – при тяжелой
форме.
Медицинский отвод от занятий
физической культурой 3--6 месяцев
Ограничение инсоляции до 12 месяцев
66. Диспансерное наблюдение
Клинические критерииэффективности
диспансеризации
Отсутствие рецидива заболевания.
Отсутствие хронического течения
заболевания.
Порядок допуска переболевших
на работу, в ДДУ, школы,
школы–интернаты, летние
оздоровительные и закрытые
учреждения
Клиническое выздоровление.
67. Общие подходы к профилактике
Больного изолируют в домашних условиях или в условияхстационара в отдельном боксе или с детьми, имеющими
аналогичную
нозологию
до
полного
клинического
выздоровления (в среднем на 2-3 недели).
После клинического выздоровления ребенок допускается в
образовательную организацию без противоэпидемических
ограничений.
Мероприятия
в
очаге
не
проводятся.
Необходимо
обеспечение больного отдельной посудой, предметами ухода.
Карантинно-изоляционные
мероприятия
в
отношении
контактных лиц не организовываются.
Специфическая профилактика инфекционного мононуклеоза
не разработана.
























































 Медицина
Медицина








