Похожие презентации:
Заболевания органов пищеварения, почек и мочевыводящих путей у детей разного возраста
1.
Министерство здравоохранения Московской областиГосударственное бюджетное профессиональное образовательное учреждение
Московской области
«МОСКОВСКИЙ ОБЛАСТНОЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ № 1»
СЕРГИЕВО-ПОСАДСКИЙ ФИЛИАЛ
ПМ 02 Осуществление лечебно-диагностической деятельности
Раздел. Диагностика в педиатрии
Заболевания органов пищеварения, почек и
мочевыводящих путей у детей разного возраста.
Преподаватель ПМ
Суворова Людмила Витальевна
2.
ПЛАН1. Заболевания слизистой оболочки полости рта: стоматиты.
2. Острый и хронический гастрит.
3. Дуоденит.
4. Язвенная болезнь желудка.
5. Панкреатит.
6. Дискинезии желчевыводящих путей.
7. Острый и хронический холециститы.
8. Хронический неспецифический энтерит и колит. Гельминтозы.
Лямблиоз.
Заболевания почек и мочевыводящих путей у детей.
1. Гломерулонефрит.
2. Понятие об острой и хронической почечной недостаточности.
3. Инфекция мочевыводящих путей.
3.
Стоматит у детей - воспалительноезаболевание слизистой оболочки ротовой
полости, чаще инфекционного или
аллергического генеза.
Стоматит у детей проявляется локальными
симптомами (гиперемией, отеком,
высыпаниями, налетом, язвочками на
слизистой оболочке) и нарушением общего
состояния (повышением температуры, отказом
от еды, слабостью, адинамией и пр.).
Распознавание стоматита у детей и его
этиологии осуществляется детским
стоматологом на основании осмотра полости
рта, проведения дополнительных
лабораторных тестов.
Лечение стоматита у детей включает местную
обработку полости рта и системную
этиотропную терапию.
Общие сведения
Стоматиты у детей - группа заболеваний,
протекающих с воспалением слизистой
оболочки полости рта. Стоматит у ребенка
является самым частым заболеванием в
детской стоматологии, встречающимся даже у
новорожденных. Сред прочих воспалительных
заболеваний
полости
рта
(глосситов, гингивитов, пародонтитов и пр.)
стоматиты у детей занимают лидирующие
позиции. Актуальность проблемы стоматитов в
детском возрасте объясняется не только
высокой
распространенностью
данной
патологии, но нередко – хроническим
течением, контагиозностью, нарушениями со
стороны иммунологической системы. В силу
несовершенства местных и общих защитных
реакций наиболее уязвимыми перед лицом
стоматитов различной этиологии оказываются
дети грудного, раннего и дошкольного
возраста.
4.
5.
6.
7.
8.
9.
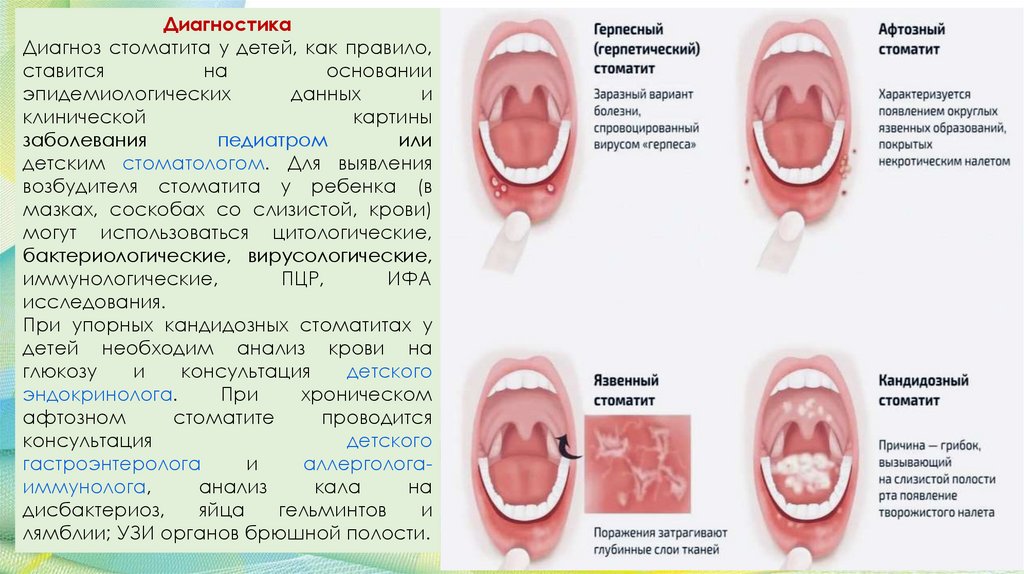
ДиагностикаДиагноз стоматита у детей, как правило,
ставится
на
основании
эпидемиологических
данных
и
клинической
картины
заболевания
педиатром
или
детским стоматологом. Для выявления
возбудителя стоматита у ребенка (в
мазках, соскобах со слизистой, крови)
могут использоваться цитологические,
бактериологические, вирусологические,
иммунологические,
ПЦР,
ИФА
исследования.
При упорных кандидозных стоматитах у
детей необходим анализ крови на
глюкозу
и
консультация
детского
эндокринолога.
При
хроническом
афтозном
стоматите
проводится
консультация
детского
гастроэнтеролога
и
аллергологаиммунолога,
анализ
кала
на
дисбактериоз,
яйца
гельминтов
и
лямблии; УЗИ органов брюшной полости.
10.
Гастрит у детей• Гастрит – наиболее распространенное заболевание органов пищеварения в
детской гастроэнтерологии. Формирование пищеварительной системы
ребенка завершается только к семилетнему возрасту; ее особенностью в
этот период является низкое содержание и меньшая активность соляной
кислоты, недостаточная моторная функция желудка. Уровень
заболеваемости гастритом выше у детей в периоды наиболее интенсивного
роста и развития (в возрасте 5-6, 10-15 лет).
• Гастрит у детей может протекать в острой и хронической формах. Острый
гастрит у детей проявляется ярко выраженным воспалением слизистой
оболочки желудка, связанным с кратковременным воздействием на нее
сильных раздражителей. Хронический гастрит у детей имеет длительное
прогрессирующее течение, с периодическими рецидивами и постепенно
приводит к дегенерации и атрофии эпителиальных клеток и желез слизистой
оболочки. Гастрит вызывает нарушение секреторной и моторной функций
желудка, а также обмена веществ у детей; его последствия зависят от
тяжести поражения слизистой оболочки.
11.
Причины гастрита у детей• Острый гастрит у детей может возникать первично (самостоятельно) или вторично осложнять течение
некоторых инфекционных и соматических заболеваний. Острый гастрит у ребенка могут
спровоцировать чрезмерное переедание или употребление несоответствующей детскому возрасту
жирной, острой, слишком горячей или грубой пищи, попадание в желудок химических веществ
(концентрированных р-ров щелочей, кислот), прием некоторых медикаментов (НПВС, салицилатов,
стероидных гормонов). При алиментарном остром гастрите у детей неадекватная пища и продукты ее
неполного расщепления оказывают раздражающее действие на слизистую и секреторный аппарат
желудка, нарушая и замедляя процесс пищеварения. Острый гастрит у детей может быть связан
с пищевой токсикоинфекцией при употреблении недоброкачественной пищи, обсемененной
патогенными бактериями (кишечная палочка, протей, клебсиелла, сальмонелла и др.).
• Основной причиной эндогенного острого и хронического гастрита у детей является инфицирование
хеликобактерией, обитающей в пилорическом отделе желудка. Патогенность H. pylori связана с
высокой адгезией с мембранами эпителиальных клеток, выделением агрессивных ферментов
(уреазы, протеазы, фосфолипазы) и токсинов, вызывающих разрушение защитного слоя слизи,
повреждение эпителиальных клеток, развитие воспаления, образование эрозий и язв, нарушение
функции желудка и двенадцатиперстной кишки, угнетение иммунной системы.
• Аутоиммунный хронический гастрит у детей обусловлен выработкой антител к секреторным клеткам
слизистой желудка, что приводит к снижению кислотности желудочного сока и недостаточности
пищеварения. Возникновению гастрита у детей способствуют ферментопатии, хронические
заболевания ЖКТ (гепатит,панкреатит), дуодено-гастральный рефлюкс, пищевая аллергия.
12.
• Спровоцировать развитие вторичного гастрита у детей могут острыеинфекционные процессы (грипп, корь,дифтерия, вирусный
гепатит, туберкулез), состояние общей интоксикации при
тяжелых ожогах, радиационном поражении и острой почечной
недостаточности. При этом к воспалительным изменениям
слизистой оболочки желудка приводит гематогенное
распространение инфекции и токсинов.
• К факторам риска гастрита у детей относятся: ухудшение качества
пищи (обилие красителей, консервантов, фаст-фуд, газированные
напитки), глистно-паразитарные инвазии (лямблиоз, энтеробиоз); у
подростков - вредные привычки (алкоголь, курение),
психосоматические нарушения (агрессия, тревожность), стрессы.
13.
Основные симптомы• общее недомогание
• тошнота;
• Рвота;
• слюновыделение или сухость во рту.
При гастрите токсико-инфекционного происхождения появляются
интоксикация, длительная рвота, обезвоживание, фебрильная или
высокая температура.
Различают клинически простой или катаральный гастрит, а также
коррозийный и флегмонозный гастрит. Катаральный гастрит
развивается через 4–8 ч после этиологического фактора.
14.
Классификация гастрита у детей• По характеру воспалительных изменений острый гастрит у детей может
быть катаральным (с поверхностными гиперемией, отеком, точечными
геморрагиями и эрозиями, дистрофическими изменениями эпителия);
фибринозным (с поверхностными и глубокими некротическими
изменениями и образованием фибринозных пленок); коррозивным (с
некрозом, изъязвлением, кровоизлияниями и глубоким повреждением
желудочной стенки) и флегмонозным (гнойным).
• По степени распространения поражения желудка выделяют очаговые формы
гастрита у детей (фундальная,антральная, пилороантральная,
пилородуоденальная) и диффузные (распространенные).
• По этиологическим факторам различают гастрит у детей, ассоциированный с
H. pylori; аутоиммунный, эозинофильный (аллергический); реактивный (на
фоне других заболеваний); идиопатический. Гастрит у детей может
протекать с повышенной выработкой соляной кислоты (гиперацидный) и с
ее пониженной секрецией (гипоацидный).
15.
Классификация• Острый гастрит возникает вследствие одноразового воздействия химических веществ
(кислот, щелочей), лекарственных препаратов, недоброкачественной пищи, а также при
остром инфекционном заболевании.
• Хронический гастрит у детей и взрослых обычно развивается вследствие тех же причин,
что и острый гастрит, но на протяжении более длительного и менее интенсивного их
воздействия.
Чаще всего гастриты возникают у детей в возрасте 5–6 лет, 9-12 лет, в
периоды наиболее интенсивного развития всех органов и систем.
Заболеваемость девочек и мальчиков одинакова, но в период полового
созревания отмечается чаще у девочек.
16.
Диагностика гастрита у детейНаличие острого гастрита у детей определяют на основании
клинической картины и анамнеза. Хронический гастрит является
гистологическим диагнозом, для его подтверждения у детей
выполняют гастроскопию сбиопсией и морфологическим
исследованием слизистой оболочки желудка, позволяющими оценить
тип поражения, распространенность и активность воспалительного
процесса, инфицированность H. pylori.
При хроническом гастрите детям дополнительно назначаются
внутрижелудочная pH–метрия (определение уровня кислотности
желудочного сока); рентгенография желудка, УЗИ органов брюшной
полости.
Хронический гастрит у детей необходимо дифференцировать с язвенной
болезнью желудка и язвенной болезнью 12п. кишки,
панкреатитом, хроническим аппендицитом, холецистохолангитом,
глистной инвазией.
17.
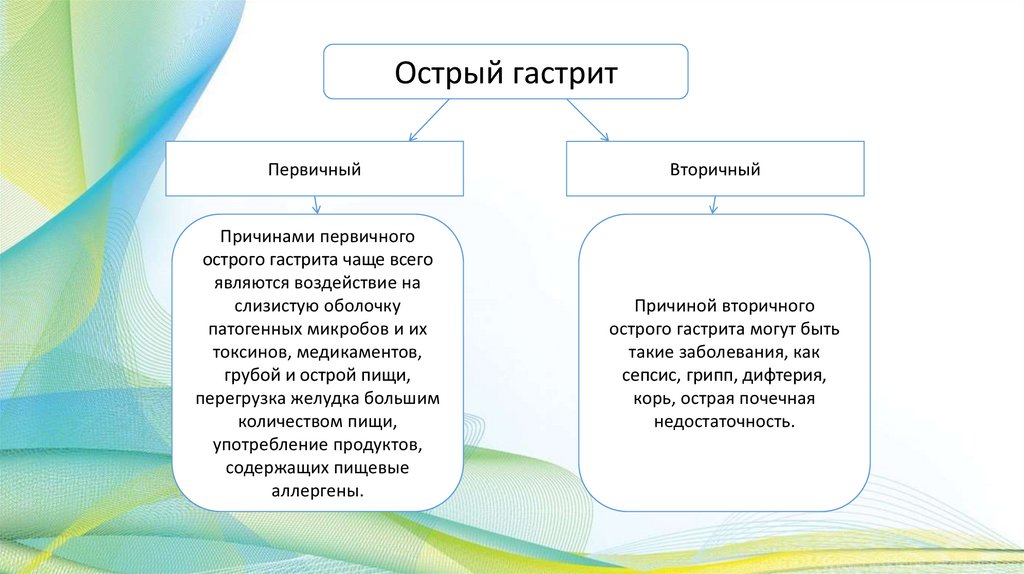
Острый гастритПервичный
Вторичный
Причинами первичного
острого гастрита чаще всего
являются воздействие на
слизистую оболочку
патогенных микробов и их
токсинов, медикаментов,
грубой и острой пищи,
перегрузка желудка большим
количеством пищи,
употребление продуктов,
содержащих пищевые
аллергены.
Причиной вторичного
острого гастрита могут быть
такие заболевания, как
сепсис, грипп, дифтерия,
корь, острая почечная
недостаточность.
18.
Острый гастритПри гастрите токсико-инфекционного происхождения появляются
интоксикация, длительная рвота, обезвоживание, фебрильная или
высокая температура. Обычно язык покрыт серовато-беловатым
налетом. В эпигастральной области при пальпации отмечаются боли.
Отмечается частый пульс, артериальное давление несколько снижено.
В содержимом желудка много слизи, секреторная и
кислотообразовательная функции понижены, моторная функция
нарушена.
Острый коррозийный некротический гастрит отличается тяжестью
течения. Он развивается при попадании в желудок веществ
раздражающего и повреждающего местного воздействия. К ним
относятся кислоты, щелочи, соли тяжелых металлов.
19.
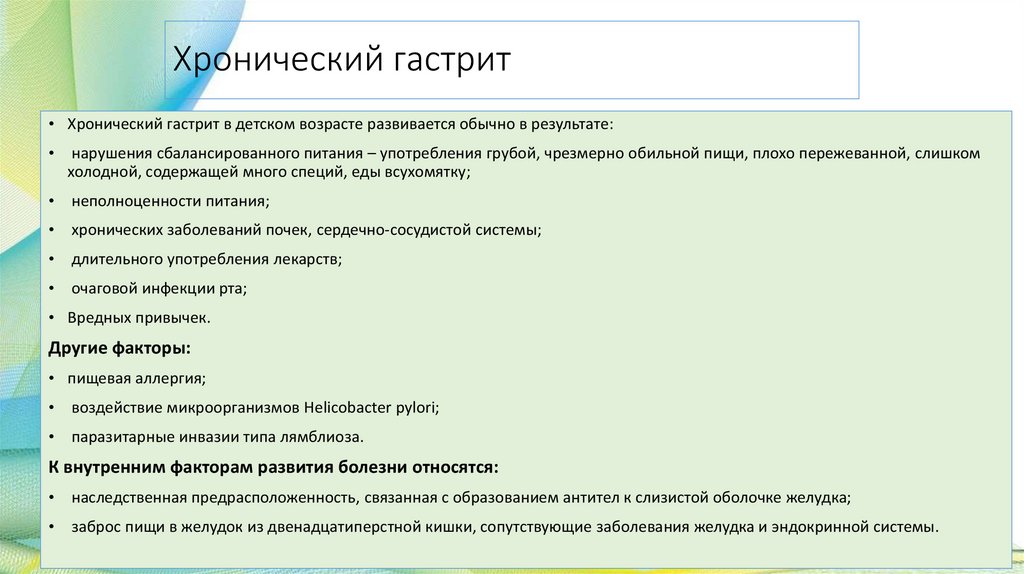
Хронический гастрит• Хронический гастрит в детском возрасте развивается обычно в результате:
нарушения сбалансированного питания – употребления грубой, чрезмерно обильной пищи, плохо пережеванной, слишком
холодной, содержащей много специй, еды всухомятку;
неполноценности питания;
хронических заболеваний почек, сердечно-сосудистой системы;
длительного употребления лекарств;
очаговой инфекции рта;
• Вредных привычек.
Другие факторы:
• пищевая аллергия;
воздействие микроорганизмов Helicobacter pylori;
паразитарные инвазии типа лямблиоза.
К внутренним факторам развития болезни относятся:
наследственная предрасположенность, связанная с образованием антител к слизистой оболочке желудка;
заброс пищи в желудок из двенадцатиперстной кишки, сопутствующие заболевания желудка и эндокринной системы.
20.
Хронический гастритРазличают:
•ассоциированный с Н. pylori;
•аутоиммунный;
•идиопатический (неуточненный);
•особые типы: реактивный – на фоне других
заболеваний, эозинофильный – на фоне
аллергии.
Развитие хронического гастрита различно в зависимости
от вызвавшей его причины
21.
Хронический гастритСимптомы хронического гастрита различаются в зависимости от того, имеет
место гастрит с повышенной кислотностью или с пониженной.
Для гастрита с повышенной
кислотностью характерны такие
симптомы, как отрыжка кислым
содержимым желудка и голодные
боли, возникающие натощак и
стихающие после приема пищи.
При гастрите с пониженной
кислотностью наблюдаются следующие
симптомы: отрыжка воздухом, урчание и
вздутие живота, отсутствие аппетита,
тошнота, ощущение твердости
желудка, поносы. Боли в подложечной
области при гастрите с пониженной
кислотностью возникают не до, а после
приема пищи.
В зависимости от степени поражения слизистой оболочки, хронический гастрит
различается на:
•поверхностный;
•атрофический, при котором происходит истончение слизистой оболочки
желудка и снижается ее секреторная активность.
22.
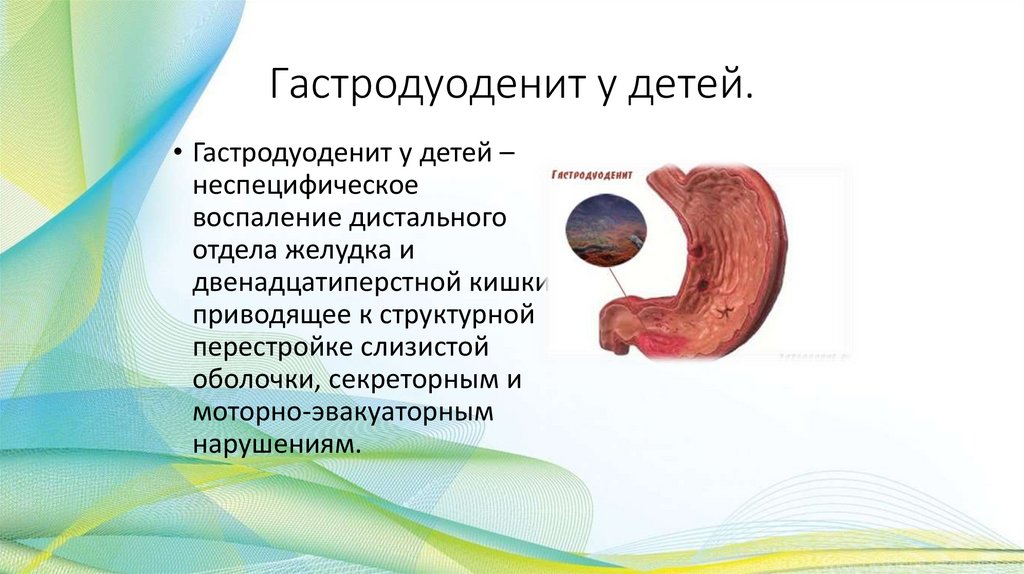
Гастродуоденит у детей.• Гастродуоденит у детей –
неспецифическое
воспаление дистального
отдела желудка и
двенадцатиперстной кишки,
приводящее к структурной
перестройке слизистой
оболочки, секреторным и
моторно-эвакуаторным
нарушениям.
23.
Причины гастродуоденита у детей• Ведущая роль среди причин гастродуоденита у детей принадлежит
персистированию в слизистой желудка бактерии Helicobacter pylori (6070% случаев). Хеликобактериоз у детей нередко сочетается с
инфицированностью другими возбудителями - энтеровирусами, герпесвирусами (в т. ч. вирусом Эпштейна-Барр). Чаще
всего дуоденит развивается на фоне предшествующего гастрита у детей,
обусловленного пилорическим хеликобактером.
• В большинстве случаев остальные эндо- и экзогенные факторы выступают
в роли предрасполагающих к развитию гастродуоденита у детей, однако
могут играть и первичную, основную роль.
• Известно, что гастродуодениты часто возникают у детей, имеющих
наследственную предрасположенность к заболеванию, а также
сниженные компенсаторно-приспособительные возможности вследствие
перенесенных инфекционных и соматических болезней. Группу риска по
развитию гастродуоденита составляют дети, рожденные в результате
патологического течения беременности и родов, рано переведенные на
искусственное вскармливание, имеющие отягощенный аллергический
анамнез (пищевая аллергия, отек Квинке, атопический дерматит).
24.
• Среди эндогенных факторов, способствующих развитию гастродуоденита удетей, велика роль патологии других органов пищеварения
(холецистита, панкреатита, гепатита, энтероколита, дисбактериоза
кишечника), эндокринной системы (сахарного диабета, надпочечниковой
недостаточности и др.), хронической очаговой инфекции (кариеса
зубов, гингивита, хронического тонзиллита и др.), паразитарной инвазии
(гельминтозов,лямблиоза). К причинам внутреннего порядка также следует
отнести повышенное кислотообразование, уменьшение образования слизи,
нарушение гормональной регуляции желудочной секреции.
• В ряду экзогенных причин гастродуоденита у детей выделяют пищевые
токсикоинфекции, регулярное нарушение качества и режима питания:
употребление продуктов, раздражающих слизистую оболочку, перекусы
всухомятку, плохое пережевывание пищи, однообразный характер питания,
редкие приемы пищи, неравномерность интервалов между ними и пр.
Нередко к развитию гастродуоденита у детей приводит длительный прием
лекарств (антибиотиков, НПВС, глюкокортикоидов и т.д.).
• Пик заболеваемости гастродуоденитом у детей приходится на школьные
годы, что позволяет назвать в числе триггерных факторов повышенные
психоэмоциональные нагрузки и стрессы, связанные с учебной
деятельностью.
25.
Классификация гастродуоденита у детей• Единой классификации гастродуоденитов у детей в педиатрии не
разработано. Наиболее важным представляется выделение форм
гастродуоденита у детей с учетом клинического течения, этиологии,
механизма развития, морфологических изменений.
• В зависимости от причин гастродуодениты у детей подразделяются на
экзогенные (первичные) и эндогенные (вторичные).
• На основании длительности заболевания и выраженности
симптоматики гастродуоденит у детей может бытьострым и
хроническим. В своем течении хронический гастродуоденит у детей
проходит фазы обострения, неполной клинической ремиссии,
клинической ремиссии и клинико-эндоскопической ремиссии.
Характер течения гастродуоденита у детей может быть латентным,
монотонным и рецидивирующим.
• Эндоскопия у детей позволяет выявить следующие формы
гастродуоденита: поверхностный, гипертрофический, эрозивный,
геморрагический, субатрофический (атрофический) и смешанный.
26.
Симптомы гастродуоденита у детей• Клинические проявления гастродуоденита у ребенка схожи с симптомами гастрита. К общим
неспецифическим признакам относятся слабость, нарушение сна, головные боли, утомляемость. У детей с
гастродуоденитом часто отмечается наличие вегето-сосудистой дистонии.
• Наиболее частым и характерным локальным симптомом гастродуоденита у детей являются ноющие боли в
эпигастральной или пилородуоденальной области. В периоды обострения боли становятся
схваткообразными, нередко иррадиируют в подреберье и околопупочную область. Обычно боли
усиливаются через 1-2 ч после еды, на голодный желудок, ночью и купируются после приема антацидов
или пищи.
• Болевой синдром у детей с гастродуоденитом часто сопровождается ощущениями распирания и тяжести в
области желудка, горькой отрыжкой, изжогой, тошнотой и рвотой, гиперсаливацией, нарушением
аппетита, неустойчивым стулом (сменой запоров и диареи).
• Иногда вегетативные кризы у детей протекают по типу демпинг-синдрома с внезапной сонливостью,
слабостью,тахикардией, потливостью, усиленной перистальтикой кишечника, возникающими через 2-3
часа после приема пищи. В случае длительных перерывов между приемами пищи, возможно развитие
гипогликемии: появляется мышечная слабость, дрожь в теле, повышенный аппетит.
• Обострения хронического гастродуоденита у детей обычно возникают весной и осенью вследствие
погрешностей в диете, повышенных школьных нагрузок, стрессовых ситуаций, инфекционных и
соматических заболеваний. Гастродуоденит у детей может осложняться язвенной болезнью,
панкреатитом, холециститом.
27.
Диагностика гастродуоденита у детей• После первичной консультации педиатра дети с подозрением на гастродуоденит направляются
на обследование к детскому гастроэнтерологу. При осмотре ребенка выявляется бледность
кожных покровов, «синяки» под глазами, снижение массы тела, неэластичность кожи, иногда –
выпадение волос и ломкость ногтей. Поверхность языка покрыта беловато-желтым налетом, на
котором видны отпечатки зубов.
• В общем анализе крови часто обнаруживается умеренная анемия. У детей с гастродуоденитом
необходимо исключить наличие паразитарной инвазии, для чего проводится анализ кала на
яйца гельминтов и лямблии. Ценные сведения может дать исследование копрограммы и кала на
дисбактериоз.
• Решающая роль в выявлении гастродуоденита у детей, его формы и стадии клинического
течения принадлежитфиброгастродуоденоскопии. Для оценки степени воспалительных и
дистрофических процессов производитсяэндоскопическая биопсия и
морфологическое исследование биоптата. Для выявления хеликобактериоза
выполняется дыхательный тест, ПЦР-диагностика хеликобактер, определение хеликобактер в
кале методом ИФА.
• С целью оценки секреторной функции желудка и двенадцатиперстной кишки
производится внутрижелудочная рН-метрия и дуоденальное зондирование с исследованием
дуоденального содержимого. О состоянии моторной функции позволяют
судить антродуоденальная манометрия, электрогастрография, УЗИ желудка и органов брюшной
полости. Для оценки эвакуаторной функции может выполняться рентгенография желудка.
• Дети с гастродуоденитом наряду с обследованием у гастроэнтеролога должны быть
проконсультированыдетским отоларингологом, детским стоматологом, детским аллергологомиммунологом.
28.
ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И 12ПЕРСТНОЙ КИШКИ
29.
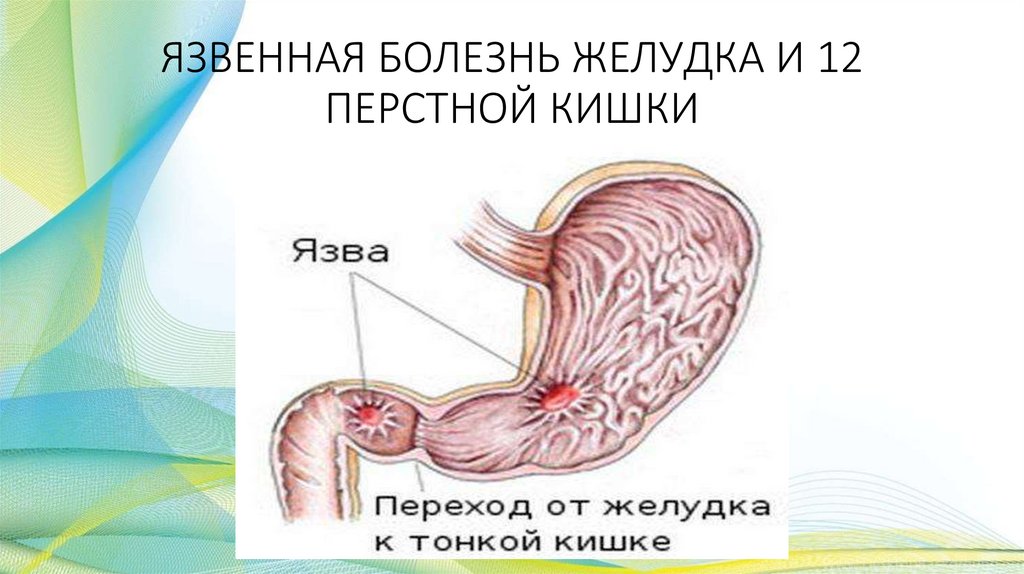
ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКАХроническое, рецидивирующее, склонное к
прогрессированию заболевание, характеризующееся
образованием язвенного дефекта слизистой оболочки
желудка и двенадцатиперстной кишки под действием
соляной кислоты и пепсина.
Предрасполагающие факторы:
• Наследственность.
• Наличие Helicobacter pylori.
• Хронический гастрит.
• Вредные привычки.
• Стресс.
• Алиментарный (пищевой)
30.
Фазы болезни:• Активная (период обострения, период неполной
ремиссии после заживления язв – соответствует
эндоскопической стадии «розового рубца»).
• Неактивная (стадия полной ремиссии после заживления
эрозивно-язвенных поражений – соответствует
эндоскопической стадии «белого рубца»).
31.
Клинические проявления:• Обострение язвы обычно происходят в осенне-весенний период,
иногда зимнее время.
• Боли разной интенсивности, натощак, спустя 1,5-2 часа после приема
пищи, иногда ночные или вечерние, исчезающие после еды.
• Изжога, кислая отрыжка, редко-рвота кислым содержимым,
приносящим облегчение.
• Потливость, акроцианоз, пониженное артериальное давление.
• Утомляемость, головная боль.
• Кислотность повышена или нормальная.
• Почти всегда имеется присутствие хеликобактера.
32.
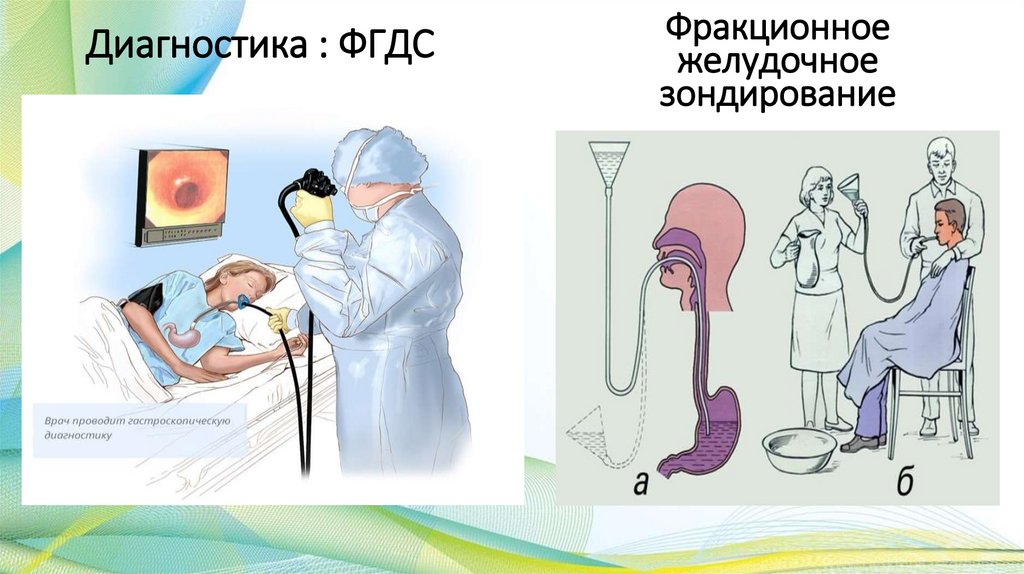
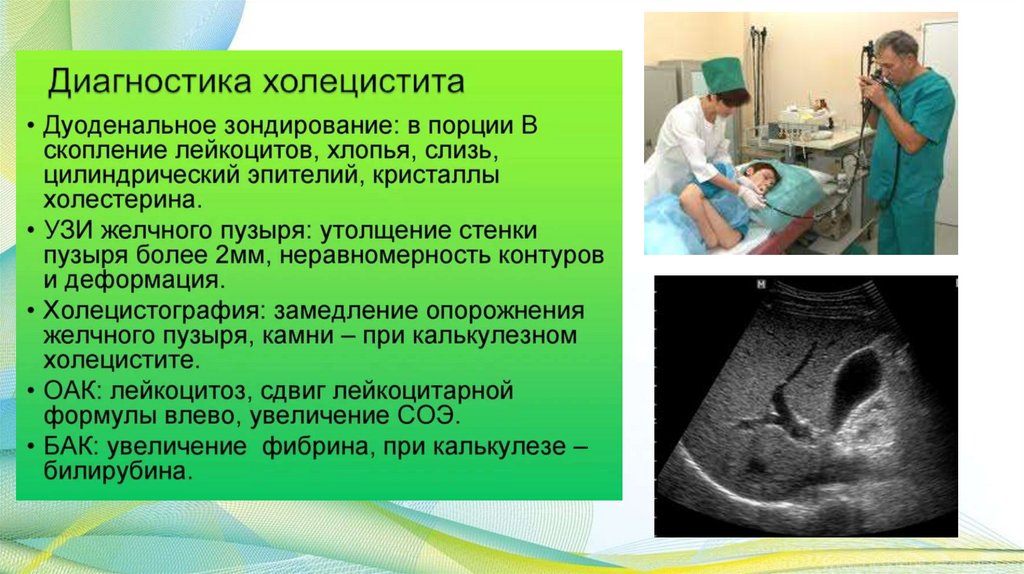
Диагностика : ФГДСФракционное
желудочное
зондирование
33.
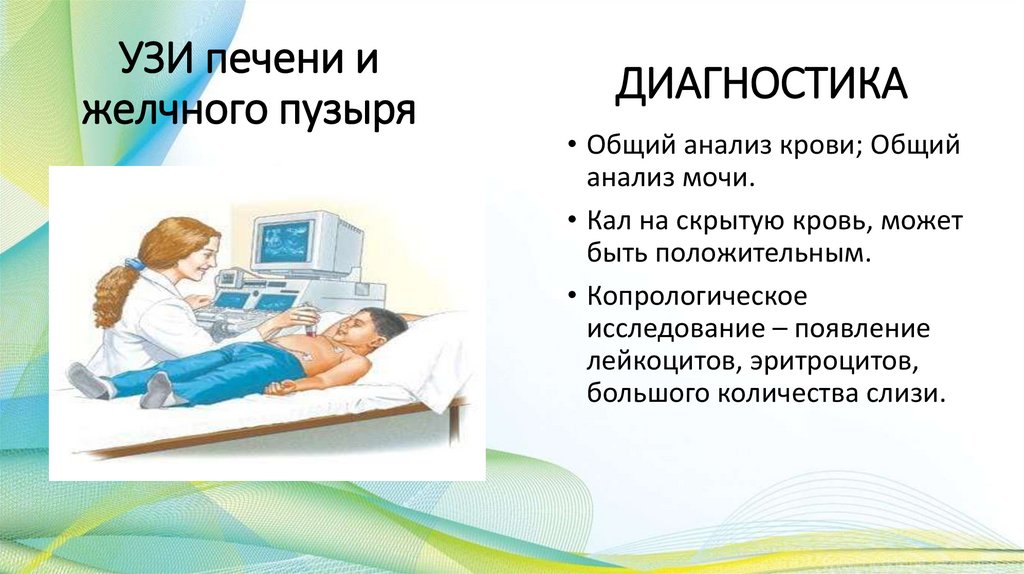
УЗИ печени ижелчного пузыря
ДИАГНОСТИКА
• Общий анализ крови; Общий
анализ мочи.
• Кал на скрытую кровь, может
быть положительным.
• Копрологическое
исследование – появление
лейкоцитов, эритроцитов,
большого количества слизи.
34.
35.
ОСЛОЖНЕНИЯ:Кровотечение –кровавая рвота «кофейной гущей»,
дегтеобразный стул, слабость, тошнота, бледность, в тяжелых
случаях пониженное артериальное давление, обморок –
показана срочная госпитализация.
Перфорация – (прободение) язвы возникает остро, «кинжальная
боль» в эпигастрии, «острый» живот, высокая температура, рвота,
не приносящая облегчения – срочная госпитализация.
36.
ОСЛОЖНЕНИЯСтеноз привратника желудка– постоянное чувство переполнения
желудка, отрыжка, изжога, рвота – госпитализация.
Пенетрация – проникновение язвы в соседние органы: в
поджелудочную железу, желчные пути, печень, малый сальник.
Пенетрация возникает при значительной величине язвы (10-15
мм в диаметре), на фоне тяжелого течения язвенной болезни.
Малигнизация – озлокачествление язвы
37.
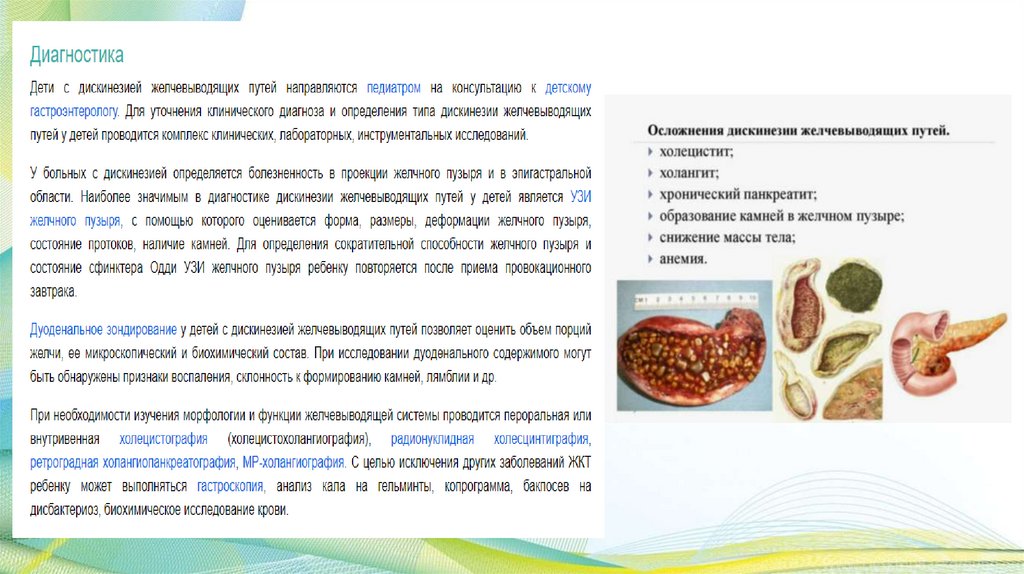
Панкреатит у детей –автокаталитическое ферментативное
воспалительно-дистрофическое
поражение поджелудочной железы.
Распространенность панкреатита среди
детей с патологией пищеварительного
тракта составляет 5-25%.
Течение панкреатита у ребенка, в
отличие от взрослого, имеет свои
особенности: заболевание может
вызываться широким кругом экзогенных
и эндогенных факторов, протекать
малосимптомно, маскироваться другими
заболеваниями пищеварительного
тракта: гастритом, гастродуоденитом, ди
сбактериозом кишечника и пр.
Поиск методов раннего выявления и
своевременного лечения панкреатита у
детей является актуальнейшей
задачей педиатрии и
детской гастроэнтерологии.
38.
39.
40.
41.
42.
Дискинезия желчевыводящих путей удетей – дисфункциональное
расстройство билиарного тракта;
нарушение сократимости желчного
пузыря и желчных путей,
сопровождающееся расстройством
функции желчеотведения.
В структуре заболеваний билиарной
системы у детей дискинезии
желчевыводящих путей принадлежит
первое место; за ней следуют
воспалительные заболевания
(холецистит, холангит), аномалии
развития желчных путей
и желчнокаменная болезнь.
В
детской гастроэнтерологии дисфункцио
нальные расстройства желчевыводящей
системы выявляются у 70-90 % детей,
страдающих заболеваниями органов
пищеварения.
43.
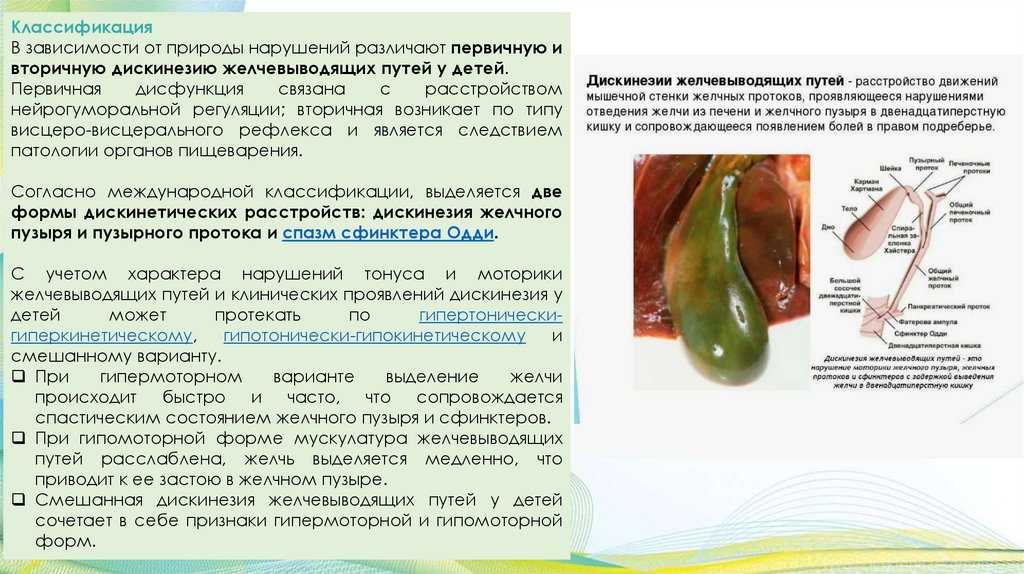
КлассификацияВ зависимости от природы нарушений различают первичную и
вторичную дискинезию желчевыводящих путей у детей.
Первичная
дисфункция
связана
с
расстройством
нейрогуморальной регуляции; вторичная возникает по типу
висцеро-висцерального рефлекса и является следствием
патологии органов пищеварения.
Согласно международной классификации, выделяется две
формы дискинетических расстройств: дискинезия желчного
пузыря и пузырного протока и спазм сфинктера Одди.
С учетом характера нарушений тонуса и моторики
желчевыводящих путей и клинических проявлений дискинезия у
детей
может
протекать
по
гипертоническигиперкинетическому,
гипотонически-гипокинетическому
и
смешанному варианту.
При
гипермоторном
варианте
выделение
желчи
происходит быстро и часто, что сопровождается
спастическим состоянием желчного пузыря и сфинктеров.
При гипомоторной форме мускулатура желчевыводящих
путей расслаблена, желчь выделяется медленно, что
приводит к ее застою в желчном пузыре.
Смешанная дискинезия желчевыводящих путей у детей
сочетает в себе признаки гипермоторной и гипомоторной
форм.
44.
Симптомы у детейОсновными проявлениями дискинезии желчевыводящих путей у детей служат болевой
синдром, диспепсический синдром и положительные пузырные симптомы. Характер
проявлений зависит от формы дисфункции.
Течение гипертонически-гиперкинетической дискинезии желчевыводящих путей у детей
характеризуется приступообразными (схваткообразными, колющими, режущими) болями
в правом подреберье, носящими кратковременный характер (5-15 мин.). При пальпации
область желчного пузыря болезненна, определяются положительные пузырные синдромы.
При гипертонической форме дискинезии желчевыводящих путей у ребенка часто
возникает жидкий стул, тошнота, потеря аппетита, рвота, горечь во рту, общая слабость,
головная боль. Провоцирующими факторами болевого и диспепсического синдрома, как
правило, выступают физические нагрузки, употребление жареной или жирной пищи,
отрицательные
эмоции.
В
межприступные
периоды
самочувствие
детей
удовлетворительное; иногда их могут беспокоить непродолжительные спастические боли в
животе.
Гипотоническая форма дискинезии желчевыводящих путей у детей встречается редко. В
этом случае боль в подреберье носит постоянный, ноющий, тупой характер; иногда
возникает только распирание и тяжесть в этой области. Могут возникать диспепсические
расстройства: чередование запоров и поносов, снижение аппетита, отрыжка воздухом,
метеоризм. Вследствие холестаза и перерастяжения желчного пузыря при пальпации
определяется увеличенная и безболезненная печень.
45.
46.
47.
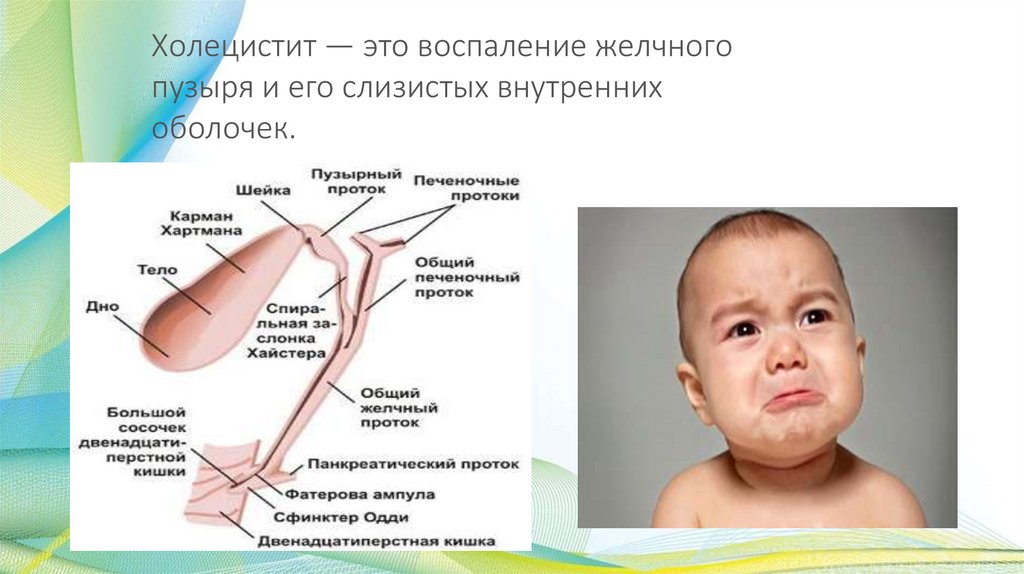
Холецистит — это воспаление желчногопузыря и его слизистых внутренних
оболочек.
48.
Классификация острогохолецистита
• катаральную,
• флегмонозную,
• гангренозную.
У детей самая частая форма
поражения жёлчного пузыря катаральный холецистит.
49.
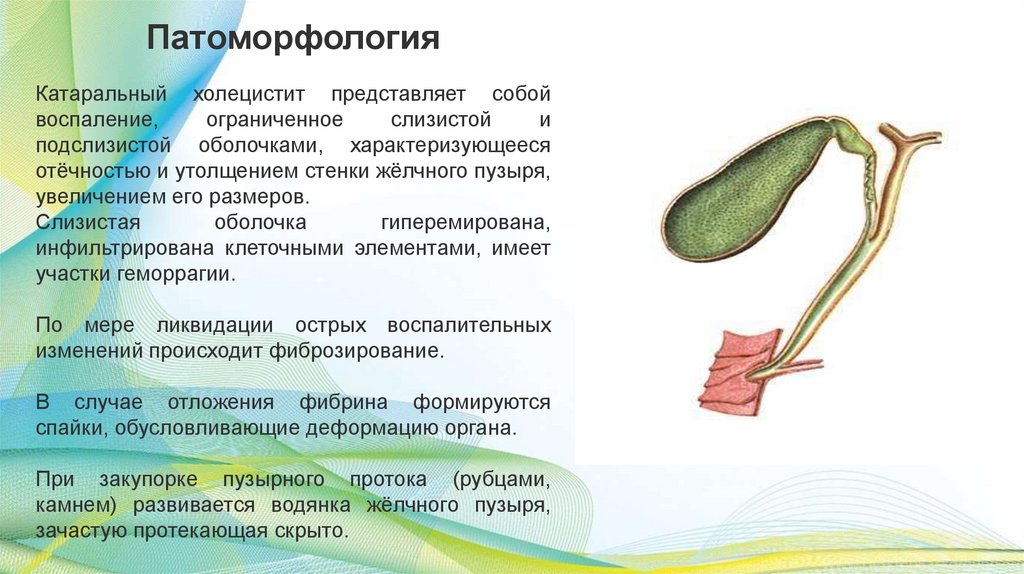
ПатоморфологияКатаральный холецистит представляет собой
воспаление,
ограниченное
слизистой
и
подслизистой оболочками, характеризующееся
отёчностью и утолщением стенки жёлчного пузыря,
увеличением его размеров.
Слизистая
оболочка
гиперемирована,
инфильтрирована клеточными элементами, имеет
участки геморрагии.
По мере ликвидации острых воспалительных
изменений происходит фиброзирование.
В случае отложения фибрина формируются
спайки, обусловливающие деформацию органа.
При закупорке пузырного протока (рубцами,
камнем) развивается водянка жёлчного пузыря,
зачастую протекающая скрыто.
50.
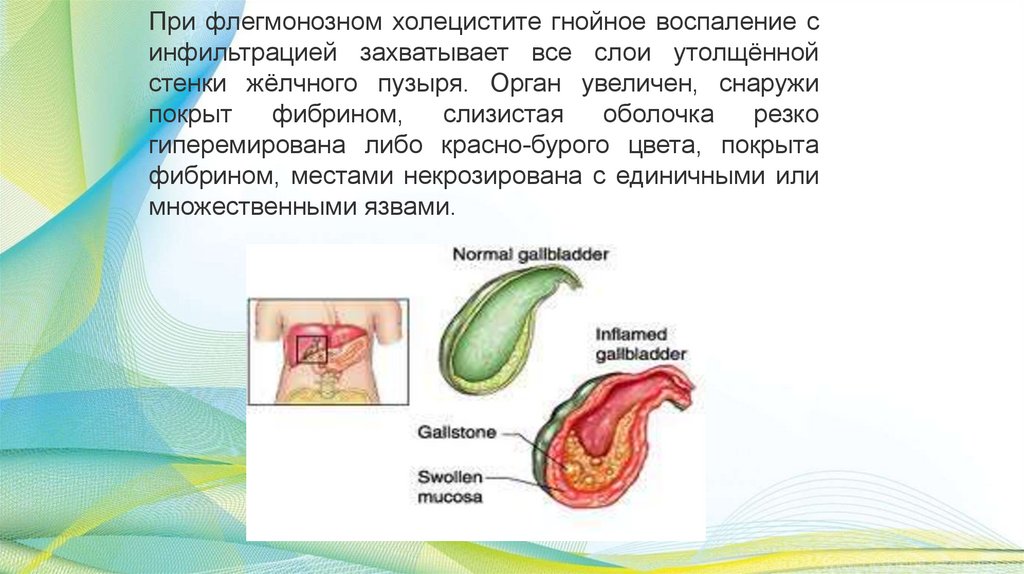
При флегмонозном холецистите гнойное воспаление синфильтрацией захватывает все слои утолщённой
стенки жёлчного пузыря. Орган увеличен, снаружи
покрыт
фибрином,
слизистая
оболочка
резко
гиперемирована либо красно-бурого цвета, покрыта
фибрином, местами некрозирована с единичными или
множественными язвами.
51.
Гангренозный холециститхарактеризуется
выраженными
морфологическими
изменениями жёлчного
пузыря, возникающими в
результате значительных
нарушений кровоснабжения,
включая тромбоз сосудов.
Гангрена захватывает
слизистую оболочку органа,
может быть очаговой, в
редких случаях омертвевает
весь пузырь; перфорация
приводит к выходу
инфицированного
содержимого в брюшную
полость.
52.
Причины холециститаУ детей острый холецистит,
преимущественно не
калькулезный, связанный
обычно с пороками
развития пузырного протока
и шейки желчного пузыря, а
также с нарушениями
нервной регуляции
сократительной функции
желчных путей, встречается
довольно часто.
Причиной холецистита у детей
так же чаще всего являются
кишечные паразиты, в
частности глисты и лямблии,
которые, обосновавшись в
кишечнике, постепенно по
восходящей попадают в
желчные протоки и пузырь.
Размножаясь и раздражая
слизистую, лямблии вызывают
дискинетические расстройства
и закупорку протоков. Они
внедряются в стенки сосудов и
вызывают патологические
изменения в их структуре,
сопровождаясь
воспалительными процессами,
а продукты жизнедеятельности
паразитов вызывают общую
интоксикацию организма.
53.
Спровоцироватьхолецистит у детей могут:
•погрешности в питании;
•дискинезия желчевыводящих путей;
•малоподвижный образ жизни;
•присутствие сопутствующего заболевания
пищеварительной системы;
•злоупотребление некоторыми
лекарственными средствами;
•поражение опистархами и лямблиями;
• атония желчного пузыря;
•патологии развития.
Для исключения причин холецистита у детей
следует нормализовать режим питания с
исключением жирных и острых блюд.
Немаловажное значение имеет
периодическое обследование на наличие
глистных инвазий.
54.
Заболеваниеначинается
остро,
внезапно, часто в ночное время
сильнейшей
болью
в
правом
подреберье, эпигастральной области,
реже в других областях живота (у
детей дошкольного возраста). Ребенок
крайне беспокоен, мечется в постели,
пытаясь
найти
положение,
облегчающее
боль.
Возникают
тошнота, рвота с примесью жёлчи,
нередко
многократная
и
не
приносящая облегчения.
У детей дошкольного (до 7 лет) и младшего школьного возраста (8-11 лет) боли в
животе бывают разлитыми или неопределёнными, что создаёт диагностические
трудности и провоцирует врачебные ошибки.
У больных подросткового возраста (12-13 лет) боль выраженная, резкая,
«кинжального» характера начинает локализоваться в правом подреберье.
Отмечают иррадиацию такой боли в правое плечо, лопатку, правую половину
поясницы и подвздошную область.
55.
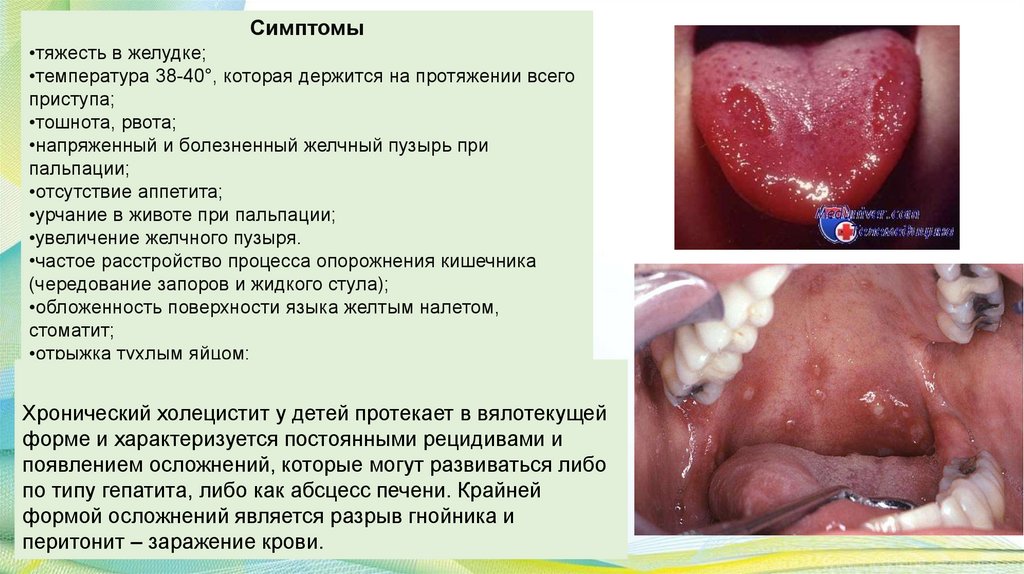
Симптомы•тяжесть в желудке;
•температура 38-40°, которая держится на протяжении всего
приступа;
•тошнота, рвота;
•напряженный и болезненный желчный пузырь при
пальпации;
•отсутствие аппетита;
•урчание в животе при пальпации;
•увеличение желчного пузыря.
•частое расстройство процесса опорожнения кишечника
(чередование запоров и жидкого стула);
•обложенность поверхности языка желтым налетом,
стоматит;
•отрыжка тухлым яйцом;
Хронический холецистит у детей протекает в вялотекущей
форме и характеризуется постоянными рецидивами и
появлением осложнений, которые могут развиваться либо
по типу гепатита, либо как абсцесс печени. Крайней
формой осложнений является разрыв гнойника и
перитонит – заражение крови.
56.
57.
58.
Энтерит• Энтерит (от слова энтерос - кишка) — воспаление тонкой кишки
• Бывает острый и хронический
• Острые энтериты наблюдаются при инфекционных заболеваниях,
пищевых отравлениях
• Сопровождаются воспалительным набуханием и гиперемией
слизистой оболочки тонкой кишки, увеличением её секреции
59.
Виды энтеритов• дуоденит (воспаление двенадцатипер
стной кишки)
• еюнит (тощей кишки)
• илеит (подвздошной кишки)
Чаще наблюдается воспаление всей
тонкой кишки в сочетании с:
• гастритом(гастроэнтерит)
• колитом (гастроэнтероколит, энтероко
лит)
Патогенез
В механизме развития энтерита выделяют
несколько факторов, которые в сочетании
приводят
к
тяжелому
структурному
повреждению
и
нарушению
кишечных
функций.
В
основе
патогенеза
лежит
поражение
клеток
слизистой
оболочки,
вызванное проникновением болезнетворных
агентов, иммунных комплексов, токсинов. При
этом нарушается активность ферментов
пристеночного
пищеварения,
ухудшается
расщепление и всасывание пищи.
Накопление в тонкой кишке полупереваренных
питательных веществ создает благоприятную
среду для дальнейшего размножение вредных
микроорганизмов,
что
сопровождается
развитием дисбиоза. Нарушения пищеварения
провоцируют изменения кишечной моторики, с
чем связано появление мучительных колик и
обильной диареи. Со временем снижается
иммунная и защитная функция кишечника,
создаются
условия
для
эндогенной
интоксикации.
60.
Хронический энтерит• Энтерит хронический заболевание тонкой
кишки, которое
развивается в
результате дистрофии,
воспаления или
атрофии слизистой
оболочки и
сопровождается
нарушением ее
функций:
пищеварительной и
всасывательной
61.
ПатогенезЭтиология
• Перенесенные ОКИ
• Глистные инвазии
• Питание всухомятку
• Переедание
• Неразнообразная
углеводистая пище
• Острое и пряное
• Алкоголь
• Аллергии
• Токсические вещества
Ртуть, свинец, фосфор
• Глюкокортикоиды
• Некоторые
антибиотики
• Цитостатики
• Ионизирующие
излучения
• Заболевания
пищеварительной
системы
• Воспаление и
нарушение
регенерации слизистой
тонкой кишки
• Атрофия слизистой
• Нарушение
пристеночного
пищеварения
• Изменение моторики
кишечника
62.
Клиническая картина• Синдром энтерита:
• Болевой синдром:
стул 4-6 раз в сутки,
боли в
обильный, содержит
околопупочной
непереваренные
области
остатки пищи,
пенистый, зловонный • Обезвоживание
(теряет воду и
• Интоксикационный
электролиты) –
синдром: слабость,
сухость кожи и
головокружение,
слизистых, судороги
плохой аппетит
• Язык обложен серобелым налетом
• Живот вздут,
болезненный при
пальпации в
околопупочной области
• Кожа бледная, сухая
• Снижение тонуса мышц
63.
Диагностика• Жалобы
• Осмотр
• Характер стула
• Копрограмма
• Бактериологическое
исследование
• Биохимия
• Клинический анализ крови
64.
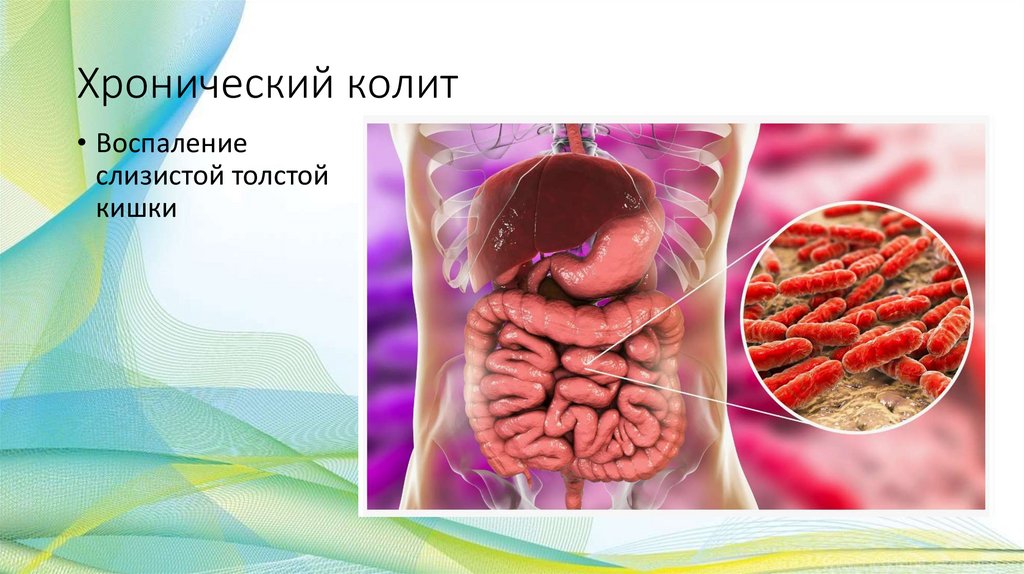
Хронический колит• Воспаление
слизистой толстой
кишки
65.
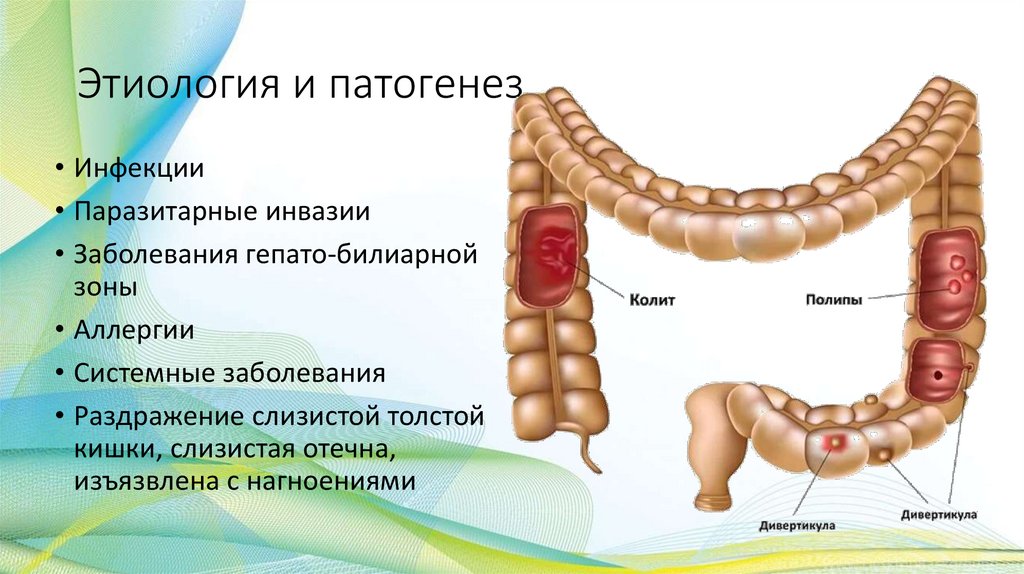
Этиология и патогенез• Инфекции
• Паразитарные инвазии
• Заболевания гепато-билиарной
зоны
• Аллергии
• Системные заболевания
• Раздражение слизистой толстой
кишки, слизистая отечна,
изъязвлена с нагноениями
66.
Клиническая картина• Стул очень частый до • Болевой синдром :
25 раз и больше,
тупая боль,
локализуется в
скудный, со слизью,
гипогастрии слева или
гноем, кровью
справа, усиливается
• Кал может быть
после еды и перед
дефекацией
овечий
• Астено-вегетативный
• Тенезмы
синдром
• Ректальный плевок
• Общее состояние не
изменено
• Метеоризм
• Живот мягкий,
болезненный по ходу
толстого кишечника
• Кишка (слепая или
сигмовидная
пальпируется как
напряженная и
урчащая)
67.
Диагностика• Клинический анализ
крови (лейкоцитоз)
• Копрограмма (слизь,
гной, кровь)
• Бактериология и
паразитология
• Ректороманоскопия
• ирригоскопия
68.
Гельминтозы – группа болезней,вызываемых паразитическими
червями – гельминтами.
У человека зарегистрировано
паразитирование свыше 300 видов
гельминтов, которые относятся
преимущественно к двум типам
червей: круглые черви –(класс
Nematoda) и плоские черви –(класс
ленточных червей – Cestoidea и
сосальщиков – Trematoda).
В зависимости от особенностей
биологии и путей их распространения
различают 3 группы гельминтов:
геогельминты, биогельминты и
контактные гельминты.
69.
В зависимости отлокализации паразитов в организме выделяют
локализации возбудителя По
следующие виды гельминтозов у детей: кишечные
различают гельминтозы
(аскаридоз, энтеробиоз, стронгилоидоз, тениаринхоз,
просветные и тканевые. трихоцефалез), легочные (томинксоз, парагонимозы),
тканевые (трихинеллез, токсокароз, шистосомоз,
К последним относятся
филяриоз) и гельминтозы гепатобилиарного тракта
(клонорхоз, описторхоз, фасциолез).
такие болезни, как
шистосомозы, филяриозы, С учетом типа возбудителей гельминтозы у детей
эхинококкозы,
подразделяются на следующие виды:
парагонимоз, цистицеркоз •нематодозы - вызываемые круглыми червями
(аскаридами, острицами, власоглавами и др.)
и ряд других.
•цестодозы – вызываемые ленточными червями
(широким лентецом, свиным цепнем и др.)
При некоторых кишечных
•трематодозы
–
вызываемые
сосальщиками
гельминтозах тканевая
(кошачьей
двуусткой,
легочным
сосальщиком,
фаза соответствует
печеночным сосальщиком и др.).
начальному
миграционному периоду
болезни (аскаридоз,
анкилостомидозы).
70.
71.
72.
73.
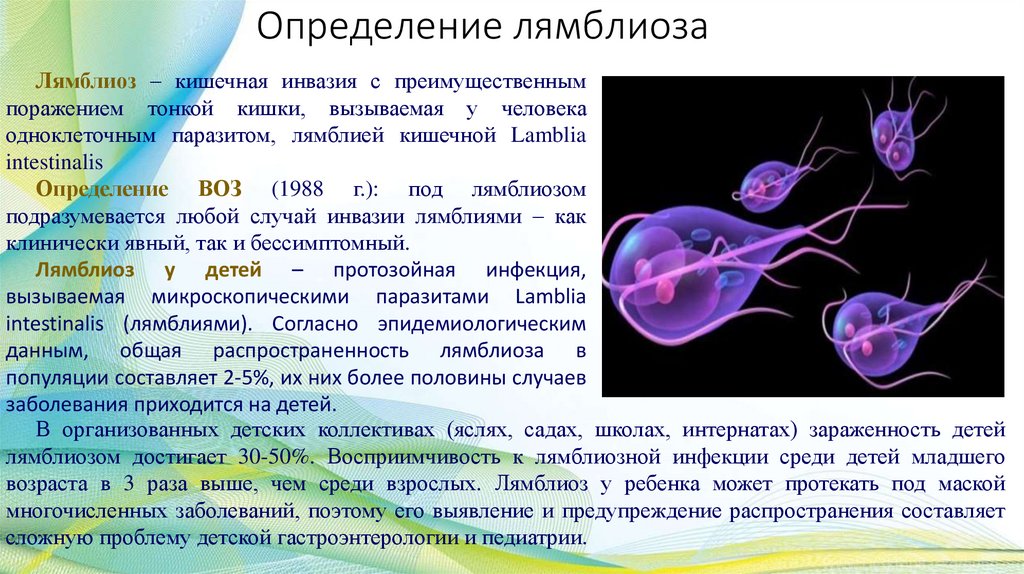
Определение лямблиозаЛямблиоз – кишечная инвазия с преимущественным
поражением тонкой кишки, вызываемая у человека
одноклеточным паразитом, лямблией кишечной Lamblia
intestinalis
Определение ВОЗ (1988 г.): под лямблиозом
подразумевается любой случай инвазии лямблиями – как
клинически явный, так и бессимптомный.
Лямблиоз у детей – протозойная инфекция,
вызываемая микроскопическими паразитами Lamblia
intestinalis (лямблиями). Согласно эпидемиологическим
данным, общая распространенность лямблиоза в
популяции составляет 2-5%, их них более половины случаев
заболевания приходится на детей.
В организованных детских коллективах (яслях, садах, школах, интернатах) зараженность детей
лямблиозом достигает 30-50%. Восприимчивость к лямблиозной инфекции среди детей младшего
возраста в 3 раза выше, чем среди взрослых. Лямблиоз у ребенка может протекать под маской
многочисленных заболеваний, поэтому его выявление и предупреждение распространения составляет
сложную проблему детской гастроэнтерологии и педиатрии.
74.
ПричиныLamblia
intestinalis
–
одноклеточный
жгутиковый
микроорганизм. В организме лямблии могут существовать в двух
формах – вегетативной и цистной.
Лямблии паразитируют на поверхности слизистой оболочки
кишечника, повреждая структуру микроворсинок ее стенок, они
способны проникать и в ткани стенки кишки, повреждая
энтероциты. В результате нарушается пристеночное пищеварение
и двигательная активность кишечника: активизируется патогенная
микрофлора, развивается синдром мальабсорбции (потеря
всасывания одного или нескольких видов питательных веществ),
нарушаются процессы синтеза и выделения ферментов,
снижается продукция иммуноглобулинов, появляются аллергические реакции.
В верхней части тонкого кишечника лямблии существуют в вегетативной форме, цепляясь с
помощью присосок (присасывательных дисков) к эпителиальным клеткам тонкого кишечника.
Вегетативная форма лямблий имеет грушевидное тело с четырьмя парами симметрично расположенных
жгутиков. Попадая в нижний отдел толстой кишки, лямблии инцистируются и приобретают вид
овальной капсулы с плотной оболочкой (цисты), устойчивой к неблагоприятным условиям окружающей
среды. Из толстой кишки лямблии выделяются во внешнюю среду с испражнениями и могут
сохраняться в ней длительно.
75.
Как развивается лямблиоз у ребенкаРазвитие лямблиоза зависит количества возбудителей, факторов вирулентности и состояния
иммунной системы ребенка. Лямблии присасываются к ворсинкам тонкого кишечника и после
окончания питания, открепляются и прикрепляются вновь в новом месте. На одной ворсинке
одновременно могут прикрепиться 10 паразитов. При этом повреждаются эпителиальные клетки, а
ворсинки укорачиваются, в результате чего:
Нарушается всасывание углеводов, белков, жиров, минералов и витаминов. Развивается синдром
мальабсорбции.
Нарушается синтез и затрудняется высвобождение ферментов, что приводит к нарушению
переваривания пищи.
В результате токсического воздействия метаболитов повышается моторика кишечника и секреция
клетками слизистой оболочки жидкости и электролитов.
Изменяется состав кишечной микрофлоры. Развивается дисбактериоз.
Продукты метаболизма паразитов, всасываясь в кровь, приводят к развитию токсикоза и астеноневротитических состояний.
Токсические вещества, выделяющиеся при гибели лямблий и медиаторы воспаления,
высвобождающиеся при воспалении кишечной стенки, индуцируют развитие аллергических
реакций.
Агрессивная среда желчевыводящих путей губительна для паразитов. Дискинезия желчевыводящих
путей при лямблиозе носит рефлекторный характер.
76.
В процессе своей жизнедеятельности лямблии метаболизируют вещество аргинин, котороеиспользуют энтероциты для синтеза окиси азота (окись азота замедляет процесс превращения цист в
вегетативные формы и повреждает трофозоиды). Нарушается синтез иммуноглобулинов, на фоне
чего снижается эффективность проводимых профилактических прививок и возрастает частота
случаев развития бактериальных инфекций — бронхита, пневмонии, ангины, отита и др.
При развитии воспаления в 12-и перстной кишке повышается давление в главном протоке
поджелудочной железы. Повышенная активность протеолитических ферментов приводит к
воспалению органа.
Лямблиоз зачастую протекает под масками различных заболеваний желудочно-кишечного тракта и
аллергии, течение которых без адекватного противопаразитарного лечения отягощается и
приобретает хроническое рецидивирующее течение.
Лямблии на поверхности ворсинок
тонкого кишечника (фото слева). На фото
справа
вверху
видны
следы
прикрепления
лямблий,
внизу
—
паразиты прикрепились в новом месте.
77.
Пути заражения лямблиямиВодный
Заражение лямблиями
происходит чаще всего
при употреблении
плохо очищенной
водопроводной воды или
воды из открытых
водоемов.
Контактно-бытовой
Заражение
осуществляется через
загрязненные цистами
лямблий предметы
обихода: белье,
игрушки, посуду.
Пищевой
Возможно заражение
лямблиями при употреблении
инфицированных цистами
пищевых продуктов,
особенно употребляемые без
термической обработки
(овощи, ягоды, фрукты).
78.
Факторы, способствующие развитиюлямблиоза у детей:
иммунный дефицит;
пониженная кислотность желудочного
содержимого;
интенсивность пристеночного
пищеварения, свойственная детскому
организму;
нарушение баланса кишечной
микрофлоры, в том числе после
антибиотикотерапии;
нарушение состава желчи;
несбалансированное питание: снижение
потребления белков на фоне повышенного
потребления легкоусвояемых углеводов.
В профессиональную группу риска
попадают работники детских учреждений,
ирригационной и ассенизационной службы,
специалисты зоопарков и зверопитомников.
Формы заболевания
Лямблиоз у детей может принимать
следующие формы:
латентное паразитоносительство –
клинические проявления отсутствуют,
возбудитель определяется только в ходе
лабораторной диагностики;
клинически выраженные формы лямблиоза
(кишечная форма, гепатобилиарная форма
и лямблиоз как сопутствующее
заболевание).
По характеру течения инфекции
различают лямблиоз:
острый – первичная инвазия, чаще
регистрируется среди детей раннего
возраста;
хронический – протекает с чередованием
периодов обострения и ремиссии.
79.
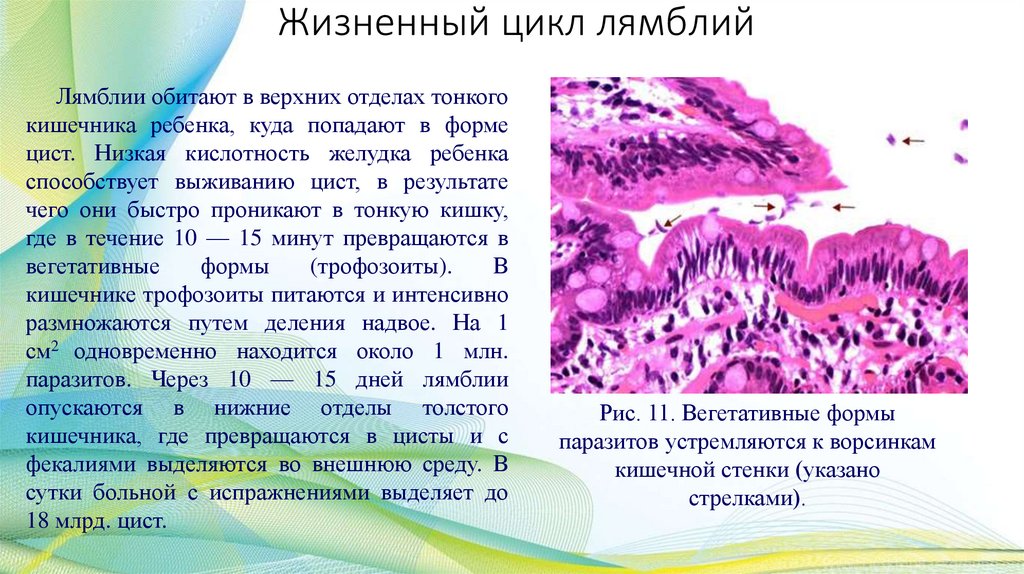
Жизненный цикл лямблийЛямблии обитают в верхних отделах тонкого
кишечника ребенка, куда попадают в форме
цист. Низкая кислотность желудка ребенка
способствует выживанию цист, в результате
чего они быстро проникают в тонкую кишку,
где в течение 10 — 15 минут превращаются в
вегетативные
формы
(трофозоиты).
В
кишечнике трофозоиты питаются и интенсивно
размножаются путем деления надвое. На 1
см2 одновременно находится около 1 млн.
паразитов. Через 10 — 15 дней лямблии
опускаются в нижние отделы толстого
кишечника, где превращаются в цисты и с
фекалиями выделяются во внешнюю среду. В
сутки больной с испражнениями выделяет до
18 млрд. цист.
Рис. 11. Вегетативные формы
паразитов устремляются к ворсинкам
кишечной стенки (указано
стрелками).
80.
Симптомы лямблиоза у детейПоявлению первых клинических
признаков заболевания предшествует
инкубационный период,
составляющий, как правило, 1–3
недели. За ним следует острая фаза,
которая длится 5–7 дней и
характеризуется развернутой
симптоматикой.
Симптомы лямблиоза у детей
зависят от формы заболевания и
складываются из трех основных
клинических синдромов и их
сочетаний:
гастроинтестинальный
(диспепсический);
астеноневротический;
аллергодерматологический.
81.
Гастроинтестинальный синдром проявляетсебя в виде признаков поражения
желудочно-кишечного тракта:
жидкий водянистый, иногда пенистый, стул со зловонным запахом и
жирным блеском;
боли в эпигастральной области, а также в правом подреберье и в
районе пупка, не связанные с едой;
метеоризм;
чувство переполнения желудка;
неустойчивость стула: диарея, сменяющаяся запором;
снижение аппетита;
горечь во рту, изжога;
отрыжка газом с сероводородным запахом;
неприятный запах изо рта (галитоз);
тошнота;
рвота;
незначительное повышение температуры тела.
В результате длительного воздействия токсинов лямблий формируются неспецифические
невротические реакции.
82.
Астеноневротический синдром проявляетсяразвитием неврологической симптоматики:
раздражительность, плаксивость, лабильность
настроения;
нарушение сна;
утомляемость;
головные боли, головокружение;
боли в области сердца;
бруксизм (скрежетание зубами во сне);
тики.
83.
Аллергодерматологический синдромпроявляется в виде кожных и аллергических
реакций:
сухость и шелушение кожных покровов;
бледность кожи, темные круги под глазами;
кожный зуд;
крапивница;
кореподобная сыпь;
хейлит;
аллергический ринит;
аллергический конъюнктивит;
ангионевротические отеки;
нейродермит;
бронхиальная астма;
фолликулярный кератоз;
истончение и замедление роста волос;
налет на языке.
84.
При хроническом течении лямблиоза у детей признаки восновном схожи, только выражены слабее. Основные
клинические проявления:
неустойчивость стула;
беспокойный сон;
бледность кожных покровов;
сухость и шелушение кожи;
фолликулярный кератоз;
анемия;
периодический субфебрилитет без
видимой причины;
развитие или обострение
аллергических заболеваний;
утяжеление течения соматической
патологии.
Кишечные формы лямблиоза у детей протекают в виде энтерита, дуоденита, энтероколита,
дискинезии двенадцатиперстной кишки. Гепатобилиарные формы – в виде холецистита,
дискинезии желчевыводящих путей, холангита.
Интоксикация при лямблиозе у детей сопровождается гепатолиенальным синдромом,
лимфаденопатией, увеличением миндалин и аденоидов, подъемом температуры тела до
субфебрильных значений (до 38 °С).
85.
Существуют различия в проявленияхлямблиоза у детей разных возрастных групп.
В 1–3 года преобладают диспепсический и аллергодерматологический
синдром, клиническая картина заболевания напоминает пищевое
отравление или острую форму энтерита.
У большинства детей 4–7 лет к диспепсическому синдрому
присоединяется болевой, в половине случаев наблюдаются реактивные
изменения поджелудочной железы, нередко присоединяются заболевания
гастродуоденальной зоны.
У детей старшей возрастной группы, наряду с диспепсическим и
болевым синдромом, часто встречается хроническое течение лямблиоза,
а также бессимптомное носительство.
86.
Основные методы диагностики лямблиоза удетей:
копрологическое исследование. Обнаружение цистных форм при исследовании кала в
мазках фекалий свидетельствует о лямблиозе. В связи с высокой вероятностью
ложноотрицательного результата при микроскопии фекалий используют разные
консервирующие растворы. Для увеличения вероятности обнаружения лямблий в кале
рекомендуется повторение анализа через определенные промежутки времени;
дуоденальное зондирование. Для исследования содержимого желчного пузыря используют
специальный резиновый катетер, в отобранном биологическом материале выявляют
вегетативные формы лямблий;
общий и биохимический анализ крови. Обнаруживаются признаки воспалительного
процесса: лейкоцитоз, увеличение скорости оседания эритроцитов, снижение содержания
гемоглобина;
серологические методы – позволяют обнаружить в крови антитела, специфичные к
антигенам лямблий;
иммунофлюоресцентный анализ (ИФА) – обеспечивает раннюю диагностику лямблиоза,
информативен с 12-14-го дня заболевания.
87.
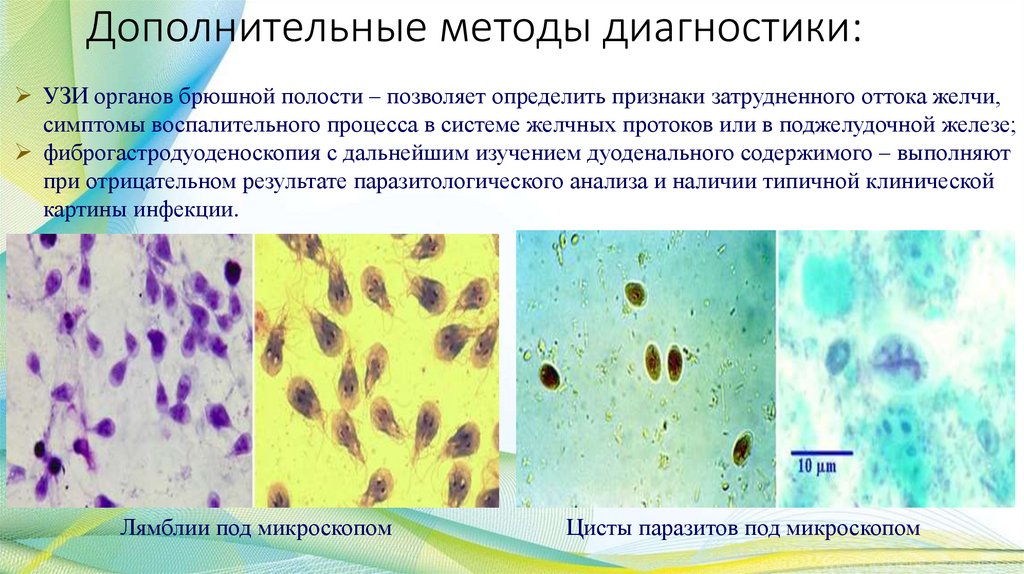
Дополнительные методы диагностики:УЗИ органов брюшной полости – позволяет определить признаки затрудненного оттока желчи,
симптомы воспалительного процесса в системе желчных протоков или в поджелудочной железе;
фиброгастродуоденоскопия с дальнейшим изучением дуоденального содержимого – выполняют
при отрицательном результате паразитологического анализа и наличии типичной клинической
картины инфекции.
Лямблии под микроскопом
Цисты паразитов под микроскопом
88.
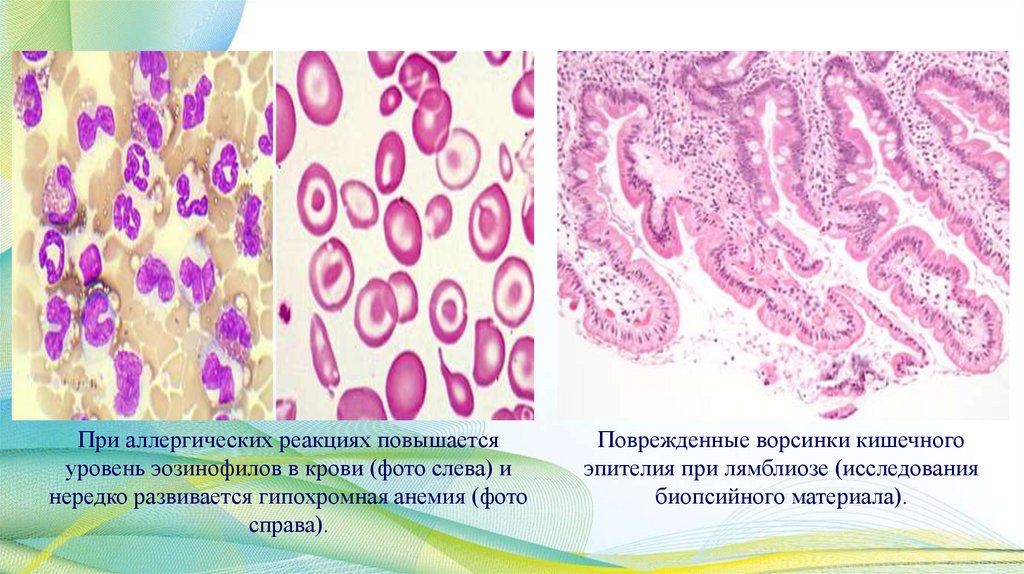
При аллергических реакциях повышаетсяуровень эозинофилов в крови (фото слева) и
нередко развивается гипохромная анемия (фото
справа).
Поврежденные ворсинки кишечного
эпителия при лямблиозе (исследования
биопсийного материала).
89.
Гломерулонефрит•0,1-0,85
на
1000
- это двухстороннее иммуновоспалительное заболевание детей. Чаще
почек, развивающееся после болеют мальчики
воздействия инфекционного (3:1) в возрасте 7агента или неинфекционных 11 лет.
иммунных и неиммунных
Нефротический
факторов, с
синдром
преимущественным
наблюдается в
диффузным поражением
раннем возрасте.
клубочков.
90.
Этиологические факторы1. Инфекционные
1. бактерии: БГСА, пневмококки, стафилококки,
клебсиелы, микоплазмы и др.
2. вирусы: гепатит В, ЦМВИ, ВЭБ, ветряной оспы
и др.
3. паразиты: токсоплазмы, плазмодии
малярии и др.
4. грибы: кандида
2. Неинфекционные
1. чужеродные белки
2. вакцины
3. сыворотки
4. длительное переохлаждение
91.
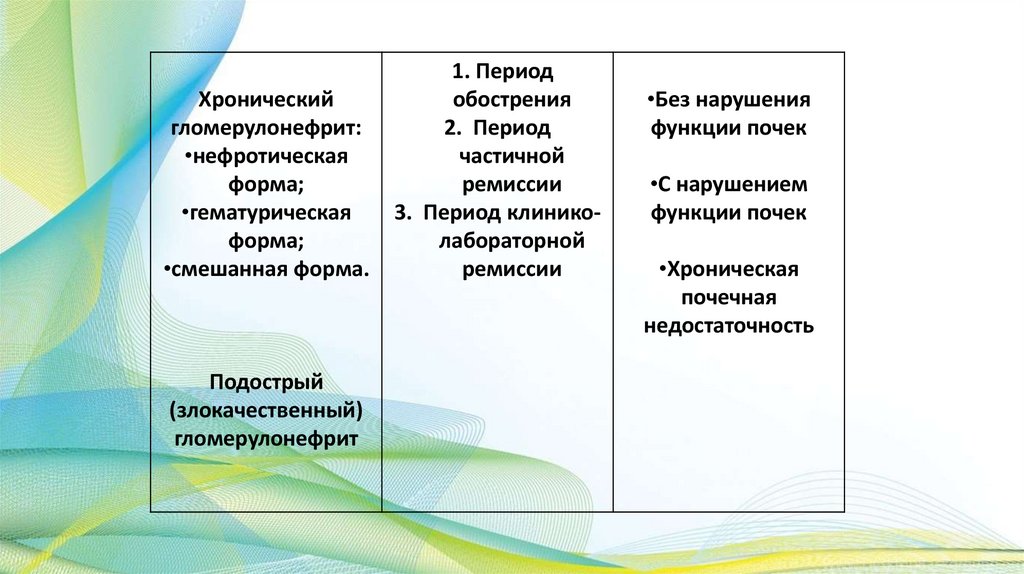
Классификация первичного гломерулонефрита(г. Винница, 1976г)
По форме заболевания
По активности почечного
процесса
По состоянию функции
почек
Острый
гломерулонефрит:
•с нефритическим
синдромом;
•с нефротическим
синдромом;
•с нефротическим
синдромом с
гематурией и
гипертонией;
•с изолированным
мочевым синдромом
1. Период начальных
проявлений
•Без нарушения
функции почек
2. Период обратного
развития
•С нарушением
функции почек
3. Переход в
хронический
гломеруло-нефрит
•Острая почечная
недостаточность
92.
Хроническийгломерулонефрит:
•нефротическая
форма;
•гематурическая
форма;
•смешанная форма.
Подострый
(злокачественный)
гломерулонефрит
1. Период
обострения
2. Период
частичной
ремиссии
3. Период клиниколабораторной
ремиссии
•Без нарушения
функции почек
•С нарушением
функции почек
•Хроническая
почечная
недостаточность
93.
Морфологические вариантыхронического ГН
• Непролиферативные ГН:
• липоидный нефроз;
• минимальные изменения;
• мембраноидный;
• фокально-сегментарный гломерулосклероз.
• Пролиферативные ГН:
• мезангиопролиферативный;
• мезангиокапиллярный;
• Экстракапиллярный.
94.
Основные клинико-лабораторныесимптомы
• Отеки – возникают у 60-80% больных
Механизм формирования отеков:
• гиперволемия за счет увеличения ОЦК в
результате снижения клубочковой
фильтрации;
• задержка натрия и воды за счет повышения
секреции альдостерона и АДГ;
• повышенная сосудистая проницаемость;
• гипопротеинемия в результате выраженной
протеинурии.
95.
Основные клинико-лабораторныесимптомы
• Артериальная гипертензия (возникает
у 60-70% больных)
Механизм артериальной
гипертензии
• гиперволемия, увеличение ОЦК,
задержка воды и натрия;
• активация ренин-ангиотензинальдостероновой системы.
96.
Основные клинико-лабораторные симптомы• Мочевой синдром:
• олигурия – уменьшение диуреза на 20-50% нормы.
Возникает в связи с уменьшением клубочковой
фильтрации и повышением реабсорбции натрия и
воды;
• гематурия наблюдается у большинства больных,
связана с повышенной проницаемостью базальной
мембран. Эритроциты всегда измененные,
выщелоченные;
• протеинурия – ведущий признак ГН. Выделяют
селективную протеинурию и неселективную.
Последняя – неблагоприятный прогностичес-кий
признак.
97.
Основные клинико-лабораторныесимптомы
• лейкоцитурия – непостоянный признак, имеет
абактериальную природу, обусловлена активным
иммунным воспалением;
• цилиндрурия – определяется у 60% больных. По
своей структуре это воспалительный тубулярный
белок с включением остатков форменных
элементов, эпителиальных клеток. Выделяют
гиалиновые, эритроцитарные, зернистые
цилиндры.
98.
Обязательный перечень исследований• ОАК, острофазовые реакции, мочевина,
креатинин, АлАТ и АсАТ, коагулограмма,
иммунограмма, определение маркеров
гепатита и группы герпесвирусов.
• ОАМ, пробы по Зимницкому, Нечипоренко
и Реберга.
• УЗИ почек и мочевого пузыря,
экстреторная урография, ЭКГ.
99.
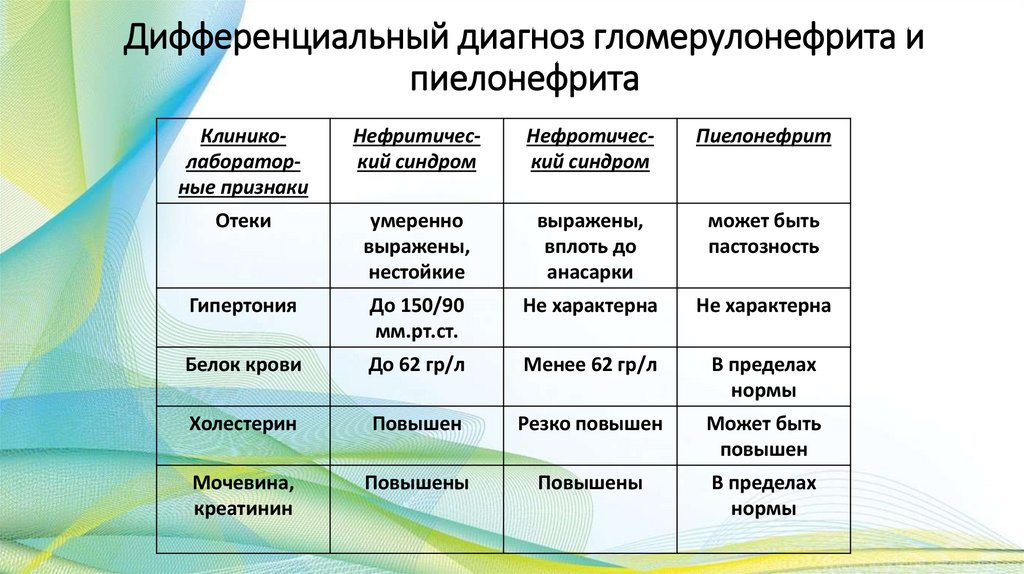
Дифференциальный диагноз гломерулонефрита ипиелонефрита
Клиниколабораторные признаки
Нефритический синдром
Нефротический синдром
Пиелонефрит
Отеки
умеренно
выражены,
нестойкие
выражены,
вплоть до
анасарки
может быть
пастозность
Гипертония
До 150/90
мм.рт.ст.
Не характерна
Не характерна
Белок крови
До 62 гр/л
Менее 62 гр/л
В пределах
нормы
Холестерин
Повышен
Резко повышен
Может быть
повышен
Мочевина,
креатинин
Повышены
Повышены
В пределах
нормы
100.
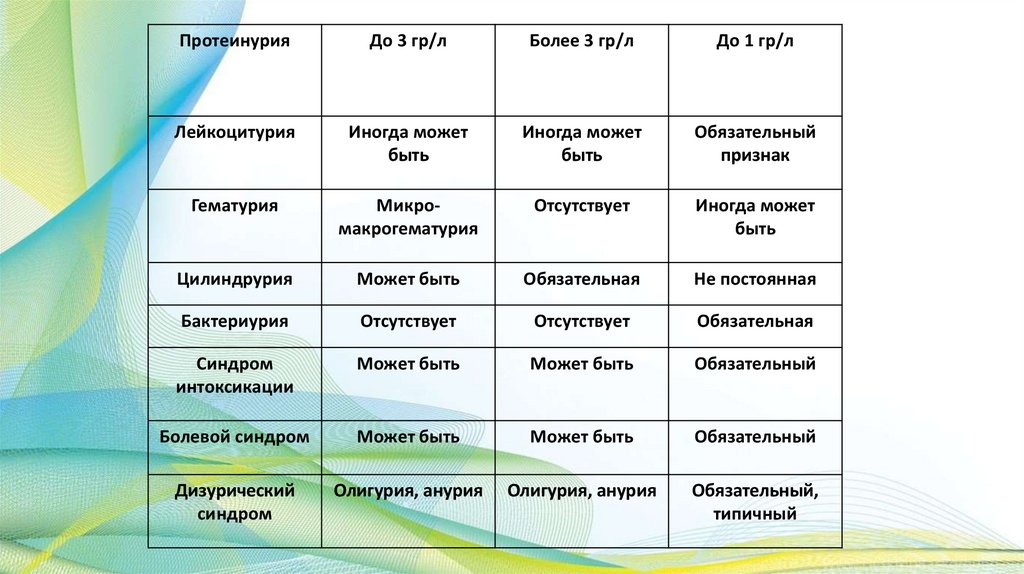
ПротеинурияДо 3 гр/л
Более 3 гр/л
До 1 гр/л
Лейкоцитурия
Иногда может
быть
Иногда может
быть
Обязательный
признак
Гематурия
Микромакрогематурия
Отсутствует
Иногда может
быть
Цилиндрурия
Может быть
Обязательная
Не постоянная
Бактериурия
Отсутствует
Отсутствует
Обязательная
Синдром
интоксикации
Может быть
Может быть
Обязательный
Болевой синдром
Может быть
Может быть
Обязательный
Дизурический
синдром
Олигурия, анурия
Олигурия, анурия
Обязательный,
типичный
101.
ОпределениеОстрая почечная
недостаточность – внезапное
прекращение или
критическое падение
почечных функций
сопровождающееся
нарушениями азотистого,
водно-электролитного,
кислотно-основного и
объемного гомеостаза
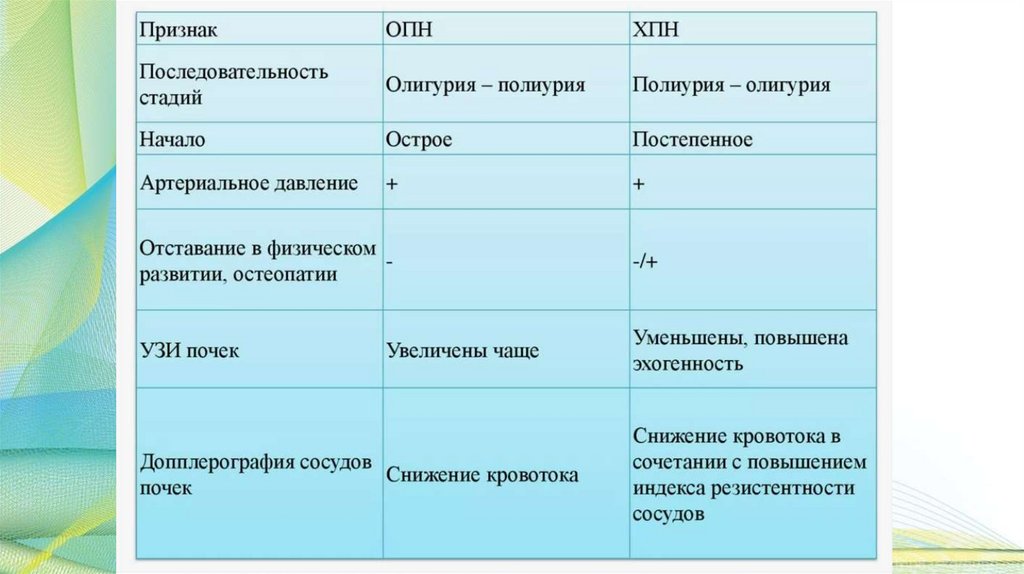
Острая и хроническая почечная
недостаточность
Острая почечная недостаточность у детей
возникает вследствие отказа почек и
интоксикации организма продуктами обмена.
Характеризуется общим недомоганием и
напоминает отравление в первые дни, в течение
последующих нескольких недель происходит
усиление симптомов и снижение веса. Иногда
функции почек могут естественным образом
восстановиться, но в других случаях, если не
принять меры, острая фаза может перейти в
хроническую.
Хроническая почечная недостаточность у
детей бывает приобретенной или
врожденной. Если не лечить заболевание,
оно может привести к полному отказу почек.
102.
Стадии заболеванияПриобретенная, острая или ХПН у детей имеет 4 основные стадии развития.
•Начальная. Характеризуется незначительным уменьшением количества выделяемой
мочи в первые сутки. Но в почках уже происходят патологические изменения.
Постепенно внутренние органы утрачивают свои основные функции, что приводит к
следующей стадии острой почечной недостаточности у детей. В профессиональной
среде называется преданурической.
•Вторая. Носит и иное название – анурическая стадия. Может длиться от одного до
двадцати одного дня. Продукты азотистого обмена и шлаки накапливаются в
организме, так как их выведение крайне затрудненно. Появляются первые болевые при
почечной недостаточности симптомы у детей. Возникает острая интоксикация.
Выведение урины может быть полностью прекращено. На этой стадии развития
показана ярко выраженная симптоматика.
•Третья или полиурическая. Этот период относится к первому восстановительному.
Может длиться от 14 до 21 дня. Отмечается нормализация диуреза, почечной,
сосудистой и пищеварительной функций.
•Четвертая. В профессиональной среде именуется восстановительной. Ткани почек
полностью восстанавливают свою работу. Во время восстановления после острой
почечной недостаточности у детей обеспечивается полное наблюдение со стороны
лечащего врача.
103.
Основные функции почек и процессы, ихобеспечивающие
Функции
Водно-электролитный
баланс
Процессы
Клубочковая
фильтрация
Кислотно-основное
равновесие
Канальцевая
реабсорбция
Азотистый баланс
Канальцевая
секреция
Поддержание
внутрисосудистого
объема
104.
Скорость клубочковой фильтрацииопределяется:
• Объемом внеклеточной жидкости
• Периферическим сосудистым
сопротивлением
• Величиной сердечного выброса
• Количеством функционирующей почечной
паренхимы
105.
У детей для определения рСКФ используется формулаШварца
К × Рост (см) × 88,4
СКФ (мл/мин/1,73 м2) = ---------------------------------------------креатинин сыворотки (мкмоль/л)
К = 0,45 для детей 4 мес. – 2 года;
К = 0,55 для мальчиков 2–13 лет, девочек 2–16 лет;
К = 0,7 для мальчиков 13–16 лет.
105
106.
ОПН - ПатогенезПреренальная
Ренальная
• Избыточные потери
• Сосудистые
• гастроэнтериты
• кровотечение, гемолиз
• ожоги
• непроходимость кишечника
• диабет
• шок (гиповолемический;
инфекционно-токсический)
• Сниженный сердечный выброс
• застойная сердечная
недостаточность
• шок
• тампонада перикарда
• Гипоальбуминемические
состояния
• нефротический синдром
• печеночная недостаточность
Постренальная
• ГЕМОЛИТИКО-УРЕМИЧЕСКИЙ
СИНДРОМ
• тромбоз почечной вены
• артериальная окклюзия
• Артериит
• Клубочковые
• ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ
• Канальцевые
• острый интерстициальный нефрит
• нефротоксины (особенно
лекарственные)
• миоглобинурия
• гемоглобинурия
• кристалурическая нефропатия
• вторичные по отношению к
преренальной недостаточности
• Задние
клапаны
уретры
• Обструкция
лоханочномоче
точникового
соустья
• Обструкция
пузырномочето
чникового
соединения
• Нефролитиаз
• Нейрогенный
мочевой
пузырь
107.
Стадии ОПН• Начальная или преданурическая
• Олигоанурическая
• Полиурическая
• Восстановление диуреза
108.
Функциональная ОПННаиболее частой причиной являются острые
расстройства гемодинамики, обусловленные:
1) гиповолемией
2) снижением АД
3) компенсаторной централизацией кровотока с
последующим снижением почечного
кровотока
109.
Для развития органическихизменений необходимо чтобы эти
повреждающие факторы достигли
критических величин и были
пролонгированы во времени
(централизация кровообращения > 4
ч, артериальной гипотензии ниже 60
мм рт. продолжительностью 2 ч,
содержание О2 менее 50 мм рт.ст. или
СО2 более 9 мм рт.ст. свыше 8-12 ч).
110.
Начальная стадия ОПНОпределяется теми патологическими процессами, которые
являются причиной развития
повреждения почек.
По остроте развития и клиническим особенностям состояния
начальная стадия объединяется
в 3 группы
111.
I группа - острейшееначало,
типичное для
ОПН,
возникающее
как следствие
шока любой
этиологии
(травматическо
го, ожогового,
инфекционнотоксического,
ангидремическ
ого).
II группа - продрома, либо
проявляющаяся
острым
инфекционным,
нередко
нетяжелым
заболеванием,
либо
имитирующим
его.
Начало по
типу ОРЗ или
кишечной
инфекции
характерно для
ГУС у детей
раннего возраста.
112.
III группа - постепенное в течениенескольких суток снижение
диуреза на фоне основного
заболевания (чаще бактериальной инфекции). Это начало
характерно для нарастающего
первичного тубулоинтерстициального поражения при
лекарственных поражениях
или генерализации
септического процесса.
113.
Олигурия- определениеДиурез
мл/м2/сут
мл/кг/сут
Новорожденные
мл/кг/ч
< 0,5
0-1 лет
< 180
< 15-20
> 1 года
< 240
< 10-15
< 1,0
114.
Олигоанурическая стадия ОПН• Гиперволемия, гипергидратация (+/-)
• Азотемия, уремическая интоксикация
• Метаболический ацидоз
• Электролитные нарушения:
- Гиперкалиемия
- Гипокальциемия (+/-)
- Гиперфосфатемия (+/-)
- Гипонатремия (+/-)
• Артериальная гипертензия (+/-)
• Судороги
• Геморрагический синдром
115.
Полиурическая стадия• Выраженная астения: вялость,
заторможенность
• Тахикардия, глухость сердечных тонов
• Снижение АД или нормальное АД
• Номализация уровня азотемии
• Гипоэлектролитные нарушения
• Гипостенурия
Длительность периода составляет 20-40 дней
116.
ОПН - Исследования• Анализ мочи
(микроскопия + посев)
• Электролиты мочи
• Клинический анализ
крови, тромбоциты,
гемостаз)
• Электролиты, мочевина,
креатинин, билирубин,
глюкоза, кальций,
фосфаты, щелочная
фосфатаза
• Бикарбонаты и/или кислотноосновное состояние
• Ультразвуковое исследование
почек
• Комплемент (С3, АСЛО, антиДНК, АНЦА, HBsAg, antiHCV и
т.д.)
• Биопсия почек ?
117.
Дифференциальный диагноз функциональнойОПН от органической ОПН
1. Проба с сосудорасширяющими средствами:
пентамин, бензогексоний, эуфиллин.
2. Проба с водной нагрузкой, равной 2% от
массы тела ребенка (физ раствор, 10% р-р
глюкозы)
3. Проба с салуретиками: фуросемид в дозе 5-10
мг/кг. Применяют не позднее 24-36 часов
олигоанурии
118.
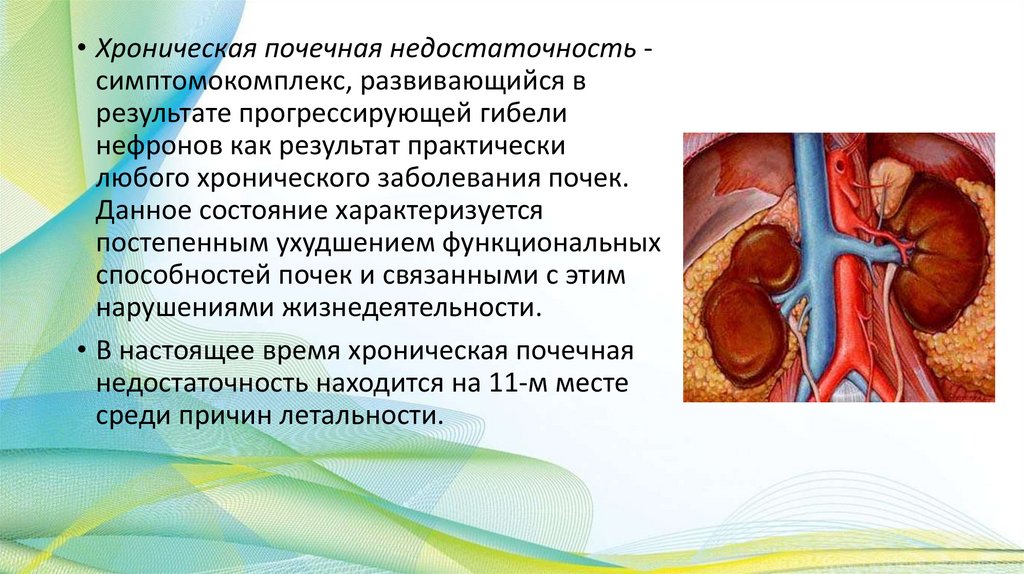
• Хроническая почечная недостаточность симптомокомплекс, развивающийся врезультате прогрессирующей гибели
нефронов как результат практически
любого хронического заболевания почек.
Данное состояние характеризуется
постепенным ухудшением функциональных
способностей почек и связанными с этим
нарушениями жизнедеятельности.
• В настоящее время хроническая почечная
недостаточность находится на 11-м месте
среди причин летальности.
119.
Хроническая почечная недостаточностьХроническая почечная недостаточность у детей характеризуется постепенным развитием.
Причинами появления заболевания могут быть:
•наследственность;
•врожденные аномалии;
•приобретенные заболевания.
Отмечается склерозирование почечной паренхимы. Это связанно с прогрессирующей гибелью
нефронов. ХПН у детей может сопровождаться запуском патологических реакций. В результате этого
ткань полностью разрушается, почка сморщивается и атрофируется.
При хронической почечной недостаточности у детей выделяют также 4 стадии:
•латентная. Эта стадия ХПН у детей характеризуется повышенной утомляемостью. Отмечается общая
слабость и сухость ротовой полости;
•компенсированная. Постепенно уменьшается суточное выделение урины. Хроническая почечная
недостаточность у детей проявляется в ухудшении биохимических показателях забора крови;
•интермиттирующая. Эта стадия сопровождается сильной жаждой, тошнотой, рвотными рефлексами и
самой рвотой. Ребенок теряет аппетит. Появляются не самые приятные при почечной недостаточности
симптомы у детей. Здоровье ухудшается;
•терминальная или диализная. У ребенка отмечается апатия, резкая и частая смена настроения,
неадекватное поведение. Пот может начать пахнуть мочой. Вздутие живота, диарея, гипотензия,
рвота, дистрофия миокарда – присутствуют все самые нежелательные признаки почечной
недостаточности у детей. Чтобы исключить осложнения, следует регулярно сдавать анализ крови в
ожидании пересадки внутреннего органа.
120.
121.
122.
123.
124.
Инфекция мочевыводящих путей удетей – общее понятие, обозначающее
воспалительные процессы в различных
отделах мочевого тракта: инфекции
верхних
мочевыводящих
путей
(пиелит, пиелонефрит, уретерит) и
нижних
мочевыводящих
путей
(цистит, уретрит).
Инфекции мочевых путей чрезвычайно
распространены в детском возрасте – к 5
годам 1-2% мальчиков и 8% девочек
имеют как минимум один эпизод
заболевания.
Распространенность
инфекций
мочевыводящих
путей
зависит
от
возраста
и
пола:
так,
среди
новорожденных и грудных детей чаще
болеют мальчики, а в возрасте от 2 до 15
лет – девочки.
Причины инфекции мочевыводящих путей у детей
Спектр микробной флоры, вызывающей инфекции
мочевыводящих путей у детей, зависит от пола и
возраста ребенка, условий инфицирования, состояния
микробиоценоза кишечника и общего иммунитета. В
целом среди бактериальных возбудителей лидируют
энтеробактерии, прежде всего кишечная палочка (5090%). В остальных случаях высеваются клебсиеллы,
протей,
энтерококки,
синегнойная
палочка,
стафилококки, стрептококки и др. Острые инфекции
мочевыводящих путей у детей обычно вызываются
одним видом микроорганизмов, однако при частых
рецидивах и пороках развития мочевой системы часто
выявляются микробные ассоциации.
125.
КлассификацияПо локализации воспалительного процесса выделяют
инфекции верхних отделов мочевыводящих путей почек (пиелонефрит, пиелит), мочеточников (уретерит)
и нижних отделов - мочевого пузыря (цистит) и уретры
(уретрит).
По периоду заболевания инфекции мочевыводящих
путей у детей разделяют на первый эпизод (дебют) и
рецидив.
Течение
рецидивирующей
инфекции
мочевыводящих путей у детей может поддерживаться
неразрешившейся
инфекцией,
персистированием
возбудителя или реинфекцией.
По выраженности клинических симптомов различают
нетяжелые и тяжелые инфекции мочевыводящих
путей у детей. При нетяжелом течении температурная
реакция умеренная, дегидратация незначительна,
ребенок соблюдает режим лечения. Тяжелое течение
инфекции
мочевыводящих
путей
у
детей
сопровождается высокой лихорадкой, упорной рвотой,
выраженной дегидратацией, сепсисом.
126.
Симптомы у детейКлинические проявления инфекции мочевыводящих путей у ребенка зависят от локализации микробновоспалительного процесса, периода и тяжести заболевания. Рассмотрим признаки наиболее частых
инфекций мочевыводящих путей у детей – пиелонефрита, цистита и асимптомной бактериурии.
Пиелонефрит у детей протекает с фебрильной температурой (38-38,5°С), ознобами, симптомами
интоксикации (вялостью, бледностью кожных покровов, снижением аппетита, головной болью). На высоте
интоксикации могут развиваться частые срыгивания, рвота, диарея, явления нейротоксикоза,
менингеальная симптоматика. Ребенка беспокоят боли в поясничной области или животе; симптом
поколачивания положительный. В раннем возрасте инфекции верхних отделов мочевыводящих путей у
детей могут скрываться под маской пилороспазма, диспепсических расстройств, острого живота,
кишечного синдрома и др.; у детей старшего возраста – гриппоподобного синдрома.
Цистит у детей проявляется, прежде всего, дизурическими расстройствами – частыми и болезненными
мочеиспусканиями малыми порциями. При этом полного одномоментного опорожнения мочевого пузыря
не достигается, возможны эпизоды недержания мочи. У детей грудного возраста цистит часто
сопровождается странгурией (задержкой мочи). О наличии дизурии у детей первого года жизни может
говорить беспокойство или плач, связанные с мочеиспусканием, прерывистая и слабая струя мочи. Для
цистита характерны боли и напряжение в надлобковой области; температура при цистите нормальная
или субфебрильная.
Асимптомная бактериурия чаще встречается у девочек. Эта форма инфекции мочевыводящих путей у
детей не сопровождается никакими субъективными клиническими признаками, а выявляется только при
лабораторном обследовании. Иногда родители обращают внимание на помутнение мочи ребенка и
исходящий от нее дурной запах.
127.
ДиагностикаОценка тяжести инфекций мочевыводящих путей у детей требует комплексного подхода и участия
ряда специалистов – педиатра, детского уролога, детского нефролога, детского гинеколога.
Инфекции мочевыводящих путей у детей могут быть заподозрены при выявлении в общем анализе
мочи лейкоцитурии, бактериурии, протеинурии, иногда – гематурии. Для более детальной диагностики
показано исследование мочи по Нечипоренко, проба Зимницкого. Изменения крови характеризуются
нейтрофильным лейкоцитозом, повышенной СОЭ; при пиелонефрите - высоким уровнем
острофазных белков (СРБ, альфа-глобулинов).
Основой диагностики инфекций мочевыводящих путей у детей служит бактериологический
посев мочи с выделением возбудителя, оценкой степени бактериурии и чувствительности к
антибиотикам. В некоторых случаях требуется исследование мочи на хламидии, уреаплазмы,
микоплазмы культуральным, цитологическим, серологическим (ИФА) методами, ПЦР.
Детям с инфекцией мочевыводящих путей обязательно проводится ультразвуковое исследование
органов мочевой системы (УЗИ почек, УЗДГ сосудов почек, УЗИ мочевого пузыря).
Рентгеноконтрастные
исследования
мочевого
тракта
(экскреторная
урография,
микционная цистография, уретрография) показаны только при повторных эпизодах инфекций
мочевыводящих путей у детей и только в фазу ремиссии. Для изучения состояния почечной
паренхимы выполняется статическая или динамическая сцинтиграфия почек.
Методы эндоскопии у детей (уретроскопия, цистоскопия) используются для выявления уретрита,
цистита, аномалий мочеиспускательного канала и мочевого пузыря. С целью исследования
уродинамики проводится урофлоуметрия и цистометрия.
128.
Вопросы1. Острый и хронический гастрит: клиника и диагностика?
2. Дуоденит: диагностика и осложнения?
3. Язвенная болезнь желудка: клиника и диагностика?
4. Панкреатит: клиника и диагностика?
5. Дискинезии желчевыводящих путей, диагностика?
6. Острый и хронический холециститы, в чем разница? Диагностика?
7. Гломерулонефрит. Клиника и диагностика?
8. Понятие об острой и хронической почечной недостаточности?
9. Инфекция мочевыводящих путей: как диагностируем?
































































































 Медицина
Медицина