Похожие презентации:
Тромбоз магістральних вен
1.
Тромбоз магістральних венПрезентацію виконала
Студентка 2а групи 5 курсу медичного факультету №1
Ковальчук Наталія Дмитрівна
Вінниця-2024
2.
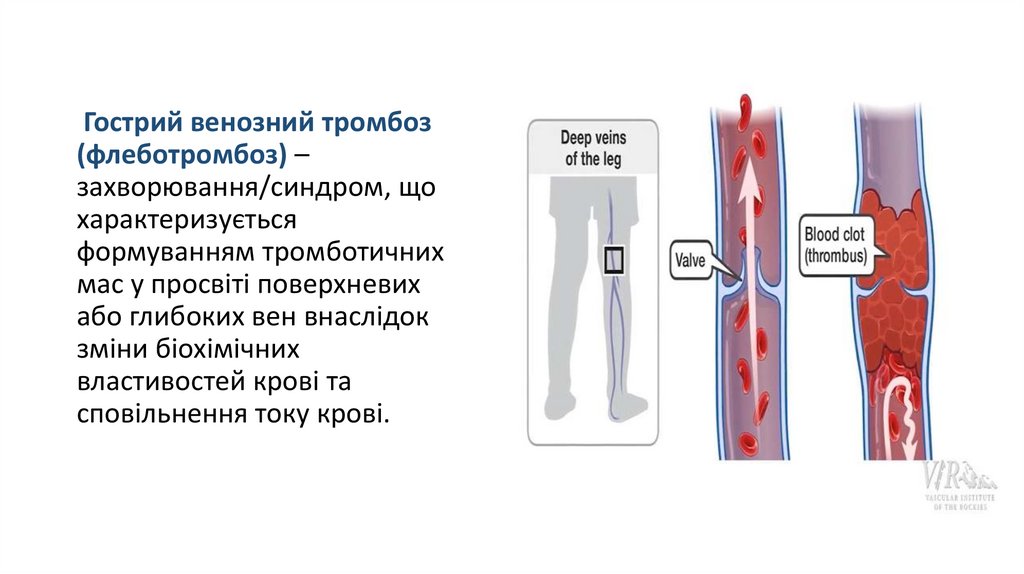
Гострий венозний тромбоз(флеботромбоз) –
захворювання/синдром, що
характеризується
формуванням тромботичних
мас у просвіті поверхневих
або глибоких вен внаслідок
зміни біохімічних
властивостей крові та
сповільнення току крові.
3.
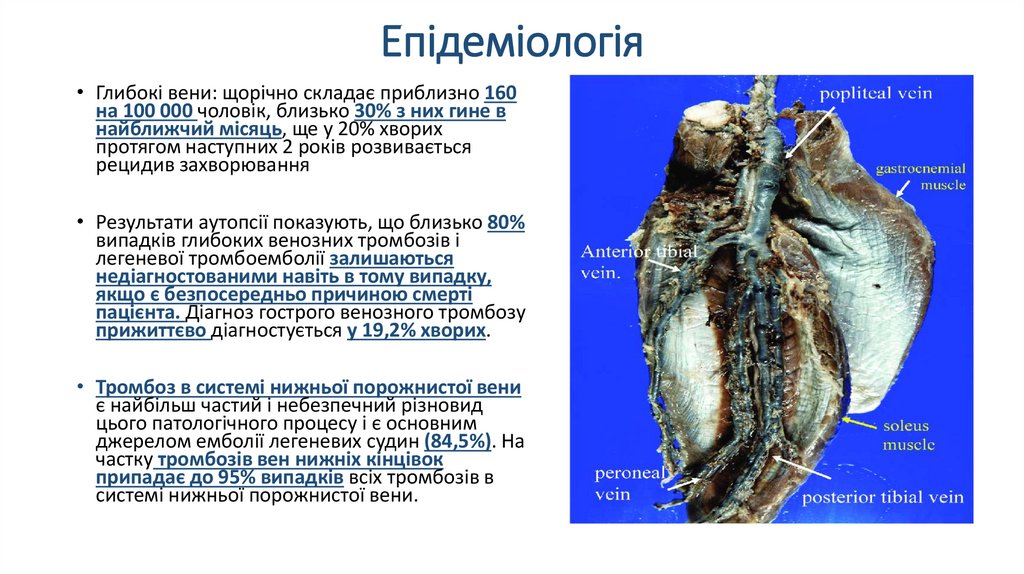
Епідеміологія• Глибокі вени: щорічно складає приблизно 160
на 100 000 чоловік, близько 30% з них гине в
найближчий місяць, ще у 20% хворих
протягом наступних 2 років розвивається
рецидив захворювання
• Результати аутопсії показують, що близько 80%
випадків глибоких венозних тромбозів і
легеневої тромбоемболії залишаються
недіагностованими навіть в тому випадку,
якщо є безпосередньо причиною смерті
пацієнта. Діагноз гострого венозного тромбозу
прижиттєво діагностується у 19,2% хворих.
• Тромбоз в системі нижньої порожнистої вени
є найбільш частий і небезпечний різновид
цього патологічного процесу і є основним
джерелом емболії легеневих судин (84,5%). На
частку тромбозів вен нижніх кінцівок
припадає до 95% випадків всіх тромбозів в
системі нижньої порожнистої вени.
4.
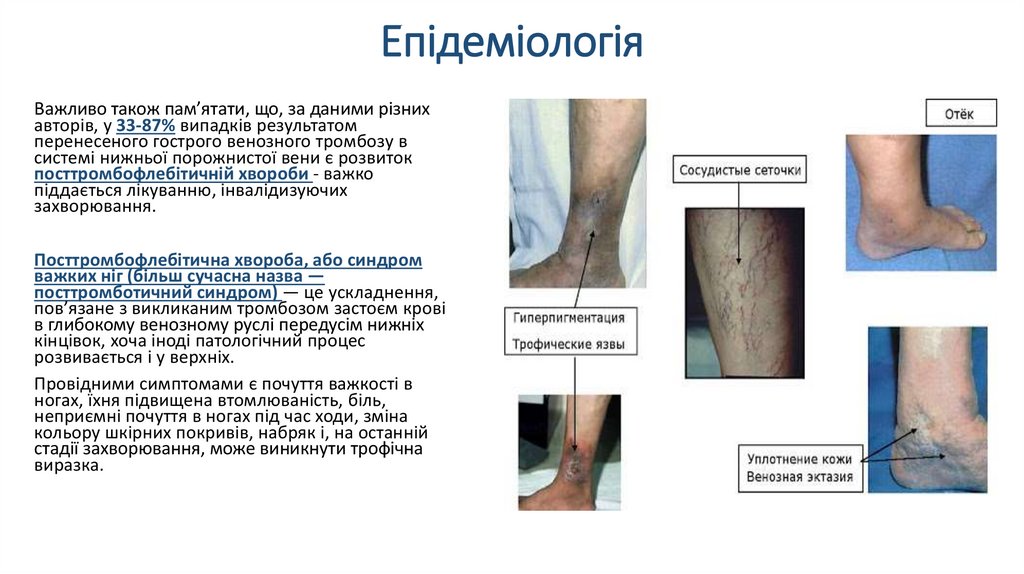
ЕпідеміологіяВажливо також пам’ятати, що, за даними різних
авторів, у 33-87% випадків результатом
перенесеного гострого венозного тромбозу в
системі нижньої порожнистої вени є розвиток
посттромбофлебітичній хвороби - важко
піддається лікуванню, інвалідизуючих
захворювання.
Посттромбофлебітична хвороба, або синдром
важких ніг (більш сучасна назва —
посттромботичний синдром) — це ускладнення,
пов’язане з викликаним тромбозом застоєм крові
в глибокому венозному руслі передусім нижніх
кінцівок, хоча іноді патологічний процес
розвивається і у верхніх.
Провідними симптомами є почуття важкості в
ногах, їхня підвищена втомлюваність, біль,
неприємні почуття в ногах під час ходи, зміна
кольору шкірних покривів, набряк і, на останній
стадії захворювання, може виникнути трофічна
виразка.
5.
Фактори ризику виникнення гострих тромбозів:індивідуальні особливості та клінічні стани
1.
2.
3.
4.
Вік (40+ років)
Надмірна маса тіла/ожиріння
Вагітність та післяпологовий період
Тромбофілія (первинні гіперкоагуляційні стани: дефіцит антитромбіну ІІІ,
протеїнів С і S, Наявність V фактора Лейдена, Збільшенням фактора VIII,
протромбін 20210А), інфаркт міокарда та інші епізоди тромбоемболізму в
анамнезі + обтяжений спадковий анамнез
5. Онкологічні процеси
6. Антифосфоліпідний синдром, гіпергомоцистеїнемія
7. Сепсис
8. Травми
9. Тривала іммобілізіція кінцівки
10. Варикозна хвороба НК
6.
Фактори ризику виникнення гострихтромбозів: екзогенні втручання
1. Хірургічні втручання, особливо НК, таз, черевна порожнина та
нейрохірургічні
2. Катетери у великих венах (особливо стегновий катетер)
3. Оральні контрацептиви, замісна терапія естрогенами
4. Інгібітори ангіогенезу
5. Хіміотерапія
7.
Причини ТГВ верхніх кінцівок1. Катетер, встановлений у центральні вени (найчастіше).
2. Компресія підключичної або пахвової вени збільшеними
лімфатичними вузлами.
3. Місцева пухлинна інфільтрація.
4. Перелом ключиці.
5. Пов’язана зі значним фізичним навантаженням компресія вени
драбинчатими м’язами між ключицею і сухожиллям
підключичного м’язa або рештковою сухожильною тканиною
в пахвовій ямці (синдром Педжета-Шреттера)
8.
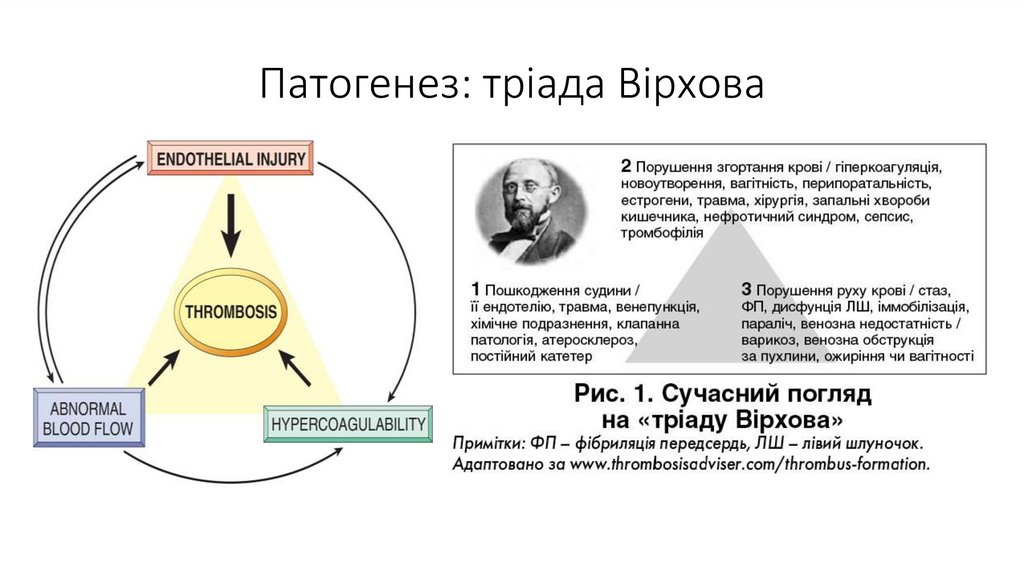
Патогенез: тріада Вірхова9.
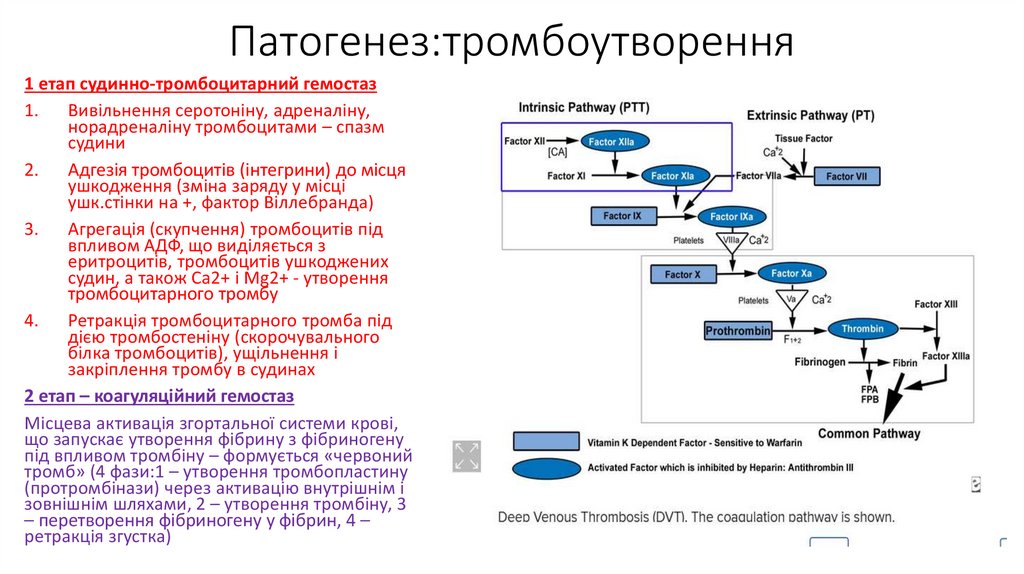
Патогенез:тромбоутворення1 етап судинно-тромбоцитарний гемостаз
1. Вивільнення серотоніну, адреналіну,
норадреналіну тромбоцитами – спазм
судини
2. Адгезія тромбоцитів (інтегрини) до місця
ушкодження (зміна заряду у місці
ушк.стінки на +, фактор Віллебранда)
3. Агрегація (скупчення) тромбоцитів під
впливом АДФ, що виділяється з
еритроцитів, тромбоцитів ушкоджених
судин, а також Ca2+ і Mg2+ - утворення
тромбоцитарного тромбу
4. Ретракція тромбоцитарного тромба під
дією тромбостеніну (скорочувального
білка тромбоцитів), ущільнення і
закріплення тромбу в судинах
2 етап – коагуляційний гемостаз
Місцева активація згортальної системи крові,
що запускає утворення фібрину з фібриногену
під впливом тромбіну – формується «червоний
тромб» (4 фази:1 – утворення тромбопластину
(протромбінази) через активацію внутрішнім і
зовнішнім шляхами, 2 – утворення тромбіну, 3
– перетворення фібриногену у фібрин, 4 –
ретракція згустка)
10.
Патогенез: тромбоз глибоких вен НКПорушення відтоку крові по глибоким венам
НК -> кров через перфорантні вени Гюнтера,
Додда, Бойда, Коккета направляється у
поверхневі вени (vv.saphenae magna et parva)
-> підвищення тиску у поверхневих венах ->
розширення поверхневих вен ->
функціональна неспроможність венозних
клапанів -> гіпертрофія венозної стінки ->
заміна м’язових волокон сполучною
тканиною -> cтоншення стінки -> варикозне
розширення вен та руйнування клапанів;
реканалізація тромбу у глибоких венах ->
посилене руйнування клапанів глибоких вен > утворення ригідних склерозованих трубок > венозний застій
11.
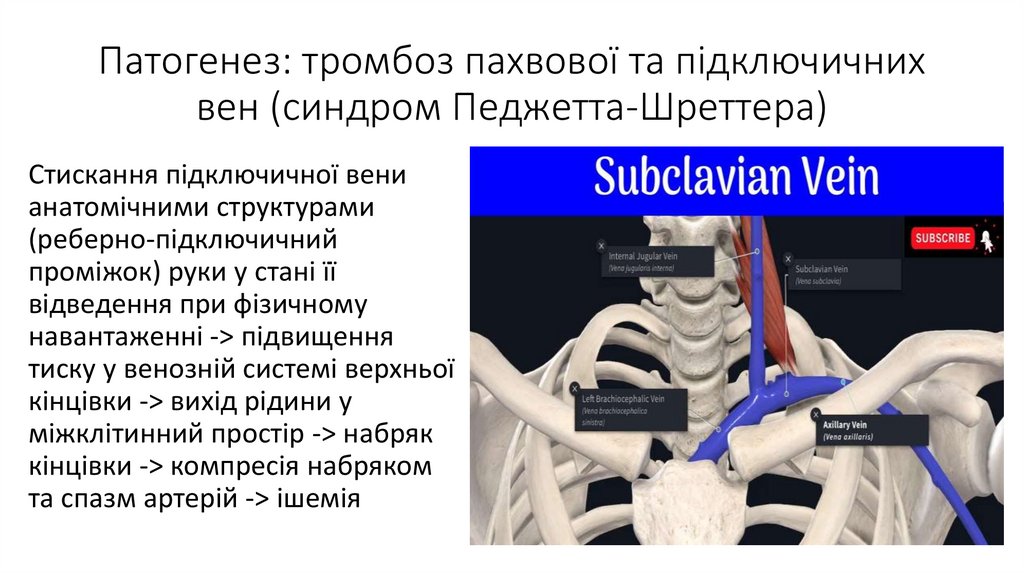
Патогенез: тромбоз пахвової та підключичнихвен (синдром Педжетта-Шреттера)
Стискання підключичної вени
анатомічними структурами
(реберно-підключичний
проміжок) руки у стані її
відведення при фізичному
навантаженні -> підвищення
тиску у венозній системі верхньої
кінцівки -> вихід рідини у
міжклітинний простір -> набряк
кінцівки -> компресія набряком
та спазм артерій -> ішемія
12.
Класифікація гострих венозних тромбозів1. За клінічним перебігом: гострий і рецидивуючий тромбофлебіт
2. За причиною: первинний і вторинний тромбози (сепсис, онкологія)
3. За локалізацією - тромбоз поверхневих і глибоких вен. Причому
венозні тромби можуть розташовуватися в:
• верхній половині тулуба: верхня порожниста вена, підключична вена
(синдром Педжета-Шреттера);
• нижній половині тулуба: м’язи гомілки, гомілкових-підколінний
сегмент, клубово-стегновий сегмент, нижня порожниста вена
(поднирковий, нирковий, печінковий - синдром Бадд-Хіарі),
поєднання.
13.
Класифікація гострих венозних тромбозівЗа локалізацією в нижніх кінцівках:
Поверхневі вени:
• а) гомілковий сегмент;
• б) гострий висхідний тромбофлебіт до середньої третини стегна й устя великої підшкірної вени.
Глибокі вени – система нижньої порожнистої вени:
• а) вени, що дренують м’язи гомілки (гострий тромбоз глибоких вен гомілки);
• б) підколінно-стегновий сегмент (гострий тромбоз підколінної та стегнової вен);
• в) ілеофеморальний сегмент (гострий тромбоз здухвинної та стегнової вен, гострий ілеофеморальний
тромбоз);
• г) здухвинний сегмент (гострий тромбоз здухвинних вен);
• ґ) інфраренальний, ренальний і супраренальний сегменти нижньої порожнистої вени;
• д) поєднаний варіант ураження кава-ілео-феморального сегмента;
• е) тотальний тромбоз усієї глибокої венозної системи нижньої кінцівки, наслідком якого є венозна
гангрена кінцівки.
14.
Класифікація гострих венозних тромбозів4. За поширеністю
- Вогнищевий;
- Сегментарний;
- поширений (біла флегмазія - тромбоз клубово-стегнових вен);
- розповсюджений (синя флегмазія - тромбоз вен тазу та ілеофеморального сегмента
5. За характером процесу –
- Асептичний і інфікований тромбофлебіт;
- висхідний (тромб зароджується в венах гомілки) і спадний процес (тромб
зароджується в тазових венах);
- обтуруючий тромб (кровотік повністю припиняється, оклюзуючий варіант) і
пристінковий тромб (неоклюзуючий варіант), флотуючий тромб;
- змішаний
15.
Класифікація гострих венозних тромбозів6. За клінічним перебігом: гострий, підгострий, хронічний.
7. За стадіями тромботичного процесу:
- Запалення (3–10 днів);
- організації тромба (10 днів–3–6 міс)
- реканалізація (3–6 міс, розвивається посттромбофлебітична
хвороба).
16.
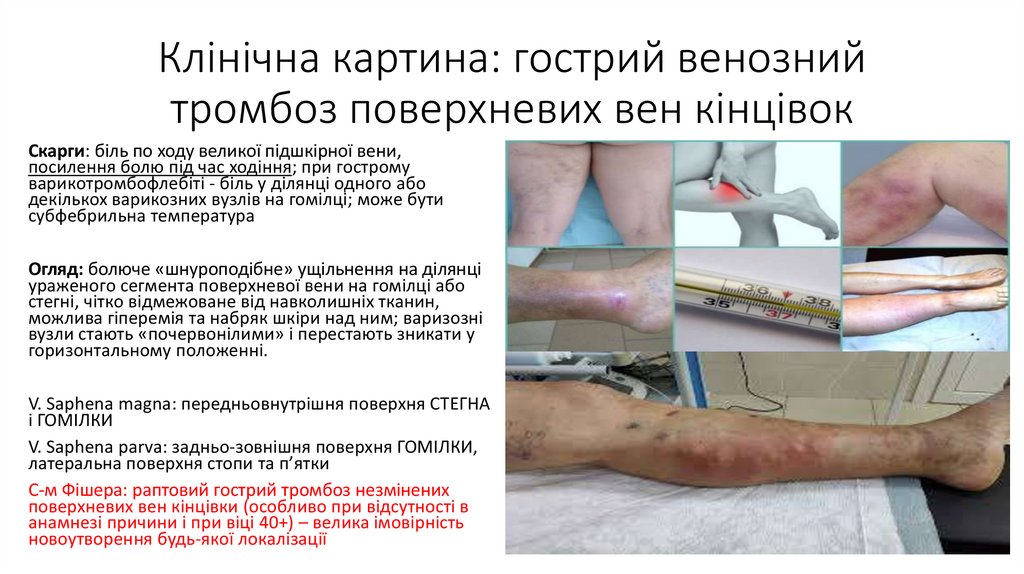
Клінічна картина: гострий венознийтромбоз поверхневих вен кінцівок
Скарги: біль по ходу великої підшкірної вени,
посилення болю під час ходіння; при гострому
варикотромбофлебіті - біль у ділянці одного або
декількох варикозних вузлів на гомілці; може бути
субфебрильна температура
Огляд: болюче «шнуроподібне» ущільнення на ділянці
ураженого сегмента поверхневої вени на гомілці або
стегні, чітко відмежоване від навколишніх тканин,
можлива гіперемія та набряк шкіри над ним; варизозні
вузли стають «почервонілими» і перестають зникати у
горизонтальному положенні.
V. Saphena magna: передньовнутрішня поверхня СТЕГНА
і ГОМІЛКИ
V. Saphena parva: задньо-зовнішня поверхня ГОМІЛКИ,
латеральна поверхня стопи та п’ятки
С-м Фішера: раптовий гострий тромбоз незмінених
поверхневих вен кінцівки (особливо при відсутності в
анамнезі причини і при віці 40+) – велика імовірність
новоутворення будь-якої локалізації
17.
Клінічна картина: гострий венознийтромбоз глибоких вен кінцівок
Загальні клінічні прояви:
1. Біль по ходу тромбованих вен розпираючого характеру
2. Обмеження рухів кінцівки через посилення болю
3. Смуга гіперемії у проекції ураженої зони та гіперестезія
4. Пальпаторно шнуроподібний, щільний, болючий тяж
5. Набряк та ціаноз
6. Набухання поверхневих вен
18.
Клінічна картина: гострий венознийтромбоз глибоких вен кінцівок
Проекція глибоких вен:
1. Гомілка – задня поверхня між черевцями литкового м’яза
2. Підколінна ямка
3. Передньо-внутрішня поверхня стегна
4. Стегновий трикутник
5. Пахвинно-клубова ділянка живота
19.
Клінічна картина: гострий венознийтромбоз глибоких вен кінцівок
1.
2.
3.
4.
5.
6.
Патогномонічні симптоми
Симптом Хоманса: поява сильного болю в литковому м’язі при різкій дорсальній флексії
стопи; можна вважати достовірною ознакою гострого ураження вени у перші дні після
виникнення патології (більше 50% пацієнтів)
Симптом Мейєра: болючість при пальпації внутрішнього краю великої гомілкової кістки у
середній третині гомілки
Симптом Пайра: болючість при пальпації медіальної поверхні склепіння стопи
Симптом Опітц-Рамінеса: виражена болючість при стисненні литкового м’яза рукою
Проба Ловенберга: поява сильного болю у литковому м’язі при стисненні гомілки у
середній її третині манжеткою сфігмоманометра вже при мнімальному тиску 35-40 мм рт
ст
Симптом Мозеса: поява болю при стисненні гомілки руками у передньо-задньому
напрямку і відсутність болю при стисненні з боків; як правило, з’являється дещо пізніше
за симптом Хоманса
20.
Визначення симптому Хоманса1. Положення пацієнта на спині
2. Ноги пацієнта мають бути дещо
зігнуті у колінах
3. Лікар обережно проводить
згинання гомілково-стопного
суглоба у тильну сторону (п’ятка
залишається на місці, стопа
переміщується догори і вгору на
20-30 градусів)
4. Якщо при дорсальному згинанні
стопи визначається болючість та
побліжішання шкіри на гомілці, то
тест вважається позитивним
21.
Патогномонічні симптоми у тесті Крок-2Хвора 30 років. Скарги на біль, гіперемію вздовж підшкірних вен,
підвищення температури тіла. При огляді великої підшкірної вени на
гомілці гіперемія, біль при натискуванні. Симптоми Хоманса та Люзеса –
негативні. Який попередній діагноз?
A. Емболія аорти
B. Тромбоз аорти.
C. Гострий ілеофеморальний флеботромбоз
D. Лімфостаз
E. гострий тромбофлебіт підшкіряних вен
22.
Патогномонічні симптоми у тестах Крок-2Хвора 30 років. Скарги на біль, гіперемію вздовш підшкірних вен,
підвищення температури тіла. При огляді великої підшкірної вени на
гомілці гіперемія, біль при натискуванні. Симптоми Хоманса та Люзеса –
негативні. Який попередній діагноз?
A. Емболія аорти
B. Тромбоз аорти.
C. Гострий ілеофеморальний флеботромбоз
D. Лімфостаз
E. гострий тромбофлебіт підшкіряних вен
23.
Клінічні особливості залежно відлокалізації тромбу
Тромбоз вен гомілки (передніх і задніх великогомілкової,
малогомілкової)
Скарги: розпираючий біль у литкових м’язах, що посилюється при
рухах, симптоми Хоманса, Опітц-Рамінеса, проба Ловенберга
позитивні
Огляд: нижня третина гомілки набрякла, ціаноз шкіри у нижній
третині гомілки та на стопі, пізніше – розширені підшкірні вени на
гомілці; обвід гомілки на ураженій стороні більший, ніж на
здоровій на 4 см і більше
24.
Клінічні особливості залежно відлокалізації тромбу
Тромбоз стегнової вени
Скарги: біль по медіальній поверхні стегна (відповідно до проекції
каналу Гунтера) та колінному суглобі (зона болючості приблизно
відповідає довжині тромбованої ділянки вени)
Огляд: набряк і розширення п/ш венозної сітки у дистальних
відділах стегна;
У ділянці колінного суглоба болі, згладженість контурів, збільшення
його розміру, порушення функції, ціаноз та набряк усієї кінцівки
при тромбозі вище гирла
25.
Клінічні особливості залежно відлокалізації тромбу
Ілеофеморальний тромбоз
Скарги: гострий пульсуючий розпираючий біль по передньомедіальній поверхні стегна + литковий м’яз + пахвинна ділянка,
відчуття тяжкості в кінцівці, обмеження рухів пальців стопи
Огляд і пальпація: НК збільшена в об’ємі (набряк від стопи до
пахвинної складки, м-вий перехід на сідниці), дифузний ціаноз
(рідше «плямистий») або блідість шкірних покривів, на 3-5 добу –
посилення венозного малюнку на стегнах та пахвинній ділянці;
пальпаторно болючість по ходу магістральних вен, гіпостезія та
гіпотермія шкірних покривів у дистальних сегментах, ослаблена або
відсутня пульсація на артеріях стопи
26.
Клінічні особливості залежно відлокалізації тромбу
Ілеофеморальний тромбоз
Симптом псоас (симптом Образцова): болючість у клубовій ділянці при
максимальному згинанні стегна (може бути позитивний і при
апендициті)
Біла больова флегмазія («phelgmasia alba dolens”) - рефлекторний
спазм артерій при тромбозі вен (тріада: біль, набряк, блідість
кінцівки). У вагітних називається «синдром молочних вен» (коли
вагітна матка перетискає клубову вену). Даний симптом вказує на
високу імовірність виникнення гангренозних змін кінцівки
27.
Клінічні особливості залежно відлокалізації тромбу
Тромбоз нижньої порожнистої вени:
1. Тромбоз інфраренального сегмента
Оклюзійний: швидко наростаючий набряк та ціаноз НК, ЗОВНІШНІХ
СТАТЕВИХ ОРГАНІВ ТА НИЖНЬОЇ ПОЛОВИНИ ТІЛА, посилений
венозний малюнок НА ПЕРЕДНІЙ ЧЕРЕВНІЙ СТІНЦІ, гострий біль у
клубових, пахвинних та поперекових ділянок. Набряк може
зменшуватися через кілька днів
Неоклюзійний: можливий безсимптомний перебіг, першими
з’являються ознаки ТЕЛА
28.
Клінічні особливості залежно відлокалізації тромбу
Тромбоз нижньої порожнистої вени:
2. Тромбоз ренального сегмента:
Інтенсивний біль у попереку, олігурія, анурія, гематурія, блювота,
наростають ознаки ниркової недостатності; через 2-3 дні – уремія з
летальним кінцем
29.
Клінічні особливості залежно відлокалізації тромбу
Тромбоз нижньої порожнистої вени:
3. Тромбоз печінкового сегмента
Синдром Бадда-Кіарі (портальна гіпертензія внаслідок тромбозу
печінкових вен), больовий синдром варіює за інтенсивністю (від
дискомфорта до печінкової коліки), диспепсичний синдром
(нудота, блювота, діарея), гіперсалівація, загальмованість,
гепатоспленомегалія, асцит, розширення вен нижньої половини
грудної клітки, верхньої та бокової частини живота, набряк НК,
ціаноз шкірних покривів
30.
Клінічні особливості залежно відлокалізації тромбу
Тромбоз пахвової і підключичних вен (синдром Педжетта-Шреттера)
1. Прогресуючий набряк верхньої кінцівки (частіше правої: початок з
кисті і до шиї).
2. Наростаючий біль (у гостру стадію інтенсивний, у пізні стадії –
розпираючий) і ціаноз шкірних покривів у першу добу захворювання
3. Вени кінцівки переповненні, напружені, у пахвовій ділянці
пальпується щільний тяж
4. Шкіра плеча (у порівнянні з рештою кінцівки) тепліша
5. Поступово набряк зменшується, розвиваються колатералі (плече і
передня грудна стінка – розширена сітка)
31.
Клінічні особливості залежно відлокалізації тромбу
Синдром верхньої порожнистої вени
Ступені оклюзії (за Савельєвим)
1) Нерівномірне звуження без особливого порушення відтоку крові
2) Різке звуження із частковим збереженням прохідності вени і значно
вираженими симптома венозного застою
3) Оклюзія судини зі збереженням колатерального кровообігу через
непарну вену та інші колатералі із тяжкими явищами застою та
початковими симптомами порушення мозкового кровообігу
4) Оклюзія вени, що супроводжується вкрай тяжкими проявами
венозного застою верхньої половини тіла та мозку
32.
Клінічні особливості залежно відлокалізації тромбу
Синдром верхньої порожнистої вени
Клінічні прояви
1. Застій венозної крові у верхній половині тіла (ціаноз шкірних
покривів і добре виражений набряк верхньої половини тіла,
особливо шиї, обличчя і верхніх кінцівок, вени шиї переповнені,
напружені, їхня сітка чітко контурується на верхній половині грудної
клітки, руках і потилиці). Набряк буває найбільш інтенсивним вранці і
значно зменшується у вертикальному положенні
2. Порушення гемодинаміки головного мозку
3. Екзофтальм
із
набряком
кон’юнктиви
і
підвищенням
внутрішньооочного тиску
33.
Як щодо частоти виникнення певнихсимптомів? (за даними Medscape)
1.
2.
3.
4.
5.
6.
7.
Тромб часто може не викликати розширення венозної сітки
Набряк є найбільш специфічним симптомом тромбозу глибоких вен, але при тромбозі
біфуркації клубових вен, вен тазу та нижньої порожнистої вени ці набряки часто
білатеральні, причому часткова обструкція дає ПОМІРНІ набряки, що можна сплутати із
правошлуночковою СН, гіпергідратацією, печінковою або нирковою недостатністю
Біль у ногах виникає у 50% пацієнтів і він часто не має специфічного характеру
Гіперестезія кінцівок спостерігається у 75% пацієнтів із тромбозом глибоких вен, але
також у 50% пацієнтів із іншими діагнозами. Інтенсивність болю та гіперестезії не
корелюють із розмірами тромбу
Часто біля місця тромбу спостерігається підвищення локальної температури
У 10% пацієнтів із підтвердженим діагнозом ТГВ первинна маніфестаціє іде у вигляді
симптомів ТЕЛА. У 40% із тромбозом глибоких вен спостерігається асимптоматична ТЕЛА.
Навіть у пацієнтів із класичними симптомами 46% флебограм є негативними
САМЕ ТОМУ ДІАГНОЗ ТРОМБОЗУ ГЛИБОКИХ ВЕН НЕ МОЖЕ БУТИ ВИСТАВЛЕНИЙ КЛІНІЧНО
34.
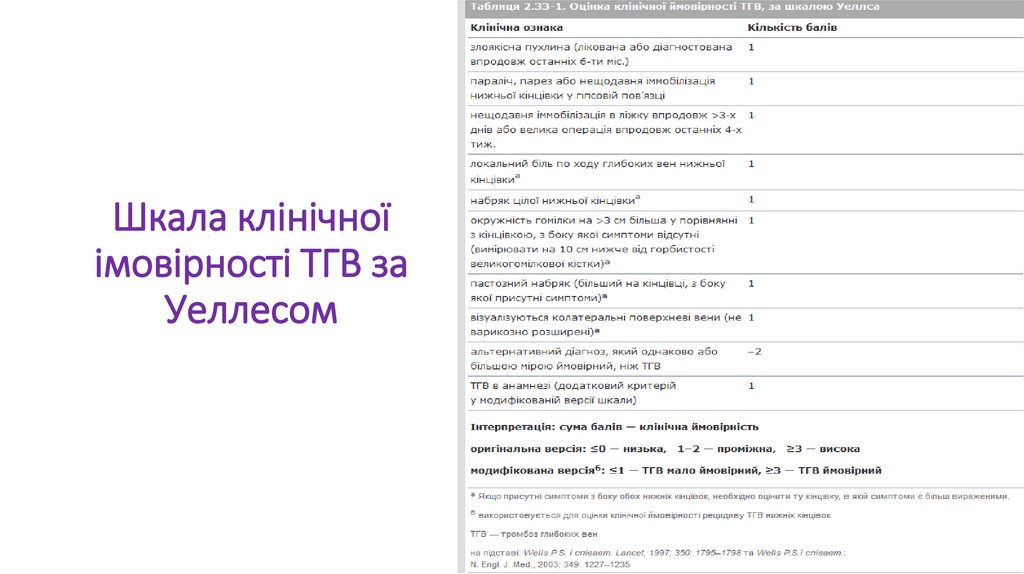
Шкала клінічноїімовірності ТГВ за
Уеллесом
35.
Підхід до діагностики1. Пацієнти з низькою імовірністю ТГВ – високочутливий D-димер
(негативний результат, тобто не більше 500 мкг/л вказуватиме у даному
випадку на низький ризик ТЕЛА)
2. Пацієнти з помірною або високою імовірністю відправляються на УЗД з
доплером
3. Стаціонарні хворі: з огляду на низьку специфічність і низьку прогностичну
цінність позитивного результату визначення D-димеру (підвищений рівень
при багатьох клінічних станах у госпіталізованих хворих, напр., велика
травма або операція, злоякісна пухлина, активний запальний процес),
а іноді також знижену чутливість (як наслідок вживання антикоагулянтів,
або якщо визначення проведено через декілька днів після появи клінічних
симптомів) → проведіть КУСГ. У разі негативного результату і високої
ймовірності ТГВ → повторіть КУСГ через 5–7 днів. Якщо ймовірність ТГВ
є нижчою → визначте D-димер і проведіть повторну КУСГ, якщо результат
визначення D-димеру є позитивним.
36.
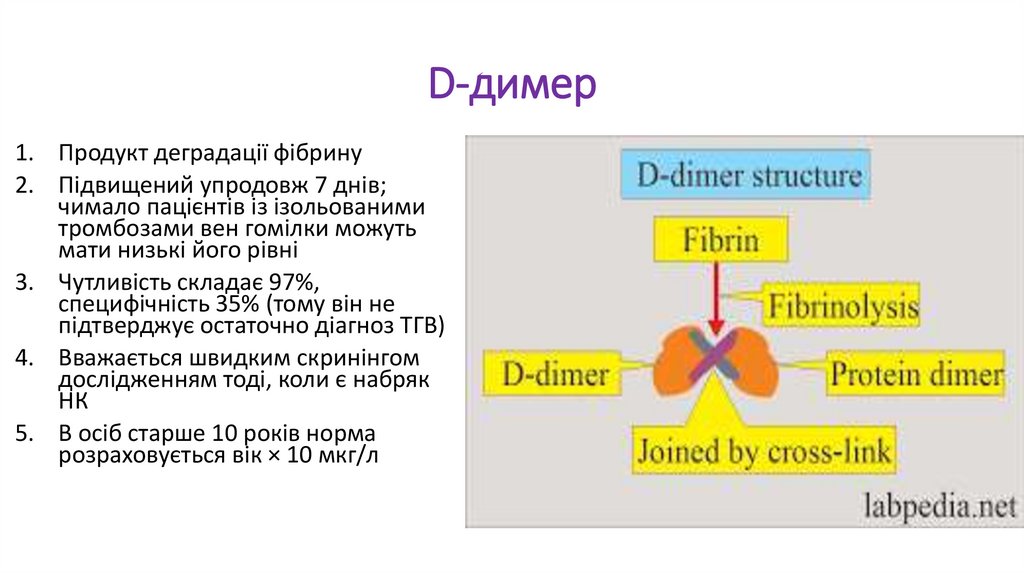
D-димер1. Продукт деградації фібрину
2. Підвищений упродовж 7 днів;
чимало пацієнтів із ізольованими
тромбозами вен гомілки можуть
мати низькі його рівні
3. Чутливість складає 97%,
специфічність 35% (тому він не
підтверджує остаточно діагноз ТГВ)
4. Вважається швидким скринінгом
дослідженням тоді, коли є набряк
НК
5. В осіб старше 10 років норма
розраховується вік × 10 мкг/л
37.
Коагулограма1. Скорочення часу згортання крові
2. Підвищення протромбінового індексу
3. Підвищення фібриногену А і В
4. Підвищення толерантності плазми до гепарину
5. Подовжений час фібринолізу
Іноді можлива «гіпокоагуляція» споживання
38.
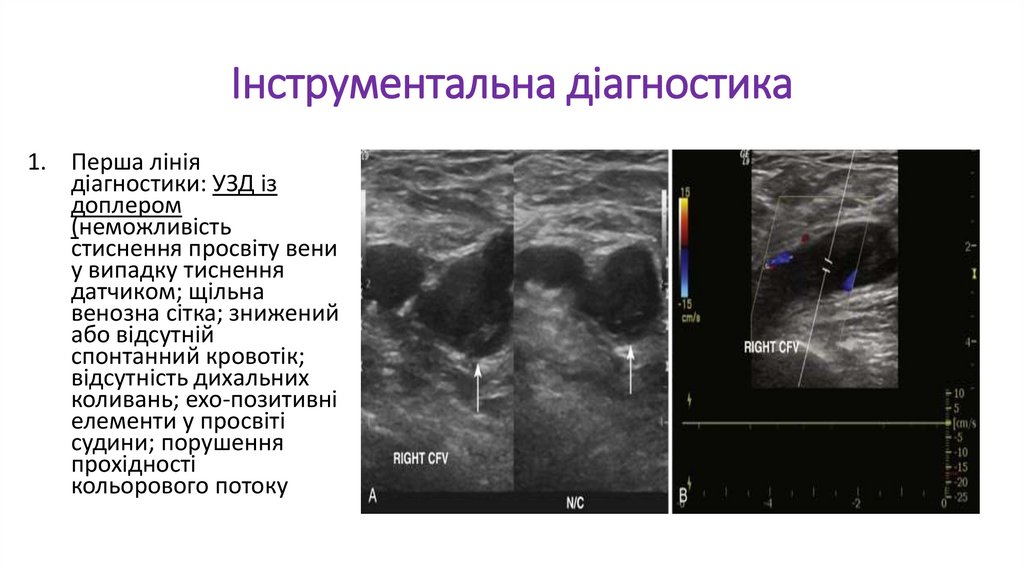
Інструментальна діагностика1. Перша лінія
діагностики: УЗД із
доплером
(неможливість
стиснення просвіту вени
у випадку тиснення
датчиком; щільна
венозна сітка; знижений
або відсутній
спонтанний кровотік;
відсутність дихальних
коливань; ехо-позитивні
елементи у просвіті
судини; порушення
прохідності
кольорового потоку
39.
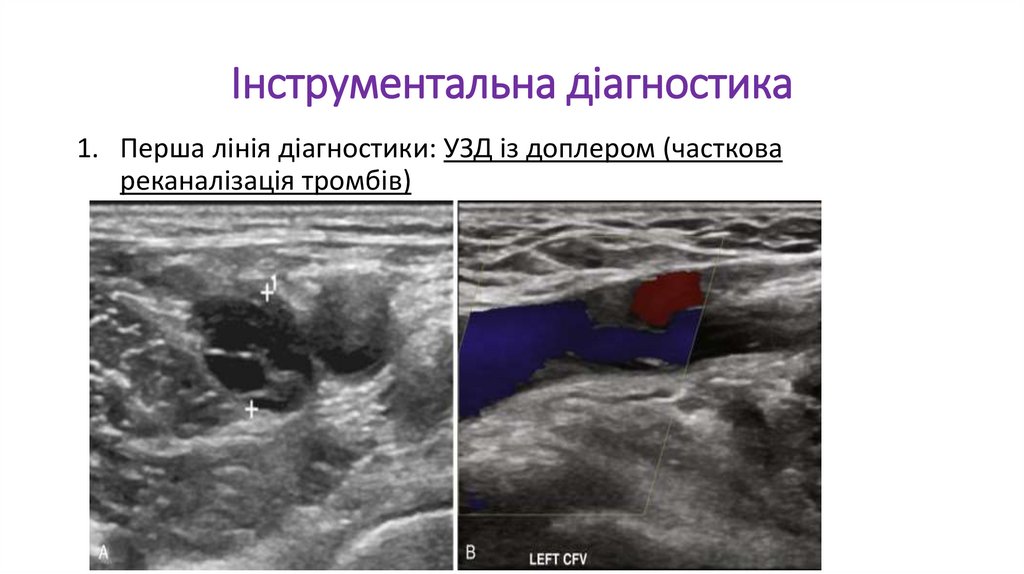
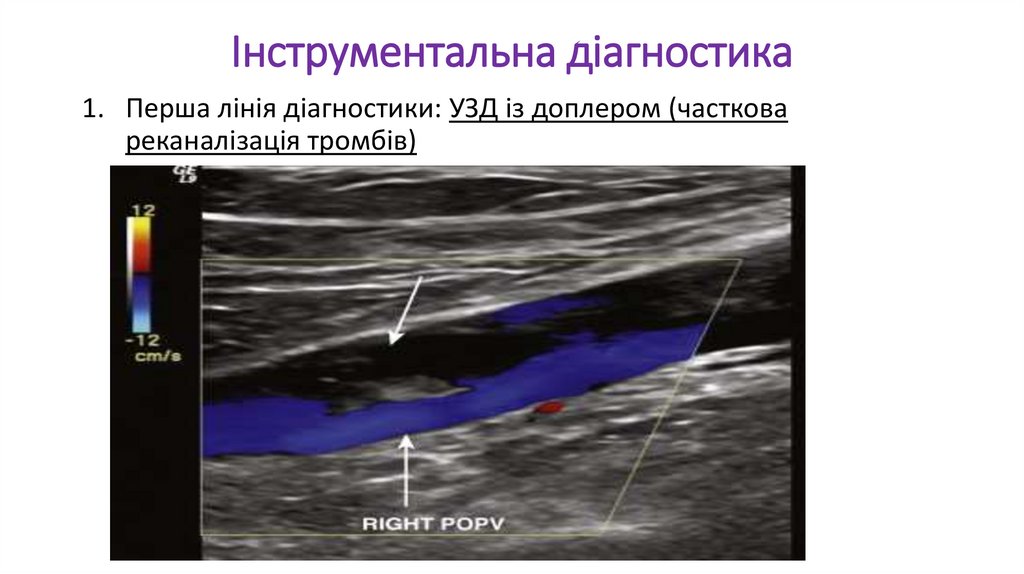
Інструментальна діагностика1. Перша лінія діагностики: УЗД із доплером (часткова
реканалізація тромбів)
40.
Інструментальна діагностика1. Перша лінія діагностики: УЗД із доплером (часткова
реканалізація тромбів)
41.
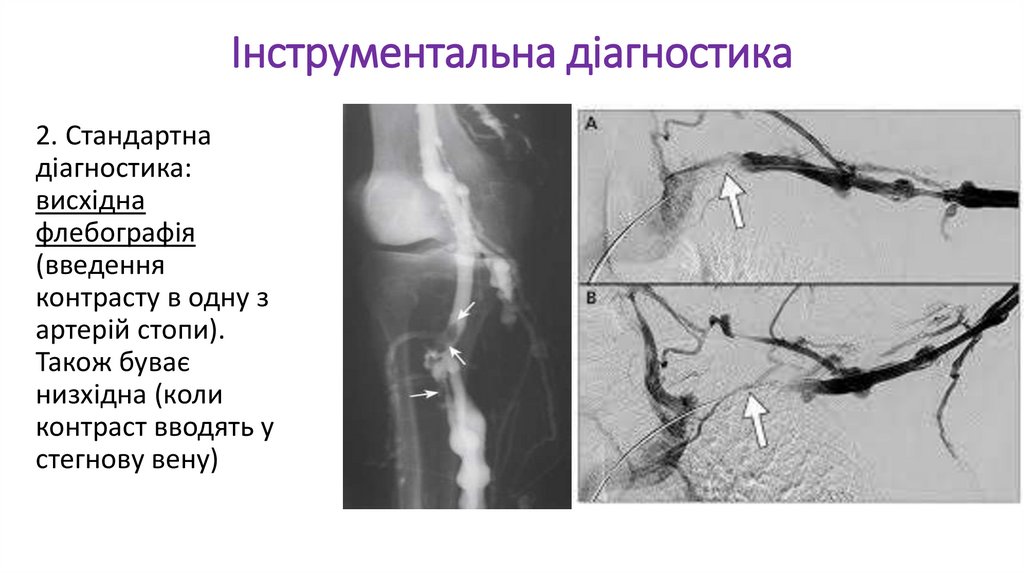
Інструментальна діагностика2. Стандартна
діагностика:
висхідна
флебографія
(введення
контрасту в одну з
артерій стопи).
Також буває
низхідна (коли
контраст вводять у
стегнову вену)
42.
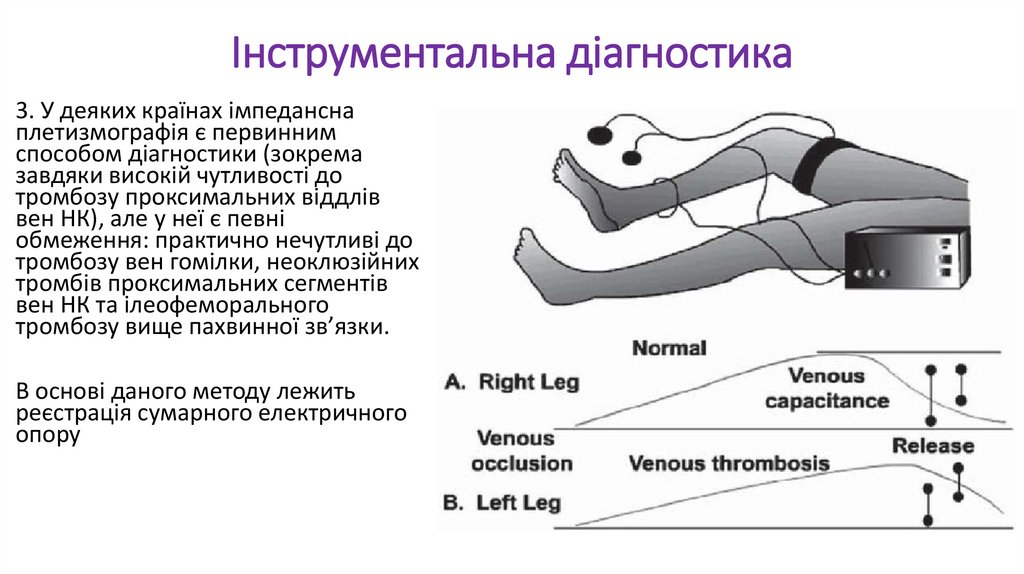
Інструментальна діагностика3. У деяких країнах імпедансна
плетизмографія є первинним
способом діагностики (зокрема
завдяки високій чутливості до
тромбозу проксимальних віддлів
вен НК), але у неї є певні
обмеження: практично нечутливі до
тромбозу вен гомілки, неоклюзійних
тромбів проксимальних сегментів
вен НК та ілеофеморального
тромбозу вище пахвинної зв’язки.
В основі даного методу лежить
реєстрація сумарного електричного
опору
43.
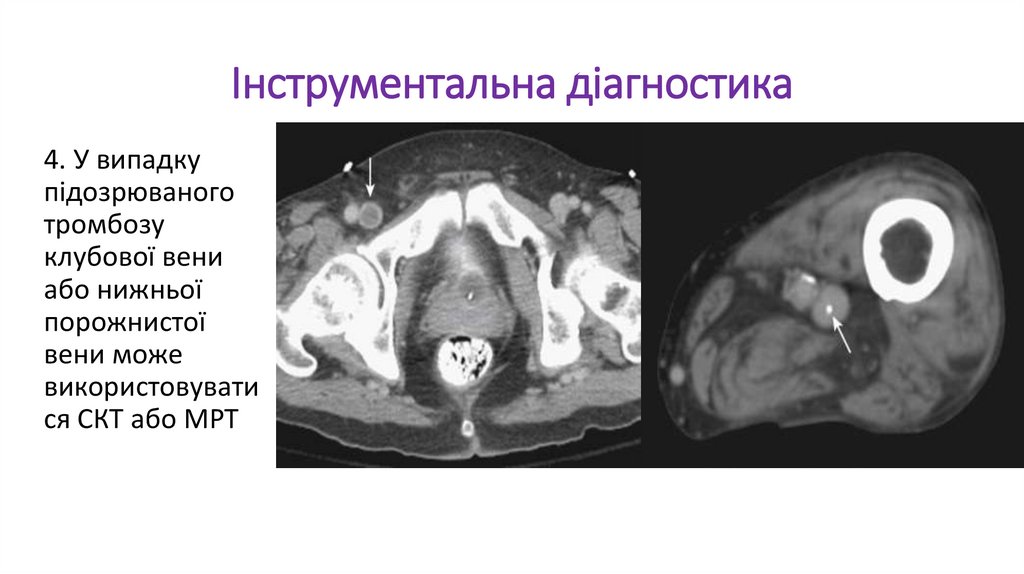
Інструментальна діагностика4. У випадку
підозрюваного
тромбозу
клубової вени
або нижньої
порожнистої
вени може
використовувати
ся СКТ або МРТ
44.
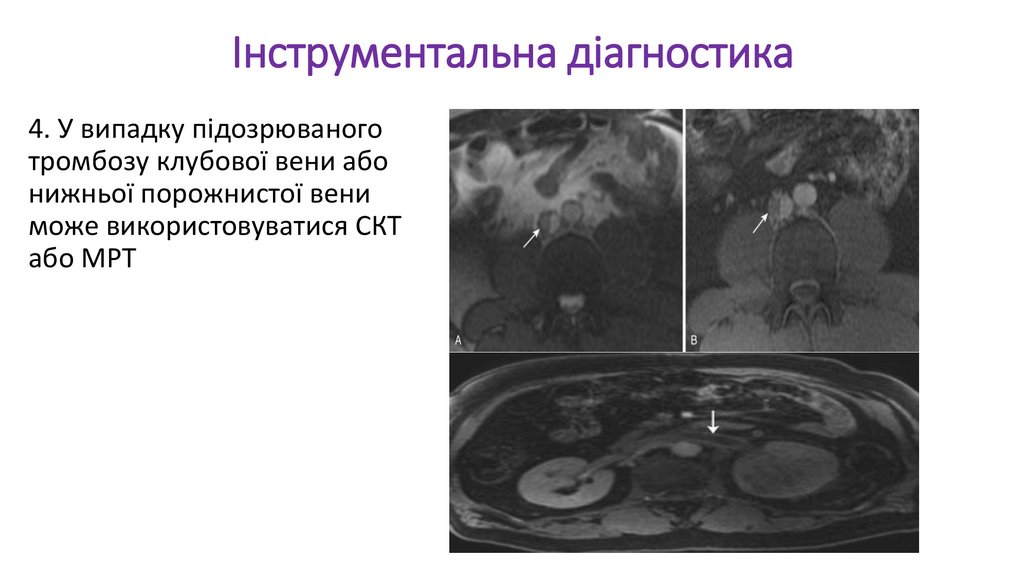
Інструментальна діагностика4. У випадку підозрюваного
тромбозу клубової вени або
нижньої порожнистої вени
може використовуватися СКТ
або МРТ
45.
Інструментальна діагностика5. Сцинтиграфія
(введення міченого
фібриногену, тромбіну,
тромбоцитів) практично
не використовується
через слабку
візуалізацію залучених
ділянок та
дороговартісність
46.
Лікування: підхід1. Хворого з гострим ТГВ можна не госпіталізувати, але з самого початку
лікувати вдома (застосовуючи компресійну терапію [бинт або гольфи]
і НМГ), якщо виконані наступні умови:
• 1) стабільний клінічний стан хворого, а життєво важливі показники
знаходяться в межах норми;
• 2) відсутність тяжких клінічних симптомів (інтенсивний біль і масивний
набряк нижніх кінцівок);
• 3) низький ризик кровотечі;
• 4) рівень креатиніну в сироватці <150 мкмоль/л або кліренс
креатиніну >60 мл/хв;
• 5) забезпечений догляд кваліфікованої медсестри або лікаря.
47.
Лікування: підхід• Рання, повна мобілізація (у більшості хворих): ліжковий режим
з підвищеним положенням кінцівки (гомілка горизонтально, стегно
укладене косо вниз в напрямку тазу, кінцівка підперта по всій довжині)
призначте хворому лише в добі діагностування ТГВ і початку лікування
гепарином. Починаючи з наступного дня після накладення на кінцівку
компресійної пов’язки з еластичних когезивних бинтів, що слабо
розтягуються, заохочуйте хворого до інтенсивного ходіння. У хворих із
масивним набряком і значною болючістю кінцівки, які з цього приводу не
хочуть ходити і лежать у ліжку, можна застосувати переміжну пневматичну
компресію.
• Лікування дозованою компресією: накладіть на кінцівку двошарову
компресійну пов’язку з когезивного бинта, що слабо розтягується (рухи
у гомілково-ступневому суглобі не повинні бути обмежені), яку якомога
швидше (після зникнення набряку) замініть компресійною панчохою ІІ
класу компресії (доступними є колготи, панчохи та гольфи; у більшості
випадків достатніми є гольфи). Хворий повинен носити гольфи або панчоху
(чи бинт) увесь день і, по можливості, багато ходити (ефективність
компресійної пов’язки у хворого, який не ходить, є мінімальною); на ніч
потрібно її знімати, а матрац ліжка в ділянці гомілки підняти на 10–15 см..
48.
Компресійна терапіяКомпресійна терапія:
бинтування еластичним
бинтом, компресійний
трикотаж (для профілактики
ТГВ у групах ризику та
оперованих хворих - ІІ клас
компресії 23-32 мм рт ст, при
гострому поверхневому
тромбофлебіті,ТГВ,
посттромбофлебітичній
хворобі, лімфовенозній
недостатності – ІІІ клас
компресії 34-36 мм рт ст)
49.
Протипоказання до компресійної терапії1. Синя больова флегмазія.
2. Супутня ішемія кінцівки у результаті захворювання артерій (виміряти
кісточково-плечовий індекс [КПІ] за допомогою доплера і тонометра
або принаймні виявити наявність на обох нижніх кінцівках
симетричного пульсу на задній артерії стопи та задній
великогомілковій артерії)
3. Декомпенсована серцева недостатність
4. Тяжка периферична нейропатія
50.
Визначення КПІКісточково-плечовий індекс (КПІ) — це співвідношення артеріального тиску нижніх кінцівок до артеріального
тиску верхніх кінцівок
• У приміщенні мають бути забезпечені комфортні умови. Не рекомендовано, щоб пацієнт перед
дослідженням мав значні фізичні навантаження, палив, їв, вживав спиртні напої, каву. Пацієнта вкладають
на кушетку спиною. Після 10 хвилин спокою розпочинають дослідження:
• 1. Манжету сфігмоманометра накладають на плече. За допомогою ультразвукового датчика знаходять
плечову артерію. Нагнітають повітря в манжету до тиску, який би перевищував систолічний артеріальний
тиск й поступово стравлюють повітря. В момент, коли ультразвуковий апарат зафіксує появу потоку крові в
плечовій артерії, реєструють показання сфігмоманометра.
• 2. Дослідження повторюють на протилежній руці.
• 3. Манжету сфігмоманометра накладають на гомілку. За допомогою ультразвукового датчика знаходять
задню гомілкову артерію. Нагнітають повітря в манжету до тиску, який би перевищував систолічний
артеріальний тиск й поступово стравлюють повітря. В момент, коли ультразвуковий апарат зафіксує появу
потоку крові в задній гомілковій артерії, реєструють показання сфігмоманометра.
• 4. Манжету сфігмоманометра залишається на гомілці. За допомогою ультразвукового датчика знаходять
передню гомілкову артерію. Нагнітають повітря в манжету до тиску, який би перевищував систолічний
артеріальний тиск й поступово стравлюють повітря. В момент, коли ультразвуковий апарат зафіксує появу
потоку крові в передній гомілковій артерії, реєструють показання сфігмоманометра.
• 5. Дослідження повторюють на протилежній нозі.
51.
Визначення КПІ• 6. Після визначення всіх показників проводять розрахунок індексу за
формулою для кожної ноги окремо:
• КПІ=АТлн/АТр та КПІ=АТпн/АТр, де
• КПІ — кісточково-плечовий індекс;
• АТлн — найнижчий із зафіксованих показників артеріального тиску на лівій
нозі.
• АТр — найвищий із зафіксованих на руках показників артеріального тиску.
• АТпн — найнижчий із зафіксованих показників артеріального тиску на правій
нозі.
52.
Стартова антикоагулянтна терапія1.
У хворих з високою або проміжною клінічною ймовірністю або підтвердженим діагнозом
ТГВ, після виключення протипоказань негайно починайте антикоагулянтну терапію, ще до
одержання результатів діагностичних досліджень.
2.
Якщо зробити їх ургентно неможливо, а ймовірність ТГВ є щонайменш середня →
розпочніть лікування до підтвердження діагнозу.
У хворих з гострим ізольованим дистальним ТГВ нижньої кінцівки (вен гомілки
[малогомілкової, передньої або задньої великогомілкової], без ураження підколінної або
більш проксимальних вен), в яких відсутні дуже виражені симптоми тромбозу, чи фактори
ризику збільшення тромбу (такі, як позитивний результат визначення D-димеру [особливо
>1000 мкг/л], поширений тромбоз [тобто, >5 см довжиною, який охоплює багато вен, при
максимальному діаметрі >7 мм]), тромбоз не локалізується близько до проксимальних
вен, ліквідований тимчасовий фактор ризику, який спричинив ТГВ), замість призначення
антикоагулянтного лікування скоріше за все застосуйте компресійну терапію
та повторюйте УЗД глибоких вен кожні 2–3 дні впродовж 2-х тижнів і призначте
антикоагулянтне лікування у разі наростання тромбозу. У решті випадків негайно
призначайте антикоагулянт.
3.
53.
Низькомолекулярні гепариниНМГ
(низькомолекулярний
гепарин) п/ш
у терапевтичній дозі
кожні 12 год (стартова
терапія) або 24 год
(при тривалому
лікуванні та в
амбулаторних умовах)
54.
Використання НМГЯкщо з’являються сумніви щодо клінічної ефективності НМГ (напр.,
тромб збільшується), → визначте активність анти-Ха (найкраще
через 4 год після останньої ін’єкції НМГ; повинна становити 0,6–1,0
МО/мл при застосуванні НМГ кожні 12 год і 1,0–1,3 МО/мл при
застосуванні кожні 24 год), а якщо така можливість відсутня →
застосуйте НФГ в/в і моніторуйте АЧТЧ.
55.
Інші препарати1)
Фондапаринукс — ін’єкція 7,5 мг п/ш кожні 24 год, в осіб з масою тіла >100 кг можливо
підвищіть дозу до 10 мг. З огляду на високу вартість терапії призначайте замість НМГ
у разі тромбоцитопенії та при підозрі на гепарин-індуковану тромбоцитопенію
2) Нові оральні антикоагулянти
• ривароксабан — призначте п/о 15 мг 2 × на день протягом 3-х тиж., у подальшому 1 × на
день 20 мг (15 мг, якщо кліренс креатиніну <50 мл/хв; не призначайте при кліренсі
креатиніну <30 мл/хв);
• апіксабан — призначте п/о впродовж перших 7 днів 10 мг 2 × на день, у подальшому 5 мг
2 × на день (при високому ризику кровотечі або відповідності 2-м з 3-х наступних критеріїв:
вік >80-ти років, маса тіла ≤60 кг або рівень креатиніну >133 мкмоль/л [1,5 мг/дл] – 2,5 мг 2 ×
на день); при тривалому лікуванні 2,5 мг 2 × на день;
• едоксабан — замініть ним НМГ після 5-ти днів його застосування, призначте п/о 60 мг 1 × на
день (30 мг 1 × на день в осіб з кліренсом креатиніну 15–50 мл/хв або масою тіла ≤60 кг)
• дабігатран — замініть ним НМГ після 5-ти днів його застосування, призначте п/о 150 мг 2 ×
на день (в осіб з порушеною функцією нирок або високим ризиком кровотечі пропонується
режим дозування 110 мг 2 × на день);
56.
Використання НОА1. Застосування ривароксабану або апіксабану:
• 1) можете застосувати від початку лікування ТГВ;
• 2) на відміну від АВК немає необхідності у початковому одночасному призначенні
гепарину;
• 3) з огляду на вищу вартість терапії цими ЛЗ у порівнянні з АВК, слід погодити
з пацієнтом, чи зможе він продовжувати терапію впродовж наступних місяців;
пам’ятайте, що у зв’язку з короткою тривалістю дії пропуск дози ривароксабану
може мати серйозніші наслідки, ніж пропуск дози АВК.
2. Застосування дабігатрану або едоксабану:
• 1) ним заміняють НМГ після ≥5-ти днів його застосування;
• 2) з огляду на вищу вартість терапії дабігатраном або едоксабаном, ніж АВК,
погоджуйте з пацієнтом, чи буде у нього можливість продовжувати лікування
протягом наступних місяців; пам'ятайте, що в зв'язку з короткою тривалістю дії
пропуск дози дабігатрану може мати серйозніші наслідки, ніж пропуск дози АВК.
57.
Інші препарати3. У рідкісних випадках нефракціонований гепарин (НФГ)
На початку лікування у виняткових випадках і впродовж якомога
коротшого періоду часу - безперервна інфузія НФГ у разі ниркової
недостатності (кліренс менше 30 мл/хв) або ймовірності
проведення ургентного хірургічного втручання. При розвитку
гострого ТГВ нижніх кінцівок на фоні лікування АВК, замініть АВК на
НМГ.
58.
Нефракціонований гепарина) в/в — введіть струминно 80
МО/кг (або 5000 МО) і почніть
постійну в/в інфузію 18 МО/кг/год
(або 1300 МО/год). Через 6 год
визначте АЧТЧ; якщо знаходиться
в межах терапевтичного інтервалу
(подовження у 1,5–2,5 рази
у порівнянні референтним
значенням; найчастіше АЧТЧ в ході
лікування повинно становити 60–
90 с) → продовжуйте інфузію
у такій самій дозі (середня
підтримуюча доза 25 000–35 000
МО/добу), якщо ні → відповідно,
збільшіть або зменшіть дозу НФГ
59.
Нефракціонований гепарин• б) п/ш (якщо моніторуєте антикоагулянтний ефект → застосуйте
концентрований препарат 25 000 МО/мл, спочатку в/в 80 МО/кг,
в подальшому — п/ш 250 МО/кг кожні 12 год і коригуйте
дозування так, щоб АЧТЧ через 6 год після ін’єкції ЛЗ знаходився
в межах терапевтичного інтервалу (середня підтримуюча доза 17
500 МО кожні 12 год). Без моніторування антикоагулянтного
ефекту початково вводиться п/ш 333 МО/кг, а потім 250 МО/кг
п/ш кожні 12 год.
• Якщо, незважаючи на застосування НФГ у високій дозі, цільового
значення АЧТЧ не досягнуто → підберіть дозу, залежно від
визначеної активності анти-Ха.
60.
Використання непрямих антикоагулянтівАценокумарол або варфарин призначайте одночасно з гепарином або
фондапаринуксом, як правило, з 1-го дня лікування; якщо плануєте
використовувати гепарин >7-ми днів (→Тривалість лікування), можете
призначити АВК пізніше.
1. Упродовж перших 2-х днів — аценокумарол 6 мг, варфарин 10 мг; не
застосовуйте «доз насичення», тобто >6 мг аценокумаролу і >10 мг
варфарину. У хворих похилого віку, немічних, з гіпотрофією, серцевою
недостатністю, з захворюванням печінки, які вживають ЛЗ, що посилюють
дію АВК, або обтяжених підвищеним ризиком кровотечі → починайте від
4 мг аценокумаролу або 5 мг варфарину.
2. На 3-тю добу визначте МНВ і скорегуйте дозу, залежно від результату;
3. Якщо МНВ ≥2,0 впродовж 2-х днів підряд → відмініть
гепарин/фондапаринукс і продовжіть лікування лише АВК, тривалістю, яка
залежить від ризику рецидиву (≥3-х міс.,) у дозах, які забезпечать МНВ у межах
2,0–3,0;
61.
Тривалість лікуваннязалежно від клінічної
ситуації
62.
Оперативне лікування ТГВТромболітичне лікування: не застосовуйте загальносистемний тромболізис (за
винятком випадків больової флегмазії і лише тоді, коли не можна застосувати
місцевої інфузії тромболітичного ЛЗ із використанням катетера); місцевий
тромболізис може бути корисним для хворих, у яких наявний:
• 1) обширний гострий ілеофеморальний тромбоз з масивним набряком і болем
кінцівки, з клінічними проявами впродовж <14-ти днів, при задовільному
загальному стані (низький ризик кровотечі), з очікуваною виживаністю ≥1-го року;
• 2) гострий ТГВ верхньої кінцівки (симптоми впродовж <14-ти днів) або загроза
втрати кінцівки.
Може бути катетерна (введення провідника; введення катетера по провіднику та
аспіратора; роздування балона; введення тромболітика у тромб; аспірація
зруйнованого тромбу), може бути реолітична (руйнування тромбу струменем
фізіологічного розчину – так званий «ефект Вентурі»)
Відкрита та напіввідкрита тромбектомія
1) Відкрита: доступ нижче пахвинної зв’язки -> виділення стегнової вени ->
флеботомія -> видалення тромботичних мас -> венопластика -> пошарове
зашивання
2) Напіввідкрита: доступ нижче пахвинної зв’язки -> флеботомія -> введення
катетера Фогарті за тромб -> роздування балону -> видалення балону ->
пошарове ушивання
63.
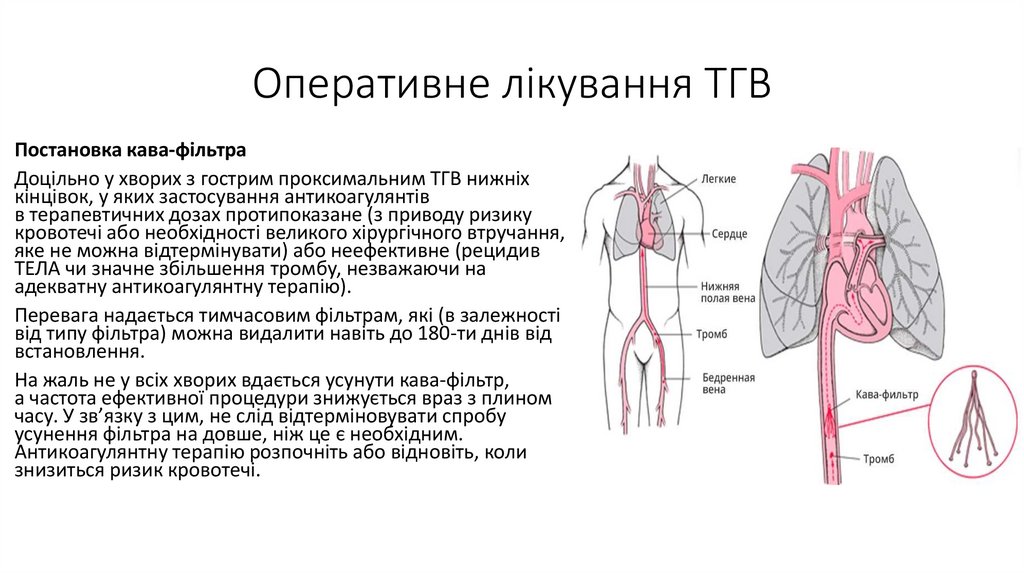
Оперативне лікування ТГВПостановка кава-фільтра
Доцільно у хворих з гострим проксимальним ТГВ нижніх
кінцівок, у яких застосування антикоагулянтів
в терапевтичних дозах протипоказане (з приводу ризику
кровотечі або необхідності великого хірургічного втручання,
яке не можна відтермінувати) або неефективне (рецидив
ТЕЛА чи значне збільшення тромбу, незважаючи на
адекватну антикоагулянтну терапію).
Перевага надається тимчасовим фільтрам, які (в залежності
від типу фільтра) можна видалити навіть до 180-ти днів від
встановлення.
На жаль не у всіх хворих вдається усунути кава-фільтр,
а частота ефективної процедури знижується враз з плином
часу. У зв’язку з цим, не слід відтерміновувати спробу
усунення фільтра на довше, ніж це є необхідним.
Антикоагулянтну терапію розпочніть або відновіть, коли
знизиться ризик кровотечі.
64.
Посилання на відеоТромболізис
https://www.youtube.com/watch?app=desktop&v=b00CXE86CIM
Тромбектомія
https://www.youtube.com/watch?v=D1xANtTaz0Y
Установка кава-фільтра
https://www.youtube.com/watch?v=IGZmPrKwhzc
65.
Операції при тромбозах поверхневих венhttps://www.youtube.com/watch?v=gR8ZNhHVHM8&rco=1
Операція Троянова-Тренделенбурга















































 Медицина
Медицина








