Похожие презентации:
Диагностика пневмоний, нагноительных заболеваний лёгких, плевритов, пневмосклероза, бронхиальной астмы
1.
ДИАГНОСТИКА ПНЕВМОНИЙ,НАГНОИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ
ЛЁГКИХ, ПЛЕВРИТОВ,
ПНЕВМОСКЛЕРОЗА,
БРОНХИАЛЬНОЙ АСТМЫ
2.
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ3.
ОпределениеПневмонии – группа различных по этиологии, патогенезу,
морфологической характеристике
острых инфекционных (преимущественно бактериальных)
заболеваний, характеризующихся
очаговым поражением респираторных отделов легких с
обязательным наличием внутриальвеолярной экссудации.
Внебольничная пневмония (ВП) диагностируется в
случае развития заболевания вне стационара, либо в
первые 48 ч с момента госпитализации.
4.
ЭпидемиологияВП относятся к числу наиболее распространённых острых инфекционных
заболеваний.
Заболеваемость ВП в РФ в 2019 г. среди взрослых составила 410 на 100 тыс.
населения. Наиболее высокие цифры заболеваемости отмечены в
Уральском, Сибирском и Дальневосточном федеральных округах (по 509
и 505,2 на 100 тыс. населения, соответственно).
В структуре смертности от болезней органов дыхания в РФ в 2019 г. на
долю пневмоний приходилось 41,9%; смертность в 2018 г. составила 17,0
на 100 тыс. населения. Вероятность неблагоприятного исхода при ВП
зависит от многих факторов – возраста пациента, тяжести течения,
сопутствующих заболеваний. Летальность является наименьшей (1-3%) у
лиц молодого и среднего возраста без сопутствующих заболеваний и
нетяжёлом течении ВП.
Основной причиной смерти пациентов с тяжелой ВП является
рефрактерная гипоксемия, септический шок (СШ) и полиорганная
недостаточность (ПОН).
Анализ российских данных свидетельствует о том, что дополнительным
фактором риска неблагоприятного исхода является позднее обращение
пациентов за медицинской помощью и неадекватная стартовая АБТ.
5.
КлассификацияКлассификация пневмонии в соответствии с МКБ-10
6.
КлассификацияВнебольничная пневмония – развившаяся вне стационара,
либо диагностированную в первые 48 ч с момента
госпитализации.
Госпитальная (внутрибольничная, нозокомиальная)
пневмония – развившаяся спустя 48-72 часа после
госпитализации больного в стационар при исключении
инфекции, находившейся в момент поступления в
инкубационном периоде.
Аспирационная пневмония – при аспирации назофарингеального или желудочного содержимого в дыхательные
пути.
Пневмония у пациентов с выраженной иммуносупрессией
(ВИЧ-инфекцией, врождёнными иммунодефицитами,
получающих химиотерапию и/или иммунодепрессанты,
реципиенты трансплантатов донорских органов и тканей).
7.
КлассификацияПо этиологии: перечень потенциальных возбудителей ВП
включает более 100 микроорганизмов (бактерии, вирусы,
грибы, простейшие).
S. pneumoniae – Streptococcus pneumoniae (30-50% случаев ВП)
M. pneumoniae – Mycoplasma pneumoniae
C. pneumoniae – Chlamydophila pneumoniae
(20-30%)
C. burnetii – Coxiella burnetii
C. psittaci – Chlamydophila psittaci
H. influenzae – Haemophilus influenzae
K. pneumoniae – Klebsiella pneumoniae
L. pneumophila – Legionella pneumophila
M. catarrhalis – Moraxella catarrhalis
M. tuberculosis – Mycobacterium tuberculosis
P. aeruginosa – Pseudomonas aeruginosa
S. aureus – Staphylococcus aureus
Enterobacterales
Респираторные вирусы
Не установлен
8.
КлассификацияПо тяжести:
нетяжёлая
тяжёлая
Клинико-морфологическая характеристика процесса:
даётся по комплексу данных физикальных и
рентгенологических методов (уточняются поражённые
сегменты, доли лёгкого)
Течение болезни:
остротекущая, если инфильтрат по клиническим и
рентгенологическим данным рассасывается в течение 1 мес
затяжная – при рассасывании инфильтрата в большие сроки
Функциональная характеристика аппарата внешнего
дыхания: дыхательная недостаточность; тип; степень по
данным клиники, пикфлоуметрии.
9.
КлассификацияСтепени тяжести:
10.
ДиагностикаКлинические критерии тяжёлого течения пневмонии
• Острая дыхательная недостаточность с гипоксемией:
- ЧДД > 30 в мин;
- SaO2 < 90%;
- РО2 < 60 мм рт.ст.
• Гипотензия:
- систолическое АД < 90 мм рт.ст.
- диастолическое АД < 60 мм рт.ст.
• Двух- или многодолевое поражение
• Нарушение сознания
• Внелёгочный очаг инфекции (менингит, перикардит и др.)
Лабораторные критерии тяжёлого течения пневмонии
• Лейкопения (4 х109 /л);
• Гемоглобин < 90 г/л;
• Гематокрит < 30%;
• Острая почечная недостаточность (анурия, олигоурия,
креатинин крови > 80-110 мкмоль/л, мочевина > 8,3 ммоль/л)
11.
Этиология«Классические» возбудители :
S. pneumoniae
M. pneumoniae
C. pneumoniae
H. influenzae
M. catarrhalis
Staphylococcus aureus
Klebsiella pneumoniae
«Атипичные» возбудители:
Chlamydia spp.
Mycoplasma spp.
Legionella spp.
Coxiella burnetii
Brucella spp.
12.
ЭтиологияСопутствующие заболевания/факторы риска, ассоциированные с
определёнными возбудителями ВП
13.
ЭтиологияСопутствующие заболевания/факторы риска, ассоциированные с
определёнными возбудителями ВП
Факторы риска
Вероятные возбудители
Алкоголизм
Пневмококк, анаэробы, кишечная флора
ХОБЛ, курение
Пневмококк, гемофильная палочка,
маракселла, легионелла.
Сахарный диабет
Пневмококк, золотистый стафилококк
Пожилые коллективы
Пневмококк, кишечная флора, анаэробы.
Аспирация, в/в наркомания Анаэробы, золотистый стафилококк
Грипп
Пневмококк, стафилококки, гемофильная
палочка
Бронхоэктазы,
муковисцидоз
Синегнойная палочка, золотистый
стафилококк
Кондиционеры
Легионелла
Молодежные коллективы
Пневмококк, микоплазма, хламидия
14.
ПатогенезИзвестно четыре патогенетических механизма, которые
могут обуславливать развитие ВП:
- аспирация секрета ротоглотки;
- вдыхание аэрозоля, содержащего микроорганизмы;
- гематогенное распространение микроорганизмов из
внелегочного очага инфекции;
- непосредственное распространение инфекции из соседних
пораженных органов или в результате инфицирования при
проникающих ранениях грудной клетки.
15.
ПатогенезПатогенез внебольничной пневмонии
Переохлаждение
ОРВИ
Курение
Возраст >60 лет
Алког. интоксикация
Мозговая травма
Эпилептич. припадок
Передозировка
снотворных
Прием наркотиков
Сопутствующие (фоновые) заболевания и
связанная с ними медикаменозная терапия
- ХОЗЛ
- Сахарный диабет
- ССЗ
- ЗЖКТ
- Онкологические
заболевания и др.
Факторы риска
-Нарушение
МКЦ
клиренса
- Аспирация
содержимого
ротоглотки
и ЖКТ
- Иммунодефицитное
состояние
Инфекция
Инг. путь, микроаспирация
секрета из в/д путей и ротоглотки в н/д пути
Адгезия и колонизация
микроорганизмов в респираторных отделах легких
Пневмония
(Макрофаги ПЯЛ +М + Л
Ф
Активация комплементарного каскада, трансудация сыв. факторов:
16.
ПатогенезПатогенез крупозной пневмонии:
1. Стадия прилива (гиперемия легочной ткани, воспалительный
отек) - 1-3 сутки.
2. Стадия красного опеченения (пропотевание (диапедез)
эритроцитов в альвеолы и мелкие бронхи).
3. Стадия серого опеченения (диапедез нейтрофилов, белков
плазмы (фибриногена) в альвеолы и мелкие бронхи) - 9 сутки.
4. Стадия разрешения (постепенное рассасывание экссудата и
растворение фибрина) - 7-11 сутки.
17.
Клиническая картинаКлинические симптомы и признаки ВП широко варьируются, что
обусловлено такими факторами, как различный объем и локализация
поражения, вид возбудителя, выраженность «ответа» макроорганизма на
инфекцию.
Для ВП характерны острый кашель, одышка, отделение мокроты и/или боли
в грудной клетке, связанные с дыханием, которые в большинстве случаев
сопровождаются лихорадкой. Пациенты, переносящие пневмонию, часто
жалуются на немотивированную слабость, утомляемость, ознобы, сильное
потоотделение по ночам. Развитию ВП может предшествовать поражение
верхних дыхательных путей или острый бронхит.
У лиц пожилого и старческого возраста типичные жалобы могут
отсутствовать, а на первый план в клинической картине заболевания выходит
синдром интоксикации (сонливость или беспокойство, спутанность
сознания, анорексия, тошнота, рвота) или декомпенсация хронических
сопутствующих заболеваний (СД, ХСН и др.).
Изменению классической картины заболевания способствует самолечение
АБП системного действия.
При ТВП клиническая картина заболевания может дополняться развитием
септического шока, острой ДН и/или другой органной дисфункции.
18.
Клиническая картинаНесмотря на наличие определённых особенностей в клинической
картине и течении ВП разной этиологии (например, для
пневмококковой характерны острое начало, высокая лихорадка,
боли в грудной клетке, для легионеллезной – диарея,
неврологическая симптоматика, для микоплазменной – мышечные
и головные боли, симптомы поражения верхних дыхательных
путей), каких-либо закономерностей, позволяющих с высокой
степенью надёжности предсказать возбудителя заболевания без
использования дополнительных методов исследования в настоящее
время не существует.
19.
Клиническая картинаПневмококковая пневмония характеризуется продуктивным
кашлем, болью в груди, одышкой, лихорадкой. В первые 2
дня наблюдаются: ослабленное дыхание, крепитация, шум
трения плевры над зоной поражения. В последующие дни укорочение перкуторного звука, бронхиальное, бронховезикулярное или ослабленное дыхание, мелкопузырчатые
звучные влажные хрипы, усиление бронхофонии. В период
разрешения - притупленно-тимпанический, затем легочный
перкуторный тон, дыхание бронхо-везикулярное, затем
везикулярное, крепитация.
Кровь. Умеренный лейкоцитоз. Увеличение СОЭ,
фибриногена. Мокрота: лейкоциты, эритроциты, фибрин.
Рентгенограммы. Инфильтрация легочной ткани, лобарное
или полисегментарное поражение без явлений
перибронхита.
20.
Клиническая картинаСтафилококковые пневмонии могут быть первичными (бронхогенными) и
вторичными (при сепсисе). Бронхогенная стафилококковая пневмония
начинается, как правило, остро. Первые симптомы: высокая лихорадка,
затемнение сознания, сухой кашель, давящие боли в груди, одышка,
кровохарканье. Физикальная симптоматика в этот период характеризуется
укорочением перкуторного тона, ослабленным дыханием и влажными
мелкопузырчатыми хрипами. Рентгенологически в эти дни выявляются
обширные фокусы инфильтрации легочной ткани. В крови - лейкоцитоз,
увеличенная СОЭ. На 5-7-й день сохраняются: лихорадка (чаще
гектического типа), ознобы, поты, появляется кашель с выделением
гнойной мокроты. Рентгенологически на фоне инфильтрации легочной
ткани выявляются полости, вначале «сухие», затем с уровнем жидкости.
Очень характерна изменчивость, динамичность рентгеновской картины
при исследовании через 1-2 дня. Полости распада могут достигать больших
размеров, это приводит к изменению физикальной симптоматики появлению тимпанического тона при перкуссии, бронхиального
(амфорического) дыхания и крупно- и среднепузырчатых влажных звучных
хрипов, резкому усилению бронхофонии, достигающей степени
пекторилоквии. Выражены лейкоцитоз, увеличение СОЭ (до 50-70 мм/ч),
нередка анемия. Из осложнений наиболее часто возникает
пиопневмоторакс.
21.
Клиническая картинаВ дебюте гематогенной стафилококковой пневмонии
клинику болезни определяет основной очаг, инфильтрат в
легком протекает как «обычная» очаговая пневмония.
Стафилококковая деструкция легких у этих больных имеет
типичную клиническую картину, во многом сходную с
описанной выше - ознобы, кашель, одышка и др. В посеве
мокроты и крови - патогенный стафилококк. Из осложнений
наиболее актуальны пиопневмоторакс, легочные
кровотечения.
22.
Клиническая картинаСтрептококковые пневмонии. Начало болезни острое, с
озноба, гипертермии, сухого кашля. Физикальная
симптоматика скудная, трудноуловимая (ослабленное или
жесткое дыхание, неубедительные изменения перкуторного
тона). Лейкоцитоз умеренный, СОЭ может значительно
увеличиваться. Характерно раннее осложнение экссудативным
плевритом (у 30-50% больных).
Пневмония, вызванная синегнойной палочкой, характеризуется
острым началом и тяжелым течением. По физикальным и
рентгенологическим данным, такие пневмонии имеют
склонность к распространению инфильтрации на другие
сегменты, к ранним осложнениям в виде абсцедирования и
плевральной экссудации.
23.
Клиническая картинаКлебсиелла-пневмония. Чаще болеют мужчины-алкоголики,
страдающие хроническим гнойным бронхитом. Болезнь
развивается внезапно, лихорадка постоянная или
ремиттирующая. Мокроты немного, она вязкая,
трудноотделяемая, содержащая красноватые включения или
включения типа «черносмородинового желе». В мокроте эластические волокна, грамотрицательные палочки.
Физикальные данные скудные, количество влажных хрипов
невелико. Излюбленная локализация - верхняя доля правого
легкого. Рентгенологически: выраженная тень
пневмонической инфильтрации, с участками просветления,
реакцией корня легкого и плевры. Течение болезни затяжное,
в исходе развивается очаговый пневмосклероз.
24.
Клиническая картинаПневмония, вызванная гемофильной палочкой (палочкой
Пфейффера). Чаще развивается на фоне гнойного бронхита или
ОРВИ. Клинически характерна новая волна лихорадки, появление
фокуса влажных хрипов, лейкоцитоза, высоких цифр СОЭ.
Рентгенологически пневмония 1-2 сегментарная, однако может
осложняться плевритом, перикардитом, менингитом, сепсисом.
Кандидозные пневмонии. Их основные варианты: вялотекущая
пневмония с частым поражением плевры, не поддающаяся терапии
антибиотиками и сульфаниламидами; бронхоспастический
синдром на фоне затянувшейся двухсторонней пневмонии; грибковая пневмония, симулирующая туберкулезный инфильтрат;
абсцедирующая пневмония либо синдром бронхоэктазов;
псевдотуморозный синдром. Во всех случаях необходимо учитывать
анамнез - положительные реакции агглютинации и связывания
комплементов с грибковым антигеном при учете нарастания их
титра.
25.
Клиническая картинаГриппозные пневмонии в чистом виде встречаются редко. Они
характеризуются сочетанием симптомов гриппа (головные боли с
типичной локализацией в области лба, глазных яблок, надбровных
дуг, головокружение, ломота во всем теле, носовые кровотечения) и
пневмонии со скудной физикальной симптоматикой. Во время
эпидемии гриппа, вызванной вирусом А2, фокус локализуется
чаще в нижних долях, 9-10-м сегментах правого легкого. Изменения
периферической крови: лейкопения либо небольшой лейкоцитоз
со сдвигом лейкоцитарной формулы влево с нейтрофилезом,
несколько увеличенная СОЭ. Вследствие интоксикации возможны
небольшая протеинурия, микрогематурия. Рентгенологическая
картина характеризуется наличием нежных инфильтратов с
нечеткими контурами. Для гриппозных пневмоний характерна
тенденция к быстрому обратному развитию. Имеются указания, что
пневмонии, вызванные вирусом гриппа В, протекают легче, чем
вызванные вирусом А2. При первых поражение легких протекает
по типу мелкоочаговых либо интерстициальных.
26.
Клиническая картинаАденовирусные пневмонии характеризуются сочетанием
симптомов вирусной инфекции и пневмонии. Симптомы
аденовирусной инфекции: бурное, острое начало, высокая
лихорадка, головная боль с преимущественной локализацией
в лобно-височной, затылочной областях, тошнота, рвота,
головокружение, боли в горле (тонзиллит!) и регионарный
лимфаденит, ринит, конъюнктивит. Клиника аденовирусной
пневмонии сходна с описанной выше клиникой гриппозной
пневмонии. Изменения периферической крови и мочи
идентичны описанным выше. Рентгенологическая картина
выявляет тень инфильтрата, чаще гомогенную, и расширение
тени корней легких.
27.
Клиническая картинаРеспираторно-синцитиальные вирусные пневмонии. Их
характерной особенностью является возникновение на фоне
симптомов вирусной инфекции, имеющей клинику
желудочно-кишечного расстройства (боли в животе, жидкий
стул, субфебрильная температура). Изменения крови
неспецифичны, аналогичны описанным выше.
Рентгенологически процесс может быть как крупно-, так и
мелкоочаговым.
Специфическим симптомом парагриппозной инфекции
являются выраженные проявления ларингита (осиплость и
изменение тембра голоса вплоть до афонии).
Рентгенологические изменения в легких чаще по типу
мелкоочаговых, поражается преимущественно правое легкое,
его нижнезадние и внутренние сегменты.
28.
Клиническая картинаВирусно-бактериальные пневмонии. Если вирусные
пневмонии, как правило, возникают в первые 3 дня
заболевания гриппом или другой вирусной инфекцией, то
вирусно-бактериальная пневмония (присоединение
бактериальной инфекции к вирусной) возникает в период
реконвалесценции от вирусной инфекции. У больных
повышается температура, вновь появляется кашель, но не
сухой, а с выделением небольшого количества мокроты. Со
стороны легких выявляются те или иные симптомы,
свойственные пневмонии. В крови небольшой лейкоцитоз
приходит на смену лейкопении, увеличивается СОЭ.
Рентгенологически: очаговые тени преимущественно
нижнедолевой локализации.
29.
Клиническая картинаМикоплазменные пневмонии. Их особенностью является
длительное, волнообразное течение, скудные физикальные
данные, как бы идущие вразрез со значительными
рентгенологическими изменениями. Начало болезни
постепенное, с симптомом фарингита и ларинготрахеита
(саднение в горле, кашель сухой или с выделением скудной
мокроты слизистого или слизисто-гнойного характера).
Лихорадка неправильного типа может сохраняться
длительно, до 40 дней. Лейкоцитоза, как правило, не бывает,
однако СОЭ значительно увеличена. Рентгенологически:
инфильтрация легочной ткани чаще по типу мелкоочаговой атипичная пневмония.
30.
Клиническая картинаПневмония при хламидиозе. В дебюте болезни цефалгии, миалгии, высокая
лихорадка без озноба. Физикальные изменения в легких скудные, можно
выявить фокус ослабленного дыхания, сухих хрипов. Лейкоцитоза, как
правило, не бывает. Рентгенологические изменения соответствуют
«интерстициальным» поражениям. Течение болезни нередко затяжное.
Пневмония при легионеллезе. Клиника легионеллеза характеризуется
тяжелой острой пневмонией, чаще лобарной, острым альвеолитом, которые
могут сочетаться с гломерулонефритом, панкреатитом, энтеритом,
энцефалопатией. Пневмония при легионеллезе часто осложняется
инфекционно-токсическим шоком, отеком легких, пара- и
метапневмоническим плевритом, деструктивным пневмонитом. В
соответствии с критериями Американской медицинской ассоциации эти
пневмонии отличаются от других пневмоний с тяжелым течением
продромальным периодом (лихорадка, озноб, миалгии, понос), лабораторными сдвигами (лимфоцитопения, гипонатриемия). Диагностика
легионеллеза основывается на выявлении специфических антител в
сыворотке крови больных методом непрямой иммунофлюоресценции;
обнаружении бактерий в аутопсийном материале, мокроте, бронхиальных
смывах методом прямой иммунофлюоресценции; выделении возбудителя на
угольно-дрожжевом агаре или агаре Мюллера-Хинтона из биоптата
легочной ткани, аутопсийного материала, плевральной жидкости и крови.
31.
ДиагностикаКритерии установления диагноза/состояния:
- Диагноз ВП является определённым при наличии у пациента
рентгенологически подтверждённой очаговой инфильтрации
легочной ткани и, по крайней мере, двух клинических симптомов
и признаков из числа следующих:
- a. Остро возникшая лихорадка в начале заболевания (t° > 38,0
°C);
- b. Кашель с мокротой;
- c. Физические признаки (фокус крепитации /
мелкопузырчатых хрипов, бронхиальное дыхание,
укорочение перкуторного звука);
- d. Лейкоцитоз > 10 x 109 /л и/или палочкоядерный сдвиг (>
10%).
32.
ДиагностикаКритерии установления диагноза/состояния:
Критерии R-гр.
признаки
Диагноз
Физическ
ие
признаки
Острое
начало
t > 38º
Кашель с L > 10тыс.
мокротой п/я > 10%
Определё
нный
+
Неточный
-
+
+
+
+/-
Маловеро
ятный
-
-
-
+
+/-
Любые 2 критерия
33.
ДиагностикаЖалобы и анамнез
У всех пациентов с подозрением на ВП рекомендуется
провести оценку жалоб, социального статуса и семейнобытовых условий, собрать полный медицинский,
эпидемиологический и профессиональный анамнез для
уточнения факторов риска инфицирования определенными
возбудителями, дифференциальной диагностики, оценки
прогноза.
Сбор анамнеза, оценка социального статуса и семейнобытовых условий важны для уточнения факторов риска
инфицирования определенными возбудителями ВП (см.
этиологию) и дифференциальной диагностики пневмонии
с другими заболеваниями.
Ряд хронических сопутствующих заболеваний при ВП
относится к независимым предикторам неблагоприятного
прогноза.
34.
ДиагностикаФизикальное обследование
У всех пациентов с ВП рекомендуется провести общий осмотр, измерить
показатели жизненно-важных функций (частотой дыхательных движений
(ЧДД), частота сердечных сокращений (ЧСС), артериальное давление (АД),
температура тела) и выполнить детальное обследование грудной клетки
как неотъемлемых компонентов установления диагноза, оценки тяжести
ВП и прогноза.
Классическими объективными признаками являются отставание пораженной
стороны грудной клетки при дыхании, усиление голосового дрожания,
укорочение (притупление) перкуторного звука над пораженным участком
легкого, появление бронхиального дыхания, наличие фокуса
мелкопузырчатых хрипов или крепитации, усиление бронхофонии.
Нужно иметь ввиду, что у части пациентов объективные признаки могут
отличаться от типичных или вообще отсутствовать, что не исключает
диагноза ВП.
Всем пациентам с ВП рекомендуется пульсоксиметрия с измерением SpO2 для
выявления ДН и оценки выраженности гипоксемии. Пульсоксиметрия
является простым и надежным скрининговым методом, позволяющим
выявлять пациентов с гипоксемией, нуждающихся в респираторной
поддержке и оценивать её эффективность.
35.
ДиагностикаЛабораторные диагностические исследования
Всем пациентам с ВП рекомендуется выполнение общего (клинического)
анализа крови, данные которого не являются специфичными и не
позволяют высказаться о потенциальном возбудителе ВП. Однако:
лейкоцитоз > 10-12х109 /л с повышением уровня нейтрофилов и/или
палочкоядерный сдвиг > 10% и
нейтрофильно-лимфоцитарное соотношение (NLR) > 20, указывают на
высокую вероятность бактериальной инфекции;
лейкопения < 4х109 /л, тромбоцитопения < 100х109/л и гематокрит < 30%
являются неблагоприятными прогностическими признаками при ВП.
Высокие нейтрофилы и низкие лимфоциты вместе представляют
повышенный коэффициент NLR.
Коэффициент NLR дает представление о воспалительном статусе
организма. Нормальный уровень NLR обычно находится в диапазоне от
1 до 4, хотя это значение может варьироваться от человека к человеку.
Уровень NLR выше 6 считается показателем тяжелого воспаления. При
тяжелом заболевании уровень NLR может достигать 100.
36.
ДиагностикаЛабораторные диагностические исследования
Всем госпитализированным пациентам с ВП рекомендуется выполнить
анализ крови биохимический общетерапевтический (мочевина,
креатинин, исследование уровня натрия, калия, хлоридов, Определение
активности АСТ, активности АЛТ в крови, общий билирубин, глюкоза,
альбумин, C-реактивный белок (СРБ), прокальцитонин (ПКТ) с целью
определения тяжести ВП и прогноза, выявления декомпенсации
сопутствующей патологии, назначения и коррекции фармакотерапии.
Всем госпитализированным пациентам с ВП, осложненной ОДН (SаO2 <
90% по данным пульсоксиметрии) рекомендуется исследование
кислотно-основного состояния и газов крови с определением PaO2,
PaCO2, pH, бикарбонатов, лактата для оценки наличия и выраженности
ДН, метаболических нарушений, оптимизации респираторной
поддержки.
Всем пациентам с ТВП рекомендуется выполнение коагулограммы
(ориентировочное исследование системы гемостаза) с определением
протромбинового времени, международного нормализованного
отношения и активированного частичного тромбопластинового времени
с целью диагностики осложнений ТВП (печёночная недостаточность,
ДВС-синдром).
37.
ДиагностикаМикробиологическая диагностика
Амбулаторным пациентам с ВП микробиологические исследования не
рекомендуются для рутинной диагностики.
Всем госпитализированным пациентам с ВП рекомендуется микроскопическое и
микробиологическое (культуральное) исследование мокроты.
Всем госпитализированным пациентам с ВП при наличии плеврального выпота и
показаний к плевральной пункции рекомендуется микробиологическое
(культуральное) исследование плевральной жидкости.
Всем пациентам с ТВП рекомендуется микробиологическое (культуральное)
исследование двух образцов венозной крови на стерильность с целью выявления
бактериемии.
Всем пациентам с ТВП во время эпидемии в стране или регионе, наличии
соответствующих клинических и/или эпидемиологических данных рекомендуется
исследование респираторного образца (предпочтительно мокрота, при
невозможности – респираторный мазок) на вирусы гриппа и другие
респираторные вирусы, включая SARS-CoV-2 с целью выбора оптимального
режима антимикробной терапии – определение РНК вирусов гриппа методом
ПЦР, молекулярно-биологические исследования мазков со слизистой оболочки
носоглотки, ротоглотки, иммунохроматографические экспресс-исследования.
Всем пациентам с ТВП рекомендуется выполнение экспресс-тестов на наличие
пневмококковой и легионеллёзной антигенурии (Определение антигенов возбудителя
(Streptococcus pneumoniae) и возбудителя легионеллёза (legionella/pneumophila) в
моче) с целью этиологической верификации ВП и назначения стартовой
этиотропной АБТ.
38.
ДиагностикаИнструментальные диагностические исследования
Всем пациентам с подозрением на ВП рекомендуется обзорная рентгенография ОГК
в передней прямой и боковой проекциях (при неизвестной локализации
воспалительного процесса целесообразно выполнять снимок в правой боковой
проекции) с целью верификации диагноза, определения тяжести ВП и прогноза,
выявления осложнений.
Рентгенологическое исследование направлено на выявление признаков
воспалительного процесса в лёгких, их распространённости, локализации,
наличия осложнений. Важное значение имеет дифференциальная диагностика
выявленных в лёгких изменений с другими патологическими процессами,
имеющими сходные с пневмонией клинические проявления.
Основной рентгенологический признак ВП – локальное снижение воздушности
легочной ткани (инфильтрация) за счёт накопления воспалительного экссудата в
респираторных отделах (затемнение). Изменения чаще носят односторонний
характер, распространяются на один или два бронхолёгочных сегмента.
Рентгенологическая картина ВП определяется типом инфильтрации легочной
ткани и стадией воспалительного процесса.
Несмотря на некоторые особенности, установление этиологии пневмонии по
рентгенологической картине (характер, расположение воспалительной
инфильтрации и др.) в большинстве случаев невозможно.
39.
ДиагностикаИнструментальные диагностические исследования
40.
ДиагностикаИнструментальные диагностические исследования
41.
ДиагностикаИнструментальные диагностические исследования
42.
ДиагностикаИнструментальные диагностические исследования
43.
ДиагностикаИнструментальные диагностические исследования
44.
ДиагностикаИнструментальные диагностические исследования
45.
ДиагностикаИнструментальные диагностические исследования
46.
ДиагностикаИнструментальные диагностические исследования
Всем пациентам по определенным показаниям при нетяжёлой ВП
и в качестве метода выбора при ТВП среди визуализирующих
исследований рекомендуется КТ ОГК высокого разрешения для
улучшения чувствительности и специфичности диагностики ВП.
КТ ОГК отличается более высокой чувствительностью и
специфичностью в диагностике ВП по сравнению с
рентгенографией ОГК.
КТ ОГК целесообразно выполнять у больных с высокой
вероятностью ВП и отсутствием инфильтрации при
рентгенографии ОГК, получении изображений, которые нельзя
однозначно трактовать как инфильтрацию, обусловленную
пневмонией, рецидивирующей, медленно
разрешающейся/неразрешающейся пневмонии.
КТ-признаки пневмонии – понижение воздушности легочной ткани
по типу «матового стекла», легочная консолидация (уплотнение
легочной ткани за счёт заполнения альвеол экссудатом,
трассудатом, кровью).
47.
ДиагностикаДвусторонняя нижнедолевая пневмония, интерстициальный тип
инфильтрации. Компьютерная томограмма: двустороннее понижение
воздушности легочной ткани по типу «матового стекла» (стрелки).
48.
Диагностика49.
Диагностика50.
ДиагностикаИнструментальные диагностические исследования
51.
ДиагностикаИнструментальные диагностические исследования
52.
ДиагностикаИнструментальные диагностические исследования
Всем госпитализированным пациентам с ВП рекомендуется ЭКГ в стандартных
отведениях для исключения осложнений ВП, выявления сопутствующих
заболеваний и выбора безопасного режима АБТ.
В настоящее время известно, что ВП помимо декомпенсации хронических
сопутствующих заболеваний увеличивает риск развития нарушений ритма и
острого коронарного синдрома, своевременное выявление которых значимо
влияет на прогноз. Кроме того, определенные изменения на ЭКГ (например,
удлинение интервала QT) повышает кардиотоксичность ряда АБП системного
действия.
Всем пациентам с ВП и подозрением на наличие парапневмонического
экссудативного плеврита рекомендуется трансторакальное ультразвуковое
исследование грудной клетки для верификации данного осложнения и определения
показаний к торакоцентезу.
Всем пациентам с ТВП для первичной диагностики и динамического наблюдения
рекомендуется проведение УЗИ лёгких.
Диагностическая точность УЗИ легких не уступает лучевым методам
исследования. Неинвазивность, быстрота выполнения, доступность, отсутствие
необходимости в транспортировке больных позволяют рассматривать УЗИ легких
как "прикроватный" метод диагностики пневмонии, который особенно актуален у
больных ОРИТ при невозможности выполнения/недоступности КТ ОГК в случае
высокой клинической вероятности пневмонии, но отсутствии инфильтрации на
рентгенограммах ОГК. Метод также может эффективно использоваться для
оценки прогрессирования ТВП и оценки "ответа" на проводимую терапию.
53.
ДиагностикаПрогностическая шкала CURB-65
(шкала Британского торакального общества)
Confusion
1 балл
(нарушение сознания)
Urea (азот мочевины
> 7 ммоль/л)
Respiratory rate (частота
1 балл
Blood pressure (САД<90
1 балл
Возраст > 65 лет
1 балл
дыхания > 30 в мин.)
мм.рт.ст. , ДАД <60 мм.рт.ст. )
1 балл
54.
Шкала CURB-65: выбор места леченияСимптомы и признаки:
• Нарушение сознания (С)
• ЧД ≥ 30 /мин (R)
• АДс < 90 или АДд ≤ 60 (B)
•Азот мочевины > 7 ммоль/л (U)
• Возраст ≥ 65 лет (65)
0 баллов
1-2 балла
3-4 балла
1 группа
(летальность 1%)
2 группа
(летальность 8%)
3 группа
(летальность 31%)
Амбулаторное
лечение
Лечение в
стационаре
Неотложная
Госпитализация (ОИТ)
55.
НАГНОИТЕЛЬНЫЕЗАБОЛЕВАНИЯ ЛЁГКИХ
(ИНФЕКЦИОННЫЕ
ДЕСТРУКЦИИ ЛЁГКИХ):
АБСЦЕСС И ГАНГРЕНА ЛЁГКОГО
56.
ОпределениеОстрая инфекционная деструкция лёгких или
нагноительные заболевания лёгких – это
воспалительная инфильтрация легочной ткани с
последующим гнойным или гнилостным распадом
(деструкцией) в результате воздействия неспецифических
патогенных микроорганизмов (к специфическим
деструкциям относятся туберкулёзная казеозная
пневмония, сифилитическая гумма и др.).
57.
АБСЦЕСС ЛЁГКОГО58.
ОпределениеЭто ограниченный участок легочного некроза инфекционной
этиологии с единственной или доминирующей полостью,
ограниченной пиогенной мембраной.
При наличии множественных полостей или при полости менее
2 см в диаметре используют термин «некротизирующая или
деструктивная пневмония».
59.
ЭпидемиологияВ развитых странах Европы и США заболеваемость деструкциями
лёгких насчитывает единичные случаи.
В России эта проблема остается весьма актуальной.
Статистические данные по распространенности этой патологии
не систематизированы, не точны и противоречивы.
Острый абсцесс и гангрена легкого развиваются чаще у мужчин
(67%) трудоспособного возраста (45-55 лет), злоупотребляющих
алкоголем.
В практике терапевта чаще встречаются абсцессы легких,
протекающие по типу абсцедирования пневмонии.
Гематогенные, обычно двухсторонние абсцессы легких
характерны для пациентов, страдающих сепсисом или
инфекционным эндокардитом с поражением трехстворчатого
клапана, осложненным эмболией инфицированными тромбами в
легочную артерию. Более 2/3 этих пациентов страдают
внутривенной наркоманией и нередко ВИЧ-инфекцией.
Летальность – 20% при абсцессе и 40% - при гангрене легких.
60.
Этиология и патогенез1.
2.
3.
4.
Staphylococcus aureus (множественные абсцессы)
Klebsiella pneumoniae (одиночный крупный абсцесс)
Streptococcus pyogenes
Анаэробные бактерии (Fusobacterium nucleatum, Str.
intermedius и др.)
Факторы, способствующие аспирации:
Алкоголизм
Эпилепсия
Нейромышечные заболевания
Мозговой инсульт
Нарушения сознания различного генеза
Заболевания дёсен и зубов
Заболевания пищевода, сопровождающиеся дисфагией
и рефлюксом
61.
Этиология и патогенезФакторы для развития деструктивных процессов:
Респираторные вирусные инфекции, вызывающие некроз
эпителия бронхов и подавление реактивности организма.
Пневмония.
Хронический бронхит, нарушающий защитные механизмы и
дренажную функцию бронхов.
Бронхоэктазы, являющиеся «резервуаром» инфекции.
Терапия глюкокортикостероидами и цитостатиками, оказывающая
иммунодепрессивный эффект.
Сахарный диабет, ВИЧ-инфекция и другие иммунодефицитные
состояния.
Злоупотребление алкоголем вследствие высокого риска аспирации
рвотных масс во время алкогольного опьянения, и, как правило,
высокой обсемененности полости рта патогенной микрофлорой
из-за плохого ухода за зубами.
Переохлаждение, обычно играющее роль провоцирующего
фактора.
62.
Этиология и патогенезВозникновение инфекционного очага в легочной ткани может произойти
несколькими путями:
Трансбронхиальный путь. Возможны два механизма продвижения
инфекционного агента в респираторный тракт: ингаляционный
(инфекционный возбудитель проникает с потоком воздуха) и аспирационный
(на вдохе происходит аспирация инфицированного материала из полости
рта, носоглотки со слюной слизью, а так же аспирация частичек пищевых
масс, желудочного сока и т.д. во время рвоты).
Гематогенный путь. Гематогенные абсцессы являются проявлением или
осложнением сепсиса любого генеза. При этом инфицированный материал
(тромбы, эмболы, скопления бактерий) из основного патологического очага
вместе с током крови попадает в мелкие разветвления легочной артерии и,
обтурируя их, приводят к инфицированию легочной ткани и формированию
абсцесса.
Возникновение абсцесса возможно при закрытых (ушиб, сотрясение,
сдавление тканей) травмах грудной клетки или проникающих ранениях.
Абсцессы обычно формируются в зонах кровоизлияния в легочную
паренхиму.
63.
Этиология и патогенезПри абсцессе лёгкого в центре воспалительного
инфильтрата выявляется гнойное расплавление легочной
ткани с формированием полости абсцесса, содержащей
гнойный детрит, а в стадии дренирования полости – гной
и воздух.
От жизнеспособной легочной ткани полость отделена
пиогенной мембраной. По мере разрешения процесса
полость абсцесса очищается от гноя и сморщивается или
остаётся воздушной кистой лёгкого.
64.
КлассификацияJ 85 Абсцесс лёгкого и средостения
J 85.0 Гангрена и некроз лёгкого
J 85.1 Абсцесс лёгкого с пневмонией
Исключено: с пневмонией, вызванной уточнённым
возбудителем (J10-J16)
J 85.2 Абсцесс лёгкого без пневмонии
65.
Классификация1. По этиологии— в зависимости от вида инфекционного возбудителя.
2.По патогенезу: 1. Постпневмонические. 2. Аспирационные.
3. Гематогенно-эмболические. 4. Травматические. 5. Нагноение
инфаркта лёгкого.
3.По клинико-морфологической форме: 1. Периферические абсцессы
легкого. 2. Центральные абсцессы легкого: одиночные, множественные.
4.По распространённости: 1. С поражением сегмента легкого.
2. С поражением доли лёгкого. 3. С поражением более одной доли
лёгкого. 4. Единичные. 5. Множественные. 6. Односторонние. 7.
Двусторонние.
5.По тяжести течения: 1. Лёгкое течение. 2. Течение средней тяжести.
3. Тяжёлое течение. 4. Крайне тяжёлое.
6. По характеру течения: 1. Острые. 2. Подострые. 3. Хронические.
7.По наличию осложнений: 1. Неосложнённые. 2. Осложнённые:
Дыхательная недостаточность. Инфекционно-токсический шок.
Легочное кровотечение. Пиопневмоторакс. Эмпиема плевры.
Септикопиемия (сепсис). Поражение второго лёгкого при первично
одностороннем процессе. Флегмона грудной клетки. Амилоидоз
внутренних органов. Легочное сердце. Острый респираторный
дистресс-синдром (шоковое лёгкое, некардиогенный отёк лёгких).
66.
Клиническая картинаАбсцесс лёгкого имеет, как правило, острое начало.
Заболеванию часто предшествует переохлаждение в
состоянии алкогольной интоксикации (в 50-75% случаев).
В клинической картине традиционно различают два
периода:
1. Период формирования абсцесса до прорыва продуктов
распада в бронх.
2. Период после прорыва гнойника в бронх.
67.
Клиническая картина1-й период – до прорыва гноя в бронх
В первом периоде клинические данные соответствуют тяжёлой пневмонии.
Клинические признаки:
СУБЪЕКТИВНО: гнойно-резорбтивная (гектическая) лихорадка с ознобом,
проливной пот, сухой кашель, боли в груди на стороне поражения,
затруднённое дыхание или одышка в связи с невозможностью глубокого
вдоха или рано возникающей дыхательной недостаточностью.
ПРИ ОСМОТРЕ: бледность кожи, цианоз носогубного треугольника,
отставание поражённой половины грудной клетки в акте дыхания,
больной занимает вынужденное положение (чаще на «больной» стороне).
ПРИ ПАЛЬПАЦИИ: голосовое дрожание усилено.
ПРИ ПЕРКУССИИ ЛЕГКИХ – притупление перкуторного звука над
областью инфильтрации.
АУСКУЛЬТАТИВНО – бронхиальное или жёсткое везикулярное дыхание,
сухие и мелкопузырчатые влажные хрипы.
А ТАКЖЕ: пульс учащённый, иногда аритмичный. АД снижено, при
крайне тяжёлом течении возможно развитие бактериемического шока с
резким падением артериального давления. Тоны сердца приглушены.
68.
Клиническая картина1-й период – до прорыва гноя в бронх
Несмотря на лечение сохраняется интоксикация!
Сохраняется гнойно-резорбтивная лихорадка, нарастают
другие признаки интоксикации.
На 2-й неделе от начала заболевания начинается гнойное
расплавление стенки бронха, проходящего через очаг
деструкции. Мокрота больного приобретает неприятный
зловонный запах, ощущаемый при дыхании больного и
нередко – уже при входе в больничную палату.
В это время рентгенологически на фоне инфильтрации
легочной ткани выявляются участки просветления (зоны
распада), связанные со скоплением газа, продуцируемого
анаэробной микрофлорой.
69.
Клиническая картинаГектическая лихорадка
70.
ДиагностикаДо прорыва гноя в бронх
Лабораторно-инструментальные признаки:
R-ЛОГИЧЕСКИ: в поражённых сегментах выявляется гомогенное затемнение
легочной ткани без чётких контуров на фоне инфильтрации (т.н.
«абсцедирующая пневмония»). Характерно появление на фоне затемнения
более плотных очагов. Чаще всего абсцесс формируется в заднем сегменте
верхней доли (S2) и верхушечном сегменте (S6) нижней доли.
ОАК: нейтрофильный лейкоцитоз до 18-20 тыс., сдвиг влево до юных,
токсическая зернистость нейтрофилов +++, СОЭ – 40-50 мм/час. После
прорыва в бронх при хорошем дренировании — постепенное уменьшение
изменений. При хроническом течении абсцесса — признаки анемии,
увеличение СОЭ.
АНАЛИЗ МОКРОТЫ: большое количество лейкоцитов, эритроцитов,
эластических волокон. При бактериологическом исследовании – различные
виды бактерий.
БАК: повышение α2- и γ-глобулинов, фибриногена, серомукоидов, СРБ+++.
При хроническом течении абсцесса - снижение уровня альбуминов.
ОАМ: умеренная альбуминурия, цилиндрурия, микрогематурия.
ПУЛЬСОКСИМЕТРИЯ: выявляет снижение сатурации кислорода ниже
нормы (< 95%).
71.
ДиагностикаДо прорыва гноя в бронх
Абсцесс верхней доли правого легкого
72.
Клиническая картина2-ой период – после прорыва гноя в бронх
Клинические признаки:
СУБЪЕКТИВНО: приступ кашля с выделением большого количества
мокроты (100-500 мл) «полным ртом», гнойной, часто зловонной.
ПРИ ХОРОШЕМ ДРЕНИРОВАНИИ АБСЦЕССА самочувствие
улучшается, температура тела снижается.
ПРИ ПАЛЬПАЦИИ: голосовое дрожание усилено.
ПРИ ПЕРКУССИИ ЛЕГКИХ – над очагом поражения тимпанический звук
за счёт наличия воздуха в полости.
АУСКУЛЬТАТИВНО – бронхиальное, иногда амфорическое дыхание,
мелкопузырчатые влажные хрипы, в течение 6-8 нед. симптоматика
абсцесса исчезает.
Состояние улучшается – температура снижается, уменьшаются кашель и
количество мокроты, зона перкуторной тупости и количество хрипов.
ПРИ ПЛОХОМ ДРЕНИРОВАНИИ – ХРОНИЗАЦИЯ АБСЦЕССА:
температура тела остаётся высокой, ознобы, поты, кашель с плохим
отделением зловонной мокроты, одышка, симптомы интоксикации,
потеря аппетита, утолщение концевых фаланг в виде «барабанных
палочек» и ногтей в виде «часовых стекол».
73.
Диагностика2-ой период – после прорыва гноя в бронх
Лабораторно-инструментальные признаки:
ОАК – показатели улучшаются.
БАК – улучшается.
ФБС – гнойный эндобронхит, из просвета дренирующего
бронха поступает густой гной.
R-ЛОГИЧЕСКИ: появление полостей распада округлой
формы с достаточно ровным внутренним контуром и
горизонтальным уровнем жидкости – между затемнением и
просветлением (жидкость устанавливается горизонтально изза наличия в полости воздуха).
АНАЛИЗ МОКРОТЫ: гнойная мокрота с неприятным
запахом, при стоянии разделяется на 3 слоя: нижний –
густой, сероватого цвета, содержит гной, эластические
волокна; средний – мутный тягучий, содержит лейкоциты,
эритроциты, бактерии; верхний – пенистый, серозный).
74.
Диагностика2-ой период – после прорыва гноя в бронх
Абсцесс средней доли правого лёгкого
75.
Диагностика2-ой период – после прорыва гноя в бронх
Абсцесс средней доли правого лёгкого
76.
Диагностика2-ой период – после прорыва гноя в бронх
Рентгенограммы органов грудной полости в прямой (а) и левой боковой (б)
проекциях. Абсцесс левого лёгкого в SIV неструктурен. Правое лёгочное поле
прозрачно, лёгочный рисунок и корень не изменены. Тень средостения не
смещена, обычных размеров и конфигурации. Синусы плевры свободны.
Диафрагма расположена на уровне VI ребра, форма её куполообразна.
Заключение: абсцесс левого лёгкого в SIV. Необходим динамический контроль в
процессе лечения.
77.
Диагностика2-ой период – после прорыва гноя в бронх
Абсцесс средней доли правого лёгкого
78.
Диагностика2-ой период – после прорыва гноя в бронх
Рентгенограмма при множественных абсцессах лёгких. В правом и левом
лёгких имеются полости с толстыми стенками, имеющие горизонтальные
уровни жидкости (стрелки).
79.
Диагностика2-ой период – после прорыва гноя в бронх
Рентгенограмма при абсцессе нижней доли левого лёгкого. После
перенесенного абсцесса сформировалась киста.
80.
81.
ГАНГРЕНА ЛЁГКОГО82.
ОпределениеЭто прогрессирующий массивный некроз и гнилостный
неограниченный распад легочной ткани без чётких границ под
влиянием анаэробной инфекции.
83.
Этиология и патогенезЧаще всего возбудители гангрены лёгкого — анаэробные
микробы, которые попадают в лёгкое аэрогенным,
гематогенным путями или из соседних органов (например,
при раке, инфицированном дивертикуле, ожогах
пищевода).
Важна предрасполагающая роль ослабления защитных
свойств организма вследствие различных длительных
заболеваний (сахарный диабет, алкоголизм и др.).
84.
Этиология и патогенезПри гангрене лёгкого определяется массивное гнилостное
омертвение, без чётких границ переходящее в
окружающую отёчную легочную ткань. Гангренозное
лёгкое представляет собой серовато-зелёную массу с
множественными полостями распада со зловонной
жидкостью.
Появление пиогенной мембраны вокруг некроза
свидетельствует о трансформации гангрены лёгкого в
гангренозный абсцесс.
85.
Клиническая картинаКлинические признаки гангрены лёгкого такие же, как и при остром
абсцессе лёгкого, но все симптомы выражены значительно сильнее.
Общее состояние больных более тяжёлое, более выраженная
интоксикация. Заболевание сопровождается высокой температурой,
которая долго не снижается или характеризуется резкими
колебаниями утром и вечером. Снижение её наблюдается при
улучшении состояния больного, повышение – при распространении
процесса.
Характерен тяжёлый мучительный кашель с особо зловонной
мокротой. Мокрота имеет вид пенистой жидкости грязно-сероватого
цвета иногда с малиновой или шоколадной окраской, которая
объясняется паренхиматозным кровотечением из распадающейся
ткани лёгкого. При стоянии мокрота делится на три слоя (см. выше).
Большое количество мокроты выделяется обычно по утрам, что
сопровождается болезненным мучительным кашлем; за сутки
отделяется от 500 до 1000 мл мокроты.
Для развития гангрены лёгкого характерно появление сильных болей
в соответствующей половине грудной клетки, что связано с
вовлечением с процесс плевры, богатой чувствительными нервами.
86.
Клиническая картинаПри объективном осмотре:
при осмотре – при дыхании отмечается отставание больной половины
грудной клетки;
при пальпации – голосовое дрожание усилено;
при перкуссии – обнаруживается зона притупления с нечёткими
границами. По мере распада легочной ткани и формирования
множественных полостей начинают определяться тимпанит;
при аускультации лёгких – определяется большое количество
разнокалиберных хрипов;
а также – отмечается частый и малый пульс, глухие тоны сердца,
пониженное артериальное давление.
87.
ДиагностикаДанные лабораторно-инструментальных методов
обследования:
в начале заболевания в ОАК – быстро нарастает лейкоцитоз с
нейтрофилёзом, ускорение СОЭ;
рентгенологическая картина – изменчива, характеризуется
наличием на стороне поражения сплошного затемнения в той
или иной части лёгкого с постепенным переходом к нормальному
легочному рисунку по периферии затемнения. Далее появляются
множественные просветления неправильной формы, иногда с
уровнем жидкости;
компьютерная томография – выявляет зоны распада на ранних
этапах.
88.
ДиагностикаГангренозный абсцесс и гангрена лёгкого
89.
ДиагностикаГангрена верхней и средней долей
правого лёгкого
90.
ДиагностикаГангрена верхней и средней долей
правого лёгкого
91.
ДиагностикаГангрена правого лёгкого
92.
ДиагностикаКТ. Абсцесс левого лёгкого, осложнённый эмпиемой плевры. В нижней доле
левого лёгкого определяется полость абсцесса (стрелка) с наличием внутренних
секвестров, вдоль костальной плевры распространяется осумкованная
жидкость, листки плевры неравномерно утолщены.
93.
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ94.
ОпределениеНеобходимо различать бронхоэктазы как анатомическое понятие
и бронхоэктатическую болезнь.
Бронхоэктазы (бронх + греч. ectasis – расширение) – это стойкое
(необратимое) расширение бронхов с выраженными
структурными изменениями и функциональной
неполноценностью их стенок.
Бронхоэктатическая болезнь – это заболевание, возникшее в
детском возрасте, морфологическим субстратом которого
являются бронхоэктазы с последующим их инфицированием и
развитием в них хронического гнойного воспалительного
процесса (гнойного эндобронхита).
Помимо бронхоэктатической болезни как самостоятельной
нозологической формы, называемой также первичными
бронхоэктазами, выделяют вторичные бронхоэктазы, которые
являются осложнением других заболеваний бронхолегочной
системы: хронического бронхита (для него характерно развитие
бронхиолоэктазов), пневмонии, абсцесса лёгких, туберкулёза,
опухолей, инородных тел и рубцовых процессов в бронхах.
95.
КлассификацияJ 47 Бронхоэктатическая болезнь [бронхоэктаз]
1. Форма болезни:
а) лёгкая (бронхитическая);
б) «сухая» (кровоточащая);
в) выраженная (классическая).
2. Локализация процесса по долям и сегментам.
3. Вид эктазий (по данным бронхографии):
цилиндрические, варикозные, кистозные.
4. Фаза процесса: обострение, ремиссия.
5. Осложнения: пневмония, кровохарканье, легочное
кровотечение, аспирационный абсцесс в непоражённом
участке лёгкого, метастатический абсцесс мозга, эмпиема
плевры, менингит, септикопиемия, вторичный хронический
диффузный бронхит, вторичный системный амилоидоз.
96.
Этиология и патогенезОсновными причинными факторами болезни считаются пневмонии, реже
туберкулёзный бронхоаденит, развивающиеся в детском возрасте и приводящие к
нарушению бронхиальной проходимости вплоть до развития обтурационного
ателектаза.
Непосредственными причинами ателектаза могут быть сдавление тонких и
податливых бронхов ребёнка гиперплазированными прикорневыми лимфоузлами
или закупорка просвета бронхов вязкой мокротой. Дополнительное (иногда
основное) значение в развитии ателектаза имеет спадание легочной ткани из-за
нарушения в связи с пневмонией активности сурфактанта – особого
липопротеидного комплекса, обеспечивающего необходимый уровень
поверхностного натяжения альвеолярной мембраны.
В участке ателектаза нарушена дренажная функция бронхов, что приводит к
задержке секрета, активизации инфекции и развитию гнойного эндобронхита
дистальнее уровня обтурации. Гнойный процесс в дальнейшем распространяется
на все слои стенки бронхов, вызывая дегенерацию гладкой мускулатуры и
хрящевых элементов и замещение их рубцовой тканью. В результате бронхи
утрачивают нормальную эластичность и становятся функционально
неполноценными.
Образовавшиеся расширения бронхов носят стойкий характер и сохраняются
после ликвидации обтурации бронха. Нарушение эвакуации мокроты приводит к
персистированию хронического воспаления в них, которое периодически
обостряется под влиянием неблагоприятных факторов.
97.
Клиническая картинаКлинические признаки заболевания появляются обычно в возрасте от 3-5 до 20 лет.
Заболевание в 1,5-2 раза чаще наблюдается у мужчин.
У значительного числа больных заболевание вначале проявляется кашлем с
отделением небольшого количества мокроты (бронхитическая форма заболевания),
на этом фоне наблюдается склонность к простуде и периодические обострения
заболевания.
При выраженной (классической) форме заболевания основной жалобой в период
обострения является кашель с отделением значительного количества (от 30-50 до 200300 мл и более в сутки) гнойной мокроты. Выявляются клинические признаки
полостного синдрома:
1) отделение мокроты полным ртом, преимущественно по утрам;
2) зависимость отделения мокроты от положения тела;
3) неприятный запах от мокроты, что свидетельствует о гнилостном разложении
мокроты при её застое в бронхоэктазах.
При стоянии мокрота разделяется на два слоя: верхний, представляющий собой
опалесцирующую жидкость с большой примесью слюны, и нижний, состоящий
целиком из гнойного осадка. Именно объём этого осадка характеризует
интенсивность гнойного воспаления. В отличие от абсцесса лёгкого, эластические
волокна в мокроте при бронхоэктатической болезни отсутствуют.
Боли в груди плеврального характера могут быть при обострении заболевания за счёт
реактивного сухого плеврита.
Выявляются симптомы интоксикации: общая слабость, недомогание, потливость.
Повышение температуры тела при обострении до 38,5-39 °С, что связано не только с
нагноением в бронхоэктазах, но и с пневмонией в сохранившейся вокруг них
паренхиме.
98.
Клиническая картинаВ фазе ремиссии:
Кашель и количество отделяемой мокроты уменьшаются, снижаются
проявления интоксикации, нормализуется температура тела. Однако
отмечается отчётливая связь общего состояния больного и температурной
реакции с состоянием дренажной функции бронхов; при задержке
отделения мокроты интоксикация нарастает, и температура тела
повышается (температурные «свечки»).
У части больных (примерно у 30 %) наблюдаются кровохарканье и легочное
кровотечение. Кровохарканье и легочное кровотечение могут наблюдаться
при любой форме заболевания (в среднем у 25- 30 % больных), а при «сухой»
форме бронхоэктатической болезни они являются единственным
проявлением заболевания. Легочные кровотечения обычно возникают после
тяжёлой физической нагрузки или перегрева. Непосредственной причиной
кровотечения и кровохарканья является разрыв изменённых сосудов в стенке
бронхоэктазов.
При обширных поражениях и при осложнении заболевания вторичным
диффузным обструктивным бронхитом наблюдается одышка.
Бронхоэктатическая болезнь характеризуется неуклонно прогрессирующим,
волнообразным течением.
99.
Клиническая картинаВ фазе ремиссии:
При объективном обследовании примерно у 30-40 % больных
обнаруживают изменения концевых фаланг пальцев рук по типу
«барабанных палочек» и ногтей в виде «часовых стекол». Этот симптом,
связанный с гнойной интоксикацией, чаще встречается при длительном
течении заболевания.
Над поражённой зоной лёгкого, обычно в задненижних отделах,
определяется притупление перкуторного звука или – при наличии сухих
полостей – тимпанический перкуторный звук (изменения при перкуссии
могут отсутствовать); более характерно выслушивание в этом участке на
фоне жёсткого дыхания звучных и довольно стойких средне- и
крупнопузырчатых влажных хрипов, которые сравнивают с «пулемётным
треском». После откашливания мокроты и особенно после ликвидации
обострения заболевания количество влажных хрипов уменьшается вплоть
до полного исчезновения.
100.
Клиническая картинаСимптом «барабанных палочек»
и «часовых стекол»
101.
Клиническая картинаСимптом «барабанных палочек»
и «часовых стекол»
102.
Клиническая картинаСимптом «барабанных палочек»
и «часовых стекол»
103.
ДиагностикаДанные лабораторно-инструментальных методов исследования:
В ОАК при обострении БЭБ часто наблюдается лейкоцитоз,
нейтрофильный сдвиг влево, отклонения острофазовых показателей
крови; увеличение СОЭ. При выраженной гнойной интоксикации у
ряда больных развивается гипо- или нормохромная анемия
(постгеморрагическая или миелотоксическая).
На рентгенограмме органов грудной клетки, выполненной в прямой и
боковой проекциях, выявляется участок усиленного и
деформированного легочного рисунка, захватывающий 1-2 сегмента
или целую долю, поражённые отделы уменьшены в размерах за счёт
пневмофиброза. На фоне фиброза нередко обнаруживается
ячеистый легочный рисунок, представляющий собой участки
эмфиземы на фоне пневмосклероза. Только в очень редких случаях
на рентгенограмме можно обнаружить непосредственно
бронхоэктазы в виде тонкостенных полостей, иногда с уровнем
жидкости.
104.
ДиагностикаДанные лабораторно-инструментальных методов исследования:
Решающее значение для диагностики бронхоэктатической болезни
имеет контрастное исследование бронхов – бронхография.
Выявляемые бронхоэктазы могут быть цилиндрическими,
варикозными (мешочатыми) и кистозными; для
бронхоэктатической болезни характерно преобладание мешотчатых
бронхоэктазов. При этом внутри пораженного отдела (доли,
сегмента, группы сегментов) оказываются поражёнными все или
почти все бронхи, преимущественно 4-6-го порядка, концы которых
заканчиваются слепо из-за облитерации более мелких бронхов
дистальнее бронхоэктазов. Типичной является локализация
бронхоэктазов в нижней доле слева, язычковых сегментах и средней
и нижней долях справа. Бронхография даёт возможность оценить
функциональные нарушения бронхов по времени их освобождения
от йодолипола: у больных с бронхоэктазами оно резко замедлено.
105.
ДиагностикаДанные лабораторно-инструментальных методов исследования
106.
ДиагностикаДанные лабораторно-инструментальных методов исследования:
Альтернатива бронхографии – компьютерная томография, при
которой также выявляются бронхоэктазы. Однако
отрицательный результат этого исследования не является
достаточным для исключения бронхоэктазов; в этих случаях, а
также при намечающейся радикальной операции должна
быть произведена бронхография.
107.
ДиагностикаДанные лабораторно-инструментальных методов исследования
108.
ДиагностикаДанные лабораторно-инструментальных методов исследования
109.
ДиагностикаДанные лабораторно-инструментальных методов исследования
110.
ДиагностикаДанные лабораторно-инструментальных методов исследования
КТ при бронхоэктатической болезни: б - трёхмерная реконструкция
бронхиального дерева.
111.
ДиагностикаДанные лабораторно-инструментальных методов исследования
Диагностическая бронхоскопия используется для оценки
распространённости и характера воспаления слизистой оболочки
бронхов, забора содержимого бронхов на бактериологическое,
цитологическое и микологическое исследование, проведения
биопсии подозрительных участков слизистой. Выявляется
локальный гнойный эндобронхит.
112.
ДиагностикаДанные лабораторно-инструментальных методов исследования
Диагностическая бронхоскопия
113.
ПЛЕВРИТЫ114.
115.
ОпределениеЭто воспаление плевральных листков с образованием на их поверхности
фибринозных отложений (сухой плеврит) и/или формированием в
плевральной полости жидкого экссудата (экссудативный плеврит).
116.
ЭпидемиологияВстречается у 5-10% больных терапевтического профиля.
Парапневмонический плеврит – 40%
Туберкулёзный плеврит – более 30%
Опухолевый плеврит – более 15%
У хирургических больных – 10%
В 20% случаев причина остаётся неясной.
Плеврит почти всегда вторичен. Около 50 заболеваний могут
сопровождаться развитием плеврита.
Первичный плеврит – мезотелиома, травма, отдельные случаи
туберкулёза плевры.
117.
КлассификацияJ90 Плевральный выпот, не классифицированный в
других рубриках
J91* Плевральный выпот при состояниях,
классифицированных в других рубриках
J92 Плевральная бляшка
J93 Пневмоторакс
J94 Другие поражения плевры
118.
КлассификацияПо этиологии: инфекционные, неинфекционные
По наличию выпота: сухой (фибринозный), выпотной (экссудативный),
слипчивый (адгезивный)
По характеру экссудата (при наличии данных торакоцентеза) :
- серозный и серозно-фибринозный
- гнойный, гнилостный
- хилёзный (холестериновый)
- эозинофильный
- геморрагический
По течению: острые, хронические, рецидивирующие
По тяжести: тяжёлые, средней тяжести, лёгкие
По локализации: верхушечный, базальный (диафрагмальный),
парамедиастинальный, междолевой, право- лево- двусторонний
По осложнениям: свищи, цирроз лёгкого, фиброторакс, эмпиема,
амилоидоз, сепсис, образование спаек - шварт, компрессионный ателектаз,
ДН
По функциональному признаку: состояние аппарата дыхания и
кровообращения
119.
Этиология1. Инфекционные плевриты:
• специфические (туберкулёзные);
• неспецифические (бактериальные – стрептококковые, стафилококковые);
грибковые; вирусные; гнойные (эмпиема плевры).
2. Неинфекционные плевриты: канцероматоз плевры метастатический,
мезотелиома плевры; диффузные болезни соединительной ткани (системная
красная волчанка, ревматоидный артрит); ревматизм; панкреатит, травма и
др.
По частоте этиологические факторы плевральных экссудации
распределяются так:
опухоли метастатические, мезотелиома плевры;
туберкулёз;
бактериальные инфекции (пневмония и др.);
диффузные болезни соединительной ткани (системная красная волчанка и
др.), ревматическая лихорадка;
панкреатит;
поддиафрагмальный и внутрипеченочный абсцесс; постинфарктный
синдром;
постперикардэктомический синдром;
травма грудной клетки;
тромбоэмболия легочной артерии.
120.
Клиническая картинаКлинические синдромы плевритов
1. Болевой:
боли связаны с дыханием и кашлем, иррадиируют,
усиливаются при наклоне в противоположную сторону – с-м
Шепельмана,
уменьшаются в положении на больном боку – с-м
Рубинштейна,
чувство тяжести в грудной клетки.
2. Воспалительно-интоксикационный синдром.
3. Сухой рефлекторный кашель, одышка, иногда икота.
4. Синдромы основного заболевания.
121.
Клиническая картинаКлиническая симптоматика сухого плеврита
1. Плевральная боль:
усиливается при глубоком вдохе, при кашле;
обычно непостоянна по характеру;
чаще всего чётко локализована и совпадает с местом поражения;
может иррадиировать в живот, в плечо;
может быть неукротимая икота (как эквивалент боли) и боль при
глотании;
может усиливаться при наклоне в противоположную сторону
(симптом Шепельмана);
пациенты щадят больную половину грудной клетки и она отстаёт при
дыхании;
пациенты лежат на больном боку (симптом Рубинштейна).
2. Сухой кашель
3.Одышка
4. Симптом интоксикации (слабость, снижение работоспособности,
субфебрильная температура)
5. Диспептический синдром
122.
Клиническая картинаДанные объективного обследования при сухом
плеврите
Одностороннее ограничение подвижности грудной клетки
Положительные симптомы Штенберга и Поттенджера
(болезненность при пальпации большой грудной и
трапециевидной мышц)
Отсутствие изменений перкуторного тона и голосового дрожания
Шум трения плевры:
Напоминает скрип снега под ногами
Слышен одинаково интенсивно как во время вдоха, так и выдоха
Имеет прерывистый характер
Не изменяется после кашля
Часто ощущается ладонью
Усиливается при нажатии на фонендоскоп
Положительный симптом Щукарева (шум трения плевры слышен
на расстоянии)
123.
ДиагностикаРентгенологическое исследование при сухом
плеврите
1. Высокое стояние купола диафрагмы на больной
стороне
2. Отставание этого купола при глубоком вдохе
3. Ограничение подвижности нижнего лёгочного края
4. Небольшое помутнение прилегающей к плевре
части лёгочного поля
124.
Клиническая картинаТечение сухого плеврита
Длительность от нескольких дней до 2-3 недель с
образованием в зоне воспаления плевральных
сращений
Рецидивирующее течение – туберкулёзный плеврит
Групповые вспышки – вирусная этиология
Возможен переход в экссудативный плеврит
125.
Клиническая картинаКлиника экссудативного плеврита
Боли – в дебюте и в конце, при накоплении выпота
боли исчезают
Сухой непродуктивный кашель
Рефлекторный кашель, в связи с воспалением
париетальной плевры
При компрессии лёгкого жидкостью стенки бронхов
спадаются, что вызывает кашлевой рефлекс
Одышка
Синдром интоксикации
126.
Клиническая картинаДанные объективного обследования при
экссудативном плеврите – синдром выпота в
плевральную полость
Некоторое расширение больной половины грудной
клетки, больная половина более ригидна
Межрёберные промежутки сглажены
Кожа над зоной выпота пастозна, положительный
симптом Винтриха (складка кожи над зоной выпота
толще, более массивна)
127.
Клиническая картинаДанные объективного обследования при
экссудативном плеврите – синдром выпота в
плевральную полость
При пальпации: голосовое дрожание и бронхофония ослаблены
или отсутствуют
При перкуссии: определяется притупление перкуторного тона с
дугообразной верхней границей (линия Соколова-ЭллисаДамуазо)
Перкуторно экссудат определяется, если его объём превышает 300500 мл
Повышение уровня на 1 ребро соответствует увеличению
количества жидкости на 500 мл
Уровень притупления на IV ребре спереди соответствует 1,0-1,5
литрам жидкости в плевральной полости
При аускультации – над зоной притупления дыхание ослаблено,
при больших выпотах – вообще не определяется
Выше зоны притупления дыхание бронхиальное
У верхней границы притупления определяется шум трения
плевры или крепитация
128.
ДиагностикаНа рентгенограммах (как минимум в двух проекциях!) - гомогенная тень с
косой верхней границей (скопление жидкости чаще происходит в
междолевых щелях, что хорошо видно в боковых проекциях; органы
средостения смещаются в здоровую сторону).
Фиксированное или смещённое в сторону выпота средостение
настораживает в плане поиска рака лёгкого (гиповентиляция – ателектаз).
Если задний реберно-диафрагмальный синус не затемнён, а затемнение
определяется над диафрагмой, принято говорить о базальном плеврите.
Осумковывание жидкости наступает чаще при пневмонии, пара- и
метапневмоническом плеврите (осумкованнй плеврит – это вид
экссудативного, когда выпот скапливается в одном участке плевры, между
спайками).
Скопление жидкости обычно происходит в междолевых щелях, что
хорошо выявляется в боковых проекциях.
При ультразвуковом исследовании (УЗИ) определяются наличие и объём
плевральной экссудации, её эхогенность, существенно различающаяся при
серозном и гнойном экссудате. УЗИ помогает диагностировать базальные,
междолевые, осумкованные выпоты.
Для дифференциации рака лёгкого, инфильтрата, междолевого плеврита,
абсцесса лёгкого, пиопневмоторакса используются также томограммы, а в
наиболее сложных случаях – компьютерная томография.
129.
Рис. 1. Положение больного по отношению к плоскости флюороскопическогоэкрана и направлению пучка рентгеновского излучения при ортоскопии (а),
трохоскопии (б), латероскопии (в).
130.
ДиагностикаРентгенологическое исследование при экссудативном
плеврите
В вертикальном положении свободный выпот обнаруживается в виде затемнения со
скошенной книзу и кнутри верхней границей.
В прямой проекции обычно выявляется не менее 250 мл жидкости в плевральной
полости.
131.
ДиагностикаРентгенологическое исследование при экссудативном
плеврите
В боковой проекции появляется гомогенная тень с менискообразной границей
132.
ДиагностикаРентгенологическое исследование при экссудативном
плеврите
При массивном плевральном выпоте органы средостения смещаются в
противоположную сторону
133.
ДиагностикаРентгенологическое исследование при экссудативном
плеврите
При массивном плевральном выпоте органы средостения смещаются в
противоположную сторону
134.
ДиагностикаПравосторонний плевральный выпот со смещением средостения влево.
135.
ДиагностикаРентгенограмма органов грудной полости в прямой проекции. Левосторонний
тотальный экссудативный плеврит.
136.
ДиагностикаРентгенологическое исследование при экссудативном
плеврите
Правосторонний междолевый фибринозный плеврит
137.
ДиагностикаПравосторонний междолевой плеврит: прямая проекция и правый боковой
снимок лёгких того же больного
138.
Диагностика1.
Клинический, биохимический анализы крови (протеинограмма, СРБ, глюкоза,
холестерин, креатинин, амилаза, фибриноген, ЛДГ, АЛТ, АСТ, билирубин)
2. Серологический, иммунологический анализ крови (РФ, LE-клетки,
туберкулиновые пробы и др.)
3. Определение ТТГ, Т3, Т4
4. Определение онкомаркеров
5. Анализ мокроты
6. Диагностическая плевральная пункция и анализ плевральной жидкости:
• визуальный,
• физико-химический – плотность, рН, уровень альбумина, ЛДГ, ХС, ТГ, глюкозы,
амилазы,
• бактериоскопический, бактериологический, ВК,
• цитологический + анализ на атипичные клетки.
7. Рентгенограмма органов грудной клетки (выявляет жидкость в объёме более 200
мл)
8. Компьютерная томография
9. УЗИ плевральной полости (выявляет небольшое количество жидкости – до 10 мл,
осумкованные плевриты)
10. Биопсия плевры: пункционная (чрескожная); торакоскопическая; открытая
(операционная)
11. Торакоскопия (диагностика туберкулёза, мезотелиомы, эхинококкоза)
12. Консультации специалистов (фтизиатра, торакального хирурга, онколога)
139.
ДиагностикаКомпьютерная томография
140.
ДиагностикаКомпьютерная томография
141.
ДиагностикаУЗИ плевральной полости
142.
ДиагностикаУЗИ плевральной полости
143.
ДиагностикаУЗИ плевральной полости
144.
ДиагностикаПлевральная пункция
(диагностический торакоцентез)
145.
ДиагностикаПлевральная пункция
(диагностический торакоцентез)
146.
ДиагностикаХарактеристика экссудата и транссудата
(критерии Р.У. Лайта)
147.
ДиагностикаПлевральная пункция (диагностический
торакоцентез)
Диагностическая пункция возможна при толщине слоя жидкости, по данным
рентгеновского метода, более 1 см. Прозрачный выпот может оказаться транс- или
экссудатом. Мутная жидкость или гной - признак эмпиемы плевры, а если запах
жидкости неприятный, можно думать об анаэробной природе воспаления.
Геморрагический характер экссудата заставляет врача последовательно исключить
онкологическую патологию, туберкулез плевры, тромбоэмболию легочной
артерии, травму грудной клетки. Хилезный характер экссудата - предмет клинической казуистики, свидетельство разрыва грудного протока. Когда плевральная
жидкость прозрачна, первоначально надо решить вопрос, каков ее генез - воспалительный (экссудат) или невоспалительный (транссудат). По общепринятым
критериям (см. табл. 11) считается, что относительная плотность экссудата выше
1,018, белка в нем содержится больше 30 г/л, проба Ривальта положительная. Эти
критерии не всегда информативны, поскольку жидкость со свойствами транссудата
(относительная плотность ниже 1,015, белка меньше 20 г/л, проба Ривальта
отрицательная) может оказаться экссудатом. С-реактивный белок, активность
лактатдегидрогеназы более 200 МЕ/л, содержание холестерина более 6 мг/л,
содержание глюкозы менее 3,3 ммоль/л - более достоверные опорные пункты для
трактовки плеврального выпота как экссудата.
148.
ПНЕВМОСКЛЕРОЗ149.
ОпределениеЭто патологический процесс, характеризующийся замещением легочной
паренхимы нефункциональной соединительной тканью и развивающийся на
фоне воспалительных или дистрофических процессов в лёгких. Разрастание
соединительной ткани вызывает деформацию бронхов, резкое уплотнение и
сморщивание легочной ткани, лёгкие становятся безвоздушными и
уменьшаются в размерах.
150.
ЭтиологияОбычно пневмосклероз сопровождает течение или служит исходом
некоторых заболеваний лёгких:
неразрешившихся (недолеченных) инфекционных, вирусных и
аспирационных пневмоний, туберкулёза, микозов;
ХОБЛ, хронического бронхита и перибронхита;
ателектаза лёгкого, длительных массивных плевритов;
пневмокониозов, вызванных вдыханием промышленных газов и
пыли, лучевых поражений;
альвеолитов (фиброзирующего, аллергического);
саркоидоза лёгких;
инородных тел в бронхах;
травм и ранений грудной клетки и легочной паренхимы;
наследственных заболеваний лёгких.
151.
ЭтиологияПневмосклероз может стать одним из следствий сердечнососудистой патологии (митрального стеноза, левожелудочковой
сердечной недостаточности, тромбоэмболии легочной артерии),
воздействия ионизирующего излучения, приема токсических
пневмотропных лекарственных средств, снижения иммунитета.
Чаще всего патология развивается на фоне перенесенной
пневмонии, вызванной стафилококком. Часто такое воспаление
приводит к развитию некроза в легочной ткани и формированию
гнойного абсцесса, а его заживление сопровождается развитием
рубцовой или фиброзной ткани.
152.
КлассификацияJ84.1 Другие интерстициальные легочные болезни с упоминанием о
фиброзе
Исключено:
легочный фиброз (хронический):
- вызванный вдыханием химических веществ, газов, дымов или
паров (J68.4)
- вызванный излучением (J70.1)
J84.8 Другие уточненные интерстициальные легочные болезни
J84.9 Интерстициальная легочная болезнь неуточнённая
153.
КлассификацияВ зависимости от выраженности процесса замещения легочной
ткани соединительной:
пневмофиброз – ограниченные изменения лёгких, соединительная
ткань чередуется с воздушной легочной тканью;
пневмосклероз – легочная ткань уплотняется и замещается
соединительной;
пневмоцирроз – крайняя стадия пневмосклероза, когда
соединительная ткань полностью замещает альвеолы, сосуды и
бронхи, плевра уплотняется, органы средостения смещаются в
пораженную сторону.
В зависимости от распространённости процесса в лёгких
выделяют:
ограниченный (локальный, или очаговый) пневмосклероз –
представляет собой участок уплотнённой легочной паренхимы с
уменьшением объема патологической части лёгкого;
диффузный пневмосклероз лёгких – при этом лёгкое поражено
полностью: легочная ткань уплотнена, объём лёгкого уменьшен,
соответственно, снижена вентиляция. Описаны случаи, когда
процесс захватывает оба лёгких.
154.
КлассификацияПо преимущественному поражению тех или иных структур
лёгких различают:
альвеолярный пневмосклероз,
интерстициальный пневмосклероз,
периваскулярный пневмосклероз,
перилобулярный пневмосклероз,
перибронхиальный пневмосклероз.
По этиологическим факторам выделяют:
постнекротический пневмосклероз,
дисциркуляторный пневмосклероз,
дистрофический пневмосклероз,
поствоспалительный пневмосклероз.
155.
Клиническая картинаВыделяют следующие симптомы пневмосклероза:
Признаки основного заболевания, приводящего к пневмосклерозу
(хронический бронхит, пневмония, бронхоэктатическая болезнь и др.).
Одышка при диффузном пневмосклерозе, вначале при физической
нагрузке, затем и в покое; кашель с отделением слизисто-гнойной
мокроты; выраженный диффузный цианоз.
Ограничение подвижности легочного края, иногда укорочение
перкуторного звука при перкуссии, ослабленное везикулярное дыхание
с жёстким оттенком, рассеянные сухие, иногда мелкопузырчатые хрипы
при аускультации. Как правило, одновременно с клиникой
пневмосклероза имеется симптоматика хронического бронхита и
эмфиземы лёгких. Диффузные формы пневмосклероза
сопровождаются гипертензией малого круга кровообращения и
развитием симптомов легочного сердца.
Клинические симптомы цирроза лёгкого: резкая деформация грудной
клетки, частичная атрофия грудных мышц, сморщивание межрёберных
промежутков, смещение трахеи, крупных сосудов и сердца в сторону
поражения, тупой звук при перкуссии, резкое ослабление дыхания,
сухие и влажные хрипы при аускультации.
156.
Клиническая картинаПри ограниченном пневмосклерозе чаще всего у больного не
отмечается практически никаких ощущений, кроме несильного
кашля с незначительным количеством мокроты.
Диффузный пневмосклероз проявляется одышкой – сначала только
при физической нагрузке, а в дальнейшем и в покое. Одним из
характерных признаков недостаточности функции внешнего
дыхания при пневмосклерозе становится цианоз (синюшный
оттенок кожи). При частично компенсированной дыхательной
недостаточности цианоз развивается в области пальцев
конечностей и губ. В стадии декомпенсации, то есть
неконтролируемого нарушения дыхательной функции лёгких,
цианоз распространяется на другие зоны тела. Характерный
признак дыхательной недостаточности при пневмосклерозе –
симптом пальцев в виде «барабанных палочек».
157.
Клиническая картинаДиффузный пневмосклероз сопровождается явлениями хронического
бронхита. Пациентов беспокоит кашель – сначала редкий, а затем
навязчивый, с выделением гнойной мокроты.
По мере прогрессирования заболевания появляются сильная
одышка, слабость, быстрая утомляемость, головокружение, боли с
локализацией в области сердца и живота, в мокроте
обнаруживается кровь, дыхание становится свистящим. Все эти
симптомы свидетельствуют о нарастании легочной гипертензии и
правожелудочковой сердечной недостаточности (легочного
сердца).
Более тяжёлое течение пневмосклероза наблюдается при наличии
основного заболевания в стадии декомпенсации:
бронхоэктатической болезни, пневмонии.
158.
ДиагностикаРентгенография лёгких, позволяющая определить характер,
степень выраженности и распространённость
патологического процесса. Даже при бессимптомном
течении на рентгенограмме хорошо видны уменьшение
размера поражённого лёгкого и усиление легочного
рисунка по ходу разветвлений бронхов. Нередко нижние
поля приобретают вид пористой губки – так называемое
«сотовое лёгкое».
159.
ДиагностикаФрагмент рентгенограммы грудной клетки при диффузном пневмосклерозе в финальной
стадии («сотовое легкое»): определяются дезорганизация легочного рисунка, множественные
участки затенений (склероз) и просветлений (дольковая эмфизема), кистоподобные вздутия,
плевродиафрагмальные сращения.
160.
ДиагностикаФрагмент рентгенограммы грудной клетки при перибронхиальном пневмосклерозе у
больного хроническим обструктивным бронхитом: легочный рисунок усилен и
деформирован, четко выделяются просветы бронхов, окаймленные утолщенными
стенками.
161.
ДиагностикаКТ органов грудной клетки используют для более детальной
диагностики поражённых пневмосклерозом участков лёгких.
КТ органов грудной клетки. Диффузный пневмосклероз с обеих сторон
с формированием «сотового лёгкого».
162.
ДиагностикаБронхография, которая позволяет выявить отклонение или
сближение бронхов, их деформацию. Проведение анализа
клеточного состава смыва с бронхов даёт возможность уточнить
этиологию и степень активности патологических процессов в
бронхах.
Спирометрия – для выявления снижения жизненной ёмкости
лёгких, оценки их функционального состояния и проходимости
бронхов (понижение индекса Тиффно, дополнительного и
резервного легочного объёма).
163.
БРОНХИАЛЬНАЯ АСТМА164.
ОпределениеБронхиальная астма является гетерогенным заболеванием,
характеризующимся хроническим воспалением дыхательных
путей, наличием респираторных симптомов, таких как свистящие
хрипы, одышка, заложенность в груди и кашель, которые
варьируют по времени и интенсивности, и проявляются вместе с
вариабельной обструкцией дыхательных путей.
165.
ЭпидемиологияПо крайней мере, 348 млн. пациентов во всем мире страдают
БА.
В РФ, по данным недавно проведенного эпидемиологического
исследования, распространенность БА среди взрослых
составляет 6,9%, а среди детей и подростков – около 10%.
Большинство пациентов, страдающих БА, хорошо отвечают на
традиционную терапию, достигая контроля заболевания.
Однако существенная часть пациентов (20-30%) имеет трудные
для терапии фенотипы БА (тяжёлая атопическая БА, БА при
ожирении, БА курильщика, БА с поздним дебютом, БА с
фиксированной бронхиальной обструкцией) и может быть
рефрактерна к традиционной терапии. У них отмечается
высокая частота обострений и обращений за неотложной
медицинской помощью.
Около 5% всех пациентов с обострением БА требуют
проведения интубации трахеи и искусственной вентиляции
л1гких (ИВЛ), при этом в случае проведения ИВЛ летальность
среди пациентов с БА достигает почти 7%.
166.
ЭпидемиологияПо крайней мере, 348 млн. пациентов во всем мире страдают БА. К 2025
году их число увеличится еще на 100 млн человек.
Астмой в России страдает каждый 9-10 житель. За последние 15 лет
заболеваемость астмой удвоилась.
Так в РФ, по данным недавно проведенного эпидемиологического
исследования, распространённость БА среди взрослых составляет 6,9%,
а среди детей и подростков – около 10%.
Большинство пациентов, страдающих БА, хорошо отвечают на
традиционную терапию, достигая контроля заболевания. Однако
существенная часть пациентов (20-30%) имеет трудные для терапии
фенотипы БА (тяжёлая атопическая БА, БА при ожирении, БА
курильщика, БА с поздним дебютом, БА с фиксированной
бронхиальной обструкцией) и может быть рефрактерна к
традиционной терапии. У них отмечается высокая частота обострений
и обращений за неотложной медицинской помощью.
Около 5% всех пациентов с обострением БА требуют проведения
интубации трахеи и искусственной вентиляции л1гких (ИВЛ), при этом
в случае проведения ИВЛ летальность среди пациентов с БА достигает
почти 7%.
167.
ЭпидемиологияБронхиальная астма:
медико-социальная проблема
• Одно из наиболее часто
встречающихся аллергических
заболеваний
• В России распространённость
среди:
взрослого населения – 6,9 %,
у детей – около 10 %.
• Пациенты нуждаются в пожизненной медицинской
помощи, что требует больших затрат на медицинское
обслуживание2
• 97% затрат амбулаторного этапа наблюдения в России
составляет стоимость лекарственных средств
168.
ЭтиологияФакторы, влияющие на развитие и проявления БА
169.
Триггеры бронхиальной астмыПерхоть
животных, шерсть
Пыльца
Клещи
Холодный воздух
Грибки рода
Aspergillus
Плесень
Аэрополлютанты
170.
ПатогенезПричины обструкции бронхов при бронхиальной
астме
o Спазм гладкой мускулатуры
бронхов
o Отёк слизистой оболочки
бронхов
o Гиперсекреция мокроты с
повышенной вязкостью
(синдром гипер- и дискринии)
o Склеротические процессы в
перибронхиальном и
альвеолярном пространствах,
формирующие необратимую
обструкцию (при сочетании БА
и ХОБЛ)
171.
ПатогенезНа I этапе раздражающие факторы – триггеры (аллергены, вирусы,
нестероидные противовоспалительные препараты, физическая
нагрузка, токсическая пыль, холодный воздух) – активируют тучные
клетки, макрофаги и лимфоциты.
На II этапе из активизированных клеток высвобождаются
биологически активные вещества (цитокины, хемокины,
эйкозаноиды и др.).
На III этапе происходит миграция клеток к очагу воспаления,
индуцированная хемоаттрактантами и адгезивными молекулами.
На IV этапе клетки в очагах воспаления активизируются; это
приводит к высвобождению биологически активных веществ,
белков, эйкозаноидов.
V этап – клеточная инфильтрация стенки бронха, альтерация,
выброс большого количества биологически активных веществ,
образование вязкой мокроты, отек слизистого и подслизистого
слоев, утолщение базальной мембраны.
VI этап – персистенция воспаления или его обратное развитие.
172.
КлассификацияБронхиальная астма (J45):
J45.0 – Бронхиальная астма с преобладанием аллергического
компонента
J45.1 – Неаллергическая бронхиальная астма
J45.8 – Смешанная бронхиальная астма
J45.9 – Бронхиальная астма неуточнённая
J46 – Астматический статус
173.
КлассификацияКлассификация БА по степени тяжести
У пациентов с впервые выявленной БА классификация по степени тяжести
проводится на основании клинической картины.
Примечание: Достаточно наличия одного из перечисленных критериев тяжести
соответствующей группы, чтобы отнести пациента к более тяжёлой степени тяжести.
174.
КлассификацияТяжесть БА у пациентов, получающих лечение, оценивается ретроспективно,
исходя из необходимого для контроля симптомов и обострений объема
терапии (Таблица).
Классификация БА по степени тяжести у пациентов, уже
получающих лечение
Примечание: ИГКС – ингаляционные глюкокортикостероиды;
АЛТР – антагонист лейкотриеновых рецепторов;
КДБА – короткодействующие (сальбутамол** и формотерол**);
ДДБА – длительнодействующие ;
ДДАХ – длительнодействующие антихолинергические средства;
СГКС – системные глюкокортикостероиды.
175.
КлассификацияКлассификация БА по уровню контроля
Оценка контроля симптомов БА проводится на основании клинических
признаков за последние 4 недели, указанных в Таблице.
Определение уровня контроля симптомов БА
176.
КлассификацияКлассификация обострений БА по степени тяжести
Степень тяжести обострений БА устанавливается по клиническим критериям,
указанным в Таблице. Для того, чтобы отнести пациента к более тяжелой категории
достаточно наличие хотя бы одного из соответствующих критериев.
Определение степени тяжести обострений БА
177.
Клиническая картинаХарактерными симптомами БА являются свистящие хрипы,
одышка, чувство заложенности в груди и кашель.
Симптомы вариабельны по времени и интенсивности и часто
ухудшаются ночью или рано утром. Клинические проявления БА
могут провоцировать респираторные вирусные инфекции,
физические упражнения, воздействие аллергенов, изменения
погоды, контакт с неспецифическими ирритантами.
Типичными клиническими симптомами БА у детей являются
свистящие хрипы, кашель, одышка, часто усиливающиеся в
ночное время или при пробуждении. При развитии обострения
БА у детей появляется навязчивый сухой или малопродуктивный
кашель (иногда до рвоты), экспираторная одышка, шумное
свистящее дыхание.
При сборе анамнеза у пациента с БА рекомендуется выяснять
причины возникновения, продолжительность клинических
проявлений и разрешения симптомов, наличие аллергических
реакций у пациента и его кровных родственников, причинноследственные особенности возникновения признаков болезни и ее
обострений.
178.
Клиническая картинаПриступ удушья характеризуется: вынужденным положением тела
пациента сидя с наклоном вперед, опершись руками на находящиеся
впереди предметы (ортопноэ); дистанционными свистящими
хрипами; цианозом; повышенным потоотделением; учащённым
дыханием, малопродуктивным кашлем, метеоризмом. Могут
отмечаться тахикардия, умеренная гипертензия.
Каждый приступ астмы протекает в определённой
последовательности и имеет три периода:
Первый период – предвестников. Они появляются обычно спустя
несколько минут после контакта с триггером и проявляются
вазомоторными вегетативными реакциями – обильными слизистыми
выделениями из носа, чиханием, насморком, зудом в носу,
сопровождающимися беспокойным поведением пациента.
Второй период – разгара. Приступ может длиться от нескольких
минут до нескольких суток.
Третий период – обратного развития приступа. Характеризуется
появлением свободного дыхания, исчезновением симптомов.
179.
Клиническая картинаВынужденное положение больного во время приступа БА
180.
Клиническая картинаКлинические признаки, увеличивающие и уменьшающие
вероятность наличия БА
181.
ДиагностикаЖалобы и анамнез у взрослых
Для оценки контроля БА у взрослых пациентов рекомендуется
использовать тест по контролю над астмой (АСТ) и вопросник
по контролю над астмой (ACQ-5).
182.
ДиагностикаТест по контролю над астмой - Asthma Control test (ACT)
Пояснения (результаты):
- 25 баллов – Вы полностью
контролировали астму за
последние 4 недели. У Вас не
было симптомов астмы и
связанных с ней ограничений.
Проконсультируйтесь с врачом,
если ситуация изменится.
- от 20 до 24 баллов – за
последние 4 недели Вы хорошо
контролировали астму, но не
полностью. Ваш врач поможет
Вам добиться полного контроля
- менее 20 баллов – за
последние 4 недели Вам НЕ
удавалось контролировать
астму. Ваш врач может
посоветовать Вам, какие меры
нужно применять, чтобы
добиться улучшения контроля
над Вашим заболеванием.
183.
ДиагностикаОпросник по контролю симптомов астмы Asthma Control Questionnaire (ACQ)
Ключ (интерпретация): опросник
состоит из 5 вопросов о частоте и
степени выраженности симптомов
астмы за последнюю неделю,
выраженность симптомов оценивают
по 7-балльной шкале от 0 до 6 баллов.
Таким образом, общий индекс по
опроснику ACQ-5 может варьировать
от 0 – полностью контролируемая
астма до 6 – абсолютно
неконтролируемая астма.
Значение ACQ-5 < 0.75 достоверно
свидетельствует о хорошем контроле
бронхиальной астмы,
а ACQ-5 > 1.5 говорит о
неконтролируемом течении
заболевания
- Пояснения: все баллы суммируются,
затем сумма делится на число
вопросов (5), т.о. общий индекс может
быть равен от 0 до 6.
184.
ДиагностикаФизикальное обследование
Наиболее часто при БА выявляют свистящие хрипы,
которые у ряда пациентов выслушиваются только во
время форсированного выдоха.
В связи с вариабельностью проявлений БА изменения со
стороны дыхательной системы при физикальном
обследовании могут отсутствовать.
185.
ДиагностикаЛабораторные диагностические исследования
Проведение развёрнутого общего (клинического)
анализа крови всем пациентам при первичной
диагностике и в динамике с целью оценки
эозинофильного воспаления, а также при отборе
пациентов для лечения.
Исследование уровня общего и специфических
иммуноглобулинов E в крови при первичной
диагностике и в процессе динамического наблюдения.
186.
ДиагностикаИнструментальные диагностические исследования
У всех пациентов с подозрением на БА рекомендуется
использовать спирометрию в качестве начального исследования
для выявления и оценки степени тяжести обструкции дыхательных
путей. Повторные исследования функции лёгких часто более
информативны, чем единичное обследование. Повторное
проведение спирометрии требуется не позже чем через 3 месяца от
начала терапии. Нормальные показатели спирометрии (или
пикфлоуметрии) не исключают диагноза БА.
Всем пациентам с БА рекомендуется выполнять
бронходилатационный тест для определения степени
обратимости обструкции под влиянием бронхорасширяющих
препаратов (препаратов для лечения обструктивных заболеваний
дыхательных путей).
187.
ДиагностикаИсследование функциональных показателей
Спирометрия
Для диагностики БА наибольшее значение имеют
следующие показатели:
ОФВ1 – объём форсированного выдоха в первую
секунду
ФЖЕЛ – форсированная жизненная ёмкость
ПСВ – пиковая скорость выдоха
Показатели гиперреактивности дыхательных
путей
Функция лёгких считается нормальной при ОФВ,
ФЖЕЛ, более 80–90 % должного
188.
Спирометрия: ОФВ1ОФВ1 – это объём
воздуха, который может
выдохнуть человек за
первую секунду
форсированного вдоха.
ОФВ1 – отражает
выраженность
бронхиальной
обструкции.
ОФВ1 в норме и при бронхиальной
обструкции
189.
Спирометрия190.
Бронходилатационный тестДиагноз БА вероятен, если:
ОФВ1 < 80% от должного* значения
и
Через 15-20 минут после ингаляции
короткодействующего
бронходилататора ОФВ1
увеличивается на ≥ 12% или ≥ 200
мл. от исходного значения
прирост ОФВ1 на 12% и более от
исходного значения (или 200 мл)
служит критерием обратимости
бронхиальной обструкции
ОФВ1 до и после ингаляции
бронходилататора
191.
ДиагностикаИнструментальные диагностические исследования
Исследование бронхиальной гиперреактивности
У пациентов с нормальными показателями спирометрии и
отрицательным бронходилатационным тестом для подтверждения
диагноза БА рекомендуется использовать тесты на выявление
бронхиальной гиперреактивности (БГР) – бронхоконстрикторные
тесты. Обычно выявление БГР основано на измерении ответа
показателя ОФВ1 на ингаляцию повышающихся концентраций
метахолина. Ответ рассчитывается в виде концентрации (или дозы)
провокационного агента, вызывающего 20% падение показателя ОФВ1.
Пациентам с подозрением на «астму физического усилия»
рекомендуется проведение бронхоконстрикторного теста с физической
нагрузкой для исключения бронхоспазма, вызванного охлаждением и
высушиванием слизистой дыхательных путей при физической
нагрузке.
Положительный ответ на нагрузку (падение ОФВ1 более чем на 10%) –
специфический индикатор БА. Этот тест более специфичен, но менее
чувствительный чем исследования с метахолином, для диагностики
бронхиальной астмы.
192.
ДиагностикаИнструментальные диагностические исследования
Мониторирование исследований пиковой скорости выдоха с
помощью пикфлоуметра
У пациентов с клиническими симптомами БА, у которых нет
возможности провести спирометрию или дополнительные
диагностические тесты рекомендуется использовать
множественные измерения исследований неспровоцированных
дыхательных объёмов и потоков с использованием пикфлоуметра
для оценки пиковой скорости выдоха (ПСВ), выполняемые в
течение по меньшей мере 2-х недель для подтверждения
вариабельности скорости воздушного потока.
У пациентов с типичными респираторными симптомами выявление
повышенной средней суточной вариабельности ПСВ (> 10% у
взрослых и > 13% у детей) подтверждает диагноз БА.
193.
Пикфлоуметрия194.
ПикфлоуметрияПиковая скорость выдоха
Диагноз БА вероятен, если:
(ПСВ) – это максимальный
объем воздуха, который
ПСВ периодически становится
пациент способен
<80% от должной*;
выдохнуть за
Через 15-20 мин послеединицу
ингаляции
времени
ПСВ увеличивается
после
на 60 л/мин. или 20% и более;
максимально возможного
При 2-хнедельном мониторинге
вдоха (л/мин).
ПСВ регистрируется
высокая вариабельность ПСВ (разница между
утренней и вечерней ПСВ >20%).
*должные значения ОФВ1 и других показателей
функции легких зависят от пола, возраста и роста (см.
специальные таблицы)
195.
ДиагностикаИные диагностические исследования
В качестве дополнительных маркеров эозинофильного воспаления
при необходимости рекомендуется исследовать фракцию оксида
азота в выдыхаемом воздухе (FeNO) и уровень эозинофилов в
мокроте.
Повышение эозинофилов в индуцированной мокроте >= 3% наиболее
часто рассматривается как критерий эозинофильного воспаления
дыхательных путей. Эозинофилия крови и мокроты является
фактором риска развития обострений и необратимой бронхиальной
обструкции при БА.
Показатель FeNO повышен при эозинофильной БА и ассоциируется
с хорошим краткосрочным ответом на ИГКС. Уровень FeNO также
повышен при эозинофильном бронхите, атопии и аллергическом
рините, снижен у курильщиков, во время бронхоспазма и ранней
фазы аллергической реакции. Нормальные значения FeNO, особенно
в момент, когда симптоматика отсутствует, не исключают диагноз БА.
196.
Определение уровня оксида азота ввыдыхаемом воздухе (FeNO)
Определение уровня оксида азота в выдыхаемом воздухе – простая
и неинвазивная процедура. Для проведения исследования
применяется портативный газоанализатор. Нужно сделать
спокойный выдох в мундштук. Через 8 секунд на мониторе
прибора отобразится результат, который сразу же оценивается.
В норме уровень оксида азота в выдыхаемом воздухе не должен
превышать 25 ppb. («пи-пи-би», «частей на миллиард»)
197.
Что требуется от медицины?Совсем «немного» — правильной
диагностики и хорошего лечения.
Н. М. Амосов














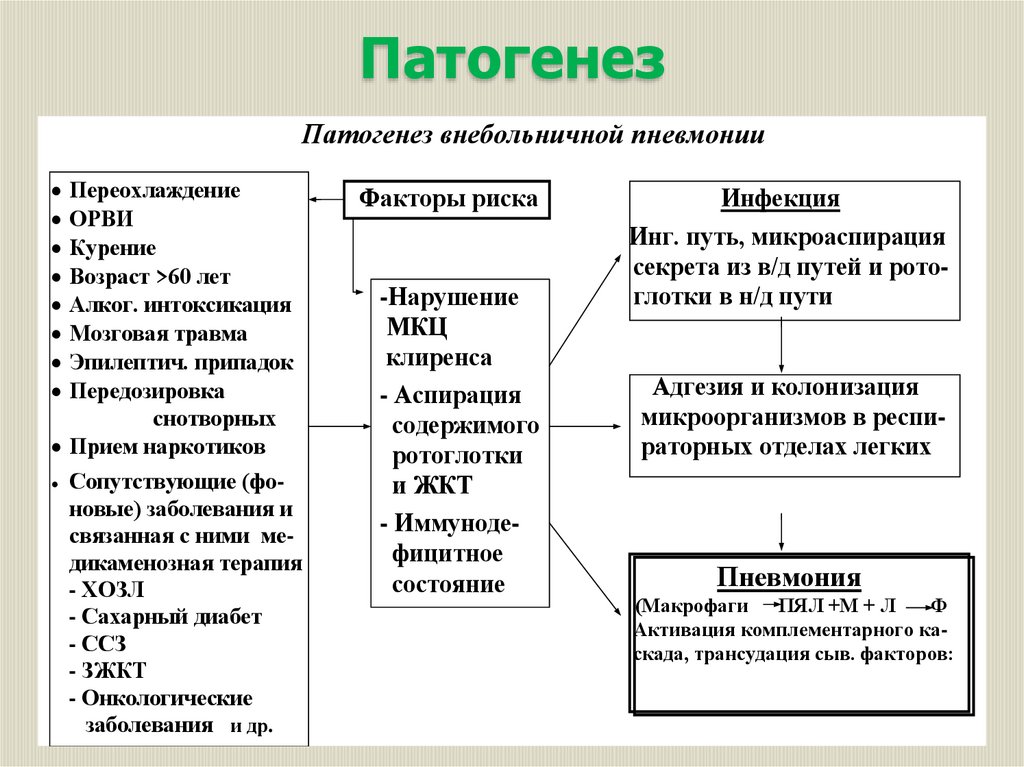





























































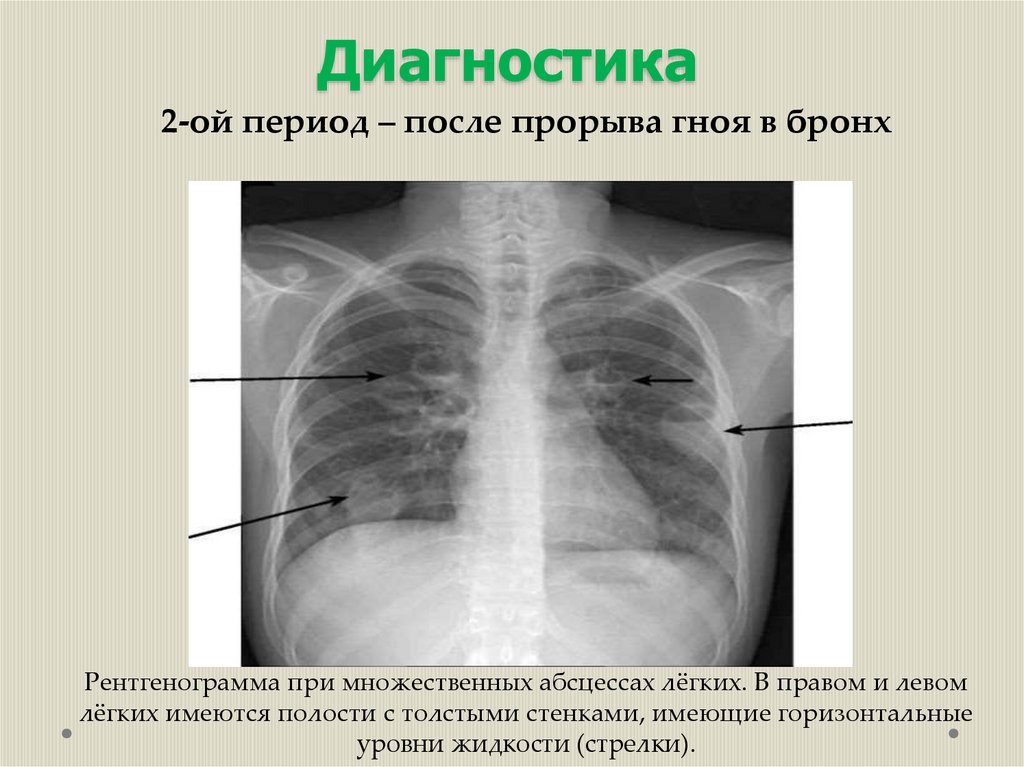

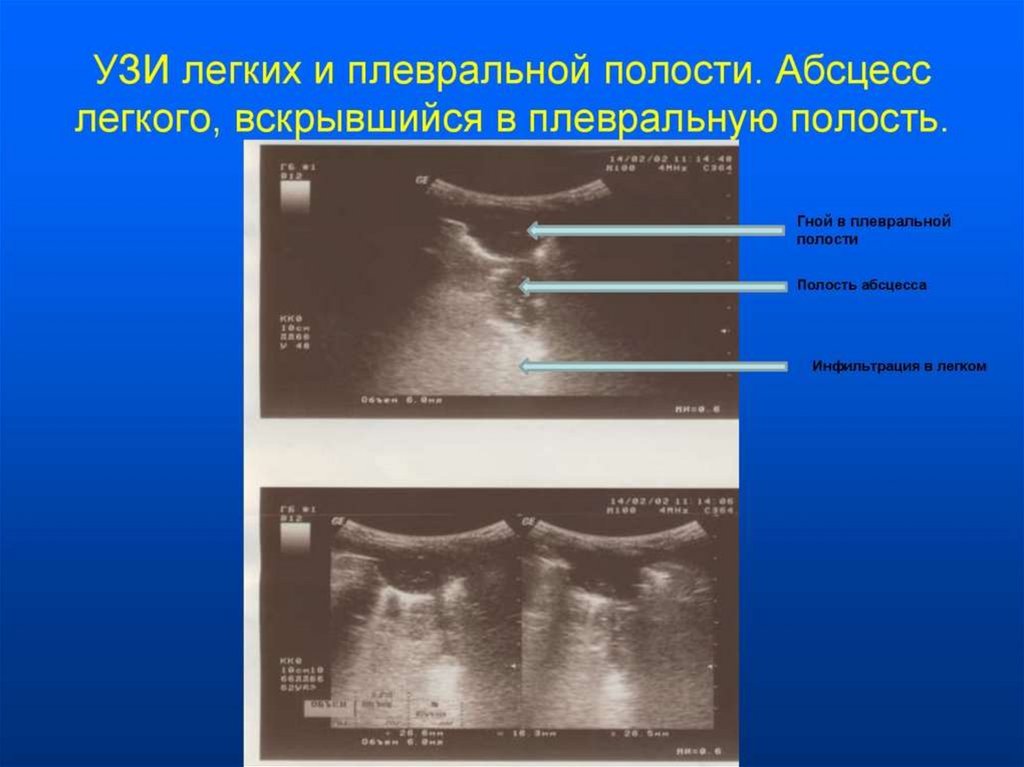









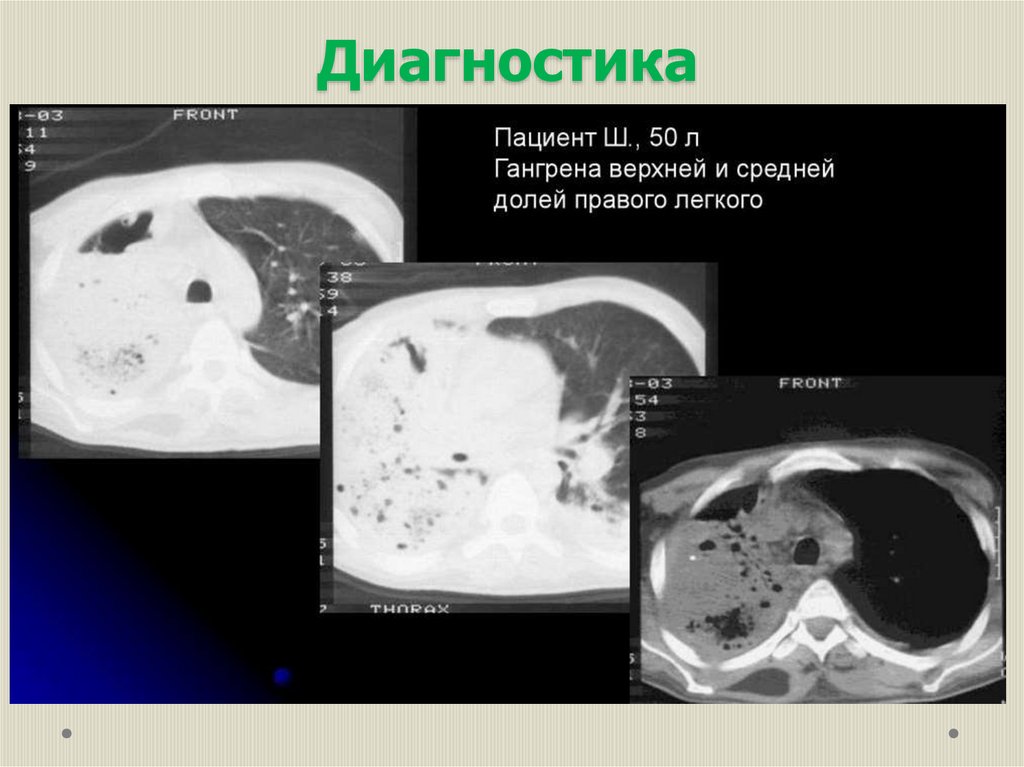









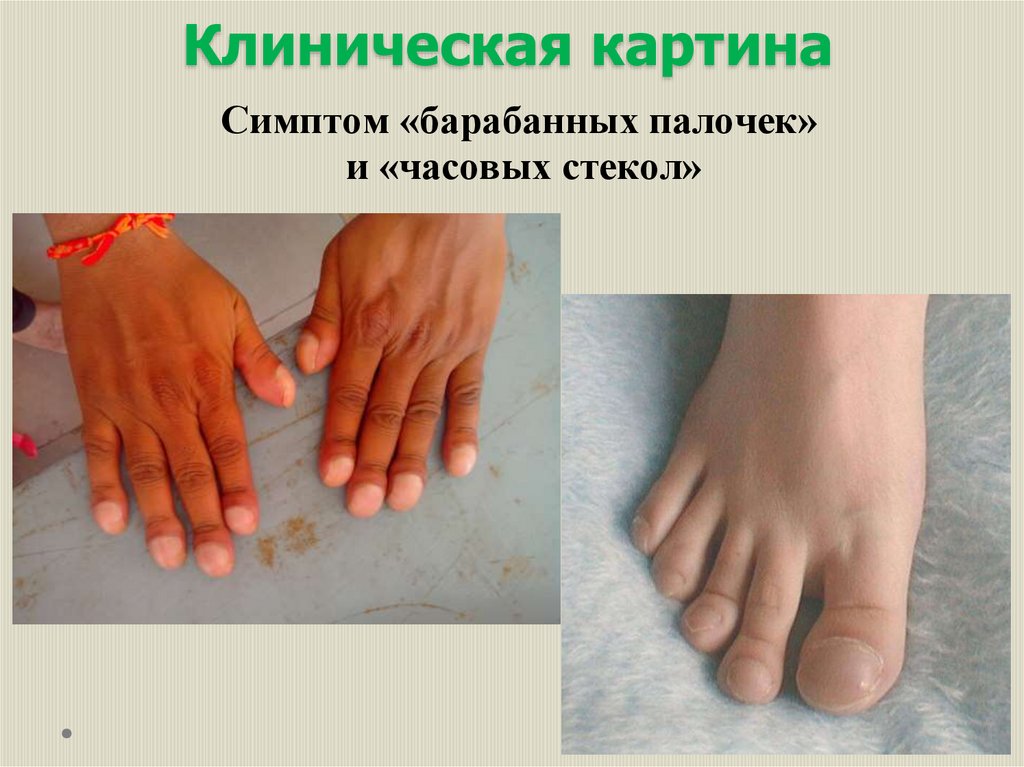




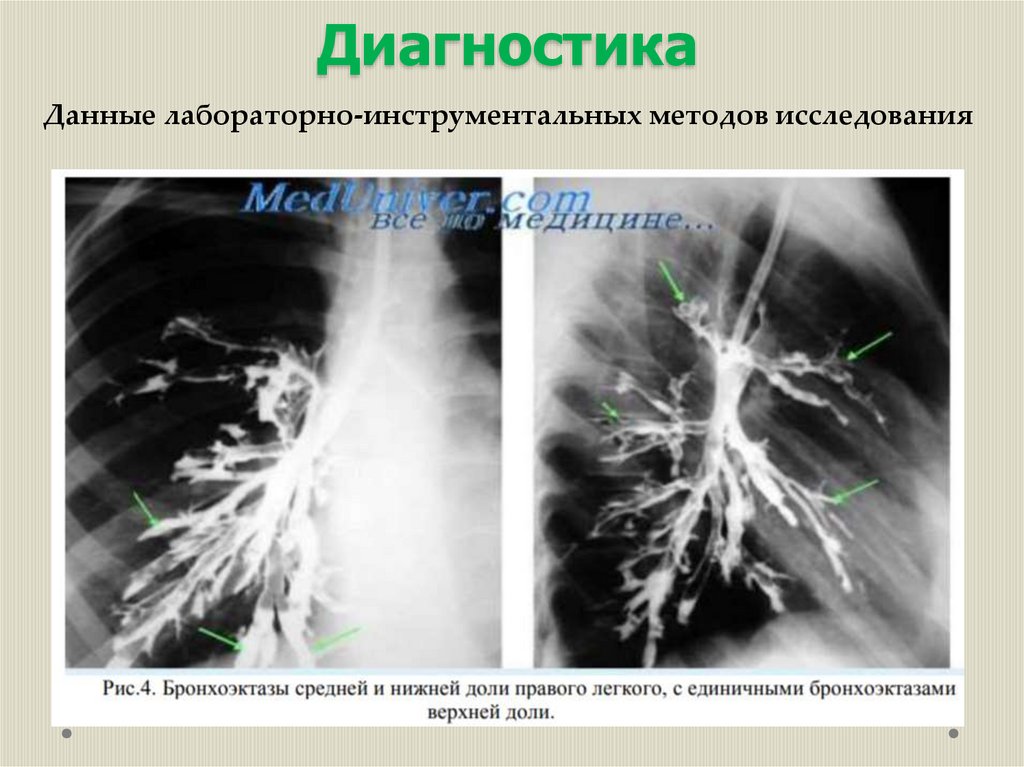


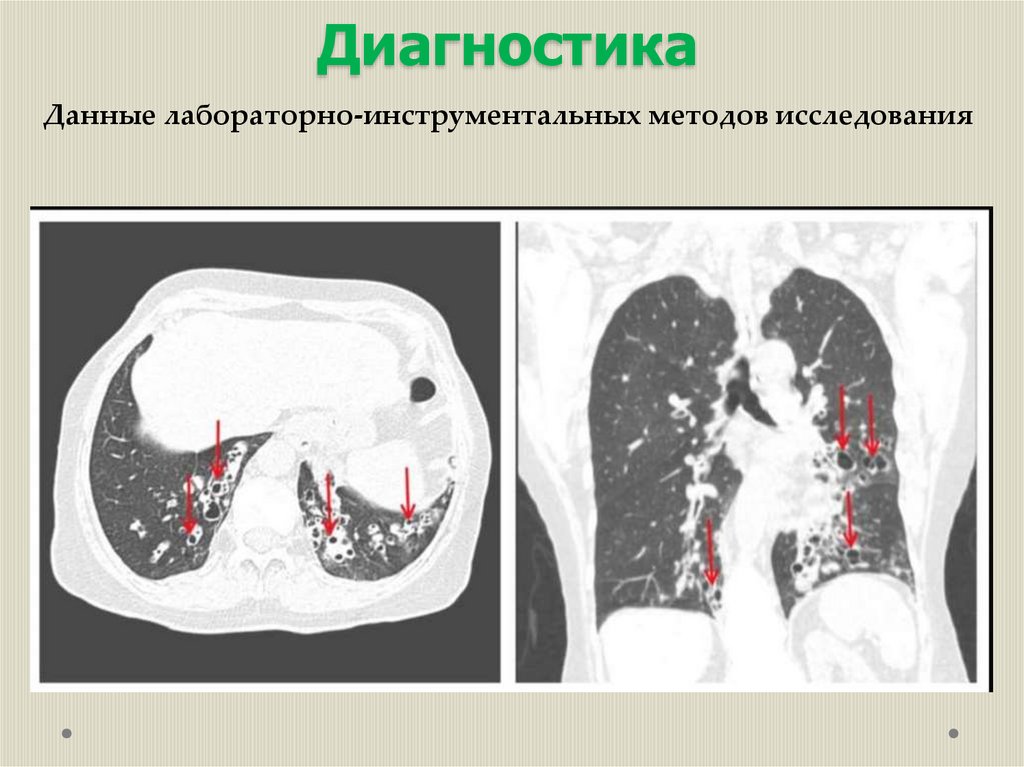



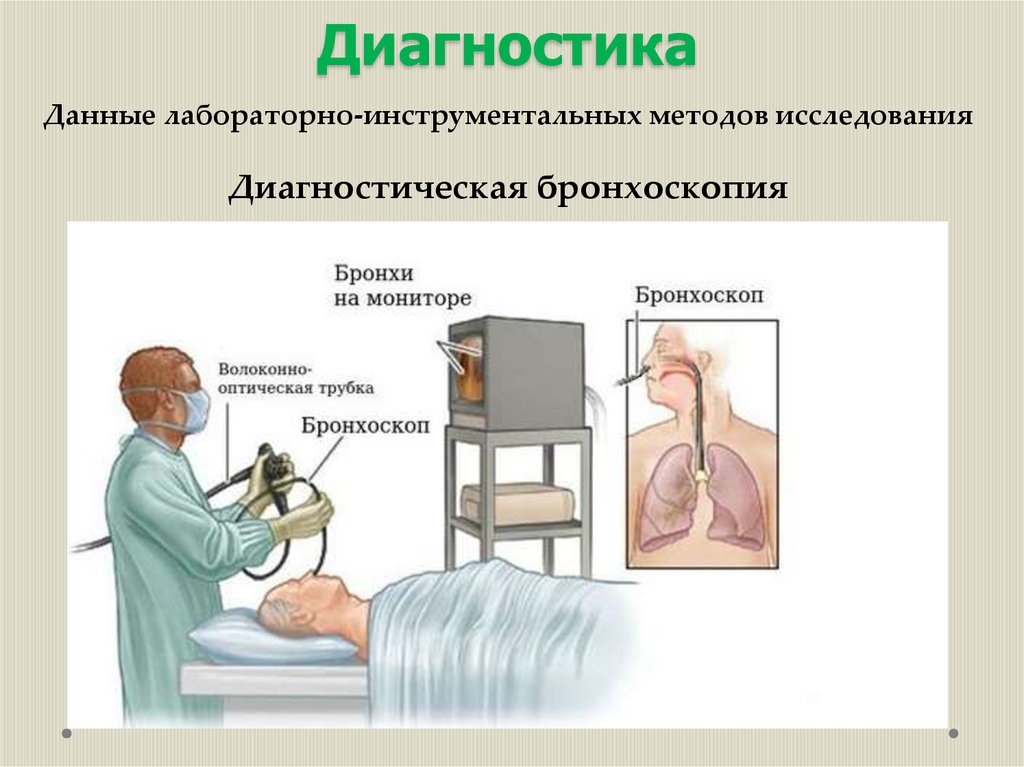

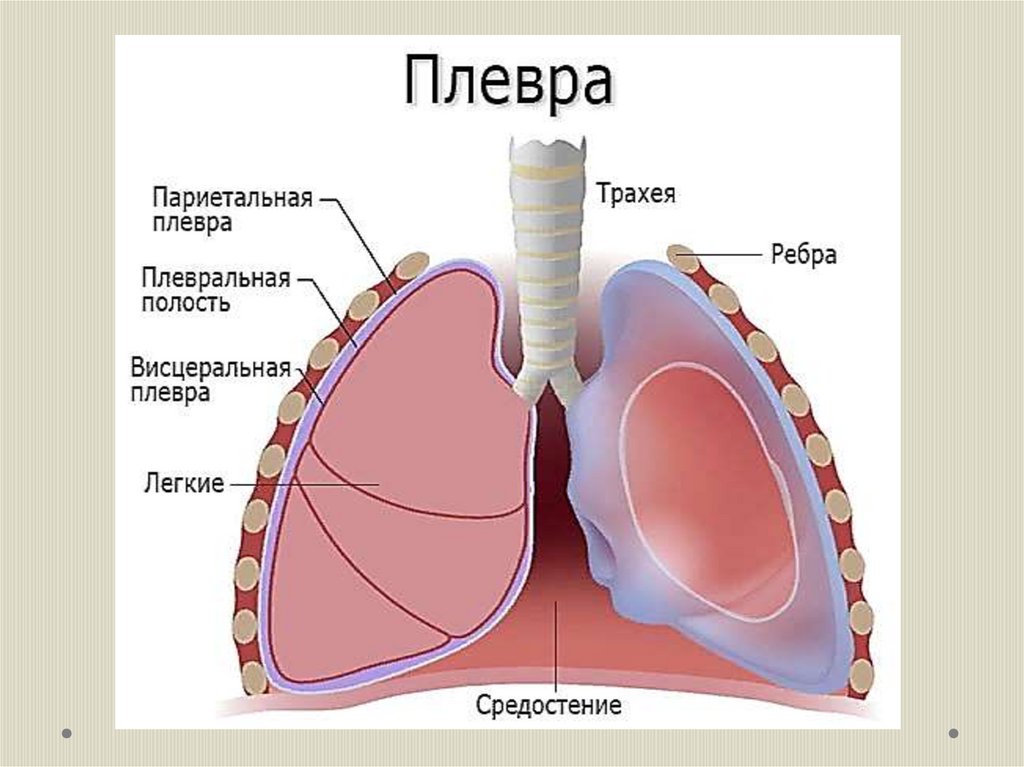
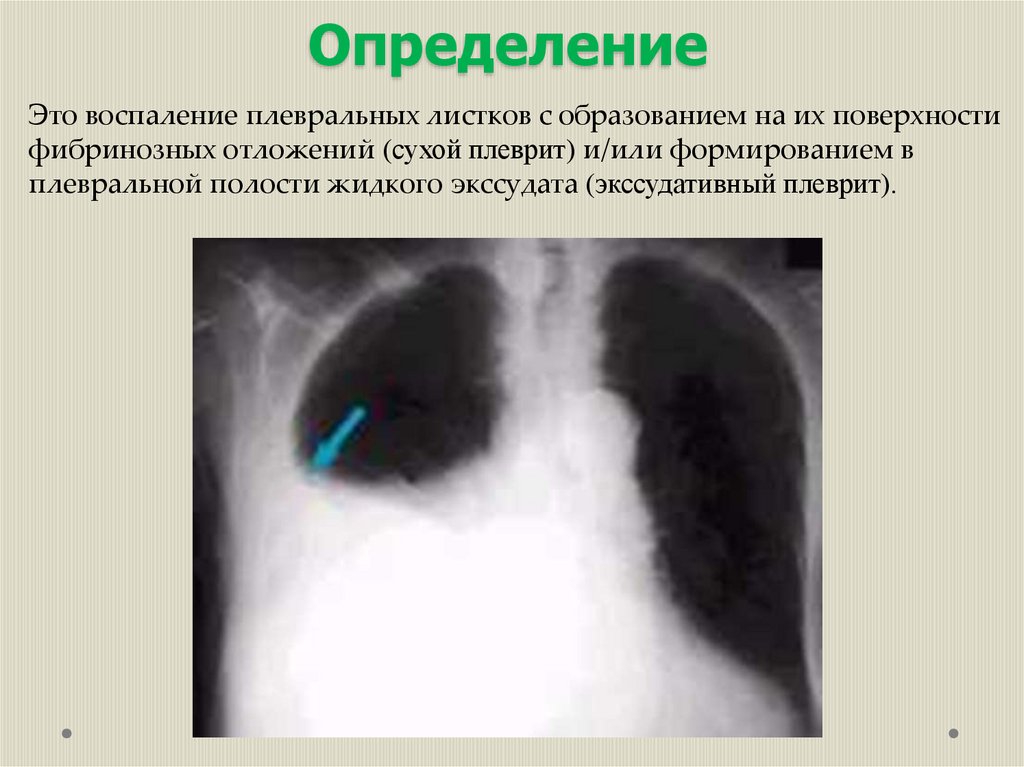


















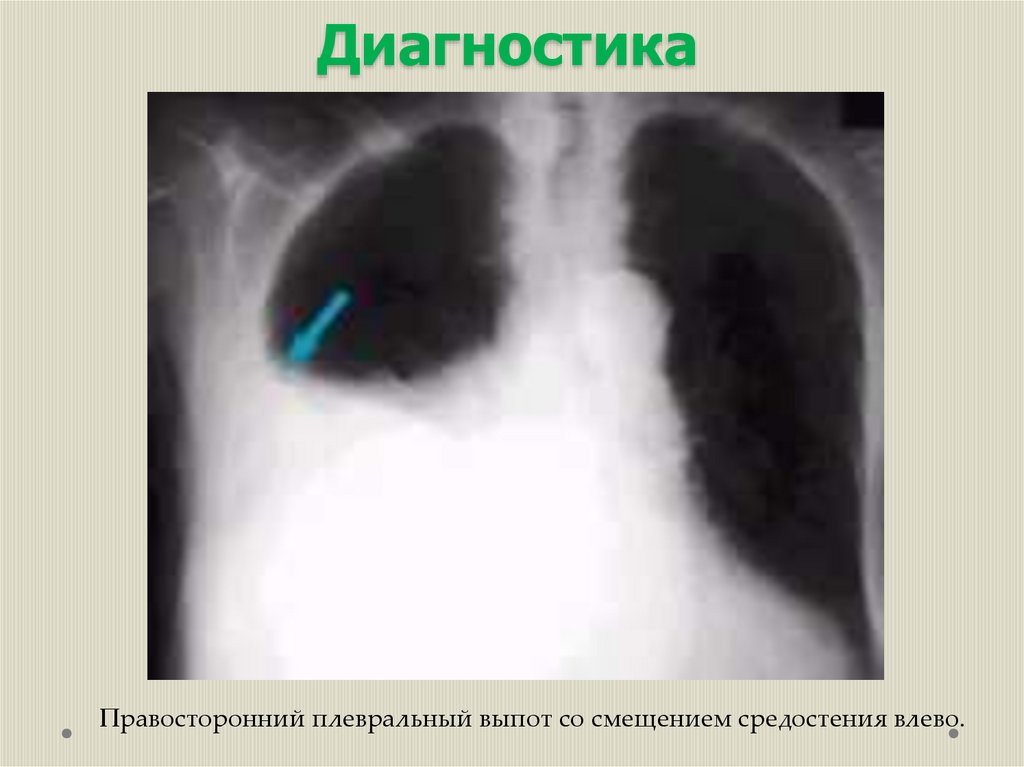


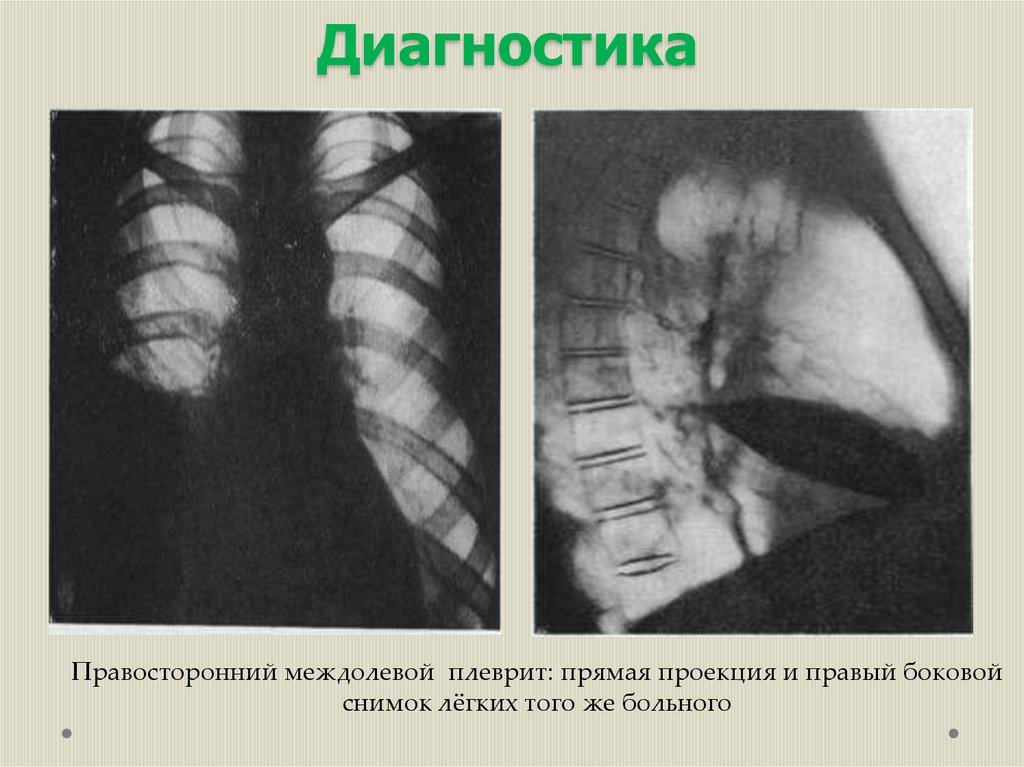











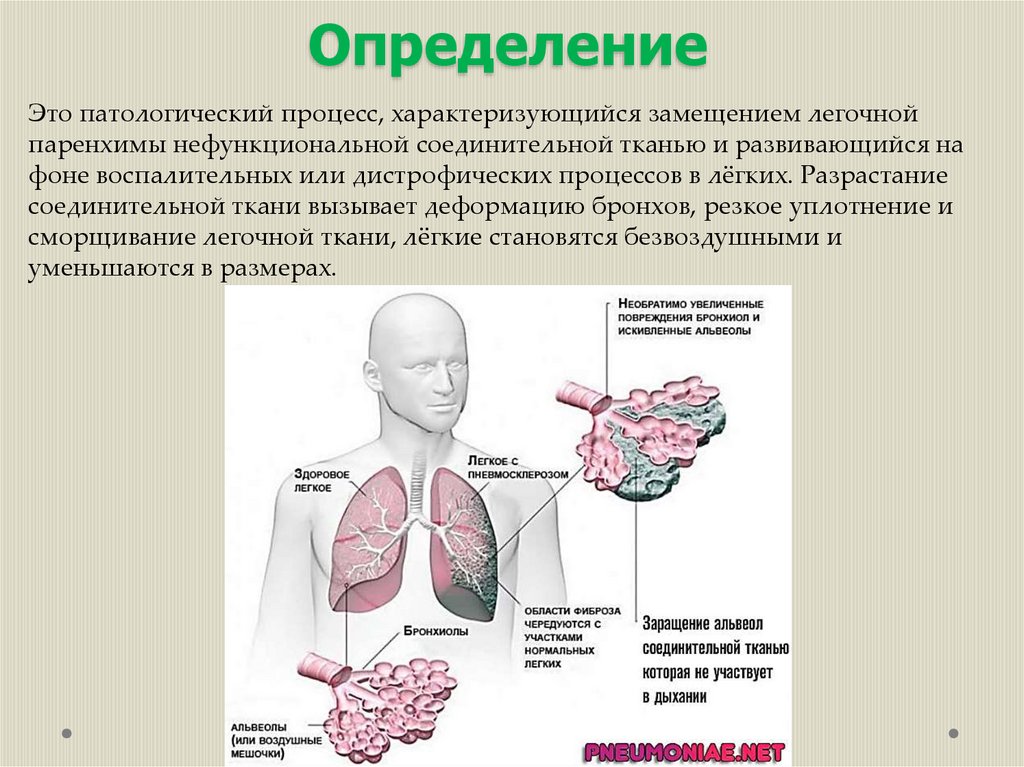











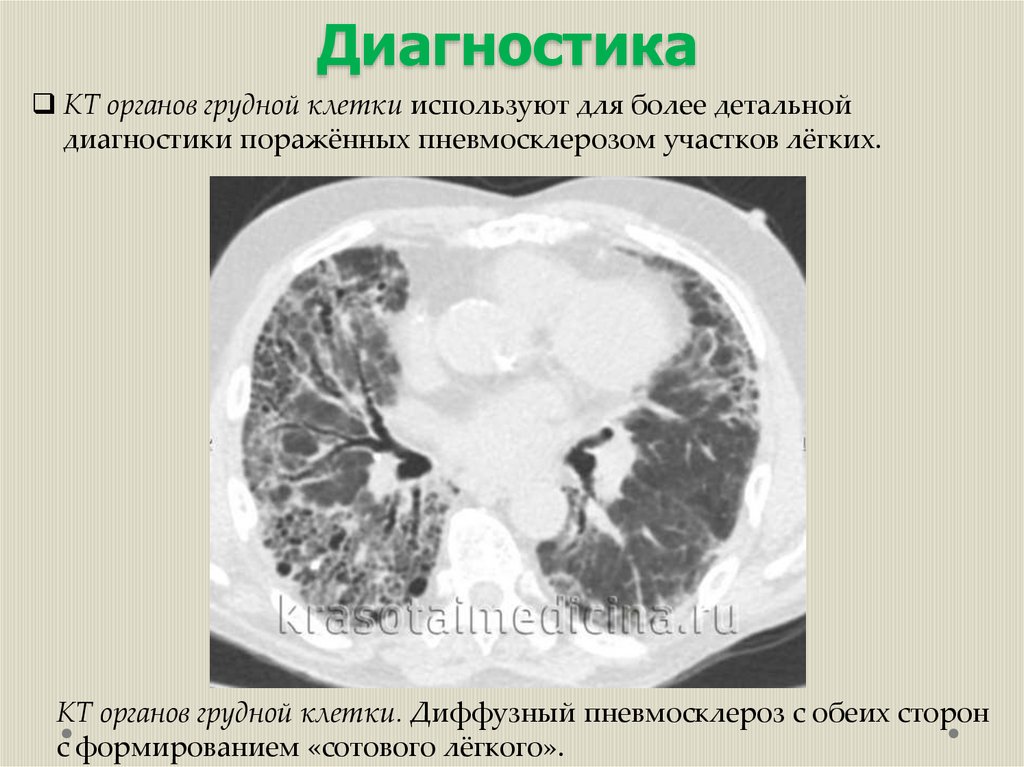













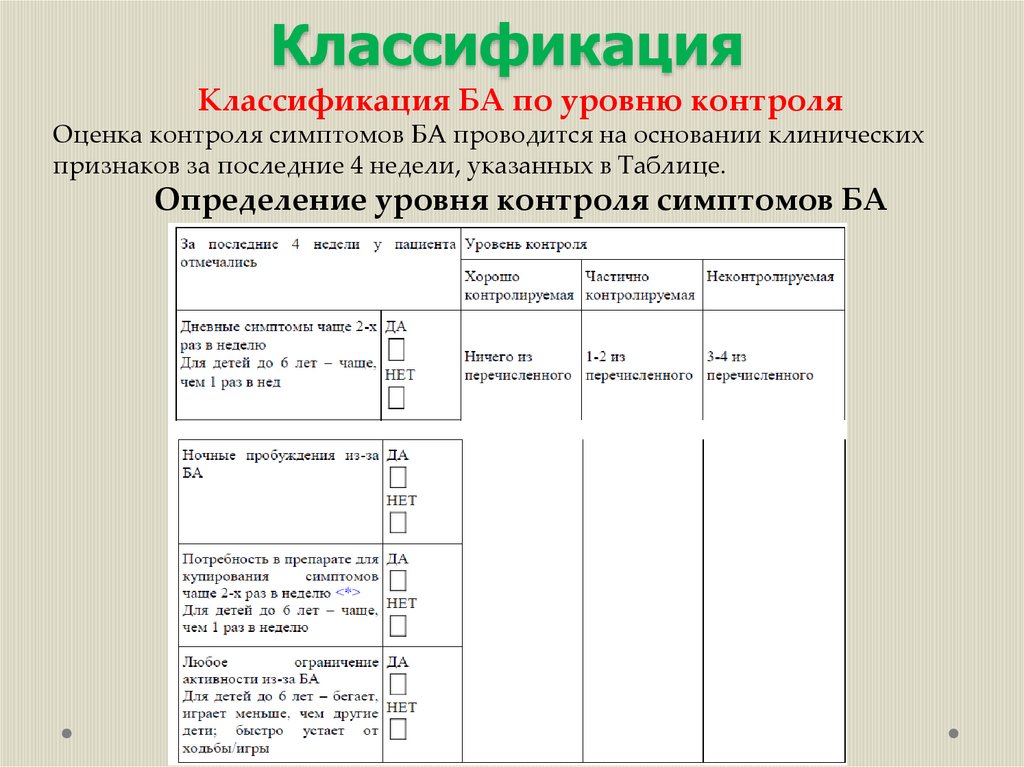






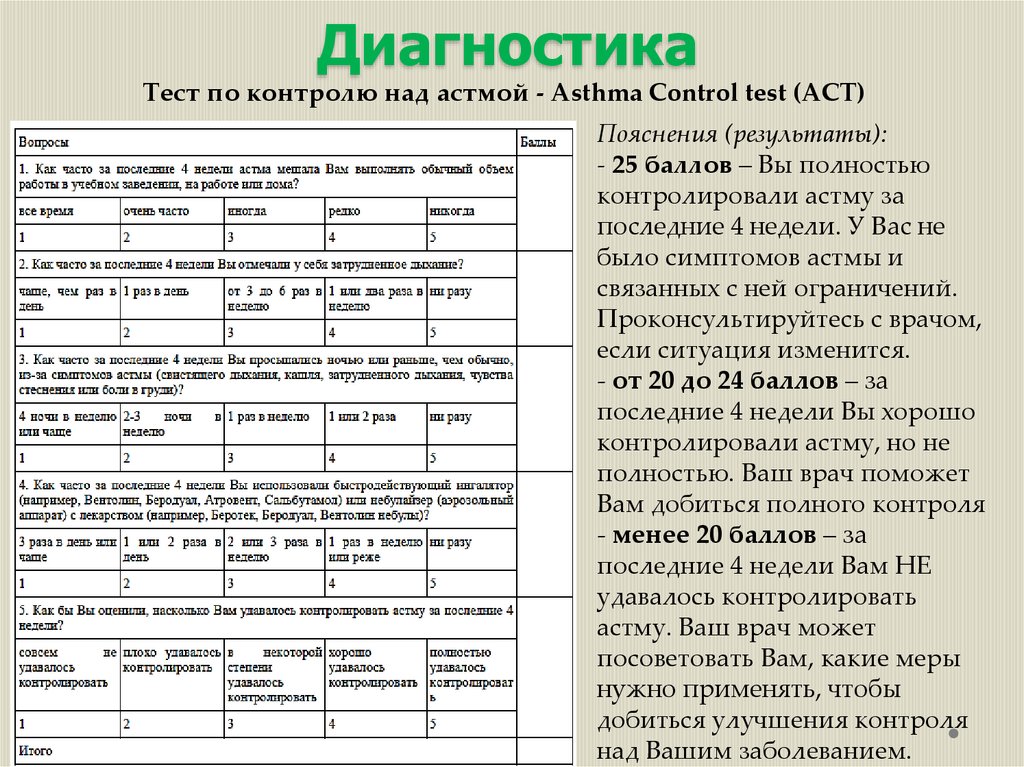




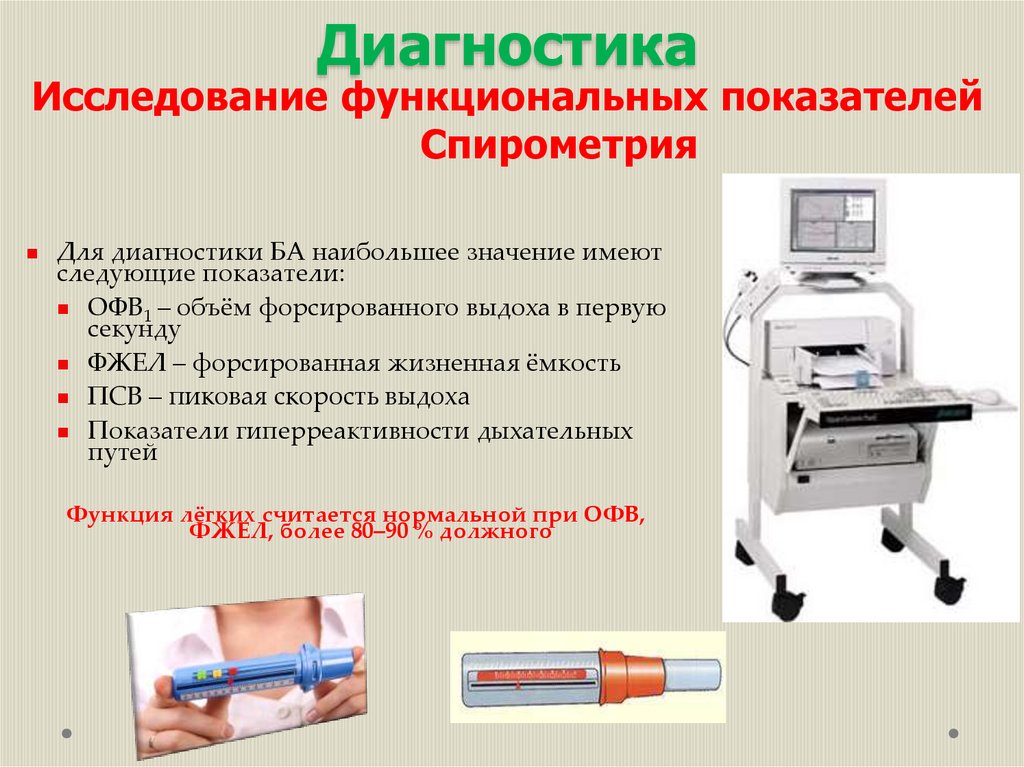
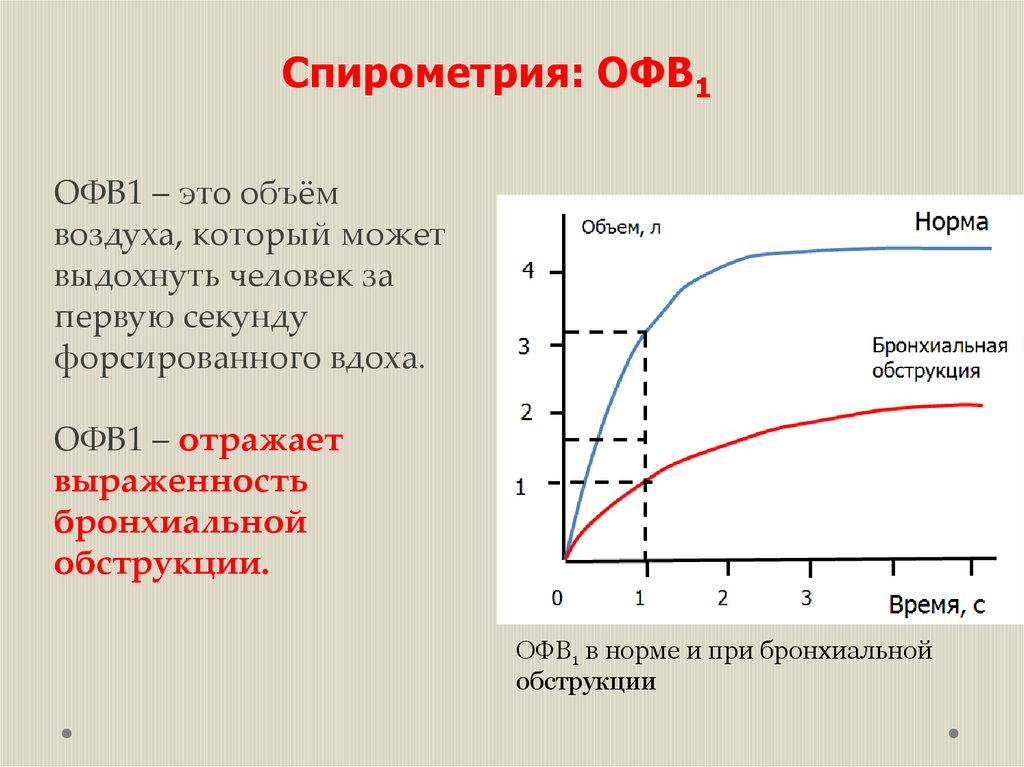









 Медицина
Медицина