Похожие презентации:
Диагностика пневмонии, плевритов, нагноительных заболеваний легких. Диагностика дыхательной недостаточности
1.
Бюджетное учреждение высшего образованияХанты-Мансийского автономного округа — Югры
Ханты-Мансийская государственная медицинская академия
Факультет среднего медицинского профессионального образования
Методическое объединение дисциплин лечебно-диагностического профиля
Диагностика пневмонии, плевритов,
нагноительных заболеваний легких. Диагностика
дыхательной недостаточности.
2.
ПневмонииПневмонии (J13-J16, J18) – группа различных по этиологии, патогенезу, морфологической
характеристике острых инфекционных (преимущественно бактериальных) заболеваний,
характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием
внутриальвеолярной экссудации.
Наиболее важный с клинической точки зрения принцип предусматривает подразделение пневмонии на
внебольничную и нозокомиальную (НП). Внебольничной считают пневмонию, развившуюся вне
стационара, либо диагностированную в первые 48 ч с момента госпитализации.
Этиология
Перечень потенциальных возбудителей ВП включает более 100 микроорганизмов (бактерии, вирусы,
грибы, простейшие). Однако большинство случаев заболевания ассоциируется с относительно
небольшим кругом патогенов, к которым относят S. pneumoniae, M. pneumoniae, C. pneumoniae, H.
influenzae, респираторные вирусы, энтеробактерии, S. aureus и L. pneumophila.
Классификация
•Внебольничная
• Нозокомиальная (приобретенная в лечебномучреждении) пневмония (синонимы: госпитальная,
внутрибольничная)
• Аспирационная пневмония
• Пневмония у лиц с тяжелыми нарушениями иммунитета (врожденный иммунодефицит, ВИЧинфекция,
ятрогенная иммуносупрессия)
3.
ПневмонииКлассификация
I. Пневмония может быть:
• очаговая - занимать небольшой очаг лёгкого
• сегментарная - распространяться на один или несколько сегментов лёгкого
• долевая - захватывать долю лёгкого
• тотальная - распространяется на всё лёгкое
II.Пневмония может быть односторонней, если поражено только одно лёгкое, и двусторонней, если
больны оба лёгких
• Пневмония может быть первичной, если она выступает как самостоятельное заболевание, и вторичной,
если она развилась на фоне другой болезни, (например, вторичная пневмония на фоне хронического
бронхита)
III. По степени тяжести:
Тяжелая пневмония: Кашель или одышка + хотя бы один из следующих симптомов:
- центральный цианоз или SpO2 < 90% (по данным пульсоксиметрии);
- ДН II и более степени;
- системные опасные признаки (нарушение микроциркуляции; нарушения сознания; судороги)
- Наличие осложнений (деструктивная пневмония, плеврит и пр.)
Нетяжелая пневмония
- Нет ДН или ДН I степени
- Неосложненное течение пневмонии
4.
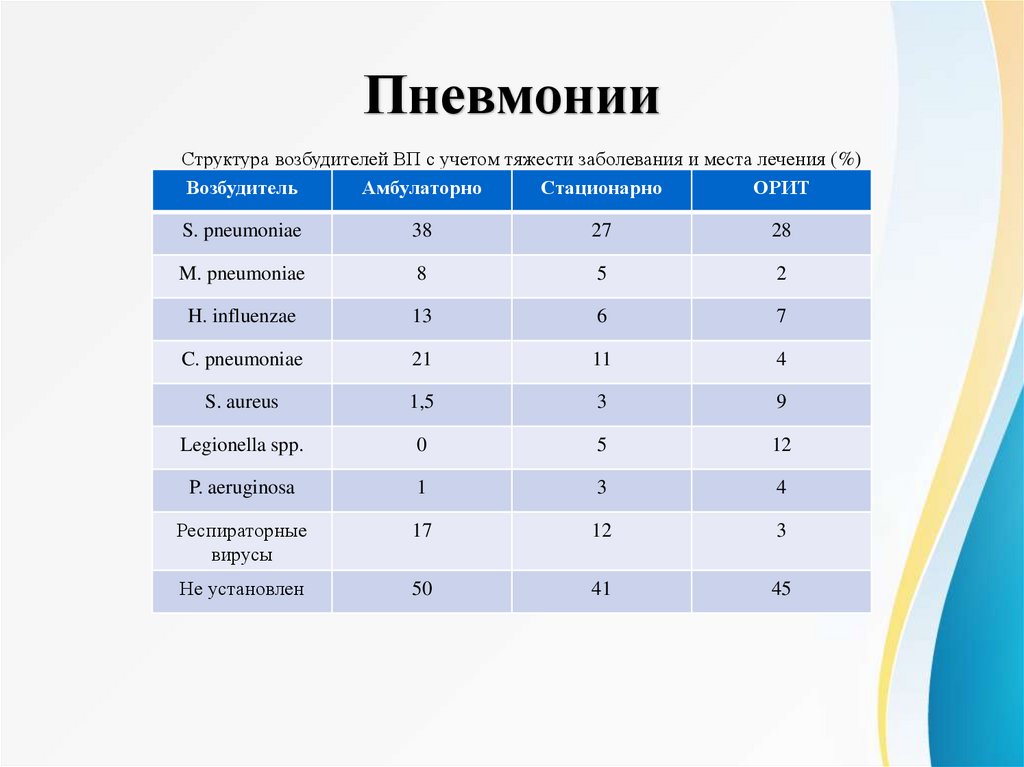
ПневмонииСтруктура возбудителей ВП с учетом тяжести заболевания и места лечения (%)
Возбудитель
Амбулаторно
Стационарно
ОРИТ
S. pneumoniae
38
27
28
M. pneumoniae
8
5
2
H. influenzae
13
6
7
C. pneumoniae
21
11
4
S. aureus
1,5
3
9
Legionella spp.
0
5
12
P. aeruginosa
1
3
4
Респираторные
вирусы
17
12
3
Не установлен
50
41
45
5.
ПневмонииКлассификация
МКБ-10
6.
ПневмонииПатогенез
• Фиксация и размножение инфекционного агента в эпителии респираторных бронхиол (о.бронхит)
• Распространение микроорганизмов за пределы респираторных бронхиол вызывает воспаление
лёгочной паренхимы
• За счёт нарушения бронхиальной проходимости возникают очаги ателектаза и эмфиземы.
Рефлекторно, с помощью кашля и чихания, организм пытается восстановить проходимость бронхов, но в
результате происходит распространение инфекции на здоровые ткани, и образуются новые очаги
пневмонии. Развивается ДН и\или СН
7.
ПневмонииКлиника
Для ВП характерны острый кашель, одышка, отделение мокроты и/или боли в грудной клетке, связанные
с дыханием, которые в большинстве случаев сопровождаются лихорадкой. Пациенты, переносящие
пневмонию, часто жалуются на немотивированную слабость, утомляемость, ознобы, сильное
потоотделение по ночам. Развитию ВП может предшествовать поражение верхних дыхательных путей
или острый бронхит.
У лиц пожилого и старческого возраста типичные жалобы могут отсутствовать, а на первый план в
клинической картине заболевания выходит синдром интоксикации (сонливость или беспокойство,
спутанность сознания, анорексия, тошнота, рвота) или декомпенсация хронических сопутствующих
заболеваний (СД, ХСН и др.). Изменению классической картины заболевания способствует самолечение
АБП системного действия.
При ТВП клиническая картина заболевания может дополняться развитием септического шока, острой
ДН и/или другой органной дисфункции.
Несмотря на наличие определенных особенностей в клинической картине и течении ВП разной
этиологии (например, для пневмококковой характерны острое начало, высокая лихорадка, боли в грудной
клетке, для легионеллезной – диарея, неврологическая симптоматика, для микоплазменной – мышечные
и головные боли, симптомы поражения верхних дыхательных путей), каких-либо закономерностей,
позволяющих с высокой степенью надежности предсказать возбудителя заболевания без использования
дополнительных методов исследования в настоящее время не существует.
8.
ПневмонииКритерии установления диагноза/состояния:
- Диагноз ВП является определенным при наличии у пациента рентгенологически подтвержденной
очаговой инфильтрации легочной ткани и, по крайней мере, двух клинических симптомов и признаков из
числа следующих:
a. остро возникшая лихорадка в начале заболевания (t > 38,0 °C);
b. кашель с мокротой;
c. физические признаки (фокус крепитации/мелкопузырчатых хрипов, бронхиальное дыхание,
укорочение перкуторного звука);
d. лейкоцитоз > 10 x 109/л и/или палочкоядерный сдвиг (> 10%).
9.
ПневмонииДиагностика
Физикально: отставание пораженной стороны грудной клетки при дыхании, усиление голосового
дрожания, укорочение (притупление) перкуторного звука над пораженным участком легкого, появление
бронхиального дыхания, наличие фокуса мелкопузырчатых хрипов или крепитации, усиление
бронхофонии.
Лабораторная: ОАК (лейкоцитоз), б/х (СРБ, прокальцитонин), биохимическое и цитологическое
исследование плевральной жидкости, исследование газов крови (PaO2, PaCO2, pH, бикарбонатов,
лактата для оценки наличия и выраженности ДН).
Микробиологическая диагностика: микроскопия мокроты по Граму, культуральное исследование
мокроты/плевральной жидкости/двух образцов венозной крови
Серологическая диагностика: ПЦР мазков носо- и ротоглотки, ИФА.
10.
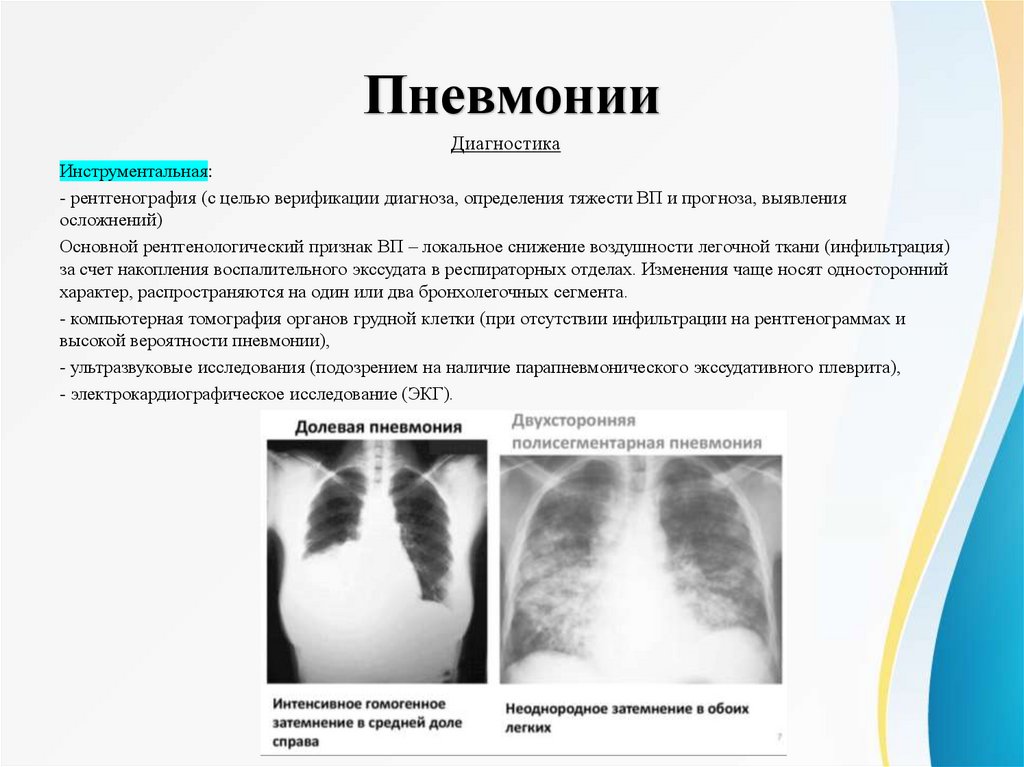
ПневмонииДиагностика
Инструментальная:
- рентгенография (с целью верификации диагноза, определения тяжести ВП и прогноза, выявления
осложнений)
Основной рентгенологический признак ВП – локальное снижение воздушности легочной ткани (инфильтрация)
за счет накопления воспалительного экссудата в респираторных отделах. Изменения чаще носят односторонний
характер, распространяются на один или два бронхолегочных сегмента.
- компьютерная томография органов грудной клетки (при отсутствии инфильтрации на рентгенограммах и
высокой вероятности пневмонии),
- ультразвуковые исследования (подозрением на наличие парапневмонического экссудативного плеврита),
- электрокардиографическое исследование (ЭКГ).
11.
ПлевритыПлевра- серозная оболочка, которая покрывает паренхиму легкого, средостение,
диафрагму и внутреннюю поверхность грудной клетки
Висцеральная плевра –покрывает паренхиму легкого в местах его прилегания к
грудной клетке, диафрагме, средостению и в междолевых щелях.
Париетальная плевра – выстилает стенку грудной клетки, подразделяется на:
реберную, медиастинальную, диафрагмальную
Пространство между двумя плевральными листками называется плевральной
полостью
Внутриплевральное давление – 5 см.вод.ст.
Плевриты(J94) - воспаление плевральных листков с образованием на их поверхности
фибринозных отложений и/или формированием в плевральной полости жидкого
экссудата.
Этиология плеврита:
А. При воспалительных процессах в прилежащих или отдаленных органах (при П.,
абсцессе л-го, туберкулезе; амебиазе, эхинококкозе; панкреатите, ТЭЛА)
Б. При аллергических и аутоиммунных заболеваниях
В. При ревматизме и диффузных заболеваниях соединительной ткани
Г. Посттравматические
Д. Опухолевые (мезателиома, метастазы др. опухолей)
12.
ПлевритыКлассификация:
1.ПО НАЛИЧИЮ ВЫПОТА:
- Сухой (фибринозный);
- Выпотной (экссудативный);
- Слипчивый (отложение фибрина преобладает над выпотом).
2.ПО ХАРАКТЕРУ ЭКССУДАТА:
- Серозный или серозно-фибринозный;
- Гнойный;
- Геморрагический;
- Эозинофильный;
- Хилезный;
- Псевдохилезный (холестериновый).
3.В ЗАВИСИМОСТИ ОТ НАЛИЧИЯ ИЛИ ОТСУТСТВИЯ ОТГРАНИЧЕНИЯ
ВОСПАЛИТЕЛЬНОГО ЭКСУДАТА:
- Диффузный;
- Осумкованный.
4.ПО ТЕЧЕНИЮ:
- Острый;
- Хронический;
- Рецидивирующий
13.
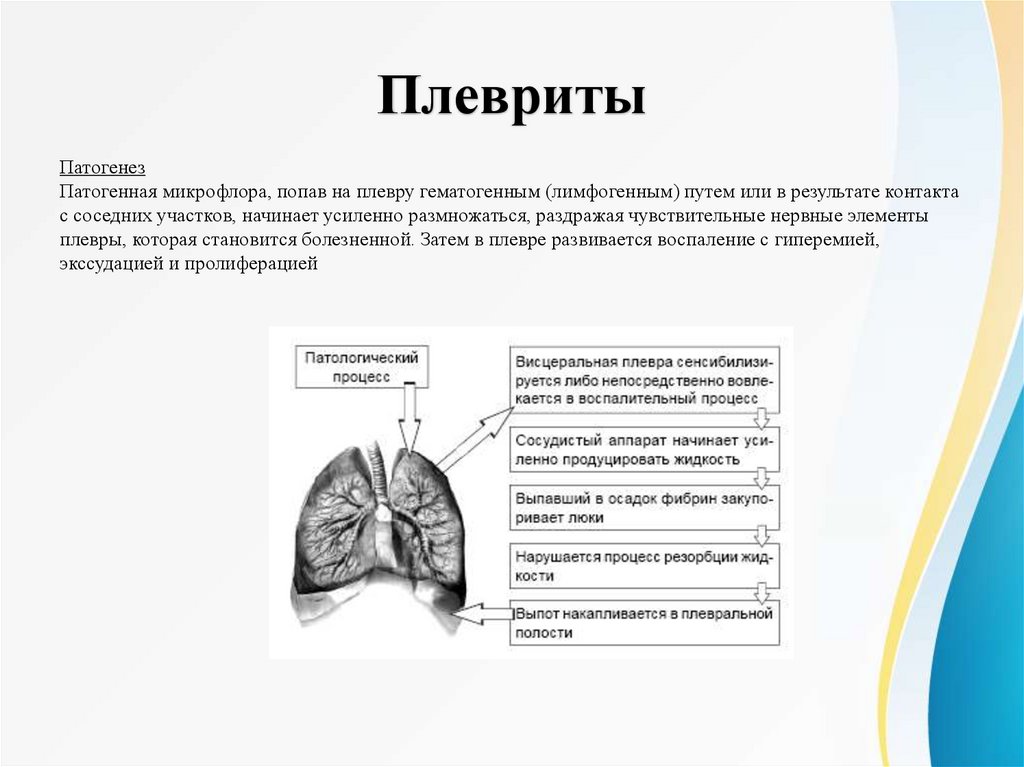
ПлевритыПатогенез
Патогенная микрофлора, попав на плевру гематогенным (лимфогенным) путем или в результате контакта
с соседних участков, начинает усиленно размножаться, раздражая чувствительные нервные элементы
плевры, которая становится болезненной. Затем в плевре развивается воспаление с гиперемией,
экссудацией и пролиферацией
14.
ПлевритыКлинические проявления “сухого плеврита”
(обусловлены значительным скоплением
болевых, кашлевых рецепторов на
плевральной поверхности)
- Плевральная боль: усиливается при глубоком
вдохе, при кашле; обычно непостоянна по
характеру; чаще всего четко локализована и
совпадает с местом поражения; может
иррадиировать в живот, в плечо; может быть
неукротимая икота (как эквивалент боли) и
боль при глотании; может усиливаться при
наклоне в противоположную сторону
(симптом Шепельмана); пациенты щадят
больную половину грудной клетки и она
отстает при дыхании; пациенты лежат на
больном боку (симптом Рубинштейна).
- Сухой кашель
- Одышка
- Симптом интоксикации (слабость, снижение
работоспособности, субфебрильная
температура)
- Диспептический синдром
Клинические проявления “экссудативного
плеврита”
Боли – в дебюте и в конце, при накоплении
выпота боли исчезают
- Сухой непродуктивный кашель
- Рефлекторный кашель, в связи с воспалением
париетальной плевры
- При компрессии легкого жидкостью стенки
бронхов
спадаются, что вызывает кашлевой рефлекс
- Одышка
- Синдром интоксикации
15.
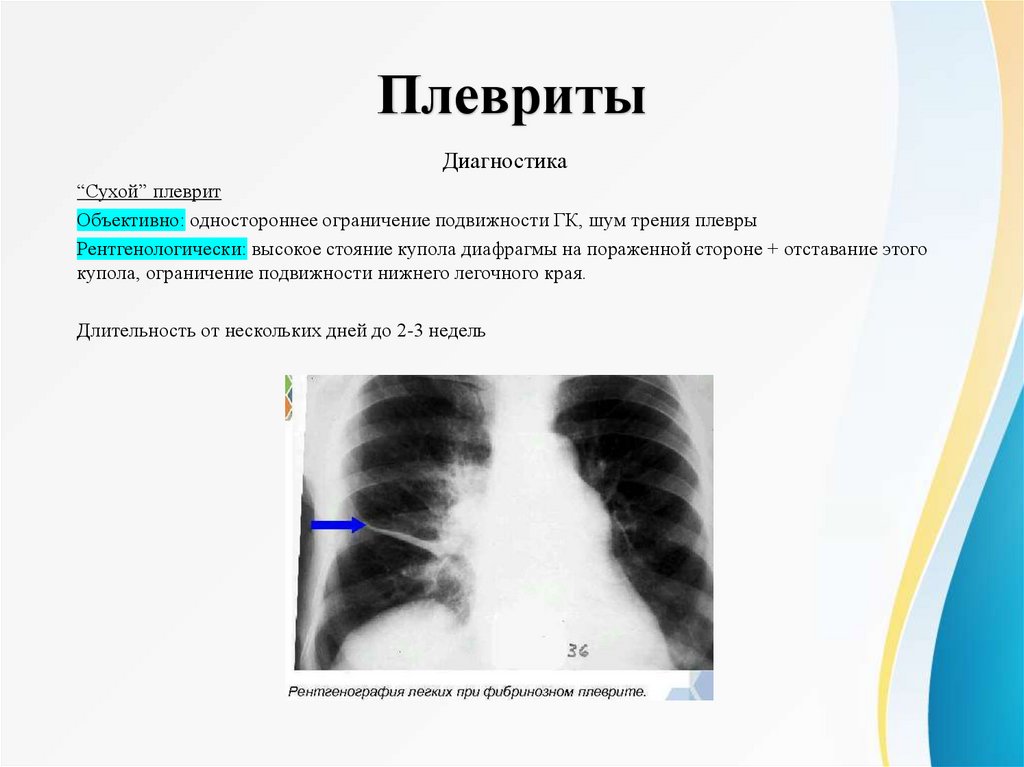
ПлевритыДиагностика
“Сухой” плеврит
Объективно: одностороннее ограничение подвижности ГК, шум трения плевры
Рентгенологически: высокое стояние купола диафрагмы на пораженной стороне + отставание этого
купола, ограничение подвижности нижнего легочного края.
Длительность от нескольких дней до 2-3 недель
16.
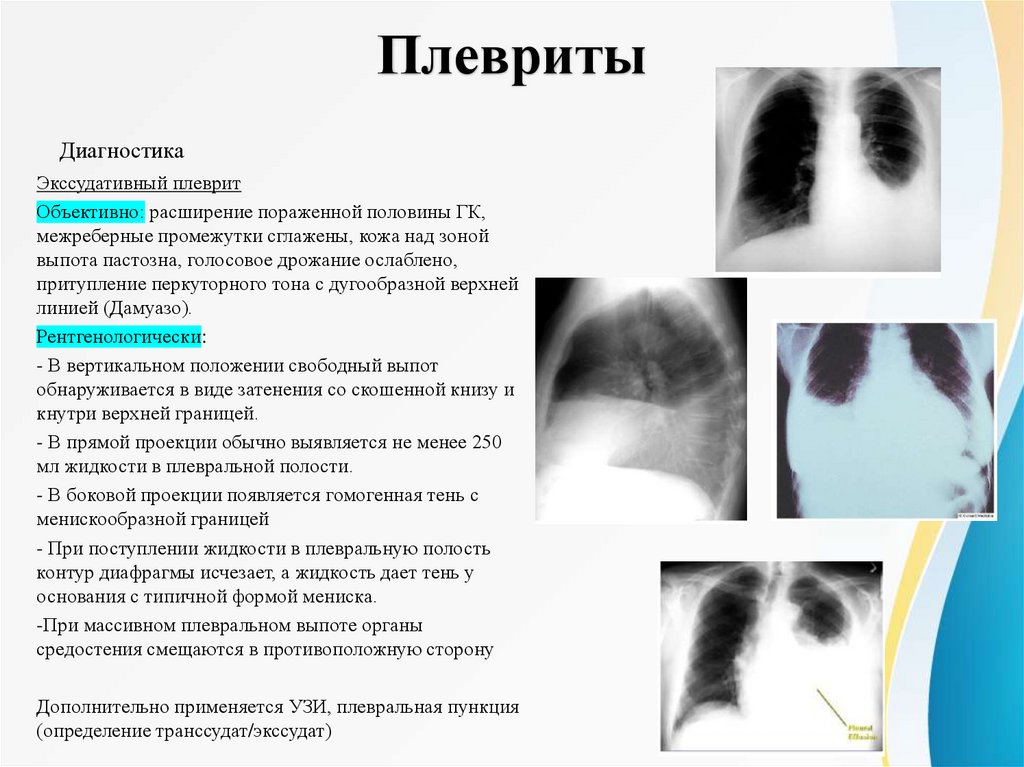
ПлевритыДиагностика
Экссудативный плеврит
Объективно: расширение пораженной половины ГК,
межреберные промежутки сглажены, кожа над зоной
выпота пастозна, голосовое дрожание ослаблено,
притупление перкуторного тона с дугообразной верхней
линией (Дамуазо).
Рентгенологически:
- В вертикальном положении свободный выпот
обнаруживается в виде затенения со скошенной книзу и
кнутри верхней границей.
- В прямой проекции обычно выявляется не менее 250
мл жидкости в плевральной полости.
- В боковой проекции появляется гомогенная тень с
менискообразной границей
- При поступлении жидкости в плевральную полость
контур диафрагмы исчезает, а жидкость дает тень у
основания с типичной формой мениска.
-При массивном плевральном выпоте органы
средостения смещаются в противоположную сторону
Дополнительно применяется УЗИ, плевральная пункция
(определение транссудат/экссудат)
17.
Бронхоэктатическая болезньБронхоэктазы (БЭ) представляют собой локализованное необратимое расширение бронхов,
сопровождающееся воспалительными изменениями в бронхиальной стенке и окружающей паренхиме с
развитием фиброза.
Бронхоэктатическая болезнь (J47) - приобретенное хроническое воспалительное заболевание
бронхолегочной системы, характеризующееся гнойно-воспалительным процессом в расширенных
деформированных бронхах с инфильтративными и склеротическими изменениями в перибронхиальном
пространстве.
Этиологические факторы
1. Генетически обусловленная неполноценность бронхиального дерева (врожденная «слабость
бронхиальной стенки», недостаточное развитие гладкой мускулатуры бронхов, эластической и хрящевой
ткани, недостаточность системы бронхопульмональной защиты и т.д.), приводящая к нарушению
механических свойств стенок бронхов при их инфицировании.
2. Перенесенные в раннем детском возрасте инфекционно-воспалительные заболевания
бронхопульмональной системы (особенно часто рецидивирующие). Среди возбудителей наибольшее
значение имеют: стафило- и стрептококки, гемофильная палочка, анаэробная инфекция и др.
3. Врожденное нарушение развития бронхов и их ветвления с формированием врожденных
бронхоэктазов (характерно для синдрома Картагенера: обратное расположение органов, бронхоэктазы,
синуиты, неподвижность ресничек мерцательного эпителия, бесплодие у мужчин в связи с резким
нарушением подвижности сперматозоидов).
18.
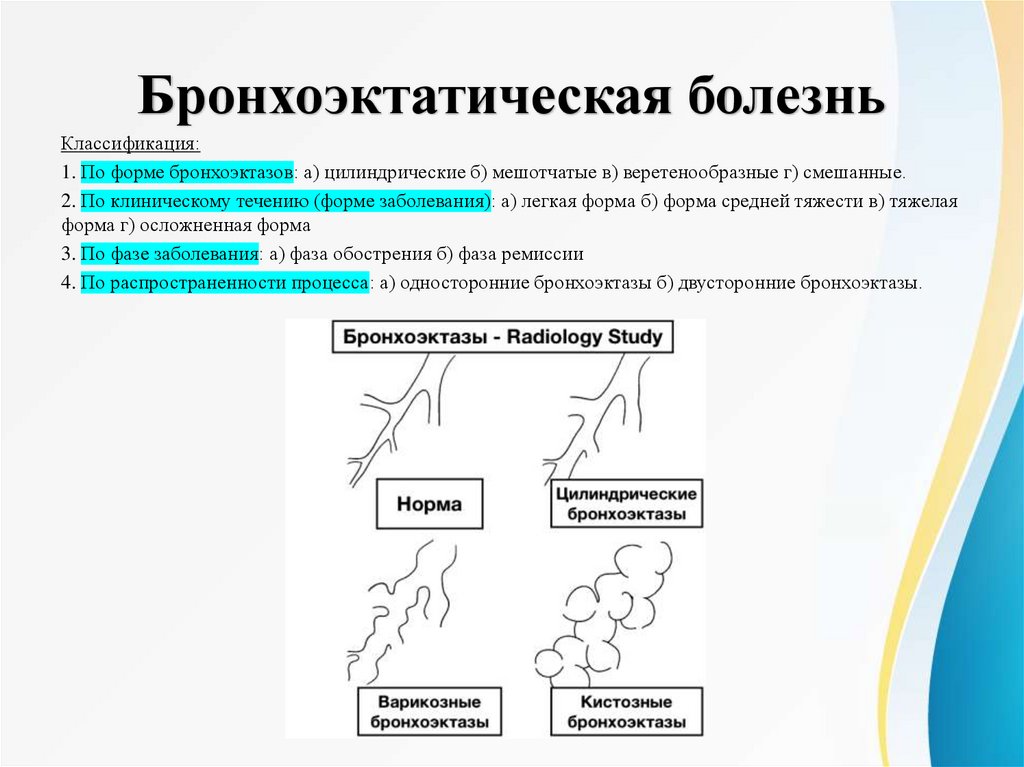
Бронхоэктатическая болезньКлассификация:
1. По форме бронхоэктазов: а) цилиндрические б) мешотчатые в) веретенообразные г) смешанные.
2. По клиническому течению (форме заболевания): а) легкая форма б) форма средней тяжести в) тяжелая
форма г) осложненная форма
3. По фазе заболевания: а) фаза обострения б) фаза ремиссии
4. По распространенности процесса: а) односторонние бронхоэктазы б) двусторонние бронхоэктазы.
19.
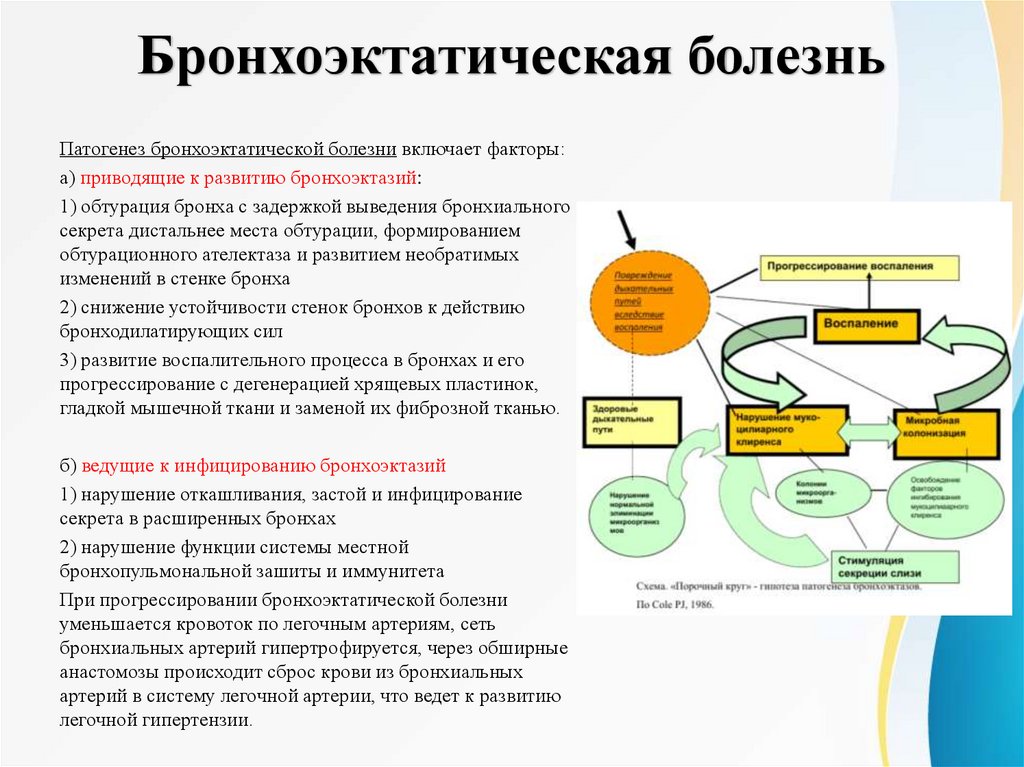
Бронхоэктатическая болезньПатогенез бронхоэктатической болезни включает факторы:
а) приводящие к развитию бронхоэктазий:
1) обтурация бронха с задержкой выведения бронхиального
секрета дистальнее места обтурации, формированием
обтурационного ателектаза и развитием необратимых
изменений в стенке бронха
2) снижение устойчивости стенок бронхов к действию
бронходилатирующих сил
3) развитие воспалительного процесса в бронхах и его
прогрессирование с дегенерацией хрящевых пластинок,
гладкой мышечной ткани и заменой их фиброзной тканью.
б) ведущие к инфицированию бронхоэктазий
1) нарушение откашливания, застой и инфицирование
секрета в расширенных бронхах
2) нарушение функции системы местной
бронхопульмональной зашиты и иммунитета
При прогрессировании бронхоэктатической болезни
уменьшается кровоток по легочным артериям, сеть
бронхиальных артерий гипертрофируется, через обширные
анастомозы происходит сброс крови из бронхиальных
артерий в систему легочной артерии, что ведет к развитию
легочной гипертензии.
20.
Бронхоэктатическая болезньКлиника
Основной жалобой больных является кашель с отделением более или менее значительного количества
гнойной мокроты. Наиболее обильное отхаркивание мокроты отмечается по утрам (иногда «полным
ртом»), а также при принятии больным так называемых дренажных положений (поворачивание на
«здоровый» бок, наклон туловища вперед и др.) Суточное количество мокроты может составлять от 2030 до 500 мл и даже более. В периоды ремиссий мокрота может не отделяться вовсе. Собранная в банку
мокрота обычно разделяется на два слоя, верхний из которых, представляющий собой вязкую
опалесцирующую жидкость, содержит большую примесь слюны, и нижних целиком состоит из гнойного
осадка.
Одышка при физической нагрузке беспокоит почти каждого третьего больного.
Боли в груди, связанные с плевральными изменениями, наблюдаются у значительной части больных.
Температура поднимается до субфебрильных цифр, как правило, в периоды обострений. Высокая
лихорадка, снижающаяся после отхаркивания обильной застоявшейся мокроты, иногда наблюдается у
более тяжелых больных. Также преимущественно в периоды обострений больные жалуются на общее
недомогание, вялость, понижение работоспособности, подавленность психики (обычно при наличии
зловонной мокроты и неприятного запаха при дыхании).
21.
Бронхоэктатическая болезньДиагностика
а) лабораторные данные: ОАК – лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ при
обострении процесса; при длительном течении болезни – гипо- или нормохромная анемия; общий
анализ мокроты – большое количество нейтрофилов, эритроцитов, редко эластические волокна,
бактериоскопия мокроты.
б) инструментальные исследования:
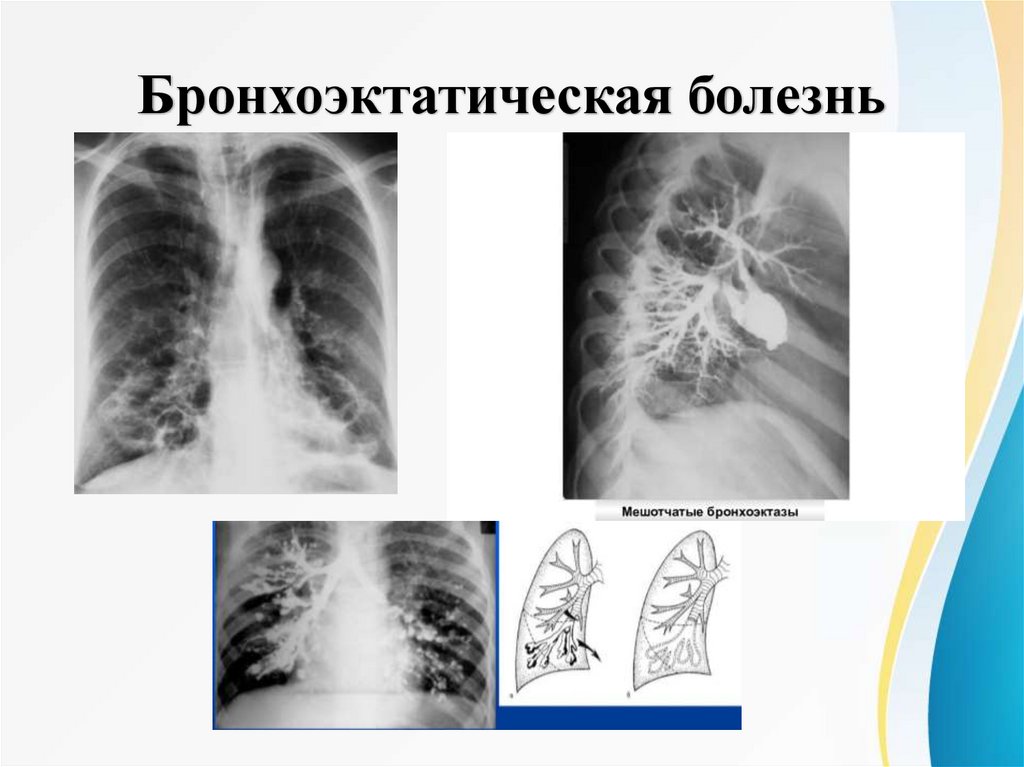
1) рентгенография легких в двух взаимноперпендикулярных проекциях:
- деформация и усиление легочного рисунка за счет перибронхиальных фиброзных и воспалительных
изменений; ячеистый легочной рисунок в области нижних сегментов легких
- тонкостенные кистоподобные просветления (полости) иногда с уровнем жидкости (обычно при
значительно выраженных мешотчато-кистозных бронхоэктазах в средней доле)
- уменьшение объема (сморщивание) пораженных сегментов
- повышение прозрачности здоровых сегментов легкого
- сопутствующий фиброз плевры в очаге поражения или экссудативный плеврит.
2) бронхография – основной метод, окончательно подтверждающий диагноз; не только констатирует
наличие бронхоэктазов, но и позволяет уточнить их локализацию, форму и размеры.
3) бронхоскопия – выявляет гнойный эндобронхит различной степени выраженности в пораженных
сегментах бронхопульмонального дерева.
4) спирография - при обширных двусторонних бронхоэктазах выявляются рестриктивные нарушения
(значительное снижение ЖЕЛ), при наличии бронхообструктивного синдрома - обструктивный тип
дыхательной недостаточности (снижение показателей ОФВ1), при сочетании эмфиземы легких и
синдрома бронхиальной обструкции - рестриктивно-обструктивный тип нарушений функции внешнего
дыхания.
22.
Бронхоэктатическая болезнь23.
Абсцесс легкогоАбсцесс легкого (J85) является патологическим процессом, характеризующимся наличием более или
менее ограниченной гнойной полости в легочной ткани, которая является результатом инфекционного
некроза, деструкции и расплавления последней. Эта гнойная полость отграничена от непораженных
участков пиогенной капсулой.
Этиология и патогенез:
1 - Staphylococcus aureus (множественные абсцессы),
2 - Klebsiella pneumoniae (одиночный крупный абсцесс),
3 - Streptococcus pyogenes,
4 - анаэробные бактерии (Prevotella sр.., Fusobacterium nucleatum, Bacterioides sрр., Str. intermedius и др.)
Анаэробы занимают ведущее значение в этиологии аспирационной пневмонии, основным
механизмом развития которой является аспирация орофарингеального секрета. Аспирация небольших
количеств орофарингеального секрета происходит у здоровых людей во время сна, однако благодаря
мукоцилиарному клиренсу, кашлевому рефлексу, макрофагам и другим факторам местной защиты легких
происходит быстрая элиминация бактерий из нижних отделов дыхательных путей и они остаются
стерильными. При дефектах местного или системного иммунитета, а также в случаях более выраженной
аспирации вследствие различных заболеваний, микроорганизмы из ротовой полости (наиболее часто –
аэробные стрептококки полости рта и анаэробы) могут проникать в бронхиолы и альвеолы и вызывать
воспаление легочной ткани и ее деструкцию.
24.
Абсцесс легкогоКлассификация
1) По характеру течению (и в какой-то мере по временным критериям):
- острый;
- деструктивный процесс с подострым (затяжным) течением;
- хронический абсцесс легких (хроническое течение гангрены невозможно), в котором выделяют фазу
обострения и фазу ремиссии.
2) По клинико-морфологической форме:
- острый абсцесс без секвестрации,
- острый абсцесс с секвестрацией («гангренозный абсцесс»).
3) По этиологии:
- деструктивные процессы, вызванные аэробной и (или) условно анаэробной флорой;
- деструктивные процессы, вызванные облигатной анаэробной флорой;
- деструктивные процессы, вызванные смешанной аэробно-анаэробной флорой;
- деструктивные процессы, вызванные небактериальными возбудителями (грибы, простейшие и т.д.).
4) По механизму инфицирования:
- бронхогенные (аспирационные, ингаляционный, постпневмонические, обтурационные)
- гематогенные (тромбоэмболические постинфарктные, септикопиемические);
- травматические;
- из пограничных тканей и органов, т.е. связанные с непосредственным переходом нагноений с соседних
органов (контактный, лимфогенный)
5) По распространенности процесса: одиночные; множественные, в том числе одно- и двусторонние.
6) По расположению: периферические, центральные.
25.
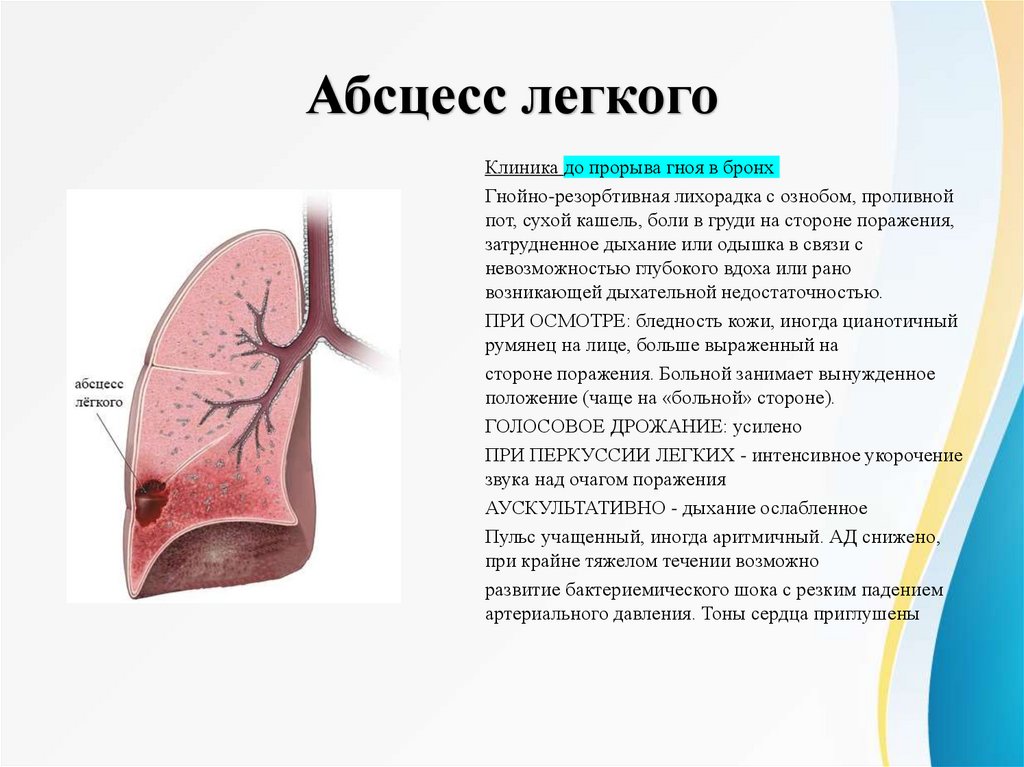
Абсцесс легкогоКлиника до прорыва гноя в бронх
Гнойно-резорбтивная лихорадка с ознобом, проливной
пот, сухой кашель, боли в груди на стороне поражения,
затрудненное дыхание или одышка в связи с
невозможностью глубокого вдоха или рано
возникающей дыхательной недостаточностью.
ПРИ ОСМОТРЕ: бледность кожи, иногда цианотичный
румянец на лице, больше выраженный на
стороне поражения. Больной занимает вынужденное
положение (чаще на «больной» стороне).
ГОЛОСОВОЕ ДРОЖАНИЕ: усилено
ПРИ ПЕРКУССИИ ЛЕГКИХ - интенсивное укорочение
звука над очагом поражения
АУСКУЛЬТАТИВНО - дыхание ослабленное
Пульс учащенный, иногда аритмичный. АД снижено,
при крайне тяжелом течении возможно
развитие бактериемического шока с резким падением
артериального давления. Тоны сердца приглушены
26.
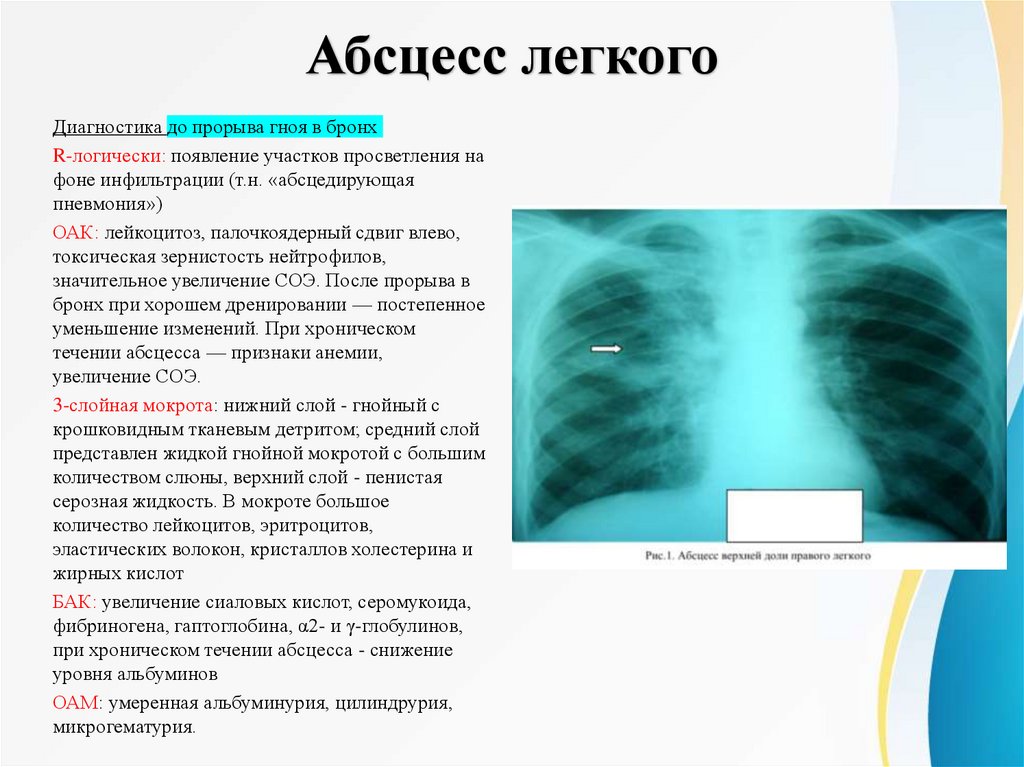
Абсцесс легкогоДиагностика до прорыва гноя в бронх
R-логически: появление участков просветления на
фоне инфильтрации (т.н. «абсцедирующая
пневмония»)
ОАК: лейкоцитоз, палочкоядерный сдвиг влево,
токсическая зернистость нейтрофилов,
значительное увеличение СОЭ. После прорыва в
бронх при хорошем дренировании — постепенное
уменьшение изменений. При хроническом
течении абсцесса — признаки анемии,
увеличение СОЭ.
3-слойная мокрота: нижний слой - гнойный с
крошковидным тканевым детритом; средний слой
представлен жидкой гнойной мокротой с большим
количеством слюны, верхний слой - пенистая
серозная жидкость. В мокроте большое
количество лейкоцитов, эритроцитов,
эластических волокон, кристаллов холестерина и
жирных кислот
БАК: увеличение сиаловых кислот, серомукоида,
фибриногена, гаптоглобина, α2- и γ-глобулинов,
при хроническом течении абсцесса - снижение
уровня альбуминов
ОАМ: умеренная альбуминурия, цилиндрурия,
микрогематурия.
27.
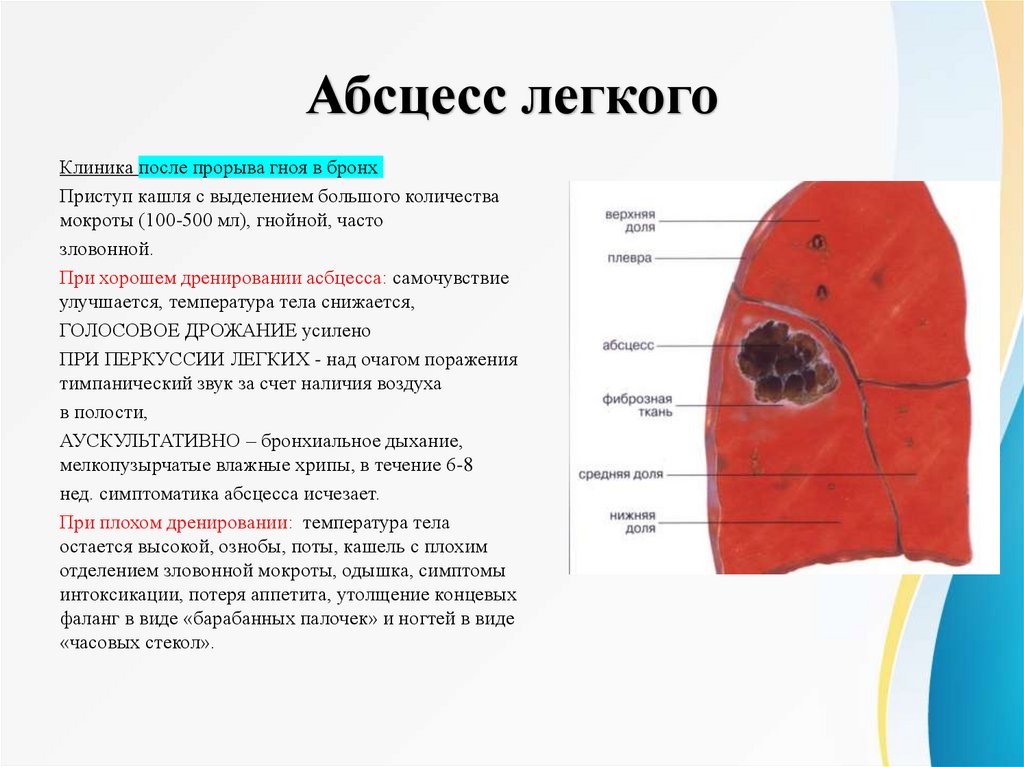
Абсцесс легкогоКлиника после прорыва гноя в бронх
Приступ кашля с выделением большого количества
мокроты (100-500 мл), гнойной, часто
зловонной.
При хорошем дренировании асбцесса: самочувствие
улучшается, температура тела снижается,
ГОЛОСОВОЕ ДРОЖАНИЕ усилено
ПРИ ПЕРКУССИИ ЛЕГКИХ - над очагом поражения
тимпанический звук за счет наличия воздуха
в полости,
АУСКУЛЬТАТИВНО – бронхиальное дыхание,
мелкопузырчатые влажные хрипы, в течение 6-8
нед. симптоматика абсцесса исчезает.
При плохом дренировании: температура тела
остается высокой, ознобы, поты, кашель с плохим
отделением зловонной мокроты, одышка, симптомы
интоксикации, потеря аппетита, утолщение концевых
фаланг в виде «барабанных палочек» и ногтей в виде
«часовых стекол».
28.
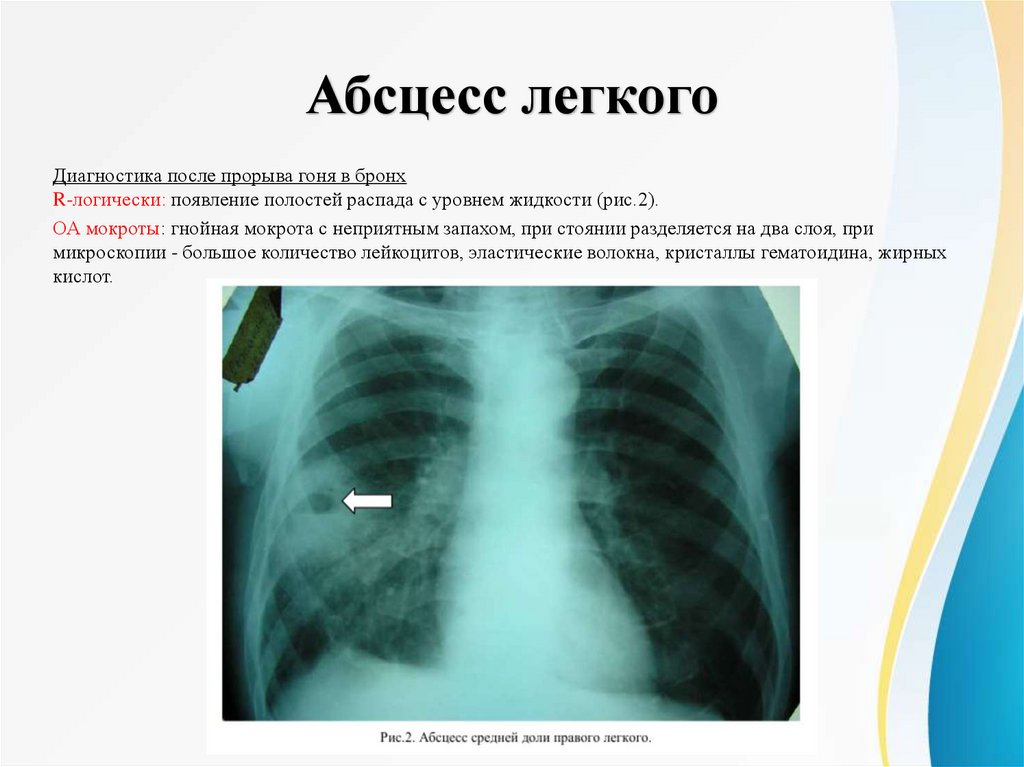
Абсцесс легкогоДиагностика после прорыва гоня в бронх
R-логически: появление полостей распада с уровнем жидкости (рис.2).
ОА мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при
микроскопии - большое количество лейкоцитов, эластические волокна, кристаллы гематоидина, жирных
кислот.
29.
Дыхательная недостаточностьДыхательная недостаточность (ДН) — клинический синдром, который характеризуется неспособностью
дыхательной системы поддерживать адекватное парциальное давление кислорода и/или углекислого газа.
ДН развивается при снижении парциального давления кислорода в артериальной крови (pаО2) ниже
80 мм рт.ст. и при росте парциального давления углекислого газа (pаСО2) выше 45 мм рт.ст. Гипоксемия
является обязательнымкритерием ДН, в то время как существенной гиперкапнии у больного с ДН может
не наблюдаться.
Наиболее частыми причинами ДН становятся:
• поражения бронхов и респираторных отделов легких (обструктивные заболевания легких: ХОБЛ,
бронхоэктазы, МВ, гораздо реже — бронхиальная астма; интерстициальные заболевания легких, в том
числе идиопатический легочный фиброз, пневмокониозы, распространенный пневмофиброз
вследствие перенесенных инфекционных заболеваний (туберкулез); первичные и метастатические
опухоли легких);
• деформации грудной клетки (кифосколиоз, последствия травм), морбидное ожирение;
• миопатии и мышечные дистрофии, нейромышечные заболевания;
• заболевания центральной нервной системы с дисфункцией дыхательного центра;
• нарушения кровообращения в сосудах малого круга (тромбоэмболическая легочная гипертензия,
васкулиты).
30.
Дыхательная недостаточностьКлиническая картина ОДН
Одышка, нарушение ритма дыхания: тахипное, сопровождающееся чувством нехватки воздуха с
участием вспомогательной мускулатуры в акте дыхания, при нарастании гипоксии – брадипное, дыхание
Чейна - Стокса, Биота, при развитии ацидоза – дыхание Куссмауля.
Цианоз: акроцианоз на фоне бледности кожных покровов и их нормальной влажности, при нарастании
цианоз становится диффузным, может быть «красный» цианоз на фоне повышенной потливости
(свидетельство гиперкапнии), «мраморность» кожных покровов, пятнистый цианоз.
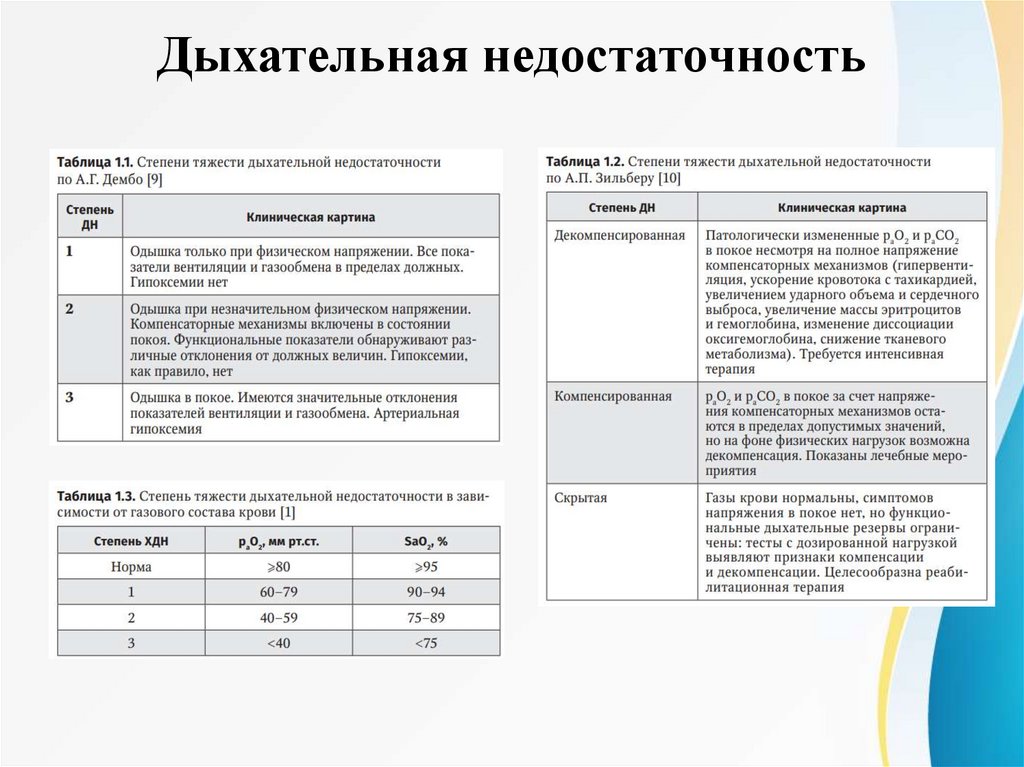
В клинике выделяют три стадии ОДН
I стадия. Больной в сознании, беспокоен, может быть эйфоричен. Жалобы на ощущение нехватки
воздуха. Кожные покровы бледные, влажные, легкий акроцианоз. Число дыханий (ЧД) – 25-30 в мин.,
число сердечных сокращений (ЧСС) - 100-110 уд/мин, АД в пределах нормы или немного повышено, Ра
О2 70 мм рт ст., Ра СО2 35 мм рт ст. (гипокапния носит компенсаторный характер, как следствие
одышки).
II стадия. Жалобы на сильнейшее удушье. Психомоторное возбуждение. Возможны бред, галлюцинации,
потеря сознания. Кожные покровы цианотичные, иногда в сочетании с гиперемией, профузный пот. ЧД –
30 - 40 в мин., ЧСС - 120-140 уд/мин, артериальная гипертензия. Ра О2 уменьшается до 60 мм рт ст., Ра
СО2 увеличивается до 50 мм рт ст.
III стадия. Сознание отсутствует. Судороги. Расширение зрачков с отсутствием их реакции на свет,
пятнистый цианоз. Брадипное (ЧД – 8-10 в мин). Падение АД. ЧСС более 140уд/мин, аритмии. Ра О2
уменьшается до 50 мм рт ст., Ра СО2 увеличивается до 80 - 90 мм рт ст. и более.
31.
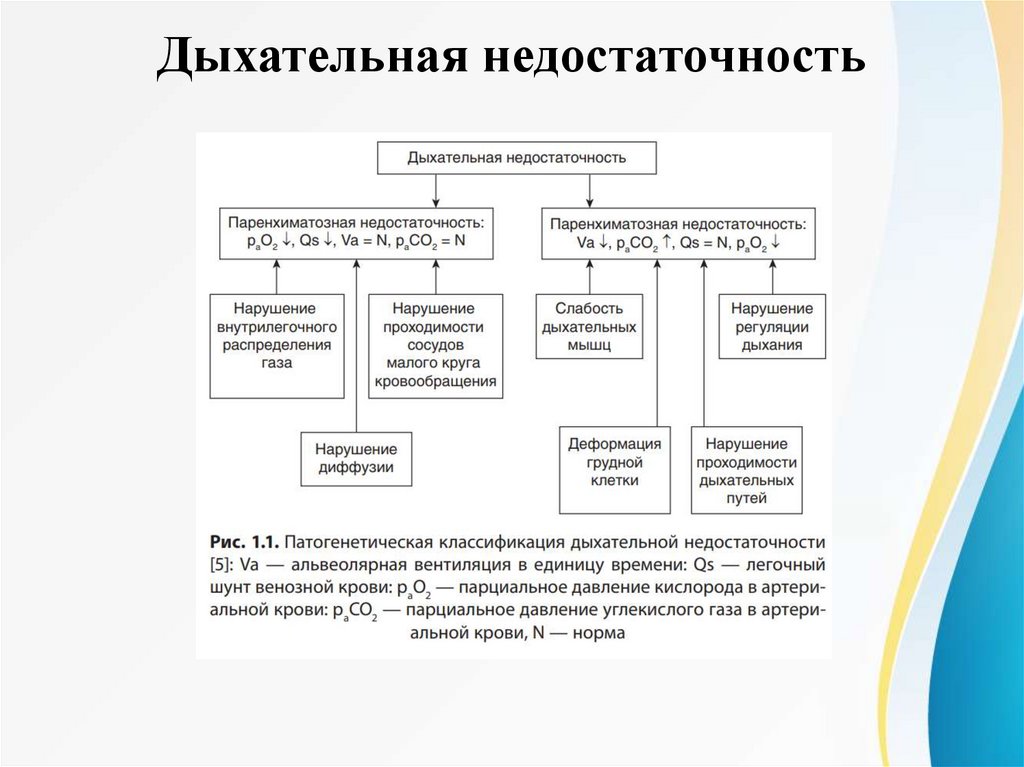
Дыхательная недостаточностьХДН делится на два типа:
I. ХДН I типа (гипоксемическая, паренхиматозная, легочная) обусловлена поражением альвеол,
альвеоло-капиллярной мембраны, легочных сосудов и характеризуется артериальной гипоксемией в
первую очередь в результате нарушения регионарных вентиляционно-перфузионных (Vа/Q) отношений в
легких, что приводит к усилению внутрилегочного шунтирования крови. Недостаточно насыщенная
кислородом кровь, поступающая из легочных зон со сниженным отношением вентиляции к кровотоку,
уменьшает общее pа О2 крови, оттекающей от легких. Элиминация СО2 при перенхиматозной ДН не
нарушена, поскольку углекислота диффундирует через альвеолярно-капиллярную мембрану в 20 раз
быстрее, чем кислород.
II. ХДН II типа (гиперкапническая, вентиляционная, насосная) вызвана первичным уменьшением
эффективной легочной вентиляции (альвеолярная гиповентиляция), что нарушает оксигенацию крови и
выведение СО2
Основными механизмами развития вентиляционной формы ДН являются: нарушение центральной
регуляции дыхания (острые нарушения мозгового кровообращения, черепно-мозговые травмы,
нейроинфекция, передозировка лекарственных препаратов, угнетающих дыхательный центр),
повреждение аппарата, обеспечивающего дыхательные движения грудной клетки, в том числе
периферических нервов, дыхательных мышц, грудной стенки (деформация грудной стенки, переломы
ребер и позвоночника, миастения), выраженные рестриктивные расстройства (интерстициальные
заболевания легких), сопровождающиеся снижением минутного объема дыхания.
32.
Дыхательная недостаточность33.
Дыхательная недостаточность34.
Бюджетное учреждение высшего образованияХанты-Мансийского автономного округа — Югры
Ханты-Мансийская государственная медицинская академия
Факультет среднего медицинского профессионального образования
Методическое объединение дисциплин лечебно-диагностического профиля
Диагностика пневмонии, плевритов,
нагноительных заболеваний легких. Диагностика
дыхательной недостаточности.




















 Медицина
Медицина








