Похожие презентации:
ИБС кардиология (2)
1.
ПМ.02. УЧАСТИЕ В ЛЕЧЕБНО-ДИАГНОСТИЧЕСКОМИ РЕАБИЛИТАЦИОННОМ ПРОЦЕССАХ.
РАЗДЕЛ: ОСУЩЕСТВЛЕНИЕ СЕСТРИНСКОГО УХОДА ПРИ
ТЕРАПЕВТИЧЕСКИХ ЗАБОЛЕВАНИЯХ.
СЕСТРИНСКИЙ УХОД ПРИ АТЕРОСКЛЕРОЗЕ.
ИБС. СТЕНОКАРДИИ.
2.
АТЕРОСКЛЕРОЗ◦ хроническое заболевание с избыточным отложением
липидов (жиров) в интиму артерий с образованием
атеросклеротической бляшки - атеромы, с
разрастанием в ней соединительной ткани и
отложением солей кальция.
◦
Атеросклероз поражает артерии эластического типа
(аорта, коронарные, мозговые и др).
3.
Распространенность◦ ССЗ, среди которых основное место занимают ССЗ атеросклеротического генеза,
ответственны более чем за 4 млн смертей ежегодно в Европейских странах.
◦ Они убивают больше женщин (2,2 млн), чем мужчин (1,8 млн), хотя в возрасте до
65 лет частота сердечно-сосудистых смертей выше среди мужчин.
◦ Все больше пациентов переносят первое ССС и имеют высокий риск рецидива.
◦ Кроме того, распространенность некоторых факторов риска (ФР), например,
сахарного диабета (СД) и ожирения, увеличивается.
◦ Важность профилактики ССЗ атеросклеротического генеза несомненна, и она
должна осуществляться на популяционном уровне путем внедрения здорового
образа жизни, а также на индивидуальном уровне с помощью борьбы с
неправильным образом жизни и уменьшения факторовССР, таких как уровень ХС
ЛНП и артериальное давление (АД).
4.
ХОЛЕСТЕРИН (ХС)◦ жировая субстанция, один из видов жиров.
◦ выделяют: экзогенный (поступает с пищей)
и эндогенный(синтезируется в печени)
◦ ХС необходим в организме для построения
клеточных мембран, образования стероидных
гормонов, желчных кислот.
◦ ХС связывается с белками крови и образуются
липопротеины (липопротеиды)
5.
Фракции холестерина◦ ХС ЛПНП – липопротеиды низкой плотности или «плохой» холестерин,
ведёт к развитию атеросклероза. Они переносят ХС к тканям для
построения клеточной мембраны, а остатки (излишки) его откладываются в
стенке артерий.
◦ ХС ЛПВП – липопротеиды высокой плотности или «хороший»
холестерин, с антиатерогенным действием. Они забирают излишки
холестерина из тканей, транспортируют в печень, откуда он выводится с
желчью через кишечник.
◦ Триглицериды (ТГ) – это резервный источник энергии при голоде,
физических нагрузках («про запас»).
6.
Факторы риска◦ злоупотребление жирами, легкоусвояемыми углеводами
◦ курение (снижает уровень ЛПВП)
◦ гипотиреоз (снижение функции щитовидной железы)
◦ цирроз печени
◦ холестаз
◦ оральные контрацептивы
◦ ЛС.гр. БАБ, ГКС, диуретики (фуросемид)
◦ СД
◦ ожирение
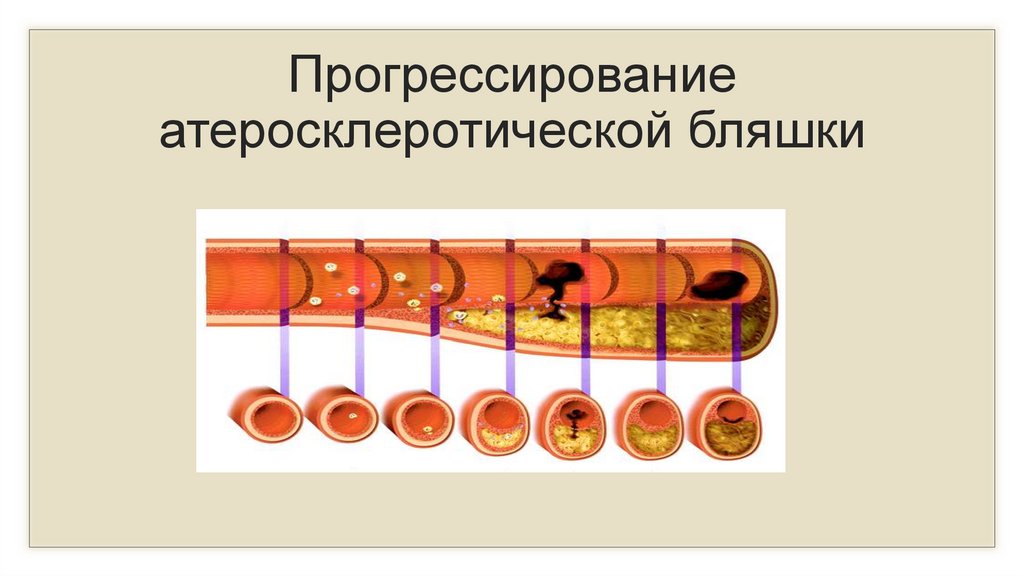
7.
Прогрессированиеатеросклеротической бляшки
8.
КЛИНИКА◦ Атеросклероз:
◦ 1. аорты: аневризма, тромбоэмболии
◦ 2. коронарных сосудов: ИБС
◦ 3. сосудов головного мозга: энцефалопатия, инсульт…
◦ 4. сосудов н\конечностей: эндартериит, гангрена…
◦ 5. артерий сетчатки: снижение зрения, слепота…
◦ и др.
9.
Дополнительные методы◦ 1. Кровь на липидный профиль
Липидные параметры
Норма
ОХС
5,0 ммоль/л и ниже
ХС ЛПНП
3,0 ммоль/л и ниже
ХС ЛПВП
М: 1,0 ммоль/л и выше; Ж: 1,2 ммоль/л и
выше
ТГ
1,7 ммоль/л и ниже
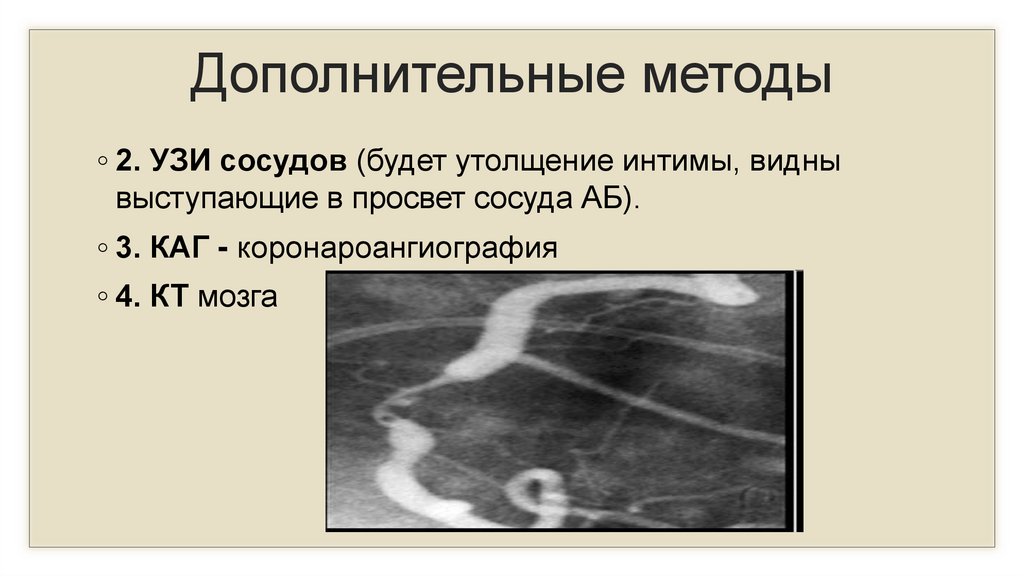
10.
Дополнительные методы◦ 2. УЗИ сосудов (будет утолщение интимы, видны
выступающие в просвет сосуда АБ).
◦ 3. КАГ - коронароангиография
◦ 4. КТ мозга
11.
Немедикаментозные методы леченияатеросклероза
Цель: Изменения образа жизни, направленные на улучшение
липидного профиля плазмы.
1. Отказ от курения
2. Повышение повседневной физической активности
3. Снижение увеличенной массы тела
4. Уменьшение употребления алкоголя (умеренное количество алкоголя (≤10
г/сут. (1 ед.) для мужчин и женщин) допустимо при условии отсутствия
повышения уровня ТГ
12.
Немедикаментозные методы леченияатеросклероза
4. Диета:
◦ Уменьшение употребления ХС содержащих продуктов
◦ Увеличение пищевых волокон (особенно растворимого типа,
содержащихся в бобовых, фруктах, овощах и цельно- зерновых хлопьях
(например, овсяных или ячменных)
◦ Уменьшение употребления углеводов
13.
Медикаментозные методылечения
◦ Гиполипидемические ЛС:
◦ 1. Статины:симвастатин, аторвастатин, ловастатин,
розувастатин
◦ применяются с 1987г.
Механизм действия:
◦ блокируют синтез холестерина в печени, что ведёт к снижению его уровня в крови
◦ уменьшают рост и размеры атеросклеротической бляшки, делая бляшку твёрдой
(плотной), т.е. стабилизируют.
Назначаются всем пациентам с ИБС, даже при нормальном уровне липидов крови.
14.
Гиполипидемические ЛС◦ 2. Ингибиторы всасывания холестерина (ингибирует
всасывание ХС, содержащегося в пище и желчи, уменьшает
количество ХС, поступающего в печень): Эзетимиб
◦ Экстракорпоральные методы лечения: плазмаферез.
15.
Ишемическая болезнь сердцанесоответствие коронарного кровотока потребностям
миокарда в кислороде (О2), приводящее к ишемии миокарда.
16.
Факторы риска (ФР)◦ Немодифицированные (неизменяемые, неконтролируемые)
◦ Мужской пол
◦ Возраст
◦ Наследственность
◦ Климакс
17.
Модифицированные ФР (изменяемые,контролируемые)
◦ Артериальная гипертония
◦ Повышенная ЧСС
◦ Курение
◦ Алкоголь
◦ Гиперхолестеринемия или дислипидемия (ДЛП).
◦ Гипергликемия
◦ Гиподинамия
◦ Стрессы
◦ Ожирение
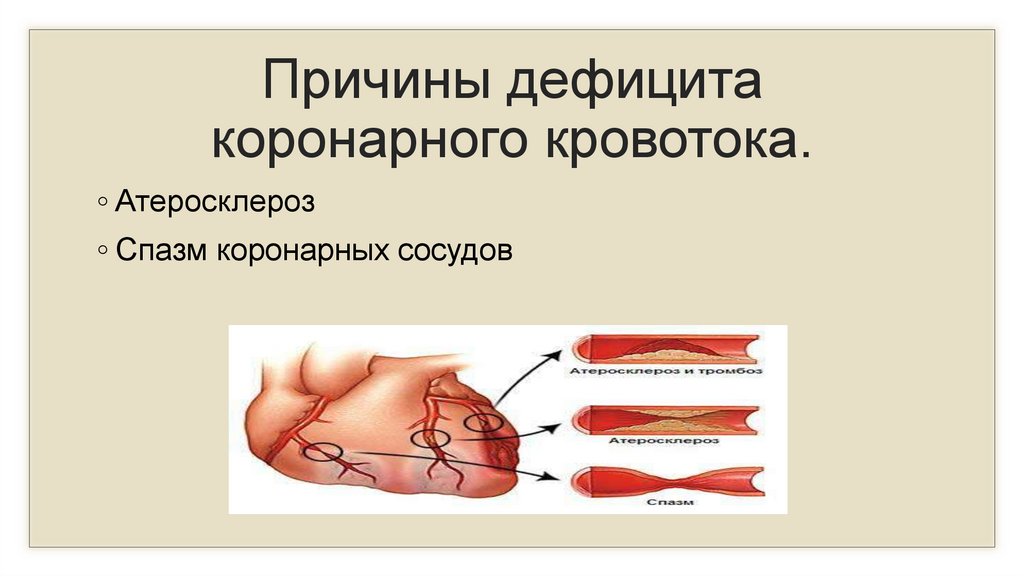
18.
Причины дефицитакоронарного кровотока.
◦ Атеросклероз
◦ Спазм коронарных сосудов
19.
Классификация ИБС(ВОЗ, ВНОК, Канадская классификация)
Внезапная сердечная смерть (ВСС, ВС), наступившая
неожиданно в течение 1 часа от ССЗ или без них.
20.
Классификация ИБС(ВОЗ, ВНОК, Канадская классификация)
Стенокардия напряжения:
◦ Впервые возникшая (4- 8 недель с момента первого болевого
приступа) ОКС*
◦ Стабильная стенокардия с указанием ФК (функционального класса):
ФК I – приступы возникают только при очень интенсивной нагрузке
ФК II – приступы при ходьбе >500 м, при подъеме выше 1 этажа, при эмоциях,
ветре, холоде, после еды
ФК III – приступы при ходьбе от 100 до 500 м, при подъеме на 1 этаж
ФК IV – приступы при ходьбе до 100 метров, при минимальной физической
нагрузке, в покое, сне. ОКС
◦ Нестабильная стенокардия (прогрессирующая). ОКС*
21.
Классификация ИБС(ВОЗ, ВНОК, Канадская классификация)
◦ Стенокардия Принцметала (спонтанная, вариантная,
вазоспастическая) – чаще в утренние часы, в покое, артерии
не поражены бляшками, высокий риск ВС.
◦ Инфаркт миокарда:
◦ Крупноочаговый, трансмуральный, Q - образующий (Q -инфаркт)
◦ Мелкоочаговый, не Q- образующий (не Q- инфаркт)
◦ Постинфарктный кардиосклероз (ПИКС) – через 2 месяца
после острого инфаркта миокарда.
◦ Нарушение сердечного ритма (указать форму)
◦ Сердечная недостаточность (указать форму и стадию)
22.
Клиника стабильной стенокардии.◦ Боль за грудиной: характерен симптом ладони или сжатого кулака.
◦ Характер боли:
◦ Приступообразная
◦ Давящая
◦ Сжимающая
◦ Жжение
◦ Чувство дискомфорта за грудиной
◦ Может сочетаться с чувством нехватки воздуха
23.
Клиника стабильной стенокардии◦ Эквивалентом боли при стенокардии могут быть:
◦ одышка (чувство удушья),
◦ изжога,
◦ онемение руки.
◦ Безболевая ишемия миокарда (ББИМ) – это когда эпизоды ишемии
миокарда регистрируются с помощью суточного мониторинга ЭКГ по
Холтеру или нагрузочных пробах .
24.
25.
Клиника стабильной стенокардии.• Боль иррадиирует в левую руку,
плечо, лопатку, шею, челюсть, в правую лопатку.
• Боль длится 1-2-10 минут.
• Провоцируется физической нагрузкой,
стрессом, приемом обильной жирной пищи.
• Купирует боль покой, отдых,
прекращение нагрузки, прием нитроглицерина.
26.
Объективно◦ Пациент ощущает чувство страха смерти, потому замирает, старается не
двигаться
◦ Лицо бледное, страдальческое
◦ Потливость, м.б. тошнота, рвота
◦ Конечности могут быть холодные
◦ Пульс: может быть аритмия, тахикардия
◦ AD: N, >, <
◦ Тоны сердца приглушенные, может быть систолический шум на аорте, над
сонными артериями.
27.
Признаки нестабильной стенокардии(ОКС).
◦ учащение приступов
◦ удлинение их по времени
◦ расширение зоны боли и иррадиации
◦ ухудшение эффекта от НТГ, увеличение количества таблеток для
купирования приступа
◦ появление новых симптомов (одышка, аритмия, резкая слабость).
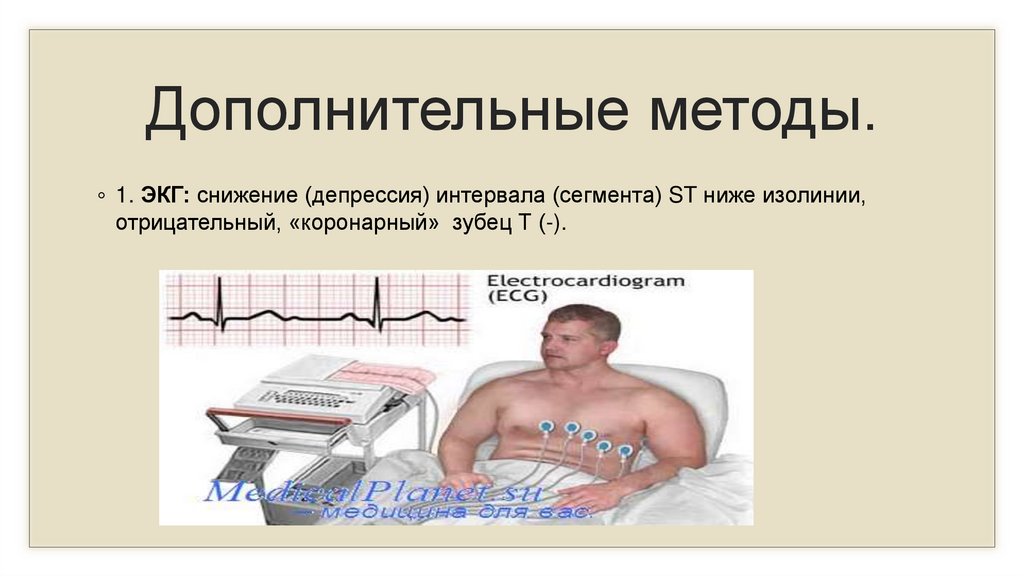
28.
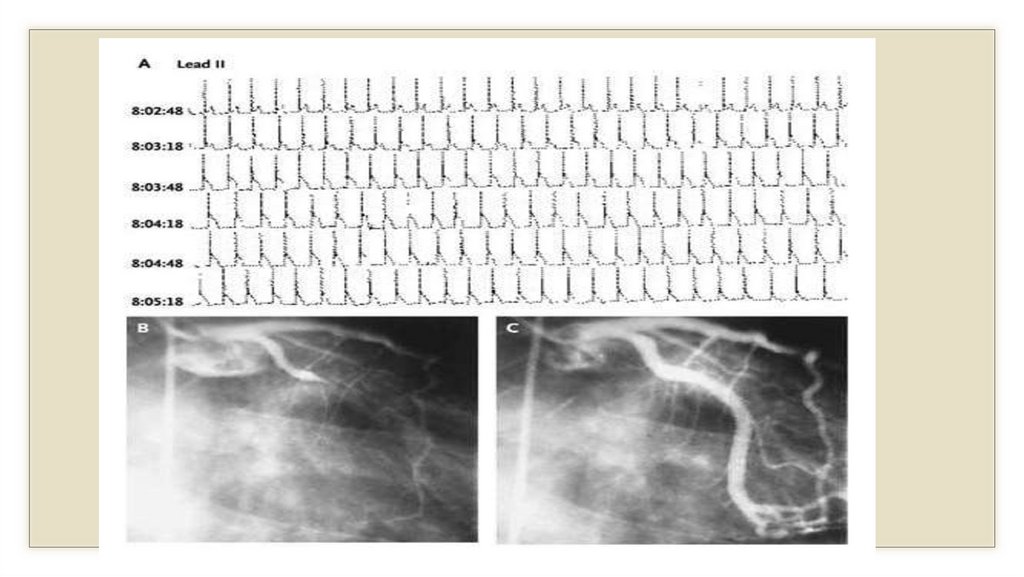
Дополнительные методы.◦ 1. ЭКГ: снижение (депрессия) интервала (сегмента) ST ниже изолинии,
отрицательный, «коронарный» зубец Т (-).
29.
30.
Дополнительные методы.◦ 2.Суточное мониторирование ЭКГ по Холтеру (СМ ЭКГ):
◦ запись ЭКГ в течение суток
31.
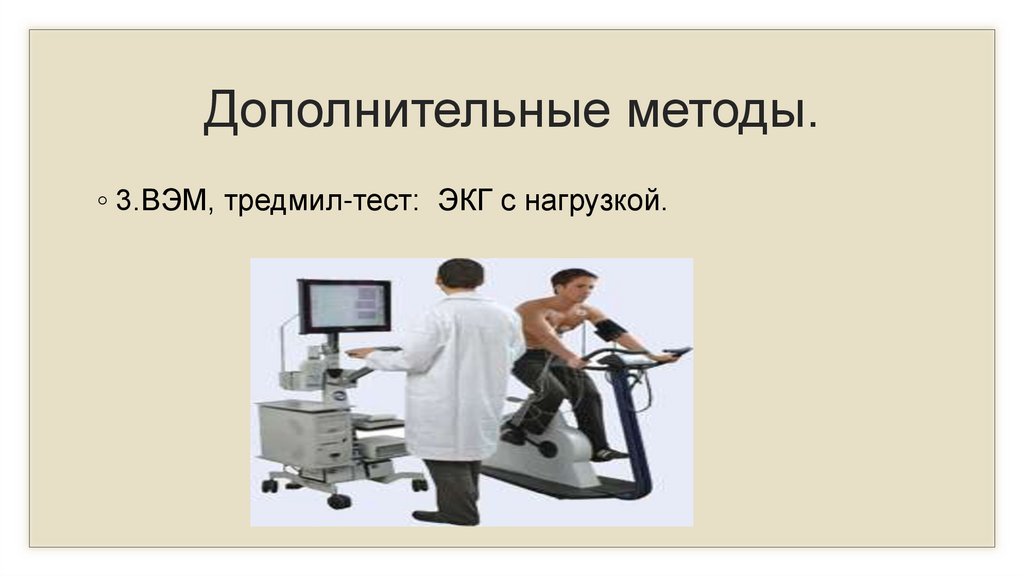
Дополнительные методы.◦ 3.ВЭМ, тредмил-тест: ЭКГ с нагрузкой.
32.
Дополнительные методы.◦ 4.БАК: липидный профиль
◦ 5.ОАК
◦ 6.УЗИ сердца (Эхо КГ, эхокардиография): зона ишемии миокарда гипокинезия (объем крови, толщина миокарда, тромбы, фракция выброса и
др)
33.
Дополнительные методы.◦ 7.Фармакологический тест (стресс-тест)
34.
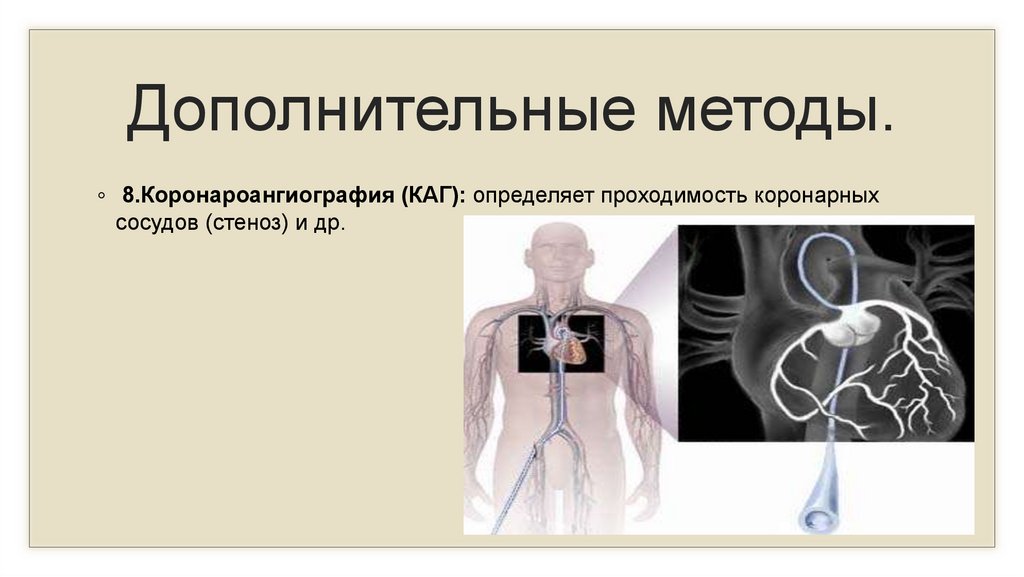
Дополнительные методы.◦ 8.Коронароангиография (КАГ): определяет проходимость коронарных
сосудов (стеноз) и др.
35.
Помощь при приступе стенокардии:◦ Прекратить нагрузку, успокоить пациента
◦ Вызвать врача
◦ Положение сидя или полусидя (т.к. в горизонтальном положении
увеличивается приток к сердцу и боль усиливается)
◦ Расстегнуть одежду
◦ Доступ свежего, но не холодного воздуха.
◦ Под язык нитро – спрей или 1 табл. нитроглицерина (НТГ) каждые 5 до
купирования приступа.
◦ Если через 15 боль не прошла - вызвать скорую медицинскую помощь
◦ Контроль за состоянием, пульсом, АД
36.
Лечение ИБС37.
Цели лечения:◦ улучшить прогноз
◦ профилактика осложнений
◦ улучшить качество и увеличить продолжительность
жизни
◦ устранение приступов стенокардии и возвращение к
нормальной физической активности
38.
Лечение◦ 1.Коррекция факторов риска ( ФР ): диета, физическая
нагрузка, отказ от курения)
◦ 2.Медикаментозная терапия
◦ 3.Реваскуляризация миокарда (хирургическое лечение).
39.
Медикаментозное лечение1.Гр.ИАПФ :
◦ эналаприл
◦ лизиноприл
◦ периндоприл и др.
2. Гр. БРА (сартаны): валсартан, лозартан
3. Гр.β- адреноблокаторов (БАБ, ББ):
◦ метопролол
◦ бисопролол
◦ небиволол
40.
Медикаментозное лечение4.БКК:
◦ амлодипин,
◦ нифедипин-ретард
5.Антиагрегантная терапия(снижает вязкость крови,
профилактика образования тромбов)
5.1 АСК (ацетилсалициловая кислота) 75 -150мг в 2100
(в ночное время вязкость крови и риск
тромбообразования повышаются).
41.
Медикаментозное лечение5.2 Кишечнорастворимые формы АСК:
◦ Тромбо – АСС
◦ Кардиомагнил
◦ Аспирин – кардио
◦ Ацекардол
◦ Тромбопол
5.3 Клопидогрел
42.
Медикаментозное лечение6. Антикоагулянтная терапия.
◦ Гепарин – антикоагулянт прямого действия
◦ 6.1 НФГ (нефракционированный гепарин): флаконы по 5 мл (в 1 мл
5 тыс. ЕД) в/в, п/к.
◦ Нельзя вводить в/м из-за образования гематом в местах инъекций.
◦ Терапевтическая доза 7,5 – 12,5тыс. ЕД. 2раза в день п\к в область
живота.
◦ НФГ вводят под контролем АЧТВ – активированное частичное
тромбопластиновое время – контроль за свертыванием крови.
Кровь на анализ берётся до введения гепарина.
43.
Медикаментозное лечение◦ 6.2 Низкомолекулярные гепарины (НМГ):
◦ Далтепарин
◦ Эноксапарин и др
44.
Медикаментозное лечение7. Гиполипидемические средства
7.1 Гр.статины:
◦ Симвастатин
◦ Ловастатин
◦ Аторвастатин
◦ Розувастатин
7.2 Препарат, блокирующий всасывание холестерина в кишечнике: эзетимиб
45.
Медикаментозное лечение8. Гр. нитратов – применяются с 1879г.
◦ Нитраты короткого действия :
◦ Нитроглицерин (НТГ, нитрокор) табл. под язык
◦ Спрей под язык (нитроминт, изокет-спрей) – задержать дыхание
при впрыскивании под язык
46.
Медикаментозное лечение◦ Растворы для в/в капельного введения (нирмин, нитроглицерин,
перлингаит).
◦ Флакон обернуть черной бумагой (разрушается на свету).
◦ Число капель титруется (начинают с 4-х капель в ), из-за риска
развития коллапса.
◦ Контроль за САД (не ниже 100мм.рт.ст),
47.
Медикаментозное лечение◦ Нитраты длительного действия:
◦ изосорбида мононитрат – 1табл.\сутки.
◦ изосорбида динитрат:
48.
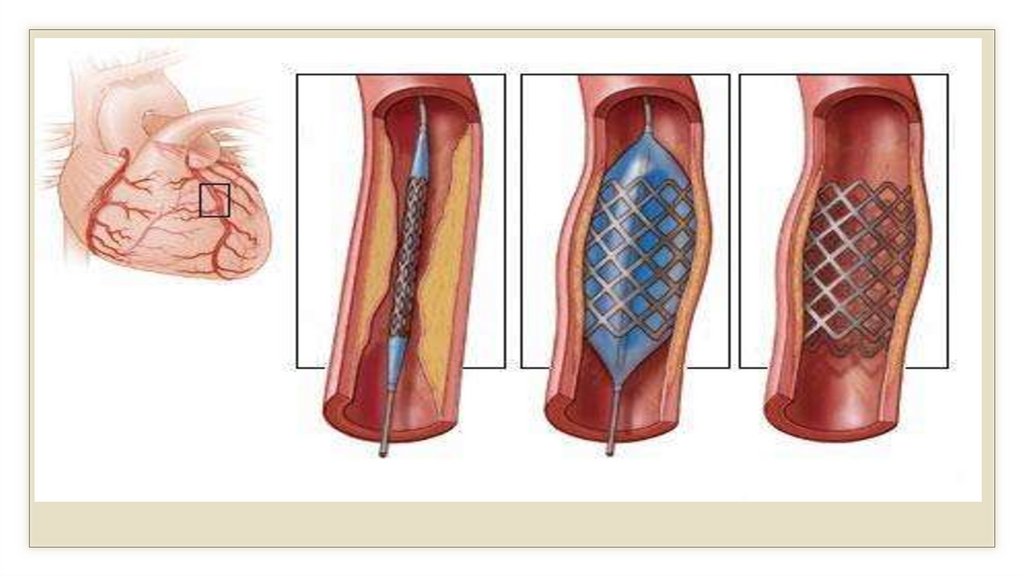
Хирургическое лечение◦ 1. Баллонная ангиопластика (БАП) (ЧКВ – чрескожное
коронарное вмешательство):
◦ восстановление проходимости коронарных сосудов (КА) с
раздуванием баллончика и с установкой стента (сосудистый
протез) с лекарственным покрытием (антикоагулянты,
цитостатики).
49.
Хирургическое лечение50.
51.
52.
Хирургическое лечение◦ АКШ: аортокоронарное шунтирование
◦ Трансплантация сердца
53.
Диспансерное наблюдение◦ Наблюдается у терапевта или кардиолога
◦ Пациент должен быть активным участником по оздоровлению образа жизни
и коррекции факторов риска
◦ С целью обучения пациент должен посещать коронарный клуб (КК)
◦ Вести «Дневник самоконтроля».
54.
Профилактика ухудшений◦ 1. Коррекция факторов риска:
◦ Снижение массы тела. Это ведет к уменьшению одышки, снижению АД,
улучшается настроение, сон, реже возникают приступы стенокардии.
◦ Увеличить физические нагрузки по индивидуальному плану при
самоконтроле за ЧСС (ходьба, плавание, лыжи). У 60-65% пациентов
улучшается прогноз.
◦ Психологическая реабилитация.
◦ Соблюдение диеты
◦ Отказ от курения
55.
Самоконтроль◦ Обучить самопомощи при приступе, иметь всегда при себе ЛС для оказания
помощи.
◦ Обучить правилам приема ЛС и профилактике нежелательных реакций
◦ Обучить самоконтролю, измерению АД, подсчёту пульса, ЧСС














































 Медицина
Медицина








