Похожие презентации:
Патологическая анатомия кишечных инфекций Часть I
1.
Патологическая анатомия кишечных инфекцийЧасть I
2.
Кишечные инфекции — это группа заболеваний, которые характеризуютсяпреимущественным поражением пищеварительного тракта. Заражение происходит
при попадании возбудителя инфекции через рот, как правило, при употреблении
зараженных пищевых продуктов и воды. Фекально-оральный механизм передачи
возбудителя характерен для всех кишечных инфекций, которые находят
оптимальную среду для своего патогенного воздействия именно в кишечнике в
течении всего инфекционного заболевания или в отдельные его периоды.
Возбудители кишечных инфекций устойчивы к различным воздействиям и
длительно сохраняются во внешней среде, например в водопроводной воде — до 3
месяцев, на овощах и фруктах — от 5 дней до 14 недель. Пищевые продукты,
особенно молочные и мясные, а также кулинарные изделия и холодные блюда
являются наиболее благоприятной средой для возбудителей кишечных инфекций.
К группе кишечных инфекций относятся – брюшной тиф, сальмонеллез,
дизентерия, йерсиниоз, бруцеллез и другие.
3.
Брюшной тиф «Typhus abdominalis» (от греч. «typhos»–туман, спутанноесознание) - острая кишечная антропонозная инфекция, характеризующаяся
поражением лимфатического аппарата тонкой кишки, бактериемией, явлениями
общей интоксикации, розеолезными высыпаниями на коже, лихорадкой, гепатои спленомегалией.
Краткие исторические данные. Брюшной тиф был впервые подробно описан в
1643 г. Т. Виллизием. В 1837 У. Герхард описал клинические особенности
брюшного тифа. Инфекционная природа брюшного тифа и возможность
заражения им через фекалии больного были установлены У. Баддом по
результатам эпидемиологических исследований в 1856 г. В 1880 г. К. Эберт
открыл возбудителя брюшного тифа – тифоидные бациллы (палочковидные
бактерии). Высокая смертность от брюшного тифа во время испаноамериканской и англо-бурской войн подтвердила настоятельную необходимость
создания профилактической вакцины, которая вскоре была разработана (Колль,
Пфейфер, Райт, Рассел). В начале ХХ века заболеваемость брюшным тифом резко
снизилась в тех странах, где начали проводить санитарно-гигиенические
мероприятия по борьбе с кишечными инфекциями.
4.
Этиология, эпидемиология и патогенез. Возбудитель Salmonella typhi (Salmonellaenterica
серотип
typhi)
аэробная
грамотрицательная
палочка
семейства Enterobacteriaceae с закругленными концами, которая вырабатывает
эндотоксин, патогенный только для человека. Не образует споры.
Бактерии брюшного тифа довольно устойчивы во внешней среде: в пресной воде
водоемов они сохраняются до месяца, на овощах и фруктах — до 10 дней, а в
молочных продуктах могут размножаться и накапливаться.
Под воздействием 3 % раствора хлорамина, 5 % раствора карболовой кислоты,
сулемы (1:1000), 96 % этилового спирта они гибнут через несколько минут.
Сальмонеллы брюшного тифа имеют сложную антигенную структуру. Различные
серовары содержат характерный набор антигенных факторов, которые
складываются из сочетания О- и Н-антигенов.
Эпидемиология:
1) Резервуар и источники возбудителя: человек, больной или носитель.
2) Механизм передачи возбудителя фекально-оральный.
3) Путь передачи — преимущественно водный, но возможны пищевой и бытовой
пути передачи.
4) Естественная восприимчивость людей высокая, хотя клинические проявления
заболевания могут варьировать от стертых до тяжело протекающих форм.
Перенесенное заболевание оставляет стойкий иммунитет.
5) Заболеваемость
преобладает
на
территориях
с
неблагополучными
водоснабжением и канализацией. При водных вспышках чаще поражаются
подростки и взрослые, при молочных — дети младшего возраста. Характерна
летне-осенняя сезонность.
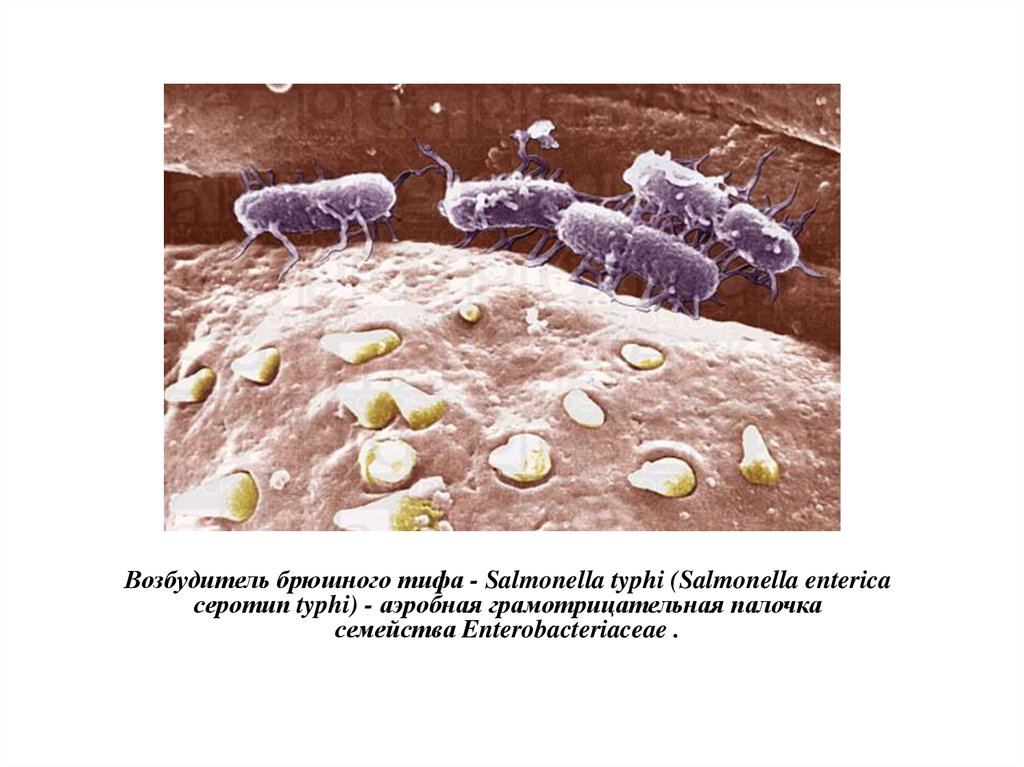
5.
Возбудитель брюшного тифа - Salmonella typhi (Salmonella entericaсеротип typhi) - аэробная грамотрицательная палочка
семейства Enterobacteriaceae .
6.
Патогенез. При проникновении в желудочно-кишечный тракт (ЖКТ) частьвозбудителей погибает в кислой среде желудка, остальные бактерии попадают в
благоприятную среду тонкой кишки. Первичный очаг инфекции возникает при
проникновении их в эпителиальные клетки ЖКТ посредством эндоцитоза, а затем
по лимфатическим путям они попадают в солитарные фолликулы и пейеровы
бляшки дистального отдела тонкой кишки.
Размножение возбудителя сопровождается воспалительной реакцией с
гиперплазией клеток ретикулоэндотелия. Далее возбудитель попадает в
региональные лимфатические узлы, что приводит к лимфадениту и лимфангиту.
Нарушение барьерной функции приводит к проникновению возбудителя в кровь с
развитием бактериемии.
Часть микробов погибает, при этом освобождается эндотоксин, который
вызывает интоксикацию организма различной степени интенсивности, угнетение
деятельности центрально нервной системы (ЦНС).
Бактериемия наблюдается на первой неделе болезни, и, начиная со второй
недели, в крови определяются антитела к S. typhi. В этот период больной наиболее
заразен, так как происходит выделение возбудителя с потом, мочой, желчью,
калом, молоком (при лактации). Бактериемия вызывает генерализованное
поражение различных органов (желчных путей, почек, костного мозга, и др.), что
может сопровождаться образованием абсцессов. Возбудитель поселяется в
желчных путях; при повторном попадании сальмонелл с желчью в тонкую кишку
происходит вторичная инвазия с последующим некрозом и воспалением
групповых и солитарных фолликулов.
7.
Основные клинические проявления. Инкубационный период продолжается от 3 до 25дней, чаще 10 - 14 дней. Температура тела медленно повышается, и к 4-7-му дню
достигает высоких цифр, появляются слабость, недомогание, головная боль,
бессонница, снижается аппетит. На 8-9-й день болезни на коже груди и живота часто
появляется розеолезная сыпь. Так же характерны обезвоживание организма: сухая
кожа, обложенный язык с отпечатками зубов по бокам, жажда. Стул как правило
неустойчивый, понос может сменяться запором. Характерен тифозный статус заторможенность, оглушенность, бред, нарушение сна, галлюцинации, дрожание
конечностей. Нередко увеличивается печень и селезенка.
8.
Классификация брюшного тифаПо клиническим формам
типичная
атипичная
- стертая
- абортивная
- бессимптомная (инаппарантная);
- особые формы (пневмотиф, менинготиф, нефротиф, колотиф)
- бактерионосительство
По степени тяжести
легкая
средняя
тяжелая
По характеру течения
циклическое течение
рецидивирующее течение
По наличию осложнений
неосложненный брюшной тиф
осложненный брюшной тиф
9.
Морфологические проявления складываются из местных и общих изменений.Местные изменения возникают в слизистой оболочке и лимфатическом
аппарате — групповых фолликулах (так называемых пейеровых бляшках) и в
солитарных фолликулах тонкой кишки. По локализации выделяют илеотиф,
колотиф и
илеоколотиф. Местные изменения протекают в 5 стадий
(каждая продолжительностью 1 неделя): мозговидного набухания, некроза,
образования язв, образование чистых язв и заживления.
1 стадия мозговидного набухания пейеровых бляшек. Она характеризуется
мозговидным набуханием групповых фолликулов, которые увеличиваются,
выступают над поверхностью слизистой оболочки, на их поверхности образуются
борозды и извилины, что напоминает поверхность мозга. На разрезе они серокрасные, сочные.
В основе мозговидного набухания лежит пролиферация ретикулярных клеток,
которые вытесняют лимфоциты (острое продуктивное воспаление).
Ретикулярные клетки выходят за пределы групповых фолликулов и слизистой
оболочки, проникают в мышечный слой и иногда достигают серозного покрова.
Многие из ретикулярных клеток превращаются в макрофаги (большие клетки
со светлой цитоплазмой), фагоцитирующие брюшнотифозные палочки. Такие
макрофаги называют брюшнотифозными клетками.
Брюшнотифозные клетки образуют скопления, или брюшнотифозные
гранулемы. Аналогичные изменения возникают в солитарных фолликулах.
Мозговидное набухание групповых и солитарных фолликулов сочетается с
явлениями катарального энтерита.
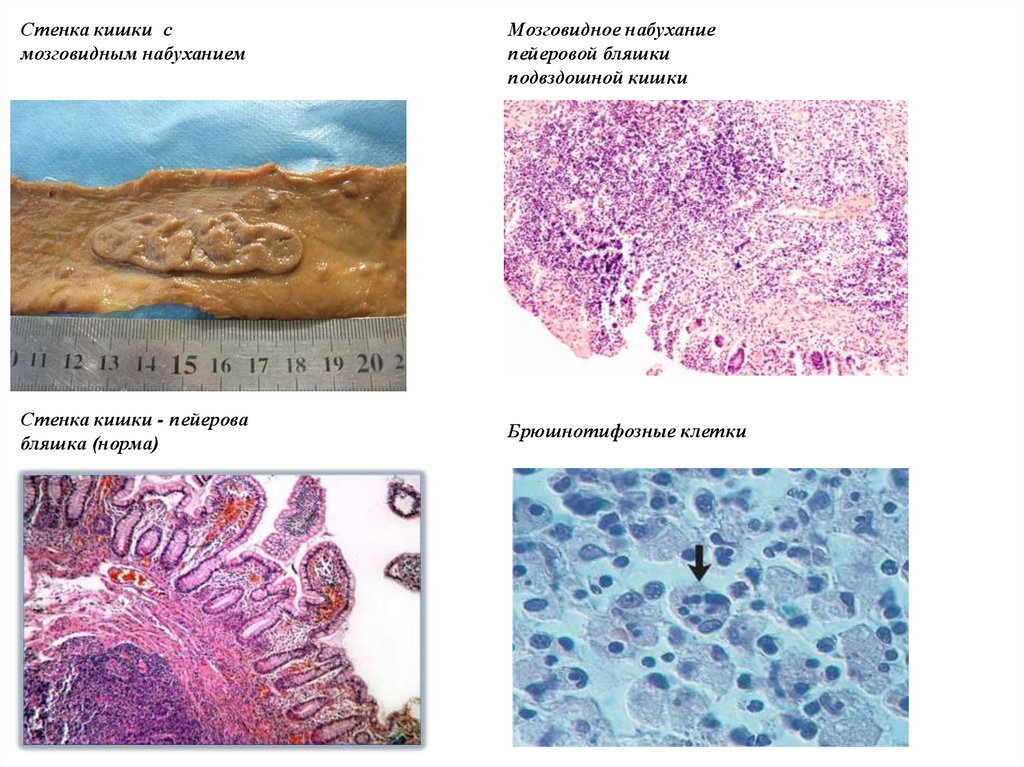
10.
Стенка кишки смозговидным набуханием
Стенка кишки - пейерова
бляшка (норма)
Мозговидное набухание
пейеровой бляшки
подвздошной кишки
Брюшнотифозные клетки
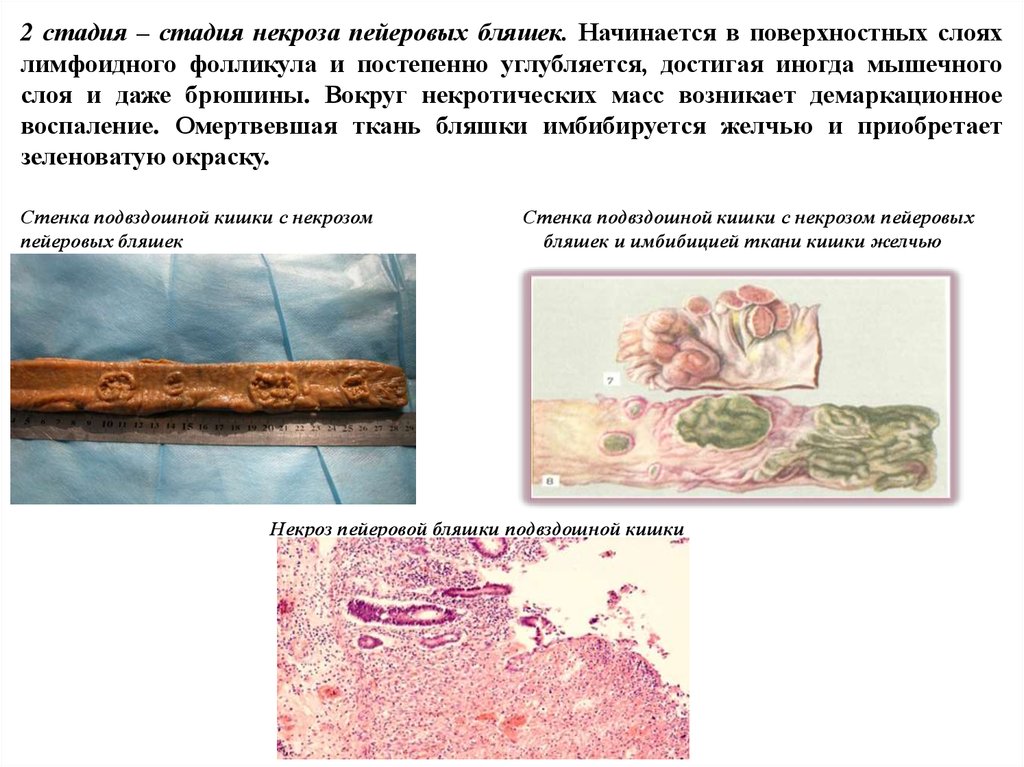
11.
2 стадия – стадия некроза пейеровых бляшек. Начинается в поверхностных слояхлимфоидного фолликула и постепенно углубляется, достигая иногда мышечного
слоя и даже брюшины. Вокруг некротических масс возникает демаркационное
воспаление. Омертвевшая ткань бляшки имбибируется желчью и приобретает
зеленоватую окраску.
Стенка подвздошной кишки с некрозом
пейеровых бляшек
Стенка подвздошной кишки с некрозом пейеровых
бляшек и имбибицией ткани кишки желчью
Некроз пейеровой бляшки подвздошной кишки
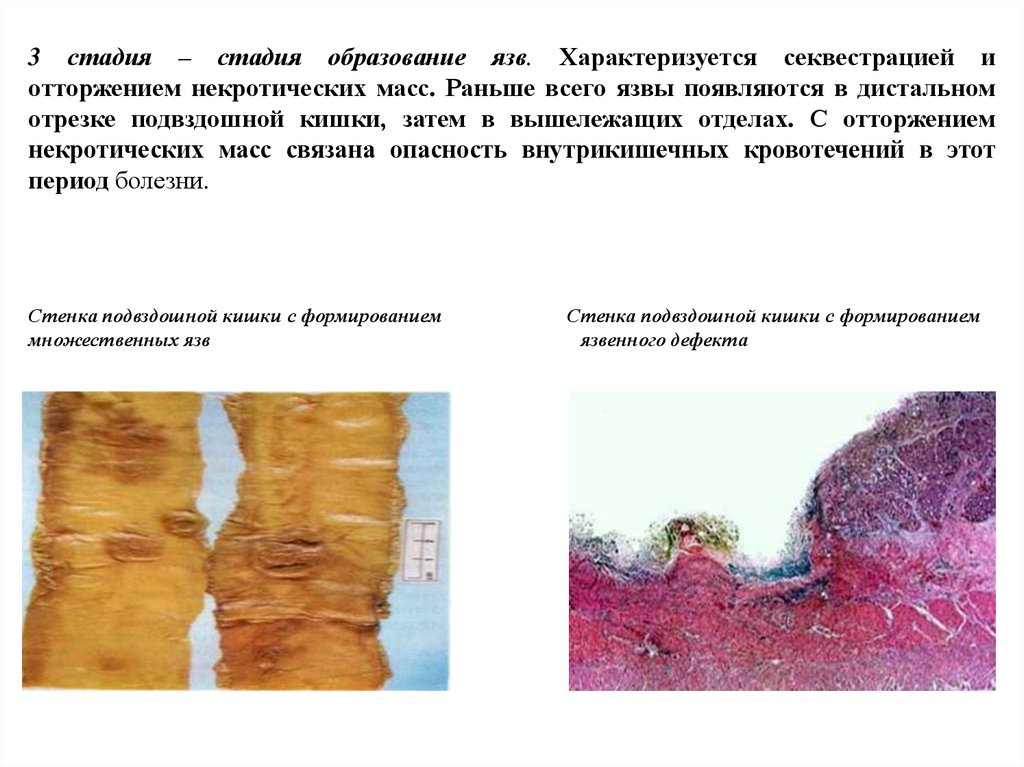
12.
3 стадия – стадия образование язв. Характеризуется секвестрацией иотторжением некротических масс. Раньше всего язвы появляются в дистальном
отрезке подвздошной кишки, затем в вышележащих отделах. С отторжением
некротических масс связана опасность внутрикишечных кровотечений в этот
период болезни.
Стенка подвздошной кишки с формированием
множественных язв
Стенка подвздошной кишки с формированием
язвенного дефекта
13.
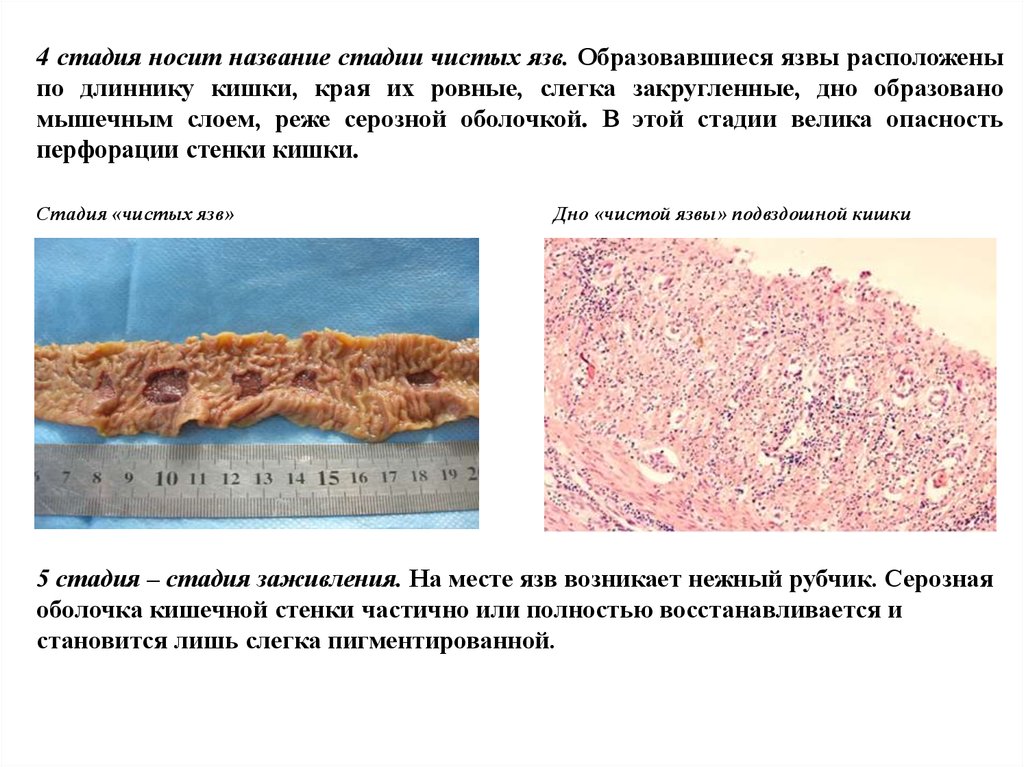
4 стадия носит название стадии чистых язв. Образовавшиеся язвы расположеныпо длиннику кишки, края их ровные, слегка закругленные, дно образовано
мышечным слоем, реже серозной оболочкой. В этой стадии велика опасность
перфорации стенки кишки.
Стадия «чистых язв»
Дно «чистой язвы» подвздошной кишки
5 стадия – стадия заживления. На месте язв возникает нежный рубчик. Серозная
оболочка кишечной стенки частично или полностью восстанавливается и
становится лишь слегка пигментированной.
14.
Разграничение местных (кишечных) изменений при брюшном тифе на стадииусловно, так как нередко можно видеть одновременно сочетание изменений,
характерных для двух — трех стадий. Таким образом определение стадии
брюшного тифа базируется на изменениях в нижнем отделе подвздошной кишки.
В лимфатических узлах брызжейки, особенно илеоцекального угла, отмечаются
изменения, возникающие в той же последовательности, что и в лимфатическом
аппарате кишки. Сначала они увеличиваются за счет полнокровия и гиперплазии
ретикулярных клеток, вытесняющих лимфоциты. Затем появляются
брюшнотифозные гранулемы, наступает некроз гранулем с последующей
организацией и петрификацией некротических масс.
15.
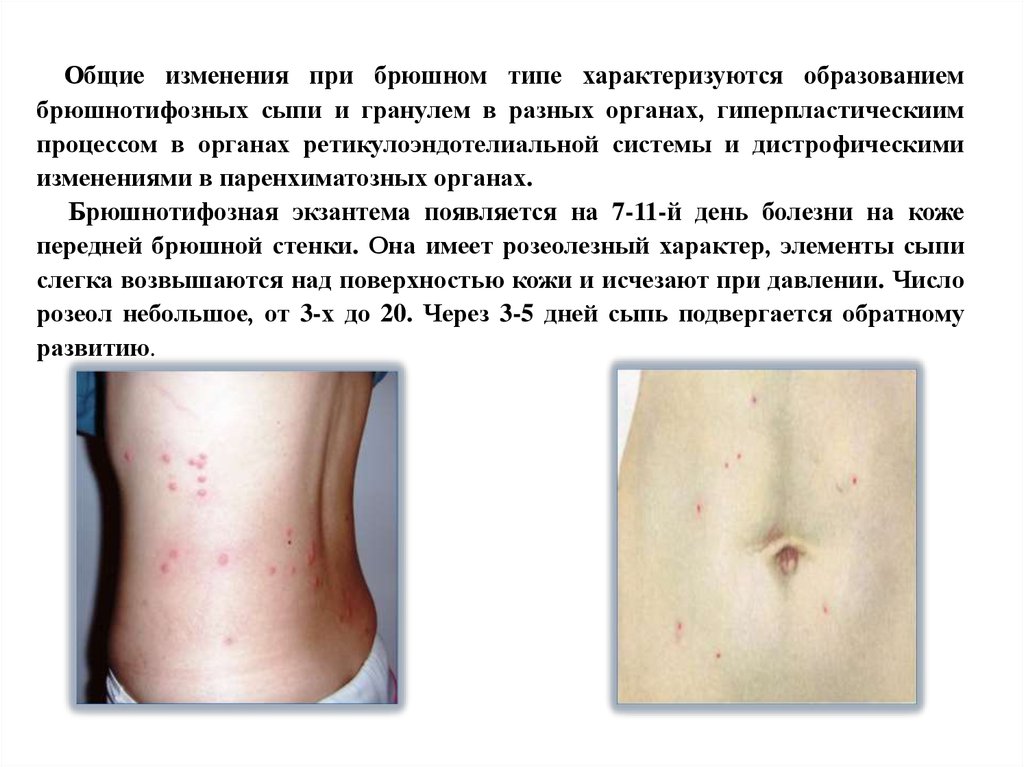
Общие изменения при брюшном типе характеризуются образованиембрюшнотифозных сыпи и гранулем в разных органах, гиперпластическиим
процессом в органах ретикулоэндотелиальной системы и дистрофическими
изменениями в паренхиматозных органах.
Брюшнотифозная экзантема появляется на 7-11-й день болезни на коже
передней брюшной стенки. Она имеет розеолезный характер, элементы сыпи
слегка возвышаются над поверхностью кожи и исчезают при давлении. Число
розеол небольшое, от 3-х до 20. Через 3-5 дней сыпь подвергается обратному
развитию.
16.
Брюшнотифозные гранулемы в разных органахНекротические гранулемы
в ткани печени
Некроз в ткани селезенки
Гранулема в ткани головного мозга
Миокардит при брюшном тифе
17.
Осложнения и исходы брюшного тифа. Среди кишечных осложнений наиболеечасты и опасны внутрикишечное кровотечение и прободение язвы. Кровотечение
возникает обычно на 3-й неделе и может быть смертельным. Прободение язвы
обнаруживается чаще на 4-й неделе болезни. В таких случаях находят
проникновение брюшнотифозных гранулем в глубокие отделы мышечного слоя
кишки и некроз достигает брюшины. Прободение язвы ведет к перитониту.
Перфорация дна язвы
Язвенное кровотечение
18.
К внекишечным осложнениям относятся: инфекционно-токсический шок;очаговая пневмония с поражением нижних долей, обычно вызываемая
пневмококком, стафилококком, реже - брюшнотифозной палочкой; гнойный
перихондрит гортани с развитием пролежней и пищеводных свищей у
ослабленных больных; восковидный (ценкеровский) некроз прямых мышц
живота; гнойный остеомиелит и внутримышечные абсцессы (поздние
осложнения брюшного тифа); брюшнотифозный сепсис встречается редко.
При
спорадических
заболеваниях
выздоровление
больных
зарегистрировано в 98-99% случаев, летальные исходы составляют 0,31,3% случаев. Формирование бактерионосительства наблюдается у 3-7%
из числа переболевших брюшным тифом.
19.
Дизентерия (dys – расстройство, enteron – кишечник); (шигеллез) - остроеинфекционное заболевание человека, вызываемое бактериями рода шигелла и
протекающее с преимущественным поражением дистального отдела толстого
кишечника и симптомами общей интоксикации.
Краткие исторические данные. Дизентерия известна с древнейших времён, болезнь
была знакома Гиппократу, который и дал ей название. Эпидемии дизентерии в
Европе описаны уже в 6 век, а в 16—19 веков о ней говорится во многих
исторических описаниях.
Дизентерия занимает ведущее место в группе кишечных инфекций, удельный
вес дизентерии в структуре острых кишечных инфекций составляет от 54 до 75%.
По данным ВОЗ от дизентерии в мире умирает около 1 млн. человек в год. На долю
развивающихся стран приходится большая часть заболеваемости.
В России заболеваемость находится на сравнительно высоком уровне. По числу
госпитализированных в стационар дизентерия занимает второе место после
вирусных гепатитов. К факторам, определяющим такую неблагоприятную
ситуацию относятся алкоголизм, неправильное питание, иммунодефицит, поздняя
обращаемость населения. Таким образом, дизентерия — это не только медицинская
проблема, но и социальная.
20.
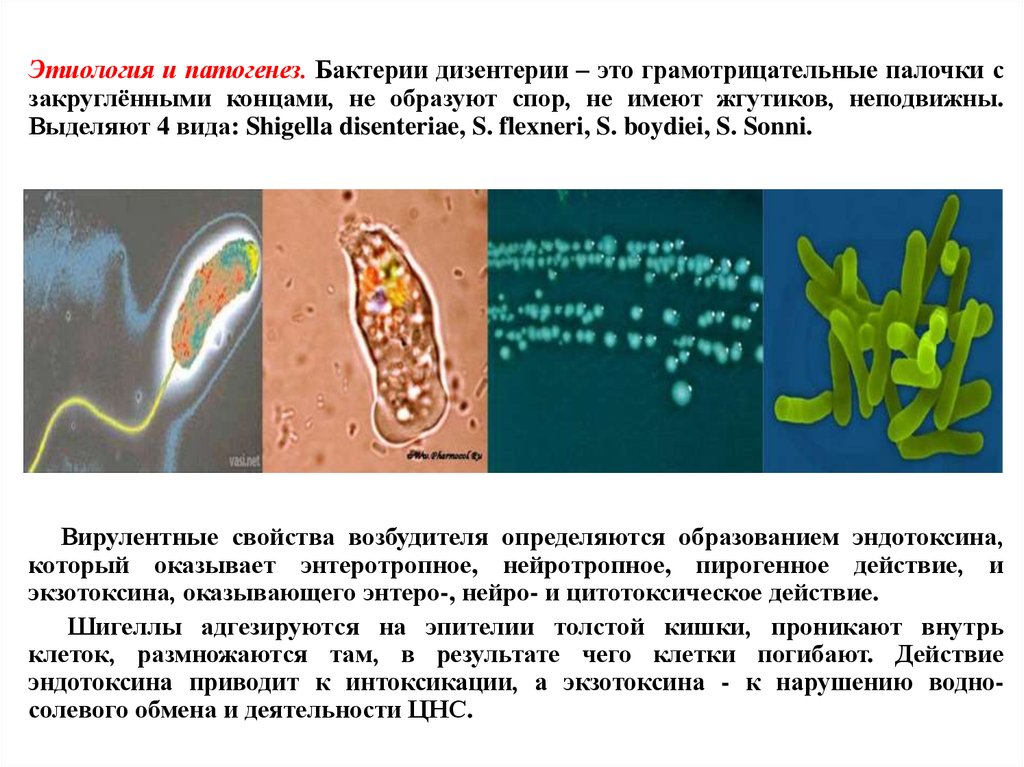
Этиология и патогенез. Бактерии дизентерии – это грамотрицательные палочки сзакруглёнными концами, не образуют спор, не имеют жгутиков, неподвижны.
Выделяют 4 вида: Shigella disenteriae, S. flexneri, S. boydiei, S. Sonni.
Вирулентные свойства возбудителя определяются образованием эндотоксина,
который оказывает энтеротропное, нейротропное, пирогенное действие, и
экзотоксина, оказывающего энтеро-, нейро- и цитотоксическое действие.
Шигеллы адгезируются на эпителии толстой кишки, проникают внутрь
клеток, размножаются там, в результате чего клетки погибают. Действие
эндотоксина приводит к интоксикации, а экзотоксина - к нарушению водносолевого обмена и деятельности ЦНС.
21.
Дизентерия - это антропонозное заболевание. Пути передачи: фекально-оральный;контактно-бытовой (в основном, дизентерия Григорьева-Шига); водный
(дизентерия Флекснера) и алиментарный (Shigella Sonnei)
Единственный источник инфекции - больной человек, который опасен для
окружающих с 1-го дня болезни, поскольку выделение возбудителя в окружающую
среду в этот период наиболее интенсивно.
Входные ворота инфекции - желудочно-кишечный тракт. В первой фазе
развития дизентерии главную роль играют факторы неспецифической
резистентности:
соляная кислота желудка, лизоцим, целостность эпителия
кишечной стенки,
нормальное состояние кишечного биоценоза.
Микробы проникают в эпителий слизистой преимущественно в дистальном
отделе тонкой кишки, здесь микроб разрушается выделяя эндотоксин.
Во второй фазе происходит поражение преимущественно дистального отдела
толстой кишки. Токсины шигелл оказывают энтеротропное действие и приводят к
местным нарушениям со стороны толстой кишки:
1)
токсин действует на нервный аппарат кишки рефлекторно изменяет кровои лимфообращение в ней
2)
токсин действует на мейснеровские и ауэрбаховские сплетения, что приводит
к появлению болевого синдрома, учащенного стула.
22.
Краткиеклинические
проявления.
Инкубационный период- 3-7 дней.
Заболевание начинается остро с
повышения
температуры
тела,
интоксикации,
однократной
или
повторной рвоты.
Стул первоначально обильный,
затем
изменяется
в
количестве,
приобретает вид и запах «тертого»
картофеля. В стуле имеются примеси
большого количества слизи, крови, а
позднее и гноя.
Одновременно
или
несколько
позднее появляются симптомы колита тенезмы - мучительные позывы на
дефекацию, а также болезненные
ощущения в области ануса во время и
после дефекации.
23.
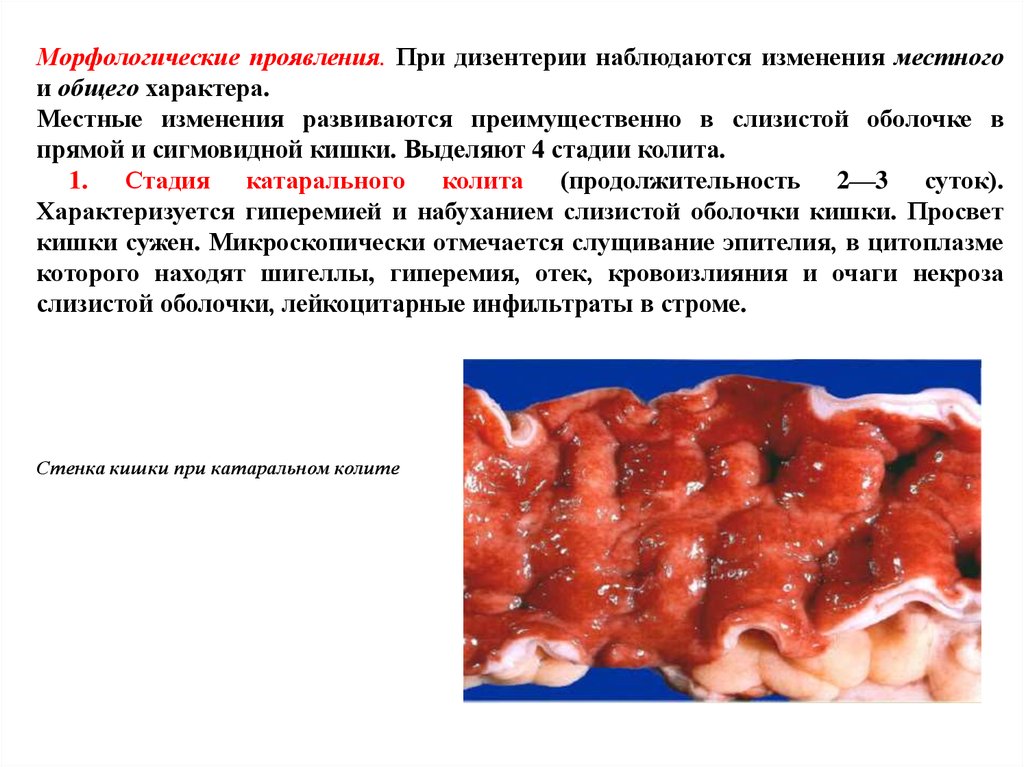
Морфологические проявления. При дизентерии наблюдаются изменения местногои общего характера.
Местные изменения развиваются преимущественно в слизистой оболочке в
прямой и сигмовидной кишки. Выделяют 4 стадии колита.
1. Стадия катарального колита (продолжительность 2—3 суток).
Характеризуется гиперемией и набуханием слизистой оболочки кишки. Просвет
кишки сужен. Микроскопически отмечается слущивание эпителия, в цитоплазме
которого находят шигеллы, гиперемия, отек, кровоизлияния и очаги некроза
слизистой оболочки, лейкоцитарные инфильтраты в строме.
Стенка кишки при катаральном колите
24.
2. Стадия фибринозного (чаще дифтеритического колита) (продолжительность 5—10 суток). На вершине складок слизистой оболочки и между складками появляется
фибринозная пленка коричнево-зеленого цвета. Стенка кишки утолщена, просвет
резко сужен. Гистологически определяется некроз слизистой оболочки различной
глубины, при этом некротические массы пронизаны нитями фибрина. Слизистая и
подслизистая оболочка по периферии некротических очагов отечны,
инфильтрированы полиморфноядерными лейкоцитами, с фокусами геморрагий. В
подслизистом и межмышечном сплетениях отмечаются дистрофические и
некротические изменения (вакуолизация, кариолиз нервных клеток, распад
нервных волокон с размножением леммоцитов).
Стенка кишки при дифтеретическом колите
Стенка кишки при дифтеретическом колите
25.
3.Стадия
язвенного
колита.
Развивается на 10—12-й день болезни.
Язвы в прямой и сигмовидной кишках
появляются в связи с отторжением
фибринозных пленок и некротических
масс
и
имеют
неправильные
очертания и разную глубину.
4.
Стадия
заживления
язв
характеризуется
процессами
регенерации и продолжается в течение
3—4-й недели болезни. Дефекты
слизистой
оболочки
заполняются
грануляционной
тканью,
которая
созревает, образуются грубые рубцы,
приводящие к сужению просвета
кишки.
26.
Общие изменения. В регионарных лимфатических узлах определяется лимфаденит, вселезёнке происходит гиперплазия лимфоидных клеток, она увеличивается, но
незначительно. Среди изменений в сердце и печени часто наблюдается жировая
дистрофия, в печени, кроме того, возможны мелкоочаговые некрозы. В почках
отмечается некроз эпителия канальцев. Так же отмечается нарушения минерального
обмена , что ведет к появлению известковых метастазов.
Осложнения и исходы дизентерии. Кишечные осложнения: внутрикишечное
кровотечение, перфорация (микроперфорация) язвы с развитием пери- и
парапроктита или перитонита, флегмона и гангрена кишки, токсический мегаколон,
выпадение прямой кишки и рубцовый стеноз кишки. Внекишечные осложнения:
нейротоксикоз (особенно у детей), нейро-токсический и гиповолемический шок,
бронхопневмония, пиелит и пиелонефрит, серозные (токсические) артриты,
пилефлебитические абсцессы печени, амилоидоз, кахексия. Прогноз при дизентерии
чаще благоприятный, через 2-3 недели наблюдается полное выздоровление.
Атипичные формы дизентерии - гастроэнтероколитичная форма наблюдается в 5-7%
случаев и по клиническим проявлениям напоминает пищевую токсикоинфекцию;
гипертоксичная форма характеризуется резко выраженной интоксикацией,
коллаптоидным состоянием, развитием ДВС - синдрома и
острой почечной
недостаточности. Вследствие молниеносного течения болезни изменения в ЖКТ не
успевают
развиться;
стертая форма характеризуется отсутствием интоксикации, дисфункция кишечника
незначительна. Такая форма болезни не приводит к изменению обычного образа
жизни, поэтому больные не обращаются за помощью.
27.
Особенности дизентерия у детей.У детей раннего возраста морфологические изменения обычно выражены слабо, у
них определяются преимущественно катаральные и фолликулярные формы
поражения кишечника.
При катаральном колите слизистая оболочка кишки гиперемирована,
набухшая, с мелкими кровоизлияниями. При гистологическом исследовании
определяются участки поверхностного некроза и десквамации эпителия,
гиперемия, отек, инфильтрация лейкоцитами, лимфоцитами, единичными
плазматическими клетками не только слизистой оболочки, но и поделизистого
слоя. В лимфатических узлах отмечаются умеренные отек и лимфоцитарная
инфильтрация, в просвете-кишки - слизь, клетки эпителия, нейтрофильные
лейкоциты, отдельные эритроциты.
Фолликулярный
колит
характеризуется
воспалительной
гиперплазией
лимфойдных фолликулов, которые могут подвергаться некрозу с последующим
изъязвлением, образованием мелких «штампованых» дефектов.
Нередкими осложнениями у детей раннего возраста, обусловленными вторичной
инфекцией, являются пневмония, отит, пиодермия, стоматиты и т. д.
28.
Сальмонеллез - острое антропозоонозное инфекционное заболевание,характеризующееся преимущественным поражением ЖКТ, вызываемое
сальмонеллами.
Этиология, эпидемиология и патогенез: Возбудители сальмонеллеза грамотрицательные
подвижные
палочки
рода
Salmonella семейства Enterobacteriaceae.
Сальмонеллы названы в честь американского ветеринарного врача Д.
Сэлмона, выделившего совместно с бактериологом Т. Смитом первого
представителя рода во время эпидемии холеры свиней (1885). В настоящее время
число микробов рода Salmonella, выделенных у людей, домашних и диких
животных, птиц, насекомых, составляет свыше 2000, причем отмечается
повсеместное увеличение количества выделяемых серологических типов
сальмонелл.
Основной возбудитель – S. enterica. Подвиды – typhimurium,
heiderbergii, enterica, derby. Пути передачи – пищевые продукты и вода, реже
отмечается контактный путь. Входными воротами инфекции является тонкая
кишка, где происходит колонизация возбудителя
и внедрение в эпителий слизистой оболочки путем
эндоцитоза.
29.
Основным резервуаром сальмонеллезной инфекции являются различные видыживотных, а также больной человек и бактерионоситель. Основные источники водоплавающая птица, голуби, грызуны, свиньи, крупный рогатый скот,
водоплавающая птица, грызуны.
При спорадических сальмонеллезах в отличие от пищевых токсикоинфекций
ведущим механизмом заражения является фекально-оральный путь.
Установлен контактно-бытовой путь передачи инфекции, когда источником
инфекции могут быть больные, особенно стертыми и нераспознанными формами
заболевания, бациллоносители, предметы ухода, игрушки, руки обслуживающего
персонала.
Контактная форма сальмонеллезов наблюдается чаще среди новорожденных и
детей раннего возраста. Описаны случаи заражения новорожденных во время
родов от больной матери. Доказана внутрибольничная передача инфекции,
воздушно-капельным путем.
В организм человека сальмонеллы проникают с инфицированными
пищевыми продуктами, в которых они размножаются. Основными факторами
передачи сальмонеллезов являются мясные продукты, молоко и молочные
продукты и др. пищевые продукты (салаты, винегреты, рыбные изделия и др.).
30.
Захват сальмонелл макрофагами не приводит к их фагоцитозу. Возбудительобладает способностью не только сохраняться, но и размножаться в макрофагах,
проникать в лимфатические узлы и кровь. Бактериемия у больных
сальмонеллезом встречается часто, но обычно бывает кратковременной.
В собственном слое слизистой оболочки тонкой кишки наблюдается
интенсивное разрушение бактерий с высвобождением энтеротоксина и
эндотоксина. Эндотоксин оказывает многообразное действие на различные
органы и системы организма. Наиболее важными из них являются индукция
лихорадки и нарушения микроциркуляции вплоть до развития инфекционнотоксического
шока.
Энтеротоксин, активируя аденилатциклазу энтероцитов, приводит к
нарастанию
внутриклеточной
концентрации
циклического
аденозинмонофосфата, фосфолипидов, простагландинов и других биологически
активных веществ. Это приводит к нарушению транспорта ионов Na и С1 через
мембрану клеток кишечного эпителия с накоплением их в просвете кишки. По
возникающему осмотическому градиенту вода выходит из энтероцитов,
развивается водянистая диарея. В тяжелых случаях заболевания вследствие
потери жидкости и электролитов наблюдаются значительное нарушение водносолевого обмена, уменьшение объема циркулирующей крови, снижение
артериального
давления
и
развитие
гиповолемического
шока.
31.
Одновременно с потерей жидкости при сальмонеллезе развивается синдромдиссеминированного внутрисосудистого свертывания, который является как
следствием воздействия эндотоксина на свертывающую систему крови, так и
гиповолемии. Страдает и сосудисто-нервный аппарат, что проявляется в
понижении тонуса сосудов, нарушении терморегуляции. Увеличение частоты
обнаружения возбудителей сальмонеллеза у людей, животных и в различных
продуктах связывают как с улучшением методов диагностики, так и возросшим
импортом различных пищевых продуктов и кормов. На протяжении ряда лет
происходят изменения в этиологической структуре сальмонеллезов. Сальмонеллы
обладают высокой устойчивостью к воздействию различных факторов внешней
среды. В комнатной пыли они сохраняют жизнеспособность до 360 дней, что
объясняет возникновение вспышек внутрибольничного сальмонеллеза. Не
оказывает губительного действия на сальмонеллы температура 70-75° при
довольно большой экспозиции. Сальмонеллы хорошо сохраняются в почве и воде
- от 18 до 60 дней. В течение длительного времени они сохраняются в различных
пищевых продуктах.
В последние годы появились сообщения о выделении мутантов S. typhimurium,
различающихся не только морфологически, но и по синтезу ДНК, сегрегации
хромосомы и другим свойствам, цитокинез которых характеризуется сложным
взаимодействием внутренних и внешних условий.
32.
Основныеклинические
проявления
сальмонеллеза
представлены
гастроинтестициальной формой (гастритический и энтероколитический вариант) и
генерализованной формой (тифоподобный и септический вариант).
Инкубационный период инфекции колеблется от несколько часов до 2-3 суток. При
развитии внутрибольничных вспышек симптомы сальмонеллеза проявляются обычно
через 3-8 дней.
Гастроинтестинальная форма характеризуется общей слабостью , головной болью,
повышением температуры тела до 40 градусов и выше, тошнотой, рвотой , болями в
пупочной
области,
расстройствами
стула.
Симптомы
сальмонеллеза,
свидетельствующие об изменениях со стороны желудочно-кишечного тракта,
проявляются через 2-3 суток от начала заболевания. В первые дни больной чувствует
лишь небольшую интоксикацию и лихорадку.
Тифоподобная форма начинается остро, проявляется кишечными расстройствами
уже в первые дни после начала заболевания, однако, через несколько суток кишечные
дисфункции проходят. Температура больного остается стабильно высокой, появляются
апатия, заторможенность, бледность кожных покровов, розеолезная сыпь.
Септическая форма представляет опасность для жизни пациента. Заболевание
начинается с сильной лихорадки, и в дальнейшем состояние больных постоянно
ухудшается. У пациентов проявляются такие признаки сальмонеллеза, как обильное
потоотделение,значительные суточные колебания температуры тела, сильный озноб.
33.
Внешний вид больного тифоподобной формой сальмонеллеза34.
Патологическаяанатомия.
При
гастроинтестинальной
форме
отмечается
преимущественное
поражение тонкой кишки и колит с
катаррально-геморрагическим
воспалением слизистой оболочки.
При острейших токсических формах
гастроэнтерита
морфологические
изменения
в
слизистой
оболочке
желудочно-кишечного тракта могут
выражаться
в
виде
диффузного
катарально-геморрагического
воспаления с мелкими множественными
кровоизлияниями в слизистой оболочке.
Характерно
полнокровие
всех
внутренних органов, дистрофия и некроз
кардиомиоцитов, некротический нефроз,
метаболический ацидоз, ДВС-синдром,
иногда с сегментарными некрозами
тонкой кишки.
35.
При более длительном течении в дистальных отделах кишечника кромеполнокровия, отека слизистой оболочки и кровоизлияний различной величины
иногда имеются поверхностные некрозы с нежным отрубевидным налетом
фибрина. Увеличиваются брыжеечные лимфатические узлы. Отмечаются резкое
полнокровие, мелкие кровоизлияния и дистрофические изменения во внутренних
органах. В толстой кишке наблюдаются различные формы воспаления - от легких
катаральных до тяжелых язвенно-некротических. Воспалительные изменения в
желудке всегда носят катаральный характер. Септическая форма характеризуется
гематогенной генерализацией возбудителя с образованием во многих органах
(особенно легких, головном мозге) метастатических гнойников при незначительно
выраженных изменениях в тонкой кишке. Тифоподобная форма характеризуется
изменениями в кишечнике, лимфатических узлах, селезенке, сходными при
брюшном тифе. Осложнения и исходы. Наиболее опасным осложнением является
инфекционно-токсический шок, с острым отёком и набуханием головного мозга,
острой сердечной, острой надпочечниковой и острой почечной недостаточностью.
Септические осложнения характеризуются развитием гнойных очагов в различных
органах с формированием: абсцессов мозга, селезёнки, печени, почек,
менингита, перитонита, пневмонии, инфекции мочевыводящих путей, артритов,
остеомиелитов, эндокардитов, аортитов. Наиболее опасным осложнением является
носительство, формирующееся по причине неполного фагоцитоза возбудителя.
36.
Веллизий (Уиллис) Томас (27.1.1621 —11.11.1675) английский анатом и врач.
Учился в Оксфорде. С 1660 профессор
Оксфордского университета. В 1667
переехал в Лондон, где приобрёл
известность, сочетая практическую
работу врача с деятельностью учёногоисследователя в области анатомии мозга
и его сосудов. Его именем названы
артерии основания головного мозга и 11я пара головных нервов — добавочный
нерв, — впервые им описанные, а также
часть
желудка,
граничащая
с
привратником.
37.
А. В. Григорьев (1860 – 1916)отечественный судебный медик и
микробиолог.
Впервые
выделил
возбудителя
бактериальной
дизентерии.
Киёси Сига (7 февраля 1871— 25
января 1957) — японский врач и
микробиолог.
Впервые
выделил
возбудителя
бактериальной
дизентерии. Ректор Императорского
университета Кэйдзё в 1929—1931
годах. В русскоязычной литературе
встречается другой вариант написания
фамилии учёного — Шига.
38.
ФЛЕ́КСНЕРСаймон
(1863
–
1946),
американский
патолог,
бактериолог
и
организатор науки. В 1899 г. впервые
выделил бациллу, которая является главным
возбудителем
дизентерии
(«бацилла
Флекснера»),
благодаря
чему
стала
возможной разработка эффективных средств
лечения и профилактики этого заболевания.
В 1901 г. Флекснер сыграл решающую роль в
ликвидации эпидемии бубонной чумы в
Калифорнии, обнаружив с несколькими
сотрудниками
в
течение
месяца
ее
возбудителя — чумную бациллу. В 1906 г., во
время
эпидемии
цереброспинального
менингита, под руководством Флекснера в
короткие сроки была создана сыворотка,
которая
оставалась
до
появления
сульфаниламидных
препаратов
общепризнанным лучшим лекарственным
средством против данной болезни. Флекснер
также внес крупный вклад в борьбу с
полиомиелитом.
39.
Гиппократ (около 460 до н.э., остров Кос —377 до н.э.) — древнегреческий врач,
естествоиспытатель, философ, реформатор
античной медицины. В трудах Гиппократа,
ставших основой дальнейшего развития
клинической
медицины,
отражены
представление о целостности организма;
индивидуальный подход к больному и его
лечению; понятие об анамнезе; учения об
этиологии, прогнозе, темпераментах. С
именем Гиппократа связано представление
о высоком моральном облике и образце
этического поведения врача. Гиппократу
приписывается текст этического кодекса
древнегреческих
врачей
(«Клятва
Гиппократа»), который стал основой
обязательств,
принимавшихся
впоследствии врачами во многих странах.
40.
Йерсиниозострое
инфекционное
антропонозное
заболевание,
характеризующееся поражением желудочно- кишечного тракта со склонностью к
генерализации процесса.
-
Краткие исторические данные. Первые сведения о возбудителе кишечного
йерсиниоза получены в США, где с 1923 по 1957 годы было выделено около 15
штаммов бактерий, классифицированных в то время как атипичные варианты
псевдотуберкулёзного микроба. Основоположниками изучения возбудителей
иерсиниоза являются Дж. Шлейфстен и М. Колеман, описавшие их в 1939 г. В
дальнейшем название бактерий неоднократно менялось, пока не утвердилось
современное наименование Yersinia enterocolitica. Международный комитет по
систематике бактерий в 1972 году ввёл новое родовое название Yersinia,
названного так в честь французского учёного Йерсена, выделившего микроб от
больных чумой. С этого момента начинается самостоятельный этап в изучении йерсиниоза.
41.
Этиология и патогенезВозбудители заболевания Yersinia enterocolitica и Yersinia pseudotuberculosis
относятся к семейству Enterobacteriaceae, роду Yersinia. Это грамотрицательные
палочки, факультативные анаэробы.
Заболевание относится к зоонозам, природный резервуар – насекомые,
моллюски,
ракообразные,
птицы,
грызуны,
собаки,
кошки,
сельскохозяйственные животные.
Источник заражения: больные йерсиниозом грызуны, сельскохозяйственные
животные (коровы, свиньи, козы, телята, лошади) и бактерионосители.
Путь передачи: фекально-оральный (через зараженные фрукты, овощи, мясо,
молоко). Возможно также заражение от больного человека и бактерионосителей,
однако оно не имеет существенного эпидемиологического значения.
Факторы передачи - вода, пищевые продукты (мясо, молоко, овощи и т.д.).
Факторы вирулентности – адгезины и инвазины, низкомолекулярные белки,
ингибирующие активность бактерицидных факторов, энтеротоксины.
42.
После преодоления защитного барьеражелудка бактерии
проникают в
слизистую оболочку тонкой кишки, преимущественно в ее терминальном отделе,
повреждают эпителий слизистой оболочки, вызывая энтерит. Затем
лимфогенным путем проникают в мезентериальные лимфатические узлы.
Патологический процесс может на этом остановиться. В некоторых случаях
возбудитель преодолевает лимфатический барьер и проникает в кровь, что ведет
к диссеминации инфекции и поражению внутренних органов.
Основные клинические проявления.
Клинико-морфологическая классификация иерсиниоза:
Абдоминальная форма
Аппендикулярная форма
Генерализованная форма
Морфологические
проявления.
Абдоминальная
форма
характеризуется
катаральным
или
катарально-язвенным
терминальным
илеитом,
энтероколитом, гастроэнтеритом, гастроэнтероколитом, реже – острым
гастритом. Слизистая оболочка кишки отечна, просвет ее сужен, в области
гиперплазированных групповых лимфоидных фолликулов определяются
округлые язвы. Во всех слоях стенки кишки выявляется инфильтрация
нейтрофилами и мононуклеарами с примесью эозинофилов, макрофагов,
плазматических клеток. В дне язв находят йерсинии и полиморфно-ядерные
лейкоциты.
43.
Мезентериальные лимфатические узлы увеличены в размерах, спаяны междусобой с образованием пакетов, микроскопически в них отмечается выраженная
нейтрофильная инфильтрация (мезаденит) иногда с образованием микроабсцессов.
Печень увеличена, гепатоциты в состоянии жировой дистрофии, реже развивается
острый гепатит. Селезенка увеличена в 1,5—2 раза, в ней отмечаются гиперплазия
красной пульпы и редукция лимфоидной ткани. В связи с иммунокомплексным
поражением часто развиваются васкулиты, тромбоваскулиты с фибриноидным
некрозом сосудистой стенки. Следствием системных васкулитов являются сыпь,
которая при йерсиниозе развивается у 95 % больных, реже – гломерулонефрит.
Аппендикулярная форма характеризуется развитием острого аппендицита в
сочетании с терминальным илеитом и брыжеечным мезаденитом. В стенке
отростка находят густую инфильтрацию нейтрофилами, эозинофилами,
гистиоцитами, а иногда - йерсиниозные гранулемы состоящие из макрофагов,
эпителиоидных клеток, гигантских клеток типа Пирогова—Лангханса, с
характерным для них гнойным расплавлением и признаками кариорексиса.
Микроабсцесс мезентериального лимфатического узла
Некротическая гранулема головного мозга
44.
Генерализованная форма йерсиниоза развивается при иммуннодефицитныхсостояниях, анемиях, нарушениях обмена железа. Протекает по типу септицемии
и характеризуется преимущественным поражением печени и селезенки, в
которых обнаруживаются расстройства кровообращения, мелкие абсцессы и
участки некроза с умеренной гранулематозной реакцией. Возможны деструкция и
воспалительная инфильтрация желчных протоков, системное поражение сосудов
с участками фибриноидного некроза и наличием вокруг них гигантоклеточных
или эпителиоидноклеточных гранулем, а также частое поражение суставов вплоть
до тяжелых инвалидизирующих гнойных артритов. Смертность при этой форме
достигает 50%.
Осложнения и исходы обычно носят инфекционно-аллергический характер. В
раннем периоде болезни возможны перфорация стенки кишки с развитием
перитонита, инвагинации кишечника, артрит, пневмония, отит. В позднем
периоде могут развиться миокардит, гломерулонефрит, энцефалит. Прогноз
благоприятный, летальный исход наблюдается при генерализованной форме.
Йерсиниоз может рецидивировать и принимать хроническое течение.
45.
5. ГлоссарийTyphus abdominalis – брюшной тиф
Necrosis ceroidea /s. Ценкеровский некроз/ – восковидный некроз прямых мышц
живота при брюшном тифе
Lingua typhosa – образное название языка при брюшном тифе
Ileotyphus – поражение лимфоидной ткани подвздошной кишки при тифе
Ileocolotyphus – поражение лимфоидной ткани толстой и подвздошной кишок при тифе
Colotyphus – поражение лимфоидной ткани толстой кишки при тифе
«Мозговидное набухание» - образное название Пейеровых бляшек в первой стадии
брюшного тифа
Infiltratio typhosa agminum Peyeri – тифозная инфильтрация Пейеровых бляшек
Infiltratio typhosa folliculorum – тифозная инфильтрация солитарных фолликулов
Necrosis agminum Peyeri sub typhys abdominalis – некроз Пейеровых бляшек при тифе
Ulcus intestini – язва кишки
Dysenteria – дизентерия /дословно – кишечное расстройство, натужный понос/
Colitis diphtherica /s. fibrinosa/ – дифтеритическое /фибринозное/ воспаление толстой
кишки
Salmonellosis alimentaria – сальмонеллез
Yersiniosis – йерсиниоз
46.
Алекса́ндр Эмиль Жан Йерсе́н (22сентября 1863— 28 февраля 1943) —
французский бактериолог. Совместно с
Эмилем Ру открыл дифтерийный токсин
(1888). В 1894 году открыл возбудителя
чумы. Автор ряда трудов по серологии.
Именем Йерсена названы несколько
видов бактерий (иерсинии), один из
которых
вызывает
заболевание
йерсиниоз.






































 Медицина
Медицина








