Похожие презентации:
Хроническое легочное сердце при туберкулезе
1. Хроническое легочное сердце при туберкулезе
Выполнила студентка5 курса 514 группы
Кожевникова
Светлана Олеговна
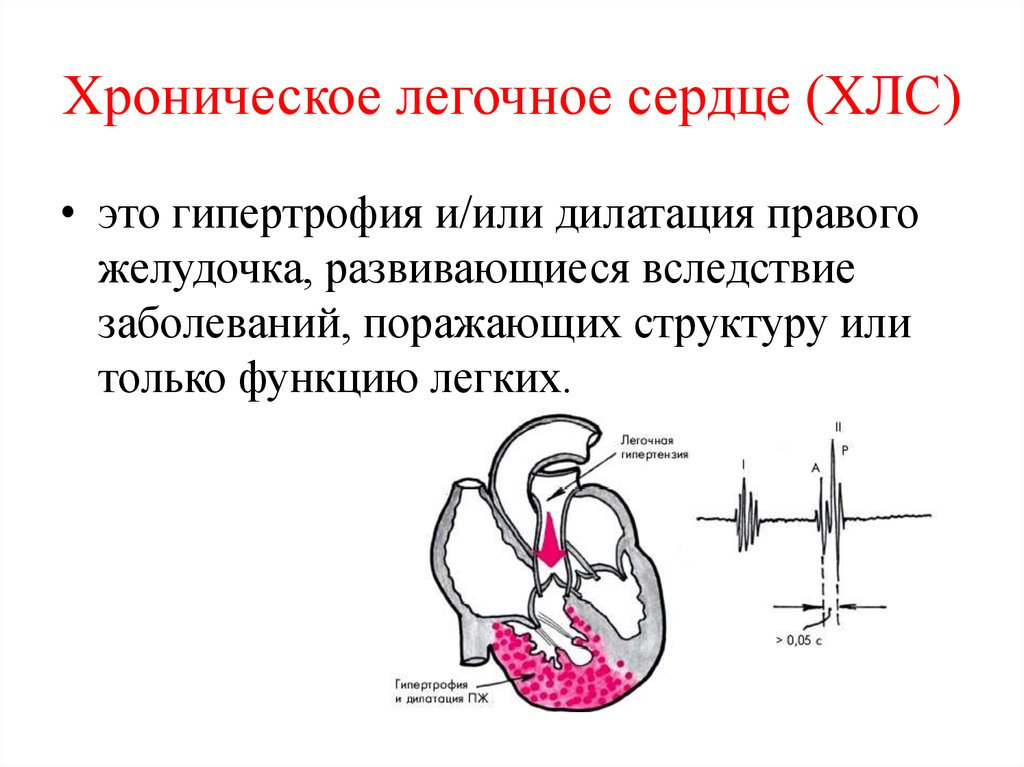
2. Хроническое легочное сердце (ХЛС)
• это гипертрофия и/или дилатация правогожелудочка, развивающиеся вследствие
заболеваний, поражающих структуру или
только функцию легких.
3. Классификация ВОЗ(1961г.)
• 1-я группа — заболевания, первичнопоражающие воздухоносные пути и
альвеолы ( ХОЗЛ, туберкулеза и системных
диссеминированных заболеваний легких,
профессиональные болезни)
• 2-я группа — заболевания, первично
нарушающие движения грудной клетки
• 3-я группа — заболевания, первично
поражающие сосудистую систему легких.
4.
5. Патогенез
• В патогенезе легочного сердца у больных туберкулезом легких имеютзначение анатомические и функциональные изменения, которые
приводят к повышению сосудистого сопротивления в малом круге
кровообращения. Анатомические изменения состоят в уменьшении
емкости сосудистого русла, в первую очередь за счет сужения и
облитерации мелких сосудов — прекапилляров и капилляров.
Вследствие большой емкости сосудов малого круга выраженная
гипертензия возникает при уменьшении сосудистого русла более чем
на 2/3 нормального объема. При обширных туберкулезных
поражениях легких рестриктивный процесс лежит в основе
нарушений гемодинамики. Из функциональных изменений
существенное значение имеют обструкция бронхов, уменьшение
парциального давления кислорода в альвеолах с последующим
спазмом легочных артериол и увеличением минутного объема,
гиперкапния, повышение внутригрудного давления и вязкости крови,
а также интоксикация, иммунологические и аллергические
нарушения.
6.
7. Диагностические критерии легочной гипертензии и хронического легочного сердца
Диагностические критериилегочной гипертензии и
хронического легочного сердца
• В соответствии с соглашением экспертов
Американского и Европейского общества
кардиологов, диагноз легочной гипертензии
достоверен, если давление крови в легочной
артерии превышает 25 мм рт. ст. в покое и выше 30
мм рт. ст. при физической нагрузке.
• Морфологическим признаком ХЛС является
утолщение стенки правого желудочка более 5 мм.
Степень гипертрофии миокарда правого желудочка
определяют в зависимости от толщины стенок как
слабую (5–6 мм), умеренную (6–8 мм) и
выраженную (более 8 мм).
8. Симптомы хронического легочного сердца при туберкулезе
• Клиническая картина заболеваниявключает симптомы основного процесса и
признаки лёгочно-сердечной
недостаточности.
9.
• На ранних стадиях доминируют симптомыинтоксикации или дыхательной недостаточности:
кашель, одышка, повышение температуры тела.
Важный симптом - «тёплый» цианоз (следствие
артериальной гипоксемии), интенсивность
цианоза соответствует степени выраженности
респираторных расстройств и степени
дыхательной недостаточности. Головокружение,
головные боли, сонливость и сжимающие
приступообразные боли в области сердца. По
мере увеличения правых отделов сердца
возможно возникновение «ангинозных болей»
вследствие сдавления левой коронарной артерии
увеличенным лёгочным стволом.
10.
• Больные с лёгочно-сердечнойнедостаточностью I стадии могут
длительное время оставаться в состоянии
полной компенсации. Продолжающееся
воздействие микобактерий приводит к
декомпенсации.
11. Степени декомпенсации
• При I степени выявляют одышку в покое.ЖЕЛ менее 55% должной величины,
сокращение в два раза (до 12-15 с) времени
задержки дыхания (проба Штанге). При
осмотре: умеренный цианоз, эпигастральная
пульсация, незначительное увеличение печени.
Тоны сердца приглушены, выслушивают
акцент II тона над лёгочной артерией,
выявляют повышение венозного давления,
снижение насыщения артериальной крови
О2 до 90%.
12.
• При декомпенсации II степени больного беспокоятвыраженная одышка в покое, цианоз, тахикардия,
гипотония. Печень увеличена, отмечают
болезненную пастозность или отёчность ног.
Граница сердца сдвинута вправо, тоны на верхушке
сердца глухие, акцент II тона над лёгочной артерией
отчётливый. Снижено насыщение артериальной
крови кислородом до 85%. В клинической картине
доминируют симптомы длительно протекающих
лёгочных нарушений: кашель, приступы удушья,
субфебрильная температура. В лёгких
выслушивают сухие и влажные звонкие хрипы
разного калибра, при наличии очагового процесса
хрипы выслушивают на определённом участке.
13.
• III степень декомпенсации - тотальная сердечнаянедостаточность. Акцент II тона над лёгочной артерией
исчезает, выявляют симптомы относительной
недостаточности трёхстворчатого клапана и венозного
застоя в большом круге кровообращения. У таких больных
резко нарушается гемодинамика (увеличивается печень,
становятся более выраженными отёки, набухают шейные
вены, уменьшается диурез, появляется выпот в брюшную
или в плевральную полость). Хотя некоторые симптомы
(цианоз, одышка и др.) могут быть обусловлены как
лёгочной, так и сердечной недостаточностью, у больных с
ХЛС отмечают симптомы и собственно
правожелудочковой недостаточности («застойная» печень,
асцит, отёки). В патологический процесс вовлекается
левый желудочек в связи с увеличением нагрузки на левые
отделы сердца/
14. Диагностика
Рентгенография органов грудной клетки
ЭКГ
ЭхоКГ
радионуклидная вентрикулография
МРТ.
«Золотым стандартом» диагностики лёгочной
артериальной гипертензии считают
катетеризацию правых отделов сердца с
измерением давления заклинивания в лёгочной
артерии.
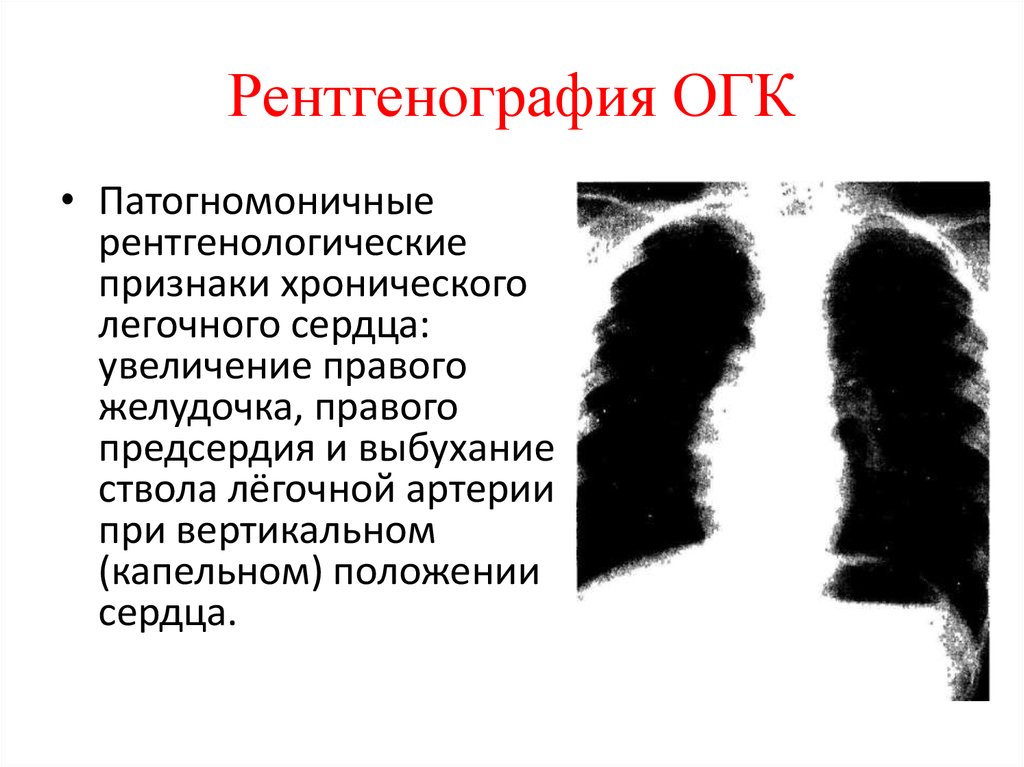
15. Рентгенография ОГК
• Патогномоничныерентгенологические
признаки хронического
легочного сердца:
увеличение правого
желудочка, правого
предсердия и выбухание
ствола лёгочной артерии
при вертикальном
(капельном) положении
сердца.
16.
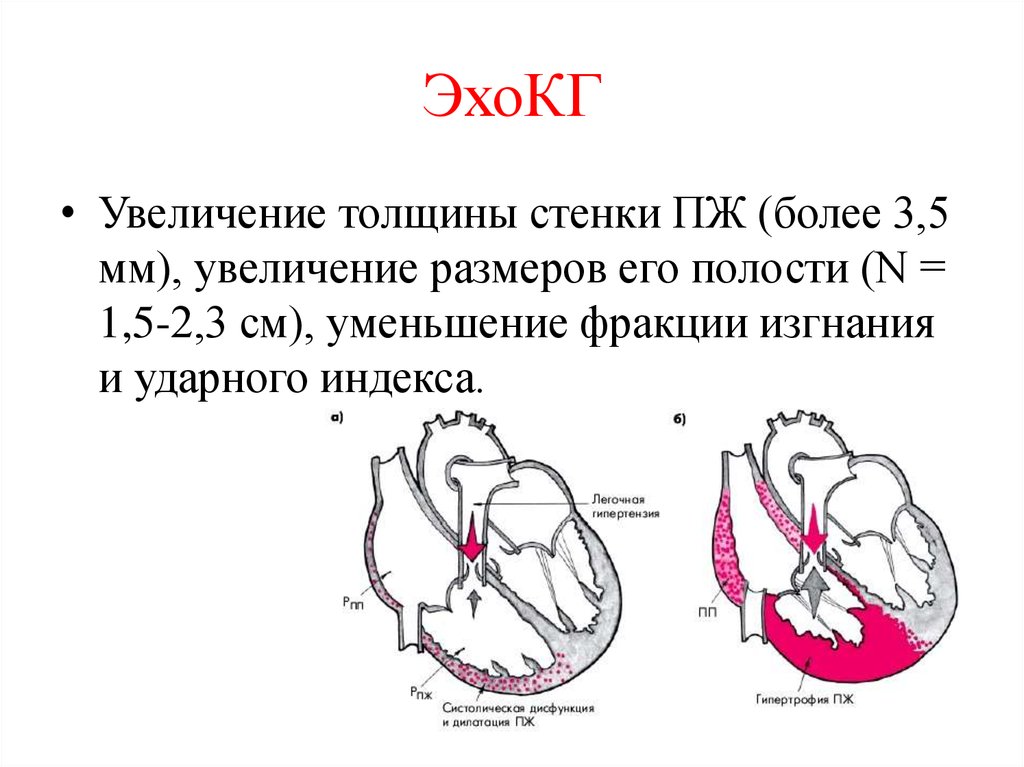
17. ЭхоКГ
• Увеличение толщины стенки ПЖ (более 3,5мм), увеличение размеров его полости (N =
1,5-2,3 см), уменьшение фракции изгнания
и ударного индекса.
18. ЭКГ
• Признаки, свидетельствующие об изменении положения сердца(ротация по часовой стрелке, вертикальное положение ЭОС,
сдвиг верхушки сердца назад);
• увеличение амплитуды зубцов Р во II и III стандартных
отведениях более 0.25 mv (2,5 мм);
• Уплощение, инверсия и двухфазность зубцов Т во II и III
стандартных и правых грудных отведениях, нарастающие с
увеличением степени правосердечной недостаточности,
изменения более выражены в III стандартном отведении и в
отведении V1:
• Полная или неполная блокада правой ножки пучка Гиса;
• Признаки гипертрофии правых отделов сердца (преобладание R
в правых грудных отведениях и (или) S - в левых грудных,
наличие высокого остроконечного
• Р в отведениях II, III, AVF, V1 и V2. снижение сегмента ST в тех
же отведениях, увеличение суммы R в отведении V1 и S в
отведении V5 до 10 мм
19. Лечение
• Лечебные мероприятия при ЛС у больныхтуберкулезом - это комплексная терапия,
включающая ряд основных позиций:
1) лечение основной патологии (туберкулеза);
2) снижение артериального давления в МКК и
улучшение гемодинамики в МКК;
3) улучшение функции бронхиального дерева;
4) влияние на реологические свойства крови;
5) профилактика гипоксической дистрофии
миокарда.
20. Лечение основной патологии
• Целесообразно использовать режим химиотерапии сдробным приемом препаратов, интермиттирующие
схемы, при необходимости с небольшим
понижением суточной дозы туберкулостатика.
• Ряд противотуберкулезных препаратов (групп
ГИНК, стрептомицин, ПАСК) отрицательно влияют
на измененную мышечную ткань сердца, а также
(рифампицин, пиразинамид, тиоацетозон) создают
дополнительный токсический фактор,
усугубляющий имеющееся у больных туберкулезом
напряжение в свертывающей системе крови.
21. Терапия, направленная на снижение давления в МКК
• Нитраты• Диуретики (Спироналоктон, Верошпирон)
• Сердечные гликозиды (Коргликон, при
декомпенсации)
22. Улучшение функции бронхиального дерева
• Бронхолитики (Атровент, Теопек)• ГКС (способствуют рассасыванию
воспаления в легочной ткани, слизистой
трахео-бронхиального дерева, снимают
бронхоспазм, вентиляционные нарушения,
улучшают альвеолярную вентиляцию,
уменьшают гипоксемию и давление в МКК)
23. Изменение реологических свойств крови
• ГепаринПрофилактика гипоксической
дистрофии миокарда
• Анаболические
гормоны,
пантотенат
кальция, токоферол, аевит, кокарбоксилаза,
АТФ, препараты калия, инсулин с глюкозой,
сульфокамфоклин, витамин С.

















 Медицина
Медицина