Похожие презентации:
Лейкозы. Классификация лейкозов (по цитогенезу)
1.
2. Гемобластозы
Лейкозы (лейкемия, белокровие, раккрови) — клональное злокачественное
опухолевое заболевание кроветворной
системы с первичным поражением костного
мозга.
Лимфомы – опухолевое заболевание
регионарной кроветворной системы с
первичным поражением лимфоидной ткани.
3. Лейкозы: доска почета. Мы должны их знать…
Р. ВирховН. Фридрейх
П. Эрлих
С. Фарбер
Ж. Кёлер и С. Мильштейн
Э. Фрайрайх
Д. Томас
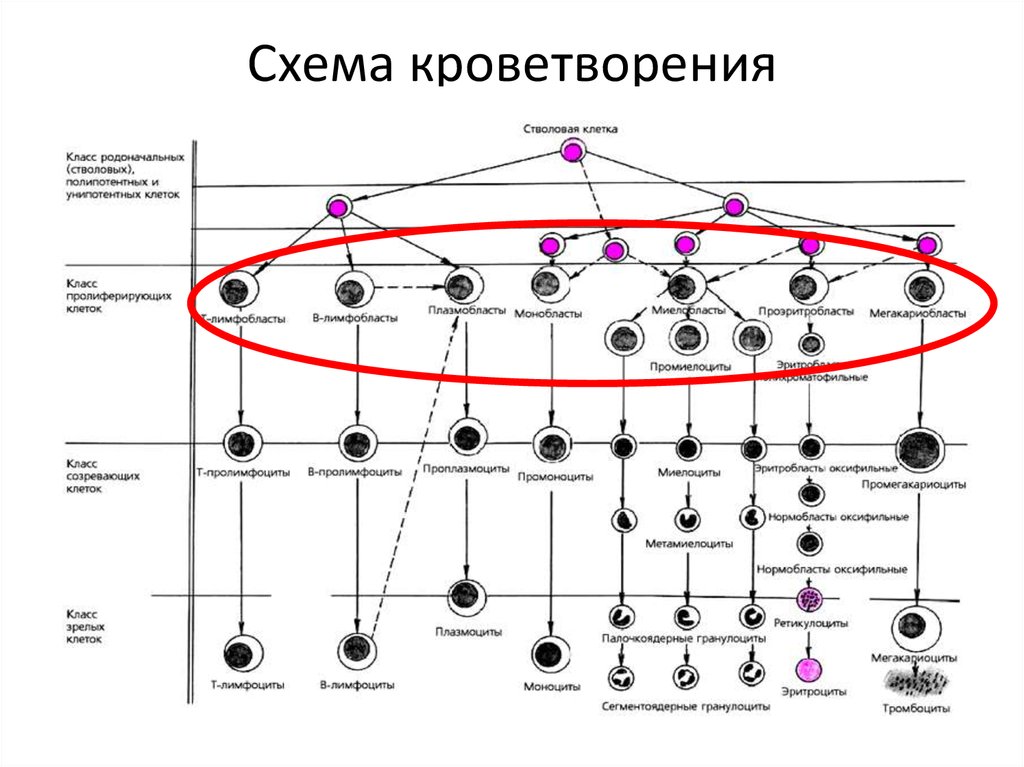
4. Схема кроветворения
5.
Классификация лейкозов (по патогенезу)1. Острые - опухоли с полной остановкой
дифференцировки кроветворных клеток на раннем
уровне созревания - субстрат опухоли
представлен бластными клетками
2. Хронические - опухоли с частичной задержкой
созревания клеток и накоплением клеток
определенной степени зрелости - субстратом
опухоли являются созревающие и зрелые клетки
6.
Классификация лейкозов (по цитогенезу)Острые лейкозы:
- миелобластный;
- лимфобластный;
- эритробластный;
- недифференцируемый
- промиелоцитарный;
- монобластный;
- мегакариобластный;
Хронические лейкозы:
Лейкозы миелоцитарного происхождения:
• хронический миелолейкоз;
• эритремия (истинная полицитемия);
• идиопатический миелофиброз;
• хронический мегакариоцитарный лейкоз (тромбоцитемия).
Лейкозы лимфоцитарного происхождения:
• хронический лимфоидный лейкоз;
• парапротеинемические лейкозы (миеломная болезнь, макроглобулинемия Вальденстрема, болезнь тяжелых цепей Франклина)
Лейкозы моноцитарного происхождения:
• хронический моноцитарный лейкоз;
• гистиоцитозы.
7.
Классификация лейкозов (по уровню лейкоцитов)I.
Лейкемические - характеризуются значительным
увеличением количества лейкоцитов в периферической
крови (> 50-80×109/л, в том числе клетки лейколиза)
II. Сублейкемические - количество лейкоцитов несколько
выше нормы (50-80×109/л лейкоцитов) и в крови
определяются опухолевые клетки
III. Алейкемические - количество лейкоцитов ниже или в
пределах нормы, опухолевые клетки в крови не
определяются
IV. Лейкопенические - количество лейкоцитов в
периферической крови ниже нормы, но есть клетки
лейколиза.
8.
Франко-американо-британская (FAB)классификация острых лейкемий
Миелоидные формы острого лейкоза (ОМЛ)
М0 - лейкоз с наименее дифференцированными бластными клетками
М1 - миелобластный лейкоз без признаков созревания бластных клеток
М2 - миелобластный лейкоз с признаками созревания бластных клеток
М3 - промиелоцитарный лейкоз с гипергрануляцией
М4 - миеломоноцитарный лейкоз
М5 - монобластный (моноцитарный) лейкоз
М6 - с зритроцитарной дифференцировкой – эритролейкоз
М7 - мегакариобластный лейкоз.
Острая лимфобластная лейкемия (ОЛЛ)
L1 - гомогенные лимфобласты среднего размера; иммунологически
немаркируемые, но охватывающие несколько типов, включая простую
ОЛЛ и пре-В ОЛЛ; встречается у детей; имеет самый хороший прогноз.
L2 - гетерогенные бластные клетки; также смешанная группа, некоторые
немаркируемые, Т-клеточные; наблюдается обычно у взрослых и имеет
плохой прогноз.
L3 - гомогенные базофильные бластные клетки (типа клеток при лимфоме
Беркитта), состоит из В-клеток и имеет плохой прогноз.
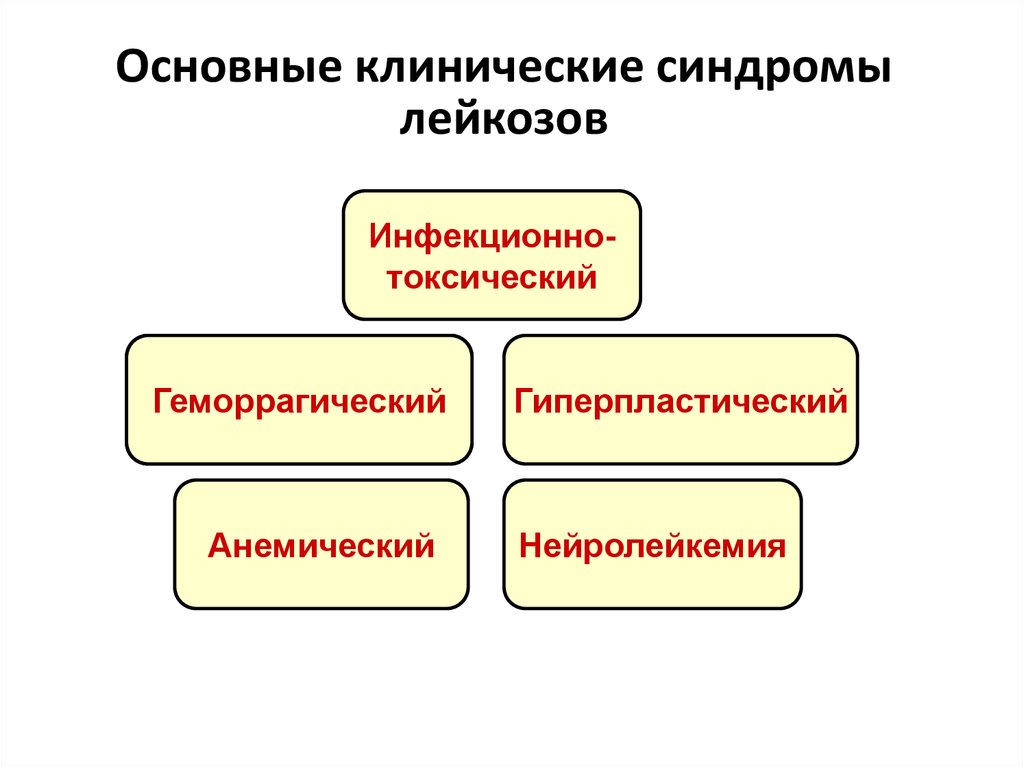
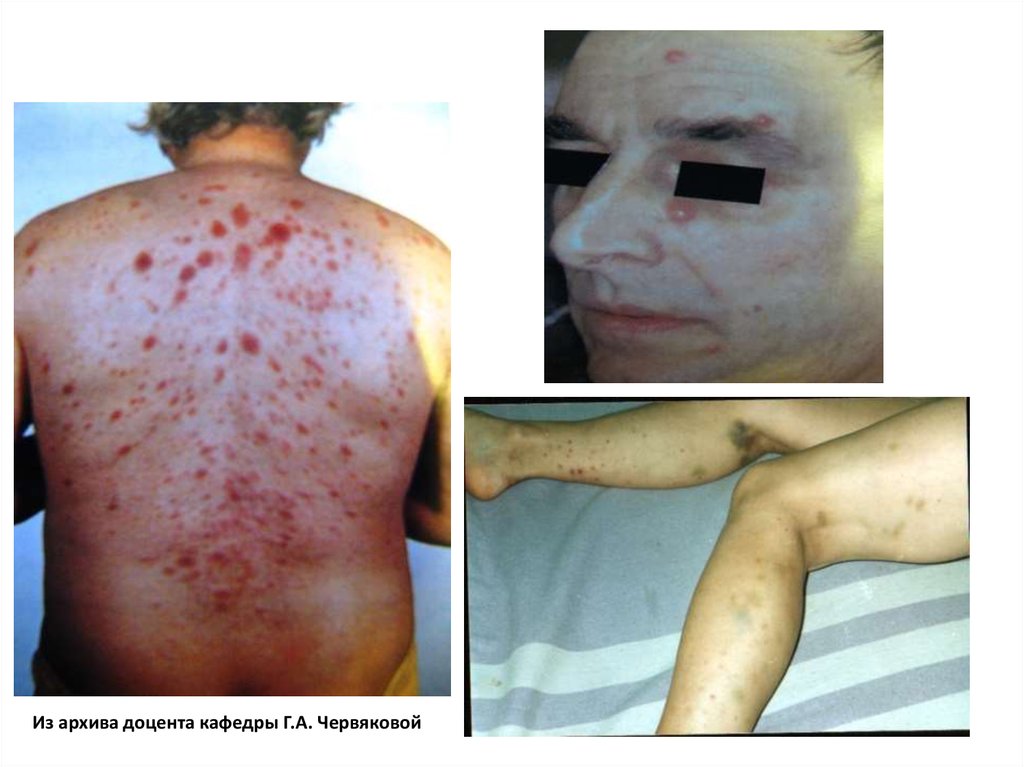
9. Основные клинические синдромы лейкозов
ИнфекционнотоксическийГеморрагический
Анемический
Гиперпластический
Нейролейкемия
10.
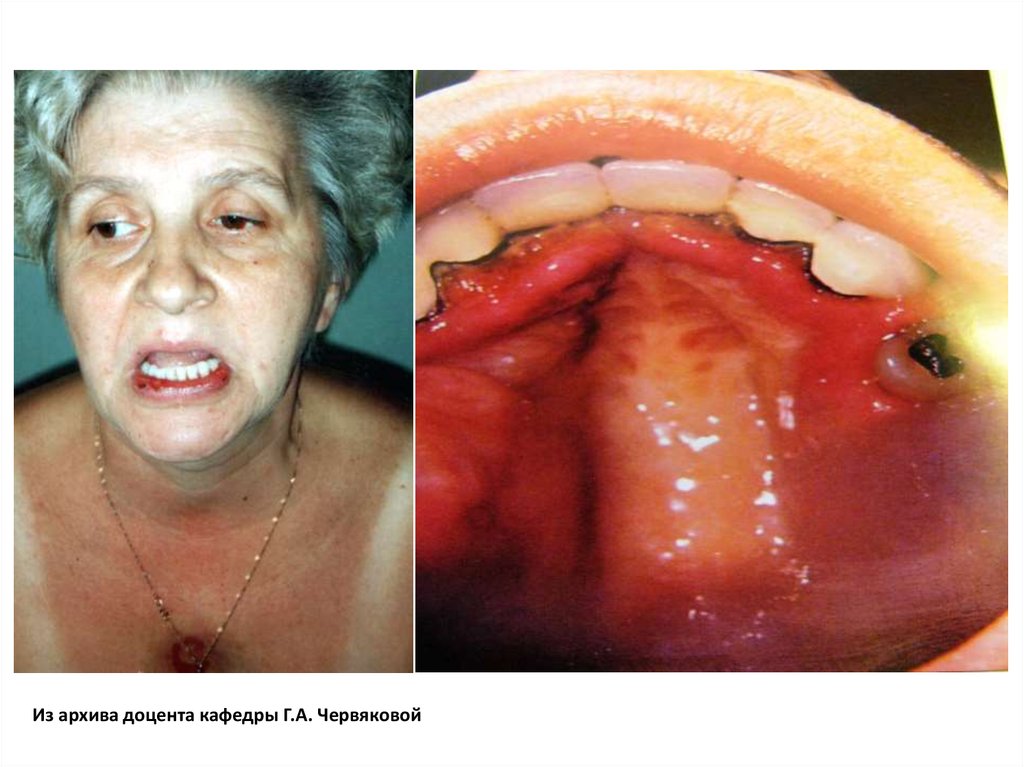
Из архива доцента кафедры Г.А. Червяковой11.
Из архива доцента кафедры Г.А. Червяковой12.
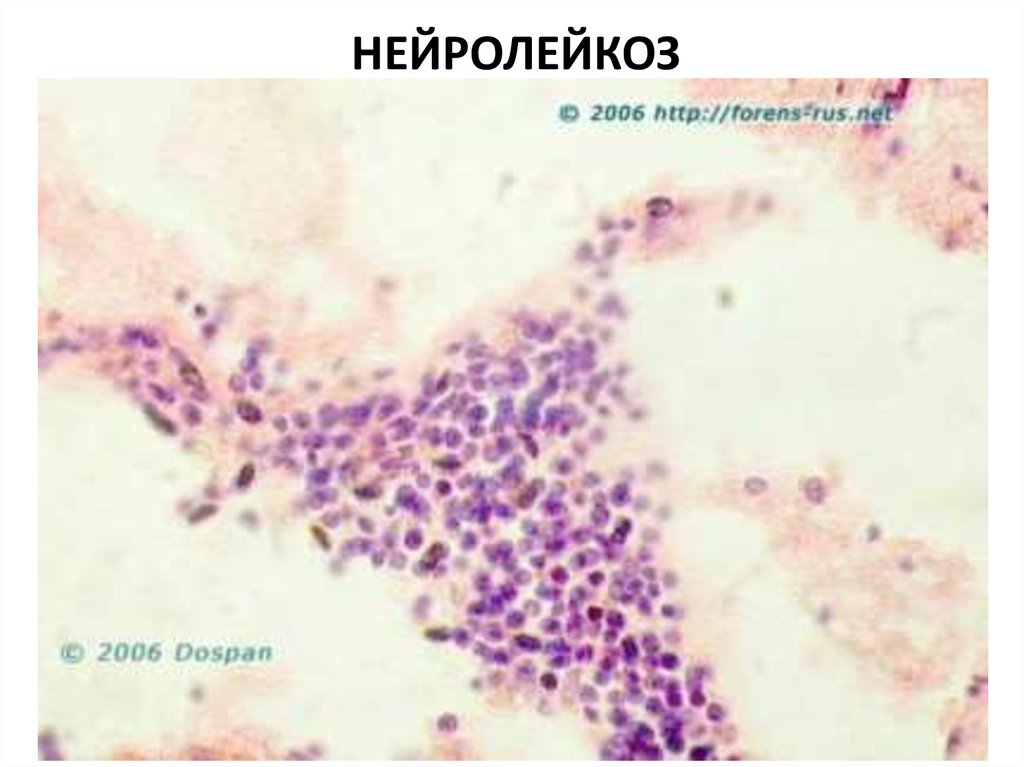
НЕЙРОЛЕЙКОЗРазвивается вследствие метастазирования лейкозных клеток в
оболочки и вещество головного и спинного мозга, нервные стволы.
1. Диагноз нейролейкоза ставится на основании обнаружения
бластных клеток в ликворе.
2. При нейролейкозе в ликворе может наблюдаться вариабельный
цитоз до нескольких тысяч клеток в 1 мкл, повышение уровня белка
и снижение уровня глюкозы, цвет жидкости, обычно, сероватый, с
положительной реакцией Панди.
3. Клинические проявления
- могут отсутствовать;
- отличаются разнообразием:
изменение поведения (раздражительность, вялость, необщительность)
головная боль, тошнота, рвота (при менингиальной форме)
очаговая симптоматика в виде поражения черепных нервов, пирамидной
недостаточности, мозжечковых симптомов, судорог, нарушения речи и
сознания (при менингоэнцефалической и энцефалической форме)
нижние парапарезы, нарушение походки и функции тазовых органов,
корешковые симптомы (при менингомиелитической форме).
13.
Стадии острого лейкозаНачальная - оценивается ретроспективно;
Развернутая - с клиническими и
гематологическими проявлениями:
а) первая атака
б) частичная ремиссия
в) полная ремиссия
г) рецидив болезни
Терминальная - отсутствие эффекта от
цитостатической терапии, угнетение
нормального кроветворения;
Выздоровление - полная ремиссия ≥ 5 лет.
14.
Гематологические проявленияразвернутой стадии острого лейкоза
Классическая триада:
1. Лейкоцитоз;
2. Появление в крови большого числа бластных клеток;
3. Лейкемический провал (hiatus leukaemicus).
Дополнительные признаки
(угнетение нормального гемопоэза вследствие
лейкемической трансформации кроветворения):
1. Нормохромная анемия;
2. Тромбоцитопения;
3. Алейкемическая картина с развитием инфекционных
осложнений;
4. В костном мозге ≥ 30% бластов.
15.
Частичная ремиссия острого лейкоза- уменьшение количества бластных клеток в костном мозге
и/или спинномозговой жидкости, при ликвидации
клинических признаков нейролейкоза и подавлении очагов
лейкозной инфильтрации вне костного мозга.
Полная ремиссия острого лейкоза
1.Нормализация общего состояния больного;
2.В пунктате костного мозга:
≤ 5% бластных клеток;
количество бластных и лимфоидных клеток ≤ 40%.
3.В периферической крови:
бластных клеток нет;
в крови лейкоцитов ≥ 1,5х109/л;
тромбоцитов ≥ 100х109/л.
4.Нормальный состав спинномозговой жидкости;
5.Отсутствие клинических признаков лейкозной пролиферации.
16.
Рецидив острого лейкоза1. Костномозговой - появление в пунктате > 5% бластов;
2. Внекостномозговой (с различной локализацией
лейкозной инфильтрации) :
- нейролейкоз
- лейкозная инфильтрация селезенки
- лейкозная инфильтрация лимфоузлов
- лейкозная инфильтрация гайморовых пазух
- лейкозная инфильтрация яичек и др.
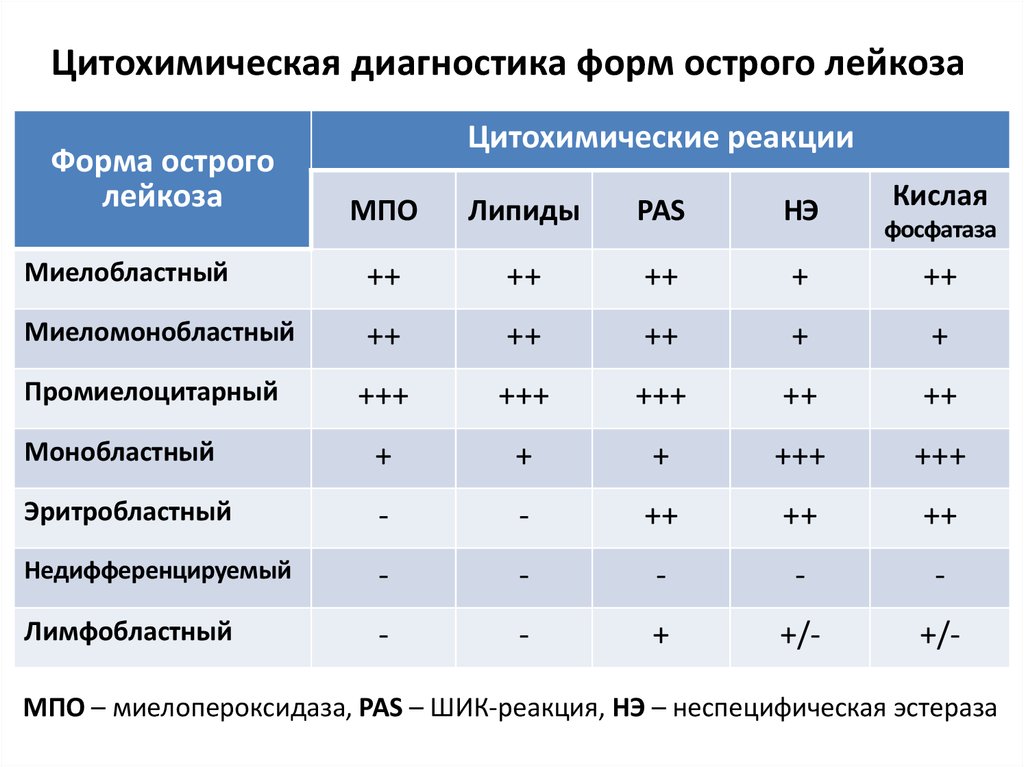
17. Цитохимическая диагностика форм острого лейкоза
Форма остроголейкоза
Цитохимические реакции
Кислая
МПО
Липиды
PAS
НЭ
Миелобластный
++
++
++
+
++
Миеломонобластный
++
++
++
+
+
Промиелоцитарный
+++
+++
+++
++
++
Монобластный
+
+
+
+++
+++
Эритробластный
-
-
++
++
++
Недифференцируемый
-
-
-
-
-
Лимфобластный
-
-
+
+/-
+/-
фосфатаза
МПО – миелопероксидаза, PAS – ШИК-реакция, НЭ – неспецифическая эстераза
18.
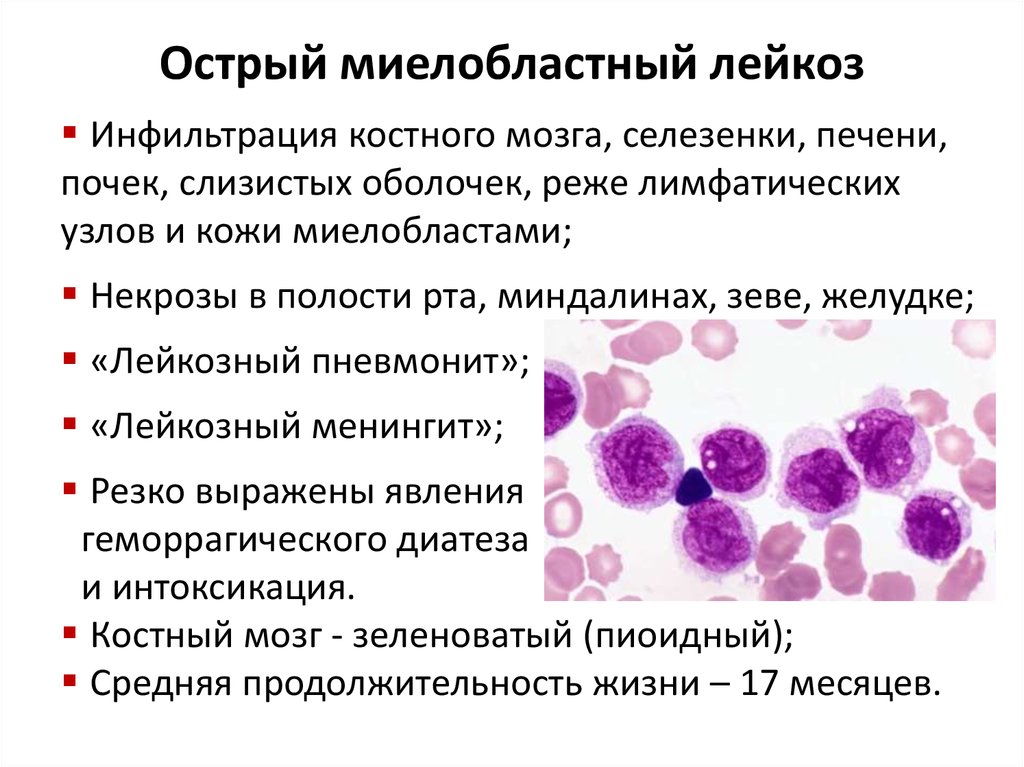
Острый миелобластный лейкозИнфильтрация костного мозга, селезенки, печени,
почек, слизистых оболочек, реже лимфатических
узлов и кожи миелобластами;
Некрозы в полости рта, миндалинах, зеве, желудке;
«Лейкозный пневмонит»;
«Лейкозный менингит»;
Резко выражены явления
геморрагического диатеза
и интоксикация.
Костный мозг - зеленоватый (пиоидный);
Средняя продолжительность жизни – 17 месяцев.
19.
Острый лимфобластный лейкозНаиболее часто возникает в возрасте 2-10 лет (пик в 3-4
года), однако после 40 лет отмечается повторный подъем;
Составляет около 85% лейкозов, встречающихся у детей;
Варианты острого лимфобластного лейкоза:
В-клеточный – развивается у детей раннего возраста,
быстрая генерализация процесса. Средняя
продолжительность жизни – менее 12 мес.
Т-клеточный – поражение лимфоузлов, тимуса, при
рецидивах – нейролейкемия, орхиты. Средняя
продолжительность жизни – 20 мес.
0-клеточный - Средняя продолжительность жизни – 3
года. Возможно полное выздоровление.
20.
Острый недифференцируемый лейкозЧаще возникает во взрослом возрасте;
Опухолевые клетки морфологически напоминают
лимфобласты, но отличаются цитохимической
интактностью;
Протекает подобно септическому заболеванию;
Характерна быстрая инфильтрация органов
кроветворения и паренхиматозных органов;
Выраженное увеличение селезенки и печени;
Лейкозная инфильтрация слизистой оболочки полости
рта и миндалин может приводить к развитию
некротического гингивита и ангины.
Костный мозг плоских и трубчатых костей красный,
сочный, иногда с сероватым оттенком;
Средняя продолжительность жизни – несколько месяцев.
21.
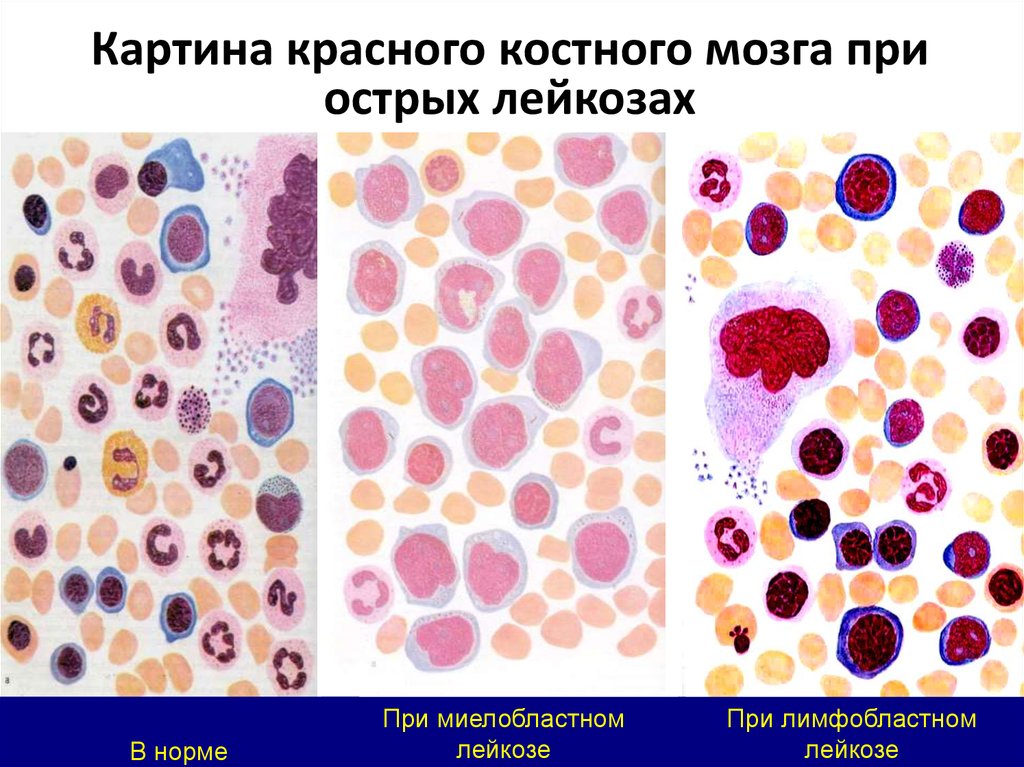
Картина красного костного мозга приострых лейкозах
В норме
При миелобластном
лейкозе
При лимфобластном
лейкозе
22.
Лечение лейкозов. Основные принципы.Используется метод синхронизирующей терапии:
1 фаза – введение цитостатика, блокирующего деление
клеток на определенной стадии митоза
2 фаза – накопление клеток в фазе блокады и
одновременный переход в следующую стадию деления
3 фаза – введение фазоспецифичного препарата.
Подбор дозировки медикаментов каждый раз
осуществляется в соответствии с площадью поверхности
тела пациента.
При эндолюмбальном введении и при облучении головы
дозировка осуществляется в соответствии с возрастом.
Полихимиотерапия больных со стандартным и средним
факторами риска длится в течение 6 месяцев.
23.
Лечение острых лейкозовА. Химиотерапия (цитостатики)
Б. Вспомогательная терапия:
Дезинтоксикационная (2,5-3 л/м2 в сутки 5% глюкозы, физ.
раствора с хлоридом калия в/в, форсированный диурез,
плазмаферез, гемосорбция);
Гемокомпонентная (переливание эритро- и тромбоцитарной
массы);
Применение ростовых (колониестимулирующих) факторов;
Использование моноклональных антител к CD20;
Стимуляция противоопухолевого иммунитета
(интерлейкин-2, интерферон α, фактор некроза опухоли);
Профилактика инфекционных заболеваний.
В. Трансплантация костного мозга и стволовых клеток
24.
Лечение лейкозов. Химиотерапия (1)1. Алкилирующие агенты:
Образуют ковалентные связи с нуклеофильными
соединениями (в т. ч. структурными элементами ДНК,
обеспечивая связывание нитей)
Азатиоприн, хлорамбуцил, эмбихин, циклофосфан
2. Антиметаболиты:
Являются антагонистами веществ, необходимых для
нормальной жизнедеятельности клеток (в т.ч. опухолевых), за
счет конкурентного нарушения синтеза предшественников
нуклеиновых кислот.
К препаратам, используемым в лечении острого лейкоза,
относят метотрексат (антагонист фолиевой кислоты), 6меркаптопурин (антагонист пуриновых оснований),
цитозинарабинозид (цитарабин, аналог пиримидина),
гидроксимочевина (ингибитор рибонуклеотидредуктазы).
25.
Лечение лейкозов. Химиотерапия (2)3. Алкалоиды:
Вещества растительного происхождения - винкаалкалоиды
(винкристин, винбластин), производные эпиподофилотоксина
(этопозид, тенипозид) и камптотецина, таксаны
Оказывают антимитотическое действие на опухолевые клетки
за счет повреждения тубулина - белка, входящего в состав
микротрубочек, воздействуя на все фазы покоящейся клетки
Побочные эффекты: угнетение кроветворения (нейтропения),
кишечная непроходимость, нейротоксичность (вплоть до
парезов), некрозы при попадании препаратов под кожу.
4. Противоопухолевые антибиотики:
Производные антрациклина (даунорубицин, адриамицин,
рубомицин), антрацендиона (митоксантрон) и др.
Нарушают синтез нуклеиновых кислот, а некоторые препараты
(блеомицин) вызывают разрывы нитей ДНК
Кроме общих для цитостатических средств побочных
проявлений антрациклины могут оказывать выраженное
кардиотоксическое действие.
26.
Лечение лейкозов. Химиотерапия (3)5. Ферментные препараты:
L-аспарагиназа - фермент, разрушающий аспарагин,
необходимый для жизнедеятельности опухолевых клеток,
вызывая гибель бластных клеток
Период полувыведения составляет 8-30 ч, остаточная
активность фермента сохраняется в течение 10 дней
Наиболее частые побочные эффекты - аллергические
реакции, нарушения свертываемости крови, панкреатит.
6. Глюкокортикоиды:
Обладают цитолитическим действием на лейкозные клетки
(лимфобласты и недифференцируемые бласты), не вызывая
разрушения нормальных лимфоцитов.
Связываясь в клеточном ядре с хроматином, вызывают
нарушение синтеза нуклеиновых кислот, оказывая, таким
образом, антипролиферативное действие.
27.
Этапы лечение лейкозовI этап - индукция ремиссии
а) острые нелимофобластные лейкозы - программа "7+3" - в/в
цитозар по 100 мг/м2 каждые 12 ч. в течение 7 дней и рубомицин по
45 мг/м2 в первые 3 дня;
б) острый лимфобластный лейкоз - программа длительностью 4-6
нед. - винкристин 2 мг в/в в 1, 8, 15, 22-й дни; рубомицин в/в 50
мг/м2 1-го по 3-й день; преднизолон внутрь по 60 мг/м2 с 1-го по 28-й
дни; L-аспарагиназа по 6000 ЕД/м2 в/в с 17-го по 28-й дни.
II этап - консолидация (закрепление) ремиссии
III этап - профилактика нейролейкоза
-интралюмбальное введение цитостатиков, иногда в сочетании с
облучением головного мозга до 25 Гр.
IV этап - лечение в период ремиссии (профилактика
рецидивов).
28.
Лечение лейкозовПрофилактика и лечение инфекционных осложнений
Размещение больных не более чем по двое в палате.
Соблюдения санитарно-гигиенических мер медицинским персоналом
и самим пациентом, тщательный, регулярный уход за кожными
покровами, слизистыми оболочками и внутривенными катетерами.
Оральная деконтаминация для подавление условно-патогенной
флоры во время выраженной иммуносупрессии. Проводится по схеме,
включающей несколько антибактериальных и противогрибковых
средств.
При развитии инфекционных осложнений требуется немедленное
начало антибиотикотерапии с назначением комбинации антибиотиков
широкого спектра действия (цефалоспорины третьего поколения или
уреидопенициллины с аминогликозидами).
При отсутствии эффекта добавляют гликопептидный антибиотик, а в
ряде случаев - противогрибковые препараты.
Вирусные инфекции, прежде всего вызванные вирусами герпеса,
требуют немедленного начала противовирусной терапии.
29.
Прогноз течения острых лейкозов5-летняя выживаемость зависит от типа лейкоза
и возраста пациентов:
ОЛЛ у детей – 65-75%;
ОЛЛ у взрослых – 20-35%;
ОМЛ у пациентов моложе 55 лет – 40-60%;
ОМЛ у пациентов старше 55 лет - 20%.
Самые частые причины смерти:
1. Кровотечения и кровоизлияние в мозг;
2. Тромбоэмболические осложнения;
3. Инфекционные осложнения;
4. Органная недостаточность.
30. Хронические лейкозы – это дифференцирующиеся опухоли системы крови, основным субстратом которых являются морфологически зрелые
клеткиОсновные характеристики заболевания:
постепенное начало;
медленная прогрессия;
даже без лечения продолжительность жизни
может составлять 10-15 лет;
каждая опухолевая клетка способна, кроме
неуправляемого размножения, к дальнейшей
дифференцировке до зрелых форм.
31. Хронический миелолейкоз (ХМЛ)
ХМЛ - клональное заболевание кроветворной системыс поражением полипотентной стволовой клетки (не
ниже клетки-предшественницы миелопоэза), которая
дифференцируется до зрелых форм.
Несмотря на то, что вовлекаются все три ростка
кроветворения, в основном поражается
гранулоцитарный росток.
Эпидемиология
• Составляет 7-15% всех лейкозов;
• Встречаемость - 1-1,5 случая на 100 000 населения;
• Чаще болеют мужчины 30-70 лет.
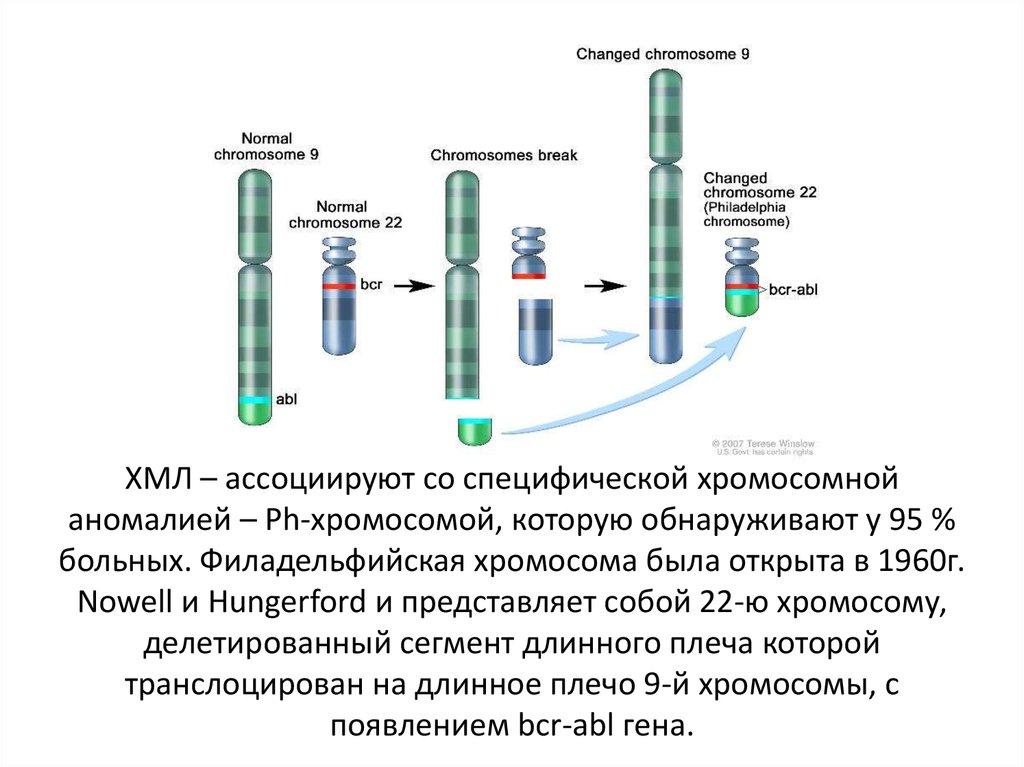
32. ХМЛ – ассоциируют со специфической хромосомной аномалией – Рh-хромосомой, которую обнаруживают у 95 % больных. Филадельфийская
хромосома была открыта в 1960г.Nowell и Hungerford и представляет собой 22-ю хромосому,
делетированный сегмент длинного плеча которой
транслоцирован на длинное плечо 9-й хромосомы, с
появлением bcr-abl гена.
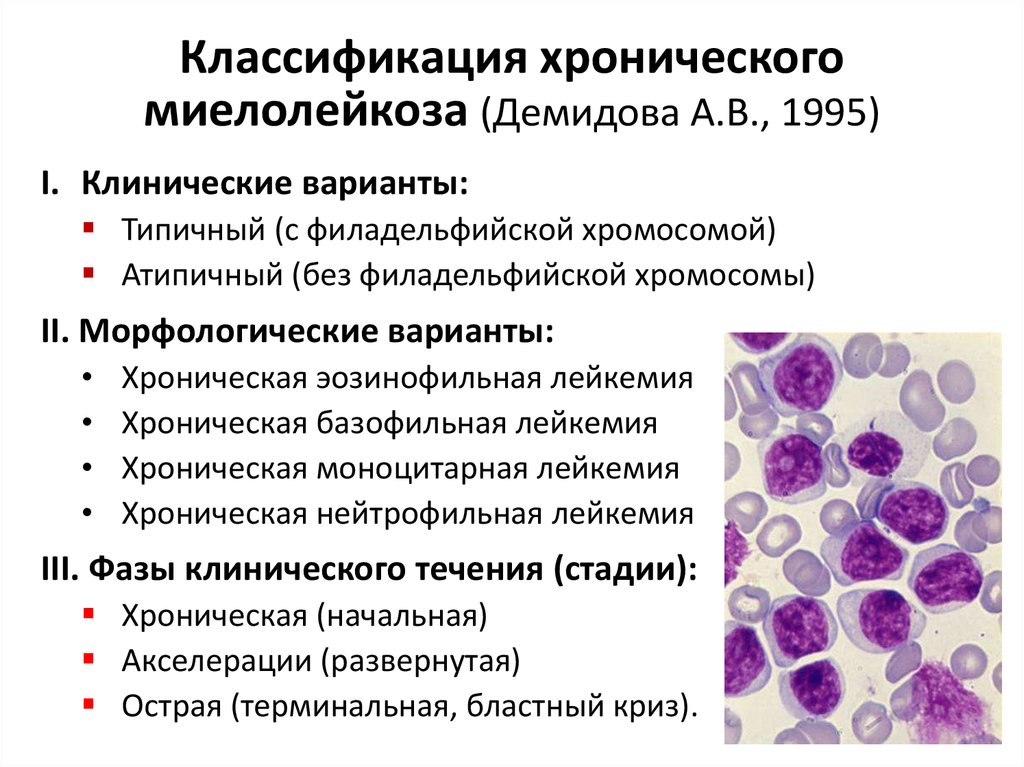
33. Классификация хронического миелолейкоза (Демидова А.В., 1995)
I. Клинические варианты:Типичный (с филадельфийской хромосомой)
Атипичный (без филадельфийской хромосомы)
II. Морфологические варианты:
Хроническая эозинофильная лейкемия
Хроническая базофильная лейкемия
Хроническая моноцитарная лейкемия
Хроническая нейтрофильная лейкемия
III. Фазы клинического течения (стадии):
Хроническая (начальная)
Акселерации (развернутая)
Острая (терминальная, бластный криз).
34. Клиническая картина ХМЛ
Начальная стадия не диагностируется.Первый симптом развернутой стадии – нейтрофильный
лейкоцитоз со сдвигом до миелоцитов и
промиелоцитов. При нарастании лейкоцитоза > 2030х109/л возникают слабость, утомляемость,
потливость. В дальнейшем процесс медленно, но
неуклонно прогрессирует (увеличение селезенки,
печени, нарастание лейкоцитоза, анемия и
тромбоцитопения).
В терминальной (злокачественной, поликлоновой)
стадии заболевания: быстрый рост селезенки с
развитием инфарктов в ней, появление лихорадки,
болей в костях, возникновение анемии,
тромбоцитопении с геморрагическим синдромом.
35. Критерии диагностики хронической фазы ХМЛ
1. Лейкоцитоз > 30х109/л со сдвигом влево;2. Морфология гранулоцитарных клеток нормальная,
диспластичных гранулоцитов < 10%;
3. Увеличение количества базофилов и эозинофилов
(базофильно-эозинофильная ассоциация);
4. Снижение вплоть до полного отсутствия активности щелочной
фосфатазы нейтрофилов;
5. Уровень тромбоцитов < 1000х109/л;
6. Гиперплазия гранулоцитарного ростка гемопоэза со сдвигом
влево в костном мозге;
7. Гиперплазия мегакариоцитарного ростка в костном мозге;
8. Редукция эритроцитарного ростка в костном мозге, индекс
лейкоциты : эритроциты > 10;
9. Наличие Ph-хромосомы в клетках миело- и лимфопоэза;
10. В трепанобиоптате – гиперплазия гемопоэтических клеток с
уменьшением жирового депо, наличие ретикулярного фиброза,
гипермегакариоцитоз.
36. Критерии диагностики фазы акселерации ХМЛ:
1. Увеличение количества лейкоцитов, несмотря на проводимоелечение;
2. Лихорадка > 38,5°С на протяжении недели без признаков
инфекции;
3. Снижение массы тела >2 кг в течение 30 дней;
4. Снижение количества тромбоцитов > 50% от исходного уровня
в течение 30 дней;
5. Прогрессирующая тромбоцитопения < 100х109/л;
6. Прогрессирующее снижение уровня гемоглобина < 90 г/л;
7. Прогрессирующее увеличение селезенки;
8. Увеличение количества бластов > 10% в периферической
крови или костном мозге;
9. Увеличение количества базофилов > 20% в периферической
крови;
10. Появление дополнительных цитогенетических аномалий
(удвоение Ph-хромосомы и др).
37. Критерии диагностики бластного криза ХМЛ
1. Количество бластов и промиелоцитовпериферической крови > 30%;
2. Количество бластов и промиелоцитов в
костном мозге > 50% всех ядерных
элементов;
3. Цитологически или гистологически
подтвержденные экстрамедулярные
бластные инфильтраты.
38. Лечение ХМЛ в хронической фазе:
Терапию начинают с момента установлениядиагноза и обычно проводят амбулаторно
Гидроксимочевина
Бусульфан (миелосан)
α-интерферон (в сочетании с цитозаром)
Иматиниб (гливек) – ингибитор сигнальной
трансдукции, селективно угнетающим bcr-abl
тирозинкиназу
Дазатиниб (спрайсел) - при резистентности к
иматинибу
Аллотрансплантацию костного мозга проводят при:
возрасте менее 45 лет, ранней стадии заболевания, в
группах высокого или промежуточного риска.
39. Лечение ХМЛ
В фазе акселерации:• комбинация гидроксимочевины с малыми
дозами цитарабина (цитозар)
• иматиниб (гливек)
• трансплантация стволовых клеток
При бластном кризе применяют схемы ПХТ в
зависимости от варианта криза, миелобромол,
трансплантацию стволовых клеток.
Эффективного лечения бластного криза ХМЛ
в настоящее время не существует!
40. Критерии неблагоприятного прогноза ХМЛ:
1. Выраженная спленомегалия (селезенка выступает > 15см из-под края реберной дуги);
2. Выраженная гепатомегалия (печень выступает > 6 см
ниже реберной дуги);
3. Тромбоцитопения (количество тромбоцитов < 150х
109/л);
4. Тромбоцитоз (количество тромбоцитов > 500х109/л);
5. Лейкоцитоз (количество лейкоцитов > 100х109/л);
6. Количество бластов в крови > 1% или в костном мозге >
5%;
7. Базофилия в периферической крови > 15-20%.
41. Хронический лимфолейкоз (ХЛЛ)
ХЛЛ - опухоль системы крови, морфологическимсубстратом которой являются непролиферирующие
морфологически зрелые лимфоциты, накапливающиеся
в периферической крови, костном мозге,
лимфатических узлах и селезенке.
Характеризуется относительно доброкачественным
течением и медленным прогрессированием.
Эпидемиология
Ежегодная заболеваемость в странах Европы и Северной
Америки - 1,8-3,0 на 100 000 населения, составляя 30% всех
лейкозов и 9% - злокачественных опухолей.
Встречается почти исключительно у лиц пожилого возраста
(55-70 лет). Мужчины болеют в 2 раза чаще, чем женщины.
42. Классификация ХЛЛ (по А.И.Воробьеву, 1999)
I. По клеточному субстрату:1. В-клеточный вариант
2. Т-клеточный вариант
II. По клиническому течению:
• Типичная доброкачественная форма
• Злокачественный вариант
• Спленомегалический вариант
• Костномозговая форма
• Кожная форма (синдром Сезари)
• Форма с изолированным увеличением отдельных
групп лимфатических узлов
• Вариант с поражением слюнных и околоушных
желез в сочетании со спленомегалией и
геморрагическими осложнениями
• Особая форма ХЛЛ - волосато-клеточный лейкоз
43. Клиническая картина ХЛЛ
Длительный бессимптомный период;
Слабость, утомляемость, потливость, похудание;
Лимфаденопатия;
Геморрагический и анемический синдромы;
Кожные проявления (лейкемиды);
Гепатоспленомегалия;
Вторичные инфекции.
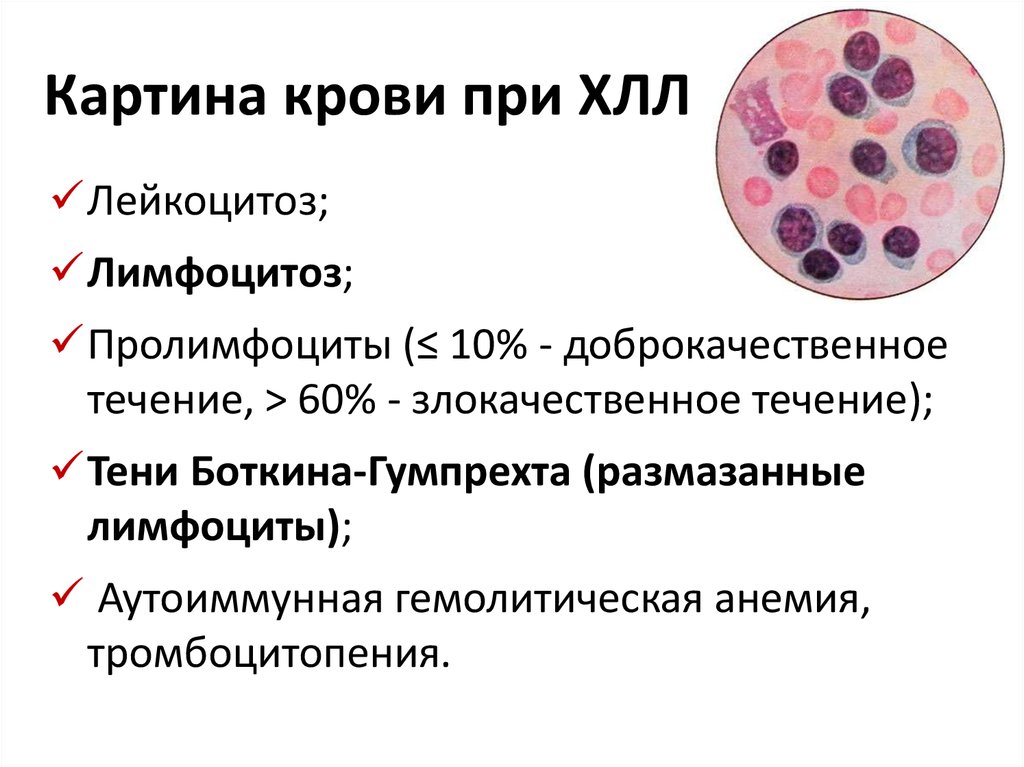
44. Картина крови при ХЛЛ
Лейкоцитоз;Лимфоцитоз;
Пролимфоциты (≤ 10% - доброкачественное
течение, > 60% - злокачественное течение);
Тени Боткина-Гумпрехта (размазанные
лимфоциты);
Аутоиммунная гемолитическая анемия,
тромбоцитопения.
45. Критерии диагностики ХЛЛ
1. Абсолютный лимфоцитоз в периферической крови >5х109/л; в мазке преобладают зрелые малые лимфоциты,
лимфобластов и пролимфоцитов ≤ 10%.
2. В костном мозге ≥ 40% лимфоцитов.
3. Характерный иммунологический фенотип В-лимфоцитов
(экспрессия CD5+CD19+CD20+CD22+CD24+CD25-sIgCD23+) и Т-лимфоцитов (экспрессия
CD2+CD3+CD7+CD5+CD4+/-CD8-/+).
4. Экспрессия легких цепей иммуноглобулинов κ или λ с
соотношением κ/λ или λ/κ >3.
46. Показания к началу терапии ХЛЛ
1. Прогрессирование общих симптомов, связанных сболезнью (лихорадка > 38°С на протяжении 2 недель,
снижение массы тела > 10%, ночная потливость);
2. Прогрессирующая спленомегалия (> 6 см ниже
реберной дуги);
3. Возникновение анемии, либо тромбоцитопении;
4. Прогрессирующее увеличение лимфоузлов;
5. Прогрессирующий лимфоцитоз (удвоение количества
лимфоцитов менее, чем за 12 месяцев);
6. Гиперлейкоцитоз периферической крови (> 150х109/л);
7. Массивная инфильтрация костного мозга
патологическими лимфоцитами (> 80%).
47. Лечение ХЛЛ
Аналоги пурина - флударабина фосфат (флудара), 2CdA (кладрибин);Алкилирующие агенты - хлорамбуцил (лейкеран),
циклофосфамид, бендамустин (рибомустин);
Моноклональные антитела – алемтузумаб (кэмпас),
ритуксимаб (мабтера);
Полихимиотерапия;
ГКС только при аутоиммунных осложнениях!
Спленэктомия;
Лучевая терапия;
Лейкоцитоферез.
48. Неблагоприятные прогностические факторы при ХЛЛ:
1. Возраст старше 60 лет;2. Наличие общих симптомов (лихорадка, потливость,
уменьшение массы тела);
3. Время удвоения лейкоцитов менее 12 месяцев;
4. Диффузный тип инфильтрации костного мозга по
данным трепанобиопсии;
5. Высокая активность ЛДГ;
6. Повышенный уровень β2-микроглобулина;
7. Высокая экспрессия CD38.
49. Истинная полицитемия (эритремия, болезнь Вакеза)
Хроническое опухолевое миелопролиферативноезаболевание с поражением стволовой клетки и
пролиферацией всех трех ростков кроветворения, с
повышенным образованием эритроцитов и, в
меньшей степени, лейкоцитов и тромбоцитов.
Заболеваемость составляет от 0,6 до 1,6 на 100000
населения, средний возраст заболевших – 60 лет.
Мужчины и женщины болеют одинаково часто.
Часто выявляется мутация тирозинкиназы JAK2.
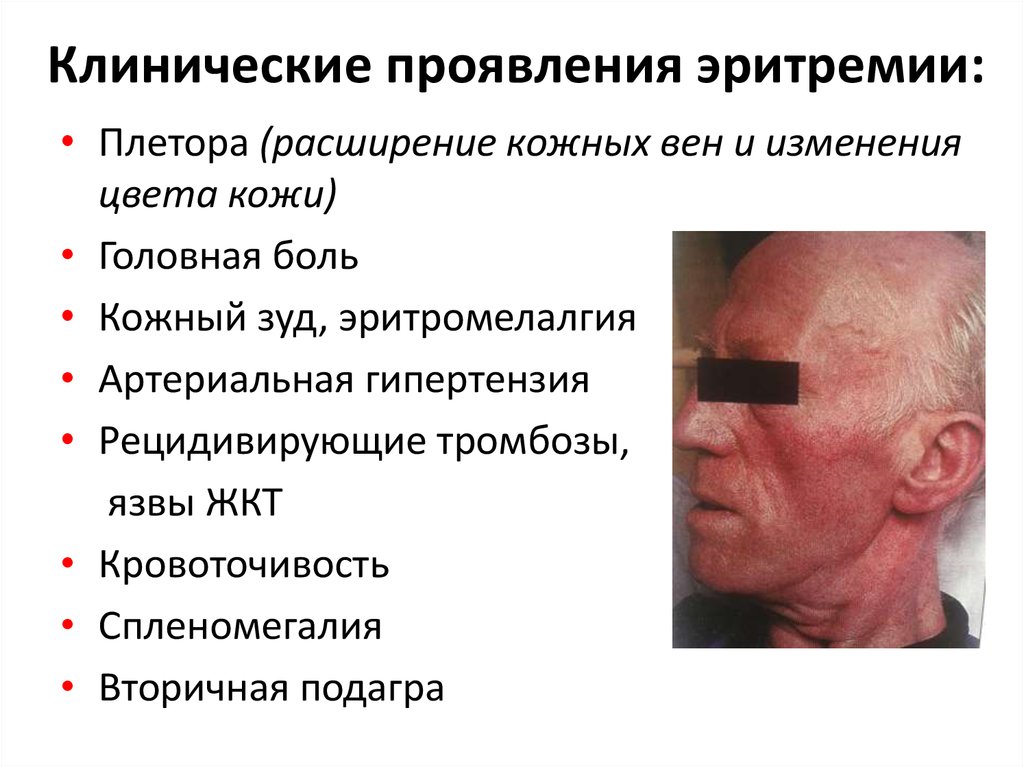
50. Клинические проявления эритремии:
• Плетора (расширение кожных вен и измененияцвета кожи)
• Головная боль
• Кожный зуд, эритромелалгия
• Артериальная гипертензия
• Рецидивирующие тромбозы,
язвы ЖКТ
• Кровоточивость
• Спленомегалия
• Вторичная подагра
51. Критерии диагностики эритремии
Большие критерии:увеличение массы циркулирующих эритроцитов для
мужчин — более 36 мл/кг, женщин — более 32 мл/кг
насыщение артериальной крови О2 более 92%
спленомегалия
Малые (дополнительные) критерии:
увеличение числа тромбоцитов
увеличение числа лейкоцитов
увеличение щелочной фосфатазы
увеличение витамина В12
Диагноз достоверен при наличии трех больших критериев
или первых двух больших в сочетании с двумя малыми
52. Дифференциальный диагноз эритремии и эритроцитозов
53. Лечение эритремии:
Кровопускания с возмещением ОЦКреополиглюкином;
Эритроцитаферез;
Азиридинилметилтиазолидинилфосфиноксид
химиотерапия
(имифос, миелобромол,
гидроксимочевина, пипоброман);
α-интерферон;
Симптоматическая терапия сосудистых
осложнений, артериальной гипертензии и
гиперурикемии.
54. Проверим свои знания…
ПоказательЭритроциты, х1012/л
Гемоглобин, г/л
Цветовой показатель
Лейкоциты, х109/л
Нейтрофилы
палочкоядерные, %
Нейтрофилы
сегментоядерные, %
Эозинофилы, %
Базофилы, %
Лимфоциты, %
Моноциты, %
Бласты, %
Тромбоциты (х109/л)
СОЭ мм/час
???
3,5
100
0,86
90
1
???
3,0
85
0,85
160
1
???
6,5
186
0,86
7,2
1
38
31
60
1
0
12
1
47
100
30
12
21
19
3
13
90
32
2
0
32
6
Нет
240
7
55.
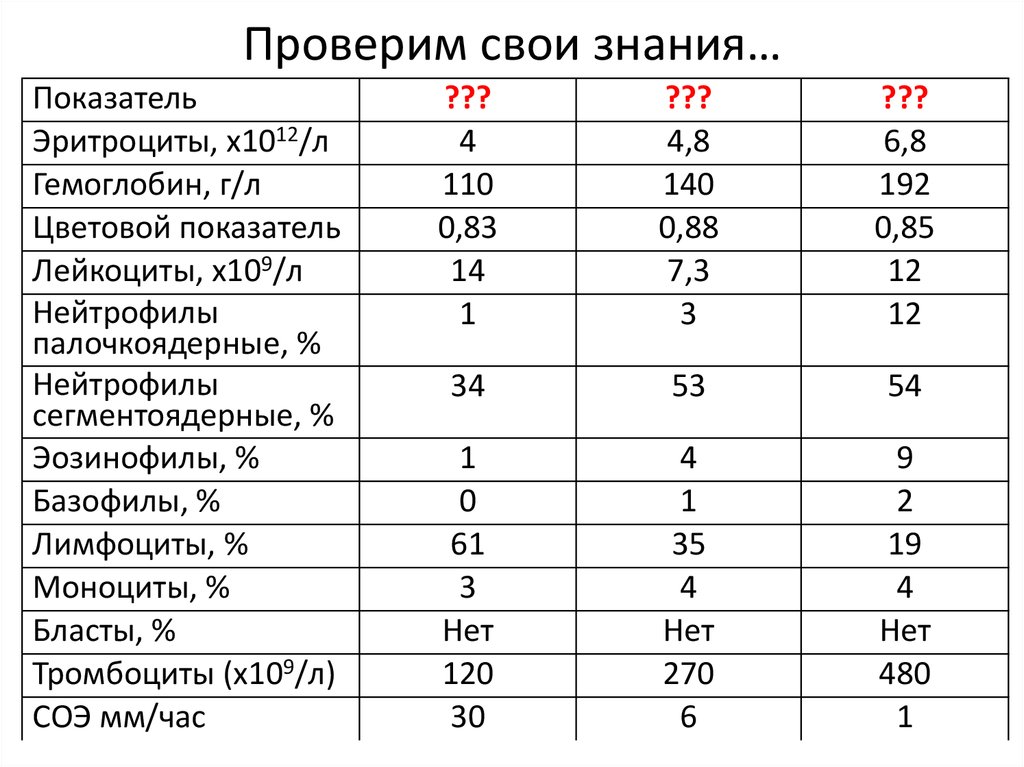
Проверим свои знания…Показатель
Эритроциты, х1012/л
Гемоглобин, г/л
Цветовой показатель
Лейкоциты, х109/л
Нейтрофилы
палочкоядерные, %
Нейтрофилы
сегментоядерные, %
Эозинофилы, %
Базофилы, %
Лимфоциты, %
Моноциты, %
Бласты, %
Тромбоциты (х109/л)
СОЭ мм/час
???
4
110
0,83
14
1
???
4,8
140
0,88
7,3
3
???
6,8
192
0,85
12
12
34
53
54
1
0
61
3
Нет
120
30
4
1
35
4
Нет
270
6
9
2
19
4
Нет
480
1
56. 5 мифов о лейкозах
Лейкоз нельзя вылечить.Лечить лейкоз можно, но тогда он перейдет
из острой в хроническую форму.
Лейкозом болеют только те, кто работает на
вредных производствах или облучился.
Лейкозы передаются по наследству.
Лучше лечить лейкозы гомеопатией или
народными средствами, лекарства от лейкоза
делают людей инвалидами.










































 Медицина
Медицина