Похожие презентации:
Побічна дія ліків. Медикаментозна алергія. Невідкладні стани в алергології
1.
Побічна дія ліків.Медикаментозна алергія.
Невідкладні стани в
алергології.
Доцент Корицька Ірина
Володимирівна
2.
«Однако помни: у лекарств обычных, немало свойстввторичных и третичных»
Авиценна
Ці рядки свідчать про те, що побічна дія ліків
була відома дуже давно, навіть тоді, коли ще не
існували ліки-хіміопрепарати.
Перше повідомлення про медикаментозну
алергію – сироваткову хворобу при введенні
кінської сироватки – з’явилось майже 100 років
тому назад. До появи сульфаніламідів (кінець
30 років) – побічна дія ліків зустрічалась лише у
0,5-1,5% хворих. В теперішній час, лише у хворих,
що знаходяться в стаціонарі МА виникає у
15-30% випадків.
3.
Розповсюдженість в Україні:Серед населення МА зустрічається в 2%
випадків. Серед часто та тривало хворіючих – в
5 -15% випадків, серед медичних та
фармацевтичних працівників – до 30%.
Ми розрахували, що щорічно в Україні від МА
може помирати до 1000 чол.
Внаслідок недоліків статистики, намагання
скривати подібні випадки, ми не знаємо
істинної ситуації по МА в країні.
4.
Парадокс фармакології• Фармацевтичні фірми, досліджуючи можливі негативні
властивості препаратів, тим паче, майже не развивають :
• а)науку про побічну дію препаратів ;
• б)технології їх раннього виявлення;
• в)не проводятьвідповідної просвітницької
діяльності, форумів тощо.
• Як би на ці задачі витрачалось хоча б до 1% від затрат на
створення фармакопрепаратів, то сьогодні
фармакотерапія була б набагато безпечнішою.
5.
Об`єм продаж генеричних ЛП складає:США
25%
Угорщина
55%
Германія
35%
Польща
61%
Великобританія 55%
Росія
78%
Словенія 66%
Україна >
90%
6.
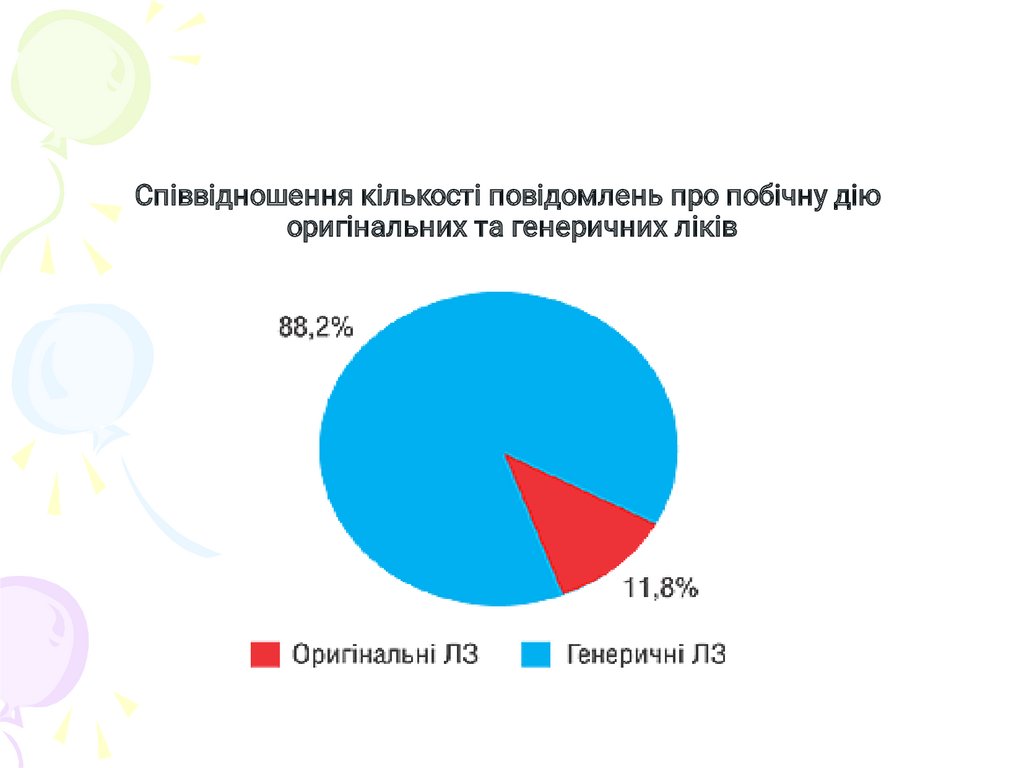
Співвідношення кількості повідомлень про побічну діюоригінальних та генеричних ліків
7.
За статистикою, в США працює 700 000 лікарів (Звіт Агентствапо дослідженням якості в системі охорони здоров`я ).
Щорічно реєструється близько 1.500 смертей, пов`язаних із
неправильним застосуванням ліків).
В США на руках знаходиться 80.000.000 одиниць вогнепальної
зброї.
Щорічно реєструрується близько 1.200 смертей, пов`язаних із
застосуванням вогнепальної зброї. Під час підрахунку ,
виходить, що лікар в 9.000 разів небезпечніший за зброю.
Не в кожного є зброя, але кожний має хоча б одного лікаря.
8.
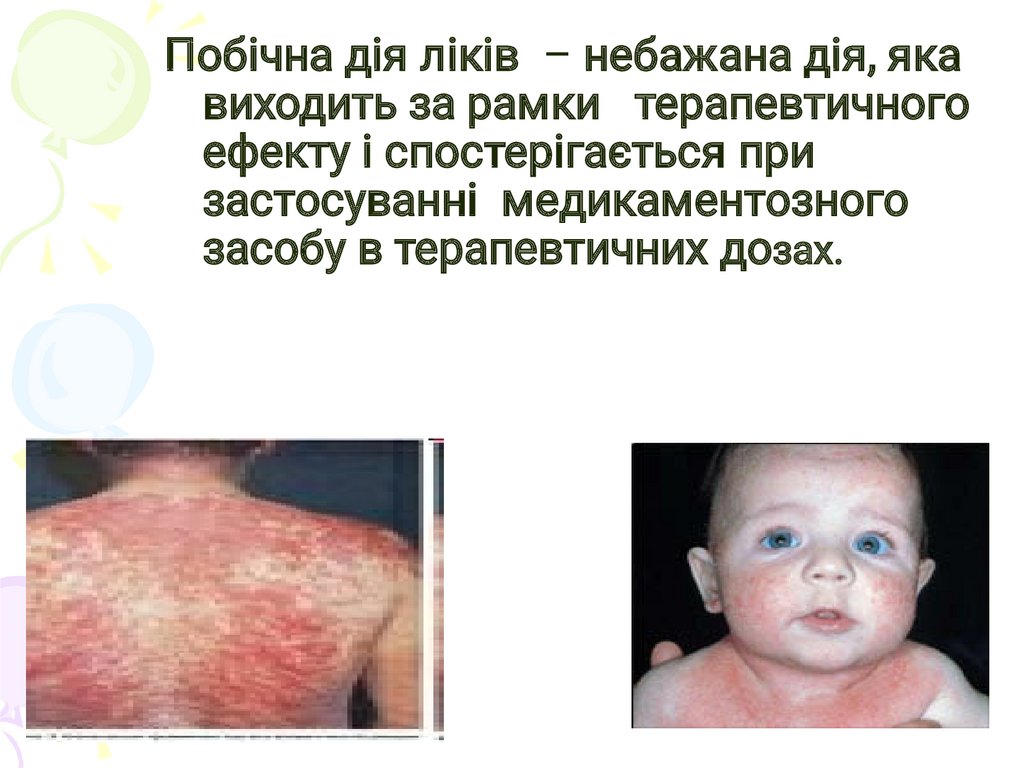
Побічна дія ліків – небажана дія, якавиходить за рамки терапевтичного
ефекту і спостерігається при
застосуванні медикаментозного
засобу в терапевтичних дозах.
9.
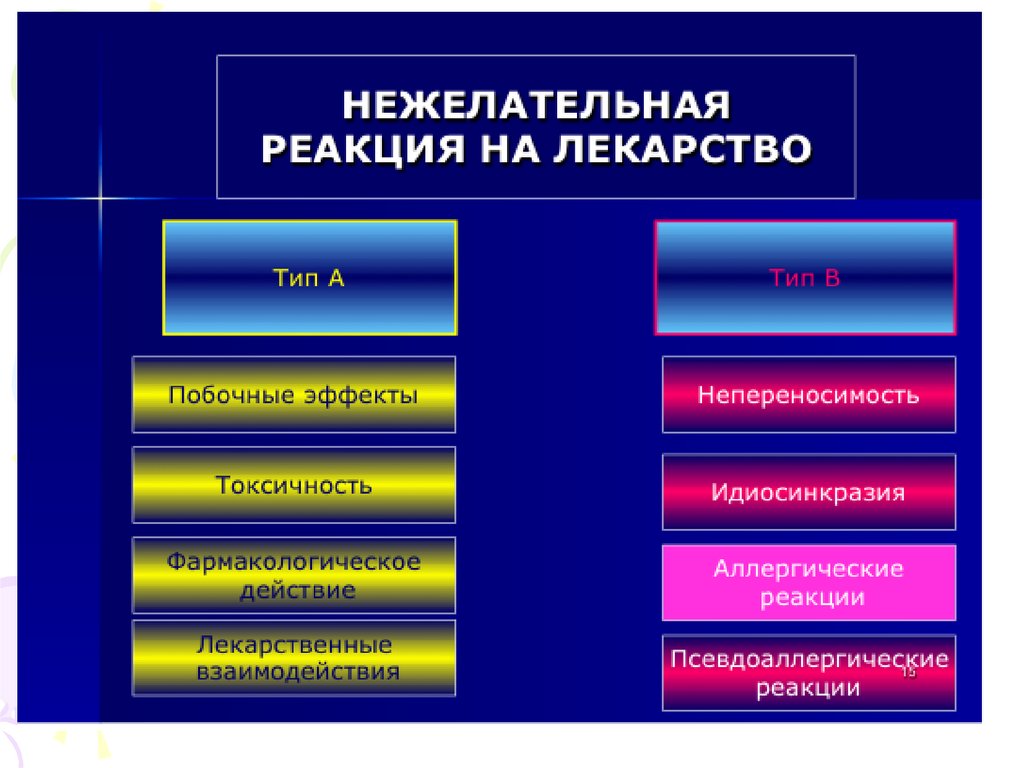
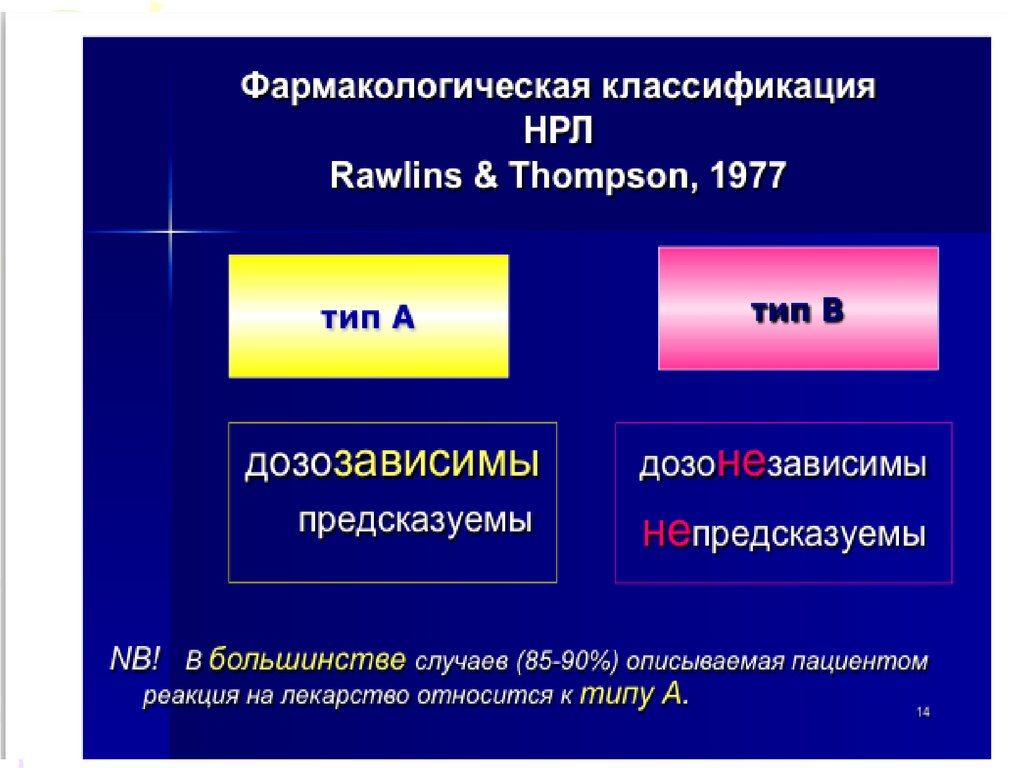
Система фармаконадзору України пропонує наступнукласифікацію побічної дії ліків:
-
Побічні реакції типу А: залежать від дози лікарського
препарату. Обумовлені фармакологічними
властивостями лікарського засобу і токсичністю АЗ.
Передбачувані. Їх можна прогнозувати (ці реакції
завжди очікувані і описані в анотаціях)
-
Побічні реакції типу В: не залежать від дози лікарського
препарату. Характер і важкість їх не узгоджується з
наявною інформацією про лікарський засіб.
Непередбачувані.
Часто обумовлені імунологічними механізмами:
* лікарська алергія
* ідіосинкразія (неалергічна вроджена реакція на
перше введення препарату, яка проявляється в
неочікуваній формі)
* психогенні реакції
-
* псевдоалергічні
10.
11.
12.
- Побічні реакції типу С: виникаютьвнаслідок тривалого застосування
лікарського засобу (ЛЗ): толерантність
(звикання), залежність, синдром
відміни. Ці реакції залежні від часу.
- Побічні реакції типу D: відстрочені
ефекти, які виникають через місяці,
роки після вживання ЛЗ (мутагенні,
тератогенні, канцерогенні)
13.
• Згідно “Офіційного заключенняЄвропейського товариства
алергологів, неадекватні
реакції на ліки слід відносити
до лікарської
гіперчутливості.
14.
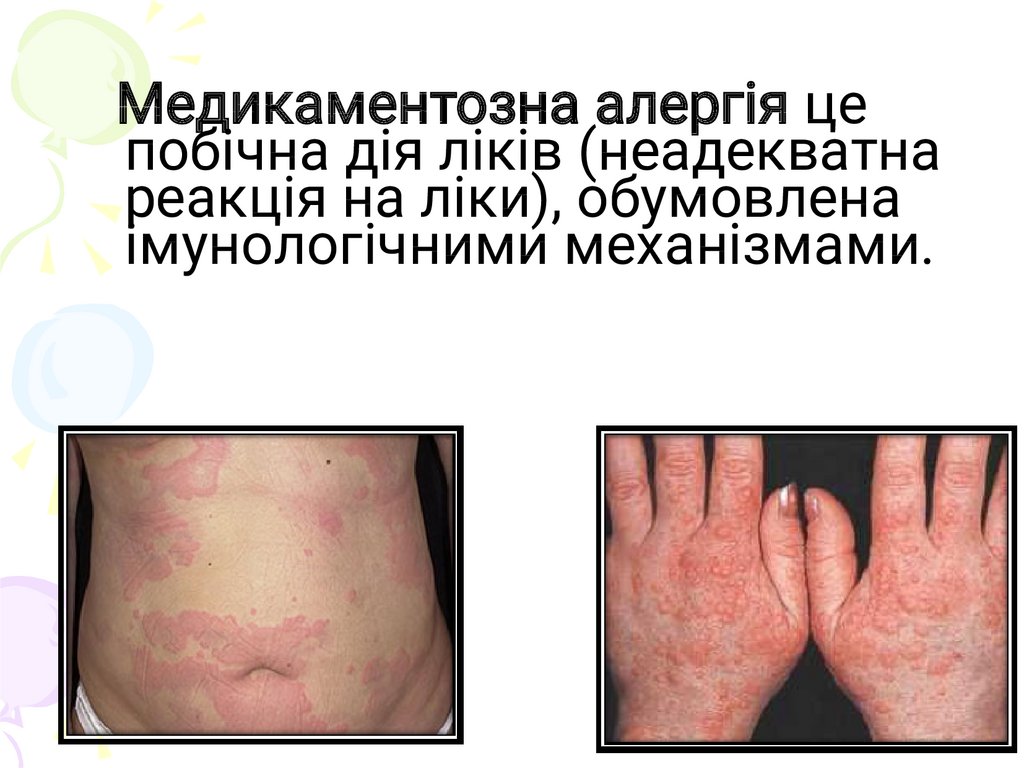
Медикаментозна алергія цепобічна дія ліків (неадекватна
реакція на ліки), обумовлена
імунологічними механізмами.
15.
Основні причини розвитку алергії до ЛЗ:•Генетична схильність;
•Наявність супутніх алергічних захворювань, захворювань КШТ, печінки, ендокринної системи,
порушення метаболізму
•Повторні курси хіміотерапії препаратами однієї групи; інтермітуючий характер фармакотерапії;
•Велика разова доза препарату з меншою вірогідністю викликає сенсибілізацію, ніж тривале та часте
його застосування.
Застосування депо-препаратів
•Одночасне призначення великої кількості ЛЗ з різних груп (поліпрагмазія), продукти метаболізму яких
можуть посиливати алергенну дію один одного;
Шляхи введення ЛЗ також можуть впливати на ступінь його
алергенності.
Для антибіотиків найбільш сенсибілізуючими вважаються аплікаційний та інгаляційний способи
застосування, а найменш сенсибілізуючим – пероральний.
Ін`єкційний шлях займає проміжне положення.
Алергічні реакції на ЛЗ виникають найменш часто у немовлят та в похилому віці, що пов`язано,
відповідно, с незрілостю та
віковою інволюцією функцій імунної системи в цих категорій.
16.
ПАТОГЕНЕЗЯк відомо, більшість лікарських препаратів представляють собою
неповноцінні алергени- гаптени. Лише з`єднавшись в організмі з
білками сироватки крові вони набувають властивості повноцінного
алергену.
До кожного з продуктів перетворення ліків в організмі (метаболітам)
можуть утворюватись антитіла. В зв`язку з цим, багато вчених
вважають, що здатність до сенсибілізації не стільки залежить від
хімічної структури лікарського засобу, скільки від характеру його
біотрансформації в організмі .
Звідси й зрозуміло, чому пацієнти з порушеннями процесів утилізації
ліків (захворювання печінки, нирок) мають підвищену вірогідність
розвитку не лише токсичних, але й алергічних реакцій.
МА може перебігати за будь-яким типом імунологічних реакцій, у
зв’язку з чим можуть варіювати її клінічні прояви. Часто у хворих при
МА
спостерігається поєднання декількох типів АР, один з яких переважає.
17.
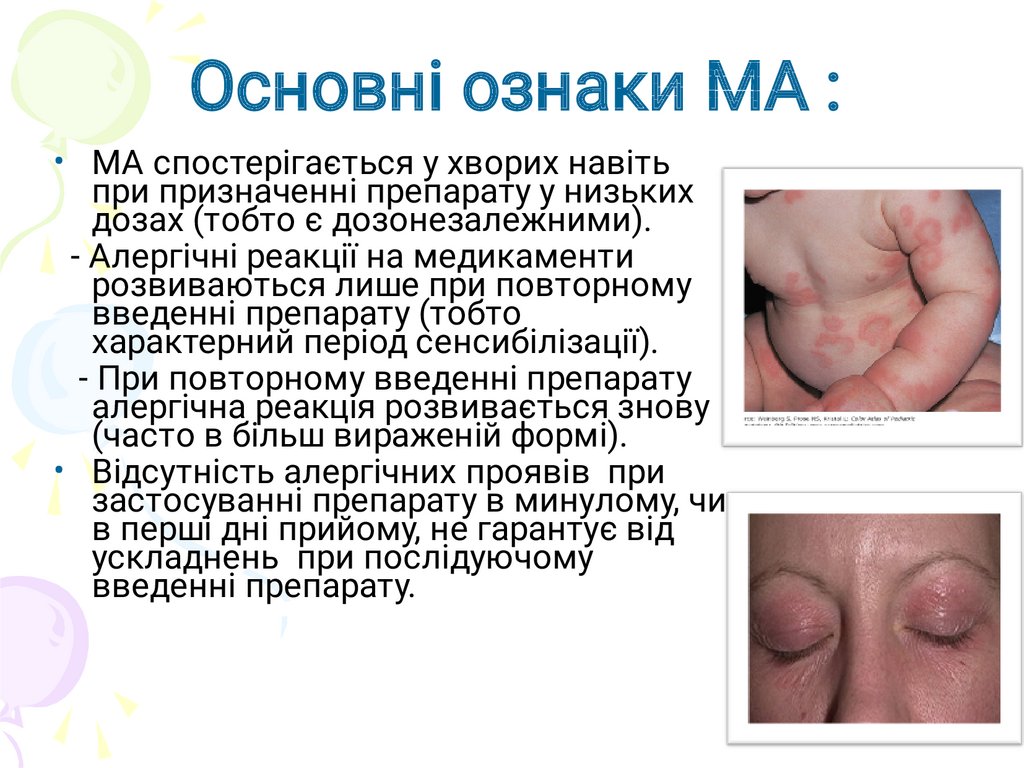
Основні ознаки МА :• МА спостерігається у хворих навіть
при призначенні препарату у низьких
дозах (тобто є дозонезалежними).
- Алергічні реакції на медикаменти
розвиваються лише при повторному
введенні препарату (тобто
характерний період сенсибілізації).
- При повторному введенні препарату
алергічна реакція розвивається знову
(часто в більш вираженій формі).
• Відсутність алергічних проявів при
застосуванні препарату в минулому, чи
в перші дні прийому, не гарантує від
ускладнень при послідуючому
введенні препарату.
18.
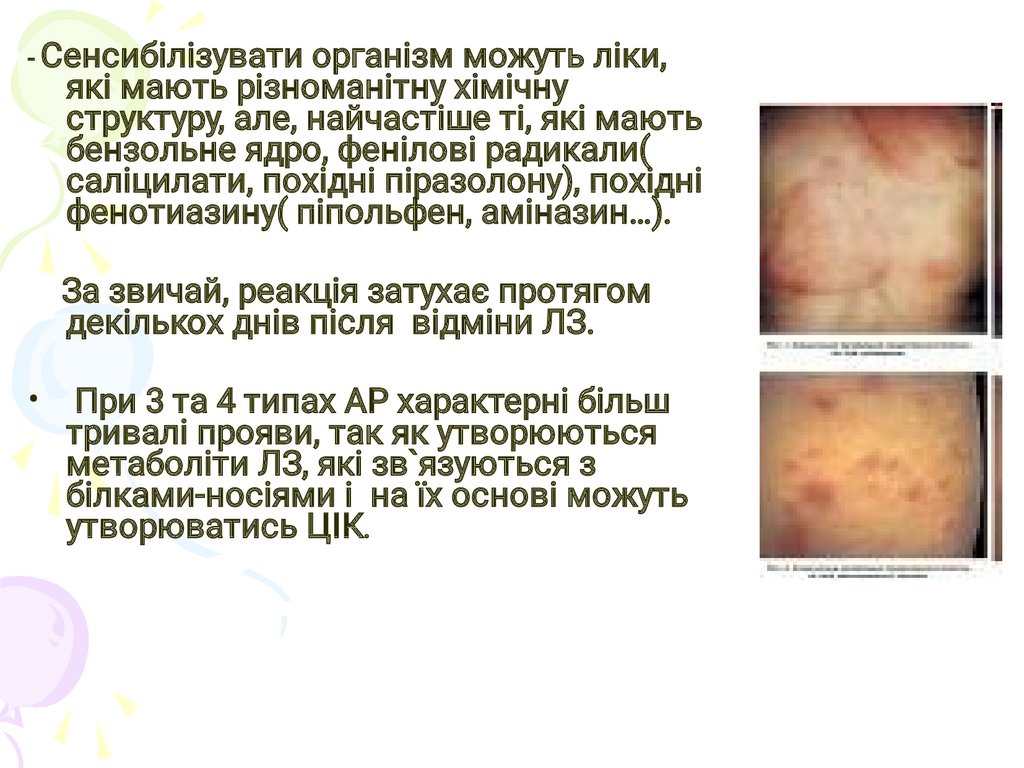
- Сенсибілізуватиорганізм можуть ліки,
які мають різноманітну хімічну
структуру, але, найчастіше ті, які мають
бензольне ядро, фенілові радикали(
саліцилати, похідні піразолону), похідні
фенотиазину( піпольфен, аміназин…).
За звичай, реакція затухає протягом
декількох днів після відміни ЛЗ.
При 3 та 4 типах АР характерні більш
тривaлі прояви, так як утворюються
метаболіти ЛЗ, які зв`язуються з
білками-носіями і на їх основі можуть
утворюватись ЦІК.
19.
• МА може перебігати за будь-яким типомімунологічних реакцій, у зв’язку з чим можуть
варіювати її клінічні прояви.
• Часто у хворих при МА спостерігається
поєднання декількох типів АР, один з яких
переважає.
• Часто один і той же препарат може запускати
різні імунологічні механізми, що очевидно,
пов`язано з індивідуальними особливостями
самого хворого.
20.
Псевдоалергія на ліки:Клінічні прояви
псевдоалергії
нагадують істинні АГ
(частіше IgE-залежні).
На відміну від
істинних АР при
псевдоалергічних
відсутні антитіла та
імунні Т-лімфоцити.
21.
Механізми псевдоалергії різноманітні:• Пряма дегрануляція базофілів
під впливом ліків – аналог
реакції 1 типу
Ця реакція може індукуватись
ліками, хімічними розчинами,
холодом. Сильні дегранулятори:
морфін, місцеві анестетики,
міорелаксанти та ін.
• Цитотоксична дія – близька по
механізму АР 2 типу.
Пряма цитотоксична дія
препаратів на клітини може
спостерігатись при передозуванні
ліків, при введенні інтерферонів,
цитокінів та ін.
22.
• Активація альтернативного шляхукомплементу – аналог реакцій 3 типу
(імунокомплексного).
• Цей тип реакції часто спостерігається у хворих на
в/в введення декстранів, плазмозамінників та ін.
ліків, особливо у хворих, яким часто проводили в/
в інфузії.
Часто при таких в/в вливаннях реакції виникають на неалергенні
розчини глюкози, NaCl, особливо, якщо вони містять мікроагрегати
молекул, що сприяють активації комплементу. Ці реакції
супроводжуються лихоманкою (через викид ІL-1 з лейкоцитів і
ендотелію) і висипками (їх називають “пірогенними”).
23.
ДІАГНОСТИКА АЛЕРГІЧНИХЗАХВОРЮВАНЬ
24.
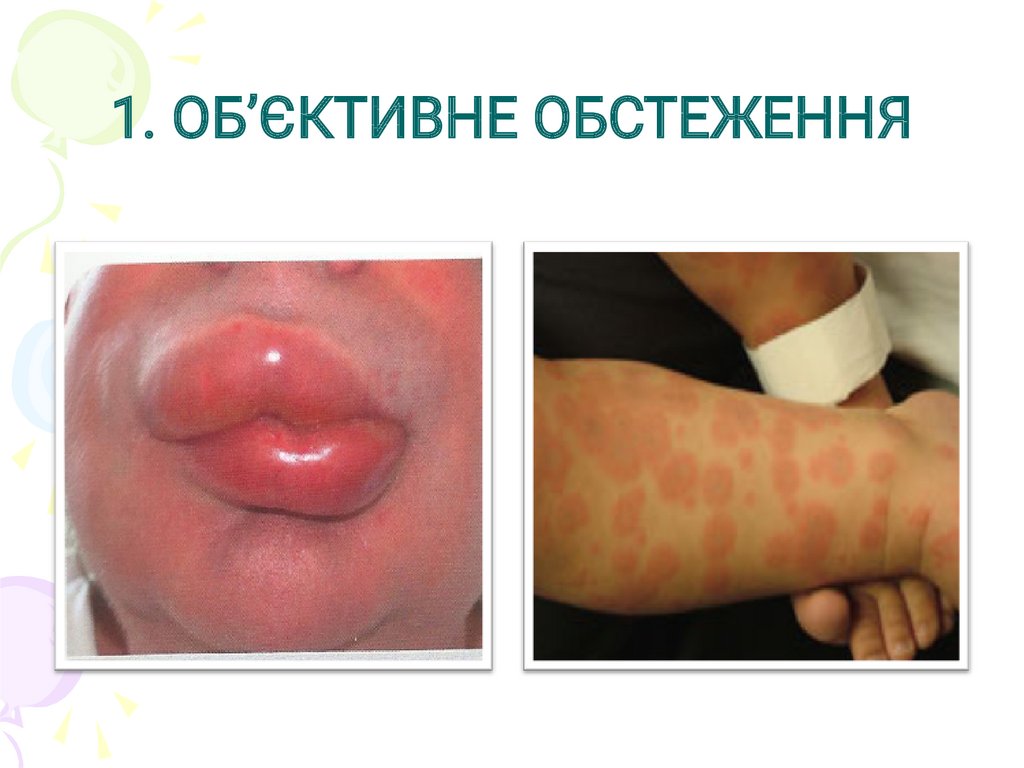
1. ОБ’ЄКТИВНЕ ОБСТЕЖЕННЯ25.
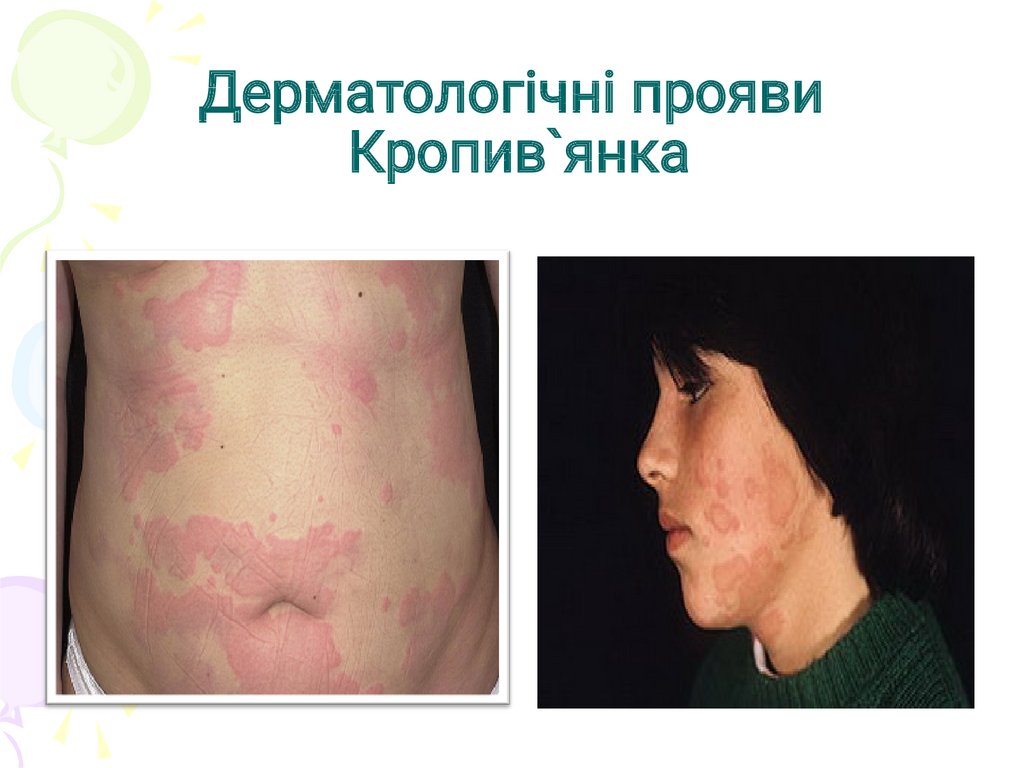
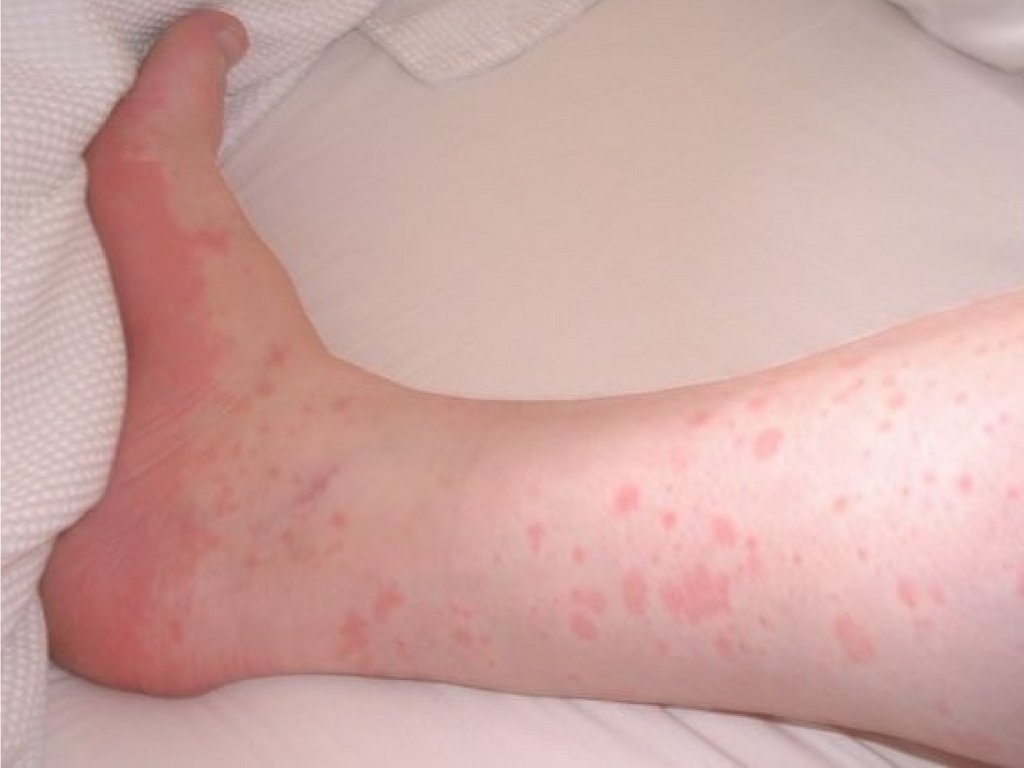
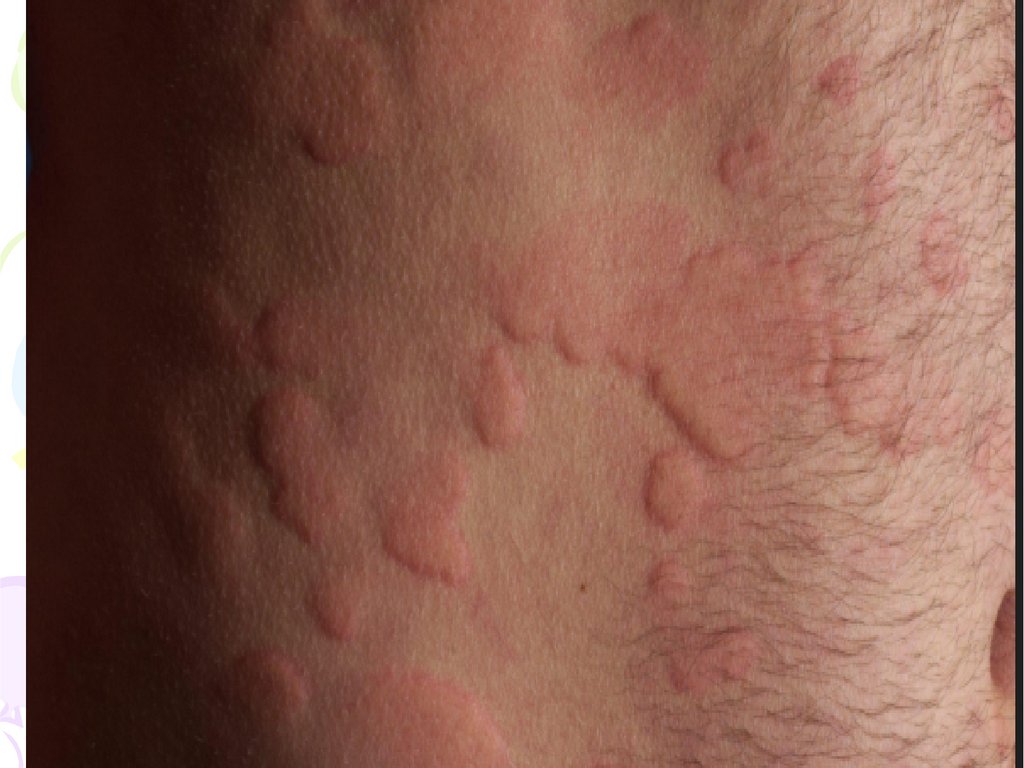
Дерматологічні проявиКропив`янка
26.
27.
28.
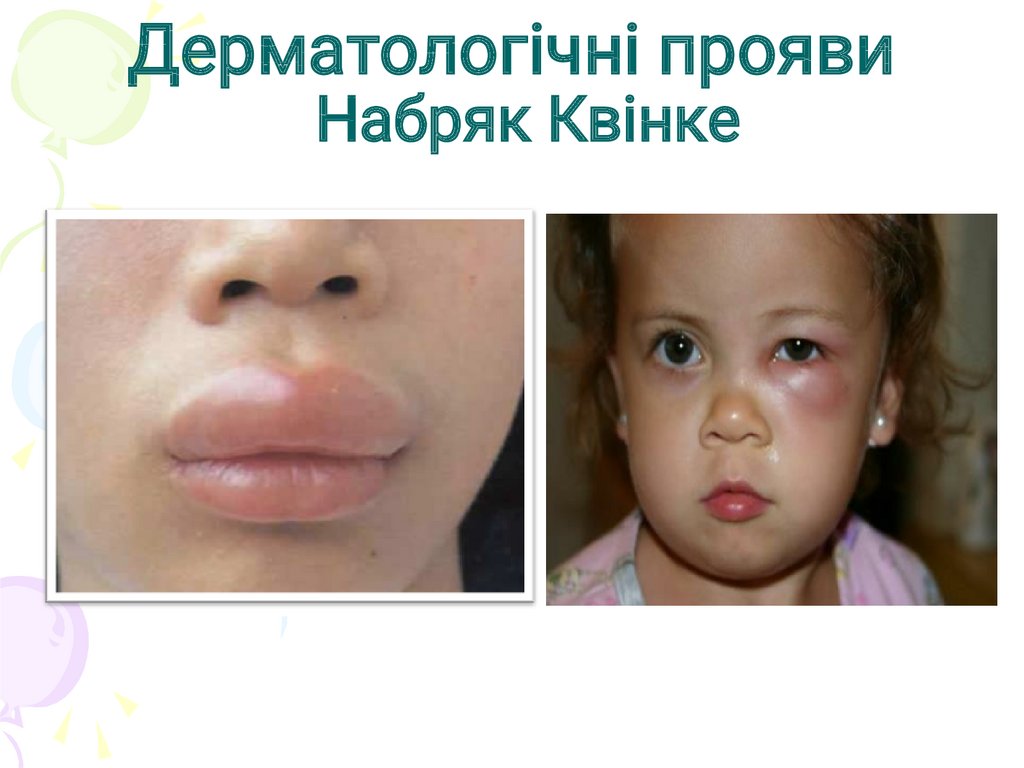
Дерматологічні проявиНабряк Квінке
29.
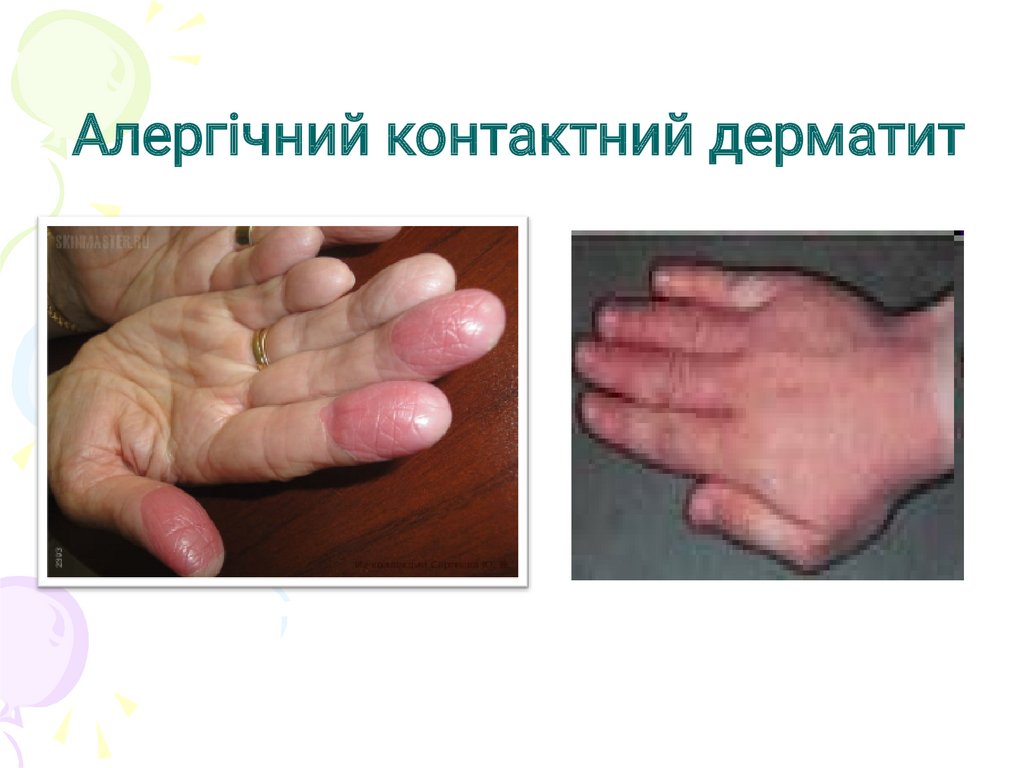
Алергічний контактний дерматит30.
31.
32.
33.
34.
35.
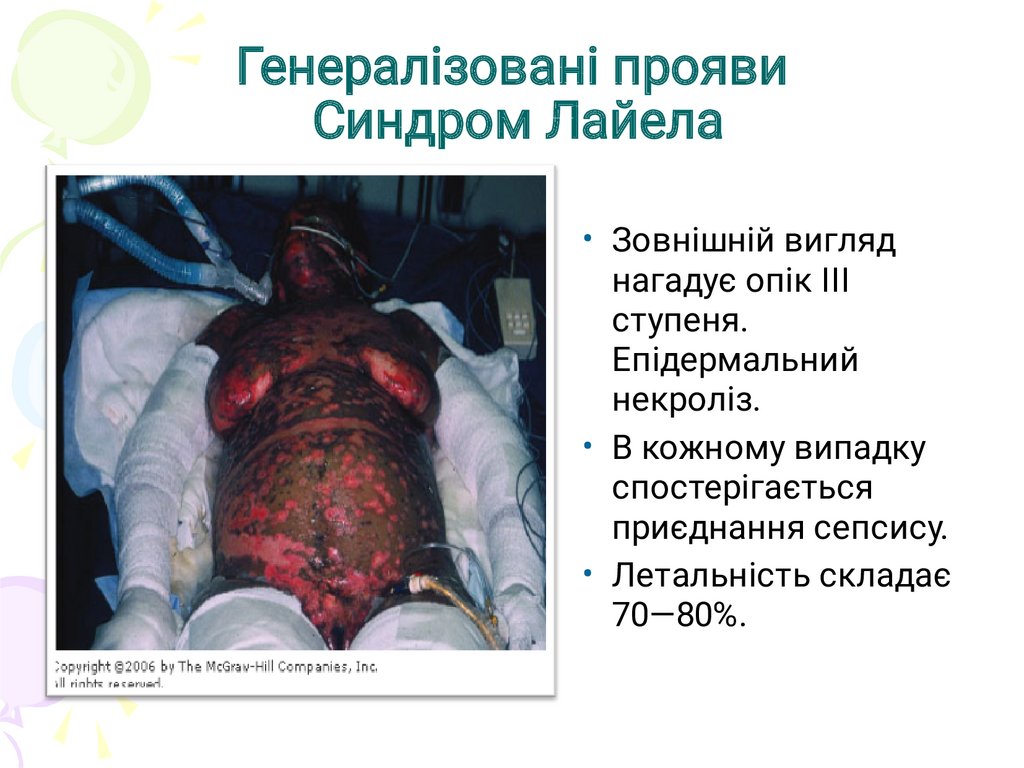
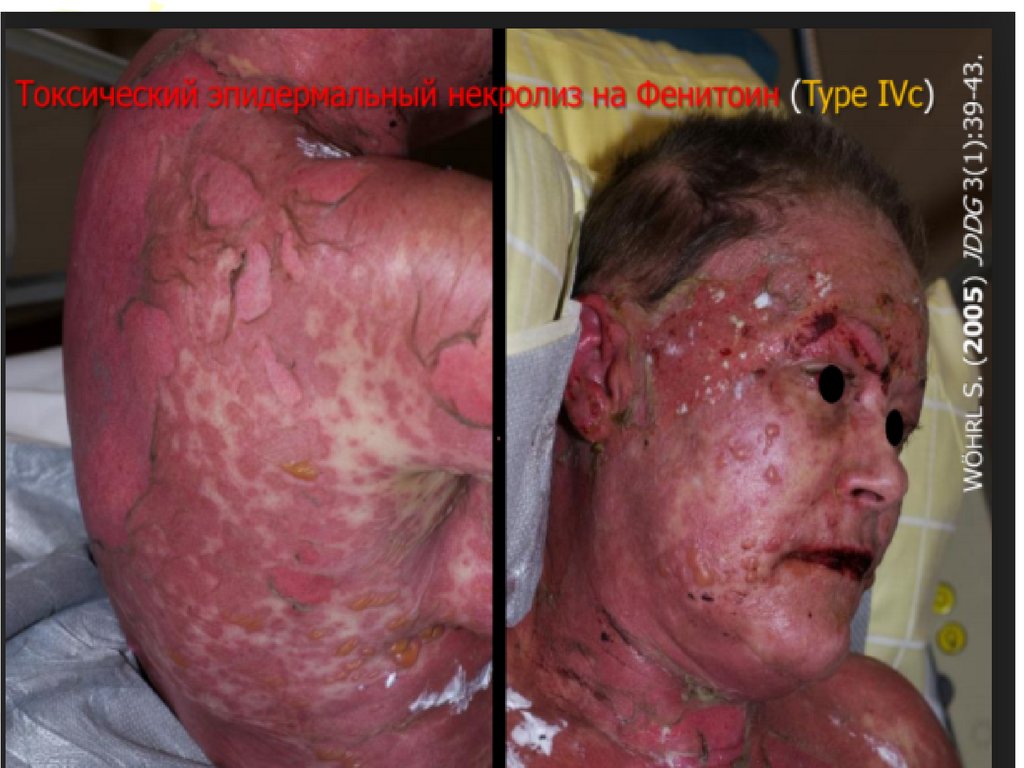
Генералізовані проявиСиндром Лайела
• Зовнішній вигляд
нагадує опік III
ступеня.
Епідермальний
некроліз.
• В кожному випадку
спостерігається
приєднання сепсису.
• Летальність складає
70—80%.
36.
37.
38.
Синдром Лайелла39.
40.
41.
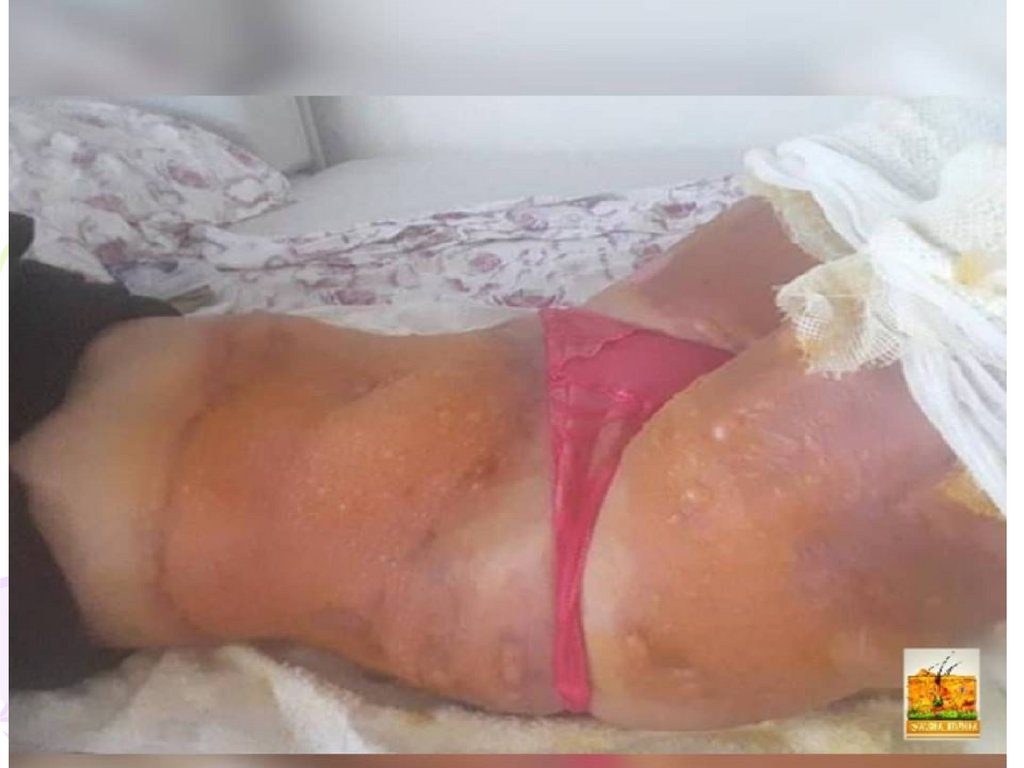
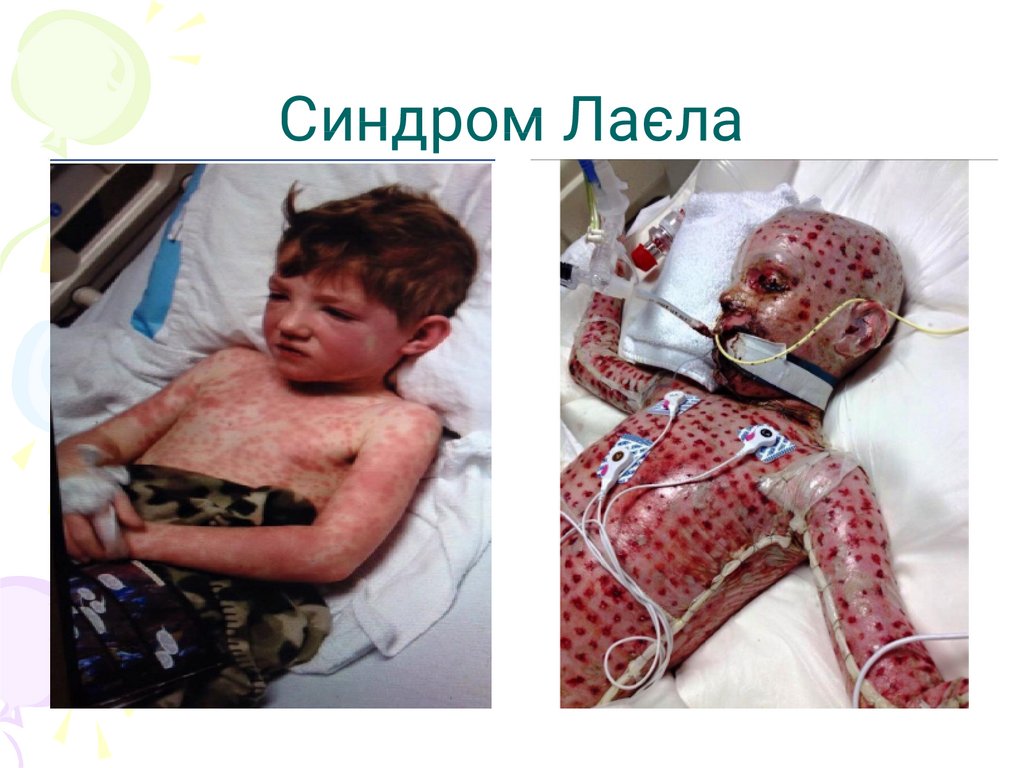
Синдром Лаєла42.
Синдром Лаєла43.
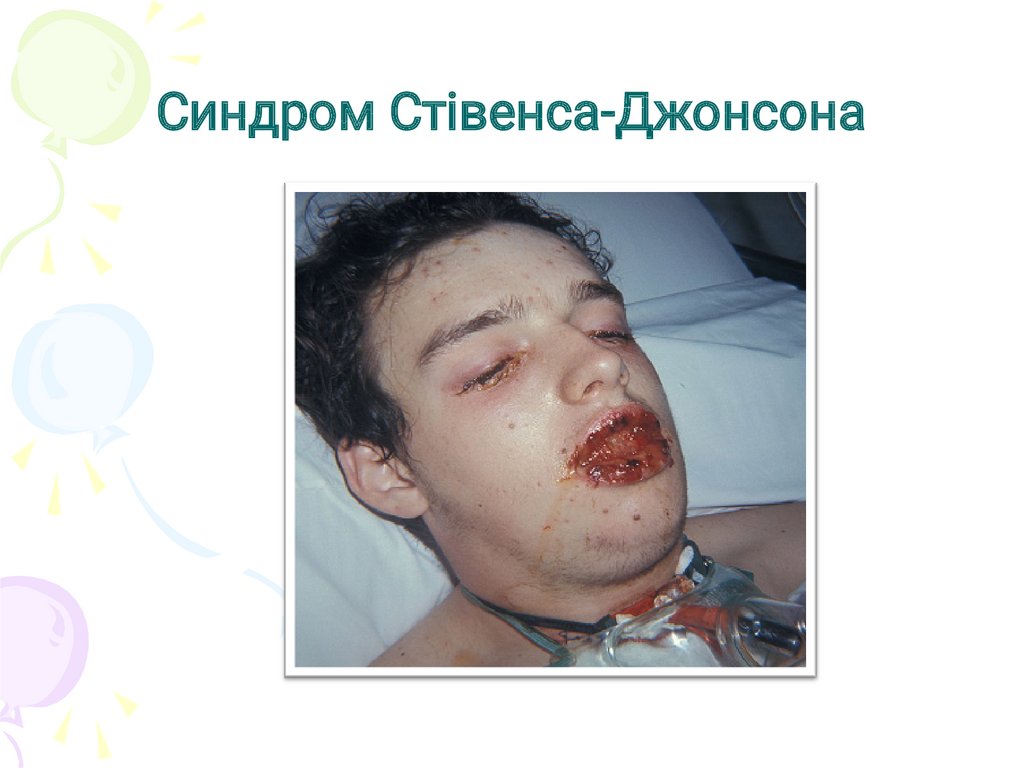
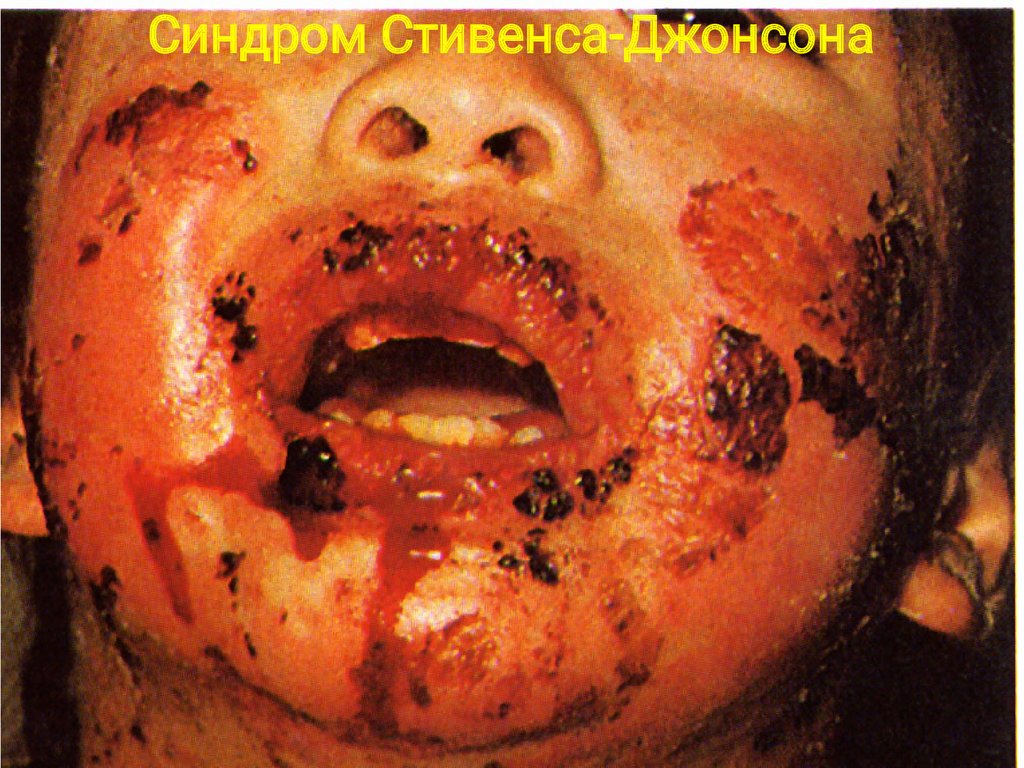
Синдром Стівенса-Джонсона44.
45.
Синдром Стивенса-Джонсона46.
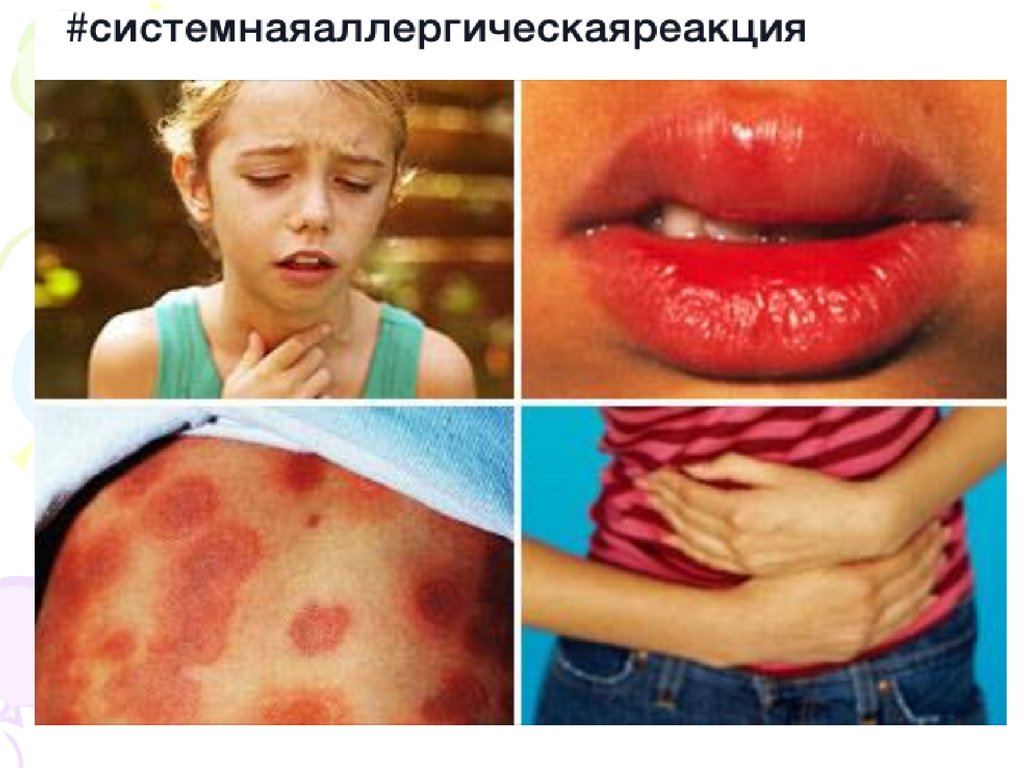
Генералізовані прояви:Анафілактичний шок
Клініка: проявляється відчуттям жару, гіперемії шкіри, страху
смерті, болі в серці, в животі, рвота, задухи, кропивниця, набряк
Квінке, холодний липкий піт, нерідко – судоми, з подальшою
втратою свідомості. Відмічається блідість шкірних покривів,
ціаноз губ. Зіниці розширені. Тони серця глухі, пульс
ниткоподібний, аритмія з тенденцією до тахікардії, рідше – до
брадикардії, АТ не визначається (типова форма).
В залежності від домінуючої симптоматики виділяють наступні
різновиди анафілактичного шоку:
1) гемодинамічний варіант — на перший план виступають
гемодинамічні розлади,
2) асфіктичний варіант — в клініці переважають
симптоми гострої дихальної недостатності,
3) церебральний варіант — переважають
симптоми ураження ЦНС,
4) абдомінальний варіант — на перший план
виступають симптоми з боку черевної порожнини,
47.
48.
Генералізовані прояви:Сивороваткоподібні реакції
Основні симптоми виникають на 7-10 день
після введення препарату.
підвищується температура,
з`являється уртикарна висипка,
збільшуються лімфатичні вузли,
поява суглобового синдрому,
можливе збільшення селезінки
Лікарські препарати: чужерідні сироватки,
пеніциліни, сульфаніламіди, цитостатики,
НПЗП, вакцини
49.
Генералізовані прояви:Медикаментозно-індукований вовчий
синдром
Морфологічна основа - васкуліт.
Характерна слабкість, лихоманка, артрити,
полісерозити.
Развивається фотодерматит обличчя, при якому
може спостерігатись «вовчий метелик».
Можливе ураження нирок у вигляді
гломерунефрита
Симптоматика за звичай регресує через 1-2 тижні
після відміни препарату.
Лекарські препарати: новокаїнамід, аміназин,
ізоніазид, метилдопа тощо.
50.
Алергія може бути у декількох формах:1) Алергія однієї людини до декількох,
близьких за хімічною будовою та
фармакодинамікою речовин(наприклад
препарати тетрациклінової групи).
2) Алергія у однієї ж людини до різних за
будовою та фармакодинамікою речовин.
51.
Алкоголь посилює прояви МАдекількома шляхами:
1) Етанол посилює всмоктуваність
багатьох медикаментів, як
розчинник, за рахунок
підвищення проникності
слизової оболонки ШКТ.
2) До сумішей речовин, які
містяться в напоях (наприклад, у
винах, коньяках) може виникати
істинна сенсибілізація.
3) На продукти біотрансформації
етанолу-альдегідів, деколи
розвиваються псевдоалергічні
реакції.
52.
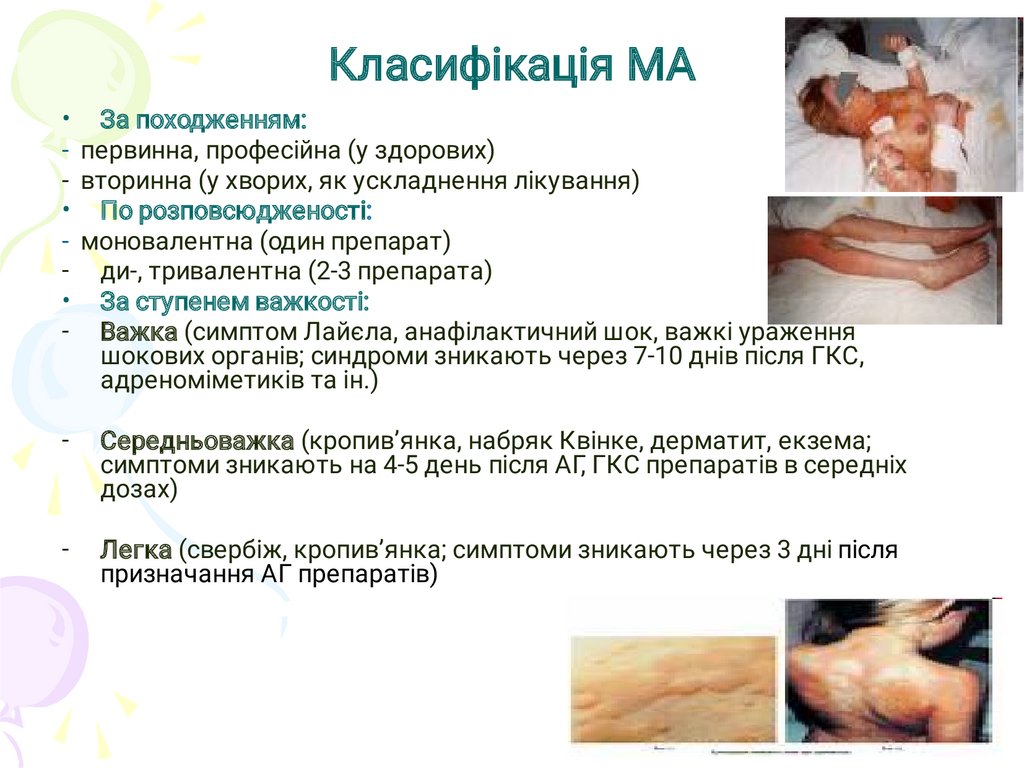
Класифікація МА• За походженням:
- первинна, професійна (у здорових)
- вторинна (у хворих, як ускладнення лікування)
• По розповсюдженості:
- моновалентна (один препарат)
- ди-, тривалентна (2-3 препарата)
• За ступенем важкості:
- Важка (симптом Лайєла, анафілактичний шок, важкі ураження
шокових органів; синдроми зникають через 7-10 днів після ГКС,
адреноміметиків та ін.)
-
Середньоважка (кропив’янка, набряк Квінке, дерматит, екзема;
симптоми зникають на 4-5 день після АГ, ГКС препаратів в середніх
дозах)
-
Легка (свербіж, кропив’янка; симптоми зникають через 3 дні після
призначання АГ препаратів)
53.
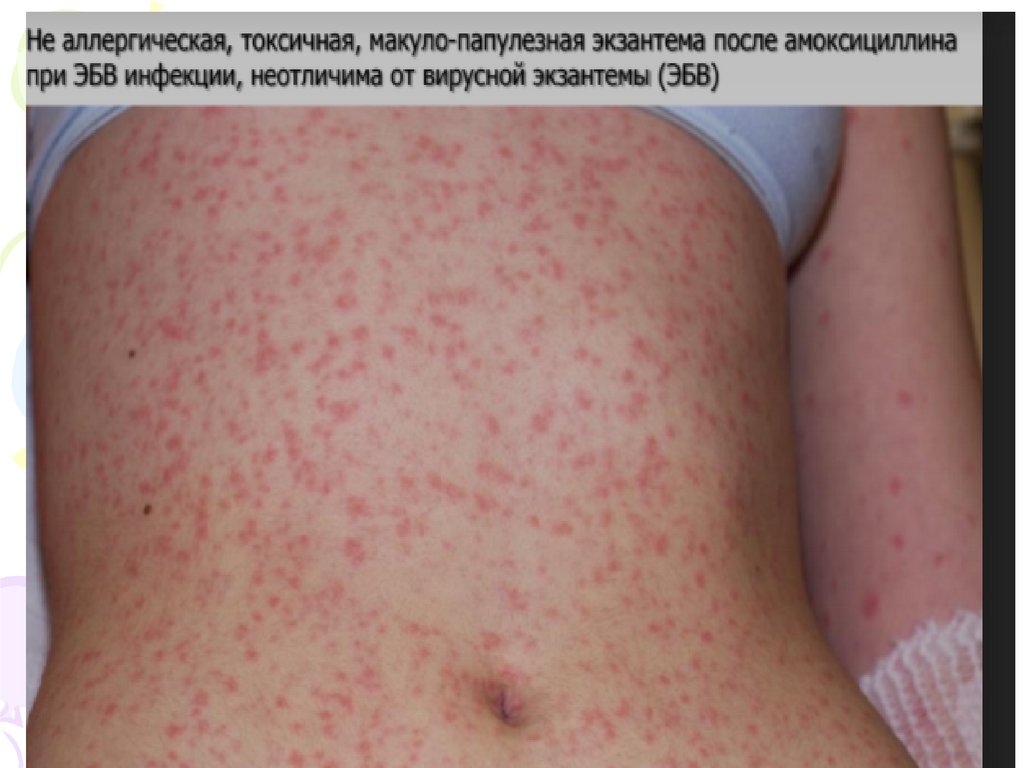
По швидкості розвитку алергії виділяють:• І Група - реакції розвиваються швидко, продовж хвилин-години,:
- анафілактичний шок
- гостра кропив’янка, набряк Квінке
- бронхоспазм
- гостра гемолітична анемія
• ІІ Група – підгострі реакції, які розвиваються протягом доби:
- агранулоцитоз
- лихоманка
- макуло-папульозна екзантема
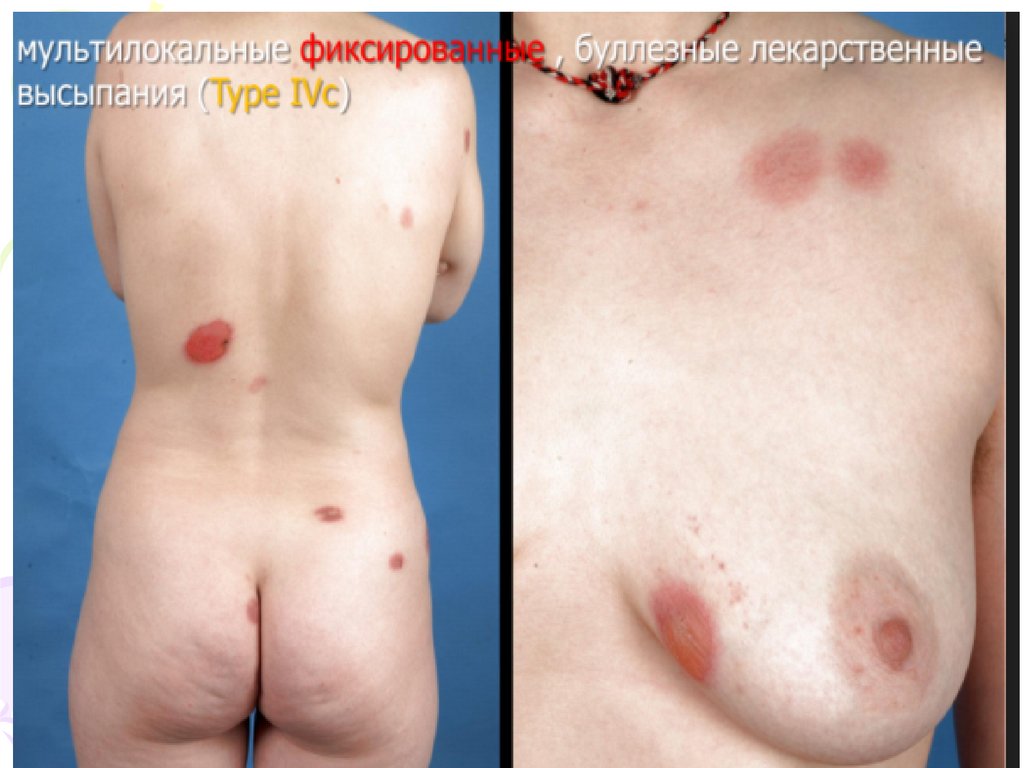
ІІІ група – реакції розвиваються повільно, протягом декількох
діб-тижнів:
- сироваткова хвороба
- васкуліти
- синдром Стівенса-Джонсона
54.
Уніфікований клінічний протокол екстреної, первинної,вторинної (спеціалізованої) та третинної
(високоспеціалізованої) медичної допомоги "
Медикаментозна алергія, включаючи анафілаксію"
• Наказ МОЗ
України від
30.12.2015
№ 916
55.
Первинна ланка ( сімейні лікарі, хірурги,стоматологи, терапевти, педіатри тощо )
Скарги:
• свербіж
•набряк
•характер шкірного висипу,
•ураження слизових оболонок ротової
порожнини
• нудота
• ядуха
•головокружіння, головний біль
• порушення свідомості та її втрата
56.
При збиранні алергоанамнезу необхідно визначитинаступне:
• Чи лікувався хворий раніше будь-якими ліками, чи
були на ці ліки реакції і як вони проявлялись
• Чи немає професійного контакту з ліками і з якими,
чи не виникали на них алергічні реакції, чи
загострювались вони на роботі і зменшувались поза
неї
• Чи немає зв’язку з іншими видами алергії, наявності
харчової алергії, непереносимість харчових домішок,
напоїв та ін., полінозу, хімічної алергії, БА та ін.
57.
Первинна ланкаРівень обстеження на первинній
ланці:
лабораторні обстеження: ЗАК,
біохімічний аналіз крові, глюкоза
крові, RW, ВІЛ, обстеження на
наявність щодо антигенів вірусних
гепатитів B і С, ЗАС
•рентгенографія органів грудної
клітки (за потребою),спірометрія (за
потребою),ЕКГ (за потребою)
58.
Первинна ланкаДії лікаря при підозрі на МА:
•після огляду та обстеження пацієнта
лікар дає для заповнення затверджену
анкету
•пацієнт заповнює опитувальник з
обов’язковим власним підписом під
анкетою!!!
• лікар первинної ланки аналізує анкету,
підписує та скеровує на консультацію до
лікаря-алерголога з медичною
документацією
59.
Показання для скерування пацієнта до алерголога•Пацієнти, які мають в анамнезі алергію на
пеніцилін, і ймовірно, потребуватимуть подальшої
антибіотикотерапії
•Пацієнти з множинною медикаментозною
алергією / непереносимістю.
•Пацієнти, які мають в анамнезі побічні реакції на
НПЗЗ, і потребують використання аспірину або
інших нестероїдних протизапальних і
протиревматичних засобів
•Пацієнти, які мають тяжкі форми алергічних
захворювань в анамнезі, або у гострому перебігу
•Пацієнти з можливими алергічними реакціями на
місцеві анестетики
60.
Первинна ланкаПокази для скерування пацієнтів з
медикаментозною алергією в
алергологічне відділення:
- клінічні прояви генералізованої
кропив'янки, бронхоспазму,
багатоформної еритеми, набряку Квінке,
алергічного васкуліту, гострих токсикоалергічних реакцій І, ІІ ступеня тяжкості
•До реанімаційного відділення:
- анафілаксія, токсико-алергічні реакції
III, IV ступеня тяжкості
61.
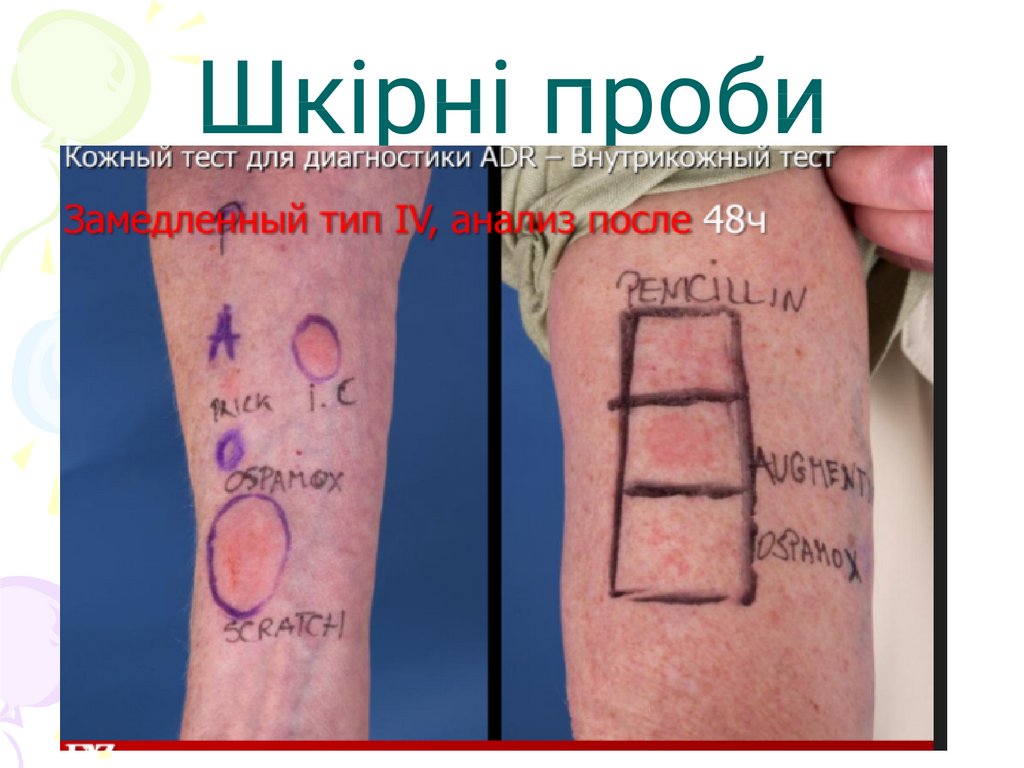
2. Діагностика МА – 2 етап: шкірні проби:проводиться лікарем-алергологом
Шкірне тестування з розчинами ЛЗ можна розглядати лише в
якості скринінгового тесту, який не має достатньої
інформативності відносно наявності сенсибілізації до ЛЗ.
Так як: більшість ЛЗ є гаптенами, тому відтворити на шкірі
імунологічну реакцію не вдається(негативні ШТ не
виключають можливість розвитку АР!).
Практично всі препарати проходять ряд перетворень, а
сенсибілізація виникає частіше саме до метаболітів ЛЗ.
Розчини препаратів в медичних закладах здійснюється не
стандартизованими розчинами, які за рахунок кислої чи
лужної реакції розчину часто приводить до хибно позитивних
результатів. Наявність лише таблетованих форм препарату.
Не завжди є розуміння, що постановка ШП з ЛЗ можлива лише
при 1 типі АР та при 4 типі – аплікаційні проби.
62.
Шкірні проби63.
3.Діагностика МА – 3 етап:провокаційні тести
Такі проби проводяться лише алергологом при наявності
реанімаційного оснащення при неможливості заміни
препарати препаратом іншої групи
Види:
Під`язична провокаційна проба
Пероральна провокаційна проба
64.
4 етап – лабораторнадіагностика
Являються безпечними. Але, на жаль жоден з них не може
бути визнаним абсолютно інформативним.Більшість тестів
рекомендується проводити через 6 тижнів після розвитку
реакції.
Після підозрюваної анафілаксії – відібрати в хворого 3 зразки
крові (1-а проба – після початку надання допомоги пацієнту, 2а – протягом 30-120 перших хв.після розвитку реакції, 3-а –
через 24 год) для визначення базового рівня триптази.
Чітко вказати час забору крові. (В комплекті для анафілаксії
мають бути пробірки для забору крові).
Слід пам`ятати, що підвищений рівень триптази
спостерігається при інфаркті міокарду, тромбоемболіїї
навколоплідними водами, травмах…
65.
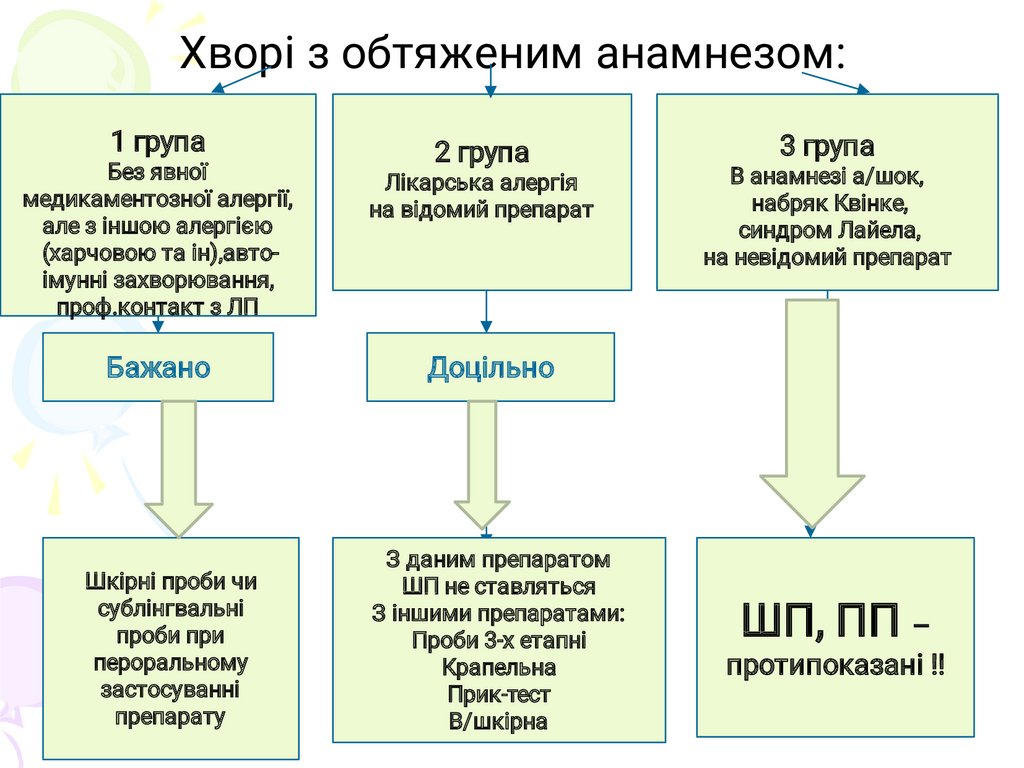
Хворі з обтяженим анамнезом:1 група
Без явної
медикаментозної алергії,
але з іншою алергією
(харчовою та ін),автоімунні захворювання,
проф.контакт з ЛП
Бажано
Шкірні проби чи
сублінгвальні
проби при
пероральному
застосуванні
препарату
2 група
Лікарська алергія
на відомий препарат
3 група
В анамнезі а/шок,
набряк Квінке,
синдром Лайела,
на невідомий препарат
Доцільно
З даним препаратом
ШП не ставляться
З іншими препаратами:
Проби 3-х етапні
Крапельна
Прик-тест
В/шкірна
ШП, ПП –
протипоказані !!
66.
Профілактика МА:• Хворі без обтяженого анамнезу не потребують
додаткового обстеження!!!
• Обережно призначати пролонговані ЛЗ та
полікомпонентні препарати!
• Наявність у хворого АЗ є протипоказанням для
прийому препаратів з вираженими алергенними
властивостями.
• Якщо у хворого є грибкові захворювання шкіри - не
слід призначати йому а/б пеніцилінового ряду, так
як вже при 1 введенні препарату можуть
розвинутись гострі АР.??????????
67.
Профілактика МАУникати поліпрагмазії!
Під час призначення препаратів необхідно враховувати
перехресні алергічні реакції
Враховувати синоніми ЛП, які виробляються різними
фармацевтичними фірмами
Якщо підтвержений IgE-залежний механізм МА, але за
абсолютними показами необхідне введення саме цього ЛЗ,
проводять десенситізацію (існують схеми десенситізації
антибіотиками, сульфаніламідними препаратами, аспірином).
ЛЗ-гістамінолібератори ( напр. ванкоміцин, морфін) повинні
вводитись повільно!
68.
Тактика::1.При відсутності даних про будь-які прояви
МА:
Варіант запису в документації:
” Медикаментозний анамнез не обтяжений”.
2.Будь-які прояви МА, але на відомий препарат:
Варіант запису в документації: ” В анамнезі МА у
вигляді … на …(назва препарату). Алергоанамнез
відносно ліків, що будуть призначені, не обтяжений призначається альтернативний препарат.
3. В анамнезі МА негайного типу на невідомий
препарат - варіант запису в документації: ” В анамнезі
МА у вигляді …на невідомий препарат. Призначено: ШП
з…
69.
Окремі питанняАлергія на пеніциліни: При підтвердженні АР на пеніцилін подальше
ведення хворого можливо по одному з 3-х варіантів:
Перший підхід (найбільш розповсюджений) заключається у виборі
антибіотика іншого класу (не β-лактамного): макроліди, фторхінолони,
сульфаніламіди, глікопептиди. Переваги цього варіанту – відсутність
перехрестної алергії. Недоліки – вибір менш ефективного
антибактеріального засобу, загроза розвитку резистентності м/о
(особливо до ванкоміцину), підвищення ціни лікування.
Другий підхід заключається в призначенні а/б засобу групи
цефалоспоринів (застосовують, якщо ризик алергічної реакції не високий
і нижчий від користі застосування антибіотиків. Такий підхід базується на
відомому факті, що важкі алергічні реакції на цефалоспорини
розвиваються досить рідко).
На практиці цей варіант використовують коли:
- Попередня реакція була легкою і не являлась реакцією 1
типу,
- Є суворі клінічні показання до використання цефалоспоринів.
70.
Третій підхід: передбачає використанняшкірних проб при обстеженні пацієнта з
анамнестичними даними, що вказують на
алергію до пеніциліну (застосовується рідко).
• Препарати, що відносяться до групи β-лактамів:
- Пеніциліни: природні, напівсинтетичні
- Карбапенеми
- Іміпенеми
- Цефалоспорини
- Д-пеніциламін
71.
72.
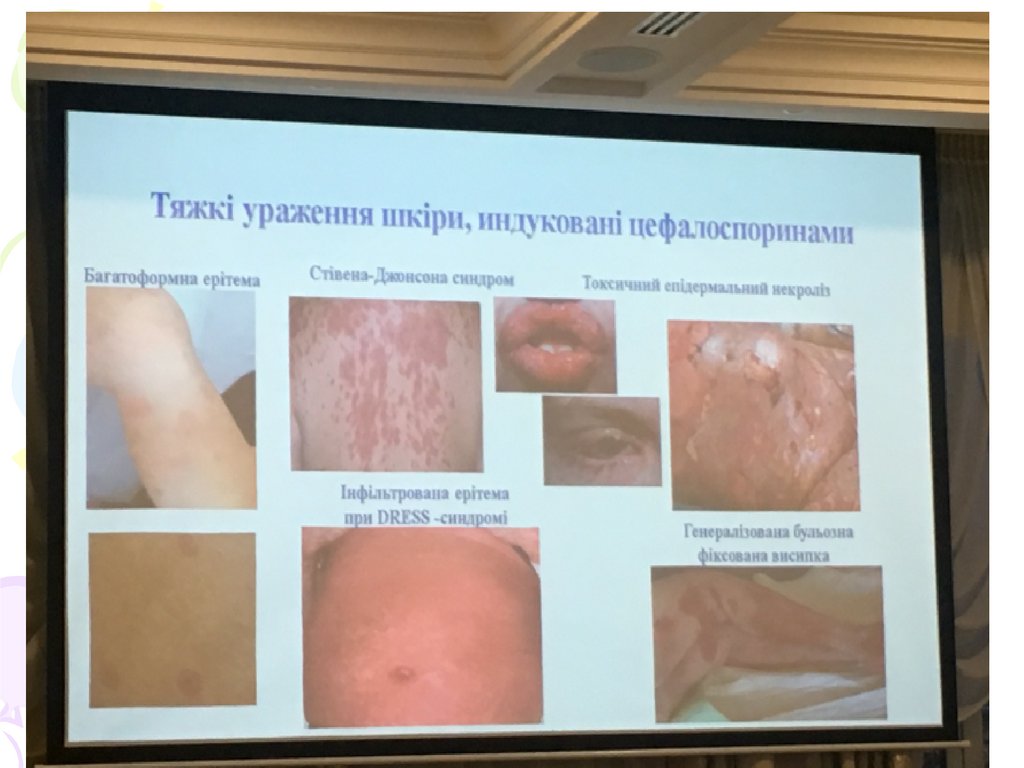
Алергія на цефалоспорини:Вірогідність
перехрестної гіперчутливості серед
препаратів цефалоспоринового ряду невисока,
оскільки при АР на цефалоспорини антитіла
утворюються переважно до бічних ланцюгів, а не
до β-лактамного кільця.
!Слід пам’ятати:
Цефалексин схожий за своєю будовою з
ампіциліном, цефаклором,
Цефадроксил - з амоксициліном.
73.
74.
75.
76.
77.
78.
79.
80.
Більшість побічних реакцій при використанні
місцевих анестетиків пов’язана з вегето-судинними,
токсичними, істеричними реакціями.
• При панічних розладах- основна
симптоматика: серцебиття, яке виникає
раптово, біль за грудиною, відчуття
ядухи, тошнота, страх померти, обморок,
нехватка дихання.
81.
82.
Алергія на місцеві анестетики:Побічні реакції при використанні місцевих анестетиків також
можуть бути обумовлені IgE-обумовленими реакціями (істинні
алергічні реакції) - зустрічаються рідко.
Існує 2 групи місцевих анестетиків:
Між представниками І групи (які утворюють в процесі
метаболізму параамінобензойну кислоту) – можуть виникати
перехресні реакції.
Між представниками ІІ групи не виникають перехресні реакції
(так як вони різні за хімічною будовою)
Між І та ІІ групою теж не існує перехресних реакцій.
83.
Групи місцевих анестетиківІ група (ефіри бензойної кислоти)
ІІ група (аміди та ін.)
Анестезин (бензокаін)
Анекаїн
Кокаїн
Лідокаїн (ксилокаін)
Новокаїн (прокаін), новокаінамід
Ультракаїн (артикаїн,убістезін, септонест,
артифрін)
Дикаін ( тетракаін)
Дибукаїн
Алкаін
Бупівакаін (маркаін,наркаін,карбостезін)
Комбіновані ЛЗ:меновазін, альмагель А,
анестезол…
Ультрапрокт
Ріванол
Мепивакаїн ( скандонест)
Прілокаін (цитанест)
Комбіновані ЛС, що містять лідокаін:
отіпакс, стрепсілс плюс,
Емла (лідокаін+прілокаін)
84.
85.
86.
87.
88.
Побічні реакції привикористанні місцевих
анестетиків також можуть бути
обумовлені побічною дією
епінефрину (особливо у осібгіпертоніків, які чутливі до
епінефрину)
89.
90.
91.
92.
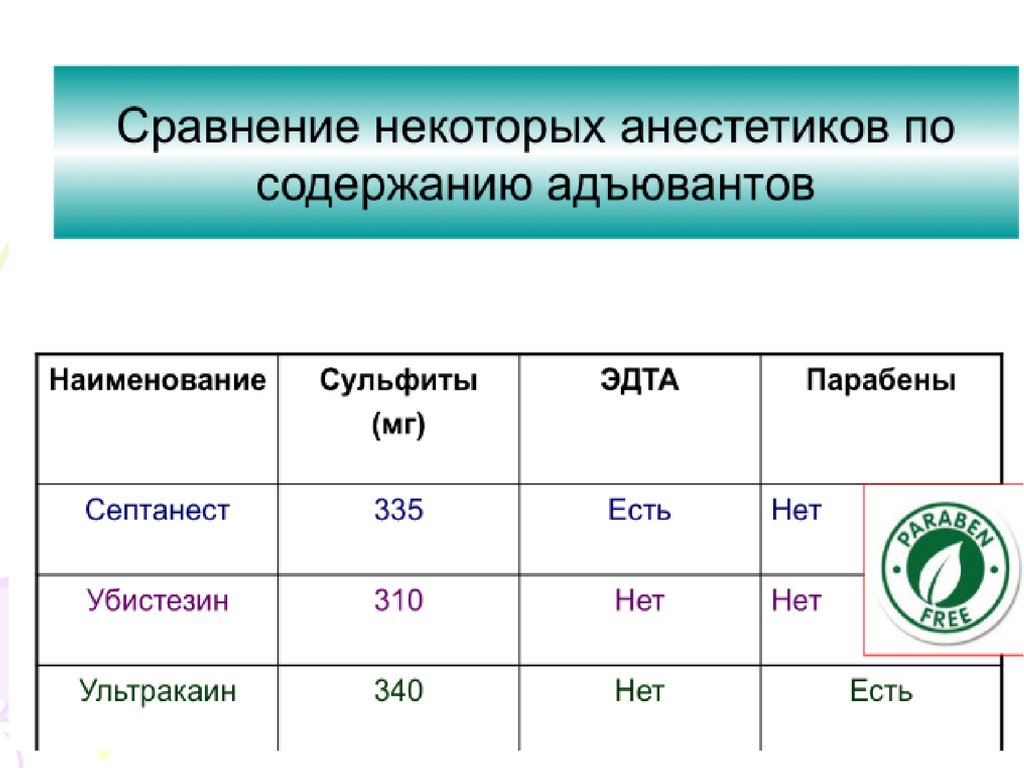
Консерванти:R
93.
94.
95.
ЕДТА • Етилендіамінтетрауксусна кислота стабілізатор.• В стоматологіі застосовується для
обробки каналів (вона пом`якшує
поверхневий дентин).
• В фармацевтичних технологіях
застосовується для посилення
проникності ліків через слизові
оболонки.
96.
97.
Слід пам’ятати, що:• Анестезин входить до складу препаратів:
меновазин, фастин, альмагель А, анестезол,
белластезин, гепаринова мазь.
• Новокаїн входить до складу препаратів:
солутан, геровітал, сульфакамфокаїн.
• Тримекаїн входить до складу препаратів:
діоксиколь, левосін.
• Еуфілін(амінофілін) має перехресні
властивості з: супрастином, ранітидином,
етамбутолом, атараксом, цетиризином.
98.
99.
Схема підбору місцевого анестетикаПри проведенні шкірного тестування з місцевими
анестетиками слід пам’ятати:
• Місцевий анестетик не повинен містити адреналін!
• Спочатку ставиться проба з гістаміном, тест-контрольною
рідиною.
• Якщо прик-тест негативний → в ділянку передпліччя підшкірно!
вводиться
1:100 – 0,1 мл пр-ту
Через 15 хвилин
(якщо реакція негативна)
1:10 – 0,1мл пр-ту
Через 15 хвилин
(якщо реакція негативна)
1:1 – 1 мл
Через 15 хвилин
(якщо реакція негативна)
1:1 – 2 мл
100.
101.
Доктор мислить102.
• N.B!!! Якщо існує будь-яка непереносимістьлікарських препаратів, при потребі
застосувати місцеві анестетики – слід
надавати перевагу наступним місцевим
анестетикам:
• Мепівакаїн (мепівастезін,скандонест,
скандинибса) чи прилокаїн (цитанест) , чи
бупівакаїн, левобупівакаїн - без
вазопресорів (адреналіну)!!!
103.
Нестероїдні протизапальні препаратиНПВС –препарати, які найбільш часто призначаються у
повсякденному житті.
Усі НПВС відносяться до різних фармакологічних груп:
1. Похідні карбоксильних кислот: аспірин
2. Похідні пропіонової кислоти: ібупрофен,
напроксил
3. Похідні оцтової кислоти: індометацин, діклофенак
(вольтарен)
4. Похідні антранілової кислоти: мефенамова
кислота, моваліс, бутадіон
5. Піразолони: піроксикам
104.
Механізми непереносимості НПВСЗменшення продукції простагландину Е2 і, як наслідок цього,
розвиток бронхоспазму.
Істинні IgE-залежні реакції
Порушення метаболізму арахідонової кислоти (аспіринова тріада)
Неспецифічна активація базофілів, опасистих клітин (тобто,
розвиток псевдоалергічної реакції)
Діагностика непереносимості НПВС
1.
2.
3.
-
Чіткий анамнез не потребує верифікації!
Шкірні проби з НПВС не використовуються, так як не мають діагностичної цінності!
“Золотим” стандартом діагностики є провокаційний дозований тест з аспірином (лише в
умовах стаціонару!!!). Стартова доза 3 мг аспірину. При відсутності змін функцій
зовнішнього дихання: збільшують дози з інтервалом в 2 год. (30-60-100-150-325 мг)
У хворих з непереносимістю аспірину може спостерігатись
непереносимість гідрокортизону!
У хворих з непереносимістю аспірину не слід призначатс сильні інгібітори ЦОГ:
індометацин, диклофенак.., а можна призначити слабкі інгібітори ЦОГ: парацетамол,
саліцилат натрію, саліцилова кислота.
105.
Контрольована оральна провокаційна пробаПри підозрі на аспіринову кропив’янку:
• 1 день – плацебо
• 2 день – 100 мг, 200 мг(через 2 год)
• 3 день – 325, 650 мг.
При підозрі на аспіринову БА, риносинусит:
- 1 день - плацебо
- 2 день – 30 мг – 8.00
60 мг – 11.00
100 мг – 14.00
- 3 день – 150 мг – 8.00
325 мг – 11.00
650 мг – 14.00
Хворим обережно! слід призначати
офтальмологічні препарати, що містять НПВС
(кетаролак, діклофенак …)
Більш безпечні: німесулід, імідазол
106.
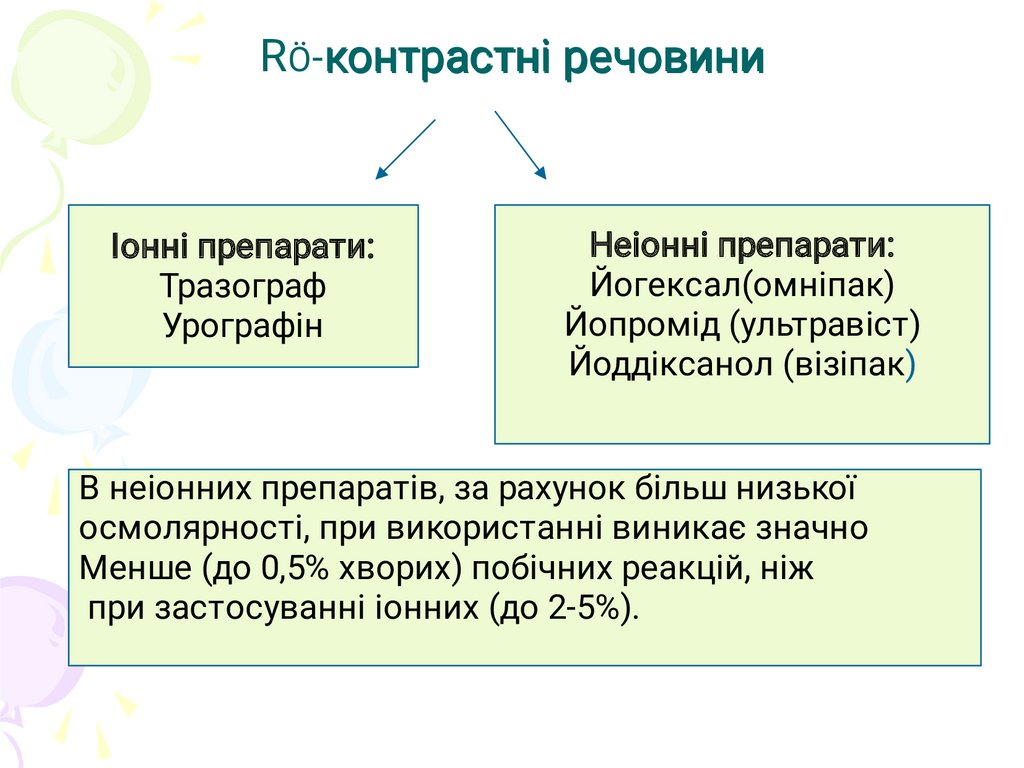
RÖ-контрастні речовиниІонні препарати:
Тразограф
Урографін
Неіонні препарати:
Йогексал(омніпак)
Йопромід (ультравіст)
Йоддіксанол (візіпак)
В неіонних препаратів, за рахунок більш низької
осмолярності, при використанні виникає значно
Менше (до 0,5% хворих) побічних реакцій, ніж
при застосуванні іонних (до 2-5%).
107.
Побічна дія розвивається протягом 3-10 хв. після в/ввведення РКР (виключення- хворі з гострою нирковою
недостатністю, в яких реакція може розвинутись через
декілька діб).
! При введенні в/в РКР рівень вільного гістаміну вже на 2 хв.
введення збільшується в 5-15 разів.
! Побічна дія на РКР-дозозалежна.
Фактори ризику непереносимості РКП:
1.
2.
3.
4.
5.
6.
Вік більше 50 років
Серцево-судинні захворювання, при яких призначаються βблокатори (селективність яких не має значення)
Хронічна ниркова недостатність, цукровий діабет
Онкопатологія
Алергічні захворювання
Пацієнти, яким необхідно вводити великий об’єм РКР (навіть
низькоосмолярних), тому що всі РКР є гіпертонічними
розчинами.
108.
Ведення хворих при непереносимості РКП:Поінформована згода пацієнта на повторне введення РКР!
При відсутності чітких даних за алергію до РКР – введення
низькоосмолярних речовин
При істинних АР – забороняється введення і низькоосмолярних РКП
При реакціях в анамнезі на в/в введення - застосовується РКР для
перорального застосування
Попереднє призначення ГКС/30 мг преднізолону за 18 год до
запланованого обстеження з повторним введенням кожні 6 год. та
введення антигістамінних препаратів в/м за 30-60 хв. до введення РКР
- значно зменшує вірогідність розвитку анафілактоідних реакцій.
Йодомісткі препарати
I2 входить до складу:
Антиструміну, дійодтирозину, тиреоідіну, трийодтироніну, калія-йодиду,
L-тироксину;
Йодоформу, йодонату, йодинолу;
Кордарону, дермазолону (мазь), локакортену (мазь), солутану та ін.
109.
Дякую за Вашу увагу!110.
• Частота анафілактичних реакцій під час наркозуоцінюється в межах від 1 на 5тис до 1 на 150тис
наркозів зі смертністю в 4-6% випадків.
• Реакції гіперчутливості до лікарських засобів в
інтраопераційному періоді, як правило, з`являються
одразу після індукції анестезії, хоча клінічні прояви
гіперчутливості, наприклад, до латексу можуть
виникати через 30-60 хв. після початку операції.
• Чим раніше після введення «причинного» ЛЗ
з`являються симптоми реакції гіперчутливості, тим
важчий перебіг вони мають.
111.
Характеристика ступенюважкості
Клінічні прояви
I
Легка
Шкірні прояви: генералізована
еритема, кропивянка, ангіонабряк
II
Помірна, не
потребуюча
негайної мед
допомоги
Шкірні прояви у складі з гіпотензією
і тахікардією. Респіраторні
симптоми: кашель, утруднене
дихання
III
Виражені с-ми,
потребуючі
невідкладної мед
допомоги
Колапс, тахі- , брадикардія, аритмія,
бронхоспазм
112.
•NB! Найбільш вираженугістаміноліберуючу дію мають
препарати морфіну та майже всі
м`язеві релаксанти
113.
• З високим ризиком сенсибілізації:Рокуроніум
Сукцинілхолін
• З помірним ризиком сенсибілізації:
Векуроніум
Панкуроніум
• З низьким ризиком сенсибілізації:
Атракуріум
Цисатрокуріум
114.
NB!В 12-50% випадків негайні реакції
гіперчутливості на міорелаксанти виникають
при їх первинному використанні (це може
бути пов`язане з тим, що пацієнти вже були
сенсибілізовані внаслідок застосування
певних косметичних засобів гігієни,
безрецептурних протикашльових препаратів
центральної дії(таких як фолкодін – похідне
морфіну, які містять третинні та четвертинні
амонійні групи).
115.
Частота РГЛЗ на засоби наркозу(пропарол, фентаніл, кетамін,
тіопентал Na) – складає менше
ніж 1% всіх випадків РГЛЗ в
інтра- та ранньому
післяопераційному періоді
116.
Реакції на колоїдні речовини( альбумін, декстран, желатин) – виникають
приблизно від 0,22% до 0,35%.
Частіше реакції гіперчутливості
спостерігаються після введення желатину
та декстрану, рідше – альбуміну.
Важкі реакції гіперчутливості на декстрани
пов`язані з активацією системи
комплементу. Виявити IgE- АГ до декстранів
до теперішнього часу не вдалось.
117.
Діагностика: визначення рівня триптазиЗразки крові повинні бути негайно
відправленні на аналіз, так як напіврозпад
триптази досить короткий( близько 2 год).
• В крайньому випадку – відцентрифуговану сироватку
потрібно заморозити і зберегти при t- 20 С до
відправки на аналіз.
•Підвищення базового рівня триптази до 125
мкг/л свідчить про IgE-залежний тип реакції.
•Через 24 год. після початку реакції
рекомендується повторний забір крові.
118.
Анафілактичний шокТермін “шок” було запропоновано
більше 200 р. тому для визначення
стану, що виникає у відповідь на
надмірне травматичне пошкодження
(нейрогенний шок).
Пізніше було встановлено, що крім
надмірної травматичної дії на організм
шоковий стан можуть зумовити інші
етіологічні чинники: алергени,
крововтрата, опіки, зневоднення
організму, генералізація інфекції та
інше.
119.
120.
Анафілактичний шок - це генералізована алергічна реакція негайного типу,що супроводжується зниженням артеріального тиску і
порушенням кровопостачання життєво важливих
органів.
Основними клінічними проявами анафілактичного
шоку є:
- порушення гемодинаміки
- порушення дихання (задишка, бронхоспазм, ядуха)
- порушення діяльності ШКТ (нудота, блювота, діарея)
- шкірна висипка (кропив’янка, екзантеми, набряк
Квінке)
121.
Етіологія• Найбільш часто АШ викликають
лікарські препарати, ужалення
перетинчастокрилими (бджоли, оси,
шершні та ін.) і харчові продукти. Рідше
він виникає в контакті з латексом.
• АШ можуть викликати будь-які ліки при
різних шляхах введення!!!
122.
Патогенез анафілактічногошоку
Класична анафілаксія – це гостре порушення
розподілу об’єму крові, що спричинене IgEзалежними механізмами (алергічна реакція
негайного типу), що виникає після повторного
контакту сенсибілізованого організму з алергеном
(як правило через декілька тижнів після першого
контакту, мінімум 6 днів).
Внаслідок реакції алерген-антитіло запускається
вивільнення медіаторів (перш за все гістаміну,
гепарину) з опасистих клітин, а також швидкий
синтез речовин-попередників (лейкотриєнів С, Е4, D4)
Ці первинні медіатори зумовлюють розвиток
анафілактичних реакцій.
123.
Анафілактоїдний шокУ розвитку шоку можуть приймати участь і неімунні механізми.
Механізми розвитку анафілактоїдного шоку:
1. Гістамінолібералізація (вивільнення) гістаміну з опасистих
клітин без участі антитіл – причини: лікарські препарати
(рентгенконтрастні гіперосмолярні розчини – урографін,
верографін, ізопак, ангіографін; анестетики, наркотичні
аналгетики, плазмозамінники, цефалоспорини, ванкоміцин…),
харчові продукти, яд комах.
2. Активація комплементу по альтернативному шляху
(рентгенконтрстні речовини, кровозамінники).
Слід відмітити, шо анафілактоїдний шок, на відміну від АШ,
може розвиватись уже при першому введенні алергену, його
розвиток залежить від їх дози, швидкості та шляхів введення.
124.
Клінічна картина АШ1.Генералізована
(типова) форма
в перебігу якої умовно виділяють 3 періоди:
-Період передвісників
-Період розпалу
-Період виходу з шоку
Період передвісників, зазвичай, розвивається протягом 3-30 хв. після дії
алергену (прийому ліків, їжі, ужалення та ін.) В деяких випадках (наприклад
при ін’єкціях депонованих препаратів чи потраплянні АГ через рот) він
розвивається протягом 2 годин після введення АГ.
Цей період характеризується виникненням у хворих внутрішнього
дискомфорту, відчуття неспокою, ознобу, слабкості, запаморочення, шуму
в вухах, погіршення зору, оніміння пальців рук, язика, губ, болі в попереку,
животі. Часто виникає шкірний свербіж, утруднене дихання, кропив’янка,
набряк Квінке.
Період розпалу – характеризується втратою свідомості, падінням АТ (менше
90/60 мм.рт.ст.), тахікардією, блідістю шкірних покривів, ціанозом губ,
холодним потом, задишкою, довільним сечовиділенням та дефекацією,
зменшенням виділення сечі.
125.
Крім того, в залежності від вираженості клінічних симптомів умовно виділяють:2. Гемодинамічну форму АШ.
При цьому варіанті поряд з гіпотонією домінують болі в ділянці серця, аритмія.
Можливий розвиток гострого інфаркту міокарда (у 25% хворих) і гострої
лівошлункової недостатності.
Найбільш часто у хворих відмічається суправентрикулярна тахікардія, рідше –
синусова брадикардія.
Ця форма найчастіше зустрічається при медикаментозному АШ.
3. Асфіктична форма характеризується появою задишки
(бронхоспазм, набряк легень) чи осиплості голосу, стридорозного дихання
(набряк гортані). Ці симптоми частіше зустрічаються у хворих БА.
4. При абдомінальній формі у хворих, в результаті спазму
гладеньких м’язів кишечника і утворення виразок, в клініці переважають
болі в епігастрії, симптоми подразнення очеревини, не довільна дефекація,
мелена.
Ця форма частіше за все зустрічається при харчовій алергії.
5. Церебральна форма – характеризується виникненням
психомоторного збудження, судом, менінгеальних синдромів, які
обумовлені набряком головного мозку і мозкових оболонок.
126.
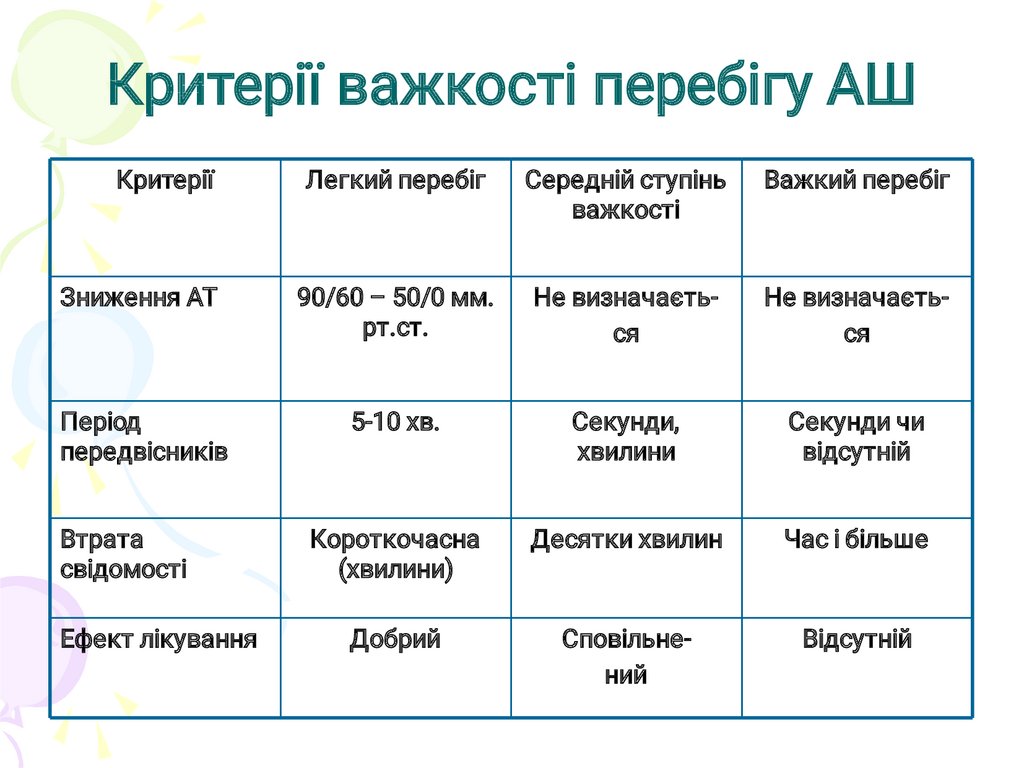
Критерії важкості перебігу АШКритерії
Легкий перебіг
Середній ступінь
важкості
Важкий перебіг
Зниження АТ
90/60 – 50/0 мм.
рт.ст.
Не визначається
Не визначається
Період
передвісників
5-10 хв.
Секунди,
хвилини
Секунди чи
відсутній
Короткочасна
(хвилини)
Десятки хвилин
Час і більше
Добрий
Сповільнений
Відсутній
Втрата
свідомості
Ефект лікування
127.
! Важливо пам’ятати, що у 5-20% хворих симптомианафілаксії можуть рецидивувати через 1-8 годин
(двофазна анафілаксія) чи зберігаються протягом
24-48 годин (затяжна анафілаксія) після появи її
перших ознак.
Період виходу з шоку – продовжується, зазвичай,
3-4 тижні. У хворих зберігається слабкість, головний
біль, погіршення пам’яті.
В цей період може розвинутись гострий інфаркт
міокарду, порушення мозкового кровообігу,
алергічний міокардит, гломерулонефрит, гепатит,
менінгоенцефаліт, сироваткова хвороба,
кропив’янка, набряк Квінке, гемолітична анемія,
тромбоцитопенія.
128.
ДіагнозПриклади формулювання діагнозу:
1. Медикаментозний АШ (на …),
асфіктична форма, легкий перебіг.
1. АШ в результаті ужалення бджолою,
генералізована форма, перебіг
середньої важкості.
129.
Диференційна діагностикаЯк правило, діагноз АШ не викликає сумнівів.
В деяких випадках диференційну діагностику необхідно проводити з:
Вазовагальними реакціями (обмороки) та іншими причинами
1.
колапсу (гострий інфаркт міокарду, ТЕЛА, аритміями…) істерією;
Гастроінтестинальними пухлинами, які продукують вазоактивні
2.
пептиди;
“Ресторанним синдромом” (пов’язаним з вживанням їжі, що
3.
містить глутамат натрію, сульфіти, гістамін);
Захворюваннями, які супроводжуються утворенням надлишку
4.
ендогенного гістаміну (системний мастоцитоз, гострий лейкоз).
Наприклад: вазовагальні обмороки, зазвичай, виникають після
болючих ін’єкцій та нервово-психічного напруження. У хворих
можуть виникати короткочасна втрата свідомості на фоні
нормального чи помірно зниженого артеріального тиску і
брадікардії.
Ці ознаки дозволяють відрізнити обморок від медикаментозного АШ.
130.
При істерії – симптоми виникають багатократно в певній ситуації і несупроводжуються зниженням АТ. Панічні атаки супроводжуються тахікардією, не
постійною гіперемією шкіри, гастроінтестинальними симптомами з задишкою.
Вони не супровождуються значними порушеннями гемодинаміки!.
“Ресторанний симптом ” - їжа, що містить глутамат натрію, може викликати:
- появу болі в грудній клітці, серцебиття, печія обличчя, шиї,
- гіперемію шкіри, пітливість, запаморочення, нудоту, блювоту, які виникають через 1-14
годин після їжі (симптом “китайського ресторану”). Механізми їх розвитку вивчені
недостатньо. Вважають, що глутамат натрію викликає транзиторне підвищення
концентрації ацетилхоліну.
На відміну від анафілаксії, у хворих не розвивається
гіпотонія!.
Вміст гістаміну підвищується у рибі при порушенні умов її зберігання. Джерелом цього
аміну є бактерії (Klebsiella, Morganella).
131.
Лікування анафілаксііХвилини, навіть секунди згаяного часу і розсіяність лікаря
можуть призвести до асфіксії, набряку мозку, гострої
лівошлункової недостатності, від яких гине хворий. Самою
розповсюдженою лікарською помилкою є абсолютна невірна
послідовність надання медичної допомоги, при якій
призначаються антигістамінні препарати, надають хворому
напівсидяче положення, намагаються повернути хворого в
свідомість за допомогою нашатирного спирту.
! Обов’язкові протишокові заходи проводяться на
місці розвитку анафілаксії лікарем кожної
спеціальності. Вони полягають у наступному:
132.
Лікування1. Покласти хворого на спину, в положення Тренделенбурга (таке положення з
припіднятими нижніми кінцівками в якійсь мірі забезпечить виток крові з
вен нижніх кінцівок і черевної порожнини.)
Положення з припіднятим головним кінцем може застосовуватись лише у
випадках, коли в клініці АШ переважають важкі порушення гемодинаміки при
відсутності вираженої артеріальної гіпертензії.
Необхідно, також, повернути голову хворого на бік, висунути нижню щелепу для
попереджання западання язика і асфіксії.
Якщо є зубні протези, їх видаляють.
Забезпечити венозний доступ.
2. Якщо у хворого знижений АТ і, природньо, периферійний венозний доступ
сумнівний, а технікою пункції центральної вени володіють далеко не всі лікарі,
не потрібно втрачати час на пошук вен, а терміново здійснювати перше
введення 0,1% розчину адреналіну – головний засіб в
боротьбі з анафілаксією!
133.
При необхідності ін’єкцію можна
повторити через 10-15 хвилин..
Якщо полегшення від цих заходів не
наступає, то слід ввести адреналін чи 0,
2%норадреналін (менше негативних
ефектів, ніж у адреналіну) в/в крапельно
1 мл на 100 фіз. розчину, чи 0,1-0,3 мл 1%
розчину мезатону.
134.
Згідно нової уяви, дозу адреналіну необхідно підвищуватилише у пацієнтів після прийому бета-блокаторів, які
інгібують механізм потрапляння норадреналіну в
адренергічні нейрони.
Альтернативою збільшення дози у таких хворих є
застосування глюкагону, який підвищує вміст ц-АМФ з
подальшою інфузією 5-15 мкг/хв до досягнення клінічного
ефекту.
У людей похилого віку під час АШ переважає
вазодилятація з низьким судинним опором, тому їм краще
вводити мезатон чи норадреналін в дозі 4-8 мкг/хв (так як
вводити адреналін їм небезпечно.)
135.
3. Якщо потрібно (у випадках зупинки дихання) – інтубацію. При набрякугортані – трахеостомія.
4. Проводити в/в інфузію рідини.
На початку реакції додати 25-50 мкл/кг ізотонічного розчину NaCl, далі
можна додати розчин колоїдів.
При АШ для відновлення ОЦК достатньо 1-2 л рідини, хоча можливі
варіанти, коли потрібно і 5-7 л.
5. Препарати 2 ряду!!: глюкокортикостероїди, які допустимо, можуть
попереджати розвиток 2-ї фази анафілаксії
Найкраще вводити в/в 100-200 мг гідрокортизону( так як він в більшій
мірі володіє мінералокортикоїдною активністю, впливає на водноелектролітний обмін, підвищує тонус судин, і в меншій мірі володіє
протизапальною дією, чи 60-90 - 120 мг преднізолону чи
8 мг дексаметазону.
136.
6. Слід пам’ятати, що антигістамінні засоби нев змозі повністю попередити небажані
ефекти анафілаксії, так як після руйнування
гістаміну діють простогландини, лейкотриєни,
й при цьому, збільшують вазодилятацію,
володіють седативним ефектом, не
попереджають розвиток бронхообструкції !!!
Крім того АГ (крім дімедролу) володіють
антидофамінергічною дією – викликають
гіпотензивну дію!
137.
138.
7. При асфіктичному варіанті АШ:Еуфілін – який розширює бронхіальне дерево,
стимулює дихальний центр, збільшує
серцевий викид.
З урахуванням можливої гіпотензивної дії, його
введення краще розпочати після
відновлення гемодинаміки.
Хворі АШ потребують спостереження протягом
не менш ніж 4 години після розвитку шоку.
139.
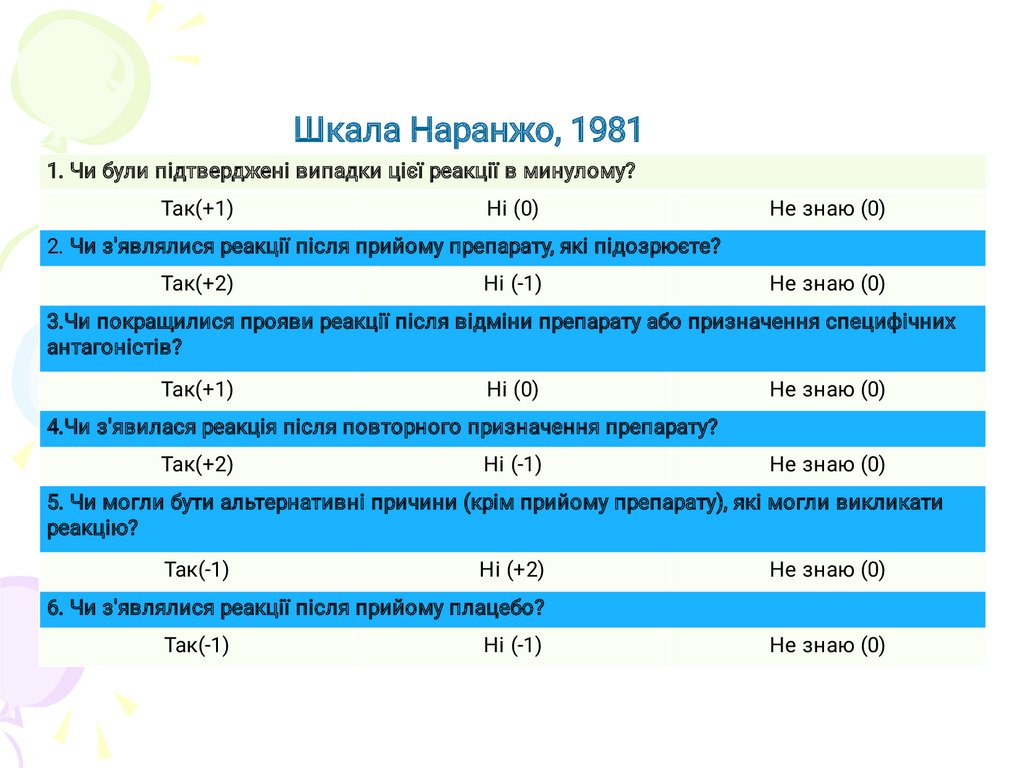
Шкала Наранжо, 19811. Чи були підтверджені випадки цієї реакції в минулому?
Так(+1)
Ні (0)
Не знаю (0)
2. Чи з'являлися реакції після прийому препарату, які підозрюєте?
Так(+2)
Ні (-1)
Не знаю (0)
3.Чи покращилися прояви реакції після відміни препарату або призначення специфічних
антагоністів?
Так(+1)
Ні (0)
Не знаю (0)
4.Чи з'явилася реакція після повторного призначення препарату?
Так(+2)
Ні (-1)
Не знаю (0)
5. Чи могли бути альтернативні причини (крім прийому препарату), які могли викликати
реакцію?
Так(-1)
Ні (+2)
Не знаю (0)
6. Чи з'являлися реакції після прийому плацебо?
Так(-1)
Ні (-1)
Не знаю (0)
140.
7.Чи були виявлені ліки в крові(чи інших рідинах) в концентрації, яка здатна викликатитоксичні реакції?
Так(+1)
Ні (0)
Не знаю (0)
8.Чи були реакція більш гострою, коли доза збільшилася, чи менш гострою, коли доза
зменшилася?
Так(+1)
Ні (0)
Не знаю (0)
9.Чи була у пацієнта схожа реакція на цей чи схожий препарат при будь якому попередньому
прийомі?
Так(+1)
Ні (0)
Не знаю (0)
10. Чи була небажана реакція підтверджена будь яким об'єктивними методом?
Так(+1)
Ні (0)
Інтерпретація:
•> 9 високо ймовірна
•> 5-8 ймовірна
•> 1-4 можлива
•< 0 сумнівна
Не знаю (0)
141.
Набряк Квінке в ділянці гортані• Набряк гортані проявляється раптовим
сухим кашлем, осиплістю голосу
(навіть до афонії), ядухою( утруднений
як вдих так і видих), стридорозним
диханням, ціанозом обличчя, шиї, який
змінюється на блідий колір.
• Можлива смерть від асфіксії.
142.
• Якщо у хворого відмічаютьсястридор, виражена задишка,
гіпотензія, аритмія, судоми, втрата
свідомості чи шок, то даний стан
розглядається як такий, що
загрожує життю !
143.
Невідкладна допомога принабряку Квінке.
1. Попередження потрапляння “винного” алергену в
організм( харчового, медикаментозного).
2. Введення антигістамінних препаратів (тавегіл,
супрастин– по 2мл двічі на добу з подальшим
переходом на прологовані АГП. 3.Внутрішньовенне
введення ГКС: преднізолон(дорослі - 60-120 мг, діти
– 1мг/ваги).
4.При загрозі ядухи – інтубація трахеї, штучна
вентиляція легень.
5. Симптоматична терапія.
144.
Дякую заувагу!















































































































 Медицина
Медицина








