Похожие презентации:
Геморрагическая лихорадка с почечным синдромом
1. Геморрагическая лихорадка с почечным синдромом
2. Определение
Геморрагическая лихорадка с почечнымсиндромом (ГЛПС) – вирусное зоонозное
(источник инфекции - животное) заболевание,
распространенное на определенных территориях
(природно-очаговая болезнь), характеризующееся
острым началом, поражением сосудов, развитием
геморрагического синдрома, нарушениями
гемодинамики и тяжелым поражением почек с
возможным появлением острой почечной
недостаточности.
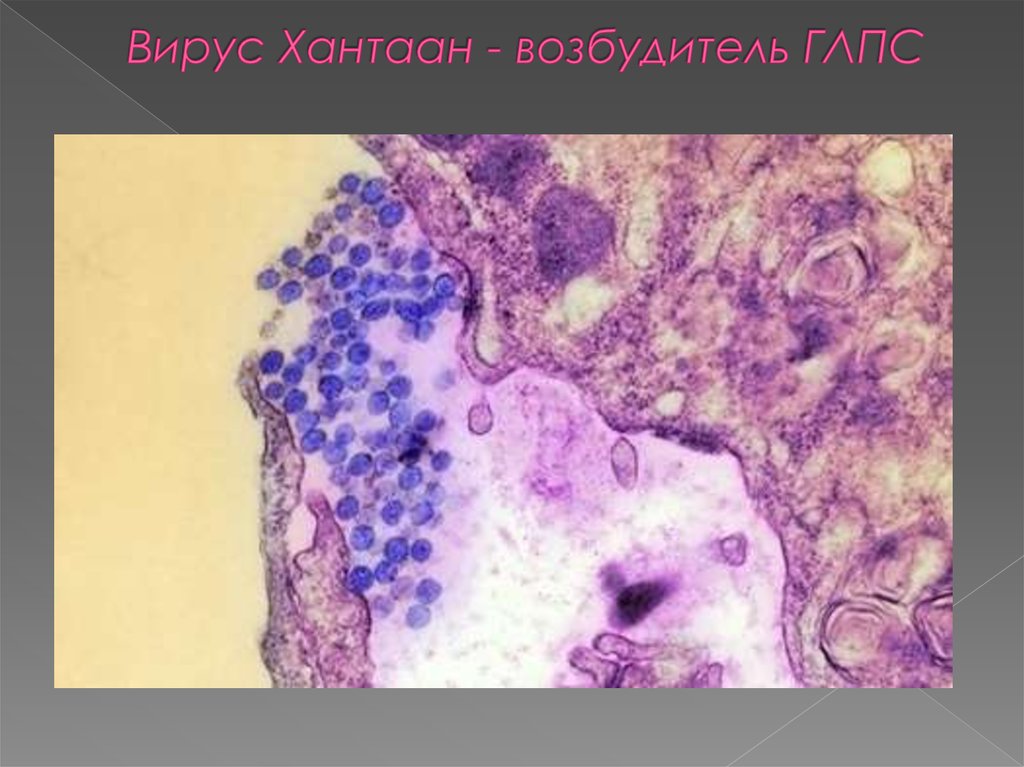
3. Характеристика возбудителя геморрагической лихорадки с почечным синдромом
Возбудитель ГЛПС – вирус, был выделен южнокорейскимученым H.W.Lee из легких грызуна. Вирус получил
название Hantaan (по названию реки Хантаан,
протекающей на Корейском полуострове). Позднее такие
вирусы обнаруживались во многих странах - в
Финляндии, США, России, КНР и в других.
Возбудитель ГЛПС отнесен к семейству буньявирусов
(Bunyaviridae) и выделен в отдельный род, который
включает несколько сероваров: вирус Puumala,
циркулирующий в Европе (эпидемическая нефропатия),
вирус Dubrava (на Балканах) и вирус Seul (распространен
на всех континентах).
Это РНК-содержащие вирусы до 110 нм в размерах,
погибают при температуре 50°С в течение 30 минут, а при
0-4°С (температура бытового холодильника) сохраняются
12 ч.
4. Вирус Хантаан - возбудитель ГЛПС
5. Особенность вируса Хантаан
Особенность вируса Хантаан: склонность поражатьэндотелий (внутреннюю оболочку) кровеносных сосудов.
Существуют два типа вируса ГЛПС:
1 тип – восточный (распространен на Дальнем Востоке),
резервуар – полевая мышь. Вирус высокоизменчив,
способен вызывать тяжелые формы инфекции с
летальностью до 10-20%.
2 тип – западный (циркулирует на Европейской части
России), резервуар – рыжая полевка. Вызывает более легкие
формы болезни с летальностью не более 2%.
Причины распространения ГЛПС
Источник инфекции (Европа) – лесные мышевидные
грызуны (рыжая и красная полевка), а на Дальнем Востоке –
манчжурская полевая мышь.
6. Рыжая полевка - переносчик ГЛПС
7. Эпидемиология
Природный очаг – ареал распространения грызунов.Пути заражения: воздушно-пылевой (вдыхание вируса с высушенными
испражнениями грызунов); фекально-оральный (употребление в пищу
продуктов, загрязненных экскрементами грызунов); контактный
(соприкосновение поврежденных кожных покровов с объектами внешней
среды, загрязненной выделениями грызунов, такими как сено, хворост,
солома, корма).
У человека абсолютная восприимчивость к возбудителю.
В большинстве случаев характерна осенне-зимняя сезонность.
Типы заболеваемости:
1) лесной тип – заболевают при кратковременном посещении леса (сбор
ягод, грибов и т.д.) – наиболее частый вариант;
2) бытовой тип – дома в лесу, рядом с лесом, большее поражение детей и
пожилых людей;
3) производственный путь (буровые, нефтепроводы, работа в лесу);
4) садово-огородный тип;
5) лагерный тип (отдых в пионерских лагерях, домах отдыха);
6) сельскохозяйственный тип – характерна осенне-зимняя сезонность.
Особенности распространения:
• Чаще поражаются лица молодого возраста (около 80%) 18-50 лет,
• Чаще больные ГЛПС – это мужчины (до 90% заболевших),
8. Патогенез (1)
Воротами инфекции является слизистая оболочкареспираторного тракта, реже кожа и слизистая оболочка
органов пищеварения. На месте ворот инфекции
существенных изменений не наблюдается. Начальные
проявления болезни обусловлены вирусемией и
интоксикацией.
Возбудитель ГЛПС обладает выраженной вазотропностью, и
основным в патогенезе болезни является поражение
сосудистой стенки, хотя в развитии геморрагического
синдрома определенную роль играет и состояние
свертывающей и антисвертывающих систем. В генезе
почечного синдрома поражение сосудов также играет
существенную роль.
9. Патогенез (2)
Было установлено, что при тяжелом течении ГЛПСзначительно снижается клубочковая фильтрация и что это
снижение не сопровождается деструктивными
нарушениями гломерул. Можно допустить, что среди
причин, приводящих к развитию острой почечной
недостаточности, имеет значение и
иммунопатологический фактор.
В зависимости от тяжести болезни отмечается разной
выраженности тромбогеморрагический синдром.
После перенесенной ГЛПС остается прочный иммунитет.
Повторных заболеваний не наблюдается.
10. Патогенез (3)
Входные ворота инфекции – слизистая дыхательныхпутей и пищеварительной системы, где либо гибнет
(при хорошем местном иммунитете) либо начинает
размножаться вирус (что соответствует
инкубационному периоду). Затем вирус попадает в
кровь (виремия), что проявляется инфекционнотоксическим синдромом у больного (чаще этот
период соответствует 4-5 дням болезни).
Впоследствии он оседает на внутренней стенке
сосудов (эндотелии), нарушая ее функцию, что
проявляется у пациента геморрагическим
синдромом. здоровья длятся до 1-3-х лет.
11. Патогенез (4)
Выделяется вирус с мочой, поэтому поражаются и сосудыпочек (воспаление и отек ткани почек), последующее
развитие почечной недостаточности (затруднение
выделения мочи). Именно тогда может наступить
неблагоприятный исход. Этот период длится до 9 дня
болезни. Затем происходит обратная динамика –
рассасывание кровоизлияний, уменьшение почечного
отека, восстановление мочеиспускания (до 30 дня
заболевания). Полное восстановление здоровья длятся до
1-3-х лет.
12. Симптомы и течение (1)
Инкубационный период продолжается от 7 до 46 дней(чаще всего от 21 до 25 дней).
В течение болезни выделяют следующие периоды:
начальный, олигоурический (период почечных и
геморрагических проявлений), полиурический и
реконвалесценции.
Начальный период продолжается от 1 до 3 дней и
характеризуется острым началом, повышением
температуры тела до 38-40°С, которое иногда
сопровождается ознобом. Появляется сильная головная
боль (но нет болей в надбровных дугах и глазных яблоках),
слабость, сухость во рту, признаков воспаления верхних
дыхательных путей не отмечается. При осмотре больных
отмечается гиперемия кожи лица, шеи, верхних отделов
груди (симптом "капюшона").
13. Симптомы и течение (2)
Слизистая оболочка зева гиперемирована, сосудысклер инъецированы, на фоне гиперемированных
конъюнктив иногда можно заметить геморрагическую
сыпь. У отдельных больных начало болезни может
быть постепенным, а за 2-3 дня до болезни могут
быть продромальные явления (слабость, недомогание,
катаральные явления со стороны верхних
дыхательных путей). Со стороны внутренних органов
в начальном периоде особых изменений не
выявляется. Возможна умеренная брадикардия, у
некоторых больных тупые боли в пояснице,
положительный симптом Пастернацкого.
Относительно редко при тяжелых формах могут быть
явления менингизма.
14. Симптомы и течение (3)
Характерное проявление болезни - поражение почек:одутловатость лица, пастозность век, положительный
симптом Пастернацкого (энергичное поколачивание и
неосторожная транспортировка может приводить к разрыву
почек).
Олигоурический период (со 2-4-го по 8-11-й день болезни).
Температура тела остается на уровне 38-40°С, с 4-7-го дня
температура снижается, однако не сопровождается
улучшением состояния больного, чаще оно даже ухудшается.
Типичное проявление олигоурического периода - боли в
пояснице различной выраженности.
У большинства больных через 1-2 дня после появления
болей в пояснице возникает рвота до 6-8 раз в сутки и
больше, не связанная с приемом пищи или лекарств. В эти же
сроки появляются боли в животе, часто отмечается вздутие
живота.
15. Симптомы и течение (4)
При осмотре - кожа сухая, лицо и шея гиперемированы,гиперемия слизистых оболочек зева и конъюнктив,
небольшая отечность верхнего века, сосуды склер
инъецированы. Появляются геморрагические симптомы.
Второй симптом – уменьшение количества выделяемой мочи
(олигурия). Значительно повышается содержание белка в
моче (до 60 г/л), в начале может быть - микрогематурия, в
осадке - гиалиновые и зернистые цилиндры, иногда длинные
грубые "фибринные" цилиндры Дунаевского.
В крови – азотемия, нарастает к 7-10-му дню болезни.
Нормализация содержания через 2-3 нед.
Повышается содержание мочевины, креатинина, калия,
снижается количество натрия, кальция, хлоридов.
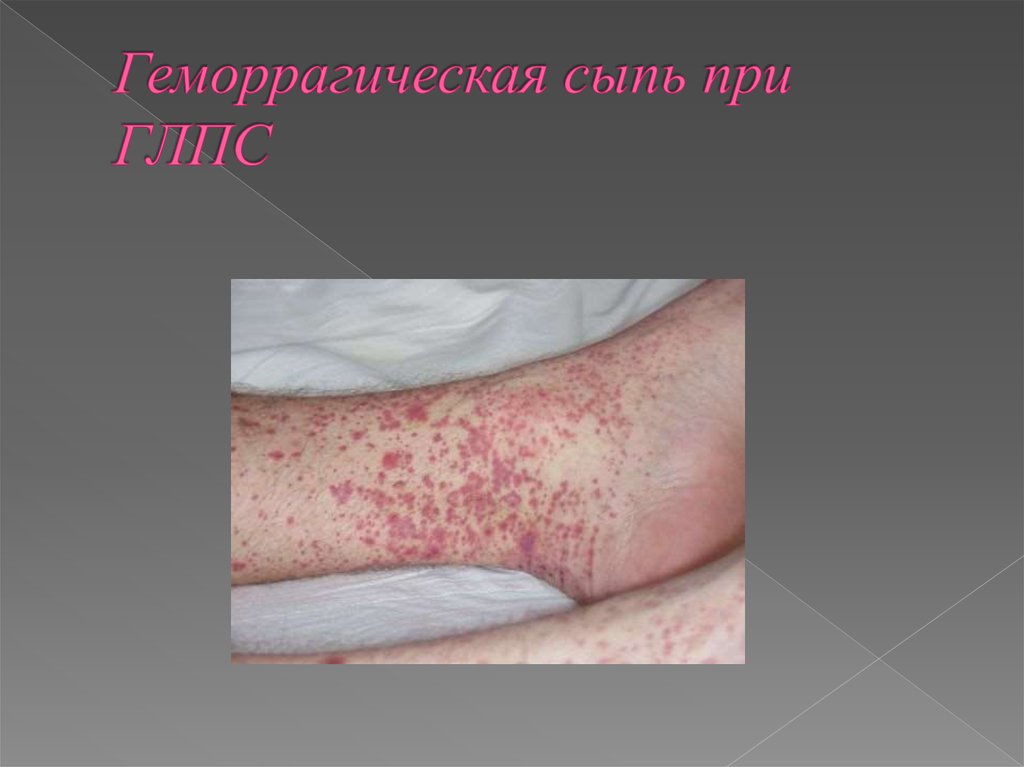
16. Симптомы и течение (5)
Тромбогеморрагический синдром разной выраженностиразвивается лишь у половины больных с более тяжелым
течением ГЛПС: повышенная ломкость сосудов (проба
жгута), петехии (у 10-15% больных), макрогематурия (у 78%), кишечные кровотечения (около 5%), кровоподтеки в
местах инъекций, носовые кровотечения, очень редко
примесь крови отмечается в рвотных массах и мокроте.
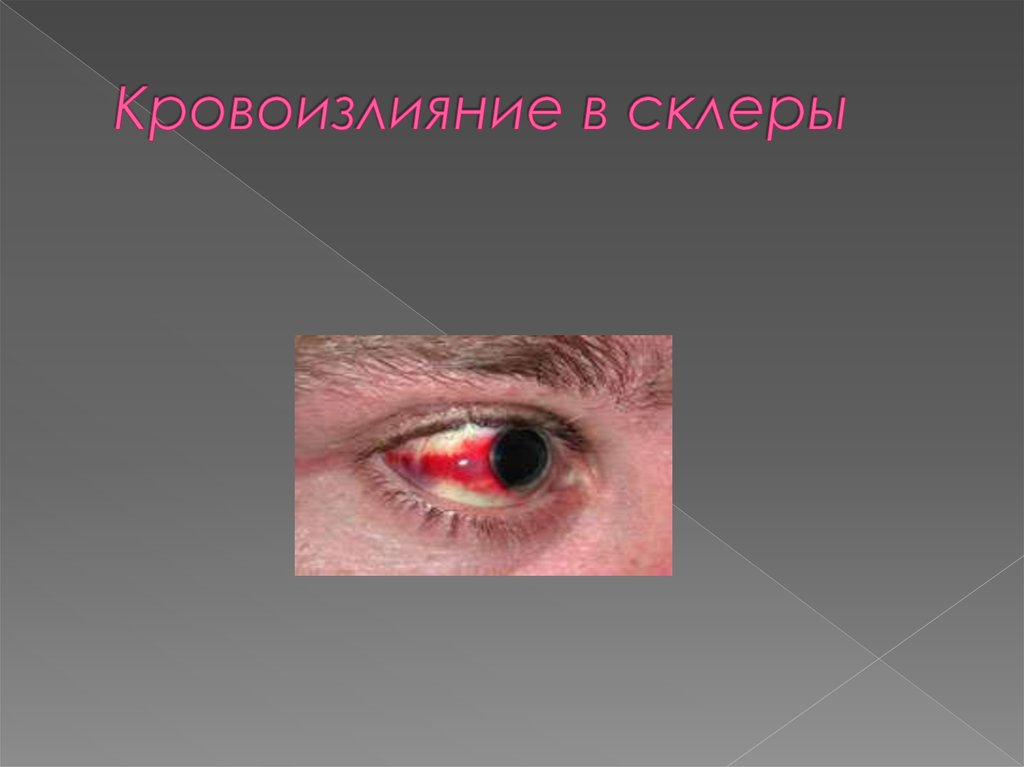
Появляются кровоизлияния в склеры и конъюнктивы
одного или обоих глаз - симптом «красной вишни».
Частота геморрагических проявлений зависит от тяжести
болезни, чаще они наблюдаются при тяжелой форме (5070%), реже при среднетяжелой (30-40%) и легкой (20-25%).
17. Геморрагическая сыпь при ГЛПС
18. Кровоизлияние в склеры
19. Симптомы и течение (6)
Полиурический период. Характеризуется постепеннымвосстановлением диуреза. Больным становится легче,
симптомы болезни ослабевают и регрессируют. Пациенты
выделяют большое количество мочи (до10 литров в
сутки), низкого удельного веса (1001-1006). Через 1-2 дня
с момента появления полиурии восстанавливаются и
лабораторные показатели нарушенной почечной функции.
К 4-й недели болезни количество выделяемой мочи
приходит к норме. Еще пару месяцев сохраняется
небольшая слабость, небольшая полиурия, снижение
удельного веса мочи.
20. Симптомы и течение (7)
Полиурический период наступает с 9-13-го дня болезни.Прекращается рвота, постепенно исчезают боли в
пояснице и животе, нормализуются сон и аппетит,
увеличивается суточное количество мочи (до 3-5 л),
сохраняется слабость, сухость во рту, постепенно (с 20-25
дня) наступает период выздоровления.
Осложнения - азотемическая уремия, разрыв почки,
эклампсия, острая сосудистая недостаточность, отек
легких, очаговые пневмонии. Иногда ГЛПС протекает с
выраженными мозговыми симптомами, что можно
рассматривать как осложнение
21. Поздняя реконвалесценция
Может длиться от 1 до 3х лет. Остаточные симптомыи их сочетания объединяют в 3 группы:
Астения - слабость, снижение работоспособности,
головокружения, снижение аппетита.
Нарушение функции нервной и эндокринной систем потливость, жажда, кожный зуд, импотенция, боли в
пояснице, усиление чувствительности в нижних
конечностях.
Почечные остаточные явления - тяжесть в пояснице,
повышенный диурез до 2,5-5,0 л, преобладание
ночного диуреза над дневным, сухость во рту, жажда.
Длительность около 3-6 месяцев.
22. Диагностика ГЛПС:
1)2)
3)
При подозрении на ГЛПС учитываются такие моменты,
как пребывание заболевших в природных очагах
инфекции, уровень заболеваемости населения, осеннезимняя сезонность и характерные симптомы болезни.
Инструментальное исследование почек (УЗИ) –
диффузные изменения паренхимы, выраженный отек
паренхимы, венозный застой коркового и мозгового
вещества.
Окончательный диагноз выставляется после
лабораторного обнаружения антител класса IgM и G с
помощью твердофазного иммуноферментного анализа
(ИФА) (при нарастании титра антител в 4 раза и более) –
парные сыворотки в начале болезни и через 10-14 дней.
23. Лечение ГЛПС
Организационно-режимныемероприятия
Госпитализация всех больных в
стационар, больные не заразны для
окружающих, поэтому можно лечить в
инфекционных, терапевтических,
хирургических стационарах.
Транспортировка с исключением
любых сотрясений.
24. Лечение ГЛПС (2)
Создание щадящего охранительного режима:1) постельный режим – легкая форма – 1,5-2 недели, сртяжелой – 2-3 недели, тяжелой – 3-4 недели.
2) соблюдение диеты – стол № 4 без ограничения белка и
соли, негорячая, негрубая пища, питание небольшими
порциями часто. Жидкости в достаточном количестве –
минеральная вода, Боржоми, Ессентуки № 4, муссы.
Морсы, фруктовые соки с водой.
3) ежедневная санация полости рта – р-ром фурациллина
(профилактика осложнений), ежедневное опорожнение
кишечника, ежедневное измерение суточного диуреза
(каждые 3 часа кол-во выпитой и выделенной жидкости).
25. Лечение ГЛПС (3)
Профилактика осложнений: антибактериальные препараты вобычных дозах (чаще пенициллин.
Инфузионная терапия: цель – дезинтоксикация организма и
профилактика осложнений. Основные растворы и препараты:
концентрированные растворы глюкозы (20-40%) с инсулином с
целью энергообеспечения и устранения избытка внеклеточного К,
преднизолон, аскорбиновя кислота, глюконат кальция, лазикс по
показаниям.
При отсутствия эффекта «размачивания» (то есть увеличения
диуреза) – назначается дофамин в определенной дозировке, а также
для нормализации микроциркуляции – курантил, трентал,
эуфиллин.
Гемодиализ при тяжелом течении болезни, по определенным
показаниям.
26. Лечение ГЛПС (4)
Симптоматическая терапия:- при температуре – жаропонижающие (парацетамол,
нурофен и др);
- при болевом синдроме назначаются спазмолитики
(спазган, брал, баралгин и прочие),
- при тошноте и рвота вводят церукал, церуглан.
Специфическая терапия (противовирусный и
иммуномодулирующий эффект): виразол, специфический
иммуноглобулин, амиксин, йодантипирин – все
препараты назначаются в первые 3-5 дней болезни.
Выписка производится при полном клиническом
улучшении, но не ранее 3-4 недели болезни
27. Прогноз при ГЛПС
Выздоровление,летальный (в среднем 1-8%),
интерстициальный нефросклероз (в
местах кровоизлияний разрастание
соединительной ткани),
артериальная гипертензия (30%
больных),
хронический пиелонефрит (15-20%).
28. Диспансерное наблюдение переболевших:
• При выписке выдается больничный лист на 10дней.
• Наблюдение в течение 1 года – 1 раз в 3 месяца –
консультация нефролога, контроль АД, осмотр
глазного дна, ОАМ, по Земницкому.
• На 6 месяцев освобождение от физических
нагрузок, занятий спортом.
• Детей на год – медицинский отвод от прививок.
29. Профилактика ГЛПС
Специфическая профилактика (вакцина) неразработана. С целью профилактики назначается
йодантипирин по схеме.
Неспецифическая профилактика включает
дератизацию (борьба с грызунами), а также
охрана объектов окружающей среды, складов
зерна, сена от нашествия грызунов и загрязнения
их выделениями.


























 Медицина
Медицина








