Похожие презентации:
Заболевания крови
1. Медицинкий техникум №9
Заболевания крови2. Группы заболеваний крови.
1.Анемии
2.
Геморрагические диатезы.
3.Заболевания
белой крови – лейкозы.
3. Клинический случай
На стационарное лечение поступила девочка 5лет с жалобами на слабость, недомогание, сыпь
на коже и носовое кровотечение.
Данные осмотра: состояние средней тяжести, на
коже туловища и конечностей «синяки» и
мелкоточечные петехии, носовое кровотечение.
Лимфоузлы периферические не увеличены. В
легких везикулярное дыхание. Тоны сердца
чистые, ритмичные. Живот при пальпации
безболезненный. Стул и мочеиспускание не
нарушены.
4. Тромбоцитопеническая пурпура Болезнь Верльгофа.
Геморрагическийдиатез,
обусловленный
количественной и
качественной
неполноценностью
тромбоцитов.
5. Тромбоцитопеническая пурпура.
Занимаетпервое место (43—50%)
среди геморрагических диатезов.
За последние годы отмечается
увеличение числа больных детей.
Дети в раннем и дошкольном периоде
заболевают в 2 раза чаще, чем в
школьном возрасте.
Наиболее часто болеют девочки.
6. Этиология тромбоцитопенической пурпуры
Наличие у больногонаследственной тромбоцитопатии.
7. Механизмы патологического процесса
1. Воздействие неблагоприятныхфакторов:
вирусная или бактериальная инфекция,
профилактические прививки, аллергия,
психические и физические травмы
8. Механизмы патологического процесса
2. Запуск иммунопатологического процесса:синтез антитромбоцитарных аутоантител и
повышенная деструкция тромбоцитов
в селезенке.
3. Тромбоцитопения
нарушение гемостаза:
кровоизлияния и кровотечения
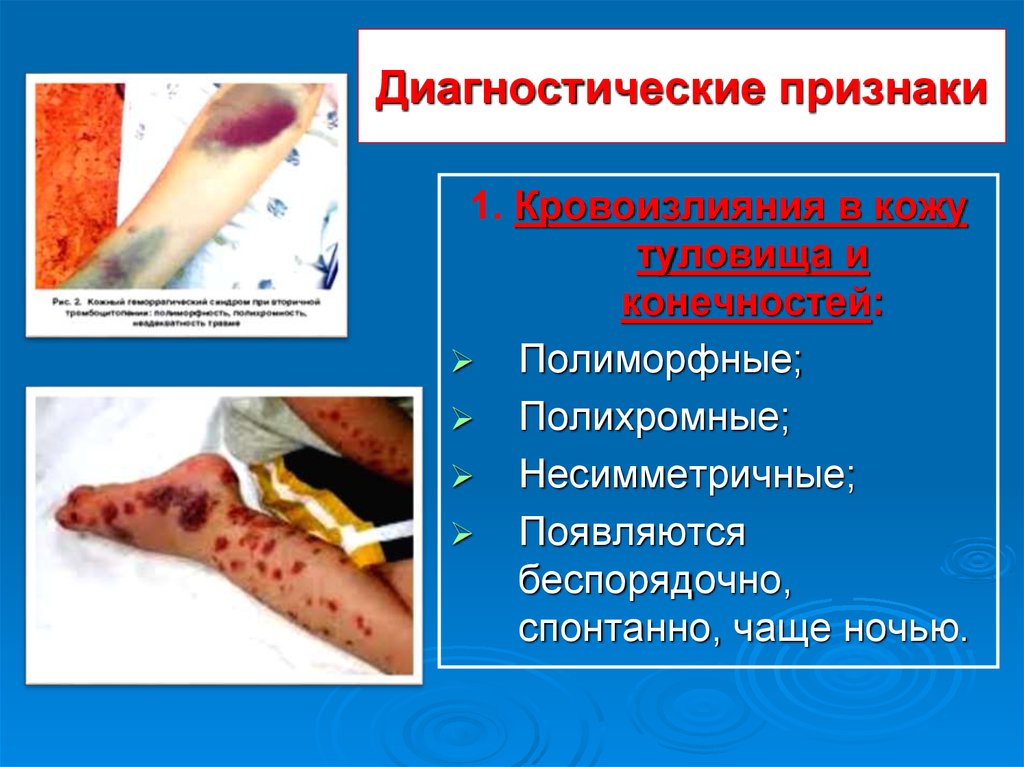
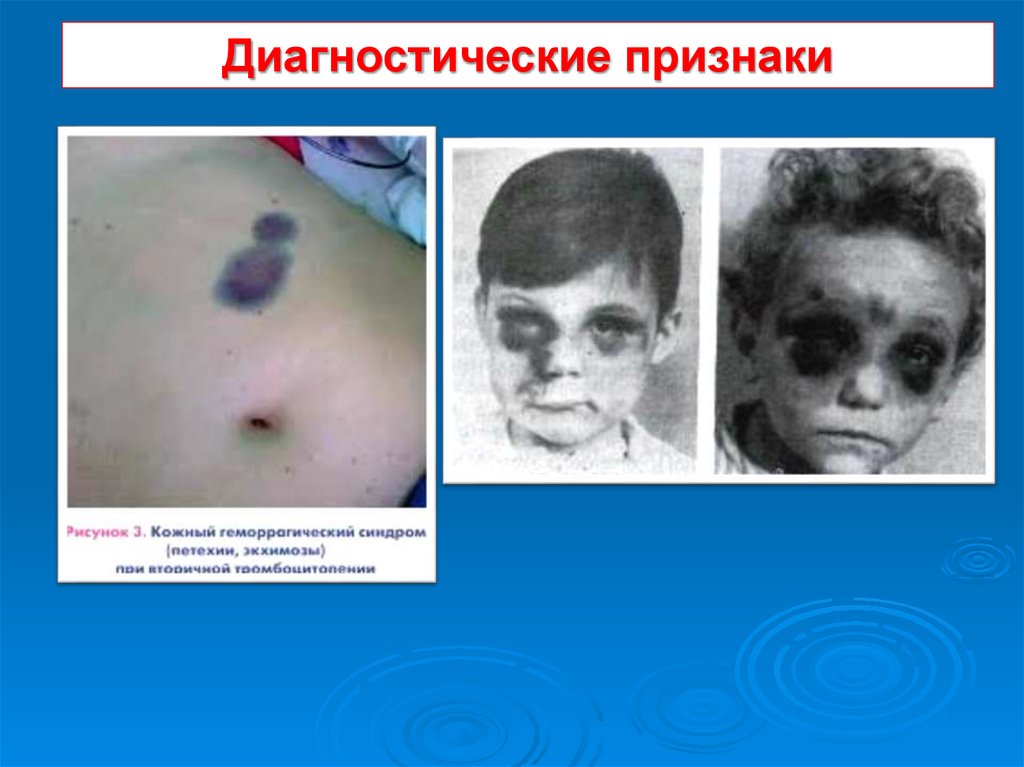
9. Диагностические признаки
1. Кровоизлияния в кожутуловища и
конечностей:
Полиморфные;
Полихромные;
Несимметричные;
Появляются
беспорядочно,
спонтанно, чаще ночью.
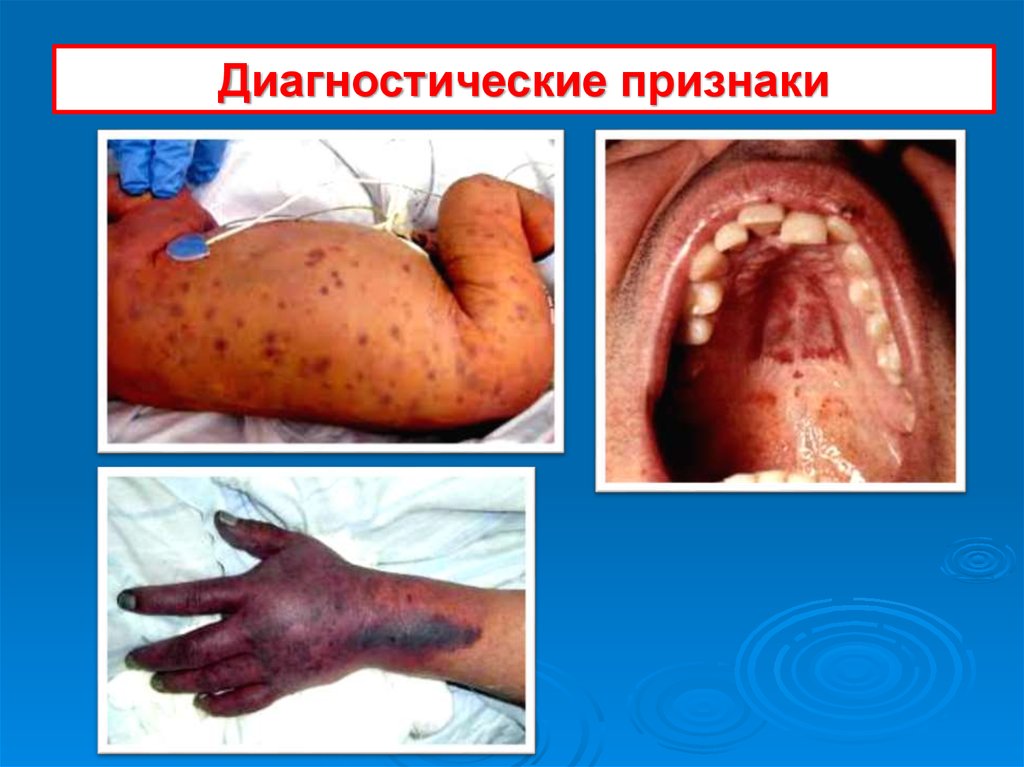
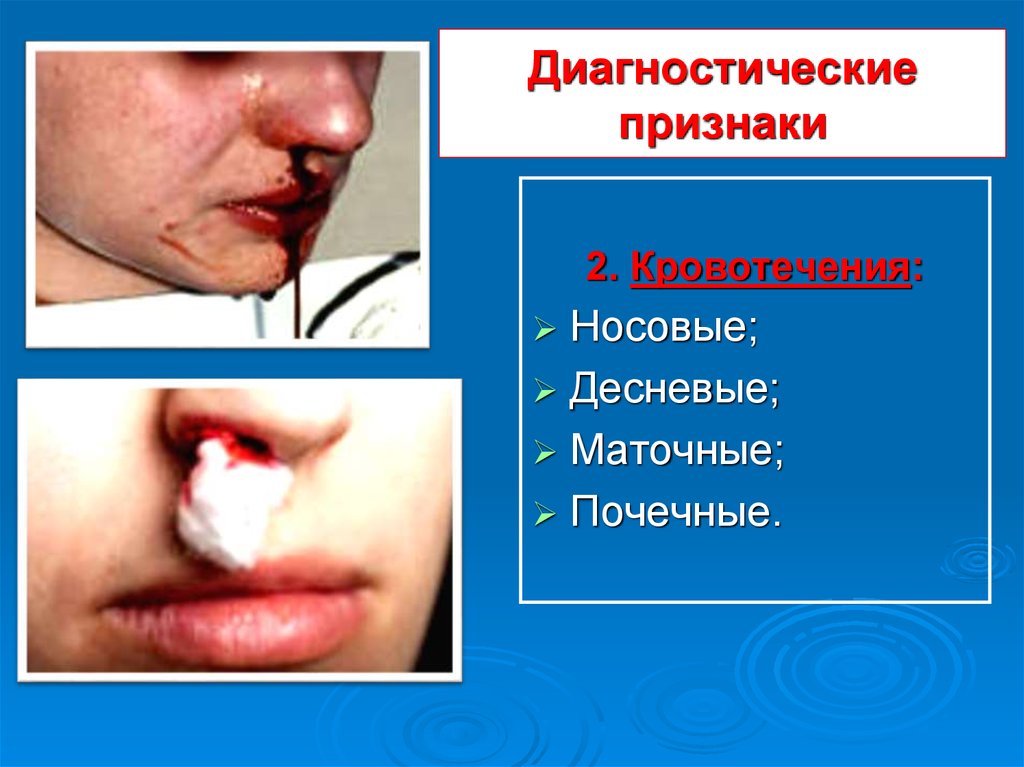
10.
Диагностические признаки11.
Диагностические признаки12. Диагностические признаки
2. Кровотечения:Носовые;
Десневые;
Маточные;
Почечные.
13. Течение тромбоцитопенической пурпуры
1. Острая форма:спонтанное
выздоровление
большинства детей
(80-90%) в течение
менее 6 месяцев.
Встречается у
детей раннего
возраста.
2. Хроническая
форма :
течение более 6
месяцев;
встречается у
детей
у детей старше
10 лет.
14. Осложнения тромбоцитопенической пурпуры
Тяжелаяпостгеморрагическая
анемия;
Кровоизлияние в
мозг.
15.
Лабораторные методыдиагностики
16. Клинический анализ крови
1.Тромбоцитопения.Норма: 150-400*109/л;
При легких кризах Тр.до 7060*109/л;
При среднетяжелых кризах до 5030*109/л;
При тяжелых – до 30-10*109/л и
менее.
2. Анемия различной степени
тяжести при массивных
кровотечениях;
17. Определение длительности кровотечения по Дюке
Увеличение до 30 минути более.
Норма 2-4 мин.
18. Принципы лечения
1. Режимпостельный в период
повышенной
кровоточивости;
2. Диета
стол № 11.
При наличии в
анамнезе пищевой
аллергии гипоаллергенная;
19. Принципы лечения
Медикаментозная терапия:1. Преднизолон –коррекция
иммунопатологического
процесса;
2. Иммуноглобулин
человеческий для блокады
антитромбоцитарных
антител;
20. Принципы лечения
3.4.
5.
Иммунокоррегирующая
терапия: препараты
интерферона;
Препараты, улучшающие
функцию тромбоцитов:
аминокапроновая
кислота, этамзилат,
рибоксин, витамин В5,;
Спленэктомия в тяжелых
случаях
21. Прогноз
Благоприятный75%
заболевших
детей
выздоравливает
в течение 6
месяцев.
22. Клинический случай
На стационарное лечение поступила девочка 3-х летс жалобами на боли в животе и кровоизлияния на
туловище и конечностях. Заболела остро с
появления обильной пятнистой сыпи красного
цвета на коже туловища и конечностей.
При осмотре состояние средней степени тяжести. На
стопах, голенях, бедрах, плечах и предплечьях, на
спине, животе кровоизлияния разной степени
давности. В легких дыхание везикулярное. Тоны
сердца чистые. Живот при пальпации мягкий,
болезненный в области пупка. Стул и
мочеиспускание не нарушены.
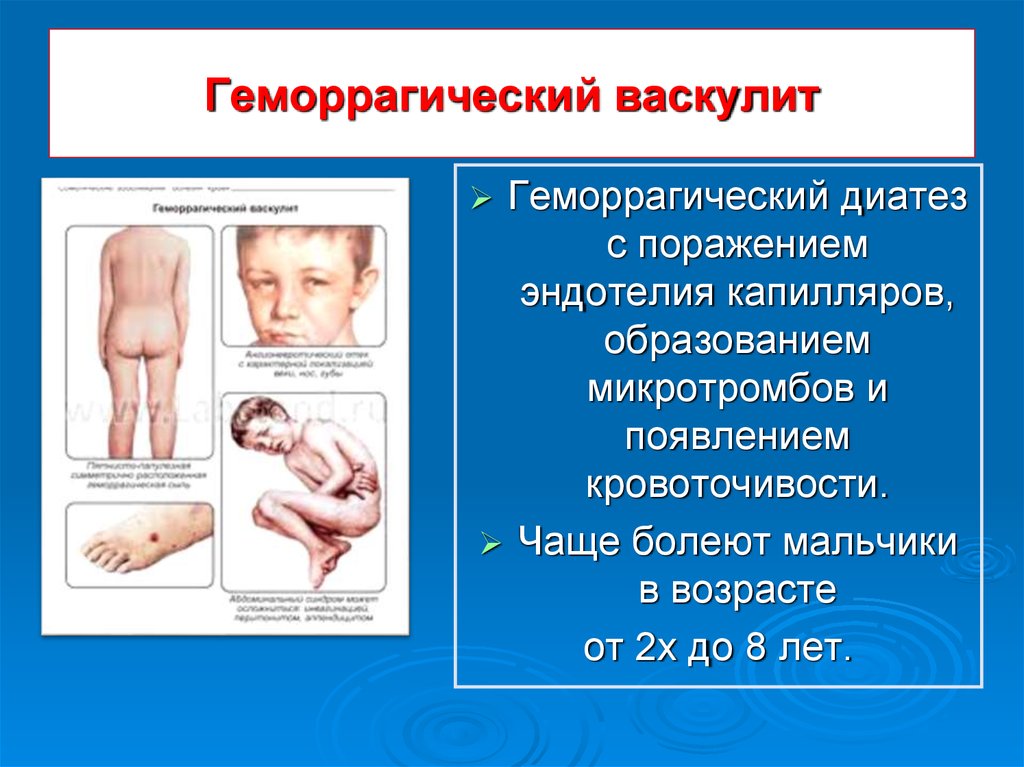
23. Геморрагический васкулит
Геморрагический диатезс поражением
эндотелия капилляров,
образованием
микротромбов и
появлением
кровоточивости.
Чаще болеют мальчики
в возрасте
от 2х до 8 лет.
24. Этиология геморрагического васкулита
Полностью не изучена.Установлена связь с перенесенными острой
вирусной или бактериальной (чаще
стрептококковой) инфекциями,
профилактическими прививками, введением
иммуноглобулина, лекарственной и пищевой
аллергией.
25. Механизмы патологического процесса
1. Формирование ИКпод влиянием этиологических факторов
2. ИК оседают на стенках сосудов
3. Развитие асептического воспаления:
васкулит сосудов кожи, суставов,
внутренних органов и
пристеночного микротромбообразования.
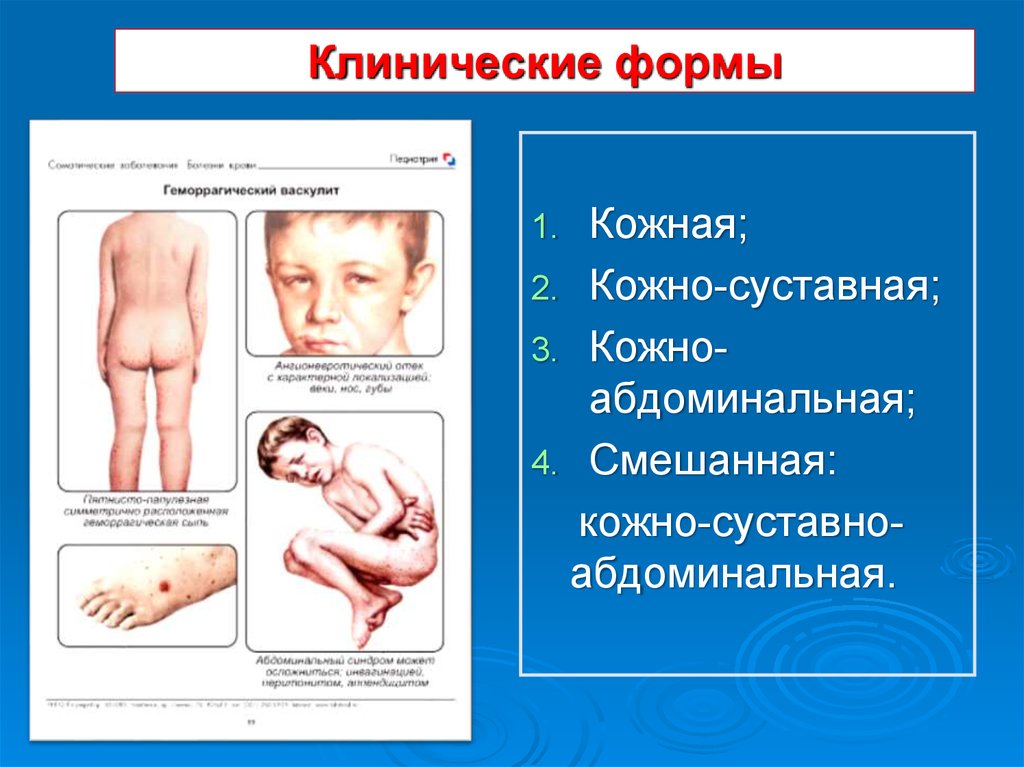
26. Клинические формы
Кожная;2. Кожно-суставная;
3. Кожноабдоминальная;
4. Смешанная:
кожно-суставноабдоминальная.
1.
27. Диагностические признаки
1. Обусловленныеинтоксикацией:
Повышение
температуры тела;
Слабость,
недомогание.
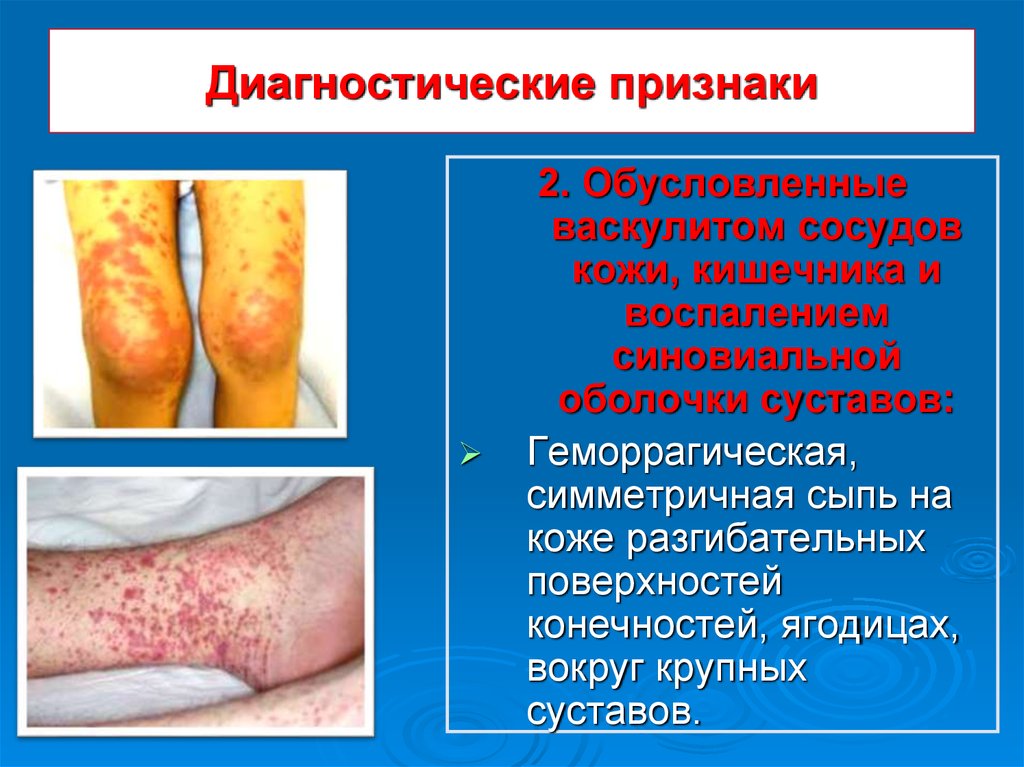
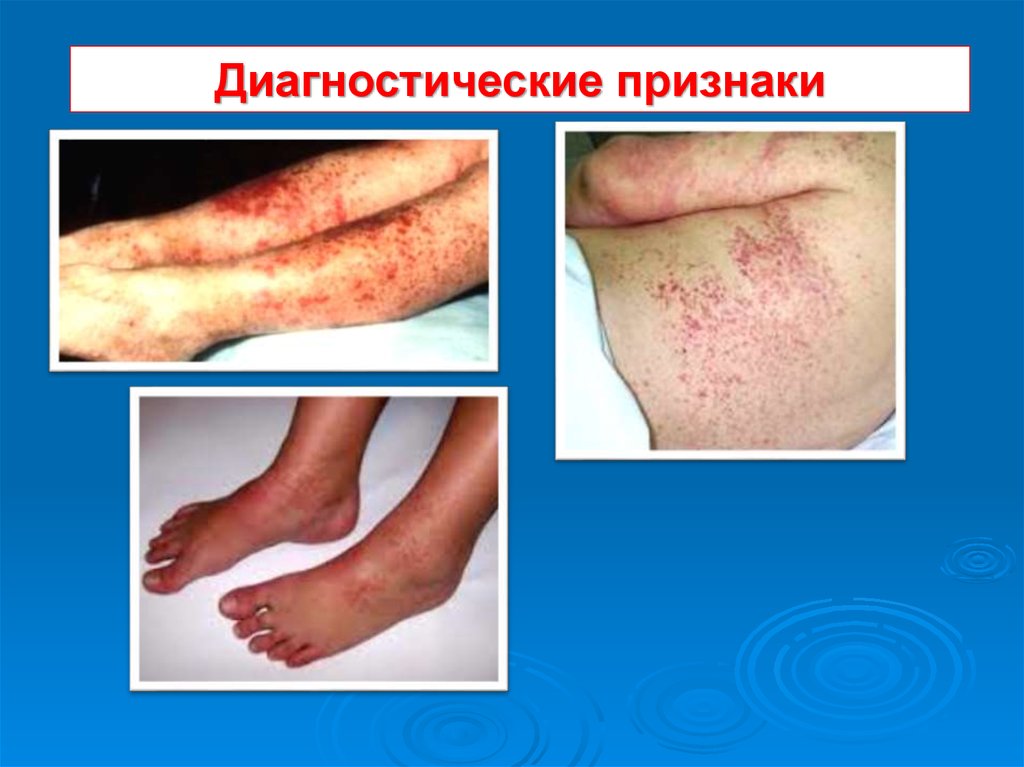
28. Диагностические признаки
2. Обусловленныеваскулитом сосудов
кожи, кишечника и
воспалением
синовиальной
оболочки суставов:
Геморрагическая,
симметричная сыпь на
коже разгибательных
поверхностей
конечностей, ягодицах,
вокруг крупных
суставов.
29.
Диагностические признаки30.
Диагностические признаки31. Диагностические признаки
Отечность иболезненность
крупных суставов;
Резкие, внезапные
приступообразные
боли в животе, без
четкой локализации;
Рвота с примесью
крови;
Моча «мясные помои».
32. Осложнения
1.2.
3.
Хронический нефрит, ОПН;
Перфорация кишечника, перитонит;
Кровоизлияния в брыжейку с
тромбозом, некроз участка кишечника.
33. Лабораторные методы диагностики
Клинический анализкрови:
умеренный
нейтрофильный
лейкоцитоз,
увеличенная СОЭ,
эозинофилия;
Клинический анализ
мочи:
протеинурия,
гематурия.
34. Принципы лечения
Госпитализация .1. Режим постельный 2-3 недели;
2. Диета с ограничением белков, соли,
экстрактивных веществ;
3. Медикаментозная терапия:
препараты, улучшающие микроциркуляцию
и реологию крови: трентал, курантил,
гепарин;
преднизолон в тяжелых случаях;
антибиотики.
35. Прогноз заболевания
Благоприятный.60% больных
выздоравливает в
течение 1 месяца.
36. Диспансерное наблюдение
У гематолога в течение 5 лет;Плановые осмотры и обследования
1 раз в 2-3 месяца;
Санация хронических очагов инфекции
2 раза в год
Медотвод от профилактических
прививок на 2 г.
37. Острый лейкоз онкогематологическое заболевание
Общее названиезлокачественных
опухолей, возникающих
из кроветворных клеток
с поражением костного
мозга.
38. Острый лейкоз Актуальность проблемы
Составляет 1/3 всех онкологическихзаболеваний у детей.
Пик заболеваемости и смертности
приходится на детей в возрасте
от 2-х до 4-х лет.
Чаще болеют мальчики.
Статистика:
75% больных – дети с оЛЛ;
25-30% - с ОнЛЛ;
1-3% - ХМЛ.
39. Особенности течения лейкоза у детей
1. Преобладание острых форм;2. Высокая эффективность лечения
лимфобластного лейкоза (ОЛЛ),
который дает наибольшее число
выздоровления и ремиссии.
40. Острый лейкоз
Это неконтролируемая пролиферацияклеток белой крови на ранних стадиях
созревания.
Этиология не установлена.
Известны факторы риска, повышающие
вероятность заболевания .
41. Факторы риска
1.2.
3.
4.
5.
6.
воздействие радиации;
токсичные химические вещества;
цитостатическая терапия;
иммунодефицитные состояния;
апластические анемии;
рентгенотерапия.
42. Периоды в течении лейкоза
Предлейкозный;2. Разгар заболевания;
3. Терминальный.
1.
43. Диагностические признаки в предлейкозном периоде
Начало незаметное, исподволь, часто подмаской ангины, ОРЗ, анемии.
Признаки, обусловленные интоксикацией:
Снижение аппетита,
Повышенная утомляемость,
Слабость,
Бледность слизистых оболочек и кожи с серожелтушным оттенком.
Период длится от 1,5 до 2-х месяцев.
44. Диагностические признаки в периоде разгара
Обусловлены метастазированием и ростомлейкемических инфильтратов:
Боли в костях, суставах и позвоночнике;
Системное увеличение периферических
лимфатических узлов;
Кровоизлияния в кожу и слизистые;
Кровотечения носовые, кишечные и др.
Резкое увеличение печени, селезенки.
45. Диагностические признаки в периоде разгара
Обусловленные развитием нейролейкоза:Головокружения, головные боли;
Тошнота и рвота;
Нарушение сознания;
Судороги;
Поражения ЧМН – парезы, параличи.
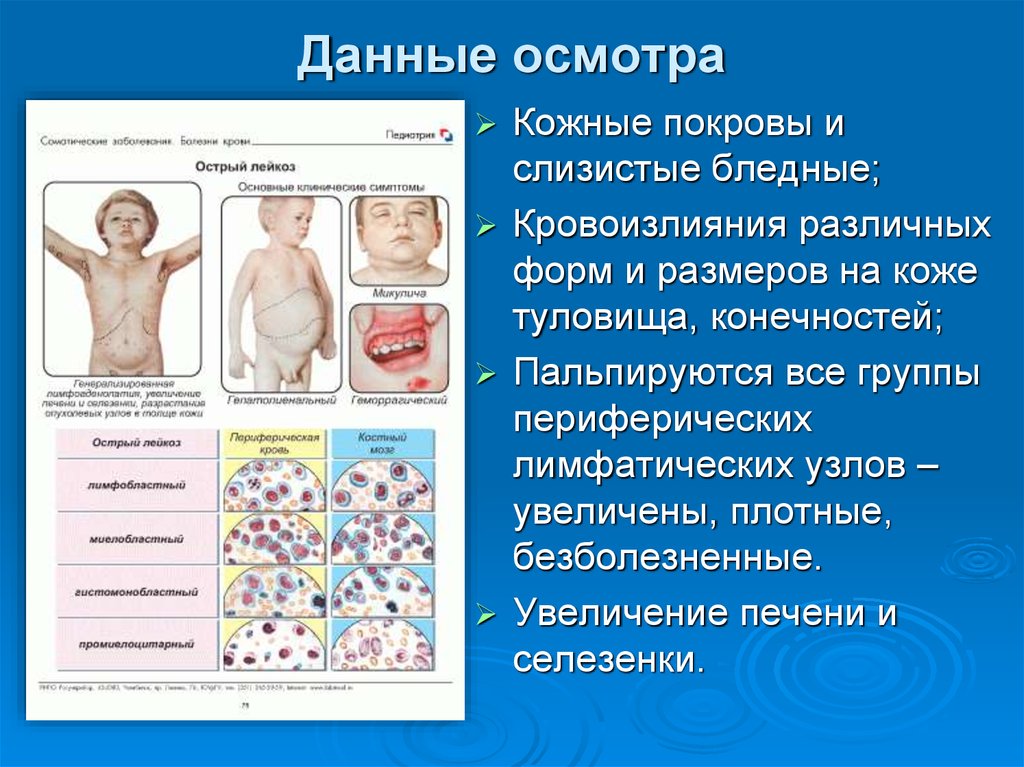
46. Данные осмотра
Кожные покровы ислизистые бледные;
Кровоизлияния различных
форм и размеров на коже
туловища, конечностей;
Пальпируются все группы
периферических
лимфатических узлов –
увеличены, плотные,
безболезненные.
Увеличение печени и
селезенки.
47.
48. Диагностические признаки в терминальном периоде
Кахексия;Некротические
поражения кожи и
слизистых оболочек;
Необратимые изменения во всех
жизненноважных органах.
49. Стадии лейкоза
1 стадия: Дебют заболеванияПериод от начала и до появления
эффекта от проводимой терапии.
2 стадия: Ремиссия
Полная клинико-гематологическая;
Неполная клинико-гематологическая.
3 стадия: Рецидив заболевания
Появление новых лейкемических очагов.
50. Диагностика острого лейкоза
Основывается на данных цитологическогоисследования клеток периферической
крови (гемограмма) и костного мозга
(миелограмма).
Основными признаками являются
значительное увеличение бластных
клеток в миелограмме и появление их в
гемограмме.
51. Данные лабораторных исследований
Клинический анализ крови:1. Анемия;
2. Тромбоцитопения;
3. Лейкопения или лейкоцитоз (ОнЛЛ),
Лейкоцитоз более 10,0 10 9/л
определяется у 50% пациентов, а
гиперлейкоцитоз более 50,0 10 9/л у 1/5
пациентов.
4. Бластные клетки;
5. Резко увеличенная СОЭ.
1.
52. Данные лабораторных исследований
2.Миелограмма:
1. Наличие бластных клеток;
Количество может колебаться в
широких пределах вплоть до резкгое
угнетения нормальных ростков
кроветворения – 100% бластоз.
Диагноз устанавливается при
количестве бластных клеток в костном
мозге более 25 %.
53. Диагностика острого лейкоза
Для подтверждения диагноза проводитсякомплексное обследование:
Пункция лимфатических узлов (при их
увеличении);
Пункция опухолевых образований (если они
имеются);
Рентгенологическое исследование костной
системы;
Спинномозговая пункция, компьютерная
томография, ЭхоЭГ, ЭЭГ для диагностики
нейролейкоза.
54. Современные протоколы лечения
1.2.
3.
4.
5.
6.
Интенсивная полихимиотерапия с целью
уничтожения бластных клеток,
прекращения их роста, достижения
ремиссии и продление ремиссии.
Профилактика нейролейкоза;
Лучевая терапия при отсутствии эффекта
от химиотерапии;
Гемотрансфузии;
Гемосорбция, плазмаферез;
Трансплантация костного мозга .
55. Современные противоопухолевые препараты
Алкилирующие агенты: циклофосфан,дегранол, дипин и др.;
2. Антиметаболиты: метатрексат, цитабарин,
меркаптопурин и др;
3. Противоопухолевые антибиотики:
рубомицин, брунеомицин, дауномицин и др.;
4. Препараты растительного
происхождения: винкристин, винбластин,
виндезин и др.;
1.
56. Современные противоопухолевые препараты
5.Сборная группа:
Ферменты: L-аспарагиназа, PEG- L- аспарагиназа;
Производные платины: цисплатин, карбоплатин;
Производные мочевины: гидроксимочевина,
нитрозометилмочевина;
Прокарбазины: натулан;
6. Гормоноцитостатики: эстрацит, стерецит;
7. Гормоны: эстрогены, антиэстрогены, андрогены,
антиандрогены,прогестины, кортикостероиды,
препараты класса LH-RH-антогонисты
лютеинизирующего гормона- золадекс и др..
57.
Сегодня это болезнь, которуюможно и нужно лечить.
Разработаны программы лечения:
назначаются одновременно несколько
противоопухолевых препаратов в больших
дозах.
В настоящее время ОЛЛ превратился из
абсолютно фатального в излечимое
заболевание с отдаленной выживаемостью в
75-85 % детей.
58. Периоды терапии острого лейкоза
1.Первичная индукция:
достижение ремиссии –уничтожение
большей части бластных клеток;
исчезновение лейкозных клеток из
периферической крови и костного мозга,
восстановление нормальных показателей
кроветворения.
59. Периоды терапии острого лейкоза
2. Закрепление ремиссии;3. Профилактика или терапия поражения
ЦНС при ОЛЛ: эндолюмбальное введение
метатрексата и гамматерапия на область ГМ;
4. Реиндукция и поддерживающая
терапия :
Длительность терапии до конца не
определена от 2 – 3,5 года.
60. Осложнения химиотерапии
Угнетение гемопоэза, цитопеническийсиндром;
Резкое угнетение иммунитета, развитие
инфекционных осложнений;
Поражение ЖКТ, тошнота, рвота, диарея;
Токсический гепатит;
Панкреатит;
Нефропатия;
Алопеция,
Аллергические реакции.
61. Принципы современного подхода к лечению лейкоза
1.2.
3.
4.
Программность химиотерапии;
Недопустимость изменения доз
химиопрепаратов, предусмотренных
программой;
Строгое применение только тех
препаратов, которые предусмотрены
программой химиотерапии;
Точное соблюдение времени введения
химиопрепаратов;
62. Принципы современного подхода к лечению лейкоза
Профилактика инфекционных осложнений;Отдельная палата-бокс, строгое соблюдение
СЭР, тщательный гигиенический уход за кожей
и слизистыми.
Заместительная терапия препаратами крови;
Психологическая поддержка ребенка его
родителей;
Активная позиция на выздоровление.
63. Принципы современного подхода к лечению лейкоза
Очень важно своевременное применениеинтенсивных программ химиотерапии,
которые должны проводиться с в
специализированных стационарах, имеющих
хорошо обученный медперсонал;
Клиники должны иметь современное
оборудование и бесперебойное снабжение
химиопрератами и препаратами для
сопроводительного лечения ( препараты
крови, антибиотики и др.)
64. Принципы современного подхода к лечению лейкоза
Применение программного леченияувеличило долгосрочную
выживаемость до 70-80 %;
Высокую эффективность показали
программы, разработанные немецкими
специалистами; эти программы широко
используются в Европе и России.
65. Трансплантация костного мозга
Наиболее перспективное направление в терапиилейкоза.
Применяется при ОМЛ и при рецидивах острого
лейкоза;
Перед ТКМ проводят курс химиотерапии в
сверхвысоких дозах в сочетании с лучевой, для
полного уничтожения бластных клеток.
В России отсутствует банк доноров КМ;
Иммунофенотипирование в Банке доноров Морша в
Германии стоит от 15 тыс. $!
66.
Оптимальный донор – однояйцевый близнец;При отсутствии совместимого донора,
используют аутотрансплантацию КМ, взятого в
период ремиссии.
Но даже полная совместимость донора не дает
гарантии против развития реакции отторжения
«трансплатат против хозяина» и до 25%
пациентов погибают от трансплантационных
осложнений;
Иногда такая реакция оказывает лечебное
действие: иммунная система донора начинает
распознавать опухолевые клетки и бороться с
ними – реакция «трансплантат против опухоли».
67. Прогноз
В момент постановки диагноза трудно говорить опрогнозе.
Выделяют группы детей:
1. «Стандартного риска» с благоприятным прогнозом
- дети до 2-х лет и старше 10 лет – умеренное
увеличение ЛУ, печени и селезенки;
2. Дети «высокого риска» - нейролейкоз.
В настоящее время у 85-90 % заболевших наступает
ремиссия. У 50-80% пациентов с положительным
прогнозом отмечается отсутствие рецидивов в
течение 5 лет. Если рецидив отсутствует 6-7 лет –
выздоровление от ОЛЛ
68. Диспансерное наблюдение
Угематолога специализированного
центра.
Постоянная цитостатическая терапия,
обследования крови не реже 1 раза в 2
недели.
Освобождение от профпрививок.
69. Благодарю за внимание!
Желаю ВамПриключений со
счастливым
концом
Предвкушений
радости по утрам
Приятного сна и
счастливого
пробуждения

























































 Медицина
Медицина








