Похожие презентации:
Возрастная макулярная дегенерация
1.
ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ ОБРАЗОВАТЕЛЬНОЕУЧРЕЖДЕНИЕ ВЫСШЕГО ОБРАЗОВАНИЯ НОВОСИБИРСКИЙ
ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ МИНИСТЕРСТВА
ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
Кафедра офтальмологии
Возрастная макулярная дегенерация
Выполнил: студент 5 курса 16 гр
лечебного факультета
Мавлонов Ш.А
Новосибирск 2019
2.
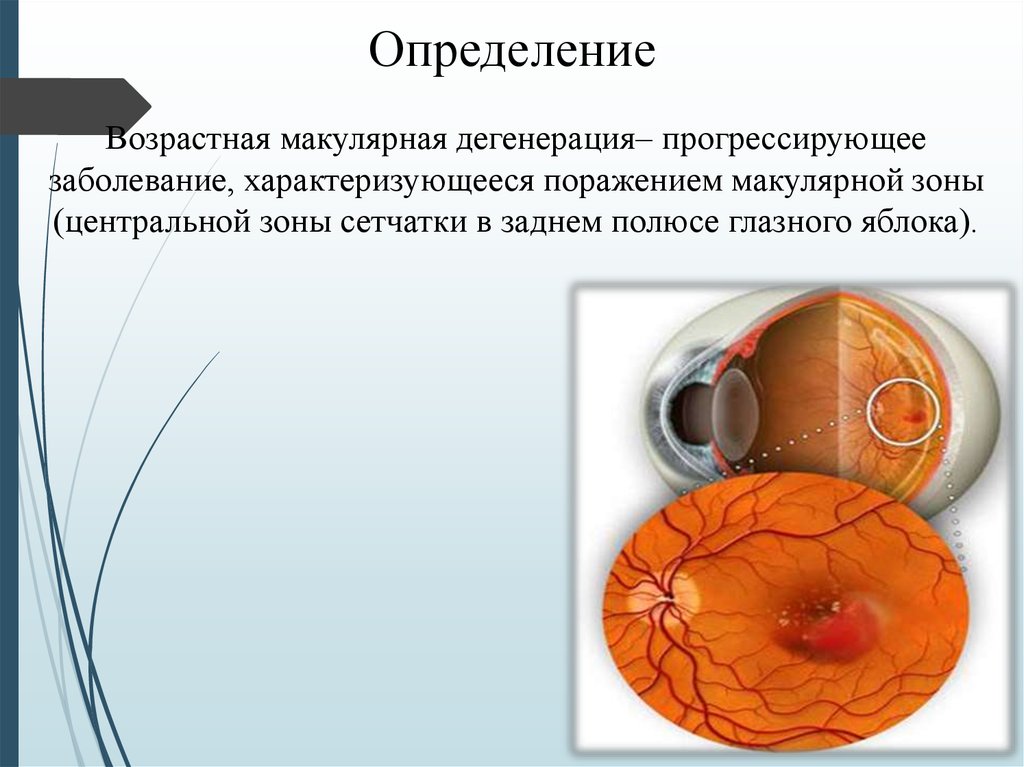
ОпределениеВозрастная макулярная дегенерация– прогрессирующее
заболевание, характеризующееся поражением макулярной зоны
(центральной зоны сетчатки в заднем полюсе глазного яблока).
3. Эпидемиология
■ В России заболеваемость возрастной макулярной дегенерацией (ВМД)составляет более 15 на 1000 населения.
■ По данным ВОЗ, к 2050 г. число людей старше 60 лет во всём мире
увеличится приблизительно втрое (в 2000 г. – примерно 606 млн человек)..
■ Общая поражённость населения этой патологией увеличивается с возрастом:
✧ ранние проявления ВМД встречаются у 15% людей в возрасте 65–74 лет,
25% – в возрасте 75–84 лет, 30% – в возрасте 85 лет и старше;
✧ поздние проявления ВМД встречаются у 1% людей в возрасте 65–74 лет, 5%
– в возрасте 75–84 лет, 13% – в возрасте 85 лет и старше.
■ ВМД встречается чаще в возрасте старше 65 лет. Преобладающий
пол – женский, причём у женщин в возрасте старше 75 лет ВМД встречается в
2 раза чаще.
4.
Факторы риска развития ВМД-возраст (средний возраст больных макулодистрофией колеблется от
55 до 80 лет, при этом число больных среди лиц трудоспособного
возраста постоянно увеличивается);
-пол (женщины болеют в 2 раза чаще мужчин);
-наследственность (если прямые родственники страдают макулярной
дегенерацей, то шансы заболеть увеличиваются);
-сердечно-сосудистые заболевания (артериальная гипертония,
атеросклероз сосудов головного мозга);
-сахарный диабет;
-несбалансированное питание (избыточная масса тела, ожирение,
высокий -уровень холестерина в крови, дефицит витаминов и
антиоксидантов);
-курение;
-перенесенные заболевания или травмы глаз
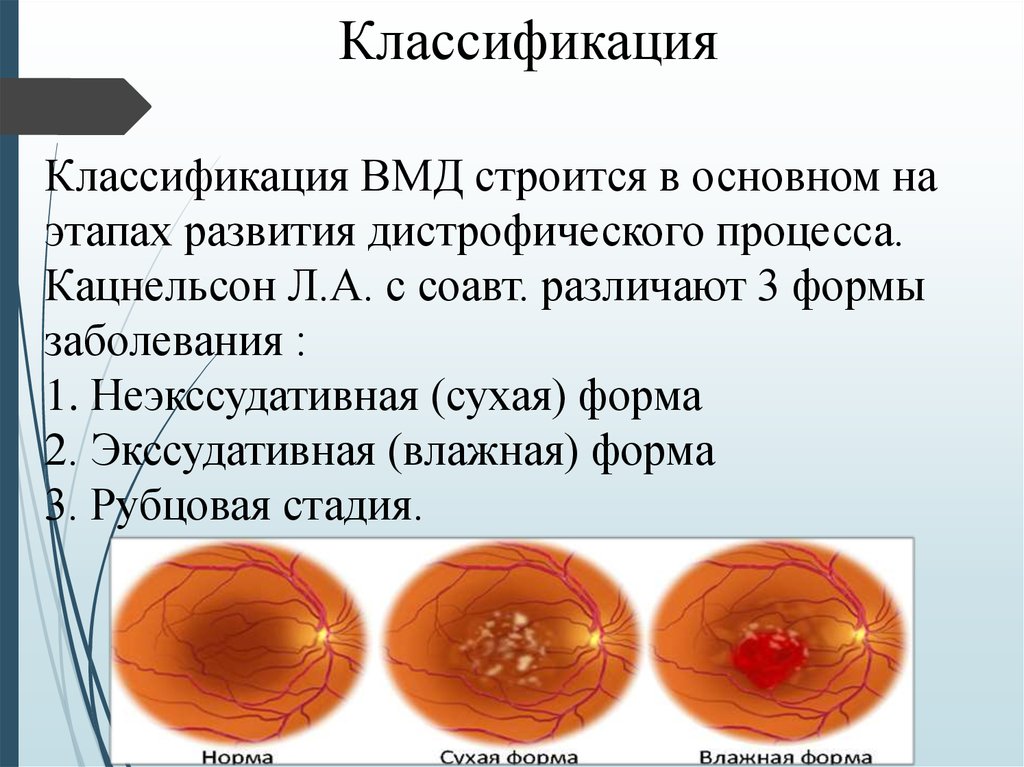
5. Классификация
Классификация ВМД строится в основном наэтапах развития дистрофического процесса.
Кацнельсон Л.А. с соавт. различают 3 формы
заболевания :
1. Неэкссудативная (сухая) форма
2. Экссудативная (влажная) форма
3. Рубцовая стадия.
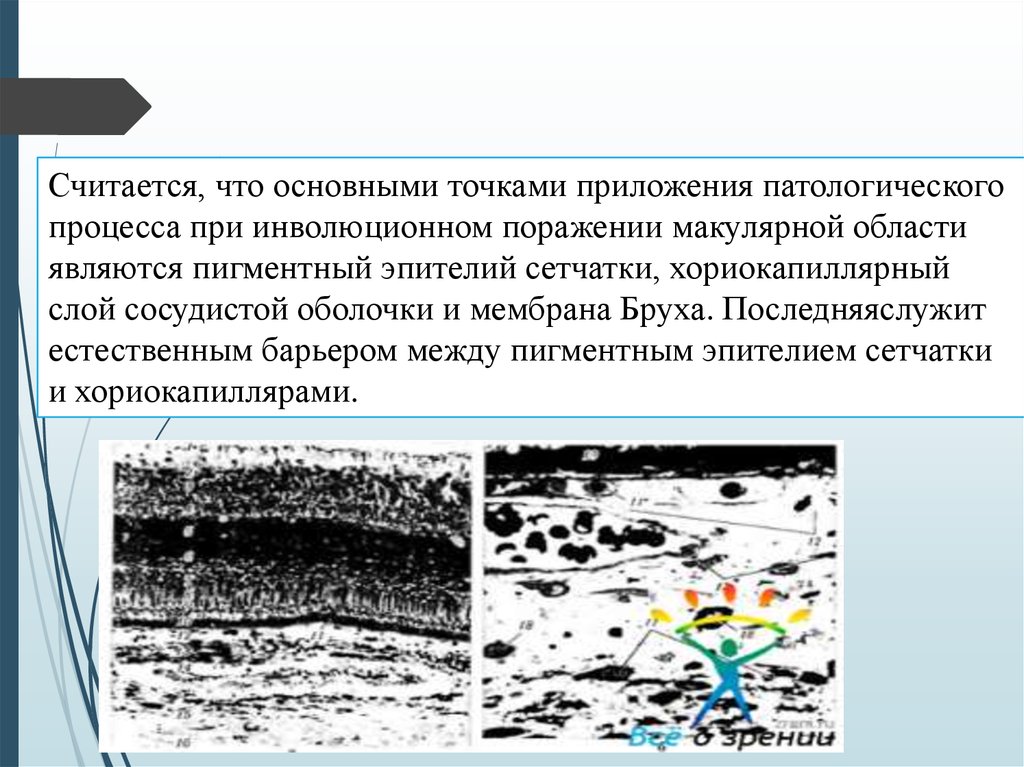
6. Патологический очаг
Считается, что основными точками приложения патологическогопроцесса при инволюционном поражении макулярной области
являются пигментный эпителий сетчатки, хориокапиллярный
слой сосудистой оболочки и мембрана Бруха. Последняяслужит
естественным барьером между пигментным эпителием сетчатки
и хориокапиллярами.
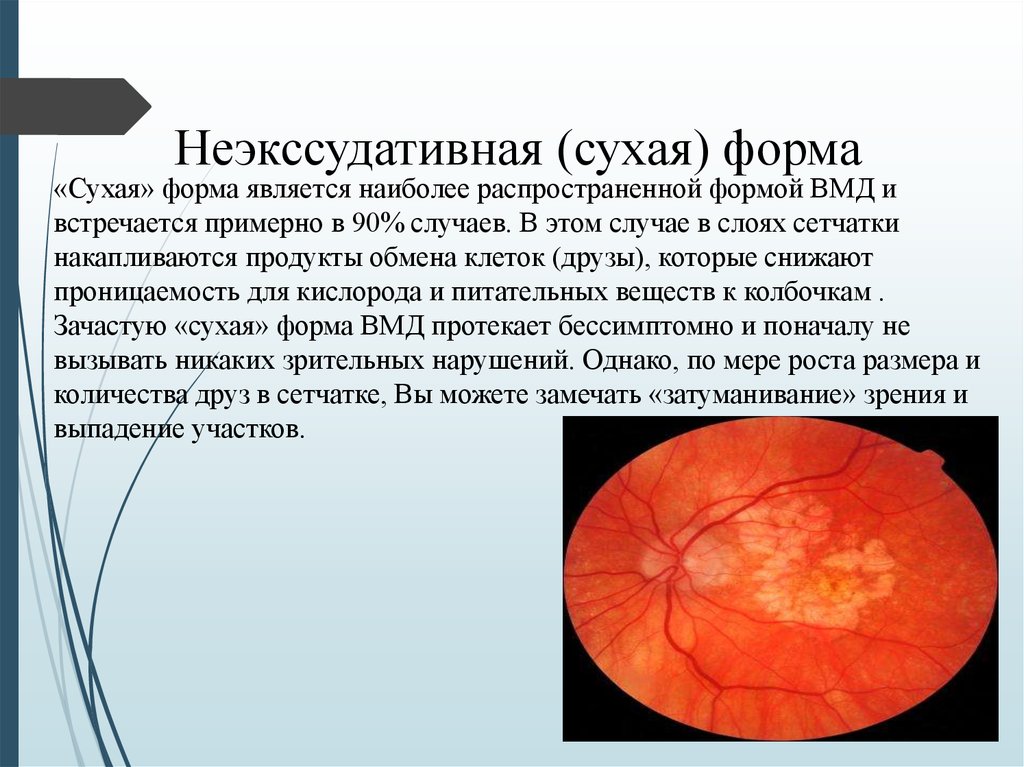
7. Неэкссудативная (сухая) форма
«Сухая» форма является наиболее распространенной формой ВМД ивстречается примерно в 90% случаев. В этом случае в слоях сетчатки
накапливаются продукты обмена клеток (друзы), которые снижают
проницаемость для кислорода и питательных веществ к колбочкам .
Зачастую «сухая» форма ВМД протекает бессимптомно и поначалу не
вызывать никаких зрительных нарушений. Однако, по мере роста размера и
количества друз в сетчатке, Вы можете замечать «затуманивание» зрения и
выпадение участков.
8. Неэкссудативная (сухая) форма
Основными офтальмоскопическими признакамиявляются исчезновение макулярного рефлекс,
появление друз и участков перераспределения
пигмента в заднем полюсе глаза, атрофия
пигментного эпителия и хориокапиллярного слоя.
9.
Друзы – это внеклеточныеотложения эозинофильного
материала между внутренним
коллагеновым слоем мембраны
Бруха и базальной мембраной
пигментного эпителия сетчатки.
Можно выделить твердые, мягкие и
сливные друзы.
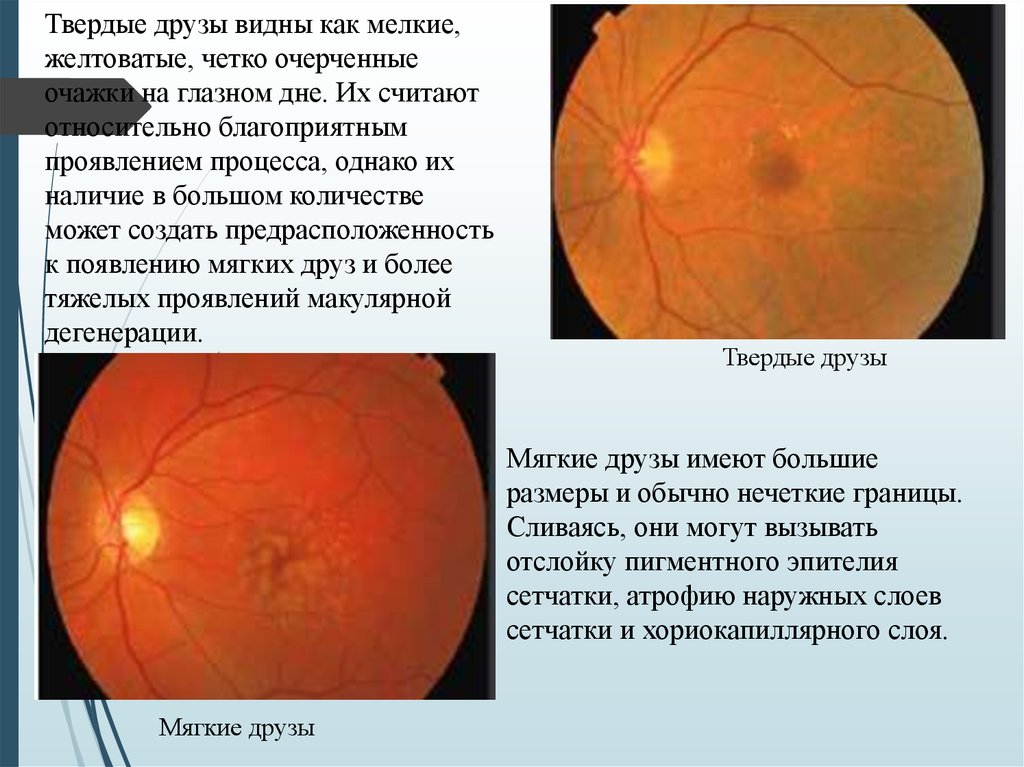
10.
Твердые друзы видны как мелкие,желтоватые, четко очерченные
очажки на глазном дне. Их считают
относительно благоприятным
проявлением процесса, однако их
наличие в большом количестве
может создать предрасположенность
к появлению мягких друз и более
тяжелых проявлений макулярной
дегенерации.
Твердые друзы
Мягкие друзы имеют большие
размеры и обычно нечеткие границы.
Сливаясь, они могут вызывать
отслойку пигментного эпителия
сетчатки, атрофию наружных слоев
сетчатки и хориокапиллярного слоя.
Мягкие друзы
11.
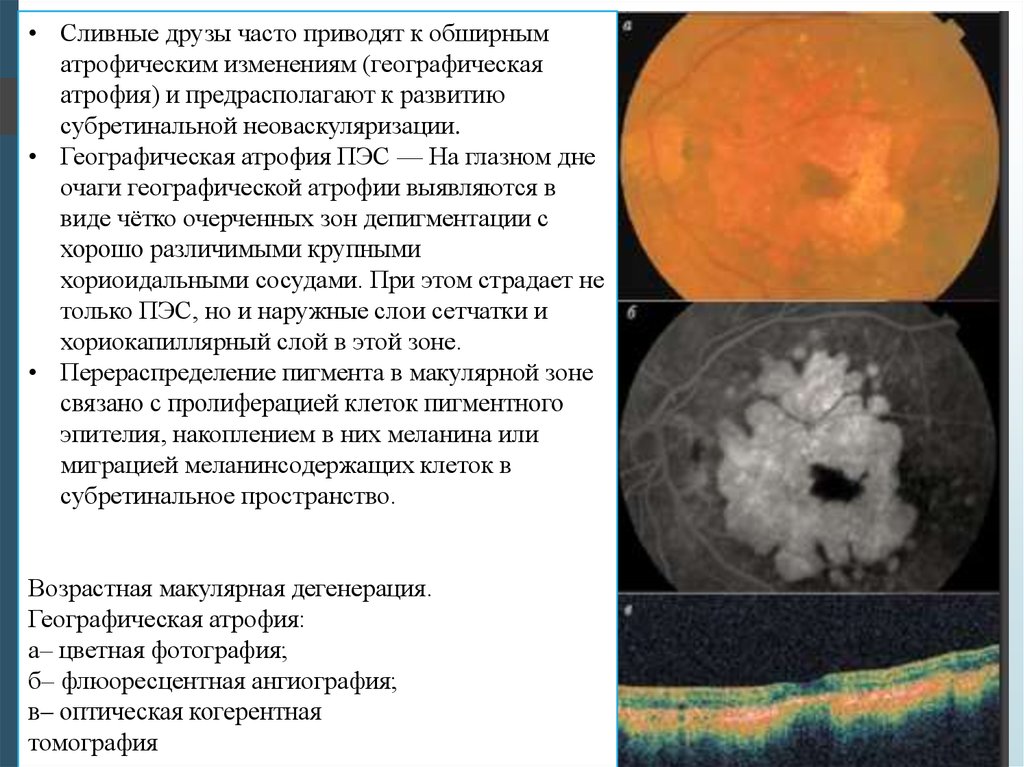
• Сливные друзы часто приводят к обширныматрофическим изменениям (географическая
атрофия) и предрасполагают к развитию
субретинальной неоваскуляризации.
• Географическая атрофия ПЭС — На глазном дне
очаги географической атрофии выявляются в
виде чётко очерченных зон депигментации с
хорошо различимыми крупными
хориоидальными сосудами. При этом страдает не
только ПЭС, но и наружные слои сетчатки и
хориокапиллярный слой в этой зоне.
• Перераспределение пигмента в макулярной зоне
связано с пролиферацией клеток пигментного
эпителия, накоплением в них меланина или
миграцией меланинсодержащих клеток в
субретинальное пространство.
Возрастная макулярная дегенерация.
Географическая атрофия:
а– цветная фотография;
б– флюоресцентная ангиография;
в– оптическая когерентная
томография
12.
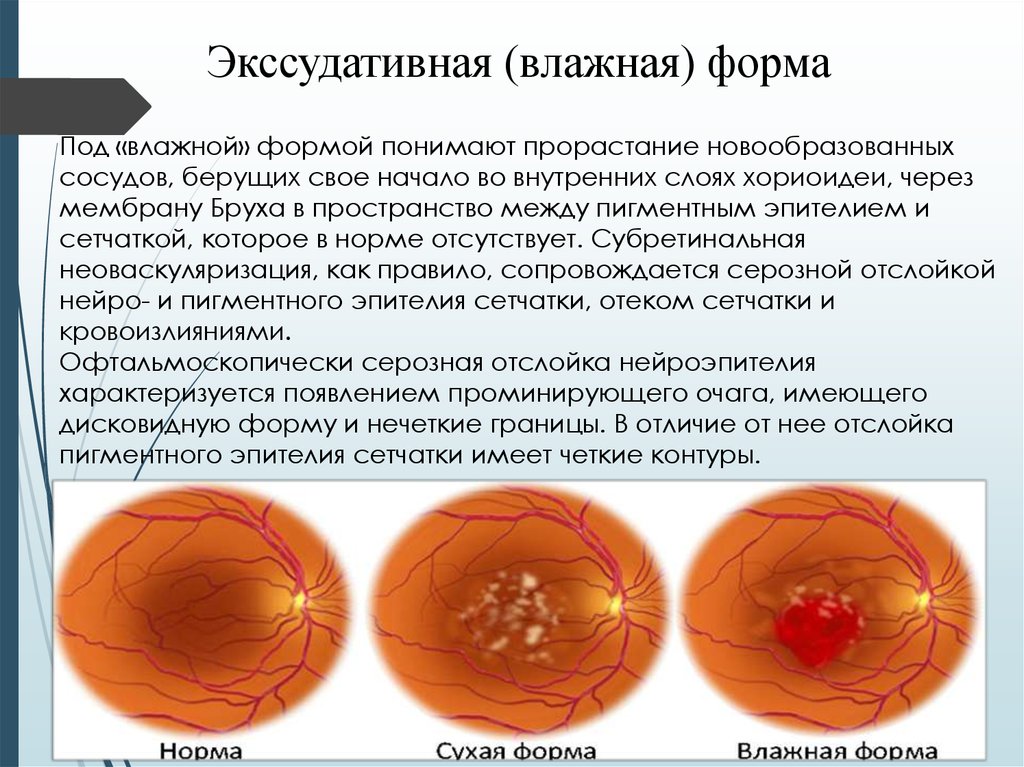
Экссудативная (влажная) формаПод «влажной» формой понимают прорастание новообразованных
сосудов, берущих свое начало во внутренних слоях хориоидеи, через
мембрану Бруха в пространство между пигментным эпителием и
сетчаткой, которое в норме отсутствует. Субретинальная
неоваскуляризация, как правило, сопровождается серозной отслойкой
нейро- и пигментного эпителия сетчатки, отеком сетчатки и
кровоизлияниями.
Офтальмоскопически серозная отслойка нейроэпителия
характеризуется появлением проминирующего очага, имеющего
дисковидную форму и нечеткие границы. В отличие от нее отслойка
пигментного эпителия сетчатки имеет четкие контуры.
13.
-Влажная» форма встречается значительно реже(приблизительно в одном случае из 10), однако
является более опасной.
-«Влажная» форма макулярной дегенерации
характеризуется более стремительным течением
заболевания, когда за несколько недель или
месяцев происходит значительное снижение
остроты зрения, вплоть до полной слепоты
14.
Анамнез■ Жалобы на снижение остроты зрения, наличие «пятна» перед глазом,
метаморфопсии. Чаще всего с жалобами на остро возникшее снижение
остроты зрения и метаморфопсии обращаются пациенты с хориоидальной
неоваскуляризацией.
■ История болезни. Пациенты могут длительное время не замечать
снижения зрения в глазу: который вовлекается в процесс первым, или если
снижение зрения развивается медленно.
■ Общие заболевания (особенно артериальная гипертензия, атеросклероз
сосудов головного мозга).
■ Отягощённая наследственность по ВМД.
■ Ознакомление с имеющейся медицинской документацией, в том числе с
предыдущими записями в амбулаторной карте пациента, справками о
госпитализациях и пр. (течение болезни).
■ Ознакомление с влиянием состояния зрительных функций на
качество жизни.
15.
Обследование■ Определение остроты зрения с оптимальной коррекцией.
■ Оценка центрального поля зрения.
■ Оценка цветоощущения при помощи таблиц Юстовой или Рабкина.
■ Биомикроскопия переднего отдела глазного яблока, измерение ВГД.
■ Офтальмоскопическая оценка состояния глазного дна, включая макулярную
зону сетчатки (после расширения зрачка кратковре-менно действующими
мидриатиками).
■ Документирование состояния макулы, предпочтительно с помощью цветного
стереофотографирования глазного дна.
■ Выполнение флюоресцентной ангиографии и/или ангиографии с
Индоцианин зелёным.
■ При подозрении на наличие отёка сетчатки рекомендуется вы-полнить
оптическую когерентную томографию или исследование макулярной зоны при
помощи Гейдельбергского ретинальноготомографа (HRT II).
■ Электрофизиологические исследования (ганцфельд-ЭРГ, ритми-ческая ЭРГ,
паттерн-ЭРГ, мультифокальная ЭРГ).
16.
Лечение ВМДТак как периферическое зрение не поражается, многие люди с
сухой формой ВМД продолжают вести обычный образ жизни,
используя оптические приспособления для людей с низким
зрением, например, лупы.
В настоящее время в научно-популярной литературе приводится
много методик и рекомендаций для профилактики нарушения
зрения и укрепления здоровья пациентов. Предлагаемые
упражнения направлены на улучшение кровообращения,
способствуя тренировке глазных мышц и снятию мышечного
спазма
17.
-Лечение влажной формы ВМД заключается в инъекциях лекарственныхсредств и/или лазерных операциях, с помощью которых блокируются
кровеносные сосуды из которых происходит просачивание. Обычно эти
процедуры, которые производится быстро и безболезненно в
амбулаторных условиях, позволяют замедлить или даже привести к
обратному развитию прогрессирование дистрофии. Однако при этом в
месте контакта с лазером остается маленькая не меняющаяся темная
точка.
-Лечение сухой формы ВМД на данный момент не разработано, хотя было
продемонстрировано, что применение некоторых пищевых добавок
замедляет прогрессирование у лиц с самым высоким риском.
18.
Лазерное лечениеЛазерное лечение ВМД, сопровождающейся развитием субретинальной
неоваскуляризации, предполагает использование трех основных методов:
• лазеркоагуляция субретинальных мембран;
• фотодинамическая терапия;
• транспупиллярная термотерапия.
19.
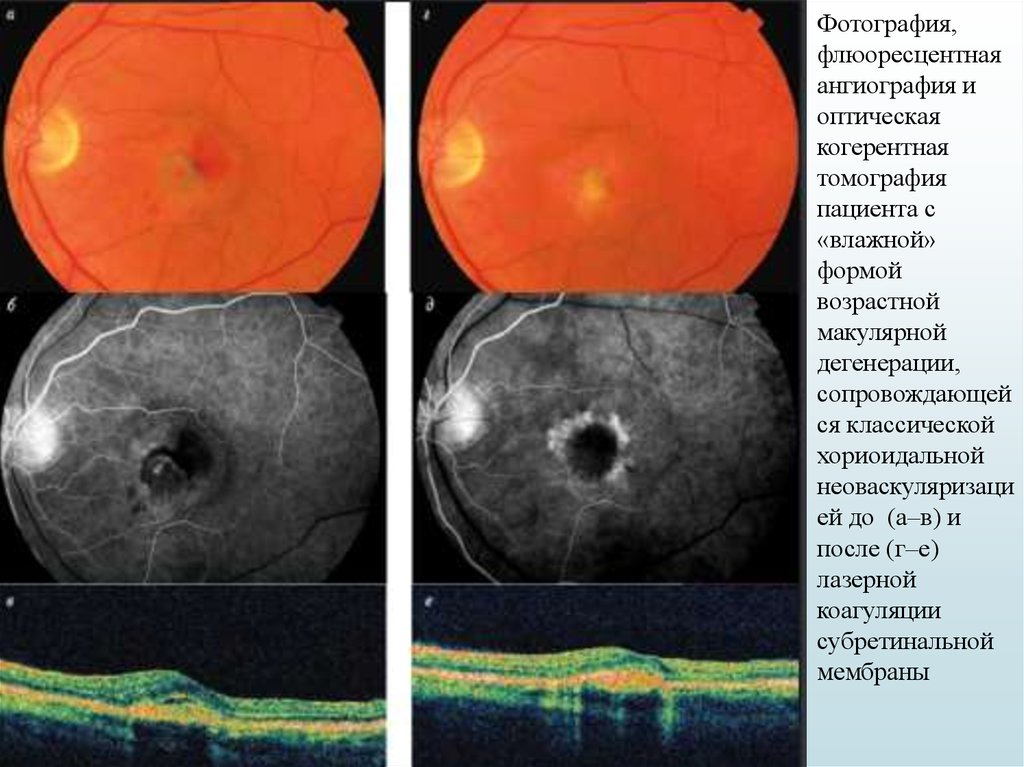
Фотография,флюоресцентная
ангиография и
оптическая
когерентная
томография
пациента с
«влажной»
формой
возрастной
макулярной
дегенерации,
сопровождающей
ся классической
хориоидальной
неоваскуляризаци
ей до (а–в) и
после (г–е)
лазерной
коагуляции
субретинальной
мембраны
20.
Фотодинамическая терапияМетодика предусматривает использование вертепорфина– вещества, которое активируется
в результате светового воздействия. При внутривенном введении вертепорфин быстро
поступает к очагу поражения и селективно захватывается эндотелием новообразованных
сосудов неоваскулярной мембраны. Облучение новообразованных сосудов осуществляется
при помощи диодного лазера с длиной волны 689 нм. Лазерная энергия свободно проходит
через кровь, меланин и фиброзную ткань, не подвергая неблагоприятному воздействию
окружающую сетчатку. Под действием нетеплового лазерного излучения вертепорфин
генерирует свободные радикалы, которые повреждают эндотелий новообразованных
сосудов. В результате происходит тромбоз и облитерация сосудов субретинальной
мембраны.
21.
Транспупиллярная термотерапияМетод заключается в подпороговом воздействии лазерного
излучения на зону поражения. Используются диодные лазеры с
длиной волны 810 нм. Показанием для выполнения термотерапии
является скрытая хориоидальная неоваскуляризация или
субретинальные неоваскулярные мембраны с минимальным
классическим компонентом. Однако большой процент осложнений,
связанных в первую очередь с передозировкой лазерной энергии,
привел к тому, что сегодня транспупиллярная термотерапия
практически не применяется для лечения ВМД.
22.
Хирургическое лечение• Удаление субретинальных неоваскулярных мембран.
Показанием для операции является наличие классической
хориоидальной неоваскуляризации с чёткими границами.
• Удаление массивных субретинальных кровоизлияний.
• Пересадка клеток пигментного эпителия.
• Транслокация макулы— возможная альтернатива
фотодинамической терапии или лазеркоагуляции по поводу
субфовеальных неоваскулярных мембран. Основная идея
такого вмешательства состоит в том, чтобы сместить
расположенный над хориоидальной неоваскулярной
мембраной нейроэпителий фовеальной зоны сетчатки так,
чтобы в новом положении под ним находились неизменённый
ПЭС и хориокапиллярный слой.
23.
Медикаментозное лечениеВ настоящее время не существует терапевтических
воздействий с доказанной эффективностью при ВМД. При
«сухой форме» лекарственная терапия направлена на
профилактику формирования друз и отложений липофусцина, а
при экссудативной форме — призвана препятствовать
патологическому ангиогенезу.
24.
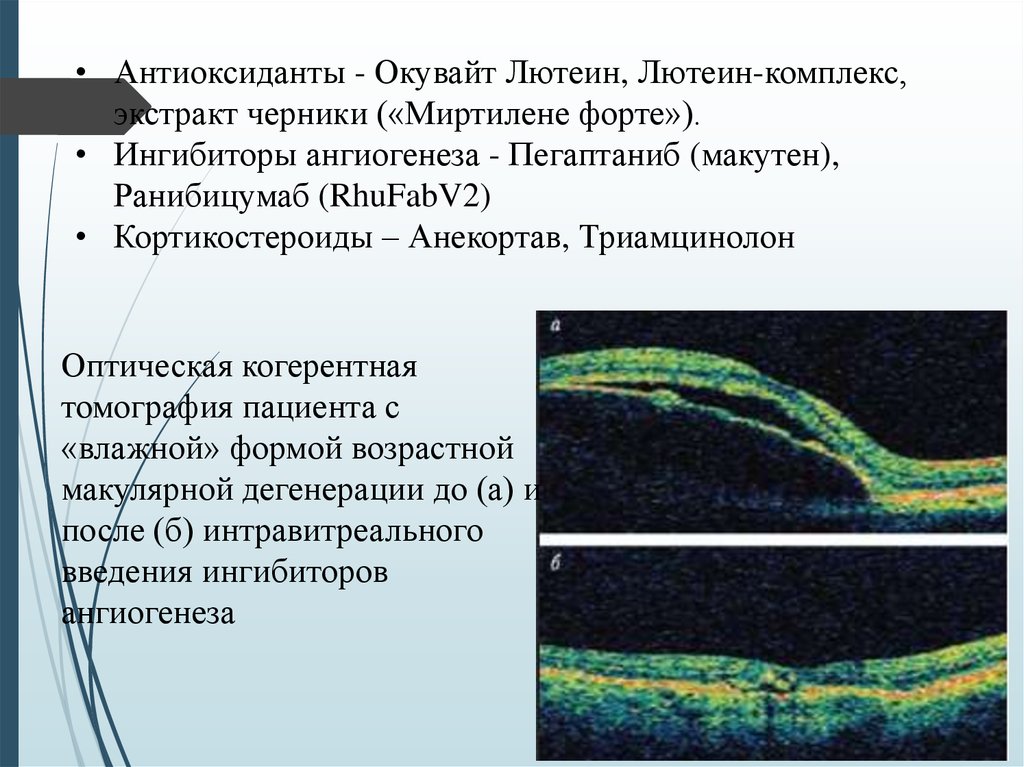
• Антиоксиданты - Окувайт Лютеин, Лютеин-комплекс,экстракт черники («Миртилене форте»).
• Ингибиторы ангиогенеза - Пегаптаниб (макутен),
Ранибицумаб (RhuFabV2)
• Кортикостероиды – Анекортав, Триамцинолон
Оптическая когерентная
томография пациента с
«влажной» формой возрастной
макулярной дегенерации до (а) и
после (б) интравитреального
введения ингибиторов
ангиогенеза
25.
Операция Лантуха с курсом аутоиммунотерапиит.е с использованием собственных иммунных клеток –
это уникальная клеточная терапия.
Проводится при невозможности вылечить
дистрофические заболевания заднего полюса глаза
традиционными методами лечения.
26.
ПрогнозУ больных при отсутствии терапии значительного снижения остроты
зрения в срок от 6 мес до 5 лет можно ожидать в 60—65% случаев. Часто
поражение является двусторонним и может приводить к инвалидности по
зрению.
Целью лечебных воздействий при ВМД при наличии хориоидальных
неоваскулярных мембран является достижение стабилизации
патологического процесса, а не улучшение зрения.
Лазеркоагуляция и транспупиллярная термотерапия позволяют сократить
количество случаев тяжёлой утраты зрения до 23—46% случаев (в
зависимости от локализации процесса), фотодинамическая терапия с
вертепорфином — в среднем до 40%, субмакулярная хирургия — до 19%.

















 Медицина
Медицина