Похожие презентации:
Тромбозы вен НК
1. Тромбозы вен НК
Венозный тромбоз – процесс образования тромба в просвете вены, сопровождающийся различной степени выраженности воспалительным изменением еестенки.
Факторы развития тромбоза вен НК:
1. Замедление (стаз) тока крови в венах НК.
2. Повреждение (воспаление) стенки вены с
повреждением эндотелия.
3. Гиперкоагуляция и изменение состава крови.
2. I. Замедление (стаз) венозного кровотока:
1.Длительное нахождение в вынужденном
положении
(длительный
постельный
режим, послеоперационный (послеродовый)
период,
длительные
вынужденное
положение НК во время поездок – синдром
«эконом класса»).
2.
Механическое препятствие току крови
(беременная
матка,
опухоль
живота,
гематома, воспалительный инфильтрат,
аневризма ОПА, забрюшинный фиброз –
болезнь Реклингаузена, киста Бейкера в
подколенной ямке).
3.
ВРВ и/или сформировавшийся ПТФС.
3. II. Повреждение эндотелия:
1.Механические факторы (случайная и
хирургическая травма, рядом расположенное
инородное тело, внутривенный катетер,
перерастяжение стенки вены).
2.
Химические факторы (введение раздражающих лекарств).
3.
Биологические факторы (перивенозные
воспалительные очаги, сепсис, туберкулез,
инфекционно-аллергические и аутоиммунные
заболевания (болезнь Бюргера)).
4. III. Гиперкоагуляция
1.2.
3.
4.
Подавление антитромбина-III и других
факторов
антикоагулянтной
защиты
(обширные
хирургические
вмешательства,
послеродовый период, кесарево сечение).
Оральные контрацептивы (эстрадиол
подавляет антитромбин-III).
Врожденная тромбофилия.
Злокачественные
опухоли
(муцинсекретирующая
опухоль
поджелудочной
железы, желудка, предстательной железы,
пищевода, ободочной кишки, мозга и лейкозы).
5. Морфологические варианты тромбоза вен
ТромбофлебитФлеботромбоз
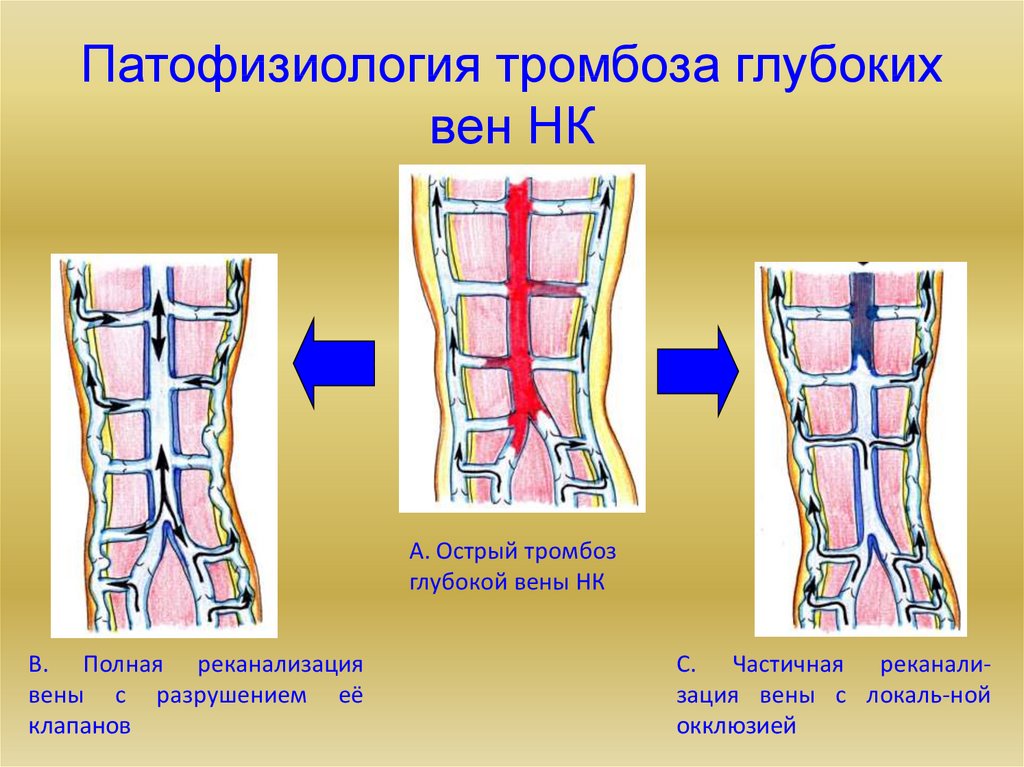
6. Патофизиология тромбоза глубоких вен НК
А. Острый тромбозглубокой вены НК
В. Полная реканализация
вены с разрушением её
клапанов
С. Частичная реканализация вены с локаль-ной
окклюзией
7. Клиника тромбоза глубоких вен НК
1. Вены голени: отек лодыжек и дистальной части голени; боль викроножной мышце при движении, болезненность при ее
пальпации; повышение t кожи голени и стопы, расширение
поверхностных вен.
2. Подколенная и бедренная вены до впадения ГВБ: то же +
отек коленного сустава и более выражен; боль в дистальной
части бедра и подколенной области.
3. Подвздошная, бедренная вены и ГВБ (илеофеморальный
тромбоз): отек всей НК и иногда ягодичной области и низа
живота;
боль
во
всей
НК,
пояснично-крестцовой,
подвздошной, паховой областях, повышение t тела и
пораженной конечности, лейкоцитоз, сдвиг формулы влево.
4. Нижняя полая вена (спонтанно, как исход билатерального
илеофеморального тромбоза или при блокировании ее):
- подпочечный сегмент: отек обеих НК, половых органов и
низа живота;
- почечный: то же + боль в поясничной области,
прогрессирующая ОПН (олигурия, анурия, уремия);
- печеночный: то же + гепатомегалия, асцит, желтуха, ВРВ
передней брюшной стенки и нижней половины гр.клетки.
8. Илеофеморальный тромбоз слева
9. Крайние формы тромбоза глубоких вен НК
1.Белая флегмазия (phlegmasia alba dolens) –
ишемический венозный тромбоз. В основе ее
субтотальный тромбоз вен НК, ведущий к глубоким
расстройствам микроциркуляции конечности со
спазмом артерий. Поддается консервативной
терапии.
2.
Синяя флегмазия (phlegmasia coerula dolens) –
венозная гангрена НК. Основа – тотальный
тромбоз
вен НК с развитием необратимых
изменений в микроциркуляторном русле и тканях.
Консервативная терапия обычно не эффективна,
требуется экстренное (срочное) оперативное
лечение – тромбэктомия.
10. Диагностика венозных тромбозов НК
1. Ультразвуковое дуплексное сканирование с цветным допплеровксимкартированием по энергии (точность
85 – 90%).
2. Флебография (точность 90%).
3. Радионуклидная флебография с Тс99.
4. Сканирование с фибриногеном,
меченным I131.
11. УЗДС вен НК: флотирующий тромб в бедренной вене
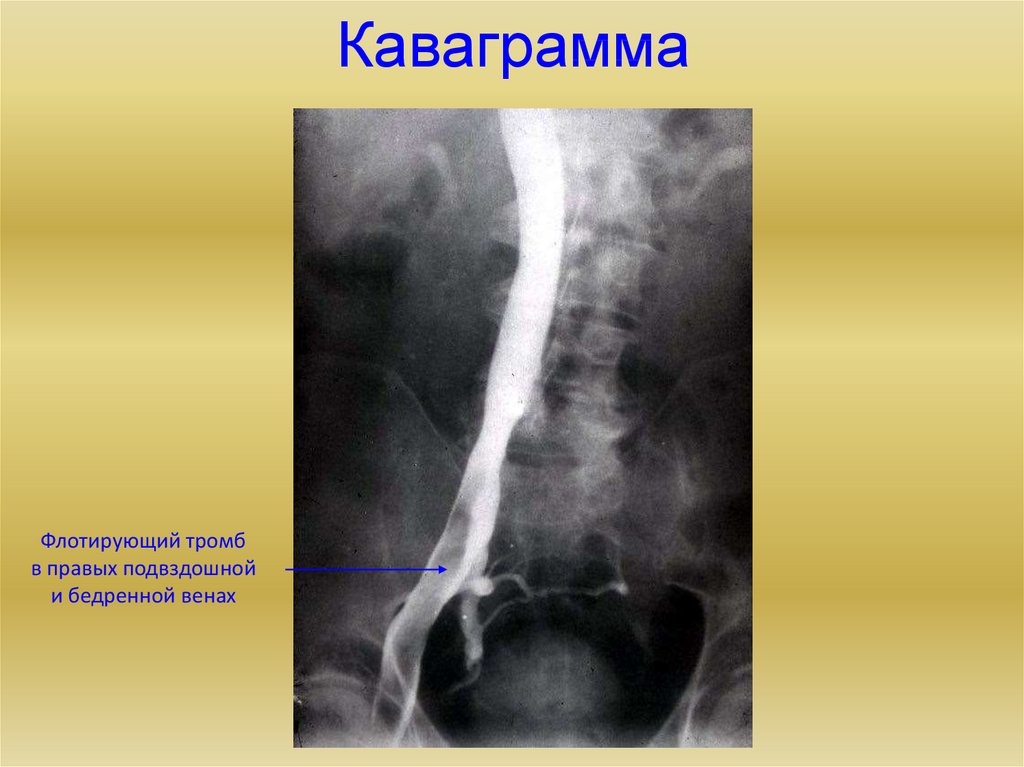
12. Каваграмма
Флотирующий тромбв правых подвздошной
и бедренной венах
13. Осложнения тромбоза глубоких вен НК
1.2.
3.
4.
5.
Постромбофлебитический синдром (ПТФС) –
хроническое
состояние,
обусловленное
обструкцией и/или клапанной несостоятельностью
магистральных глубоких вен НК, возникшими после
перенесенного их тромбоза и характеризующийся
различной степени выраженности ХВН пораженной
конечности. Возникает у 69 % больных перенесших
тромбоз глубоких вен НК.
ТЭЛА (может быть первым проявлением).
Венозная гангрена НК.
Септический тромбофлебит.
Рецидивирующий тромбоз.
14. Лечение тромбоза глубоких вен НК
Цели:предупреждение
тромбоза и ТЭЛА.
прогрессирования
первичного
I. Консервативное
1. Постельный режим, иммобилизация конечности (7 – 8
дней).
2. Прямые антикоагулянты: гепарин в инфузиях в дозе
500 ЕД/кг/сут (30000 – 40000 ЕД) под контролем АЧТВ
или МНО.
3. Антибиотики.
4. Противовоспалительные препараты.
5. Улучшение реологии крови (пентоксифиллин, трентал)
в инфузиях.
15. Эволюция антикоагулянтов
• 1930-е – Гепарин АТIII + Ха + IIа (1 : 1 ratio)• 1940-е – Антагонисты витамина К II, VII, IX, X
(Protein)
• 1980-е – Низкомолекулярные гепарины АТIII + Ха +
IIа
• 1990-е – Прямые ингибиторы тромбина IIа
• 2002 – Непрямые ингибиторы Ха АТIII + Ха
• 2004 – Первые оральные ингибиторы тромбина IIа
• 2008 – Оральный прямой ингибитор Ха
Ривароксабан (апиксабан, эдоксабан) Ха
16. Новые оральные антикоагулянты: перечень преимуществ
• Новые оральные антикоагулянты имеютпредсказуемую фармакодинамику
1. Небольшое количество взаимодействий с
другими лекарственными средствами и пищей
2. Точка приложения ограничена одним фактором
свертывания
• Широкий терапевтический диапазон
1. Рутинный контроль коагуляции не требуется
2. Могут быть использованы в фиксированных
дозах
• Улучшенное соотношение риска и ожидаемой пользы
17. 3 фазы антикоагулянтной терапии при ВТЭ (Рекомендации АССР 2012 г.)
• Начальная терапия (0-7 дней) НФГ,НМГ,фондапаринукс (в дозах, подобранных в
зависимости от веса и функции почек),
ривароксабан
• Длительная терапия (7 дней-3 месяца) НМГ,
АВК (МНО 2,0-3,0), ривароксабан, дабигатран
• Продленная терапия (3 месяца –
неопределенный срок с периодической
оценкой пользы/риска) НМН, АВК (МНО 2,03,0), ривароксабан, дабигатран
18. ACCP 2012
• При остром ТГВ или ТЭЛА рекомендуется первоначальнаяпарентеральная антикоагулянтная терапии (класс 1B) или лечение
ривороксабаном. Лечение НМГ или фондапаринуксом дает лучшие
результаты, чем внутривенное (класс 2С) или подкожное (класс 2B)
введение НФГ.
• Рекомендуется проведение тромболитической терапии при ТЭЛА,
если она сопровождается гипотонией (класс 2 C).
• При проксимальном ТГВ или ТЭЛА лечение антикоагулянтами
рекомендовано в течение по крайней мере 3 месяцев (класс 1B).
• Для первичных проксимальных ТГВ или ТЭЛА, которые
спровоцированы
хирургическим вмешательством или
временным нехирургическим фактором риска рекомендуется
антикоагулянтная терапия в течение 3 месяцев (класс 1B для
хирургических больных; Класс 2B для нехирургических
больных и низкой или средней тяжестью риска кровотечений).
19. ACCP 2012
• Принеспровоцированных
ТГВ
и
ТЭЛА
рекомендуется
пролонгированный курс антикоагулянтной терапии при низком или
умеренном риске кровотечений (класс 2B) и 3 месяца терапии, если
риск кровотечений является высоким (класс 1B).
• В случаях, если ВТЭО связаны с активным раком, рекомендуется
расширенный курс терапии (класс 1B; класс 2B, если имеется высокий
риск кровотечений), причем НМГ имеют преимущество перед
антагонистами витамина К (класс 2B). Антагонисты витамина К и НМГ
имеют преимущества над дабигатраном и ривороксабаном (класс 2B).
• Рекомендуется ношение компрессионного трикотажа для предотвращения
посттромботического синдрома (класс 2B).
• При распространенных тромбофлебитах подкожных вен использование
фондапаринукса или НМГ дает лучшие результаты, чем отсутствие
антикоагулянтной терапии (класс 2B), причем фондапаринукс имеет
преимущества перед НМГ (класс 2C)
Chest 2012:141 ;7S-47S. Gordon Н. Guyatt, Elie A. Akl, Mark Crowther, David
D, Gutterman, Holger J. Schuunemann and for the American College of Chest
Physicians Antithrombotic Therapy and Prevention of Thrombosis Panel
20. II. Хирургическое лечение
1.2.
3.
Тромбэктомия из глубоких вен НК (синяя
флегмазия; рецидивирующая ТЭЛА; флотирующие
тромбы в НПВ, подвздошных или бедренных венах;
нарастающий
тромбоз
при
любом
типе
илеофеморального тромбоза).
Блокирование
кровотока
по
НПВ
(противопоказания к антикоагулянтной терапии;
рецидив ТЭЛА; невозможность тромбэктомии из
вен; другие противопоказания к операции;
неполная тромбэктомия; флотирующий тромб в
НПВ или в илеофеморальном сегменте; тромбоз
глубоких вен в анамнезе с риском развития ТЭЛА;
септический тромбофлебит).
Фасциотомия – для снятия компрессии тканей
вследствие отека.
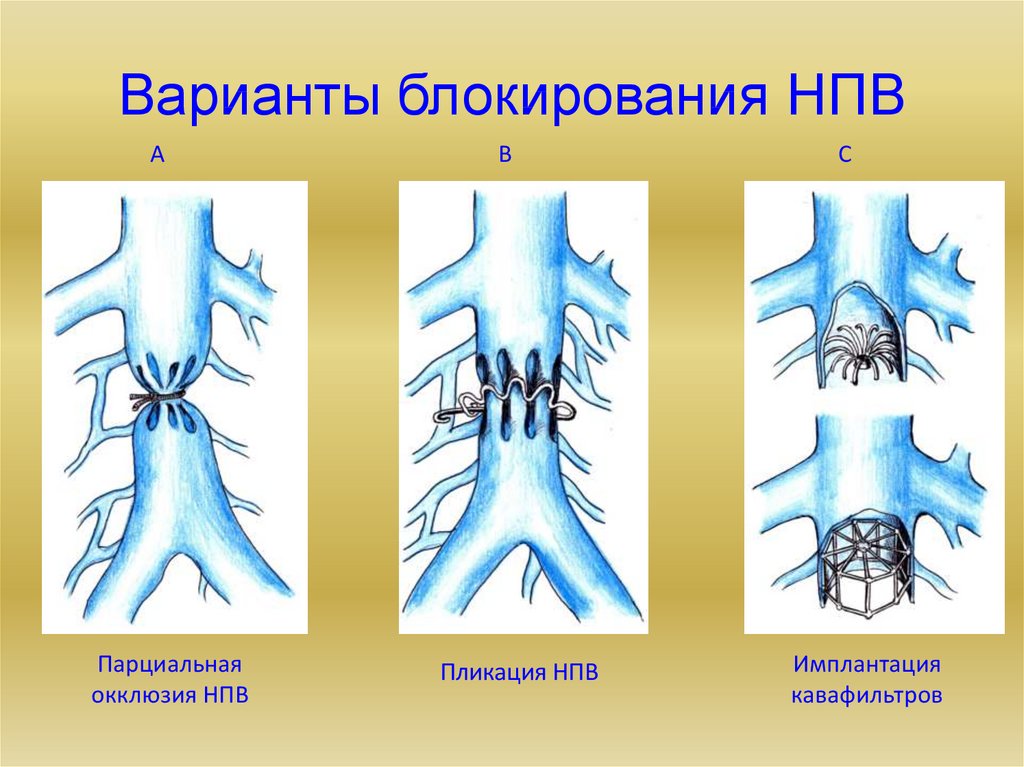
21. Варианты блокирования НПВ
АПарциальная
окклюзия НПВ
В
Пликация НПВ
С
Имплантация
кавафильтров
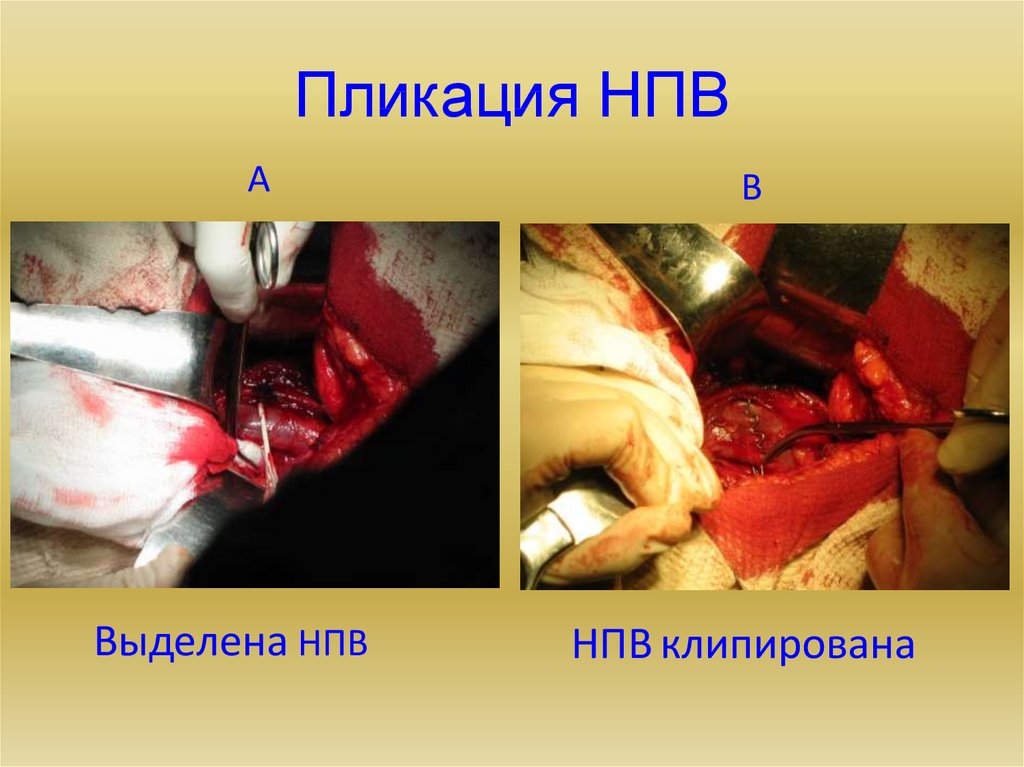
22. Пликация НПВ
АВыделена НПВ
В
НПВ клипирована
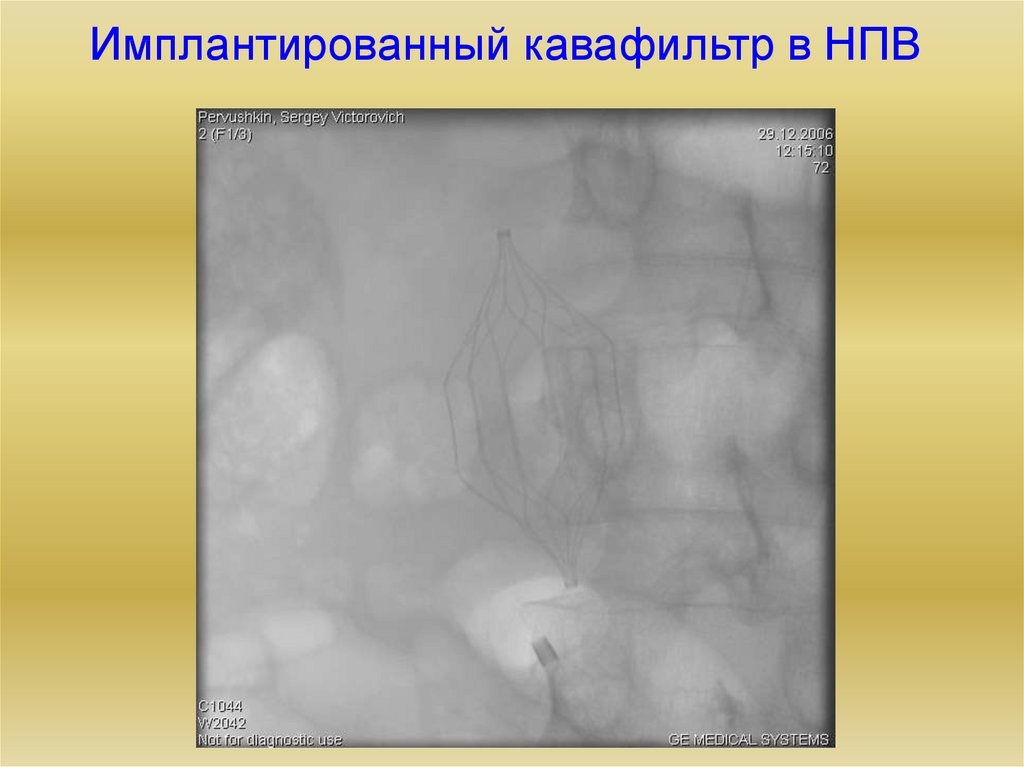
23. Имплантированный кавафильтр в НПВ
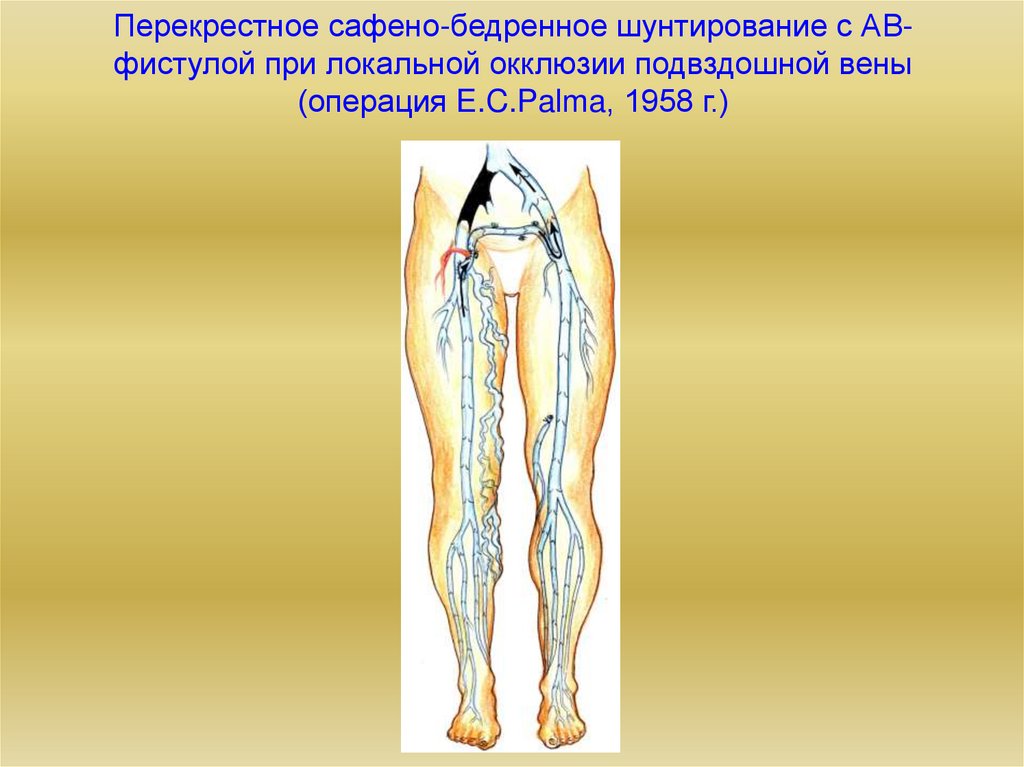
24. Перекрестное сафено-бедренное шунтирование с АВ-фистулой при локальной окклюзии подвздошной вены (операция E.C.Palma, 1958 г.)
Перекрестное сафено-бедренное шунтирование с АВфистулой при локальной окклюзии подвздошной вены(операция E.C.Palma, 1958 г.)
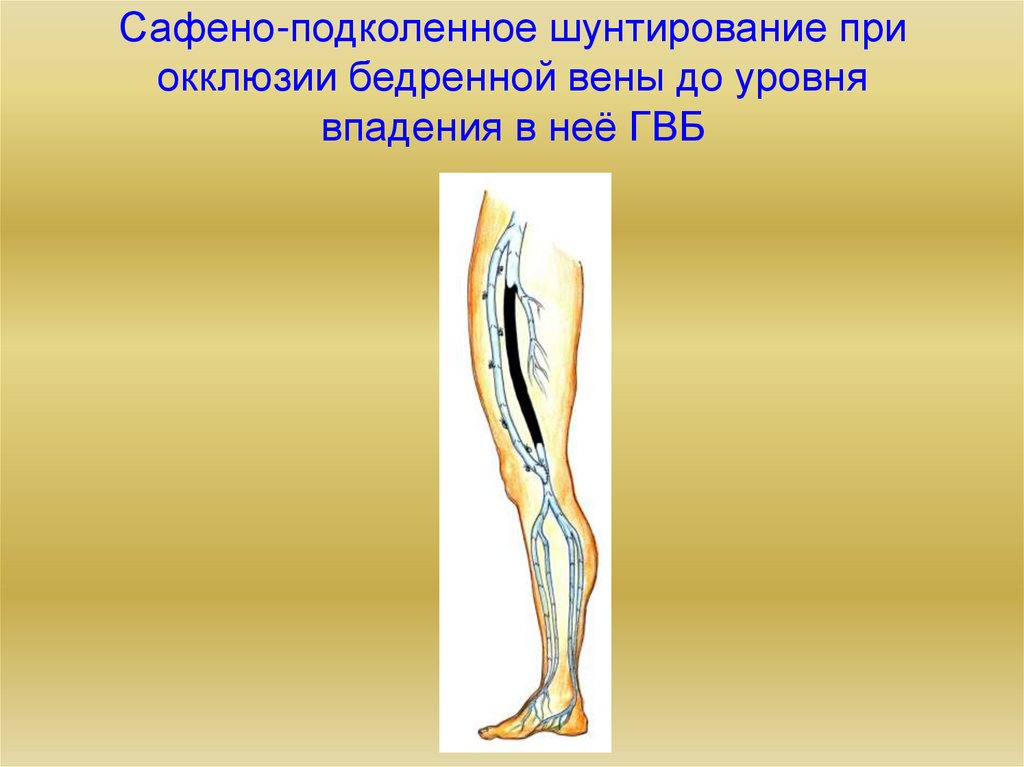
25. Сафено-подколенное шунтирование при окклюзии бедренной вены до уровня впадения в неё ГВБ
26. Сегментарная трансплантация аутовены с состоятельными клапанами при ПТФС
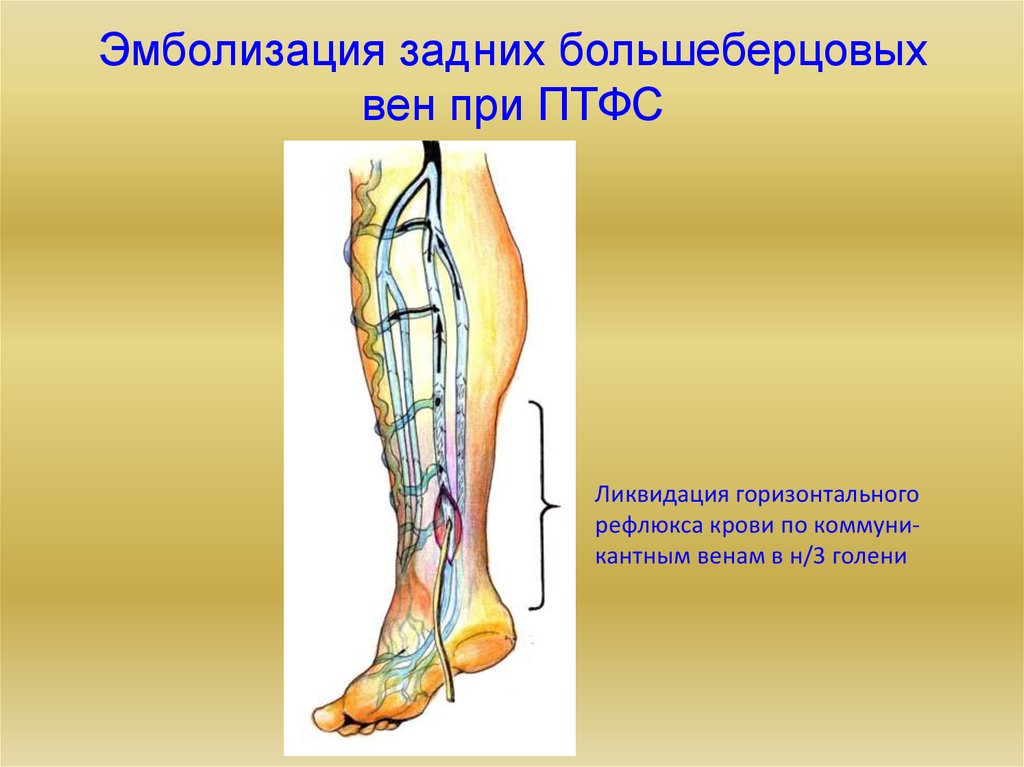
27. Эмболизация задних большеберцовых вен при ПТФС
Ликвидация горизонтальногорефлюкса крови по коммуникантным венам в н/3 голени
28. Тромбоэмболия легочной артерии
– острая полная или частичнаязакупорка легочной артерии или ее
ветвей тромбами из большого круга
кровообращения
и/или
правых
полостей
сердца
с
развитием
внезапной смерти или различной
степени
выраженности
кардиореспираторной недостаточности.
29. Распространенность ТЭЛА
• В США ежегодно ТЭЛА диагностируется у 500 –600 тыс.больных, из которых 50 – 140 тыс.
погибают.
• Как причина смерти ТЭЛА колеблется от 10% в
стационарах общего до 50% кардиологического
профиля.
• В РФ ТЭЛА осложняет 0,1 – 0,3 % всех
хирургических операций и выявляется в 12% всех
аутопсий.
• Прижизненная диагностика ТЭЛА возможна
только у 40% погибших от нее.
• В течение первого часа погибают 11% больных,
13% - в последствии. У 30%, перенесших первый
эпизод ТЭЛА, возникает повторная ТЭЛА со
смертельным исходом у 18% из них.
30. Факторы развития ТЭЛА
1.2.
3.
4.
5.
6.
7.
8.
9.
10.
Хронические болезни вен НК (ВРВ,ПТФС).
Длительная иммобилизация конечности.
Вынужденный длительный постельный режим.
Преклонный возраст.
Ожирение.
Большие травматические операции.
Травмы НК, таза, позвоночника.
Хроническая сердечная недостаточность.
Фибрилляция предсердий.
Длительное стояние венозных катетеров.
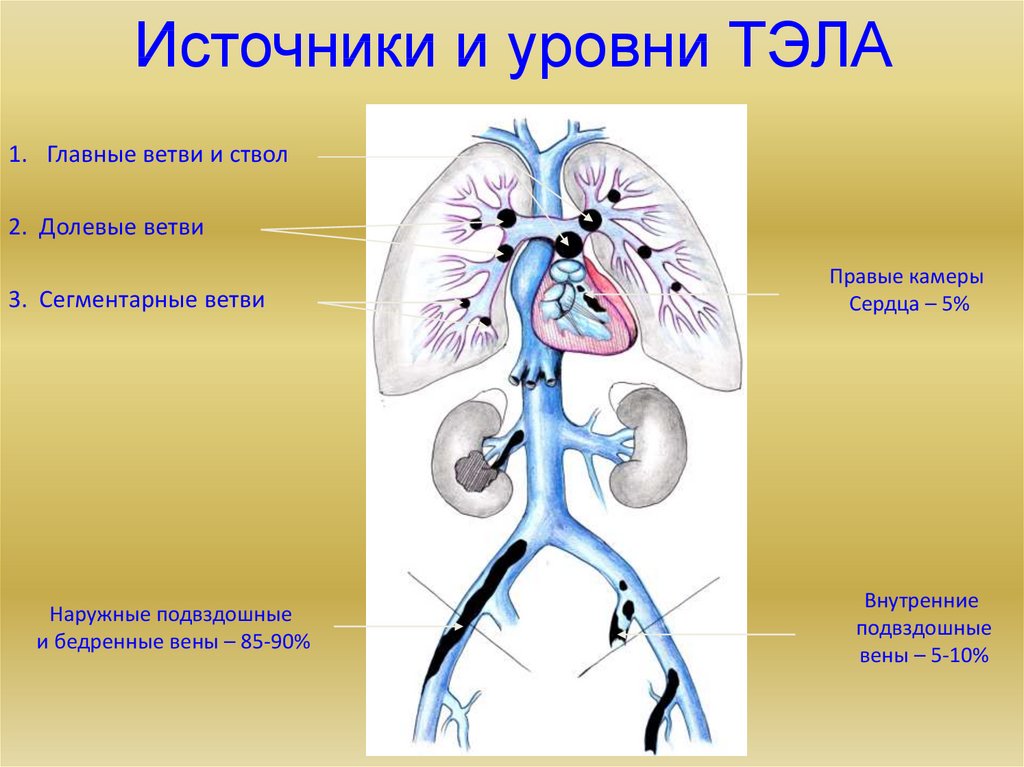
31. Источники и уровни ТЭЛА
1. Главные ветви и ствол2. Долевые ветви
3. Сегментарные ветви
Наружные подвздошные
и бедренные вены – 85-90%
Правые камеры
Сердца – 5%
Внутренние
подвздошные
вены – 5-10%
32. Патогенез ТЭЛА
окклюзия сосудов легкихуменьшение
оттока к ЛЖ
выброс БАВ
нарушение
оксигенации
гипотония
коронарная недостаточность
легочная
гипертензия
бронхоспазм
дыхательная
недостаточность
острое легочное сердце
33. Клиника ТЭЛА
Тяжесть клинических проявлений ТЭЛА и ее прогноз зависятот
степени
обструкции
МКК
и
выраженности
гемодинамических растройств.
1. Легочно-плевральный синдром: одышка, цианоз, кашель
с кровянистой мокротой.
2. Кардиальный: боль и чувство дискомфорта за грудиной,
тахикардия и гипотония вплоть до коллапса, цианоз лица
и верхней части туловища.
3. Церебральный:потеря сознания, судороги, гемиплегия.
Течение ТЭЛА:
1. Молниеносное (смертельное).
2. Острое (минуты,часы).
3. Подострое (недели).
4. Рецидивирующее.
34. Диагностика ТЭЛА
Задачи: 1) подтвердить наличие ТЭЛА; 2) установить источникэмболии; 3) определить объем поражения МКК и состояние его
гемодинамики; 4) оценить вероятность рецидива.
1.
ЭКГ: признаки перегрузки правых отделов сердца
(отклонениеоси вправо, нарушения AV-проводимости, Р”pulmonale”).
2.
Рентгенография легких: высокое стояние купола
диафрагмы, базальные затенения, плевральный выпот,
уплотнения с основанием у плевры, дилатация ПЖ
непарной и ВПВ.
3.
ЭхоКГ: давление в ЛА, тромбы в полостях сердца.
4.
Сцинтиграфия легких с Тс99.
5. УЗДС НПВ, вен таза и НК.
6. Ангиопульмонография – самый точный метод диагностики.
35. Лечение ТЭЛА
В остром периоде основная задача – спасение жизни больного:гипотензия
(дофамин, адреналин);
острое легочное сердце (изопротеринол);
гипоксемия (кислородотерапия); боль (аналгетики) и т.д.
После установления факта ТЭЛА:
1.Прямые антикоагулянты: гепарин одномоментно – 20000 ЕД и
далее 60000 – 80000 ЕД/сут 7 – 14 дней
2. Непрямые антикоагулянты параллельно через 7 дней.
3. Антиагреганты (реополиглюкин, трентал и т.д.)
4. Сосудорасширяющие.
5. Препараты калия.
6. Антагонисты Са.
7. Глюкокортикостероиды.
8. Нитраты.
9. Бронхолитики.
10. Анальгетики.
11. Антибиотики при развитии инфаркт-пневмонии.
36.
Оценка тяжести заболевания
Небольшая/умеренная ТЭЛА – антикоагулянты
Субмассивная/массивная ТЭЛА:
Антикоагулянты + тромболитики
Инвазивные вмешательства (1. катетерная или
хирургическая эмболэктомия из легочной артерии и
НПВ 2. Имплантация кава-фильтра в НПВ)
Гепарин – внутривенно или селективно
Низкомолекулярные гепарины – подкожно
Тромболитики – внутривенно и селективно
37. Хирургическое лечение ТЭЛА
Показания: массивная и субмассивная ТЭЛА,осложненные гипотензией и верифицированные ангиопульмонографически.
Методы:
1. Эмболэктомия из ЛА (системное АД 90 мм
рт.ст., выделение мочи 20 мл/час, sPO2 до 60
мм рт.ст.): частичное вено-артериальное
шунтирование с последующей ТЭ из ЛА в
условиях ЭКК.
2. Тромболитическая терапия (системное АД
90 – 100 мм рт.ст).
38. Современные принципы эндоваскулярной профилактики и лечения ТГВ и ТЭЛА
• Восстановление проходимости сосудов системыполых вен. Регионарная тромболитическая
терапия, реолитическая тромбэктомия,
катетерная тромбэктомия, стентирование.
• Фильтрация кровотока в системе полых вен.
Стенты-фильтры, кава-фильтры (временные,
постоянные)
• Разрушение и удаление эмболов из легочных
артерий. Роторная дезобструкция, реолитическая
тромбэктомия, регионарная тромболитическая
терапия.
39. Противопоказания к тромболитической терапии ТЭЛА
• Активное внутреннее кровотечение• Язвенная болезнь желудка и
двенадцатиперстной кишки
• Инсульт до 30 сут в анамнезе
• Полостные операции давностью до 10 сут
• Внутричерепные новообразования
• Геморрагический диатез
• Тяжелая АГ > 180/100 мм РТ ст
40. Осложнения имплантации кава-фильтра (КФ)
• Имплантация в притоки НПВ• Имплантация в тромботические массы
• Низкая позиция КФ (по отношению к устьям
ПВ)
• Неполное перекрытие просвета НПВ
• Неполное раскрытие ножек КФ
• Миграция КФ
• Перфорация НПВ
41. Тромбэктомия из ЛА в условиях ЭКК
АИК42. Тромбофилия
Тромбофилия – склонность кповышенному тромбообразованию
Наследственная тромбофилия –
наклонность к возникновению
тромбозов и их осложнений в
результате генетических
дефектов в свертывающей,
антикоагулянтной или
фибринолитической системах
Приобретенная
тромбофилия наклонность к
возникновению
тромбозов и их
осложнений в
результате вновь
возникших
нарушений и
предрасполагающих
факторов
43. Распространенность наследственных тромбофилий и риск ВТЭ (Pabinger I, Vormittag R. JTH, 2005; 3: 1603-10. Review)
Вид тромбофилииЧастота в
Частота у
популяции, больных
%
ВТЭ, %
Риск ВТЭ
(OR)
Дефицит антитромбина
0,02-0,17
1,1
50
Дефицит протеина С
0,14-0,5
3,2
10
Дефицит протеина S
Неизвестно 2,2
10
Фактор V Leiden
(гетерозиготы) Фактор V
Leiden (гомозиготы)
3,6-6
0,1-0,02
21
2
5 - 10
Фактор II G20210A
1-4
2-8
2-4
Гипергомоцистеинемия
Мутация гена МТГФР
С677Т
5-10
19-55
10-25
Данные не
представлен
ы
1,7 – 2,0
44. Показания к генетическому тестированию:
• повторные ВТЭО в анамнезе• первый эпизод ВТЭО в возрасте моложе 50 лет
• первый эпизод не провоцированного ВТЭО в любом возрасте
• первый эпизод ВТЭО с необычной анатомической локализацией,
такой, как церебральные, мезентериальные, портальная или
печеночные вены
• первый эпизод ВТЭО в любом возрасте у больного, ближайшие
родственники которого (первой степени родства) имели ВТЭО в
возрасте до 50 лет
• первый эпизод ВТЭО развился в связи с беременностью, родами
или приемом оральных контрацептивов
• первый эпизод ВТЭО развился в связи с гормональной
заместительной терапией
• женщины с самопроизвольным прерыванием беременности во
втором или третьем триместре неясной этиологии
Т.В. Вавилова, 2010
45. Причины тромбофилических состояний = факторы риска развития тромбозов
Приобретенные –• травма, операция,
• иммобилизация, в т.ч. более 4
дней
до операции
• варикозное расширение вен,
• ожирение,
• беременность и 6 недель после
родов
• нарушения сердечного ритма,
• расширение полостей сердца,
• Сердечная и легочная
недостаточность
• Аутоиммунные тромбофилии АФС
Висцеральные злокачественные
новообразования, химиотерапия
ТГВ или ТЭЛА в анамнезе,
Гнойная инфекция
Сахарный диабет
Прием эстрогенов
Возраст старше 45 лет
46. Тромбофилия и риск повторных тромбозов
Дефицит антитромбина III
РИСК
Гомозиготы по фактору VLeiden
Комбинированные дефекты
Антифосфолипидные антитела
(ВА/АКА)
Дефицит протеина С
Дефицит протеина S
Гетерозиготы по фактору VLeiden
Гетерозиготы по мутации в гене протромбина
Т.В. Вавилова, 2010





































 Медицина
Медицина