Похожие презентации:
Профилактика наследственной патологии. Лекция № 6
1. Профилактика наследственной патологии
Лекция № 62.
• 1. Понятие о медикогенетическомконсультировании
(МГК).
3.
• Одной из главных задачмедицинской генетики
является профилактика
наследственных
болезней.
• Диагностикой,
предупреждением и
лечением врождённой и
наследственной
патологии занимаются
врачи-генетики в
медико-генетических
консультациях.
4.
Герасименко НатальяЮрьевна, зав. МГК, врач
высшей квалификационной
категории
• В городе Омске
получить
консультативную
помощь врачагенетика можно в
МГК Областной
клинической
больницы по
адресу ул.
Берёзовая, 3.
5. Медико-генетическое консультирование (МГК) - это специализированная помощь населению по предупреждению появления в семье больных с наслед
Медико-генетическоеконсультирование (МГК) это специализированная
помощь населению по
предупреждению
появления в семье больных
с наследственной
патологией.
6.
• Цель МГК определениевероятности
рождения ребёнка с
наследственным
заболеванием,
объяснение этой
ситуации
консультирующимся
и помощь семье в
принятии решения.
7.
• Основные задачи МГК:• установление точного диагноза
наследственного заболевания;
• определение типа наследования заболевания в
данной семье;
• составление прогноза рождения ребёнка с
наследственной болезнью;
• расчёт риска повторения болезни в семье;
• определение наиболее эффективного способа
профилактики;
• помощь семье в принятии правильного
решения;
• пропаганда медико-генетических знаний среди
врачей и населения.
8.
Основные показания к МГК:
возраст беременной 37 лет и старше;
первичное бесплодие супругов;
повторные спонтанные аборты, мёртворождения,
замершие беременности;
рождение ребёнка с пороками развития или наличие
наследственного заболевания или пороков развития у
мужа, жены или их родственников;
приём лекарственных препаратов, обладающих
тератогенным действием, полученных супругами
перед зачатием или в первые недели беременности;
перенесённые во время беременности инфекции,
особенно в сроке до 18-20 недель беременности
(коревая краснуха, грипп, корь, ветряная оспа и др.);
кровнородственный брак.
9.
• 2. Современныеметоды пренатальной
диагностики.
10.
• Пренатальная (дородовая)диагностика позволяет
получить прямой ответ на
вопрос о здоровье будущего
ребёнка.
11.
• Методы пренатальнойдиагностики можно
разделить на 3 группы:
• 1. Просеивающие методы.
• 2. Неинвазивные методы.
• 3. Инвазивные методы.
12.
• Просеивающие (скрининговые)методы позволяют выявить женщин,
имеющих повышенный риск
рождения ребёнка с врождённой и
наследственной патологией.
13.
• Одним из таких методов являетсяопределение концентрации в крови
беременной веществ, получивших
название сывороточных маркёрных
белков матери:
• альфа-фетопротеина (АФП),
• хорионического гонадотропина
человека (ХГЧ) и др.
14.
• Эти белки продуцируются клеткамиплода или плаценты и поступают в
кровоток матери.
• Их концентрация в сыворотке крови
меняется в зависимости от срока
беременности и состояния плода.
15.
• Например, альфа-фетопротеин по мереразвития плода должен прогрессивно
уменьшаться.
• Если же его количество в крови
значительно возрастает, это заставляет
подозревать аномалию.
16.
• Содержание АФП возрастает приоткрытых дефектах нервной трубки
(гидроцефалия, анэнцефалия, мозговые
грыжи), аномалиях почек, угрожающем
выкидыше, резус-несовместимости
матери и плода.
17.
• КонцентрацияАФП значительно
ниже нормы в
крови
беременных
женщин,
вынашивающих
плод с болезнью
Дауна.
18.
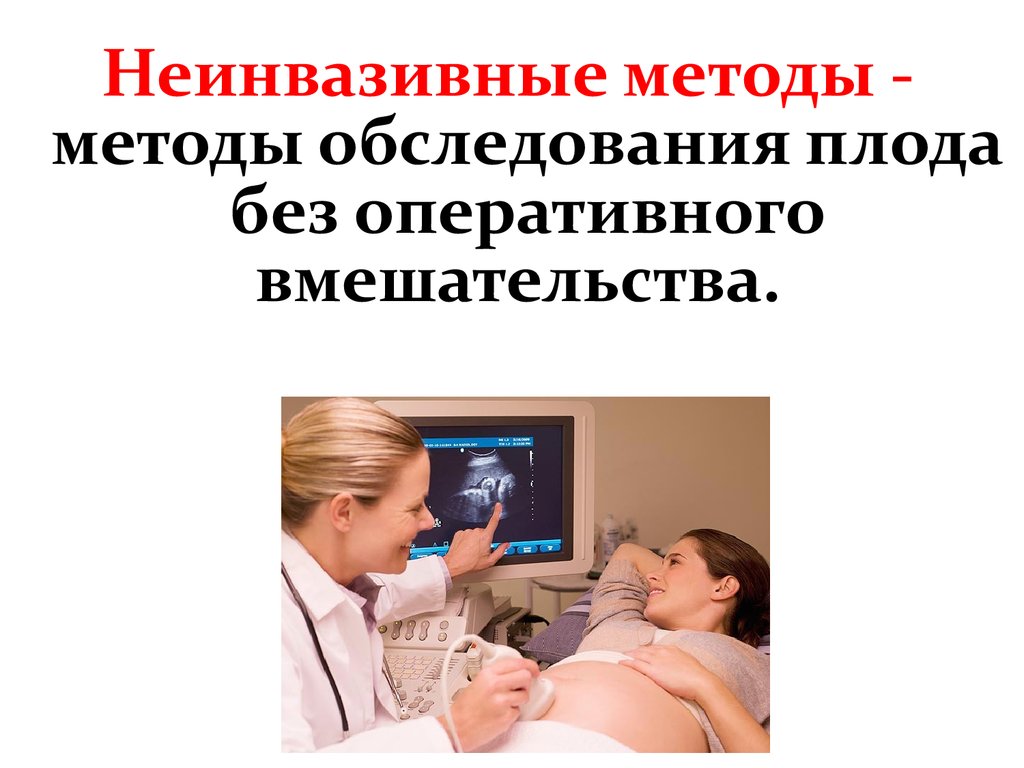
Неинвазивные методы методы обследования плодабез оперативного
вмешательства.
19.
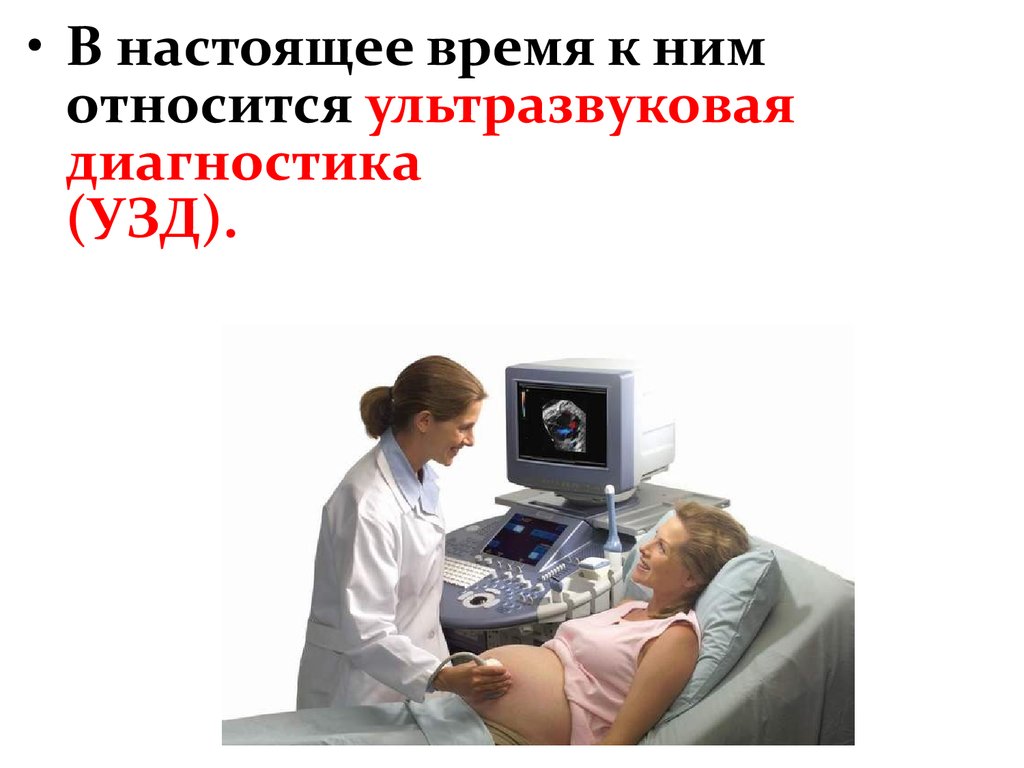
• В настоящее время к нимотносится ультразвуковая
диагностика
(УЗД).
20.
• УЗД в настоящеевремя широко
используется для
обнаружения ВПР
и нарушений
функционального
состояния плода,
плаценты,
пуповины,
оболочек.
21.
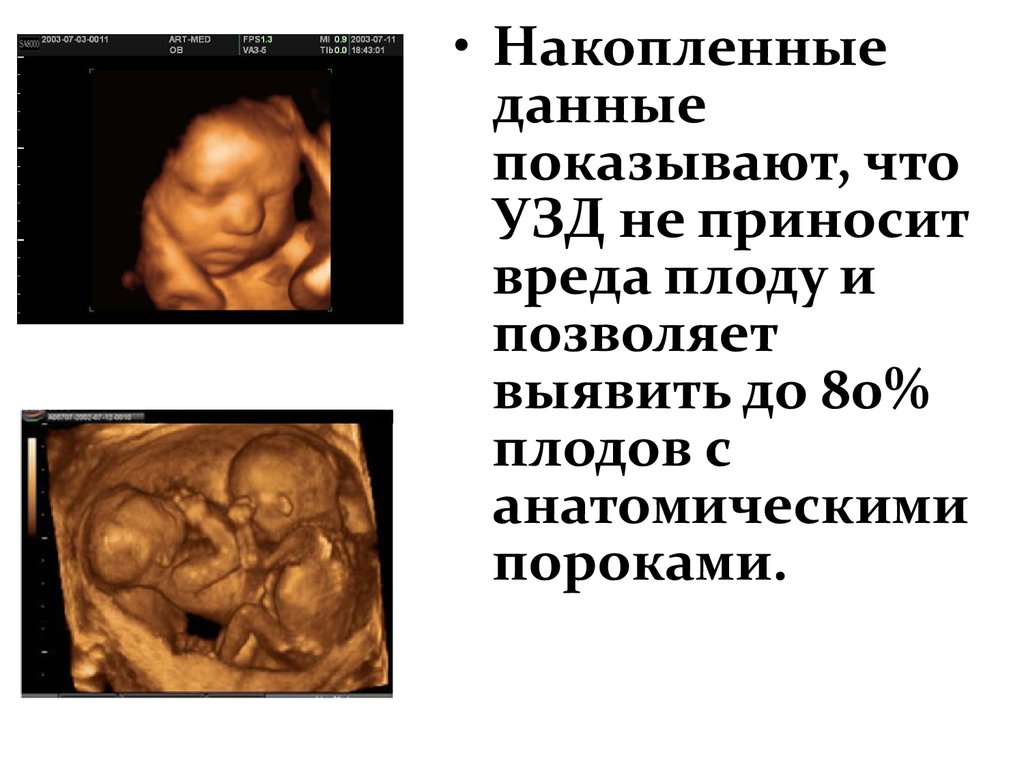
• Накопленныеданные
показывают, что
УЗД не приносит
вреда плоду и
позволяет
выявить до 80%
плодов с
анатомическими
пороками.
22.
• ПриказомМинздрава России
определены сроки
проведения УЗД:
• 10 – 13 неделя
беременности.
• 20 – 22 неделя
беременности.
• 30 - 32 неделя
беременности.
23.
• УЗД на 10 - 13 неделе беременности позволяетузнать возраст будущего ребёнка
(погрешность 3 дня), позволяя определить
приблизительную дату родов. Для её
определения используется несколько
показателей:
• длина тела от макушки до копчика: если она
около 5,8 см - 10 недель беременности; если
около 6,2 см – 11 недель;
• диаметр от виска до виска: если он около 1,8 см
- 10 недель беременности, если около 2,2 см - 11
недель;
• длина бедра, если она около 0,5 см - 10 недель
беременности; если около 7 см - 11 недель.
24.
• УЗД на 10 - 13 неделебеременности используется
для измерения толщины
воротникового
пространства - расстояния
между кожей и мягкими
тканями, которые
окружают шейный отдел
позвоночника плода.
• Утолщение этой области
связано с хромосомной
патологией.
25.
• Всем пациенткам, у которых обнаружено такоеувеличение воротникового пространства
плода, рекомендуется исследование кариотипа
плода.
• Таким образом, удаётся предупредить более
70% случаев рождения детей с хромосомными
синдромами.
26.
• УЗД на 20 - 22 неделепозволяет выявить
разнообразные
пороки развития
конечностей,
нервной системы,
почек и т.д.
• В этот период
обнаруживается до
70% всех возможных
ВПР.
27.
• УЗД на 30 - 32 неделебеременности
проводится для
уточнения
положения плода,
состояния
плаценты,
положения петель
пуповины.
• Это необходимо для
правильного
ведения родов.
28.
• Инвазивные методы позволяютполучать эмбриональный материал,
то есть исследовать
непосредственно ткани самого
плода.
29.
• Амниоцентез - этопрокол плодного
пузыря, который
применяется для
получения
околоплодной
жидкости,
содержащей
различные
химические
вещества, клетки
плода и его оболочек.
30.
• Амниоцентез обычнопроводится на 15-18
неделе, когда
количество
околоплодных вод
несколько больше,
чем в другие сроки
беременности.
• Процедуру проводят
под контролем УЗИ,
прокалывая пузырь
через переднюю
брюшную стенку.
31.
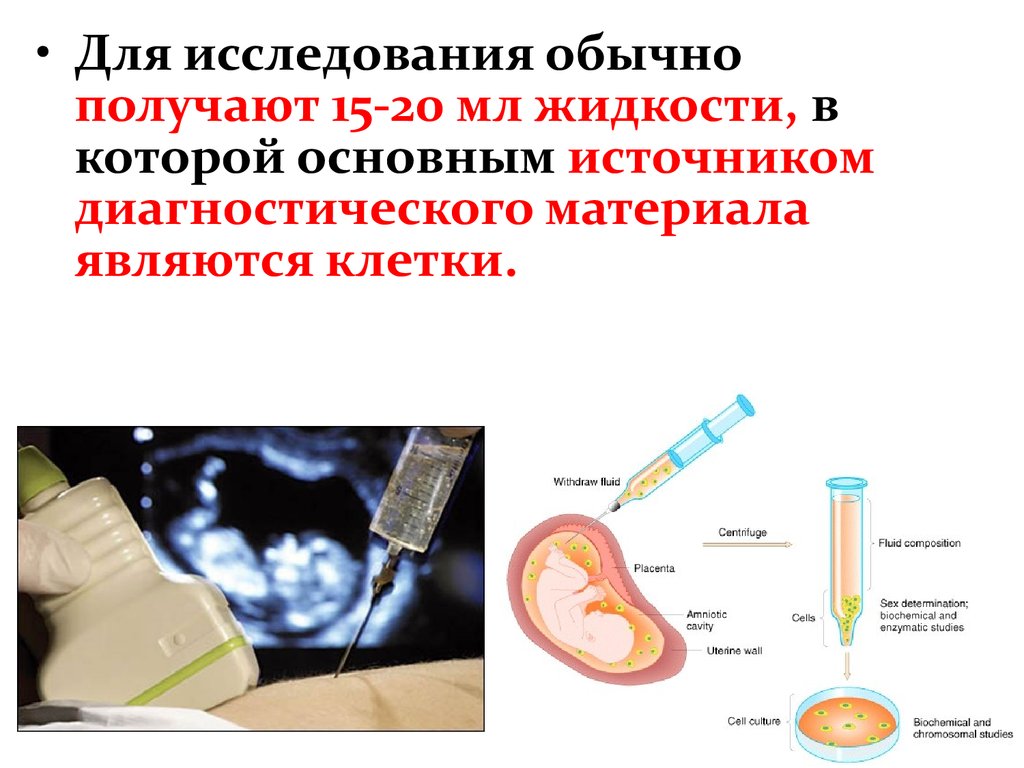
• Для исследования обычнополучают 15-20 мл жидкости, в
которой основным источником
диагностического материала
являются клетки.
32.
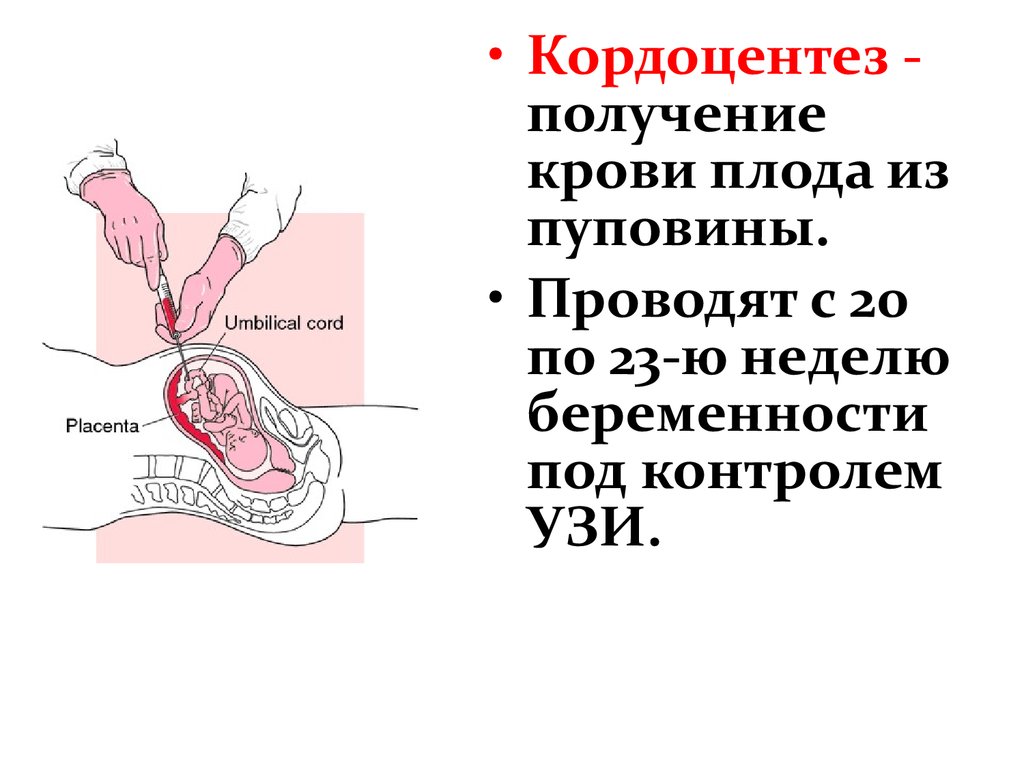
• Кордоцентез получениекрови плода из
пуповины.
• Проводят с 20
по 23-ю неделю
беременности
под контролем
УЗИ.
33.
• Клетки крови плодакультивируются
значительно быстрее,
чем клетки
околоплодных вод: в
течение 2-3 дней.
• Результаты
исследования при
кордоцентезе имеют
очень высокую степень
достоверности.
34.
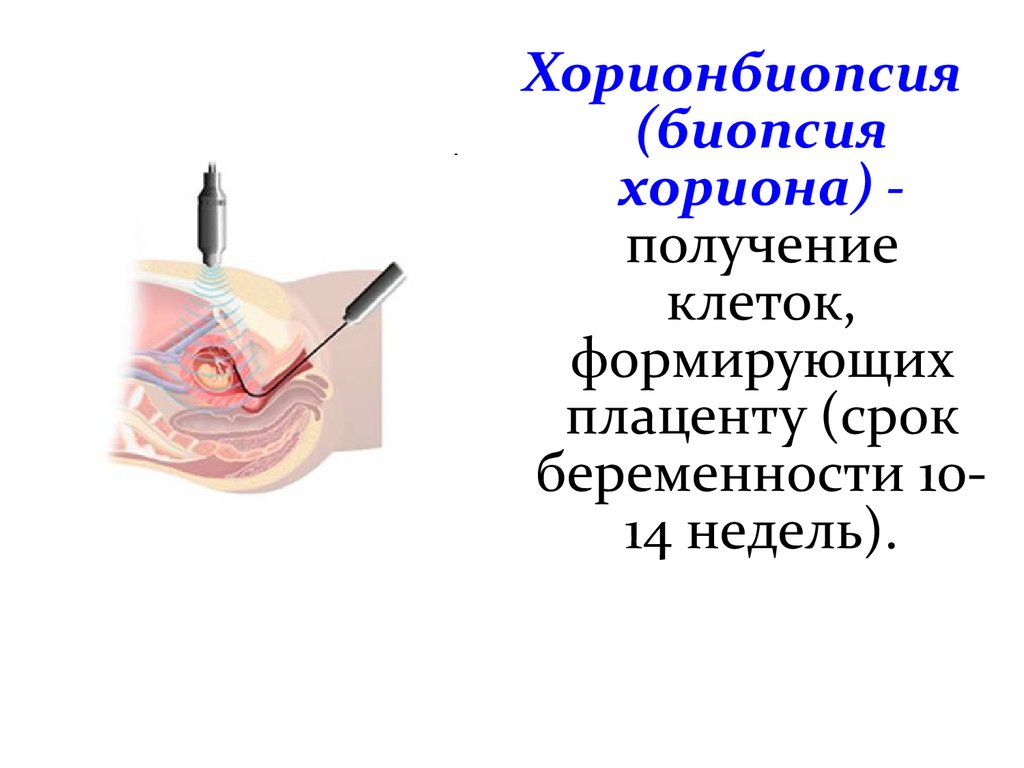
Хорионбиопсия(биопсия
хориона) получение
клеток,
формирующих
плаценту (срок
беременности 1014 недель).
35. Плацентобиопсия - получение клеток плаценты (срок беременности 14-20 недель).
Плацентобиопсия получение клетокплаценты
(срок беременности 14-20
недель).

























 Медицина
Медицина