Похожие презентации:
Прогрессирующая многочаговая лейкоэнцефалопатия
1. Прогрессирующая многочаговая лейкоэнцефалопатия
Ермак Т.Н.ст.науч.сотрудник
научно-метод.
ЦПБСПИД и ИЗ
2.
• Вирус полиомы типа JC инфицирует иразрушает продуцирующие миелин
олигодендроциты у лиц с ослабленной
иммунной защитой, что приводит к
множественной демиелинизации и
соответствующей неврологической
картине.
• Вирус был назван по инициалам
больного, у которого он был впервые
выделен в 1971 г.
3.
• Вирус JC широко распространен; антитела кнему обнаруживаются у большинства людей:
доля серопозитивных лиц среди населения
достигает 80%.
• Предполагается возможность латентной
персистирующей инфекции.
• Реактивация вируса и клинически выраженное
заболевание развиваются только при
нарушении клеточного иммунитета.
• ПМЛ может развиваться примерно у 2-5% ВИЧинфицированных больных, а клинически она
проявляется у 25% из них.
4.
• Несмотря на снижение заболеваемости в эруАРТ оппортунистическими инфекциями, в том
числе и ПМЛ, заболевание по-прежнему
приводит к очень высокой смертности, а у
выживших больных сохраняются тяжелые
неврологические расстройства.
• После церебрального токсоплазмоза ПМЛ
в настоящее время занимает второе место
среди оппортунистических инфекций по
частоте поражения нервной системы.
5.
• По данным швейцарских исследователей,наибольшее число больных ВИЧ-инфекцией
с ПМЛ регистрировалось в 1993-95гг. Лишь в
менее чем в одном случае из десяти
больным удавалось прожить более года
после постановки диагноза.
После 1996 года, когда начали применять
АРВТ, количество ежегодно регистрируемых
случаев ПМЛ среди больных ВИЧ-инфекцией
снизилось в 4 раза и составило 0,06% от
всего количества ВИЧ-положительных, а
смертность в связи с этим заболеванием в
расчете на один год сократилась вдвое.
6.
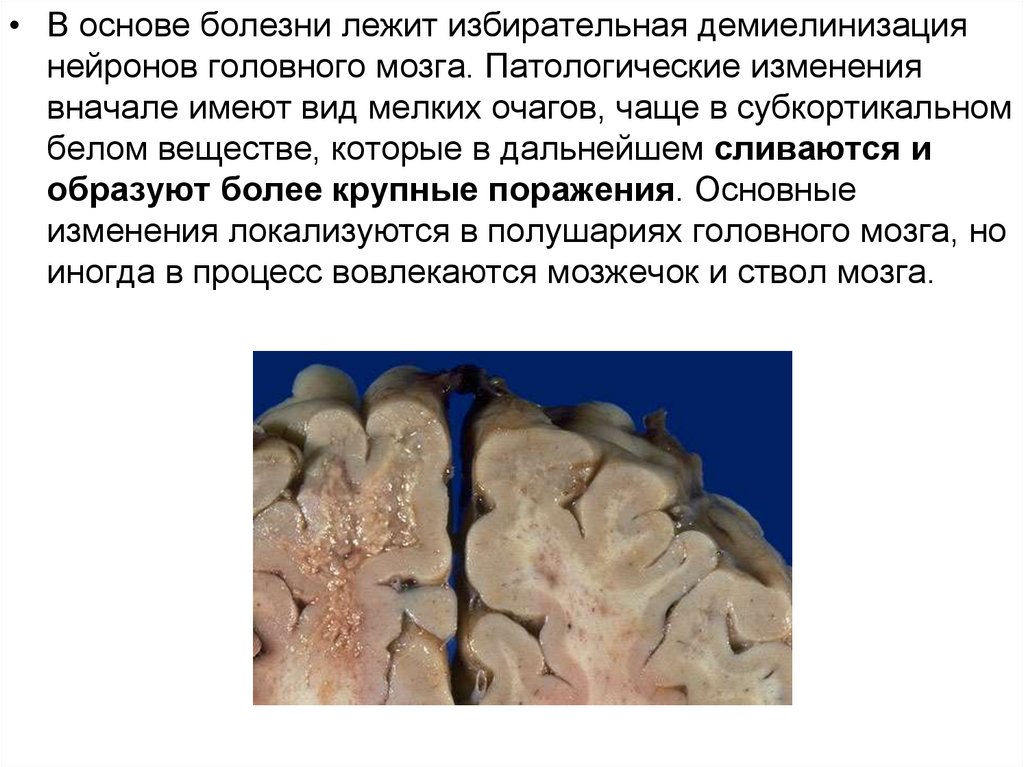
• В основе болезни лежит избирательная демиелинизациянейронов головного мозга. Патологические изменения
вначале имеют вид мелких очагов, чаще в субкортикальном
белом веществе, которые в дальнейшем сливаются и
образуют более крупные поражения. Основные
изменения локализуются в полушариях головного мозга, но
иногда в процесс вовлекаются мозжечок и ствол мозга.
7.
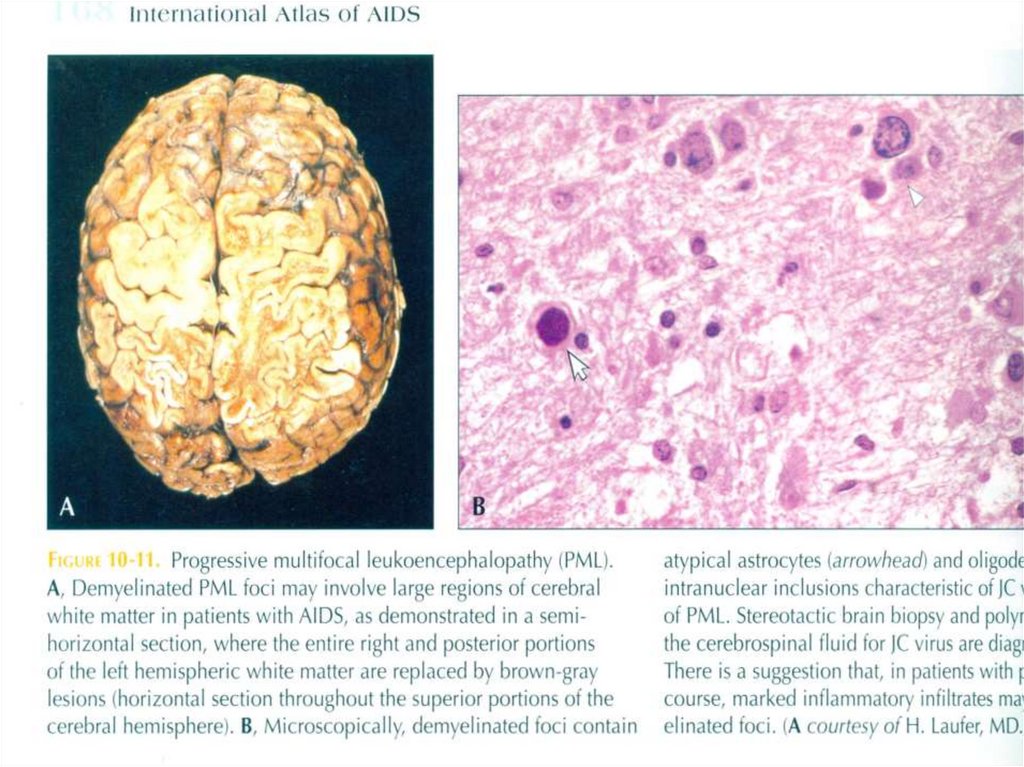
• Гистологическая картина этих пораженийхарактеризуется наличием гигантских
астроцитов с гиперхроматиновым ядром и
олигодендроцитов, в ядрах которых
содержатся патогномоничные включения.
При электронно-микроскопическом
исследовании биоптатов видно, что
включения представляют собой
нуклеокапсиды вируса JC.
8.
9. ПМЛ
10. Клиническая картина ПМЛ
o Болезнь начинается постепенно с медленногопрогрессирования неврологических нарушений в
течение нескольких недель и даже месяцев.
o Обычно ПМЛ развивается при числе CD4+ лимфоцитов
менее 100 в мкл, она возможна и при числе
лимфоцитов более 200 в мкл.
o Проявления ПМЛ разнообразны, что обусловлено
различной локализацией очагов демиелинизации.
o Основные клинические симптомы - изменения
психического состояния - когнитивные нарушения (от
легких нарушений концентрации внимания до
деменции), а также снижение остроты зрения вплоть
до полной слепоты, афазия, моно- и гемипарезы
(наиболее часто), атаксия, эпилептиформные
припадки и другие признаки очаговых поражений
мозга.
11. Клиническая картина ПМЛ
o Поражение ЦНС вначале может проявлятьсяотдельными нарушениями координации
движений, что быстро приводит к тяжелой
инвалидности.
o Головная боль, лихорадка, судороги в
отличие от церебрального токсоплазмоза и
криптококкового менингита обычно отсутствуют.
o Симптомы интоксикации отсутствуют.
o Клиническая картина ПМЛ прогрессирует на
протяжении нескольких месяцев и заканчивается
смертью больных.
12.
• В многолетнем клиническом наблюдении за 47больными ПМЛ, проведенном в Дании (Frederik Neess
Engsig et al, 2009), выявлено, что наиболее частыми
первичными симптомами болезни были нарушение
координации (у 68% больных), когнитивные
расстройства (57%), парезы конечностей (43%) и
нарушения речи (43%), далее нарушения зрения
(28%), нарушения чувствительности (17%) и
судороги (13%).
• У большинства больных с нарушениями координации
были радиологически подтвержденные очаги
поражения в мозжечке или стволовых структурах
мозга.
• Лихорадка и/или лейкоцитоз регистрировались в
единичных случаях, но у 47% больных отмечались
повышенные СОЭ и С-реактивный белок.
13. Исходы ПМЛ
o При изучении исходов у выживших больныхопределено, что через 4 месяца после
установления диагноза у подавляющего
большинства больных неврологические
симптомы оставались без изменения.
o Через 3 года у 73% больных отмечалось
улучшение неврологического статуса, однако
55% из них по-прежнему не могли полностью
перейти на самообслуживание.
o Средняя выживаемость пациентов, не
получавших АРТ, составила 0,4 года; среди
больных, получавших АРТ - 1,8 года.
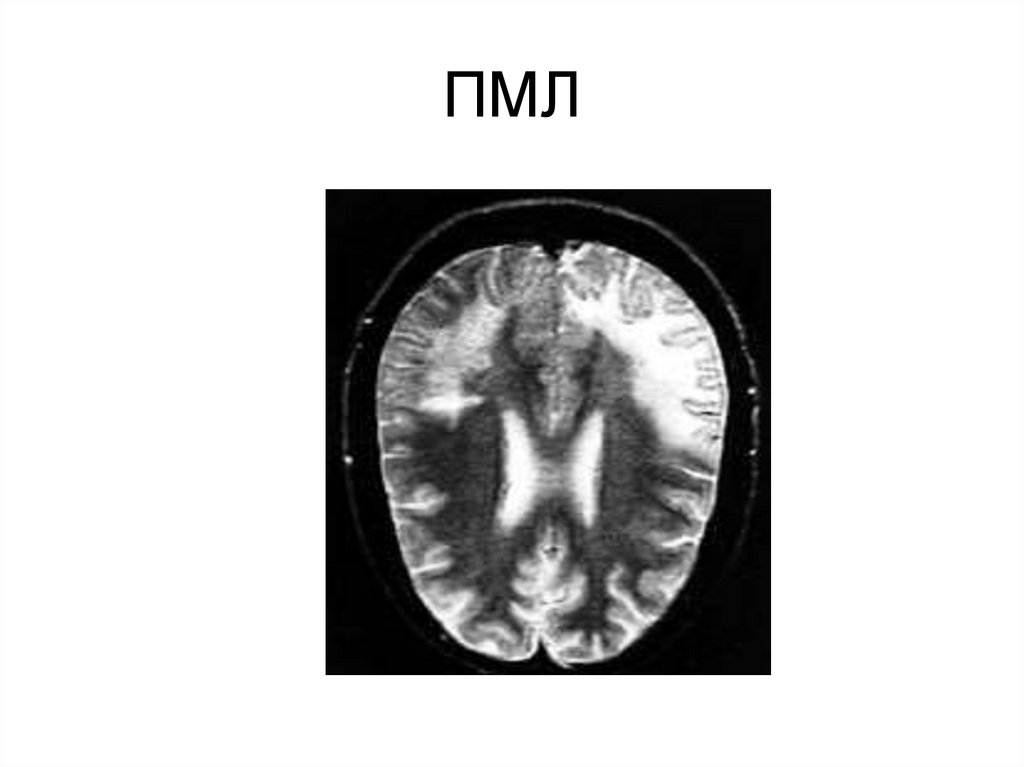
14. Диагностика
o При МРТ обычно выявляются очаги повышеннойинтенсивности сигнала на T2-взвешенных изображениях
и последовательности FLAIR; эти очаги имеют
сниженную интенсивность на T1-взвешенных
изображениях
o Очаги демиелинизации могут распространяться на
большие участки белого вещества мозга.
o Выраженный воспалительный компонент отсутствует,
однако при развитии синдрома восстановления
иммунитета на фоне АРВТ возможно существенное
усиление контрастирования, что отражает наличие
воспалительных реакций в очагах поражения.
o Предполагают, что при длительном течении ПМЛ вокруг
очагов демиелинизации могут появиться
воспалительные инфильтраты.
15. Диагностика 2
o Поражение серого вещества не типично.o Очаги ПМЛ почти всегда асимметричны.
o Классические поражения — обширные,
затрагивающие все полушарие — обнаруживаются не
всегда.
o ПМЛ всегда начинается с маленького очага, поэтому
маленькие и единичные очаги не исключают
диагноза, а наоборот, позволяют, прежде всего,
заподозрить ПМЛ.
o Типичной локализации очагов нет. Они могут
развиться в любой части головного мозга - нередко
обнаруживаются в теменной и затылочной областях
или перивентрикулярно, однако может страдать и
мозжечок.
16. Диагностика 3
• При исследовании СМЖ признаков воспаления невыявляется, общий уровень белка немного повышен
примерно у 50% больных, возможен 2-значный
цитоз.
• У всех больных с клинической картиной поражения
ЦНС нужно исследовать СМЖ на вирус JC.
• Чувствительность методик на основе ПЦР
составляет около 80%, специфичность — более
90%. Тем не менее, отрицательный результат ПЦР
не исключает ПМЛ
• АРВ препараты могут снижать концентрацию вируса
JC в крови
17. Лечение ПМЛ
• Специфических препаратов для лечения ПМЛ покане разработано
• За рубежом в клинической практике ранее
применяли цитарабин внутривенно и интратекально
в комплексе с противоретровирусными препаратами,
однако в рандомизированном испытании были
получены плохие результаты, поэтому цитарабин в
настоящее время не рекомендуется. Сегодня
надежды возлагаются на два новых препарата —
цидофовир и камптотецин (но, увы…)
• Поэтому тактика лечения ПМЛ основана на
достижении максимального подавления вирусной
нагрузки. Хотя описаны случаи прогрессирования
ПМЛ на фоне адекватной антиретровирусной
терапии, сегодня АРТ остается основным
методом лечения.














 Медицина
Медицина