Похожие презентации:
Визначення туберкульозу епідеміологія, етіологія, патогенез, імунітет при туберкульозі. (Лекція 1)
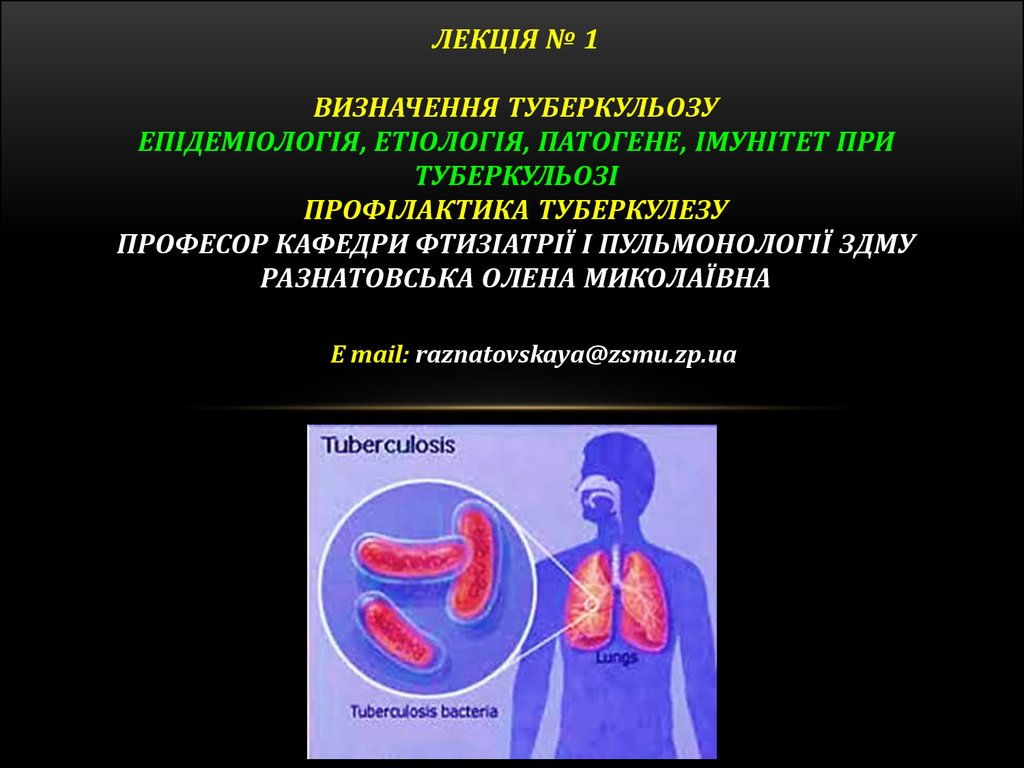
1. ЛЕКЦІЯ № 1 ВИЗНАЧЕННЯ ТУБЕРКУЛЬОЗУ Епідеміологія, етіологія, патогене, імунітет при туберкульозі Профілактика туберкулезу професор кафед
ЛЕКЦІЯ № 1ВИЗНАЧЕННЯ ТУБЕРКУЛЬОЗУ
ЕПІДЕМІОЛОГІЯ, ЕТІОЛОГІЯ, ПАТОГЕНЕ, ІМУНІТЕТ ПРИ
ТУБЕРКУЛЬОЗІ
ПРОФІЛАКТИКА ТУБЕРКУЛЕЗУ
ПРОФЕСОР КАФЕДРИ ФТИЗІАТРІЇ І ПУЛЬМОНОЛОГІЇ ЗДМУ
РАЗНАТОВСЬКА ОЛЕНА МИКОЛАЇВНА
E mail: raznatovskaya@zsmu.zp.ua
2.
Туберкульоз (від лат. tuberculum – горбик) –це хронічне інфекційно та соціально залежне
захворювання, яке викликане збудником –
мікобактерією туберкульозу (МБТ) та
характеризуєтся утворенням специфічних
гранульом у різних органах та тканинах
(специфічне туберкульозне запалення).
3.
Фтизіатрія розділ клінічної медицини, що вивчає:причини виникнення туберкульозу,
закономірності поширення,
механізми розвитку туберкульозу,
методи його профілактики, виявлення,
діагностики та лікування.
4.
• На Русі в XIV-ХVIII століттях туберкульозназивали: «сухоткою», «сухотою».
• У Стародавній Греції захворювання називали
«фтіза» (виснаження).
• Термін «туберкульоз» з'явився пізніше, коли
був описаний «tuberculum» - горбик, елемент
специфічного запалення.
5.
Основні клінічні прояви туберкульозу описаніще
Гіпократом,
Галеном,
Авіценною
6.
Тільки в 19-м столітті у Франції Байло, а потім Лаенекдовели, що горбок і казеозний некроз, є певним
морфологічним субстратом туберкульозу.
У 1865 р французький лікар Вілемін експериментально
довів інфекційну природу туберкульозу
7.
У 1882 р німецькийбактеріолог Роберт Кох
відкрив збудника
туберкульозу, який був
названий бацилою Коха.
Він був також
першим, хто отримав
туберкулін.
Роберт КОХ
(1843-1910)
8.
Пирогов М.І .:• вивчав клініко-морфологічні
властивості туберкульозу різної
локалізації,
• вперше описав тифоподібні форми
міліарного туберкульозу,
гістологічну структуру
туберкульозної гранульоми.
Подальше вивчення
патоморфологічних змін при
туберкульозі легенів продовжили
Абрикосов A.І. і Струков A.І.
Пирогов М.І.
9.
У 1895 р Кондрат Рентген відкрив Хпромені.Але українським вченим Іваном
Пулюєм X-промені були виявлені на
17 років раніше. Однак, він зробив
своє оголошення про відкриття
через 7 днів після Рентгена.
Рентген К.
Тому перевагу було надано Рентгену,
який отримав Нобелівську Премію.
Пулюй І.
10.
Важливе досягнення початку 20го століття - це створенняфранцузькими науковцями в
1919р Кальметом і Гереном
протитуберкульозної вакцини
БЦЖ (Bacilles Calmette, Guerin).
Кальмет
Починаючи з 1935 почалася
масова вакцинація.
Герен
11.
12. Сьогодні туберкульоз залишається найбільш поширеною хворобою в світі !!
В даний час в світі близько 15 млн людей хворі на туберкульоз, зних 11 млн - у працездатному віці.
Близько третини жителів нашої планети інфіковані МБТ.
В Україні щорічно на туберкульоз захворює близько 32 тисяч
людей і близько 6 тисяч людей помирає від нього.
13.
З 1995 р в Україні оголошено епідемію туберкульозу захворюваність на туберкульоз стрімкозбільшувалася і перевищила епідемічний поріг - 50
випадків на 100 тис. населення
Сучасна епідемія туберкульозу значно відрізняється
від епідемій попередніх часів:
невпинно зменшується питома вага типового
туберкульозу;
можливе зараження збудником туберкульозу, який
вже стійкий до протитуберкульозних препаратів;
збільшується питома вага хіміорезистентного
туберкульозу;
збільшується питома вага туберкульозу в поєднанні
з ВІЛ-інфекцією (СНІДом) - з 2001 р показники
захворюваності і смертності від ко-інфекції
збільшилася в 10 разів.
14.
У 1993 році Всесвітньою організацією охорони здоров'ятуберкульоз був оголошений національним лихом, а
день 24 березня - «Всесвітнім днем боротьби з
туберкульозом»
15.
Захворюваність на туберкульоз середлікарів-стоматологів займає 3-4 місце в
Україні, оскільки основний шлях передачі
туберкульозу - повітряно-крапельний, а у
лікарів-стоматологів відбувається
безпосередній контакт з хворим.
16.
Жоден інший медичний кабінет, призначенийдля лікування амбулаторних хворих, в такій
мірі не створює небезпеки зараження
інфекцією, яка міститься в людському
організмі, як кабінет стоматолога
17.
Лікар-стоматолог повинен знати що такетуберкульоз, шляхи поширення, клінічні прояви
туберкульозу, принципи діагностики та
диференціальної діагностики цієї патології.
Якщо є підозра на наявність туберкульозних проявів,
головне завдання стоматолога - виявити або
припустити наявність туберкульозних змін і без
зволікання направити хворого обстеження і
лікування до фтизіатра.
18.
Групи людей з ризиком зараження1. Алкоголіки
3. Люди, що перебувають в місцях
позбавлення волі
2. Наркомани
4. Безробітні
19.
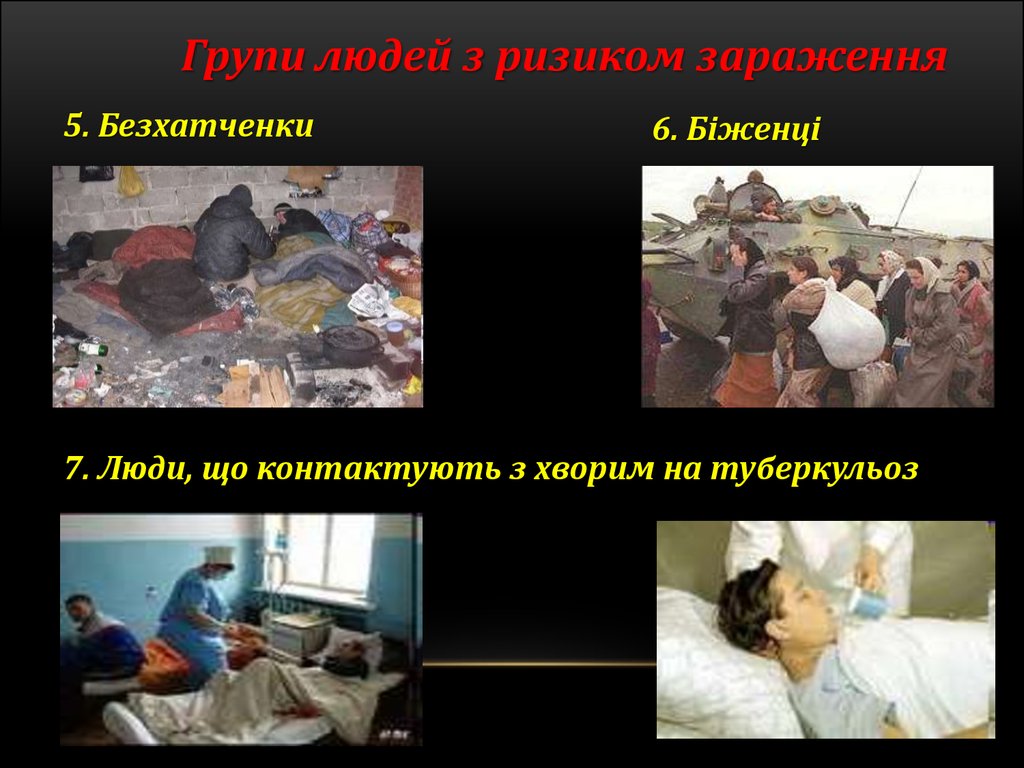
Групи людей з ризиком зараження5. Безхатченки
6. Біженці
7. Люди, що контактують з хворим на туберкульоз
20.
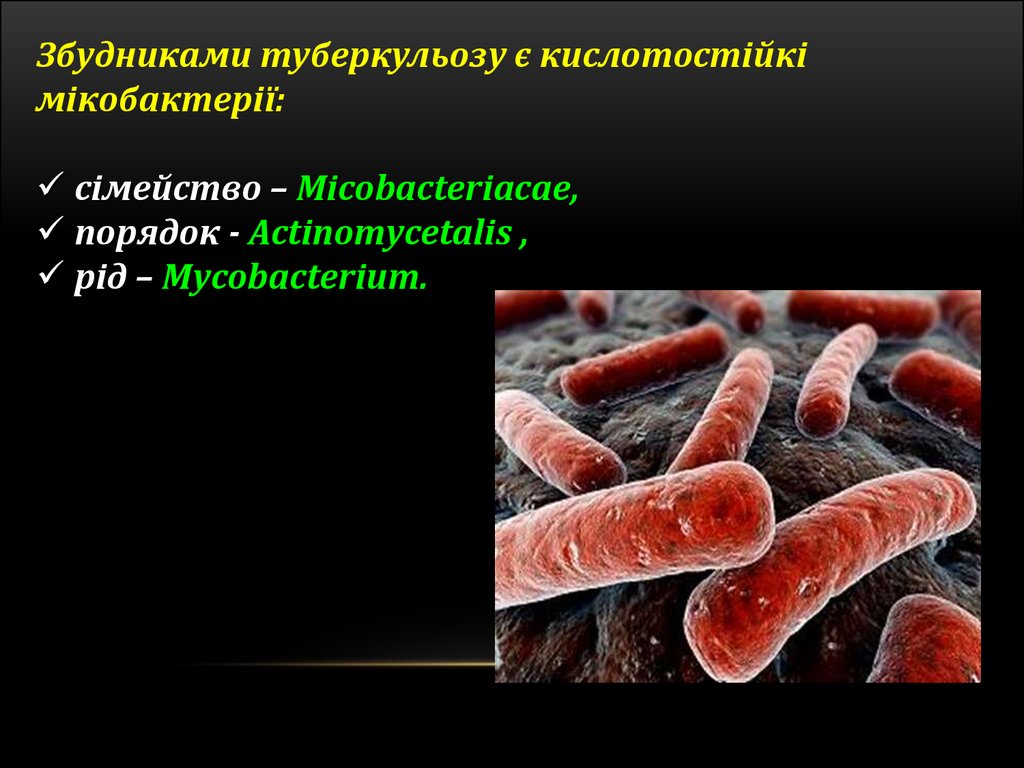
Збудниками туберкульозу є кислотостійкімікобактерії:
сімейство – Micobacteriacae,
порядок - Actinomycetalis ,
рід – Mycobacterium.
21.
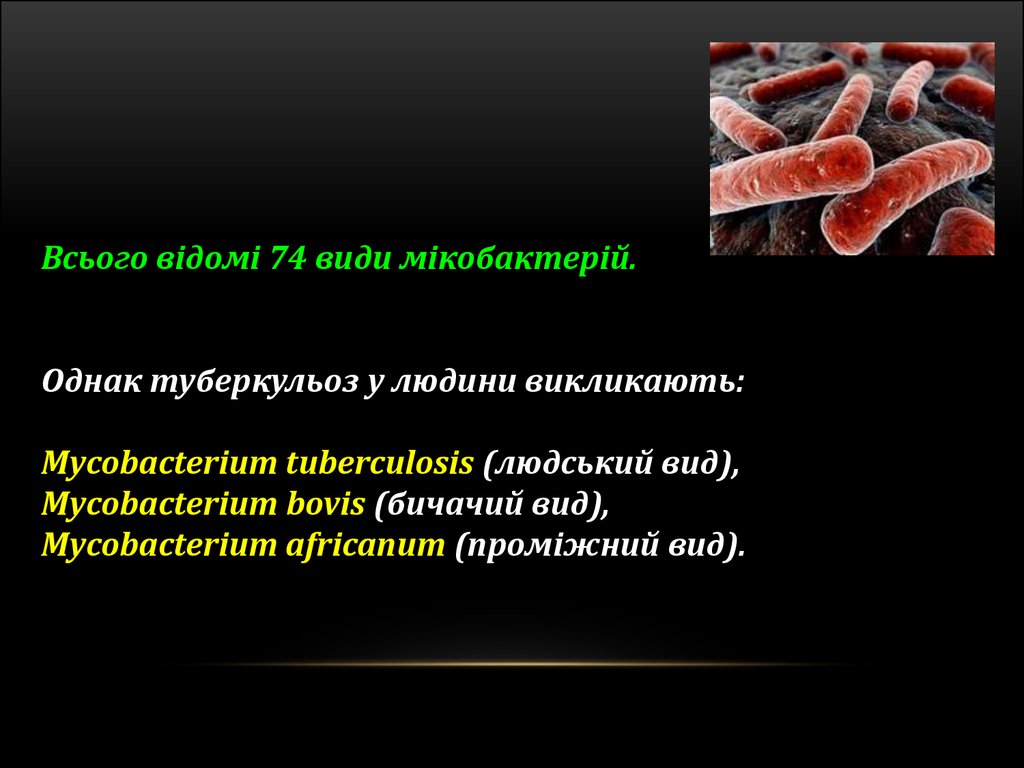
Всього відомі 74 види мікобактерій.Однак туберкульоз у людини викликають:
Mycobacterium tuberculosis (людський вид),
Mycobacterium bovis (бичачий вид),
Mycobacterium africanum (проміжний вид).
22.
Характерною особливістюмікобактерій є наявність
надзвичайно стійкою до
зовнішніх впливів гідрофобної
клітинної стінки
23.
•у вуличному пилу - зберігаютьсяблизько 2-х тижнів;
• на сторінках літератури і предметах
до 3-х місяців;
• на пасовищах і в ґрунті, забруднених
хворими на туберкульоз тваринами - від
декількох місяців до 9 років;
• в 5-10% розчині соляної та сірчаної
кислот бактерії зберігають
життєдіяльність протягом доби;
• прямі сонячні промені вбивають МБТ
влітку за 60 хвилин, взимку - за 2
години;
• розсіяні сонячні промені - протягом
40-80 днів;
• ультрафіолетові промені - за 2-3 хвилини;
• при кип'ятінні МБТ гине за кілька хвилин.
24.
Основна видова ознака МБТ патогенність(здатність бактерій викликати
захворювання на туберкульоз).
Ступінь патогенності проявляється в їх
вірулентності
(можливість росту і розмноження МБТ в
організмі).
25.
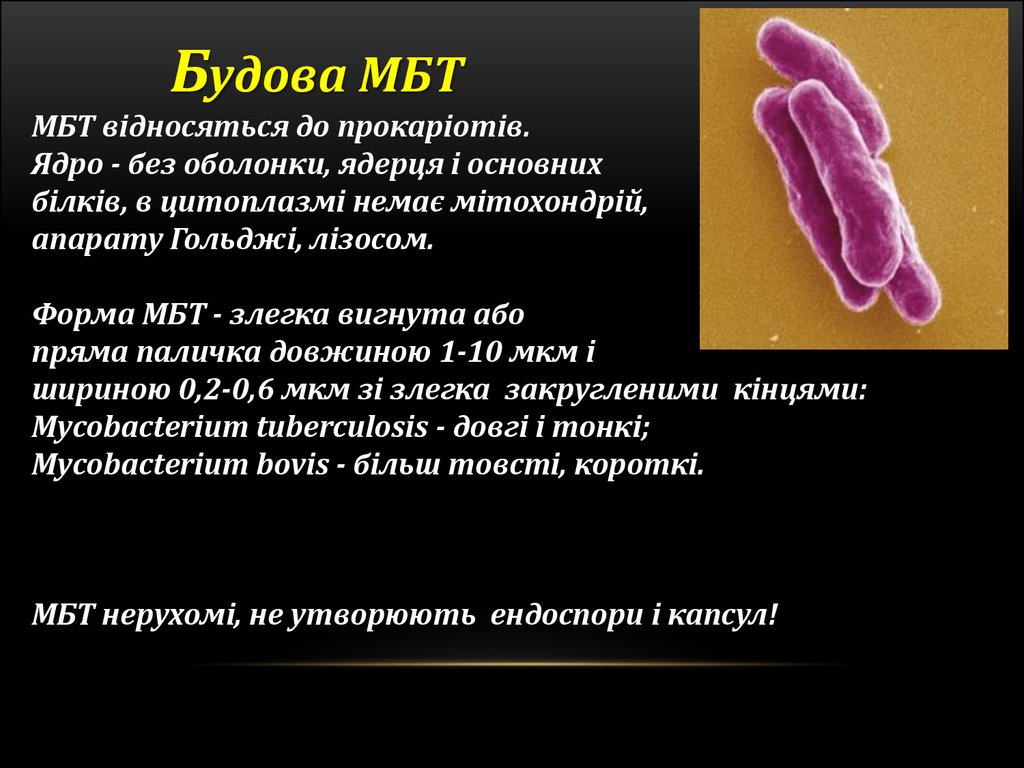
Будова МБТМБТ відносяться до прокаріотів.
Ядро - без оболонки, ядерця і основних
білків, в цитоплазмі немає мітохондрій,
апарату Гольджі, лізосом.
Форма МБТ - злегка вигнута або
пряма паличка довжиною 1-10 мкм і
шириною 0,2-0,6 мкм зі злегка закругленими кінцями:
Mycobacterium tuberculosis - довгі і тонкі;
Mycobacterium bovis - більш товсті, короткі.
МБТ нерухомі, не утворюють ендоспори і капсул!
26.
У бактеріальній клітині диференціюють:мікрокапсулу,
стінку з 3-4 шарів товщиною 200-250 нм,
цитоплазму,
цитоплазматичну мембрану,
ядерну субстанцію - нуклеотид.
27.
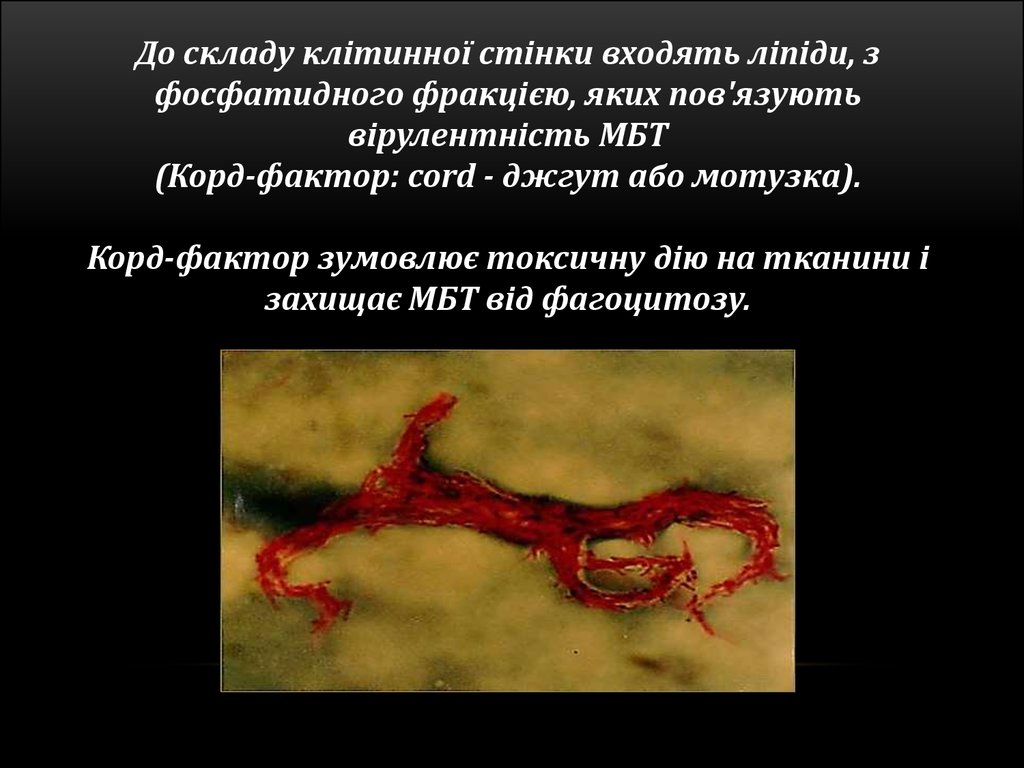
До складу клітинної стінки входять ліпіди, зфосфатидного фракцією, яких пов'язують
вірулентність МБТ
(Корд-фактор: cord - джгут або мотузка).
Корд-фактор зумовлює токсичну дію на тканини і
захищає МБТ від фагоцитозу.
28.
Цитоплазматична мембрана зліпопротеїдними комплексами формує
внутрішньоцитоплазматичну мембранну
систему - мезосому.
Ядерна субстанція містить хромосоми і
більш дрібні позахромосомних елементи плазміди з набором генів, які забезпечують
передачу спадкових ознак мікроба.
29.
30.
МБТ не виділяють ендо- або екзотоксинів, тому приінфікуванні клінічних симптомів не буває!
МБТ належить до облігатних аеробів, факультативних
внутрішньоклітинних паразитів, які здатні
розмножуватися як в макрофагах, так і позаклітинно.
Розмноження МБТ в основному відбувається шляхом
простого поділу на дві клітини.
Цикл такого поділу триває
14-18 годин.
31.
Під дією різних факторів МБТ піддаютьсябіологічній мінливості, яка проявляється
утворенням різних форм збудників
туберкульозу.
Мінливість актуальна в даний час у зв'язку:
• зі значним підвищенням резистентності населення до
туберкульозу,
• широким і тривалим застосуванням антибактеріальних
препаратів.
Зміна середовища паразитування призводить до:
• появи у МБТ пристосувальних реакцій,
• зміни метаболізму МБТ,
• підвищення частоти мутацій МБТ,
• збільшується роль селективних факторів.
32.
Види мінливості:· Морфологічна (L-форми, фільтруючі форми,
зернисті і т.д.)
· Тинкторіальна (некислотостійкі форми)
· Культуральна (зміна морфології і кольору
культур на стандартних середовищах)
· Біологічна (зміна ступеня вірулентності БЦЖ)
33.
Ці зміни нерідко супроводжуються втратоюкислотостійкості і зниженням вірулентності.
Ця захисна реакція мікроорганізмів
спрямована на переживання несприятливих
умов існування, тобто персистенцію.
34.
Персистенція бактерій має особливе патогенетичнезначення!
Якщо ж МБТ знаходяться у фазі низької метаболічної
активності («дрімаючі»), бактерицидні препарати на
них не діють.
Такий стан прийнято називати дормантним, а
мікроорганізми - персистерами.
Персистери не чутливі до хіміопрепаратів
35.
Персистери здатні зберігатися в осередках ураженнямісяцями або навіть роками.
Під час персистенції МБТ можуть трансформуватися в
L-форми. У цьому вигляді МБТ виявляють вкрай низьку
метаболічну активність, спрямовану в першу чергу на
збільшення товщини клітинної стінки і
позаклітинного матриксу, що перешкоджає простій
дифузії речовин.
Крім того, в МБТ відбувається накопичення
генетичного матеріалу, що дозволяє збільшити
ймовірність відтворення нормально функціонуючої
клітини при настанні сприятливих умов.
36.
Якщо дрімаючі МБТ знову набувають метаболічнуактивність і починають розмножуватися під час
проведення хіміотерапії, вони швидко гинуть.
Якщо ж хіміотерапія завершена, такі «оживші» МБТ
продовжують розмножуватися і викликають
рецидив захворювання.
Цим пояснюють виправданість тривалих курсів
хіміотерапії та застосування наступних коротких
профілактичних. як правило сезонних, курсів
хіміопрофілактики.
37.
Джерелом туберкульозної інфекції є хворі натуберкульоз люди і тварини.
Особливо важливу роль відіграє активна частина
резервуара туберкульозної інфекції бактеріовиділювачі (найбільш небезпечні - хворі на
туберкульоз з масивним бактеріовиділенням).
Мікобактерії туберкульозу
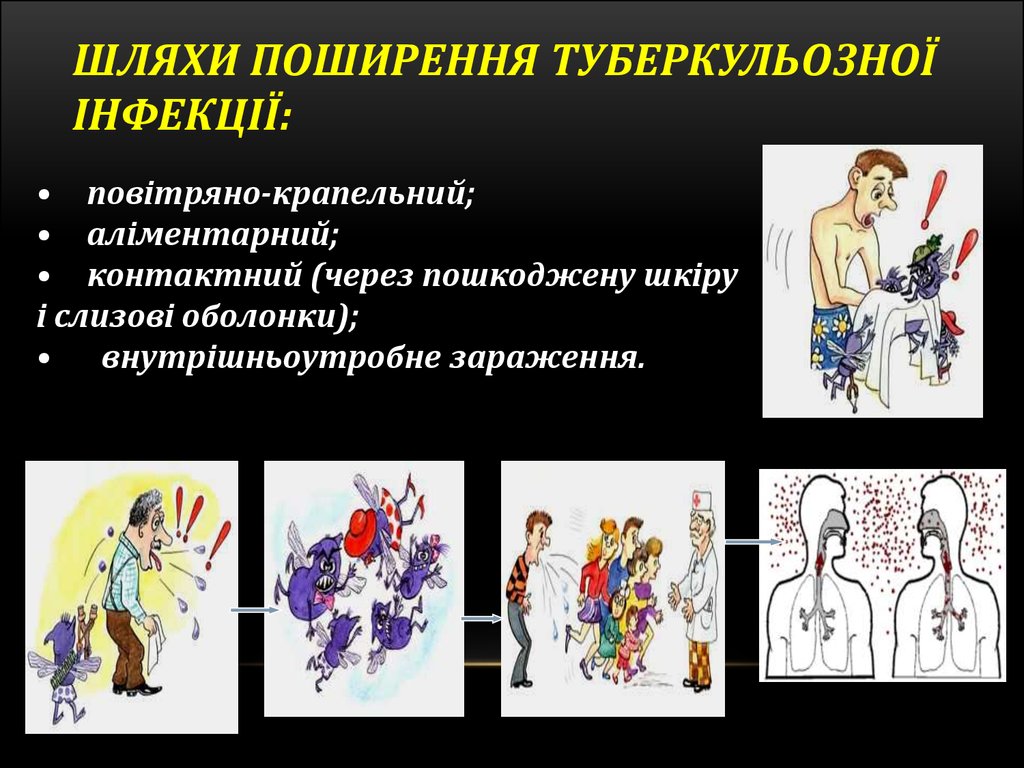
38. Шляхи поширення туберкульозної інфекції:
ШЛЯХИ ПОШИРЕННЯ ТУБЕРКУЛЬОЗНОЇІНФЕКЦІЇ:
• повітряно-крапельний;
• аліментарний;
• контактний (через пошкоджену шкіру
і слизові оболонки);
• внутрішньоутробне зараження.
39.
Основними факторами розвиткутуберкульозу являються:
Стан захисних
сил організму
(ослаблення
імунітету).
Контакт з
хворим на
активну
форму
туберкульозу,
що виділяють
МБТ.
40.
Фактори, що сприяють трансмісіїМ. tuberculosis:
• кількість розпорошених в повітрі МБТ
• концентрація МБТ в повітрі, що залежить
від обсягу приміщення і кратності обміну
повітря в 1 годину (не менше 6 разів!)
• час «експозиції» в забрудненому повітрі
• вихідний імунний статус особи, що
піддається експозиції.
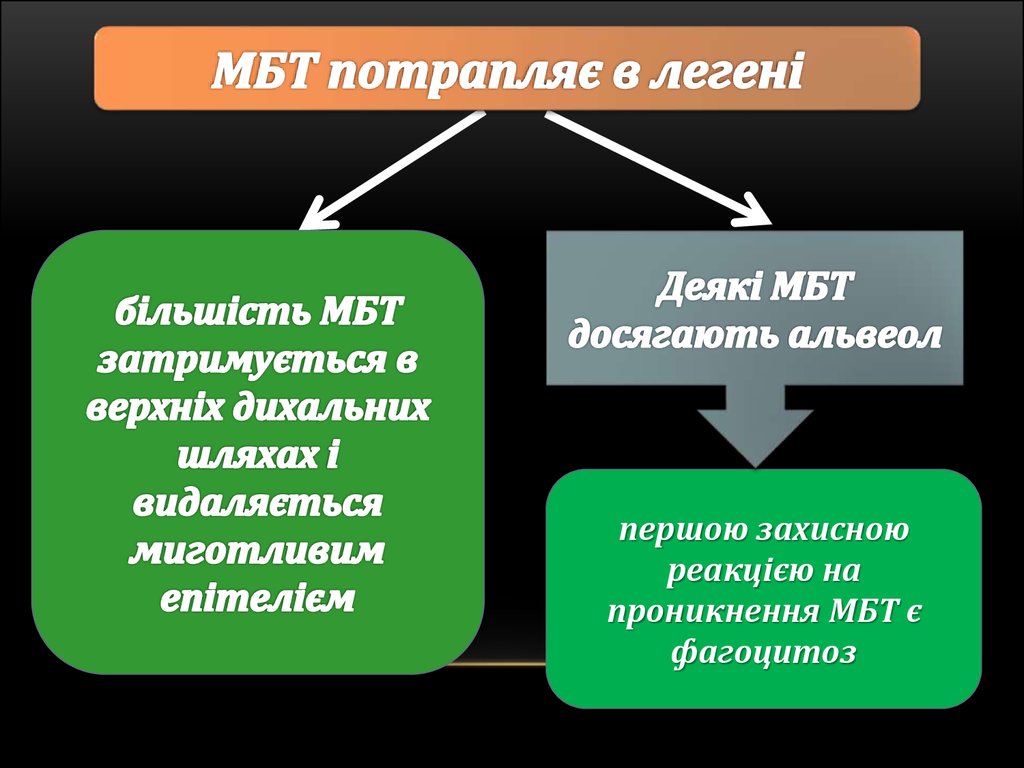
41.
першою захисноюреакцією на
проникнення МБТ є
фагоцитоз
42.
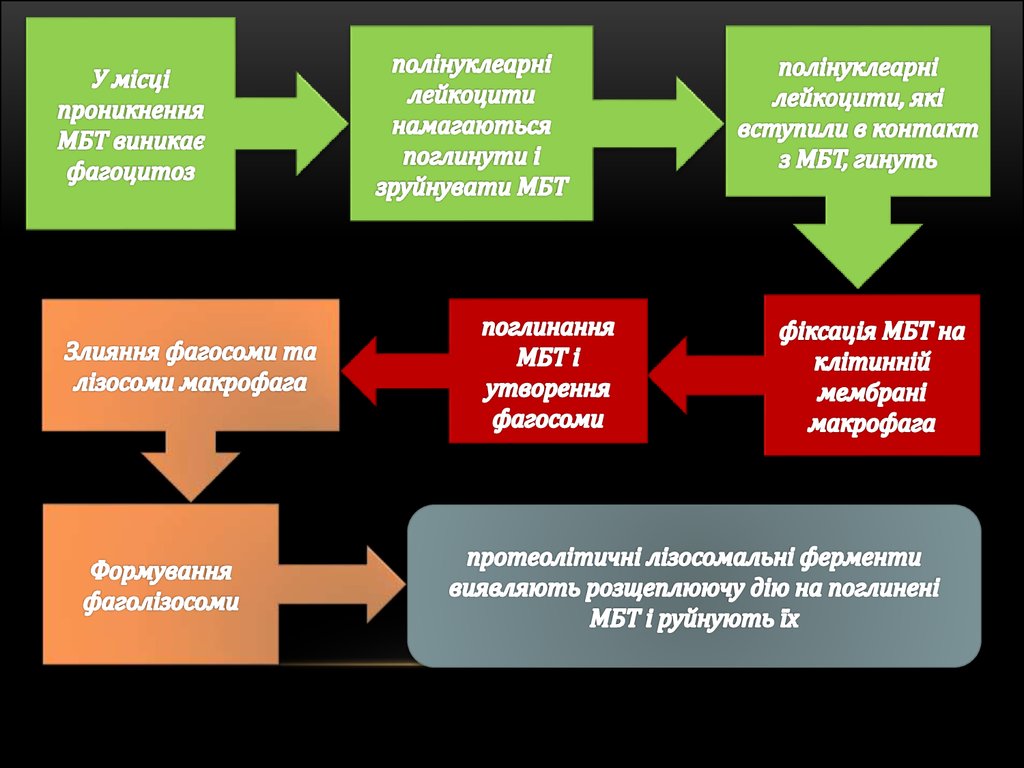
43.
При цьому взаємодія МБТ і макрофагів незавжди закінчується загибеллю мікроба:
частково зруйновані МБТ або поглинається
макрофагами, вони розносяться по
організму і можуть піддатися вторинному
фагоцитозу - це незавершений фагоцитоз.
Незавершений фагоцитоз сприяє залученню
в процес імунізації великої кількості
лімфоїдних клітин і веде до дисемінації МБТ!
44.
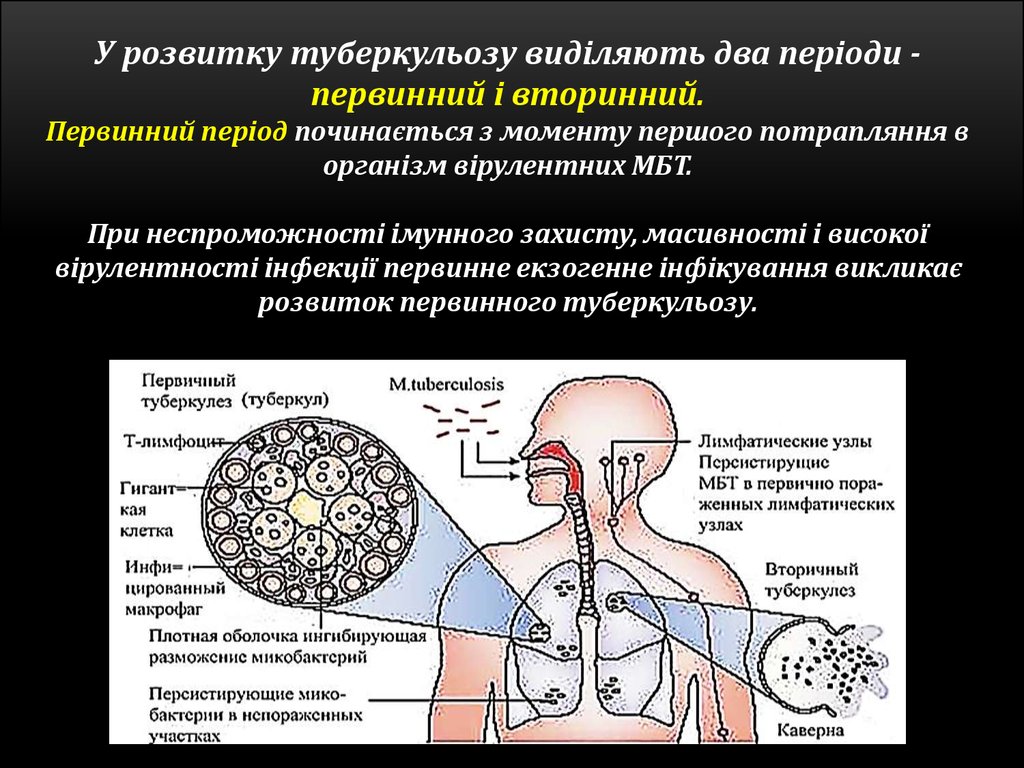
У розвитку туберкульозу виділяють два періоди первинний і вторинний.Первинний період починається з моменту першого потрапляння в
організм вірулентних МБТ.
При неспроможності імунного захисту, масивності і високої
вірулентності інфекції первинне екзогенне інфікування викликає
розвиток первинного туберкульозу.
45.
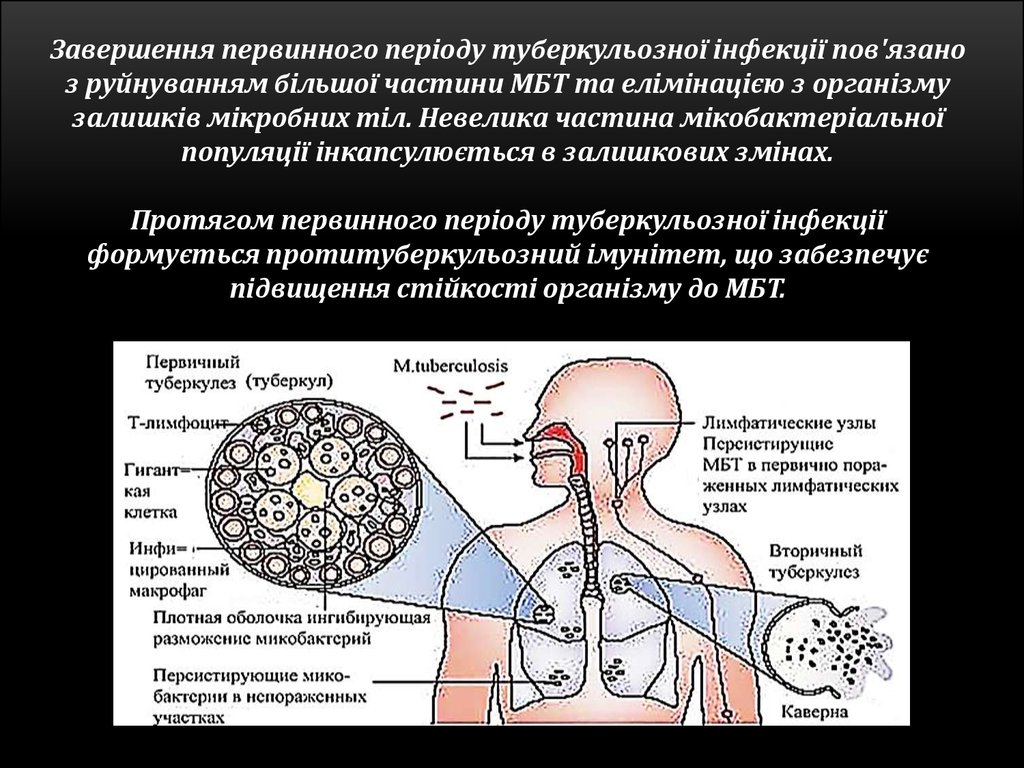
Завершення первинного періоду туберкульозної інфекції пов'язаноз руйнуванням більшої частини МБТ та елімінацією з організму
залишків мікробних тіл. Невелика частина мікобактеріальної
популяції інкапсулюється в залишкових змінах.
Протягом первинного періоду туберкульозної інфекції
формується протитуберкульозний імунітет, що забезпечує
підвищення стійкості організму до МБТ.
46.
Імунітет - спосіб захисту організму відбіологічних істот або речовин, що несуть ознаки
генетично чужорідної інформації.
Виділяють 2 види імунітету:
неспецифічні фактори захисту - вроджений
імунітет;
специфічний (набутий, адоптивний) імунітет.
47.
У механізмі набутогопротитуберкульозного імунітету
основну грають роль три основні
чинники:
• гіперчутливість уповільненого типу
• антитілоутворення
• фагоцитоз
48.
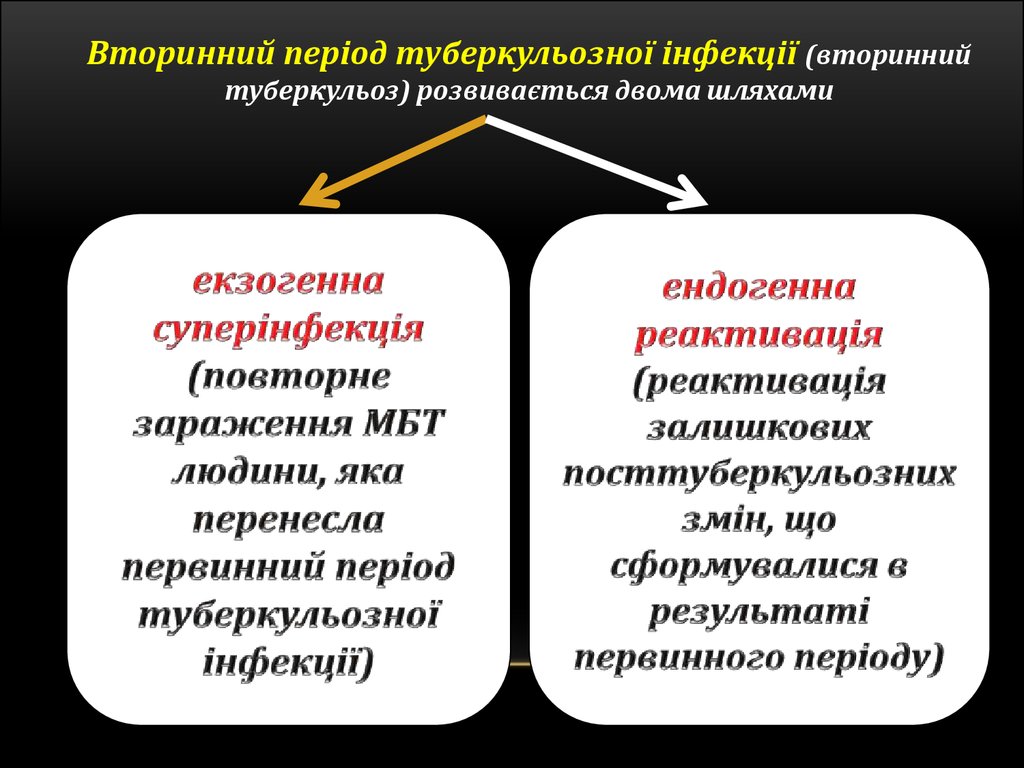
Вторинний період туберкульозної інфекції (вториннийтуберкульоз) розвивається двома шляхами
49.
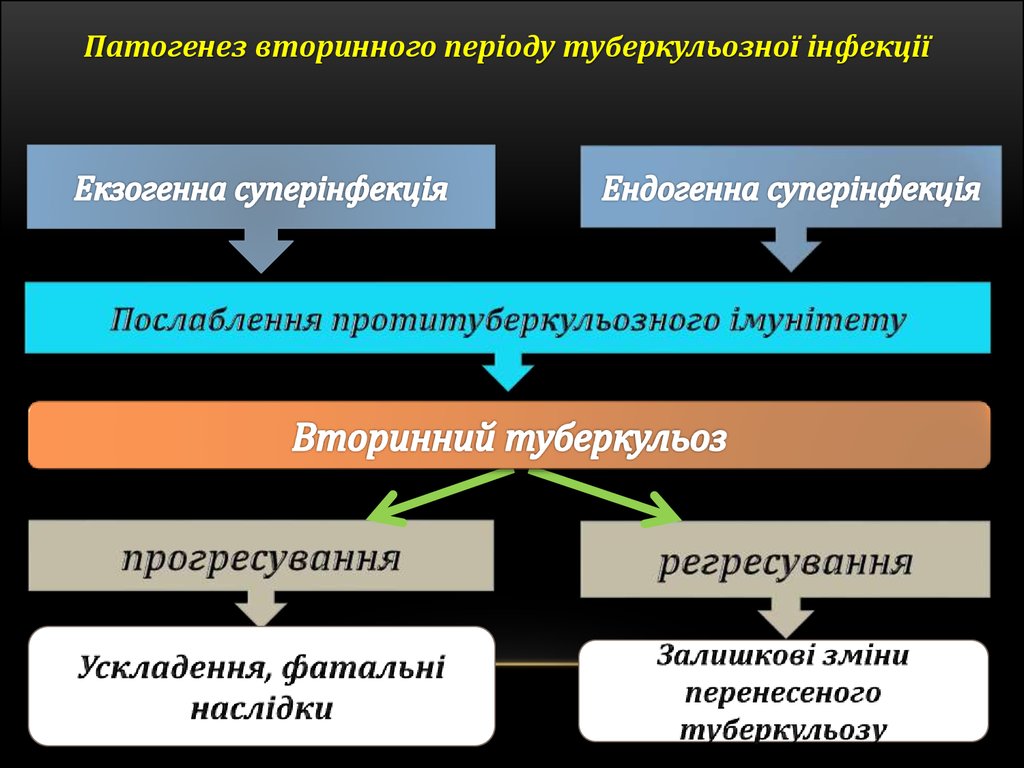
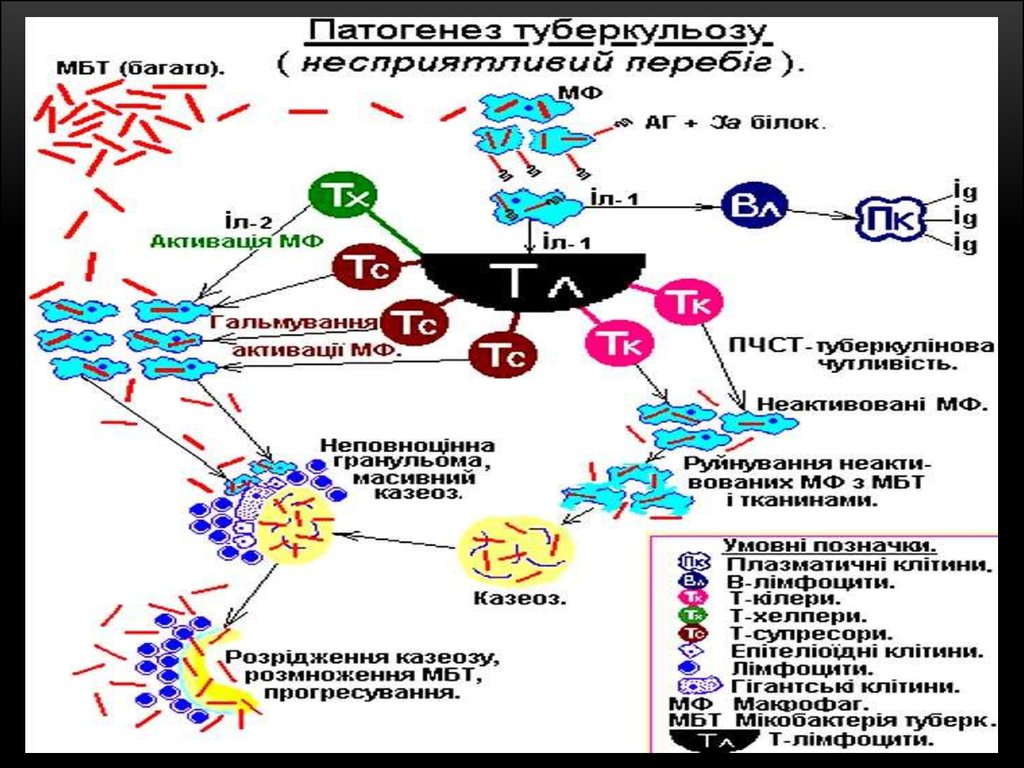
Патогенез вторинного періоду туберкульозної інфекції50.
51.
52.
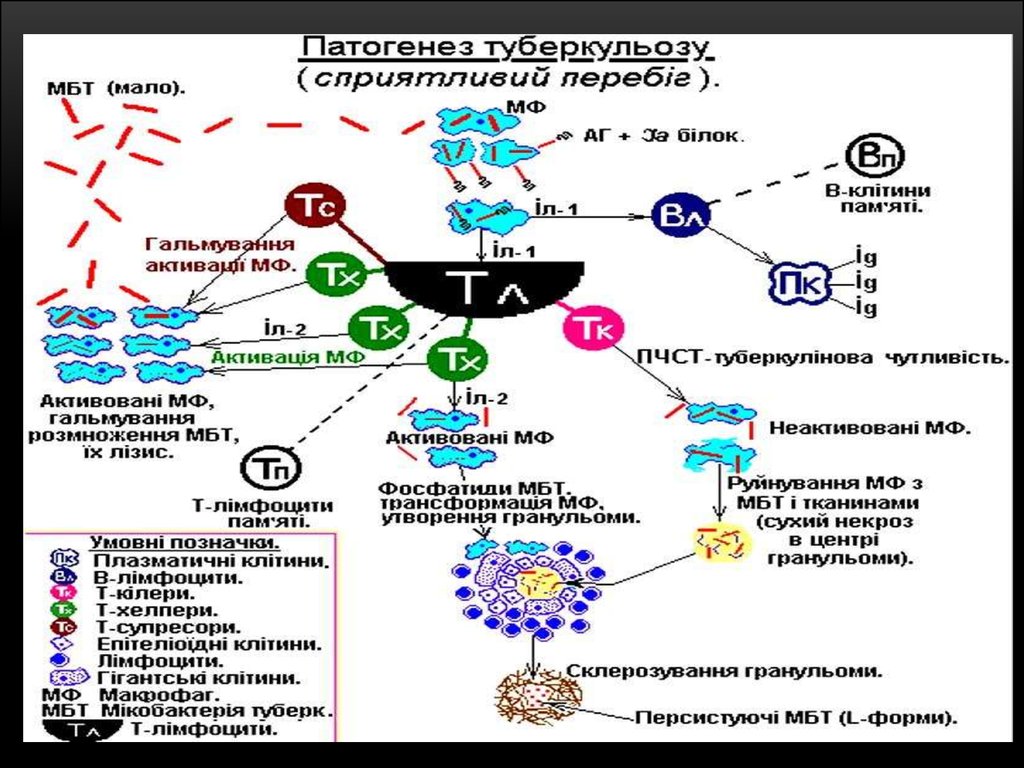
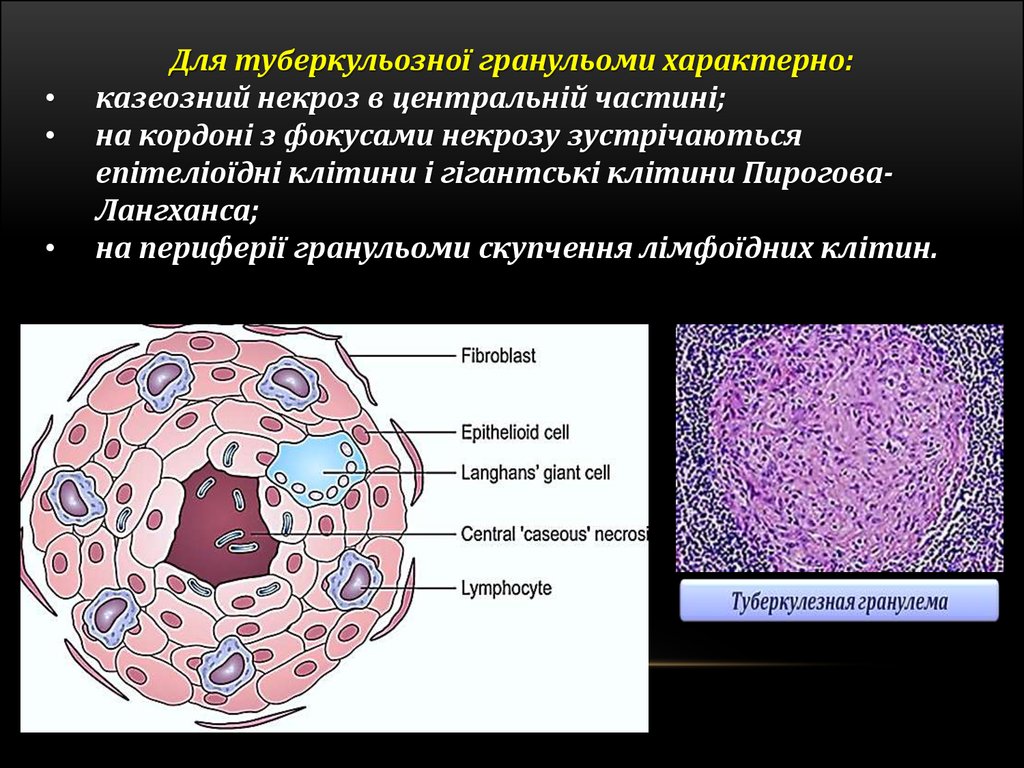
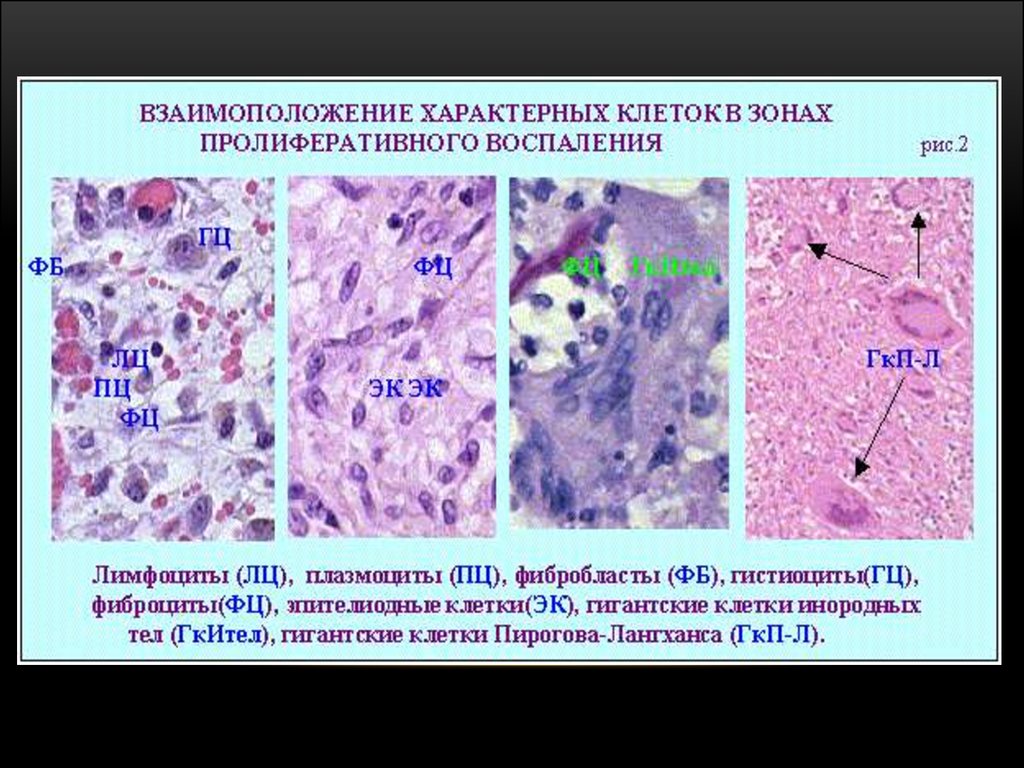
Для туберкульозної гранульоми характерно:
казеозний некроз в центральній частині;
на кордоні з фокусами некрозу зустрічаються
епітеліоїдні клітини і гігантські клітини ПироговаЛангханса;
на периферії гранульоми скупчення лімфоїдних клітин.
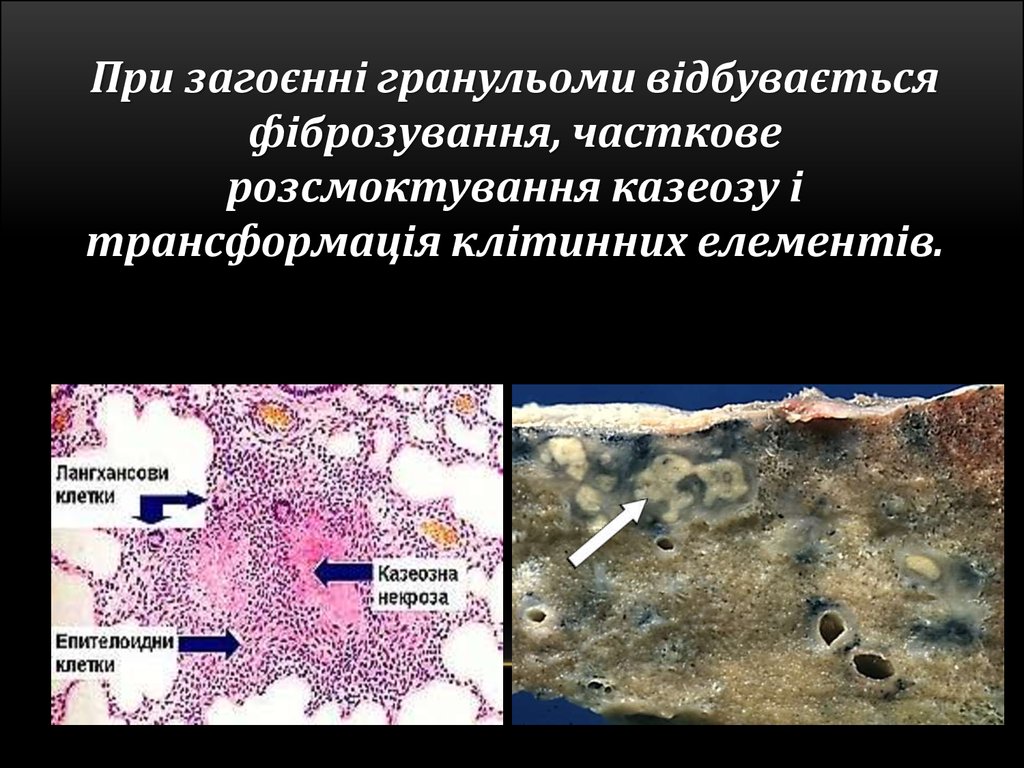
53.
При загоєнні гранульоми відбуваєтьсяфіброзування, часткове
розсмоктування казеозу і
трансформація клітинних елементів.
54.
55.
56.
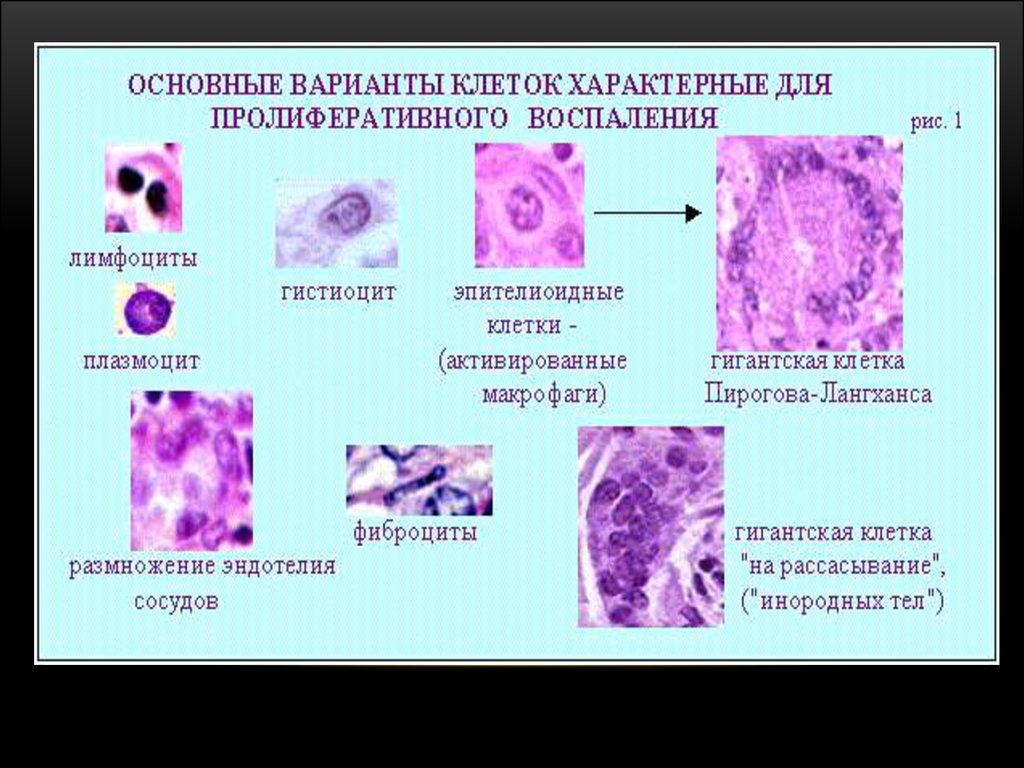
Таким чином, для туберкульозногозапалення характерне переважання
продуктивної тканинної реакції з
утворенням гранульом, розвиток
первинного та вторинного казеозного
некрозу.
57. Профілактика туберкульозу
ПРОФІЛАКТИКАТУБЕРКУЛЬОЗУ
58. Види профілактики
ВИДИ ПРОФІЛАКТИКИнеспецифічна:
соціальна,
санітарна,
інфекційний контроль;
специфічна (вакцинація і
ревакцинація БЦЖ);
• хіміопрофілактика.
59.
Соціальна профілактиканаправлена на:
оздоровлення умов зовнішнього середовища;
підвищення матеріального добробуту населення;
зміцнення здоров'я населення;
поліпшення харчування та житлово-побутових
умов;
• розвиток фізичної культури і спорту;
• проведення заходів по боротьбі з алкоголізмом,
наркоманією, курінням та іншими шкідливими
звичками.
60.
Санітарна профілактикапереслідує цілі:
• попередження інфікування МБТ здорових
людей,
• захистити і зробити безпечним контакт з
хворим на туберкульоз в активній формі
оточуючих його людей в побуті і на роботі.
61.
Санітарна профілактикавключає в себе:
проведення поточної і заключної
дезінфекції,
ізоляцію дітей від
бактеріовиділювачів,
госпіталізацію хворого або
приміщення дітей в дитячі
установи,
регулярне обстеження
контактних осіб,
санітарно-гігієнічне виховання
хворих і членів їх сімей.
62.
Велике значення має пропаганда фтизіатрами талікарями інших спеціальностей санітарних знань по
туберкульозу як через ЗМІ, так і через виступи на
лікарських конференціях і безпосередньо перед
населенням.
63.
Вогнище туберкульозної інфекції - цемісце знаходження джерела МБТ
разом з оточуючими його людьми і
середовищі в тих межах простору і
часу, в яких можливе виникнення
нових випадків інфікування
64.
Просторові межі вогнища: житло хворого, місце йогороботи, навчання, виховання, лікування, установи закритого
типу, а також колективи і групи людей, які спілкуються
тимчасово або постійно. Осередком може бути місце
проживання, роботи, навчання, тривалого перебування, і т.п.
Періодові межі існуючого вогнища включають два терміни:
весь період спілкування з джерелом МБТ
тривалість інкубації у контактних.
Достовірність підвищеної захворюваності контактів в
осередках зберігається ще рік після зняття хворого з
бактеріологічного обліку.
65. Ступінь епідемічної небезпеки вогнища залежить від:
СТУПІНЬ ЕПІДЕМІЧНОЇ НЕБЕЗПЕКИ ВОГНИЩАЗАЛЕЖИТЬ ВІД:
локалізації процесу у хворого, який супроводжується інтенсивним
бактеріовиділенням;
масивності виділення хворим МБТ, їх стійкості в навколишньому
середовищі, медикаментозної резистентності, вірулентності,
біологічної мінливості МБТ;
якості дотримання бактеріовиділювачів і контактними особами
протиепідемічного режиму;
наявності у вогнищі дітей, підлітків, вагітних жінок та інших осіб з
підвищеною сприйнятливістю до туберкульозної інфекції;
житлових умов (гуртожиток, комунальна або окрема квартира,
приватний будинок або установа закритого типу, які визначають
можливість ізоляції хворого, тісне спілкування з контактними, їх
кількість, а також рівень санітарно-комунального благоустрою
житла);
соціального статусу хворого і дотримання ним протиепідемічного
режиму у вогнищі туберкульозної інфекції.
66.
Оцінка ступеня бактеріовиділення:масивне бактеріовиділення:
бактериоскопически - 10 і більше МБТ в кожному полі зору;
при посіві: 100-200 колоній (2+),
200-500 колоній (3+),
більше 500 колоній (4+), (суцільний ріст);
помірне бактеріовиділення:
бактериоскопически - поодинокі МБТ в кожному полі зору або
одиничні - у препараті, але не менше п'яти;
при посіві: 20-100 колоній (1+);
незначне бактеріовиділення:
бактериоскопічно - МБТ не знаходять;
при посіві: 1-19 колоній.
67. Залежно від ступеня ризику щодо виникнення нових захворювань, вогнища ділять на 5 категорій
ЗАЛЕЖНО ВІД СТУПЕНЯ РИЗИКУ ЩОДО ВИНИКНЕННЯ НОВИХЗАХВОРЮВАНЬ, ВОГНИЩА ДІЛЯТЬ НА 5 КАТЕГОРІЙ
І категорія - вогнище з найбільшою епідемічною
небезпекою.
Це вогнища із хворими на туберкульоз органів
дихання, з різним ступенем бактеріовиділення із
збереженою чутливістю до ПТП, або з
резистентністю до виділених штамів.
68.
У цій категорії вогнищ є все або значну більшістьнесприятливих чинників: проживають діти і підлітки в
складних побутових умовах, порушується хворими
протиепідемічний режим.
Такі умови найчастіше зустрічаються в гуртожитках,
комунальних квартирах, установах закритого типу, в
тому числі, пенітенціарних, в яких неможливо
виділити для хворого окрему кімнату.
Умовно їх називають соціально-обтяжені вогнища.
69.
ІІ категорія - вогнище зі значною епідемічноюнебезпекою.
Це вогнища, в яких:
• проживають хворі на туберкульоз органів дихання
з незначним виділенням МБТ із збереженою
чутливістю до ПТП,
• в окремих квартирах без дітей і підлітків,
• де хворий дотримується санітарно-гігієнічний
режим.
Це соціально-благополучні вогнища.
70.
ІІІ категорія - вогнище з мінімальною епідемічноюнебезпекою.
Це вогнища, де:
• проживають хворі з активним туберкульозом
легень без встановленого при взятті на облік
виділення МБТ,
• разом з дітьми і підлітками,
• хворі з позалегеневими локалізаціями туберкульозу
з виділенням або без виділень МБТ, з наявністю
виразок або нориць.
71.
ІV категорія - вогнище з потенційно-епідемічноїнебезпекою.
Це вогнища, де:
• знаходяться хворі з активним туберкульозом
легень (ВДТБ), в результаті лікування яких
припинилося виділення МБТ,
• хворі, які проживають без дітей і підлітків і не
мають обтяжуючих факторів,
• хворий, який виділяв МБТ, вибув або помер.
72.
V категорія - осередок зоонозногопоходження.
Це вогнище, де джерелом інфекції є хворі
тварини, які виділяють МБТ з
молоком, фекаліями і іншими
виділеннями.
73. Інфекційний контроль за туберкульозом
ІНФЕКЦІЙНИЙКОНТРОЛЬ ЗА
ТУБЕРКУЛЬОЗОМ
74.
Інфекційний контроль за туберкульозом (ТБ ІК)являє собою поєднання заходів спрямованих на
мінімізацію поширення туберкульозу серед
населення.
Розрив механізму передачі повинен
включати:
• «Запобігання» зараження повітря;
• «Ліквідацію» зараження повітря, якщо
воно сталося.
75. Рівні інфекційного контролю
РІВНІ ІНФЕКЦІЙНОГО КОНТРОЛЮ76.
Скорочення концентрації інфекційнихчастинок в повітрі здійснюється за
допомогою:
Використання вентиляційних систем:
Природна, механічна або змішана вентиляція
Використання УФБО (ультрафіолетове
бактерицидне опромінення):
• стельових
• екранованих
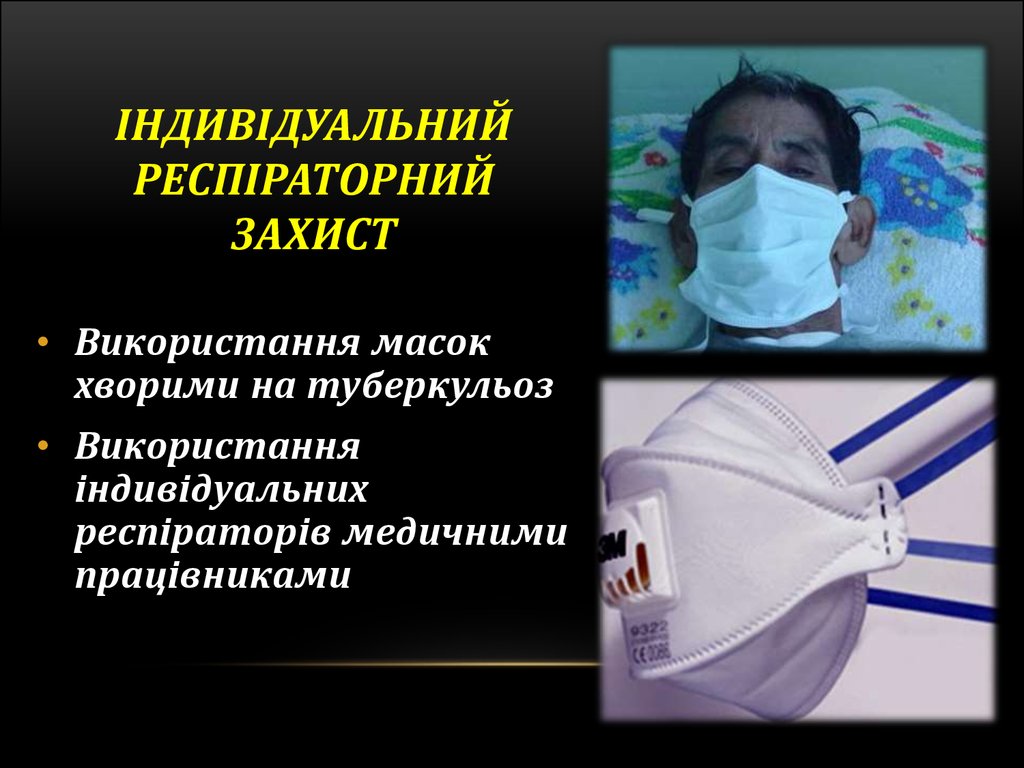
77. ІНДИВІДУАЛЬНИЙ РЕСПІРАТОРНИЙ ЗАХИСТ
• Використання масокхворими на туберкульоз
• Використання
індивідуальних
респіраторів медичними
працівниками
78.
Засоби протиінфекційного захисту лікарястоматологаНа стоматологічному прийомі зустрічаються пацієнти з
ослабленим імунітетом, які складають групи підвищеного ризику.
Лікар-стоматолог повинен розглядати кожного пацієнта як
потенційного носія інфекції і застосовувати всі заходи щодо
попередження її поширення, а також з метою застереження себе
від інфікування навіть після контакту з хворим на туберкульоз.
Засобом захисту є обов'язкове надання пацієнтом при плановому
відвідуванні стоматолога результатів ФГ-дослідження.
79.
Основними принципами роботи у всіх стоматологічнихустанов є чистота і стерильність!
Гігієнічні заходи охоплюють всі приміщення
стоматологічного кабінету:
Найвищий рівень гігієни дотримуються безпосередньо в зоні
лікування (перша зона), в якій знаходяться інструменти і
матеріал (столик лікаря).
Всі поверхні в першій зоні лікування дезінфікують перед
початком робочого дня і після кожного пацієнта.
Межі зони лікування створюють другу зону (наконечники,
повітряні пістолети, всмоктувальні шланги, світильники,
плювальниці, крани і раковини), які обробляють
дезінфікуючими засобами після кожного пацієнта.
80.
Третя зона (стіни, підлоги, двері, шафи) не входять вконтакт зі слизовими оболонками пацієнта,
забруднення в цій зоні усувають щоденної
прибиранням і вентиляцією.
Підтримка стерильності робочого інструмента має
найважливіше значення як гарантія переривання
циклу перенесення інфекції.
Рекомендують полоскання рота пацієнтом перед
початком лікування, яке зменшує вміст бактерій в
будь-яких аерозолях.
81.
Індивідуальні заходи захистуПерсонал стоматологічного відділення повинен носити
свіжовипраний спецодяг.
Рукавички, маска (респіратор) і захисні окуляри охороняють від
перехресної інфекції.
Рукавички необхідно надягати під час кожної процедури, попередньо
вимивші руки з дезінфікуючим засобом. Після процедури, знявши
рукавички, руки слід вимити повторно. Для роботи з пацієнтами
використовують одноразові рукавички.
Захисні окуляри після кожного використання дезінфікують.
Маски необхідно міняти через кожні 4 години роботи.
Весь медичний персонал зобов'язаний ретельно дотримуватися
правил особистої гігієни. Мікротравми шкіри рук повинні бути
оброблені і закриті.
82.
Специфічнапрофілактика
(вакцинація та
ревакцинація БЦЖ)
83.
Вакцинація (щеплення, імунізація) створення штучного імунітету улюдини до туберкульозу шляхом
введення вакцини
Ревакцинація - повторне введення
вакцини з метою підтримки штучного
імунітету у людини до туберкульозу
84.
У вакцині БЦЖ містяться M.bovis BCG!Таким чином, вкрай неправильно
стверджувати, що після щеплення БЦЖ
МБТ живуть в нашому організмі і чекають
сприятливий момент для розвитку
захворювання.
Це два абсолютно різних мікроорганізми!
85.
За рахунок ідентичності більшостіантигенів БЦЖ і мікобактерій туберкульозу
вакцинація БЦЖ викликає набутий імунітет,
прехресно-специфічний відносно
мікобактерій людського типу.
Цей імунітет проявляється в тому, що
інфікування мікобактеріями туберкульозу
не призводить до їх розповсюдження в
організмі, відбувається стримування
розмноження мікобактерій в межах
регіонарного лімфовузла.
86.
Механізм захисту після вакцинаціїпроти туберкульозу полягає в
обмеженні гематогенного поширення
бактерій з місця первинної інфекції
87.
Вакцина БЦЖ - тільки знижує ймовірність переходуінфікування у хворобу!
Основний сенс вакцинації БЦЖ в тому,
щоб інфіковані МБТ маленькі діти, якщо інфікування
перейде у хворобу, не захворіли важкими формами
туберкульозу (туберкульозний менінгіт та
дисемінований туберкульоз)
88.
Рубчик після вакціниБЦЖРубчик вимірюють поперек руки. Буває таке, що
рубчика немає і не було зовсім. Це може
означати одну з наступних ситуацій:
1. Неефективна вакцинація (була мертва
вакцина або місце щеплення відразу після
щеплення протерли спиртом).
2. У дитини вроджена несприйнятливість до
туберкульозу.
В обох випадках у дитини буде негативна проба Манту
89.
БЦЖ дає імунітет (захист віддисемінованих форм туберкульозу)
максимум на 7 років!
Зникнення поствакцинального рубчика
розцінюють як закінчення дії вакцини
БЦЖ, при цьому проба Манту
(якщо дитина ще не інфікувався)
буде сумнівною або негативною.
90.
Вакцинації підлягають усі новонароджені, які не мають дляцього протипоказань.
Вакцинація проводиться на 5-ту добу життя дитини (не
раніше 48 годин після народження).
Для вакцинації недоношених дітей з масою тіла ≥2000 г
необхідно застосовувати вакцину БЦЖ зі зменшеним
вмістом антигену (БЦЖ-М).
Вакцину БЦЖ не проводять в один день з іншими
щепленнями та іншими парентеральними маніпуляціями.
Інші профілактичні щеплення можуть бути здійснені з
інтервалом не менше 1 місяця або після щеплення
вакциною БЦЖ.
91.
Ревакцинації проти туберкульозу підлягаютьдіти у віці 7 років з негативним
результатом проби Манту.
Інтервал між проведенням проби Манту і
ревакцинацією не повинен перевищувати 2
тижні.
Ревакцинація проводиться вакциною БЦЖ.
92.
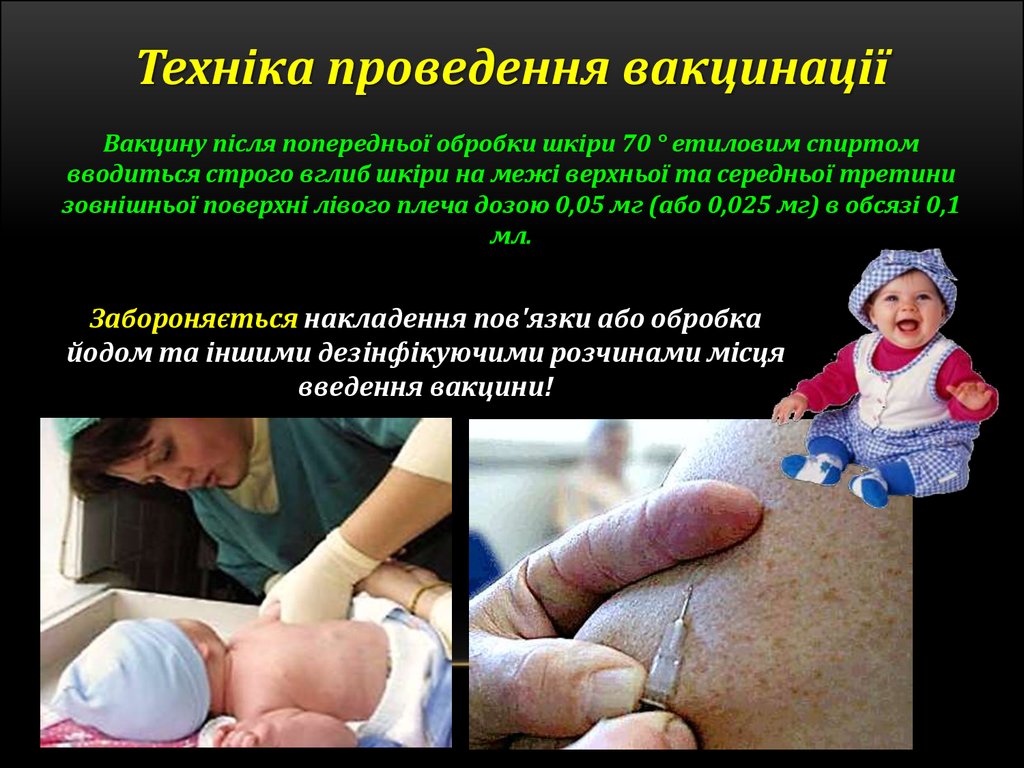
Техніка проведення вакцинаціїВакцину після попередньої обробки шкіри 70 ° етиловим спиртом
вводиться строго вглиб шкіри на межі верхньої та середньої третини
зовнішньої поверхні лівого плеча дозою 0,05 мг (або 0,025 мг) в обсязі 0,1
мл.
Забороняється накладення пов'язки або обробка
йодом та іншими дезінфікуючими розчинами місця
введення вакцини!
93.
На місці введення вакцини БЦЖ в нормірозвивається специфічна реакція у вигляді
інфільтрату розміром не більше 10 мм в
діаметрі з невеликим вузликом у центрі і з
утворенням кірочки, подібний при оспі; в ряді
випадків відзначається пустуляція.
Іноді в центрі інфільтрату з'являється
невеликий некроз з незначним серозним
виділенням.
94.
Вакцинальна реакція з'являється через 46 тижнів.Після ревакцинації місцеві вакцинальні
реакції можуть з'явитися вже на
першому тижні після проведення
щеплення.
Такі реакції вважаються нормальними і
підлягають зворотному розвитку без
будь-якого лікування.
95.
Проведена вакцинація вважається якісною, асформований протитуберкульозний імунітет
ефективним, якщо формується рубчик
діаметром 4-8 мм, неякісної - при розмірі рубця
3 мм і менше.
Для оцінки набутого імунітету в подальшому
дитині щорічно (перед іншими щепленнями або
через 1 місяць після них) проводиться
туберкулінова проба (реакція Манту).
96.
Вакцинація БЦЖ абсолютно протипоказана дітям:• в родині яких відмічені випадки вродженого імунодефіциту або
придбаного, заподіяної вірусом імунодефіциту людини - ВІЛінфекцією, дитина не вакцинується, поки не визначений його
ВІЛ-статус;
• з безсимптомним носійством ВІЛ або зі слабо вираженою
клінікою (клінічна стадія І та ІІ) при відсутності імуносупресії
(CD4 +> 25%) або з помірною імуносупресією (CD4 +> 15%), а
також зі СНІДом
• клінічна стадія ІІІ, стадія ІІ з важкої иммуносупресією (CD4 +
<15%);
• дітям, у братів чи сестер яких спостерігалися ускладнення
після протитуберкульозної вакцинації;
• дітям з вродженими ферментопатіями, важкими спадковими
захворюваннями (наприклад, хвороба Дауна), важкими
перинатальними ураженнями ЦНС (наприклад, дитячий
церебральний параліч).
97.
Вакцинація БЦЖ відкладається доодужання:
• при будь-яких інфекційних процесах;
• при гемолітичній хворобі
новонароджених, тобто
захворюванні, яке розвинулося
внаслідок несумісності крові матері і
плоду за резус-фактором або групою
крові;
• при глибокій недоношеності.
98.
Ускладнення після щеплення БЦЖ можна розділити начотири категорії:
• 1-я категорія: (холодний абсцес, виразка,
регіональний лімфаденіт, келоїдних рубець).
• 2-я категорія: персистуюча і дисемінована БЦЖінфекція без летального результату:
• Остеїти виникають через 7-35 міс. після вакцинації.
Клінічно протікають як кістковий туберкульоз.
• Лімфаденіти двох і більше локалізацій. Клініка така
ж, як при регіональних лімфаденітах, проте раніше
і частіше розвиваються явища інтоксикації.
• Поодинокі ускладнення у вигляді аллергічних
васкулітів, червоного вовчака і т.д.
99.
3-тя категорія: генералізована БЦЖінфекція з поліморфною клінічноюсимптоматикою, зумовленою ураженням
різних органів. Результат частіше
летальний. Найчастіше зустрічається у
дітей з Т-клітинним імунодефіцитом.
4-та категорія: пост-БЦЖ-синдром - прояви
захворювання, що виникли незабаром після
вакцинації БЦЖ, головним чином алергічного
характеру:
анафілактичний шок, вузлувата еритема,
висипи, вторинна інфекція.
100.
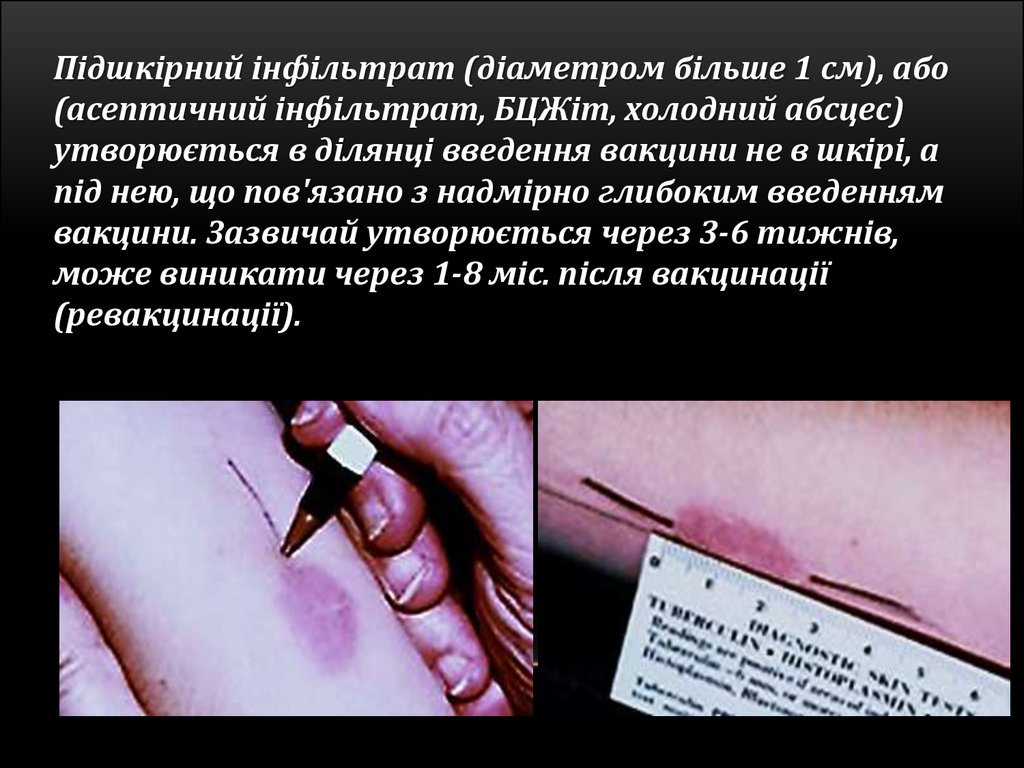
Підшкірний інфільтрат (діаметром більше 1 см), або(асептичний інфільтрат, БЦЖіт, холодний абсцес)
утворюється в ділянці введення вакцини не в шкірі, а
під нею, що пов'язано з надмірно глибоким введенням
вакцини. Зазвичай утворюється через 3-6 тижнів,
може виникати через 1-8 міс. після вакцинації
(ревакцинації).
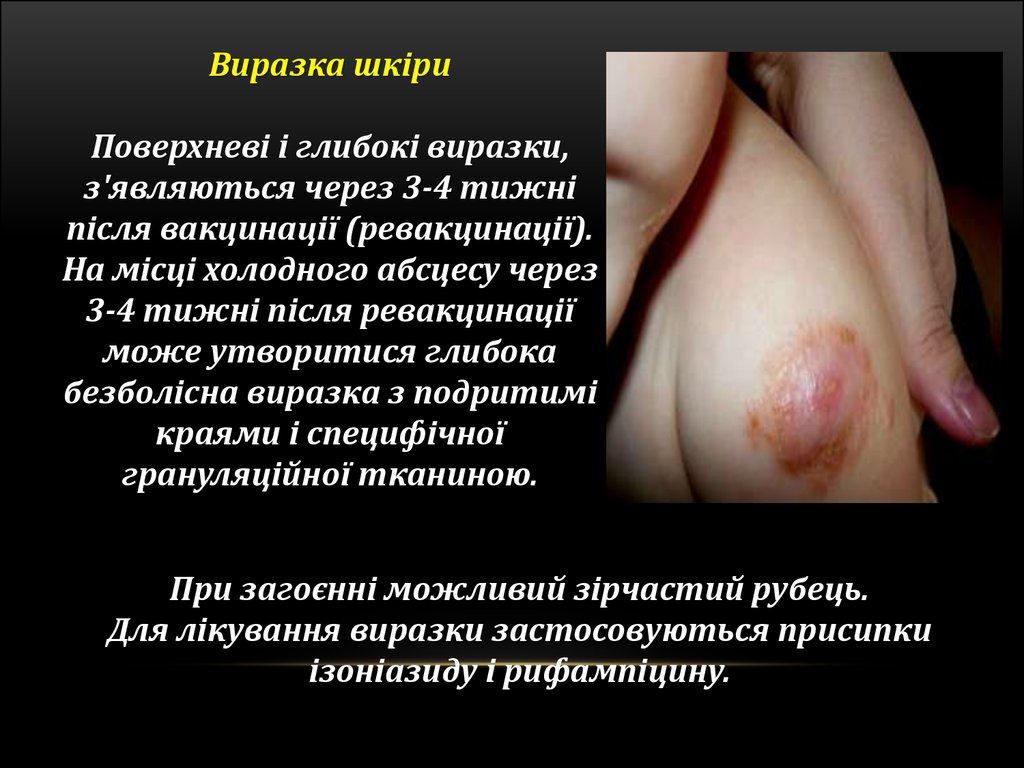
101.
Виразка шкіриПоверхневі і глибокі виразки,
з'являються через 3-4 тижні
після вакцинації (ревакцинації).
На місці холодного абсцесу через
3-4 тижні після ревакцинації
може утворитися глибока
безболісна виразка з подритимі
краями і специфічної
грануляційної тканиною.
При загоєнні можливий зірчастий рубець.
Для лікування виразки застосовуються присипки
ізоніазиду і рифампіцину.
102.
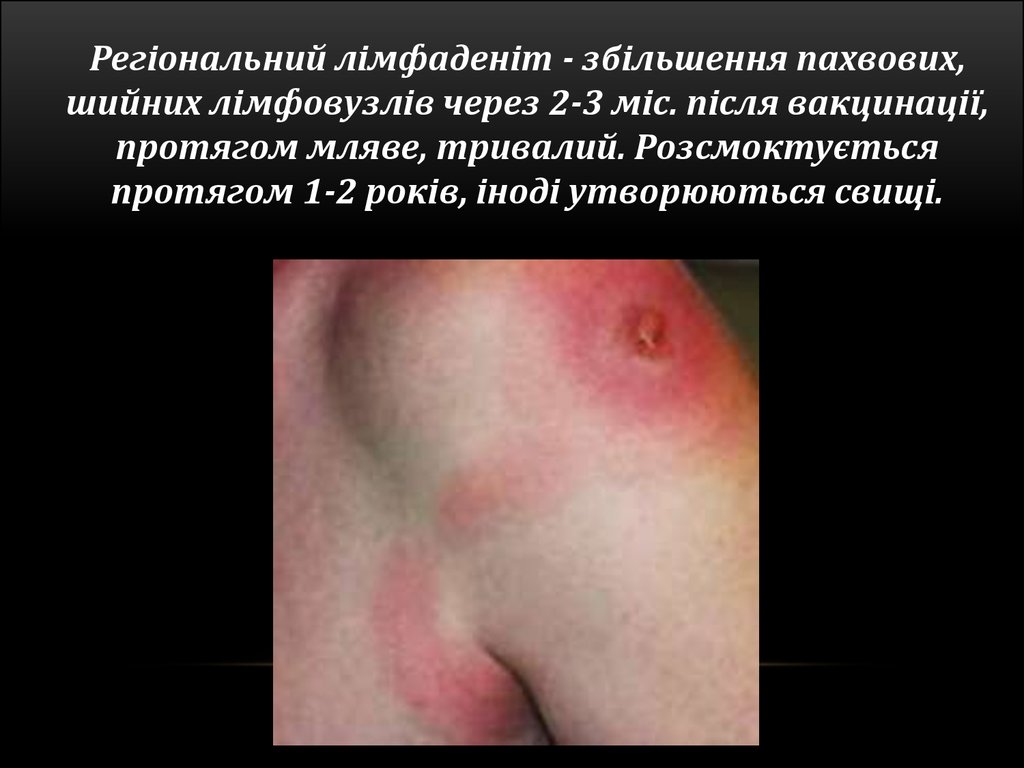
Регіональний лімфаденіт - збільшення пахвових,шийних лімфовузлів через 2-3 міс. після вакцинації,
протягом мляве, тривалий. Розсмоктується
протягом 1-2 років, іноді утворюються свищі.
103.
Келоїдний рубець(10 і більше міліметрів в діаметрі)
може виникати на місці загоєння вакцинальної
реакції після введення вакцини.
Розвивається протягом 1-2 місяців, частіше після
ревакцинації БЦЖ дівчаток в пре- і пубертатному віці.
Рубець щільний, гладкий, округлої або еліпсоїдної
форми, з рівними краями. У його товщі розвивається
судинна мережа.
104.
БЦЖ-остеомієлітПерший випадок був описаний
більше 40 років тому. Зазвичай
БЦЖ-остеомієліт розвивається
у дітей до 5-річного віку. Таке
ускладнення може вважатися
важливим аргументом проти
БЦЖ-вакцинації, оскільки
розвиток остеомієліту має
місце у дітей з нормальними
імунологічними показниками.
105.
Генералізована лімфаденопатіяРозвивається частіше після БЦЖревакцинації, характерна
переважно лівобічна локалізація.
Лікування не проводиться, оскільки
спостерігається спонтанна регресія
лімфовузлів.
106.
Дисемінована БЦЖ-інфекціяКлінічно є важким захворюванням, яке
супроводжується лихоманкою, кахексією,
дисемінованим специфічним ураженням
лімфовузлів, шкіри, м'яких тканин,
легенів, селезінки, печінки, кісткового
мозку.
В основному диссемінація має місце у
новонароджених з вродженими вадами
імунітету.
107.
Туберкульозний вовчак(туберкульоз шкіри)
У Франції описано два
випадки, коли у дітей
віком 6 і 7 років
розвинувся
туберкульозний вовчак
через відповідно 7 і 8
місяців після БЦЖвакцинації.
108.
ХіміопрофілактикаСуть хіміопрофілактики полягає в застосуванні
протитуберкульозних препаратів, спрямованих на
попередження захворювання контактних осіб, які
перебувають в осередку туберкульозу.
Розрізняють 2 види хіміопрофілактики:
первинна - проводиться контактним неінфікованим
особам для попередження інфікування та
захворювання;
вторинна - застосовується інфікованим особам для
попередження розвитку захворювання.
109.
Профілактичне лікування ізоніазидомПеред призначенням профілактики
туберкульозу обов'язково виключити
активний туберкульоз!
При неможливості остаточно
виключити активну форму
туберкульозу і при наявності лихоманки
хіміопрофілактику не проводити.
110.
Профілактика ізоніазидом проводиться:1. Всім ВІЛ-позитивним хворим при наявності контакту з
хворим на туберкульоз легенів.
2. При наявності позитивного тесту на туберкулін протягом
2-х років після виявлення у осіб з груп ризику.
3. У ВІЛ-інфікованих осіб при рівні СD4 нижче 500 клітин
незалежно від показника туберкулінового тесту
4. У осіб, які спостерігаються в категорії 5.1 після
перенесеного туберкульозу в разі виявлення ВІЛ-інфекції.
5. При контакті з хворим МРТБ профілактика не
проводиться, хворий спостерігається фтизіатром з
проведенням R-обстеження 1 раз / 6 місяців).
111.
Призначають ізоніазид щодня 0,3 г (або 5мг / кг маси тіла) протягом 6 місяців з
повторним призначенням через 24
місяці.
Хіміопрофілактика не показана ВІЛінфікованим особам при рівні СD4 500
клітин і вище, які отримують АРТ.






















































































 Медицина
Медицина








