Похожие презентации:
Лабораторная диагностика кардиомиопатии
1. Лабораторная диагностика кардиомиопатии Кафедра лабораторной диагностики и ММ КАЗНМУ Составитель – асс. Искакова А.С.
2. Термин “кардиомиопатии” (КМП) впервые предложен W. Brigden в 1957 г. для обозначения первичных поражений миокарда неизвестной этиологии, вызыва
3. Согласно классификации J. Goodwin, различают 3 группы КПМ :
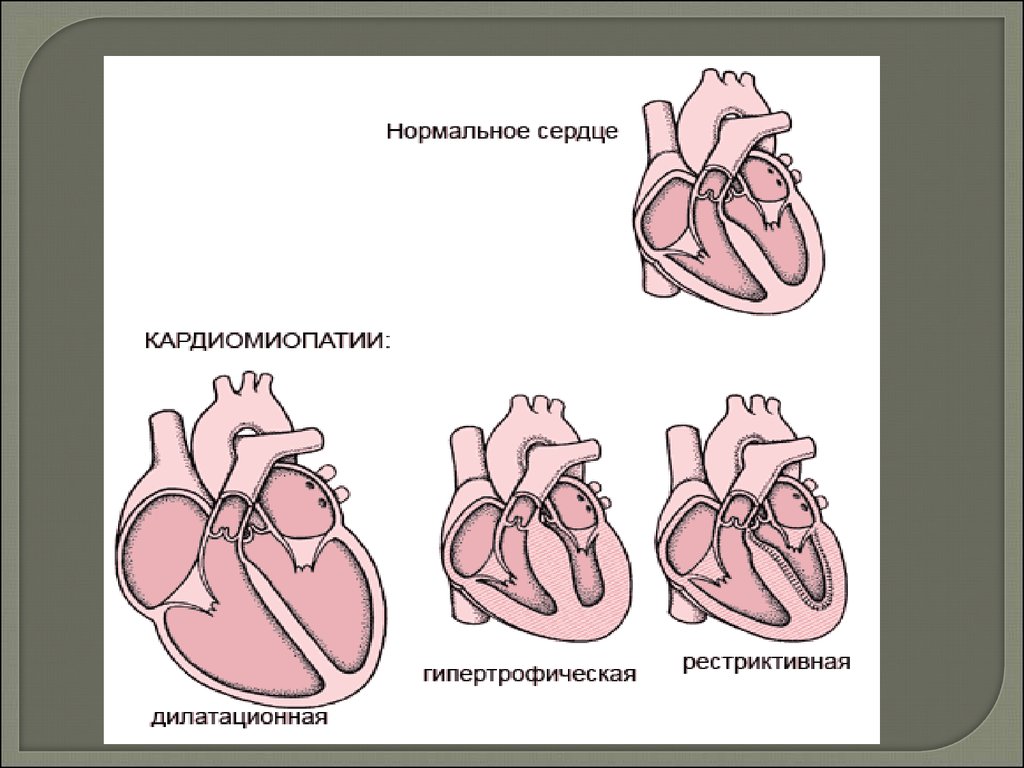
1. Дилатационная КМП (ДКМП) характеризуетсязначительной дилатацией камер сердца и отсутствием
выраженной гипертрофии сердечной мышцы.
2. Гипертрофическая КМП (ГКМП) отличается
значительной, чаще асимметричной гипертрофией
миокарда левого и/или правого желудочков,
и отсутствием дилатации полостей сердца.
3. Рестриктивная КМП (РКМП) характеризуется
нарушением диастолического наполнения ЛЖ и/или
ПЖ, уменьшением их объема, а также нормальной или
почти нормальной систолической функцией.
4. Диагностика КМП
Основным критерием отграничения КМП от некоторыхдругих поражений миокарда длительное время считался
достаточно
условный
признак
“неизвестности”
происхождения этих заболеваний.
Однако в последние годы, благодаря внедрению
современных методов инвазивной и неинвазивной
диагностики, удалось установить генез некоторых
вариантов КМП. Так, выяснены, например, причины
большинства случаев РКМП — эндомиокардиальный
фиброз, болезнь Леффлера, болезнь Фабри, амилоидоз
сердца
В генезе ДКМП доказана роль вирусной инфекции,
аутоиммунных процессов, наследственности и других
факторов.
Поэтому обозначение J. Goodwin кардиомиопатий как
заболеваний неизвестной этиологии в значительной мере
потеряло свой первоначальный смысл.
Однако более чем в половине случаев причину КМП все же
установить не удается - идиопатические формы КМП.
5. Классификация кардиомиопатий (ВОЗ, 1995)
С другой стороны, показано, что при многих известныхзаболеваниях внутренних органов инфекционной, обменнометаболической, токсической и другой природы происходит
закономерное
специфическое
поражение
миокарда
с нарушением его функций, которое иногда приобретает
некоторые черты описанных выше КМП.
Такая неопределенность критериев выделения КМП
привела к тому, что в 1995 г. экспертами ВОЗ
и Международного общества и федерации кардиологов
рекомендовано использовать термин “кардиомиопатия” для
всех случаев поражения миокарда, ассоциированных
с нарушением его функции. Согласно этой классификации
ВОЗ выделяют 6 групп КМП: 1) ДКМП; 2) ГКМП; 3) РКМП; 4)
аритмогенная дисплазия ПЖ; 5) специфические КМП и 6)
неклассифицируемые КМП
6. Классификация кардиомиопатий (ВОЗ, 1995)
ВариантыКМП – этиология
1
Дилатационная КМП
В большинстве случаев — идиопатическая
2
Гипертрофическая КМП - идиопатическая
3
Рестриктивная - в настоящее время
в большинстве случаев этиология известна
4
Аритмогенная дисплазия ПЖ - Этиология
неизвестна
7. Классификация кардиомиопатий (ВОЗ, 1995)
5. Специфические КМП - Поражения миокарда известной этиологии1. Ишемическая*
2. Гипертензивная*
3. Клапанные*
4. Воспалительные*
* термины, которые должны быть заменены на традиционные: ИБС,
АГ, пороки сердца, миокардит.
5. Дисметаболические (сахарный диабет, гипертиреоз, гипотиреоз,
гемохроматоз, гиповитаминозы, амилоидоз, болезни “накопления”)
6. Аллергические и токсические (алкогольная, радиационная,
лекарственная и др.)
7. Нейромышечные нарушения (мышечная дистрофия,
миотоническая дистрофия, атаксия Фридрейха и др.)
8. Генерализованные системные (болезни соединительной ткани,
инфильтрации и гранулематозные заболевания и др.)
6. Неклассифицируемые КМП Имеются черты различных видов КМП.
Этиология неизвестна
8. классификация ВОЗ (1995)
Приведенная классификация ВОЗ (1995) вызывает серьезныекритические замечания у большинства современных исследователей
и врачей.
Во-первых, термин “кардиомиопатия” предлагается использовать для
обозначения неограниченного количества заболеваний сердца известной
и неизвестной этиологии, для которых характерно поражение миокарда,
ассоциированное с нарушением его функции. Это приводит
к неоправданно широкому употреблению понятия “кардиомиопатия”
и полной утрате его нозологической самостоятельности
Во-вторых, вызывает большие сомнения правомочность включения
в группу “специфических КМП” так называемых “ишемической”,
“гипертензивной”, “клапанной” кардиомиопатий, которые на самом деле
представляют собой лишь последствия известных заболеваний сердечнососудистой системы (ИБС, АГ, пороков сердца), осложненных сердечной
недостаточностью и/или дисфункцией желудочков.
В рекомендациях экспертов ВОЗ подчеркивается, что к этим вариантам
специфических КМП должны быть отнесены только те случаи
заболевания, при которых выраженность нарушений функции сердца
(например, дилатация полостей) не соответствует степени нарушений
коронарного кровотока, клапанных поражений, уровню АД и т.п. Однако
на практике решить вопрос о таком соответствии или несоответствии
в большинстве случаев не представляется возможным.
9. Термин - Кардиомиопатия
Большинство авторов склоняются к тому, чтобыиспользовать термин “кардиомиопатии” только в тех
случаях поражения миокарда, которые не являются
следствием заболеваний клапанного аппарата, перикарда,
системной и легочной гипертензии, т.е. используя один из
важнейших критериев J. Goodwin.
Не должны употребляться термины “ишемическая КМП”,
“гипертензивная КМП”, “клапанная КМП”. Вместо них
целесообразно использовать традиционные термины: “ИБС”,
“пороки сердца”, “артериальные гипертензии”, “легочное
сердце” с указанием функционального класса хронической
сердечной недостаточности.
Случаи невоспалительных поражений сердечной мышцы,
этиология которых известна, должны обозначаться как
“специфические
(вторичные)
поражения
миокарда”,
а болезни сердечной мышцы воспалительной природы —
как “миокардиты”.
10. Термин - Кардиомиопатия
Таким образом,классификация КМП и возникающие в связи
терминологические проблемы должны решаться следующим образом.
с
этим
1. КМП называют только первичные поражения миокарда, ассоциированные
с нарушением функции сердца и не являющиеся следствием заболеваний КА,
клапанного аппарата, перикарда, системной и легочной гипертензии
и воспалительного поражения сердечной мышцы (критерии J. Goodwin).
2. Следует выделять 4 основные группы КМП:
ДКМП;
ГКМП;
РКМП;
Аритмогенная дисплазия ПЖ.
3.
Диагноз РКМП может употребляться на начальном этапе диагностического
поиска и в дальнейшем требует уточнения (эндомиокардиальный фиброз, болезнь
Леффлера, и др.). Исключение составляют случаи идиопатической РКМП, когда
невозможно выяснить причину характерных изменений сердца.
4.
Поражения миокарда известной этиологии следует обозначать как
“специфические (вторичные) поражения миокарда” и не употреблять по отношению
к ним термин “кардиомиопатии”, равно как другие термины (например,
“миокардиодистрофии” или “миокардозы”).
5.
К специфическим (вторичным) поражениям миокарда не следует относить
случаи ИБС, системной и легочной гипертензии, пороки сердца и миокардиты,
осложненные хронической
сердечной недостаточностью с нарушением
систолической или/и диастолической функции миокарда.
11. Дилатационная кардиомиопатия
ДКМП — это первичное поражение миокарда, характеризующеесявыраженной дилатацией полостей и нарушением систолической
функции желудочков. Термин ДКМП применим только к тем
случаям поражения сердца, при которых значительная дилатация
полостей не является следствием нарушения коронарного
кровообращения (ИБС), врожденных аномалий развития,
клапанных пороков сердца, системной и легочной артериальной
гипертензии и заболеваний перикарда.
Распространенность ДКМП неизвестна, поскольку до сих пор
отсутствуют четкие критерии ее диагностики, что затрудняет
проведение эпидемиологических исследований. Заболеваемость
по данным разных авторов колеблется от 5 до 10 человек на
100 тысяч населения в год. ДКМП в 2–3 раза чаще встречается
у мужчин, особенно в возрасте 30–50 лет.
12. Этиология
В большинстве случаев этиология ДКМП неизвестна (идиопатическая формаДКМП).
Примерно у 20% больных заболевание ассоциируется с перенесенным ранее
инфекционным миокардитом. Считают, что воздействие на миофибриллы
персистирующих в организме инфекционных агентов (в первую очередь
энтеровирусов), в том числе включение вирусной РНК в генетический аппарат
кардиомиоцитов или влияние “запущенного” вирусами аутоиммунного процесса,
ведет к повреждению митохондрий и нарушению энергетического метаболизма
клеток.
При использовании современных молекулярно-биологических технологий, в том
числе полимеразной цепной реакции (ПЦР) у части больных удается выявить
присутствие энтеровирусов, в частности вирусов Коксаки В, вируса гепатита С,
герпеса, цитомегаловируса и др.
У части больных обнаруживаются также высокие титры кардиоспецифических
аутоантител к миозину тяжелых цепей, актину, тропомиозину и митохондриальной
мембране кардиомиоцитов, а также увеличение цитокинов в крови, что
подчеркивает роль аутоиммунных нарушений.
В происхождении ДКМП большое значение имеет также генетическая
предрасположенность к возникновению заболевания- семейные ДКМП
Наконец, имеются данные о неблагоприятном воздействии алкоголя на миокард,
что может приводить к нарушению синтеза сократительных белков
кардиомиоцитов, повреждению митохондрий, нарушению энергетического
метаболизма клеток и, в конечном счете, к критическому снижению сократимости
сердечной мышцы и расширению полостей сердца, т.е. к формированию ДКМП
13. Патогенез
В результате воздействия перечисленных выше и некоторых других (в том числепока неизвестных) этиологических факторов происходит первичное повреждение
кардиомиоцитов, сопровождающееся снижением энергетического метаболизма
клеток и уменьшение количества нормально функционирующих миофибрилл. Это
ведет к прогрессирующему уменьшению сократительной способности миокарда
и насосной функции сердца.
В результате снижения инотропной функции миокарда происходит дилатация
полостей сердца, которая в течение некоторого времени поддерживает
кровообращение на достаточном уровне. Одновременно развивающаяся
тахикардия (активация САС) также способствует сохранению сердечного выброса.
Однако такая компенсация весьма невыгодна с энергетической точки зрения,
поскольку для создания адекватного давления в полости желудочка
дилатированная стенка ЛЖ должна развивать значительно большее
внутримиокардиальное напряжение.
Следствиями такого прогрессирующего увеличения постнагрузки являются:
развитие
компенсаторной гипертрофии миокарда желудочков, которая
способствует некоторому снижению внутримиокардиального напряжения;
увеличение потребности миокарда в кислороде, которое со временем ведет
к развитию относительной коронарной недостаточности и ишемии миокарда;
дальнейшее
повреждение кардиомиоцитов и еще большее снижение
сократимости;
развитие диффузного и очагового кардиофиброза.
14. Патогенез
В результате происходит критическое падение насосной функции сердца,повышается КД в желудочках и развивается выраженная миогенная
дилатация полостей сердца.
Формируется
и
быстро
прогрессирует
хроническая
сердечная
недостаточность (ХСН) с преимущественным нарушением систолической
функции желудочков, застоем крови в малом и большом кругах
кровообращения, падением сердечного выброса и нарушением перфузии
периферических органов и тканей.
Следует отметить, что значительное увеличение массы сердца за счет
гипертрофии миокарда обычно не сопровождается заметным утолщением
стенки желудочков, поскольку при ДКМП всегда преобладает выраженная
дилатация камер сердца, которая как бы нивелирует увеличение мышечной
массы
Так же как и при других формах ХСН, важное значение в ремоделировании
сердечной мышцы и развитии сердечной декомпенсации имеет чрезмерная
активация нейрогормональных систем организма, в том числе САС, РААС, АДГ,
тканевых РАС и эндотелиальных факторов.
В результате активации этих систем происходит задержка Nа+ и воды
в организме, что усугубляет застойные явления в малом и большом кругах
кровообращения.
15. Клиническая картина
Клинически ДКМП проявляется тремя основными синдромами:1. Систолической ХСН (левожелудочковой или бивентрикулярной) с признаками застоя
крови в малом и большом кругах кровообращения.
2. Частым возникновением нарушений ритма и проводимости (желудочковые аритмии,
фибрилляция предсердий, АВ-блокады и блокады ножек пучка Гиса).
3. Тромбоэмболическими осложнениями (ТЭЛА и эмболия в артерии большого круга
кровообращения).
Таким
образом, клинические проявления ДКМП, так же как результаты
инструментального и лабораторного исследований, весьма неспецифичны, что
затрудняет дифференциальный диагноз. Поэтому диагноз ДКМП ставится, как правило,
путем исключения других заболеваний сердца с систолической дисфункцией
желудочков (ИБС, АГ, миокардит, легочное сердце и др.).
Жалобы
Заболевание длительное время может протекать бессимптомно
Обычно первые клинические проявления болезни связаны с сердечной декомпенсацией,
застоем крови в малом, а затем и в большом кругах кровообращения и снижением
сердечного выброса.
Больные жалуются на одышку при физической нагрузке и в покое, усиливающуюся
в горизонтальном положении больного (ортопноэ).
В далеко зашедших случаях возникают приступы удушья, чаще развивающегося по
ночам (сердечная астма и отек легких). Очень характерна быстрая утомляемость,
мышечная слабость, тяжесть в ногах при выполнении физических нагрузок.
Признаки правожелудочковой недостаточности (отеки ног, тяжесть в правом
подреберье, увеличение живота в объеме, диспептические явления) появляются позже.
16. Прогноз
В целом ДКМП характеризуется весьма неблагоприятным прогнозом.В течение 5 лет умирает до 50% больных, большинство из них — внезапно
вследствие фибрилляции желудочков.
К другим причинам летальных исходов относятся прогрессирующая сердечная
недостаточность и тромбоэмболические осложнения.
Предикторами неблагоприятного исхода ДКМП являются:
высокий функциональный класс ХСН возникновение блокады левой ножки пучка
Гиса;
появление при суточном мониторировании ЭКГ высоких градаций желудочковых
аритмий;
наличие постоянной формы мерцательной аритмии
В последние годы контингент больных ДКМП существенно изменился, возросло
число больных с доклиническими и субклиническими проявлениями болезни. Это
связано с широким внедрением в клиническую практику эхокардиографического
метода исследования, позволяющего осуществлять раннюю диагностику
заболевания.
По данным 1995 г., 5-летняя выживаемость такого контингента больных ДКМП
составляет 76% (Gavazzi А. et al.).
Операция трансплантации сердца существенно улучшает прогноз больных ДКМП: 10летняя выживаемость достигает 70%.
17. Гипертрофическая кардиомиопатия
ГКМП — это первичное поражение миокарда,характеризующееся
выраженной
гипертрофией
миокарда ЛЖ (реже ПЖ), нормальными или
уменьшенными размерами полости ЛЖ, значительным
нарушением диастолической функции желудочка
и частым возникновением нарушений сердечного ритма.
Заболеваемость ГКМП составляет 2–5 человек на
100 тысяч населения или 2–3 случая на 1000 человек
молодого возраста (20–35 лет).
Преобладают необструктивные формы ГКМП, частота
обнаружения которых примерно в 2–3 раза больше чем
обструктивных.
Мужчины заболевают чаще женщин.
Первые клинические проявления болезни, как правило,
возникают в молодом возрасте (20–35 лет).
18. ГКМП - классификация
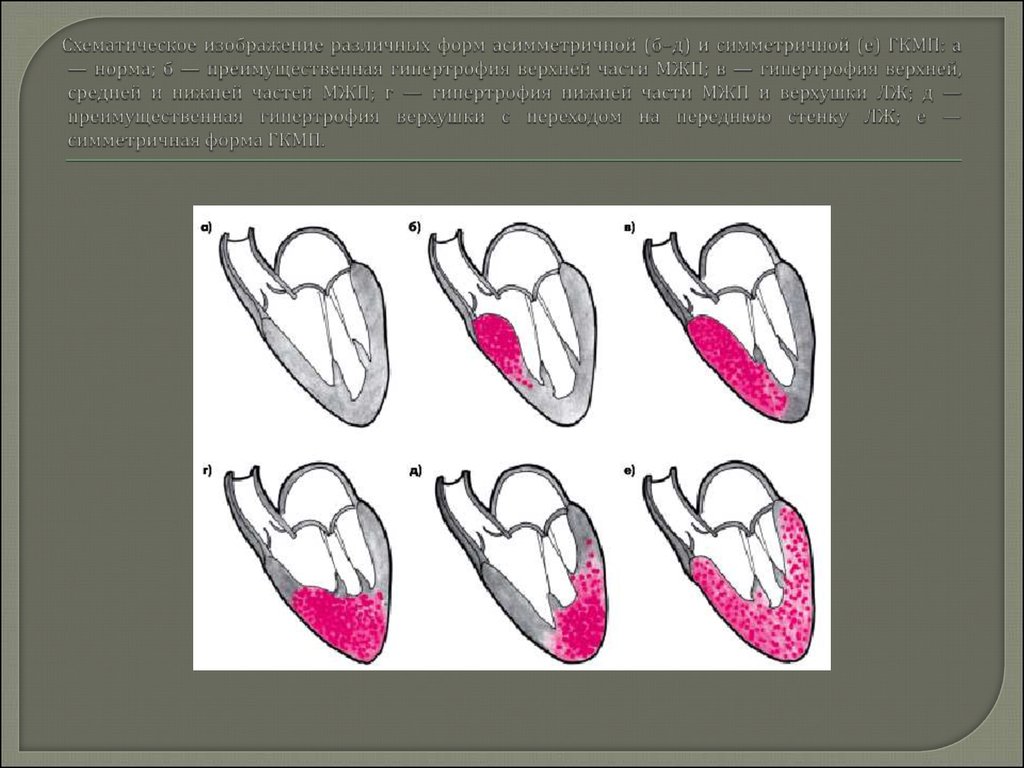
Различают асимметричную и симметричную формы ГКМП. Чаще встречаетсяасимметричная форма с преимущественной гипертрофией верхней, средней или
нижней трети МЖП, толщина которой может быть в 1,5–3 раза больше толщины
задней стенки ЛЖ и превышает 15 мм . Иногда толщина МЖП достигает 50–60 мм.
В части случаев гипертрофия МЖП сочетается с увеличением мышечной массы
передней или переднебоковой стенки ЛЖ, тогда как толщина задней стенки
остается почти нормальной .
Наконец, в некоторых случаях преобладает гипертрофия верхушки (апикальная
форма ГКМП) с возможным переходом на нижнюю часть МЖП или переднюю
стенку ЛЖ.
Для симметричной формы ГКМП (рис. 10.6, е) характерно почти одинаковое
утолщение передней, задней стенки ЛЖ и МЖП (концентрическая гипертрофия
ЛЖ).
В некоторых случаях, наряду с описанными изменениями ЛЖ, может
гипертрофироваться миокард ПЖ.
Масса сердца резко увеличивается, достигая в отдельных случаях 800–1000 г.
Полость ЛЖ обычно сужена.
Особый интерес представляют случаи так называемой обструктивной формы
ГКМП с асимметричным (или тотальным) поражением МЖП и обструкцией
выходного тракта ЛЖ.
В этих случаях говорят о наличии у больного
идиопатического субаортального подклапанного (мышечного) стеноза, который
приводит к наиболее выраженным изменениям внутрисердечной гемодинамики.
19. Схематическое изображение различных форм асимметричной (б–д) и симметричной (е) ГКМП: а — норма; б — преимущественная гипертрофия верхней
20. Этиология
В настоящее время благодаря достижениям современной генетики установлено, чтов основе возникновения ГКМП лежат генетические факторы, а именно:
передающиеся по наследству аномалии или спонтанные мутации в локусах
нескольких генов, контролирующих структуру и функцию сократительных белков
миокарда (b-миозина тяжелых цепей, тропонина Т, тропонина I, a-тропомиозина
и миозинсвязывающего белка С). Гены располагаются в хромосомах 1, 2, 7, 11, 14 и 15.
Генный дефект заключается в изменении последовательности аминокислот.
В большинстве случаев известные мутации генов приводят к синтезу аномальной
тяжелой цепи b-миозина, реже — тропонина Т и a-тропомиозина. Аномальные белки
как бы запускают процесс дезорганизации миокарда и приводят к нарушению его
структуры и функции.
Примерно в половине случаев ГКМП носит семейный характер, и наследование
аномалий генов происходит по аутосомно-доминантному типу.
Примерно у половины близких родственников больных семейной ГКМП (родителей,
родных братьев и сестер) выявляются эхокардиографические признаки гипертрофии
МЖП.
В других случаях не удается доказать семейный характер ГКМП и заболевание
связывают со спонтанными мутациями названных генов, возможно, происходящими
под действием неблагоприятных факторов среды (спорадические формы ГКМП).
Дифференциация семейных и спорадических форм ГКМП затруднена.
Определенное значение в формировании заболевания придается действию
нейрогормональных факторов: катехоламинов, инсулина, соматотропного гормона,
нарушениям функции щитовидной и паращитовидной желез.
21. Патогенез изменений гемодинамики
Формирование выраженной асимметричной или симметричной гипертрофии ЛЖ,наряду с фиброзом миокарда и аномальным утолщением стенки мелких КА,
приводит к выраженным изменениям внутрисердечной гемодинамики
и коронарного кровообращения, которые объясняют практически все клинические
проявления ГКМП.
1. Диастолическая дисфункция ЛЖ составляет основу гемодинамических
нарушений при любых формах ГКМП (обструктивных и необструктивных).
Диастолическая дисфункция вызвана увеличением ригидности
гипертрофированной и склерозированной сердечной мышцы и нарушением
процесса активного диастолического расслабления желудочков.
Закономерными следствиями нарушения диастолического наполнения ЛЖ
являются:
возрастание конечно-диастолического давления в ЛЖ;
повышение давления в ЛП и в венах малого круга кровообращения;
расширение ЛП (при отсутствии дилатации ЛЖ);
застой крови в малом круге кровообращения (диастолическая форма ХСН);
уменьшение сердечного выброса (на более поздних стадиях развития
заболевания) в результате затруднения диастолического наполнения
желудочка и снижения КДО (уменьшения полости ЛЖ).
2. Систолическая функция желудочка у больных ГКМП, как правило, не
нарушена или даже повышена: сила сокращения гипертрофированного ЛЖ
и скорость изгнания крови в аорту обычно резко возрастают.
22. Патогенез изменений гемодинамики
3. Относительная коронарная недостаточность — один из характерных признаковГКМП. Нарушения коронарного кровотока обусловлены:
сужением мелких коронарных артерий за счет гипертрофии гладкомышечных
клеток и развития соединительной ткани в стенке артерий (“болезнь мелких КА”);
повышением КД в ЛЖ, что приводит к падению градиента давления между аортой
и полостью ЛЖ и, соответственно, уменьшению коронарного кровотока
высоким внутримиокардиальным напряжением стенки сердца, что способствует
сдавлению мелких субэндокардиальных коронарных сосудов;
несоответствием значительно увеличенной мышечной массы ЛЖ и капиллярного
русла сердца;
повышением потребности миокарда в кислороде на фоне гиперконтрактильности
сердечной мышцы.
4. Высокий риск желудочковых и наджелудочковых аритмий, а также риск
внезапной смерти, обусловлен преимущественно выраженной электрической
негомогенностью и нестабильностью миокарда желудочков и предсердий,
которые у больных ГКМП возникают в результате очагового мозаичного
расположения
участков
миокарда,
обладающих
различными
электрофизиологическими свойствами (гипертрофия, очаговый фиброз,
локальная ишемия). Определенное значение в возникновении аритмий имеет
растяжение стенки дилатированного ЛП, а также токсическое воздействие
катехоламинов на миокард желудочков.
23. Клиническая картина
Длительное время заболевание может протекать бессимптомно, и объективные признакиГКМП выявляются случайно. Первые клинические проявления чаще возникают в возрасте
25–40 лет.
Одышка вначале появляется при физической нагрузке, а затем и в покое. Она является
следствием диастолической дисфункции ЛЖ. В некоторых случаях одышка может
усиливаться при переходе больного в вертикальное положение, особенно у пациентов
с обструктивной формой ГКМП, что связано с уменьшением венозного притока крови
к сердцу и еще большим снижением наполнения ЛЖ.
Головокружения и обмороки объясняются преходящим нарушением перфузии
головного мозга и обусловлены снижением сердечного выброса и наличием
обструкции выносящего тракта ЛЖ . Головокружения и обмороки возможны при
быстром переходе больного из горизонтального в вертикальное положение,
провоцируются также физической нагрузкой, натуживанием и даже приемом пищи.
Приступы стенокардии у больных ГКМП возникают в результате сужения мелких
коронарных артерий и изменений внутрисердечной гемодинамики. Чаще стенокардия
появляется у больных во время выполнения физической нагрузки или
психоэмоционального напряжения. Интересно, что прием нитратов не купирует
стенокардию, а, наоборот, может ухудшить состояние больного, поскольку усиливает
степень обструкции и способствует усугублению диастолической дисфункции ЛЖ.
Сердцебиения и перебои в работе сердца могут быть связаны с возникновением
фибрилляции предсердий, наджелудочковой и желудочковой экстрасистолии
и пароксизмальной тахикардии.
Следует подчеркнуть, что иногда первым и последним проявлением ГКМП может быть
внезапная сердечная смерть
24. Рестриктивные кардиомиопатии
РКМП — это неоднородная группа первичных (идиопатических)и вторичных заболеваний сердца, сопровождающихся поражением
эндокарда и/или миокарда, которое приводит к выраженному
фиксированному ограничению (рестрикции) заполнения желудочков
в диастолу и развитию диастолической дисфункции одного или обоих
желудочков и прогрессирующей диастолической ХСН.
Первичные (идиопатические)
формы РКМП
Фибропластический эндокардит
(болезнь Леффлера)
Эндомиокардиальный фиброз
Вторичные формы РКМП
Амилоидоз (преимущественно
первичный)
Гемохроматоз
Системная склеродермия
Саркоидоз
Радиационные поражения сердца
Поражение проводящей системы
сердца (болезнь Фабри)
25. Рестриктивные кардиомиопатии
Фибропластический эндокардит (болезнь Леффлера) встречается в странахс умеренным климатом.
Это заболевание рассматривается как одно из осложнений гиперэозинофильного
синдрома, при котором наблюдаются выраженная эозинофилия (до 75%
эозинофилов), сохраняющаяся в течение нескольких месяцев, лейкоцитоз
и поражение внутренних органов (сердца, печени, селезенки, почек, костного
мозга).
Причины столь необычной гиперэозинофилии неизвестны. В части случаев
у больных с гиперэозинофилией выявляются глистная инвазия, эозинофильный
лейкоз, узелковый периартериит, рак различной локализации, бронхиальная
астма, лекарственная болезнь и др.
Морфологически измененные эозинофилы инфильтрируют миокард и эндокард.
Белок
дегранулированных
эозинофилов,
обладающий
выраженным
кардиотоксическим действием, проникает в клетки сердца, повреждает
митохондрии и приводит к некрозу клеток.
В последующем происходит значительное фиброзное утолщение эндокарда
и субэндокардиальных слоев миокарда, прежде всего, в области
атриовентрикулярных колец, и образование внутрисердечных тромбов.
Поражаются один или оба желудочка.
В результате фиброзных изменений клапанного аппарата (папиллярные мышцы,
хорды)
развивается
относительная
недостаточность
митрального
и трикуспидального клапанов.
26. Рестриктивные кардиомиопатии
Эндомиокардиальный фиброз в европейских странах встречаетсячрезвычайно редко.
Заболевание распространено в некоторых регионах Африки (Уганда,
Кения, Нигерия и др.), где является очень частой причиной (около 20–
25%) тяжелой сердечной недостаточности и летальных исходов.
Морфологические изменения в эндокарде и миокарде при этом
заболевании напоминают таковые при болезни Леффлера. Обычно
поражаются оба желудочка, реже только ЛЖ или ПЖ.
Вторичные
поражения
сердца,
сопровождающиеся
типичной
рестрикцией миокарда желудочков, встречаются при таких заболеваниях,
как амилоидоз, гемохроматоз, системная склеродермия, карциноидная
болезнь сердца, при радиационных поражениях сердца и др.
В большинстве случаев речь идет о выраженной инфильтрации миокарда
(амилоидоз) или токсическом повреждении и гибели кардиомиоцитов,
сопровождающемся развитием фиброзной ткани в толще миокарда
и эндокарде.
27. Патогенез изменений гемодинамики
Общими признаками для всех перечисленных заболеваний, лежащих в основеформирования РКМП, является
Выраженное ограничение (рестрикция) заполнения желудочков во время
диастолы и постепенное уменьшение размеров полости желудочков, вплоть
до их облитерации.
Важной особенностью диастолического заполнения желудочков у больных
РКМП является то, что оно осуществляется в самом начале диастолы — во
время короткого периода быстрого наполнения, а в последующем
заполнения желудочков кровью почти не происходит.
В результате невозможности дальнейшего расширения желудочков под
действием заполняющей их крови резко повышается КД в желудочках.
Вместе с этим возрастает давление в предсердиях и в венах малого
и большого кругов кровообращения. В конечном счете развивается
диастолическая ХСН — лево-, правожелудочковая или бивентрикулярная,
в зависимости от того, поражение какого отдела сердца преобладает.
Клиническая картина РКМП складывается из системных проявлений
основного заболевания и признаков лево-, правожелудочковой или
бивентрикулярной диастолической ХСН.
Преобладание поражения правых отделов сердца характеризуется
признаками правожелудочковой сердечной недостаточности. У больных
появляются выраженные отеки, акроцианоз, асцит, застойная печень
и селезенка, набухание шейных вен



























 Медицина
Медицина








